Diagnostiek en medicamenteuze behandeling van astma bij kinderen
Deze module is afkomstig uit de richtlijn uit 2013 en getoetst op actualiteit door de richtlijnwerkgroep die in 2021 een aantal nieuwe modules van de richtlijn heeft opgeleverd. Bij de toets op actualiteit zijn de nieuwste inzichten uit de BTS/SIGN-richtlijn en praktijkaspecten door de richtlijnwerkgroep gewogen en verwerkt.
Diagnose astma bij kinderen
Bij kinderen met verdenking op astma is de diagnostiek gericht op:
- De aanwezigheid van klinische verschijnselen in anamnese en lichamelijk onderzoek. Daarbij wordt enerzijds onderscheid gemaakt in klinische verschijnselen die de diagnose astma waarschijnlijker maken en anderzijds onwaarschijnlijker (zie onderstaande tabel)
- Zorgvuldige overweging van alternatieve diagnoses
Waarschijnlijkheid diagnose astma
|
Klinische verschijnselen die de diagnose astma waarschijnlijker maken |
|
|
Klinische verschijnselen die de diagnose astma minder waarschijnlijk maken |
|
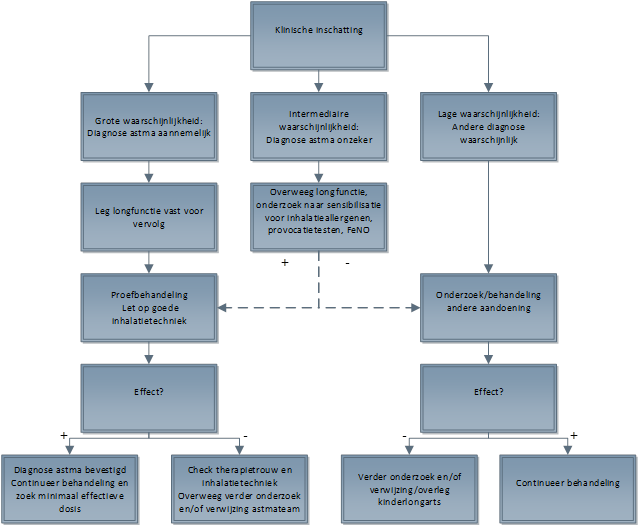
Na anamnese en lichamelijk onderzoek kan een patiënt meestal worden ingedeeld in een van de onderstaande groepen:
- Hoge waarschijnlijkheid: diagnose astma aannemelijk
- Intermediaire waarschijnlijkheid: diagnose onzeker
- Lage waarschijnlijkheid: waarschijnlijk andere diagnose dan astma
Deze driedeling leidt dan tot de volgende vervolgacties:
Hoge waarschijnlijkheid (diagnose astma aannemelijk):
- Start proefbehandeling (zo nodig SABA (2-4 weken) of dagelijks ICS (6-12 weken) met zo nodig SABA), afhankelijk van ernst en symptoomfrequentie; let op goede inhalatietechniek
- Evalueer het effect (het kan nodig zijn de proefbehandeling hiervoor te onderbreken)
- Leg longfunctie met reversibiliteit vast als uitgangswaarde voor het vervolg (kan meestal vanaf de leeftijd van 6 jaar)
- Bewaar verdere diagnostiek voor kinderen met een niet overtuigende respons
Intermediaire waarschijnlijkheid (diagnose astma onzeker):
- Bij kinderen die in staat zijn tot longfunctieonderzoek (kan meestal vanaf de leeftijd van 6 jaar): evalueer reversibiliteit van FEV1 na luchtwegverwijder en de respons op proefbehandeling
- Bij significante verbetering (≥12% reversibiliteit na 400 µg salbutamol) of gunstig effect van proefbehandeling wordt de diagnose astma waarschijnlijker. Behandel als astma, probeer de minimaal effectieve dosis te vinden.
- Als er geen significante reversibiliteit is, én gunstig effect van proefbehandeling ontbreekt; stop medicatie en overweeg nader onderzoek naar andere diagnose
Longfunctieonderzoek is het meest informatief ten tijde van klachten. Normale spirometrie sluit astma niet uit. Herhaalde spirometrie kan nodig zijn.
- Bij kinderen die niet in staat zijn tot spirometrie: start proefbehandeling (duur ICS: 6-12 weken).
- Bij gunstig effect: behandel als astma, evalueer later opnieuw
- Bij geen effect: stop astmabehandeling en overweeg nadere diagnostiek voor alternatieve diagnose of verwijzing kinderlongarts
- Bij kinderen bij wie de diagnose astma onzeker is: als er geen significante reversibiliteit is, overweeg onderzoek naar sensibilisatie voor inhalatieallergenen, FeNO, en eventueel indien mogelijk bronchiale hyperreactiviteit m.b.v. metacholine, histamine of inspanningsprovocatie op specifieke indicatie door een kinderlongarts. Bij een anamnese van piepen, hoesten of kortademigheid bij een kind met een bewezen allergische rhinitis is de kans op astma aanzienlijk vergroot.
Lage waarschijnlijkheid (waarschijnlijk andere diagnose dan astma):
- Mogelijk expectatief beleid, overweeg nader onderzoek, eventueel verwijzing kinderlongarts
Bij kinderen, vooral jonger dan 6 jaar, die (nog) onvoldoende verschijnselen hebben op grond waarvan een duidelijke diagnose astma kan worden gesteld (en bij wie kenmerken die een alternatieve diagnose suggereren ontbreken) zijn verschillende strategieën mogelijk, zoals:
- Afwachten en terug laten komen bij klachten
- Proefbehandeling
- Spirometrie met reversibiliteit (te proberen vanaf 4 jaar, vooral relevant ten tijde van klachten)
- Zie voor de rol van FeNO bij de diagnostiek van astma deze link
- Titreren van de behandeling met ICS op geleide van FeNO-metingen leidt niet tot een betere uitkomst en wordt niet aangeraden (zie deze link)
- Een positieve metacholine- of histamineprovocatietest is geen gouden standaard, maar maakt de kans op de diagnose astma groter.
De diagnose astma is een klinische diagnose, gesteld op herkenning van een karakteristiek patroon van terugkerende symptomen, in afwezigheid van een andere verklaring.
Het hierboven besproken stappenplan is onderstaand schematisch weergegeven in een flowdiagram:
Medicamenteuze behandeling van astma
Doel van de behandeling
Doel van de behandeling is optimale controle over de ziekte. Volledige ziektecontrole wordt gedefinieerd als:
- Geen symptomen overdag
- Niet ontwaken door astma ’s nachts
- ≤2 keer per week noodzaak voor ‘zo nodig’ medicatie (SABA, m.u.v. geplande SABA voor sport)
- Geen exacerbaties
- Geen beperking in activiteiten, inclusief inspanning
- Normale longfunctie (in praktijk: geen reversibiliteit en een goede FEV1 ten opzichte van ‘personal best’)
- Minimale bijwerkingen van medicatie
Stapsgewijze aanpak
- Start behandeling in de stap die het meest past bij de klinische inschatting van de ernst
- Streef naar spoedige ziektecontrole
- Behoudt ziektecontrole door:
- Step-up als het nodig is
- Step-down als het mogelijk is
Controleer voor het starten van een nieuw geneesmiddel of verhogen van dosering: therapietrouw, inhalatietechniek en elimineer uitlokkende factoren. Heroverweeg de diagnose astma als een nieuw middel wordt gestart of de dosering wordt verhoogd.
Medicatieschema
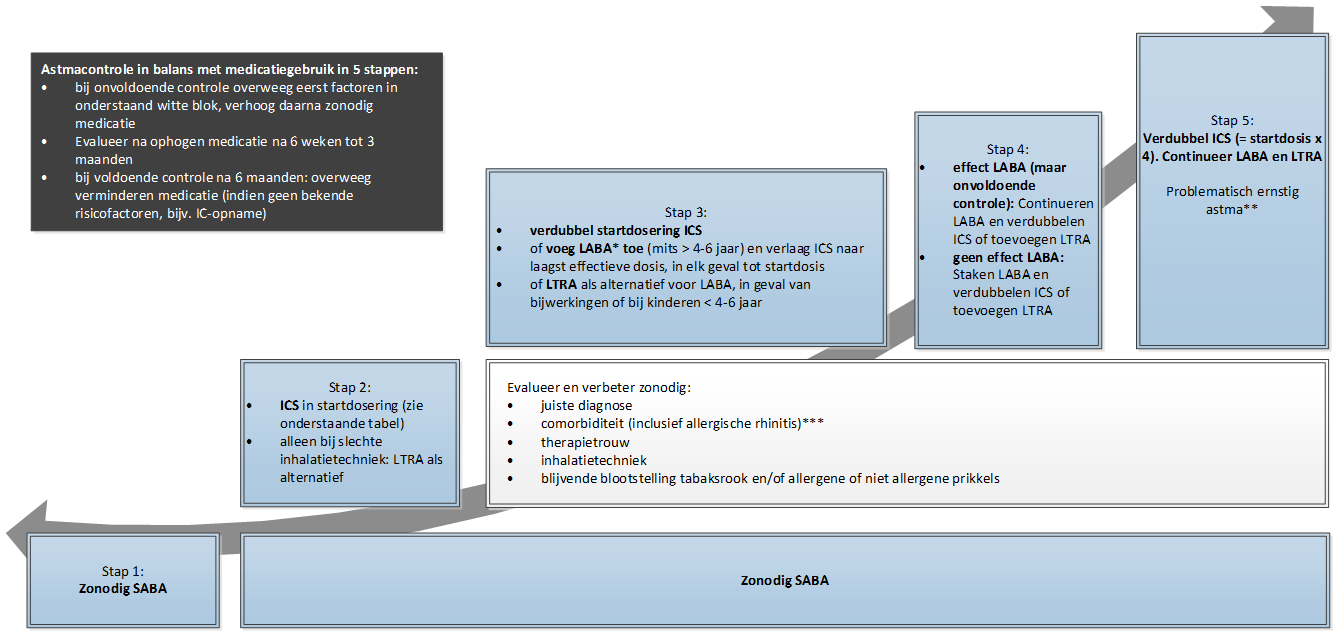
* LABA, altijd in een combinatiepreparaat met ICS. Raadpleeg voor de verschillende middelen, registratieleeftijden en label het Kinderformularium.
**: Het voorschrijven van LAMA’s en biologicals (zoals omalizumab en mepolizumab) wordt voorbehouden aan een kinderlongarts.
*** comorbiditeit (allergische rhinitis):de werkgroep wijst op de samenhang van allergische neusklachten en bronchiale hyperreactiviteit (common airway concept).
Zie ook evidence reviews leukotrieenreceptorantagonisten, fijne deeltjes ICS, ICS met klachten, bijwerkingen ICS en stap-1-medicatie.
ICS Startdoseringen (zie voor toedieningswijze: Inhalatoren en voorzetkamers)
|
ICS* |
Dosering (µg)** |
|
Beclomethason*** |
2 dd 200 |
|
Beclomethason extra fijn*** |
2 dd 100 |
|
Budesonide |
2 dd 200 |
|
Fluticasonpropionaat |
2 dd 100-125 |
|
Ciclesonide (vanaf 12 jaar) |
1 dd 160 |
* De selectie van een inhalator wordt bepaald door de keuze voor de werkzame stof en de gebruikersvriendelijkheid/bruikbaarheid voor de patiënt. Daarnaast dient ook de kostenoverweging een rol te spelen (zie www.medicijnkosten.nl).
** Bij de keuze van een individueel geschikte inhalator en een goede techniek is de startdosering van hetzelfde preparaat in dosisaerosol met voorzetkamer, ademgestuurd aerosol of droog poeder inhalator gelijk
*** Let op: beclomethason en beclomethason extra-fijn zijn niet dosis-equivalent
Afbouwen van de medicamenteuze behandeling
- Bij afbouwen van de medicatie is regelmatige controle door een behandelaar belangrijk. Bij het bepalen van het afbouwbeleid is het van belang rekening te houden met de ernst van de astma, mate van ziektecontrole, bijwerkingen van medicatie, duur van de behandeling, behandelresultaat en patiëntvoorkeuren.
- Het doel is patiënten een goede controle te laten behouden met een zo laag mogelijke onderhoudsdosering ICS. Het afbouwen van de dosering gebeurt langzaam omdat de astmacontrole bij verschillende doseringen langzaam kan verslechteren. Het afbouwen wordt elke 6 maanden heroverwogen, waarbij de dosering telkens stapsgewijs (ongeveer 25-50%) wordt verminderd.
Immuuntherapie
Zie voor de aanbeveling voor behandeling met immuuntherapie bij astma deze link.
Inspanningsastma
Inspanningsastma is meestal een uiting van onvoldoende ziektecontrole bij patiënten met bewezen astma. In dat geval wordt de onderhoudsbehandeling met inhalatiesteroïden gecontroleerd en zo nodig bijgesteld.
Als inspanning een specifieke uitlokker is, geef dan een SABA kort vóór inspanning.
Bij patiënten die ICS gebruiken en inspanningsgebonden klachten hebben met verder een goede ziektecontrole hebben, overweeg dan:
- LABA
- LTRA
Inhalatoren en voorzetkamers
Schrijf alleen inhalatoren voor nadat patiënten (en ouders/verzorgers) uitleg en instructie hebben gehad voor gebruik en hebben laten zien de techniek voldoende te beheersen.
Controleer of deze inhalator ook daadwerkelijk is uitgeleverd door bij de eerstvolgende afspraak de medicatie te laten meebrengen.
Overzicht inhalatoren en voorzetkamers
Zie voor een korte inhalatie instructie van een aerosol met voorzetkamer of droogpoederinhalator www.inhalatorgebruik.nl. Nota bene: niet elke aerosol in combinatie met elke voorzetkamer is geschikt voor goede depositie.
|
Leeftijd |
Toedieningswijze |
|
0 t/m 3 jaar |
Voorzetkamer met masker + pMDI (evt. vernevelaar indien ineffectief) |
|
4 t/m 6 jaar |
Voorzetkamer met mondstuk* + pMDI |
|
7 jaar en ouder |
Voorzetkamer met mondstuk + pMDI of DPI* of ademgestuurde inhalator* |
* Let op: check of het kind dit device goed kan gebruiken
Inhalatoren en voorzetkamers
Acuut astma
Kinderen met milde tot matig ernstige exacerbaties worden primair behandeld met een dosisaerosol (pMDI) met voorzetkamer (zie acuut astma).
Stabiel astma
Jonge kinderen worden behandeld middels een dosisaerosol met voorzetkamer. Bij kinderen vanaf 7 jaar kan een droogpoederinhalator (DPI) of ademgestuurde inhalator onder voorwaarden een alternatief zijn. Er is individuele variatie in voorkeur van kinderen voor een bepaald type inhalator. Dit speelt een belangrijke rol in therapietrouw. Bij de keuze voor een toedieningsvorm wordt een afweging gemaakt op basis van gebruiksgemak en individuele effectiviteit. Let bij een droogpoederinhalator op voldoende ademteugvolume en inspiratoire flow, omdat deze anders niet werkzaam is. Inhalatoren met poedercapsules zijn doorgaans niet geschikt voor kinderen.
Voorzetkamers
- Als de patiënt de verstrekte voorzetkamer niet goed kan gebruiken, wordt een alternatief gezocht
- De patiënt moet het gebruik van de voorzetkamer aan de behandelaar kunnen demonstreren
- Evalueer en controleer de inhalatietechniek bij het voorschrijven van een nieuwe inhalator, de eerstvolgende controle en daarna minimaal jaarlijks
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-11-2021
Beoordeeld op geldigheid : 29-09-2021
De Nederlandse Vereniging voor Kindergeneeskunde is eerstverantwoordelijke voor de actualiteit van deze richtlijn. Ook de overige bij de ontwikkeling van deze richtlijn betrokken wetenschappelijke verenigingen en de patiëntenorganisatie monitoren de actualiteit van de richtlijn. Ontwikkelingen binnen het vakgebied kunnen aanleiding zijn om één of meerdere modules van de richtlijn te herzien. Uiterlijk in 2026 bepaalt de richtlijncommissie van de Nederlandse Vereniging voor Kindergeneeskunde of deze richtlijn nog actueel is. Indien gedeeltelijke of totale herziening wenselijk is, dan spant de Nederlandse Vereniging voor Kindergeneeskunde zich ervoor in om dit te realiseren.
Algemene gegevens
De ontwikkeling van deze richtlijn is gefinancierd door de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier had geen invloed op de inhoud van de richtlijn.
Aanleiding
De herziening van de NVK-richtlijnen ‘Astma bij kinderen (2013)’ en ‘Acuut astma bij kinderen, richtlijn voor de opvang in het 1e uur (2012)’ is geprioriteerd door de sectie Kinderlongziekten van de Nederlandse Vereniging voor Kindergeneeskunde. Op basis van die prioritering en advies van de commissie Richtlijnen van de Nederlandse Vereniging voor Kindergeneeskunde is een SKMS-aanvraag gedaan.
Doel en doelgroep
Doel
Het doel van deze richtlijn is het bieden van ondersteuning aan kinderartsen bij het realiseren van een uniform en zoveel mogelijk evidence-based beleid bij kinderen van 1 tot 18 jaar met (verdenking op) astma.
Doelgroep
Deze richtlijn is primair geschreven voor de doelgroep kinderartsen en arts-assistenten (niet) in opleiding tot kinderarts. Kinderlongverpleegkundigen, verpleegkundig specialisten en physician assistants en andere zorgmedewerkers die betrokken zijn bij de zorg voor kinderen met astma in de 2e lijn kunnen eveneens informatie ontlenen aan deze richtlijn.
Samenstelling werkgroep
Voor de ontwikkeling van deze richtlijn is een richtlijnwerkgroep samengesteld. In de werkgroep participeerden gemandateerde vertegenwoordigers van de belangrijkste beroepsverenigingen die te maken hebben met de zorg rondom kinderen met astma. Verschillende secties van de Nederlandse Vereniging voor Kindergeneeskunde waren hierin vertegenwoordigd. Om het patiëntenperspectief te waarborgen, hadden een ouder van een kind met astma en een medewerker van het Longfonds zitting in de werkgroep. De werkgroep is procedureel en methodologisch ondersteund door PROVA en logistiek door het bureau van de Nederlandse Vereniging voor Kindergeneeskunde. De werkgroep bestond uit de volgende personen:
- Dr. Erik-Jonas van de Griendt, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde, voorzitter en projectleider (sinds april 2020)
- Mariska Tuut, epidemioloog/richtlijnmethodoloog, PROVA, secretaris
- Magda Barnhoorn, namens Longfonds (tot april 2020)
- Patrick Bhairosing, namens Longfonds (sinds december 2020)
- Prof. Dr. Patrick Bindels, huisarts, namens het Nederlands Huisartsen Genootschap
- Dr. Annemie Boehmer, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde, voorzitter en projectleider (tot april 2020)
- Viona Boerefijn-Smets, ervaringsdeskundige, namens Longfonds (tot juni 2020)
- Linda Eijking, longverpleegkundige, namens Verpleegkundigen & Verzorgenden Nederland
- Dr. Bart van Ewijk, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde
- Sabien van der Geest-Heisterkamp, kinderarts-intensivist, namens de Sectie Intensive Care Kinderen van de Nederlandse Vereniging voor Kindergeneeskunde
- Xana van Jaarsveld, namens Longfonds (van april 2020 tot december 2020)
- Ursula Kooijman, ervaringsdeskundige, namens Longfonds (sinds augustus 2020)
- Dr. Gerbrich van der Meulen, kinderarts-allergoloog, namens de Sectie Kinderallergologie van de Nederlandse Vereniging voor Kindergeneeskunde
- Niels Rutjes, kinderarts-pulmonoloog, namens de Sectie Kinderlonggeneeskunde van de Nederlandse Vereniging voor Kindergeneeskunde
- Mariël Verwaal, Verpleegkundig Specialist Kinderlongziekten, namens Verpleegkundigen & Verzorgenden Nederland
De klankbordgroep bestond uit gemandateerde vertegenwoordigers van beroepsgroepen, die niet primair de doelgroep zijn van deze richtlijn, maar wel specifieke expertise hebben op het gebied van het onderwerp van de richtlijn. De klankbordgroep is per e-mail benaderd om de conceptteksten van de richtlijn te becommentariëren. De klankbordgroep bestond uit de volgende personen:
- Dr. Mathieu Bolhuis, ziekenhuisapotheker, namens de Nederlandse Vereniging voor Ziekenhuisapothekers
- Dr. Peter Klijn, kinderfysiotherapeut, namens het Koninklijk Nederlands Genootschap voor Fysiotherapie
- Sandra Lever, kinderlongfunctie-analist, namens de Nederlandse Vereniging van Longfunctieanalisten
- Ellen van der Linden, jeugdarts, namens AJN Jeugdartsen Nederland
- Renate Nicolaas, klinisch psycholoog, namens het Nederlands Instituut van Psychologen
- Roselin van der Torren-Klever, jeugdarts, namens AJN Jeugdartsen Nederland
- Jurgen te Rijdt, keel-neus-oorarts, namens de Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied
- Dr. Marjo van de Ven, longarts, namens de Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Rene Verbeek, spoedeisende hulp arts, namens de Nederlandse Vereniging van Spoedeisende Hulp Artsen
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden en klankbordgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad (zie onderstaande tabel). Er waren geen beperkingen voor deelname geconstateerd.
|
Naam |
Hoofdfunctie(s) |
Nevenwerkzaamheden |
Persoonlijke financiële belangen |
Persoonlijke relaties |
Extern gefinancierd onderzoek |
Intellectuele belangen en reputatie |
Overige belangen |
|
|
Erik-Jonas van de Griendt (projectleider sinds april 2020) |
Kinderarts-pulmonoloog:
|
Lid werkgroep Persisterend Ernstig Astma (PSA) van de Sectie kinderlongziekten, NVK (onbetaald) PhD-candidate Post Graduate School UvA Amsterdam (onbetaald) |
Geen persoonlijke financiële belangen te melden |
Geen persoonlijke relaties die kunnen leiden tot belangenverstrengeling te melden |
Geen extern gefinancierd onderzoek te melden |
Niet van toepassing |
Nee |
|
|
Mariska Tuut (richtlijnmethodoloog) |
Eigenaar PROVA (adviesbureau evidence-based richtlijnontwikkeling, richtlijnmethodoloog) |
PhD-candidate CAPRHI Research School, Maastricht University, onbetaald |
geen |
geen |
geen |
geen |
geen |
|
|
Magda Barnhoorn (werkgroep, tot april 2020) |
Projectleider Zorg bij Longfonds |
- |
- |
- |
- |
- |
- |
|
|
Patrick Bhairosing (werkgroep sinds december 2020) |
Projectleider Kinderen en jongeren met longziekten |
- |
- |
- |
- |
- |
- |
|
|
Patrick Bindels (werkgroep) |
Hoogleraar huisartsgeneeskunde, hoofd afdeling huisartsgeneeskunde, Erasmus MC Rotterdam, fulltime |
- |
Geen |
Nee |
- |
Geen |
Nee |
|
|
Annemie Boehmer (projectleider tot april 2020) (kerngroep) |
|
Alles dus onbetaald |
Ik heb betaald advies gegeven aan GlaxoSmithKline en zou nog uitgenodigd kunnen worden voor weer een advies op gebied van biologicals voor ernstig astma |
Nee |
Geen belangenverstrengeling |
Geen |
Geen bekend |
|
|
Viona Boerefijn-Smets (werkgroep tot juni 2020) |
Niet werkzaam, thuisblijfmoeder (in 2013 afgestudeerd aan de Universiteit van Tilburg; master theologie/categoriaal pastoraat) |
|
|
|
n.v.t. |
Nee, in principe niet |
Nee |
|
|
Linda Eijking (werkgroep) |
|
Voorzitter taakgroep Kinderlongverpleegkundigen V&VN (onbetaald) |
Nee |
Nee |
Nee |
Nee |
Nee |
|
|
Bart van Ewijk (werkgroep) |
|
|
Geen |
Nee |
Nee |
Werkzaam in enige astmacentrum in Nederland met klinische opname mogelijkheid |
Nee |
|
|
Sabien van der Geest-Heisterkamp (werkgroep) |
Kinderarts-kinderintensivist LUMC (ICK) |
Instructeur APLS (Riel), onbetaald/onkosten vergoeding |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Xana van Jaarsveld (werkgroep van april 2020 tot december 2020) |
Adviseur Zorg, Longfonds |
n.v.t. |
n.v.t |
n.v.t |
n.v.t. |
n.v.t |
geen |
|
|
Ursula Kooijman (werkgroep, sinds augustus 2020) |
Patiëntvertegenwoordiger Longfonds |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Gerbrich v.d. Meulen (werkgroep) |
Kinderarts-allergoloog, Martini Ziekenhuis, Groningen |
n.v.t. |
geen |
neen |
Alleen onderzoek mede gefinancierd door Danone. Geen belangenverstrengeling m.b.t. astma richtlijn |
Boegbeeld Speerpunt Martini allergie centrum voor kinderen (geen belangenverstrengeling m.b.t. deze richtlijn) |
neen |
|
|
Niels Rutjes (werkgroep) |
Kinderlongarts, Amsterdam UMC / Emma Kinderziekenhuis |
|
Eenmalige deelname adviseraad mepolizumab GSK |
Geen |
Geen |
Geen |
Geen |
|
|
Mariël Verwaal (werkgroep) |
|
|
Geen persoonlijke financiële belangen |
Nee, geen persoonlijke belangen |
Geen belang |
Geen belang |
Neen |
|
|
Mathieu Bolhuis (klankbordgroep) |
Ziekenhuisapotheker / klinisch farmacoloog UMCG |
n.v.t. |
n.v.t. |
|
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Peter Klijn (klankbordgroep) |
|
|
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Sandra Lever (klankbordgroep) |
Longdiagnostisch laborant, ErasmusMC locatie Sophia Kinderziekenhuis |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
|
|
Ellen van der Linden (klankbordgroep) |
Jeugdarts Jeugdgezondheidszorg Zuid-Holland West |
|
- |
- |
- |
- |
- |
|
|
Renate Nicolaas (klankbordgroep) |
Klinisch psycholoog / kinder- en jeugdpsycholoog NIP |
geen |
n.v.t. |
n.v.t. |
n.v.t. |
n.v.t. |
geen |
|
|
Jurgen te Rijdt (klankbordgroep) |
|
- |
geen |
geen |
nee |
geen |
Geen belangen |
|
|
Roselin van der Torren-Klever (klankbordgroep) |
Jeugdarts GGDHM |
geen |
geen |
geen |
geen |
geen |
geen |
|
|
Marjo v.d. Ven (klankbordgroep) |
Longarts Rijnstate Arnhem |
geen |
|
nee |
|
n.v.t. |
nee |
|
|
René Verbeek (klankbordgroep) |
SEH-arts KNMG in het Nij Smellinghe Ziekenhuis te Drachten |
|
Niet van toepassing |
Nee |
Niet van toepassing |
Niet van toepassing |
|
|
Methode ontwikkeling
Evidence based
Implementatie
Tijdens de ontwikkeling van de richtlijn is zoveel mogelijk rekening gehouden met de implementatie van de richtlijn en de uitvoerbaarheid van de aanbevelingen. Bij deze richtlijn hoort een implementatieplan, bedoeld om de implementatie van de richtlijn te faciliteren.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpunteninventarisatie
Bij de start van het richtlijnontwikkeltraject zijn knelpunten in de zorg voor kinderen met astma geïnventariseerd alle Nederlandse kinderartsen via de Nederlandse Vereniging voor Kindergeneeskunde (NVK) en separaat bij de Sectie Kinderlongziekten van de NVK, de leden van de richtlijnwerkgroep en de klankbordgroep. Dit heeft geleid tot een grote hoeveelheid knelpunten. Door de richtlijnwerkgroep zijn 6 knelpunten geprioriteerd. Vijf daarvan zijn nieuwe knelpunten, die niet eerder in de richtlijn zijn behandeld. Deze vijf nieuwe knelpunten zijn uitgewerkt m.b.v. de GRADE-methodiek (www.gradeworkinggroup.org). Een uitgebreide verantwoording van de werkwijze is vermeld in de betreffende modules. Het zesde geprioriteerde knelpunt betreft een herziening van de belangrijkste delen van de eerdere richtlijn uit 2013; deze was destijds grotendeels gebaseerd op de toentertijd actuele BTS/SIGN-richtlijn. De werkgroep heeft de betreffende tekst getoetst op actualiteit en waar nodig aangepast.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpunteninventarisatie zijn door de kerngroep concept-uitgangsvragen vastgesteld, inclusief een voorstel voor patiëntrelevante uitkomstmaten. Deze uitgangsvragen en uitkomstmaten zijn vervolgens door de richtlijnwerkgroep bediscussieerd en vastgesteld.
Literatuuronderzoek
Het literatuuronderzoek voor de richtlijn is uitgevoerd door de richtlijnmethodoloog van de richtlijnwerkgroep, daarin inhoudelijk bijgestaan door de projectleider. De conceptteksten zijn geschreven door de projectleider en richtlijnmethodoloog. De conceptteksten zijn per e-mail voorbereid en tijdens de werkgroepvergaderingen zorgvuldig bediscussieerd door de richtlijnwerkgroep. Daarbij is telkens expliciet aandacht besteed aan het patiëntenperspectief. De conceptteksten zijn vastgesteld door de richtlijnwerkgroep. Daarna zijn de conceptteksten voorgelegd aan de leden van de klankbordgroep.
Strategie voor zoeken en selecteren van de literatuur
Er werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in Medline en Embase. Voor specifieke verantwoording van het zoek- en selectieproces wordt verwezen naar de inhoudelijke modules.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld en samengevat in tabellen met studiekarakteristieken en ook samengevat in de tekst van de modules. Daarbij is expliciet aandacht besteed aan risk of bias en overige kwaliteitsaspecten van het wetenschappelijk bewijs.
Samenvatten van de literatuur
Een samenvatting van de totale body of evidence werd gemaakt met behulp van de GRADE methodiek (zie www.gradeworkinggroup.org), waarbij GRADE Evidence Profiles werden opgesteld. Voor het statistisch poolen van data werd gebruik gemaakt van RevMan5.
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Van bewijs naar aanbeveling.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling.
Commentaarronde
Na verwerking van alle feedback uit de werkgroep en de klankbordgroep is de richtlijn voor commentaar voorgelegd aan de volgende verenigingen/organisaties:
- Nederlandse Vereniging voor Kindergeneeskunde:
- Sectie kinderlongziekten
- Sectie Intensive Care Kinderen
- Sectie Kinderallergologie
- Expertisegroep Algemene Kindergeneeskunde
- Expertisegroep Acute Kindergeneeskunde
- Alle leden Nederlandse Vereniging voor Kindergeneeskunde
- Longfonds
- Stichting Kind en Ziekenhuis
- Verpleegkundigen & Verzorgenden Nederland:
- Afdeling longverpleegkundigen
- Afdeling verpleegkundig specialisten
- Nederlands Huisartsen Genootschap
- Nederlandse Vereniging van Ziekenhuisapothekers
- Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- Nederlandse Vereniging van Longfunctieanalisten
- AJN Jeugdartsen Nederland
- Nederlandse Vereniging van Spoedeisende Hulp Artsen
- Lareb
- Kinderformularium
- Zorgverzekeraars Nederland
- Nederlandse Federatie van Universitair Medische Centra
- Nederlandse Vereniging van Ziekenhuizen
- Vereniging Innovatieve Geneesmiddelen
De binnengekomen commentaren zijn verzameld en in concept verwerkt door de projectleider en richtlijnmethodoloog. Dit is voorgelegd aan de richtlijnwerkgroep. De vastgestelde conceptteksten zijn ter autorisatie voorgelegd.
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling beschreven (zie de bijlage ‘Kennislacunes’).
Patiëntenvoorlichtingsmateriaal
Hiervoor verwijst de werkgroep naar www.thuisarts.nl, www.astmakids.nl en www.longfonds.nl/longziekten/astma.
Juridische betekenis
Richtlijnen zijn geen wettelijke voorschriften, maar op wetenschappelijk bewijs gebaseerde inzichten en aanbevelingen waaraan zorgverleners moeten voldoen om kwalitatief goede zorg te verlenen. Na autorisatie van de richtlijn door een beroepsvereniging, wordt de richtlijn gezien als deel van de ‘professionele standaard'.
Aangezien de aanbevelingen hoofdzakelijk gebaseerd zijn op de ‘gemiddelde patiënt', kunnen zorgverleners op basis van hun professionele autonomie waar nodig afwijken van de richtlijn. Afwijken van richtlijnen kan in bepaalde situaties zelfs noodzakelijk zijn. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd en gedocumenteerd te worden.

