Classificatiesystemen
Uitgangsvraag
Welk classificatiesysteem om operatieve urgentie aan te geven heeft de voorkeur in Nederland?
Aanbeveling
Voer de volgende vier categorieën voor de classificatie van spoedoperaties in binnen uw zorg organisatie.
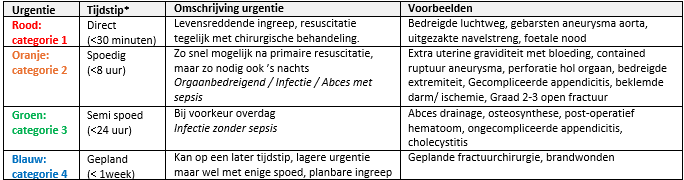
*De genoemde tijden gelden vanaf het moment van aanmelden voor OK tot het moment waarop de operatie start.
Onderbouw de gekozen categorie middels de specifieke spoedlijsten binnen uw eigen vakgebied (zie module ‘spoedingrepen’).
Indien meerdere ingrepen met dezelfde urgentie worden aangemeld, maak dan in samenspraak met belanghebbenden een individuele afweging welke patiënt als eerst geopereerd moet worden.
Informeer de patiënt zo goed mogelijk over de planning van een acute operatie. Zorg voor informatie aan patiënt en betrokkenen over de bestaande tijdslimieten.
Overwegingen
Kwaliteit van het bewijs
Het doel van deze uitgangsvraag was om te achterhalen welk classificatiesysteem om operatieve urgentie aan te geven in Nederland de voorkeur heeft. Dit betreft een herziening, waarbij de oude module is geüpdatet met een nieuw literatuuronderzoek en een enquête bij wetenschappelijke verenigingen en Nederlandse ziekenhuizen.
Uitvraag Nederlandse ziekenhuizen in 2014
In 2014 werden 87 ziekenhuizen aangeschreven om toelichten te geven over hun eigen spelreglementen (zie Bijlage Uitvraag Nederlandse ziekenhuizen (oude module 2018)). De meeste instellingen hanteerden vier categorieën om de mate van spoed aan te geven. De werkgroep heeft op basis van deze bevindingen vier categorieën voor de classificatie van spoedoperaties geïntroduceerd. De werkgroep heeft zich, naast de resultaten van de uitvraag, ook gebaseerd op de NCEPOD-classificatie (NCEPOD, 1996; NCEPOD, 2003, NCEPOD, 2004). Vanwege de toepasbaarheid in de praktijk is destijds gekozen voor een beperkt aantal categorieën.
Internationale classificatiesystemen
Voor de update van deze module is aanvullend literatuuronderzoek verricht naar bestaande classificatiesystemen. Hierbij werden drie studies gevonden die voldeden aan de PICO (Cheng, 2021; Hachem, 2022; Veit-Rubin, 2017). De bewijskracht kon niet beoordeeld worden, gezien het type vraag en type studies. Op basis van deze studies ziet de werkgroep geen aanleiding om het huidige landelijke classificatiesysteem aan te passen. Wel ziet de werkgroep het nut om voorbeelden aan de categorieën toe te voegen op basis van praktijkervaring en recente studies (Chowdhury, 2018; De Simone, 2023). Op basis hiervan heeft de werkgroep de tabel geoptimaliseerd en aangepast aan de Nederlandse situatie (zie Tabel 4).
Tabel 4. Classificatiesysteem

*De genoemde tijden gelden vanaf het moment van indicatiestelling tot het moment waarop de operatie start en gaan uitdrukkelijk niet over de tijdslimieten voor een specifiek ziektebeeld of een specifieke patiënt.
Tabel is gebaseerd op expert opinion en recente studies (Chowdhury, 2018; De Simone, 2023).
Enquête in 2023
Naast het literatuuronderzoek is een enquête uitgezet bij alle betrokken wetenschappelijke verenigingen en Nederlandse ziekenhuizen. Het doel van deze enquête was om te inventariseren wat in de klinische praktijk gewenst is met betrekking tot de landelijke spoedlijsten (module ‘spoedlijsten’) en spoedcategorieën. De enquête bestond uit twaalf vragen. De enquête is ingevuld door 115 respondenten namens 13 partijen. Het merendeel (78%) van de respondenten was medisch specialist en het merendeel (70%) was werkzaam in een perifeer ziekenhuis met een SEH afdeling. De meeste respondenten waren aangesloten bij de Nederlandse Orthopedische Vereniging (NOV), het Nederlands Oogheelkundig Gezelschap (NOG) en de Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG). Uit de enquête bleek dat bijna de helft van de respondenten (47%) de voorkeur heeft voor het behoud van de spoedlijsten (module ‘spoedlijsten’) in combinatie met het classificatiesysteem (Tabel 4). Ongeveer een derde (31%) geeft de voorkeur aan enkel het gebruik van een spoedtabel en de rest (22%) had geen of een andere mening. Respondenten geven aan dat de spoedtabel met één classificatiesysteem overzichtelijk en duidelijk is, waarbij er ruimte blijft tot afstemming per casus. Tevens wordt genoemd dat spoedlijsten per medisch specialisme zeer wenselijk zijn. Daarentegen geven respondenten die de voorkeur geven aan enkel het gebruik van een spoedtabel aan dat er meer ruimte blijft voor afstemming onderling en dat de spoedtabel afdoende overzichtelijk en duidelijk is.
De werkgroep volgt de resultaten van de enquête op, de resultaten zijn immers in lijn met de ervaringen in de klinische praktijk, expert opinion en het beschikbare bewijs in de literatuur. Kortom, de werkgroep adviseert om één landelijk classificatiesysteem te gebruiken waarbij spoedlijsten per medisch specialisme gelden. De spoedtabel wordt in de richtlijn opgenomen en de wetenschappelijke verenigingen zijn zelf verantwoordelijk voor het nader specificeren van de voor hen toepasselijke ingrepen in de zogenoemde ‘spoedlijsten’. Onderhoud van deze spoedlijsten valt onder de verantwoordelijkheid van de betreffende wetenschappelijke vereniging. Voor een uitgebreide analyse van de enquête, zie Bijlage Resultaten enquête Beleid rondom spoedoperaties.
Landelijk classificatiesysteem
Het spreekt voor zich dat een eenduidig landelijk gehanteerd classificatiesysteem de communicatie over en de organisatie van spoedingrepen vergemakkelijkt. In Tabel 4 zijn vier categorieën voor de classificatie van spoedoperaties gepresenteerd. Een landelijk classificatiesysteem kan ook behulpzaam zijn bij de evaluatie van acute zorg. Het biedt de verschillende wetenschappelijke beroepsverenigingen de mogelijkheid om landelijk vast te leggen in welke categorie een bepaalde aandoening ingedeeld zou moeten worden.
Het Verenigd Koninkrijk hanteert ook een landelijk classificatiesysteem, de NCEPOD Classification of Intervention. Hierbij worden vier categorieën (Immediate “minutes”, Urgent “uren”, Expedited “dagen”, Elective “gepland”) gebruikt. De Britse classificatie beschrijft ook voorbeelden van interventies en geeft adviezen hoe het systeem organisatorisch toe te passen (NCEPOD, 1996; NCEPOD, 2003, NCEPOD, 2004). Het toewijzen van een aandoening aan een van de categorieën wordt op medisch inhoudelijke gronden gedaan.
Overwegingen bij de indeling en tijdslimieten
Bij de voorgestelde indeling zijn de reeds bestaande classificatiesystemen meegenomen. Deze baseert zich voornamelijk op de erkende NCEPOD-classificatie (NCEPOD, 1996; NCEPOD, 2003, NCEPOD, 2004).
Hoewel er nationaal als internationaal discussie heerst over het exact aangeven van tijdslimieten waarbinnen specifieke behandelingen moeten plaatsvinden, zijn discussies vaak gebaseerd op historie en niet op wetenschappelijk bewijs. Zelfs als via een medisch inhoudelijke discussie consensus bereikt zou worden over alle aandoeningen, dan zou dit nog geen praktisch bruikbare richtlijn opleveren (zo zou bijvoorbeeld voor een periode tot 24 uur categorieën van 1, 2, 4, 6, 8, 12 en 24 uur moeten worden ingesteld). Het voorgestelde systeem in vier categorieën is vooral bedoeld als organisatorisch instrument. De werkgroep acht het cruciaal dat de toewijzing aan categorieën op medisch inhoudelijke gronden wordt gedaan en nodigt de wetenschappelijke verenigingen uit om op basis van beschikbaar bewijs criteria met betrekking tot onderbouwde tijdsduur voor het decision-to-surgery interval aan te dragen en in toekomstige richtlijnen op te nemen. Organisatorische facetten worden in de module ‘organisatie van zorg’ nader toegelicht.
Bij een categorie 1 patiënt (levensbedreigende aandoening zoals e.g. foetale nood, niet controleerbare bloeding) verwacht de werkgroep dat zo snel mogelijk een operatiekamer wordt ingezet om de patiënt te behandelen en dat de gehele operatieve keten hieraan meewerkt. Een tijdslimiet van 30 minuten lijkt in tegenspraak met zo snel mogelijk. De werkgroep erkent dat een patiënt met een levensbedreigende aandoening vaak sneller op de operatiekamer zal (moeten) zijn. De koppeling aan een tijdslimiet van 30 minuten kan echter behulpzaam zijn om te komen tot organisatorische uniforme afspraken over zaken als bereikbaarheid van personeel, aanrijtijden en afspraken over het vrijmaken van een behandelruimte of operatiekamer.
Bij categorie 2 dient een ingreep binnen 8 uur na indicatiestelling plaats te vinden. Ten eerste, naast medisch inhoudelijke argumenten, erkent de werkgroep dat dit ook aandoeningen kunnen zijn die niet per direct behandeling behoeven maar ook geen 8 uur kunnen wachten. Ten tweede, kunnen medisch inhoudelijke argumenten een rol spelen die niet direct gerelateerd zijn aan de aandoening die behandeling behoeft. Denk bijvoorbeeld aan comorbiditeit, veranderingen in de neurologische of hemodynamische status, of de noodzaak om meerdere operaties bij dezelfde patiënt uit te voeren. Bovenstaande argumentatie was voor de werkgroep voldoende reden om in categorie 2 geen gedetailleerde indeling in subcategorieën van bijvoorbeeld vier, zes en acht uur te maken.
De tijdslimiet <8 uur geeft aan dat indien de operatie aan het eind van de werkdag wordt aangemeld, deze in het algemeen niet tot de volgende dag kan worden uitgesteld. Dit kan consequenties hebben voor de inzet van zorgverleners en het operatieve team in de avonduren en de nacht. Ook schept deze classificatie de verplichting dat er een operateur beschikbaar is binnen deze termijn en dat er operatie- of interventie-capaciteit is of wordt gecreëerd om aan deze planningseisen te voldoen.
Alleen voor verloskundig gerelateerde ingrepen (zoals spoedsectio’s) is deze categorisering ietwat aangepast. Op basis van indirecte bewijsvoering, bestaande internationale richtlijnen, de impact voor patiënten, expert opinion en consensus is de werkgroep van mening dat indien sprake is van een categorie 1 spoedindicatie voor een sectio, deze ingreep zo snel mogelijk uitgevoerd dient te worden. Een categorie 2 spoedsectio moet dient binnen 75 minuten uitgevoerd te worden. Zie voor toelichting de module ‘Timing bij ongeplande sectio’s’.
Categorie 3 geeft aan dat een aandoening binnen één dag (24 uur) geopereerd moet zijn. De consequentie van het opereren op de dag van de indicatiestelling of de volgende kalenderdag is dat de patiënten uit categorie 3 ook in het weekend behandeld moeten kunnen worden en bij voorkeur niet worden uitgesteld tot na een weekend als de indicatie voor de ingreep reeds op vrijdag of zaterdag is gesteld. Voorbeelden van deze semi-spoed aandoeningen kunnen zijn een post-operatief hematoom, ongecompliceerde appendicitis of ongecompliceerde cholecystitis.
Bij categorie 4 kunnen patiënten op een later tijdstip behandeld worden. De patiënten moeten ondanks de lagere urgentie wel met enige spoed een ingreep ondergaan en hebben daarmee een plaats in de classificatie. Met het instellen van categorie 4 beoogt de werkgroep dat ook over deze categorie patiënten organisatorische afspraken gemaakt worden.
In het algemeen zal de impact van categorie 4 patiënten op de zorginstelling relatief gezien minder groot zijn, aangezien er enige tijd beschikbaar is om het behandelmoment te bepalen. Toch is de werkgroep van mening dat er binnen de zorginstelling goede afspraken gemaakt moeten worden over het moment waarop deze patiënten behandeld kunnen worden. De onduidelijkheid van de dag van de behandeling moet zoveel als mogelijk worden beperkt.
Bijdrage van niet medisch inhoudelijke argumenten
De classificatie van een spoedingreep wordt primair bepaald door de aandoening en de medisch inhoudelijke argumenten voor de mate van spoed. Bij individuele patiënten kunnen echter argumenten gelden om op te schalen naar een urgentere categorie, of binnen een categorie eerder dan de limiet te behandelen. Dezelfde argumenten kunnen gelden om ingrepen te prioriteren als er meerdere patiënten op hetzelfde tijdstip zijn aangemeld voor een spoedingreep in dezelfde categorie. Mogelijke redenen om patiënten hoger te categoriseren of binnen dezelfde categorie voorrang te geven:
- Verhoogde lijdensdruk op basis van leeftijd (kinderen of ouderen) of beperkte mentale vermogens.
- Verhoogde noodzaak om de patiënt snel het ziekenhuis te laten verlaten. Denk bijvoorbeeld aan reizigers die naar hun thuisland worden overgeplaatst, gedetineerden die weer naar de penitentiaire inrichting worden overgeplaatst, dragers van resistente bacteriën die uit het oogpunt van infectiepreventie beter extramuraal kunnen verblijven.
- Redenen voor beperkte nuchtertijd, los van de aandoening welke de spoedoperatie vereist.
- Een gecombineerde spoedingreep, waarbij een minder urgente ingreep gedaan wordt in combinatie met of direct na een meer urgente ingreep.
De werkgroep beoogt met bovenstaande opsomming niet uitputtend te zijn. Dit zijn slechts argumenten die kunnen bijdragen aan een goed prioriteringsproces.
Er kunnen ook redenen zijn om patiënten naar een urgentere categorie te plaatsen (bijvoorbeeld sepsis of bedreigde circulatie en ademhaling). Sommige situaties kunnen tijdelijk stabiliseren of middels (mede) behandeling verbeteren.
Spoedlijsten
Het bovenstaande classificatiesysteem stelt eisen aan de correcte indeling van regelmatig voorkomende spoedingrepen. Voor de wetenschappelijke verenigingen van de diverse specialismen is een rol weggelegd voor het exact beschrijven en categoriseren van de spoedingrepen op hun vakgebied. Hiermee wordt beoogd dat uiteindelijk in alle operatieve zorgorganisaties dezelfde taal wordt gesproken en de keuzes voor de prioritering van patiënten op basis van de juiste argumenten wordt gemaakt. De werkgroep acht het belangrijk dat de gekozen categorie middels de specifieke spoedlijsten binnen het eigen vakgebied onderbouwd worden en dus waar mogelijk meegenomen worden in toekomstige updates van de richtlijn. Zie module ‘spoedlijsten’ voor een overzicht per medisch specialismen. In 2023 zijn de betrokken wetenschappelijke verenigingen gevraagd om hun eigen spoedlijsten te optimaliseren.
Uiteraard spelen ethische overwegingen (zie module ‘Ethiek van verdeling van operatiecapaciteit’) en de communicatie naar patiënten (zie module ‘Communicatie rondom spoedoperaties’) mee in de uiteindelijke beslissing.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Qua behandeling is er in de spoedzorg niet altijd een keuze voor de patiënt. Als er wel een keuze is waarbij verschillende opties mogelijk zijn, dan is het van belang dat de patiënt goed geïnformeerd wordt en in samenspraak met de arts een keuze maakt. Gezien de spoedsituatie is het extra belangrijk dat informatie in begrijpelijke taal en op passend niveau wordt gedeeld. Wanneer er geen keuze is voor de patiënt doordat er maar één beste optie is, neemt de zorgverlener de beslissing. Het blijft belangrijk dat de patiënt goed geïnformeerd wordt over wat er gaat gebeuren en waarom deze handeling moet plaatsvinden.
Door helderheid te scheppen over de grenzen van de categorieën wordt het voor zorgorganisaties duidelijk wat de organisatorische consequenties zijn om de patiënten uit de verschillende categorieën te behandelen (zie ook module ‘organisatie van zorg’). Hiermee is de indeling in categorieën vooral een organisatorisch instrument, met als doel om zoveel mogelijk patiënten binnen de gestelde limieten voor een specifiek ziektebeeld of aandoening te behandelen. Derhalve is het zinvol om patiënten op de hoogte te brengen van de bestaande tijdslimieten en patiënten en familie te betrekken bij de planning van een ingreep. De genoemde categorieën zijn vanzelfsprekend geen indicatie voor minimale wachttijden.
Kosten (middelenbeslag)
Er zijn bij de werkgroep geen kosten-effectiviteitsstudies bekend omtrent het gebruik van classificatiesystemen in spoedzorg. De werkgroep verwacht wel dat duidelijke communicatie en landelijk erkende afspraken zullen bijdragen aan een efficiënter en doelmatiger zorgsysteem.
Aanvaardbaarheid, haalbaarheid en implementatie
In de module ‘organisatie van zorg’ wordt nader ingegaan op de beleidsbeslissingen ten aanzien van spoedingrepen. De werkgroep voorziet dat omtrent de organisatie van de zorg dat categorie 1 soms belastend zijn, maar weinig discussie zal oproepen. Categorie 2 aandoeningen roepen in de huidige situatie nogal eens discussie op. In de praktijk blijkt dat het regelmatig voorkomt dat een categorie 2 aandoening aan het einde van avond toch verschoven wordt naar de volgende dag. Als op medisch inhoudelijke gronden is vastgesteld dat een aandoening binnen enkele uren geopereerd moet worden (categorie 2) dan zullen de zorgverleners, het operatieteam en de OK-ruimte ook binnen een aantal uur beschikbaar moeten zijn. Ook categorie 3 stelt eisen aan de zorgverleners en de zorginstelling. Waar bij patiënten uit categorie 2 de behandeling vanwege de urgentie ook ’s nachts moet kunnen plaatsvinden zullen de ingrepen uit categorie 3 op korte termijn worden uitgevoerd, maar liever niet ‘s nachts (zie module ‘Dag/nacht verschil uitkomst operaties’).
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
De werkgroep adviseert zorgverleners om de categorieën voor het eigen ziekenhuis te monitoren en inzichtelijk te maken. Hoewel er geen bewijskracht is voor deze categorieën (steunend op een systematische literatuuranalyse), acht de werkgroep – op basis van expert opinion en beschikbare literatuur – een uniforme classificatie van spoedcategorieën voorwaardelijk om de monitoring en evaluatie van spoedzorg te bewerkstelligen. Zo kan de kwaliteit doelgericht verbeterd worden. De werkgroep heeft hierbij bewust de keuze gemaakt om geen vrijblijvende aanbeveling te formuleren. Op deze manier kunnen medisch inhoudelijke argumenten en organisatorische facetten in de toekomst concreet aangescherpt worden, zodat implementatie bevorderd kan worden.
Onderbouwing
Achtergrond
In bijna elk ziekenhuis in Nederland worden dagelijks acute operatieve ingrepen uitgevoerd. Het proces van diagnostiek en indicatiestelling voor een acute operatieve ingreep wordt door patiënten en zorgverleners voor diverse aandoeningen doorlopen. Wanneer de indicatie voor een acute operatie is gesteld vindt de behandeling doorgaans plaats op een centraal operatiecomplex. In elk ziekenhuis zijn lokale afspraken over de procedure van aanmelden en het classificeren van de urgentie van de aandoening.
Er heerst praktijkvariatie tussen ziekenhuizen op welke wijze de urgentie wordt bepaald. Er bestaan uitgebreidere classificatiesystemen, samengevat in protocollen perioperatieve zorg, maar er zijn ook ziekenhuizen die werken met een telefonische mededeling van de betreffende specialist waarin wordt aangegeven wanneer de operatie uiterlijk plaats zou moeten vinden. De introductie van deze richtlijn in 2016 had als doel om deze variatie te verminderen, door voor zowel specialisten als ziekenhuizen uniforme terminologie aan te reiken voor communicatie over de spoedcategorieën en de daarvoor benodigde capaciteit en faciliteiten.
Als verschillende spoedingrepen gelijktijdig worden aangemeld kan discussie ontstaan over de prioritering. Een classificatiesysteem om de urgentie van een operatie aan te geven kan hierbij behulpzaam zijn. Om tot een voorstel voor een eenduidig classificatiesysteem te komen, evalueert de werkgroep in deze module bestaande classificatiesystemen. De uitgangsvraag is beantwoord op basis van 1) een systematische search in de literatuur uitgevoerd naar bestaande classificatiesystemen, 2) een enquête gericht op het bestaande classificatiesysteem in Nederland en spoedlijsten, 3) expert opinion en expertise van de werkgroep, en 4) documenten van gezondheidszorg organisaties, wetenschappelijke verenigingen en (semi) overheidsinstellingen. Bij de update in 2023 is deze uitgangsvraag opnieuw geëvalueerd en is gezocht naar nieuwe systemen voor spoedcategorieën.
Samenvatting literatuur
Description of studies (updated search)
Cheng (2021) developed a consensus-based, tiered prioritization list for orthopaedic surgical procedures during the COVID-19 pandemic and afterward. Reliability of the prioritization list was tested. The prioritization list reflects various levels of urgency and was created by a committee of orthopaedic surgeons with different subspecialties, working at academic, multispecialty, and private community practices. Medical urgency was the primary determinant for prioritization, and a potential loss of function or pain suffered by the patient was the secondary determinant for prioritization.
Hachem (2022) developed a simplified classification system for the management of cervical spinal cord injury (SCI). The simplified classification system is supposed to be used in the acute setting, and it provides treatment strategies for cervical SCI. The classification system was developed using a three-phase modified Delphi procedure. The first phase involved the proposal of variables for importance for classifying and treating cervical SCI by AOSpine SCI Knowledge forum members. The second phase involved a survey of international spine surgeons and the third phase involved the development of a new classification system based on the information obtained during the first and second phase.
Veit-Rubin (2017) evaluated the reliability of a four-level triage scale for obstetrics and gynaecology emergency surgeries. Inter- and intra-rater reliability of the triage scale was assessed and factors associated with triage correctness were evaluated. The scale evaluated was The Swiss Emergency Triage Scale (SETS), which is used in Europe for adult emergencies.
Results
Three studies were included (Cheng, 2021; Hachem, 2022; Veit-Rubin, 2017). Different classification systems for different types of procedures are proposed in the studies.
Cheng (2021) proposes a classification system consisting of four different categories for orthopaedic procedures (Table 1). The study provides descriptions of the urgency linked to within which amount of time the surgery should take place. Specific time periods, such as 14-21 days or >30 days, are given in this classification system. Hachem (2022) proposes a classification system for cervical spinal cord injury in which they describe the importance of urgency of the surgery (Table 2). The system is based on the stability of the injury, compression of the spinal cord, and neurological status. Based on combinations of these three components, the timing of surgery is determined. Veit-Rubin (2017) proposes a classification system for obstetrics and gynaecology based on four categories (Table 3). Each category describes the urgency of the situation in combination with the timing of the surgery. For example, level 2 surgeries happen in potentially life-threatening situations and should therefore start within 20 minutes. The classification system proposed by Cheng (2021) and the classification system proposed by Veit-Rubin (2017) are constructed the same, with four categories coupled to a description of the urgency and the optimal timing of the surgery. The classification system proposed by Hachem (2022) differs from the other two, since there is no exact timing of the surgery proposed. It can be concluded that no uniform classification system for emergency surgeries was found.
Table 1. Classification system for orthopaedic procedures (Cheng, 2021)
|
Category |
Time of surgery |
Description of urgency |
Examples of procedures |
|
Tier 1 (high) |
<14-21 days |
Life/limb threatening and cases that cannot wait for > 2-3 weeks without significant morbidity |
Compartment syndrome, vascular compromise, traumatic amputation or replantation, foreign body removal, acute or penetrating trauma |
|
Tier 2 (intermediate) |
<30 days |
Not life/limb threatening but potential for future morbidity and mortality if the surgery/procedure is not done within 30 days |
Impending fracture, second stage reimplantation revision arthroplasty, ablation tumors, meniscus tear, neurologic (peripheral nerve) compromise |
|
Tier 3 (low) |
>30 days |
Cases that can be delayed for > 30 days with no significant morbidity to patient or impact on patient outcome |
Recurrent dislocations, tendon rupture, chronic, solitary ligament injury, arthrotomy, arthroplasty with subluxation or major deformity |
|
Tier 4 (normal) |
No medical urgency |
Business as usual |
Uncomplicated arthroplasty, osteotomies, tenotomy or tendon transfer or reconstructions, muscle transfer, distal clavicle excision |
Table 2. Classification system for cervical spinal cord injury (Hachem, 2022)
|
Time of surgery |
Stability |
Compression |
Neurological status |
Examples of injuries |
|
Urgent surgery important regardless of cord compression or neuro status |
Unstable |
- |
- |
All injuries in which there is concern that the structural integrity of the cervical spine has been compromised |
|
Urgent surgery important |
Stable |
Compressed |
Severe |
Acute traumatic disc herniations with severe impairments, hyper-extension injuries on a background of cervical spondylosis but with a more severe neurological injury |
|
Urgent surgery less important regardless of neuro status |
Stable |
Not compressed |
- |
|
|
Role and timing of surgery uncertain |
Stable |
Compressed |
Less severe |
Classical central cord injury with mild motor/sensory deficits in the hands primarily |
Table 3. Classification system for obstetrics and gynaecology (Veit-Rubin, 2017)
|
Category |
Time of surgery |
Description of urgency |
|
Level 1 |
Assessment and treatment must be immediate with the patient installed in a resuscitation room, labour ward, or in an operating room for caesarean section. |
Immediately life-threatening situation |
|
Level 2 |
Assessment and treatment must start within 20 minutes. The patient’s condition may progress to a life-threatening situation. Assessment must be rapid with the patient installed in an adequate intervention room. |
Potentially life-threatening situation |
|
Level 3 |
Assessment and treatment within 120 minutes; time is not considered as a critical factor. The nurse or midwife will regularly re-evaluate the patient’s clinical condition in the waiting room if the patient cannot be installed immediately. |
Stable situation |
|
Level 4 |
The patient is usually oriented towards outpatient clinics. |
Non-urgent situation |
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question: Which (international) classification systems are used for indicating operative urgency?
P: patients undergoing emergency surgery, unplanned, unscheduled
I: coding systems, classification systems, clinical coding, scale, clinical scale
C: not applicable
O: not applicable
Search and select (Methods)
The original search (1990-2015) resulted in no studies. For this update, the databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms starting from 2015 until 7 November 2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 1136 hits. Studies were selected based on the following criteria:
- systematic reviews (searched in at least two databases, and detailed search strategy, risk of bias assessment and results of individual studies available), randomized controlled trials, or observational (comparative) studies;
- full-text English language publication; and
- studies according to the PICO.
In total, 27 studies were initially selected from the updated search, based on title and abstract screening. After reading the full text, 24 studies were excluded (see the table with reasons for exclusion under the tab Methods), and three studies were included in this update.
Results
Three studies were included in the updated analysis of the literature. An overview of different classification systems is given in the summary of the literature. Risk of bias and GRADE assessment were not performed.
Referenties
- Cheng EY, Matson DM, Morgenstern KD, Agel J, Hoogervorst P. Levels of Urgency for Orthopaedic Procedures: Reliability and Adoption of a Consensus-driven Classification. J Am Acad Orthop Surg. 2021 Nov 1;29(21):e1078-e1086. doi: 10.5435/JAAOS-D-20-00631. PMID: 33252553.
- Chowdhury S, Nicol AJ, Moydien MR, Navsaria PH, Montoya-Pelaez LF. Is case triaging a useful tool for emergency surgeries? A review of 106 trauma surgery cases at a level 1 trauma center in South Africa. World J Emerg Surg. 2018 Jan 24;13:4. doi: 10.1186/s13017-018-0166-5. PMID: 29410701; PMCID: PMC5781325.
- De Simone B, Kluger Y, Moore EE, Sartelli M, Abu-Zidan FM, Coccolini F, Ansaloni L, Tebala GD, Di Saverio S, Di Carlo I, Sakakushev BE, Bonavina L, Sugrue M, Galante JM, Ivatury R, Picetti E, Chirica M, Wani I, Bala M, Sall I, Kirkpatrick AW, Shelat VG, Pikoulis E, Leppäniemi A, Tan E, Broek RPGT, Gurmu Beka S, Litvin A, Chouillard E, Coimbra R, Cui Y, De' Angelis N, Sganga G, Stahel PF, Agnoletti V, Rampini A; WSES TACS panel of experts; Testini M, Bravi F, Maier RV, Biffl WL, Catena F. The new timing in acute care surgery (new TACS) classification: a WSES Delphi consensus study. World J Emerg Surg. 2023 Apr 28;18(1):32. doi: 10.1186/s13017-023-00499-3. PMID: 37118816; PMCID: PMC10147354.
- Hachem LD, Zhu M, Aarabi B, Davies B, DiGiorgio A, Evaniew N, Fehlings MG, Ganau M, Graves D, Guest J, Ha Y, Harrop J, Hofstetter C, Koljonen P, Kurpad S, Marco R, Martin AR, Nagoshi N, Nouri A, Rahimi-Movaghar V, Rodrigues-Pinto R, Wengel VT, Tetreault L, Kwon B, Wilson JR. A Practical Classification System for Acute Cervical Spinal Cord Injury Based on a Three-Phased Modified Delphi Process From the AOSpine Spinal Cord Injury Knowledge Forum. Global Spine J. 2022 Sep 6:21925682221114800. doi: 10.1177/21925682221114800. Epub ahead of print. PMID: 36065656.
- Leppäniemi A, Jousela I. A traffic-light coding system to organize emergency surgery across surgical disciplines. Br J Surg. 2014 Jan;101(1):e134-40. doi: 10.1002/bjs.9325. Epub 2013 Nov 22. PMID: 24272758.
- NCEPOD, 1995. The NCEPOD Classification of Intervention. A report by the National Confidential Enquiry into Perioperative Deaths (1995/6). "Who Operates When?" http://www.ncepod.org.uk/pdf/1995_6/1995_6sum.pdf.
- NCEPOD, 2003. The NCEPOD Classification of Intervention. A report by the National Confidential Enquiry into Perioperative Deaths (2003). "Who Operates When II?" http://www.ncepod.org.uk/2003WOW.htm.
- NCEPOD, 2023. The NCEPOD Classification of Intervention. This classification came into effect in December 2004, and replaced the categories of Emergency, Urgent, Scheduled and Elective previously used by NCEPOD. Link: https://www.ncepod.org.uk/classification.html
- Veit-Rubin N, Brossard P, Gayet-Ageron A, Montandon CY, Simon J, Irion O, Rutschmann OT, Martinez de Tejada B. Validation of an emergency triage scale for obstetrics and gynaecology: a prospective study. BJOG. 2017 Nov;124(12):1867-1873. doi: 10.1111/1471-0528.14535. Epub 2017 Mar 15. PMID: 28294509.
Evidence tabellen
Table of excluded studies
|
Reference |
Reason for exclusion |
|
Aarabi B, Akhtar-Danesh N, Simard JM, Chryssikos T, Shanmuganathan K, Olexa J, Sansur CA, Crandall KM, Wessell AP, Cannarsa G, Sharma A, Lomangino CD, Boulter J, Scarboro M, Oliver J, Ahmed AK, Wenger N, Serra R, Shea P, Schwartzbauer GT. Efficacy of Early (≤ 24 Hours), Late (25-72 Hours), and Delayed (>72 Hours) Surgery with Magnetic Resonance Imaging-Confirmed Decompression in American Spinal Injury Association Impairment Scale Grades C and D Acute Traumatic Central Cord Syndrome Caused by Spinal Stenosis. J Neurotrauma. 2021 Aug 1;38(15):2073-2083. doi: 10.1089/neu.2021.0040. Epub 2021 Apr 6. PMID: 33726507; PMCID: PMC8309437. |
Not conform PICO: wrong intervention (no classification system, effect of surgery timing)
|
|
Benazza N, Touzart L, Muszynski C, Gondry J. Impact of establishment of a color code in emergency caesareans in secondary health care maternity. J Gynecol Obstet Hum Reprod. 2019 Apr;48(4):261-264. doi: 10.1016/j.jogoh.2018.11.010. Epub 2018 Dec 19. PMID: 30578849. |
Not conform PICO: Population: emergency c-section, intervention: use of colour-code system according to indication
|
|
Bidon C, Desgranges FP, Riegel AC, Allaouchiche B, Chassard D, Bouvet L. Retrospective cohort study of decision-to-delivery interval and neonatal outcomes according to the type of anaesthesia for code-red emergency caesarean sections in a tertiary care obstetric unit in France. Anaesth Crit Care Pain Med. 2019 Dec;38(6):623-630. doi: 10.1016/j.accpm.2019.05.005. Epub 2019 May 23. PMID: 31129225. |
Not conform PICO: wrong intervention (no classification system, DDI of code red c-section according to anesthesia)
|
|
Du JP, Fan Y, Liu JJ, Zhang JN, Meng YB, Mu CC, Hao DJ. Decompression for Traumatic Thoracic/Thoracolumbar Incomplete Spinal Cord Injury: Application of AO Spine Injury Classification System to Identify the Timing of Operation. World Neurosurg. 2018 Aug;116:e867-e873. doi: 10.1016/j.wneu.2018.05.118. Epub 2018 May 26. PMID: 29807180. |
Not conform PICO: wrong intervention (early vs late surgery, clinical patient outcomes)
|
|
Fligor SC, Tsikis ST, Wang S, Ore AS, Allar BG, Whitlock AE, Calvillo-Ortiz R, Arndt K, Callery MP, Gangadharan SP. Time to surgery in thoracic cancers and prioritization during COVID-19: a systematic review. J Thorac Dis. 2020 Nov;12(11):6640-6654. doi: 10.21037/jtd-20-2400. PMID: 33282365; PMCID: PMC7711379. |
Not conform PICO: effect of time to surgery on oncologic outcomes
|
|
Howes TE, Cook TM, Corrigan LJ, Dalton SJ, Richards SK, Peden CJ. Prioritising emergency laparotomy - a reply. Anaesthesia. 2015 Dec;70(12):1460-1. doi: 10.1111/anae.13325. PMID: 26558868. |
Wrong study design: reply to comments, focused on postoperative care
|
|
Krämer J, Schreyögg J, Busse R. Classification of hospital admissions into emergency and elective care: a machine learning approach. Health Care Manag Sci. 2019 Mar;22(1):85-105. doi: 10.1007/s10729-017-9423-5. Epub 2017 Nov 25. PMID: 29177993. |
Not conform PICO: wrong intervention (classification into emergency and elective care (data learning set))
|
|
Le Mitouard M, Gaucher L, Huissoud C, Gaucherand P, Rudigoz RC, Dupont C, Cortet M. Decision-delivery intervals: Impact of a colour code protocol for emergency caesareans. Eur J Obstet Gynecol Reprod Biol. 2020 Mar;246:29-34. doi: 10.1016/j.ejogrb.2019.12.027. Epub 2019 Dec 28. PMID: 31927407. |
Not conform PICO. Population: emergency c-section, comparison: treated as code organge (emergency) vs code red (extreme emergency), outcomes: DDI, mothers + neonatal characteristics
|
|
Luo Y, Makepe M, Yim A, Tacey M, Bird D, Hodgson R. An Acute General Surgical Unit (AGSU) Negates the Impact of the Tokyo Guidelines 2018 (TG18) Diagnostic Criteria for the Treatment of Acute Cholecystitis. World J Surg. 2019 Nov;43(11):2762-2769. doi: 10.1007/s00268-019-05104-w. Erratum in: World J Surg. 2019 Aug 22;: PMID: 31384994. |
Not conform PICO: Population: emergency cholecystectomy, intervention: use of Tokyo Guidelines Diagnostic Criteria
|
|
Marfori CQ, Klebanoff JS, Wu CZ, Barnes WA, Carter-Brooks CM, Amdur RL. Reliability and Validity of 2 Surgical Prioritization Systems for Reinstating Nonemergent Benign Gynecologic Surgery during the COVID-19 Pandemic. J Minim Invasive Gynecol. 2021 Apr;28(4):838-849. doi: 10.1016/j.jmig.2020.07.024. Epub 2020 Jul 30. PMID: 32739612; PMCID: PMC7392134. |
Not conform PICO: wrong population (elective surgeries during COVID-19)
|
|
McCrum ML, Davis KA, Kaafarani HM, Santry HP, Shafi S, Crandall ML. Current opinion on emergency general surgery transfer and triage criteria. J Trauma Acute Care Surg. 2020 Sep;89(3):e71-e77. doi: 10.1097/TA.0000000000002806. PMID: 32467469. |
Not conform PICO: wrong intervention (indicators of need for specialised care)
|
|
Mellinghoff SC, Bruns C, Al-Monajjed R, Cornely FB, Grosheva M, Hampl JA, Jakob C, Koehler FC, Lechmann M, Maged B, Otto-Lambertz C, Rongisch R, Rutz J, Salmanton-Garcia J, Schlachtenberger G, Stemler J, Vehreschild J, Wülfing S, Cornely OA, Liss BJ. Harmonized procedure coding system for surgical procedures and analysis of surgical site infections (SSI) of five European countries. BMC Med Res Methodol. 2022 Aug 12;22(1):225. doi: 10.1186/s12874-022-01702-w. PMID: 35962320; PMCID: PMC9374282. |
Not conform PICO: wrong population (no emergency surgery), wrong intervention (codes for data)
|
|
NIHR Global Research Health Unit on Global Surgery. Global guidelines for emergency general surgery: systematic review and Delphi prioritization process. BJS Open. 2022 Jan 6;6(1):zrac005. doi: 10.1093/bjsopen/zrac005. PMID: 35199142; PMCID: PMC8867031. |
Not conform PICO: Population: emergency general surgery, Intervention: Prioritization of guidelines about (no classification system): timely transfers, CT scan pathways, handovers, discussion with senior surgeons, surgical safety checklist, recovery room monitoring, early warning scores, discharge plans, and morbidity meetings. |
|
Rathnayake D, Clarke M, Jayasinghe V. Patient prioritisation methods to shorten waiting times for elective surgery: A systematic review of how to improve access to surgery. PLoS One. 2021 Aug 30;16(8):e0256578. doi: 10.1371/journal.pone.0256578. PMID: 34460854; PMCID: PMC8404982. |
Not conform PICO: wrong population (elective surgeries)
|
|
Rovers MM, Wijn SRW, Grutters JPC, Metsemakers SJJPM, Vermeulen RJ, van der Pennen R, Berden BJJM, Gooszen HG, Scholte M, Govers TM; EBS-group collaborators. Development of a decision analytical framework to prioritise operating room capacity: lessons learnt from an empirical example on delayed elective surgeries during the COVID-19 pandemic in a hospital in the Netherlands. BMJ Open. 2022 Apr 8;12(4):e054110. doi: 10.1136/bmjopen-2021-054110. PMID: 35396284; PMCID: PMC8995574. |
Not conform PICO: wrong population (framework for elective surgeries)
|
|
Savage SA, Klekar CS, Priest EL, Crandall ML, Rodriguez BC, Shafi S; AAST Patient Assessment Committee. Validating a new grading scale for emergency general surgery diseases. J Surg Res. 2015 Jun 15;196(2):264-9. doi: 10.1016/j.jss.2015.03.036. Epub 2015 Mar 18. PMID: 25888498. |
Not conform PICO: Population: colon diverticulitis, intervention: reviewing inter-rater reliability of grading scale for measuring anatomic severity |
|
Scott S. Prioritisation of patients requiring orthopaedic trauma surgery: A call for action. Injury. 2022 Mar;53(3):819-820. doi: 10.1016/j.injury.2022.01.030. PMID: 35190173; PMCID: PMC8856135. |
Wrong study design: short commentary
|
|
Service BC, Collins AP, Crespo A, Couto P, Gupta S, Avilucea F, Kupiszewski S, Langford J, Lewellyn B, Petrie J, Zumsteg JW, Zeini IM, Osbahr DC, Haidukewych GJ, Romeo AA. Medically Necessary Orthopaedic Surgery During the COVID-19 Pandemic: Safe Surgical Practices and a Classification to Guide Treatment. J Bone Joint Surg Am. 2020 Jul 15;102(14):e76. doi: 10.2106/JBJS.20.00599. PMID: 32675664. |
Not conform PICO: Classification system for emergency surgery during COVID-19 pandemic
|
|
Shrestha BM. Acute Care Emergency General Surgery Model: Assigning Priority. J Am Coll Surg. 2019 May;228(5):810-811. doi: 10.1016/j.jamcollsurg.2019.01.011. PMID: 31029204. |
Wrong study design: short response to other study
|
|
Smith BL, Nguyen A, Korotkin JE, Kelly BN, Specht MC, Spring LM, Moy B, Isakoff SJ, Gadd MA. A system for risk stratification and prioritization of breast cancer surgeries delayed by the COVID-19 pandemic: preparing for re-entry. Breast Cancer Res Treat. 2020 Oct;183(3):515-524. doi: 10.1007/s10549-020-05792-2. Epub 2020 Jul 25. PMID: 32712878; PMCID: PMC7382558. |
Not conform PICO: wrong population (risk stratification (and prioritization) for delayed surgeries due to COVID-19)
|
|
Spain B. Prioritising emergency laparotomy. Anaesthesia. 2015 Dec;70(12):1459-60. doi: 10.1111/anae.13297. PMID: 26558867. |
Wrong study design: short response to other study
|
|
Tominaga GT, Staudenmayer KL, Shafi S, Schuster KM, Savage SA, Ross S, Muskat P, Mowery NT, Miller P, Inaba K, Cohen MJ, Ciesla D, Brown CV, Agarwal S, Aboutanos MB, Utter GH, Crandall M; American Association for the Surgery of Trauma Committee on Patient Assessment. The American Association for the Surgery of Trauma grading scale for 16 emergency general surgery conditions: Disease-specific criteria characterizing anatomic severity grading. J Trauma Acute Care Surg. 2016 Sep;81(3):593-602. doi: 10.1097/TA.0000000000001127. PMID: 27257696. |
Not conform PICO: Grading system for acute appendicitis, breast infections, acute cholecystitis, acute diverticulitis of the colon, esophageal perforation, hernias (internal or abdominal wall), infectious colitis, intestinal obstruction, intestinal arterial ischemia, acute pancreatitis, pelvic inflammatory disease, perirectal abscess, perforated peptic ulcer, pleural space infection, soft tissue infections, and surgical site infections (no time aspect).
|
|
Topf MC, Shenson JA, Holsinger FC, Wald SH, Cianfichi LJ, Rosenthal EL, Sunwoo JB. Framework for prioritizing head and neck surgery during the COVID-19 pandemic. Head Neck. 2020 Jun;42(6):1159-1167. doi: 10.1002/hed.26184. Epub 2020 May 6. PMID: 32298036; PMCID: PMC7262168. |
Not conform PICO: Prioritization tool for head&neck surgery (not necessarily emergency) during COVID-19 pandemic
|
|
Wong PY, Ablett AD, Myint PK, Carter B, McCarthy K, Stechman M, Pearce L, Hewitt J. FMALE score: Combining practical risk scales to improve preoperative predictive accuracy in emergency general surgery: A multi-centre prospective cohort study. Am J Surg. 2021 Nov;222(5):911-912. doi: 10.1016/j.amjsurg.2021.04.009. Epub 2021 Apr 27. PMID: 33952414. |
Not conform PICO: wrong intervention (no classification system, risk stratification tool)
|
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 04-09-2024
Laatst geautoriseerd : 04-09-2024
Geplande herbeoordeling : 04-09-2025
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten die patiënten die in een ziekenhuis een spoedingreep moeten ondergaan.
Werkgroep
- Dhr. dr. P.H.W. (Pieter) Lubbert, chirurg, NVvH (voorzitter)
- Dhr. dr. H. (Hilko) Ardon, neurochirurg, NVvN
- Dhr. dr. L.F.M. (Ludo) Beenen, radioloog, NVvR
- Dhr. drs. V.A. (Victor) van Bochove, intensivist, NVIC
- Mevr. prof. dr. M.A. (Marja) Boermeester, gastro-intestinale / oncologisch chirurg, NVvH
- Dhr. dr. E.M. (Eelke) Bos, neurochirurg, NVvN
- Mevr. N.H.B.C. (Nicole) Dreessen, Afdelingshoofd OK, LVO
- Dhr. prof. dr. L. (Leander) Dubois, MKA-chirurg, NVMKA
- Dhr. drs. P.G. (Peter) van Etten, oogarts, NOG
- Dhr. drs. A.J.P. (Peter) Joosten, orthopedisch chirurg, NOV
- Dhr. dr. S.V. (Steven) Koenen, gynaecoloog, NVOG
- Dhr. dr. R.A.F. (Rob) de Lind van Wijngaarden, cardio-thoracaal chirurg, NVThorax
- Mevr. dr. E.C. (Lise) van Turenhout, anesthesioloog, NVA
- Dhr. drs. M.P.M. (Martijn) Verhagen, AIOS Spoedeisende Geneeskunde, NVSHA
- Mevr. E.C. (Esen) Doganer, beleids/projectmedewerker, K&Z (tot maart 2023)
- Mevr. A. (Anne) Swinkels, beleids/projectmedewerker, K&Z (tussen maart 2023 tot september 2023)
- Mevr. M. (Marjolein) Jager, beleids/projectmedewerker, K&Z (vanaf september 2023)
Klankbordgroep
- Dhr. dr. P.M. (Peter-Paul) Willemse, uroloog, NVU
- Mevr. dr. ir. M.E. (Maartje) Zonderland, directeur Zonderland & Van Zeijl
Met ondersteuning van:
- Mevr. dr. C.T.J. (Charlotte) Michels, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Mevr. drs. E.R.L. (Evie) Verweg, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroep |
Functienaam en werkgever |
Nevenfunctie |
Gemelde belangen |
Ondernomen actie |
|
Pieter Lubbert (voorzitter) |
Chirurg, Heelkunde Friesland |
Bestuurslid Heelkunde Friesland Groep |
Geen |
Geen restrictie |
|
Eelke Bos |
Neurochirurg, ErasmusMC |
Geen |
*Consultant voor Brainlab A.G. (www.brainlab.com). *Co-PI van de BMP4 Fase 1 studie gefinancierd door Stemgen. |
Geen restrictie |
|
Hilko Ardon |
Neurochirurg, Jeroen Bosch Ziekenhuis |
*Voorzitter van de Kwaliteitscommissie van de NVvN *Bestuurslid van de NVvN |
Geen |
Geen restrictie |
|
Leander Dubois |
*MKA chirurg, AmsterdamUMC en St. Antonius ziekenhuis. *Hoogleraar Maxillofaciale Traumatologie, Universiteit van Amsterdam |
Aandeelhouder P MED (start-up tandheelkundige implantaten; eind 2023 failliet) |
Niet conflicterend met inhoud richtlijn: *Advieswerkzaamheden aangaande ontwikkelingen osteosynthesemateriaal voor Stryker, KLS Martin en navigatie apparatuur voor Brainlab. *Onderzoek naar begrip van natuurlijke adaptieprocessen heeft geleid tot meer conservatieve benadering van orbita fracturen en collum mandibulae fracturen. Hierdoor worden tijdstip van diagnose en tijdstip van indicatie uit elkaar getrokken. Verhogen voorspelbaarheid complexe traumatische reconstructies door inzet technologie. Dit kan resulteren in delay van interventie. |
Geen restrictie |
|
Lise van Turenhout |
Anesthesioloog, UMC Utrecht |
Geen |
*Adviserende rol in onderzoek naar mogelijkheden om energie te besparen door aanpassing van (het gebruik van) de luchtbeheersysteem op de operatiekamercomplexen in Nederland. *Aanpassingen aan deze richtlijn kan gevolgen hebben voor de manier waarop in het dagelijks werk omgegaan wordt met de organisatie van spoedgevallen, ook op mijn werkplek. Voor zover ik kan overzien leidt dat niet tot intellectueel gewin, ook niet voor mijn werkgever |
Geen restrictie |
|
Ludo Beenen |
Radioloog, AmsterdamUMC |
Geen |
Geen |
Geen restrictie |
|
Marja Boermeester |
Hoogleraar Chirurgie van abdominale infecties, AmsterdamUMC |
Geen |
*KCI/3M, Johnson&Johnson, New Compliance *Research in darmfalen, CAWR, POWI, abdominale infecties. |
Geen restrictie |
|
Martijn Verhagen |
AIOS Spoedeisende Hulp, Meander MC |
Geen |
Geen |
Geen restrictie |
|
Nicole Dreessen |
Afdelingshoofd OK, Zuyderland MC |
Voorzitter LVO (Landelijke Vereniging van operatieassistenten) |
Geen |
Geen restrictie |
|
Peter Joosten |
Orthopedisch chirurg, Amphia Ziekenhuis |
Geen |
Geen |
Geen restrictie |
|
Peter van Etten |
Oogarts, vitreoretinale chirurgie, Retina Operatie Centrum, locatie Utrecht |
Initiatiefnemer nascholingsplatform Oogheelkunde UpToDate |
Geen |
Geen restrictie |
|
Rob de Lind van Wijngaarden |
Cardiothoracaal chirurg, AmsterdamUMC |
Geen |
Geen |
Geen restrictie |
|
Steven Koenen |
Gynaecoloog, ETZ |
*Voorzitter Koepel Kwaliteit NVOG *Incidenteel juridisch expertisewerk |
Geen |
Geen restrictie |
|
Victor van Bochove |
Intensivist, Franciscus Gasthuis & Vlietland |
*PCCS instructuur, NVIC (betaald) *MFCK arts (betaald) *Waarnemer via ICS, incidenteel (betaald) *Echo instructuur, NVIC (betaald) |
Geen |
Geen restrictie |
|
Esen Doganer (verlof) |
Junior Projectmanager en beleidsmedewerker, Stichting Kind en Ziekenhuis |
Geen |
Geen |
Geen restrictie |
|
Marjolein Jager |
Junior beleids- en projectmedewerker, Stichting Kind en Ziekenhuis |
Begeleider C bij Sherpa, betaald (3 contracturen) |
Geen |
Geen restrictie |
|
Anne Swinkels |
Junior Projectmanager en beleidsmedewerker, Stichting Kind en Ziekenhuis |
Geen |
Geen |
Geen restrictie |
|
|
|
|
|
|
|
Klankbordgroep |
Functienaam en werkgever |
Nevenwerkzaamheden |
Persoonlijke Financiële Belangen |
|
|
Peter-Paul Willemse |
Uroloog, UMC Utrecht |
EAU Senior associate |
*Partner: kinderlongarts Erasmus MC. *PRAISE-U consortium. Beiden irrelevant voor deze richtlijn. |
Geen restrictie |
|
Maartje Zonderland |
Directeur/eigenaar Zonderland & Van Zeijl |
Senior onderzoeker Universiteit Twente (0 aanstelling) Onderzoek op het gebied van zorglogistiek, capaciteitsmanagement en planning. Begeleiding van afstudeerders en promovendi. |
*Directeur/eigenaar Zonderland & Van Zeijl. Wij ondersteunen zorginstellingen, waaronder ziekenhuizen, bij het analyseren en oplossen van complexe planningsvraagstukken. *Ik ben op dit onderwerp één van de experts in Nederland en heb hierover ook gepubliceerd in wetenschappelijke tijdschriften. Wellicht dat meer mensen mij zo leren kennen. |
Geen restrictie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door onder andere deelname in de werkgroep, deelname aan de invitational conference. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Stichting Kind en Ziekenhuis en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
Module |
Uitkomst raming |
Toelichting |
|
Classificatiesystemen spoedoperaties |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (>40.000 patiënten), volgt dat het overgrote deel van de zorgaanbieders en zorgverleners al aan deze norm voldoet en het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de spoedzorg. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijnmodules. Tevens zijn er knelpunten aangedragen tijdens de invitational conference (dd. 21-03-2023). Een verslag hiervan is opgenomen in de bijlage. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Enquête
Als onderdeel van deze herziening heeft de werkgroep een enquête uitgezet (dd. 26 juni 2023). Met deze enquête wilde de werkgroep inventariseren wat er in de klinische praktijk gewenst is over de landelijke spoedlijsten. Hierbij is input van OK (programma)coördinatoren en wetenschappelijke verenigingen zeer gewenst. Een verslag van de resultaten is opgenomen in de bijlage.
Herziening spoedlijsten
Daarnaast zijn alle betrokken wetenschappelijke verenigingen schriftelijk gevraagd (november 2023) naar eventuele optimalisaties van de spoedlijsten behorende bij de richtlijn Beleid rondom spoedoperaties.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
