Indicatiestelling bij persoonlijkheidsstoornissen
Uitgangsvraag
Wanneer en bij welke mensen met de diagnose persoonlijkheidsstoornis zijn psychotherapie, farmacotherapie, vaktherapieën, verpleegkundige zorg, of andere interventies geïndiceerd?
Aanbeveling
Het is aan te bevelen indicatie voor behandeling te baseren op zorgvuldige diagnostiek, waarbij de aard, ernst en complexiteit van de persoonlijkheidsproblematiek wordt afgewogen naast de sociale factoren en de behoeften en capaciteiten van een patiënt.
Het is aan te bevelen de voorkeur van een patiënt voor een bepaalde behandeling in belangrijke mate mee te laten wegen in de keus voor een behandeling. De patiënt dient voldoende informatie te krijgen om samen tot een weloverwogen keuze te komen.
Het is aan te bevelen indien wenselijk en mogelijk (uiteraard in samenspraak met de patiënt) naasten te betrekken bij de indicatiestelling en hierbij hun draagkracht en hun draaglast in ogenschouw te nemen.
Het is aan te bevelen om bij patiënten met persoonlijkheidsstoornissen waar mogelijk een psychotherapeutische behandeling aan te bieden.
Het is aan te bevelen om bij verstorende en ontwrichtende problemen en situaties de behandelfocus in een geïntegreerd traject bij aanvang te richten op het bevorderen van veiligheid en het wegnemen van belemmerende factoren voor psychotherapeutische behandeling alvorens de focus te verschuiven naar het omgaan met stressoren uit de leefwereld of het aanpakken van factoren van de persoonlijkheid. Dit gebeurt bij voorkeur binnen een geïntegreerd traject, waarbij meer persoonsgerichte interventies (desgewenst) kunnen aansluiten op een meer voorwaardenscheppende of klachtgerichte fase van de behandeling.
Het is aan te bevelen om de behandeling regelmatig te evalueren, en nadrukkelijk de mogelijkheid open te houden van bijstelling of wijziging van de indicatie.
Het is aan te bevelen om de behandeling in beginsel ambulant aan te bieden.
Het valt te overwegen, wanneer ambulante vormen van behandeling als onvoldoende effectief wordt ingeschat dan wel de thuissituatie onvoldoende structuur biedt, intensivering van behandeling middels een (dag)klinische programma aan te bieden.
Het is aan te bevelen om farmacotherapie, waar nodig, een duidelijke plaats te geven binnen het behandelaanbod voor patiënten met een persoonlijkheidsstoornis. Farmacotherapie kan tijdelijk verlichting geven gedurende een crisisachtige periode of verlichting van klachten zoals oplopende gespannenheid, verwardheid, dysforie, angstklachten of slaapproblemen. Ook kan farmacotherapie geïndiceerd zijn voor een comorbide symptoomstoornis.
Het is te overwegen verpleegkundige zorg in te zetten om bij te dragen aan het leren omgaan met de gevolgen van de persoonlijkheidsstoornis in het dagelijks leven. Verpleegkundige zorg kan geïndiceerd zijn bij praktische problemen en om leerdoelen uit de behandeling te generaliseren naar de thuissituatie.
Het is te overwegen vaktherapie in te zetten als onderdeel van een breder psychotherapeutisch behandelaanbod.
Het is aan te bevelen om, wanneer een bepaald aanbod dat het meest passend lijkt voor de betreffende patiënt niet beschikbaar is, de optie van overdracht van de behandeling aan te bieden
Overwegingen
Patiëntenperspectief
Vanuit het patiëntenperspectief is van belang dat iemand een behandeling krijgt die als passend wordt ervaren en die naar verwachting effectief zal zijn. Eigen motivatie en voorkeur en draagkracht van de patiënt spelen daarbij een belangrijke rol. De hulpvraag van de patiënt en diens wensen en behoeften dienen centraal te staan, niet primair het behandelaanbod van de instelling. De vraag die als uitgangspunt dient te staan is: welke interventie door welke professional is gepast/geschikt voor deze persoon met deze problemen en deze behoeften en deze mogelijkheden in deze omstandigheden.? Daarbij is het belangrijk de blik nadrukkelijk ook te richten op het verbeteren van het persoonlijk functioneren, het sociale en maatschappelijk functioneren en het verbeteren van de kwaliteit van leven. De verschillende aspecten van herstel kunnen daarbij als denkkader behulpzaam zijn: symptomatisch herstel, persoonlijk herstel, maatschappelijk herstel en functioneel herstel (Van der Stel, 2015).
Patiënten en eventueel hun naasten dienen te beschikken over voldoende informatie om een goede afweging te kunnen maken welke behandeling het meest passend is. Informatie kan bijvoorbeeld gevonden worden op https://www.thuisarts.nl/ of www.ggzstandaarden.nl. Een behandeling vraagt van patiënten een grote inspanning. Dat wordt niet altijd als haalbaar beleefd. Het is nadrukkelijk ook een optie om te kiezen om (vooralsnog) af te zien van een geïndiceerd behandelaanbod. Het is belangrijk dat een patiënt ruimte krijgt om later terug te komen op een dergelijk besluit
Indicatiestelling kan terugkomen op verschillende momenten gedurende een behandeltraject. Het is belangrijk regelmatig samen te evalueren of een gekozen behandeling (nog) voldoende passend is.
Naastenperspectief
Juist omdat persoonlijkheidsstoornissen vaak veel gevolgen hebben voor interpersoonlijke relaties en het sociaal functioneren, verdient het betrekken van naasten extra aandacht. Naasten willen doorgaans graag betrokken worden in het proces van indicatiestelling en bij de behandeling. Het systeem waarin iemand verkeert kan mede richting geven voor de indicatie voor behandeling en de indicatie voor behandeling dient mede te worden afgestemd op de draaglast en de draagkracht van de naasten. Naasten worden alleen betrokken met toestemming van de patiënt.
Professioneel perspectief
Indicatiestelling vraagt het gezamenlijk afwegen van uiteenlopende aspecten, zowel van de patiënt, diens omgeving, als van reëel beschikbare behandelmogelijkheden. Belangrijke factoren die in deze overweging betrokken en afgewogen dienen te worden zijn: de ernst van de klachten en symptomen, het niveau van persoonlijkheidsfunctioneren, de veerkracht en persoonlijke capaciteiten, motivatie, het vermogen om een werkrelatie aan te gaan, sociaal-maatschappelijk functioneren, mate van (vroegkinderlijke) traumatisering en de resultaten van voorgaande behandeling. Dit komt overeen met een studie van Van Manen et al. (2012) waarin onderzoek werd gedaan naar factoren die experts op het gebied van de behandeling van persoonlijkheidsstoornissen van belang achten bij de indicatiestelling.
Voor de meeste persoonlijkheidsstoornissen heeft waar mogelijk een vorm van psychotherapie de voorkeur. Op basis van de evidentie zijn er geen absolute contra-indicaties voor psychotherapeutische behandeling. Wel kunnen er belemmeringen zijn om direct te starten met psychotherapie, dan dient behandeling zich in eerste aanleg te richten op het wegnemen van deze belemmeringen. In een dergelijk traject kunnen farmacotherapie en (sociaal) verpleegkundige interventies behulpzaam zijn als onderdeel van een behandeling. Daarnaast kan het voorkomen dat behandeling gericht op een comorbiditeit stoornis zoals een ernstige depressie, verslaving of PTSS voorrang moet krijgen.
Bestaande effectieve behandelingen vragen aanpassingen bij een verstandelijke beperking, aanwezigheid van een autismespectrumstoornis of actuele psychotische klachten naast de persoonlijkheidsstoornis, maar dat wil niet zeggen dat er in dergelijke problematiek op voorhand een contra-indicatie voor een persoonlijkheidsgerichte behandeling is. Ook een lage motivatie, antisociaal gedrag of ongunstige contextuele factoren vormen geen absolute contra-indicatie voor een behandelaanbod, maar vragen vaak wel een op de persoon toegesneden behandelplan. De meeste contra-indicaties die in de praktijk worden gehanteerd, zijn niet gebaseerd op wetenschappelijke evidentie, maar betreffen relatieve of tijdelijke contra-indicaties voor een bepaald type zorgaanbod.
In alle gevallen is het belangrijk om een behandeling regelmatig te evalueren, en zo nodig bij te stellen. Daarbij is er de mogelijkheid van bijstelling of wijziging van de indicatie. Ook kan het gebeuren dat de behandeling die voor een patiënt het meest passend lijkt, in de betreffende instelling of regio niet beschikbaar is. De werkgroep is van mening dat in dat geval de optie van overdracht van de behandeling dient te worden aangeboden.
Keuzes in de indicatiestelling
Wanneer psychotherapie wordt geïndiceerd, moet een keus gemaakt worden voor methodiek, intensiteit, duur en setting. Ook moet er een samenhangend plan worden gemaakt welke problemen of symptomen het eerste focus voor behandeling zullen zijn, en welke problemen mogelijk later in een behandeltraject. Voorkeuren van de patiënt spelen hierbij een belangrijke rol, daarbij steeds goed geïnformeerd door de behandelaar over de verschillende mogelijkheden.
Zoals verder uitgewerkt in de module Psychotherapie is het aan te bevelen patiënten met persoonlijkheidsstoornissen psychotherapeutische behandeling aan te bieden die is gebaseerd op een duidelijk concept van persoonlijkheidspathologie en welke rekening houdt met de specifieke beperkingen van mensen met een persoonlijkheidsstoornis. Bij het aanbieden voor een psychotherapeutische behandeling is het belangrijk dat duur en intensiteit van de behandeling zo hoog als nodig, maar zo laag als mogelijk liggen. Indien iemand nog een opleiding volgt, werkt, of een andere zinvolle dagbesteding heeft, dan dient waar mogelijk een dosering gekozen te worden die minimaal interfereert met deze aspecten van het sociale functioneren.
Indien er sprake is van ernstige ontregelingen (crisis), ernstig belemmerende symptoomstoornissen (bijvoorbeeld psychotische klachten, PTSS, verslavingen) of van zeer belemmerende contextfactoren (geen vaste woon- of verblijfplaats, geen inkomen, gebrek aan veiligheid, aanhoudende mishandeling in relaties), dan dient de behandeling in eerste aanleg gericht te worden op veiligheid en het oplossen van problemen die psychotherapie in de weg staan. Dit gebeurt bij voorkeur binnen een geïntegreerd traject, waarbij een meer persoonlijkheidsgerichte behandeling (desgewenst) kan aansluiten op een voortraject om psychotherapie mogelijk te maken.
Naast psychotherapie zijn er diverse andere vormen van behandeling beschikbaar die vaak als aanvulling of als voor-/natraject van psychotherapeutische behandeling kunnen worden aangeboden. Hieronder worden in dat kader kort farmacotherapie, vaktherapieën en verpleegkundige zorg en e-health besproken.
In verschillende situaties kan er een indicatie voor farmacotherapie zijn: bij een comorbide stoornis waarvoor farmacotherapie wordt aanbevolen, in crisissituaties gericht op het snel verminderen van bijvoorbeeld angst of psychotische verschijnselen, en voor het verlichten van specifieke klachten en symptomen. Voor details wordt verwezen naar de module Farmacotherapie.
Verpleegkundige zorg zal doorgaans deel uitmaken van een breder pakket van behandeling. Verpleegkundige zorg kan worden aangeboden om steun, structuur en activatie te bieden, bijvoorbeeld in de vorm van sociotherapie. Verpleegkundige zorg kan bijdragen aan het leren omgaan met de gevolgen van de persoonlijkheidsstoornis in het dagelijks leven. Ook kan verpleegkundige zorg hulp bieden bij praktische problemen en helpen om leerdoelen uit de behandeling te generaliseren naar de thuissituatie. In de praktijk zal dergelijke zorg niet exclusief door verpleegkundigen worden geboden, maar bijvoorbeeld ook door agogisch medewerkers, sociaalpedagogisch hulpverleners en maatschappelijk werkenden (zie ook de module Sociaal-psychiatrische interventies).
Ook vaktherapieën maken vaak deel uit van een breder pakket aan behandeling, bijvoorbeeld in een (dag)klinische setting. Vaktherapie kan bij diverse probleemgebieden worden ingezet: ten behoeve van het in contact komen met (moeilijk bereikbare) emoties en in het kader van het werken aan doelen als: emotie-, stress- en spanningsregulatie, identiteit/zelfbeeld, zelfexpressie, stemming/angst, ontspanning, verandering van patronen en sociaal functioneren.
Onderzoek naar diverse e-health-toepassingen heeft recent een hoge vlucht genomen. E-health kent vele therapievormen zoals beeldbellen, online behandelmodules op e-health-platforms en diverse mobiele applicaties. Online behandelmodules kunnen worden aangeboden ter aanvulling op individueel contact, maar ook bij groepsbehandelingen. E-health kan tevens worden ingezet in het voortraject, als patiënten nog in afwachting zijn van een intake. Systematisch onderzoek naar de toepassing van e-health bij de behandeling van persoonlijkheidsstoornissen is dringend gewenst (Ilagan, et al., 2020). In afwachting daarvan wordt aanbevolen steeds in goed overleg met de patiënt te bekijken of en zo ja welke e-health-toepassingen voor hem of haar geschikt zijn. Het is belangrijk dat de patiënt de keuze houdt tussen beeldbellen en face-to-face contacten.
Indicatie voor (dag)klinische psychotherapie
De meeste onderzoeken naar behandelingen voor persoonlijkheidsstoornissen zijn uitgevoerd in een ambulante setting. Zie de module Psychotherapie. In specifieke situaties kan er reden zijn voor het aanbieden van dagklinische of klinische psychotherapie. Wanneer adequaat uitgevoerde ambulante behandeling onvoldoende effectief is (geweest), kan (dag)klinische psychotherapie geïndiceerd zijn. In dagklinische psychotherapie wordt de behandeling geïntensiveerd door het aanbieden van meerdere dagdelen behandeling per week en door het verbreden van het behandelaanbod met andere vormen van behandeling zoals vaktherapie, sociotherapie of vaardigheidstrainingen.
Naast dagklinische psychotherapie bestaan er ook vormen van dagbehandeling waarbij het sociotherapeutisch milieu niet wordt ingezet ter ondersteuning van de psychotherapie, maar waarbij patiënten dagstructuur en veiligheid wordt aangeboden, vaak in combinatie met onderlinge steun en oefenen van vaardigheden. Deze vormen van dagbehandeling zijn doorgaans niet specifiek gericht op mensen met een persoonlijkheidsstoornis, maar op bredere patiëntgroepen. Wanneer de vraag van de patiënt vooral ligt op het gebied van (dag)structuur, veiligheid en oefenen met vaardigheden kan een dergelijke vorm van dagbehandeling worden overwogen.
Bij klinische psychotherapie is het sociotherapeutische behandelmilieu in de kliniek een belangrijk ingrediënt van de behandeling, naast diverse vormen van psychotherapie, systeemtherapie en non-verbale therapieën. Klinische psychotherapie kan aangewezen zijn wanneer steun in de thuissituatie ontoereikend is of wanneer verblijf in een therapeutisch behandelmilieu nodig is om behandeling te optimaliseren. Er is nog weinig bekend over voor welke patiënten klinische psychotherapie voordelen heeft boven ambulante of dagklinische psychotherapie.
Een vergelijkende studie naar Dialectische gedragstherapie (DGT) ambulant versus drie maanden klinische DGT gevolgd door 6 maanden ambulant vond dat beide programma’s voor patiënten met een borderline-persoonlijkheidsstoornis effectief waren, maar dat de meerkosten voor de klinische behandeling niet opwogen tegen de beperkte voordelen. Een studie die Mentalisation Based Treatment (MBT) intensief ambulant (tweemaal per week) vergeleek met MBT dagbehandeling voor patiënten met een borderline persoonlijkheidsstoornis, liet na drie jaar geen verschillen in effectiviteit zien (Smits et al 2020). Er zijn aanwijzingen dat een klinische psychotherapiebehandeling van drie tot zes maanden voor mensen met een Cluster C- persoonlijkheidsstoornis effectief is en meer kosteneffectief kan zijn in vergelijking met ambulante behandeling (Bartak et al. 2010; Soeteman et al., 2011). Een langdurige ambulante of deeltijdbehandeling zou voor mensen met een Cluster B-persoonlijkheidsstoornis meer kosteneffectief kunnen zijn dan klinische psychotherapie (Soeteman et al., 2010). Samenvattend lijken er op groepsniveau bij cluster C-persoonlijkheidsstoornissen wat meer aanwijzingen voor een meerwaarde van klinische psychotherapie dan voor de borderline-persoonlijkheidsstoornis.
Indicatie voor opname (anders dan klinische psychotherapie)
Een tijdelijke opname in een psychiatrische kliniek kan bij mensen met een persoonlijkheidsstoornis om verschillende redenen geïndiceerd zijn. In een crisissituatie waaronder acute suïcidaliteit kan er een noodzaak zijn om de patiënt, meestal kortdurend, op te nemen. Hoewel de evidentie voor de effectiviteit van dergelijke opnames beperkt is (Westling e.a. 2019), geeft een deel van de patiënten aan wel degelijk baat te hebben bij dergelijke opnames (Helleman e.a. 2014). Er dient bij de indicatiestelling voor een crisisopname een afweging gemaakt te worden tussen de verwachte voordelen van een opname en de kans op mogelijke iatrogene schade in samenhang met een opname (Coyle, Shaver & Linehan, 2018). Een opname kan ook geïndiceerd zijn voor de behandeling van een comorbide stoornis (bijvoorbeeld behandeling van een psychotische decompensatie, ernstige depressie, opname ter detoxificatie bij stoornissen in het gebruik van middelen). Opnames zijn bij mensen met een persoonlijkheidsstoornis niet per definitie gecontra-indiceerd, maar het is wel belangrijk een opname duidelijk te positioneren binnen een lopend behandeltraject. Dat betekent dat de ambulante behandelaar betrokken is bij de indicatie voor opname en zo mogelijk tevoren duur en doel van de opname bespreekt met de patiënt en diens naasten. Ook tijdens de opname blijft de ambulante behandelaar betrokken en zorgt ervoor dat de behandeling na ontslag uit de kliniek op gepaste wijze kan worden voortgezet. In de specifieke forensische context kan een opname zijn aangewezen op grond van het geïndiceerde beveiligings- en begeleidingsniveau.
Middelenbeslag
Onderzoek naar kosteneffectiviteit van behandelingen wijst uit dat psychotherapeutische behandeling voor mensen met een persoonlijkheidsstoornis kosteneffectief is ten opzichte van controlebehandeling. (Wetzelaer, 2016). Er zijn aanwijzingen dat een klinische psychotherapie van drie tot zes maanden voor mensen met een Cluster C persoonlijkheidsstoornis meer kosteneffectief is in vergelijking met ambulante behandeling (Bartak et al. 2010; Soeteman et al., 2011), terwijl een langdurige ambulante of deeltijdbehandeling voor mensen met een Cluster-B-persoonlijkheidsstoornis meer kosteneffectief zou kunnen zijn dan klinische psychotherapie (Soeteman et al., 2010).
De opleidingstrajecten voor de verschillende gespecialiseerde vormen van psychotherapie voor de borderline-persoonlijkheidsstoornis zijn intensief en kostbaar. De capaciteit van deze vormen van psychotherapie is niet toereikend voor het aantal patiënten met een persoonlijkheidsstoornis dat dergelijke hulp zoekt. De op generiek werkzame factoren gebaseerde behandelingen zoals GIT-PD vergen een minder intensieve training, en vormen in dat opzicht een belofte qua beschikbaarheid en kosten (Iliakis et al., 2019).
Onderbouwing
Achtergrond
Indicatiestelling beschrijft het proces dat op basis van de diagnostiek leidt tot het aanbieden van een passende behandeling aan een individuele patiënt, afgestemd op zijn of haar probleemgebieden, doelen en mogelijkheden. Idealiter is de keus voor een behandeling gebaseerd op kennis over wat voor wie werkt. Er is echter buitengewoon weinig evidentie die de vragen omtrent indicatiestelling beantwoordt. Hoewel indicatiestelling ook wel wordt omschreven als een activiteit waarbij de clinicus komt tot een advies voor behandeling, heeft de werkgroep ervoor gekozen het begrip indicatiestelling ruimer op te vatten en ook in dit proces al duidelijk het ‘samen beslissen’ een plaats te geven. Het tegemoet komen aan patiëntvoorkeuren voor een bepaald type behandeling lijkt tot betere uitkomsten van de behandeling en minder drop-out te leiden (Swift et al., 2018).
Het indiceren van een behandeling is alleen aan de orde indien de klachten en problemen (hulpvraag) terug te voeren zijn tot een psychische stoornis, en met betrekking tot de aanbevelingen in deze richtlijn, tot een persoonlijkheidsstoornis. Dat impliceert dat er een duidelijke lijdensdruk is en/of significante beperkingen in het functioneren op belangrijke levensgebieden zijn. Uitzondering hierop is de indicatiestelling voor preventie en vroeginterventie bij jeugdigen, omdat daar mogelijke interventies worden aanbevolen voordat een (persoonlijkheids-)stoornis volledig tot ontwikkeling is gekomen. Hiervoor wordt verwezen naar de module Preventie en Vroegsignalering van deze richtlijn.
Voorafgaand aan indicatiestelling voor behandeling dient zorgvuldig diagnostiek verricht te worden (zie de module Screening en Diagnostiek). De uitkomst van het diagnostisch proces is een beschrijving van de problemen in de individuele en situationele context, met waar mogelijk een verklaringsmodel over het ontstaan en het beloop, en daaruit volgend de mogelijke aangrijpingspunten voor interventies.
Het vastleggen van een diagnostische classificatie maakt deel uit van het diagnostisch proces. De classificatie is een belangrijk aspect bij de keuze voor een behandeling, maar meestal niet de doorslaggevende factor, gezien de klinische heterogeniteit binnen de groepen patiënten met eenzelfde classificatie (American Psychiatric Association, 2014). De ervaren probleemgebieden en functionele beperkingen geven vaak meer richting voor de indicatiestelling voor behandeling dan de formele DSM-5- classificatie.
Het is belangrijk om in het diagnostisch proces tevens een inschatting te maken van de sterke kanten, mogelijkheden en vaardigheden die een patiënt heeft. Het gaat dan bijvoorbeeld om mogelijkheden om een samenwerkingsrelatie aan te gaan, mogelijkheden om in een groep te kunnen functioneren, om emoties te verdragen, maar ook om praktische mogelijkheden bijvoorbeeld om naar een locatie te reizen of om de behandeling te combineren met andere taken (school, opleiding, werk, zorgtaken). Deze mogelijkheden en vaardigheden zijn niet statisch; een deel van de behandeling kan er juist op gericht zijn de mogelijkheden om te kunnen profiteren van een behandeling te vergroten.
Voor het stellen van een indicatie voor behandeling is het belangrijk goed zicht te hebben op de probleemgebieden, hoe deze op hoofdlijnen met elkaar samenhangen, en wat de behoeften van de patiënt zijn en welke doelen de patiënt wil bereiken. Overeenstemming over behandeldoelen is een belangrijke voorspeller voor succes van behandeling (Shick Tryon et al., 2018). Het is belangrijk om vanaf het begin samen te kijken naar commitment aan doelen en aan de behandeling, en zo nodig langer de tijd te nemen om het commitment te vergroten. Op grond van de beschikbare evidentie is niet te stellen dat het ene specifieke behandelprogramma systematisch effectiever is dan het andere, ook niet voor bepaalde behandeluitkomsten (zie ook de module Psychotherapie van deze richtlijn).
Zo mogelijk worden, uiteraard met toestemming van de patiënt, ook naasten betrokken bij deze keuze. Patiënt en eventueel naasten moeten voldoende informatie krijgen om een weloverwogen keus te kunnen maken. Wanneer een patiënt geen toestemming geeft voor het betrekken van naasten, maar behandelkeuzes de naasten wel direct aangaan, probeert de hulpverlener de patiënt te motiveren als nog toestemming te verlenen voor het betrekken van naasten.
In alle gevallen geldt dat indicatiestelling geen eenmalige activiteit is. Het is belangrijk om regelmatig de voortgang van de behandeling te evalueren en met elkaar te bespreken of de geboden behandeling (nog) helpend en passend is. De indicatie voor behandeling kan waar nodig worden bijgesteld.
Specifieke groepen
Indicatiestelling bij jeugdigen met een persoonlijkheidsstoornis
Bij jeugdigen is het nog sterker van belang om de context waarin de jongere opgroeit te betrekken in de besluitvorming over een passende behandeling. In veel gevallen gaat het dan om het betrekken van ouders, daar een jongere vaak nog bij zijn of haar ouders woont, en op emotioneel, praktisch, financieel en juridisch vlak nog afhankelijk van hen is. Zo wordt het zoeken van hulp vaak geïnitieerd door ouders of andere naasten en zijn deze van invloed op de context waarin een jongere zich ontwikkelt. Het betrekken van naasten kan vaak helpend zijn om te komen tot de meest passende behandeling en wordt dan ook nadrukkelijk aanbevolen.
Omdat de centrale ontwikkelingstaken bij jeugdigen zich concentreren rond de psychosociale ontwikkeling, zal er bij het afwegen van welke behandeling passend is, aandacht moeten zijn voor het bevorderen, op gang brengen of ondersteunen van de ontwikkeling op het gebied van school, werk, financiën, vriendschappen en relaties. Daarom zal moeten worden afgewogen hoe er naast het behandelen van de psychopathologie, ook interventies worden geboden gericht op het bevorderen van een wenselijke psychosociale ontwikkeling. Vaak zal het nodig zijn dit in een samenwerking tussen GGz en sociaal domein vorm te geven.
Indicatiestelling bij ouderen met een persoonlijkheidsstoornis
Naast de genoemde aspecten van indicatiestelling hangt bij ouderen de keuze voor het type interventie tevens af van specifieke patiëntkenmerken, zoals cognitieve en/of somatische comorbiditeit. Genoemde comorbiditeit kan interfereren met reguliere psychotherapeutische en/of medicamenteuze behandelingen en derhalve de indicatiestelling beïnvloeden. Daarnaast is de hulpvraag met enige regelmaat niet afkomstig vanuit de oudere zelf maar vanuit diens systeem van mantelzorgers of professionele zorg, zoals thuiszorg, verpleegkundig personeel in verpleeghuizen of klinische geriatrie. De indicatiestelling is dan doorgaans meer gericht op psycho-educatie, gedragsadvisering en/of mediatietherapie.
Forensische zorg
De indicatiestelling voor de (al dan niet verplichte) behandeling in een forensisch kader neemt een aparte plek in. In de behandeling van de forensische patiënt wordt gestreefd naar re-integratie in de maatschappij, waarbij het verminderen van het recidiverisico tot stand wordt gebracht door dynamische risicofactoren te verminderen en beschermende factoren te versterken. Ook in de forensische setting dient de behandeling echter zo optimaal mogelijk te worden afgestemd met en op de individuele patiënt. Die behandeling is goed gestructureerd, consequent en volledig, kent meetbare doelen en subdoelen en streeft naar optimale samenwerking tussen patiënt, zo mogelijk naasten, en zorgverlener om de kans op positieve resultaten van de behandeling zo groot mogelijk te maken.
Samenvatting literatuur
Voor deze uitgangsvraag werd niet systematisch literatuur gezocht, omdat er geen onderzoek is dat zich specifiek op deze vraag richt. Door de veelheid van factoren die bij de indicatiestelling een rol spelen, is dergelijk onderzoek ook lastig uitvoerbaar. De uitgangsvraag is derhalve beantwoord met gebruik van de Zorgstandaard persoonlijkheidsstoornissen en de module over indicatiestelling uit het recente Handboek Persoonlijkheidsstoornissen, aanbevelingen zijn gedaan op basis van consensus in de werkgroep.
Referenties
- American Psychiatric Association. Handboek voor de classificatie van psychische stoornissen (DSM-5). Amsterdam: Boom; 2014.
- Bartak, A., Spreeuwenberg, M. D., Andrea, H., Holleman, L., Rijnierse, P., Rossum, B. V., Hamers, E. F., Meerman, A. M., Aerts, J., Busschbach, J. J., Verheul, R., Stijnen, T., & Emmelkamp, P. M. (2010). Effectiveness of different modalities of psychotherapeutic treatment for patients with cluster C personality disorders: results of a large prospective multicentre study. Psychotherapy and psychosomatics, 79(1), 20–30. doi:10.1159/000254902.
- Coyle, T. N., Shaver, J. A., & Linehan, M. M. (2018). On the potential for iatrogenic effects of psychiatric crisis services: The example of dialectical behavior therapy for adult women with borderline personality disorder. Journal of Consulting and Clinical Psychology, 86(2), 116–124. doi:10.1037/ccp0000275.
- Helleman, M., Goossens, P. J., Kaasenbrood, A, & Achterberg, T. van (2014). Experiences of patients with borderline personality disorder with the brief admission intervention: a phenomenological study. International Journal of Mental Health Nursing, 23(5):442-450. doi:10.1111/inm.12074.
- Ilagan GS, Iliakis EA, Wilks CR, Vahia IV, Choi-Kain LW. Smartphone applications targeting borderline personality disorder symptoms: a systematic review and meta-analysis. Borderline Personal Disord Emot Dysregul. 2020 Jun 16;7:12. doi: 10.1186/s40479-020-00127-5. PMID: 32549987; PMCID: PMC7296633.
- Iliakis, E. A., Sonley, A. K. I., Ilagan, G. S., & Choi-Kain, L. W. (2019). Treatment of Borderline Personality Disorder: Is Supply Adequate to Meet Public Health Needs? Psychiatric Services, 70(9), 772-781.
- Ingenhoven, T., Berghuis, H., Colijn, S. & Van, R. (2018) Handboek persoonlijkheidsstoornissen. De Tijdstroom.
- Manen, J. G. van, Kamphuis, J. H., Goossensen, A., Timman, R., Busschbach, J. J., & Verheul, R. (2012). In search of patient characteristics that may guide empirically based treatment selection for personality disorder patients-a concept map approach. Journal of Personality Disorders, 26(4), 481-97. doi:10.1521/pedi.2012.26.4.481.
- Sinnaeve, R., van den Bosch, L., Hakkaart-van Roijen, L., & Vansteelandt, K. (2018). Effectiveness of step-down versus outpatient dialectical behaviour therapy for patients with severe levels of borderline personality disorder: a pragmatic randomized controlled trial. Borderline personality disorder and emotion dysregulation, 5, 12. doi:10.1186/s40479-018-0089-5.
- Shick Tryon, G., Birch, S. E. & Verkuilen, J. (2018) Meta-Analyses of the Relation of Goal Consensus and Collaboration to Psychotherapy Outcome. Psychotherapy, 55(4), 372–383.
- Smits, M., Feenstra, D., Bales, D., Blankers, M., Dekker, J., Lucas, Z.,... Luyten, P. (2020). Day hospital versus intensive outpatient mentalization-based treatment: 3-year follow-up of patients treated for borderline personality disorder in a multicentre randomized clinical trial. Psychological Medicine, 1-11. doi:10.1017/S0033291720002123.
- Soeteman, D. I., Verheul, R., Delimon, J., Meerman, A. M., Eijnden, E. van den, Rossum B. V.,... Kim J. J. (2010). Cost-effectiveness of psychotherapy for cluster B personality disorders. British Journal of Psychiatry, 196(5), 396-403. doi:10.1192/bjp.bp.109.070482.
- Soeteman, D. I., Verheul, R., Meerman, A. M., Ziegler, U., Rossum, B. V., Delimon, J., Rijnierse, P., Thunnissen, M., Busschbach, J. J., & Kim, J.J. (2011). Cost-effectiveness of psychotherapy for cluster C personality disorders: a decision-analytic model in the Netherlands. Journal of Clinical Psychiatry, 72(1), 51-9. doi: 10.4088/JCP.09m05228blu.
- Van der Stel JC (2015) Functioneel herstel en zelfregulatie: opgaven voor cliënten én psychiaters [Functional recovery and self-regulation: assignments for both clients and psychiatrists]. Tijdschrift voor Psychiatrie 57(11):815-22. Dutch. PMID: 26552928.
- Swift, J. K., Callahan J. L., Cooper, M., & Parkin, S. R. (2018) The impact of accommodating client preference in psychotherapy: A meta‐analysis. Journal of Clinical Psychology 74(1). doi:10.1002/jclp.22680.
- Westling, S., Daukantaitė, D. I., Liljedahl, S. I., Oh, Y., Westrin, A., Flyckt, L., & Helleman, M. (2019). Effect 25 of Brief Admission to Hospital by Self-referral for Individuals Who Self-harm and Are at Risk of Suicide. A Randomized Clinical Trial. JAMA Network Open, 2(6), e195463.
- Wetzelaer, P., Lokkerbol, J., Arntz, A., van Asselt, A., & Evers, S. (2016). Cost-effectiveness of psychotherapy for personality disorders. A systematic review on economic evaluation studies. Tijdschrift voor Psychiatrie, 58(10), 717-727.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-08-2022
Beoordeeld op geldigheid : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
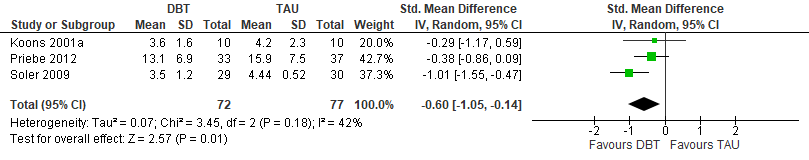
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
