Farmacotherapie bij persoonlijkheidsstoornissen
Uitgangsvraag
Welke vorm van farmacotherapie wordt aanbevolen bij de behandeling van mensen met een persoonlijkheidsstoornis?
Aanbeveling
Op basis van wetenschappelijk onderzoek, professionele kennis en praktijkervaring komt de werkgroep tot een aantal algemene aanbevelingen omtrent de plaats van farmacotherapie binnen het behandelaanbod van patiënten met een persoonlijkheidsstoornis.
Algemene aanbevelingen
Aanbevolen wordt om farmacotherapie, waar nodig, een duidelijke maar bescheiden plaats te geven binnen het behandelaanbod voor patiënten met een persoonlijkheidsstoornis. Het kan tijdelijk verlichting geven gedurende een crisisachtige periode of verlichting van klachten zoals oplopende gespannenheid, verwardheid, dysforie, angstklachten of slaapproblemen. Waar nodig ondersteunt het mogelijk de patiënt tijdens een psychotherapeutische behandeling indien specifieke symptomen hinderlijk persisteren.
Indien farmacotherapeutische ondersteuning gewenst wordt geacht, wordt aanbevolen om medicatie primair te richten op de meest op de voorgrond staande hinderlijke symptomen, en waar mogelijk slechts tijdelijk voor te schrijven.
Aanbevolen wordt om waar mogelijk comorbide psychische stoornissen te behandelen binnen een geïntegreerd behandel(stappen)plan, conform de desbetreffende geldende multidisciplinaire behandelrichtlijnen.
Indien farmacotherapie wenselijk of noodzakelijk wordt geacht, wordt aanbevolen om de farmacotherapie op geleide van behandelalgoritmen te richten op vooraanstaande symptoomdomeinen zoals cognitief-perceptuele symptomen, impulsieve gedragsontregeling of affectieve dysregulatie.
Indien farmacotherapie bij acute interventies of crisissituaties noodzakelijk wordt geacht, wordt aanbevolen terughoudend te zijn bij het voorschrijven van medicatie en zich te beperken tot het tijdelijk voorschrijven van een sederend middel in beperkte dosering.
Indien farmacotherapie noodzakelijk wordt geacht, wordt aanbevolen om polyfarmacie waar mogelijk te voorkomen en te beperken, uitgezonderd situaties waarbij comorbiditeit stoornissen op basis van de desbetreffende richtlijnen farmacotherapeutisch dienen te worden behandeld.
Aanbevolen wordt om de autonomie van de patiënt (en diens naasten) zoveel mogelijk te respecteren, een goede samenwerkingsrelatie op te bouwen, voldoende uitleg te geven over de mogelijkheden en beperkingen van farmacotherapie, en middels “Shared Decision Making” te komen tot een gezamenlijk opgesteld farmacotherapeutisch behandelplan, als geïntegreerd onderdeel van het totale behandelplan.
Aanbevelingen bij borderline-persoonlijkheidsstoornis
In aanvulling op de algemene aanbevelingen betreffende farmacotherapeutische interventies bij persoonlijkheidsstoornissen worden op basis van de wetenschappelijke en professionele kennis de volgende aanbevelingen gedaan met betrekking tot de keuze van farmacotherapie gericht op specifieke symptoomdomeinen bij de borderline-persoonlijkheidsstoornis.
Cognitief-perceptuele symptomen
Wanneer besloten wordt tot medicamenteuze behandeling van cognitief-perceptuele symptomen bij BPS (en voor de behandeling van schizotypische trekken) worden antipsychotica aanbevolen. Ze kunnen in relatief lage dosering voor een korte periode (dagen tot weken) worden voorgeschreven, dan wel intermitterend bij exacerbaties in het beloop van de stoornis.
Zowel klassieke als atypische antipsychotica zijn effectief. Daarom wordt aanbevolen de keuze van het antipsychoticum (eerste of tweede generatie) mede te maken op grond van de te verwachte bijwerkingen.
Indien in verband met slaapproblemen farmacotherapeutische interventies zijn aangewezen kan tijdelijk gebruik van een sederend antipsychoticum overwogen worden, in relatief lage dosering (bijvoorbeeld zo nodig 25 of 50 mg quetiapine voor de nacht).
Impulsieve gedragsontregeling
Indien op korte termijn (uren, dagen) effect moet worden gesorteerd lijkt een antipsychoticum aangewezen, in relatief lage dosering.
Wil men effect op middellange termijn bewerkstelligen, dan lijkt als eerste keuze topiramaat of lamotrigine aangewezen; als tweede keuze valproïnezuur. Bij onvoldoende resultaat kan vervolgens een antipsychoticum worden overwogen (derde keuze).
Het gebruik van Omega-3-vetzuren als voedingssupplement kan ter ondersteuning van de behandeling bij impulsiviteit worden aanbevolen.
Affectieve dysregulatie
Bij persisterende invaliderende stemmingswisselingen wordt geadviseerd een proefbehandeling te overwegen met een SSRI, lamotrigine of een atypisch antipsychoticum.
Bij aanhoudende klachten van somberheid in het kader van een depressieve stoornis wordt een SSRI of SNRI aanbevolen. Indien echter geen sprake is van een comorbide depressie in engere zin wordt geadviseerd een proefbehandeling te overwegen met een tweede generatie antipsychoticum of met lamotrigine.
Bij aanhoudende boosheid en vijandigheid wordt geadviseerd een proefbehandeling te overwegen met lamotrigine of topiramaat (stap 1). Als alternatieve keuze wordt valproaat of een tweede generatie antipsychoticum aanbevolen (stap 2).
Bij persisterende angstklachten wordt geadviseerd een proefbehandeling te overwegen met een SSRI of een antipsychoticum in lage dosering. Met gepaste terughoudendheid kan ook (op zo nodig basis) tijdelijk een benzodiazepine worden voorgeschreven.
Het gebruik van Omega-3-vetzuren als voedingssupplement kan ter ondersteuning van de behandeling van affectieve dysregulatie klachten worden aanbevolen.
Aanbevelingen bij de schizotypische-persoonlijkheidsstoornis
Een antipsychoticum in relatief lage dosering (tot 4 mg haloperidol equivalent) kan worden overwogen in de behandeling van cognitief-perceptuele symptomen bij patiënten met een schizotypische-persoonlijkheidsstoornis.
Aanbevelingen bij de antisociale-persoonlijkheidsstoornis
Bij patiënten met een antisociale-persoonlijkheidsstoornis en impulsieve agressie kunnen farmacotherapeutische interventies min of meer conform dezelfde aanbevelingen als bij de borderline-persoonlijkheidsstoornis, overwogen worden.
Aanbevelingen bij de overige persoonlijkheidsstoornissen
Bij patiënten met een vermijdende-persoonlijkheidsstoornis wordt aanbevolen om persisterende sociale angstklachten te behandelen met een SSRI of SNRI.
Aanbevolen wordt om bij persoonlijkheidsstoornissen de farmacotherapie waar mogelijk op geleide van behandelalgoritmen te richten op vooraanstaande symptoomdomeinen zoals cognitief-perceptuele symptomen, impulsieve gedragsontregeling of affectieve dysregulatie (zoals ook beschreven bij de aanbevelingen voor de borderline-persoonlijkheidsstoornis).
Aanbevelingen bij jeugdigen
Geadviseerd wordt om bij jeugdigen ten aanzien van farmacotherapie een nog grotere terughoudendheid te betrachten dan bij volwassen patiënten met een persoonlijkheidsstoornis.
Aanbevelingen bij ouderen
Geadviseerd wordt om bij ouderen ten aanzien van farmacotherapie gepaste terughoudendheid te betrachten en daarnaast rekening te houden met bijwerkingen en interacties als gevolg van polyfarmacie. Effect/bijwerkingen van de ingestelde medicatie dienen regelmatig te worden gemonitord (bijv. elke week of elke twee weken tijdens het instellen van de medicatie), en bij uitblijven van het beoogde doel of bijwerkingen dient de medicatie weer te worden afgebouwd.
Aanbevelingen in de forensische setting
Geadviseerd wordt om in de (klinische) forensische setting extra terughoudendheid en voorzichtigheid te betrachten bij het voorschrijven van benzodiazepinen en kortwerkende psychostimulantia.
Overwegingen
Professioneel en patiënten perspectief
Algemene overwegingen
Op basis van praktijkervaring komt de werkgroep tot een aantal algemene conclusies en aanbevelingen met betrekking tot de plaats van farmacotherapie binnen de behandeling van patiënten met een persoonlijkheidsstoornis.
Farmacotherapie heeft, waar nodig, een duidelijke maar ook bescheiden plaats binnen het behandelaanbod. Het kan tijdelijk verlichting geven gedurende een crisisachtige periode of verlichting van klachten zoals oplopende gespannenheid, verwardheid, dysforie, angstklachten of slaapproblemen. Waar nodig kan het de patiënt ondersteunen tijdens een psychotherapeutische behandeling indien specifieke symptomen hinderlijk persisteren. Door verbetering van het cognitief functioneren, een vermindering van impulsiviteit of een stabilisatie van de stemming kan farmacotherapie de mogelijkheid vergroten om van psychotherapie te profiteren, en verkleint het de kans op drop-out.
Bijwerkingen van psychofarmaca, zoals mentale vervlakking of gedragsontregeling, kunnen het effect van psychotherapie echter ook doen verminderen of ondermijnen.
Om ongewenste polyfarmacie te voorkomen dient medicatie primair gericht te zijn op het meest op de voorgrond staande hinderlijke symptomen, en waar mogelijk slechts tijdelijk voorgeschreven te worden. Op een later moment kunnen eventueel andere symptomen om farmacologische behandeling vragen.
Farmacotherapie kan bovendien geïndiceerd zijn bij de behandeling van een comorbiditeit symptoomstoornis (zoals ADHD, depressie, angststoornis, PTSS of een psychotische stoornis) welke als zodanig conform de desbetreffende richtlijnen dienen te worden behandeld (zie ook de module Comorbiditeit), mits ingebed binnen een overkoepelend geïntegreerd behandel(stappen)plan.
Specifieke aandachtspunten bij het voorschrijven van psychofarmaca aan patiënten met een persoonlijkheidsstoornis
- Middels zorgvuldige anamnese en monitoring van klachten en symptomen kan zicht worden gekregen op behandelbare symptomen. Hierbij kan een onderscheid worden gemaakt tussen enerzijds acute symptomen (zoals oplopende spanning, angst, acute cognitief-perceptuele symptomen of slaapproblemen) die om een directe, korte of krachtige interventie vragen, en anderzijds persisterende of recidiverende symptomen die de kwaliteit van leven blijven beperken of de start/voortgang van een (psychotherapeutische) behandeling bemoeilijken.
- Bij acute interventies, of in een crisisachtige situatie, zal vaak behoefte zijn aan rust, middels enige sedatie. Hierbij zal men terughoudend zijn met het voorschrijven van benzodiazepinen (risico op misbruik, tolerantie, verslaving) en het gebruik daarvan proberen te beperken, met name bij ouderen. Anderzijds is er echter geen wetenschappelijke evidentie om gepast gebruik van benzodiazepinen als gecontraïndiceerd te beschouwen bij patiënten met een (borderline-) persoonlijkheidsstoornis. Als alternatief kan gekozen worden voor het tijdelijk gebruik van een ander sederend middel of een lage dosering van een antipsychoticum met sederende eigenschappen. Het doorbreken van het angst- en spanningsniveau of een geïnduceerde nachtrust kan een crisis immers fors doen verminderen. De werking van antidepressiva en stemmingsstabilisatoren komt pas in de loop van weken geleidelijk op gang, waardoor deze middelen niet geschikt zijn als acute interventie.
- Bij persisterende of frequent recidiverende klachten, die vooralsnog onvoldoende reageren op psychotherapeutische interventies, kan op basis van de specifieke symptoomdomeinen gekozen worden uit de genoemde algoritmes. De antipsychotische, stemmingverbeterende of stabiliserende werking van psychofarmaca komt over het algemeen geleidelijk (in de loop van weken) op gang. Dergelijke medicatie dient bovendien op geleide van gewenste en ongewenste effecten te worden opgebouwd, op zoek naar een optimale dosering. Uiteindelijk dienen de voordelen van het middel (effectiviteit) op te wegen tegen de nadelen (m.n. de bijwerkingen en gevaren), zowel op korte en langere termijn.
- Voorkomen moet worden dat op basis van achtereenvolgende crisissituaties steeds nieuwe psychofarmaca worden toegevoegd, of dat doseringen onnodig worden opgehoogd. Dergelijke polyfarmacie, vaak uit machteloosheid voorgeschreven of onder druk vanuit de omgeving (naasten of andere behandelaren), kan bij patiënten met een (borderline-) persoonlijkheidsstoornis aanzienlijke iatrogene schade veroorzaken doordat het juist symptomen induceert en gedrag ontregelt. Dit kan het effect van psychotherapeutische interventies ondermijnen. Polyfarmacie kan ook leiden tot (ernstige) interacties met somatische medicatie, met name bij ouderen.
- Symptomen bij patiënten met een (borderline-)persoonlijkheidsstoornis kunnen een sterk fluctuerend beloop hebben. Een eventuele vermindering van klachten is derhalve niet altijd eenduidig toe te schrijven aan de voorgeschreven psychofarmaca maar kan ook onderdeel zijn van het natuurlijk beloop of het effect van steunende interventies. Om de aard en het beloop van symptomen goed in kaart te brengen dient derhalve voldoende tijd beschikbaar te zijn voor een speciële anamnese en psychiatrisch onderzoek, en dient het beoogde effect van medicatie op de specifieke klachten goed te worden gevolgd en gemonitord. Medicatie dient waar mogelijk ook weer tijdig en op gepaste wijze te worden afgebouwd, ook indien het effect ervan (aanvankelijk) positief was.
- Tijdens de behandeling dient er controle te zijn en te blijven op het optreden van mogelijke schadelijke bijwerkingen. Speciale aandacht dient uit te gaan naar de preventie en behandeling van bewegingsstoornissen (incl. tardieve dyskinesieën), cardiovasculaire bijwerkingen (zoals QTC-prolongatie) en metabole bijwerkingen. Hierop dient de patiënt regelmatig gecontroleerd te worden. Zie ook Generieke module Bijwerkingen (2017).
- Tijdens het hele proces dient de autonomie van de patiënt (en diens naasten) zo veel mogelijk te worden gerespecteerd. Door een goede samenwerkingsrelatie op te bouwen en voldoende uitleg te geven over de mogelijkheden en beperkingen van farmacotherapie kan gekomen worden tot een gezamenlijk opgesteld farmacotherapeutisch behandelplan, als geïntegreerd onderdeel van het totale behandelplan. Dit vergroot de kans op een gezamenlijk gedragen beleid waarin het gevaar beperkt wordt op schadelijke bijwerkingen, polyfarmacie, therapieontrouw, “shoppen”, misbruik of opsparen van de medicatie, of gevaarlijke overdoseringen.
- Gedurende het proces is het belangrijk om oog te hebben voor aspecten van overdracht en tegenoverdracht. Voor de patiënt kan de voorgeschreven medicatie een specifieke betekenis krijgen, in positieve zin (zoals erkenning, hoop) of in negatieve zin (zoals controleverlies, een negatief stigma of een mogelijk slechtere prognose suggereren). Maar ook de voorschrijvend arts dient zich bewust te zijn van eigen specifieke belevingsaspecten (b.v. gevoelens van machteloosheid, of overschatting van farmacotherapie) die de samenwerkingsrelatie negatief kunnen beïnvloeden.
- Off-label voorschrijven: Het voorschrijven van psychofarmaca aan patiënten met een persoonlijkheidsstoornis, waarbij men zich niet primair richt op de behandeling van een comorbide psychiatrische stoornis (zoals een psychotische stoornis, depressie of angststoornis), valt buiten de wettelijk geregistreerde indicaties van deze geneesmiddelen. Dit off-label voorschrijven van medicatie is aan wettelijke regels gebonden. Patiënten dienen er van op de hoogte te worden gebracht en uitleg te krijgen, er moet expliciete toestemming van de patiënt worden verkregen, en het dient geregistreerd te worden in het behandeldossier. Bovendien dient de apotheker op de hoogte te worden gebracht dat het een off-label recept betreft. Indien de bedoelde medicatie NIET als optie in de richtlijn is beschreven en geadviseerd dient bovendien overleg met de apotheker plaats te vinden. Bron: Off-label voorschrijven | KNMG.
Borderline-persoonlijkheidsstoornis
Beperkingen van het wetenschappelijke bewijs
Geconstateerd wordt dat het aantal open en gecontroleerde studies naar de effecten van farmacotherapeutische interventies bij BPS in de loop van de afgelopen decennia is toegenomen, maar desondanks is het aantal placebo-gecontroleerde RCT’s van voldoende goede kwaliteit nog beperkt. Veel van deze RCT’s zijn van korte duur (weken) en nog niet gerepliceerd. In de meeste van deze studies is het aantal proefpersonen relatief klein of is de studie underpowered. In de studies worden zeer uiteenlopende instrumenten als uitkomstmaat gebruikt, hetgeen de onderlinge vergelijkbaarheid ernstig beperkt. Het aantal drop-outs in de studies is aanzienlijk. Inclusie- en exclusiecriteria lopen in studies uiteen, hetgeen ook de betekenis van de gevonden resultaten voor de dagelijkse behandelpraktijk beperkt. Ook is er nog weinig bekend over de juiste doseringen van de onderzochte middelen, en zijn potentiële bijwerkingen onvoldoende onderzocht specifiek bij mensen met persoonlijkheidsstoornissen.
Al met al wordt de robuustheid van de bewijskracht per afzonderlijk psychofarmacon derhalve vooralsnog als zeer beperkt (GRADE: lage kwaliteit) beschouwd. Op basis van de methodologische kwaliteit van de beschikbare studies is het derhalve nog “onzeker” in welke mate de gevonden resultaten gekleurd worden door bias en generaliseerbaar zijn naar de dagelijkse behandelpraktijk. Derhalve is de werkgroep van mening dat gepaste terughoudendheid ten aanzien van aanbevelingen is aangewezen.
Ook de resultaten en conclusies van eerder gepubliceerde systematische reviews, meta-analyses en internationale richtlijnen lopen uiteen. Dit lijkt terug te voeren op de wijze waarop afzonderlijke PC-RCT’s werden geïncludeerd of geëxcludeerd. Bovendien verschillen de meta-analyses in de wijze waarop uitkomstvariabelen afzonderlijk worden besproken (afzonderlijke kenmerken van BPS in de Cochrane meta-analyse) dan wel worden geclusterd op basis van symptoomdomeinen (gebruikte meta-analyse voor deze richtlijn). Desondanks wijzen de uitkomsten op hoofdlijnen in dezelfde richting. Inmiddels is het effect van verschillende antipsychotica op uiteenlopende symptoomdomeinen redelijk uitgekristalliseerd (GRADE: middelmatige kwaliteit: redelijk vertrouwen in de schatting van het effect), terwijl dat bij de groep van de antidepressiva en de groep van de stemmingsstabilisatoren (anti-epileptica) nog achterblijft (GRADE: lage kwaliteit, beperkt vertrouwen in de robuustheid van de schatting van het effect).
Borderline-persoonlijkheidsstoornis: overwegingen
Antipsychotica
Positieve uitkomsten van PC-RCT’s bij eerste generatie antipsychotica vormen geen doorslaggevend bewijs dat klassieke antipsychotica ook op langere termijn effectief zijn tegen depressieve klachten, angst, impulsiviteit, agressie, en suïcidaal gedrag. De meeste van de beschikbare studies zijn daarvoor van te korte duur (1 tot 4 maanden). Effecten op langere termijn zijn nauwelijks onderzocht. Bij patiënten met BPS zijn deze gunstige effecten mogelijk slechts van tijdelijke aard. Antipsychotica dienen daarom waar mogelijk slechts tijdelijk (b.v. 2 tot 6 weken) en in “relatief lage” dosering (<5mg/dag equivalent haloperidol) te worden voorgeschreven in verband met bijwerkingen zoals bewegingsstoornissen, mentale vervlakking en fysieke remming (niet te verwarren met depressieve symptomen). Bovendien kunnen ze leiden tot gewichtstoename, seksuele functiestoornissen en galactorroe. Vaak bleek ook dat patiënten met BPS in deze studies binnen enkele weken zelf al weer met deze medicatie waren gestopt.
Het effect van de tweede generatie antipsychotica op de genoemde symptoomdomeinen bleek groter in de trials met een minder korte behandelduur hetgeen een geleidelijk toename van effectiviteit suggereert van antipsychotica op cognitief-perceptuele symptomen. In de klinische praktijk dienen de voordelen van deze antipsychotica afgewogen te worden tegen potentiële bijwerkingen zoals sufheid, slaperigheid, toegenomen eetbehoefte, ernstige gewichtstoename, hypercholesterolemie en risico op diabetes mellitus type II (met name bij olanzapine en quetiapine). Met name bij risperidon bestaat er kans op het ontwikkelen van galactorroe (tepelvloed) en seksuele functiestoornissen (t.g.v. hyperprolactinaemie). Bij het gebruik van aripiprazol dient men extra bedacht te zijn op bewegingsonrust (acathisie).
De eerste generatie “klassieke” antipsychotica (zoals haloperidol) en de tweede generatie “atypische” antipsychotica (zoals risperidon, olanzapine, quetiapine en aripiprazol) lijken qua effectiviteit niet voor elkaar onder te doen (Shafti et al., 2010; Shafti et al., 2015; Ingenhoven & Duivenvoorden, 2011). Welk van de afzonderlijke middelen binnen deze groepen van antipsychotica het meest effectief is, is vooralsnog onvoldoende onderzocht. Daarom kunnen het profiel van de potentiële bijwerkingen en de kosteneffectiviteit de leidraad vormen voor een eerste keuze in individuele gevallen. Clozapine wordt vooralsnog niet aanbevolen (bij afwezigheid van een psychotische stoornis) vanwege de afwezigheid van onderzoek naar de effectiviteit bij BPS en de potentiële ernstige bijwerkingen (zoals agranulocytose; ernstig overgewicht; ongewenste sedatie).
De behandelpraktijk leert dat, indien in verband met in- of doorslaapproblemen farmacotherapeutische interventies zijn aangewezen, tijdelijk gebruik van een sederend antipsychoticum overwogen kan worden in relatief lage dosering (bijvoorbeeld zo nodig 25 of 50 mg quetiapine voor de nacht). Hier is echter nog geen empirisch onderzoek naar verricht. Daarom is terughoudendheid op zijn plaats, mede gezien de bijwerkingen en het beschreven mogelijk verslavende effect
Andere psychofarmaca dan antipsychotica worden niet aanbevolen in de behandeling van cognitief-perceptuele symptomen bij persoonlijkheidsstoornissen.
Antidepressiva
In beschikbare studies bleken tricyclische antidepressiva niet effectiever dan placebo voor depressieve klachten bij patiënten met BPS. Bovendien beschrijven de betreffende studies zelfs bij sommige patiënten een progressieve verslechtering van het algeheel functioneren en een toename van paranoïdie, impulsief gedrag, dysforie en depressieve klachten. Tot op heden zijn er geen andere RCT’s met tricyclische antidepressiva die deze uitkomsten weerleggen. Tricyclische antidepressiva kunnen bovendien gepaard gaan met aanzienlijke bijwerkingen en kunnen en kunnen al bij relatief beperkte overdosering leiden tot cardiotoxiciteit. Daarom worden tricyclische antidepressiva niet aanbevolen als een effectieve farmacotherapeutische interventie bij BPS (tenzij deze worden ingezet voor een comorbide depressieve episode die niet is verbeterd op SSRI’s en SNRI’s).
Ook de MAO-remmers tranylcypromine (Cowdry & Gardner,1988) en phenelzine (Soloff et al., 1993) zijn bij BPS enkele decennia geleden slechts in beperkte mate onderzocht. Op basis van de methodologische beperkingen van deze studies, de zwakke evidentie voor enige effectiviteit, alsmede de potentiële ongewenste effecten en risico’s (hypertensieve crisis bij nalaten van het dieet; orthostatische hypotensie; letaliteit bij overdosering) worden MAO-remmers niet aanbevolen bij BPS (tenzij er sprake is van een therapieresistente comorbide depressieve stoornis waarvoor een dergelijke behandeling volgens de richtlijnen geïndiceerd is). De nieuwe generatie reversibele MAO-remmers is vooralsnog bij BPS niet onderzocht.
De conclusies betreffende SSRI’s die uit de deels tegenstrijdige resultaten kunnen worden getrokken zijn beperkt. Er zijn onvoldoende aanwijzingen dat SSRI’s impulsief-agressief gedrag bij patiënten met een persoonlijkheidsstoornis beperken. SSRI’s lijken, maar minder dan voorheen werd gesuggereerd, affectieve dysregulatie, m.n. een sombere stemming en angst, bij BPS te kunnen verlichten. Voor fluvoxamine werd in één PC-RCT (Rinne et al., 2002) aangetoond dat het een gunstig effect kan hebben op de frequente stemmingswisselingen bij vrouwelijke patiënten met BPS, maar deze studie is niet gerepliceerd.
Een voordeel van SSRI’s en SNRI’s is het relatief milde bijwerkingenprofiel, de geringe toxiciteit bij overdosering, de eenvoudige wijze van dosering en gebruik en de beperkte interactie met veel gebruikte geneesmiddelen (zoals anticonceptiepil).
Stemmingsstabilisatoren
Lithium
Gezien de afwezigheid van aangetoonde effectiviteit van lithium en de potentiële ernstige bijwerkingen, is er geen rationale om aan patiënten met BPS lithium voor te schrijven (tenzij als behandeling voor een comorbide bipolaire stoornis of als additie bij een comorbide depressie).
Anti-epileptica
De PC-RCT’s met anti-epileptica tonen, ondanks hun afzonderlijke methodologische beperkingen, aan dat m.n. topiramaat, lamotrigine en valproïnezuur werkzame middelen kunnen zijn bij de behandeling bij affectieve dysregulatie in de vorm van boosheid, vijandigheid en prikkelbaarheid, alsmede voor impulsief-agressief gedrag bij patiënten met BPS. Lamotrigine bleek ook effectief tegen stemmingswisselingen, maar dat is slechts in één studie onderzocht (Reich, 2009). Bovendien bleek in een meta-analyse dat deze “stemmingsstabilisatoren” bij vrouwelijke patiënten mogelijk effectiever zijn dan bij mannen (Vita et al., 2011).
Doordat anti-epileptica geleidelijk dienen te worden opgebouwd en afgebouwd lenen zij zich niet voor farmacotherapeutische interventies die een acuut effect beogen, bijvoorbeeld in een crisissituatie. I.v.m. teratogene effecten van anti-epileptica dient bij vrouwen met een zwangerschapswens preconceptionele consultatie plaats te vinden en, bij alle vrouwen in de vruchtbare leeftijd aan wie anti-epileptica worden voorgeschreven, gesproken te worden over adequate anticonceptie.
Carbamazepine bleek onvoldoende effectief op cognitief perceptuele symptomen, affectieve dysregulatie en het algeheel functioneren. Bovendien kan carbamazepine evidente bijwerkingen veroorzaken en interacteren met het metabolisme van andere vaak voorgeschreven medicijnen (zoals orale anticonceptiva). Carbamazepine wordt derhalve niet aanbevolen bij de behandeling van BPS.
Valproaat (Valproïnezuur) dient op geleide van de bloedspiegel te worden ingesteld. Valproïnezuur kan bijwerkingen geven zoals misselijkheid, braken en depressiviteit. Vanwege het gevaar op leverfunctiestoornissen, elektrolytstoornissen en een verhoging van het bloedsuikergehalte wordt periodieke laboratoriumscreening aanbevolen. Valproïnezuur kan wellicht bijdragen aan de behandeling van patiënten met BPS maar op basis van de benodigde bloedspiegelcontroles, interacties en potentiële bijwerkingen wordt het niet aanbevolen als middel van eerste keuze, zeker niet bij vrouwen in de vruchtbare leeftijd.
Topiramaat komt uit het beschikbare onderzoek naar voren als een effectief middel bij de behandeling van boosheid (woede) en impulsief-agressief gedrag. Rekening moet worden gehouden met het feit dat topiramaat de effectiviteit van de anticonceptiepil kan verminderen, en bovendien teratogene effecten heeft. Terughoudendheid bij voorschrijven aan vrouwen in de vruchtbare leeftijd wordt daarom aanbevolen.
Replicatie van deze studies met topiramaat (alle van één onderzoeksgroep) heeft echter vooralsnog niet plaatsgevonden. De voorheen aan topiramaat toeschreven cognitieve stoornissen lijken slechts op te treden bij hogere dosering of indien topiramaat te snel wordt opgebouwd. Topiramaat dient langzaam te worden opgebouwd en afgebouwd (25 mg per week), en de uiteindelijk aanbevolen dosering voor BPS (maximaal 200 mg/dag) ligt beduidend lager dan bij de behandeling van epilepsie. Topiramaat kan derhalve ter stabilisatie worden aanbevolen bij BPS bij aanhoudende boosheid en impulsief-agressief gedrag. Van topiramaat is bovendien bekend dat het kan worden ingezet bij nachtmerries in het kader van een comorbide PTSS.
Lamotrigine dient in verband met de kans op een ernstige, soms zelfs levensbedreigende huidaandoening (het syndroom van Stevens-Johnson) geleidelijk te worden opgebouwd, en deze medicatie dient bij eventuele huiduitslag tijdig te worden gestaakt. Ook is een interactie-effect beschreven met orale anticonceptiva. Lamotrigine kan ter stabilisatie worden aanbevolen bij BPS bij aanhoudende boosheid en impulsief-agressief gedrag, of bij aanhoudende stemmingswisselingen. Van lamotrigine is bovendien bekend dat het kan worden ingezet bij (aanhoudende) depressieve klachten.
Benzodiazepinen
Vanwege het risico op gewenning, verslaving en een paradoxale werking, dienen benzodiazepinen in het algemeen, en alprazolam in het bijzonder, met terughoudendheid te worden voorgeschreven aan patiënten met BPS. Indien benzodiazepinen worden voorgeschreven voor angst- of spanningsklachten, bijvoorbeeld in een periode van verhoogde stress en ontregeling, dan zal men de dosering en tijdsduur van de behandeling dienen te beperken en te bewaken. Hiertoe dienen ook duidelijke afspraken te worden gemaakt wie de recepten uitschrijft (huisarts of GGz) en hoe vaak ze eventueel zullen worden herhaald.
Naar het effect van benzodiazepinen op slaapstoornissen bij BPS is nooit goed empirisch onderzoek verricht.
Ondanks deze argumenten wijst de behandelpraktijk uit dat ook patiënten met BPS kunnen profiteren van een benzodiazepine als anxiolyticum of hypnoticum, mits zij tijdelijk en in gepaste dosering worden voorgeschreven en gewenning/afhankelijkheid wordt voorkomen (conform gangbare adviezen zoals in b.v. het Farmacotherapeutisch Kompas).
Omega-3 vetzuren
Mede gezien het milde bijwerkingenprofiel kan suppletie met omega-3 vetzuren (visolie) worden geadviseerd voor de behandeling van impulsieve gedragsontregeling en affectieve symptomen bij BPS.
Overwegingen behandeling symptoomdomeinen bij BPS
Op basis van het wetenschappelijk bewijs en klinische overwegingen naar gewenste en ongewenste effecten van psychofarmaca bij BPS komt de werkgroep tot de volgende overwegingen:
Cognitief-perceptuele symptomen
Binnen dit domein maken wij een onderscheid tussen psychotische symptomen en dissociatieve klachten.
Aan psychose gerelateerde symptomen
Achterdocht, betrekkingsideeën, paranoïde ideatie, illusoire vervalsingen, hallucinaties (met of zonder verstoorde realiteitstoetsing), eigenaardige overtuigingen en merkwaardige gedachten kunnen chronisch of intermitterend worden vastgesteld bij verschillende persoonlijkheidsstoornissen, met name de borderline- en de schizotypische-persoonlijkheidsstoornis. Bij BPS worden deze symptomen beschreven als aan stress gerelateerde kortdurende “micropsychotische” episoden. Zowel klassieke als atypische antipsychotica blijken bewezen effectief bij de vermindering van deze symptomen. Ze kunnen in relatief lage dosering voor een korte periode (dagen tot weken) worden voorgeschreven, dan wel intermitterend tijdens exacerbaties in het beloop van de stoornis. Vanwege de kans op bijwerkingen lijkt een hogere dosering of langdurig gebruik alleen gerechtvaardigd als cognitief-perceptuele symptomen nadrukkelijk persisteren, met name bij patiënten met (ook) kenmerken van een schizotypische-persoonlijkheidsstoornis of met recidiverende psychotische episoden. Bij patiënten met BPS (zonder evidente comorbiditeit psychotische stoornis) wordt het langdurig gebruik van antipsychotica echter ontraden, zowel vanwege het ontbreken van bewezen effectiviteit op langere termijn, als vanwege de bijwerkingen bij aanhoudend gebruik. Bovendien is in onderzoek gebleken dat het langdurig gebruik van klassieke antipsychotica door patiënten met BPS slecht wordt verdragen, de meeste patiënten stoppen er zelf weer mee.
De nieuwe generatie “atypische” antipsychotica (zoals olanzapine, quetiapine, aripiprazol) en de oudere klassieke (goedkopere) middelen (zoals haloperidol) lijken qua effectiviteit niet voor elkaar onder te doen (Shafti et al., 2010; Ingenhoven & Duivenvoorden, 2011). Welk van deze afzonderlijke antipsychotica het meest effectief is, is vooralsnog onvoldoende onderzocht. Daarom kunnen de voorkeur van de patiënt, het profiel van de potentiële bijwerkingen en de kosteneffectiviteit de leidraad vormen voor een eerste keuze in individuele gevallen. Clozapine wordt niet aanbevolen vanwege de afwezigheid van onderzochte effectiviteit bij BPS en haar potentiële ernstige bijwerkingen (agranulocytose; ernstig overgewicht; ongewenste sedatie).
Andere psychofarmaca worden afgeraden in de behandeling van cognitief-perceptuele symptomen bij BPS.
Dissociatie
Wetenschappelijke evidentie voor het gebruik van psychofarmaca bij de behandeling van dissociatieve klachten, zoals derealisatie en depersonalisatie, bij patiënten met een (borderline-)persoonlijkheidsstoornis ontbreekt. Het effect van psychofarmaca op dissociatieve klachten blijkt over het algemeen afwezig of is zeer beperkt, maar in individuele gevallen kan medicatie behulpzaam zijn (zie ook Zorgstandaard Dissociatieve stoornissen: PDF Export (ggzstandaarden.nl)).
Impulsieve gedragsontregeling
Dit symptoomcluster omvat een breed spectrum aan symptomatisch gedrag zoals suïcidepogingen, zelfverwonding, gewelddadig gedrag, eetbuien, alcohol- of drugsmisbruik, promiscuïteit, geldverspilling, gokken en woede-uitbarstingen. Ze worden beschouwd als kenmerkende gedragspatronen bij BPS, maar worden ook vaak bij de antisociale- en andere persoonlijkheidsstoornissen gezien.
SSRI’s werden tot voor kort vaak aanbevolen als middel van eerste keuze bij impulsief of agressief gedrag, maar uit recente meta-analyses blijkt de wetenschappelijke evidentie van deze keuze veel zwakker dan voorheen werd aangenomen. Er zijn aanwijzingen dat SSRI’s een gunstig effect hebben op agressief-impulsief gedrag bij mannen, maar dit is niet aangetoond bij vrouwelijke patiënten met BPS. Overigens is van geen van de psychofarmaca uit onderzoek bekend dat ze een direct effect hebben op de afname van suïcidaal gedrag (Verwey & Ingenhoven, 2015).
Uit meta-analyse blijkt dat antipsychotica behulpzaam kunnen zijn in de behandeling van impulsief gedrag, maar ook dit effect is van beperkte grootte. Lithiumtherapie (door het APA algoritme als additie aanbevolen bij impulsief gedrag) dient te worden ontraden, omdat de effectiviteit niet is aangetoond.
In tegenstelling hiermee blijkt uit recentere PC-RCT’s dat de “stemmingsstabilisatoren” topiramaat, valproïnezuur en lamotrigine effectief kunnen zijn in de behandeling van boosheid, impulsiviteit en agressie. Vanwege het bijwerkingenprofiel van valproïnezuur, de interactie met andere geneesmiddelen en de benodigde bloedcontroles bij valproïnezuur, lijken topiramaat en lamotrigine hier de voorkeur te hebben. Carbamazepine blijkt in beschikbare studies in dit opzicht niet aantoonbaar effectief.
Effectiviteit en bijwerkingen tegen elkaar afwegend komen wij tot de volgende overwegingen: indien op korte termijn (uren, dagen) effect moet worden gesorteerd lijkt een antipsychoticum het meest aangewezen, in relatief lage dosering. Wil men effect op middellange termijn bewerkstelligen dan blijkt als eerste keuze topiramaat of lamotrigine aangewezen; als tweede keuze fluoxetine (bij mannelijke patiënten) of valproïnezuur (bij zowel mannelijke als vrouwelijke patiënten). Bij onvoldoende resultaat kan ook voor de middellange termijn een antipsychoticum worden overwogen (derde keuze). De dosering van topiramaat en lamotrigine dient langzaam te worden opgebouwd (en afgebouwd). Derhalve zijn deze middelen niet geschikt voor een snel effect op korte termijn.
Het gebruik van hogere doseringen benzodiazepinen en het gebruik van tricyclische antidepressiva wordt in dit opzicht juist ontraden. Deze psychofarmaca kunnen impulsief gedrag juist induceren of doen verergeren, evenals polyfarmacie.
Het gebruik van extra Omega-3-vetzuren middels een voedingssupplement blijkt bij te kunnen dragen aan een afname van symptomen van impulsieve gedragsontregeling. Gezien het milde bijwerkingenprofiel kan dat dan ook worden aanbevolen.
Affectieve dysregulatie
In het symptoomdomein van de affectieve disregulatie vinden we een palet van klachten zoals stemmingswisselingen, sombere stemming, boosheid en vijandigheid (zonder controleverlies over het gedrag) en angst.
Snelle stemmingsschommelingen
Voor affectieve labiliteit, frequente stemmingswisselingen en ‘mood crashes’ bij BPS werd tot voor kort een SSRI als eerste keuze geadviseerd. Studies met SSRI’s onderbouwen deze aanbeveling echter niet, het effect van psychofarmaca op stemmingswisselingen bij BPS werd daarin nauwelijks onderzocht. Slechts één studie onderbouwt de effectiviteit van een SSRI (fluvoxamine) ten aanzien van stemmingswisselingen (Rinne et al., 2002). Na het opbouwen van een adequate dosering kan na 2 tot 4 weken het effect worden geëvalueerd.
Een andere studie biedt enig bewijs dat lamotrigine de stemming zou kunnen stabiliseren (Reich et al., 2009). Er zijn tevens aanwijzingen dat (zelfs in afwezigheid van een comorbide bipolaire stoornis) atypische antipsychotica een stemmingsstabiliserend effect zouden kunnen sorteren bij BPS. Noch klassieke antipsychotica, tricyclische antidepressiva, MAO-remmers, noch andere stemmingsstabilisatoren (lithium, carbamazepine) zijn bij BPS of andere persoonlijkheidsstoornissen onderzocht op een stemmingsstabiliserend effect. Alle gewenste en ongewenste effecten afwegend adviseren wij bij persisterende invaliderende stemmingswisselingen een proefbehandeling met een SSRI, lamotrigine of een atypisch antipsychoticum.
Sombere stemming
Indien er sprake is van een evidente comorbiditeit depressieve stoornis kan behandeling worden gestart conform de huidige behandelrichtlijn voor stemmingsstoornissen. Indien er bij BPS echter sprake is van somberheidsklachten (zonder dat er sprake is van hevige stemmingswisselingen of een aanhoudende depressieve stoornis), dan is het effect van een SSRI twijfelachtig. Wetenschappelijke evidentie voor de effectiviteit van moderne antidepressiva, zoals de SSRI’s, ontbreekt in dit opzicht. Tricyclische antidepressiva worden afgeraden vanwege de potentiële bijwerkingen. Stemmingsstabilisatoren zoals lithium, carbamazepine en valproïnezuur blijken in RCT’s niet effectief in de behandeling van somberheidsklachten bij BPS. De effectiviteit van klassieke antipsychotica op een depressieve stemming bleek slechts evident in aanwezigheid van cognitief-perceptuele symptomen, niet bij de afwezigheid daarvan. Daarentegen wijzen enkele PC-RCT’s op een mogelijk licht stemmingsverbeterend effect van atypische antipsychotica, topiramaat of lamotrigine. Een aanvullende proefbehandeling daarmee valt derhalve te overwegen bij persisterende of recidiverende klachten van somberheid.
Boosheid en vijandigheid (zonder verlies van gedragscontrole)
Hierbij lijken topiramaat of lamotrigine een adequate eerste keuze ten aanzien van aanhoudende boosheid en vijandigheid die farmacotherapie behoeft. Valproïnezuur, een SSRI of antipsychoticum zijn de eventuele volgende te overwegen stappen in dit behandelalgoritme indien boosheid of vijandigheid invaliderend persisteren of andersoortige behandeling in de weg blijven staan.
Angst
Indien angstklachten dermate persisterend en pervasief zijn dat gesproken kan worden van een angststoornis, dan dienen primair de behandelrichtlijnen van angststoornissen te worden gevolgd. Maar ook bij angstklachten bij BPS kan symptoomvermindering worden verwacht op een SSRI of antipsychoticum. Naar de effectiviteit van benzodiazepinen in het verminderen van angst bij persoonlijkheidsstoornissen is geen empirisch onderzoek verricht. Wij adviseren terughoudend te zijn met het gebruik benzodiazepinen vanwege de kans op afhankelijkheid en omdat benzodiazepinen in hogere dosering soms juist een paradoxale toename van gedragsproblemen lijken te kunnen veroorzaken. Anderzijds zijn er geen argumenten om aan te nemen dat ook patiënten met BPS niet zouden kunnen profiteren van het gepast en gelimiteerd gebruik van een benzodiazepine bij angstklachten en slaapproblemen.
Het gebruik van extra Omega-3-vetzuren middels een voedingssupplement blijkt bij te kunnen dragen aan een afname van uiteenlopende symptomen van affectieve dysregulatie. Gezien het milde bijwerkingenprofiel kan dat dan ook worden aanbevolen.
Schizotypische-persoonlijkheidsstoornis: overwegingen
Veel van de onderzochte patiënten met een schizotypische persoonlijkheidsstoornis bleken tevens te voldoen aan criteria van BPS. Uiteenlopende cognitief-perceptuele symptomen bleken op deze onderzochte antipsychotica (in relatief lage dosering) op korte termijn (weken) te verminderen, evenals symptomen van angst. Effecten op langere termijn zijn niet onderzocht.
Gezien de potentiële bijwerkingen, zoals bewegingsstoornissen, mentale vervlakking, gewichtstoename en seksuele functiestoornissen, dient een antipsychoticum bij voorkeur tijdelijk, en in zo laag mogelijke effectieve dosering (tot 4 mg haloperidol equivalent) te worden voorgeschreven. Na het opbouwen van een adequate dosering kan na 2 tot 4 weken het effect worden geëvalueerd
Antisociale persoonlijkheidsstoornis: overwegingen
De recente Cochrane-review naar de effectiviteit van enige farmacologische interventie in de behandeling van antisociale-persoonlijkheidsstoornis werd zo breed mogelijk opgezet, maar toont vooral aan dat er (veel te) weinig wetenschappelijk onderzoek is verricht van voldoende of goede methodologische kwaliteit. Hoewel enkele PC-RCT’s (ook) patiënten met een antisociale-persoonlijkheidsstoornis includeerden, rapporteerde de meerderheid géén specifieke resultaten binnen de subgroep met een antisociale-persoonlijkheidsstoornis. De studies die dat wel deden hadden een weinig transparante randomisatieprocedure, waren in 3 van de 4 gevallen niet adequaat geblindeerd en hadden alle een hoge uitval gedurende de studie, waar in de analyse niet adequaat rekening mee werd gehouden. Door het kleine aantal patiënten per studie is bovendien de nauwkeurigheid van de bevindingen (zeer) gering. De systematische review van Khalifa et al. (2020) werd, op basis van de AMSTAR 2 criteria, beoordeeld als zijnde van hoge kwaliteit.
Al met al is er op dit moment nauwelijks wetenschappelijk bewijs beschikbaar om te kunnen vaststellen of farmacotherapeutische interventies behulpzaam kunnen zijn bij de behandeling van patiënten met een antisociale-persoonlijkheidsstoornis.
Voor de symptomen (of deelaspecten) van de antisociale-persoonlijkheidsstoornis, zoals impulsief of agressief gedrag, of comorbide psychiatrische (psychotische stoornissen, stemming- of angststoornissen of stoornissen in alcohol- of drugsgebruik) zouden farmacologische interventies, zoals hiervoor beschreven bij de BPS, mogelijk werkzaam kunnen zijn, doch hier bestaan op basis van wetenschappelijk onderzoek onvoldoende doorslaggevende argumenten voor.
Bij de behandeling van agressie is het belangrijk om onderscheid te maken tussen reactieve of impulsieve agressie enerzijds, en proactieve of instrumentele agressie anderzijds. Voor proactieve of instrumentele agressie, deels passend bij personen met een hoge mate van psychopathische kenmerken, bestaat geen evidentie voor enige farmacotherapeutische interventie. Voor reactieve en impulsieve agressie, als gevolg van impulsiviteit, boosheid en/of affectieve disregulatie, zouden patiënten in het kader van de antisociale-persoonlijkheidsstoornis min of meer volgens dezelfde beslisboom als bij de borderline-persoonlijkheidsstoornis kunnen worden behandeld (Michielsen, 2020; Audenaert et al., 2015).
Jeugdigen
Naar de gewenste en ongewenste effecten van psychofarmaca bij kinderen, jeugdigen (jonger dan 18 jaar) en adolescenten (jonger dan 23 jaar) met een persoonlijkheidsstoornis blijkt nog nauwelijks gericht onderzoek te zijn gedaan. Binnen de beschikbare placebo-gecontroleerde RCT’s bij BPS bleken adolescenten van 18 tot 23 jaar redelijk vertegenwoordigd, maar er waren nauwelijks patiënten jonger dan 18 jaar geïncludeerd. Geformuleerde behandeladviezen voor volwassen patiënten met een persoonlijkheidsstoornis zijn derhalve niet vanzelfsprekend ook van toepassing op patiënten jonger dan 18 jaar. Geadviseerd wordt daarom om bij jeugdigen een nog grotere terughoudendheid te betrachten dan bij volwassen patiënten met een persoonlijkheidsstoornis, dit omdat over het effect nauwelijks informatie voorhanden is, farmacotherapie bij jeugdigen vaker tot bijwerkingen en complicaties kan leiden waaronder somatische comorbiditeit.
(Conform de aanbevelingen in de farmacotherapie praktijkstandaard adolescenten BPS (Slobbe Maijer et al., 2020) van het landelijke kenniscentrum kinder- en jeugdpsychiatrie.)
Ouderen
Naar de gewenste en ongewenste effecten van psychofarmaca bij ouderen (60-65 jaar en ouder) met een persoonlijkheidsstoornis blijkt nauwelijks gericht onderzoek te zijn gedaan. Binnen de beschikbare placebo-gecontroleerde RCT’s waren weinig patiënten boven de 50 jaar geïncludeerd, en geen patiënten boven de 65 jaar. Geformuleerde behandeladviezen voor volwassen patiënten met een persoonlijkheidsstoornis zijn derhalve niet vanzelfsprekend ook van toepassing op patiënten op gevorderde leeftijd. Uit Delphi-onderzoek komt naar voren dat ook ouderen met een persoonlijkheidsstoornis baat kunnen hebben bij farmacotherapie, m.n. SSRI’s voor affectieve dysregulatie of (als tweede keuze) bij impulsieve gedragsontregeling (Schulkens et al., 2021).
Met het vorderen van de leeftijd verandert zowel de farmacokinetiek als farmacodynamiek van verschillende middelen. Hierdoor zijn ouderen gevoeliger voor psychofarmaca, met als gevolg een hoger risico op complicaties zoals vallen, of bijwerkingen zoals cognitieve verslechtering. Door de hoge prevalentie van somatische comorbiditeit is er vaak sprake van polyfarmacie. Dit kan leiden tot interacties met andere farmaca en verminderde therapietrouw, waarvan de voorschrijver zich bewust van moet zijn. Waar mogelijk dient polyfarmacie te worden voorkomen, bijvoorbeeld door het organiseren van frequente medicatiereviews. Een gepersonaliseerd farmacotherapeutisch behandelplan met zorgvuldige aanvullende somatische controles is hier op zijn plaats. (Garenfeld et al., 2018). In aanvulling op de geadviseerde controles bij volwassen dienen ouderen in ieder geval gecontroleerd te worden op hyponatriëmie 1-2 weken na start of ophoging van een SSRI, QTC-tijd vooraf en na start, ophoging van een antipsychoticum. Voor sommige SSRI’s geldt ook een QTC-tijd controle (o.a. citalopram).
Forensische setting
Over de farmacotherapeutische behandeling van patiënten met een persoonlijkheidsstoornis die in forensisch kader worden behandeld, is beperkt wetenschappelijk onderzoek beschikbaar. In veel randomized controlled trials worden patiënten met op de voorgrond staande antisociale en/of agressieve gedragingen van deelname uitgesloten.
Het voorschrijven van psychofarmaca heeft vooral een functie in de behandeling van comorbide psychiatrische stoornissen bij forensische patiënten met een persoonlijkheidsstoornis. Voor de behandeling van affectieve dysregulatie en/of impulsieve agressie bij forensische patiënten met een borderline-persoonlijkheidsstoornis, kan stapsgewijs, met lage startdosering en zo min mogelijk voorschrijven van middelen tegelijkertijd, de beslisboom gevolgd worden die ook bij borderline patiënten buiten forensisch kader wordt geadviseerd. Extra terughoudendheid of voorzichtigheid wordt, met name in intramurale forensische instellingen (inclusief gevangeniswezen) geadviseerd ten aanzien van benzodiazepinen, kortwerkende psychostimulantia, en antipsychotica (vooral quetiapine en olanzapine). Behalve het risico op tolerantie, misbruik (door intranasale of intraveneuze toediening) en afhankelijkheid bij de individuele patiënt, is ook het risico op verhandeling of onder druk moeten afgeven aan medepatiënten specifiek voor deze middelen aanwezig.
Onderbouwing
Achtergrond
In de dagelijkse behandelpraktijk worden aan patiënten met een persoonlijkheidsstoornis vaak psychofarmaca voorgeschreven, vooral bij patiënten met een borderline-persoonlijkheidsstoornis (BPS). Dit wordt voor een deel gerechtvaardigd op basis van de behandeling van comorbiditeit psychische stoornissen die een evidence-based behandeling behoeven, zoals bijvoorbeeld ADHD, een depressie, een angststoornis of psychotische episode (zie ook de module Comorbiditeit). Maar ook ten aanzien van specifieke symptomen van een persoonlijkheidsstoornis valt er in de behandeling winst te behalen.
Anderzijds dreigt juist bij patiënten met een (borderline-) persoonlijkheidsstoornis het gevaar van ongegrond of ongelimiteerd psychofarmacagebruik, uit machteloosheid van de patiënt (of diens naasten) of van betrokken hulpverleners, in telkens nieuwe pogingen terugkerende crises te bezweren, symptomen of gedragingen onder controle te houden, of als gevolg van onduidelijke afspraken over de beëindiging/voortzetting van reeds voorgeschreven medicatie.
In Nederland is geen gepubliceerd systematisch onderzoek gedaan naar het huidige voorschrijfbeleid van psychofarmaca bij patiënten met een borderline- of andere persoonlijkheidsstoornis. Op basis van indrukken uit de praktijk is er echter geen reden om aan te nemen dat dat veel anders zal zijn dan blijkt uit onderzoek in andere landen: de meerderheid van patiënten met een borderline-persoonlijkheidsstoornis gebruikt psychofarmaca, middelen van uiteenlopende aard, vaak is er ook sprake van polyfarmacie, de noodzaak voor voortzetting van medicatie en schadelijke bijwerkingen wordt vaak niet systematisch gemonitord of geëvalueerd, en psychofarmaca worden vaak onnodig lang voortgezet en niet tijdig weer afgebouwd (Ingenhoven, 2015).
Redenen genoeg om ook in de multidisciplinaire richtlijn persoonlijkheidsstoornissen nadrukkelijk aandacht te besteden aan farmacotherapie.
Reeds bestaande behandelrichtlijnen
De eerste richtlijnen voor de farmacotherapeutische behandeling van BPS waren aanvankelijk afkomstig uit de Verenigde Staten (APA, 2001). Later verschenen dergelijke behandelrichtlijnen in West-Europese landen en Australië (Ingenhoven, 2015). In de Nederlandse Multidisciplinaire Richtlijn Persoonlijkheidsstoornissen (CBO, 2008) werden met betrekking tot farmacotherapie behandelalgoritmes opgenomen voor verschillende symptoomdomeinen, een aanpassing van de algoritmes uit deze Amerikaanse richtlijn (APA, 2001), op basis van wetenschappelijke evidentie van inmiddels beschikbare placebogecontroleerde RCT’s (PC-RCT). De Cochrane review over dit onderwerp analyseert vooral het effect van verschillende psychofarmaca op de negen criteria van de DSM-IV en DSM-5 borderline-persoonlijkheidsstoornis. Voor de klinische behandelpraktijk vond de werkgroep het echter relevanter om de effecten van psychofarmaca gericht op behandelbare klachten en symptoomdomeinen in kaart te brengen.
Ten behoeve van de Zorgstandaard Persoonlijkheidsstoornissen werden behandelalgoritmen uit de MDR persoonlijkheidsstoornissen (2008) voor farmacotherapie aangescherpt op basis van een update van de systematische review en meta-analyse van het beschikbare wetenschappelijk onderzoek (Ingenhoven & Rinne, 2018).
Definitie en doel van de interventie
Farmacotherapie bij persoonlijkheidsstoornissen richt zich niet primair op behandeling of genezing van de stoornis als zodanig. Er bestaan ook geen geneesmiddelen die voor de behandeling van een persoonlijkheidsstoornis zijn geregistreerd, niet in Nederland noch in het buitenland. Ondersteuning van de behandeling van een persoonlijkheidsstoornis met psychofarmaca dient zich te richten op behandelbare aspecten en gevolgen van de stoornis. Doel is om specifieke klachten en symptomen te verlichten of draaglijk te maken, het cognitief functioneren, de impulscontrole, de stemming of de emotieregulatie waar mogelijk te verbeteren, gevaar af te wenden, een crisis te bezweren, een psychotherapeutische behandeling mogelijk te maken of die te bevorderen. Daartoe dienen interventies te worden ingezet waarvan aannemelijk is dat ze effectief (kunnen) zijn voor dat specifieke doel. De effectiviteit van dergelijke interventies dient daarbij te worden afgewogen tegen de mogelijke bijwerkingen en gevaren. Uiteraard dienen hierbij ook de wensen en de mening van de patiënt (en diens naasten) in belangrijke mate te worden meegewogen. Om de behandelend arts/psychiater en de patiënt hierin te ondersteunen dienen waar mogelijk behandelalgoritmes voorhanden te zijn die richting geven aan het voorschrijfbeleid, en overmatig psychofarmacagebruik of onnodige bijwerkingen helpen voorkomen.
Wetenschappelijk onderzoek heeft zich van oudsher vooral gericht op volwassen patiënten met BPS in de reguliere GGz (zie voor een recent overzicht Ingenhoven & Rinne (2018)). Daarnaast is, in meer beperkte mate, onderzoek verricht naar farmacotherapeutische interventies bij de schizotypische- en antisociale-persoonlijkheidsstoornis.
De effecten van farmacotherapie bij andere persoonlijkheidsstoornissen, alsmede bij jeugdigen of oudere patiënten, blijkt echter nog nauwelijks onderzocht. Op basis van praktijkkennis dient derhalve afgewogen te worden in welke mate het verantwoord is om behandeladviezen gericht op volwassenen met BPS te generaliseren en ook van toepassing te achten bij andere persoonlijkheidsstoornissen, bij andere leeftijdsgroepen, of in een andere setting (zoals in de forensische psychiatrie).
Conclusies / Summary of Findings
Antipsychotica
|
ÅÅΟΟ |
Zowel (klassieke) eerste generatie antipsychotica als tweede generatie (atypische) antipsychotica lijken een klein effect hebben in het verminderen van cognitief-perceptuele symptomen, zoals schizotypische kenmerken en voorbijgaande psychotische symptomen bij BPS. Goldberg et al., 1986; Soloff et al., 1989; Soloff et al., 1993; Cornelius et al.,1993; Zanarini & Frankenburg, 2001; Bogenschutz & George, 2004; Zanarini et al., 2006; Nickel et al., 2006; Pascual et al., 2008; Schulz et al, 2006; Schulz et al., 2008; Van den Broek et al., 2008; Black et al., 2014; Lee et al., 2016 |
|
ÅÅΟΟ |
Antipsychotica lijken een klein effect te hebben in het verminderen van impulsieve gedragsontregeling. Montgomery & Montgomery, 1982; Cowdry & Gardner, 1988; Soloff et al., 1989;, Soloff et al., 1993;, Cornelius et al., 1993; Bogenschutz & George, 2004; Soler et al., 2005; Zanarini et al., 2006; Zanarini et al., 2011; Nickel et al., 2006; Pascual et al., 2008; Schulz et al., 2008; Linehan et al., 2008; Black et al., 2014; Lee et al., 2016 |
|
ÅΟΟΟ |
Antipsychotica lijken een positief effect te hebben in het verminderen van angst, maar de wetenschappelijke evidentie is zeer onzeker. Goldberg et al., 1986; Cowdry & Gardner, 1988; Soloff et al., 1989; Soloff et al.,1993; Cornelius et al., 1993; Zanarini et al., 2001; Soler et al., 2005; Nickel et al., 2006; Pascual et al., 2008; Black et al., 2014; Lee et al., 2016 |
|
ÅΟΟΟ |
Antipsychotica lijken een positief effect te hebben in het verminderen van depressieve symptomen, boosheid en stemmingswisselingen bij BPS maar de wetenschappelijke evidentie is zeer onzeker. Zanarini et al., 2001; Bogenschutz & George, 2004; Soler et al., 2005; Zanarini et al., 2006; Nickel et al., 2006; Pascual et al., 2008; Schulz et al., 2008; Linehan et al., 2008; Black et al., 2014; Lee et al., 2016 |
Antidepressiva
Klassieke antidepressiva
|
ÅΟΟΟ |
Tricyclische antidepressiva (amitriptyline, desipramine) lijken niet effectief tegen een sombere gestemdheid en dysforie bij patiënten met BPS (bij wie geen sprake is van een comorbiditeit depressieve episode in engere zin), maar de wetenschappelijke evidentie is zeer onzeker. Soloff et al., 1989; Links et al., 1990 |
|
ÅΟΟΟ |
MAO-remmers (tranylcypromine; phenelzine) lijken een sombere gestemdheid en dysforie bij patiënten met BPS (bij wie geen sprake is van een comorbiditeit depressieve episode in engere zin) in beperkte mate verminderen, maar de wetenschappelijke evidentie is zeer onzeker. Cowdry & Gardner, 1988; Cornelius et al., 1993 |
Tweede generatie antidepressiva
|
ÅÅΟΟ |
Selectieve serotonine heropnameremmers (SSRI’s) lijken in enige mate klachten van somberheid, angst en boosheid bij BPS verminderen, maar de wetenschappelijke evidentie is zeer onzeker. Salzman et al., 1995; Markowitz, 1995; Coccaro & Kavoussi, 1997; Simpson et al., 2004 |
|
ÅΟΟΟ |
Selectieve serotonine heropnameremmers (SSRI’s) lijken stemmingswisselingen, in beperkte mate, bij BPS te verminderen, maar de wetenschappelijke evidentie is zeer onzeker. Rinne et al., 2002 |
Stemmingsstabilisatoren
Lithium
|
ÅΟΟΟ |
Lithium lijkt niet effectief voor de behandeling van affectieve dysregulatie bij de borderline-persoonlijkheidsstoornis, maar de wetenschappelijke evidentie is zeer onzeker. Links et al., 1990 |
Carbamazepine
|
ÅΟΟΟ |
Carbamazepine lijkt niet effectief voor de behandeling van impulsieve gedragsontregeling of affectieve dysregulatie bij de borderline-persoonlijkheidsstoornis, maar de wetenschappelijke evidentie is zeer onzeker. Cowdry & Gardner, 1988;, De la Fluente & Lotstra, 1994 |
Valproaat
|
ÅΟΟΟ |
Valproinezuur lijkt een gunstig effect te hebben op aanhoudende gevoelens van boosheid (woede) en op impulsiviteit en agressie bij patiënten met BPS, maar de wetenschappelijke evidentie is zeer onzeker. Hollander et al., 2001; Frankenburg & Zanarini, 2002; Hollander et al., 2003; Moen et al., 2012 |
Topiramaat
|
ÅΟΟΟ |
Topiramaat lijkt effectief is in het reduceren van boosheid (woede) en impulsief-agressief gedrag bij BPS, maar de wetenschappelijke evidentie is zeer onzeker. Nickel et al., 2004; Nickel et al., 2005; Loew et al., 2006 |
Lamotrigine
|
ÅΟΟΟ |
Lamotrigine lijkt een gunstig effect te hebben op het verminderen en uiten van boosheid, impulsiviteit en agressie bij BPS, maar de wetenschappelijke evidentie is zeer onzeker. Tritt et al., 2005; Reich et al., 2009; Crawford et al., 2018 |
Benzodiazepinen
|
ÅΟΟΟ |
Alprazolam (in hoge dosering) kan bij patiënten met BPS ontremming van gedrag veroorzaken en zo tot zelfdestructief gedrag teleiden, maar de wetenschappelijke evidentie is zeer onzeker. Cowdry & Gardner, 1988 |
Omega-3 vetzuren
|
ÅÅÅΟ |
Omega-3 vetzuren (visolie) hebben waarschijnlijk een gunstig effect op affectieve dysregulatie en impulsieve gedragsontregeling bij patiënten met een borderline-persoonlijkheidsstoornis. Zanarini & Frankenburg, 2003; Hallahan et al., 2007; Aminger et al., 2013; Karaszewska et al., 2021 |
Schizotypische-persoonlijkheidsstoornis
|
ÅÅΟΟ |
Antipsychotica lijken de cognitief-perceptuele symptomen te verminderen bij patiënten met een schizotypische-persoonlijkheidsstoornis. Koenigsberg2003; Goldberg1986; Soloff1986 |
Antisociale-persoonlijkheidsstoornis
|
ÅΟΟΟ |
Tricyclische antidepressiva (nortriptyline, desipramine) lijken het functioneren bij patiënten met antisociale-persoonlijkheidsstoornis niet of nauwelijks te verbeteren, maar de wetenschappelijke evidentie is zeer onzeker. Arndt et al., 1994; Powell et al., 1995 |
Stemmingsstabilisatoren
|
ÅΟΟΟ |
Lithium, carbamazepine, valproïnezuur en tiagabine lijken niet effectief te zijn in de behandeling van agressieproblemen bij de antisociale-persoonlijkheidsstoornis, maar de wetenschappelijke evidentie is zeer onzeker. Fenytoïne lijkt effectief in het reduceren van impulsieve agressie bij patiënten met een antisociale-persoonlijkheidsstoornis, maar de wetenschappelijke evidentie is zeer onzeker. Khalifa et al., 2020; Barratt et al., 1997 |
Overige middelen
|
ÅΟΟΟ |
(Langwerkende) psychostimulantia, dopamine-agonisten en opioïd-antagonisten lijken niet effectief zijn in de behandeling van de antisociale-persoonlijkheidsstoornis, maar de wetenschappelijke evidentie is zeer onzeker. Khalifa et al., 2020 |
Vermijdende persoonlijkheidsstoornis
|
ÅΟΟΟ |
Zowel een SSRI als SNRI lijken de sociale angstklachten van patiënten met een vermijdende-persoonlijkheidsstoornis kunnen verminderen, maar de wetenschappelijke evidentie is zeer onzeker. Herpertz et al., 2007 |
Samenvatting literatuur
Borderline-persoonlijkheidsstoornis
In de behandelpraktijk is het meeste ervaring opgedaan met farmacotherapeutische interventies bij volwassen patiënten met een borderline-persoonlijkheidsstoornis (BPS). Ook het inmiddels beschikbare wetenschappelijk onderzoek heeft zich vooral gericht op volwassenen met BPS. Daarom wordt hier eerst beschreven wat de gevonden invloed is van verschillende groepen psychofarmaca (antipsychotica, antidepressiva, stemmingsstabilisatoren, anxiolytica en omega-3 vetzuren) op relevante symptoomdomeinen bij BPS (cognitief-perceptuele symptomen, impulsieve gedragsontregeling en affectieve dysregulatie) zoals beschreven door Soloff (1998, 2000). Deze zijn gebaseerd op de aanname dat farmacotherapie ingezet kan worden om zowel symptomen tijdens episodes van (acute) decompensatie het hoofd te bieden, alsmede de neurobiologische kwetsbaarheid te verminderen die aan deze episodes ten grondslag ligt. Door aan te grijpen op de neurotransmittersystemen die cognities, waarnemingen, affecten, impulsen en/of gedrag reguleren zou farmacotherapie de expressie van bepaalde persoonlijkheidstrekken kunnen moduleren, wat de voorwaarden kan scheppen voor het aanleren van meer adaptief interpersoonlijk gedrag (al dan niet middels psychotherapie). Op basis van het dimensionele psychobiologische model van persoonlijkheidspathologie (Siever & Davis, 1991) beschreef Soloff farmacotherapie bij BPS gericht op drie symptoomclusters: cognitief-perceptuele symptomen, impulsieve gedragsontregeling en affectieve disregulatie.
Cognitief-perceptuele symptomen omvatten symptomen als achterdocht, betrekkingsideeën, paranoïde ideatie, illusoire vervalsingen, derealisatie, depersonalisatie en hallucinaties.
Onder de noemer impulsieve gedragsontregeling werden impulsieve agressie, zelfverwondend en suïcidaal gedrag, promiscuïteit, eetbuien, middelenmisbruik en roekeloos geld uitgeven samengebracht.
Onder affectieve disregulatie werden uiteenlopende symptomen geclusterd zoals gevoelens van somberheid, stemmingswisselingen, overgevoeligheid voor afwijzing, buitenproportionele intense boosheid, overmatige woede en depressieve “mood crashes”.
Ten behoeve van de overzichtelijkheid in de klinische praktijk wordt hier de gebruikelijke indeling aangehouden van de eerste generatie (“klassieke”) antipsychotica en de tweede generatie (“atypische”) antipsychotica. Een overzicht van de beschikbare PC-RCT’s naar de effectiviteit van antipsychotica op relevante symptoomdomeinen bij volwassen patiënten met BPS wordt gegeven in de evidence tabellen (tabel 1).
Eerste generatie antipsychotica
Een aantal “klassieke” antipsychotica zijn sinds de jaren ’80 bij BPS (al dan niet met schizotypische trekken) in zes PC-RCT’s onderzocht. Studies met flupentixol (Montgomery & Montgomery,1982), thiothixene (Goldberg et al., 1986), trifluoperazine (Cowdry en Gardner,1988) en vooral haloperidol (Soloff et al., 1986b, 1989, 1993; Cornelius et al., 1993) wijzen erop dat “klassieke” antipsychotica effectief kunnen zijn met betrekking tot het verminderen van schizotypische symptomen en voorbijgaande psychotische symptomen bij BPS. Bovendien zijn er aanwijzingen dat deze antipsychotica ook effectief kunnen zijn bij impulsiviteit, agressie en angstklachten.
Tweede generatie antipsychotica
In de afgelopen twee decennia werden 12 dubbelblinde placebo-gecontroleerde RCT’s gepubliceerd met “atypische” antipsychotica bij BPS, met olanzapine (Zanarini & Frankenburg, 2001; Bogenschutz & George 2004; Zanarini et al., 2004, 2006, 2011; Soler et al., 2005; Schulz et al., 2008; Linehan et al., 2008), aripiprazol (Nickel et al., 2006), ziprasidone (Pasqual et al., 2008) en quetiapine (van den Broek et al., 2008; Black et al., 2014, Lee et al., 2016). Samenvattend kan worden gesteld dat er, ondanks deels tegenstrijdige bevindingen, sprake is van een groeiende evidentie dat ook de tweede generatie antipsychotica bij patiënten met BPS een positief effect hebben op cognitief-perceptuele symptomen. Bovendien zijn er aanwijzingen dat atypische antipsychotica, ook effectief kunnen zijn bij impulsiviteit, agressie, angst en een sombere matte stemming (aripiprazol) en dat ze mogelijk ook stabiliserend kunnen werken bij stemmingsschommelingen.
Meta-analyse antipsychotica
Uit meta-analyse (Update Ingenhoven & Rinne, 2018) blijkt dat antipsychotica op basis van de geïncludeerde PC-RCT’s bij volwassen patiënten met BPS een significant maar beperkt positief effect sorteren op cognitief-perceptuele symptomen, impulsieve gedragsontregeling, uiteenlopende symptomen van affectieve dysregulatie, het algeheel functioneren en de ernst van BPS.
De methodologische kwaliteit van een deel van de studies wordt op basis van GRADE criteria echter als zeer laag of laag ingeschat Dat maakt de robuustheid van het wetenschappelijk bewijs beperkt (zie summary of findings in de evidence tabellen).
Antidepressiva
Ten behoeve van de overzichtelijkheid in de klinische praktijk wordt hier de gebruikelijke indeling aangehouden van de eerste generatie antidepressiva (tricyclische antidepressiva en MAO-remmers) en de tweede generatie (“moderne”) antidepressiva (m.n. SSRI’s en SNRI’s).
Een overzicht van de beschikbare PC-RCT’s naar de effectiviteit van antidepressiva op relevante symptoomdomeinen bij volwassen patiënten met BPS wordt gegeven in de evidence tabellen (tabel 2).
Eerste generatie antidepressiva
De effectiviteit van tricyclische antidepressiva (amitriptyline, desipramine) op de verschillende symptoomdomeinen blijkt slechts in twee RCT’s onderzocht bij patiënten met BPS zonder comorbiditeit depressieve episode in engere zin (Soloff et al.,1986b; Links et al., 1990). Ze bleken niet eenduidig effectief.
Ook de MAO-remmers tranylcypromine (Cowdry & Gardner,1988) en phenelzine (Soloff et al., 1993) zijn bij BPS enkele decennia geleden slechts in beperkte mate onderzocht. Hierin bleek een positief effect op klachten als somberheid en boosheid (dysforie) bij BPS.
Tweede generatie antidepressiva
Placebo-gecontroleerd studies met selectieve serotonine heropnameremmers (SSRI’s) zijn uitgevoerd met fluoxetine (Salzman et al., 1995; Markovitz, 1995; Coccaro & Kavoussi, 1997; Simpson et al.,2004) en fluvoxamine (Rinne et al., 2002). De conclusies die uit de tegenstrijdige resultaten kunnen worden getrokken zijn beperkt: SSRI’s hebben, in beperkte mate, een positief effect op depressieve klachten en angst bij BPS. Fluvoxamine had in één PC-RCT (Rinne et al., 2002) een gunstig effect op frequente stemmingswisselingen bij vrouwelijke patiënten met BPS. In de andere RCT’s met SSRI’s werden de effecten op stemmingswisselingen echter niet onderzocht.
Meta-analyse antidepressiva
Uit meta-analyse (Ingenhoven & Rinne, 2018) blijkt dat antidepressiva (tricyclische antidepressiva, MAO-remmers en SSRI’s samen) op basis van de geïncludeerde PC-RCT’s bij volwassen patiënten met BPS een positief effect sorteren op affectieve dysregulatie zoals depressieve klachten, angstklachten, boosheid en stemmingswisselingen. De grootte van het effect wordt echter als beperkt ingeschat op basis van de benchmark van Cohen. De methodologische kwaliteit van de studies wordt op basis van GRADE criteria als laag of zeer laag ingeschat. (zie summary of findings in de evidence tabellen).
Stemmingsstabilisatoren
De effecten van lithium en enkele anti-epileptica (carbamazepine, valproïnezuur, topiramaat en lamotrigine), samen ook wel als “stemmingsstabilisatoren” aangeduid, zijn op uiteenlopende symptoomdomeinen bij BPS onderzocht middels PC-RCT’s. Zie voor een overzicht de evidence tabellen (tabel 3).
Lithium
Lithium is in slechts één studie op effectiviteit bij BPS onderzocht met een zeer kleine PC-RCT (Links et al., 1990). Hoewel door de therapeuten het effect van lithium in het algemeen positief werd beoordeeld werd ten opzichte van placebo geen significant effect gevonden op impulsiviteit en affectieve symptomen.
Anti-epileptica als “stemmingsstabilisator”
Carbamazepine is bij BPS in twee PC-RCT’s onderzocht met tegenstrijdige resultaten (Gardner & Cowdry, 1986; De la Fuente & Lotstra, 1994). Er bleken zelfs aanwijzingen dat carbamazepine bij sommige patiënten ernstige depressieve klachten kan induceren (Gardner & Cowdry, 1986a).
Valproïnezuur bleek in twee RCT’s (Hollander et al., 2001, 2003, 2005; Frankenburg & Zanarini, 2002) een gunstig effect te hebben op impulsiviteit en agressie bij patiënten met BPS. Dit werd echter niet bevestigd in een meer recente studie (Moen et al., 2012).
Topiramaat is in enkele PC-RCT’s onderzocht bij zowel mannelijke als bij vrouwelijke patiënten met BPS (Nickel et al., 2004, 2005; Loew et al., 2006; Loew & Nickel, 2008; Nickel & Loew, 2008). Het bleek een duidelijk positief effect te sorteren op impulsieve gedragsontregeling en boosheid. Andere symptoomdomeinen werden minder onderzocht.
Lamotrigine had een significant gunstig effect op het beleven en uiten van boosheid en agressie (Tritt et al., 2005). Een effect op stemmingswisselingen werd in deze studie niet onderzocht. Ook gedurende een follow-up-periode van een half jaar bleven de gunstige effecten bestaan (Lieberlich et al., 2008). In een andere PC-RCT (Reich et al., 2009) werd een positief effect gevonden op stemmingswisselingen en impulsiviteit, maar niet op zelfbeschadiging, suïcidaliteit, boosheid en cognitief-perceptuele symptomen.
In een grotere PC-RCT van recentere datum (Crawford et al., 2018) werd echter geen positief effect van lamotrigine gevonden op de ernst van BPS, depressieve klachten of het sociaal functioneren.
Meta-analyse stemmingsstabilisatoren
Uit de meta-analyse blijkt dat anti-epileptica (“stemmingsstabilisatoren”) op basis van de geïncludeerde PC-RCT’s bij volwassen patiënten met BPS een significant positief effect sorteren op impulsieve gedragsontregeling, boosheid en dysforie. Deze effecten worden gekwalificeerd als groot op basis van de benchmark van Cohen. De methodologische kwaliteit van een deel van de afzonderlijke studies wordt op basis van GRADE criteria echter als laag ingeschat. Dat maakt de robuustheid van het wetenschappelijk bewijs van deze bevindingen onzeker.
Benzodiazepinen
Er zijn geen dubbelblinde PC-RCT’s beschikbaar waarin het effect van benzodiazepinen bij BPS werd onderzocht, met uitzondering van één kleine studie met het tricyclische benzodiazepine alprazolam (Cowdry en Gardner, 1988). Twaalf patiënten kregen gedurende zes weken alprazolam in een (opmerkelijk hoge) gemiddelde dosering van 4,7 mg/dag. Zeven patiënten ontregelden ernstig met een toename van zelfverwondend, suïcidaal of agressief gedrag (Gardner & Cowdry, 1985).
Omega-3 vetzuren
In een recente meta-analyse (Karaszewska et al., 2021) naar de effecten van het voedingssupplement omega-3 vetzuren (visolie) op symptoomdomeinen bij BPS konden vier studies, waaronder drie PC-RCT’s, worden geïncludeerd (Amminger et al., 2013; Zannarini & Frankenburg, 2003; Bozzatello et al., 2018). Omega-3 vetzuren hadden een significant gunstig effect op de algemene ernst van BPS, en in het bijzonder op impulsieve gedragsontregeling en affectieve dysregulatie. De bijwerkingen worden beschreven als mild. Zie de evidence tabellen (tabel 4).
Schizotypische-persoonlijkheidsstoornis
Naar de effecten van psychofarmaca bij de schizotypische persoonlijkheidsstoornis is veel minder gerandomiseerd onderzoek verricht dan bij BPS. De schizotypische-persoonlijkheidsstoornis maakt in de DSM-5 ook deel uit van de schizofrenie-spectrumstoornissen (Boyette & Ingenhoven., 2019).
Wetenschappelijke onderbouwing
Bij de schizotypische-persoonlijkheidsstoornis zijn slechts enkele RCT’s verricht, alle met antipsychotica. Met klassieke antipsychotica vonden dubbelblinde PC-RCT’s plaats met thiothixeen en haloperidol (Goldberg et al., 1986; Soloff et al., 1986b), een enkel-blinde P-RCT (Hymowitz et al., 1986) en een vergelijking van de effecten van thiothixeen en haloperidol (Serban & Siegel, 1984). Van de atypische antipsychotica is alleen risperidon in een dubbelblinde PC-RCT onderzocht (Koenigsberg et al., 2003).
Antisociale-persoonlijkheidsstoornis
Inleiding
Bij de behandeling van de antisociale-persoonlijkheidsstoornis hebben farmacologische interventies in de klinische praktijk vooralsnog een beperkte plaats. Met name in de forensische sector kan reactieve of impulsieve agressie wel een indicatie vormen om psychofarmaca in te zetten. Bovendien geldt ook bij patiënten met een antisociale-persoonlijkheidsstoornis dat sprake kan zijn van symptomen in de domeinen zoals omschreven bij de borderline-persoonlijkheidsstoornis, i.e. cognitief-perceptuele symptomen, impulsieve gedragsontregeling en affectieve dysregulatie. In hoeverre de effecten van antipsychotica, antidepressiva, anti-epileptica (of ‘stemmingsstabilisatoren’) en benzodiazepinen bij patiënten met een antisociale-persoonlijkheidsstoornis vergelijkbaar zijn met de effecten bij patiënten met BPS, is echter grotendeels onbekend. Ook bij de antisociale-persoonlijkheidsstoornis geldt dat bij comorbide psychiatrische stoornissen, zoals ADHD, depressie, angst, verslaving of een psychotische stoornis, veelal overeenkomstig de relevante richtlijnen voor deze comorbide stoornissen dient te worden behandeld. Voorzichtigheid is echter geboden vanwege de risico’s op afhankelijkheid, misbruik of overdosering van medicatie. Ook moet de (forensisch-werkende) psychiater in de praktijk rekening houden met andere mogelijk ongewenste risico’s van psychofarmaca, zoals toename van delictgedrag, of verhandeling van medicatie binnen de gevangenis, forensische kliniek of in het illegale straatcircuit.
Wetenschappelijke onderbouwing
In een recente systematische Cochrane-review (Khalifa et al., 2020) werden de beschikbare PC-RCT’s naar effectiviteit en bijwerkingen van farmacotherapie bij volwassenen met een antisociale-persoonlijkheidsstoornis (volgens DSM-criteria) gepresenteerd. Vanwege de beperkt beschikbare studies werden geen nadere restricties opgelegd aan het soort medicament dat werd onderzocht, noch werden studies uitgesloten waarbij meerdere medicamenten tegelijkertijd werden gebruikt. In de review werden 11 studies geïncludeerd met in totaal 416 patiënten, waarvan 90% mannen met een gemiddelde leeftijd van 40 jaar. De studieduur varieerde tussen de 6 en 24 weken. Omdat Khalifa et al. (2020) geen restricties oplegden op basis van a priori veronderstellingen over de effectiviteit van het middel, includeerden zij, naast studies naar antipsychotica, antidepressiva, anti-epileptica en benzodiazepinen, ook studies die effecten van psychostimulantia, anticholinergica, middelen gebruikt voor bewegingsstoornissen en middelen gebruikt bij middelenafhankelijkheid beschreven. In geen van de gevonden PC-RCT’s waren specifiek personen met een antisociale-persoonlijkheidsstoornis geworven en meestal ging het om deelnemers die zich vooral met problemen of stoornissen in middelengebruik presenteerden. Geen van de studies rapporteerden over de effecten van medicatie op recidiverisico, kwaliteit van leven of andere maatschappelijk relevante uitkomstmaten. De resultaten van Khalifa et al. (2020) worden hieronder per medicament beschreven.
Antipsychotica
Khalifa et al. (2020) vonden geen PC-RCT’s naar de effecten van klassieke of atypische antipsychotica bij patiënten met een antisociale-persoonlijkheidsstoornis.
Antidepressiva
Ten behoeve van de overzichtelijkheid wordt hier wederom de gebruikelijke indeling aangehouden van de eerste generatie antidepressica (tricyclische antidepressiva en monoamine-oxidase [MAO]-remmers) en de tweede generatie (“moderne”) antidepressiva (met name SSRI’s en SNRI’s).
Eerste generatie antidepressiva
De effectiviteit van tricyclische antidepressiva (nortriptyline, desipramine) blijkt slechts in drie RCT’s onderzocht bij patiënten met een antisociale-persoonlijkheidsstoornis (Arndt et al., 1994; Leal et al., 1994; Powell et al., 1995). In alle drie de studies werden mannen met een (comorbide) stoornis in middelengebruik geïncludeerd, resp. cocaïne-afhankelijkheid (Arndt et al., 1994), opioïden- en cocaïne-afhankelijkheid (Leal, 1994), en alcoholafhankelijkheid (Powell et al., 1995). Er werden geen aanwijzingen gevonden voor een effect op algemeen of sociaal functioneren. Powell et al. (1995) rapporteerde grafische data dat nortriptyline leidde tot vermindering in het aantal dagen dat alcohol werd gedronken, in vergelijking met placebo. Over de effecten op vermindering van agressie of recidive(risico) waren geen gegevens beschikbaar.
Tweede generatie antidepressiva
Coccaro et al. (2009) beschreef een placebo-gecontroleerde RCT met fluoxetine bij volwassenen met een periodieke explosieve stoornis, waarvan slechts een klein deel (12%) ook voldeed aan de criteria van een antisociale-persoonlijkheidsstoornis. Omdat resultaten niet beschikbaar waren gespecificeerd voor deze kleine groep, konden geen conclusies worden getrokken over de effectiviteit van fluoxetine op agressie of algemeen functioneren bij patiënten met een antisociale-persoonlijkheidsstoornis.
Meta-analyse antidepressiva
Gegeven het kleine aantal studies met kleine aantallen patiënten kon geen meta-analyse worden verricht (Khalifa et al, 2020). De methodologische kwaliteit van de afzonderlijke studies wordt op basis van GRADE criteria als zeer laag beoordeeld. Dat maakt de robuustheid van het wetenschappelijk bewijs zeer onzeker.
Stemmingsstabilisatoren
Lithium
Khalifa et al. (2020) vond geen PC-RCT’s naar de effectiviteit van lithium bij antisociale-persoonlijkheidsstoornis.
Anti-epileptica als “stemmingsstabilisator”
Carbamazepine is in één PC-RCT onderzocht bij mannen met (reactieve) agressieproblemen, maar er waren geen resultaten beschikbaar binnen de subgroep van (17) agressieve mannen met een antisociale-persoonlijkheidsstoornis (Stanford et al., 2005).
Valproïnezuur werd in twee PC-RCT’s (Hollander et al., 2003; Stanford et al., 2005) onderzocht bij mannen met (reactieve of impulsieve) agressieproblemen, maar er waren geen resultaten beschikbaar binnen de subgroep van (resp. 9 en 17) patiënten met een antisociale-persoonlijkheidsstoornis.
Fenytoïne werd in drie PC-RCT’s (Barratt et al., 1997; Stanford et al., 2001; Stanford et al., 2005) onderzocht bij mannen met agressieproblemen. Barratt et al. (1997) rapporteerde in 60 gedetineerde mannen met een antisociale-persoonlijkheidsstoornis bij 300 mg fenytoïne per dag een afname in het aantal en in de ernst van agressieve incidenten per week vergeleken met placebo. Stanford et al. (2001; 2005) onderzochten de effectiviteit van fenytoïne bij mannen met impulsieve agressie, maar er waren geen resultaten beschikbaar om binnen de subgroep van (resp. 10 en 17) patiënten met een antisociale-persoonlijkheidsstoornis fenytoïne met placebo te vergelijken.
Tiagabine werd in één PC-RCT (Gowin et al., 2012) onderzocht bij mannen en vrouwen met een eerdere veroordeling, maar er waren geen resultaten beschikbaar binnen de subgroep van 6 patiënten met een antisociale-persoonlijkheidsstoornis.
Meta-analyse stemmingsstabilisatoren:
Gegeven het kleine aantal studies met kleine aantallen patiënten kon geen meta-analyse worden verricht (Khalifa et al., 2020). De methodologische kwaliteit van de afzonderlijke studies wordt op basis van GRADE criteria als zeer laag beoordeeld. Dat maakt de robuustheid van het wetenschappelijk bewijs zeer onzeker.
Overige middelen
Benzodiazepinen
Khalifa et al. (2020) vond geen PC-RCT’s naar de effectiviteit van benzodiazepinen bij antisociale-persoonlijkheidsstoornis.
Andere middelen met werking op het centraal zenuwstelsel
Omdat Khalifa et al. (2020) ook PC-RCT’s includeerden die de effectiviteit van andere medicatie onderzochten, wordt hieronder nog (kort) ingegaan op de gevonden effecten van deze middelen.
Psychostimulantia
Konstenius et al. (2014) onderzocht in een PC-RCT onder mannelijke gedetineerden met comorbide ADHD en amfetamine-afhankelijkheid de effectiviteit van langwerkend methylfenidaat (initieel 18 mg/dag en opgetitreerd tot max 180 mg/dag) op algemeen functioneren en middelenmisbruik. Hoewel een relatief groot deel van de deelnemers ook voldeed aan de criteria van een antisociale-persoonlijkheidsstoornis (28/54), waren geen resultaten beschikbaar binnen deze subgroep.
Dopamine-agonisten
In twee PC-RCT’s werd de effectiviteit van dopamine-agonisten (amantadine, bromocriptine) onderzocht, beide in mannen met een antisociale-persoonlijkheidsstoornis en comorbide stoornis in middelengebruik. Powell (1995) vond geen aanwijzingen voor effectiviteit van bromocriptine op algemeen functioneren of vermindering van alcoholgebruik, maar beschreef wel dat veel deelnemers voortijdig stopten door bijwerkingen van misselijkheid en griepachtige symptomen. Leal et al. (1994) onderzocht de effectiviteit van amantadine bij volwassenen met antisociale-persoonlijkheidsstoornis en opioïden- en cocaïneafhankelijkheid maar rapporteerde geen gegevens over vermindering van agressie of verbetering in functioneren.
Opioïd-antagonisten
Ralevski et al.(2007) onderzocht de effectiviteit van (50mg/dag) naltrexon bij 95 patiënten met een antisociale-persoonlijkheidsstoornis en comorbide alcohol-afhankelijkheid op alcoholgebruik, maar rapporteerde alleen resultaten van de trial in de totale groep van 254 deelnemers (waaronder dus ook veel deelnemers zonder antisociale-persoonlijkheidsstoornis).
De methodologische kwaliteit van de afzonderlijke studies is op basis van GRADE criteria beoordeeld als zeer laag.
Vermijdende persoonlijkheidsstoornis
Naar de effecten van farmacotherapie bij patiënten met een vermijdende-persoonlijkheidsstoornis zijn geen gerichte PC-RCT’s verricht. De vermijdende-persoonlijkheidsstoornis vertoont in symptomatisch opzicht grote overlap met de sociale fobie.
Wetenschappelijke onderbouwing
Uit studies naar farmacotherapeutische behandeling van de sociale fobie blijkt dat antidepressiva zoals serotonineheropnameremmers (SSRI’s) en selectieve serotonine-en-noradrenaline-heropnameremmers (SNRI’s) effectief kunnen zijn voor het verminderen van de sociale angstklachten. Bovendien blijkt in deze studies dat er geen verschil in respons bij aan- of afwezigheid van een vermijdende-persoonlijkheidsstoornis. Bij patiënten met een vermijdende-persoonlijkheidsstoornis is een (proef)behandeling met een SSRI of SNRI voor sociaal-fobische klachten gerechtvaardigd. (Herpertz et al., 2007).
Zoeken en selecteren
Zoekstrategie / review protocol
Sinds de MDR Persoonlijkheidsstoornissen in 2008 is de wetenschappelijke literatuur voortdurend bijgehouden betreffende gecontroleerd onderzoek naar de effecten van psychofarmaca bij patiënten met een (borderline-)persoonlijkheidsstoornis. Daarbij lagen systematische literatuursearches sindsdien ten grondslag aan een reeks van systematische reviews en meta-analyses (o.a. Mercer et al., 2009; Ingenhoven et al., 2009, 2010; Stoffers et al., 2010; Lieb et al., 2010; Ingenhoven & Duivenvoorden, 2011; Vita et al., 2011; Stoffers, 2015; Ingenhoven & Rinne, 2018). Om de wetenschappelijke stand van zaken voor andere persoonlijkheidsstoornissen te onderzoeken, werd op 24 november 2020 een aanvullende search verricht naar systematische reviews binnen Medline, Embase, PsychInfo en de Cochrane database voor systematische reviews. Deze update leverde slechts de recente Cochrane-review over farmacotherapeutische interventies bij de antisociale-persoonlijkheidsstoornis (Khalifa et al., 2020) op.
In 2020 bleek tevens de herziening van de Cochrane review over farmacotherapie bij de borderline-persoonlijkheidsstoornis te zijn gestart. Hiertoe zijn de resultaten gepubliceerd van de zeer uitgebreide search naar relevante publicaties, inclusief nog lopende en niet-gepubliceerde studies (Stoffers-Winterling et al., 2018, 2020). De gevonden PC-RCT’s uit deze gedegen Cochrane search zijn hier als uitgangspunt genomen voor een update van het eerdere Nederlandse overzicht van de farmacotherapie bij persoonlijkheidsstoornissen (CBO, 2008; AKWA, 2017; Ingenhoven & Rinne, 2018).
In navolging van de eerdere reviews van de farmacotherapeutische interventies is door de werkgroep opnieuw gekozen voor een systematische review van de effecten van antipsychotica, antidepressiva, stemmingsstabilisatoren en benzodiazepinen op relevante symptoomdomeinen (cognitief-perceptuele symptomen, impulsieve gedragsontregeling, affectieve dysregulatie). Bovendien werden de effecten uit RCT’s van het voedingssupplement omega-3 vetzuren op deze symptoomdomeinen meegenomen.
In navolging van eerdere systematische reviews (Ingenhoven et al., 2010; Ingenhoven & Duivenvoorden, 2011) konden op basis van deze zoekstrategieën de volgende PC-RCT’s in de update van de systematische review en meta-analyse worden geïncludeerd: PC-RCT’s met antipsychotica (Black et al., 2014; Lee et al., 2016) en met stemmingsstabilisatoren (Reich et al., 2009; Moen et al., 2012; Crawford et al. 2018). Studies met omega-3-vetzuren zijn recent reeds samengevat in een systematische review en meta-analyse (Karaszewska et al., 2021).
De resultaten van enkele kleine PC-RCT’s met respectievelijk clonidine voor comorbide aan PTSS gerelateerde klachten (Philipsen e.a., 2004; Ziegenhorn e.a. 2009), en Naltrexon voor comorbide dissociatieve klachten (Schmahl et al, 2012) zijn hier niet in meegenomen.
De meeste afzonderlijke psychofarmaca blijken bij persoonlijkheidsstoornissen in het beste geval onderzocht in slechts één of enkele RCT’s. Door deze middelen te clusteren in “antipsychotica”, “antidepressiva” en “stemmingsstabilisatoren” zijn meta-analyses en uitspraken gedaan over de effectiviteit op geaggregeerd niveau. In de conclusies en aanbevelingen zijn deze weergegeven. Binnen deze clustering van psychofarmaca zijn echter op basis van effectiviteit en/of bijwerkingen meer genuanceerde keuzes mogelijk.
Naar het effect van psychofarmaca op klachten en problemen van patiënten met een andere persoonlijkheidsstoornis dan BPS blijkt nog nauwelijks wetenschappelijk onderzoek verricht.
Referenties
- AKWA GGz (2017). Zorgstandaard Persoonlijkheidsstoornissen.
- American Psychiatric Association (2001). Practice guideline for the treatment of patients with borderline personality disorder. American Psychiatric Association. American Journal of Psychiatry, 158, 1-52.
- Amminger, G. P., Chanen, A. M., Ohmann, S., Klier, C. M., Mossaheb, N., Bechdolf, A., Nelson B’., Thompson, A., McGorry, P.D., Yung, A.R. & Schäfer, M. R. (2013). Omega-3 fatty acid supplementation in adolescents with borderline personality disorder and ultra-high risk criteria for psychosis: a post hoc subgroup analysis of a double-blind, randomized controlled trial. Canadian Journal of Psychiatry, 58(7), 402-408.
- Arndt, I. O., McClellan, A. T., Dorozynsky, L., Woody, G. E., & O’Brien, C. P. (1994). Desipramine treatment for cocaine dependence: role of antisocial personality disorder. Journal of Nervous and Mental Disease, 182, 151–6.
- Audenaert, K., Wittouck, C. & Berckmoes, A. (2015) Farmacologische en andere medische interventies bij de antisociale-persoonlijkheidsstoornis en psychopathie. In: Canton, W., Van Beek, D., Claes, L., Gijs, L., Jeandarme, I. & Klein Haneveld, E. (redactie). Handboek Psychopathie en Antisociale-persoonlijkheidsstoornis. De Tijdstroom, Utrecht.
- Barratt, E. S., Stanford, M. S., Felthous, A. R., & Kent, T. A. (1997). The effects of phenytoin on impulsive and premeditated aggression: a controlled study. Journal of Clinical Psychopharmacology, 17, 341–9.
- Black, D. W., Zanarini, M. C., Romine, A., Shaw, M., Allen, J. & Schulz, S. C. (2014). Comparison of low and moderate dosages of Extended-release quetiapine in borderline personality disorder: a randomized, double-blind, placebo-controlled trial. American journal of psychiatry, 171(11), 1174-1182.
- Bogenschutz, M. P. & George, N. H. (2004). Olanzapine versus placebo in the treatment of borderline personality disorder. Journal of Clinical Psychiatry, 65, 104-109.
- Boyette, M. L., & Ingenhoven, T. (2019). Persoonlijkheidsstoornissen. In: W. Cahn, I. Myin-Germeys, R. Bruggeman & L. de Haan (redactie) Handboek schizofreniespectrum-stoornissen. Utrecht, De Tijdstroom.
- Bozzatello, P., Rocca, P., & Bellino, S. (2018). Combination of Omega-3 Fatty Acids and Valproic Acid in Treatment of Borderline Personality Disorder: A Follow-Up Study. Clinical Drug Investigation, 38(4), 367-372.
- Broek, P. J. A. van den, Penterman, B., Hummelen, J. W. & Verkes, R. J. (2008). The effect of quetiapine on psychotic-like symptoms and general psychopathology in patients with borderline personality disorder: a randomized placebo-controlled trial. European Neuropsychopharmacology, 18, (suppl 4), S425-S426.
- CBO (2008). Multidisciplinaire Richtlijn Persoonlijkheidsstoornissen. Trimbos-instituut: Utrecht.
- Cloninger, C. R. (1987). A systematic method for clinical description and classification of personality variants. A proposal. Archives of General psychiatry, 44, 573-588.
- Coccaro, E. F., & Kavoussi, R. J. (1997). Fluoxetine and impulsive aggressive behavior in personality-disordered subjects. Archives of General psychiatry, 54, 1081-1088.
- Coccaro, E. F., Lee, R. J., & Kavoussi, R. J. (2009). A double-blind, randomized, placebo-controlled trial of fluoxetine in patients with intermittent explosive disorder. Journal of Clinical Psychiatry, 70, 653-662
- Cornelius, J. R., Soloff, P. H., George, A., Ulrich, R. F., & Perel, J. M. (1993). Haloperidol vs. phenelzine in continuation therapy of borderline disorder. Psychopharmacology Bulletin, 29, 333-337.
- Cowdry, R. W. & Gardner, D. L. (1988). Pharmacotherapy of borderline personality disorder. Alprazolam, carbamazepine, trifluoperazine, and tranylcypromine. Archives of General Psychiatry, 45, 111-119.
- Crawford, M. J., Sanatinia, R., Barrett, B., Cunningham, G., Dale, O., Ganguli, P.,... Reilly, J. G., LABILE study team (2018). The clinical effectiveness and cost-effectiveness of lamotrigine in borderline personality disorder: a randomized placebo-controlled trial. American Journal of Psychiatry, 175(8), 756-764.
- De la Fuente, J. M., & Lotstra, F. (1994). A trial of carbamazepine in borderline personality disorder. European Neuropsychopharmacology, 4, 479-486.
- Frankenburg, F. R., & Zanarini, M. C. (2002). Divalproex sodium treatment of women with borderline personlity disorder and bipolar II disorder: a double-blind placebo-controled pilot study. Journal of Clinical Psychiatry, 63,442-446
- Gardner, D. L., & Cowdry, R. W. (1985). Alprazolam-induced dyscontrol in borderline personality disorder. American Journal of Psychiatry, 142, 98-100.
- Gardner, D. L., & Cowdry, R. W. (1986). Possitive effects of carbamazepine on behavioral dyscontrol in borderline personality disorder. American Journal of Psychiatry, 143, 519-522.
- Gardner, D. L., & Cowdry, R. W. (1986a) Development of melancholia during carbamazepine treatment in borderline personality disorder. Journal of Clinical Psychopharmacology, 6, 236-239
- Garenfeld, W. A. A. J., Sobcsak, S., Boukckaert, F. & Ingenhoven, T. (2018). Medicamenteuze behandeling. In: van Alphen, S.P.J., Oude Voshaar, R.C., Bouckaert, F. & Videler, A.C. (redactie). Handboek persoonlijkheidsstoornissen bij ouderen. De Tijdstroom, Utrecht.
- Goldberg, S. C., Schulz, S. C., Schulz, P. M., Resnick, R. J., Hamer, R. M., & Friedel, R. O. (1986). Borderline and schizotypal personality disorders treated with low-dose thiothixene vs placebo. Archives of General Psychiatry, 43, 680-686.
- Gowin, J. L., Green, C. E., Alcorn J. L., Swann, A. C., Moeller, F. G., & Lane, S. D. (2012). Chronic tiagabine administration and aggressive responding in individual with a history of substance abuse and antisocial behavior. Journal of Psychopharmacology, 26, 982-993.
- Hallahan, B., Hibbein, J. R., & Davis, J. M. (2007). Omega-3 fatty acid supplementation in patients with recurrent self-harm. Singlecentre double-blind randomised controlled trial. British Journal of Psychiatry, 190, 118-122.
- Herpertz, S. C., Zanarini, M., Schulz, C. S., Siever, L., Lieb, K., & Möller, H-J., (2007). WFSBP Task Force on Personality Disorders (2007). World Federation of Societies of Biological Psychiatry (WFSBP). Guidelines for Biological Treatment of Personality Disorders. World Journal of Biological Psychiatry, 8, 212-244.
- Hollander, E., Allen, A., Lopez, R. P., Bienstock, C. A., Grossman, R., Siever, L. J., Merkatz, L., & Stein, D. J. (2001). A preliminary double-blind, placebo-controlled trial of divalproex sodium in borderline personality disorder. Journal of Clinical Psychiatry, 62, 199-203.
- Hollander, E., Tracy, K. A., Swann, A. C., Coccaro, E. F., McElroy, S. L., Wozniak, P., Sommerville, K. W., & Nemeroff, C. B. (2003). Divalproex in the treatment of impulsive aggression: efficacy in cluster B personality disorders. Neuropsychopharmacology, 28, 1186-1197.
- Hollander, E., Swann, A. C., Coccaro, E. F., Jiang, P., & Smith, T. B. (2005). Impact of trait impulsivity and state aggression on divalproex versus placebo response in borderline personality disorder. American Journal of Psychiatry, 162, 621-624.
- Hymowitz, P., Frances, A., Jacobsberg, L. B., Sickles, M., & Hoyt, R. (1986). Neuroleptic treament of schizotypal personality disorders. Comprehensive Psychiatry, 27, 267-271.
- Ingenhoven, T., Lafay, P., Passchier, J. & Duivenvoorden, H. (2009). Een meta-analyse van de effecten van farmacotherapie bij persoonlijkheidsstoornissen. Actuele Kennis 12. Expertisecentrum Forensische Psychiatrie.
- Ingenhoven, T., Lafay, P., Rinne, T., Passchier, J., & Duivenvoorden, H. (2010). Effectiveness of pharmacotherapy for severe personality disorders: meta-analyses of randomized controlled trials. Journal of Clinical Psychiatry, 71(1), 14-25
- Ingenhoven, T., & Duivenvoorden, H. (2011). Differential Effectiveness of Antipsychotics in Borderline Personality Disorder. Meta-analyses of Placebo-controlled Randomized Clinical Trials on Specific Symptomatic Outcome Domains. Journal of Clinical Psychopharmacology, 31, 489-496.
- Ingenhoven, T. (2015). Pharmacotherapy for borderline patients: business as usual or by default? Journal of Clinical Psychiatry, 76 (4), 522-523.
- Ingenhoven, T., & Rinne, T. (2018). Farmacotherapie persoonlijkheidsstoornissen (Aanvullend hoofdstuk op website). In: T. Ingenhoven, H. Berghuis, S. Colijn & R. Van (redactie). Handboek persoonlijkheidsstoornissen. De Tijdstroom, Utrecht.
- Karaszewska, D. M., Ingenhoven, T., & Mocking R. J. T. (2021). Omega-3 fatty acid supplementation for borderline personality disorder: a meta-analysis. Journal of Clinical Psychiatry (accepted for publication)
- Khalifa, N. R., Gibbon S., Völlm, B. A., Cheung N. H. Y., & McCarthy, L. (2020). Pharmacological interventions for antisocial personality disorder. Cochrane Database of Systematic Reviews Issue 9. Art. No.: CD007667. DOI: 10.1002/14651858.CD007667.pub3.
- Koenigsberg, H. W., Reynolds, D., Goodman, M., New, A. S., Mitropoulou, V., Trestman, R. L., Silverman, J., & Siever, L. J. (2003). Risperidone in the treatment of schizotypal personality disorder. Journal of Clinical Psychiatry, 64, 628-634.
- Konstenius, M., Yayaram-Lindström, N., Guterstam, J., Beck, O., Philips, B., & Franck, J. (2014) Methylphenidate for attention deficit hyperactivity disorder and drug relapse in criminal offenders with substance dependence: a 24-week randomized placebo-controlled trial. Addiction, 109, 440-449
- Landelijke Stuurgroep Multidisciplinaire Richtlijnontwikkeling in de GGZ (2008). Multidisciplinaire Richtlijn voor de diagnostiek en behandeling van volwassen patiënten met een persoonlijkheidsstoornis. Trimbos-instituut.
- Leal, J., Ziedonis, D., & Kosten, T. (1994) Antisocial personality disorder as a prognostic factor for pharmacotherapy of cocaine dependence. Drug and Alcohol Dependence, 35, 31-35.
- Lee, S. E., Allen, J., Black, D. W., Zanarini, M. C., & Schulz, S. C. (2016). Quetiapine’s effect on the SCL-90-R domains in patients with borderline personality disorder. Annals of Clinical Psychiatry, 28(1): 4-10.
- Lieb, K., Völlm, B., Rücker, G., Timmer, A., & Stoffers, J. M. (2010). Pharmacotherapy for borderline personality disorder: Cochrane systematic review of randomised trials. British Journal of Psychiatry, 196, 4-12.
- Lieberich, P., Nickel, M. K., Tritt, K., & Pedrosa Gil, F. (2008). Lamotrigine treatment of aggression in female borderline patients, part II: An 18-month follow-up. Journal of Psychopharmacology, 22(7), 805-808.
- Linehan, M. M., McDavid, J. D., Brown, M. Z., Sayrs, J. H. R., & Gallop, R. J. (2008). Olanzapine plus Dialectical Behavior Therapy for women with high irritability who meet criteria for borderline personality disorder: A double-blind placebo-controlled pilot study. Journal of Clinical Psychiatry, 69, 999-1005
- Links, P. S., Steiner, M., Boiago, I., & Irwin, D. (1990). Lithium therapy for borderline patients: preliminary findings. Journal of personality Disorders, 4, 173-181.
- Loew, T. H., Nickel, M. K., Meuhlbacher, M., Kaplan, P., Nickel, C., Kettler, C.,... Egger, C. (2006). Topiramate treatment for women with borderline personality disorder. Journal of Clinical Psychopharmacology, 26, 61-66.
- Loew, T. H., & Nickel, M. K. (2008). Topiramate treatment of women with borderline persoanlity disorder, part II: 18-month follow-up. Journal of Clinical Psychopharmacology, 28, 355-357.
- Markovitz, P. (1995). Pharmacotherapy of impulsivity, aggression and related disorders. In E. Hollander & D.J. Stein (Red.), Impulsivity and aggression. New York: John Wiley & Sons.
- Mercer, D., Douglass, A. B., & Links, P. S. (2009). Meta-analyses of mood stabilizers, antidepressants and antipsychotics in the treatment of borderline personality disorder: Effectiveness for depression and anger symptoms. Journal of personality Disorders, 23(2), 156-174.
- Michielsen, P. J. S. (2020). Behandeling met psychofarmaca bij cliënten met antisociaal gedrag of een antisociale persoonlijkheidsstoornis. In: Rijckmans, M.J.N., Van Dam, A. & Van den Bosch, L.M.C. (red.) Praktijkboek antisociaal gedrag en persoonlijkheidsproblematiek. Bohn Stafleu van Loghum, Houten.
- Moen, R., Freitag, M., Miller, M., Lee, S., Romine, A., Song, S., Adityanjee, A., & Schulz, S. C. (2012). Efficacy of extended-release divalproex combined with "condensed"dialectical behavior therapy for individuals with borderline personality disorder. Annals of Clinical Psychiatry, 24, 255-260
- Montgomery, S. A., & Montgomery, D. (1982). Pharmacological prevention of suicidal behaviour. Journal of Affective Disorders, 4, 291-298.
- Nickel, M. K., Nickel, C., Mitterlehner, F. O., Tritt, K., Lahmann, C., Leiberich, P. K., Rother, W. K., & Loew, T. H. (2004). Topiramate treatment of aggression in female borderline personality disorder patients: A double-blind, placebo-controlled study. Journal of Clinical Psychiatry, 65, 1515-1519.
- Nickel, M. K., Nickel, C., Kaplan, P., Lahmann, C., Muhlbacher, M., Tritt, K.,... Loew, T. H. (2005). Treatment of aggression with topiramate in male borderline patients: A double-blind, placebo-controlled study. Biological Psychiatry, 57, 495-499.
- Nickel, M. K., Meuhlbacher, M., Nickel, C., Kettler, C., Pedrosa Gil, F., Bachler, E.,... Kaplan, P. (2006). Aripiprazole in the treatment of patients with borderline personality disorder: a double-blind, placebo-controlled study. American Journal of Psychiatry, 163(5), 833-838.
- Nickel, M. K., & Loew, T. H. (2008). Treatment of aggression with topiramate in male borderline patients, part II: 18-month follow-up. European Psychiatry, 23, 115-117.
- Pascual, J. C., Soler, J., Puigdemont, D., Pérez-Egea, R., Tiana, T., Alvarez, E., & Pérez, V. (2008). Ziprazidone in the treatment of borderline personality disorder: A double-blind, placebo-controlled, randomized study. Journal of Clinical Psychiatry, 69(4), 603-608.
- Philipsen, A., Schmahl, C., & Lieb, K. (2004). Naloxone in the treatment of acute dissociative states in female patients with borderline personality disorder. Pharmacopsychiatry, 37, 196-199.
- Powell, B. J., Campbell, J. L., Landon, J. F., Liskow, B. I., Thomas, H. M., Nickel, E. J.,... Lacoursiere, R. B. (1995). A double-blind, placebo-controlled study of nortriptyline and bromocriptine in male alcoholics subtyped by comorbid psychiatric disorders. Alcoholism, Clinical and Experimental Research 19, 462–8.
- Ralevski E., Ball, S., Nich, C., Limoncelli, D., & Petrakis I. (2007). The impact of personality disorders on alcohol-use outcomes in a pharmacotherapy trial for alcohol dependence and comorbide Axis I disorders. American Journal on Addictions, 16, 443-449
- Reich, D. B., Zanarini M. C., & Bieri, K. A. (2009). A priliminairy study of lamotrigine in the treatment of affective instability in borderline personality disorder. International Clinical Psychopharmacology, 24, 270-275.
- Rinne, T., van den, B. W., Wouters, L., & van Dyck, R. (2002). SSRI treatment of borderline personality disorder: a randomized, placebo-controlled clinical trial for female patients with borderline personality disorder. American Journal of Psychiatry, 159, 2048-2054.
- Salzman, C., Wolfson, A. N., Schatzberg, A., Looper, J., Henke, R., Albanese, M., Schwartz, J., & Miyawaki, E. (1995). Effect of fluoxetine on anger in symptomatic volunteers with borderline personality disorder. Journal of Clinical Psychopharmacology, 15, 23-29.
- Schmahl, C., Kleindienst, N., Limberger, P., Mauchnik, J., Deibier,P., Brünen, S.,... Bohus, M. (2012). Evaluation of naltrexone for dissociative symptoms in borderline personality disorder. International Clinical Psychopharmacology, 27, 61-68.
- Schulkens, J., Bergs, N., Ingenhoven, T., Rosowsky, E., Alphen, S. van & Sobczak, S. (2021). Selective Serotonin Reuptake-Inhibitor for symptom based treatment of borderline personality disorders in older adults: an international Delphi study. Clinical Psychopharmacology and Neuroscience, 19(1),53-62.
- Schulz, S. C., Zanarini, M. C., & Detke, H. (2006). Olanzapine for the treatment of borderline personality disorder: A flexible-dose12-week randomized double-blind placebo-controlled study. P101. Presented at the XXIVth CINP Congress, Chicago, USA, 9-13 July. International Journal of Neuropsychopharmacology, 9(Suppl 1), S191.
- Schulz, S. C., Zanarini, M. C., Bateman, A., Bohus, M., Detke, H. C., Trzaskoma, Q.,... Corya, S. (2008). Olanzapine for the treatment of borderline personality disorder: Variable dose 12-week randomized double-blind placebo-controlled study. British Journal of Psychiatry, 193(6), 485-492.
- Serban, G., & Siegel, S. (1984). Respons of borderline and schizotypal patients to small doses of thiothixene and haloperidol. American Journal of Psychiatry, 141, 1455-1458.
- Shafti, S. S., & Shahveisi, B. (2010). Olanzapine versus haloperidol in the management of borderline personality disorder. A randomized double-blind trial. Journal of Clinical Psychopharmacology, 30(1), 44-47.
- Shafti, S. S., & Kaviani, H. (2015) A comparative study on olanzapine and aripiprazole for symptom management in female patients with borderline personality disorder. Bulletin of Clinical Psychopharmacology, 25(1), 38-43.
- Siever, L. J., & Davis, K. L. (1991). A psychobiological perspective on the personality disorders. American Journal of Psychiatry, 148, 1647-1658.
- Simpson, E. B., Yen, S., Costello, E., Rosen, K., Begin, A., Pistorello, J., & Pearlstein, T. (2004) Combined dialectical behavior therapy and fluoxitine in the treatment of borderline personality disorder. Journal of Clinical Psychiatry, 65, 379-385.
- Slobbe Maijer, K. van, Krabbendam A. A. Ingenhoven, T. & Dil, L. (2020). Herziening farmacotherapie praktijkstandaard adolescenten BPS. Kenniscentrum Kinder- en Jeugdpsychiatrie Utrecht.
- Soler, J., Pascual, J. C., Campins, M. J., Barrachina, J., Puigdemont, D., Alvarez, E., & Perez, V. (2005). Double-blind, placebo-controlled study of dialectical behavior therapy plus olanzapine for borderline personality disorder. American Journal of Psychiatry, 162, 1221-1224.
- Soloff, P. H., George, A., Nathan, R. S., Schulz, P. M., & Perel, J. M. (1986a). Paradoxical effects of amitriptyline on borderline patients. American Journal of Psychiatry, 143, 1603-1605.
- Soloff, P. H., George, A., Nathan, R. S., Schulz, P. M., Ulrich, R. F., & Perel, J. M. (1986b). Progress in pharmacotherapy of borderline disorders. A double-blind study of amitriptyline, haloperidol, and placebo. Archives of General Psychiatry, 43, 691-697.
- Soloff, P. H., George, A., Nathan, S., Schulz, P. M., Cornelius, J. R., Herring, J., & Perel, J. M. (1989). Amitriptyline versus haloperidol in borderlines: final outcomes and predictors of response. Journal of Clinical Psychopharmacology, 9, 238-246.
- Soloff, P. H., Cornelius, J., George, A., Nathan, S., Perel, J. M., & Ulrich, R. F. (1993). Efficacy of phenelzine and haloperidol in borderline personality disorder. Archives of General Psychiatry, 50, 377-385.
- Soloff, P. H. (1998). Symptom-specific treatments for cognitive-perceptual, affective, and impulsive-behavioral dysregulation. Bulletin of the Menninger Clinic, 62, 195-214.
- Soloff, P. H. (2000). Psychopharmacology of borderline personality disorder. Psychiatric Clinics of North America, 23, 169-92.
- Stanford, M. S., Houston, R. J., Mathias, C. W., Greve, K. W., Villemarette-Pittman, N. R., & Adams, D. (2001) A double-blind placebo-controlled crossover study of phenytoin in individuals with impulsive aggression. Psychiatry Research, 103, 193-203
- Stanford, M. S., Helfritz, L. E., Conklin, S. M., Villemarette-Pittman, N. R., Greve, K. W., Adams, D., & Housten, R. J. (2005). A comparison of anticonvulsants in the treatment of impulsive aggression. Experimental and Clinical Psychopharmacology, 13, 72-77.
- Stoffers. J., Völlm. B. A., Rücker, G., Timmer, A., Huband, N., & Lieb, K. (2010). Pharmacological interventions for borderline personality disorder. Cochrane Database Systematic Reviews, 16(6), CD005653. doi:10.1002/14651858.CD005653.pub2.
- Stoffers, J. M., & Lieb, K. (2015). Pharmacotherapy for borderline personality disorder--current evidence and recent trends. Current psychiatry reports, 17(1), 534.
- Stoffers-Winterling, J., Storebø, O. J., Völlm, B. A., Mattivi, J. T., Nielsen, S. S., Kielsholm, M.N.,... Lieb, K. (2018). Pharmacological interventions for people with borderline personality disorder (protocol). Cochrane Database of Systematic Reviews, Issue 2. Art.No:CD012956.
- Stoffers-Winterling, J., Storebø, O. J., & Lieb, K. (2020). Pharmacotherapy for Borderline Personality Disorder: an Update of Published, Unpublished and Ongoing Studies. Current psychiatry reports, 22(8), 37.
- Tritt, K., Nickel, C., Lahmann, C., Lieberich, P. K., Rother, W. K., Loew, T. H., & Nickel, M.K. (2005). Lamotrigine treatment of aggression in female borderline patients: A randomized, double-blind, placebo-controlled study. Journal of Psychofarmacology, 19(3), 287-291.
- Verwey, B., & Ingenhoven, T. (2015). Farmacotherapeutische en andere biologische behandelingen van suïcidaliteit. In: Kerkhof, A. & van Luyn, B. (redactie). Behandeling van suïcidaal gedrag in de praktijk van de GGZ, Bohn, Stafleu van Loghum.,
- Vita, A., De Peri, L., & Sacchetti, E. (2011). Antipsychotics, antidepressants, anticonvulsants, and placebo on symptom dimensions of borderline personality disorder. A meta-analysis of randomized controlled and open trials. Journal of Clinical Psychopharmacology, 31, 613-624.
- Zanarini, M. C., & Frankenburg, F. R. (2001). Olanzapine treatment of female borderline personality disorder patients: A double-blind, placebo-controlled pilot study. Journal of Clinical Psychiatry, 62, 849-854.
- Zanarini, M. C., & Frankenburg, F. R. (2003). Omega-3 Fatty acid treatment of women with borderline personality disorder: A double-blind, placebo-controlled pilot study. American Journal of Psychiatry, 160, 167-169.
- Zanarini, M. C., Frankenburg, F. R., & Parachini, E. A. (2004). A preliminary, randomized trial of fluoxetine, olanzapine, and the olanzapine-fluoxetine combination in women with borderline personality disorder. Journal of Clinical Psychiatry, 65, 903-907.
- Zanarini, M. C., Schulz, S. C., Detke, H. C., Tanaka, Y., Zhao, F., Lin, D.,... Corya, S. (2006). A dose comparison of olanzapine for the treatment of borderline personality disorder: A 12-week randomized double-blind placebo-controlled study. International Journal of Neuropsychopharmacology, 9 (Suppl 1), S191.
- Zanarini, M. C., Schulz, S. C., Detke, H. C., Tanaka, Y., Zhao, F., Lin D,... Corya, S. (2011). A dose comparison of olanzapine for the treatment of borderline personality disorder: a 12-week randomized, double-blind, placebo-controlled study. Journal of Clinical Psychiatry, 72(10), 1353-1362.
- Ziegenhorn, A. A., Roepke, S., Schommer, N. C., Merkl, A., Danker-Hopfe, H., Perschel, F. H., Heuser, I., Anghelescu, I. G., & Lammers, C. H. (2009). Clonidine improves hyperarousal in borderline personality disorder with or without comorbid posttraumatic stress disorder. Journal of Clinical Psychopharmacology, 29, 170-173.
Evidence tabellen
Tabel 1 Placebogecontroleerde Randomized Clinical Trials (PC-RCT’s) met antipsychotica bij de borderline-persoonlijkheidsstoornis
(Bron: Ingenhoven & Rinne, 2018)
|
PC-RCT |
Antipsychoticum |
Patiënten |
Design |
Symptoomdomeinen |
||||||||||
|
Eerste auteur (Jaar van publicatie) |
Actieve medicatie |
Dosering |
Aantal, N (% dropouta)
|
Gender: m/v |
Setting: In/out- patients |
Duur in weken |
Cognitief- perceptuele symptomen |
Impulsieve gedrags- ontregeling |
Affectieve dysregulatie
|
Algeheel functioneren |
||||
|
Sombere stemming |
Angst |
Boosheid |
Stemmings-wisselingen |
|||||||||||
|
Montgomery (1982)b |
Flupentixol im |
20 mg/4wks |
30b |
m/v |
In/out |
24 |
|
■ |
|
|
|
|
|
|
|
Goldberg (1986)a |
Thiotixene |
8.7 mg/d |
50 (48%) |
m/v |
Out |
12 |
■ |
|
□ |
■ |
|
|
□ |
|
|
Cowdry (1988)a |
Trifluoperazine |
7.8 mg/d |
23 (57%) |
v |
Out |
6 |
|
■□ |
□ |
■ |
□ |
|
□ |
|
|
Soloff (1989) |
Haloperidol |
4-16 mg/d |
60 (7%) |
m/v |
In |
6 |
■ |
■ |
■ |
□ |
■ |
|
■ |
|
|
Soloff (1993) |
Haloperidol |
4 mg/d |
70 (17%) |
m/v |
In |
5 |
□ |
□ |
□ |
□ |
□ |
|
□ |
|
|
Cornelius (1993) |
Haloperidol |
≤6 mg/d |
32 (25%) |
m/v |
Out |
16 |
□ |
■ |
□ |
|
□ |
|
|
|
|
Zanarini (2001) |
Olanzapine |
5.3 mg/d |
28 (50%) |
v |
Out |
26 |
■ |
|
□ |
■ |
■ |
|
|
|
|
Bogenschutz (2004) |
Olanzapine |
2.5-20 mg/d |
40 (43%) |
m/v |
Out |
12 |
□ |
□ |
□ |
|
■□ |
□ |
□ |
|
|
Soler (2005) |
Olanzapine |
5-20 mg/d |
60 (30%) |
m/v |
Out |
16 |
|
■□ |
■ |
■ |
|
|
□ |
|
|
Zanarini (2006, 2011) |
Olanzapine |
2.5 mg/d |
303 (37%) |
m/v |
Out |
12 |
□ |
■□ |
□ |
|
■□ |
□ |
■□ |
|
|
Zanarini (2006,2011) |
Olanzapine |
5-10mg/d |
298 (35%) |
m/v |
Out |
12 |
■ |
■□ |
□ |
|
■ |
■ |
■□ |
|
|
Nickel (2006) |
Aripiprazol |
15 mg/d |
52 (10%) |
m/v |
Out |
8 |
■ |
■ |
■ |
■ |
■ |
|
■ |
|
|
Pascual (2008) |
Ziprasidone |
40-200 mg/d |
60 (52%) |
m/v |
Out |
12 |
□ |
□ |
□ |
□ |
□ |
□ |
□ |
|
|
Schulz (2006, 2008) |
Olanzapine |
2.5-20 mg/d |
314 (43%) |
m/v |
Out |
12 |
□ |
■□ |
□ |
|
■ |
□ |
□ |
|
|
Linehan (2008) |
Olanzapine |
2.5-15mg/d |
24 (33%) |
v |
Out |
21 |
|
□ |
□ |
|
□ |
|
|
|
|
vd Broek (2008) |
Quetiapine |
200-600 mg/d |
24 (33%) |
m/v |
In/out |
8 |
■ |
|
|
|
|
|
■ |
|
|
Black/Lee (2014,2016) |
Quetiapine |
150/300 mg/d |
95 (33%) |
m/f |
Out |
8 |
■□ |
■□ |
■□ |
■□ |
■ |
|
■□ |
|
aStudie niet geïncludeerd in meta-analyse; bDrop-out rate niet gespecificeerd in publicatie.
Symbolen: ■ = Symptoomdomein in studie onderzocht, met een statistisch significant positief resultaat vergeleken met de placeboconditie; □ = Symptoomdomein in studie onderzocht, met een statistisch niet-significant resultaat vergeleken met de placeboconditie; ■□ = Symptoomdomein in de studie onderzocht, maar met tegengestelde resultaten binnen de studie
Tabel 2 Placebogecontroleerde Randomized Clinical Trials (PC-RCT’s) met antidepressiva bij de borderline-persoonlijkheidsstoornis
(Bron: Ingenhoven & Rinne, 2018)
|
PC-RCT |
Antidepressivum |
Patiënten |
Design |
Symptoomdomeinen |
|||||||||
|
Eerste auteur (Jaar van publicatie) |
Actieve medicatie |
Dosering per dag |
Aantal, N (% dropouta)
|
Gender: m/v |
Setting: In/out- patients |
Duur in weken |
Cognitief- perceptuele symptomen |
Impulsieve gedrags- ontregeling |
Affectieve dysregulatie Sombere Stemmings stemming Angst Boosheid wisselingen |
Algeheel functioneren |
|||
|
Sombere stemming |
Angst |
Boosheid |
Stemmings-wisselingen |
||||||||||
|
Montgomery (1982)a |
Mianserine |
30 mg |
38 (ns) |
m/v |
In/out |
24 |
|
□ |
|
|
|
|
|
|
Cowdry (1988) |
Tranylcypromine |
40 mg |
25 (11%) |
v |
Out |
6 |
|
■□ |
■ |
■ |
■□ |
|
■ |
|
Soloff (1989) |
Amitriptyline |
100-175 mg |
59 (2%) |
m/v |
In |
6 |
□ |
□ |
■ |
□ |
■ |
|
□ |
|
Links (1990)a |
Desipramine |
163 mg |
25 (8%) |
m/v |
In/out |
6 |
|
□ |
□ |
|
□ |
|
□ |
|
Soloff (1993) |
Phenelzine |
60 mg |
72 (10%) |
m/v |
In |
5 |
□ |
□ |
□ |
□ |
■ |
|
□ |
|
Cornelius (1993)a |
Phenelzine |
≤90 mg |
40 (9%) |
m/v |
Out |
16 |
|
■ |
□ |
|
|
|
|
|
Salzman (1995) |
Fluoxetine |
40 mg |
27 (5%) |
m/v |
Out |
12 |
|
□ |
■ |
|
■ |
|
|
|
Markovitz (1995) |
Fluoxetine |
80 mg |
17 (3%) |
m/v |
In/out |
14 |
|
|
■ |
■ |
|
|
■ |
|
Coccaro (1997) |
Fluoxetine |
20-60 mg |
40 (14%) |
m/v |
Out |
13 |
|
■ |
□ |
■ |
■ |
|
|
|
Rinne (2002) |
Fluvoxamine |
150 mg |
38 (3%) |
v |
Out |
6 |
|
□ |
|
|
|
■ |
|
|
Simpson (2004) |
Fluoxetine |
Max 40 mg |
25 (5%) |
m/v |
In/out |
12 |
□ |
□ |
□ |
□ |
|
|
□ |
aStudie niet geïncludeerd in meta-analyse.
Symbolen: ■ = Symptoomdomein in studie onderzocht, met een statistisch significant positief resultaat vergeleken met de placeboconditie; □ = Symptoomdomein in studie onderzocht, met een statistisch niet-significant resultaat vergeleken met de placeboconditie; ■□ = Symptoomdomein in de studie onderzocht, maar met tegengestelde resultaten binnen de studie.
Tabel 3 Placebogecontroleerde Randomized Clinical Trials (PC-RCT’s) met stemmingsstabilisatoren bij de borderline-persoonlijkheidsstoornis
(Bron: Ingenhoven & Rinne, 2018)
|
PC-RCT |
Stemmingsstabilisator |
Patiënten |
Design |
Symptoomdomeinen |
|||||||||
|
Eerste auteur (Jaar van publicatie) |
Actieve medicatie |
Dosering Per dag |
Aantal, N (% drop outa)
|
Gender: m/v |
Setting: In/out- patients |
Duur in weken |
Cognitief- perceptuele symptomen |
Impulsieve gedrags- ontregeling |
Affectieve dysregulatie
|
Algeheel functioneren |
|||
|
Sombere stemming |
Angst |
Boosheid |
Stemmings-wisselingen |
||||||||||
|
Cowdry (1988) |
Carbamazepine |
820 mg |
28 (13) |
v |
Out |
6 |
|
■□ |
■□ |
■□ |
■□ |
|
■ |
|
Links (1990)a |
Lithium |
986 mg |
24 (8) |
m/v |
In/out |
6 |
|
□ |
□ |
|
□ |
|
■ |
|
De la Fuente (1994) |
Carbamazepine |
Bloedspiegel |
20 (2) |
m/v |
In |
5 |
□ |
|
■□ |
□ |
□ |
|
□ |
|
Hollander (2001) |
Valproaat |
Bloedspiegel |
16 (10) |
m/v |
Out |
10 |
|
□ |
□ |
|
|
|
■ |
|
Frankenburg (2002) |
Valproaat |
500 mg |
30 (19) |
v |
Out |
26 |
|
■ |
□ |
|
■ |
|
|
|
Hollander (2003)a |
Valproaat |
Bloedspiegel |
91 (8) |
m/v |
Out |
12 |
|
■ |
|
|
■ |
|
|
|
Nickel (2004) |
Topiramaat |
50-250 mg |
31 (2) |
v |
Out |
8 |
|
■ |
|
|
■ |
|
|
|
Tritt (2005) |
Lamotrigine |
50-200 mg |
27 (3) |
v |
Out |
8 |
|
■ |
|
|
■ |
|
|
|
Nickel (2005) |
Topiramaat |
50-250 mg |
44 (2) |
m |
Out |
8 |
|
■ |
|
|
■ |
|
|
|
Loew (2006) |
Topiramaat |
25-200 mg |
56 (4) |
v |
Out |
10 |
□ |
|
□ |
■ |
■ |
|
■ |
|
Reich (2009) |
Lamotrigine |
25-225mg |
28(39) |
m/v |
Out |
12 |
□ |
■□ |
|
|
□ |
■ |
|
|
Moen (2012) |
Valproaat ERc |
1000-2000mg |
15(6) |
m/v |
Out |
16 |
|
□ |
□ |
|
|
|
□ |
|
Crawford (2018) |
Lamotrigine |
100-200 mg |
273(29) |
m/v |
Out |
52 |
□ |
□ |
□ |
|
|
|
□ |
aStudie niet geïncludeerd in meta-analyse.cER=extended release
Symbolen: ■ = Symptoomdomein in studie onderzocht, met een statistisch significant positief resultaat vergeleken met de placeboconditie; □ = Symptoomdomein in studie onderzocht, met een statistisch niet-significant resultaat vergeleken met de placeboconditie; ■□ = Symptoomdomein in de studie onderzocht, maar met tegengestelde resultaten binnen de studie.
Tabel 4 Placebogecontroleerde Randomized Clinical Trials (PC-RCT’s) met omega-3 vetzuren bij de borderline-persoonlijkheidsstoornis
|
PC-RCT |
Antidepressivum |
Patiënten |
Design |
Symptoomdomeinen |
|||||||||
|
Eerste auteur (Jaar van publicatie) |
Actieve medicatie |
Dosering per dag |
Aantal, N (% dropouta)
|
Gender m/v |
Setting: In/out- patients |
Duur in weken |
Cognitief- perceptuele symptomen |
Impulsieve gedrags- ontregeling |
Affectieve dysregulatie
|
Algeheel functioneren |
|||
|
Sombere stemming |
Angst |
Boos-heid |
Stemmings-wisselingen |
||||||||||
|
Zanarini, 2003 |
Omega-3 vetz |
500mg E-EPA |
30 (10%) |
v |
out |
8 |
|
■ |
■ |
|
|
|
|
|
Hallahan, 2007b |
Omega-3-vetz |
1200mg E-EPA* |
49 |
m/v |
out |
12 |
|
□ |
■ |
|
|
|
|
|
Amminger, 2013b |
Omega-3 vetz |
700mg PUFA |
15 |
m/v |
out |
12 |
■ |
■ |
■ |
|
|
|
■ |
bDrop-out rate niet gespecificeerd in publicatie; *= 1200 mg eicosapentaenoinezuur + 900 mg decosahexaaenoinezuur
Symbolen: ■ = Symptoomdomein in studie onderzocht, met een statistisch significant positief resultaat vergeleken met de placeboconditie; □ = Symptoomdomein in studie onderzocht, met een statistisch niet-significant resultaat vergeleken met de placeboconditie; ■□ = Symptoomdomein in de studie onderzocht, maar met tegengestelde resultaten binnen de studie
Summary of findings tabellen
|
Samenvatting resultaten: |
|
||||
|
Antipsychotica versus placebo voor borderline-persoonlijkheidsstoornis |
|
||||
|
Patiënten of populatie:borderline-persoonlijkheidsstoornis Setting: Interventie:Antipsychotica Controle:placebo |
|
||||
|
Uitkomsten |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Cognitief-perceptuele symptomen |
SMD 0.31 SD hoger |
1166 |
⨁⨁◯◯ |
Er zijn aanwijzingen dat antipsychotica een klein effect hebben in het verminderen van cognitief-perceptuele symptomen. |
|
|
Impulsieve gedragsontregeling |
SMD 0.21 SD hoger |
1226 |
⨁⨁◯◯ |
Antipsychotica lijken een klein effect te hebben in het verminderen van impulsieve gedragsontregeling |
|
|
Affectieve dysregulatie - depressief |
SMD 0.32 SD hoger |
1339 |
⨁◯◯◯ |
Antipsychotica lijken een positief effect te hebben in het verminderen van depressieve symptomen, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - Angst |
SMD 0.28 SD hoger |
616 |
⨁◯◯◯ |
Aantipsychotica lijken een positief effect te hebben in het verminderen van angst, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - Boosheid |
SMD 0.39 SD hoger |
1224 |
⨁◯◯◯ |
Antipsychotica lijken een positief effect te hebben in het verminderen van boosheid, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - Stemmingswisselingen |
SMD 0.2 SD hoger |
1018 |
⨁⨁◯◯ |
Antipsychotica lijken een klein effect te hebben in het verminderen van stemmingswisselingen. |
|
|
Algeheel functioneren |
SMD 0.28 SD hoger |
1162 |
⨁◯◯◯ |
Antipsychotica lijken een positief effect hebben het algeheel functioneren, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Ernst BPS |
SMD 0.21 SD hoger |
971 |
⨁⨁◯◯ |
Antipsychotica lijken een klein effect te hebben in het verminderen van de ernst van BPS. |
|
Explanations
a.De meeste studies hadden een matig tot hoog risico op vertekening.
b.Betrouwbaarheidsinterval valt ook in het niet klinisch relevant gebied
c.De meeste studies hadden een matig risico op vertekening of de methoden waren onduidelijk gerapporteerd.
d.I2>50%
|
Samenvatting resultaten: |
|
||||
|
Antidepressiva versus placebo voor borderline-persoonlijkheidsstoornis |
|
||||
|
Patiënten of populatie:borderline-persoonlijkheidsstoornis Setting: Interventie:Antidepressiva Controle:placebo |
|
||||
|
Uitkomsten |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Cognitief-perceptuele symptomen |
SMD 0.11 SD hoger |
146 |
⨁◯◯◯ |
Antidepressiva lijken cognitief-perceptuele symptomen.niet of nauwelijks te verminderen, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Impulsieve gedragsontregeling |
SMD 0.07 SD hoger |
234 |
⨁◯◯◯ |
Antidepressiva lijken impulsieve gedragsontregeling..niet of nauwelijks te verminderen, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - Depressief |
SMD 0.28 SD hoger |
249 |
⨁⨁◯◯ |
Antidepressiva lijken een klein effect hebben in het verminderen van depressieve symptomen. |
|
|
Affectieve dysregulatie - Angst |
SMD 0.28 SD hoger |
227 |
⨁⨁◯◯ |
Antidepressiva lijken een klein effect hebben in het verminderen van angst. |
|
|
Affectieve dysregulatie - Boosheid |
SMD 0.3 SD hoger |
193 |
⨁⨁◯◯ |
Antidepressiva lijken een klein effect hebben in het verminderen van boosheid. |
|
|
Affectieve dysregulatie - Stemmingswisselingen |
SMD 0.64 SD hoger |
38 |
⨁◯◯◯ |
De wetenschappelijke evidentie is zeer onzeker over het effect van antidepressiva hebben op stemmingswisselingen. |
|
|
Algheel functioneren |
SMD 0.28 SD hoger |
187 |
⨁⨁◯◯ |
Antidepressiva lijken een klein effect hebben in het verbeteren van het algeheel functioneren. |
|
|
Ernst BPS |
SMD 0.15 SD hoger |
72 |
⨁◯◯◯ |
De wetenschappelijke evidentie is zeer onzeker over het effect van antidepressiva op de ernst van BPS. |
|
Explanations
a.Een studie met hoog risico en de anderen op een aantal criteria onduidelijk gerapporteerd
b.Zeer brede betrouwbaarheidsinterval
c.De meeste studies hadden een matig risico op vertekening of de methoden waren onduidelijk gerapporteerd.
d.Brede betrouwbaarheidsinterval
e.Onduidelijke rapportage en één criteria hoog risico op vertekening
f.Erg weinig patienten
|
Samenvatting resultaten: |
|
||||
|
Stemmingsstabilisatoren versus placebo voor borderline-persoonlijkheidsstoornis |
|
||||
|
Patiënten of populatie:borderline-persoonlijkheidsstoornis Setting: Interventie:Stemmingsstabilisatoren Controle:placebo |
|
||||
|
Uitkomsten |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Cognitief-perceptuele symptomen |
SMD 0.18 SD hoger |
379 |
⨁⨁◯◯ |
Stemmingsstabilisatoren lijken niet of nauwelijks te resulteren in het verminderen van cognitief-perceptuele symptomen. |
|
|
Impulsieve gedragsontregeling |
SMD 1.14 SD hoger |
494 |
⨁◯◯◯ |
Stemmingsstabilisatoren lijken een positief effect hebben op impulsieve gedragsontregeling, maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - depressief |
SMD 0.16 SD hoger |
426 |
⨁⨁◯◯ |
Stemmingsstabilisatoren lijken een klein effect te hebben in het verminderen van depressieve symptomen. |
|
|
Affectieve dysregulatie - Angst |
SMD 0.78 SD hoger |
104 |
⨁⨁◯◯ |
Stemmingsstabilisatoren lijken angst te verminderen. |
|
|
Affectieve dysregulatie - Boosheid |
SMD 1.37 SD hoger |
263 |
⨁◯◯◯ |
Stemmingsstabilisatoren lijken een positief effect te hebben in het verminderen van boosheid maar de wetenschappelijke evidentie is zeer onzeker.. |
|
|
Affectieve dysregulatie - Stemmingswisselingen |
SMD 0.93 SD hoger |
27 |
⨁◯◯◯ |
De wetenschappelijke evidentie is zeer onzeker over het effect van stemmingsstabilisatoren op stemmingswisselingen. |
|
|
Algeheel functioneren |
SMD 0.41 SD hoger |
395 |
⨁◯◯◯ |
De wetenschappelijke evidentie is zeer onzeker over het effect van stemmingsstabilisatoren op op het algeheel functioneren. |
|
|
Ernst BPS |
SMD 0.3 SD hoger |
318 |
⨁◯◯◯ |
De wetenschappelijke evidentie is zeer onzeker over het effect van stemmingsstabilisatoren op op de ernst van BPS. |
|
Explanations
a.De meeste studies hadden een matig/hoog risico op vertekening of de methoden waren onduidelijk gerapporteerd.
b.Brede betrouwbaarheidsinterval
c.I2>80%
d.Onduidelijk rapportage van onderzoeksmethode
e.Weinig patienten
f.1 studie met een hoog risico op bias
g.Er weinig patienten
h.I2>50%
i.Zeer brede betrouwbaarheidsinterval
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-08-2022
Beoordeeld op geldigheid : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
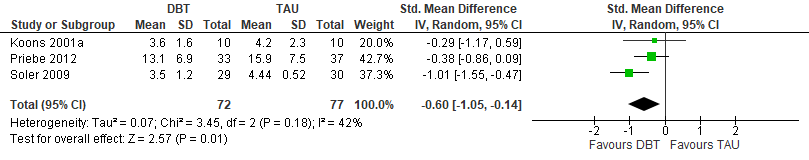
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
Zoekverantwoording
Sinds de MDR Persoonlijkheidsstoornissen in 2008 is de wetenschappelijke literatuur voortdurend bijgehouden betreffende gecontroleerd onderzoek naar de effecten van psychofarmaca bij patiënten met een persoonlijkheidsstoornis. Systematische searches lagen sindsdien ten grondslag aan een reeks van systematische reviews en meta-analyses (o.a. Mercer et al., 2009; Ingenhoven et al., 2009, 2010; Stoffers et al., 2010; Lieb et al., 2010; Ingenhoven & Duivenvoorden, 2011; Vita et al., 2011; Stoffers & Lieb, 2015; Stoffers et al., 2020; Ingenhoven & Rinne, 2018).
Daarnaast werd in november 2020 een literatuursearch gedaan naar systematische reviews over de effecten van farmacotherapie bij patiënten met persoonlijkheidsstoornissen. Details zijn weergegeven vanaf de volgende pagina.
Referenties
Ingenhoven, T., Lafay, P., Passchier, J. & Duivenvoorden, H. (2009). Een meta-analyse van de effecten van farmacotherapie bij persoonlijkheidsstoornissen. Actuele Kennis 12. Expertisecentrum Forensische Psychiatrie.
Ingenhoven, T., Lafay, P., Rinne, T., Passchier, J., & Duivenvoorden, H. (2010). Effectiveness of pharmacotherapy for severe personality disorders: meta-analyses of randomized controlled trials. Journal of Clinical Psychiatry, 71(1), 14-25
Ingenhoven, T., & Duivenvoorden, H. (2011). Differential Effectiveness of Antipsychotics in Borderline Personality Disorder. Meta-analyses of Placebo-controlled Randomized Clinical Trials on Specific Symptomatic Outcome Domains. Journal of Clinical Psychopharmacology, 31, 489-496.
Ingenhoven, T., & Rinne, T. (2018). Farmacotherapie persoonlijkheidsstoornissen (Aanvullend hoofdstuk op website). In: T. Ingenhoven, H. Berghuis, S. Colijn & R. Van (redactie). Handboek persoonlijkheidsstoornissen. De Tijdstroom, Utrecht.
Lieb, K., Völlm, B., Rücker, G., Timmer, A., & Stoffers, J. M. (2010). Pharmacotherapy for borderline personality disorder: Cochrane systematic review of randomised trials. British Journal of Psychiatry, 196, 4-12.
Mercer, D., Douglass, A. B., & Links, P. S. (2009). Meta-analyses of mood stabilizers, antidepressants and antipsychotics in the treatment of borderline personality disorder: Effectiveness for depression and anger symptoms. Journal of personality Disorders, 23(2), 156-174.
Stoffers, J., Völlm, B. A., Rücker, G., Timmer, A., Huband, N., & Lieb, K. (2010). Pharmacological interventions for borderline personality disorder. Cochrane Database of Systematic Reviews, Issue 6. Art. No.: CD005653. doi:10.1002/14651858.CD005653.pub2.
Stoffers, J. M. & Lieb, K. (2015). Pharmacotherapy for borderline personality disorder--current evidence and recent trends. Curr Psychiatry Rep 17, 534.
Stoffers-Winterling, J., Storebø, O. J., & Lieb, K. (2020). Pharmacotherapy for Borderline Personality Disorder: an Update of Published, Unpublished and Ongoing Studies. Current psychiatry reports, 22(8), 37.
Vita, A., De Peri, L., & Sacchetti, E. (2011). Antipsychotics, antidepressants, anticonvulsants, and placebo on symptom dimensions of borderline personality disorder. A meta-analysis of randomized controlled and open trials. Journal of Clinical Psychopharmacology, 31, 613-624.
Zoekacties in medline embase en psycinfo voor persoonlijkheidsstoornissen
Medline
Medline search PS SR
Database: Ovid MEDLINE(R) ALL <1946 to November 17, 2020>
Search Strategy:
--------------------------------------------------------------------------------
1 personality disorders/ or antisocial personality disorder/ or borderline personality disorder/ or compulsive personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or paranoid personality disorder/ or passive-aggressive personality disorder/ or schizoid personality disorder/ or schizotypal personality disorder/ (38347)
2 (personality adj2 disorder?).tw,kw. (20575)
3 (personality adj2 (impulse* or inadequate)).tw,kw. (42)
4 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).tw,kw. (2672)
5 (personalit* adj2 (antisocial or sociopathic or psychopathic)).tw,kw. (3316)
6 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).tw,kw. (123214)
7 or/2-6 (135661)
8 1 or 7 (157897)=P
9 "P voor persoonlijkheidsstoornissen".ti. (0)
10 Paranoid Personality Disorder/ (263)
11 personality disorders/ (20241)
12 ((ppd or paranoid or paranoia) and (personality adj3 disorder*)).tw,kw. (790)
13 (ppd or paranoid or paranoia).ti,kw. (3772)
14 11 and 13 (78)
15 10 or 12 or 14 (1013)
16 "filter SR".ti. (0)
17 meta analysis.pt. (122463)
18 (meta-anal$ or metaanal$).tw,kf. (188057)
19 (quantitativ$ adj10 (review$ or overview$)).tw. (9837)
20 (systematic$ adj10 (review$ or overview$)).tw. (207079)
21 (methodologic$ adj10 (review$ or overview$)).tw. (12421)
22 (quantitativ$ adj10 (review$ or overview$)).kf. (80)
23 (systematic$ adj10 (review$ or overview$)).kf. (21967)
24 (methodologic$ adj10 (review$ or overview$)).kf. (78)
25 medline.tw. and review.pt. (80564)
26 (pooled adj3 analy*).tw. (20981)
27 (pooled adj3 analy*).kf. (284)
28 "cochrane$".fc_jour. (15118)
29 or/17-28 (377665)
30 "einde SR filter".ti. (0)
31 (dutch or english or german).la. (28006810)
32 15 and 29 and 31 (15)
33 (pharmacolog* or drug*).tw. (1889977)
34 Paranoid Personality Disorder/dt (9)
35 psychopharma*.tw,kw. (11656)
36 exp Psychotherapy/ (197834)
37 (psychother* or (cognitive adj3 behav adj3 therap)).tw,kw. (47166)
38 Paranoid Personality Disorder/th (35)
39 33 or 34 or 35 or 36 or 37 or 38 (2093396)
40 32 and 39 (5)
41 exp Drug Therapy/ (1372625)
42 (pharmacolog* or drug*).kw. (119534)
43 35 or 36 or 37 or 41 or 42 (1680480)
44 15 and 29 and 31 and 43 (3)
45 15 and 29 and 31 (15)
46 (pharmacolog* or drug*).tw,kw. (1945277)
47 35 or 36 or 37 or 41 or 42 or 46 (3184860)
48 45 and 47 (5)
49 48 (5)
50 limit 49 to yr="2010 -Current" (3)
51 Schizoid Personality Disorder/ (595)
52 (schizoid adj3 personalit*).tw,kw. (319)
53 11 and schizoid*.tw,kw. (386)
54 51 or 52 or 53 (1032)
55 54 and 29 and 31 and 47 (2)
56 limit 55 to yr="2010 -Current" (1)
57 54 and 29 and 31 (6)
58 57 and 47 (2)
59 Schizotypal Personality Disorder/ (2720)
60 (schizotypal adj3 (disorder? or personalit*)).tw,kw. (1590)
61 11 and schizotypal.tw,kw. (439)
62 59 or 60 or 61 (3586)
63 62 and 29 and 31 and 47 (11)
64 63 (11)
65 limit 64 to yr="2010 -Current" (8)
66 Antisocial Personality Disorder/ (9588)
67 (antisocial adj3 (personality or disorder?)).tw,kw. (3086)
68 11 and antisocial.tw,kw. (807)
69 66 or 67 or 68 (11454)
70 69 and 29 and 31 and 47 (41)
71 70 (41)
72 limit 71 to yr="2010 -Current" (23)=
73 Borderline Personality Disorder/ (6911)
74 (borderline adj3 (personality or disorder?)).tw,kw. (7960)
75 11 and borderline.tw,kw. (2076)
76 73 or 74 or 75 (10202)
77 76 and 29 and 31 and 47 (128)
78 limit 77 to yr="2010 -Current" (100)
79 (borderline adj3 (personality or disorder?)).ti,kw. (4943)
80 11 and borderline.ti,kw. (906)
81 73 or 79 or 80 (7890)
82 78 and 81 (74)
83 Histrionic Personality Disorder/ (516)
84 (histrionic adj3 (personalit* or disorder?)).tw,kw. (290)
85 11 and histrionic.tw,kw. (391)
86 83 or 84 or 85 (973)
87 86 and 29 and 31 and 47 (1)
88 limit 87 to yr="2010 -Current" (0)
89 histrionic.af. (1140)
90 (86 or 89) and 29 and 31 (13)
91 90 (13)
92 limit 91 to yr="2010 -Current" (6)= histrionic
93 personality disorders/ or exp histrionic personality disorder/ (23982)
94 exp histrionic personality disorder/ (4000)
95 hysteria.tw,kw. (2895)
96 84 or 85 or 94 or 95 (5755)
97 96 and 29 and 31 and 47 (3)
98 limit 97 to yr="2010 -Current" (0)
99 96 and 29 and 31 (28)
100 limit 99 to yr="2010 -Current" (16)
101 100 not 92 (10)aanvulling histrionic
102 type b personality/ (8)
103 Narcissism/ (2911)
104 narcissism*.tw,kw. (1803)
105 11 and (103 or 104) (733)
106 105 and 29 and 31 and 47 (1)
107 npd.mp. and 11 [mp=title, abstract, original title, name of substance word, subject heading word, floating sub-heading word, keyword heading word, organism supplementary concept word, protocol supplementary concept word, rare disease supplementary concept word, unique identifier, synonyms] (104)
108 105 or 107 (765)
109 108 and 29 and 31 (6)
110 avoidant.tw,kw. and 11 (854)
111 (avoidant adj3 (disorder? or personalit*)).tw,kw. (682)
112 110 or 111 (1117)
113 112 and 29 and 31 and 47 (11)
114 113 (11)
115 limit 114 to yr="2010 -Current" (4)
116 Dependent Personality Disorder/ (226)
117 ((passive-dependent or dependent) adj3 (personali* or disorder?)).tw,kw. (1829)
118 11 and (dependent or passive-dependent).tw,kw. (792)
119 116 or 117 or 118 (2526)
120 119 and 29 and 31 and 47 (12)
121 120 and 7 (4)
122 Obsessive-Compulsive Disorder/ (14540)
123 Compulsive Personality Disorder/ (538)
124 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).tw,kw. (14792)
125 11 and (compulsive or obsessive-compulsive).ti,kw. (181)
126 122 or 123 or 124 or 125 (20533)
127 126 and 29 and 31 and 47 (319)
128 127 and 8 (48)
129 128 (48)
130 limit 129 to yr="2010 -Current" (32)
131 *personality disorders/ or *antisocial personality disorder/ or *borderline personality disorder/ or *compulsive personality disorder/ or *dependent personality disorder/ or *histrionic personality disorder/ or *paranoid personality disorder/ or *passive-aggressive personality disorder/ or *schizoid personality disorder/ or *schizotypal personality disorder/ (26896)
132 (personality adj2 disorder?).ti,kw. (9664)
133 (personality adj2 (impulse* or inadequate)).ti,kw. (19)
134 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).ti,kw. (655)
135 (personalit* adj2 (antisocial or sociopathic or psychopathic)).ti,kw. (982)
136 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).ti,kw. (80286)
137 or/131-136 (103187)
138 137 and 29 and 31 and 47 (1286)
139 138 (1286)
140 limit 139 to yr="2010 -Current" (892)
141 140 and 11 (26)= rest
"PP med20201118 persoonlijkheidsstoornissen A B C SR behandeling"
Persoonlijkheidsstoornissen embase search
"PP emb20201119 PS cluster A en B en C"
Database: Embase <1974 to 2020 November 18>
Search Strategy:
--------------------------------------------------------------------------------
1 exp Depressive Disorder/ (488299)
2 personality disorders/ or antisocial personality disorder/ or borderline personality disorder/ or compulsive personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or paranoid personality disorder/ or passive-aggressive personality disorder/ or schizoid personality disorder/ or schizotypal personality disorder/ (32218)
3 (personality adj2 disorder?).tw,kw. (28571)
4 (personality adj2 (impulse* or inadequate)).tw,kw. (46)
5 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).tw,kw. (3487)
6 (personalit* adj2 (antisocial or sociopathic or psychopathic)).tw,kw. (4153)
7 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).tw,kw. (169658)
8 or/3-7 (186701)
9 2 or 8 (202601)
10 "P voor persoonlijkheidsstoornissen".ti. (0)
11 exp paranoid psychosis/ or paranoia/ (16235)
12 (parano* adj3 (disorder? or personali*)).tw,kw. (1123)
13 9 and 11 (6516)
14 12 or 13 (7179)
15 "filter SR".ti. (0)
16 meta analysis.pt. (0)
17 (meta-anal$ or metaanal$).tw,kw. (248389)
18 (quantitativ$ adj10 (review$ or overview$)).tw. (11923)
19 (systematic$ adj10 (review$ or overview$)).tw. (260511)
20 (methodologic$ adj10 (review$ or overview$)).tw. (14583)
21 (quantitativ$ adj10 (review$ or overview$)).kw. (148)
22 (systematic$ adj10 (review$ or overview$)).kw. (32822)
23 (methodologic$ adj10 (review$ or overview$)).kw. (84)
24 medline.tw. and review.pt. (76621)
25 (pooled adj3 analy*).tw. (32234)
26 (pooled adj3 analy*).kw. (546)
27 "cochrane$".fc_jour. (20949)
28 or/16-27 (471203)
29 "systematic review"/ (271999)
30 28 or 29 (528249)
31 "einde filter SR".ti. (0)
32 exp psychotherapy/ (255771)
33 exp therapy/ or exp drug therapy/ (8706380)
34 (pharmacolog* or drug*).tw. (2620264)
35 psychopharma*.tw,kw. (15264)
36 (pharmacolog* or drug*).kw. (303372)
37 or/32-36 (10456057)
38 (dutch or english or german).la. (31417375)
39 (ppd or paranoid or paranoia).ti,kw. (4380)
40 14 or 39 (10156)
41 40 and 30 and 37 and 38 (90)
42 *personality disorders/ or *antisocial personality disorder/ or *borderline personality disorder/ or *compulsive personality disorder/ or *dependent personality disorder/ or *histrionic personality disorder/ or *paranoid personality disorder/ or *passive-aggressive personality disorder/ or *schizoid personality disorder/ or *schizotypal personality disorder/ (14948)
43 (personality adj2 disorder?).ti,kw. (14777)
44 (personality adj2 (impulse* or inadequate)).ti,kw. (5)
45 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).ti,kw. (1129)
46 (personalit* adj2 (antisocial or sociopathic or psychopathic)).ti,kw. (1405)
47 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).ti,kw. (113202)
48 or/42-47 (129503)
49 41 and 48 (53)
50 39 and 49 (4)= cluster A paranoid
51 schizoidism/ (2747)
52 ((schizoid adj3 personality) or schizoidis*).ti,kw. (113)
53 51 or 52 (2781)
54 53 and 48 and 30 and 37 and 38 (17)
55 54 (17)
56 limit 55 to yr="2010 -Current" (5)= cluster A schizoid
57 schizotypal personality disorder/ (2988)
58 (schizotypal adj3 (disorder? or personalit*)).tw,kw. (2282)
59 57 or 58 (3899)
60 59 and 48 and 30 and 37 and 38 (40)
61 60 (40)
62 limit 61 to yr="2010 -Current" (27)
63 *schizotypal personality disorder/ (1148)
64 (schizotypal adj3 (disorder? or personalit*)).ti,kw. (829)
65 62 and (63 or 64) (10)= cluster A schizotypal
66 antisocial personality disorder/ (2613)
67 ((asocial$ or antisocial$ or anti?social$ or dissocial$ or dis?social$ or dyssocial$ or dys?social$) adj5 (person$ or disorder$)).ti,kw. (1280)
68 *antisocial personality disorder/ (557)
69 67 or 68 (1634)
70 69 and 30 and 37 and 38 (25)
71 limit 70 to yr="2010 -Current" (16)= cluster B antisocial
72 from 50 keep 1-4 (4)
73 from 56 keep 1-5 (5)
74 from 65 keep 1-10 (10)
75 from 71 keep 1-16 (16)
76 borderline state/ (13713)
77 (borderline adj3 (personality or disorder?)).tw,kw. (10531)
78 borderline.ti,kw. and 48 (7135)
79 76 or 77 or 78 (15513)
80 79 and 30 and 37 and 38 (324)
81 limit 80 to yr="2010 -Current" (254)
82 limit 81 to ((meta analysis or "systematic review") and article) (62)= emb cluster B borderline
83 histrionic personality disorder/ (825)
84 (histrionic adj3 (personalit* or disorder?)).tw,kw. (457)
85 48 and histrionic.tw,kw. (611)
86 83 or 84 or 85 (1301)
87 86 and 30 and 37 and 38 (16)
88 limit 87 to yr="2010 -Current" (10)= emb cluster B histrionic
89 narcissism/ (5872)
90 (narcism or self?love or narcissism*).tw,kw. (2487)
91 89 or 90 (6291)
92 91 and 48 and 30 and 37 and 38 (11)
93 limit 92 to yr="2010 -Current" (7)
94 91 and 30 and 37 and 38 (23)
95 limit 94 to yr="2010 -Current" (15)= emb cluster B narcistic
96 avoidant personality disorder/ (1042)
97 (avoidant adj3 (disorder? or personalit*)).tw,kw. (934)
98 96 or 97 (1632)
99 96 and 30 and 37 and 38 (23)
100 limit 99 to yr="2010 -Current" (11)=emb cluster C avoidant personality
101 dependent personality disorder/ (4468)
102 (dependenc* or dependent or (passive* adj2 personalit*)).tw,kw. (1981260)
103 (dependenc* or dependent or (passive* adj2 personalit*)).ti,kw. (343473)
104 103 and 48 (2133)
105 101 or 104 (5661)
106 105 and 30 and 37 and 38 (42)
107 limit 106 to yr="2010 -Current" (27)= cluster C dependent personality
108 compulsive personality disorder/ (1062)
109 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).tw,kw. (21629)
110 48 and (compulsive or obsessive-compulsive).ti,kw. (1106)
111 108 or 109 or 110 (22427)
112 111 and 30 and 37 and 38 (721)
113 limit 112 to yr="2010 -Current" (531)
114 *compulsive personality disorder/ (287)
115 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).ti. (10234)
116 110 or 114 or 115 (10833)
117 113 and 116 (260)
118 117 and 48 (14)
119 limit 117 to ((meta analysis or "systematic review") and article) (67)= cluster C obsessive compulsive
120 personality disorder/dm, dt, rh, th [Disease Management, Drug Therapy, Rehabilitation, Therapy] (3513)
121 (personality adj3 (disorder? or change or disturbance*)).ti,kw. (15424)
122 121 and 37 (5811)
123 120 or 122 (8242)
124 *personality disorder/dm, dt, rh, th (2009)
125 122 or 124 (6864)
126 125 and 30 and 38 (276)
127 126 (276)
128 limit 127 to yr="2010 -Current" (197)
129 limit 128 to ((meta analysis or "systematic review") and "therapy (maximizes sensitivity)") (78)
130 limit 129 to article (28) embase rest algemeen
Database: APA PsycInfo <1806 to November Week 2 2020>
Search Strategy:
--------------------------------------------------------------------------------
1 "Effectiveness of different modalities of psychotherapeutic treatment for patients with Cluster C personality disorders".fc_titl. (1)
2 from 1 keep 1 (1)
3 "Follow-up psychotherapy outcome of patients with dependent, avoidant and obsessive-compulsive personality disorders: A meta-analytic review".fc_titl. (1)
4 "obsessive compulsive personality disorder".id. (210)
5 "avoidant personality disorders".id. (35)
6 "dependent personality disorder".id. (102)
7 "psychotherapy".id. (64557)
8 *"Personality Disorders"/ (10363)
9 personality disorders/ or antisocial personality disorder/ or avoidant personality disorder/ or borderline personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or narcissistic personality disorder/ or obsessive compulsive personality disorder/ or paranoid personality disorder/ or passive aggressive personality disorder/ or exp sadomasochistic personality/ or schizoid personality disorder/ or schizotypal personality disorder/ (27358)
10 "Meta Analysis".md. (23180)
11 "systematic review".md. (27489)
12 "systematic review"/ or meta analysis/ (5260)
13 "filter systematic reviews psycinfo".ti. (0)
14 (meta-anal* or metaanal*).tw. (39592)
15 (quantitativ* adj5 (review* or overview*)).tw. (2572)
16 (systematic* adj5 (review* or overview*)).tw. (37329)
17 (methodolo* adj5 (review* or overview*)).tw. (7005)
18 (medline or cochrane).tw. (17916)
19 (review* or overview*).ti. (167042)
20 (literature adj5 review).tw. (80285)
21 (synthes* adj3 (literature* or research or studies or data)).tw. (9349)
22 (pooled adj5 analys*).tw. (2393)
23 (data adj2 pool*).tw. (2382)
24 (medline or medlars or embase or cinahl or scisearch or psycinfo or psyclit or psychlit).ti. (76)
25 ((hand or manual* or database* or computer* or electronic*) adj2 search*).tw. (11638)
26 or/14-25 (272101)
27 10 or 11 or 12 or 26 (274532)=SR filter
28 "nw SR filter psycinfo".ti. (0)
29 9 and 27 (1742)
30 "cluster A".ti,id. (49)
31 7 and 29 (159)
32 avoidant personality disorder/ (358)
33 dependent personality disorder/ (184)
34 exp Obsessive Compulsive Personality Disorder/ (590)
35 32 or 33 or 34 (1043)
36 27 and 35 (53)
37 36 (53)
38 limit 37 to yr="2010 -Current" (16)
39 38 (16)
40 limit 39 to all journals (15)
41 paranoid personality disorder/ (278)
42 personality disorders/ (12222)
43 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).ti. (4015)
44 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).id. (6332)
45 (Paranoid adj2 personalit*).id. (155)
46 "Personality Disorders ".cc. (14067)
47 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).tw. (25184)
48 43 or 44 or 47 (25184)
49 48 and (46 or 42) (1055)
50 41 or 45 or 49 (1218)
51 27 and 50 (45)
52 51 (45)
53 limit 52 to yr="2010 -Current" (19)
54 (dutch or german or english).la. (4597324)=talen
55 53 and 54 (19)= cluster A paranoid PS SR
56 "psycinfo rct filters sensitief".ti. (0)
57 randomi?ed controlled trial*.tw. (33183)
58 controlled clinical trial*.tw. (3164)
59 random allocation.tw. (263)
60 double blind method*.tw. (91)
61 double blind stud*.tw. (2570)
62 single blind stud*.tw. (149)
63 or/57-62 (38887)=rct
64 (50 and 63 and 54) not 27 (10)
65 *"Psychotherapy"/ (45750)
66 exp treatment/ (1069280)
67 from 55 keep 1-19 (19)
68 (clinical trial or treatment outcome).md. (48071)
69 65 or 66 or 68 (1078764)= treatment
70 55 and 69 (4)= psy20201117 cluster A paranoid PS SR
71 (50 and 69 and 63) not 27 (5)
72 from 70 keep 1-4 (4)
73 from 71 keep 1-5 (5)
74 exp Schizoid Personality Disorder/ (655)
75 (schizoid adj3 personalit*).tw,id. (828)
76 (alienation or shyness or oversensitivity or seclusiveness or egocentricity or (avoidance adj2 intimate adj2 relations*) or (autistic adj2 thinking)).tw,id. (10245)
77 76 and (46 or 42) (101)
78 74 or 75 or 77 (1288)=P schizoid
79 54 and 69 and 78 (368)
80 79 and 27 (17)
81 limit 80 to yr="2010 -Current" (6)
82 81 (6)
83 limit 82 to all journals (4)
84 63 and 69 and 78 (2)= psy20201117 cluster A schizoid PS SR
85 84 (2)
86 limit 85 to all journals (1)
87 exp Schizotypal Personality Disorder/ (1420)
88 (schizoid adj3 personal*).tw,id. (829)
89 schizoid.ti,id. (798)
90 (42 or 46) and 89 (210)
91 87 or 88 or 90 (2245)= schizotypal
92 91 and 27 and 54 and 68 (0)
93 91 and 27 and 54 and 69 (18)
94 93 (18)
95 limit 94 to (all journals and yr="2010 -Current") (6)= psy20201117 cluster A schizotypal PS SR
96 (91 and 63 and 54 and 69) not 27 (4)
97 96 (4)
98 limit 97 to all journals (2)
99 from 83 keep 1-4 (4)
100 from 86 keep 1 (1)
101 from 95 keep 1-6 (6)
102 from 98 keep 1-2 (2)
103 antisocial personality disorder/ (4647)
104 ((antisocial adj2 personalit*) or sociopath* or psychopath*).tw,id. (83129)
105 103 or 104 (83368)
106 105 and 54 and 27 and 69 (1600)
107 (antisocial adj2 personalit*).tw,id. (4436)
108 (sociopath* or psychopath*).tw,id. and (46 or 42) (4123)
109 ((sociopath* or psychopath*) and ("Personality Disorders " or personality disorders)).ti. (90)
110 103 or 107 or 108 (9972)
111 110 and 27 and 54 and 69 (134)
112 111 (134)
113 limit 112 to (all journals and yr="2010 -Current") (50)= psy20201117 cluster B antisocial PS SR
114 (110 and 63 and 54 and 69) not 27 (32)
115 114 (32)
116 limit 115 to all journals (29)
117 borderline personality disorder/ (6764)
118 from 113 keep 1-50 (50)
119 from 116 keep 1-29 (29)
120 ((asocial* or antisocial* or anti?social* or dissocial* or dis?social* or dyssocial* or dys?social*) adj5 (person* or disorder*)).tw,id. (6153)
121 (self?defeating or masochistic).tw,id. (1332)
122 ((moral* or amoral or "a?moral") adj5 (character* or personalit*)).tw,id. (2948)
123 dissociative identity disorder/ (2171)
124 narcissistic personality disorder/ (1688)
125 masochism/ or masochistic personality/ (784)
126 or/120-125 (14493)
127 110 or 126 (19685)
128 127 and 27 and 54 and 69 (276)
129 128 (276)
130 limit 129 to (all journals and yr="2010 -Current") (87)
131 130 not 113 (37)= psy20201117 cluster B antisocial extra PS SR
132 "uitbreiding optie volgens cochrane review Gibbon".ti. (0)
133 (borderline adj3 (personalit* or state*)).id,ti,ab. (12386)
134 ("Axis II" or "Cluster B").id,ti,ab. (3511)
135 (idealization adj5 devaluation).ab,id,ti. (75)
136 ((vulnerable or hyperbolic) adj3 temperament).id,ab,ti. (17)
137 (((unstab* or instab* or poor or disturb* or fail* or weak or dysregulat*) adj3 (self* or impuls* or interperson* or identit* or relationship* or emotion* or affect*)) and (personality or character or PD)).id,ab,ti. (5128)
138 (impulsiv* adj5 (behavio?r or character or personalit*)).id,ab,ti. (5288)
139 (self adj3 (injur* or damag* or destruct* or harm* or hurt* or mutilat*)).id,ab,ti. (18055)
140 (suicidal adj3 behavio?r).id,ab,ti. (10306)
141 (feel* adj3 (empt* or bored*)).ab,id,ti. (427)
142 "anger adj5 control*".ab,id,ti. (0)
143 (risk?taking adj3 behavio?r).id,ab,ti. (10)
144 or/134-143 (39785)
145 (46 or 42) and 144 (4031)
146 117 or 145 (9516)=borderline
147 146 and 54 and 27 and 69 (319)
148 limit 147 to (all journals and yr="2010 -Current") (153)=psy20201117 cluster B SR borderline
149 from 148 keep 1-153 (153)
150 histrionic personality disorder/ (391)
151 (histrionic adj3 personal*).tw,id. (582)
152 hysteric*.tw,id. (4045)
153 152 and (42 or 46) (230)
154 150 or 151 or 153 (920)=histrionic
155 154 and 27 and 54 and 69 (11)
156 limit 155 to (all journals and yr="2010 -Current") (0)
157 "psychotherapeutic techniques, treatment of hysterical personality disorder, literature review".id. (1)
158 155 (11)
159 limit 158 to all journals (8)= psy20201117 cluster B SR histrionic
160 "Personality Disorders ".cc. (14067)
161 (hysterical or histrion*).tw,id. (4503)
162 160 and 161 (592)
163 154 or 162 (1143)
164 163 and 27 and 54 and 69 (12)
165 164 (12)
166 limit 165 to all journals (9)
167 exp Narcissistic Personality Disorder/ or exp Narcissism/ (7432)
168 narciis*.tw,id. (0)
169 167 or 168 (7432)=narcistic
170 169 and 27 and 54 and 69 (113)
171 170 (113)
172 limit 171 to (all journals and yr="2010 -Current") (38)= psy20201117 cluster B narcistic SR
173 from 166 keep 1-9 (9)
174 from 172 keep 1-38 (38)
175 "cluster C".tw,id. (595)
176 avoidant personality disorder/ or social anxiety/ or social phobia/ (9107)
177 (avoidant adj3 personalit*).tw,id. (948)
178 176 or 177 (9647)
179 178 and 27 and 54 and 69 (227)
180 179 (227)
181 limit 180 to (all journals and yr="2010 -Current") (74)= psy20201117 cluster C avoidant SR
182 181 and (46 or 42) (3))= psy20201117 cluster C avoidant SR
183 narciss*.tw,id. (15990)
184 (167 or 183) and 27 and 54 and 69 (252)
185 184 (252)
186 limit 185 to (all journals and yr="2010 -Current") (77)
187 186 and (42 or 46) (10)=)= psy20201117 cluster B narcistic SR
188 personality disorders/ or dependent personality disorder/ (12368)
189 dependent personality disorder/ (184)
190 (dependent adj3 personali*).tw,id. (1007)
191 190 and (46 or 42) (382)
192 189 or 191 (476)
193 175 and 188 (373)
194 192 and 27 and 54 and 69 (6)
195 194 (6)
196 limit 195 to (all journals and yr="2010 -Current") (0)=)= psy20201117 cluster C dependent SR
197 194 (6)
198 limit 197 to all journals (4)
199 obsessive compulsive personality disorder/ (590)
200 (compulsive adj3 personal*).tw,id. (1201)
201 200 and (46 or 42) (495)
202 199 or 201 (900)
203 202 and 27 and 54 and 69 (17)
204 203 (17)
205 limit 204 to all journals (11) psy20201117 cluster C obsessive compulsive SR
206 (46 or 42) and 27 and 54 and 69 (481)
207 206 (481)
208 limit 207 to (all journals and yr="2010 -Current") (180)
209 *personality disorders/ (10363)
210 208 and 209 (94)= rest SR
PP psy20201117 PS cluster A en B en C"
Cochrane search
Search Name: PP coc SR 20201118 persoonlijkheidsstoornissen behandeling
Last Saved: 19/11/2020 12:20:59
Comment: persoonlijkheidsstoornissen met alle typen behandeling
ID Search
#1 MeSH descriptor: [Personality Disorders] explode all trees
#2 (personality NEAR/2 disorder*):ti,kw
#3 (personality NEAR/2 (impulse* or inadequate)):ti,kw
#4 ((antisocial NEAR/2 personalit*) or (dyssocial NEAR/2 behavior*)):ti,kw
#5 (personalit* NEAR/2 (antisocial or sociopathic or psychopathic)):ti,kw
#6 ((borderline NEAR/2 personality disorder*) or (compulsive NEAR/2 personalit*) or hysteria or (hysterical NEAR/2 neurose?) or (paranoid NEAR/2 personalit*) or (schizoid NEAR/2 personalit*) or schizophrenia? or (schizotypal NEAR/2 disorder?)):ti,kw
#7 #1 or #2 or #3 or #4 or #5 or #6
#8 ((Coexistence or comorbid*) NEAR/5 disorder*):ti,ab,kw
#9 MeSH descriptor: [Comorbidity] explode all trees
#10 #8 or #9
#11 #7 and #10
#12 MeSH descriptor: [Depression] explode all trees
#13 MeSH descriptor: [Depressive Disorder] explode all trees
#14 MeSH descriptor: [Stress Disorders, Post-Traumatic] explode all trees
#15 MeSH descriptor: [Attention Deficit Disorder with Hyperactivity] explode all trees
#16 MeSH descriptor: [Substance-Related Disorders] explode all trees
#17 MeSH descriptor: [Feeding and Eating Disorders] explode all trees
#18 depress* or (posttraumatic NEAR/2 neurose*) or (posttraumatic NEAR/2 stress NEAR/1 disorder):ti,kw
#19 (adhd or (attention NEAR/1 deficit NEAR/2 disorder*)):ti,kw
#20 (addict* or boulimia or anore* or alcohol* or drug*):ti,kw
#21 #12 or #13 or #14 or #15 or #16 or #17 or #18 or #19 or #20
#22 #7 and (#10 OR #21)
#23 MeSH descriptor: [Depressive Disorder] explode all trees and with qualifier(s): [complications - CO]
#24 (comorbid* or coexist*):ti,kw
#25 #22 and (#23 or #24)
#26 (both or together):ti
#27 #22 and (#23 or #24 or #26)
#28 (pharmacolog* or drug* or pharmacothe* or psychopharma* or psychotherap*):ti,kw
#29 MeSH descriptor: [Drug Therapy] explode all trees
#30 MeSH descriptor: [Psychotherapy] explode all trees
#31 #28 or #29 or #30
#32 #7 and #31
#33 parano*:ti,kw
#34 #32 and #33
#35 schizoid*:ti,kw
#36 MeSH descriptor: [Schizoid Personality Disorder] explode all trees
#37 #36 or #35
#38 schizotyp*:ti,ab,kw
#39 #5 and #31
#40 (borderline NEAR/2 personality disorder*):ti,kw
#41 MeSH descriptor: [Borderline Personality Disorder] explode all trees
#42 (#41 or #40) and #31
#43 MeSH descriptor: [Histrionic Personality Disorder] explode all trees
#44 histrionic:ti,kw
#45 #43 or #44
#46 narcis*:ti,kw
#47 avoidant:ti,kw
#48 avoidant NEAR/5 (person* or disorder*):ab
#49 MeSH descriptor: [Dependent Personality Disorder] explode all trees
#50 (depende* NEAR/5 (person* or disorder*)):ti,ab,kw
#51 #7 and #50
#52 ((compulsive or obsessive*) NEAR/3 (personalit* or disorder*)):ti,ab
#53 ((compulsive or obsessive*) NEAR/3 (personalit* or disorder*)):kw
#54 (#52 or #53) and #31
#55 #7 and #31
