Organisatie van palliatieve zorg bij COPD
Uitgangsvraag
Op welke wijze dient vormgegeven te worden aan continuïteit en coördinatie van zorg bij mensen met gevorderde COPD?
Aanbeveling
Bij mensen met gevorderde COPD (alle aanbevelingen niveau 1):
- Bij een patiënt die mede wordt behandeld door de longarts: zorg voor minimaal eenmaal per jaar onderlinge communicatie tussen de betrokken zorgverleners in eerste en/of tweede lijn over het verloop van de behandeling en eventuele wijziging van medicatie, behandelafspraken en zorg.
- Maak na ziekenhuisopname, ontslag uit poliklinische controle, of na een ACP-gesprek de gemaakte beleidsafspraken en wensen rondom het levenseinde van de patiënt bekend bij de overige zorgverleners. Draag in ieder geval schriftelijk en bij voorkeur ook telefonisch over aan de huisarts of specialist ouderengeneeskunde. Schakel zo nodig andere zorgverleners in de thuissituatie in. Andersom draagt ook de huisarts of specialist ouderengeneeskunde de gemaakte beleidsafspraken en wensen rondom het levenseinde schriftelijk of bij voorkeur ook telefonisch over aan de tweede lijn.
- De centrale zorgverlener stelt samen met de patiënt een individueel zorgplan op:
- gebaseerd op de individuele waarden, wensen en behoeften van de patiënt
- beschrijf de rol van de patiënt, de naasten en zorgverleners bij de uitvoering van het individueel zorgplan
- anticipeer op situaties die zich in de toekomst kunnen voordoen.
- besteed ook aandacht aan de (on)wenselijkheid van ziekenhuisopnames, hartmassage en/of beademing.
- zorg dat het individueel zorgplan beschikbaar is in het medisch dossier (bij voorkeur elektronisch) voor alle betrokken zorgverleners (ook de huisartsenpost)
- geef het individueel zorgplan schriftelijk of digitaal aan de patiënt voor acute situaties en ter inzage voor de thuiszorg en mantelzorgers, tenzij de patiënt dat niet goed vindt.
- Stel het individueel zorgplan in ieder geval jaarlijks, maar zo nodig vaker bij gedurende het ziekteproces.
- Meld een patiënt met gevorderde COPD, die in aanmerking komt voor palliatieve zorg, aan als zorg-patiënt bij de Huisartsenpost.
- Het team van betrokken zorgverleners overlegt, met input van de patiënt en diens naasten, op vaste momenten en zo nodig ad hoc om het welzijn van de patiënt en de zorg te evalueren. De afspraken in het individuele zorgplan worden in ieder geval jaarlijks en zo nodig vaker herzien. In de eerste lijn vindt dit overleg bij voorkeur plaats in een PaTz-groep of een ander vergelijkbaar multidisciplinair overleg. In de tweede lijn vindt dit overleg bij voorkeur plaats in een (palliatief) multidisciplinair overleg, waarvoor de huisarts ook uitgenodigd kan worden.
- Bied een vaste gespecialiseerd verpleegkundige (verpleegkundig specialist, longverpleegkundige en/of verpleegkundige palliatieve zorg) aan.
- Bied een gezamenlijk huisbezoek door meerdere zorgverleners aan bij complexe problematiek.
- Spreek met de patiënt af wie zijn centrale zorgverlener is. Dit is in principe een BIG-geregistreerde zorgverlener met concrete taken en verantwoordelijkheden op het gebied van palliatieve zorgverlening, coördinatie en continuïteit van de zorg. Dat kan zijn de:
- huisarts
- longarts
- verpleegkundig specialist
- longverpleegkundige
- verpleegkundige palliatieve zorg
- wijkverpleegkundige
- specialist ouderengeneeskunde
Overwegingen
In het Kwaliteitskader palliatieve zorg Nederland wordt de communicatie tussen zorgverleners als volgt beschreven: ‘Rondom de patiënt en diens naasten wordt een persoonlijk en dynamisch team van zorgverleners gevormd dat op ieder moment beschikbaar is. Beschikbare voorzieningen en expertise worden daadwerkelijk benut en ingeschakeld. Noodzakelijke transfers dienen naadloos te verlopen. Dit team werkt op basis van het individueel zorgplan, met de centrale zorgverlener als verbindende schakel’ [IKNL/Palliactief 2017].
Er worden vier criteria benoemd:
- Om palliatieve zorg daadwerkelijk beschikbaar en effectief en efficiënt inzetbaar te laten zijn, zal deze zorg aan een aantal kenmerken moeten voldoen:
- de zorg is afgestemd op de patiënt en diens naasten en de situatie
- het is duidelijk wie de hoofdbehandelaar is
- het is duidelijk wie de centrale zorgverlener is
- het is duidelijk hoe de centrale zorgverlener voor de patiënt en diens naasten te bereiken is
- er wordt een individueel zorgplan gebruikt
- zorgverleners kunnen tijdig reageren op door de patiënt gerapporteerde verergering van klachten en interventies worden vastgelegd
- de beschikbaarheid van de zorg is, waar dan ook, 24 uur per dag, zeven dagen in de week gegarandeerd
- er vindt multidisciplinair overleg plaats
- de betrokken zorgverleners werken interdisciplinair samen
- de betrokken zorgverleners zijn verantwoordelijk voor het informeren van de centrale zorgverlener bij overdracht
- er zijn gespecialiseerde teams palliatieve zorg beschikbaar voor ondersteuning van de betrokken zorgverleners
- waar nodig worden vrijwilligers ingezet
- er wordt gewerkt volgens protocollen, richtlijnen en zorgpaden
- Voor elke patiënt is een centrale zorgverlener beschikbaar. Dit is in principe een BIG-geregistreerde zorgverlener met concrete taken en verantwoordelijkheden op het gebied van palliatieve zorgverlening, coördinatie en continuïteit van de zorg. In samenspraak met de patiënt en diens naasten worden de taken van de centrale zorgverlener uitgevoerd door de hoofdbehandelaar, dan wel gedelegeerd aan een ander (in palliatieve zorg gespecialiseerd) teamlid. Door veranderingen in de situatie van de patiënt of de plaats waar deze verzorgd wordt, kan het noodzakelijk zijn van centrale zorgverlener te wisselen.
- De centrale zorgverlener is het eerste aanspreekpunt voor de patiënt en diens naasten en voor andere betrokken zorgverleners en is er verantwoordelijk voor dat:
- behoud van eigen regie door patiënt en diens naasten, voor zover mogelijk en/of gewenst, wordt gestimuleerd
- het individueel zorgplan tot stand komt, wordt bijgesteld en nageleefd
- de taakverdeling tussen zorgverleners, mantelzorgers en vrijwilligers helder is
- de continuïteit van zorg geregeld is
- het benodigd multidisciplinair overleg, consultaties of verwijzingen geregeld worden
- de individuele sociale kaart van de patiënt en diens naasten inzichtelijk is en beheerd wordt
- passende ondersteuning, thuiszorg, mantelzorg, hulpmiddelen geregeld en gecoördineerd worden
- er aandacht is voor de ondersteuning van mantelzorgers en vrijwilligers; gemaakte afspraken passen binnen de zorgindicatie van de patiënt. Indien afspraken en zorgindicatie niet met elkaar overeenkomen, worden mogelijke oplossingen met betrokken instanties besproken.
- In alle situaties is het belangrijk om een individueel zorgplan op te stellen, gebaseerd op de individuele doelen, waarden, wensen en behoeften van de patiënt [IKNL/Palliactief 2017]. Het individuele zorgplan wordt beheerd door de centrale zorgverlener en is schriftelijk of elektronisch aanwezig bij de patiënt en (bij voorkeur elektronisch) beschikbaar in het medisch dossier voor alle betrokkenen. Het is niet alleen een weerslag van de actualiteit en de coördinatie van zorg, maar geeft ook afspraken weer in het kader van ACP (zie ook module Proactieve zorgplanning). Hierbij wordt ook aandacht besteed aan de (on)wenselijkheid van ziekenhuisopnames, reanimatie en beademing. Om de eigen regie van de patiënt te bevorderen, wordt in het zorgplan uitgewerkt wat de patiënt zelf wil uitvoeren, wat door naasten wordt uitgevoerd en wat er door zorgverleners en vrijwilligers wordt uitgevoerd. Het zorgplan wordt zo nodig bijgesteld gedurende het zorgproces.
Het individueel zorgplan is het middel om de patiënt, diens naasten, zorgverleners en vrijwilligers op één lijn te houden en de gemaakte afspraken eenduidig en toegankelijk bij elkaar te hebben, ook in de nachten, weekenden, bij crisissituaties en in de stervensfase. Daarom is het individueel zorgplan voor alle betrokkenen bij voorkeur elektronisch beschikbaar. Zo niet, dan is een actueel papieren exemplaar aanwezig bij de patiënt.
De focus van behandeling en begeleiding bij een patiënt met gevorderde COPD ligt behalve op puur somatische parameters, op verbetering van de kwaliteit van leven en aandacht voor de individuele behoeften en het comfort van de patiënt. Een goede samenwerking met regiefunctie tussen de eerste-, tweede- en zo nodig derdelijnszorg en zorgverleners in het sociale domein is cruciaal. Meerdere disciplines met specifieke kennis van COPD en palliatieve zorg, zoals artsen, verpleegkundig specialisten, verpleegkundigen, fysiotherapeuten, maatschappelijk werkers, geestelijk verzorgers, psychologen, ergotherapeuten, logopedisten, diëtisten, apothekers en anderen kunnen hierbij een rol spelen. De uitdaging is om de samenwerking tussen de verschillende lijnen en typen van zorg zo te organiseren dat voor elke patiënt met gevorderde COPD optimaal wordt gezorgd tijdens het gehele ziekteproces, inclusief de laatste levensfase. Een voorwaarde voor een optimale regiefunctie is onder meer duidelijke afspraken over wie als centrale zorgverlener de regie heeft en kennis over de expertise en behandelmogelijkheden van de verschillende zorgverleners.
COPD gaat vaak gepaard met comorbiditeit en vaal is er sprake van polyfarmacie. Daarnaast heeft het ziektebeeld COPD een onvoorspelbaar verloop, met longaanvallen met vaak gedeeltelijk herstel, waardoor een goede regiefunctie van essentieel belang is om snel op veranderende situaties te kunnen inspelen, onder andere door wijzigingen in medicatie en zorg [Allema 2018].
Het belang van een zorgverlener die de regie heeft wordt ook onderschreven in de zorgstandaard COPD [LAN 2016]. Voor mensen met COPD dienen afspraken te worden gemaakt wie welke zorg geeft en op welke wijze. Deze informatie dient eenduidig te zijn. Op lokaal niveau dienen afspraken te worden gemaakt wie de functie van centrale zorgverlener vervult en daarmee het continue aanspreekpunt voor de patiënt is. De centrale zorgverlener zorgt ervoor dat binnen een multidisciplinair samenwerkingsverband afspraken, taken en acties goed op elkaar worden afgestemd. Deze coördinatie vindt zo dicht mogelijk bij de zorg voor de patiënt plaats. De centrale zorgverlener overziet het multidisciplinaire proces, onderhoudt contacten met alle betrokken disciplines en stuurt het afstemmingsproces aan. De patiënt beschikt over schriftelijke informatie met naam en bereikbaarheidsgegevens van zijn centrale zorgverlener/aanspreekpunt.
Bij mensen met COPD met een ernstige ziektelast, die een meer gespecialiseerde behandeling krijgen, ligt het voor de hand dat de longarts de hoofdbehandelaar is. In onderling overleg tussen longarts en huisarts of specialist ouderengeneeskunde kan hiervan worden afgeweken, zolang voor de patiënt maar duidelijk is wie zijn hoofdbehandelaar is. De landelijke transmurale afspraken hierover zijn opgenomen in de NHG-Standaard 'COPD'. De rol van centrale zorgverlener kan bij deze mensen met COPD vervuld worden door de longarts of de intramurale verpleegkundig specialist of longverpleegkundige van het multidisciplinaire team. Hierover worden afspraken gemaakt met de patiënt.
De centrale zorgverlener, waarmee de patiënt het individueel zorgplan heeft opgesteld, is verantwoordelijk voor de goede organisatie van de zorg. Voor elke betrokken zorgverlener is het duidelijk tot welk niveau zij de zorg kan leveren en op welk moment zij zal doorverwijzen naar een collega/andere discipline.
Dit niveau van geboden zorg moet ook voor de patiënt met COPD zelf inzichtelijk zijn. Daarnaast moet het duidelijk zijn wie medisch eindverantwoordelijk (hoofdbehandelaar) is, wie bij complexere zorg centrale zorgverlener is, wie van de zorgverleners waarvoor aanspreekbaar is en in welke situaties de patiënt moet worden doorverwezen naar een andere discipline. In het individueel zorgplan is ook opgenomen welke apotheker farmaceutisch eindverantwoordelijk is voor de medicatiebewaking, herhaalmedicatie en instructie rondom medicatie.
Bij het literatuuronderzoek werden aanwijzingen gevonden voor een effect van case-management en psycho-educatie door een verpleegkundige op kwaliteit van leven [Aiken 2006, Bove 2016].
Bove et al. [2019] hebben in een kwalitatief onderzoek door middel van semigestructureerde interviews 10 mensen met ernstig COPD gevraagd naar hun ervaringen met een nieuwe structuur en organisatie van poliklinische palliatieve zorg, waarbij elke patiënt een eigen verpleegkundige kreeg toegewezen. Uit de interviews bleek dat deze nieuwe structuur en organisatie de kwaliteit van leven van patiënten hebben bevorderd. De vertrouwensrelatie met de verpleegkundige, het gevoel dat de verpleegkundige hun geschiedenis kent en het gevoel niet één van velen te zijn, waren bepalende factoren en maakten het verschil voor patiënten. De nieuwe structuur en organisatie:
- bevorderde continuïteit van zorg, kwaliteit van zorg en behandeling en zelfmanagement van patiënten
- leidde tot verlaging van aantal en de duur van ziekenhuisopnames
- bevorderde vertrouwen van patiënten in de gezondheidszorg
- gaf patiënten een gevoel van veiligheid, wat maakte dat elk onderwerp (hoe gevoelig wellicht ook) kon worden besproken
Een review van Harris [2007] laat zien dat mensen met COPD in de thuissituatie beter om kunnen gaan met dyspneu als er voldoende ondersteuning thuis is door verpleegkundigen en andere disciplines. Tegelijkertijd liet de review zien dat mensen met COPD minder ondersteuning thuis krijgen dan mensen met kanker of andere levensbedreigende ziektes.
Op basis van bovengenoemde studies en expertise beveelt de werkgroep aan om iedere patiënt met gevorderde COPD een vaste longverpleegkundige, verpleegkundige palliatieve zorg of verpleegkundig specialist aan te bieden, niet alleen in het ziekenhuis, maar ook in de thuissituatie.
Zo nodig kan (indien nog niet betrokken) verwezen worden naar gespecialiseerde zorgverleners, bijvoorbeeld fysiotherapeut, logopedist, ergotherapeut, diëtist, psycholoog, geestelijk verzorger en maatschappelijk werker.
In Nederland bestaan vrijwel overal intra-, trans- en extramurale consultatieteams palliatieve zorg. De intramurale en transmurale teams doen vrijwel allemaal bedside consulten. Veel van deze teams adviseren de consultvrager, maar zijn niet in medebehandeling. De extramurale teams geven vrijwel allemaal uitsluitend telefonisch advies aan de consultvrager. De werkgroep is van mening dat tijdige consultatie van een palliatief team voor mensen met gevorderde COPD zinvol kan zijn bij complexe problemen op één of meerdere gebieden (fysiek, psychisch, sociaal en spiritueel) en in de stervensfase.
Voor het bieden van de optimale zorg aan de patiënt is adequate gegevensuitwisseling en een gestandaardiseerde transparante dossiervorming noodzakelijk. Bij een patiënt die mede behandeld wordt door de longarts wordt minimaal eenmaal per jaar onderling gecommuniceerd tussen longarts en huisarts of specialist ouderengeneeskunde over het verloop van de behandeling en eventuele wijziging van medicatie. Daarnaast zal de huisarts de behandeling in de eerste lijn met de longarts communiceren. Afhankelijk van de lokale afspraken kan overdracht van informatie tussen eerste en tweede lijn bijvoorbeeld plaatsvinden middels een gezamenlijk individueel zorgplan, via digitaal beveiligde communicatiesystemen, schriftelijk, telefonisch, of tijdens een overleg. Alle eerder genoemde ketenafspraken worden minimaal éénmaal per jaar door de diverse betrokken zorgverleners gezamenlijk geëvalueerd.
In het rapport Samenwerking in de palliatieve zorg 2018 [Nederlandse Zorg Autoriteit (NZA) 2018] wordt dieper ingegaan op deze samenwerking in de palliatieve zorg tussen het ziekenhuis, de eerste- en de tweedelijnszorg.
Er worden drie onderwerpen besproken die van belang (kunnen) zijn bij de samenwerking met de eerste lijn: de transferverpleegkundige, medisch specialistische zorg in de thuissituatie en het meekijkconsult.
Bij ontslag uit het ziekenhuis is er bij de mantelzorgers en zorgverleners in de thuissituatie, bij hospices en Wet langdurige zorg (WLZ)-instellingen behoefte aan een warme overdracht. In het ziekenhuis zijn de hoofdbehandelaar en verpleegkundige verantwoordelijk voor de inhoudelijke overdracht en is het regelen van zorg in de thuissituatie meestal belegd bij een transferverpleegkundige. Die geeft inzicht in het behandelplan en de actuele stand van zaken. De transferverpleegkundige wordt betaald uit de algemene ziekenhuiskosten. Het is belangrijk dat hiervoor voldoende middelen beschikbaar zijn en dat er een heldere rolverdeling is tussen transferverpleegkundige en andere zorgverleners in het ziekenhuis. In een aantal gevallen zal overplaatsing naar de eerste lijn alleen mogelijk zijn als medisch-specialistische zorg in de thuissituatie, eerstelijnsverblijfbed (ELV-bed), hospice of WLZ-instelling beschikbaar is.
Medisch-specialistische zorg thuis wordt bekostigd vanuit de Diagnose Behandel Combinatie (DBC)-zorgproducten ‘medisch specialistische zorg’. Als de huidige mogelijkheden om deze zorg vergoed te krijgen vanuit het DBC-systeem naar de mening van partijen tekortschieten, dan kan men bij de NZA een wijzigingsverzoek indienen. Met het “meekijkconsult” kan de huisarts specialistische expertise inzetten zonder dat doorverwijzing naar de tweedelijnszorg noodzakelijk is. Vergoeding van dit consult kan door de huisarts worden aangevraagd bij de zorgverzekering. Het meekijkconsult komt de kwaliteit van zorg ten goede en de patiënt hoeft niet voor een specialistisch consult naar het ziekenhuis. De adviesaanvraag voor consultatie komt daarbij altijd van de huisarts en deze blijft ook hoofdbehandelaar. Specialistische expertise wordt betrokken bij een medisch specialist in de tweedelijnszorg, maar kan ook worden ingevuld door kader(huis)artsen, specialisten ouderengeneeskunde of binnen de geestelijke gezondheidszorg door een psycholoog of psychiater. Huisartsen kunnen advies inwinnen over een patiënt, ook wanneer deze niet onder behandeling is in het ziekenhuis.
Palliatieve Zorg Nederland (PZNL) heeft het landschap van palliatieve zorg in kaart gebracht. Deze infographic verbeeldt het huidige landschap van de palliatieve zorg in Nederland [PZNL 2018]. Dit maakt inzichtelijk welke instanties en zorgverleners er betrokken kunnen zijn en kunnen ondersteunen in de communicatie.
In sommige gevallen (crisissituaties) is het belangrijk om te overwegen of er een indicatie is om niet alleen, maar samen met een andere zorgverlener naar de patient te gaan. Hierdoor wordt de kans vergroot op een “compleet zorgplan met aandacht voor de te volgen stappen”.
Het initiatief tot een gezamenlijk huisbezoek kan door iedereen genomen worden: door de huisarts, de wijkverpleegkundige, de gespecialiseerd verpleegkundige palliatieve zorg, enzovoort. Het initiatief kan ook uitgaan van de patiënt en/of de diens naasten zelf die de behoefte hebben om samen alles eens goed op een rijtje te zetten. Wanneer het gewenst is om een gezamenlijk huisbezoek te doen, dan kan de Handreiking ‘Gezamenlijk huisbezoek bij complexe palliatieve zorg thuis’ [Palliatieve Zorg Thuis (PaTz) 2020] behulpzaam zijn.
Professionele perspectief
Door de NZA is een onderzoek gedaan naar de landelijke behoefte onder zorgverleners, patiënten en naasten en de rol van PaTz hierbij [Koper 2017]. Een onderdeel van het onderzoek was de communicatie en samenwerking tussen de diverse zorgverleners. Uit dit onderzoek komt naar voren dat de samenwerking tussen de huisarts en wijkverpleegkundige door de huisartsen als goed ervaren wordt. De samenwerking tussen de huisartsen en de tweedelijnszorg kan nog verbeterd worden.
De manieren die werden beschreven om de samenwerking in de palliatieve zorg te verbeteren zijn:
- een PaTz-overleg of periodiek overleg met huisarts en thuiszorg en/of tweedelijnszorg. Hiermee kan de communicatie en samenwerking verbeterd worden
- een gezamenlijk digitaal dossier
- het op papier zetten van afspraken over beleid, rol of regie
Onderbouwing
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is niet gezocht in literatuur, omdat deze logischerwijs niet in een RCT kan worden onderzocht. Deze vraagstelling heeft betrekking op afspraken die tussen zorgverleners gemaakt moeten worden om de zorg voor mensen met COPD zo veilig en effectief mogelijk te maken. Internationale literatuur is niet zonder meer van toepassing op de Nederlandse situatie. Bovendien zal de effectiviteit van verschillende organisatiestructuren enkel relevant zijn wanneer zij zorg hebben verleend volgens de in deze richtlijn gestelde aanbevelingen. Omdat dit onwaarschijnlijk is, is besloten om geen systematische analyse van de literatuur uit te werken, maar kennis te nemen van bestaande richtlijnen en andere relevante documenten.
Referenties
- Aiken LS, Butner J, Lockhart CA, Volk-Craft BE, Hamilton G, Williams FG. Outcome evaluation of a randomized trial of the PhoenixCare intervention: program of case management and coordinated care for the seriously chronically ill. J Palliat Med. 2006; 9(1): 111-26.
- Allema, F. Palliatieve zorg aan COPD-patiënt in de eindfase. COPD & Astma bulletin Huisartsengeneeskunde (CAHAG), 2018; 2:1.Gezamenlijk huisbezoek. Stichting leerhuizen palliatieve zorg/ Vilans/ NPZR. 2017.
- Bove DG, Lomborg K, Jensen AK, Overgaard D, Lindhardt BO, Midtgaard J. Efficacy of a minimal home-based psychoeducative intervention in patients with advanced COPD: A randomised controlled trial. Respir Med. 2016; 121: 109-16.
- Harris S. COPD and coping with breathlessness at home: a review of the literature. Br J of Community Nurs. 2007; 12(9): 411-415.
- IKNL/Palliactief. Kwaliteitskader palliatieve zorg Nederland. 2017. Beschikbaar op https://www.pallialine.nl/index.php?pagina=/richtlijn/item/pagina.php&richtlijn_id=1078&unique=b5f5989e95da3c01e3d0a0985f4923c7.
- Koper I., Pasman R., Schweitzer B., Onwuteaka-Philipsen B. Palliatieve zorg in de eerste lijn: resultaten van een landelijke behoefte-inventarisatie onder zorgverleners, patiënten en naasten en de rol van PaTz hierbij. VUmc, Amsterdam 2017.
- Long Alliantie Nederland. Zorgstandaard COPD. Long Alliantie Nederland 2016. Beschikbaar op http://www.longalliantie.nl/files/9014/5578/9160/LAN_Zorgstandaard_COPD-2016-2.pdf.
- Nederlandse Zorgautoriteit. Samenwerking in de palliatieve zorg. 2018. Beschikbaar op https://puc.overheid.nl/nza/doc/PUC_254795_22/1/.
- NHG. NGH-Standaard ‘COPD’ versie 4.1. 2015. Beschikbaar op https://richtlijnen.nhg.org/standaarden/copd.
- Palliatieve Zorg Nederland. Het Landschap palliatieve zorg. 2018. Beschikbaar op https://www.stichtingfibula.nl/Portals/158/Publicaties/2017-06-01-fibula-infographic-ipad%20DEF.pdf.
- Palliatieve Zorg Thuis. Handreiking ‘Gezamenlijk huisbezoek bij complexe palliatieve zorg thuis. 2020. Beschikbaar op https://palliaweb.nl/getmedia/dc21f15e-78d3-44f0-a82e-8eb1c2ac18de/handreiking-gezamenlijk-huisbezoek-docx.pdf.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 21-12-2021
Beoordeeld op geldigheid : 03-08-2021
Actualisatie
Deze richtlijn is goedgekeurd op 3 augustus 2021. De Long Alliantie Nederland (LAN) bewaakt samen met betrokken verenigingen de houdbaarheid van (de modules van) deze richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn (LAN) moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen.
IKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van elke zorgverlener, zowel BIG-geregistreerd als niet BIG-geregistreerd.
Algemene gegevens
Financiering
Deze richtlijn is gefinancierd door IKNL. De inhoud van de richtlijnis niet beïnvloed door de financierende instantie.
Procesbegeleiding
IKNL is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence-based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn is een aanbeveling ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn 'Palliatieve zorg bij COPD' geeft aanbevelingen over begeleiding en behandeling van mensen met gevorderde COPD en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Doelpopulatie
Deze richtlijn is gericht op mensen met gevorderde COPD met palliatieve zorgbehoeften. De markering van de palliatieve fase bij mensen met gevorderde COPD wordt besproken in module ‘Palliatieve zorg bij COPD’. Als in deze richtlijn geschreven wordt over ‘gevorderde COPD’ doelen wij op mensen met gevorderde COPD en palliatieve zorgbehoeften. Ten behoeve van de leesbaarheid van de richtlijn is gekozen voor de kortere term ‘gevorderde COPD’.
Deze richtlijn is geschreven met het oog op zorg aan alle mensen met gevorderde COPD, ongeacht hun levensbeschouwing, religie of cultuur. Hierbij dient rekening gehouden te worden met de gezondheidsvaardigheden van de patiënt (onder andere het gemak waarmee geschreven tekst begrepen wordt). Wanneer een andere dan een autochtoon Nederlandse religieuze/culturele achtergrond van de patiënt invloed heeft op de beleving en keuzes in de zorg rondom het levenseinde, raadpleeg dan, naast deze richtlijn, de handreiking 'Palliatieve zorg aan mensen met een niet-westerse achtergrond' [IKNL 2011]. Tevens is er van Pharos de folder 'Lessen uit gesprekken over leven en dood' met algemene voorlichting over palliatieve zorg aan mensen met een migratieachtergrond [Pharos 2017].
Doelgroep
Deze richtlijn is bestemd voor alle zorgverleners die betrokken zijn bij de zorg voor mensen met gevorderde COPD, zoals huisartsen, longartsen, specialisten ouderengeneeskunde, artsen voor verstandelijk gehandicapten, overige medisch specialisten, (long)verpleegkundigen, verpleegkundig specialisten, physician assistants, fysiotherapeuten, ergotherapeuten, logopedisten, diëtisten, overige paramedici, apothekers, geestelijk verzorgers, IKNL-consulenten en psychologen. De inhoud van de richtlijn is ook relevant voor zorgverleners in het maatschappelijke en sociale domein en vrijwilligers en hun coördinatoren die werkzaam zijn in de palliatieve en terminale fase. Indien in de richtlijn wordt gesproken over zorgverleners rondom mensen met COPD, kunnen afhankelijk van de specifieke situatie van de patiënt alle bovengenoemde zorgverleners bedoeld worden.
Samenstelling werkgroep
Alle werkgroepleden en klankbordleden zijn afgevaardigd namens wetenschappelijke, beroeps- en patiëntenverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/disciplines.
Het patiëntperspectief is vertegenwoordigd door het Longfonds.
Werkgroepleden
|
Naam |
Functie |
Rol |
Vereniging |
|
Mw. dr. D.J.A. Janssen |
Specialist ouderengeneeskunde en kaderarts palliatieve zorg |
Voorzitter |
Verenso |
|
Mw. dr. E.M.L. Verschuur |
Projectleider Compassion, onderzoeker, docent |
Lid kerngroep |
LAN |
|
Dhr. F.J. Allema |
Kaderhuisarts en scenarts |
|
CAHAG (NHG) |
|
Mw. M. Bryobhokun |
Manager zorg |
|
Longfonds |
|
Dhr. J. Donkers |
Longervaringsdeskundige |
|
Longfonds |
|
Mw. H.H. Eijsbroek |
Openbaar apotheker |
|
KNMP |
|
Dhr. dr. A.de Graeff |
Internist-oncoloog |
|
NIV, Palliactief |
|
Mw. dr. C.H.M. Houben |
Psycholoog en onderzoeker |
|
NIP/PAZ LVMP |
|
Dhr. dr. J.W. de Jong |
Longarts |
|
NVALT |
|
Mw. M. Liefting |
Gespecialiseerd longverpleegkundige, verpleegkundige palliatieve zorg |
|
V&VN Longverpleeg-kundigen, |
|
Dhr. W. van Litsenburg |
Verpleegkundig specialist |
|
V&VN Longverpleeg-kundigen |
|
Mw. P. van Melick |
Diëtist |
|
NVD |
|
Mw. dr. K.J.M. Mooren |
Longarts |
|
NVALT |
|
Mw. M.E. Sackman-Gerritsen |
Ergotherapeut |
|
Ergotherapie Nederland |
|
Mw. A.L. van der Valk |
Fysiotherapeut |
|
KNGF |
Klankbordleden
|
Naam |
Functie |
Vereniging |
|
Mw. dr. G. Boland |
Projectleider programma Preventie en zorg chronische aandoeningen |
Pharos |
|
Mw. T.J. Klemmeier |
Longverpleegkundige |
IMIS |
|
Mw. E. Kuin-van der Velde |
Verpleegkundig specialist |
V&VN Praktijkverpleegkundigen en Praktijkondersteuners |
|
Mw. dr. A. Leendertse |
Longervaringsdeskundige |
Longfonds |
|
Mw. A. van der Pouw |
Verpleegkundig specialist |
V&VN Verpleegkundig Specialisten, V&VN Longverpleegkundigen |
|
Mw. F.F. Stok |
Logopedist |
NVLF |
|
Mw. drs. ir. E. bij de Vaate |
Longarts |
Kenniscentra Complex Chronische Longaandoeningen |
|
Dhr. dr. E.C. Vasbinder |
Ziekenhuisapotheker, opleider |
NVZA |
Leden Pallialine.be-redactieraad (Federatie Palliatieve Zorg Vlaanderen)
|
Naam |
Functie |
Organisatie |
|
Dhr. N. Derycke |
Stafmedewerker, equipearts |
Palliatieve Hulpverlening Antwerpen (PHA) |
|
Mw. A. Janssen |
Wetenschappelijk medewerker |
Federatie palliatieve zorg Vlaanderen |
|
Dhr. J. Wens |
Huisarts, hoofddocent, professor general practice |
Universiteit Antwerpen |
Ondersteuning
|
Functie |
Organisatie |
|
|
Mw. B.C.M. Borggreve |
Procesbegeleider, adviseur richtlijnen |
IKNL |
|
Mw. C.A. van den Berg |
Procesbegeleider, adviseur richtlijnen |
IKNL |
|
Mw. F.E.A.H. Essers |
Secretaresse |
IKNL |
|
Dhr. J. Vlayen |
Literatuuronderzoeker |
ME/TA |
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen.
Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. Deze vindt u in onderstaande tabel. De ondertekende belangenverklaring zijn opvraagbaar via info@iknl.nl,
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen voor aanvang |
Ondernomen actie |
Gemelde belangen na afronding |
Ondernomen actie |
|
D. Janssen |
|
Geen |
|
Geen |
|
Geen |
|
E. Verschuur |
|
Geen |
Geen |
- |
Geen |
- |
|
F. Allema |
|
|
|
Geen |
|
Geen |
|
M. Bryobhokun |
|
Geen |
|
Geen |
|
Geen |
|
J. Donkers |
|
|
Geen |
- |
Geen |
- |
|
H. Eijsbroek |
|
Geen |
|
Geen |
|
Geen |
|
A. de Graeff |
|
Geen |
Geen |
- |
Geen |
- |
|
C. Houben |
|
|
Geen |
- |
Geen |
- |
|
J.W. de Jong |
|
Geen |
Geen |
- |
Geen |
- |
|
M. Liefting |
|
Geen |
Geen |
- |
Geen |
- |
|
W. van Litsenburg |
|
|
Geen |
- |
Geen |
- |
|
P. van Melick |
|
|
Geen |
- |
Geen |
- |
|
K. Mooren |
|
|
Geen |
- |
Geen |
- |
|
M. Sacksman |
|
|
Geen |
- |
Geen |
- |
|
A. van der Valk |
|
|
|
Geen |
|
Geen |
|
Klankbordlid |
Functie |
Nevenfuncties |
Gemelde belangen voor aanvang |
Ondernomen actie |
Gemelde belangen na afronding |
Ondernomen actie |
|
G. Boland |
|
Geen |
Geen |
- |
Geen |
- |
|
T. Klemmeier |
|
|
Geen |
- |
Geen |
- |
|
E. Kuin |
|
|
Geen |
- |
Geen |
- |
|
A. van der Pouw |
|
|
Geen |
- |
Geen |
- |
|
F. Stok |
|
|
|
Geen |
|
Geen |
|
E. bij de Vaate |
|
|
|
Geen |
|
Geen |
|
E. Vasbinder |
|
|
|
- |
|
- |
Inbreng patiëntenperspectief
Twee patiëntvertegenwoordigers namen (via het Longfonds) zitting in de richtlijnwerkgroep: een ervaringsdeskundige (patiënt met COPD) en een beleidsmedewerker van het Longfonds. De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt.
Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de patiëntvertegenwoordigers knelpunten aangeleverd.
- Via het Longfonds en sociale media is een enquête gehouden voor het inventariseren van knelpunten.
- De patiëntvertegenwoordigers waren aanwezig bij de vergaderingen van de richtlijnwerkgroep.
- De patiëntvertegenwoordigers hebben de conceptteksten beoordeeld om het patiëntperspectief in de formulering van de definitieve tekst te optimaliseren.
- Pharos heeft de conceptteksten beoordeeld om het patiëntperspectief voor mensen met beperkte gezondheidsvaardigheden in de formulering van de definitieve tekst zo goed mogelijk weer te geven.
- Het Longfonds is geconsulteerd in de externe commentaarronde.
- Het Longfonds heeft ingestemd met de inhoud van de richtlijn.
Informatie voor patiënten en/of een patiëntsamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites zoals bijvoorbeeld Thuisarts en www.overpalliatievezorg.nl.
Methode ontwikkeling
Evidence based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn. Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat zorgverleners de nieuwe kennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan. Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op. Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaal niveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme. Informatie hierover is te vinden op https://iknl.nl/.
Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor de verschillende disciplines. Vragen over het implementatieplan kunnen gesteld worden aan info@iknl.nl.
Werkwijze
Elke module van de richtlijn bestaat uit een richtlijntekst. De teksten naar aanleiding van de uitgangsvragen zijn opgebouwd volgens het volgende vaste stramien: uitgangsvraag en aanbevelingen, literatuurbespreking, conclusies en overwegingen. De referenties zijn aangeleverd per module (of paragraaf) en de evidence tabellen en GRADE profielen staan in de bijlagen. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. De modules die betrekking hebben op de onderwerpen palliatieve zorg bij COPD, ACP, angst, depressie, dyspneu en prikkelhoest zijn via de evidence-based systematische methodiek uitgewerkt. De modules die betrekking hebben op de onderwerpen organisatie van zorg, voorlichting, het sociale domein en zingeving & spiritualiteit zijn zonder systematisch literatuuronderzoek uitgewerkt, omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie.
De GRADE-methodiek
De modules die betrekking hebben op de onderwerpen palliatieve zorg bij COPD, ACP, angst, depressie, dyspneu en prikkelhoest zijn via de evidence-based GRADE methodiek uitgewerkt.
Selectie
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's).
- Niet gerandomiseerde gecontroleerde studies (CCT's).
Waar deze niet voorhanden waren werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie (beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele (residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
|
Kwaliteit van bewijs |
Onderzoeksopzet |
Verlagen als |
Verhogen als |
|
Hoog (A) |
Gerandomiseerde studie |
Beperkingen in de onderzoeksopzet -1 ernstig -2 zeer ernstig
Inconsistenties -1 ernstig -2 zeer ernstig
Indirectheid -1 ernstig -2 zeer ernstig
Imprecisie -1 ernstig -2 zeer ernstig
Publicatiebias -1 waarschijnlijk -2 zeer waarschijnlijk |
Sterke associatie + 1 sterk + 2 zeer sterk
Dosis-respons relatie + 1 bewijs voor deze relatie
Aanwezigheid van plausibele residuele confounding + 1 zou een aangetoond effect verminderen, of + 1 zou een onterecht effect suggereren als de resultaten geen effect laten zien |
|
Matig (B) |
|
||
|
Laag (C) |
Observationele studie |
||
|
Zeer laag (D) |
|
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn. Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs.
Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten wijzen in dezelfde richting (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen van de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
|
Kwaliteit van bewijs |
Interpretatie |
Formulering conclusie |
|
Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat... (Referenties) |
|
Matig |
Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. |
Er is bewijs van matige kwaliteit dat... (Referenties) |
|
Laag |
Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. |
Er is bewijs van lage kwaliteit dat.... (Referenties) |
|
Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat.... (Referenties) |
|
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag. |
||
Overwegingen en aanbevelingen
Aanbevelingen in richtlijnen geven een antwoord op de uitgangsvraag. De GRADE methodiek kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van de aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Tabel 3. Gradering van aanbevelingen
|
Sterkte aanbeveling |
Cijfer |
|
Sterke aanbeveling |
1 |
|
Zwakke aanbeveling |
2 |
|
Kwaliteit van de evidence |
Letter |
|
Hoog |
A |
|
Matig |
B |
|
Laag |
C |
|
Zeer laag |
D |
Formulering:
- Sterke aanbeveling: Doe / geef / enzovoort (gebiedende wijs)
- Zwakke/conditionele aanbeveling: Overweeg te doen / te geven / enzovoort
Naast het bewijs uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen.
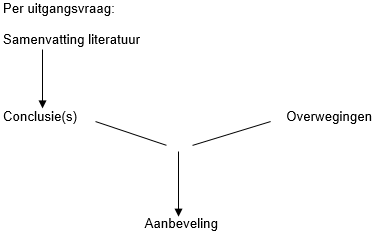
Figuur 1. Van bewijs naar aanbeveling
Bij de overwegingen kon men informatie kwijt over:
- veiligheid (bijvoorbeeld bijwerkingen, risico’s en complicaties)
- patiëntperspectief (waarden en voorkeuren van de patiënt)
- professioneel perspectief (bijvoorbeeld tijdsbesparing)
- beschikbaarheid, werkbaarheid en wenselijkheid van organisatie van zorg aspecten: kosten, voorzieningen, coördinatie, communicatie, gegevensverwerking, taakverdeling, verantwoordelijkheden, enzovoort
- kosteneffectiviteit, hierbij wordt aandacht besteed aan het perspectief (maatschappelijk perspectief versus gezondheidszorgperspectief)
Bij overwegingen kan men denken aan alle aspecten die niet vallen onder de systematische literatuuranalyse bij de uitgangsvraag, maar wel van belang zijn bij het formuleren van de aanbeveling.
Wijzigingen
Bij het opstellen van de conceptrichtlijn zijn enkele wijzigingen in de evidence-based uitgangsvragen doorgevoerd.
Binnen de module niet-medicamenteuze behandeling van dyspneu werd onder andere gezocht naar de effecten van voorlichting en de effecten van niet-invasieve beademing op dyspneu. Tijdens het schrijven van de modules is besloten de resultaten van de onderzoeksvraag Wat is het effect van voorlichting op dyspneu bij mensen met COPD? onder te brengen bij de module Voorlichting.
Tijdens het schrijven van de submodule Niet-invasieve beademing is besloten deze submodule niet meer evidence-based, maar consensus-based te schrijven. De rationale hiervoor is beschreven in de inleiding van deze submodule.
Tijdens het schrijven van module Hoesten is besloten de uitgangsvraag te wijzigen van Welke (niet-) medicamenteuze palliatieve behandeling is geschik voor hoesten bij mensen met gevorderde COPD? te wijzigen in Welke (niet-)medicamenteuze palliatieve behandeling is geschik voor prikkelhoest bij mensen met gevorderde COPD? De rationale hiervoor is beschreven in de inleiding van deze module.
Methodiek bij de modules zonder systematisch literatuuronderzoek
Bij de modules die betrekking hebben op de onderwerpen organisatie van zorg, voorlichting, het sociale domein en zingeving & spiritualiteit is geen systematisch literatuuronderzoek verricht, omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie.
Per module waren één of meerdere werkgroepleden verantwoordelijk voor het schrijven van de samenvatting literatuur, overwegingen, conclusies en aanbevelingen. De gehele werkgroep kon schriftelijk of tijdens de plenaire bijeenkomsten commentaar geven op deze teksten en aanbevelingen. Uiteindelijk werden de definitieve aanbevelingen in de plenaire bijeenkomst geaccordeerd.
De aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek.
De teksten zijn gebaseerd op bewijs uit de literatuur, maar de artikelen zijn niet methodologisch beoordeeld. De overwegingen staan onder een apart kopje in de richtlijntekst. Hierin wordt de context van de dagelijkse praktijk beschreven en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties.
Evaluatie
De evaluatie van de richtlijn zal worden uitgevoerd door de regiehoudende vereniging.
