Beoordeling door onafhankelijk consulent
Uitgangsvraag
Wat is de rol van de onafhankelijk consulent bij het beoordelen van een verzoek om levensbeëindiging van patiënten met een psychische stoornis en welke arts behoort deze rol te vervullen. Welke deskundigheid is vereist? Wat te doen bij verschillen van inzicht?
Aanbeveling
Indien uzelf geen psychiater bent, consulteert u altijd een psychiater die tevens de SCEN-opleiding heeft voltooid. Bent u zelf wel psychiater, dan kunt u ook volstaan met het consulteren van een reguliere SCEN-arts. Dit alleen indien de psychiater die de second opinion uitvoerde zowel de uitzichtloosheid van het lijden als de wilsbekwaamheid heeft beoordeeld.
Deze aanbeveling is komen te vervallen met ingang van 01-06-2025. Hiervoor is een tijdelijk addendum (geautoriseerd door NVvP en NIP opgesteld, zie link).
U informeert de patiënt over het doel van de consultatie en over de verhouding tussen het oordeel van de consulent en uw eigen besluit.
U informeert de consulent over de in de beoordelingsfase uitgevoerde second opinion.
U draagt zorg voor volwaardige verslaglegging door de consulent en u geeft zo nodig feedback over onvolledigheid of onjuistheid van diens rapportage.
U heroverweegt bij fundamenteel verschil van mening met de consulent of tot inwilliging van het verzoek van de patiënt kan worden overgegaan en u schakelt bij twijfel een andere consulent in.
Onderbouwing
Achtergrond
Let op, de inhoud van het addendum is leidend. De overwegingen bij de oorspronkelijke module zijn opgesteld in 2018. Met het verschijnen van het addendum in 2025 zal een deel van de overwegingen niet meer passend zijn, en deze moeten worden gelezen in het licht van de context van het addendum. Daar waar lezing leidt tot discrepantie, is de inhoud van het addendum leidend.
De WTL schrijft voor dat de arts alvorens tot inwilliging van een verzoek om levensbeëindiging in te gaan tenminste één onafhankelijk arts heeft geraadpleegd, die de patiënt heeft gezien en schriftelijk zijn oordeel heeft gegeven over de eerste vier zorgvuldigheidseisen. In de algemeen-medische euthanasiepraktijk zal dit doorgaans een SCEN-arts zijn. Mede vanwege de extra behoedzaamheid die in acht moet worden genomen bij levensbeëindiging op verzoek van een patiënt met een psychische stoornis, moet het uitgangspunt zijn dat de consulent beschikt over de deskundigheid die nodig is om het verzoek om levensbeëindiging integraal te kunnen beoordelen (dat wil zeggen alle zorgvuldigheidseisen in samenhang te kunnen bezien). In het geval van patiënten met een psychische stoornis zal het bij voorkeur moeten gaan om een psychiater die voldoende deskundig is met betrekking tot de problematiek van de patiënt en die tevens de SCEN-opleiding heeft voltooid, maar onder omstandigheden kan het ook gaan om een reguliere SCEN-arts. Zie nader hieronder.
Van belang daarbij zijn ook de achtergrond en deskundigheid van de arts en de eerder in deze richtlijn beschreven verplichting dat de arts al in de beoordelingsfase een second opinion moet vragen aan een psychiater die specifiek deskundig is met betrekking tot de stoornis van de patiënt. Die second opinion dient zich te richten op de uitzichtloosheid dan wel behandelmogelijkheden, en zo mogelijk ook op de wilsbekwaamheid van de patiënt (Zie de module ‘Second opinion door onafhankelijke deskundige psychiater’). De toetsing in de consultatiefase gebeurt met kennisname van het verslag van de second opinion psychiater. Wanneer de wilsbekwaamheid nog niet beoordeeld is door de second opinion psychiater, dient in de consultatiefase een psychiater met SCEN-opleiding geconsulteerd te worden die de wilsbekwaamheid inzake het verzoek alsnog bij zijn beoordeling betrekt. In dat geval kan niet volstaan worden met een reguliere SCEN-arts als consulent. Het beoordelen van de wilsbekwaamheid dient altijd door een psychiater te gebeuren, maar vergt geen bijzondere expertise omdat elke psychiater daar in principe toe bekwaam is.
Figuur 1 Stroomschema Second opinion en consultatie
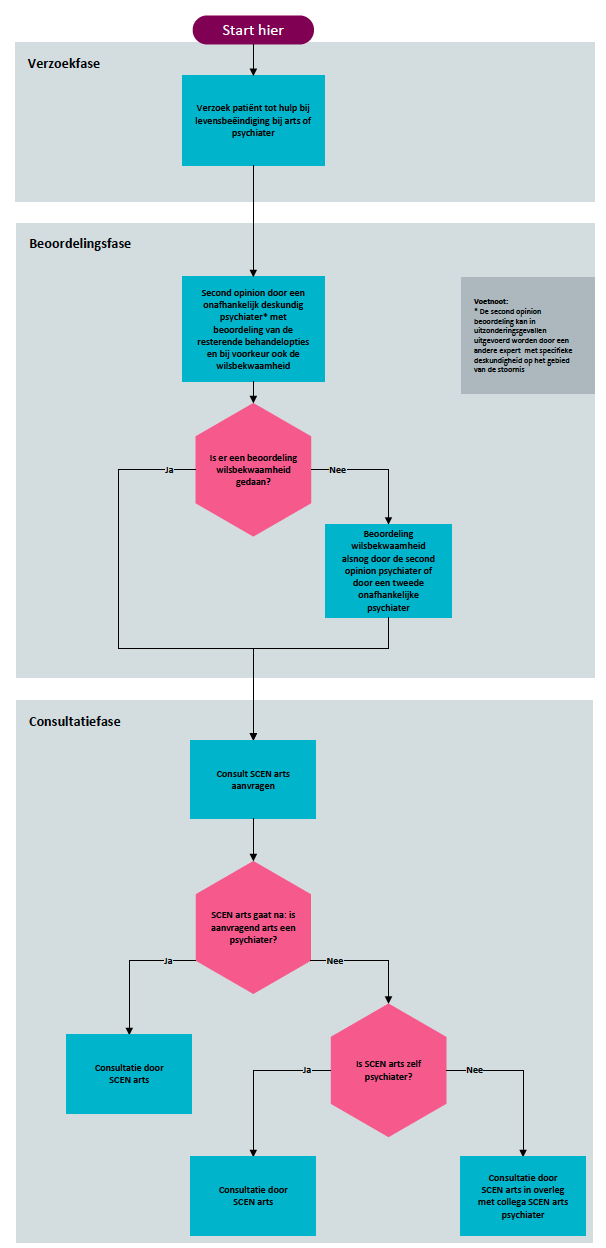
Dit betekent dat er in de consultatiefase twee scenario’s denkbaar zijn (zie ook het stroomschema in Figuur 1):
- De arts is een psychiater. In dit geval raadpleegt de arts als consulent zo mogelijk een psychiater die de SCEN-opleiding heeft voltooid. Dit is een verplichting indien bij de eerdere second opinion de wilsbekwaamheid van de patiënt buiten beschouwing is gebleven. Is in het kader van de second opinion de wilsbekwaamheid wel al beoordeeld, dan kan de arts ook volstaan met het consulteren van een reguliere SCEN-arts;
- De arts is geen psychiater: in dit geval raadpleegt de arts als consulent altijd een psychiater die de SCEN-opleiding heeft voltooid.
De arts is uiteindelijk zelf degene die na consultatie beslist of hij de gevraagde hulp bij levensbeëindiging zal verlenen. Hij dient de consultatie niet te gebruiken om zijn eigen twijfels te overwinnen. De arts behoort alleen een consultatie aan te vragen indien hij in de voorafgaande beoordelingsfase zelf al tot de overtuiging is gekomen dat aan de zorgvuldigheidseisen is voldaan. Voordat de stap naar een officiële consultatie wordt gezet, is het derhalve van groot belang dat de arts in de eerdere beoordelingsfase zijn positie ten aanzien van het euthanasieverzoek van de patiënt duidelijk heeft bepaald en alle behandelopties helder in beeld heeft gebracht, mede op basis van de verplichte second opinion. Zolang hij nog twijfelt, is het zaak dat hij in dat stadium overlegt met professionals binnen zijn eigen werkomgeving en/of met de psychiater die de second opinion uitvoert (zie de module ‘Second opinion door een onafhankelijke deskundige psychiater’).
De arts informeert de patiënt voorafgaand aan de consultatie over het doel ervan en over verhouding tussen het oordeel van de consulent en het besluit van de aanvragend arts.
De consulent
De consulent dient in alle gevallen onafhankelijk te zijn, dat wil zeggen niet eerder bij de behandeling betrokken te zijn geweest en voldoende afstand te hebben ten opzichte van de arts. Daarbij gaat het om onafhankelijkheid ten opzichte van zowel de arts als de patiënt. De vereiste onafhankelijkheid houdt in dat de consulent:
- geen familielid van de arts of van de patiënt is;
- geen persoonlijke relatie heeft met de arts of de patiënt;
- geen lid is van het team, de groepspraktijk of de maatschap, en niet in een
- hiërarchische verhouding staat tot de arts;
- geen behandelrelatie heeft of heeft gehad met de patiënt.
Het is niet per se noodzakelijk dat de arts en de consulent in verschillende instellingen werkzaam zijn.
De consulent bepaalt zelf vooraf of hij voldoende onafhankelijk is om de gevraagde consultatie op verzoek van deze arts en bij deze patiënt uit te voeren. Als de consulent om andere redenen tot de conclusie komt dat hij geen voldoende onafhankelijk oordeel kan geven, bijvoorbeeld om persoonlijke redenen, dan zal hij de consultatie aan een ander moeten overlaten (RTE, 2015).
De arts dient de consulent uiteraard te voorzien van alle relevante informatie, inclusief het verslag van de second opinion die eerder heeft plaatsgevonden. De consulent heeft rond de consultatie in ieder geval – naast de ontvangen schriftelijke informatie - mondeling overleg met de arts, zodat beiden een helder beeld krijgen van elkaars positie en visie in en op het gehele proces en vragen en verwachtingen op elkaar kunnen afstemmen.
De consulent dient de patiënt zelf te onderzoeken. Waar nodig is aan te raden dat de consulent ook spreekt met de familie en naasten van patiënt, of met andere behandelaars, verpleegkundigen en verzorgenden; wel dient hij in ieder geval na te gaan of de familie en naasten voldoende bij het gehele proces zijn betrokken. De consulent ziet en spreekt de patiënt om te beoordelen of de arts niets over het hoofd heeft gezien in het kader van de zorgvuldigheidseisen; de consulent is niet degene die uiteindelijk beslist of de euthanasie al dan niet kan worden verleend. Het doel van de consultatie is niet een gemeenschappelijke besluitvorming, maar een toetsing van de beoordeling van de arts.
De consulent dient zich af te vragen welke gegevens hij nodig heeft om tot een volledig beeld te kunnen komen; hij mag geen oordeel geven als de gegevens waarover hij beschikt voor een dergelijk oordeel ontoereikend zijn.
De consulent dient op schrift zelfstandig een deskundig en onafhankelijk oordeel te geven over de mate waarin al dan niet is voldaan aan de eerste vier in de wet genoemde zorgvuldigheidseisen. De consulent dient een beredeneerd verslag te maken, waarin ten minste de volgende aspecten aan de orde te komen:
- de persoonsgegevens van de consulent;
- gegevens over de onderlinge relatie tussen de arts, patiënt en de consulent;
- een samenvatting van het overleg met de arts;
- een overzicht van de bestudeerde documentatie over de patiënt;
- een samenvatting van het psychiatrisch onderzoek van de patiënt en zo nodig zijn mening over de psychiatrische diagnose en mogelijke tekenen van overdracht en tegenoverdracht die de zorgverleningsrelatie beïnvloeden;
- de reflectie van de consulent op de in de beoordelingsfase uitgevoerde second opinion;
- een uitgeschreven weging van de zorgvuldigheidscriteria;
- een conclusie.
De patiënt of zijn familie en naasten willen wellicht al meteen na het gesprek met de consulent van hem vernemen hoe hij de zaak beoordeelt. Het is aan de consulent om te bepalen of hij daar op dat moment al iets over kan en wil zeggen. In het algemeen is het aan te bevelen dat de consulent rapporteert aan de arts en dat deze het oordeel van de consulent met de patiënt, familie en naasten communiceert.
De arts is formeel gezien niet verplicht het (afwijzende) oordeel van de consulent te volgen. De arts kán met de consulent van mening verschillen en toch overgaan tot het verlenen van euthanasie, maar zal dan toch wel heel sterke argumenten moeten kunnen overleggen om zijn voorgenomen handelen te onderbouwen. Dit is in het bijzonder het geval als de arts zelf geen psychiater is, aangezien de consulent (en eerder de psychiater die de second opinion verrichtte) dan een deskundigheid heeft waarover de arts niet of niet voldoende beschikt. Bij een fundamenteel verschil van mening is levensbeëindiging op verzoek niet te rechtvaardigen en dient men altijd nog een andere consulent te raadplegen. Dit mede gelet op de extra behoedzaamheid die geldt voor het verlenen van euthanasie aan patiënten met een psychische stoornis. Maar het is niet de bedoeling dat de arts net zo lang door zoekt tot hij een ‘welwillende’ consulent heeft gevonden.
Referenties
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-06-2025
Beoordeeld op geldigheid : 01-09-2018
In 2024 heeft een door de NVvP samengestelde commissie een tijdelijk addendum opgesteld dat betrekking heeft op de modules 4.1 ‘Beoordelingsfase – second opinion door onafhankelijke psychiater’ en 5.1 ‘Consultatiefase – beoordeling door onafhankelijk consulent’. Het addendum is aan de autoriserende (wetenschappelijke) verenigingen en organisaties voorgelegd met het verzoek om commentaar. Het commentaar is verzameld en besproken binnen de commissie. Naar aanleiding van de commentaren is de conceptrichtlijn aangepast en definitief vastgesteld door de commissie. Het definitieve addendum is voorgelegd aan de verenigingen die de bestaande richtlijn reeds hebben geautoriseerd en aan het NHG en Artsenfederatie KNMG. Het addendum is door hen geautoriseerd dan wel geaccordeerd.
Sinds het verschijnen van de tweede herziene versie van de Richtlijn Omgaan met het verzoek om hulp bij zelfdoding door patiënten met een psychiatrische stoornis (NVvP, 2009) hebben zich belangrijke ontwikkelingen voorgedaan in het maatschappelijke debat rondom euthanasie, in het veld van de psychiatrie als geheel en in de uitvoeringspraktijk van hulp bij levensbeëindiging aan patiënten met een psychische stoornis. Gelijktijdig met het schrijven van deze herziening werd de Wet toetsing levensbeëindiging op verzoek en hulp bij zelfdoding (hierna WTL) uit 2002 voor de derde maal geëvalueerd, met specifieke aandacht voor de toepassing van de wet bij patiënten met een psychische stoornis (ZonMw, 2017). Deze ontwikkelingen vormden voor de Nederlandse Vereniging voor Psychiatrie (NVvP) de aanleiding tot een herziening van de bestaande richtlijn. De opdracht van de NVvP aan de huidige richtlijncommissie was vierledig:
- actualisering van de bestaande richtlijn;
- verbreding van de reikwijdte van de richtlijn voor psychiaters naar andere artsen;
- versteviging van de rol en positie van familie en naasten in het proces;
- heroverweging van de titel van de richtlijn, meer specifiek de keuze tussen hulp bij zelfdoding en euthanasie.
Voor het beoordelen van de actualiteit van deze richtlijn wordt de commissie niet in stand gehouden. Uiterlijk in 2023 bepaalt het bestuur van de Nederlandse Vereniging voor Psychiatrie of de modules van deze richtlijn nog actueel zijn. Op modulair niveau is een onderhoudsplan beschreven. Bij het opstellen van de richtlijn heeft de commissie per module een inschatting gemaakt van de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Psychiatrie is regiehouder van deze richtlijn en eerstverantwoordelijke voor de beoordeling van de actualiteit van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Onderhoud
|
Module |
Regiehouder(s) |
Jaar van autorisatie |
Eerstvolgende beoordeling actualiteit richtlijn |
Frequentie van beoordeling op actualiteit |
Wie houdt er toezicht op actualiteit |
Relevante factoren voor wijzigingen in aanbeveling |
|
1 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
2 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
3 |
NVvP |
2018 |
2020 |
eens in 2 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven én de uitkomsten van tussentijdse evaluatie van voorgestelde werkwijze |
|
4 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
5 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
6 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
7 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
8 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
9 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
10 |
NVvP |
2018 |
2020 |
eens in 2 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven én de uitkomsten van tussentijdse evaluatie van voorgestelde werkwijze |
|
11 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
12 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
|
13 |
NVvP |
2018 |
2023 |
eens in 5 jaar |
NVvP |
Eventuele wijziging in Wtl of totstandkoming van wetgeving met betrekking tot voltooid leven |
Algemene gegevens
De richtlijn is bestuurlijk goedgekeurd door het Nederlands Huisartsen Genootschap (NHG)
De richtlijn is tot stand gekomen met medewerking van de Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst (KNMG)
Met ondersteuning van
De richtlijnontwikkeling is ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en is gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Deze richtlijn beoogt een actuele, zorgvuldige en bruikbare procedure te schetsen die aansluit bij de ethische normen die in de medische beroepsgroep en in de maatschappij bestaan en die implementeerbaar is in de hedendaagse praktijk van de (ggz) gezondheidzorg in brede zin. De doelgroep van deze richtlijn bestaat uit psychiaters en andere artsen bij wie een verzoek tot levensbeëindiging wordt neergelegd door een patiënt met een psychische stoornis.
Samenstelling werkgroep
Om aan de brede opdracht tegemoet te komen is gekozen voor een multidisciplinaire samenstelling van de richtlijncommissie, met naast psychiaters tevens een huisarts, gezondheidsjurist, medisch ethicus en psycholoog.
De commissieleden zijn door hun beroepsverenigingen gemandateerd voor deelname.
De commissie is verantwoordelijk voor de integrale tekst van deze richtlijn.
De commissie is in grote mate dank verschuldigd aan het pionierswerk dat verricht is door de voormalige commissie Hulp bij Zelfdoding onder voorzitterschap van de heer Tholen. Essentiële uitgangspunten, zoals het ultimum remedium principe en de voorwaarde van een vastgestelde psychische stoornis zijn ongewijzigd gebleven. Daar waar de huidige commissie zich volledig kon vinden in de strekking van de bestaande richtlijn, zijn delen van de tekst overgenomen.
Richtlijncommissie
- Henk Corthals, psychiater, GGz Breburg, Tilburg, namens de Nederlandse Vereniging voor Psychiatrie
- Dr. Cecile Gijsbers van Wijk (voorzitter), psychiater, lid Raad van Bestuur Arkin, Amsterdam, namens de Nederlandse Vereniging voor Psychiatrie
- Prof. dr. Ad Kerkhof, klinisch psycholoog en psychotherapeut, hoogleraar klinische psychologie, psychopathologie en suïcidepreventie, Vrije Universiteit, Amsterdam, namens het Nederlands Instituut van Psychologen
- Lucas Koch, huisarts, namens Nederlands Huisartsen Genootschap
- Prof dr. Johan Legemaate, hoogleraar Gezondheidsrecht, AMC/Universiteit van Amsterdam, Amsterdam
- Paulan Stärcke, psychiater en SCEN-arts, GGZ inGeest, Amsterdam en Levenseindekliniek, Den Haag, namens Nederlandse Vereniging voor Psychiatrie
- Prof. dr. Guy Widdershoven, medisch ethicus, hoogleraar Medische Filosofie en Ethiek, VUmc, Amsterdam
Met ondersteuning van
- Dr. Margriet Moret-Hartman, epidemioloog, werkzaam bij het Kennisinstituut van de Federatie Medisch Specialisten, Utrecht
Met dank aan
- Eric Ettema, filosoof en ethicus
Belangenverklaringen
De KNMG-Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle commissieleden hebben schriftelijk verklaard of ze in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatie management, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van commissieleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Commissielid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Corthals |
psychiater |
geen |
geen |
|
|
Gijsbers van Wijk |
Lid Raad van Bestuur GGZ instelling Arkin |
Geen |
geen |
geen |
|
Kerkhof |
Hoogleraar klinische psychologie |
Praktijk voor klinische psychologie en psychotherapie |
geen |
geen |
|
Koch |
Huisarts, ethicus |
wetenschappelijk medewerker NHG |
lid stuurgroep passende zorg KNMG |
geen |
|
Legemaate |
Hoogleraar en gezondheidsrecht, UvA/AMC |
Raad van toezicht Deventer ziekenhuis Raad van toezicht stichting Q-support, Raad van Advies Autoriteit persoonsgegevens |
voert met enige regelmaat wetsevaluaties uit in opdracht van ZonMw (onder andere gedwongen zorg, euthanasie, kwaliteit van zorg) |
geen |
|
Moret-Hartman |
adviseur richtlijnontwikkeling |
hand- & spandiensten huisartsenpraktijk |
geen |
geen |
|
Stärcke |
Psychiater Stichting Levenseindekliniek. Waarnemend geneesheer-directeur, Psychiater GGZ-instelling inGeest (tot januari 2018) |
SCEN-arts; Lid Platform Psychiatrie en Euthanasie |
Woordvoerder NVvP op het gebied van vragen rond euthanasie in de psychiatrie. |
geen |
|
Widdershoven |
Hoogleraar Medische filosofie en ethiek en afdelingshoofd metamedica VUMC |
Geen |
geen |
geen |
Inbreng patiëntenperspectief
In overleg met het bestuur van de NVvP is besloten om de inbreng van patiënten, familie en naastbetrokkenen te organiseren via focusgroepen en een Invitational Conference en door het concept van de richtlijn voor te leggen aan relevante belangenverenigingen zoals MIND (voorheen LPGGZ), Stichting Euthanasie in de Psychiatrie, en de NVVE. Het verslag van de focusgroepbijeenkomst met familie en naasten is besproken in de commissie en de belangrijkste knelpunten zijn verwerkt in de richtlijn. Er is ook is geprobeerd om een focusgroepbijeenkomst voor patiënten te organiseren, maar hiervoor waren helaas te weinig aanmeldingen. Het beoogd profiel van deelnemers was: ervaringsdeskundigen (mensen die hersteld zijn van eigen klachten en binnen de GGZ hun ervaring inzetten) die tijdens het werk betrokken zijn geweest bij de begeleiding van patiënten met een psychiatrische aandoening én een wens tot hulp bij levensbeëindiging. Tijdens de oriënterende literatuursearch werd gezocht op literatuur naar patiëntperspectief (zie Strategie voor zoeken en selecteren van literatuur onder 'werkwijze').
Methode ontwikkeling
Consensus based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn (module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. In de module 'Implementatie levenbeëindiging op verzoek', worden aanbevelingen gegeven voor implementatie van de richtlijn. Tevens is een implementatieplan te vinden bij de aanverwante items.
Werkwijze
Bij de herziening van de richtlijn is waar mogelijk gezocht naar wetenschappelijke onderbouwing. Echter, niet alle onderwerpen lenen zich voor systematisch literatuuronderzoek. Bij iedere afzonderlijke uitgangsvraag is de commissie nagegaan of een systematische literatuuranalyse zou kunnen bijdragen aan de beantwoording van de vraag. Dat een systematisch literatuuranalyse niet overal zinvol is heeft te maken met het karakter van de uitgangsvragen die zijn opgenomen in deze richtlijn en de beperkte beschikbaarheid van relevante literatuur met een hoge mate van bewijskracht.
De richtlijnmodules waarbij systematisch literatuuronderzoek niet toepasbaar was, zijn opgesteld op basis van consensus binnen de commissie, waarbij de zorgvuldigheidseisen gevolgd zijn zoals beschreven in de WTL. Bij de herziening van de richtlijn is kennisgenomen van de bestaande richtlijn, de standpunten van beroepsgroepen en belangenbehartigingsverenigingen, rapportages van Regionale Toetsingscommissies Euthanasie, het maatschappelijk debat in de politiek en de media, en recente relevante Nederlandse en buitenlandse wetenschappelijke onderzoeken en artikelen (zie literatuurlijst). Daarnaast is de inbreng van psychiaters met ruime en directe praktijkervaring in het omgaan met en uitvoeren van verzoeken tot levensbeëindiging van patiënten met een psychische stoornis van grote waarde geweest.
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de commissie en de adviseur de knelpunten. De commissie beoordeelde de aanbevelingen uit de eerdere richtlijn (NVvP, 2009) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen tijdens een Invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de commissie besproken waarna de commissie de definitieve uitgangsvragen heeft vastgesteld.
Strategie voor zoeken en selecteren van literatuur
Bij het opstellen van de richtlijn is in Medline oriënterend gezocht naar relevante literatuur over:
- patiëntvoorkeuren;
- beschrijvende studies over de praktijk van levensbeëindiging op verzoek bij patiënten met een psychische stoornis in Nederland of België;
- systematische reviews met betrekking tot euthanasie of hulp bij zelfdoding;
- observationele studies met betrekking tot euthanasie of hulp bij zelfdoding.
Vervolgens werd voor de uitgangsvraag over het bieden van nazorg aan familie en naasten en het vraagstuk over de mogelijke relatie tussen suïcidaliteit en verzoek om hulp bij levensbeëindiging aan de hand van specifieke zoektermen gezocht in (verschillende) elektronische databases naar wetenschappelijke studies. De adviseur en enkele commissieleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen zijn gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekacties is opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
De individuele studies zijn op basis van op voorhand opgestelde methodologische kwaliteitscriteria systematisch beoordeeld, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen, gebaseerd op de ACROBAT-NRS – voor observationeel onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen zijn overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur zijn beschreven in de samenvatting van de literatuur. Waar mogelijk werd de kracht van het wetenschappelijke bewijs bepaald volgens de GRADE-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Overwegingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de commissieleden, patiëntvoorkeuren, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten zijn in de modules uitgewerkt onder het kopje Overwegingen.
Formuleren van aanbevelingen
De aanbevelingen in deze richtlijn geven antwoorden op de uitgangsvragen en worden onderbouwd in de overwegingen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module 'Implementatie levenbeëindiging op verzoek'.
Indicatorontwikkeling
Tegelijk met het ontwikkelen van de conceptrichtlijn zijn interne kwaliteitsindicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van de Federatie Medisch Specialisten (secretariaat@kennisinstituut.nl).
Commentaar- en autorisatiefase
De conceptrichtlijn is aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd met het verzoek om commentaar. Het commentaar is verzameld en besproken binnen de commissie. Naar aanleiding van de commentaren is de conceptrichtlijn aangepast en definitief vastgesteld door de commissie. De definitieve richtlijn is aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers MC, Kho ME, Browman GP, et al. AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348.
Medisch Specialistische Richtlijnen 2.0. Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html. 2012.
NVvP. Richtlijn omgaan met het verzoek om hulp bij zelfdoding door patiënten met een psychiatrische stoornis. Nederlandse Vereniging voor Psychiatrie. Utrecht: De Tijdstroom. 2009.
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group. 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann HJ, Oxman AD, Brozek J, et al. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008;336(7654). doi: 10.1136/bmj.a139. PubMed PMID: 18483053.
ZonMw. Derde Evaluatie Wet toetsing levensbeëindiging op verzoek en hulp bij zelfdoding. Den Haag: Zon Mw. 2017.
Zoekverantwoording
Oriënterende searches
1. Oriënterende search hulp bij zelfdoding 02-06-2016 – Nederlands/Belgisch
1 Suicide, Assisted/ (5006)
2 ((assist* or help* or aid) adj3 (death* or suicide* or die or dying)).ti,ab,kf. (4930)
3 Euthanasia, Active, Voluntary/ (1638)
4 1 or 2 or 3 (7890)
5 exp Mental Disorders/ (1053178)
6 ((mental* or mood) adj3 (disorder* or impairment* or ill*)).ti,ab,kf. (83723)
7 exp Psychiatry/ (95456)
8 psychiatr*.ti,ab,kf. (203821)
9 5 or 6 or 7 or 8 (1196751)
10 4 and 9 (801)
31 (netherlands or belgium or dutch or flemish).ti,ab,kf.
32 10 and 31 (96) = voor volledigheid zouden we uitgebreider moeten zoeken, dit is ter oriëntatie
2. Oriënterende search hulp bij zelfdoding 02-06-2016 – observationele studies
1 Suicide, Assisted/ (5006)
2 ((assist* or help* or aid) adj3 (death* or suicide* or die or dying)).ti,ab,kf. (4930)
3 Euthanasia, Active, Voluntary/ (1638)
4 1 or 2 or 3 (7890)
5 exp Mental Disorders/ (1053178)
6 ((mental* or mood) adj3 (disorder* or impairment* or ill*)).ti,ab,kf. (83723)
7 exp Psychiatry/ (95456)
8 psychiatr*.ti,ab,kf. (203821)
9 5 or 6 or 7 or 8 (1196751)
10 4 and 9 (801)
15 Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw,kw. or (cohort adj (study or studies)).tw,kw. or Cohort analy$.tw,kw. or (Follow up adj (study or studies)).tw,kw. or (observational adj (study or studies)).tw,kw. or Longitudinal.tw,kw. or Retrospective.tw,kw. or Prospective.tw,kw. or Cross sectional.tw,kw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ [Onder exp cohort studies vallen ook longitudinale, prospectieve en retrospectieve studies] (2371341)
16 10 and 15 (88) – 85 uniek
3. Oriënterende search hulp bij zelfdoding 02-06-2016 - patiëntenperspectief
1 Suicide, Assisted/ (5006)
2 ((assist* or help* or aid) adj3 (death* or suicide* or die or dying)).ti,ab,kf. (4930)
3 Euthanasia, Active, Voluntary/ (1638)
4 1 or 2 or 3 (7890)
5 exp Mental Disorders/ (1053178)
6 ((mental* or mood) adj3 (disorder* or impairment* or ill*)).ti,ab,kf. (83723)
7 exp Psychiatry/ (95456)
8 psychiatr*.ti,ab,kf. (203821)
9 5 or 6 or 7 or 8 (1196751)
10 4 and 9 (801)
17 exp Consumer Participation/ or "Patient Acceptance of Health Care"/ or exp Attitude to Health/ or *exp consumer satisfaction/ or patient preference/ or cooperative behavior/ or exp self efficacy/ or self-efficacy.ti,ab. or exp Adaptation, Psychological/ or exp health education/ or patient education as topic/ or exp attitude to health/ or health knowledge, attitudes, practice/ or *"Quality of Life"/ or "Quality of Life"/px or Personal Autonomy/ or self concept/ or consumer advocacy/ or freedom/ or Needs Assessment/ or Patient Advocacy/ or Self-Help Groups/ or Life Change Events/ or Attitude to Death/ or Patient-Centered Care/ or exp Professional-Patient Relations/ or Self Care/ or focus groups/ or narration/ (868088)
18 (((patient or consumer*) adj3 (participat* or decisi* or decid*)) or patient-focused or (patient-centred or patient-centered) or (patient adj3 (attitude? or preference))).ti,ab. or "patient satisfaction".ti. or coping.ti,ab. or ("self perception" or "self concept").ti,ab. or self-efficacy.ti,ab. or ("informed choice" or "shared decision making").ti,ab. or empowerment.ti,ab. or ("focus group*" adj3 (patient* or parent* or famil* or spouse*)).ti,ab. or (QoL or "Quality of life").ti. or self-management.ti. or ((patient* or consumer* or parent* or famil* or spouse*) adj (attitude* or involvement or desir* or perspective* or activation or view* or preference*)).ti,ab. or "expert patient*".ti,ab. or "focus group*".ti,ab. or qualitative.ti. (226875)
19 (exp Decision Making/ or exp Communication/ or Stress, Psychological/ or Emotions/ or vignette*.ti,ab.) and (exp Patients/px or patient*.ti. or consumer*.ti.) (50444)
20 17 or 18 or 19 (975156)
21 10 and 20 (361) – 355 uniek > has abstracts > 213
4. Oriënterende search hulp bij zelfdoding – 02-06-2015
1 Suicide, Assisted/ (5006)
2 ((assist* or help* or aid) adj3 (death* or suicide* or die or dying)).ti,ab,kf. (4930)
3 Euthanasia, Active, Voluntary/ (1638)
4 1 or 2 or 3 (7890)
5 exp Mental Disorders/ (1053178)
6 ((mental* or mood) adj3 (disorder* or impairment* or ill*)).ti,ab,kf. (83723)
7 exp Psychiatry/ (95456)
8 psychiatr*.ti,ab,kf. (203821)
9 5 or 6 or 7 or 8 (1196751)
10 4 and 9 (801)
13 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (282404)
14 10 and 13 (23) – 21 uniek
15 Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw,kw. or (cohort adj (study or studies)).tw,kw. or Cohort analy$.tw,kw. or (Follow up adj (study or studies)).tw,kw. or (observational adj (study or studies)).tw,kw. or Longitudinal.tw,kw. or Retrospective.tw,kw. or Prospective.tw,kw. or Cross sectional.tw,kw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ [Onder exp cohort studies vallen ook longitudinale, prospectieve en retrospectieve studies] (2371341)
16 10 and 15 (88) – 85 uniek
17 exp Consumer Participation/ or "Patient Acceptance of Health Care"/ or exp Attitude to Health/ or *exp consumer satisfaction/ or patient preference/ or cooperative behavior/ or exp self efficacy/ or self-efficacy.ti,ab. or exp Adaptation, Psychological/ or exp health education/ or patient education as topic/ or exp attitude to health/ or health knowledge, attitudes, practice/ or *"Quality of Life"/ or "Quality of Life"/px or Personal Autonomy/ or self concept/ or consumer advocacy/ or freedom/ or Needs Assessment/ or Patient Advocacy/ or Self-Help Groups/ or Life Change Events/ or Attitude to Death/ or Patient-Centered Care/ or exp Professional-Patient Relations/ or Self Care/ or focus groups/ or narration/ (868088)
18 (((patient or consumer*) adj3 (participat* or decisi* or decid*)) or patient-focused or (patient-centred or patient-centered) or (patient adj3 (attitude? or preference))).ti,ab. or "patient satisfaction".ti. or coping.ti,ab. or ("self perception" or "self concept").ti,ab. or self-efficacy.ti,ab. or ("informed choice" or "shared decision making").ti,ab. or empowerment.ti,ab. or ("focus group*" adj3 (patient* or parent* or famil* or spouse*)).ti,ab. or (QoL or "Quality of life").ti. or self-management.ti. or ((patient* or consumer* or parent* or famil* or spouse*) adj (attitude* or involvement or desir* or perspective* or activation or view* or preference*)).ti,ab. or "expert patient*".ti,ab. or "focus group*".ti,ab. or qualitative.ti. (226875)
19 (exp Decision Making/ or exp Communication/ or Stress, Psychological/ or Emotions/ or vignette*.ti,ab.) and (exp Patients/px or patient*.ti. or consumer*.ti.) (50444)
20 17 or 18 or 19 (975156)
21 10 and 20 (361) – 355 uniek > has abstracts > 213
24 (recommend* or consensus*).ti. (51460)
25 guideline*.ab. /freq=2 (52780)
26 guideline*.ti. (58357)
27 Guideline/ or Practice Guideline/ or guidelines as topic/ or practice guidelines as topic/ (153186)
28 or/24-27 (230363)
29 23 or 28 (230363)
30 10 and 28 (56)
31 (netherlands or belgium or dutch or flemish).ti,ab,kf.
32 10 and 31 (96)
Systematische reviews (21)
Richtlijnen (56)
