Predictie behandeling bij chronische bekkenpijn
Uitgangsvraag
Welke patiënteigenschappen of factoren kunnen helpen om de patiënt te karakteriseren en op basis hiervan de meest effectieve behandeling te kiezen?
Aanbeveling
Bepaal van elke patiënt met chronische bekkenpijn het fenotype door de patiënt in kaart te brengen met aandacht voor de biomedische, psychische en sociale aspecten. Overweeg het gebruik van bestaande systemen, zoals UPOINTS.
Kies de behandeling die het meest past bij het fenotype van de patiënt.
Overwegingen
De onderstaande overwegingen en aanbevelingen gelden voor het overgrote deel van de populatie waarop de uitgangsvraag betrekking heeft.
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Het is onduidelijk wat prognostische factoren van een succesvolle behandeling, pijnverschil (op basis van VAS-schaal) en kwaliteit van leven zijn bij patiënten met chronische bekkenpijn. Er werden geen studies gevonden waarin prognostische factoren van deze uitkomsten in een gevalideerd model (minimaal intern gevalideerd multivariaat regressiemodel) werd beschreven. Hierdoor kon er geen GRADE-beoordeling worden uitgevoerd.
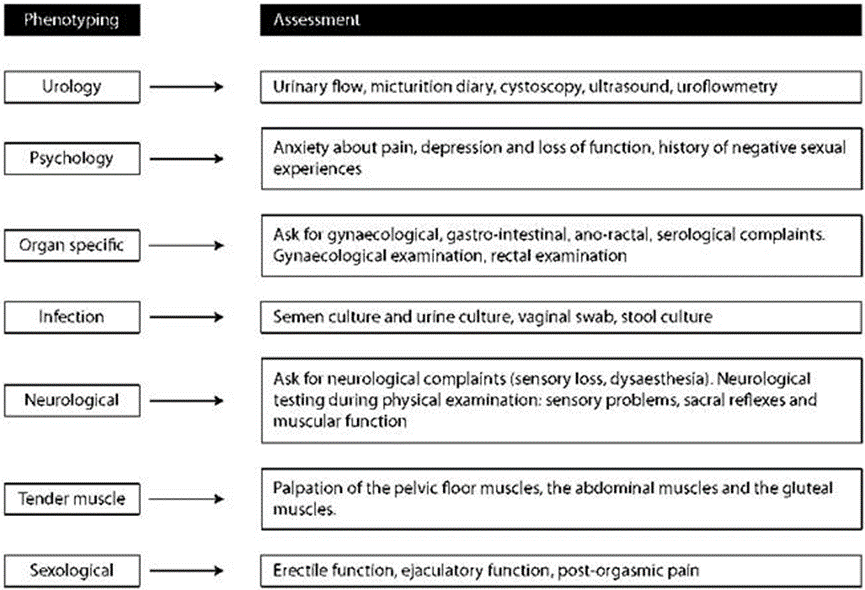
Bij gebrek aan handvatten uit de literatuuranalyse wil het panel het belang van fenotyperen benadrukken. Fenotyperen is een manier om de verschillende symptomen van de patiënt in kaart te brengen. Het fenotype is een zeer persoonlijk, uniek plaatje van de patiënt. Dit plaatje kan behulpzaam zijn in het kiezen van (een combinatie van) behandelvormen omdat het goed aansluit bij deze specifieke patiënt. Het UPOINTS-systeem zou hierbij behulpzaam kunnen zijn. Het geeft een goed zicht op de multidimensionale complexiteit van chronische bekkenpijn, zie Figuur 1 met een voorbeeld van het UPOINTS-systeem dat gebruikt kan worden om te fenotyperen.
Figuur 1 UPOINTS-system een voor fenotyperen patiënt met chronische bekkenpijn
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Voor patiënten met chronische bekkenpijn is van belang (Stichting Bekkenbodem 4All, 2016):
- Duidelijkheid over de aan/afwezigheid van alarmerende zaken.
- Aandacht voor de lichamelijke klachten en erkenning van de pijn.
- Aandacht voor de psychosociale aspecten: verdriet, somberheid, werk, partnerrelatie en (onbewuste) overtuigingen, gedragingen en patronen
- In vroeg stadium doorverwijzen naar hulpverlener met ervaring in de behandeling van deze pijn (zie organisatie van zorg).
- Voorkomen van draaideur fenomeen: steeds weer verwijzing naar steeds andere hulpverlener.
- Duidelijke afspraken over wie begeleider/hoofdbehandelaar is.
Kosten (middelenbeslag)
Het is in de literatuur onduidelijk wat het effect op de kosten is wanneer er rekening gehouden zou worden met de genoemde aspecten bij het kiezen van de behandeling. Bij andere pijnklachten zijn er wel aanwijzingen dat het ‘op maat’ behandelen een verbetering van het effect oplevert. En een beter en sneller herstel zal de langere termijn zorgconsumptie verminderen. Daarnaast verwacht de richtlijncommissie dat er door de brede aandacht voor alle biopsychosociale aspecten minder collaterale- en gevolgschade zal optreden en dit zal de zorgconsumptie ook weer doen dalen en daarmee op de langere termijn kostenbesparend zijn. Nader wetenschappelijk onderzoek naar de kosteneffectiviteit van deze zorg zal moeten plaatsvinden. We verwijzen ook naar de module Organisatie van zorg.
Aanvaardbaarheid voor de overige relevante stakeholders
Er zijn geen bezwaren van overige relevante stakeholders bekend.
Haalbaarheid en implementatie
De haalbaarheid van fenotypering vraagt met name om een goede zorglogistiek. Vanuit het onderdeel ‘organisatie van zorg’ kunnen we zeggen dat het van belang is dat hulpverleners in een vroeg stadium aandacht hebben voor de brede benadering van de klacht ( zie de module Organisatie van zorg). In alle gevallen zullen bekende aandoeningen moeten worden uitgesloten en waar nodig en mogelijk worden behandeld. Dit voorkomt gemiste diagnosen en het niet toepassen van behandelingen die de pijn kunnen wegnemen.
In het volgende stadium (als de pijn chronisch is geworden) zal er snel verwezen moeten worden naar een team met ervaring in chronische bekkenpijn. De werkgroep verwijst naar de flowchart organisatie van zorg die richting kan geven aan dit keuzeproces. Binnen de huidige zorg is zo’n aanpak goed mogelijk met name vanuit de eerste lijn zorg.
Belemmerende factoren zijn met name gebrek aan tijd bij de hulpverlener om deze keuzemogelijkheid te gebruiken en zorg te dragen voor een goede verwijzing. Het afwezig zijn van een team in de buurt kan ook belemmerend werken. Daarnaast kan een doorverwijzing naar een dergelijk team als ‘overdadig’ worden ervaren (zie de flowchart organisatie van zorg).
Rationale/ balans tussen de argumenten voor en tegen de interventie
Het aandacht besteden aan de diverse aspecten van de chronische bekkenpijn patiënt kan worden gezien als belangrijk vanuit het biopsychosociale model wat we in de zorg hanteren. In de literatuur is er geen bewijs om deze aanbeveling sterk te onderbouwen. Ondanks deze constatering acht de commissie het op basis van haar expert opinion wel van belang om hierover een aanbeveling te doen. De commissie is ervan overtuigd dat hier winst valt te behalen in de zorg voor deze groep patiënten.
Onderbouwing
Achtergrond
Pijn is een complexe klacht en wordt beïnvloed door biomedische (somatische), psychologische en sociale aspecten. Op basis van deze verschillende aspecten kan een patiënt met chronische bekkenpijn in kaart worden gebracht. Dit wordt fenotyperen genoemd en het meest bekende schema is UPOINTS (Figuur 1). De letters van dit acronym staan voor de verschillende gebieden waarop klachten gemeld worden: Urology, Psychology, Organ Specific, Infection, Neurologic, Tender muscle, Sexology (Krakhotkin, 2019; Shoskes, 2010). Indien de patientkarakteristieken op al deze gebieden worden ingevuld, ontstaat het unieke fenotype van deze patiënt. Fenotyperen is een manier om de verschillende symptomen van de patiënt in kaart te brengen. Het fenotype is een zeer persoonlijk, uniek plaatje van die patiënt. Dit plaatje kan behulpzaam zijn in het kiezen van (een combinatie van) behandelvormen omdat het goed aansluit bij deze specifieke patiënt.
Conclusies / Summary of Findings
|
- GRADE |
Het is onduidelijk wat prognostische factoren van een succesvolle behandeling zijn bij patiënten met chronische bekkenpijn.
Bronnen: (Aguirre, 2019; Akiyama, 2015; Kuo, 2015). |
|
- GRADE |
Het is onduidelijk wat prognostische factoren van herstel tijdens het natuurlijk beloop (geen interventie) van chronische bekkenpijn zijn.
Bronnen: (Weijenborg, 2007) |
|
- GRADE |
Er werden geen studies geïncludeerd waarin prognostische factoren van de uitkomstmaten pijn verschil (op basis van VAS-schaal) en kwaliteit van leven werden bestudeerd bij patiënten met chronische bekkenpijn. |
Samenvatting literatuur
Beschrijving studies
In totaal werden 4 studies geïncludeerd waarin prognostische factoren voor een succesvolle (of falen van de) behandeling van chronische bekkenpijn werden bestudeerd. Dit betrof één RCT (Akiyama, 2015), één ongecontroleerde interventiestudie (Kuo, 2015) en twee observationele studies (Aguirre, 2019; Weijenborg 2007). Omdat de prognostische modellen in deze studies niet intern (of anderzijds) gevalideerd waren, worden de resultaten hieronder alleen beschrijvend gepresenteerd.
Aguirre (2019) beschreef een retrospectieve cohortstudie bij patiënten met het myofasciale pijnsyndroom (minimale duur van de bekkenpijn was 3 maanden; gemiddelde niet gerapporteerd). Alle patiënten ontvingen vooraf uitleg over de rol van bekkenfysiotherapie bij het myofasciale pijnsyndroom en wat verwacht kon worden van de behandeling. In totaal werden 205 patiënten geïncludeerd in de studie (vermoedelijk 100% vrouwen; gemiddelde leeftijd onbekend). Gemiddeld ondergingen de patiënten 4 behandelingen (range 0 tot 57); minimaal 6 behandelingen was gedefinieerd als optimaal. In een multivariaat regressiemodel (niet gevalideerd) werden leeftijd, pariteit, type zorgverzekering, afstand tot de kliniek, psychiatrische ziekten, lichamelijke mishandeling in de voorgeschiedenis en seksueel misbruik in de voorgeschiedenis bestudeerd als risicofactoren van niet bezoeken van de bekkenfysiotherapeut. Het ondergaan van minimaal 1 behandeling werd vergeleken met het bijwonen van geen enkele behandeling gedurende 2 jaar.
Akiyama (2015) beschreef een RCT waarin patiënten met therapieresistente interstitiële cystitis werden behandeld met botulinum toxine A 100 U injecties. Inclusiecriteria betrof patiënten met een minimale pijnscore van 4 op een VAS-schaal (0 tot 10), een minimale score van 6 op de O’Leary and Sant’s symptoom- en probleemindex (OSSI/OSPI) en patiënten rapporteerden nog steeds klachten, ondanks minimaal één eerdere hydrodistensie en medicamenteuze behandeling. In totaal werden 34 patiënten geïncludeerd: de interventiegroep kreeg meteen de behandeling (n=18; 4 mannen, 14 vrouwen; gemiddelde leeftijd 64,3 jaar (SD 13,2 jaar)), de controlegroep kreeg geen behandeling op baseline, maar kreeg één maand later dezelfde behandeling (n=16; 4 mannen, 12 vrouwen; gemiddelde leeftijd 65,6 jaar (SD 14,5)). Tijdens de botoxinjectie werd hydrodistensie zo veel mogelijk vermeden. Gemiddelde duur van interstitiële cystitis was 6,2 jaar (SD 3,9) in de interventiegroep en 7,1 jaar (SD 4,9) in de controlegroep. In een multivariaat regressiemodel (niet gevalideerd) werden de volgende prognostische factoren bestudeerd: ≥3 eerdere hydrodistensies en een ziekteduur ≥ 6 jaar. Uitkomstmaat was een succesvolle behandeling, gedefinieerd als de zelf-gerapporteerde beoordeling van de behandeluitkomst: “beetje verbeterd”, “verbeterd” of “sterk verbeterd” op een schaal van 0 tot 7, van “sterk verslechterd” tot “sterk verbeterd”. Effect van de behandeling werd 1 maand na injectie gemeten.
Kuo (2015) beschreef een ongecontroleerde interventiestudie waarin patiënten met interstitiële cystitis en/of blaaspijnsyndroom werden behandeld met onabotulinum toxine A 100 U injecties. Inclusiecriteria betrof patiënten waarbij eerdere, conventionele behandeling niet succesvol was; gemiddelde duur van de klachten was onbekend. In totaal werden 101 patiënten geïncludeerd (13 mannen, 88 vrouwen; gemiddelde leeftijd 48,5 jaar (SD 12)). Cytoscopische hydrodistensie werd direct na de botoxinjectie uitgevoerd voor 15 minuten met 80 cm water. In een multivariaat regressiemodel (niet gevalideerd) werden de volgende prognostische factoren bestudeerd: baseline O’Leary-Sant IC Symptoom Index (ICSI), baseline IC Probleem Index (ICPI), baseline functionele blaascapaciteit (FBC) (mL), baseline frequentie en baseline eerste aandrang om te plassen (FD) (mL). Uitkomstmaat was een succesvolle behandeling, gedefinieerd als zelf-gerapporteerde beoordeling van de behandeluitkomst ‘verbeterd’ en ‘sterk verbeterd’ op een schaal van 0 tot 7, van sterk verslechterd tot sterk verbeterd. Behandeluitkomst werd 3 en 6 maanden na baseline gemeten.
Weijenborg (2007) beschreef een prospectieve observationele cohortstudie waarin het natuurlijk verloop van chronische bekkenpijn werd geanalyseerd bij vrouwelijke patiënten die tussen 1998 en 2002 werden verwezen naar het multidisciplinair team voor chronische bekkenpijn in het Leids Universitair Medisch Centrum. Alle vrouwen werden gezien door een gynaecoloog, diëtist, fysiotherapeut en maatschappelijk werker of psycholoog. Doel hiervan was om even veel aandacht te geven aan somatische, psychosociale, voedings- en fysiotherapeutische aspecten van chronische bekkenpijn. In 2003 werden alle vrouwen gevraagd om mee te doen aan een vervolgstudie waarin het Life Chart Interview werd gebruikt om te vragen naar chronische bekkenpijnklachten in de afgelopen jaren. In totaal waren 139 vrouwen verwezen tussen 1998 en 2002, waarvan 6 (4,3%) niet voldeden aan de selectiecriteria bij nader inzien en met 12 (8,6%) geen contact werd verkregen. Er werd geen verschillen in patiëntkenmerken geobserveerd tussen de geëxcludeerden en degenen die geschikt waren voor inclusie. In totaal wilden 72 vrouwen (60%) meewerken aan het interview, waarvan 3 geen baseline vragenlijst hadden ingevuld en 2 geen follow-up data beschikbaar hadden. Er werden geen belangrijke verschillen tussen geïnterviewden en weigeraars geobserveerd, behalve dat geïnterviewden vaker een gynaecologische ingreep in de voorgeschiedenis rapporteerden en vaker andere medisch specialisten hadden bezocht. Gemiddelde duur van de pijn 5,7 jaar (SD 6) (n=72). Door middel van multipele regressie werden de volgende prognostische factoren bestudeerd: zelf-gerapporteerde pijnintensiteit, pijnintensiteit tijdens follow-up, pijnkwaliteit, psychologische distress, pijn gerelateerde variabele (duur, medicatie), baseline demografische variabelen (leeftijd, samenwonend met partner, pariteit, opleidingsniveau, betaald werk, arbeidsongeschiktheidsuitkering), baseline klinische variabelen (verwijzing door specialist, gynaecologisch chirurgische ingreep, betrokkenheid andere medische specialisten, psychologische zorg, bekkenfysiotherapie, alternatieve zorg (niet nader gedefinieerd) en seksueel misbruik in voorgeschiedenis. Uitkomstmaat was herstel, gedefinieerd als minder dan 3 maanden bekkenpijn gedurende 1 jaar. Kaplan Meier survivalcurve werd gebruikt voor het berekenen van de cumulatieve kans op herstel. Follow-up time was gemiddeld 3,4 jaar (SD 1,2).
Resultaten
Het was niet mogelijk de resultaten te poolen in een meta-analyse wegens heterogeniteit tussen de studies (geanalyseerde patiënten, duur van de klachten, behandeling, prognostische factoren, definitie van de uitkomst). De resultaten worden per studie alleen beschrijvend gepresenteerd.
1. Succesvolle behandeling
In totaal beschreven 4 studies prognostische factoren voor de uitkomstmaat succesvolle (of falen van de behandeling). De resultaten worden per studie alleen beschrijvend gepresenteerd.
Aguirre (2019) rapporteerde dat patiënten die een verbetering in pijnstatus rapporteerden (n=83; 66%) gemiddeld 6,9 (SD 5,4) keer de bekkenfysiotherapeut bezochten. Degenen (n=36; 29%) die een onveranderde pijnstatus rapporteerden hadden gemiddeld 3,1 (SD 4,5) keer de bekkenfysiotherapeut bezocht. Verder rapporteerden 6 patiënten (5%) een verslechtering van hun pijnstatus, zij bezochten gemiddeld 12,7 (SD 22,3) keer de bekkenfysiotherapeut. Uit de multivariate regressieanalyse bleek pariteit (het minimaal 1x bevallen zijn van een kind) (OR 0,75 (95%BI 0,62 tot 0,90)) en het hebben (gehad) van een psychiatrische aandoening (OR 0,44 (95%BI 0,21 tot 0,90)) geassocieerd was met het niet bezoeken van de bekkenfysiotherapeut, vergeleken met een of meerdere behandelingen door de bekkenfysiotherapeut. Leeftijd, type zorgverzekering, afstand tot de kliniek, lichamelijk en/of seksueel misbruik in de voorgeschiedenis waren niet geassocieerd met het niet bezoeken van de bekkenfysiotherapeut.
Akiyama (2015) rapporteerde een succesvolle behandeling 1 maand na de botoxinjectie bij 73,5% van de patiënten (n=34; combinatie van de interventie- en controlegroep in één cohort). Gemiddelde hield het effect 5,4 maanden aan (SD niet gerapporteerd). Uit de multivariate regressieanalyse bleek dat ≥ 3 eerdere hydrodistensies significant geassocieerd was met een succesvolle behandeling (93.3% versus 57.8%) (OR 10,35 (95%BI 1,44 tot 214,47)). Ziekteduur ≥ 6 jaar was niet geassocieerd met een succesvolle behandeling.
Kuo (2015) rapporteerde een succesvolle behandeling bij 45,5% van de deelnemers (n=46) en een gefaalde behandeling bij 55,5% (n=55). Uit de multivariate regressieanalyse bleek dat een ICSI-score ≥ 12 geassocieerd was met het falen van de behandeling (OR 0,77 (95%BI 0,60 tot 0,99); ROC 0,70; sensitiviteit: 69,1%; specificiteit: 60,9%). Een hoge ISCI-score betekent meer IC symptoom-gerelateerde klachten. Baseline IC Problem Index (ICPI), baseline functionele blaascapaciteit (FBC) (mL), baseline frequentie en baseline eerste aandrang om te plassen (FD) (mL) waren niet geassocieerd met een succesvolle behandeling.
Weijenborg (2007) rapporteerde dat 18 vrouwen (25%) herstelden tijdens follow-up, waarvan 50% binnen 2 jaar en 75% binnen 3 jaar; 8 van 18 vrouwen rapporteerden volledig herstel (geen enkele pijn). Geen enkele vrouw rapporteerde een maligniteit of nieuwe lichamelijke aandoening die gerelateerd kon worden aan chronische bekkenpijn gedurende follow-up. Kaplan Meier survivalanalyse liet zien dat pijnintensiteit tijdens follow-up de enige predictor van herstel was. Er werden geen interventies gerapporteerd die de verbetering in de groep herstelde vrouwen kunnen verklaren. Zelf-gerapporteerde pijnintensiteit, pijnkwaliteit, psychologische distress, pijn gerelateerde variabele zoals duur, medicatie, baseline demografische variabelen (leeftijd, samenwonend met partner, pariteit, opleidingsniveau, betaald werk, arbeidsongeschiktheidsuitkering), baseline klinische variabelen (verwijzing door specialist, gynaecologisch chirurgische ingreep, betrokkenheid andere medische specialisten, psychologische zorg, bekkenfysiotherapie, alternatieve zorg (niet nader gedefinieerd) en seksueel misbruik in voorgeschiedenis) waren allen niet geassocieerd met de uitkomst.
2. Pijnverschil
Er werden geen studies geïncludeerd waarin prognostische factoren van de uitkomstmaat pijnverschil (op basis van VAS-schaal) werden bestudeerd bij patiënten met chronische bekkenpijn.
3. Kwaliteit van leven
Er werden geen studies geïncludeerd waarin prognostische factoren van de uitkomstmaat kwaliteit van leven werden bestudeerd bij patiënten met chronische bekkenpijn.
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat succesvolle behandeling kon niet worden gegradeerd door middel van GRADE doordat de geïncludeerde studies geen gevalideerd (minimaal intern gevalideerd) prognostisch model beschreven. De resultaten werden daarom alleen beschrijvend gepresenteerd en hierover kan geen GRADE-beoordeling plaatsvinden.
De bewijskracht voor de uitkomstmaten pijnverschil en kwaliteit van leven kon niet worden gegradeerd door middel van GRADE doordat er geen studies werden geïncludeerd waarin deze uitkomstmaat werd bestudeerd.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Welke factoren voorspellen een succesvolle behandeling (afname van pijn en een verbetering van QoL) binnen een jaar bij patiënten met chronische bekkenpijn?
P: patiënten met chronische bekkenpijn (duur van de pijn ≥ 6 maanden);
I: aanwezigheid van voorspellende factoren van uitkomst, bijvoorbeeld leeftijd, geslacht, gewicht, duur van de pijn, type pijn (nociceptief, neuropathisch, sensitisatie) negatieve seksuele ervaringen, eerdere behandeling (medicamenteus, psychologie, bekkenfysiotherapie, operatie et cetera);
C: afwezigheid van voorspellende factoren;
O: succesvolle behandeling van chronische bekkenpijn na 1 jaar, pijn verschil (op basis van VAS-schaal), kwaliteit van leven.
Relevante uitkomstmaten
De werkgroep achtte pijnintensiteit een voor de besluitvorming cruciale uitkomstmaat; en patiënttevredenheid, complicaties, kwaliteit van leven voor de besluitvorming belangrijke uitkomstmaten.
De werkgroep definieerde niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
De werkgroep hield de GRADE-default grenzen (25% voor dichotome uitkomstmaten en 0,5 SD voor continue uitkomstmaten) aan als een klinisch (patiënt) relevant verschil (Schüneman, 2013).
Zoeken en selecteren (Methode)
In de databases Medline (via OVID) en Embase (Elsevier) is op 29 augustus 2019 met relevante zoektermen gezocht naar systematische reviews, randomized controlled trials (RCT’s) en observationele cohortstudies waarin was gekeken naar voorspellende factoren van een succesvolle behandeling van chronische bekkenpijn. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 39 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria: 1) studie betrof patiënten met chronische bekkenpijn (duur pijn ≥ 6 maanden); 2) studie bevatte minimaal een multivariaat model dat intern gevalideerd was en waarin was gekeken naar voorspellende factoren van een succesvolle behandeling; 3) succesvolle (of falen van de) behandeling, pijnverschil of kwaliteit van leven. Op basis van titel en abstract werden in eerste instantie 7 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 3 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording) en 4 studies definitief geselecteerd.
Resultaten
In totaal werden 4 studies geïncludeerd waarin prognostische factoren voor een succesvolle (of falen van de) behandeling van chronische bekkenpijn werden bestudeerd (Aguirre, 2019; Akiyama, 2015; Kuo, 2015; Weijenborg 2007). Omdat de prognostische modellen in deze studies niet intern (of anderzijds) gevalideerd waren, worden de resultaten hieronder alleen beschrijvend gepresenteerd.
Referenties
- Aguirre F, Heft J, Yunker A. Factors Associated With Nonadherence to Pelvic Floor Physical Therapy Referral for the Treatment of Pelvic Pain in Women. Phys Ther. 2019 Jul 1;99(7):946-952.
- Akiyama Y, Nomiya A, Niimi A, Yamada Y, Fujimura T, Nakagawa T, Fukuhara H, Kume H, Igawa Y, Homma Y. Botulinum toxin type A injection for refractory interstitial cystitis: A randomized comparative study and predictors of treatment response. Int J Urol. 2015 Sep;22(9):835-41.
- Krakhotkin DV, Chernylovskyi VA, Bakurov EE, Sperl J. Evaluation of influence of the UPOINT-guided multimodal therapy in men with chronic prostatitis/chronic pelvic pain syndrome on dynamic values NIH-CPSI: a prospective, controlled, comparative study. Ther Adv Urol. 2019 Jun 26;11:1756287219857271.
- Kuo YC, Kuo HC. O'Leary-Sant Symptom Index Predicts the Treatment Outcome for OnabotulinumtoxinA Injections for Refractory Interstitial Cystitis/Bladder Pain Syndrome. Toxins (Basel). 2015 Jul 30;7(8):2860-71.
- Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
- Shoskes DA, Nickel JC, Kattan MW. Phenotypically directed multimodal therapy for chronic prostatitis/chronic pelvic pain syndrome: a prospective study using UPOINT. Urology. 2010 Jun;75(6):1249-53.
- Stichting Bekkenbodem 4All (2016) ‘Kwaliteitscriteria vanuit patiëntenperspectief voor de zorg bij bekkenbodemproblemen, in het kader van het project ‘Goud in Handen: ervaringskennis effectief inzetten’. https://bekkenbodem4all.nl/wp-content/uploads/2016/12/bekkenbodem.pdf.
- Weijenborg PT, Greeven A, Dekker FW, Peters AA, Ter Kuile MM. Clinical course of chronic pelvic pain in women. Pain. 2007 Nov;132 Suppl 1:S117-23.
Evidence tabellen
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Redenen van exclusie |
|
Bergeron 2008 |
voldoet niet aan PICO (betreft vrouwen met provoked vestibulodynia, valt niet onder CPP). |
|
Coenders 2014 |
voldoet niet aan PICO (algemene populatie pijnpatiënten; kijkt niet naar voorspellende factoren van behandeling) |
|
Mol 2019 |
Voldoet niet aan PICO (ACNES) |
|
Thomassee 2013 |
voldoet niet aan PICO (betreft geen CPP-populatie; vrouwen die endometrial ablation ondergingen) |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 04-08-2021
Beoordeeld op geldigheid : 31-08-2021
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2025 bepaalt het bestuur van de Nederlandse Vereniging voor Urologie (NVU) of de modules van deze richtlijn nog actueel zijn. Op modulair niveau is een onderhoudsplan beschreven. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De NVU is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module[1] |
Regiehouder(s)[2] |
Jaar van autorisatie |
Eerstvolgende beoordeling actualiteit richtlijn[3] |
Frequentie van beoordeling op actualiteit[4] |
Wie houdt er toezicht op actualiteit[5] |
Relevante factoren voor wijzigingen in aanbeveling[6] |
|
Predictie behandeling |
NVU |
2020 |
2025 |
Elke 5 jaar |
NVU |
Nieuwe literatuur |
[1] Naam van de module
[2] Regiehouder van de module (deze kan verschillen per module en kan ook verdeeld zijn over meerdere regiehouders)
[3] Maximaal na vijf jaar
[4] (Half)Jaarlijks, eens in twee jaar, eens in vijf jaar
[5] regievoerende vereniging, gedeelde regievoerende verenigingen, of (multidisciplinaire) werkgroep die in stand blijft
[6] Lopend onderzoek, wijzigingen in vergoeding/organisatie, beschikbaarheid nieuwe middelen
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
De richtlijn is ontwikkeld in samenwerking met:
- Nederlandse Vereniging van Maag-Darm-Leverartsen
- Nederlandse Vereniging voor Anesthesiologie
- Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Nederlandse Vereniging voor Bekkenfysiotherapie
- Nederlandse Vereniging voor Heelkunde
- Nederlandse Wetenschappelijke Vereniging voor Seksuologie
- Nederlands Instituut van Psychologen
- Landelijke Vereniging Medische Psychologie
- Koninklijke Nederlandse Organisatie van Verloskundigen
- Nederlands Huisartsen Genootschap
- Verpleegkundigen & Verzorgenden Nederland
- Stichting Bekkenbodem4All
- Interstitiële Cystitis Patiëntenvereniging
Doel en doelgroep
Doel
Het ontwikkelen van een evidence based richtlijn over chronische bekkenpijn volgens richtlijnen 2.0.
Doelgroep
Patiënten met chronische bekkenpijn. Alle zorgverleners die betrokken zijn bij de zorg voor patiënten met chronische bekkenpijn.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in december 2018 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met chronische bekkenpijn.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep
- Dr. E.J. (Bert) Messelink, uroloog-seksuoloog NVVS, NVU (voorzitter).
- Dr. A. (Afina) Glas, uroloog, NVU
- Dr. J. (Jacqueline) Groeneweg, gynaecoloog, NVOG
- Dr. D. (Dick) Janssen, arts-onderzoeker urologie, NVU
- Drs. K. (Karlijn) Schweitzer, gynaecoloog, NVOG
- Drs. V. (Wafa) Rezvani, anesthesioloog-pijnbestrijder, NVA
- Dr. R.J.F. (Richelle) Felt-Bersma, maag-darm-leverarts, NVMDL
- Dr. R.J. (Remmie) Hammers, huisarts, kaderarts urogynaecologie, NHG
- Drs. G. (Gidia) Jacobs, gezondheidszorgpsycholoog, pedagoog, seksuoloog NVVS, NVVS, NIP, LVMP.
- Drs. C. (Corine) Adamse, geregistreerd bekkenfysiotherapeut, NVFB
- (Ana) dos Santos, MSc, geregistreerd bekkenfysiotherapeut, NVFB
- H.J. (Henk-Jan) Mulder, verpleegkundig specialist urologie, V&VN
- C.W.L. (Tine) van den Bos, MSPT, belangenbehartiger patiënten namens Stichting Bekkenbodem4All, voorzitter Stichting Bekkenbodem4All, geregistreerd bekkenfysiotherapeut, Stichting Bekkenbodem4All
Klankbordgroep
- Prof. dr. E.J.C. (Esther) Consten, chirurg, NVvH
- B.B.M. (Brigitte) Tebbe, verloskundige, KNOV
- H.M.T. Andriesse-Walhain, patiëntvertegenwoordiger, ICP
Met ondersteuning van
- Dr. I. (Irina) Mostovaya, senior-adviseur en teamleider, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. A (Anne) Bijlsma-Rutte, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. J. (Janneke) Hoogervorst-Schilp, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. J. (José) Maas, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Y.J. (Yvonne) Labeur, MSc, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- M. (Monique) Wessels, MSc, literatuurspecialist, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
* Messelink |
Uroloog - Seksuoloog NVVS Medisch Centrum Leeuwarden |
Verzorgen onderwijs: SOMT Amersfoort. Opleiding Bekkenfysiotherapeuten, 1,5 dag/jaar. Betaald RINO Utrecht. Opleiding seksuologie, 0,5 dag/jaar. Betaald Opleiding Stomaverpleegkundige Groningen. 2 uur/jaar. Betaald
Europese cursus: Chronic Pelvic Pain, European Association of Urology. Halve dag 1x/jaar. Betaald |
* Voorzitter Pelvic Floor Network, een non-profit organisatie die zich inzet voor het structureren van landelijk onderwijs en het opzetten van een zorg-netwerk betreffende chronische bekkenpijn. * Lid medische adviesraad van de patiëntenverenigingen: BB4All, PVVN. * Vice-chairman EAU Guideline panel Chronic Pelvic Pain. |
Geen |
|
Groeneweg |
gynaecoloog IJsselland ziekenhuis 0,625 fte expert gynaecologie Zorginstituut Nederland 0,2 fte |
bestuurslid werkgroep Bekkenbodem NVOG onbetaald
|
vanuit werkgroep Bekkenbodem ben ik de contactpersoon voor de patiëntenorganisatie BB4all |
Geen |
|
Schaapveld |
Voorzitter Bekkenbodem4all |
Lid cliëntenraad Residentie Molenwijck |
Niet van toepassing |
Geen |
|
Glas |
Uroloog, vrij gevestigd. ZaansMC |
Geen |
Ben betrokken bij opzet onderzoek naar blaasspoelingen bij preventie van urineweginfecties. Dit onderzoek wordt mogelijk gefinancierd (aanvraag unrestricted grant) door bedrijf dat ook blaasspoelingen verkoopt voor indicatie chronische bekkenpijn
Ik hoop dat eerder ontwikkelde standpunt BPS/ic waar ik actief betrokken bij ben geweest een plaats krijgt, qua inhoud, inde de nieuw te ontwikkelen richtlijn bekkenpijn.
Het meehelpen bij ontwikkelen van een dergelijke richtlijn, zal voor mij persoonlijke een intellectueel gewin opleveren. In die zin dat ik er ook iets hoop van te leren.
Het mee ontwikkelen van de richtlijn zal denk ik een gunstige invloed hebben op mijn rol als specialist met affiniteit voor de patiëntengroep en het ziektebeeld. |
Geen actie; NB-blaasspoelingen worden niet besproken in de richtlijn |
|
Adamse |
Bekkenfysiotherapeut en klinisch Epidemiologie Docent EBP en begeleider onderzoekstagiaires Antonius ziekenhuis Sneek |
Bekkenfysiotherapeut: Alle klinische en poliklinische zorg rondom bekken patiënten deelname aan multidisciplinair overleg met gynaecologie, urologie en chirurgie. Deelname aan seksuologisch spreekuur en MDO. samenwerking met MDL-artsen en gespecialiseerde verpleegkundigen. klinisch epidemioloog/ docent EBP/ begeleider onderzoekstherapie lesgeven en ondersteunen van onderzoeksvragen op het gebied van EBP voor zowel fysiotherapeuten als verpleegkundigen. Evidence based practise docent (gastdocent) NHL/stenden hogeschool Leeuwarden |
nee, behalve dat richtlijn mogelijk meer werk/aandacht oplevert voor bekkenfysiotherapie in het ziekenhuis
mogelijk meer aandacht voor bekkenfysiotherapie en de NVFB. Review gedaan naar chronische pijn en effectiviteit van e-health toepassingen en gepubliceerd (2017) |
Geen |
|
Santos |
Geregistreerd bekkenfysiotherapeut MSc bij PelviCentrum- Centrum voor Bekkenfysiotherapie Leiden Eigenaresse van PelviCentrum - Centrum l voor Bekkenfysiotherapie Leiden |
Lid van NVFB Wetenschappelijke Commissie. Vergoeding van de reiskosten en bijwonen van vergaderingen.
In samenwerking met verloskundigenpraktijk en Mamacafe Leiden geef ik workshops aan zwangeren en vrouwen postpartum. Deze werkzaamheden zijn onbetaald. |
Deelname aan het ontwikkelen van de richtlijn kan ervoor zorgen dat collega vaker gaan verwijzen naar mijn praktijk vanwege meer bekendheid. |
Geen |
|
Hammers |
Waarnemend huisarts Kaderhuisarts Urogyneacologie |
Lid medische adviesraad stichting Bekkenbodem4All. Onkostenvergoeding |
Ik ben de afgevaardigde vanuit de UgynHag (kaderhuisartsenartsen urogynaecologie) |
Geen |
|
Jacobs |
Gezondheidszorgpsycholoog, seksuoloog NVVS in vrijgevestigde praktijk: centrum voor psychische, relationele en seksuele gezondheid te Voorschoten. Gezondheidspsycholoog seksuoloog NVVS in deeltijd bij proctosklinkiek te Bilthoven Hoofdopleider post-big-opleiding seksuologie rino te Utrecht |
Lid van Tuchtrechtcommissietucht van de NVVS onbezoldigd. Adviseur van het bestuur van PFN onbezoldigd. Lesgeven bij diverse organisaties bv. SOMT, ZEL. (bezoldigd) |
Adviseur van het bestuur van PFN ik neem deel uit interesse voor het complexe vakgebied met als doelgroep patiëntenzorg te verbeteren. |
Geen |
|
Mulder |
Verpleegkundig specialist urologie Martini Ziekenhuis Groningen |
Lid van Adviesraad Hollister BV. |
|
Geen actie; NB (thuiszorg) hulpmiddelen worden niet besproken in de richtlijn |
|
Rezvani |
Anesthesioloog/pijnbestrijder, werkzaam in het St. Antonius ziekenhuis Nieuwegein/Utrecht in een maatschap |
Lid ledenraad NVA-sectie pijnbestrijding, onbetaald. |
|
Geen |
|
Janssen |
Arts bij Gynos vrouwenkliniek Den Haag, blaaspijn/bps-spreekuur (onderdeel van Andros klinieken)
Arts-onderzoeker, afdeling urologie, Radboudumc
|
Coördinator en docent Technische Geneeskunde Faculteit, Universiteit Twente.
- Medische adviesraad (MAR) patiëntenvereniging ICP |
Te vermelden voor openheid van zaken:
- Werkzaam in 2 medische centra (Radboudumc & Gynos vrouwenkliniek) die patiëntenzorg op dit deelgebied verlenen.
Meegeschreven aan NVU-standpunt BPS 2017 (onbetaald).
- In verleden tegen betaling eenmalig advies gegeven voor Bene Arzneimittel GMBH farmaceuticals, producent van Elmiron, medicijn voor blaaspijn syndroom.
- In 2017 tegen eenmalige vergoeding gesproken op European Association of Urology congres op gesponsorde sessie door IBSA farmaceuticals (producent GAG-therapie voor blaaspijnsyndroom)
- Eigenaar eenmanszaak dr. Dr. D.A.W. Janssen, Urology Science & Healthcare (KvK nr. 77488881). Geen bezit van patenten, geen (incl. toekomstige beloften voor) financieel gewin door participatie aan deze richtlijn commissie.
Deelname aan deze commissie zou impact kunnen hebben op mijn aanzien als klinisch professional binnen mijn vakgebied. De mate van impact kan ik niet overzien |
Geen actie; NB-blaasspoelingen worden niet besproken in de richtlijn |
|
Schweitzer |
Gynaecoloog UMC Utrecht, Bergman Clinics Hilversum vrouwenzorg |
Trainer KNOV-hechtcursus. Trainer hechtcursus Leiderdorp NVOG voor beiden ontvang ik een vergoeding |
Bij Bergman Clinics zien we patiënten met chronische pijn in buik en bekken mogelijk dat er een toename van pte gaat komen
Deelname aan deze het ontwikkelen van de richtlijn kan ervoor zorgen dat collega vaker gaan verwijzen vanwege meer bekendheid |
Geen |
|
Felt - Bersma |
MDL-arts Amsterdam UMC, locatie VUMC |
MDL-arts Proctoskliniek te Bilthoven MDL-arts MCV de Veluwe, Apeldoorn |
ROAD-studie, een studie met een medicament versus placebo ter preventie van recidief diverticulitis |
Geen |
|
Van den Bos |
1. Bekkenfysiotherapeut MSPT (Master of Specialised Physical Therapy) bij AdFysio te De Lier 0.6 fte 2. Bekkenfysiotherapeut MSPT LUMC, afd. urologie 0.2 fte onbezoldigd 3. Voorzitter BB4All (Bekkenbodem4All), vrijwilliger |
Lid MAR (Medische Advies Raad) Lichen Sclerosis Nederland: reiskostenvergoeding Lid MAR Lichen Planus Vereniging Nederland: reiskostenvergoeding Penningmeester zorggroep FEL (Fysiotherapie 1e Lijn) Zuid-Holland West: onkostenvergoeding |
Geen |
Geen |
|
Klankbordgroep |
|
|
|
|
|
Tebbe (klankbordgroep) |
Wetenschappelijk adviseur KNOV (ZZP) verloskundige |
Communicatie + tekstschrijver (ZZP) |
Geen |
Geen |
|
Andriesse (klankbordgroep) |
Voorzitter van de Interstitiële cystitis vereniging, ICP |
Ik ben vrijwilliger niet betaald |
Geen |
Geen |
|
Consten (klankbordgroep) |
chirurg, meander medisch centrum MMC en hoogleraar universitair medisch centrum Groningen UMCG in de chirurgie aandachtsgebied robotica en computer geassisteerde chirurgie |
voorzitter werkgroep coloproctologie opleideer heelkunde mmc |
arts in tertiair bekkenbodem centrum van het meander medisch centrum te Amersfoort |
Geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door middel van een afgevaardigde patiëntenvereniging in de werkgroep en in de klankbordgroep.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden in de bijlagen. Er zijn geen indicatoren ontwikkeld bij deze richtlijn.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen door verschillende partijen/vertegenwoordigers van relevante stakeholders via een Invitational conference. Een verslag hiervan is opgenomen in de bijlagen.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Per uitgangsvraag werd aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen in de bijlagen.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR - voor systematische reviews; Cochrane - voor gerandomiseerd gecontroleerd onderzoek; Newcastle-Ottowa - voor observationeel onderzoek; QUADAS II - voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk* |
|
|
Laag |
|
|
Zeer laag |
|
*in 2017 heeft het Dutch GRADE Network bepaald dat de voorkeursformulering voor de op een na hoogste gradering ‘redelijk’ is in plaats van ‘matig’
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008) en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de cruciale uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van Zorg.
Indicatorontwikkeling
Er werden geen indicatoren ontwikkeld bij deze richtlijn.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de bijlage Kennislacunes beschreven.
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers, M. C., Kho, M. E., Browman, G. P., Burgers, J. S., Cluzeau, F., Feder, G.,... & Littlejohns, P. (2010). AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal, 182(18), E839-E842.
Kennisinstituut van de Federatie Medisch Specialisten. Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Utrecht, 2015.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwaliteit. https://richtlijnendatabase.nl/werkwijze/richtlijnen_3_0.html.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann, H. J., Oxman, A. D., Brozek, J., Glasziou, P., Jaeschke, R., Vist, G. E.,... & Bossuyt, P. (2008). Rating Quality of Evidence and Strength of Recommendations: GRADE: Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ: British Medical Journal, 336(7653), 1106.
Wessels, M., Hielkema, L., & van der Weijden, T. (2016). How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. Journal of the Medical Library Association: JMLA, 104(4), 320.
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
Engels
Aug. 2019 |
1 exp pelvic pain/ or dysmenorrhea/ or pelvic girdle pain/ or piriformis muscle syndrome/ or Pelvic Floor Disorders/ or pudendal Neuralgia/ (9654) 2 ((pelvic or pelvis or pudendal) adj3 (pain* or syndrome or neuralgia or myalgia)).ti,ab,kf. (10597) 3 ((prostatitis or prostate or "levator ani" or constipation or puborectalis) adj3 (neuralgia* or pain* or sydrome* or spasm*)).ti,ab,kf. (2753) 4 (prostatalgia or prostatodynia or orchialgia or dyssynergia or Coccydynia or coccygodynia or proctalgia or vestibulodynia or dysmenorrhea* or dysmenorrhoea or vulvodynia or Dyspareunia or "Pyriformis syndrome").ti,ab,kf. (11587) 5 ((bladder or testicular or urethral or scrotal or groin or epididymal or "post vasectom*" or genital or coccyx or sacrococcygeal or anal or anorectal or vestibular or vulvar or "Fissure in Ano" or perineal) adj3 pain*).ti,ab,kf. (8717) 6 (((interstitial or recurrent) adj2 (cystitides or cystitis)) or ((suprapubic or abdominal or endometriosis) adj3 (neuralgia* or pain*))).ti,ab,kf. (61758) 7 ((proctitis or defecation or hemorrhoid* or haemorrhoid* or diverticulitis or PID or "pelvic inflammatory disease*") adj3 (neuralgia* or pain*)).ti,ab,kf. (1002) 8 ((voiding or prostat* or menstrual or menstruation or childbirth or vaginal or vulvar or urethral or "cauda equina") adj3 (neuralgia* or pain*)).ti,ab,kf. (5154) 9 ("pelvic floor" adj3 (overactivity or dysfunction or "resting tone" or hypertonicity)).ti,ab,kf. (1042) 10 or/1-9 (92299) 11 exp Chronic Disease/ or (chronic or chronically or persistent or constant* or continuing or sustained or lasting or refractory or refractories).ti,ab,kf. or Chronic Pain/ (2196924) 12 10 and 11 (20365) 13 (Groin/ or exp Testicular Diseases/ or Scrotum/ or Pelvic Floor/) and Chronic Pain/ (142) 14 10 or 13 (92323) 15 limit 14 to english language (77998) 16 limit 15 to yr="1999 -Current" (61302) 17 exp Physical Therapy Modalities/ or Transcutaneous Electric Nerve Stimulation/ or Trigger Points/ or exp Biofeedback, Psychology/ (155089) 18 (TENS or "Transcutaneous Electric Nerve Stimulation" or ("Pelvic floor" adj3 ("physical therap*" or physiotherap* or "muscle training" or "muscle therapy" or "manual therap*" or re-education or exercise*)) or "myofascial trigger point*" or biofeedback or relaxation or stretches or "myofascial release" or electrostimulation or "electrical stimulation" or (vaginal adj3 (cones or dilators)) or ((transvaginal or women's health) adj3 ("physical therapy" or physiotherapy)) or PFMT).ti,ab,kf. (188847) 19 electric stimulation therapy/ or spinal cord stimulation/ or transcutaneous electric nerve stimulation/ or (((spinal or sacral or nerve) adj3 stimulation) or neuromodulation or PTNS or SNS or TENS).ti,ab,kf. (68882) 20 nerve block/ or autonomic nerve block/ or Pulsed Radiofrequency Treatment/ or Radiofrequency.ti,ab,kf. or ((nerve* or pain or plexus or root*) adj3 block*).ti,ab,kf. or ((ilioinguin* or Iliohypogastri* or genitofemoral* or pudend* or Ganglion*) adj3 block*).ti,ab,kf. or ((caudal or Sacral or S1 or S2 or S3 or S4 or S5) adj3 block*).ti,ab,kf. (66432) 21 Patient Education as Topic/ or exp Counseling/ or (education or information).ti,kf. or ((pain or patient*) adj1 (education or information)).ti,ab,kf. or counsel?ing.ti,ab,kf. (437804) 22 exp cognitive behavioral therapy/ or "acceptance and commitment therapy"/ or exp Hypnosis/ or exp Psychotherapy/ or Eye Movement Desensitization Reprocessing/ or Pain Clinics/ or (((behavio?r or cognitive) adj2 therap*) or "psycho education" or "acceptance and commitment therapy" or hypnotherap* or hypnosis or psychotherapy or EMDR or "Eye Movement Desensitization" or "Pain Clinic*" or interdisciplinary or multidisciplinary or mindfulness).ti,ab,kf. (320502) 23 exp Serotonin Uptake Inhibitors/ or (ssri or serotonin reuptake inhibitor or serotonin specific reuptake inhibitor* or serotonin uptake inhibitor*).ti,ab,kf. or exp Antidepressive Agents, Tricyclic/ or tricyclic antidepress*.ti,ab,kf. or exp Cannabinoids/ or cannabinoid*.ti,ab,kf. or exp Palmitic Acids/ or (impulsin or palmidrol or palmitoylethanolamide).ti,ab,kf. or exp Gabapentin/ or (ci 945 or ci945 or dineurin or gabalept or gabaliquid geriasan or gabapentin or gabatin or gantin or go 3450 or go3450 or goe 3450 or goe3450 or gralise or kaptin or keneil or neurontin or neurotonin or nupentin).ti,ab,kf. or Pregabalin/ or (3 aminomethyl 5 methylhexanoic acid or 3 isobutyl 4 aminobutyric acid or 3 isobutyl gaba or 3 isobutylgaba or 4 amino 3 isobutylbutyric acid or ci 1008 or ci1008 or lyrica or lyrica cr or pd 144723 or pd144723 or pregabalin).ti,ab,kf. or exp Analgesics, Opioid/ or (opiate antagonist or opiate receptor antagonist or opiate receptor blocker or opiate receptor blocking agent or opioid antagonist or opioid receptor antagonist or opioid receptor blocker or opioid receptor blocking agent).ti,ab,kf. or Ketamine/ or (ketamin* or esketamin* or ketanest s or vesierra).ti,ab,kf. or exp Tapentadol/ or (bn 200 or bn200 or cg 5503 or cg5503 or nucynta or palexia or palexias or tapentadol or yantil).ti,ab,kf. (249029) 24 exp botulinum toxins/ or botulinum toxins, type a/ or (btxa or bont a or bont serotype a or clostridium botulinum neurotoxin a or clostridium botulinum neurotoxin type a or clostridium botulinum type a neurotoxin or abobotulinumtoxin a or abobotulinumtoxina or azzalure or bocouture or botox or botulin a or botulin toxin a or botulinum a exotoxin or botulinum a toxin or botulinum neurotoxin a or botulinum neurotoxin type a or botulinum toxin a or botulinum toxin type a or clostridium botulinum a toxin or clostridium botulinum endotoxin or clostridium botulinum toxin type a or daxibotulinumtoxin a or daxibotulinumtoxina or dwp 450 or dwp450 or dyslor or dysport or evabotulinum toxin a or evabotulinumtoxin a or evabotulinumtoxina or evosyal or incobotulinum toxin a or incobotulinumtoxin a or incobotulinumtoxina or jeuveau or letibotulinumtoxin a or letibotulinumtoxina or meditoxin or mt 10109 or mt10109 or nabota or nivobotulinum toxin a or nivobotulinumtoxin a or nivobotulinumtoxina or nt 201 or nt201 or oculinum or onabotulinum toxin a or onabotulinumtoxin a or onabotulinumtoxina or onaclostox or prabotulinumtoxin a or prabotulinumtoxin a xvfs or prabotulinumtoxina or prabotulinumtoxina xvfs or prabotulinumtoxina-xvfs or prosigne or purtox or reloxin or rtt 150 or rtt150 or vistabel or vistabex or xeomeen or xeomin or botulinium a toxin or botulinum toxins, type a).ti,ab,kf. (17418) 25 or/17-24 (1371181) 26 16 and 25 (5864) 27 *Prognosis/ or ((risk or prognost* or predict*) adj (Variable* or Criteria or Scor* or Characteristic* or Finding* or Factor* or Model*)).ti,ab,kf. or (prognosis or predict*).ti,kf. (1031674) 28 26 and 27 (266) 29 "analysis of variance"/ or multivariate analysis/ (330798) 30 ("analysis of variance" or multivariate or ANOVA).ti,ab,kf. (411727) 31 29 or 30 (652773) 32 28 and 31 (39) 33 from 32 keep 1-39 (39) |
39 |
