Ischemie bij vaattoegang voor hemodialyse
Uitgangsvraag
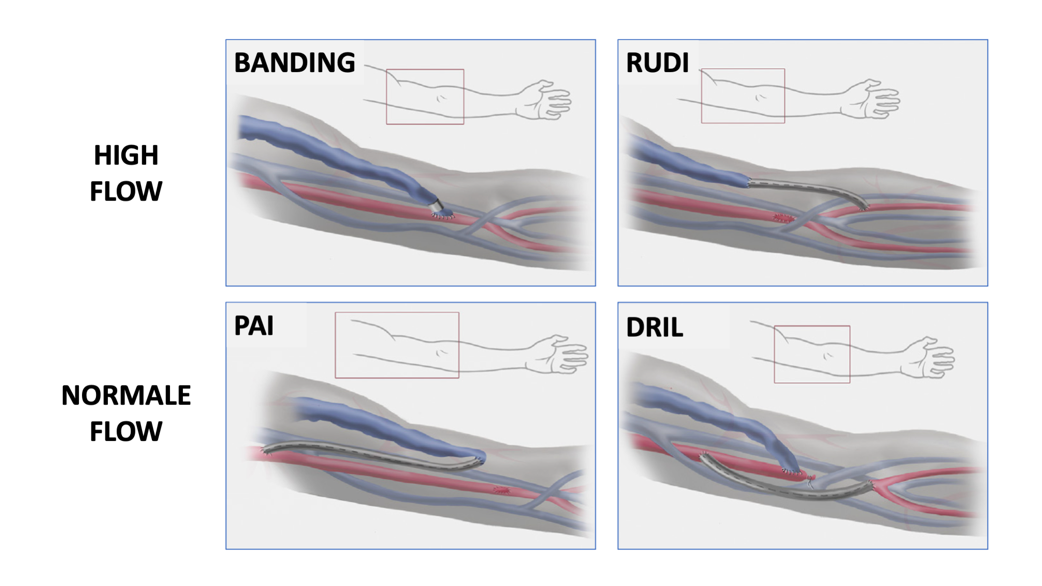
Wat is de optimale behandeling van handischemie met een normale flow zonder stenose in de arteriële aanvoer?
Aanbeveling
Pas de ‘distal revascularisation and interval ligation’ of de ‘proximalisation of arterial inflow’ operatie toe bij dialysepatiënten met handischemie met een normale flow zonder stenose in de arteriële aanvoer.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er is literatuuronderzoek verricht naar de klinische voor- en nadelen van de DRIL ten opzichte van de PAI operatie bij ischemie ten gevolge van een vaattoegang voor hemodialyse. De KDOQI richtlijn vond geen vergelijkende literatuur die richting kon geven aan de keuze tussen de ene of de andere interventie. Hier ligt een kennislacune. De aanbeveling zal daarom gebaseerd worden op consensus en expert opinion, waar mogelijk onderbouwd met (indirecte) literatuur.
In een systematische review van observationele studies naar de resultaten van de DRIL operatie werden 22 publicaties met 459 patiënten geïdentificeerd (Kordzadeh, 2019). Het klinisch succes van de DRIL operatie was 81% (95% CI: 81 tot 83%) bij een mediane follow-up van 18 maanden. In de ruime meerderheid van de gevallen werd v. saphena magna gebruikt voor de distale revascularisatie; wanneer hiervoor een kunststof vaatprothese werd gebruikt, trad in 43% van de gevallen trombose op. Bij het uitvoeren van de DRIL operatie is het belangrijk om voldoende afstand (minimaal 5 tot 10 cm) te creëren tussen de proximale anastomose van de bypass naar de onderarm en de arterioveneuze anastomose.
Er is minder informatie beschikbaar over de resultaten van de PAI operatie. In 4 publicaties van observationele onderzoeken bij 90 patiënten was het klinisch succes van de PAI operatie 82% (Zanow, 2016; Thermann, 2010; Matoussevitch, 2014; Leake, 2015). In de ruime meerderheid van de gevallen werd een kunststof vaatprothese gebruikt voor de proximalisatie van de arteriële aanvoer van de vaattoegang. Hierbij trad in 26% van de gevallen trombose van de vaattoegang op.
Hoewel er geen vergelijkende onderzoeken zijn gepubliceerd, lijken zowel de DRIL als de PAI operatie goede behandelingen te zijn voor dialysepatiënten met handischemie. Ook in experimentele modellen van de vaattoegang (in silico en in vitro) lijken beide technieken te zorgen voor een vergelijkbare toename van de flow in de onderarm (Gradman, 2004; Zanow, 2008). Nadelen van de DRIL operatie zijn dat de perfusie van de onderarm afhankelijk wordt gemaakt van een bypass die kan occluderen en dat door het oogsten van v. saphena magna algehele anesthesie nodig is en de kans op wondinfecties wordt verhoogd. Nadelen van de PAI operatie zijn dat door introductie van een kunststof vaatprothese de kans op trombose en infectie van de vaattoegang toeneemt.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Voor patiënten die geen algehele anesthesie wensen te krijgen is de PAI operatie een betere keuze.
Kosten (middelenbeslag)
De kosten van de behandeling bij de DRIL en de PAI operatie zullen ongeveer even groot zijn.
Aanvaardbaarheid, haalbaarheid en implementatie
Ervaring van de behandelaar met een van beide operaties kan de behandelkeuze sturen. Voor de DRIL operatie is een geschikte vene nodig (over het algemeen kan gebruik worden gemaakt van v. saphena magna bij een diameter van minimaal 3 mm).
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Bij dialysepatiënten met handischemie die een vaattoegang in de bovenarm hebben met een normale flow (< 1,5 L/min) en bij wie er geen stenose in de arteriële aanvoer is kan de DRIL of de PAI operatie worden gebruikt om de doorbloeding van de hand te herstellen. De resultaten van deze operatietechnieken zijn vergelijkbaar. Er zijn geen doorslaggevende voor- of nadelen van deze operaties die aanleiding vormen om een voorkeur uit te spreken voor een van beide behandelingen. De ervaring van de operateur of specifieke kenmerken van de patiënt (beschikbaarheid van vene of geschiktheid voor algehele anesthesie) kunnen de behandelkeuze sturen.
Inbedding in de zorg
Behalve deze geprioriteerde uitgangsvraag zijn er in de dagelijkse praktijk diverse andere aandachtspunten van belang, die kort zijn samengevat in de onderstaande tekst. De werkgroep sluit zich hiervoor aan bij de aanbevelingen van nationale en internationale richtlijnen. Voor verdere toelichting en onderbouwing wordt verwezen naar de betreffende richtlijnen.
De diagnostiek bij handischemie geassocieerd met een vaattoegang voor hemodialyse bestaat uit het meten van de flow door de vaattoegang en de bloeddruk in de vingers bij een open en bij een dichtgedrukte vaattoegang. Bij een normale flow (< 1,5 L/min) door de arterioveneuze fistel kan met een CTA of MRA een stenose in de arteriële aanvoer worden opgespoord. Wanneer er geen stenose in de arteriële aanvoer is, kan de arteriële circulatie van de onderarm en hand met een angiografie worden afgebeeld bij een open en bij een dichtgedrukte vaattoegang.
Bij significante stenoses in a. radialis en a. ulnaris kan een endovasculaire behandeling worden overwogen, hoewel de kans op klinisch succes slechts 50 tot 60% is. Wanneer deze endovasculaire behandeling niet wenselijk of niet succesvol is, kan de perfusie van de hand operatief worden hersteld met de eerder beschreven DRIL of PAI operatie. Bij deze behandeltechnieken kan het nuttig zijn om tijdens de operatie de bloeddruk in de vingers te meten en zo het effect op de doorbloeding van de hand te controleren. Voor een goede interpretatie van de vingerdruk is het wenselijk om de normale bloeddruk van de patiënt te handhaven tijdens de operatie. In voorkomende gevallen kan het ligeren van een accessoire vene ook een gunstig effect op de perfusie van de hand hebben.
Bij ernstig weefselverval of bij falen van andere behandelmogelijkheden kan de vaattoegang worden afgesloten en kan in plaats daarvan een centraal veneuze katheter worden ingebracht. Bij deze patiënten kan overwogen worden om een arterioveneuze graft op de thoraxwand te plaatsen nadat de wonden aan de hand genezen zijn. Bij de zeldzame gevallen van handischemie bij een radiocephalica fistel kan de distale a. radialis worden afgesloten om de doorbloeding van de hand te herstellen wanneer a. ulnaris en de arcus palmaris intact zijn.
Een specifiek ziektebeeld is ischemische monomelische neuropathie, waarbij direct na het aanleggen van een arterioveneuze fistel in de bovenarm ernstige sensorische en motorische neuropathie ontstaat. Hierbij kan de perfusie van de hand normaal zijn. Deze complicatie dient te worden behandeld door de arterioveneuze fistel te ligeren (ESVS Clincal Practice Guidelines, recommendation 74).
Onderbouwing
Achtergrond
Handischemie komt voor bij ongeveer 5% van de patiënten met een vaattoegang voor hemodialyse, met name bij patiënten met een autologe arterioveneuze fistel in de bovenarm. De klachten kunnen variëren van een koude hand tijdens hemodialyse tot weefselverlies van de vingers. Handischemie gaat gepaard met vingerdrukken < 60 mmHg en/of een digital-brachial index < 0,40 (Beathard, 2020).
Bij een high-flow fistel (> 1,5 L/min) met normalisatie van vingerdrukken bij dichtdrukken van de vaattoegang kan een flow reductie worden uitgevoerd om de perfusie van de hand te herstellen (zie Module ‘High-flow vaattoegang’).
Bij een normale flow door de arterioveneuze fistel kan een stenose in de arteriële aanvoer worden opgespoord en met een percutane ballondilatatie worden behandeld (ESVS Clinical Practice Guidelins, recommendation 70). Wanneer er geen stenose in de arteriële aanvoer is, kan de doorbloeding van de hand worden hersteld met de ‘distal revascularisation and interval ligation’ (DRIL) of de ‘proximalisation of arterial inflow’ (PAI) operatie. Het is onduidelijk welke operatie de beste resultaten geeft.
Conclusies / Summary of Findings
|
- GRADE |
It was not possible to draw conclusions or grade the level of evidence, due to the absence of studies comparing the interventions. |
Samenvatting literatuur
Description of studies
No relevant studies were found. The working group formulated recommendations based on consensus and expert opinion from clinical practice, supported by (indirect) literature where possible.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question:
P: patients with vascular access-induced ischemia;
I: distal revascularization with interval ligation (DRIL);
C: proximalization of arterial inflow (PAI);
O: health-related quality of life, vascular access function, patient satisfaction, complications, mortality.
Relevant outcomes
The guideline development group considered health-related quality of life and vascular access function (i.e. access-related intervention rates and the proportion of functional arteriovenous fistulas or grafts) as critical outcomes for decision making; and patient satisfaction, complications (stenosis, thrombosis, infection, cardiovascular events), and mortality as important outcomes for decision making.
The working group did not define the outcomes listed above a priori, but followed the definitions used in the studies.
As minimal clinically (patient) important differences, the working group used 5% for mortality (risk ratio, RR), 25% for other RR, 10% of the maximum score for continuous variables and 0.5 for standardized mean differences.
Search and select (Methods)
During development of the guideline, the American National Kidney Foundation published the Kidney disease outcomes quality initiative (KDOQI) clinical practice guideline for vascular access: 2019 update (Lok, 2020). This Clinical Practice Guideline for Vascular Access is a comprehensive document, developed according to the GRADE approach, intended to assist multidisciplinary practitioners care for chronic kidney disease patients and their vascular access. This guideline addressed the same research question. Therefore, the scientific evidence analysis of the KDOQI guideline was followed which included a search of literature published until October 2016. We refer to the guideline for the search strategy.
Results
No literature comparing DRIL and PAI was found.
Referenties
- Beathard GA, Jennings WC, Wasse H, Shenoy S, Hentschel DM, Abreo K, Urbanes A, Nassar G, Dolmatch B, Davidson I, Asif A. ASDIN white paper: Assessment and management of hemodialysis access-induced distal ischemia by interventional nephrologists. J Vasc Access. 2020 Sep;21(5):543-553.
- Gradman WS, Pozrikidis C. Analysis of options for mitigating hemodialysis access-related ischemic steal phenomena. Ann Vasc Surg. 2004;18(1):59-65.
- Kordzadeh A, Parsa AD. A systematic review of distal revascularization and interval ligation for the treatment of vascular access-induced ischemia. J Vasc Surg. 2019;70(4):1364-73.
- Leake AE, Winger DG, Leers SA, Gupta N, Dillavou ED. Management and outcomes of dialysis access-associated steal syndrome. J Vasc Surg. 2015;61(3):754-60.
- Lok CE, Huber TS, Lee T, et al; KDOQI Vascular Access Guideline Work Group. KDOQI clinical practice guideline for vascular access: 2019 update. Am J Kidney Dis. 2020;75(4)(suppl 2):S1-S164.
- Matoussevitch V, Konner K, Gawenda M, Scholer C, Prealle K, Reichert V, et al. A modified approach of proximalization of arterial inflow technique for hand ischemia in patients with matured basilic and cephalic veins. Eur J Vasc Endovasc Surg. 2014;48(4):472-6.
- Schmidli J, Widmer MK, Basile C, de Donato G, Gallieni M, Gibbons CP, et al. Editor's Choice - Vascular Access: 2018 Clinical Practice Guidelines of the European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg. 2018;55(6):757-818.
- Thermann F, Wollert U, Ukkat J, Dralle H. Proximalization of the arterial inflow (PAI) in patients with dialysis access-induced ischemic syndrome: first report on long-term clinical results. J Vasc Access. 2010;11(2):143-9.
- Zanow J, Kruger U, Scholz H. Proximalization of the arterial inflow: a new technique to treat access-related ischemia. J Vasc Surg. 2006;43(6):1216-21; discussion 21
- Zanow J, Krueger U, Reddemann P, Scholz H. Experimental study of hemodynamics in procedures to treat access-related ischemia. J Vasc Surg. 2008;48(6):1559-65.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 30-03-2022
Beoordeeld op geldigheid : 24-02-2022
Algemene gegevens
De ontwikkeling van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2019 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten die een vaattoegang voor hemodialyse hebben of krijgen.
Werkgroep
- Dr. M.G.J. Snoeijs, vaatchirurg in Maastricht UMC+, NVvH (voorzitter)
- Dr. R.D. Toorop, vaatchirurg in UMC Utrecht, NVvH
- Dr. F. van Hoek, vaatchirurg in Radboudumc, NVvH
- Dr. M.J. Molegraaf, vaatchirurg in Isala ziekenhuis, NVvH
- Dr. M. Schouten, internist-nefroloog in Tergooi, NIV
- Dr. J.I. Rotmans, internist-nefroloog in LUMC, NIV
- Drs. R.J.B. Brans, radioloog in Maastricht UMC+, NVvR
- M. ter Meer, praktijkbegeleider dialyse en dialyseverpleegkundige OLVG, V&VN
- Drs. K. Prantl, Beleidsmedewerker kwaliteit & onderzoek, NVN
- H.Th. Hubbers, ervaringsdeskundige, NVN
Met ondersteuning van
- Dr. K.N.J. Burger, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (tot mei 2021)
- Dr. M.S. Ruiter, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Snoeijs |
Vaatchirurg Maastricht UMC+ |
Geen |
Leading the Change, OASIS Zorgevaluatie (Wat is de beste vaattoegang voor oudere dialysepatienten?), rol als projectleider.
ZonMW, FLOW Zorgevaluatie (Is het detecteren en preventief behandelen van stenoses in de vaattoegang zinvol?), rol als projectleider.
Nierstichting, Shunt Simulatie Studie (Helpen computer simulaties van de flow bij het aanleggen van arterioveneuze fistels?), geen rol als projectleider.
Australasian Kidney Trials Network, VALID (Validatie van interventies aan de vaattoegang als care outcome measure), geen rol als projectleider.
Ik ben verantwoordelijk voor het expertisecentrum met topreferente zorgfunctie voor vaattoegangschirurgie in Maastricht UMC+. |
Geen actie |
|
Toorop |
Vaat-en transplantatiechirurg UMC Utrecht |
geen |
geen |
Geen actie |
|
Van Hoek |
Vaat- en transplantatiechirurg, Radboudumc |
geen |
geen |
Geen actie |
|
Molegraaf |
vaatchirurg MSB Isala Ziekenhuis |
geen |
geen |
Geen actie |
|
Rotmans |
Internist-nefroloog LUMC |
geen |
Uitvinder op meerdere patenten op het gebied van vaattoegang voor dialyse maar geen eigenaar (patenten zijn van LUMC). VIDI-grant ZonMW onderzoekssubsidie. Unrestricted research grant van Enceladus Pharmaceuticals (inmiddels afgerond) betrof een grant voor een investigator-initiated placebo-gecontroleerde klinische studie naar de effectiviteit van liposomaal prednisolon voor het verbeteren van shuntrijping (maturatie). Deze studie is afgerond maar nog niet gepubliceerd (is under review). De shunt maturatie bleek in beide groepen vergelijkbaar (dus geen gunstig effect van liposomaal prednison). |
Geen moduleschrijver voor uitgangsvragen met betrekking tot maturatie |
|
Schouten |
internist-nefroloog Tergooi |
Richtlijncommissie Nederlandse Federatie voor Nefrologie (betaald) |
geen |
Geen actie |
|
Brans |
Interventieradioloog Maastricht UMC+ |
Secretaris commissie accreditatie NVvR (onbetaald) |
geen |
Geen actie |
|
Ter Meer |
Praktijk begeleider dialyse OLVG te Amsterdam en |
Gast docent Amstel Academie voor opleiding dialyseverpleegundige en dialyse assistent betaald (verzorgen van lessen over vaattoegang) Gast docent albeda college opleiding vaattoegang tot 2021 betaald (verzorgen van de les VSA) Presentatie voor firma Baxter 4 x betaald, presentatie over nieuwe ontwikkelingen op gebied van vaattoegangszorg voor verpleegkundigen. |
geen |
Geen actie |
|
Prantl |
beleidsmedewerker kwaliteit & onderzoek NVN |
geen |
Namens de NVN heb ik meegedacht met de ontwikkeling van de Vascoscope, een nieuw echoapparaat dat het aanprikken waarschijnlijk kan vereenvoudigen. Inmiddels geen betrokkenheid meer bij dit onderzoek. |
Geen actie |
|
Hubbers |
Ervaringsdeskundige |
Geen |
Namens de NVN heb ik als vrijwilliger twee keer deelgenomen in de werkgroep Vascoscoop in het UMC Utrecht. Doel hiervan was te komen tot een handzaam echoapparaatje dat zowel een verpleegkundige als patiënt makkelijk zelf kan bedienen/gebruiken om misprikken bij vaattoegang voor hemodialyse te voorkomen. Nadien heb ik het doorontwikkelde apparaat twee keer gezien waarvan 1x getest in de praktijk. |
Geen actie |
|
Burger |
Senior adviseur bij Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
|
Ruiter |
Adviseur bij Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntperspectief door Patiëntenfederatie Nederland en andere relevante patiëntenorganisaties uit te nodigen voor een schriftelijke knelpuntenanalyse. Het verslag hiervan (zie aanverwante producten) is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen. Bovendien werd het patiëntperspectief vertegenwoordigd door afvaardiging van patiëntenorganisatie Nierpatiënten Vereniging Nederland in de werkgroep. Tot slot werden de modules voor commentaar voorgelegd aan Patiëntenfederatie Nederland en andere relevante patiëntenorganisaties en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst. Uit de kwalitatieve raming blijkt dat er geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst kwalitatieve raming |
Toelichting |
|
Module 1 Operatieve besluitvorming |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 2 Perioperatieve zorg |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 3 Gebruik en verzorging |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module 4 Monitoring en surveillance |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module 5 Flow disfunctie |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 6 Infectie van de vaattoegang |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 7 Ischemie |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 8 High-flow vaattoegang |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module 9 Ongebruikte vaattoegang |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module 10 Randvoorwaarden (Organisatie van zorg) |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Methode ontwikkeling
Evidence based
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor de vaattoegang voor hemodialyse. Tevens zijn er knelpunten aangedragen door stakeholders door middel van een schriftelijke knelpuntenanalyse. Een verslag hiervan is opgenomen onder aanverwante producten. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie https://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello, 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek. Daarnaast vond de werkgroep het wenselijk om aan de overwegingen een sectie toe te voegen die de uitgangsvraag in een bredere context plaatst. In dit onderdeel “inbedding in de zorg” zijn op basis van bestaande internationale richtlijnen aandachtpunten behandeld die van belang zijn in de dagelijkse praktijk. Voor verdere toelichting en onderbouwing wordt verwezen naar de betreffende richtlijnen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE-gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html.
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
