LIFT versus transanale verschuivingsplastiek
Uitgangsvraag
Wat is de waarde van LIFT voor de behandeling van complexe perianale fistels?
Aanbeveling
LIFT dient als ingreep van eerste keuze overwogen te worden voor de behandeling van primaire complexe fistels indien technisch uitvoerbaar.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Voor de vergelijking van LIFT met de transanale verschuivingsplastiek (ook bekend als: “MAP”, “Flap”, “endorectale verschuivingsplastiek”, “mucosa verschuivingsplastiek”) voor complexe perianale fistels, rapporteerden twee studies informatie over de cruciale uitkomst 'chirurgisch succes' en twee studies informatie over 'incontinentie'. De literatuur liet geen klinisch relevant verschil in chirurgisch succes ten gunste van LIFT zien (gepoolde RR van 1.03; 95% BI 0.88 tot 1.20). Er werd ook geen klinisch relevant verschil gevonden tussen de twee behandelingen voor incontinentie. Het niveau van bewijs voor beide uitkomsten werd als 'laag' beschouwd. Toch is er een kleine, consistente hoeveelheid bewijs dat bij patiënten met een fistel een LIFT (indien uitvoerbaar) voordelen kan hebben ten opzichte van de behandeling middels een transanale verschuivingsplastiek. Helaas is door complexiteit, configuratie van de fistel en door eventuele persisterende inflammatie een LIFT niet bij iedere patiënt technisch haalbaar. Het is dus ook niet zo dat bij iedere patiënt met een transsfincterische fistel beide technische opties mogelijk zijn. Het genezingspercentage lijkt vergelijkbaar in de systematische review van de literatuur en de functionele resultaten zijn mogelijk beter.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Afgezien van de theoretische voordelen in het genezingspercentage zoals gerapporteerd voor primaire complexe fistels, zijn er verschillende andere voordelen die bijdragen aan het overwegen van LIFT ten opzichte van een transanale verschuivingsplastiek. De morbiditeit na LIFT is aanzienlijk lager dan die na een transanale verschuivingsplastiek, omdat er aanzienlijk minder dissectie nodig is op het distale rectum en de sfincter. Bovendien is de rectale mucosa (en dus de gevoeligheid) onbeschadigd. Dit kan leiden minder weefselschade en een snellere terugkeer naar een volledig herstel en normaal functioneren.
LIFT kan in een niet te verwaarlozen deel van de patiënten wél leiden tot gedeeltelijke genezing, waarbij het transsfincterische deel wel geneest, maar het intersfincterische deel niet (downstaging, downgrading, simplification). In dit geval kan een aanvullende intersfincterische fistulotomie noodzakelijk zijn. Zie voor het patiëntenperspectief de module Patiëntenperspectief bij proctologie.
Kosten (middelenbeslag)
Het is denkbaar dat de noodzaak van wondverzorging en wondverzorgingsmateriaal minder is door de afwezigheid van een grote uitwendige wond. Dit is echter niet onderzocht. Als secundaire fistulotomie noodzakelijk is, moeten extra kosten en belasting voor de patiënt worden ingeroepen.
Aanvaardbaarheid, haalbaarheid en implementatie
Beide technieken worden beschouwd als technisch uitdagend. Bovendien moeten chirurgen, vanwege de grote variatie in technieken en gerapporteerde resultaten, beschikken over voldoende ervaring om per type patiënt voldoende de kans op genezing in te schatten.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Aangezien de uitkomsten bij primaire complexe fistels vergelijkbaar lijken te zijn, lijkt LIFT bij patiënten met een fistel waarbij zowel een transanale mucosaverschuivingsplastiek alswel een LIFT overwogen kunnen worden, een logische eerste keuze voor behandeling, omdat de morbiditeit (postoperatieve pijn) lager is. Er worden ook geen significante verschillen gevonden in postoperatieve continentie.
Onderbouwing
Achtergrond
De herziening van de module ‘perianale fistels’ is deels gebaseerd op de recent verschenen ESCP-richtlijn perianale fistels in overleg met de ESCP-richtlijn commissie, waar indien nodig aanpassingen zijn gemaakt voor de Nederlandse praktijksituatie. Waar nodig wordt in deze module verwezen naar de ESCP-richtlijn perianale fistels.
Bij de chirurgische behandeling van perianale fistels wordt altijd een compromis gezocht tussen de kans van slagen van de operatie en de kans op een verminderde continentie door de ingreep. Afhankelijk van de complexiteit van de fistel en de hoeveelheid externe sfincter betrokken bij het fistelcomplex wordt de kans op een verminderde continentie groter en de kans van slagen van de meeste behandelmethoden lager. De simpele fistel wordt gedefinieerd als de fistel die intersfincterisch verloopt, of die door het onderste één-derde deel van de externe anale sfincter verloopt (laag transsfincterisch). Voor deze fistels is het uitvoeren van een fistulotomie de gouden standaard. De complexe fistel wordt gekenmerkt als een fistel die door het bovenste twee-derde van de externe anale sfincter verloopt, meerdere fistelgangen bezit, een hoefijzervormig beloop heeft of ontstaan is door atypische oorzaken (Crohn, HIV, tuberculose, bestraling). De atypische fistels worden hier buiten beschouwing gelaten. Tevens kunnen anterieure fistels bij vrouwen als complex worden beschouwd (aangezien het sfinctercomplex bij vrouwen aan de voorzijde kort is en derhalve een fistulotomie tot een onverantwoorde hoeveelheid sfincterschade kan leiden). De modules in de huidige richtlijn van perianale fistels, waarin de seton met fibrinelijm of anale plug wordt vergeleken is komen te vervallen, omdat deze technieken (anale plug en fibrine lijm) een zeer lage succes kans hebben en in de dagelijkse praktijk niet worden toegepast. Voor het stroomschema wordt verwezen naar de ESCP guideline.
Conclusies / Summary of Findings
Surgical success
|
Low GRADE |
The evidence suggests that ligation of intersphincteric fistula tract may result in little to no difference in surgical success (healing rate) when compared with advancement flap in patients with complex perianal fistulas.
Sources: Stellingwerf (2019) (Madbouly, 2014; Mushaya, 2012). |
Incontinence
|
Low GRADE |
The evidence suggests that ligation of intersphincteric fistula tract may result in little to no difference in incontinence when compared with advancement flap in patients with complex perianal fistulas.
Sources: Stellingwerf (2019) (Madbouly, 2014; Mushaya, 2012). |
Samenvatting literatuur
Description of studies
The systematic review of Stellingwerf (2019) compared ligation of the intersphincteric fistula tract (LIFT) procedure with endorectal advancement flap (AF) procedure in patients with cryptoglandular and Crohn’s perianal fistulas. Stellingwerf (2019) searched Medline (PubMed) EMBASE (Ovid), and the Cochrane Library up to 13 September 2017. Stellingwerf (2019) included randomized controlled trials, cohort studies, and case series (more than five patients) describing the advancement flap procedure or ligation of the intersphincteric fistula tract (LIFT) procedure in patients with high perianal fistula of cryptoglandular and/or Crohn’s origin. For this review, patients with Chrohn’s disease were excluded from the analysis. Studies not reporting success or recurrence rates and length of follow-up, animal studies, reviews, case reports and letters were excluded. Other exclusion criteria were patients aged less than 18 years, those with a stoma, low perianal fistula, rectovaginal and rectourethral fistulas, fistulas without an external opening, and fistulas due to other aetiologies such as malignancy, trauma, or human immunodeficiency virus infection. Combinations of techniques or other variants of the techniques, such as anocutaneous flaps, core-out fistulectomy or dissection of the tract before the actual procedure, were excluded. Stellingwerf (2019) identified 30 studies. Five studies were randomized controlled trials, six studies were prospective cohort studies, and nineteen studies were retrospective cohort studies. Only two randomized controlled trials reporting on cryptoglandular perianal fistulas, in which 109 patients were involved, met the inclusion criteria of this guideline (Madbouly, 2014; Mushaya, 2012). The reported outcome measures in the study were surgical success (healing rate) and incontinence.
The systematic review and meta-analysis of Balciscueta (2017) compared rectal advancement flap (RAF), depending upon thickness flap (mucosal, partial, or full thickness) and treatment of the fistulous tract (core-out fistulectomy or curettage). Balciscuate (2017) searched Medline (PubMed, Ovid), the Cochrane Library Database, and Clinicaltrials.gov for published studies between 1985 to December 2015. Balciscueta (2017) included studies that reported information regarding complex anal fistulas of cryptoglandular origin treated with rectal advancement flap. Balciscueta (2017) included 26 studies. One the randomized controlled trial, in which 40 patients were involved, met the inclusion criteria of this guideline (Khafagy, 2010). The reported outcome measure in the study was incontinence.
Results
Surgical success (healing rate)
The outcome measure surgical success (healing rate) for LIFT versus advancement flap was reported in two studies retrieved from the systematic review of Stellingwerf (2019) (Madbouly, 2014; Mushaya, 2012). Surgical success (healing rate) was defined as no presence of a persisting or recurrent fistula after minimum follow-up of three months. The results were pooled in a meta-analysis. The pooled incidence of surgical success (healing rate) in the LIFT group was 49/60 (81.7%), compared to 36/49 (73.5%) in the advancement flap group. This resulted in a pooled relative risk (RR) of 1.03 (95% CI 0.88 to 1.20), in favor of the LIFT group. This was not considered as a clinically relevant difference.
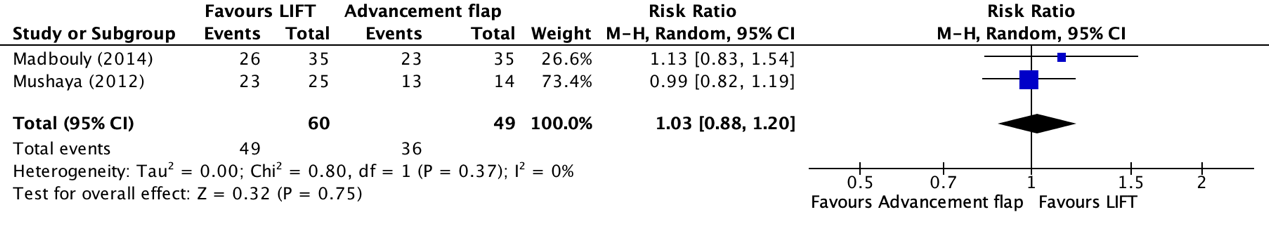
Figure 1. Forest plot showing the comparison between LIFT relative to advancement flap for surgical success (healing rate). Pooled risk ratio, random effects model. Z: p-value of overall effect; df: degrees of freedom; I2; statistical heterogeneity; CI: confidence interval.
Incontinence
The outcome measure incontinence for LIFT versus advancement flap was reported in two studies retrieved from the systematic review of Stellingwerf (2019) (Madbouly, 2014; Mushaya, 2012). Incontinence was defined as fecal incontinence.
The incidence of incontinence in the study of Madbouly (2014) in the LIFT group was 0/35 (0%), compared to 5/35 (14.3%) in the advancement flap group. This resulted in a risk difference (RD) of -0.14 (95% CI -0.27 to -0.02), in favour of the LIFT group. This was considered as a clinically relevant difference.
The incidence of incontinence in the study of Mushaya (2012) in the intervention group was 0/25 (0%), compared to 1/14 (7.1%) in the control group. This resulted in a risk difference (RD) of -0.07 (95% CI -0.23 to 0.09), in favour of the LIFT group. This was not considered as a clinically relevant difference.
Level of evidence
Surgical success (healing rate)
LIFT versus advancement flap - The level of evidence regarding the outcome measure surgical success (healing rate) comes from randomized controlled trials and therefore started high. The level of evidence for the following comparisons was downgraded by two levels because of the small number of events and the wide confidence interval crossing the borders of clinical relevance (both imprecision, -2). The level of evidence is low.
Incontinence
LIFT versus advancement flap - The level of evidence regarding the outcome measure incontinence comes from randomized controlled trials and therefore started high. The level of evidence for the following comparisons was downgraded by two levels because of the small number of events and the wide confidenc
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question:
- What is the best surgical treatment for complex perianal fistulas?
P: Patients with complex perianal fistulas.
I*: Fistulotomy; fistulectomy; ligation of the intersphincteric fistula tract (LIFT); laser therapy.
C: Any other surgical method.
O: Surgical success (healing rate); fecal (in)continence.
The following comparisons were included in the analysis of the literature for complex perianal fistulas:
- LIFT versus cutting seton
- LIFT versus advancement flap
- Fistulotomy versus fistulectomy with direct sphincter repair
- Laser therapy
Relevant outcome measures
The guideline development group considered surgical success (healing rate) as a critical outcome measure for decision making; and incontinence as an important outcome measure for decision making.
The workgroup defined a threshold of 10% for continuous outcomes and a relative risk (RR) for dichotomous outcomes of <0.80 and >1.25 as a minimal clinically (patient) important difference.
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until 17 February 2021. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 315 hits. Studies were selected based on the following criteria: systematic reviews and randomized controlled trials (RCTs) regarding surgical treatment in patients with perianal fistula. Twenty-four studies were initially selected based on title and abstract screening. After reading the full text, twenty studies were excluded (see the table with reasons for exclusion under the tab Methods), and four studies were included.
Results
Four studies were included in the analysis of the literature. Two studies reporting on simple perianal fistulas and two studies reporting on complex perianal fistulas. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Anan, M., Emile, S. H., Elgendy, H., Shalaby, M., Elshobaky, A., Abdel-Razik, M. A., ... & Farid, M. (2019). Fistulotomy with or without marsupialisation of wound edges in treatment of simple anal fistula: a randomised controlled trial. The Annals of The Royal College of Surgeons of England, 101(7), 472-478.
- Balciscueta Z, Uribe N, Balciscueta I, Andreu-Ballester JC, García-Granero E. Rectal advancement flap for the treatment of complex cryptoglandular anal fistulas: a systematic review and meta-analysis. Int J Colorectal Dis. 2017 May;32(5):599-609. doi: 10.1007/s00384-017-2779-7. Epub 2017 Feb 28. PMID: 28247060.
- Bhatti, Y., Fatima, S., Shaikh, G. S., & Shaikh, S. (2011). Fistulotomy versus fistulectomy in the treatment of low fistula in ano. Rawal Med J, 36(4), 284-6.
- Filingeri, V., Gravante, G., Baldessari, E., & Casciani, C. U. (2004). Radiofrequency fistulectomy vs. diathermic fistulotomy for submucosal fistulas: a randomized trial. European review for medical and pharmacological sciences, 8, 111-116.
- Gafar, A. A. (2013). Fistulotomy versus fistulectomy as a treatment for low anal fistula in infants: a comparative study. Annals of Pediatric Surgery, 9(3), 103-107.
- Ganesan, R., Karunakaran, K., & Anandan, H. (2017). A comparative study between fistulotomy and fistulectomy in management of low anal fistulae. International Surgery Journal, 4(11), 3665-3669.
- Ho, Y. H., Tan, M., Leong, A. F. P. K., & Seow‐Choen, F. (1998). Marsupialization of fistulotomy wounds improves healing: a randomized controlled trial.
- Kamal, Z. B. (2012). Fistulotomy versus fistulectomy as a primary treatment of low fistula in ano. Iraqi Postgrad Med J, 11, 510-515.
- Kronborg, O. (1985). To lay open or excise a fistula‐inano: a randomized trial. British Journal of surgery, 72(12), 970-970.
- Litta F, Parello A, Ferri L, Torrecilla NO, Marra AA, Orefice R, De Simone V, Campennì P, Goglia M, Ratto C. Simple fistula-in-ano: is it all simple? A systematic review. Tech Coloproctol. 2021 Apr;25(4):385-399. doi: 10.1007/s10151-020-02385-5. Epub 2021 Jan 2. PMID: 33387100; PMCID: PMC8016761.
- Madbouly KM, El Shazly W, Abbas KS, Hussein AM. Ligation of intersphincteric fistula tract versus mucosal advancement flap in patients with high transsphincteric fistula-in-ano: a prospective randomized trial. Dis Colon Rectum. 2014 Oct;57(10):1202-8. doi: 10.1097/DCR.0000000000000194. PMID: 25203377.
- Mittal, A., Sreeramulu, P. N., Shashirekha, C. A., Dave, P., Srinivasan, D., & Khan, N. A. (2018). Comparative study of surgical management of low fistula-in-ano between fistulotomy & fistulectomy and its outcome. JMSCR, 6, 32657-32664.
- Mushaya C, Bartlett L, Schulze B, Ho YH. Ligation of intersphincteric fistula tract compared with advancement flap for complex anorectal fistulas requiring initial seton drainage. Am J Surg. 2012 Sep;204(3):283-9. doi: 10.1016/j.amjsurg.2011.10.025. Epub 2012 May 19. PMID: 22609079.
- Nazzer, M. A., Saleem, R. I. Z. W. A. N., & Ali, M. A. N. S. A. B. (2012). Better option for the patients of low fistula in ano: fistulectomy or fistulotomy. Pain, 6, 888-890.
- Saber, A. (2016). Patients satisfaction and outcome of fistulotomy versus fistulectomy for low anal fistula. J Surg Spec Issue Gastrointest Surg Recent Trends 4: 15–19.
- Sahakitrungruang, C., Pattana-Arun, J., Khomvilai, S., Tantiphlachiva, K., Atittharnsakul, P., & Rojanasakul, A. (2011). Marsupialization for simple fistula in ano: a randomized controlled trial. Journal of the Medical Association of Thailand, 94(6), 699.
- Sheikh, I. A., Shukr, I., Hanif, M. S., Rashid, M. M., Karim, N., & Ateeq, S. (2015). Fistulotomy vs fistulectomy in the treatment of simple low anal fistula of male patients. PAFMJ, 65(6), 798-802.
- Stellingwerf ME, van Praag EM, Tozer PJ, Bemelman WA, Buskens CJ. Systematic review and meta-analysis of endorectal advancement flap and ligation of the intersphincteric fistula tract for cryptoglandular and Crohn's high perianal fistulas. BJS Open. 2019 Jan 21;3(3):231-241. doi: 10.1002/bjs5.50129. Erratum in: BJS Open. 2020 Feb;4(1):166-167. PMID: 31183438; PMCID: PMC6551488.
- Xu Y, Liang S, Tang W. Meta-analysis of randomized clinical trials comparing fistulectomy versus fistulotomy for low anal fistula. Springerplus. 2016 Oct 6;5(1):1722. doi: 10.1186/s40064-016-3406-8. PMID: 27777858; PMCID: PMC5052239.
Evidence tabellen
Evidence table
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Litta, 2021 |
SR and meta-analysis of RCTs
Literature search up to April 2020.
Study design: All studies were RCTs
Setting and Country: Proctology Unit, Fondazione Policlinico Universitario Agostino Gemelli IRCCS, Largo A. Gemelli, 8, 00168 Rome, Italy
Source of funding and conflicts of interest: The authors declare that they have no confict of interest, and no funding from any organization for the submitted work.
|
Inclusion criteria SR:
Exclusion criteria SR:
66 studies included. Eventually, 19 studies were included for the purpose of this guideline.
Important patient characteristics at baseline:
Total N per study
N, mean age
Sex M/F per treatment group:
Groups comparable at baseline? Yes.
|
Describe intervention:
|
Describe control:
|
End-point of follow-up: Average weighted follow-up is 14.7 (1 to 77) months.
For how many participants were no complete outcome data available? (intervention/control) Not reported.
|
Surgical success (healing rate) F I: 75/75 (100%) C: 75/75 (100%)
H I: 30/32 (93.7%) C: 41/44 (93.2%)
K I: 117/131 (89.3%) C: 111/131 (84.7%)
L I: 98/100 (98%) C: 100/100 (100%)
M I: 29/30 (96.7%) C: 30/30 (100%)
O I: 36/38 (94.7%) C: 30/37 (81.1%)
Pooled RR (95% CI) RR 1.00 (95% CI 0.95 to 1.04)
Incontinence (major incontinence) F I: 0/75 (0%) C: 0/75 (0%)
H I: 0/32 C: 0/44
M I: 0/30 (0%) C: 0/30 (0%)
O I: 0/38 (0%) C: 0/37 (0%)
|
Author’s conclusion
Surgical treatment of simple AFs by sphincter-cutting procedures provides excellent cure rates, even if a certain morbidity should be expected. Postoperative continence impairment is not a negligible risk, which could have a detrimental efect on both patients’ QoL and satisfaction. The adoption of sphincter-sparing procedures could be useful in selected patients, and this should be better evaluated in future prospective studies with adequately long follow-up.
|
|
Stellingwerf (2019)
|
SR and meta-analysis of RCTs, cohort studies, and case series.
Literature search up to 13 September 2017
Study design: RCT
Setting and Country: Department of Surgery, Amsterdam UMC, University of Amsterdam, Amsterdam, the Netherlands.
Source of funding and conflicts of interest: No funding or conflict of interest. |
Inclusion criteria SR:
Exclusion criteria SR:
2 studies included
Important patient characteristics at baseline: Number of patients; characteristics important to the research question and/or for statistical adjustment (confounding in cohort studies); for example, age, sex, bmi, ...
N, median age
Sex n (%):
Groups comparable at baseline? Yes.
|
Describe intervention:
|
Describe control:
|
End-point of follow-up:
|
Overall success rate defined as no presence of a persisting or recurrent fistula after minimum follow-up of 3 months
Effect measure: RR (95% CI)
Recurrence B. I: 2/25 (8.0%) C: 1/14 (7.1%) RR 1.12 (95% CI 0.11 to 11.28)
Incontinence
C: 1/14 (7.1%)
C: 5/35 (14.3%)
Effect measure: RR (95% CI)
|
Author’s conclusion:
Because of limited available data, future studies should investigate the applicability of the LIFT procedure in patients with active proctitis, and assess further its role in Crohn’s perianal fistula, in particular in comparison with chronic seton drainage and biological therapy, as investigated in the PISA trial
|
|
Balciscueta (2017)
|
SR and meta-analysis of RCTs / retrospective, and prospective studies.
Literature search up to December 2015.
Study design: RCT
Setting and Country: Colorectal Unit, Department of General and Digestive Surgery, Arnau de Vilanova Hospital, C/ San Clemente n 12, 46015 Valencia, Spain
Source of funding and conflicts of interest: Not reported.
|
Inclusion criteria SR:
Exclusion criteria SR:
1 study included
Important patient characteristics at baseline:
Mean age
Sex:
Groups comparable at baseline? Yes.
|
Describe intervention:
|
Describe control:
|
End-point of follow-up:
|
Surgical success
C: 18/20 (10%) RR 2.00 (95% CI 0.90 to 2.08).
Incontinence
C: 2/20 (10%) RR not estimable
|
Author’s conclusion:
1. Full-thickness rectal advancement flaps offer better results regarding the recurrence than mucosal or partial flaps. 2. All flaps cause some incontinence, which increases with the thickness of the flap. Most of these alterations are minor symptoms. 3. The results did not suggest diferences in recurrence and incontinence between core-out and curettage.
|
|
Xu (2016)
|
SR and meta-analysis of [RCTs / cohort / case-control studies]
Literature search up to: not reported.
Study design: RCT
Setting and Country: Emergency Department, The First Affiliated Hospital of Guangxi Medical University, Nanning City, People’s Republic of China
Source of funding and conflicts of interest: The authors declare that they have no competing interests.
|
Inclusion criteria SR:
Exclusion criteria SR:
6 studies included
Important patient characteristics at baseline: N total per study
N, mean age Not reported.
Sex: Not reported.
Groups comparable at baseline? Yes.
|
Describe intervention:
|
Describe control:
|
End-point of follow-up:
|
Effect measure: RR, RD, mean difference [95% CI]: A: B: …
Pooled effect (random effects model / fixed effects model): …. [95% CI …to…] favoring …. Heterogeneity (I2):
|
Author’s conclusion: In brief, according to the meta-analysis, there is no conclusive evidence to show which method is better for simple anal fistula. Future randomized trials when pooled further in the meta-analysis may answer this question.
|
Risk of bias table
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Litta (2021) |
Yes
“The aim of this systematic review was to assess the surgical treatment of simple AFs by sphincter-cutting and sphincter-sparing techniques, and specifcally—(1) peri-operative features and morbidity, (2) clinical results in terms of efcacy, (3) the risk of postoperative continence impairment and impact of surgery on patients’ QoL”. |
Yes
“This review was carried out according to the Preferred Reporting Items for Systematic reviews and Meta-Analyses Statement (PRISMA) guidelines [10]. A literature research was performed using PubMed, Cochrane, and Google Scholar. “Simple anal fstula”, “low anal fstula”, “intersphincteric fstula”, “low transphincteric fstula”, “fstulotomy” were the search terms used. Studies were included if they provided any number of cases analyzing any surgical treatment for simple AFs as defned by commonly adopted guidelines
|
Yes
“Prospective, retrospective, observational studies, and randomized clinical trials were included, while reviews, meta-analyses, trial proposals, thesis articles, technical notes, commentaries, letters, and meeting abstracts were excluded. The time range covered was 1990–April 2020, and only articles written in English were selected. Additional articles responding to the inclusion criteria were extrapolated from the bibliography of relevant material via backward citation tracking. |
Yes
“Among the included studies, 28 were prospective studies [21–25, 29, 38–40, 42, 44, 48, 51, 53, 56, 58–62, 64, 65, 68, 70, 71, 74–76], 19 were retrospective series [2, 8, 13–15, 18, 26–28, 33, 43, 45, 57, 63, 66, 67, 69, 72, 73], and 19 were randomized clinical trials (RCT) [16, 17, 19, 20, 30–32, 34–37, 41, 46, 47, 49, 50, 52, 54, 55] (Tables 1–2). The quality of the studies was generally low with a consistent risk of bias; the median score of the Jadad Scale for RCT was 3 (1–5), and only 2 studies had the highest possible score [52, 55]; the median MINORS score for non-comparative studies was 12 (3–16), with only one study that could be regarded as excellent [44], while the median MINORS score for comparative studies was 17 (8–21) (Tables 1, 2). Risk of bias of the selected studies could be attributed mainly to a retrospective design, difculty or impossibility of patients’ and operators’ blinding, small sample size, short follow-up, heterogeneity of the analyzed variables, absence of uniform defnition of the main outcomes (success rate, continence impairment). |
Not applicable |
Yes
“A risk of bias and quality assessment was performed for each article. For randomized studies, the Jadad scale was used (1–5 points, 1=poor and 5=excellent) [11], while for non-randomized studies, the Methodological Index for Non-Randomized Studies (MINORS) Scale for comparative (0–24 points, 0=poor and 24=excellent) or non-comparative (0–16 points, 0=poor and 16=excellent) studies was applied.”
The quality of the studies was generally low with a consistent risk of bias.”. |
Yes |
Unclear |
Yes |
|
Stellingwerf (2019) |
Yes
“ The aim of this study was to evaluate both procedures for either indication in terms of overall success, recurrence and incontinence rates.”
|
Yes
“MEDLINE (PubMed), Embase (Ovid) and the Cochrane Library were searched systematically up to 13 September 2017 with the assistance of a clinical librarian. Medical subject headings (MeSH) and free-text terms used included ‘ligation’, ‘ligation of intersphincteric fistula tract’, ‘LIFT’, ‘advancement’, ‘rectal fistula’, ‘anal fistula’, ‘anorectal fistula’, ‘perianal fistula’ and ‘fistula-in-ano’. The search was limited to studies published in the English language. There were no restrictions considering the publication date, and no other methodological filters were applied. Further details of the search terms are provided in Appendix S1 (supporting information).”
|
Yes
“All RCTs, cohort studies and case series (more than 5 patients) describing the AF or LIFT procedure in patients with high perianal fistula of cryptoglandular and/or Crohn’s origin were included. A perianal fistula was considered to be high if the tract was too high to lay open (mostly positioned in the upper two-thirds of the external sphincter with an increased risk of incontinence). Studies not reporting success or recurrence rates and length of follow-up, animal studies, reviews, case reports and letters were excluded. Other exclusion criteria were patients aged less than 18 years, those with a stoma, low perianal fistula, rectovaginal and rectourethral fistulas, fistulas without an external opening, and fistulas due to other aetiologies such as malignancy, trauma or human immunodeficiency virus infection. Combinations of techniques or other variants of the techniques, such as anocutaneous flaps, core-out fistulectomy or dissection of the tract before the actual procedure, were excluded.”
|
Yes |
Not applicable |
Yes
“ The methodological quality of the RCTs was assessed by the Cochrane Collaboration’s tool for assessing risk of bias13. This tool focuses on selection bias, performance bias, detection bias, attrition bias, reporting bias and other bias, rated as low, high or unclear risk. For cohort studies, the Newcastle–Ottawa Quality Assessment Scale was used14. Stars were assigned in three different domains (selection, comparability and outcome), with a maximum total of nine stars. In the outcome domain, a minimum follow-up period of 3 months and a maximum proportion of 5 per cent of subjects lost to follow-up was considered acceptable. Studies were rated as good, fair or poor following the Agency for Healthcare Research and Quality (AHRQ) standard15, depending on the number of stars.”
|
Yes |
Yes
“To assess the possibility of publication bias, funnel plots were created and evaluated for asymmetry.”
|
Yes |
|
Balciscueta (2017) |
Yes
“The aim of this study was to evaluate the recurrence and fecal incontinence rates after performing a rectal advancement flap, depending upon thickness flap (mucosal, partial, or full thickness) and treatment of the fistulous tract (core-out fistulectomy or curettage).”
|
Yes
“This investigation was conducted in accordance with the methodology of the PRISMA Statement Guidelines (Preferred Reporting Items for Systematic Reviews and Meta-analyses) [8]. Medline (PubMed, Ovid), the Cochrane Library database, and ClinicalTrials.gov were searched, with no language restrictions. Studies from 1985 to December 2015 were recorded. It was supplemented with manual searches of relevant meeting reports, letters, and editorials. The following keywords were used: “fistula-in-ano,” anal fistula,” rectal flap,” and advancement flap.”
|
Yes
“ The inclusion criteria were complex anal fistulas of cryptoglandular origin treated with rectal advancement flap. In order to assess the effect of surgery on the incidence of incontinence, we only included full-continent patients before surgery.”
“The exclusion criteria were studies published before 1985, case reports enrolling less than 15 patients, studies with insufficient data or with no outcomes of interests, and studies with other procedure of the anal fistulas as well as anal fistulas of different cryptoglandular origin. When the same cohort of patients was enrolled in different studies, only the most recent publication with long-term follow-up was included.” |
Yes
“ Study characteristics were summarized in Table 2. Twenty-six studies, published from 1985 to 2015, with a total of 1655 patients were included. Six studies concerned mucosal flaps, 13 partial-thickness, 3 full-thickness flaps, 1 combined different thicknesses, and 3 studies compared two types of flap: 1 mucosal vs partial thickness and 2 mucosal vs full thickness. Of the total of patients (1655), 663 patients were treated with mucosal flap, 768 patients with partial-thickness, and 224 with full-thickness flap. In 12 studies was performed a core-out of fistulous tract, in 7 curettage, in 3 studies both techniques, and in 4 studies the treatment was unknown. The mean follow-up duration was 30.3 months (95%CI 29–31.6) and ranged from 3 to 93.6 months.” |
Not applicable |
Yes
“The Newcastle-Otawa scale [9] was used to assess the quality of the studies on a scale of 0 to 9. The highest quality of study design was indicated with the maximum score of 9.”
|
Yes |
Yes
“ the study was considered to have no publication bias.”
|
Unclear |
|
Xu (2016) |
Yes
“Therefore, we designed this meta-analysis, and the purpose is to compare the advantages and disadvantages of two kinds of surgical procedures. Operating time, healing time and postoperative complications, recurrence and incontinence were collected and analyzed in this manuscript.”
|
Yes
“We searched the Medline, EMBASE, Cochrane Library and Google. The literature searches were carried out using medical subject headings and free-text word: anal fistula, perianal fistula, fistula in anal, fistulotomy and fistulectomy. Language is limited to English. Randomized controlled trials (RCT) comparing fistulotomy versus fistulectomy treatment in patients with low anal fistula were used to do a search strategy.
|
Yes
“All randomized controlled trials, which compared fistulotomy with fistulectomy treatment methods for low anal fistula, and which reported operative time, healing time, complications, recurrence and incontinence, were included.”
“Abstracts, letters, case reports, comments, and conference proceedings were excluded in the review. Studies on patients with complex anal fistula, intestinal tuberculosis, Crohn’s disease or infected with HIV who were treated by fistulotomy/fistulectomy and patients undergoing additional procedure along with fistulotomy/fistulectomy were also excluded from the study.”
|
Yes |
Not applicable |
Yes
“The quality of randomized clinical trials was the Jadad Scale (1996).”
|
Yes |
Unclear |
Yes |
Table of excluded studies
|
Author and year |
Reason for exclusion |
|
Al Sebai, 2021 |
Wrong population |
|
Madbouly, 2021 |
Does not match PICO |
|
Jayne, 2021 |
Does not match PICO |
|
Zhang, 2020 |
Does not match PICO |
|
Emile, 2020 |
Does not match PICO |
|
Elfeki, 2020 |
Does not match PICO |
|
Wu, 2020 |
Does not match PICO |
|
Abdelnaby, 2020 |
Does not match PICO |
|
Mascagni, 2019 |
Intervention is not relevant for Dutch practice |
|
Lin, 2019 |
Does not match PICO |
|
Bondi, 2017 |
Does not match PICO |
|
Narang, 2017 |
Does not match PICO |
|
Wang, 2017 |
The studies in this systematic review were included in a more recent systematic review |
|
Kalim, 2017 |
Wrong outcome measures |
|
Han, 2016 |
|
|
Kontovounisios, 2016 |
Does not match PICO |
|
Dubois, 2015 |
Does not match PICO |
|
Cadeddu, 2015 |
Does not match PICO |
|
Göttgens, 2015 |
Included studies also included in systematic review of Litta (2021) |
|
Han, 2013 |
Wrong study design |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 07-05-2024
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financierder heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2020 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor hemorroïden, anusscheurtjes en perianale fistels.
Belangenverklaringen
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Mw. dr. M.S. (Mich) Dunker |
Colorectaal chirurg |
Geen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restricties. |
|
Dhr. dr. D.D.E. (David) Zimmerman |
Colorectaal chirurg |
* Lid Executive Committee European Society Coloproctology (onbetaald) * Lid Education Committee European Society Coloproctology (onbetaald) * Voorzitter werkgroep richtlijn 'Perianal Fistula', European Society Coloproctology (onbetaald) * Secretaris Examencommissie UEMS, Divisie Coloproctologie (onbetaald) * Vice voorzitter Dutch Society of Colorectal Surgery (onbetaald).
|
Persoonlijke financiële belangen Adviseur, Takeda, eenmalig, onkostenvergoeding ontvangen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen. |
Geen restricties. |
|
Mw. dr. S.O. (Stefanie) Breukink |
Chirurg |
Chair guideline commitee ESCP, onbetaald. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek PI RCT Napoleon study: Cost-effectiveness and effectiveness of rubber band ligation versus sutured mucopexy versus haemorrhoidectomy in patients with recurrent haemorrhoidal disease: a multicentre, randomized controlled trial. ZonMw subsidie.
Intellectuele belangen en reputatie PI van richtlijn ESCP haemorrhoidal disease
ESCP = European Society of Coloproctology
escp.eu.com/images/guidelines/documents/escp-guidelines-haemorrhoidal-disease.
Overige belangen Geen.
|
Geen restricties. |
|
Mw. dr. O. (Oddeke) van Ruler
|
Chirurg |
Geen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek PI ALERT-CD trial. Onderzoek naar praktijkvariatie en kwaliteit van leven bij patiënten met Crohnse perianale fistels. Funding TAKEDA. Crohnse fistels zijn geen onderdeel van deze richtlijn.
Intellectuele belangen en reputatie PI onderzoek naar autologe celtherapie bij cryptoglandulaire en Crohnse perianale fistels. Nog in experimentele fase derhalve geen onderdeel van deze richtlijn.
Overige belangen Geen.
|
Geen restricties. |
|
Mw. dr. J.M.T. (Jikke) Omloo |
Chirurg, Gelre ziekenhuizen |
Geen. |
Persoonlijke financiële belangen Niet van toepassing.
Persoonlijke relaties Niet van toepassing.
Extern gefinancierd onderzoek Niet van toepassing.
Intellectuele belangen en reputatie Niet van toepassing.
Overige belangen Niet van toepassing.
|
Geen restricties. |
|
Mw. dr. R.J.F. (Richelle) Felt - Bersma |
Maag- Darm – Leverarts |
MDL-arts aan de VU regulier, daarbij 1 dag ge/outsourced naar de Proctoskliniek te Bilthoven. Voorts 12/13x per jaar op de vrijdagmiddag Proctologie in MCV de Veluwe. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restricties. |
|
Mw. dr. N.H.N. (Nynke) Meijer – de Vrieze |
Dermatoloog |
Geen. |
Persoonlijke financiële belangen Geen.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Geen.
Intellectuele belangen en reputatie Geen.
Overige belangen Geen.
|
Geen restricties. |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door het uitnodigen van de Patiëntenfederatie Nederland voor de schriftelijke knelpuntenanalyse. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptmodules zijn tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Methode ontwikkeling
Evidence based
Implementatie
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|
Aanvullende diagnostiek bloedverlies per anum |
Geen financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven.
|
|
Perianale fistels |
Geen financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven.
|
|
Acute anale fissuren |
Geen financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven.
|
|
Chronische anale fissuren |
Geen financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven.
|
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten die hemorroïden, anusscheurtjes of perianale fistels ervaren. Tevens zijn er knelpunten aangedragen door middel van een schriftelijke knelpuntenanalyse. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
Definitie |
|
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
