Herstel, rehabilitatie en werk bij persoonlijkheidsstoornissen
Uitgangsvraag
Welke herstelgerichte en rehabilitatie benaderingen worden aanbevolen voor mensen met een persoonlijkheidsstoornis (waarbij inbegrepen zelfmanagement)?
Inleiding
Herstel van functioneren van de patiënt in zijn omgeving is een intrinsiek aspect van elke behandeling van een patiënt met een psychiatrische aandoening
Dat mensen met een persoonlijkheidsstoornis kwetsbaarheden hebben op het terrein van sociaal en beroepsmatig functioneren ligt besloten in de (DSM-5) criteria: een ‘duurzaam patroon dat inflexibel is en tot uiting komt in een breed scala van persoonlijke en sociale situaties en beperkingen veroorzaakt in het sociale of beroepsmatige functioneren of in het functioneren op andere belangrijke terreinen’.
De Zorgstandaard persoonlijkheidsstoornissen benoemt als kernproblemen:
- identiteit (zelfbeeld);
- zelfsturing (het behalen van persoonlijke doelen);
- en/of verbondenheid en intimiteit (intermenselijke relaties).
en dat deze leiden tot ernstig persoonlijk lijden en negatieve gevolgen voor werk, intieme relaties en andere sociale contacten. Deze problemen ontstaan vaak al in de adolescentie en zijn vaak van relatief lange duur.
Verder worden mensen met een persoonlijkheidsstoornis vaak ondermijnd door stigmatisering, uitsluiting en discriminatie (Sheehan et al, 2016). Hoe ernstiger de stoornis, des te groter de gevolgen die zich over het hele sociaal-maatschappelijke domein kunnen uitstrekken: eenzaamheid, slechte woonomstandigheden, geen of laagbetaald werk, beperkte financiële middelen, slechte lichamelijke gezondheid.
Behandelingen hebben tot nog toe relatief weinig succes in dat sociaal-maatschappelijke domein. Hoewel kenmerken van een persoonlijkheidsstoornis over het algemeen door behandeling verbeteren, blijft het functioneren vaak achter, zelfs na een succesvolle behandeling (Bateman, 2012). Ook het gelijktijdig vóórkomen van andere veel voorkomende psychiatrische aandoeningen (comorbiditeit) komt vaak voor (Gunderson et al., 2008) en vergroot de kans op verminderd functioneren.
Huidige praktijk
Definitie en doel van de interventie
De meeste psychotherapeutische interventies (Zorgstandaard persoonlijkheidsstoornissen) zijn gericht op ‘herstel’ door het op gang brengen van persoonlijke ontwikkeling en mentale groei. Herstel kan hierbij worden gezien als een individueel proces gericht op het (her)vinden van de persoonlijke identiteit en het (her)nemen van de regie op het leven. Herstel reikt over de grenzen van een stoornis heen naar een volwaardig en zinvol leven. Een fundamenteel aspect van herstel is de zoektocht naar een balans tussen kwetsbaarheden en weerbaarheden, zodat iemand zijn kwetsbaarheden leert te accepteren of te overwinnen en weet te integreren met zijn weerbaarheden. Een essentieel element bij herstel is het ontdekken en het stimuleren van de veerkracht en de vitaliteit, zodat iemand zich (weer) kan handhaven in zijn omgeving (Focus op Gezondheid (mindplatform.nl).
Participatie is een onderdeel van het herstelproces. Het betreft het maatschappelijk herstel, waarbij de patiënt het vermogen ontwikkelt om zelfstandig (met zo min mogelijk professionele hulp) een dagelijks leven te leiden en naar vermogen deel te nemen aan de maatschappij. Het gaat om zaken zoals sociale redzaamheid, persoonlijke zorg, huishoudelijke taken, dagstructuur, dagactiviteiten, maatschappelijk leven, onderwijs, (vrijwilligers)werk en (zelfstandig) wonen. Door de ernst van de problematiek en de duur van de behandeling ervaren veel patiënten een vervreemding van de maatschappij en behoeven zij begeleiding en ondersteuning om hun sociale en maatschappelijke rollen te (her)vinden.
Het programma ‘Onbeperkt meedoen!’ (Nivel, RIVM, het Trimbos-instituut en de patiëntenfederatie) dat de gelijkwaardigheid van mensen met een beperking benadrukt en streeft naar een betere positie van deze mensen in de samenleving, constateert (2021) dat het gevoel mee te tellen in de maatschappij onder mensen met een psychische aandoening duidelijk lager is dan in de algemene bevolking (58% vs. 80%). Ook geven zij minder vaak aan goede mogelijkheden te hebben om te leven zoals zij willen (39% vs. 77%). Minder dan een kwart van de panelleden onder de 65 jaar heeft betaald werk, terwijl driekwart van de algemene bevolking betaald werkt.
Conclusie
Het is uiterst belangrijk dat de focus van behandeling niet alleen gericht is op vermindering van klachten en symptomen, maar juist ook op functioneren in brede zin en daarmee op persoonlijk, functioneel en maatschappelijk herstel. Het gaat om het vermogen zich aan te passen en regie te voeren in het licht van de omstandigheden van het leven (Huber, 2011). Een belangrijke voorwaarde voor vele aspecten van herstel en participatie is verbetering in het interpersoonlijk functioneren: intieme relaties, sociaal netwerk en werkrelaties. Hiervoor wordt verwezen naar de module Systeeminterventies en naasten, dat onlosmakelijk verbonden is met deze module.
Deze module is onderverdeeld in de volgende submodules:
- Herstel en rehabilitatie
- Werk
Zoekstrategie / review protocol
Om bovengenoemde uitgangsvraag te beantwoorden is een search gedaan naar systematische reviews, meta-analyses en RCT’s. Details van de zoekstrategie en selectieprocedure zijn te raadplegen in de zoekverantwoording.
Onderbouwing
Referenties
- Bateman, A. W. (2012). Treating Borderline Personality Disorder in Clinical Practice. The American Journal of Psychiatry, 169(6), 560–563.
- Bond, G. R., Drake, R. E., & Luciano, A. (2015). Employment and educational outcomes in early intervention programmes for early psychosis: a systematic review. Epidemiology and Psychiatric Sciences, 24(5), 446–457.
- Bond, G. R., Drake, R. E., & Pogue, J. A. (2019). Expanding Individual Placement and Support to Populations With Conditions and Disorders Other Than Serious Mental Illness. Psychiatric Services , 70(6), 488–498.
- Burns, T., Catty, J., White, S., Becker, T., Koletsi, M., Fioritti, A.,... Lauber, C., & EQOLISE Group. (2009). The impact of supported employment and working on clinical and social functioning: results of an international study of individual placement and support. Schizophrenia Bulletin, 35(5), 949–958.
- Chakhssi, F., Zoet, M., Oostendorp, J. M., Noordzij, M. L., & Sommers-Spijkerman, M. (2019). Effect of Psychotherapy for Borderline Personality Disorder on Quality of Life: A Systematic Review and Meta-Analysis. Journal of Personality Disorders, 14, 1-15.
- Chanen, A. M., Nicol, K., Betts, J. K., Bond, G. R., Mihalopoulos, C., Jackson, H. J.,... Killackey, E. (2020). INdividual Vocational and Educational Support Trial (INVEST). for young people with borderline personality disorder: study protocol for a randomised controlled trial. Trials, 21(1), 583.
- Cissen-van Heugten, W. H. J. M., Heijden, P. T. van der, Slaats, I., & Lagerveld S. E. (2019). Sneller herstel van arbeidsparticipatie bij samenwerking van specialistische GGz en UWV; een pilotstudie. Tijdschrift voor Psychiatrie, 61, 326-334.
- Coid, J., Yang, M., Tyrer, P., Robert, A., & Ullrich, S. (2006). Prevalence and correlates of personality disorder in Great Britain. British Journal of Psychiatry, 188, 423–431.
- Cuijpers, P., Smit, F., Penninx, B. W., Graaf, R. de, Have, M. ten, & Beekman, A. T. F. (2010). Economic Costs of Neuroticism - A Population-Based Study. Archives of General Psychiatry, 67(10), 1086–1093.
- Drake, R. E., & Bond, G. R. (2011). IPS Support Employment: A 20-Year Update. American Journal of Psychiatric Rehabilitation, 14(3), 155–164.
- Ettner, S. L., Maclean, J. C., & French, M. T. (2011). DOES HAVING A DYSFUNCTIONAL PERSONALITY HURT YOUR CAREER? AXIS II PERSONALITY DISORDERS AND LABOR MARKET OUTCOMES. Industrial Relations, 50(1), 149–173.
- Fortin, G., Lecomte, T., & Corbière, M. (2017). Does personality influence job acquisition and tenure in people with severe mental illness enrolled in supported employment programs? Journal of Mental Health , 26(3), 248–256.
- Gunderson, J. G., Stout, R. L., Sanislow, C. A., Shea, M. T., McGlashan, T. H., Zanarini, M. C.,... Skodol, A. E. (2008). New episodes and new onsets of major depression in borderline and other personality disorders. Journal of Affective Disorders, 111(1), 40–45.
- Have, M. ten, Verheul, R., Kaasenbrood, A., Dorsselaer, S. van, Tuithof, M., Kleinjan, M., & Graaf, R. de (2016). Prevalence rates of borderline personality disorder symptoms: a study based on the Netherlands Mental Health Survey and Incidence Study-2. BMC Psychiatry, 16, 249.
- Janssens KME, van Weeghel J, Dewa C, Henderson C, Mathijssen JJP, Joosen MCW, Brouwers EPM (2021). Line managers' hiring intentions regarding people with mental health problems: a cross-sectional study on workplace stigma. Occup Environ Med. 78(8):593–9.
- Juurlink, T. T., Have, M. ten, Lamers, F., Marle, H. J. F. van, Anema, J. R., Graaf, R. de, & Beekman, A. T. F. (2018). Borderline personality symptoms and work performance: a population-based survey. BMC Psychiatry, 18(1), 202.
- Juurlink, T. T., Lamers, F., Marle, H. J. F. van, Michon, H., Busschbach, J. T. van, Beekman, A. T. F., & Anema, J. R. (2019). Employment in Personality Disorders and the Effectiveness of Individual Placement and Support: Outcomes from a Secondary Data Analysis. Journal of Occupational Rehabilitation, 30(2), 255–262.
- Juurlink, T. T., Vukadin, M., Stringer, B., Westerman, M. J., Lamers, F., Anema, J. R., Beekman, A. T. F., & Marle, H. J. F. van (2019a). Barriers and facilitators to employment in borderline personality disorder: A qualitative study among patients, mental health practitioners and insurance physicians. PloS One, 14(7), e0220233.
- Juurlink, T. T., Lamers, F., Marle, H. J. F. van, Anema, J. R., & Beekman, A. T. F. (2020). The role of borderline personality disorder symptoms on absenteeism & work performance in the Netherlands Study of Depression and Anxiety (NESDA). BMC Psychiatry, 20(1), 414.
- Katsakou, C., Marougka, S., Barnicot, K., Savill, M., & White, H. (2012). Recovery in Borderline Personality Disorder (BPD): a qualitative study of service users' perspectives. PLoS One, 7(5), e36517.
- Knudsen, A. K., Skogen, J. C., Harvey, S. B., Stewart, R., Hotopf, M., & Moran, P. (2012). Personality disorders, common mental disorders and receipt of disability benefits: evidence from the British National Survey of Psychiatric Morbidity. Psychological Medicine, 42(12), 2631–2640.
- Leamy M, Bird V, Le Boutillier C, Williams J, Slade M (2011). Conceptual framework for personal recovery in mental health: systematic review and narrative synthesis. Br J Psychiatry 199, 445-52.
- Leendertse, J. C. P., Wierdsma, A. I., van den Berg, D., Ruissen, A. M., Slade, M., Castelein, S., & Mulder, C. L. (2021). Personal Recovery in People With a Psychotic Disorder: A Systematic Review and Meta-Analysis of Associated Factors. Frontiers in Psychiatry, 12, 622628. doi:10.3389/fpsyt.2021.622628.
- Lugtenberg, M., Beurden, K. M. van, Brouwers, E. P. M., Terluin, B., Weeghel, J. van, Klink, J. J. L. van der & Joosen, M. C. W. (2016). Occupational physicians’ perceived barriers and suggested solutions to improve adherence to a guideline on mental health problems: analysis of a peer group training. BMC Health Services Research, 16, 271.
- McGurk, S. R., Mueser, K. T., Mischel, R., Adams, R., Harvey, P. D., McClure, M. M.,... Siever, L. J. (2013). Vocational functioning in schizotypal and paranoid personality disorders. Psychiatry Research, 210(2), 498–504.
- Merks, A. & Gillissen, R. (2005). Rehabilitatie in complexe zorgsituaties. Goes: Emergis.
- Nieuwenhuizen, C. van, Schene, A. H. & Koeter, M. W. J. (1998). Lancashire Kwaliteit van Leven Profiel, uitgebreide Nederlandse Versie. Amsterdam: AMC.
- Michon, H. W. C., Have, M. ten, Kroon, H., Weeghel, J. van, Graaf, R. de, & Schene, A. H. (2008). Mental disorders and personality traits as determinants of impaired work functioning. Psychological Medicine, 38(11), 1627–1637.
- Østby, K. A., Czajkowski, N., Knudsen, G. P., Ystrom, E., Gjerde, L. C., Kendler, K. S., Ørstavik, R. E., & Reichborn-Kjennerud, T. (2014). Personality disorders are important risk factors for disability pensioning. Social Psychiatry and Psychiatric Epidemiology, 49(12), 2003–2011.
- Plaisier, I., Beekman, A. T. F., Graaf, R. de, Smit, J. H., Dyck, R. van, & Penninx, B. W. J. H. (2010). Work functioning in persons with depressive and anxiety disorders: the role of specific psychopathological characteristics. Journal of Affective Disorders, 125(1-3), 198–206.
- Rebergen, D. S., Bruinvels, D. J., Bos, C. M., Beek, A. J. van der, & Mechelen, W. van (2010). Return to work and occupational physicians’ management of common mental health problems--process evaluation of a randomized controlled trial. Scandinavian Journal of Work, Environment & Health, 36(6), 488–498.
- Sheehan, L., Nieweglowski, K. & Corrigan, P. (2016). The Stigma of Personality Disorders. Current psychiatry reports, 18(1), 11. doi:10.1007/s11920-015-0654-1.
- Skodol, A. E., Pagano, M. E., Bender, D. S., Shea, M. T., Gunderson, J. G., Yen, S.,... McGlashan, T. H. (2005). Stability of functional impairment in patients with schizotypal, borderline, avoidant, or obsessive-compulsive personality disorder over two years. Psychological Medicine, 35(3), 443–451.
- Soeteman, D., Hakkaart-van Roijen, L., Verheul, R., & Busschbach, J. J. V. (2008). The economic burden of personality disorders in mental health care. Multicenter Study, 69(2), 259-265.
- Stel, J. C. van der (2015). Functioneel herstel en zelfregulatie: opgaven voor cliënten én psychiaters. Tijdschrift voor psychiatrie, 57, 815-822.
- Thunnissen, M. M., Duivenvoorden, H. J., Busschbach, J. van, Roijen, l. H., Tilburg, W. van, Verheul, R., & Trijsburg, W. (2009). De effectiviteit van re-integratietraining versus boostersessies na kortdurende klinische psychotherapie: een gerandomiseerd klinisch onderzoek. Tijdschrift Voor Psychiatrie, 51, 275.
- Tomko, R. L., Trull, T. J., Wood, P. K., & Sher, K. J. (2014). Characteristics of borderline personality disorder in a community sample: comorbidity, treatment utilization, and general functioning. Journal of Personality Disorders, 28(5), 734–750.
- Tyrer, P. (2014). Personality disorders in the workplace. Occupational Medicine , 64(8), 566–568.
- Tyrer, P., Reed, G. M., & Crawford, M. J. (2015). Classification, assessment, prevalence, and effect of personality disorder. The Lancet, 385(9969), 717–726.
- Viinikainen, J., & Kokko, K. (2012). Personality traits and unemployment: Evidence from longitudinal data. Journal Of Economic Psychology, 33(6), 1204–1222.
- Vlasveld, M. C., Feltz-Cornelis, C. M. van der, Anema, J. R., Mechelen, W. van, Beekman, A. T. F., Marwijk, H. W. J. van, & Penninx, B. W. J. H. (2013). The associations between personality characteristics and absenteeism: a cross-sectional study in workers with and without depressive and anxiety disorders. Journal of Occupational Rehabilitation, 23(3), 309–317.
- Vogel, J. S., Bruins, J., Halbersma, L., Lieben, R. J., de Jong, S., van der Gaag, M., & Castelein, S. (2020). Measuring personal recovery in people with a psychotic disorder based on CHIME: A comparison of three validated measures. International Journal of Mental Health Nursing, 29(5), 808-819.
- Wilken, J. P. & Duurkoop, P. (2002). Een weg naar wens; resultaten van het onderzoek. Zwolle: Zwolse Poort Yang, M., Coid, J., & Tyrer, P. (2010). Personality pathology recorded by severity: national survey. The British Journal of Psychiatry: The Journal of Mental Science, 197(3), 193–199.
- Zimmerman, M., Martinez, J. H., Young, D., Chelminski, I., & Dalrymple, K. (2012). Sustained unemployment in psychiatric outpatients with bipolar depression compared to major depressive disorder with comorbid borderline personality disorder. Bipolar Disorders, 14(8), 856–862.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-08-2022
Beoordeeld op geldigheid : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
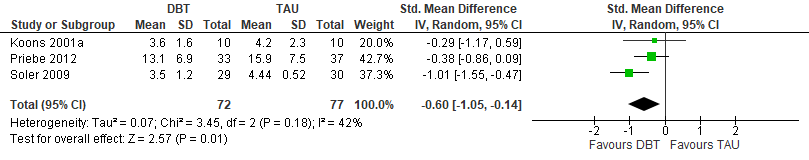
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
Zoekverantwoording
Medline
Medline search PS SR
Database: Ovid MEDLINE(R) ALL <1946 to November 17, 2020>
Search Strategy:
--------------------------------------------------------------------------------
1 personality disorders/ or antisocial personality disorder/ or borderline personality disorder/ or compulsive personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or paranoid personality disorder/ or passive-aggressive personality disorder/ or schizoid personality disorder/ or schizotypal personality disorder/ (38347)
2 (personality adj2 disorder?).tw,kw. (20575)
3 (personality adj2 (impulse* or inadequate)).tw,kw. (42)
4 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).tw,kw. (2672)
5 (personalit* adj2 (antisocial or sociopathic or psychopathic)).tw,kw. (3316)
6 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).tw,kw. (123214)
7 or/2-6 (135661)
8 1 or 7 (157897)=P
9 "P voor persoonlijkheidsstoornissen".ti. (0)
10 Paranoid Personality Disorder/ (263)
11 personality disorders/ (20241)
12 ((ppd or paranoid or paranoia) and (personality adj3 disorder*)).tw,kw. (790)
13 (ppd or paranoid or paranoia).ti,kw. (3772)
14 11 and 13 (78)
15 10 or 12 or 14 (1013)
16 "filter SR".ti. (0)
17 meta analysis.pt. (122463)
18 (meta-anal$ or metaanal$).tw,kf. (188057)
19 (quantitativ$ adj10 (review$ or overview$)).tw. (9837)
20 (systematic$ adj10 (review$ or overview$)).tw. (207079)
21 (methodologic$ adj10 (review$ or overview$)).tw. (12421)
22 (quantitativ$ adj10 (review$ or overview$)).kf. (80)
23 (systematic$ adj10 (review$ or overview$)).kf. (21967)
24 (methodologic$ adj10 (review$ or overview$)).kf. (78)
25 medline.tw. and review.pt. (80564)
26 (pooled adj3 analy*).tw. (20981)
27 (pooled adj3 analy*).kf. (284)
28 "cochrane$".fc_jour. (15118)
29 or/17-28 (377665)
30 "einde SR filter".ti. (0)
31 (dutch or english or german).la. (28006810)
32 15 and 29 and 31 (15)
33 (pharmacolog* or drug*).tw. (1889977)
34 Paranoid Personality Disorder/dt (9)
35 psychopharma*.tw,kw. (11656)
36 exp Psychotherapy/ (197834)
37 (psychother* or (cognitive adj3 behav adj3 therap)).tw,kw. (47166)
38 Paranoid Personality Disorder/th (35)
39 33 or 34 or 35 or 36 or 37 or 38 (2093396)
40 32 and 39 (5)
41 exp Drug Therapy/ (1372625)
42 (pharmacolog* or drug*).kw. (119534)
43 35 or 36 or 37 or 41 or 42 (1680480)
44 15 and 29 and 31 and 43 (3)
45 15 and 29 and 31 (15)
46 (pharmacolog* or drug*).tw,kw. (1945277)
47 35 or 36 or 37 or 41 or 42 or 46 (3184860)
48 45 and 47 (5)
49 48 (5)
50 limit 49 to yr="2010 -Current" (3)
51 Schizoid Personality Disorder/ (595)
52 (schizoid adj3 personalit*).tw,kw. (319)
53 11 and schizoid*.tw,kw. (386)
54 51 or 52 or 53 (1032)
55 54 and 29 and 31 and 47 (2)
56 limit 55 to yr="2010 -Current" (1)
57 54 and 29 and 31 (6)
58 57 and 47 (2)
59 Schizotypal Personality Disorder/ (2720)
60 (schizotypal adj3 (disorder? or personalit*)).tw,kw. (1590)
61 11 and schizotypal.tw,kw. (439)
62 59 or 60 or 61 (3586)
63 62 and 29 and 31 and 47 (11)
64 63 (11)
65 limit 64 to yr="2010 -Current" (8)
66 Antisocial Personality Disorder/ (9588)
67 (antisocial adj3 (personality or disorder?)).tw,kw. (3086)
68 11 and antisocial.tw,kw. (807)
69 66 or 67 or 68 (11454)
70 69 and 29 and 31 and 47 (41)
71 70 (41)
72 limit 71 to yr="2010 -Current" (23)=
73 Borderline Personality Disorder/ (6911)
74 (borderline adj3 (personality or disorder?)).tw,kw. (7960)
75 11 and borderline.tw,kw. (2076)
76 73 or 74 or 75 (10202)
77 76 and 29 and 31 and 47 (128)
78 limit 77 to yr="2010 -Current" (100)
79 (borderline adj3 (personality or disorder?)).ti,kw. (4943)
80 11 and borderline.ti,kw. (906)
81 73 or 79 or 80 (7890)
82 78 and 81 (74)
83 Histrionic Personality Disorder/ (516)
84 (histrionic adj3 (personalit* or disorder?)).tw,kw. (290)
85 11 and histrionic.tw,kw. (391)
86 83 or 84 or 85 (973)
87 86 and 29 and 31 and 47 (1)
88 limit 87 to yr="2010 -Current" (0)
89 histrionic.af. (1140)
90 (86 or 89) and 29 and 31 (13)
91 90 (13)
92 limit 91 to yr="2010 -Current" (6)= histrionic
93 personality disorders/ or exp histrionic personality disorder/ (23982)
94 exp histrionic personality disorder/ (4000)
95 hysteria.tw,kw. (2895)
96 84 or 85 or 94 or 95 (5755)
97 96 and 29 and 31 and 47 (3)
98 limit 97 to yr="2010 -Current" (0)
99 96 and 29 and 31 (28)
100 limit 99 to yr="2010 -Current" (16)
101 100 not 92 (10)aanvulling histrionic
102 type b personality/ (8)
103 Narcissism/ (2911)
104 narcissism*.tw,kw. (1803)
105 11 and (103 or 104) (733)
106 105 and 29 and 31 and 47 (1)
107 npd.mp. and 11 [mp=title, abstract, original title, name of substance word, subject heading word, floating sub-heading word, keyword heading word, organism supplementary concept word, protocol supplementary concept word, rare disease supplementary concept word, unique identifier, synonyms] (104)
108 105 or 107 (765)
109 108 and 29 and 31 (6)
110 avoidant.tw,kw. and 11 (854)
111 (avoidant adj3 (disorder? or personalit*)).tw,kw. (682)
112 110 or 111 (1117)
113 112 and 29 and 31 and 47 (11)
114 113 (11)
115 limit 114 to yr="2010 -Current" (4)
116 Dependent Personality Disorder/ (226)
117 ((passive-dependent or dependent) adj3 (personali* or disorder?)).tw,kw. (1829)
118 11 and (dependent or passive-dependent).tw,kw. (792)
119 116 or 117 or 118 (2526)
120 119 and 29 and 31 and 47 (12)
121 120 and 7 (4)
122 Obsessive-Compulsive Disorder/ (14540)
123 Compulsive Personality Disorder/ (538)
124 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).tw,kw. (14792)
125 11 and (compulsive or obsessive-compulsive).ti,kw. (181)
126 122 or 123 or 124 or 125 (20533)
127 126 and 29 and 31 and 47 (319)
128 127 and 8 (48)
129 128 (48)
130 limit 129 to yr="2010 -Current" (32)
131 *personality disorders/ or *antisocial personality disorder/ or *borderline personality disorder/ or *compulsive personality disorder/ or *dependent personality disorder/ or *histrionic personality disorder/ or *paranoid personality disorder/ or *passive-aggressive personality disorder/ or *schizoid personality disorder/ or *schizotypal personality disorder/ (26896)
132 (personality adj2 disorder?).ti,kw. (9664)
133 (personality adj2 (impulse* or inadequate)).ti,kw. (19)
134 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).ti,kw. (655)
135 (personalit* adj2 (antisocial or sociopathic or psychopathic)).ti,kw. (982)
136 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).ti,kw. (80286)
137 or/131-136 (103187)
138 137 and 29 and 31 and 47 (1286)
139 138 (1286)
140 limit 139 to yr="2010 -Current" (892)
141 140 and 11 (26)= rest
"PP med20201118 persoonlijkheidsstoornissen A B C SR behandeling"
Persoonlijkheidsstoornissen embase search
"PP emb20201119 PS cluster A en B en C"
Database: Embase <1974 to 2020 November 18>
Search Strategy:
--------------------------------------------------------------------------------
1 exp Depressive Disorder/ (488299)
2 personality disorders/ or antisocial personality disorder/ or borderline personality disorder/ or compulsive personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or paranoid personality disorder/ or passive-aggressive personality disorder/ or schizoid personality disorder/ or schizotypal personality disorder/ (32218)
3 (personality adj2 disorder?).tw,kw. (28571)
4 (personality adj2 (impulse* or inadequate)).tw,kw. (46)
5 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).tw,kw. (3487)
6 (personalit* adj2 (antisocial or sociopathic or psychopathic)).tw,kw. (4153)
7 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).tw,kw. (169658)
8 or/3-7 (186701)
9 2 or 8 (202601)
10 "P voor persoonlijkheidsstoornissen".ti. (0)
11 exp paranoid psychosis/ or paranoia/ (16235)
12 (parano* adj3 (disorder? or personali*)).tw,kw. (1123)
13 9 and 11 (6516)
14 12 or 13 (7179)
15 "filter SR".ti. (0)
16 meta analysis.pt. (0)
17 (meta-anal$ or metaanal$).tw,kw. (248389)
18 (quantitativ$ adj10 (review$ or overview$)).tw. (11923)
19 (systematic$ adj10 (review$ or overview$)).tw. (260511)
20 (methodologic$ adj10 (review$ or overview$)).tw. (14583)
21 (quantitativ$ adj10 (review$ or overview$)).kw. (148)
22 (systematic$ adj10 (review$ or overview$)).kw. (32822)
23 (methodologic$ adj10 (review$ or overview$)).kw. (84)
24 medline.tw. and review.pt. (76621)
25 (pooled adj3 analy*).tw. (32234)
26 (pooled adj3 analy*).kw. (546)
27 "cochrane$".fc_jour. (20949)
28 or/16-27 (471203)
29 "systematic review"/ (271999)
30 28 or 29 (528249)
31 "einde filter SR".ti. (0)
32 exp psychotherapy/ (255771)
33 exp therapy/ or exp drug therapy/ (8706380)
34 (pharmacolog* or drug*).tw. (2620264)
35 psychopharma*.tw,kw. (15264)
36 (pharmacolog* or drug*).kw. (303372)
37 or/32-36 (10456057)
38 (dutch or english or german).la. (31417375)
39 (ppd or paranoid or paranoia).ti,kw. (4380)
40 14 or 39 (10156)
41 40 and 30 and 37 and 38 (90)
42 *personality disorders/ or *antisocial personality disorder/ or *borderline personality disorder/ or *compulsive personality disorder/ or *dependent personality disorder/ or *histrionic personality disorder/ or *paranoid personality disorder/ or *passive-aggressive personality disorder/ or *schizoid personality disorder/ or *schizotypal personality disorder/ (14948)
43 (personality adj2 disorder?).ti,kw. (14777)
44 (personality adj2 (impulse* or inadequate)).ti,kw. (5)
45 ((antisocial adj2 personalit*) or (dyssocial adj2 behavior?)).ti,kw. (1129)
46 (personalit* adj2 (antisocial or sociopathic or psychopathic)).ti,kw. (1405)
47 ((borderline adj2 personality disorder?) or (compulsive adj2 personalit*) or hysteria or (hysterical adj2 neurose?) or (paranoid adj2 personalit*) or (schizoid adj2 personalit*) or schizophrenia? or (schizotypal adj2 disorder?)).ti,kw. (113202)
48 or/42-47 (129503)
49 41 and 48 (53)
50 39 and 49 (4)= cluster A paranoid
51 schizoidism/ (2747)
52 ((schizoid adj3 personality) or schizoidis*).ti,kw. (113)
53 51 or 52 (2781)
54 53 and 48 and 30 and 37 and 38 (17)
55 54 (17)
56 limit 55 to yr="2010 -Current" (5)= cluster A schizoid
57 schizotypal personality disorder/ (2988)
58 (schizotypal adj3 (disorder? or personalit*)).tw,kw. (2282)
59 57 or 58 (3899)
60 59 and 48 and 30 and 37 and 38 (40)
61 60 (40)
62 limit 61 to yr="2010 -Current" (27)
63 *schizotypal personality disorder/ (1148)
64 (schizotypal adj3 (disorder? or personalit*)).ti,kw. (829)
65 62 and (63 or 64) (10)= cluster A schizotypal
66 antisocial personality disorder/ (2613)
67 ((asocial$ or antisocial$ or anti?social$ or dissocial$ or dis?social$ or dyssocial$ or dys?social$) adj5 (person$ or disorder$)).ti,kw. (1280)
68 *antisocial personality disorder/ (557)
69 67 or 68 (1634)
70 69 and 30 and 37 and 38 (25)
71 limit 70 to yr="2010 -Current" (16)= cluster B antisocial
72 from 50 keep 1-4 (4)
73 from 56 keep 1-5 (5)
74 from 65 keep 1-10 (10)
75 from 71 keep 1-16 (16)
76 borderline state/ (13713)
77 (borderline adj3 (personality or disorder?)).tw,kw. (10531)
78 borderline.ti,kw. and 48 (7135)
79 76 or 77 or 78 (15513)
80 79 and 30 and 37 and 38 (324)
81 limit 80 to yr="2010 -Current" (254)
82 limit 81 to ((meta analysis or "systematic review") and article) (62)= emb cluster B borderline
83 histrionic personality disorder/ (825)
84 (histrionic adj3 (personalit* or disorder?)).tw,kw. (457)
85 48 and histrionic.tw,kw. (611)
86 83 or 84 or 85 (1301)
87 86 and 30 and 37 and 38 (16)
88 limit 87 to yr="2010 -Current" (10)= emb cluster B histrionic
89 narcissism/ (5872)
90 (narcism or self?love or narcissism*).tw,kw. (2487)
91 89 or 90 (6291)
92 91 and 48 and 30 and 37 and 38 (11)
93 limit 92 to yr="2010 -Current" (7)
94 91 and 30 and 37 and 38 (23)
95 limit 94 to yr="2010 -Current" (15)= emb cluster B narcistic
96 avoidant personality disorder/ (1042)
97 (avoidant adj3 (disorder? or personalit*)).tw,kw. (934)
98 96 or 97 (1632)
99 96 and 30 and 37 and 38 (23)
100 limit 99 to yr="2010 -Current" (11)=emb cluster C avoidant personality
101 dependent personality disorder/ (4468)
102 (dependenc* or dependent or (passive* adj2 personalit*)).tw,kw. (1981260)
103 (dependenc* or dependent or (passive* adj2 personalit*)).ti,kw. (343473)
104 103 and 48 (2133)
105 101 or 104 (5661)
106 105 and 30 and 37 and 38 (42)
107 limit 106 to yr="2010 -Current" (27)= cluster C dependent personality
108 compulsive personality disorder/ (1062)
109 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).tw,kw. (21629)
110 48 and (compulsive or obsessive-compulsive).ti,kw. (1106)
111 108 or 109 or 110 (22427)
112 111 and 30 and 37 and 38 (721)
113 limit 112 to yr="2010 -Current" (531)
114 *compulsive personality disorder/ (287)
115 ((compulsive or obsessive-compulsive) adj3 (personalit* or disorder?)).ti. (10234)
116 110 or 114 or 115 (10833)
117 113 and 116 (260)
118 117 and 48 (14)
119 limit 117 to ((meta analysis or "systematic review") and article) (67)= cluster C obsessive compulsive
120 personality disorder/dm, dt, rh, th [Disease Management, Drug Therapy, Rehabilitation, Therapy] (3513)
121 (personality adj3 (disorder? or change or disturbance*)).ti,kw. (15424)
122 121 and 37 (5811)
123 120 or 122 (8242)
124 *personality disorder/dm, dt, rh, th (2009)
125 122 or 124 (6864)
126 125 and 30 and 38 (276)
127 126 (276)
128 limit 127 to yr="2010 -Current" (197)
129 limit 128 to ((meta analysis or "systematic review") and "therapy (maximizes sensitivity)") (78)
130 limit 129 to article (28) embase rest algemeen
Database: APA PsycInfo <1806 to November Week 2 2020>
Search Strategy:
--------------------------------------------------------------------------------
1 "Effectiveness of different modalities of psychotherapeutic treatment for patients with Cluster C personality disorders".fc_titl. (1)
2 from 1 keep 1 (1)
3 "Follow-up psychotherapy outcome of patients with dependent, avoidant and obsessive-compulsive personality disorders: A meta-analytic review".fc_titl. (1)
4 "obsessive compulsive personality disorder".id. (210)
5 "avoidant personality disorders".id. (35)
6 "dependent personality disorder".id. (102)
7 "psychotherapy".id. (64557)
8 *"Personality Disorders"/ (10363)
9 personality disorders/ or antisocial personality disorder/ or avoidant personality disorder/ or borderline personality disorder/ or dependent personality disorder/ or histrionic personality disorder/ or narcissistic personality disorder/ or obsessive compulsive personality disorder/ or paranoid personality disorder/ or passive aggressive personality disorder/ or exp sadomasochistic personality/ or schizoid personality disorder/ or schizotypal personality disorder/ (27358)
10 "Meta Analysis".md. (23180)
11 "systematic review".md. (27489)
12 "systematic review"/ or meta analysis/ (5260)
13 "filter systematic reviews psycinfo".ti. (0)
14 (meta-anal* or metaanal*).tw. (39592)
15 (quantitativ* adj5 (review* or overview*)).tw. (2572)
16 (systematic* adj5 (review* or overview*)).tw. (37329)
17 (methodolo* adj5 (review* or overview*)).tw. (7005)
18 (medline or cochrane).tw. (17916)
19 (review* or overview*).ti. (167042)
20 (literature adj5 review).tw. (80285)
21 (synthes* adj3 (literature* or research or studies or data)).tw. (9349)
22 (pooled adj5 analys*).tw. (2393)
23 (data adj2 pool*).tw. (2382)
24 (medline or medlars or embase or cinahl or scisearch or psycinfo or psyclit or psychlit).ti. (76)
25 ((hand or manual* or database* or computer* or electronic*) adj2 search*).tw. (11638)
26 or/14-25 (272101)
27 10 or 11 or 12 or 26 (274532)=SR filter
28 "nw SR filter psycinfo".ti. (0)
29 9 and 27 (1742)
30 "cluster A".ti,id. (49)
31 7 and 29 (159)
32 avoidant personality disorder/ (358)
33 dependent personality disorder/ (184)
34 exp Obsessive Compulsive Personality Disorder/ (590)
35 32 or 33 or 34 (1043)
36 27 and 35 (53)
37 36 (53)
38 limit 37 to yr="2010 -Current" (16)
39 38 (16)
40 limit 39 to all journals (15)
41 paranoid personality disorder/ (278)
42 personality disorders/ (12222)
43 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).ti. (4015)
44 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).id. (6332)
45 (Paranoid adj2 personalit*).id. (155)
46 "Personality Disorders ".cc. (14067)
47 (hypersensitivity or jealousy or suspici* or ppd or paranoid or paranoi).tw. (25184)
48 43 or 44 or 47 (25184)
49 48 and (46 or 42) (1055)
50 41 or 45 or 49 (1218)
51 27 and 50 (45)
52 51 (45)
53 limit 52 to yr="2010 -Current" (19)
54 (dutch or german or english).la. (4597324)=talen
55 53 and 54 (19)= cluster A paranoid PS SR
56 "psycinfo rct filters sensitief".ti. (0)
57 randomi?ed controlled trial*.tw. (33183)
58 controlled clinical trial*.tw. (3164)
59 random allocation.tw. (263)
60 double blind method*.tw. (91)
61 double blind stud*.tw. (2570)
62 single blind stud*.tw. (149)
63 or/57-62 (38887)=rct
64 (50 and 63 and 54) not 27 (10)
65 *"Psychotherapy"/ (45750)
66 exp treatment/ (1069280)
67 from 55 keep 1-19 (19)
68 (clinical trial or treatment outcome).md. (48071)
69 65 or 66 or 68 (1078764)= treatment
70 55 and 69 (4)= psy20201117 cluster A paranoid PS SR
71 (50 and 69 and 63) not 27 (5)
72 from 70 keep 1-4 (4)
73 from 71 keep 1-5 (5)
74 exp Schizoid Personality Disorder/ (655)
75 (schizoid adj3 personalit*).tw,id. (828)
76 (alienation or shyness or oversensitivity or seclusiveness or egocentricity or (avoidance adj2 intimate adj2 relations*) or (autistic adj2 thinking)).tw,id. (10245)
77 76 and (46 or 42) (101)
78 74 or 75 or 77 (1288)=P schizoid
79 54 and 69 and 78 (368)
80 79 and 27 (17)
81 limit 80 to yr="2010 -Current" (6)
82 81 (6)
83 limit 82 to all journals (4)
84 63 and 69 and 78 (2)= psy20201117 cluster A schizoid PS SR
85 84 (2)
86 limit 85 to all journals (1)
87 exp Schizotypal Personality Disorder/ (1420)
88 (schizoid adj3 personal*).tw,id. (829)
89 schizoid.ti,id. (798)
90 (42 or 46) and 89 (210)
91 87 or 88 or 90 (2245)= schizotypal
92 91 and 27 and 54 and 68 (0)
93 91 and 27 and 54 and 69 (18)
94 93 (18)
95 limit 94 to (all journals and yr="2010 -Current") (6)= psy20201117 cluster A schizotypal PS SR
96 (91 and 63 and 54 and 69) not 27 (4)
97 96 (4)
98 limit 97 to all journals (2)
99 from 83 keep 1-4 (4)
100 from 86 keep 1 (1)
101 from 95 keep 1-6 (6)
102 from 98 keep 1-2 (2)
103 antisocial personality disorder/ (4647)
104 ((antisocial adj2 personalit*) or sociopath* or psychopath*).tw,id. (83129)
105 103 or 104 (83368)
106 105 and 54 and 27 and 69 (1600)
107 (antisocial adj2 personalit*).tw,id. (4436)
108 (sociopath* or psychopath*).tw,id. and (46 or 42) (4123)
109 ((sociopath* or psychopath*) and ("Personality Disorders " or personality disorders)).ti. (90)
110 103 or 107 or 108 (9972)
111 110 and 27 and 54 and 69 (134)
112 111 (134)
113 limit 112 to (all journals and yr="2010 -Current") (50)= psy20201117 cluster B antisocial PS SR
114 (110 and 63 and 54 and 69) not 27 (32)
115 114 (32)
116 limit 115 to all journals (29)
117 borderline personality disorder/ (6764)
118 from 113 keep 1-50 (50)
119 from 116 keep 1-29 (29)
120 ((asocial* or antisocial* or anti?social* or dissocial* or dis?social* or dyssocial* or dys?social*) adj5 (person* or disorder*)).tw,id. (6153)
121 (self?defeating or masochistic).tw,id. (1332)
122 ((moral* or amoral or "a?moral") adj5 (character* or personalit*)).tw,id. (2948)
123 dissociative identity disorder/ (2171)
124 narcissistic personality disorder/ (1688)
125 masochism/ or masochistic personality/ (784)
126 or/120-125 (14493)
127 110 or 126 (19685)
128 127 and 27 and 54 and 69 (276)
129 128 (276)
130 limit 129 to (all journals and yr="2010 -Current") (87)
131 130 not 113 (37)= psy20201117 cluster B antisocial extra PS SR
132 "uitbreiding optie volgens cochrane review Gibbon".ti. (0)
133 (borderline adj3 (personalit* or state*)).id,ti,ab. (12386)
134 ("Axis II" or "Cluster B").id,ti,ab. (3511)
135 (idealization adj5 devaluation).ab,id,ti. (75)
136 ((vulnerable or hyperbolic) adj3 temperament).id,ab,ti. (17)
137 (((unstab* or instab* or poor or disturb* or fail* or weak or dysregulat*) adj3 (self* or impuls* or interperson* or identit* or relationship* or emotion* or affect*)) and (personality or character or PD)).id,ab,ti. (5128)
138 (impulsiv* adj5 (behavio?r or character or personalit*)).id,ab,ti. (5288)
139 (self adj3 (injur* or damag* or destruct* or harm* or hurt* or mutilat*)).id,ab,ti. (18055)
140 (suicidal adj3 behavio?r).id,ab,ti. (10306)
141 (feel* adj3 (empt* or bored*)).ab,id,ti. (427)
142 "anger adj5 control*".ab,id,ti. (0)
143 (risk?taking adj3 behavio?r).id,ab,ti. (10)
144 or/134-143 (39785)
145 (46 or 42) and 144 (4031)
146 117 or 145 (9516)=borderline
147 146 and 54 and 27 and 69 (319)
148 limit 147 to (all journals and yr="2010 -Current") (153)=psy20201117 cluster B SR borderline
149 from 148 keep 1-153 (153)
150 histrionic personality disorder/ (391)
151 (histrionic adj3 personal*).tw,id. (582)
152 hysteric*.tw,id. (4045)
153 152 and (42 or 46) (230)
154 150 or 151 or 153 (920)=histrionic
155 154 and 27 and 54 and 69 (11)
156 limit 155 to (all journals and yr="2010 -Current") (0)
157 "psychotherapeutic techniques, treatment of hysterical personality disorder, literature review".id. (1)
158 155 (11)
159 limit 158 to all journals (8)= psy20201117 cluster B SR histrionic
160 "Personality Disorders ".cc. (14067)
161 (hysterical or histrion*).tw,id. (4503)
162 160 and 161 (592)
163 154 or 162 (1143)
164 163 and 27 and 54 and 69 (12)
165 164 (12)
166 limit 165 to all journals (9)
167 exp Narcissistic Personality Disorder/ or exp Narcissism/ (7432)
168 narciis*.tw,id. (0)
169 167 or 168 (7432)=narcistic
170 169 and 27 and 54 and 69 (113)
171 170 (113)
172 limit 171 to (all journals and yr="2010 -Current") (38)= psy20201117 cluster B narcistic SR
173 from 166 keep 1-9 (9)
174 from 172 keep 1-38 (38)
175 "cluster C".tw,id. (595)
176 avoidant personality disorder/ or social anxiety/ or social phobia/ (9107)
177 (avoidant adj3 personalit*).tw,id. (948)
178 176 or 177 (9647)
179 178 and 27 and 54 and 69 (227)
180 179 (227)
181 limit 180 to (all journals and yr="2010 -Current") (74)= psy20201117 cluster C avoidant SR
182 181 and (46 or 42) (3))= psy20201117 cluster C avoidant SR
183 narciss*.tw,id. (15990)
184 (167 or 183) and 27 and 54 and 69 (252)
185 184 (252)
186 limit 185 to (all journals and yr="2010 -Current") (77)
187 186 and (42 or 46) (10)=)= psy20201117 cluster B narcistic SR
188 personality disorders/ or dependent personality disorder/ (12368)
189 dependent personality disorder/ (184)
190 (dependent adj3 personali*).tw,id. (1007)
191 190 and (46 or 42) (382)
192 189 or 191 (476)
193 175 and 188 (373)
194 192 and 27 and 54 and 69 (6)
195 194 (6)
196 limit 195 to (all journals and yr="2010 -Current") (0)=)= psy20201117 cluster C dependent SR
197 194 (6)
198 limit 197 to all journals (4)
199 obsessive compulsive personality disorder/ (590)
200 (compulsive adj3 personal*).tw,id. (1201)
201 200 and (46 or 42) (495)
202 199 or 201 (900)
203 202 and 27 and 54 and 69 (17)
204 203 (17)
205 limit 204 to all journals (11) psy20201117 cluster C obsessive compulsive SR
206 (46 or 42) and 27 and 54 and 69 (481)
207 206 (481)
208 limit 207 to (all journals and yr="2010 -Current") (180)
209 *personality disorders/ (10363)
210 208 and 209 (94)= rest SR
PP psy20201117 PS cluster A en B en C"
Cochrane search
Search Name: PP coc SR 20201118 persoonlijkheidsstoornissen behandeling
Last Saved: 19/11/2020 12:20:59
Comment: persoonlijkheidsstoornissen met alle typen behandeling
ID Search
#1 MeSH descriptor: [Personality Disorders] explode all trees
#2 (personality NEAR/2 disorder*):ti,kw
#3 (personality NEAR/2 (impulse* or inadequate)):ti,kw
#4 ((antisocial NEAR/2 personalit*) or (dyssocial NEAR/2 behavior*)):ti,kw
#5 (personalit* NEAR/2 (antisocial or sociopathic or psychopathic)):ti,kw
#6 ((borderline NEAR/2 personality disorder*) or (compulsive NEAR/2 personalit*) or hysteria or (hysterical NEAR/2 neurose?) or (paranoid NEAR/2 personalit*) or (schizoid NEAR/2 personalit*) or schizophrenia? or (schizotypal NEAR/2 disorder?)):ti,kw
#7 #1 or #2 or #3 or #4 or #5 or #6
#8 ((Coexistence or comorbid*) NEAR/5 disorder*):ti,ab,kw
#9 MeSH descriptor: [Comorbidity] explode all trees
#10 #8 or #9
#11 #7 and #10
#12 MeSH descriptor: [Depression] explode all trees
#13 MeSH descriptor: [Depressive Disorder] explode all trees
#14 MeSH descriptor: [Stress Disorders, Post-Traumatic] explode all trees
#15 MeSH descriptor: [Attention Deficit Disorder with Hyperactivity] explode all trees
#16 MeSH descriptor: [Substance-Related Disorders] explode all trees
#17 MeSH descriptor: [Feeding and Eating Disorders] explode all trees
#18 depress* or (posttraumatic NEAR/2 neurose*) or (posttraumatic NEAR/2 stress NEAR/1 disorder):ti,kw
#19 (adhd or (attention NEAR/1 deficit NEAR/2 disorder*)):ti,kw
#20 (addict* or boulimia or anore* or alcohol* or drug*):ti,kw
#21 #12 or #13 or #14 or #15 or #16 or #17 or #18 or #19 or #20
#22 #7 and (#10 OR #21)
#23 MeSH descriptor: [Depressive Disorder] explode all trees and with qualifier(s): [complications - CO]
#24 (comorbid* or coexist*):ti,kw
#25 #22 and (#23 or #24)
#26 (both or together):ti
#27 #22 and (#23 or #24 or #26)
#28 (pharmacolog* or drug* or pharmacothe* or psychopharma* or psychotherap*):ti,kw
#29 MeSH descriptor: [Drug Therapy] explode all trees
#30 MeSH descriptor: [Psychotherapy] explode all trees
#31 #28 or #29 or #30
#32 #7 and #31
#33 parano*:ti,kw
#34 #32 and #33
#35 schizoid*:ti,kw
#36 MeSH descriptor: [Schizoid Personality Disorder] explode all trees
#37 #36 or #35
#38 schizotyp*:ti,ab,kw
#39 #5 and #31
#40 (borderline NEAR/2 personality disorder*):ti,kw
#41 MeSH descriptor: [Borderline Personality Disorder] explode all trees
#42 (#41 or #40) and #31
#43 MeSH descriptor: [Histrionic Personality Disorder] explode all trees
#44 histrionic:ti,kw
#45 #43 or #44
#46 narcis*:ti,kw
#47 avoidant:ti,kw
#48 avoidant NEAR/5 (person* or disorder*):ab
#49 MeSH descriptor: [Dependent Personality Disorder] explode all trees
#50 (depende* NEAR/5 (person* or disorder*)):ti,ab,kw
#51 #7 and #50
#52 ((compulsive or obsessive*) NEAR/3 (personalit* or disorder*)):ti,ab
#53 ((compulsive or obsessive*) NEAR/3 (personalit* or disorder*)):kw
#54 (#52 or #53) and #31
#55 #7 and #31
