DCD: Definitie en achtergronden
Uitgangsvraag
Deze module omvat de volgende deelvragen:
- Wat is de definitie van DCD? Welke functies zijn beperkt bij kinderen en jongeren met DCD?
- Wat is bekend over epidemiologie, gevolgen en uitkomsten op lange termijn bij DCD?
- Wat is bekend uit experimenteel onderzoek over onderliggende mechanismen bij DCD?
Aanbeveling
Deelvraag 1: Wat is de definitie van DCD?
1.1
Gebruik voor klinische doeleinden, onderwijsdoeleinden en in alle onderzoekspublicaties de term Developmental Coordination Disorder (DCD) voor personen waarbij de diagnose is vastgesteld op grond van de DCD-criteria.
1.2
Gebruik de criteria uit de DSM-5 bij het stellen van de diagnose DCD.
(Zie voor een toelichting op elk criterium de overwegingen, zie voor de operationalisatie uitgangsvraag 2)
Deelvraag 2: Wat is bekend over epidemiologie, gevolgen en uitkomsten op lange termijn bij DCD?
Bij deze deelvraag zijn geen aanbevelingen geformuleerd. De tekst over deze deelvraag staat onder Overwegingen.
Deelvraag 3: Wat is bekend uit experimenteel onderzoek over onderliggende mechanismen bij DCD?
De internationale werkgroep heeft over onderliggende mechanismen van DCD geen concrete aanbevelingen geformuleerd.
Het resultaat van de systematische review is beschreven in Wilson e.a., 2017. In dit artikel zijn wel een aantal mogelijke klinische implicaties geformuleerd die de Nederlandse werkgroep relevant vindt om te vermelden. Deze staan op het tabblad Overwegingen.
Overwegingen
Deelvraag 1: Wat is de definitie van DCD?
De definitie van DCD conform de DSM-5
DCD is bij de classificatie opgenomen in de groep: Neurologische ontwikkelingsstoornissen en staat als eerste aandoening onder een subgroep met de naam: Motorische stoornissen (315.4 Coördinatieontwikkelingsstoornis). Het gebruik van de term DCD is afgesproken tijdens de International Consensus Meeting in London in het Canadese Ontario in 1994. DCD wordt conform DSM-5 (APA, 2013) gedefinieerd aan de hand van de volgende 4 criteria:
- Het verwerven en uitvoeren van gecoördineerde motorische vaardigheden verloopt substantieel onder het niveau dat verwacht mag worden gezien de kalenderleeftijd van de betrokkene en zijn of haar mogelijkheden om deze vaardigheden te leren en te gebruiken. De moeilijkheden komen tot uiting in onhandigheid (zoals dingen laten vallen of ergens tegenaan botsen), en een trage en onnauwkeurige uitvoering van motorische vaardigheden (zoals iets vangen, gebruik van een schaar of bestek, schrijven, fietsen of sporten).
- De deficiënties in motorische vaardigheden van criterium A interfereren significant en persisterend met de algemene dagelijkse levensverrichtingen (ADL) passend bij de kalenderleeftijd (zoals zelfverzorging en voorziening in levensonderhoud), en hebben invloed op de schoolprestaties, voorbereidende beroepsactiviteiten, beroepsactiviteiten, vrijetijdsbesteding en spel.
- De symptomen beginnen in de vroege ontwikkelingsperiode.
- De deficiënties in de motorische vaardigheden kunnen niet beter worden verklaard door een verstandelijke beperking (verstandelijke-ontwikkelingsstoornis) of visusstoornis, en kunnen niet worden toegeschreven aan een neurologische aandoening die invloed heeft op beweging (zoals cerebrale parese, spierdystrofie, een degeneratieve stoornis).
Met name in het buitenland wordt soms ook de term dyspraxie gebruikt. De kenmerken van dyspraxie kunnen lijken op die van DCD. Belangrijk verschil is dat DCD een ontwikkelingsstoornis is en dat dyspraxie ook op latere leeftijd door hersenletsel kan ontstaan. Deze richtlijn gaat specifiek over DCD.
Bij aanbeveling 1.2:
Bij de criteria voor DCD uit de DSM-5 kan de volgende toelichtende informatie worden gegeven:
- Criterium A: De symptomen van DCD tijdens motorische taken kunnen zich uiten als onhandigheid, traagheid en/of onnauwkeurigheid, zowel wanneer de motorische taken afzonderlijk als wanneer ze in combinatie worden uitgevoerd.
- Kinderen met DCD kunnen een achterstand hebben in het ontwikkelen van vaardigheden als traplopen, fietsen, knopen dichtdoen, legpuzzels maken en ritsen open- en dichtdoen. Zelfs als het kind de betreffende vaardigheid leert beheersen, kan de motorische uitvoering onbeholpen, langzaam of minder precies overkomen dan die van leeftijdsgenoten (APA, 2013).
- Criterium B: algemene dagelijkse levensverrichtingen passend bij de kalenderleeftijd kunnen ook worden omschreven als persoonlijke verzorging, zelfredzaamheid en mobiliteit.
- Criterium C: De symptomen beginnen doorgaans in de vroeg(st)e jeugd, worden vaak duidelijk in de basisschoolleeftijd, maar worden soms pas tijdens de adolescentie of op volwassen leeftijd onderkend.
- Criterium D: De deficiënties in de motorische vaardigheden worden niet beter verklaard door een andere medische of neurologische ontwikkelingsstoornis of psychologische/psychiatrische aandoening of sociale omstandigheden. Het gaat hierbij om etiologische kwesties met betrekking tot DCD en is bedoeld om een differentiaaldiagnose te bevorderen.
Voorbeelden van aandoeningen of situaties die de diagnose DCD mogelijk uitsluiten of beïnvloeden zijn:
- Medische aandoeningen: bewegingsstoornissen met bekende oorzaak (bijvoorbeeld cerebrale parese, neuromusculaire aandoeningen, jeugdreuma), ongewenste bijwerkingen van medicijnen (bijvoorbeeld neuroleptica, chemotherapie, sedativa), sensorische problematiek (bijvoorbeeld substantiële visuele beperkingen of aandoeningen van het evenwichtsorgaan).
- Andere neurologische ontwikkelingsstoornissen (zoals een ernstige verstandelijke beperking[1]) of gelijktijdig voorkomende psychologische of psychiatrische stoornissen (bijvoorbeeld angststoornissen, depressie) of andere aandoeningen (zoals aandachtsproblemen) als primaire verklaring van de motorische problemen.
- Prematuriteit: Bij prematuur geboren kinderen is er een hogere incidentie van ontwikkelingsstoornissen. Hoewel onder prematuur geboren kinderen ook andere diagnoses voorkomen die DCD uitsluiten (zoals cerebrale parese) is prematuriteit op zichzelf geen uitsluitcriterium voor het stellen van een diagnose DCD (Larsen et al, 2013; Pascal et al, 2018).
- Motorische problemen door te weinig bewegingservaring, bijvoorbeeld door sociale omstandigheden, leefgewoonten, het onvoldoende voorhanden zijn van leer/oefenmogelijkheden, culturele diversiteit.
NB: Het kan hierbij moeilijk zijn onderliggende aandoeningen te onderscheiden van gelijktijdig optredende aandoeningen. Zo kan een kind met een achtergrond waarin lichamelijke activiteit beperkt is of waarin weinig mogelijkheden worden geboden voor motorisch leren zich (in ieder geval in eerste instantie) presenteren als een kind met DCD. Een kind met ADHD kan bewegingsproblemen vertonen die feitelijk veroorzaakt worden door impulsiviteit en/of een aandachttekort of -stoornis. Vooral in onduidelijke gevallen kunnen multidisciplinaire of herhaalde onderzoeken en evaluaties de differentiaaldiagnose bevorderen. De uitkomst van zorgvuldig onderzoek kan ook zijn dat er een dubbele diagnose gesteld wordt, bijvoorbeeld DCD gecombineerd met ASS, ADHD of ESM. Zie ook aanbeveling 2.18 en de toelichting daarop.
[1] Zie voor een toelichting hierbij DCD: beoordeling en monitoring, Anamnese, Klinisch onderzoek: met betrekking tot criteria D en B.
Deelvraag 2: Wat is bekend over epidemiologie, gevolgen en uitkomsten op lange termijn bij DCD?
Epidemiologie
De huidige schattingen m.b.t. de prevalentie van DCD lopen uiteen van 2-20%, waarbij 5-6% het meest geciteerde percentage is in de literatuur (APA, 2013; Blank et al., 2012). Het wordt algemeen erkend dat deze kinderen problemen hebben met motorische vaardigheden, waarbij de problemen zo groot zijn dat ze van invloed zijn op het dagelijks leven, het sociaal functioneren en de leerprestaties (Kadesjö & Gillberg, 1998). Kadesjö et al. (1998) constateerden in een populatiestudie onder 7-jarige kinderen in Zweden dat DCD voorkomt bij 4,9% van de kinderen wanneer het gaat om ernstige DCD en 8,6% van de kinderen als het gaat om matige DCD. De Avon Longitudinal Study of Parents and Children-studie (ALSPAC-studie) constateerde dat 1,8% van de 7-jarige kinderen ernstige DCD had, terwijl daarnaast nog 3% waarschijnlijk DCD had met gevolgen voor het dagelijks leven (Lingam et al., 2009). Een recente studie in het zuiden van India kwam uit op hele andere schattingen aan de hand van DSM-5-criteria (0,8%) (Girish, Raja, & Kamath, 2016). Hierbij dient te worden opgemerkt dat epidemiologische gegevens sterk afhankelijk zijn van de striktheid waarmee selectiecriteria worden toegepast.
DCD komt meer voor bij jongens dan bij meisjes, waarbij de verhouding tussen jongens en meisjes varieert van 2:1 tot 7:1 (Kadesjö & Gillberg, 1998; Lingam et al., 2009). Alleen Girish et al. (2016) constateerden meer meisjes dan jongens (verhouding jongens-meisjes 1:2).
Problemen met motorische vaardigheden bij personen met DCD worden vaak gezien als ‘licht’, waardoor er minder aandacht is voor de behoeften van personen met DCD dan voor de behoeften van personen met meer zichtbare beperkingen, zoals cerebrale parese. De richtlijnwerkgroep geeft hierbij aan dat de impact van DCD daardoor kan worden onderschat en dat dit kan leiden tot late diagnostiek en behandeling en tot secundaire problematiek.
Gevolgen
Bij het systematische zoeken met betrekking tot de EACD Recommendations on DCD in 2012 (Blank et al., 2012) zijn talrijke studies gevonden waarin gegevens werden gepresenteerd over de gevolgen van DCD binnen verschillende gebieden zoals opgenomen in de lijst van de ICF. Het lijdt geen twijfel dat DCD leidt tot problemen in het dagelijks functioneren (Summers, Larkin, & Dewey, 2008a; Wang et al., 2009). Kinderen met DCD hebben bij ADL-activiteiten meer structuur en ondersteuning nodig dan hun gezonde leeftijdsgenoten (Summers, Larkin, & Dewey, 2008b).
Hoewel de impact van motorische coördinatiestoornissen op lichamelijke activiteiten bij het opgroeien wordt beïnvloed door allerlei factoren (bijvoorbeeld sociale en culturele factoren, de fysieke omgeving, individuele eigenschappen enz.) (Poulsen & Ziviani, 2004), zijn er aanwijzingen dat bij kinderen met DCD sprake is van minder lichamelijke activiteit, met name als het gaat om de participatie aan teamsporten (Cairney et al., 2005; Smyth & Anderson, 2000). Dit kan leiden tot een verminderde competentiebeleving bij kinderen met DCD (Cairney et al., 2005; Hay & Missiuna, 1998) en een lagere globale eigenwaarde (Poulsen et al., 2008).
De motorische problematiek kan ook gedragsproblemen tot gevolg hebben en verminderde deelname aan sociale activiteiten. Uit longitudinaal onderzoek bleek dat gedragsproblemen en problemen met de sociale interactie aanwezig bleven (Stephenson & Chesson, 2008). Dit was over een langere periode van invloed op het gehele gezinssysteem, met name op de ouders (Stephenson & Chesson, 2008; Summers et al., 2008a), en leidt tot bezorgdheid bij ouders over de participatie van hun kinderen binnen de samenleving (Segal et al., 2002).
Sommige studies benadrukken de negatieve gevolgen van DCD op de lichamelijke conditie (Cairney et al., 2007; Schott et al., 2007), wat grotendeels wordt toegeschreven aan minder lichamelijke activiteit vergeleken met gezonde leeftijdsgenoten. In de literatuurlijst aan het eind van deze module staan verwijzingen naar de artikelen van Van der Hoek et al (2012) en Oudenampsen et al (2013), die in Nederland onderzoek hebben gedaan naar lichamelijke activiteit en participatie bij kinderen met DCD.
Uitkomsten op lange termijn
Slechts bij een klein aantal studies is onderzoek gedaan naar het natuurlijke beloop van DCD. Er zijn aanwijzingen dat de symptomen van DCD in veel gevallen tot ver in de adolescente periode aanwezig blijven (Cantell et al., 1994; Geuze, 2003; Hellgren et al., 1993; Losse et al., 1991; Visser et al., 1998), waarbij 50-70% van de kinderen motorische problemen blijft ondervinden (Visser et al., 1998). Studies met betrekking tot volwassenen met DCD tonen aan dat er aanhoudende problemen kunnen zijn met een reeks motorische vaardigheden en bij het aanleren van nieuwe vaardigheden, zoals autorijden.
DCD wordt vaak in verband gebracht met andere leer- en gedragsstoornissen. Bij peuters en kleuters (van groep 1 en 2) lijkt er een verband te zijn tussen motorische problemen en taal- en communicatieproblemen (Gaines & Missiuna, 2007; Scabar et al., 2006). Deze kunnen blijven voortduren bij kinderen op schoolgaande leeftijd. Kadesjo and Gillberg (1999) constateerden problemen met begrijpend lezen bij zevenjarige kinderen met een DCD-diagnose. Er zijn meer aanwijzingen dat sommige kinderen met DCD op schoolgaande leeftijd slechtere schoolresultaten (Cantell, Smyth, & Ahonen, 2003) laten zien dan hun gezonde leeftijdsgenoten, en dan met name op rekenkundig vlak. (Tseng et al., 2007). Dit kan verband houden met de regelmatig gemelde visueel-ruimtelijke problemen bij kinderen met DCD.
Bij volwassenen met DCD is sprake van een reeks vaak gemelde niet-motorische problemen. Hierbij gaat het onder andere om problemen met executief functioneren en aandacht, angst, alsmede symptomen van depressie en lage globale eigenwaarde.
Cairney et al. (2005) melden een correlatie tussen DCD en het vervolgens ontwikkelen van obesitas bij jongens, terwijl dit bij meisjes niet werd geobserveerd. Een van de verklaringen kan zijn dat kinderen met DCD minder participeren in sport- en spelactiviteiten in teamverband (Cairney et al., 2009b; Cantell et al., 2003; H. Chen & Cohn, 2003; Poulsen, 2007).
In de EACD Recommendations on DCD wordt gemeld dat obesitas vaker voorkomt bij volwassenen met DCD, net als verminderd uithoudingsvermogen, lenigheid en kracht, vergeleken met gezonde volwassen met een reguliere ontwikkeling. Daarnaast wordt ook een slechtere algehele gezondheid gemeld (zowel geestelijk als lichamelijk).
Deelvraag 3: Wat is bekend uit experimenteel onderzoek over onderliggende mechanismen bij DCD?
Wilson et al (2017) hebben een systematisch review uitgevoerd naar onderliggende mechanismen van de motorische beperkingen bij DCD. Op diverse cognitieve en motorische gebieden blijken kinderen met DCD problemen te hebben. Deze problemen blijken afhankelijk te zijn van de taak- en omgevingseisen en verschillend per leeftijd.
In onderstaande figuur wordt dit inzichtelijk gemaakt:
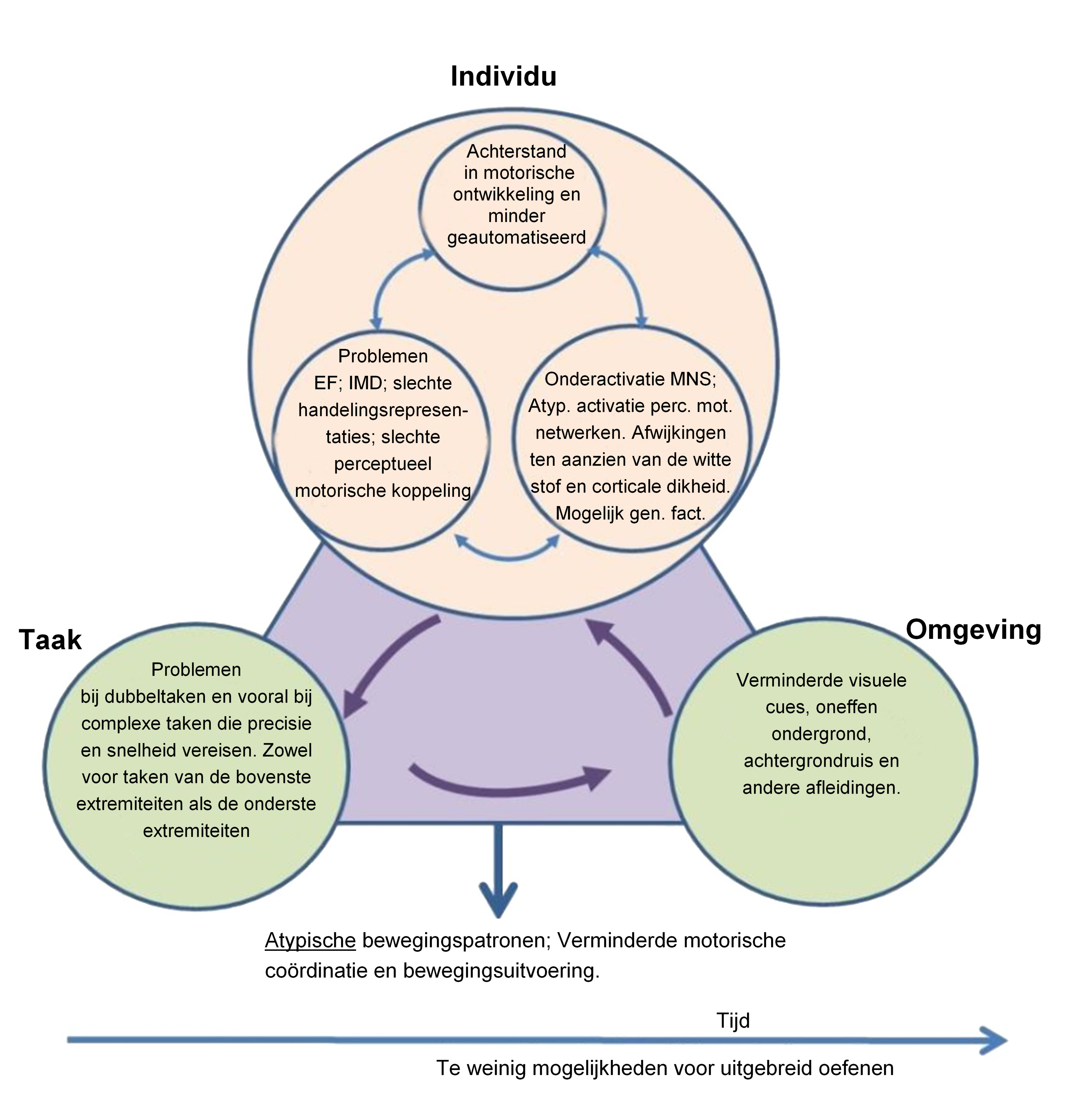
Figuur 1 (vertaling van figuur 4 in de EACD Recommendations on DCD, pag. 14)
EF=executieve functies, IMD=Internal Model Deficit, MNS=Mirror Neuron System (spiegelneuronensysteem), Perc.mot.netw.=perceptueel motorische netwerken, Gen.Fact.= genetische factoren.
Deze figuur geeft weer dat zowel binnen een persoon problemen op diverse gebieden met elkaar interacteren als ook tussen persoon, taak en omgeving. Uit het review is gebleken dat motorische vaardigheden soms slecht ontwikkeld zijn en verminderd geautomatiseerd. Dit kan interacteren met moeilijkheden met executieve functies (EF, zoals werkgeheugen, inhibitie, planning) die ook lijken te persisteren in de volwassen leeftijd, problemen met het interne model van bewegingscontrole (IMD, verminderde voorspelling van de te verwachten consequenties van de uit te voeren motorische actie), moeite met representaties van handelingen en/of moeite met perceptueel-motorische koppeling. Daarnaast is er in de afgelopen vijf jaar een toename geweest in onderzoek (15 studies zijn meegenomen in het review) met beeldvormende technieken zoals MRI. Daarbij is gevonden dat bij kinderen met DCD in verschillende gebieden in de hersenen afwijkingen zijn, vooral ten aanzien van de witte stof, corticale dikte, en onderactivatie van netwerken van het spiegelneuronsysteem. Gezien de nog relatief beperkte data, en de kleine onderzoeksgroepen, zijn er op basis van deze onderzoeken nog geen definitieve conclusies te trekken. Tot slot lijken genetische factoren ook een rol te spelen bij DCD.
Deze informatie leidt tot de volgende klinische implicaties:
- Onderzoek zowel motorische als cognitieve functies in zo breed mogelijke zin en houd daarbij rekening met aspecten van taakorganisatie en zelfregulatie, niet alleen in de kindertijd maar tot aan de leeftijd van adolescentie en vroege volwassenheid. Kijk hierbij niet alleen naar de testresultaten van de M-ABC-2 of testen van executief functioneren, maar observeer ook situaties buiten de standaard testsetting: uit onderzoek blijkt dat problemen met name optreden bij toename in complexiteit van de taak (Wilson, 2017). Observatie buiten de testsetting kan verdiepende informatie opleveren over de motorische problematiek en de samenhang met cognitieve factoren.
- Wees alert op het feit dat er een grote heterogeniteit in de verschijning van DCD bestaat die onder andere wordt bepaald door de ernst van de DCD en specifieke taakomstandigheden, zoals de complexiteit van een taak. Dit moet in het achterhoofd worden gehouden bij de diagnostiek en de behandeling. Bijvoorbeeld, een kind kan functioneel beperkt zijn bij het uitvoeren van een complexe taak, maar binnen de normale range presteren bij standaard motorische en cognitieve taken. Gegeven de grote heterogeniteit is het van belang om breed te meten (b.v. op taken die verschillen in complexiteit), juist omdat nog onbekend is in hoeverre motorische en/of cognitieve problemen met elkaar interacteren en worden beïnvloed door de ernst van DCD.
- Bewegingsvaardigheden moeten gemeten worden in verschillende motorische domeinen waarbij de complexiteit van taak en omgeving systematisch gevarieerd wordt. Op die manier kunnen specifieke problemen duidelijk worden en deze geven dan de noodzakelijke informatie voor de behandeling. Bijvoorbeeld, met welke moeilijkheidsgraad taken tijdens de behandeling moeten worden uitgevoerd.
Deze klinische implicaties zijn verwerkt in de aanbevelingen bij uitgangsvraag 2: Hoe wordt DCD beoordeeld en gemonitord?
Zie voor de complete tekst over onderliggende mechanismen hoofdstuk 3 van de EACD Recommendations on DCD ( https://onlinelibrary.wiley.com/doi/full/10.1111/dmcn.14132 ) en/of
het artikel van Wilson et al (2017) https://onlinelibrary.wiley.com/doi/pdf/10.1111/dmcn.13530 .
Onderbouwing
Achtergrond
Leeswijzer
De tekst van deze richtlijn is deels gebaseerd op de EACD Recommendations on DCD. Een link naar de tekst daarvan (inclusief de literatuurlijst, zoekstrategie en evidencetabellen) is te vinden in de Aanverwante items. Extra literatuur die voor de Nederlandse richtlijn gebruikt is staat in de literatuurlijst bij deze module. Een pdf van de gehele richtlijn is opgenomen bij de Aanverwante items.
In deze richtlijn wordt waar kind of kinderen staat ook jongere(n) bedoeld. Op basis van het functioneren gaat dit qua leeftijd om kinderen in het basis en middelbaar onderwijs.
Waar het gaat over adolescenten en volwassenen betreft het personen die bezig zijn met bijvoorbeeld studie of werk.
In verband met de leesbaarheid wordt in de richtlijn de term “ouders” gebruikt waar het ook kan gaan om ouder(s)/verzorger(s).
Inleiding
DCD komt voor in alle culturen, bij alle rassen en onder alle sociaal-economische omstandigheden. De stoornis is idiopathisch van aard, d.w.z. dat de oorzaak tot op heden onbekend is. Wel zijn er verschillende hypothesen gesteld met betrekking tot de oorzaak van DCD. Er zijn aanwijzingen dat DCD een unieke en afzonderlijke ontwikkelingsstoornis is die samen kan voorkomen, en dat vaak daadwerkelijk doet, met een of meer andere ontwikkelingsstoornissen. Veelal gaat het hierbij om aandachtstekortstoornis met hyperactiviteit (ofwel ADHD), ernstige spraak(taal)moeilijkheden (ESM), stoornissen in het autistisch spectrum (ASS) en leerstoornissen als dyslexie en dyscalculie.
De DSM-IV (American Psychiatric Association, 2000) stond geen gecombineerde diagnose toe van DCD en ASS. In de DSM-5 (American Psychiatric Association, 2013) wordt dit nu echter wel toegestaan (Kamps & Hart, 2015).
Zoeken en selecteren
Voor deelvraag 1 over de definitie van DCD en terminologie wordt in de EACD Recommendations on DCD in hoofdstuk 2 de internationale terminologie besproken. In de Nederlandse situatie wordt de DSM-5 gebruikt. Zie voor de onderbouwing hiervan de link in de Aanverwante items.
Voor deelvraag 2 over epidemiologie, gevolgen, uitkomsten en maatschappelijke belasting van DCD wordt een samenvatting van literatuur gegeven in hoofdstuk 1 van de EACD Recommendations on DCD. Zie hiervoor de link in de Aanverwante items.
Voor deelvraag 3 over onderliggende mechanismen van DCD is een grote systematische literatuurreview uitgevoerd. Op basis hiervan worden geen aanbevelingen gedaan, maar wel klinische implicaties gegeven voor de beoordeling en behandeling van DCD. Zie hiervoor hoofdstuk 3 van de EACD Recommendations on DCD (link in de Aanverwante items) en de Nederlandse samenvatting hiervan bij deelvraag 3 op het tabblad Overwegingen.
Zoekstrategie en evidentietabellen
De zoekstrategie en de evidentietabellen van de module over onderliggende mechanismen zijn te vinden in Appendix S 4 en Tabellen S IV t/m S XVI van de EACD Recommendations on DCD.
Referenties
- EACD Recommendations on DCD: Blank R, Barnett AL, Cairney J, Green D, Kirby A, Polatajko H, Rosenblum S, Smits-Engelsman B, Sugden D, Wilson P, Vinçon S. International clinical practice recommendations on the definition, diagnosis, assessment, intervention, and psychosocial aspects of developmental coordination disorder. Dev Med Child Neurol. 2019 Jan 22
- Larsen RF, Mortensen LH, Martinussen T, Nybo Andersen A-M. Determinants of developmental coordination disorder in 7-year-old children: a study of children in the Danish National Birth Cohort. Developmental Medicine & Child Neurology, 2013, 55: 1016-1022. DOI: 10.1111/dmcn.12223
- Oudenampsen et al. Relationship Between Participation in Leisure Time Physical Activities and Aerobic Fitness in Children With DCD. Pediatric Physical Therapy, 2013. DOI: 10.1097/PEP.0b013e3182a6b6ea
- Pascal A, Govaert P, Oostra A, Naulaers G, Ortibus E. Neurodevelopmental outcome in very preterm and very-low-birthweight infants born over the past decade: a meta-analytic review. Developmental Medicine & Child Neurology 2018, 60: 342355. DOI: 10.1111/dmcn.13675
- Van der Hoek et al. Health-Related Physical Fitness in Dutch Children With Developmental Coordination Disorder. Journal of Developmental and Behavioral Pediatrics, Volume 33:649655, Lippincott, Williams & Wilkins, 2012
- Wilson et al. Cognitive and neuroimaging findings in developmental coordination disorder: new insights from a systematic review of recent research. Developmental Medicine & Child Neurology, 2017, Mac Keith Press; DOI: 10.1111/dmcn.13530
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 19-07-2019
Beoordeeld op geldigheid : 19-07-2019
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging van Revalidatieartsen (VRA) of de modules bij de uitgangvragen van deze richtlijn nog actueel zijn. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De VRA is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijn is ontwikkeld in samenwerking met:
- DCD Netwerk Nederland
- Oudervereniging Balans
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Deze Nederlandse richtlijn voor diagnostiek en behandeling van kinderen, adolescenten en volwassenen met Developmental Coordination Disorder (DCD) is geschreven om een eenheid te creëren in terminologie, diagnostiek en interventie bij personen met DCD, waarbij de richtlijn een structurele plaats heeft in het beroepsmatig handelen van alle zorgverleners die werken met personen met DCD. Een landelijke, discipline overstijgende richtlijn volgens medisch model ondersteunt iedere arts, paramedicus, en/of psychosociale professional in zijn of haar werk met personen met motorische problemen zonder aantoonbare medische problematiek.
Achterliggend doel is dat de zorg aan kinderen met DCD hierdoor verbetert en meer evidence-based onderbouwd wordt. In deze richtlijn is ook de huidige kennis rond DCD in adolescentie en volwassenheid gebundeld, hier worden de consequenties van DCD op volwassen leeftijd beschreven en worden kennislacunes rond diagnostiek en behandeling aangegeven.
Doelgroep
Primair bestaat de doelgroep uit alle artsen, paramedici en psychosociale professionals die betrokken zijn bij kinderen met DCD en hun ouder(s)/verzorger(s)[1].
Daarnaast is de richtlijn bestemd voor medewerkers in het onderwijs en speciaal onderwijs. Voor leerkrachten zal informatie beschikbaar gesteld worden rond de signalering van de motorische problematiek op school, de verwijsmogelijkheden en praktische tips voor het omgaan met kinderen met DCD in de klas.
De richtlijn is ook van grote waarde voor kinderen met DCD en hun ouders. Hiervoor zijn twee redenen: ten eerste stimuleert de richtlijn zorgverleners om vroeg te signaleren, tijdig door te verwijzen en te werken volgens methodes die in onderzoek effectief gebleken zijn. Ten tweede wordt ook voor ouders informatie toegankelijk gemaakt over de diagnose DCD, de gevolgen in het dagelijks leven en de mogelijkheden voor behandeling en advies.
Tot slot is de richtlijn van belang voor adolescenten en volwassenen met DCD en de zorgverleners waar zij zich melden met problemen in het dagelijks leven die het gevolg zijn van de DCD.
[1] In verband met de leesbaarheid wordt in de richtlijn verder de term “ouders” gebruikt waar het ook kan gaan om ouder(s)/verzorger(s).
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2017 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met Developmental Coordination Disorder.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
- Drs. S. (Sebastiaan) Severijnen, kinderrevalidatiearts, Basalt Revalidatie, Leiden, [Nederlandse Vereniging van Revalidatieartsen, VRA] (voorzitter, lid projectgroep)
- N. (Nienke) Faber, kinderergotherapie en kwaliteitsprojecten, Amsterdam (secretaris, lid projectgroep)
- Dr. H.A. (Heleen) Reinders-Messelink, Bewegingswetenschapper, Revalidatie Friesland, Beetsterzwaag, [Stuurgroep DCD Netwerk Nederland] (lid projectgroep)
- Drs. H. (Hester) Herweijer, kinderrevalidatiearts, Revalidatie Friesland, Beetsterzwaag, [Nederlandse Vereniging van Revalidatieartsen, VRA]
- Drs. A.M. (Marco) van Staalduinen, kinderrevalidatiearts, LIBRA revalidatie & Audiologie, Tilburg, [Nederlandse Vereniging van Revalidatieartsen, VRA]
- Dr. J.A.A.M. (Anneloes) Overvelde, kinderfysiotherapeut, Nederlandse Vereniging voor Kinderfysiotherapie (NVFK), Amersfoort, [Nederlandse Vereniging voor Kinderfysiotherapie, NVFK]
- Drs. I.P.A. (Ingrid) van der Veer, kinderfysiotherapeut en docent, Avans+, Breda, [Nederlandse Vereniging voor Kinderfysiotherapie, NVFK]
- L.M.A. (Loes) van Heel-Op den Kamp, ergotherapeut, ParaMedisch Centrum Zuid, Sittard [Ergotherapie Nederland, EN]
- Dr. J.J. (Johannes) Noordstar, kinderoefentherapeut, Platform Kinderoefentherapie, Utrecht, [Vereniging van Oefentherapeuten Cesar en Mensendieck, VvOCM}
- Drs. H. (Hinke) Boomsma, Orthopedagoog generalist en psycholoog, UMCG centrum voor revalidatie, Groningen. [Nederlandse Vereniging van Pedagogen en Onderwijskundigen, NVO]
- Drs. B.H. (Baukje) Maengkom, GZ-psycholoog, Jeugdhulp Friesland, Sneek, [Nederlands Instituut van Psychologen, NIP]
- Drs. N.S. (Nasirah) Joesoef, jeugdarts M&G, Veiligheidsregio Kennemerland, Haarlem, [AJN Jeugdartsen Nederland]
- Dr. J.J.M.H. (Jacqueline) Strik, psychiater, MUMC+, Maastricht, [Nederlandse Vereniging voor Psychiatrie, NVvP]
- J.W. (Joli) Luijckx, woordvoerder en beleidsmedewerker Oudervereniging Balans, De Bilt, [Oudervereniging Balans]
Met ondersteuning van:
- Dr. N.H.J. (Natasja) van Veen, adviseur, Kennisinstituut van Medisch Specialisten
- Dr. A. (Anne) Bijlsma-Rutte, adviseur, Kennisinstituut van Medisch Specialisten
Tijdens het schrijven van de richtlijn is Prof. Dr. B.C.M. Smits-Engelsman als adviseur geraadpleegd. Zij is mede-auteur van de “International clinical practice recommendations on the definition, diagnosis, assessment, intervention and psychosocial aspects of developmental coordination disorder”[1] van de EACD (European Academy of Childhood Disability). Ook het DCD Netwerk Nederland en enkele leden van de klankbordgroep hebben tijdens het schrijfproces feedback gegeven. Hiervoor willen wij hen allen hartelijk danken.
[1] Blank R, Barnett AL, Cairney J, Green D, Kirby A, Polatajko H, Rosenblum S, Smits-Engelsman B, Sugden D, Wilson P, Vinçon S. International clinical practice recommendations on the definition, diagnosis, assessment, intervention, and psychosocial aspects of developmental coordination disorder.
Dev Med Child Neurol. 2019 Jan 22
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Hierbij is geen belangenverstrengeling geconstateerd. De ondertekende belangenverklaringen zijn op te vragen bij de secretaris van de werkgroep.
Inbreng patiëntenperspectief
Het patiëntenperspectief is vertegenwoordigd doordat een afgevaardigde van oudervereniging Balans deelnam aan de Invitational Conference en aan de werkgroep. De conceptrichtlijn is tevens voor commentaar voorgelegd aan oudervereniging Balans en de Patiëntenfederatie.
Methode ontwikkeling
Evidence based
Implementatie
Vanaf de start en in alle fasen van de richtlijnontwikkeling is gewerkt aan en rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is in ontwikkeling en zal worden opgenomen bij de aanverwante producten. Bij de implementatie van de richtlijn wordt nauw samengewerkt met oudervereniging Balans. Daarnaast is er actieve betrokkenheid van het DCD Netwerk Nederland, zowel vanuit de stuurgroep daarvan als vanuit de drie werkgroepen voor respectievelijk revalidatieartsen, paramedici en gedragswetenschappers. Hoofddoel van de implementatie is het vergroten van de bekendheid met DCD bij ouders, zorg- en onderwijsprofessionals.
Werkwijze
AGREE
Als basis voor de Nederlandse richtlijn voor diagnostiek en behandeling van kinderen met DCD is gebruik gemaakt van de “International clinical practice recommendations on the definition, diagnosis, assessment, intervention and psychosocial aspects of developmental coordination disorder” van de EACD (European Academy of Childhood Disability). De eerste versie hiervan is in maart 2011 verschenen, de herziene versie in januari 2019. Ook Nederlandse deskundigen hebben hieraan meegewerkt. In de herziene versie is het meest recente internationale onderzoek op het gebied van DCD verwerkt en wordt meer aandacht geschonken aan de bijkomende psychosociale problematiek en de gevolgen van DCD in de adolescentie en volwassenheid. In verband met de leesbaarheid wordt In deze richtlijn verder gesproken over “EACD Recommendations on DCD”.
De Nederlandse richtlijn voor diagnostiek en behandeling van kinderen met DCD bestaat uit een vertaalde samenvatting van de herziene versie van de EACD Recommendations on DCD, die is aangepast aan de Nederlandse situatie. Ook zijn uitgangsvragen over ouderparticipatie en ketenzorg toegevoegd, met aanbevelingen die op basis van literatuur en expert opinion zijn geformuleerd.
Bij de start van het Nederlandse richtlijntraject is de EACD Recommendations on DCD methodologisch beoordeeld met AGREE II. De EACD Recommendations on DCD voldeed aan de belangrijkste criteria (er is systematisch gezocht naar literatuur, de literatuur is beoordeeld aan de hand van GRADE, er is geen belangenverstrengeling geconstateerd). Zie hiervoor ook:
Blank R, Barnett AL, Cairney J, Green D, Kirby A, Polatajko H, Rosenblum S, Smits-Engelsman B, Sugden D, Wilson P, Vinçon S. International clinical practice recommendations on the definition, diagnosis, assessment, intervention, and psychosocial aspects of developmental coordination disorder. Dev Med Child Neurol. 2019 Jan 22
De evidencetabellen en zoekverantwoording zijn te vinden op de site van Wiley (https://onlinelibrary.wiley.com/doi/full/10.1111/dmcn.14132) .
De aanbevelingen uit de EACD Recommendations on DCD zijn vertaald en vervolgens opnieuw geformuleerd. Hierbij werden toevoegingen gedaan voor de Nederlandse situatie.
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase werden knelpunten geïnventariseerd. Tevens zijn er knelpunten aangedragen tijdens de Invitational Conference. Het belangrijkste knelpunt dat naar voren kwam is de onbekendheid van ouders, zorg- en onderwijsprofessionals met DCD. Daardoor wordt de diagnose bij kinderen vaak laat gesteld, wat het geven van gerichte behandeling en adviezen vertraagt.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse en met gebruikmaking van de EACD Recommendations on DCD zijn concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep voor de nieuwe uitgangsvragen over ouderparticipatie en ketenzorg welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken.
Strategie voor zoeken en selecteren van literatuur
De link naar de volledige tekst van de EACD Recommendations on DCD, inclusief de verantwoording en zoekstrategie, is opgenomen in de Aanverwante items.
Voor de uitgangsvragen over ouderparticipatie en ketenzorg werd aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs.
Bij de module ketenzorg werden geen studies gevonden die voldeden aan de selectiecriteria. Voor de module ouderparticipatie selecteerden de werkgroepleden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module ouderparticipatie.
Kwaliteitsbeoordeling individuele studies voor de uitgangsvraag over ouderparticipatie
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten.
Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen.
Samenvatten van de literatuur voor de uitgangsvraag over ouderparticipatie
De relevante onderzoeksgegevens van alle geselecteerde artikelen bij de uitgangsvraag over ouderparticipatie werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur.
Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs voor de uitgangsvraag over ouderparticipatie
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading of Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk* |
|
|
Laag |
|
|
Zeer laag |
|
*in 2017 heeft het Dutch GRADE Network bepaald dat de voorkeursformulering voor de op een na hoogste gradering ‘redelijk’ is i.p.v. ‘matig’
Formuleren van de conclusies voor de uitgangsvraag over ouderparticipatie
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de cruciale uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling) voor de uitgangsvraag over ouderparticipatie
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). De aspecten van de organisatie van zorg staan beschreven bij de uitgangsvraag over ketenzorg.
Indicatorontwikkeling
De werkgroep heeft besloten geen indicatoren te ontwikkelen bij de huidige richtlijn, omdat er geen substantiële barrières konden worden geïdentificeerd die implementatie van de aanbeveling zouden kunnen bemoeilijken.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk onderzoek van belang wordt geacht, is als aanbeveling in de Kennislacunes beschreven (onder Aanverwante items).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de voor de Invitational Conference uitgenodigde (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. Ook het Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF) heeft commentaar geleverd. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de in de werkgroep deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie. Op verzoek van de Nederlandse Vereniging voor Logopedie en Foniatrie (NVLF, vertegenwoordigd in de klankbordgroep) werd de richtlijn ook ter autorisatie naar de NVLF gestuurd.
De definitieve richtlijn is door alle in de werkgroep vertegenwoordigde verenigingen en door de NVLF geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers, M. C., Kho, M. E., Browman G. P., et al. AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal, 182(18), E839-E842. (2010).
Medisch Specialistische Richtlijnen 2.0 Adviescommissie Richtlijnen van de Raad Kwaliteit. (2012). https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann, H. J., Oxman, A. D., Brozek, J., et al. Rating Quality of Evidence and Strength of Recommendations: GRADE: Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ: British Medical Journal, 336(7653), 1106. (2008).
Van Everdingen JJE, Burgers JS, Assendelft WJJ, et al. Evidence-based richtlijnontwikkeling. Bohn Stafleu Van Loghum (2004).
Wessels, M., Hielkema, L., & van der Weijden, T. How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. Journal of the Medical Library Association: JMLA, 104(4), 320. (2016).
