Beloopskenmerken en -indeling van depressie
Uitgangsvraag
Op welke wijze dient bij het organiseren van de zorg rekening te worden gehouden met de fasen in het beloop van de depressie(symptomen)?
Aanbeveling
- De zorg voor depressie dient rekening te houden met het episodische en veelal recidiverende beloop van de depressie(symptomen) met aandachtspunten ten aanzien van flexibiliteit en continuïteit van de zorg, georganiseerd op de volgende wijze.
- Naar gelang de stadiëring of het stadium van de aandoening kan de intensiteit van de behandeling snel wisselen, ook tussen echelons.
- Indien nodig kan de behandeling (in wisselende intensiteit) langdurig worden voortgezet en door een coördinerende (regie)behandelaar worden overzien.
- Adequate behandeling van de depressie vraagt om continuïteit tussen echelons en snel en adequaat doorpakken in de behandelaanpak, inclusief snel (kunnen) doorverwijzen tussen echelons met behoud van continuïteit van zorg door goede overdrachten.
- Behandeling van depressie bij kinderen en adolescenten moet snel gestart worden en plaatsvinden bij K&J-psychiaters. Transities naar de volwassenenzorg moeten soepel verlopen en tijdig voorbereid worden.
- De (lange termijn) behandeling vindt veelal plaats in de eerste lijn waarbij - indien betrokken (geweest) - de gespecialiseerde GGZ (sGGZ) aangeeft hoe de zorg er op lange termijn uit moet zien (t.a.v. voortzetten medicatie/psychotherapie, wat te doen bij terugval, aanvullende behandeling van eventuele comorbiditeit, eventuele somatische controles). Ook moet de sGGZ garanties bieden om beschikbaar te zijn bij de noodzaak van opschaling van intensiteit, bijvoorbeeld bij recidieven; zie Module Organisatie van zorg.
- Om depressie optimaal te behandelen is naast symptomatisch herstel ook aandacht voor herstel van het sociaal functioneren (recovery), individuele re-integratie en/of arbeidsparticipatie noodzakelijk.
- De behandeling wordt, met name in de gespecialiseerde GGZ, multidisciplinair en multimethodisch uitgevoerd.
- Naastbetrokkenen hebben een actieve rol bij de behandeling.
Overwegingen
Goed georganiseerde zorg biedt zowel flexibiliteit als continuïteit
De onderbouwing in ogenschouw nemend, vergt de organisatie van zorg voor depressie dat die zorg enerzijds is toegesneden op het episodische (fasegebonden) karakter van de depressieve stoornis, en anderzijds op de lange termijn onderhoudsbehandeling waarin de behoefte wordt bepaald door de persoonlijke omstandigheden, mate van recidivering en interepisodisch herstel en behoeften en beperkingen van de patiënt.
Onderbouwing
Achtergrond
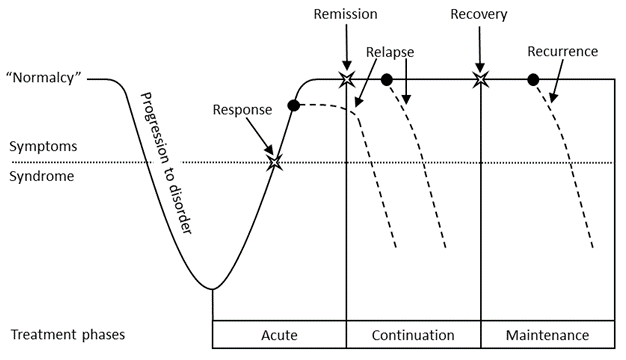
De depressieve stoornis wordt gekenmerkt door een zeer heterogeen beloop, dat enerzijds wordt bepaald door de mate van recidivering van de aandoening en anderzijds door een grote interindividuele variatie in symptomatologie, ernst en duur van de episoden. Traditioneel (en vaak impliciet) wordt het fasemodel van Kupfer (1991) gebruikt. Daarin wordt een depressieve episode gekenmerkt door een vermindering van de stemming (met aanverwante depressiesymptomen) die leiden tot de syndromale classificatie van een ‘depressieve episode’ inclusief disfunctioneren (Figuur 3.1).
De depressieve stoornis heeft vaak een recidiverend beloop: ongeveer 80% van de patiënten met een depressieve stoornis maakt in zijn leven meer dan één depressieve episode door, met een gemiddelde van vier episoden. De best bekende risicofactoren voor een recidief-episode zijn een eerder opgetreden recidief-episode en partieel herstel of restsymptomen na herstel van een depressieve episode (o.a. Hardeveld et al., 2010 en 2012, Beshai et al., 2011). Zelfs geringe restsymptomen (score op de Hamilton Depression Rating Scale (HDRS)<10) vergroten de kans op terugval (Bockting et al., 2006, Ten Doesschate et al., 2009, Beshai et al., 2011).
In veel onderzoeken wordt geen onderscheid gemaakt tussen terugval en recidief. Daarnaast is er weinig evidentie dat het onderscheid tussen terugval en recidief consequenties heeft voor strategieën ter preventie van terugkeer van de symptomen (Beshai et al., 2011).
Behandeling leidt achtereenvolgens tot respons (veelal gedefinieerd als ≥50% verbetering) en remissie (symptomatologie < afkappunt op een meetschaal, bijvoorbeeld HDRS ≤7, MADRS ≤7, BDI ≤9, IDS-SR ≤13, QIDS ≤5), waarna langdurende remissie ook tot herstel (recovery) kan leiden. Een verslechtering van de symptomen na het bereiken van respons of remissie wordt afhankelijk van de termijn na het bereiken daarvan geclassificeerd als terugval (relapse) of recidief (recurrence). Het model van Kupfer biedt minder plaats voor een chronisch beloop van depressie (zie verderop).
Naast de ernst van de depressieklachten gedurende en na een episode wordt de ziektelast en het niveau van functioneren beïnvloed door comorbide psychische en somatische aandoeningen, persoonlijkheidsfactoren en een veelheid aan psychosociale factoren.
De behandeling van depressie wordt met het oog op de beloopskenmerken onderverdeeld in drie fasen. In de acute fase wordt herstel nagestreefd. Na herstel begint de zogeheten ‘voortgezette fase' of ‘continueringsfase', die gericht is op het voorkómen van terugval. Deze fase gaat over in de ‘onderhoudsfase' die gericht is het voorkómen van recidief (na een periode van herstel). De tijdsduur van de drie verschillende fasen is niet strikt gedefinieerd.
De behandeling gericht op preventie van terugval valt in te delen in twee categorieën: Behandelingen toegepast tijdens de acute fase van depressie met een profylactisch effect, dat willen zeggen een duurzaam effect in termen van preventie van terugval na het stoppen met de behandeling. Behandelingen die toegepast worden in de ‘voortgezette fase', gericht op het voorkómen van terugval na herstel of in de ‘onderhoudsfase', gericht op het voorkómen van recidief na herstel. Het gaat bijvoorbeeld om het voortzetten van Cognitieve therapie (CT) en het voortzetten van antidepressiva na herstel of om een andersoortige behandeling die na herstel gegeven wordt, zoals Mindfullnes Based CT na behandeling met antidepressiva, en Preventieve Cognitieve Therapie na behandeling met ofwel antidepressiva. Voor onderhoudsbehandeling met electroconvulsietherapie (ECT) en behandelopties ter recidiefpreventie na ECT wordt verwezen naar de Richtlijn Electroconvulsietherapie (NVvP, 2021).
Figuur 3.1 Fases in de behandeling van de depressieve episode (Kupfer, 1991)
De behandeling van depressie heeft een wisselende intensiteit: hoog intensief bij de acute fase van (ernstige) depressie (acute behandeling), matig intensief in de eerste tijd na symptomatische remissie (voortgezette behandeling), en relatief weinig intensief tijdens het interval (onderhoudsbehandeling). Samen vormen de acute en voortgezette behandeling de behandeling van de stemmingsepisode (curatief), terwijl de onderhoudsbehandeling vooral gericht is op recidiefpreventie. De grenzen tussen deze verschillende fasen van behandeling zijn niet altijd scherp te trekken.
Het doel van de acute behandeling is het bereiken van symptomatische remissie en het voorkómen c.q. beperken van psychiatrische, medische, psychologische, relationele, materiële en sociale complicaties.
Het doel van de voortgezette behandeling is voorkómen van terugval, het verminderen van restsymptomen van de unipolaire stoornis en eventueel daarmee leren omgaan (zelfmanagement), bereiken van functioneel herstel en re-integratie in de sociale rollen, inclusief arbeidsparticipatie bij een werkende.
Het doel van de onderhoudsbehandeling is primair het voorkómen van recidief, en daarnaast het optimaliseren van de medicamenteuze behandeling, het verder minimaliseren van subsyndromale klachten, het behandelen van eventuele comorbide aandoeningen, en het waar nodig (en mogelijk) verbeteren van het psychosociale functioneren en te streven naar (functioneel) herstel. De aard en intensiteit van de onderhoudsbehandeling wordt in hoge mate beïnvloed door de mate van restsymptomen (in de vorm van depressieve klachten), maar ook cognitieve beperkingen en functionele beperkingen (verlies van sociale rollen en moeite met re-integratie). In de onderhoudsbehandeling kan de focus daardoor meer op functioneel herstel en andere aspecten komen te liggen die niet primair met de depressieve stoornis te maken hebben. Een afweging of en waar deze klachten behandeld moeten worden kan het beste gemaakt worden op grond van gezamenlijke besluitvorming tussen de patiënt en hulpverlener.
In de praktijk is het beloop van een depressieve episode vaak minder duidelijk episodisch en is er regelmatig sprake van onvoldoende interepisodisch herstel of zelfs chroniciteit (≥2 jaar) van de episodes, waarbij de symptomatologie en het beloop minder goed lijkt te kunnen worden beïnvloed bij een meer chronisch beloop.
Het lange-termijnbeloop van de depressieve stoornis kan ook worden beschreven in termen van stadiëring, ervan uitgaande dat de aandoening voor tenminste een aanzienlijk deel van de patiënten een progressief verloop van prodromaal naar syndromaal naar recidiverend of chronisch heeft, en dat het functioneren tussen de ziekte-episoden meer of minder verstoord kan zijn en blijven. Het hiervoor meest gangbare model is ontwikkeld in lijn met de stadiëring bij psychotische stoornissen (Hetrick 2008). In dit model staat het recidiveren en potentieel chronisch worden van de ziekte-episoden centraal, gecombineerd met het niveau van het interepisodische functioneren. Ook volgens het stadiëringsmodel zal de zorg afhankelijk van de ernst van de klachten op- en afgeschaald moeten kunnen worden, echter naast gericht op het verminderen van de ernst van de symptomen zal er afhankelijk van het ziektestadium waar de patiënt zich bevindt ook een ander type behandeling geboden moeten worden, gericht op het zo goed mogelijk kunnen functioneren van de patiënt (Peeters, 2012).
Tabel 3.1 Stadiëring van de depressieve stoornis vanuit een longitudinaal perspectief 1, 2
|
Stadium |
|
Omschrijving |
|
0 |
= |
Verhoogd risico op angst- of depressieve stoornis; geen klachten |
|
1a |
= |
Milde of aspecifieke klachten angst- of depressie met mild disfunctioneren |
|
1b |
= |
Ultra-high risk: matige (subtreshold) klachten met matig disfunctioneren (GAF <70) |
|
2 |
= |
Eerste episode depressieve stoornis (matig-ernstig) met aanzienlijk disfunctioneren (GAF 30-50) |
|
3a |
= |
Onvolledige remissie (subtreshold symptomen) na een eerste episode |
|
3b |
= |
Terugval of recidief episode (te stabiliseren met behandeling); verlaagd functioneren t.o.v. voor de 1e episode (ondanks remissie) |
|
3c |
= |
Meerdere terugvallen/recidieven; toename ernst van episodes; blijvend verminderd functioneren |
|
4 |
= |
Ernstige, persisterende depressie OF onvolledige remissie met blijvende invaliditeit; inclusief therapieresistentie |
- Hetrick SE, Parker AG, Hickie IB, Purcell R, Yung AR, McGorry PD. Early identification and intervention in depressive disorders: towards a clinical staging model. Psychother Psychosom. 2008;77:263-70.
- Hickie IB, Scott EM, Hermens DF, Naismith SL, Guastella AJ, Kaur M, Sidis A, Whitwell B, Glozier N, Davenport T, Pantelis C, Wood SJ, McGorry PD. Applying clinical staging to young people who present for mental health care. Early Interv Psychiatry. 2013;7:31-43.
Hoewel de construct-validiteit van dit stadiëringsmodel in een analyse van de eerste 2 jaar van follow-up in de NESDA-studie redelijk was (minder gunstige klinische karakteristieken bij oplopende stadia), bleek de predictieve validiteit (voorspelling van depressie na 2 jaar) over deze periode met name aanwezig voor de preklinische stadia (0, 1a, 1b, 2). Er waren weinig predictieve verschillen tussen de klinische stadia (2, 3a, 3b, 3c en 4). Stadia die verschillen qua aantal episodes (2, 3b, 3c) hadden een slechtere predictieve validiteit dan de stadia (3a, 4) die vooral een langere duur van de episode beschrijven (Verduijn et al., 2015).
Het stadiëringsmodel kan helpen om de zorgbehoefte in individuele gevallen in te schatten (Peeters 2012). De zeer vroege stadia (preklinische stadia 0, 1a, 1b voordat er een eerste depressieve episode is opgetreden) vallen buiten het bestek van deze richtlijn. Echter, omdat veel unipolaire depressies (retrospectief) hun oorsprong vinden in de jeugd en adolescentie, moeten depressieklachten (en angstklachten) in de preklinische stadia in deze leeftijdsfase gezien worden als ‘window of opportunity’ voor het voorkómen van verergering (Fusar-Poli et al., 2021; de Girolamo et al., 2012; McGorry & Mei, 2018; Rasing et al., 2021).
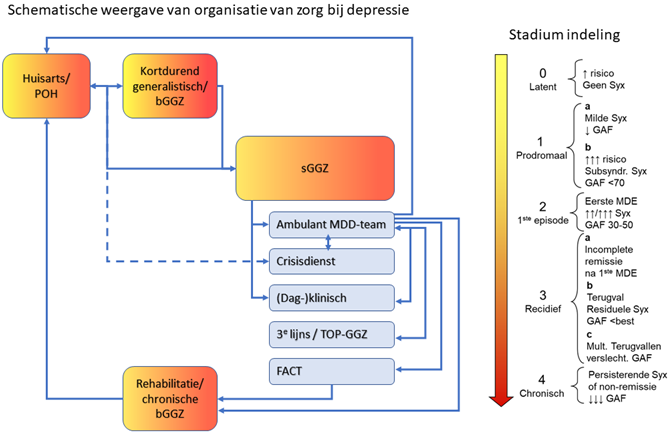
In figuur 3.2 wordt de samenhang tussen de verschillende onderdelen van de zorgorganisatie (echelons) voor depressie aangegeven, waarbij in kleur wordt aangegeven welk ziektestadium voornamelijk in elk echelon verwacht wordt. In elk echelon zal de mogelijkheid van acute, voortgezette en onderhoudsbehandeling geboden moeten kunnen worden, waarbij complexiteit, comorbiditeit, suïcidaliteit, functioneren en onvoldoende respons op behandeling factoren zullen zijn die doorverwijzing naar de sGGZ indiceren.
Figuur 3.2 Organisatie van zorg gecombineerd met ziektestadia voor depressie 1, 2, 3
- Zorg die vergoed wordt door de zorgverzekering. NB: de bedrijfsarts wordt niet gefinancierd door de zorgverzekering, maar heeft een belangrijke rol bij het functionele herstel.
- Arbeidsgerichte zorg kan in alle stadia geïndiceerd zijn. Zie het hoofdstuk Arbeidsgerichte zorg bij depressie
- Afkortingen: bGGZ=basis GGZ, FACT=Functie-Assertive Community Treatment, GAF=Global Assessment of Functioning, MDE=Major Depressive Episode, POH=Praktijkondersteuner van de huisarts, sGGZ=specialistische GGZ, Syx=symptomen.
Samenvatting literatuur
Voor de prevalentie van depressie bieden de NEMESIS onderzoeken een belangrijke bron van informatie. NEMESIS-2, werd uitgevoerd in de algemene bevolking (18-64 jaar), in de periode 2007-2009, waarbij 6646 deelnemers werden onderzocht (de Graaf et al., 2012a,b; Ten Have et al., 2017). NEMESIS-3 werd uitgevoerd in de algemene bevolking (18-75 jaar), in de periode 2019-2022 (3 maal onderbroken door COVID-19 lockdowns) (Ten Have et al., 2023). Voor de COVID-pandemie werden 1576 deelnemers geïnterviewd, tijdens de COVID-19 pandemie werden 4618 deelnemers geïnterviewd. Bij het vergelijken van de metingen van NEMESIS-2 en NEMESIS-3 bleek er een toename van de prevalentie (over het gehele leven) van depressie van 18,7% naar 24.9%. Ook de 12-maandprevalentie van depressie steeg tussen NEMESIS-2 en NEMESIS-3 van 5.2% naar 8.5%. De COVID-19 pandemie veranderde deze prevalentiecijfers niet significant (ten Have et al., 2023). Uit NEMESIS-2 bleek dat de mediane duur van een depressieve stoornis 6 maanden is en de gemiddelde duur 10.7 (95% CI 9.2-12.1) maanden. Vierenzeventig procent (95% CI 68-79) herstelt binnen 12 maanden en 84% (95% CI 79-89) binnen 24 maanden (deze gegevens komen uit een onderzoek onder 393 patiënten, waarvan 50% met depressieve klachten geen hulp kreeg en 30% met depressie geen hulp vroeg/kreeg). Zevenenvijftig procent van de patiënten met een depressie heeft bij 24 maanden de classificatie recidiverende depressie (Ten Have et al., 2017). Ook uit het NESDA-onderzoek (met rekrutering in de eerste en tweede lijn) komt naar voren dat patiënten met alleen een depressieve episode bij de start van NESDA het percentage blijvend herstelden (recovered) afneemt bij langere follow-up: van 58,3% bij 2 jaar naar 32,2% bij 6 jaar follow-up. Het percentage patiënten met een recidiverende, niet-chronische depressie nam toe van 20,5% bij 2 jaar naar 34,3% bij 6 jaar follow-up; het percentage patiënten met een recidiverende depressie, met ook chronische episodes was 28,9% bij 6 jaar follow-up. Het percentage patiënten met een blijvende chronische depressie nam af van 21,3% bij 2 jaar naar 4,6% bij 6 jaar follow-up. Deze cijfers verslechterden als er tevens sprake was van comorbiditeit met dysthymie, (hypo-)manie en angststoornissen als extra diagnose (Verduijn et al., 2017).
Bij oudere volwassenen is het natuurlijk beloop ongunstiger dan bij jonger-volwassenen. Dit geldt zowel voor een depressieve episode als voor de ‘minor depression’. Hogere leeftijd is een belangrijke en onafhankelijk voorspeller voor een slechter beloop van depressie, hetgeen kan wijzen op een interfererende invloed van biologische verouderingsprocessen, zoals inflammatie, op latere leeftijd. Hoewel watchfull waiting in de eerste maanden ook bij ouderen zinvol kan zijn, is bij ouderen de aanbeveling de GGZ sneller/laagdrempeliger te consulteren vanwege deze verhoogde kans op chroniciteit (Jeuring et al., 2016; Beekman et al., 2002; Schaakxs et al., 2018; Haigh et al., 2018).
Bij jongeren onder de 18 jaar is er nauwelijks onderzoek gedaan naar het beloop van depressie, wel weten we dat het voorkomen van depressie toeneemt met de leeftijd en dat de lifetime prevalentie (tot 20 jaar) tussen de 15 en 20 % ligt en overeenkomt met de lifetime prevalentie van volwassenen.
Het onderzoek dat voorhanden is, wijst erop dat, evenals bij volwassenen, depressie bij jeugdigen een recidiverende stoornis is. Van de jeugdigen die behandeld worden, herstelt ongeveer 90% binnen een jaar, echter 54% krijgt binnen drie jaar een recidief (Curry et.al., 2011). Gezien de ontwikkeling van jeugdigen is watchfull waiting niet aan te raden.
Referenties
- Beekman, A. T. F., Geerlings, S. W., Deeg, D. J. H., Smit, J. H., Schoevers, R. S., de Beurs, E., Braam, A. W., Penninx, B. W. J. H., & van Tilburg, W. (2002). The natural history of late-life depression: a 6-year prospective study in the community. Archives of General Psychiatry, 59(7), 605-611. https://doi.org/10.1001/archpsyc.59.7.605
- Beshai, S., Dobson, K.S., Bockting, C.L.H., Quigley, L. (2011) Relapse and recurrence prevention in depression: Current research and future prospects. Clinical Psychology Review, 31, 8, 1349-60.
- Bockting, C. L., Spinhoven, P., Koeter, M. W., Wouters, L. F., Schene, A. H., & Depression Evaluation Longitudinal Therapy Assessment Study Group (2006). Prediction of recurrence in recurrent depression and the influence of consecutive episodes on vulnerability for depression: a 2-year prospective study. The Journal of clinical psychiatry, 67(5), 747-755.
- Curry, J., Silva, S., Rohde, P., Ginsburg, G., Kratochvil, C., Simons, A., Kirchner, J., May, D., Kennard, B., Mayes, T., Feeny, N., Albano, A. M., Lavanier, S., Reinecke, M., Jacobs, R., Becker-Weidman, E., Weller, E., Emslie, G., Walkup, J., March, J. (2011). Recovery and recurrence following treatment for adolescent major depression. Archives of General Psychiatry, 68(3), 263-269. https://doi.org/10.1001/archgenpsychiatry.2010.150
- de Girolamo, G., Dagani, J., Purcell, R., Cocchi, A., & McGorry, P. D. (2012). Age of onset of mental disorders and use of mental health services: needs, opportunities and obstacles. Epidemiology and Psychiatric Sciences, 21(1), 47-57. https://doi.org/10.1017/s2045796011000746
- de Graaf, R., ten Have, M., van Gool, C. en van Dorsselaer, S. (2012a). Prevalentie van psychische aandoeningen en trends van 1996 tot 2009; resultaten van nemesis-2. tijdschrift voor psychiatrie 54(1), 27-38.
- de Graaf, R., ten Have, M., van Gool, C., & van Dorsselaer, S. (2012b). Prevalence of mental disorders and trends from 1996 to 2009. Results from the Netherlands Mental Health Survey and Incidence Study-2. Social psychiatry and psychiatric epidemiology, 47(2), 203-213. https://doi.org/10.1007/s00127-010-0334-8
- Fusar-Poli, P., Correll, C. U., Arango, C., Berk, M., Patel, V., & Ioannidis, J. P. A. (2021). Preventive psychiatry: a blueprint for improving the mental health of young people. World Psychiatry, 20(2), 200-221. https://doi.org/https://doi.org/10.1002/wps.20869
- Haigh, E. A. P., Bogucki, O. E., Sigmon, S. T., & Blazer, D. G. (2018). Depression Among Older Adults: A 20-Year Update on Five Common Myths and Misconceptions. The American Journal of Geriatric Psychiatry?: Official Journal of the American Association for Geriatric Psychiatry, 26(1), 107-122. https://doi.org/10.1016/j.jagp.2017.06.011
- Hardeveld, F., Spijker, J., De Graaf, R., Nolen, W. A., & Beekman, A. T. (2013). Recurrence of major depressive disorder and its predictors in the general population: results from the Netherlands Mental Health Survey and Incidence Study (NEMESIS). Psychological medicine, 43(1), 39-48. https://doi.org/10.1017/S0033291712002395
- Hardeveld, F., Spijker, J., De Graaf, R., Nolen, W. A., & Beekman, A. T. (2010). Prevalence and predictors of recurrence of major depressive disorder in the adult population. Acta psychiatrica Scandinavica, 122(3), 184-191. https://doi.org/10.1111/j.1600-0447.2009.01519.x
- Hetrick, S. E., Parker, A. G., Hickie, I. B., Purcell, R., Yung, A. R., & McGorry, P. D. (2008). Early identification and intervention in depressive disorders: towards a clinical staging model. Psychotherapy and Psychosomatics, 77, 263-270.
- Jeuring, H. W., Huisman, M., Comijs, H. C., Stek, M. L., & Beekman, A. T. F. (2016). The long-term outcome of subthreshold depression in later life. Psychological Medicine, 46(13), 2855-2865. https://doi.org/10.1017/S0033291716001549
- Kupfer, D. J. (1991). Long-term treatment of depression. Journal of Clinical Psychiatry, 52(Suppl), 28-34.
- McGorry, P. D., & Mei, C. (2018). Early intervention in youth mental health: progress and future directions. Evidence-Based Mental Health, 21(4), 182-184. https://doi.org/10.1136/ebmental-2018-300060
- NVvP. (2021). Richtlijn Electroconvulsietherapie (ECT). NVvP. https://richtlijnendatabase.nl/richtlijn/electroconvulsietherapie_ect/startpagina_-_electroconvulsietherapie_ect.html
- Peeters, F. P., Ruhé, H. G., Beekman, A. T., Spijker, J., Schoevers, R., Zitman, F., & Schene, A. (2012). Stagiering en profilering van unipolaire depressie. Tijdschrift Voor Psychiatrie, 54(11), 957-963.
- Rasing, S. P. ., Spijker, J., Stikkelbroek, Y., & Creemers, D. H. M. (2021). De beste behandeling is vroegsignalering bij jeugdigen. Tijdschrift Voor Psychiatrie, 63, 111-114.
- Schaakxs, R., Comijs, H. C., Lamers, F., Kok, R. M., Beekman, A. T. F., & Penninx, B. W. J. H. (2018). Associations between age and the course of major depressive disorder: a 2-year longitudinal cohort study. The Lancet. Psychiatry, 5(7), 581-590. https://doi.org/10.1016/S2215-0366(18)30166-4
- Ten Have, M., Penninx, B. W. J. H., Tuithof, M., van Dorsselaer, S., Kleinjan, M., Spijker, J., & de Graaf, R. (2017). Duration of major and minor depressive episodes and associated risk indicators in a psychiatric epidemiological cohort study of the general population. Acta Psychiatrica Scandinavica, 136(3), 300-312. https://doi.org/10.1111/acps.12753
- Ten Have, M., Tuithof, M., van Dorsselaer, S., Schouten, F., Luik, A. I., & de Graaf, R. (2023). Prevalence and trends of common mental disorders from 2007-2009 to 2019-2022: results from the Netherlands Mental Health Survey and Incidence Studies (NEMESIS), including comparison of prevalence rates before vs. during the COVID-19 pandemic. World psychiatry : official journal of the World Psychiatric Association (WPA), 22(2), 275-285. https://doi.org/10.1002/wps.21087
- Verduijn, J., Milaneschi, Y., van Hemert, A. M., Schoevers, R. A., Hickie, I. B., Penninx, B. W., & Beekman, A. T. (2015). Clinical staging of major depressive disorder: an empirical exploration. The Journal of clinical psychiatry, 76(9), 1200-1208. https://doi.org/10.4088/JCP.14m09272
- Verduijn, J., Verhoeven, J. E., Milaneschi, Y., Schoevers, R. A., van Hemert, A. M., Beekman, A. T. F., & Penninx, B. W. J. H. (2017). Reconsidering the prognosis of major depressive disorder across diagnostic boundaries: full recovery is the exception rather than the rule. BMC Medicine, 15(1), 215. https://doi.org/10.1186/s12916-017-0972-8
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 23-05-2024
Beoordeeld op geldigheid : 01-03-2024
Algemene gegevens
Voor de Multidisciplinaire richtlijn Depressie (2013) zijn in het kader van de onderhavige richtlijnherziening nieuwe modules ontwikkeld. In deze modules wordt ingegaan op de beantwoording van uitgangsvragen bij actuele knelpunten in de praktijk van de zorg voor depressie. Uitzondering hierop vormen de modules Diagnostiek, Basisinterventies en eerste-stap interventies en Ondersteunende interventies, voor deze module heeft alleen een tekstrevisie plaatsgevonden.
Samenstelling werkgroep
De Multidisciplinaire richtlijn Depressie is ontwikkeld door de Werkgroep Depressie, in opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) en Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De Werkgroep bestond uit: psychiaters, psychologen, verpleegkundig specialisten, een huisarts en ervaringsdeskundigen, welke door de respectievelijke beroepsverenigingen en patiëntenverenigingen werden afgevaardigd. Voorafgaande aan het ontwikkeltraject werden kennismakingsgesprekken gevoerd met verscheidene kandidaat-leden voor werkgroep deelname. Naast de Werkgroep waren enkele adviseurs betrokken, welke delen hebben meegeschreven en die werden gevraagd voorafgaand aan de commentaarfase schriftelijk te reageren op onderdelen van de concepttekst. Deze adviseurs konden tevens worden gevraagd om tijdens een werkgroep bijeenkomst mee te denken over een specifieke uitgangsvraag. De Werkgroep werd methodologisch, inhoudelijk en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, redacteur/richtlijnontwikkelaar, informatiespecialist, literatuur reviewers, een notulist en projectassistenten. Onderstaande schema's geven een overzicht van de samenstelling van de Werkgroep, de adviseurs en het ondersteunend technisch team.
Leden Werkgroep
|
|
Naam |
Organisatie |
Beroepsvereniging |
|
1. |
Jan Spijker (voorzitter) |
Pro Persona |
Psychiater, NVvP |
|
2. |
Eric Ruhé (vicevoorzitter) |
Radboud UMC |
Psychiater, NVvP |
|
3. |
Claudi Bockting |
Amsterdam UMC |
Psycholoog, NIP |
|
3. |
Philip van Eijndhoven |
Radboud UMC |
Psychiater, NVvP |
|
4. |
Bart Groeneweg |
Depressievereniging |
Ervaringsdeskundige, MIND |
|
5. |
Rob Kok |
Parnassia |
Psychiater, NVvP |
|
6. |
Miranda Kurver |
NHG |
Huisarts, NHG |
|
7. |
Josephine van der Lande |
GGZ InGeest |
Verpleegkundig specialist, V&VN |
|
8. |
Nicoline Lous |
Depressievereniging |
Ervaringsdeskundige, MIND |
|
9. |
Catrien Reichart |
Curium-LUMC |
Psychiater, NVvP |
|
10. |
Marie-Louise Seelen |
PsyQ |
Verpleegkundig specialist, V&VN |
|
11. |
Marc Verbraak |
Pro Persona |
Psycholoog, NIP |
|
12. |
Christiaan Vinkers |
Amsterdam UMC en GGZ InGeest |
Psychiater, NVvP |
|
13. |
Yvonne Suijkerbuijk |
Amsterdam UMC/NVVG/UWV |
Verzekeringsarts, NVVG |
Adviseurs
|
Hoofdstuk |
Naam |
Organisatie |
Beroep |
|
Psychotherapie / stadiëring en profilering |
Ellen Driessen |
Pro Persona/ Radboud Universiteit |
GZ-psycholoog |
|
Psychotherapie / Jeugd |
Yvonne Stikkelbroek |
GGZ Oost-Brabant / Universiteit Utrecht |
Klinisch psycholoog |
|
Psychotherapie / Ouderen |
Arjan Videler |
GGZ Breburg |
Psychotherapeut, GZ-psycholoog |
|
Neuromodulatie
|
Ysbrand van der Werf |
A’dam UMC |
Neurowetenschapper |
|
Jeugd
|
Daan Creemers |
GGZ Oost-Brabant |
Klinisch psycholoog |
|
Jeugd
|
Fleur Velders |
UMC Utrecht |
Psychiater |
|
Ouderen
|
Gert-Jan Hendriks |
Pro Persona |
Psychiater |
|
Ouderen
|
Mardien Oudega |
GGZ InGeest |
Psychiater |
|
Ouderen
|
Angela Carlier |
Pro Persona |
Psychiater |
|
Ouderen |
Hans Jeuring |
UMCG |
Psychiater
|
|
Vaktherapie
|
Sonja Aalbers |
NHL Stenden |
Muziektherapeut |
|
Vaktherapie
|
Cees Boerhout |
Windesheim / Lentis |
Psychomotorisch therapeut |
|
Arbeidsgerichte zorg
|
Jeroen Roggekamp |
Zelfstandige |
Maatschappelijk werker / systeemtherapeut |
|
Arbeidsgerichte zorg |
Marjolein Bastiaansen |
Radboud UMC |
Bedrijfsarts |
|
Organisatie van de zorg voor depressie |
Bea Tiemens |
ProPersona |
|
Methodologische, inhoudelijke en organisatorische ondersteuning
|
Naam |
Ondersteuning |
|
Nicole van Erp / Piet Post |
Projectleider, Trimbos-instituut |
|
Jolanda Meeuwissen |
Redacteur en richtlijnontwikkelaar, Trimbos-instituut |
|
Egbert Hartstra |
Reviewer, Trimbos-instituut |
|
Matthijs Oud |
Reviewer, Trimbos-instituut |
|
Elena Vos |
Reviewer, Trimbos-instituut |
|
Erika Papazoglou |
Reviewer, Trimbos-instituut |
|
Bram Zwanenburg |
Reviewer, Trimbos-instituut |
|
Lex Hulsbosch |
Reviewer, Trimbos-instituut |
|
Beatrix Vogelaar |
Reviewer, Trimbos-instituut |
|
Rikie Deurenberg |
Informatiespecialist, namens Trimbos-instituut |
|
Chris van der Grinten / Jannita Paters |
Notulist, namens Trimbos-instituut |
|
Joyce Huls / Nelleke van Zon / Isa Reijgersberg |
Projectassistent, Trimbos-instituut |
In totaal kwam de Werkgroep Depressie voorafgaand aan de commentaarfase 10 keer bijeen in de periode november 2020 - april 2023. In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen. De informatiespecialist verrichtte in overleg met de werkgroepleden op systematische wijze literatuuronderzoek en de reviewers maakten per uitgangsvraag een selectie in de gevonden onderzoeken (zie voor informatie over de zoekstrategie en de selectiecriteria: het reviewprotocol). De reviewers beoordeelden de kwaliteit en inhoud van de aldus verkregen literatuur en verwerkten deze per uitgangsvraag in evidence-tabellen, GRADE-profielen, beschrijvingen van de wetenschappelijke onderbouwing en wetenschappelijke (gewogen) conclusies (per module beschreven onder “Onderbouwing”). Leden van de Werkgroep gingen op basis van de gevonden literatuur met elkaar in discussie over praktijkoverwegingen (per module beschreven onder “Overwegingen”) en aanbevelingen (per module beschreven onder “Aanbevelingen”). De werkgroepleden schreven samen met het technisch team van het Trimbos-instituut de concepttekst, welke ter becommentariëring openbaar is gemaakt. De ontvangen commentaren worden verwerkt in een commentaartabel, die tijdens een werkgroep bijeenkomst wordt besproken. Na het doorvoeren van op deze bijeenkomst voorgestelde wijzigingen wordt de definitieve richtlijn aan de opdrachtgever aangeboden.
Methode ontwikkeling
Evidence based
Werkwijze
EBRO-methode voor wetenschappelijke onderbouwing
Deze multidisciplinaire richtlijn is ontwikkeld volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE-methodiek toegepast. Er zijn ook hoofdstukken overgenomen vanuit de vorige versie van de MDR Depressie (2013). Hierin zijn conclusies gebaseerd op de ‘levels of evidence’.
Levels of evidence
Bij ‘levels of evidence’ krijgt een individuele publicatie een mate van bewijskracht toegekend. Vervolgens wordt er naar alle bewijskracht over een onderwerp gekeken en kort samengevat in een conclusie, met daarbij een niveau van bewijs. Zie hieronder voor de indeling van bewijskracht en de verschillende conclusieniveaus.
Indeling van de literatuur naar de mate van bewijskracht
|
Voor artikelen betreffende preventie of therapie |
|
|
A1 |
systematische reviews die tenminste enkele onderzoeken van A2-niveau betreffen, waarbij de resultaten van afzonderlijke onderzoeken consistent zijn |
|
A2 |
gerandomiseerd vergelijkend klinisch onderzoek van goede kwaliteit (gerandomiseerde, dubbelblind gecontroleerde trials) van voldoende omvang en consistentie |
|
B |
gerandomiseerde klinische trials van matige kwaliteit of onvoldoende omvang of ander vergelijkend onderzoek (niet-gerandomiseerd, vergelijkend cohortonderzoek, patiënt-controle-onderzoek) |
|
C |
niet-vergelijkend onderzoek |
|
D |
mening van deskundigen, bijvoorbeeld de werkgroepleden |
|
Voor artikelen betreffende diagnostiek |
|
|
A1 |
onderzoek naar de effecten van diagnostiek op klinische uitkomsten bij een prospectief gevolgde goed gedefinieerde patiëntengroep met een tevoren gedefinieerd beleid op grond van de te onderzoeken testuitslagen, of besliskundig onderzoek naar de effecten van diagnostiek op klinische uitkomsten, waarbij resultaten van onderzoek van A2-niveau als basis worden gebruikt en voldoende rekening wordt gehouden met onderlinge afhankelijkheid van diagnostische tests |
|
A2 |
onderzoek ten opzichte van een referentietest, waarbij van tevoren criteria zijn gedefinieerd voor de te onderzoeken test en voor een referentietest, met een goede beschrijving van de test en de onderzochte klinische populatie; het moet een voldoende grote serie van opeenvolgende patiënten betreffen, er moet gebruikgemaakt zijn van tevoren gedefinieerde afkapwaarden en de resultaten van de test en de 'gouden standaard' moeten onafhankelijk zijn beoordeeld. Bij situaties waarbij multipele, diagnostische tests een rol spelen, is er in principe een onderlinge afhankelijkheid en dient de analyse hierop te zijn aangepast, bijvoorbeeld met logistische regressie |
|
B |
vergelijking met een referentietest, beschrijving van de onderzochte test en populatie, maar niet de kenmerken die verder onder niveau A staan genoemd |
|
C |
niet-vergelijkend onderzoek |
|
D |
mening van deskundigen, bijvoorbeeld de werkgroepleden |
|
Niveau van de conclusies |
|
|
1 |
gebaseerd op minimaal 1 systematische review (A1) of tenminste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau A1 of A2 |
|
2 |
gebaseerd op tenminste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau B |
|
3 |
gebaseerd op 1 onderzoek van niveau A2 of B of onderzoek(en) van niveau C |
|
4 |
gepubliceerde mening van deskundigen of mening van de werkgroepleden |
GRADE-methodiek
Sinds de introductie van de GRADE-methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE-methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1.1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1.1 GRADE: Factoren voor downgraden en upgraden 1
|
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
|
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
||
|
|
||
|
|
||
|
|
||
|
|
||
1. De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
Bij de beoordeling van het wetenschappelijke bewijs ten aanzien van bovenstaande factoren werd uitgegaan van ‘Grade guidelines’, zoals ook te raadplegen in het ‘Grade handbook’ (Guyatt et al., 2013; Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach).
Legenda GRADE
Na vaststelling van het niveau van bewijs wordt dit in de bijbehorende conclusies als volgt verwoord:
|
Zekerheid |
Symbolen |
|
Signaalwoorden |
|
Hoog |
⊕⊕⊕⊕ |
“Het is aangetoond dat…” |
geeft, heeft (een effect), resulteert in |
|
Redelijk |
⊕⊕⊕◯ |
“Het is aannemelijk...” |
waarschijnlijk |
|
Laag |
⊕⊕◯◯ |
“Er zijn aanwijzingen…” |
zou kunnen, lijkt, suggereert |
|
Zeer laag |
⊕◯◯◯ |
“Het is onzeker, maar er zijn aanwijzingen dat…” |
onzeker |
Van bewijs naar aanbevelingen: Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een instrument of behandeling wordt aanbevolen. In de teksten van de vorige richtlijn-versies werd dit onder “Overige Overwegingen” beschreven.
Mee te wegen factoren om te bepalen of een instrument of behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Formulering van aanbevelingen
Afhankelijk van deze factoren kun je een instrument of behandeling wel of niet aanbevelen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling is dit bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 1.2):
Tabel 1.2 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering* |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen). |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen). |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] niet aan. |
* Het gaat hier om voorkeursaanbevelingen, deze kunnen in een enkele geval afwijken. Voor bepaalde hoofdstukken is GRADE niet toegepast (bijv. Organisatie van zorg) daar zijn uit praktisch oogpunt ook de aanbevelingen niet volgens GRADE.
Leeswijzer
Klachten of symptomen die horen bij een depressieve stoornis (depressie) noemen we ‘depressieklachten’ of ‘depressiesymptomen’. Met ‘depressieve klachten’ bedoelen we stemmingsklachten waar iemand hinder van ondervindt, waarbij niet wordt voldaan aan de DSM-criteria voor een depressieve stoornis (depressie).
Als we spreken van een depressieve stoornis of depressie wordt een unipolaire depressieve stoornis bedoeld, al dan niet chronisch, en inclusief de persisterende depressieve stoornis. Behalve van ‘(psychische/depressieve) stoornis’ spreken we in deze richtlijn, rechtdoende aan het patiëntenperspectief, bij voorkeur van ‘aandoening’.
Met kinderen en adolescenten bedoelen we kinderen van 8 tot 12 jaar en adolescenten van 12 tot 18 jaar. Met jongvolwassenen bedoelen we volwassenen van 18 tot 25 jaar. Met volwassenen bedoelen we mensen van 25 tot 60 jaar. Met ouderen bedoelen we oudere volwassenen van 60 jaar en ouder.
Metapsy
Tijdens de ontwikkeling van deze richtlijn is gebruik gemaakt van metapsy.org. Metapsy is een onderzoeksinitiatief van de Vrije Universiteit Amsterdam, onder leiding van professor Pim Cuijpers. Het hoofddoel van Metapsy is het verschaffen van toegang tot een meta-analytische database van klinische studies die de effecten van psychologische interventies, zoals psychotherapie, preventieve interventies en psychoeducatie, op diverse psychische aandoeningen en geestelijke gezondheidsproblemen onderzoeken.
Metapsy bevat twee R-pakketten waarmee met behulp van klinische variabelen van interesse (PICO) een meta-analyse kan worden uitgevoerd en waarbij alle relevante informatie om tot een GRADE conclusie te komen over de effecten van psychotherapie op depressieve symptomen wordt gepresenteerd in een (pdf) rapport of online zijn te bekijken.