Criteria voor bariatrische chirurgie bij kinderen met obesitas
Uitgangsvraag
Met welke patiënteigenschappen moet rekening mee gehouden worden bij het afwegen van de behandeloptie bariatrische chirurgie bij kinderen met obesitas bij wie GLI onvoldoende succes oplevert?
Aanbeveling
Op dit moment zijn er geen prognostische factoren aan te wijzen waarbij rekening gehouden moet worden bij het selecteren van kinderen met obesitas voor een bariatrische ingreep.
Houd rekening met voorwaarden zoals deze gesteld zijn in Module “Indicatiestelling bariatrische chirurgie” bij het selecteren van kinderen voor een bariatrische ingreep.
Overwegingen
De onderstaande overwegingen en aanbevelingen gelden voor het overgrote deel van de populatie waarop de uitgangsvraag betrekking heeft.
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er zijn geen aanwijzingen gevonden dat pre-existente psychische aandoeningen, leeftijd, geslacht, etniciteit of andere criteria van invloed zijn op de reductie van BMI ten gevolge van bariatrische chirurgie, bij kinderen < 18 jaar met obesitas. Wel is er zeer laaggradig bewijs gevonden voor een effect van leeftijd, etniciteit, geslacht en BMI op vermindering van het cardiovasculair risico na bariatrische chirurgie bij kinderen met obesitas. Een jongere leeftijd, Kaukasisch ras, het vrouwelijk geslacht en een hogere BMI voorafgaande aan bariatrie hadden een gunstig effect op reductie van het cardiovasculaire risico ten gevolge van bariatrische chirurgie. Echter ook bij de andere subgroepen (oudere leeftijd, niet-Kaukasisch ras, jongens en lagere BMI) werden gunstige effecten gezien en is er geen contra-indicatie gevonden voor bariatrische chirurgie.
Onderzoek naar prognostische factoren voor de uitkomst van bariatrische chirurgie bij kinderen met obesitas is zeer beperkt. Uit het literatuur onderzoek is onvoldoende bewijs gevonden om specifieke criteria te definiëren waaraan een kind moet voldoen om in aanmerking te komen voor een bariatrische ingreep.
De expertgroep adviseert dat bariatrische chirurgie bij wijze van uitzondering als optie beschikbaar zou moeten zijn. De expertgroep adviseert ook om operaties in eerste instantie alleen uit te voeren in wetenschappelijk studieverband en indien is voldaan aan specifieke criteria betreffende de doorlopen interventies, de ernst van de medische/psychische problematiek van het kind en de uitvoering en begeleiding. Ten eerste stelt de expertgroep dat kinderen slechts in aanmerking komen voor bariatrie indien zij de interventies hebben doorlopen zoals beschreven in de zorgstandaard. Een multidisciplinaire analyse moet zijn uitgevoerd waarmee men inzichtelijk heeft trachten te krijgen wat de oorzakelijke en onderhoudende factoren van de obesitas bij een individu zijn en in welke mate deze beïnvloedbaar zijn. Kinderen hebben minimaal 1 jaar een gecombineerde leefstijl interventie plus (inclusief psychologische/ systemische/ pedagogische aanpak) doorlopen welke heeft voldaan aan de criteria zoals beschreven in deze richtlijn. Gepoogd moet zijn de oorzakelijke en onderhoudende factoren van de obesitas te beïnvloeden. Indien al deze stappen zijn doorlopen dient door een obesitas expertisecentrum vast te worden gesteld dat maximale conservatieve behandeling aan de patiënt is geboden en er sprake is van therapieresistentie. Bij deze kinderen kan een klinische opname ofwel bariatrische chirurgie overwogen worden. Naast het niet-succesvol hebben doorlopen van genoemde interventies, adviseert de expertgroep criteria te hanteren met betrekking tot de medische indicatie en de uitvoering. Kinderen vanaf eind-puberteit (vanaf Tanner-stadium 4) komen slechts in aanmerking voor bariatrische chirurgie indien er sprake is van lichamelijke co-morbiditeit dan wel ernstig psychisch lijden als gevolg van de ernstige mate van obesitas én als onthouding van een bariatrische ingreep een gerede kans zou geven op lichamelijke of geestelijke schade. Indien de conclusie is dat bariatrie inderdaad noodzakelijk is, ontstaat daarmee tevens de verantwoordelijkheid om de uitvoering van het beleid niet langer uit te stellen. Een potentieel effectieve interventie zou dan niet langer onthouden moeten worden. Indien besloten wordt tot bariatrie worden de internationale richtlijnen voor bariatrie gevolgd, maar wel aangepast aan de kaders van de Nederlandse situatie. Het informed consent wordt zorgvuldig doorlopen. Elke patiënt die voor inclusie in aanmerking komt, wordt besproken in het lokaal multidisciplinair behandelteam van het expertisecentrum en daarna door een landelijk platform van onafhankelijke experts. Indien de indicatie tot baratrische chirurgie is vastgesteld vindt de operatie plaats in een expertisecentrum met multidisciplinair team (kinderarts, diëtist, psycholoog). In het multidisciplinaire team moeten ook vertegenwoordigd zijn: specialisten met bariatrische, kinderchirurgische én kinder-intensive-care-compententies. Bariatrie vindt uitsluitend plaats als onderdeel van een levenslange leefstijl-begeleiding. De kinderarts heeft de regie in voor en nazorg. De gecombineerde leefstijlinterventie (GLI) is lokaal beschikbaar en bevat een brede aanpak met een behandelfase, onderhoudsfase en een begeleidingsfase volgens het landelijk model (van Care for Obesity). In het verwijzend ziekenhuis zijn vaste aanspreekpunten aanwezig en er is een centrale zorgverlener dicht bij huis, die de ketenzorg en de brede aanpak rondom het kind met extreme obesitas kan coördineren.
De bewijskracht is voor alle prognostische factoren zeer laag tot afwezig. Voor deze zoekvraag werden enkel studies gevonden die prognostische factoren middels een multivariate analyse hebben bestudeerd, zonder interne of externe validatie. De studies waren heterogeen wat betreft de meegenomen predictoren in de multivariate modellen; om deze reden was er geen pooling van data mogelijk. Voor het bestuderen van prognostische factoren zoals noodzakelijk voor het beantwoorden van deze uitgangsvraag, is het ideale studiedesign een RCT waarin de effectiviteit van een intern en extern gevalideerd prognostisch model wordt onderzocht. Een dergelijke studie ontbreekt momenteel in de literatuur.
In de literatuur is geen bewijskracht gevonden voor een nadelig effect van bepaalde factoren op de uitkomst van bariatrische chirurgie ofwel voor criteria die bepalend zijn voor het uitblijven van effect met betrekking tot verandering in BMI of cardiovasculair risico.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Belangrijke doelen voor de patiënt zijn afname van overgewicht, verbetering van psychische en lichamelijke gezondheid, betere maatschappelijke participatie en verbetering van de sociale omgevingsfactoren (bijvoorbeeld beter uitzicht op een sociaal leven, baan, vrienden).
Afgezien van bovenstaande doelen die de patiënt voor ogen heeft en de wil om dat te bewerkstelligen, zijn de voordelen navenant daaraan. Gewichtsverlies is een voornaam voordeel, maar ook vermindering van hongergevoel, betere conditie, positiever in het leven staan, betere sociale acceptatie, gunstiger toekomstbeeld, bijvoorbeeld ten aanzien van (vervolg)studie en arbeidsmarkt.
Nadelen voor de patiënt kunnen zijn dat er een gedisciplineerd voedingsschema noodzakelijk is en dit ook sociale consequenties kan hebben. Het langdurige begeleidend traject waarin multidisciplinaire leefstijlinterventie een essentiële plaats in neemt vraagt discipline en een tijdsinvestering voor de patiënt en het systeem. Ook dient de patiënt na bariatrie langdurig vitamine suppletie te gebruiken. Een ander nadeel is dat, bij veel gewichtsverlies, huidoverschot kan ontstaan waarvoor een operatie wenselijk is. Hiermee kunnen naast de belasting en het risico van een operatie, kosten gemoeid zijn voor de patiënt daar dit niet altijd wordt vergoed vanuit de zorgverzekeringswet.
Kosten (middelenbeslag)
Er is geen budget impact analyse bekend van bariatrie bij kinderen met obesitas. Kosten waarmee rekening gehouden dient te worden zijn de gezondheidszorgkosten ten gevolge van de bariatrische ingreep; ziekenhuis opname, operatie, medicijngebruik, vitaminesuppletie, langdurige begeleiding van de patiënt door medici en paramedici. Op de lange termijn verwacht de werkgroep dat er een reductie in gezondheidszorgkosten zullen zijn door vermindering van gewicht gerelateerde chronische ziekten, operaties, ziekenhuisopnames, medicijngebruik en zorgconsumptie. Ook verwacht de werkgroep dat er minder maatschappelijke kosten zullen zijn ten gevolge van een betere maatschappelijke participatie (minder ziekteverzuim, minder uitkeringen, et cetera).
Aanvaardbaarheid voor de overige relevante stakeholders
Relevante stakeholders hebben aangegeven achter de mogelijkheid te staan om bariatrie onder de voorwaarden zoals beschreven in deze richtlijn toe te passen bij Nederlandse kinderen met obesitas. Het betreft de Nederlandse Vereniging Voor Heelkunde, Nederlandse Vereniging voor Kinderchirurgie, Dutch Society of Metabolic and Bariatric Surgery.
Haalbaarheid en implementatie
De werkgroep voorziet geen problemen met betrekking tot de haalbaarheid en implementatie.
Rationale/ balans tussen de argumenten voor en tegen de interventie
Er is slechts zeer laag gradig bewijs voor het effect van een beperkt aantal prognostische factoren voor het effect van bariatrische chirurgie bij kinderen met obesitas.
Onderbouwing
Achtergrond
Op dit moment is er geen behandeloptie voor kinderen die niet responsief zijn op multidisciplinaire behandeling. Zelfs bij de meest succesvolle interventies in specialistische centra lukt het niet alle kinderen te helpen. Deze kinderen hebben een sterk verhoogd risico op de ontwikkeling van chronische ziekten zoals diabetes mellitus type 2, hart- en vaatziekten, slaapapneu, depressie, Non-Alcoholic Fatty Liver Disease (NAFLD) en vroegtijdig overlijden. Daarnaast zijn de kansen van deze kinderen in de maatschappij beperkt. Bariatrische chirurgie bij kinderen als behandeloptie na falende conventionele therapie is in Nederland geen mogelijkheid. Het is onduidelijk welke kinderen in aanmerking zouden moeten komen voor bariatrische chirurgie, wat de effecten zijn op de lange termijn, en welke ingreep passend is voor elk kind.
Zie ook de module 'Operatietechniek bij adolescenten bij chirurgische behandeling van obesitas' uit de richtlijn 'Chirurgische behandeling van obesitas'.
Conclusies / Summary of Findings
|
Zeer laag GRADE |
De volgende factoren zijn mogelijk niet geassocieerd met afname overgewicht (vermindering percentage excessief gewicht) na een gastric sleeve bij patiënten jonger dan 18 jaar met obesitas na een follow-up van één jaar:
Bron: Mackey, 2018 |
|
Zeer laag GRADE |
De volgende factoren worden na bariatrische chirurgie bij adolescenten jonger dan 18 jaar met obesitas in verband gebracht met normalisatie van dyslipidemie na een follow-up van drie jaar:
Voor de volgende factoren wordt geen verband gevonden:
De volgende factoren worden na bariatrische chirurgie bij adolescenten jonger dan 18 jaar met obesitas in verband gebracht met normalisatie van bloeddruk na een follow-up van drie jaar:
Voor de volgende factoren wordt geen verband gevonden:
De volgende factor wordt na bariatrische chirurgie bij adolescenten jonger dan 18 jaar met obesitas in verband gebracht met normalisatie van insuline concentraties in het bloed en verdwijnen van diabetes na een follow-up van drie jaar:
Voor de volgende factoren wordt geen verband gevonden:
Bron: Michalsky, 2018 |
|
Zeer laag GRADE |
De volgende factoren zijn mogelijk niet geassocieerd met afname overgewicht (BMI en percentage vermindering excessief gewicht) na het plaatsen van een maagband bij patiënten jonger dan 18 jaar met obesitas en een follow-up van twee jaar:
Bron: Khen-Dunlop, 2016 |
Samenvatting literatuur
Voor het bestuderen van prognostische factoren is het ideale studiedesign een RCT waarin de effectiviteit van een intern en extern gevalideerd prognostisch model wordt onderzocht. Indien er geen studie aanwezig is met dit design, heeft een cohortstudie waarin een prognostisch model extern wordt gevalideerd de voorkeur. Indien er ook geen studie aanwezig is met dit design, heeft een cohortstudie waarin een prognostisch model intern wordt gevalideerd de voorkeur. Indien er ook geen studie aanwezig is met dit design, wordt er gebruikt gemaakt van studies waarin prognostische factoren middels een multivariate analyse worden bestudeerd. Voor deze zoekvraag werden enkel studies gevonden die prognostische factoren met een multivariate analyse hebben bestudeerd, zonder interne of externe validatie. De studies waren heterogeen wat betreft de meegenomen predictoren in de multivariate modellen; om deze reden was er geen pooling van data mogelijk. De resultaten van de studies zijn daarom afzonderlijk beschreven.
Beschrijving studies
Mackey (2018) heeft een longitudinale studie uitgevoerd met een nonlineair latent growth model (LGM), waarin werd onderzocht of psychische aandoeningen voorspellend zijn voor gewichtsvermindering na een gastric sleeve bij adolescenten met obesitas. Kinderen kwamen in aanmerking voor bariatrische chirurgie indien de BMI groter of gelijk aan 35 was in combinatie met medische co-morbiditeiten of als kinderen een BMI van 40 of hoger hadden. Om psychische aandoeningen te diagnosticeren voerde een klinisch psycholoog één tot vier maanden voor de operatie een psychologisch onderzoek uit (the Kiddie Schedule for Affective Disorders and Schizophrenia, Present and Lifetime version screener). Er werden 222 adolescenten geïncludeerd, waarvan 169 een bariatrische operatie ondergingen. De gemiddelde (SD) preoperatieve baseline BMI van deze groep was 50,6 (8,7), 125 (75%) waren vrouw en de gemiddelde (SD) leeftijd was 16,4 (2,0) jaar. De volgende psychische aandoeningen werden gesteld bij deze 169 adolescenten: angststoornis (25%), depressie (42%), ADHD (21%) en eetstoornis (6%). Het gemiddelde (SD) aantal diagnoses was 1,2 (1,1). De uitkomstmaat percentage excessief gewichtsverlies (%EBMIL) werd 3, 6, 9 en 12 maanden postoperatief gemeten. Excessief gewichtsverlies 12 maanden postoperatief, was slechts voor 78 van de 169 adolescenten (46,2%) gerapporteerd.
Michalsky (2018) onderzocht welke variabelen voorspellers zijn voor een verbetering van cardiovasculaire risicofactoren na metabole en/of bariatrische chirurgie bij adolescenten met obesitas en een abnormaal cardiovasculair risico. Michalsky (2018) voerde een multivariabele logistische regressieanalyse uit op de data van de Teen-Longitudinal Assessment of Bariatric Surgery (Teen-LABS) studie. De Teen-LABS studie is een prospectieve observationele cohortstudie. Adolescenten (< 19 jaar en Tanner stadium 4 of hoger) met klasse 2 obesitas of hoger (BMI ≥ 35) en co-morbiditeiten werden geïncludeerd in 5 centra tussen 28 februari 2007 en 30 december 2011. Een totaal van 242 adolescenten met obesitas werden geïncludeerd (gemiddelde leeftijd (SD) bij baseline: 17,1 (±1,6) jaar, 76% vrouw, gemiddelde baseline BMI (SD) was 52,5 (±9,3). In totaal ondergingen 161 adolescenten een Roux-en-Y gastric bypass, 67 een gastric sleeve en 14 een maagband. Cardiovasculaire risicofactoren werden gedefinieerd als dyslipidemie, verhoogde bloeddruk, prehypertensie en diabetes mellitus type 2 en werden gemeten bij baseline en na 6, 12, 24 en 36 maanden.
Khen-Dunlop (2016) heeft een longitudinale studie uitgevoerd met een multivariaat model, waarin werd onderzocht of postoperatieve therapietrouw voorspellend is voor gewichtsvermindering na plaatsing van een maagband bij adolescenten met obesitas. Kinderen kwamen in aanmerking voor bariatrische chirurgie indien zij 14 jaar of ouder waren en ernstige obesitas hadden (BMI groter of gelijk aan 35 in combinatie met ernstige comorbiditeiten). Postoperatieve consultaties bestonden uit een aantal afspraken met afwisselend de kinderarts, chirurg, voedingskundige en psycholoog. Alle patiënten werden het eerste jaar door een professionele coach gezien. In de daaropvolgende jaren werd regelmatige lichaamsbeweging gestimuleerd. Er werden 49 adolescenten geïncludeerd. De gemiddelde (SD) preoperatieve baseline BMI was 42,5 (±5,9), 75% (n=37) was vrouw en de gemiddelde (SD) leeftijd was 16,2 (±0,9) jaar. De uitkomstmaten percentage excessief gewichtsverlies (EWL) en BMI werden 6, 12 en 24 maanden postoperatief gemeten.
Resultaten
De gegeven informatie over voorspellers van postoperatief gewichtsverlies in de studie van Mackey (2018) was vrij summier. Het volgende werd gerapporteerd: de variabelen preoperatieve psychische aandoeningen (angst, depressie, ADHD, eetstoornissen en het aantal diagnoses) werden opgenomen in het model om te voorspellen wat het percentage gewichtsverlies postoperatief was. Hierbij werd voor leeftijd, geslacht en ras en/of etniciteit gecorrigeerd.
Demografische factoren, de aanwezigheid of afwezigheid van psychische aandoeningen of het aantal diagnoses voorafgaand aan de operatie waren allen niet geassocieerd met het gewichtsverlies (%Excess Body Mass Index Loss) 12 maanden postoperatief. In het artikel worden geen bèta’s of odds ratio’s van het model weergegeven, ook niet voor de confounders.
Michalsky (2018) heeft de volgende variabelen opgenomen in het model: leeftijd, geslacht, etniciteit, percentage gewichtsverlies vanaf baseline, baseline BMI, totaal aantal cardiovasculaire risicofactoren, type chirurgische procedure en het centrum waar geopereerd werd.
Het model (figuur 1) laat zien dat adolescenten, met cardiovasculaire risicofactoren bij baseline, voor iedere 10% gewichtsverlies, 24%, 11%, 14% en 13% meer kans hebben op een normalisatie van dyslipidemie (RR 1,24; 95% betrouwbaarheidsinterval (BI) 1,14 tot 1,34), verhoogde bloeddruk (RR 1,11; 95% BI 1,02 tot 1,21), hyperinsulinemie (RR 1,14; 95% BI 1,06 tot 1,21) en diabetes (RR 1,13; 95% BI 1,04 tot 1,23). Een hogere leeftijd bij baseline was geassocieerd met een lagere kans op normalisatie van Dyslipidemie (RR 0,93; 95% BI 0,88 tot 0,98). Vrouwen (RR 1,41; 95% BI 1,10 tot 1,80) en blanke participanten (RR 1,26; 95% BI 1,00 tot 1,58) hadden meer kans op een normalisatie van de verhoogde bloeddruk ten opzichte van mannen en getinte mensen.
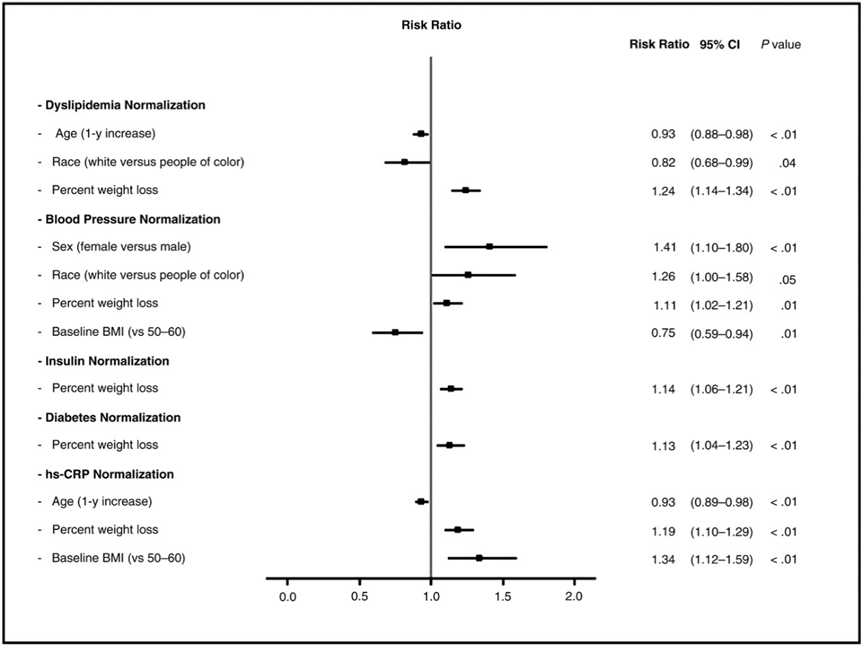
Figuur 1: Significante voorspellers voor cardiovasculaire risicofactoren 3 jaar na bariatrische chirurgie. Leeftijd, geslacht, etniciteit, percentage gewichtsverlies vanaf baseline, baseline BMI, totaal aantal abnormale cardiovasculaire risicofactoren, chirurgische procedure en het centrum waar geopereerd is werden toegevoegd aan het model. Alleen voorspellers die significant waren (p < 0,5) zijn weergegeven
De gegeven informatie over voorspellers van postoperatief gewichtsverlies in de studie van Khen-Dunlop (2016) was vrij summier. Het volgende werd gerapporteerd: de variabelen aantal postoperatieve consultaties, leeftijd en geslacht werden opgenomen in het model om te voorspellen wat het percentage gewichtsverlies en BMI postoperatief was.
Het model liet zien dat wanneer gecorrigeerd werd voor leeftijd en geslacht, alleen het aantal postoperatieve consultaties een rol spelen voor het gewichtsverlies na 24 maanden postoperatief (BMI EWL). Patiënten die meer dan 12 consultaties per jaar hadden lieten meer gewichtsverlies zien dan patiënten die zes consultaties of minder hadden. In het artikel worden geen bèta’s of odds ratio’s van het model weergegeven, ook niet voor de confounders.
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat gewicht is met 3 niveaus verlaagd van Hoog naar Zeer laag gezien beperkingen in de onderzoeksopzet (risk of bias): loss to follow-up); extrapoleerbaarheid (bias ten gevolge van indirectheid): enkel studies gevonden die prognostische factoren middels een multivariate analyse hebben bestudeerd, zonder interne of externe validatie; heterogeniteit van de geïncludeerde studies: verschillende uitkomstmaten en geïncludeerde prognostische factoren in het model (inconsistentie) en het geringe aantal patiënten (imprecisie).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Welke prognostische factoren voorspellen een succesvolle uitkomst bij kinderen (< 18 jaar) die een bariatrische ingreep ondergaan?
P: kinderen (< 18 jaar) die bariatrische chirurgie ondergaan in verband met ernstige obesitas en/of extreem verhoogd GGR;
I: prognostische factoren (BMI, BMI z-score, morbide obesitas, mate van overgewicht, diabetes mellitus type 2, pre-diabetes, hypertensie, hart- en vaatziekten, co-morbiditeit, leververvetting, slaapapneu syndroom, kwaliteit van leven, psychosociaal welzijn/disfunctioneren, gezinsomstandigheden/familiaire steun/sociale zwakte, psychiatrische aandoeningen, socio-economische status, opleidingsniveau, puberteitsstadium, conventionele behandeling, behandelresistentie, behandel compliantie);
C: afwezigheid van prognostische factoren;
O: gewicht en gezondheid (CVD, NAFLD, diabetes mellitus type 2, OSAS, psychische gezondheid en kwaliteit van leven 2) verdwijnen van insuline resistentie en/of hoge bloeddruk en/of dyslipidemie en/of psychische co-morbiditeit).
Relevante uitkomstmaten
De werkgroep achtte gewicht een voor de besluitvorming cruciale uitkomstmaten; en gezondheid voor de besluitvorming belangrijke uitkomstmaat.
De werkgroep volgt voor de definitie van een succesvolle interventie m.b.t. de uitkomstmaat gewicht de criteria zoals die eerder zijn geformuleerd in de ‘Zorgstandaard Obesitas’:
- Er zijn geen evidence-based criteria voor succes bij kinderen in de groei. Vandaar dat bij kinderen naar gewichtsstabilisatie gestreefd wordt na één jaar behandeling en handhaving hiervan in de fase van onderhoud, tenzij dat tijdens de groeispurt van het kind onhaalbaar is.
- Voor uitgegroeide kinderen met een matig verhoogd GGR wordt gestreefd naar een gewichtsverlies van ≥ 5% na één jaar behandeling en handhaving hiervan in de fase van onderhoud.
- Voor uitgegroeide kinderen met een sterk of extreem verhoogd GGR wordt gestreefd naar een gewichtsverlies van ≥ 10% na één jaar behandeling en handhaving hiervan in de fase van onderhoud.
De uitkomstmaat gezondheid werd gedefinieerd als het afnemen van co-morbiditeit of risicofactoren van co-morbiditeit, zoals reductie van prevalentie van diabetes mellitus type 2, metabool syndroom, hypertensie, hypercholesterolemie, non-alcholic fatty liver disease, insuline resistentie, impaired glucose tolerance, impaired fasting glucose.
De door de internationale GRADE working group voorgestelde default grenzen werden gehanteerd voor klinische relevantie voor de overige uitkomstmaten: een verschil in relatief risico van 25% bij dichotome uitkomstmaten (RR < 0,75 of > 1,25), een verschil van een halve standaarddeviatie voor continue uitkomstmaten en bij Standardized mean difference (SMD=0,2 (klein); SMD=0,5 (matig); SMD=0,8 (groot).
Zoeken en selecteren (Methode)
In de database Medline (via OVID) is op 24 oktober 2018 met relevante zoektermen gezocht naar systematische reviews, randomized controlled trials (RCT’s) en observationele studies die criteria beschrijven voor de kans op een succesvolle uitkomst na een bariatrische ingreep bij kinderen met obesitas. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 442 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria: 1. Een multivariate analyse van prognostische factoren voor de kans op een succesvolle bariatrische ingreep. Studies werden geëxcludeerd indien meer dan 10% van de geïncludeerde patiënten 19 jaar of ouder was. Op basis van titel en abstract werden in eerste instantie 60 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 57 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording), en 3 studies definitief geselecteerd.
Resultaten
Drie onderzoeken zijn opgenomen in de literatuuranalyse. De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk-of-biastabellen.
Referenties
- Khen-Dunlop N, Dabbas M, De Filippo G, Jais JP, Hervieux E, Télion C, Chevallier JM, Michel JL, Aigrain Y, Bougnères P, Goulet O, Révillon Y. Primordial Influence of Post-operative Compliance on Weight Loss After Adolescent Laparoscopic Adjustable Gastric Banding. Obes Surg. 2016 Jan;26(1):98-104. doi:10.1007/s11695-015-1725-4. PubMed PMID: 26058753.
- Mackey ER, Wang J, Harrington C, Nadler EP. Psychiatric Diagnoses and Weight Loss Among Adolescents Receiving Sleeve Gastrectomy. Pediatrics. 2018 Jul;142(1). pii: e20173432. doi: 10.1542/peds.2017-3432. Epub 2018 Jun 1. PubMed PMID:29858452.
- Michalsky MP, Inge TH, Jenkins TM, Xie C, Courcoulas A, Helmrath M, Brandt ML, Harmon CM, Chen M, Dixon JB, Urbina EM; Teen-LABS Consortium. Cardiovascular Risk Factors After Adolescent Bariatric Surgery. Pediatrics. 2018 Feb;141(2). pii:e20172485. doi: 10.1542/peds.2017-2485. Epub 2018 Jan 8. PubMed PMID: 29311357; PubMed Central PMCID: PMC5810605.
Evidence tabellen
Evidence table for prognostic factor studies
Research question: Wat zijn de criteria waaraan een kind moet voldoen, om in aanmerking te komen voor een bariatrische ingreep?
|
Study reference |
Study characteristics |
Patient characteristics |
Prognostic factor(s) |
Follow-up |
Estimates of prognostic effect |
Comments |
|
Mackey, 2018 |
Type of study: longitudinal studies
Setting and country: institution for bariatric surgery, United States
Funding and conflicts of interest: FINANCIAL DISCLOSURE: The authors have indicated they have no financial relationships relevant to this article to disclose. FUNDING: No external funding. POTENTIAL CONFLICT OF INTEREST: The authors have indicated they have no potential conflicts of interest to disclose. |
Inclusion criteria: Adolescents completed the presurgical psychological evaluation before bariatric surgery. These evaluations are scheduled after an adolescent initially qualifies for bariatric surgery on the basis of a BMI of ≥35, with a medical comorbidity or a BMI ≥40.
Exclusion criteria: Not described
N=222 however, only 169 underwent bariatric surgery. So this group will be described
Mean age ± SD: 16.4 (2.0)
Sex: % M / % F 26% M / 74% F
Potential confounders or effect modifiers: Not described |
Describe prognostic factor(s) and method of measurement:
As a structured method of diagnosing current and lifetime experience of a psychiatric diagnosis, the Kiddie Schedule for Affective Disorders and Schizophrenia, Present and Lifetime version screener was used. The Kiddie Schedule for Affective Disorders and Schizophrenia, Present and Lifetime version screener is a semistructured clinical interview that enables the diagnosis of psychiatric disorders across the various types of diagnoses. The screener is the core component of the interview that assesses primary symptoms across all diagnoses but does not include the supplemental questions available for each diagnosis because of time constraints. This screener was conducted with the adolescent alone. As part of the larger clinical assessment, parent report was also gathered, including existing diagnoses received by another mental health provider, and adolescent report was corroborated. Either a licensed clinical psychologist (E.R.M.) or a psychology doctoral graduate student or intern under the direct supervision of the psychologist administered the interview. For the purposes of the current study, the presence or absence of a class of diagnosis was calculated for any depressive disorder, anxiety disorder, type of ADHD, or eating disorder. Present, in partial remission, and recent past diagnoses were included in these tallies. Additionally, the number of overall diagnoses (which includes diagnoses other than depressive disorders, anxiety disorders, ADHD, or eating disorders) was computed as an index of comorbidity. |
Duration or endpoint of follow-up: 12 months
For how many participants were no complete outcome data available? N (%): 91 (54%)
Reasons for incomplete outcome data described? Not described |
Controlling for demographics (ie, age, sex, and race and/or ethnicity).
Conclusion: none of the psychiatric diagnoses, the number of diagnoses, or the demographics had a significant effect on the %EBMIL at 12 months postsurgery. |
|
|
Michalsky, 2016 |
Type of study:
Setting and country:
Funding and conflicts of interest: FUNDING: The Teen-Longitudinal Assessment of Bariatric Surgery Consortium was funded by cooperative agreements with the National Institute of Diabetes and Digestive and Kidney Diseases through grants 01DK072493, UM1DK072493, and UM1DK095710 (University of Cincinnati). The study was also supported by grants UL1 TR000077-04 (Cincinnati Children’s Hospital Medical Center), UL1RR025755 (Nationwide Children’s Hospital), M01-RR00188 (Texas Children’s Hospital and Baylor University College of Medicine), UL1 RR024153 and UL1TR000005 (University of Pittsburgh), and UL1 TR000165 (University of Alabama at Birmingham). Funded by the National Institutes of Health (NIH). POTENTIAL CONFLICT OF INTEREST: Dr Inge serves as a consultant for Standard Bariatrics, UpToDate Inc, and Independent Medical Expert Consulting Services, all of which are unrelated to this project. Dr Harmon served on an advisory panel for the Stryker Corporation from 1998 to 2015, which was unrelated to this project. Dr Dixon has consulted for Apollo Endosurgery, Medtronic Minimally Invasive Therapies (formerly Covidien), Bariatric Advantage, Nestle Health Science, Inova, and Novo Nordisk; the other authors have indicated they have no potential conflicts of interest to disclose. |
Inclusion criteria: Teen-LABS (NCT00465829) design and methodology have been previously described. By using consensus guidelines, consecutive adolescents (<19 years old and Tanner Stage 4 or higher) with class 2 obesity or higher (BMI ≥35) and comorbid disease were considered eligible for MBS and study enrolment at 1 of 5 centers (February 28, 2007–December 30, 2011).
This study evaluated associations between the remission of CVD-RF and each independent variable among participants with abnormal baseline levels.
Exclusion criteria: Not described
N=242
Mean age ± SD: 17 ± 1.6
Sex: % M / % F 24%M / 76%F
Potential confounders or effect modifiers: Not described |
Describe prognostic factor(s) and method of measurement:
Age; Sex; race (white or people of color); percent weight change from baseline; baseline BMI groups; CVD-RF total (equally weighted CVD-RFs (EBP, dyslipidemia, diabetes mellitus, and elevated high-sensitivity C-reactive protein [hs-CRP]); See method section page 3 for exact values for CVD-RFs. surgical procedure; clinical center (consisting of Roux-en-Y gastric bypass (RYGB) and vertical sleeve gastrectomy (VSG)) |
Duration or endpoint of follow-up: 3 years
For how many participants were no complete outcome data available? Unclear how many participants were exactly included in the model. Table 2 shows for how many participants Markers of CVD-RFs were available (markers were used to calculate outcome measures). Between n=175 and n=191
Reasons for incomplete outcome data described? Not described |
(Adjusted) Factor-outcome associations (include SEs or 95%CI and p-value if available):
Multivariable logistic regression analysis was used to discern the predictors of CVD-RF remission and/or normalization after MBS. For every 10% increase in weight loss, participants were 24%, 11%, 14%, 13%, and 19% more likely to achieve resolution of dyslipidemia, EBP, hyperinsulinemia, diabetes, and elevated hs-CRP, respectively (Fig 4). Increasing baseline age was independently associated with a lower likelihood of dyslipidemia remission (RR 0.93; CI 0.88–0.98). Female (RR 1.41; CI 1.10–1.80) and white (RR 1.26; CI 1.00–1.58) participants were more likely to achieve normalization of EBP versus male participants and participants of color. Also see Figure 4 |
|
|
Khen-Dunlop, 2018 |
Type of study: Prospective observational
Setting and country: Hospital (paediatric surgery department), France
Funding and conflicts of interest: The authors declare that they have no conflict of interest. Funding was not reported |
Inclusion criteria: From October 2008 to December 2012 adolescents over 14 years of age with severe obesity, i.e., a body mass index (BMI) ≥40 without comorbidity or a BMI≥35 with major co-morbidity. According to French national guidelines, laparoscopic adjustable gastric banding (LAGB) was proposed only after more than 2 years follow-up and at least 1-year lifestyle intervention in a multidisciplinary programme managed by a dedicated team.
Exclusion criteria: Not described
N=49
Mean age ± SD: 16.2±0.9
Sex: % M / % F 25% M / 75% F Mean body mass index ± SD: 42.5±5.9 kg/m2
Potential confounders or effect modifiers: Not described |
Describe prognostic factor(s) and method of measurement:
- Sex; - age at surgery;
- mean number of consultations/year:
Post-operative management included several visits, alternatively with the paediatrician, the surgeon, the nutritionist and the psychologist for all patients, with added visits when deemed necessary by the team or requested by the patient. All patients were seen by a professional trainer the first year. In subsequent years, regular physical exercise was encouraged. |
Duration or endpoint of follow-up: 24 months
For how many participants were no complete outcome data available? N (%): N=43 (87,8%)
Reasons for incomplete outcome data described? Incomplete outcome because some gastric bands were removed: five for slippage (at 12, 16, 25, 28 and 38 months) and one for band intolerance (at 1 month). |
(Adjusted) Factor-outcome associations (include SEs or 95%CI and p-value if available):
In multivariate analysis, including also the sex and age at surgery, only the mean number of consultations/year showed a significant relationship with weight loss at 24 months after surgery. Differences were found on BMI (p=0.008) and EWL (p=0.005) between patients who had 6 or less consultations/year and those with 12 consultations/year or more. Differences were found between patients with 12 consultations or more and those with 7–11 consultations but it failed to reach significance (p=0.08). Comparisons of the three groups are given in Fig. 2. |
|
Pre-defined core set of confounders:
BMI, BMI z-score, morbid obesity, overweight severity, DM type 2/type 2 diabetes, pre-diabetes, hypertension, cardiovascular disease, co-morbidity, NAFLD, OSAS, quality of life, psychosocial wellbeing/dysfunction, familysetting/family support/zwak sociaal systeem (term?), psychiatric disorders, socioeconomic status, education level, tanner stage, conventional treatment (failure? resistency?), therapeutic compliance
Table of quality assessment - prognostic factor (PF) studies
Research question: Wat zijn de criteria waaraan een kind moet voldoen, om in aanmerking te komen voor een bariatrische ingreep?
|
Study reference
(first author, year of publication) |
Study participation1
Study sample represents the population of interest on key characteristics?
(high/moderate/low risk of selection bias) |
Study Attrition2
Loss to follow-up not associated with key characteristics (i.e., the study data adequately represent the sample)?
(high/moderate/low risk of attrition bias) |
Prognostic factor measurement3
Was the PF of interest defined and adequately measured?
(high/moderate/low risk of measurement bias related to PF) |
Outcome measurement3
Was the outcome of interest defined and adequately measured?
(high/moderate/low risk of measurement bias related to outcome) |
Study confounding4
Important potential confounders are appropriately accounted for?
(high/moderate/low risk of bias due to confounding) |
Statistical Analysis and Reporting5
Statistical analysis appropriate for the design of the study?
(high/moderate/low risk of bias due to statistical analysis) |
|
Mackey, 2018 |
Low risk of bias |
High risk of bias, only 54% had weight loss data at 12 months postsurgery. Reasons were not described neither differences between participants who completed the study and those who did not. |
Low risk of bias, as a structured method of diagnosing current and lifetime experience of a psychiatric diagnosis, the Kiddie Schedule for Affective Disorders and Schizophrenia, Present and Lifetime version screener was used. However in the discussion section authors stated: a more precise assessment of the severity of psychiatric disorders, including whether a patient was currently receiving treatment, may be associated with weight loss outcomes rather than the number of diagnoses assessed in the current study |
Low risk of bias, measure of weight loss after surgery, the percentage of excess BMI lost (%EBMIL) was calculated. This is done by assuming a goal BMI of 25 and is a standard calculation for assessing weight loss postsurgery. Specifically, a BMI of 25 is subtracted from the preoperative BMI to calculate the excess BMI. BMI at subsequent time points is then used in reference to excess BMI to calculate the %EBMIL. |
Low risk of bias, controlling for demographics (ie, age, sex, and race and/or ethnicity). |
Low risk of bias, Multivariate model and corrected for confounders |
|
Michalsky, 2018 |
Low risk of bias |
Modere risk of bias, unclear how many participants were exactly included in the model. Table 2 shows for how many participants Markers of CVD-RFs were available (markers were used to calculate outcome measures). Between 21% and 28% outcome data (Markers of CVD-RFs were available). |
Low risk of bias, prognostic factors were: Age; Sex; race (white or people of color); percent weight change from baseline; baseline BMI groups; CVD-RF total (equally weighted CVD-RFs (EBP, dyslipidemia, diabetes mellitus, and elevated high-sensitivity C-reactive protein [hs-CRP]); See method section page 3 how CVD-RFs were measured. surgical procedure; clinical center (consisting of Roux-en-Y gastric bypass (RYGB) and vertical sleeve gastrectomy (VSG)) |
Low risk of bias, outcome was: CVD-RFs. See method section page 3 how CVD-RFs were measured |
Low risk of bias, controlling for Age; Sex; race (white or people of color); percent weight change from baseline; baseline BMI groups; CVD-RF total (equally weighted CVD-RFs (EBP, dyslipidemia, diabetes mellitus, and elevated high-sensitivity C-reactive protein [hs-CRP]); See method section page 3 for exact values for CVD-RFs. surgical procedure; clinical center (consisting of Roux-en-Y gastric bypass (RYGB) and vertical sleeve gastrectomy (VSG)) |
Low risk of bias, Multivariate model and corrected for confounders |
|
Khen-Dunlop, 2016 |
Low risk of bias |
Low risk of bias, 12% loss to follow up because some gastric bands were removed: five for slippage (at 12, 16, 25, 28 and 38 months) and one for band intolerance (at 1 month). |
Low risk of bias,
- Sex; - age at surgery;
- mean number of consultations/year:
Post-operative management included several visits, alternatively with the paediatrician, the surgeon, the nutritionist and the psychologist for all patients, with added visits when deemed necessary by the team or requested by the patient. All patients were seen by a professional trainer the first year. In subsequent years, regular physical exercise was encouraged. |
Low risk of bias, outcome measure: - Body mass index (BMI): weight in kilogrammes (kg) divided by height in metres squared – Excess weight loss (EWL): percentage calculated as [(pre-operative weight−follow-up weight)/pre-operative weight−ideal weight]×100. |
Low risk of bias, controlling for sex, age at surgery and mean number of consultations/year |
Low risk of bias, Multivariate model and corrected for confounders |
Based on: QUIPSA (Haydn, 2006; Haydn 2013)
- Adequate description of: source population or population of interest, sampling and recruitment, period and place of recruitment, in- and exclusion criteria, study participation, baseline characteristics.
- Adequate response rate, information on drop-outs and loss to follow-up, no differences between participants who completed the study and those lost to follow-up.
- Method of measurement is valid, reliable, setting of measurement is the same for all participants.
- Important confounders are listed, method of measurement is valid, reliable, setting of measurement is the same for all participants, important confounders are accounted for in the design (matching, stratification, initial assembly of comparable groups), or analysis (appropriate adjustment).
- Enough data are presented to assess adequacy of the analysis, strategy of model building is appropriate and based on conceptual framework, no selective reporting.
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Redenen van exclusie |
|
Pedroso, 2018 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Karasko, 2018 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Shoar, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Qi, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Wang, 2016 |
Geen origineel artikel: betreft een protocol |
|
White, 2015 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Paulus, 2015 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Willcox, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Herget, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Pratt, 2009 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Inge, 2007 |
Geen origineel artikel: narrative review |
|
Inge, 2018 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
DeFoor, 2018 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Zeller, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Sarwer, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Olbers, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst |
|
Nehus, 2017 |
Voldoet niet aan PICO: relevante uitkomstmaten niet onderzocht (studie rapporteert alleen uitkomstmaten eGFR en ACR) |
|
Inge, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Vilallonga, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. Voldoet daarnaast niet aan PICO: andere vergelijking volwassenen versus kinderen |
|
Schmitt, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Jarvholm, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Inge, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Hervieux, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Capoccia, 2015 |
Voldoet niet aan PICO: andere patiëntpopulatie namelijk volwassenen. |
|
Nocca, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Inge, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Gothberg, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Sysko, 2012 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Zeller, 2011 |
Voldoet niet aan PICO: andere vergelijking, psychologische stress van verzorgers van obese kinderen die geen operatie hebben ondergaan versus psychologische stress van verzorgers van obese kinderen die wel een operatie hebben ondergaan + geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
O'Brien, 2010 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Love, 2008 |
Geen origineel artikel: narrative review |
|
Buffington, 2006 |
voldoet niet aan PICO: andere patiëntpopulatie namelijk volwassen vrouwen. Daarnaast vergelijking caucasian woman versus african american en geen multivariaat model prognostische factoren |
|
Thomusch, 2005 |
voldoet niet aan PICO: andere patiëntpopulatie namelijk volwassenen. |
|
Nehus, 2018 |
Geen origineel artikel: narrative review |
|
Iossa, 2018 |
Voldoet niet aan PICO: relevante prognostische factoren niet onderzocht, namelijk near-roadway air pollution and regional air pollution (PM2.5, NO2 and O3) |
|
Zeller, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Walsh, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. Daarnaast betreft het volwassenen. |
|
Silva, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Nunez, 2017 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Manco, 2017 |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen die wel worden geopereerd versus kinderen die geen operatie ondergaan. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst binnen de groep kinderen die wel een operatie ondergaan. |
|
Dilektasli, 2017 |
Voldoet niet aan PICO: andere patiëntpopulatie namelijk volwassenen. |
|
Cohen, 2017 |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen die een pre-operatief programma doorlopen hebben versus kinderen dit programma niet doorlopen hebben. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst binnen de groep kinderen die wel een operatie ondergaan. |
|
Utzinger, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. Andere vergelijking: namelijk kinderen met loss of control eating versus kinderen die geen loss of control eating ervoeren |
|
Paulus, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Alqahtani, 2016 Titel: Laparoscopic sleeve gastrectomy in children and adolescents with Prader-Willi syndrome: a matched-control study |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen met een Prader-Willi syndroom die een LSG ondergaan vs kinderen zonder Prader-Willi syndroom die een LSG ondergaan. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Alqahtani, 2016, Laparoscopic Sleeve Gastrectomy in Children Younger Than 14 Years |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen die een LSG ondergaan vs een controlegroep. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Zeller, 2016 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. Univariate analyses, geen correctie voor confounders |
|
Lodhia, 2015 |
Voldoet niet aan PICO: andere patiëntpopulatie, namelijk volwassenen. |
|
Curran, 2014 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. (Studie kijkt alleen naar verandering op een bepaalde variabele over tijd. Niet gecorrigeerd voor andere confounders). |
|
Censani, 2014 |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen met een MC4R mutatie die een LSG ondergaan vs kinderen zonder MC4R mutatie die een LSG ondergaan. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Weismann, 2013 |
Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen kinderen met een CP (craniopharyngioma) die bariatrische chirurgie ondergaan vs kinderen zonder craniopharyngioma die bariatrische chirurgie ondergaan. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Messiah, 2013 |
voldoet niet aan PICO: andere patiëntpopulatie >10% volwassen |
|
Jarvholm, 2012 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Muller, 2011 |
voldoet niet aan PICO: andere patiëntpopulatie >10% volwassen; Voldoet niet aan PICO: andere vergelijking, namelijk vergelijking tussen patiënten met een CP (craniopharyngioma) die bariatrische chirurgie ondergaan vs patiënten zonder craniopharyngioma die bariatrische chirurgie ondergaan. Geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Inge, 2010 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst (alleen verandering over tijd voor specifieke variabele). |
|
Zeller, 2009 |
Voldoet niet aan selectiecriteria: geen multivariaat model met prognostische factoren en succes van de ingreep als uitkomst. |
|
Miller, 2007 |
Geen origineel artikel: narrative review |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 09-11-2020
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging voor Kindergeneeskunde of de modules van deze richtlijn nog actueel zijn. Op modulair niveau is een onderhoudsplan beschreven. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Kindergeneeskunde is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module |
Regiehouder(s) |
Jaar van autorisatie |
Eerstvolgende beoordeling actualiteit richtlijn |
Frequentie van beoordeling op actualiteit |
Wie houdt er toezicht op actualiteit |
Relevante factoren voor wijzigingen in aanbeveling |
|
Criteria voor bariatrische chirurgie bij kinderen |
NVK |
2020 |
2022 |
2 jaar |
NVK |
|
Algemene gegevens
De richtlijn is goedgekeurd door de Patiëntenfederatie Nederland.
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Doel van het project is het ontwikkelen van de evidence-based richtlijn Behandeling van kinderen met obesitas; en daarmee een richtlijn volgens Medische Specialistische Richtlijnen 2.0 opleveren, waarin de huidige stand van wetenschappelijke kennis aangaande het onderwerp is meegenomen.
Doelgroep
Deze richtlijn is primair bedoeld voor kinderartsen, maar daarnaast is de richtlijn relevant voor huisartsen, verpleegkundigen/verpleegkundig specialisten kindergeneeskunde, diëtisten, psychologen, (kinder)fysiotherapeuten, jeugdartsen, jeugdverpleegkundigen, chirurgen en internisten.
Tevens is het waardevol voor leden van andere beroepsgroepen die betrokken zijn bij de zorg voor patiënten met obesitas van 0 tot 18 jaar om kennis te nemen van de richtlijn. Te denken valt aan beroepsgroepen zoals opvoedkundig adviseurs, maatschappelijk werkers, jeugdhulpverleners, combinatiefunctionarissen, buurtsportcoaches, onderwijsprofessionals en aanbieders van interventies en van reguliere voorzieningen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2017 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van relevante specialismen die betrokken zijn bij de zorg voor kinderen met obesitas.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep
- Dr. E.L.T. (Erica) van den Akker, kinderarts endocrinoloog, universitair hoofddocent, Erasmus MC- Sophia Kinderziekenhuis en Centrum Gezond Gewicht, Rotterdam, Nederlandse Vereniging voor Kindergeneeskunde (voorzitter)
- Prof. dr. E. (Edgar) van Mil, kinderarts-endocrinoloog, Jeroen Bosch Ziekenhuis, ‘s-Hertogenbosch, expertise centrum voor kinderen met obesitas, Nederlandse Vereniging voor Kindergeneeskunde (vice-voorzitter)
- Dr. C.J. (Corjan) de Groot, AIOS kindergeneeskunde, Leids Universitair Medisch Centrum/ Groene Hart Ziekenhuis, Leiden/ Gouda, Nederlandse Vereniging voor Kindergeneeskunde
- Dr A. (Anita) Vreugdenhil, kinderarts, Maastricht Universitair Medisch Centrum, Maastricht, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. S. (Saskia) Bouma -De Jongh, kinderarts, De Kinderartsenpraktijk, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. M. (Marja) van der Vorst, kinderarts-klinisch farmacoloog, St Antonius, Utrecht/ Nieuwegein, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. A.J. (Arieke) Janse, kinderarts, Ziekenhuis Gelderse Vallei, Ede, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. M. (Malika) Chegary, kinderarts, Onze Lieve Vrouwe Gasthuis, Amsterdam, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. F.M.H. (François) van Dielen, chirurg, Maxima MC, Eindhoven, Nederlandse Vereniging voor Heelkunde
- Prof. dr. L.W.E. (Ernst) van Heurn, (kinder)chirurg, Amsterdam UMC, Amsterdam, Nederlandse Vereniging voor Heelkunde
- Dr. L.J.M. (Loek) de Heide, internist-endocrinoloog, Medisch Centrum Leeuwarden, Leeuwarden, De Nederlandse Internisten Vereniging
- Drs. J.W.J. (Willy) Jubels-Hatenboer, Nederlandse Stichting Over Gewicht, Haarlem
- Drs. R. (Ramona) Leysner, diëtist, Behandelcentrum Merem, Hilversum, Nederlandse Vereniging van Diëtisten
- Dr. E. (Eveliene) Dera-de Bie, docent Verpleegkunde, Zuyd Hogeschool, Heerlen, Beroepsvereniging Verpleegkundigen & Verzorgenden Nederland
- Drs. S. (Sanne) Laurijssen, GZ-psycholoog, Elisabeth-TweeSteden Ziekenhuis, Tilburg, het Nederlands Instituut van Psychologen
- Drs. M.G.M. (Margreet) van den Berg, GZ-psycholoog, Jeroen Bosch ziekenhuis, Den Bosch, het Nederlands Instituut van Psychologen
- Dr. I. (Irene) Peters, Arts M&G, Jeugdarts GGDrU, Utrecht, AJN Jeugdartsen Nederland
- Drs. M. (Marloes) Meurs, kinderfysiotherapeut, Bewegingscentrum Junior, Groningen, Koninklijk Nederlands Genootschap voor Fysiotherapie en Nederlandse Vereniging voor Kinderfysiotherapie
Klankbordgroep
- Dr. J. (Jutka) Halberstadt, universitair docent kinderobesitas, landelijk projectmanager Care for Obesity, Vrije Universiteit Amsterdam
- Drs. R. (René) Glijsteen, huisarts, Huisartsenpraktijk Kloppenborg&Glijsteen, Rotterdam, Nederlandse Huisartsen Genootschap
Met ondersteuning van
- Dr. I.M. (Irina) Mostovaya, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. S.N. (Stefanie) Hofstede, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Van den Akker (voorzitter) |
Kinderarts Erasmus MC |
Geen |
Clinical trial fase III setmelatonide (Rhythm) voor patiënten met monogenetische obesitas Europees verband, gefinancierd door Rhythm Pharmaceuticals, Inc. |
Geen |
|
Van Mil (vice-voorzitter) |
Kinderarts-endocrinoloog Jeroen Bosch ziekenhuis Bijzonder hoogleraar Jeugd, Voeding en Gezondheid aan de Universiteit Maastricht |
Behandeld arts en initiatiefnemer Expertise Centrum Kinderen met Obesitas in het Jeroen Bosch ziekenhuis, dat tevens fungeert als 'best practise' voor het VWS proeftuinen project 'ketenaanpak voor kinderen met overgewicht'. Vakgroep Kindergeneeskunde wordt vergoed voor de uren die dit project worden gemaakt |
Mede auteur van het boek 'Overgewicht en Obesitas bij Kinderen. Verder kijken dan de kilo's (ISBN 9789089534262), dat de basis vormt van het landelijk model voor ketenaanpak voor kinderen met overgewicht.
Betrokken bij de BASIC trial, gefinancieerd door MUMC.
Deelnemer aan de onderzoeksgroep van een wetenschappelijk studie naar het effect van bariatrische chirurgie bij adolescenten met overgewicht. De studie is genaamd: Laparoscopie Roux-en-Y Gastric Bypass Equipoise Laparoscopie Sleeve Gastrectomy for Severe Obesity in Teenagers: a Randomized Controlled Trial.
Deelnemer aan de onderzoeksgroep van een wetenschappelijk studie naar het effect van metformine bij adolescenten met overgewicht. De studie is genaamd: An efficacy, safety and pharmacokinetic study on the short-term and long-term use of METFORMIN in obese children and adolescents.
|
Geen |
|
De Groot |
AIOS kindergeneeskunde LUMC/Groene Hart Ziekenhuis |
Binnen het GHZ betrokken bij onderwijscommissie van de afdeling kindergeneeskunde |
Promotieonderzoek werd deels gefinancieerd door Nutricia Early Life Nutrition. Dit betrof een 'unrestricted grant'. Dat wil zeggen dat Nutricia Early Life Nutrition geen invloed had op het onderzoek dat ik verrichte, of zeggenschap had over het al dan niet publiceren van de resultaten. Mijn onderzoek richtte zich op neuroradiologische aspecten van obesitas. Er was derhalve ook geen direct financieel belang voor Nutricia bij de resultaten van mijn onderzoek. Er is geen nog lopend onderzoek van mij wat gefinancierd wordt door Nutricia. Er is momenteel geen enkele financiële afhankelijkheid van hen. |
Geen |
|
Vreugdenhil |
Kinderarts MDL, vakgroep Kindergeneeskunde, Maastricht UMC+ , Oprichter Centre for Overweight Adolescent and Childrens Healthcare van het Maastricht UMC+ |
Geen |
Mede onderzoeker in de BASIC trial en de TEENBEST studie |
Geen |
|
Bouma-de Jongh |
Kinderarts Van Weel Bethesda ziekenhuis |
Richtlijn bacterie NVVIT |
Geen |
Geen |
|
Van der Vorst |
Kinderarts-klinisch farmacoloog St. Antonius ziekenhuis Utrecht/Nieuwegein |
Geen |
Hoofdonderzoeker: M.M.J. van der Vorst. studienummer: NL34811.100.11. 'Metformin' wetenschappelijke studie naar het effect van metformine bij adolescenten met overgewicht. De studie is genaamd: An efficacy, safety and pharmacokinetic study on the short-term and long-term use of METFORMIN in obese children and adolescents. |
Geen |
|
Janse |
Kinderarts en klinische epidemioloog B. Werkgever: Ziekenhuis Gelderse Vallei |
Geen |
Hoofdonderzoeker A.J.Janse studienummer NL50601.029.14. Randomized Controlled Trial Solid food in preterm infants and the effect on obesity in the Netherlands (SPOON). Gefinancieerd middels samenwerkingsbijdrage Nutricia. Geen belang bij uitkomst onderzoek |
Geen |
|
Chegary |
Kinderarts OLVG Amsterdam |
Geen |
Geen |
Geen |
|
Van Dielen |
Bariatrisch chirurg |
0.0 fte aanstelling in het Mumc+ als gastoperateur voor de BASIC trial. Betaald |
Gastroperateur van de BASIC trial en derhalve hierbij actief betrokken. - Principal investigator van een internationale multicenter prospectief gerandomiseerde studie gastric sleeve versus. gastric bypass in adolescenten. (TEEN-Best). |
Geen |
|
Van Heurn |
Kinderchirurg, hoogleraar kinderchirurgie AMC en VUMC |
Geen |
Hoofdonderzoeker BASIC trial: onderzoek naar bariatrische Chirurgie/ leefstijlinterventies bij adolescenten gefinancierd door MUMC. Geen belang bij de uitkomst van het onderzoek. |
Geen |
|
De Heide |
Internist-Endocrinoloog, Medisch Centrum Leeuwarden, in dienst van MSB-VCL, 50% |
1 dagdeel per week in dienst van CON, Centrum Obesitas Nederland, Leeuwarden, onbetaald, protocollering postoperatieve zorg na bariatrie, wetenschappelijk onderzoek |
Geen |
Geen |
|
Jubels-Hatenboer |
Part-time werkzaam bij marketing in de & communicatie bij Jubels B.V. |
Sinds sept 2014 actief lid van de Technische Commissie bij de Zandvoortsche Hockeyclub. En sinds 2018 bestuurslid bij de Nederlandse Stichting Over Gewicht. |
Dochter met genetische obesitas (leptinereceptor deficiëntie) maar zij zal niet gebaat zijn bij een bariatrisch chirurgische ingreep. |
Geen |
|
Leysner |
Dietist behandelcentrum Merem Hilversum |
Lid landelijk netwerk van diëtisten die gespecialiseerd zijn in de behandeling van overgewicht en (morbide) obesitas met bijbehorende co-morbiditeit (KDOO) (onbetaald) |
Geen |
Geen |
|
Dera-de Bie |
Docent Verpleegkunde (0,8) en lid lectoraat wijkgerichte zorg (0,2) Zuyd Hogeschool Heerlen |
Redactielid Tijdschrift JGZ Lid V&VN, maatschappij en gezondheid |
Geen |
Geen |
|
Laurijssen |
GZ-psycholoog en cognitief gedragstherapeut Elisabeth Tweesteden ziekenhuis Tilburg |
Gastdocent Tilburg University |
Geen |
Geen |
|
Van den Berg |
Gz-psycholoog, RVE Kindergeneeskunde, Jeroen Bosch Ziekenhuis GGZ-Oostbrabant afdeling eetstoornissen |
Geen |
Als Gz-psycholoog verbonden aan het zorgpad overgewicht binnen het Jeroen Bosch Ziekenhuis. Betrokken bij indicatiestelling voor behandeling. |
Geen |
|
Peters |
Arts Maatschappij en Gezondheid, jeugdarts bij GGDrU. |
Geen |
Geen |
Geen |
|
Meurs
|
Kinderfysiotherapeut, voorzitter Nederlandse Vereniging voor Kinderfysiotherapie, eigen kinderpraktijk, begeleidt en behandelt kinderen met obesitas in een eerstelijns GLI. |
Geen |
Geen |
Geen |
|
Halberstadt |
Universitair docent kinderobesitas/ Landelijk projectmanager Care for Obesity, Vrije Universiteit Amsterdam |
Geen |
Care for Obesity leverde in 2018 met financiering van het ministerie van VWS het landelijk model ketenaanpak voor kinderen met overgewicht en obesitas op. Vanaf 2019 vormt Care for Obesity /de Vrije Universiteit Amsterdam met vier andere landelijke partijen de coalitie voor de ketenaanpak voor kinderen met overgewicht en obesitas. Deze coalitie werkt met financiering van het ministerie van VWS aan de borging, implementatie, doorontwikkeling en evaluatie van het landelijk model. |
Geen |
|
Glijsteen |
Huisarts zelfstandig in maatschap 3-3,5 dag NAP Kloppenberg& Glijsteen en Huisarts docent staflid Huisartsopleiding UMC 1,5 dag |
Wedstijdsecretaris V.O.C. incident Rotterdam Onbetaald Lid raad van toezicht van PRIMEUR database (onbetaald) |
Geen |
Geen |
|
Mostovaya |
Senior adviseur |
Geen |
Geen |
Geen |
|
Hofstede |
Senior adviseur |
Geen |
Geen |
Geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een afgevaardigde van de patiëntenvereniging in de werkgroep. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Nederlandse Stichting Over Gewicht.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn-(module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen door de Nederlandse Vereniging voor Kindergeneeskunde, Nederlandse vereniging voor Heelkunde, Nederlandse Internisten Vereniging, Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose, Nederlandse Vereniging voor Obstetrie en Gynaecologie, Care for Obesity, Jeugdartsen Nederland, Verpleegkundigen & Verzorgenden Nederland, Koninklijk Nederlands Genootschap voor Fysiotherapie, Nederlandse Vereniging voor Kinderfysiotherapie, Kind & Ziekenhuis, Inspectie Gezondheidszorg en Jeugd, Partnerschap Overgewicht Nederland, Nederlandse Obesitas Kliniek, Zelfstandige Klinieken Nederland, Zorginstituut Nederland en RA-Medical via een Invitational conference. Dit was een gecombineerde Invitational conference voor twee richtlijnen; (1) behandeling van kinderen met obesitas en (2) chirurgische behandeling van obesitas. Een verslag hiervan is opgenomen onder aanverwante producten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Er werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR - voor systematische reviews; Cochrane - voor gerandomiseerd gecontroleerd onderzoek; Newcastle-Ottowa - voor observationeel onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk* |
|
|
Laag |
|
|
Zeer laag |
|
*in 2017 heeft het Dutch GRADE Network bepaald dat de voorkeursformulering voor de op een na hoogste gradering ‘redelijk’ is in plaats van ‘matig’
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de cruciale uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de conceptrichtlijn heeft de werkgroep overwogen om interne kwaliteitsindicatoren te ontwikkelen om het toepassen van de richtlijn in de praktijk
te volgen en te versterken. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van de Federatie Medisch Specialisten (secretariaat@kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de Kennislacunes beschreven (onder aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties, waaronder de partijen die zijn uitgenodigd voor de invitational conference, voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers, M. C., Kho, M. E., Browman, G. P., Burgers, J. S., Cluzeau, F., Feder, G., et al. (2010). AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal, 182(18), E839-E842.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Link: http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann, H. J., Oxman, A. D., Brozek, J., Glasziou, P., Jaeschke, R., Vist, G. E., et al. (2008). Rating Quality of Evidence and Strength of Recommendations: GRADE: Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ: British Medical Journal, 336(7653), 1106.
Wessels, M., Hielkema, L., & van der Weijden, T. (2016). How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. Journal of the Medical Library Association: JMLA, 104(4), 320.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
