Wondzorg pijn prilocaïne of lidocaïne
Uitgangsvraag
Dient prilocaïne of lidocaïne cutaan geappliqueerd of infiltratief te worden toegediend om wondpijn (acuut en continu) effectief te bestrijden?
Aanbeveling
De werkgroep raadt het gebruik van lidocaïne en of prilocaïne aan als middelen van eerste keus om lokaal acute wondpijn te bestrijden.
Toediening van lidocaïne of prilocaïne geschiedt bij voorkeur via de geregistreerde toedieningsvorm: infiltratie-anesthesie.
De werkgroep is van mening dat (in overeenstemming met de bijsluiter) EMLA® alleen wordt aangeraden binnen het indicatiegebied; te weten intacte huid, genitale slijmvliezen of voor ulcera cruris.
De werkgroep is van mening dat, in geval van angst voor naalden of voor het wachten, in overleg met de patiënt het off-label gebruik van cutaan geappliqueerde lidocaïne of prilocaïne kan worden overwogen, met inachtneming van de inwerkingsduur van 30-45 minuten.
Overwegingen
Uiteraard zijn er ook technieken om een open wond te sluiten die mogelijk geen lokaal-anesthetica behoeven (zoals contactlijm, zwaluwstaartjes of steristrips) (Coulthard 2010). Echter voor deze richtlijn is gebleken dat zorgverleners niet de wijze van sluiten maar de toedieningswijze van lokaal-anesthetica als een knelpuntervaren. De keuze voor de manier van sluiten van een acute wond ligt daarom bij de arts. Wanneer er sprake is van het sluiten met een hechtdraad, spelen de volgende overwegingen een rol:
Veiligheid
- De werkgroep is van mening dat EMLA®-crème uitsluitend kan worden toegepast zoals in de bijsluiter is beschreven. Indicaties zijn voor de intacte huid, genitale slijmvliezen of voor een ulcus cruris (zie aanverwant Lidocaïne en prilocaïne).
- Onafhankelijk van de toedieningsvorm dienen voor alle lokaal-anesthetica de eigenschappen en gebruikersinstructies van de fabrikant of in het farmacotherapeutisch kompas (FK) of het kinderformularium in acht te worden genomen. Bijvoorbeeld de benodigde inwerkingsduur is in de praktijk niet altijd haalbaar maar wel noodzakelijk omdat anders het pijnstillende effect niet op treedt. Voor deze richtlijn hebben we de voor wondzorg belangrijke eigenschappen en instructies samengevat in aanverwant Lidocaïne en prilocaïne.
Professioneel perspectief
- Lidocaïne en prilocaïne zijn (inter-)nationaal de anesthetica van eerste keus om lokaal een wond of wondrand te verdoven (Little 2008, Bush 2000).
- Bij kinderen is sedatie of narcose voor wondbehandeling (evt. op de operatiekamer) eerder te overwegen dan bij volwassenen.
- Na overleg met de patiënt (over voorkeur, pijn en angst voor naalden) (Hollander 1999), spelen de volgende overwegingen een rol bij de keuze tussen infiltratief of oppervlakte-anesthesie;
- Duur van de inwerking is langer bij cutaan geappliqueerde anesthesie (30-45 min) in vergelijking met infiltratie-anesthesie (10 min);
- Bij infiltratie-anesthesie is de toedieningsvorm pijnlijk (het inspuiten van de vloeistof met naalden) in vergelijking met het oppervlakte-anesthesie waar de vloeistof op de wond wordt gedruppeld;
- Infiltratie-anesthesie is geregistreerd en bewezen effectief. Cutaan geappliqueerde anesthesie is niet geregistreerd en er is slechts onderzoek van matige kwaliteit beschikbaar dat een vergelijkbare pijnstillende werking toont voor beide lokale toedieningsvormen.
- Wanneer de verdoving niet of onvoldoende werkt kan extra verdoving worden toegediend; vraag dus de patiënt ook tijdens de wondmanipulatie naar de pijnsensatie.
- Weefselbeschadiging vindt minder plaats indien cutaan geappliqueerde verdoving wordt toegepast (McCafferty 1993).
Beschikbaarheid van de voorzieningen
- Lidocaïne en prilocaïne zijn in Nederland geregistreerd voor de infiltratie-anesthesie en daarnaast voor oppervlakte-anesthesie in gels, crèmes en sprays voor volwassenen en kinderen (farmacotherapeutisch kompas; FK en Nederlands kinderfarmacotherapeutisch kompas; NKFK). Het gebruik van infiltratievloeistof als cutaan geappliqueerd anestheticum vindt momenteel off-label plaats omdat de crèmes, gels of sprays niet geïndiceerd zijn in open wonden.
Zorgorganisatie
- In de praktijk zal er niet altijd tijd of ruimte zijn om 30 minuten te wachten tot de lokaal- anesthetica zijn ingewerkt (bijvoorbeeld op een drukke SEH of huisartsenpraktijk).
- Een nieuwe, nog niet geregistreerde toedieningsvorm van een lokaal-anestheticum, zoals cutaan geappliqueerde anesthetica, kan weerstand opleveren bij de zorgverleners.
Kosten
- Wanneer hetzelfde anestheticum (prilocaïne of lidocaïne) in verschillende toedieningswijzen wordt toegepast zullen de kosten van het anestheticum logischerwijs niet verschillen. Mogelijk zullen er druppelflesjes op de markt worden gebracht voor deze toedieningswijze en kunnen de kosten dan alsnog worden vergeleken. Overige kosten, zoals toedieningsnaalden of kosten van de 30 minuten wachttijd, zijn niet onderzocht maar spelen zeker ook een rol bij de uiteindelijke kosteneffectiviteit.
Onderbouwing
Conclusies / Summary of Findings
|
Low |
Voor pijnstilling is cutaan geappliqueerde lidocaïne en / of prilocaïne is even effectief als infiltratief toedienen van diverse anesthetica bij acute wonden die gehecht dienen te worden.
Low to very low quality of evidence GRADE (Smith 1996, Smith 1997a, Ernst 1997, Gaufberg 2007) |
|
Low |
Lidocaïne spray, pleister of gel laat geen verschil zien in postoperatieve pijnstilling in vergelijking met geen of placebobehandeling, wanneer deze wordt toegepast in postoperatieve, nog niet gesloten wonden.
Low to very low quality of evidence GRADE (Berndtsson 1996, Sinclair 1988) |
|
Moderate- Low & Very Low |
Voor zowel cutaan geappliqueerde als infiltratief toegediende lidocaïne en / of prilocaïne zijn geen bijwerkingen beschreven.
Moderate to very low quality of evidence GRADE (Ernst 1997(Moderate), Blackburn 1995(Low), Kendall 1996 (Very low)) |
Samenvatting literatuur
Acute wondpijn
Er zijn vier (systematische) reviews gevonden die lokaal-anesthetica (zie aanverwant Definities en afkortingen) bij het hechten van scheurwonden vergelijken (Eidelman 2005, Eidelman 2012, Bush 2002, Hogan 2011). De Cochrane review (Eidelman 2012), omvat op drie na alle RCT’s en CCT’s die in deze vier reviews zijn beschreven. Deze drie studies zijn niet in de Cochrane review meegenomen vanwege wondetiologie (slijmvlies scheurwonden (n=2)) of vanwege de vergelijking (lokale lidocaïne versus placebo) maar wel in de richtlijn worden meegenomen vanwege de relevantie voor de uitgangsvragen van deze richtlijn (Smith 1998a, Smith 1998b, Adler 1998).
Van alle 23 CCT’s en RCT’s uit deze Cochrane review (Eidelman 2012) zijn er voor deze richtlijn 12 RCT’s, met 1297 patiënten, relevant omdat deze RCT’s lidocaïne of prilocaïne anesthetica vergelijken bij kinderen en volwassenen met (niet geïnfecteerde) scheurwonden die gehecht dienen te worden (Blackburn 1995, Ernst 1995a, Ernst 1995b, Ernst 1997, Gaufberg 2007, Kendall 1996, Krief 2002, Pryor 1980, Smith 1997a, Smith 1997b, Smith 1998c, Zempsky 1997). In tien van de 12 RCT’s is pijn door 1167 patiënten gemeten met de VAS schaal. Bijwerkingen zijn slechts in drie RCT’s met 237 patiënten gerapporteerd.
In vijf RCT’s, met 579 patiënten, wordt lidocaïne 1% infiltratieanesthesie vergeleken met cutaan geappliqueerd (zie Definities en afkortingen) bupivacaïne-norepinefrine (BP), etidocaïne-norepinefrine, mepivacaïne-norepinefrine, lidocaïne-epinefrine tetracaïne (LAT), lidocaïne-epinefrine (LE) of tetracaïne-adrenaline-cocaïne (TAC) (Smith 1996, Smith 1997a, Kendall 1996, Ernst 1997, Gaufberg 2007). In deze vijf RCT’s worden geen klinisch relevante verschillen in pijn gevonden wanneer lidocaïne-infiltratie werd vergeleken met deze overige cutaan geappliqueerde anesthesie tijdens het hechten van acute wonden (Smith 1996, Smith 1997a, Kendall 1996, Ernst 1997, Gaufberg 2007).
Wanneer cutaan geappliqueerde anesthetica werden vergeleken met andere cutaan geappliqueerde anesthetica (prilocaïne-phenylefrine, EMLA-crème, lidocaïne oplossing of gel 4% versus tetracaïne-phenylefrine, tetracaïne-lidocaïne-phenylefrine, BP, TAC of LAT), werden geen significante verschillen aangetoond in zeven RCT’s met 718 patiënten (Smith 1997b, Smith 1998c, Ernst 1995a, Ernst 1995b, Zempsky 1997, Blackburn 1995, Krief 2002).
De RCT van Adler et al. (Adler 1998) onderzocht bij 60 volwassen patiënten met scheurwonden het pijnstillend effect van LAT infiltratie versus cutaan geappliqueerde placebobehandeling voordat deze wonden werden gehecht. In deze RCT werd geen klinisch relevant verschil in pijnscores gevonden tussen beide groepen, gemeten met de VAS (0-10). De gemiddelde pijnscore voor de LAT infiltratie was 4.0 en voor de placebo groep gemiddeld 5.0 (Adler 1998).
Aanvullend zijn vijf kleine RCT’s met 231 patiënten met postoperatieve wonden gevonden waarin peroperatief cutaan geappliqueerde lidocaïne gel of spray werd vergeleken met geen behandeling, cutaan geappliqueerde placebo-anesthesie behandeling of een chirurgische gel voor het sluiten van deze wonden (Berndtsson 1996, Habib 2009, Owen 1990, Sinclair 1988, Sinclair 1996). In het merendeel van de studies werd geen significant verschil in pijnervaring gemeten (VAS) tot twee dagen postoperatief na een hernia inguinalis operatie, split skin grafting of abdominale chirurgie (Berndtsson 1996, Owen 1990, Sinclair 1988). Een kleine RCT met 30 volwassen patiënten na hysterectomie vond een significant lagere pijnscore op de VAS gedurende de eerste 24 uur postoperatief, wat niet meer zichtbaar was 48 uur na de operatie (Sinclair 1996). De auteur van deze studie vermeldde echter niet het absolute verschil in pijnreductie. Daardoor kan de commissie niet beoordelen of dit klinisch relevant is (Sinclair 1996). Tot slot is er nog een RCT met 71 volwassen patiënten na prostatectomie gevonden waar de eerste 24 uur postoperatief een significant lagere pijnscore tijdens het hoesten werd gemeten. Ook hier is niet beschreven hoe groot het absolute verschil was (Habib 2009).
Bijwerkingen
Drie RCT's uit bovenstaande Cochrane review (Eidelman 2012) met totaal 237 patiënten vergelijken lidocaïne infiltratie, cutaan geappliqueerde LAT of LE met cutaan geappliqueerde TAC anesthesie. In deze studies werden bijwerkingen meegenomen als uitkomstmaat. Desondanks werden geen bijwerkingen gerapporteerd in deze drie studies (Blackburn 1995, Ernst 1995a, Kendal 1996).
Continue wondpijn
Over het bestrijden van continue wondpijn met lidocaïne of prilocaïne anesthetica zijn geen reviews, RCT’s of CCT’s gevonden.
Referenties
- Eidelman A, Weiss, JM, Enu IK, et al. Comparative efficacy and costs of various topical anesthetics for repair of dermal lacerations: a systematic review of randomized, controlled trials. Journal of Clinical Anesthesia 2005;17:106-116.
- Eidelman A, Weiss JM, Baldwin CL, et al. Topical anaesthetics for repair of dermal laceration. Cochrane Database of Systematic Reviews 2011, Issue 6. Art. No.: CD005364. DOI: 10.1002/14651858.CD005364.pub2.
- Bush S. Is cocaine needed in topical anesthesia? Emerg Med J 2002;19:418-422.
- Hogan ME, vanderVaart S, Perampaladas K. Systematic review and meta analysis on the effect of warming local anesthetics on injection pain. Ann Emerg Med 2011;58:86-98.
- Smith G, Strausbaugh S, Harbeck-Weber C, Cohen D, Shields B, Powers J. Prilocaine-phenylephrine topical anesthesia for repair of mucous membrane lacerations. Pediatric Emergency Care 1998a;14:324-328.
- Smith G, Strausbaugh S, Harbeck-Weber C, Cohen D, Shields B, Powers J. Tetracaine-lidocaine-phenylephrine topical anesthesia compared with lidocaine infiltration during repair of mucous membrane lacerations in children. Clinical Pediatrics (Philadelphia). 1998b;37:405-412.
- Adler AJ, Dubinisky I, Eisen J. Does the use of topical lidocaine, epinephrine, and tetracaine solution provide sufficient anesthesia for laceration repair? Acad Emerg Med 1998;5:108-112.
- Blackburn PA, Butler KH, Hughes MJ, et al. Comparison of tetracaine-adrenaline-cocaine (TAC) with topical lidocaine-epinephrine (TLE): efficacy and cost. American Journal of Emergency Medicine 1995;13:315-317.
- Ernst AA, Marvez E, Nick TG, et al. Lidocaine adrenaline tetracaine gel versus tetracaine adrenaline cocaine gel for topical anesthesia in linear scalp and facial lacerations in children aged 5 to 17 years. Pediatrics 1995a;95:255-258.
- Ernst AA, Marvez-Valls E, Nick TG, et al. LAT (lidocaine-adrenaline-tetracaine) versus TAC (tetracaine-adrenaline-cocaine) for topical anesthesia in face and scalp lacerations. American Journal of Emergency Medicine 1995b;13:151-154.
- Ernst AA, Marvez-Valls E, Nick TG, et al. Topical lidocaine adrenaline tetracaine (LAT gel) versus injectable buffered lidocaine for local anesthesia in laceration repair. Western Journal of Medicine 1997;167:79-81.
- Gaufberg SV, Walta MJ, Workman TP. Expanding the use of topical anesthesia in wound management: sequential layered application of topical lidocaine with epinephrine. The American Journal of Emergency Medicine 2007;25:379-384.
- Kendall JM, Charters A, McCabe SE. Topical anaesthesia for childrens laceration: an acceptable approach? Journal of Accident and Emergency Medicine 1996;14(1):119-122.
- Krief W, Sadock V, Tunik M, et al. EMLA vs LET for topical anesthesia in wound repair. Academic Emergency Medicine 2002;9:398.
- Pryor GJ, Kilpatrick WR, Opp DR. Local anesthesia in minor lacerations: topical TAC vs lidocaine infiltration. Annals of Emergency Medicine 1980;9:568-571.
- Smith GA, Strausbaugh SD, Harbeck-Weber C, et al. Comparison of topical anesthetics with lidocaine infiltration during laceration repain in children. Clinical Pediatrics 1997a;36:17-23.
- Smith GA, Strausbaugh SD, Harbeck-Weber C, et al. New non-cocaine-containing topical anesthetics compared with tetracaine-adrenaline-cocaine during repain of lacerations. Pediatrics 1997b;100:825-830.
- Smith GA, Strausbaugh SD, Harbeck-Weber C, et al. Prilocaine-phenylephrine and bupivacaine-phenylephrine topical anesthetics compared with tetracaine-adrenaline-cocaine during repair of lacerations. American Journal of Emergency 1998c;16:121-124.
- Zempsky WT, Karasic RB. EMLA versus TAC for topical anesthesia of extremity wounds in children. Annals of Emergency Medicine 1997;30:163-166.
- Smith GA, Strausbaugh SD, Harbeck-Weber C, Shields BJ, Powers JD, Hackenberg D. Comparison of topical anesthetics without cocaine to tetracaine-adrenaline-cocaine and lidocaïne infiltration during repair of lacerations: bupivacaine-norepinephrine is an effective new topical anesthetic agent. Pediatrics 1996;97:301-307.
- Berndtsson I, Hulten L, Öresland T. Postoperative pain. Does subcutaneous lidocaine spray relieve it? Can pain be predicted? Scand J Caring Sci 1996;10:175-179.
- Habib AS, Polascik TJ, Weizer AZ, et al. Lidocaine patch for postoperative analgesia after radical retropublic prostectomy. Anesth Analg 2009;108:1950-1953.
- Owen TD, Dye D. The value of topical lignocaine gel in pain relief on skin graft donor sites. British Journal of Plastic Surgery 1990;43:480-482.
- Sinclair R, Cassuto J, Högström, S, et al. Topical Anesthesia with lidocaine aerosol in the control of postoperative pain. Anesthesiology 1988;68:895-901.
- Sinclair R, Westlander G, Cassuto J, et al. Postoperative pain relief by topical lidocaine in the surgical wound of hysterectomized patients. ActaAnaesthesiol Scandinavia 1996;40:589-594.
- Coulthard P, Esposito M, Worthington HV, van der Elst M, van Waes OJF, Darcey J. Tissue adhesives for closure of surgical incisions. Cochrane Database of Systematic Reviews 2010, Issue 5. Art. No.: CD004287. DOI: 10.1002/14651858.CD004287.pub3.
- Farmacotherapeutisch Kompas. College voor Zorgverzekeringen. Onafhankelijke geneesmiddeleninformatie voor professionals in de zorg. Beschikbaar op: http://www.fk.cvz.nl/
- Nederlandse Kenniscentrum Farmacotherapie bij Kinderen. Beschikbaar op: http://www.kinderformularium.nl/
- Little C, Kelly OJ, Jenkins MG, et al. The use of topical anaesthesia during repair of minor lacerations in departments of emergency medicine: A literature review. International Emergency Nursing 2009;17:99-107.
- Bush S. Topical anaesthesia use in the management of childerens lacerations, a postal survey. J Accid Emerg Med 2000;17:310-311.
- Hollander JE, Singer AJ. Laceration Management. Annals of Emergency Medicine 1999;34:356-367.
- McCafferty DF, Woolfson AD. New patch delivery system for percutenous local anaesthesia. British Journal of Anaesthesia 1993;71(3):370-374.
Evidence tabellen
Evidencetabel: Dient prilocaïne of lidocaïne cutaan geappliceerd of infiltratief te worden toegediend om wondpijn effectief te bestrijden? Uitkomstmaat: pijn
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: pain |
C: pain |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Smith ‘96 |
Infiltration lidocaïne 1%(60)
Topical PN: prilonor (30)
|
Topical: BN: bupivanor (30) EN: etidonor(30) MN: mepivanor (30) TAC (60) |
RCT n=240, age 2-17 yrs with lacerations |
VAS (0-100 mm) pts when 5 yrs or older Mean |
Pain was measured during repair of dermal lacerations |
Low or unclear risk of bias (attrition bias doubtful) |
Lido: 26.3 PN: 36.0
|
BN: 18.3 EN: 46.5 MN: 27.0 TAC: 12.0 |
TAC sign better than EN (p<0.05), other comparisons did not differ. |
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Smith ‘97a |
Infiltration lidocaïne 1% (23) |
Topical: MN (24) TAC for 20 min (24) |
RCT n =71, 2-16 yrs old, with lacerations |
Observer reported VAS (0-100mm) mean ± SD |
Pain was measured during repair of dermal lacerations |
Unclear and low risk of bias |
1.8±4.0 |
MN: 7.1±12.5 TAC: 2.0±2.7 |
Lido vs MN: MD 5,3 CI -0,20 to 10,80 Both TAC and lido outperformed topical MN (p<0.01) Significantly different but not clinically relevant!
|
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Kendall ‘96 |
Infiltration lidocaïne 1% (51) |
Topical TAC (51) 10-15 min |
RCT 102 kids, 3-16 yrs old, with lacerations |
Pt >10 yrs: reported VAS and pts < 10 yrs reported Wong-baker faces pain scores. Mean of both |
Pain was measured during repair of dermal lacerations |
Selection, performance and detection bias, high risk |
4.4 |
TAC: 4.5 |
No SD was given, not significantly different |
0 |
-2 |
0 |
0 |
-2 |
0 |
Very low |
|
Ernst ‘97 |
Infiltration lidocaïne 1% epinephrine (33) |
LAT: Topical lidocaine-epinephrine-tetracaine (33) |
RCT 66 paediatric and adult pts, 5 yrs and older with lacerations |
VAS (100mm) median [IQR] |
Pain was measured during repair of dermal lacerations |
High risk of selection performance and detection bias |
0[0-0.6] |
LAT: 0[0-1.35] |
Not sign different as reported by the author, no SD value’s were reported |
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Gaufberg ‘07 |
Infiltration lidocaïne 1% (50) |
C: Topical lidocaine-epinephrine (LE) 10-15 min applied (50) |
RCT, with 100 adults with lacerations |
VAS (100mm) mean ± SD |
Pain was measured during repair of dermal lacerations |
High risk of selection, performance & detection bias |
0.20±0.49 |
0.16±0.46 |
Not sign diff as reported by the author (p=0.590 |
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Smith ‘97b |
Topical Prilocaine-phenylephrine (PP) (60) |
Topical TP:Tetracaine-phenylephrine (60): TLP:tetracaine-lidocaine-phenylephrine(60) TAC (60) |
RCT N=240, 1-18 yrs, with laceration |
VAS (100mm) mean ± SD |
Pain was measured during repair of dermal lacerations |
Allocation concealment: unclear |
PP: 29.0±43.4 |
TP: 24.2±37.2 TPL: 30.6±40.0 TAC: 17.6±34.1 |
No differences reported between groups (p=0.5), as reported by the author |
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Smith ‘98c |
Topical PP (60) |
Topical BP (60) Topical TAC (60) |
RCT: N=180, age 1-18 yrs with lacerations |
VAS (100mm) mean ± SD, when > 5 yrs old |
Pain was measured during repair of dermal lacerations |
Unclear risk allocation concealment and attrition bias |
21.0±28.0 |
BP: 41.0±35.0 TAC: 18.0±24.0 |
No difference reported between the groups (p=0.07) |
0 |
-1 |
0 |
0 |
-1 |
0 |
Moderate |
|
Ernst ‘95b |
Topical LAT, lidocaïne 4% solution (48) |
Topical TAC solution (47) |
RCT: 95 adults with lacerartions |
VAS (100mm) mean |
Pain was measured during repair of dermal lacerations |
High risk of attrition bias (I:1 vs C:3 needed additional injection of lidocaine) |
45.3 |
50.8 |
P=0.27, as reported by the author |
0 |
0 |
0 |
0 |
-1 |
0 |
Moderate |
|
Zempsky ‘97 |
Topical EMLA (16) average appl of 55 min |
Topical TAC (16) average appl of 29 min |
RCT 32 pts, age 5-18 yrs with lacerations |
VAS (100mm), mean ±SD |
Pain was measured during repair of dermal lacerations |
High risk of selection bias |
46.0±26.0 |
40.0±25.0 |
P=0.50 by the author |
0 |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Blackburn ’95 |
Topical LE: Lidocaine-epinephrine (17) for 20 min |
Topical TAC (18) for 20 min |
RCT 35 adults and paediatric pts, with laceration on the head |
Faces pain scale (1-9), Mean±SD |
Pain was measured during repair of dermal lacerations |
High risk of selection bias |
3.29±1.92 |
2.66±1.78 |
P=0.33 by the author |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Krief ‘02 |
Topical EMLA (19) applied for 60 min |
Topical LAT (22) applied for 60 min |
RCT 41 adult and paediatric pts, age 5-23 with simple lacerations |
VAS (100 mm) |
Pain was measured during repair of dermal lacerations |
Allocation concealment: unclear, other bias also judged as unclear |
|
|
No mean scores were provided, author stated no significant difference between the groups |
0 |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Ernst ‘95a |
Topical LAT gel (48) 10-30 min |
Topical TAC gel (47) 10-30 min |
RCT 95 adults with lacerations |
Reported pain on a scale 0-10 (mean ranked sum) |
Pain was measured during repair of dermal lacerations |
High risk of attrition bias (I:1 vs C:3 needed additional injection of lidocaine) |
49.0 |
46.9 |
Not sign different as stated by the author (P0.71) |
0 |
0 |
0 |
0 |
-1 |
0 |
Moderate |
Evidencetabel: Zijn lokale lidocaïne of prolocaïne een effectieve pijnstilling voor patiënten met acute wonden? Uitkomstmaat: bijwerkingen
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: AE |
C: AE |
Relative effect & remarks |
VOTE* |
Risk |
Inc |
Ind |
Imp |
Pub |
GRADE |
|
Blackburn ’95 |
Topical LE: Lidocaine-epinephrine (17) for 20 min |
Topical TAC (18) for 20 min |
RCT 35 adults and paediatric pts, with laceration on the head |
Faces pain scale (1-9), Mean±SD |
|
High risk of selection bias |
0 |
0 |
|
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Ernst ‘95a |
Topical LAT gel (48) 10-30 min |
Topical TAC gel (47) 10-30 min |
RCT 95 adults with lacerations |
Reported pain on a scale 0-10 (mean ranked sum) |
|
High risk of attrition bias (I:1 vs C:3 needed additional injection of lidocaine) |
0 |
0 |
|
0 |
0 |
0 |
0 |
-1 |
0 |
Moderate |
|
Kendall ‘96 |
I: infiltration lidocaïne 1% (51) |
Topical TAC (51) 10-15 min |
RCT 107 kids, 3-16 yrs old, with lacerations |
Aesthetic related adverse events |
|
Selection, performance and detection bias, high risk |
0 |
0 |
|
0 |
-2 |
0 |
0 |
-2 |
0 |
Very low |
Aanvullende zoekactie naar RCT’s:
Evidencetabel: Zijn lokale lidocaïne of prolocaïne een effectieve pijnstilling voor patiënten met acute wonden? Uitkomstmaat: pijn
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow-up |
Bias |
I: pain |
C: pain |
Relative effect & remarks |
VOTE* |
Risk |
Inc |
Ind |
Imp |
Pub |
GRADE |
|
Adler ‘98 |
LAT: Lidocaine 4% ephinephrine infiltration (30) 20-30 min
|
Topical placebo (30), 30 min |
RCT, 60 adult pts, >12 year, with lacerations |
Discomfort induced by the needle, mean VAS (10 cm) |
Pain was measured during repair of dermal lacerations |
Quality score from 1-5: 4, blinding bias risk high! |
4.0 |
5.0 |
No SD was reported. |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Berndtsson ‘96 |
Topical Lidocaine spray (500 mg) in rhw post surg wound before closure (30) |
No treatment |
RCT, 60 adults after elective bowel surgery |
VAS (100 mm) mean & SEM in a figure |
5 days |
Other bias: unclear, no flowchart, follow up data, |
|
|
Both pain scores between 30-60, no sign differences |
0 |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Habib ‘09 |
Topical: Lidocaine patch 5% (700 mg), on one side of the wound (36) for 24 hrs |
Placebo patch (34), completely covered the wound for 24 hrs |
RCT, 71 adult patients undergoing radical retropubic prostatectomy |
VRS (0-10), at rest and during couching, mean, 1-SE, 2, 6, 12 and 24 hrs after surgery |
1 day |
Other treatment in both groups, |
|
|
As reported by the author, in rest: pain was sign lower after 2 and 6 hours, during coughing also sign lower the whole day after surgery |
+ |
-1 |
0 |
0 |
-1 |
0 |
Low |
|
Owen ‘90 |
Topical: 2% lignocaine gel and jellonet (20) |
K-Y Jelly and jellonet (17) 3 excluded because the required more anesthetics |
RCT, 40 patients, between 18-65 yrs undergoing SSG |
Average VAS (1-10) |
7 days |
Selective bias, small sample, other items unclear |
I: all under the 0,4 |
C: between 1,8 and 0,6 |
Significant difference yet not clinically relevant |
0 |
-2 |
0 |
0 |
-1 |
0 |
Very low |
|
Sinclair ‘96 |
Topical; 500 mg lidocaine aerosol in the surgical wound (15) |
Placebo aerosol in the surgical wound (15) |
RCT, 30 adults, mean age 44 yrs, after hysterectomy |
VAS (0-100) at rest, first 48 hours |
2 days |
Small sample, rest unclear |
|
|
As reported by the author sign less pain the first 24 hours, not after 48 hours (p<0.001) Pain varied between 65-10, overall difference of 10 on the VAS scale |
+ |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Sinclair ‘88 |
Topical: 200 mg of lidocaine in the surgical wound (10) |
Placebo (10) aerosol in surgical wound Control: no treatment (10) |
RCT, with 30 patients after inguinal hernia repair |
VAS (1-100) first 48 hours, mean SD |
2 days |
Small sample, no selection of performance bias, follow up or drop out unclear |
24: I: 22±2
48: 19±4 |
24: P: 37±5 C: 38±5
48: P: 19±4 C: 19±2 |
24: MD 15; BI 11,42 tot 18,58
no difference |
0 |
-1 |
0 |
0 |
-2 |
0 |
Low |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 01-10-2013
Uiterlijk in 2017 bepaalt het bestuur van de Nederlandse Vereniging voor Heelkunde of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten. Momenteel wordt een beleidsdocument ontwikkeld ten aanzien van de verantwoordelijkheden en competenties van verpleegkundigen, die hoogstwaarschijnlijk in 2013 wordt gepubliceerd. Tegen die tijd zal hoofdstuk 6 (Organisatie van zorg) worden herzien op basis van het document ‘functiedifferentiatie in de wondzorg’.
De Nederlandse Vereniging voor Heelkunde is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Initiatief
Afdeling Kwaliteit & Procesinnovatie, Academisch Medisch Centrum (AMC)
Mandaterende verenigingen/instanties
Nederlands Huisartsen Genootschap (NHG)
Nederlandse Vereniging van Dermatologie en Venereologie (NVDV)
Nederlandse Vereniging voor Plastische Chirurgie (NVPC)
Nederlandse Vereniging van Spoedeisende Hulp Artsen (NVSHA)
Nederlandse Vereniging Spoedeisende Hulp Verpleegkundigen (NVSHV)
Nederlandse Vereniging voor Heelkunde (NVvH)
Traumanet en Vaatchirurgie - Nederlandse Vereniging voor Heelkunde (NVvH)
Verenso, specialisten in ouderengeneeskunde
Verpleegkundigen & Verzorgenden Nederland (V&VN)
WCS Kenniscentrum Wondzorg
Zorgverzekeraars Nederland (ZN)
In samenwerking met
De vakverenigingen die alleen in de commentaarfase betrokken zijn en ondersteunende instanties, zoals voor de epidemiologische gegevens, en de Spoedeisende Hulp afdeling van het AMC voor de patiënteninventarisaties.
Met ondersteuning van
Orde van Medisch Specialisten
Financiering
Deze richtlijn is tot stand gekomen met financiële steun van de Nederlandse Vereniging van Heelkunde (SKMS) en ZonMw, in het kader van het programma ‘Spoedzorg’.
Doel en doelgroep
Doelstelling
Deze richtlijn biedt aanbevelingen om te komen tot een optimale behandeling voor patiënten met acute wonden (zie Bijlage 'Knelpuntenanalyse'). Voor de totstandkoming van de specifieke onderwerpen, zie kopje 'samenstelling werkgroep. Tevens zal aandacht worden besteed aan de materiële en personele kosten van wondzorg, waardoor zorginstanties en zorgverzekeraars weloverwogen keuzes kunnen maken (Guest 2005, Jones 2006).
Patiënten
De richtlijn geeft aanbevelingen voor de zorg voor kinderen en volwassen patiënten met een acute wond. Deze aanbevelingen gelden voor beide patiëntengroepen, tenzij nadrukkelijk volwassenen of kinderen worden genoemd.
Professionals
De richtlijn is bruikbaar voor alle eerste- en tweedelijns hulpverleners betrokken bij acute wondzorg. Dit zijn huisartsen en doktersassistenten of praktijkverpleegkundigen in de huisartspraktijk of op de huisartsenpost (HAP), ambulanceverpleegkundigen, SEH-artsen en -verpleegkundigen, specialisten ouderengeneeskunde en –verpleegkundigen, wondconsulenten, wondverpleegkundigen, thuiszorgverpleegkundigen, verzorgenden, verpleegkundig specialisten (VS) in eerste- en tweede lijn en physician assistants (PA) in de wondzorg, op de SEH of op de afdeling kindergeneeskunde, kinderartsen en kinderverpleegkundigen, anesthesiologen en artsen van één van de snijdende specialismen en dermatologen.
Afbakening
In deze richtlijn zullen we de behandeling van wonden met acute etiologie bespreken. Omdat alle acute wonden een zeker risico lopen om slecht te genezen, m.a.w. complexe wonden te worden, zullen er ook aanbevelingen worden gedaan voor acute wonden die een complicatie oplopen, bijv. tekenen vertonen van infectie of lekkage. Oncologische en brandwonden zullen echter niet in deze richtlijn worden opgenomen.
Uitkomstmaten
Bij het beoordelen van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij gevalideerde patiëntgeoriënteerde uitkomstmaten werden gebruikt. Voor een overzicht van de gebruikte uitkomstmaten zie bijlage 2 'Uitkomstmaten'. Een uitzondering is het meten van wondinfectie, waar zowel subjectieve als objectieve uitkomstmaten zijn meegenomen. In geval van twijfel werd de voorkeur gegeven aan de klinische verdenking van een infectie, aangezien het beleid wordt aangepast op klinische verdenking ook al blijkt dit (nog) niet uit de diagnostiek (lab, kweek of microbiologie) (Kinnunen 2012). Ook surrogaat-uitkomstmaten, zoals het percentage genezen wondoppervlak, hebben we niet opgenomen in onze conclusies.
Samenstelling werkgroep
Kernwerkgroep
- Drs. F.E. Brölmann, arts, AMC (projectuitvoerder)
- Dr. D.T. Ubbink, arts & klinisch epidemioloog, AMC (projectleider)
- Dr. H. Vermeulen, verpleegkundige & klinisch epidemioloog, AMC (voorzitter werkgroep)
Expertgroep
- P.E. Broos- van Mourik, gespecialiseerd wondverpleegkundige, Verpleegkundigen & Verzorgenden Nederland
- Dr. P.M.N.Y.H. Go, chirurg, Nederlandse Vereniging voor Heelkunde
- Mw. E.S. de Haan, spoedeisende hulp verpleegkundige, Nederlandse Vereniging van Spoedeisende Hulp Verpleegkundigen
- Drs. M.W.F van Leen, specialist ouderengeneeskunde, Verenso
- Dhr. J.W. Lokker, zorgverzekeraar, Zorgverzekeraars Nederland
- Dr. C.M. Mouës-Vink, plastisch chirurg, Nederlandse Vereniging voor Plastische Chirurgie
- Drs. K. Munte, dermatoloog, Nederlandse Vereniging van Dermatologie en Venereologie
- Dhr. P. Quataert, gespecialiseerd wondverpleegkundige / voorzitter Verpleegkundigen & Verzorgenden Nederland Wondconsulenten
- Drs. K. Reiding, huisarts, Nederlands Huisartsen Genootschap
- Drs. E.R. Schinkel, huisarts, Nederlands Huisartsen Genootschap
- Mw. K.C. Timm, verpleegkundig specialist intensieve zorg, WCS Kenniscentrum Wondzorg
- Drs. M. Verhagen, spoedeisende hulp arts i.o., Nederlandse Vereniging van Spoedeisende Hulp Artsen
- Dr. M.J.T. Visser, vaatchirurg, Nederlandse Vereniging voor Heelkunde
Met ondersteuning van:
- Ir. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
Voor het ontwikkelen van de richtlijn werd eind 2011 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van relevante specialismen die te maken hebben met de behandeling van acute wonden. Met deze multidisciplinaire benadering is een breed draagvlak binnen het professionele veld van de wondzorg gecreëerd. Daarnaast weerspiegelt deze brede afvaardiging de verschillende invalshoeken bij knelpunten ten aanzien van de acute wondzorg. Bij het samenstellen van de werkgroep is zo veel mogelijk rekening gehouden met de academische achtergrond en locatie van de werkzaamheden. De werkgroepleden zijn gemandateerd door hun beroepsvereniging of kenniscentrum (WCS), of op participeren op persoonlijke titel (ES). De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze richtlijn. Een aantal beroepsverenigingen heeft aangegeven niet direct te participeren in de werkgroep maar wel in de commentaarfase, namelijk: de Vereniging voor Huisartsenposten Nederland (VHN), Nederlandse Vereniging voor Traumatologie (NVT), Nederlandse Vereniging voor Kindergeneeskunde (NVK) en de Nederlandse Vereniging voor Anesthesiologie (NVA).
Belangenverklaringen
Alle werkgroepleden hebben een belangenverklaring getekend. Een overzicht is in onderstaande tabel terug te vinden. De originele belangenverklaringen zijn op te vragen bij de kernwerkgroep.
|
Werkgroepleden |
Beroepsvereniging |
Verklaring* |
|
Drs. P.E. Broos- van Mourik |
V&VN |
Getekend |
|
Dr. P.M.N.Y.H. Go |
NVvH |
Getekend |
|
Mw. E.S. de Haan |
NVSHV |
Getekend |
|
Drs. M.W.F van Leen |
Verenso |
Getekend |
|
Dhr. J.W. Lokker |
ZN |
Getekend |
|
Dr. C.M. Mouës-Vink |
NVPC |
Getekend |
|
Drs. K. Munte |
NVDV |
Getekend |
|
Dhr. P. Quataert |
V&VN |
Getekend |
|
Drs. K. Reiding |
NHG |
Getekend |
|
Drs. E.R. Schinkel |
Op persoonlijke titel |
Getekend |
|
Mw. K.C. Timm |
WCS |
Getekend |
|
Drs. M. Verhagen |
NVSHA |
Getekend |
|
Dr. M.J.T. Visser |
NVvH |
Getekend |
|
Drs. F.E. Brölmann |
AMC; Kernwerkgroep |
Getekend |
|
Dr. D.T. Ubbink |
AMC; Kernwerkgroep |
Getekend |
|
Dr. H. Vermeulen |
AMC; Kernwerkgroep |
Getekend |
Inbreng patiëntenperspectief
Er bestaat geen patiëntenvereniging voor patiënten met (acute) wonden zoals in deze richtlijn beschreven. Ook in de literatuur wordt weinig gevonden over de ervaring van patiënten met acute wonden. Om toch het perspectief van patiënten te kunnen meenemen, zijn er telefonische interviews (n=50) en schriftelijke enquêtes (n=50) afgenomen. De resultaten uit deze inventarisatiestudie zijn beschreven bij de overige overwegingen. Zie onderstaand voor de inventarisatie.
Inventarisatiestudie
Op de SEH en HAP van het Academisch Medisch Centrum Amsterdam is in 2013 een onderzoek uitgevoerd bij 50 patiënten die daar kwamen voor de behandeling van hun wond. De vraagstelling betrof de ervaringen en tevredenheid van deze patiënten m.b.t. de acute wondzorg die zij daar ontvingen.
De 50 patiënten (of de ouders van kleine kinderen) werden direct na de behandeling gevraagd een vragenlijst in te vullen. Zij hadden een leeftijd variërend van 2 tot 86 jaar en 36 van hen was man. Zes procent van de wonden werd niet gereinigd. De overige werden gereinigd met chloorhexidine of water. Twee derde van alle wonden werd gesloten. Dit werd gedaan m.b.v. Steri-strips® (34%), hechtingen (22%), huidlijm (22%), of een combinatie van deze (22%). Ruim één derde (36%) van de gesloten wonden werd niet verder verbonden.
De behandelde patiënten gaven de behandeling in zijn totaliteit gemiddeld het rapportcijfer 8,2. De hygiëne tijdens de behandeling, de snelheid en kwaliteit ervan, de pijnbestrijding en de informatievoorziening vonden zij belangrijke onderdelen van de zorg.
De helft van alle patiënten vond dat de 3 fases in de wondbehandeling (reinigen, sluiten en verbinden) pijnloos zouden moeten zijn. Na de behandeling vond 23% de reiniging het meest pijnlijk, 10% de wondsluiting en 10% het verbinden van de wond.
Verder gaven 10 patiënten (20%) aan geen informatie te hebben ontvangen van de zorgverlener(s) over de verzorging van de wond na vertrek uit de SEH of HAP, in het bijzonder betreffende het opnieuw verbinden en nat mogen worden van de wond en wat te doen bij (wond)problemen. Vrijwel alle patiënten (95%) die wel waren geïnformeerd, waren hierover (zeer) tevreden.
De meerderheid van de patiënten vond het belangrijk dat verbandmaterialen eenvoudig in het gebruik waren en dat zij of een naaste in staat moesten zijn dit zelf aan te brengen.
Concluderend vinden patiënten in dit onderzoek het belangrijk dat zorgverleners hygiënisch werken, zorgen voor een pijnloze wondreiniging en -behandeling en voldoende informatie geven over de wondzorg daarna.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Gegevens van de inventarisatie van patiëntenervaringen zijn samengevat onder het kopje inbreng patientenperspectief.
In de commentaarfase zijn de volgende beroepsverenigingen betrokken: Nederlandse Vereniging van Anesthesiologie, Nederlandse Vereniging voor Kindergeneeskunde, Nederlandse Vereniging van Traumatologie, Nederlandse Orthopaedische Vereniging, Verpleegkundigen en Verzorgenden Nederland – dermatologie en de Nederlandse Organisatie Voor Wondprofessionals (NOVW).
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en verenigingen. Ook wordt de samenvatting van de richtlijn ter publicatie aangeboden aan het NTvG, WCS, NTG, NHG, NVvH.
Mogelijke vervolginitiatieven
Een ‘app’ voor of toegang tot de richtlijn op smartphones zou ontwikkeld kunnen worden. De definitieve richtlijn is te downloaden via de websites van verschillende beroepsverenigingen. Daarnaast zullen alle relevante beroepsgroepen en ziekenhuizen geïnformeerd worden over de richtlijn.
De bruikbaarheid van de richtlijn kan getoetst worden aan de hand van een praktijktest in het Academisch Medisch Centrum Amsterdam, St. Antonius ziekenhuis Nieuwegein, Huisartsenposten, West Fries Gasthuis Hoorn en huisartsenpraktijken. Gedurende vier weken zouden zorgverleners met de richtlijn kunnen werken. Na deze periode beoordeelden de medewerkers de bruikbaarheid aan de hand van een digitale vragenlijst. Hierbij staan de volgende vragen centraal:
- In hoeverre beoordelen zorgverleners de richtlijn als helder, bruikbaar en ondersteunend bij de acute wondbehandeling voor kinderen en volwassenen?
- In hoeverre verbetert de richtlijn de afstemming van deze wondzorg in de keten?
- Welke factoren vergemakkelijken of bemoeilijken het gebruik van de richtlijn in de praktijk?
Daarnaast kan de richtlijn worden aangeboden aan inhoudsdeskundigen en professionals die in de wondzorg(keten) verantwoordelijk zijn voor beleid en implementatie.
De kernaanbevelingen zouden in de toekomst als indicatoren gebruikt kunnen worden om de adherentie aan, en kwantificering van de opgestelde aanbevelingen te handhaven.
Werkwijze
Deze evidence-based, multidisciplinaire richtlijn ”Wondzorg” beperkt zich tot de knelpunten in de ketenzorg die de werkgroep heeft gekozen bij de behandeling van wonden met acute etiologie. Deze richtlijn is tot stand gekomen volgens de evidence-based richtlijnontwikkeling (EBRO) methodiek. In een toekomstige update van deze richtlijn dient aandacht te worden besteed aan overige of nieuwe knelpunten en mogelijke indicatoren voor de mate waarin deze richtlijn wordt nageleefd.
Medische besluitvorming dient altijd gebaseerd te zijn op het beschikbare bewijsmateriaal, de expertise van de behandelaar, de lokale voorzieningen en omstandigheden en de voorkeuren van de patiënt. De behandelkeuzes en procedures met betrekking tot de individuele patiënt berusten op volwaardige communicatie tussen patiënt, behandelaar en andere betrokken zorgverleners.
Werkwijze
De werkgroep bestond uit een kerngroep (DU, FB, en HV) en een expertgroep. De kerngroep was verantwoordelijk voor de literatuurstudies en het opstellen en redigeren van de richtlijn. De expertgroep leverde inhoudelijk expertise. De kern- en expertgroep zijn samen verantwoordelijk voor de knelpuntenanalyse en het vaststellen van de uitgangsvragen (zie Bijlage 'Knelpuntenanalyse'). Ook hebben zij de uiteindelijke aanbevelingen geformuleerd. Tot slot werd procesmatige ondersteuning geboden vanuit de Orde van Medische Specialisten (TvB). Er zijn geen voor deze richtlijn relevante relaties van de werkgroepleden met commerciële instellingen gemeld.
De knelpunten zijn geïnventariseerd op basis van de literatuur en kennis uit het veld door focusgroepen, interviews en overleg met de expertgroep (voor een overzicht van de expertgroep zie kopje 'samenstelling werkgroep'). Ook zijn patiënten uit een multicenter RCT over de behandeling van donorsites gevraagd naar knelpunten en is een inventarisatiestudie op de SEH-afdeling van het AMC verricht. De zo samengestelde lijst van knelpunten is aan de expertgroep voorgelegd voor een top 9 prioritering. Daarop zijn 7 conceptuitgangsvragen opgesteld, die bij de tweede vergadering door de werkgroep definitief verkozen en geformuleerd zijn. Voor de ontwikkeling van de richtlijn zijn de principes van de Evidence-Based Richtlijn Ontwikkeling (EBRO) als leidraad gebruikt en zijn de criteria van het Appraisal of Guidelines Research & Evaluation (AGREE II)-instrument gevolgd (The AGREE next steps consortium 2009).
Strategie voor zoeken naar literatuur
Er werd eerst gezocht naar relevante (inter)nationale richtlijnen op de volgende sites:
- NICE, SIGN, GUIDELINE, GIN, TRIPDATABAS
- Artsennet, Kwaliteitskoepel, Diliguide
Vervolgens werd in MEDLINE, EMBASE, CINAHL en de Cochrane Library Database gezocht naar alle systematische reviews (SR) over acute wondzorg, die daarna werden ingedeeld in de medisch inhoudelijke uitgangsvragen. Aanvullend werd er handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd er gezocht naar SR's van gerandomiseerde klinische onderzoeken (RCT’s). Bij afwezigheid van SR’s werd gezocht naar RCT's in de Cochrane Library Database. De gebruikte zoektermen en het inclusie-stroomdiagram staan onder het kopje 'zoekverantwoording'.
Beoordeling van de studies
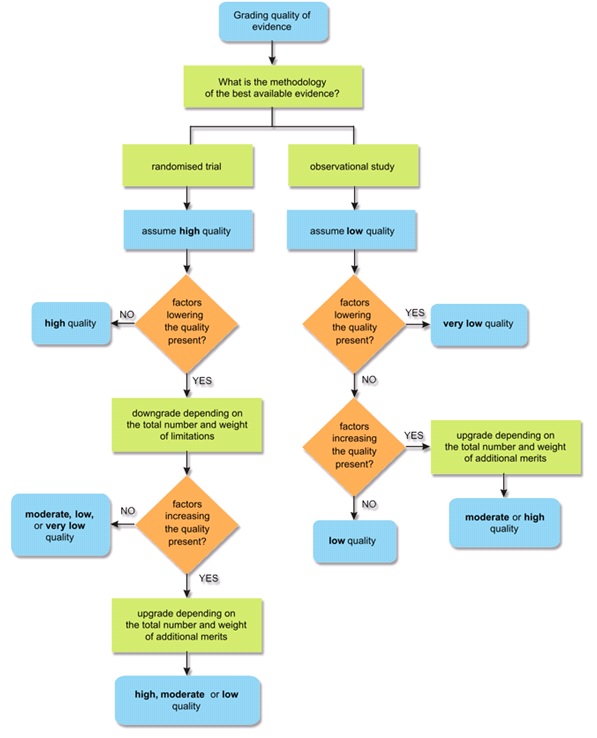
De selectiecriteria zijn vooraf door de werkgroep opgesteld en worden hieronder beschreven. De selectie van de artikelen is door de projectuitvoerder (F. Brölmann (FB)) uitgevoerd en onafhankelijk van elkaar getoetst door twee collegae (D. Ubbink (DU) en A. Eskes (AE)). Er werd met DU in 196 van de 200 artikelen (98%) overeenstemming gevonden en met AE in 194 van de 200 (96%) artikelen. De inter-beoordelaarsbetrouwbaarheid (Cohen’s kappa) loopt van 0,69 tot 0,81 (m.a.w. goed tot bijna perfect). Na selectie en beoordeling van de methodologische kwaliteit werd aan elk geselecteerd artikel de mate van bewijskracht toegekend (zie Figuur 1). Hiervoor is gebruik gemaakt van een graderingsysteem (Grading of Recommendations Assessment, Development and Evaluation; http://www.gradeworkinggroup.org/) (Guyatt 2008). Dit systeem geeft het vermoeden op bias weer dat inherent is aan de verschillende studiedesigns.
Inclusie
- Volwassenen mannen en vrouwen en/of kinderen, van alle leeftijden en alle etnische groepen
- Wonden met acute etiologie (chirurgische wonden, primair en secundair gesloten en traumatische wonden (schaafwonden, bijt-, snij-, of steekverwondingen, laceraties, skin tears)
- SR’s, RCT’s, gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve niet-vergelijkende onderzoeken*
- Studies hebben een duidelijke onderzoeksvraag waarbij in- & exclusiecriteria zijn beschreven en die de door ons opgestelde uitkomstmaten in de resultaten beschrijven
- Talen: Europese talen
- Vanaf 1966 tot heden
Exclusie
- Chronische wonden: veneuze of arteriële ulcera, oncologische wonden, diabetische voet, decubituswonden
- Brandwonden/blaren
- Studies met minder dan 10 patiënten (voor alle studiedesigns)
* Volgens de gradering van evidence (piramide) beginnen we bovenaan bij de guidelines en SR’s en dan stapsgewijs (i.o.m. de werkgroepleden) afzakkend naar vergelijkende of cohortstudies.
Richtlijnontwikkeling
De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn. Wanneer er naar productgroepen wordt gerefereerd, hebben we in de evidencetabellen de specifieke producten en hun concentratie beschreven. Wij realiseren ons dat er dan nog grote verschillen bestaan binnen de verschillende productgroepen, bijvoorbeeld binnen de honingproducten.
Figuur 1. Bewijskracht volgens GRADE (Guyatt 2008)
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
