Wondmateriaal secundair genezende wonden
Uitgangsvraag
Wat is het optimale wondmateriaal voor alle secundair genezende wonden met uitzondering van de donorsite wond?
Aanbeveling
Bij deze uitgangsvraag zijn geen aanbevelingen geformuleerd.
Overwegingen
Bij deze module zijn geen aanbevelingen geformuleerd.
Onderbouwing
Conclusies / Summary of Findings
|
Low |
Voor alle secundair genezende wonden wordt geen verschil in wondgenezing gevonden wanneer gaasverbanden met andere wondmaterialen worden vergeleken.
Low quality of evidence GRADE (Ågren 2006, Viciano 2000, Williams 1981, Guillotreau 1996, Macfie 1980) |
|
Moderate |
Voor postoperatieve, secundair genezende wonden wordt een snellere genezing gezien wanneer gaasverbanden worden vergeleken met moderne verbandmaterialen.
Moderate quality of evidence GRADE (Ubbink 2008) |
|
Very low |
Voor secundair genezende buikwonden wordt geen verschil in aantal infecties gezien wanneer jodiumhoudend verband met alginaatverband wordt vergeleken.
Low quality of evidence GRADE (Brehant 2009) |
|
Moderate |
Er is geen verschil in pijnscores gevonden voor verschillende postoperatieve, secundair genezende wonden wanneer gazen worden vergeleken met diverse moderne verbandmaterialen.
Moderate quality of evidence GRADE (Ubbink 2008) |
|
Low |
Gaas veroorzaakt meer pijn in vergelijking met hydrocolloïd, alginaat, schuimverband of hydrofiber materiaal bij secundair genezende wonden.
Low quality of evidence GRADE (Viciano 2000, Guillotreau 1996, Macfie 1980) |
|
Very low |
Voor secundair genezende wonden zijn diverse bijwerkingen (bijvoorbeeld lekkage van exsudaat) gevonden voor zowel gaas, alginaat, hydrofiber of schuimverbanden.
Very low quality of evidence GRADE (Guillotreau 1996, Macfie 1980, Jurczak 2007, Cohn 2004) |
|
Very low |
Tegenstrijdige resultaten worden gevonden ten aanzien van patiënttevredenheid wanneer gaas wordt vergeleken met alginaat, hydrofiber of hydrocolloïd op secundair genezende wonden.
Very low quality of evidence GRADE (Cannavo 1998, Guillotreau 1996, Jurczak 2007, Goetze 2006) |
Samenvatting literatuur
Wondgenezing secundair genezende wonden
In een Cochrane systematic review worden verschillende wondmaterialen beschreven bij wonden die per secundam genezen, met uitzondering van de split skin graft wonden (Vermeulen 2004). De zoekactie van deze review is later opnieuw uitgevoerd tot 2011.
Bij 13 van de 28 RCT’s met in totaal 985 patiënten wordt genezing beschreven bij een contactverband-materiaal (pleister, absorberend verband, gaas met eventuele toevoeging zoals jodium of zoutoplossing, etc.) versus andere wondbedekkers (zoals schuim-, alginaat-, hydrocolloïdverbanden etc.) (Schmidt 1991, Ågren 2006, Eldrup 1985, Spyridakis 2009, Walker 1991, Viciano 2000, Williams 1981, Brehant 2009, Guillotreau 1996, Macfie 1980, Ubbink 2008, Aldemir 2003, Piaggesi 2010). Wegens heterogeniteit was het niet mogelijk om resultaten te poolen. Een relatief grote RCT met 285 patiënten, waarin gaasverbanden werden vergeleken met occlusieve wondbedekkers bij diverse chirurgische en traumatische open wonden, liet een snellere wondgenezing van 12 dagen (MD; 12,4 95% BI 1,7 tot 23,0) zien voor de verschillende (droge, vette of vochtige) gazen (Ubbink 2008). Acht kleinere RCT’s, met in totaal 464 patiënten lieten allen geen verschil in wondgenezing zien tussen diverse klassieke wondbedekkers (gaas met antiseptica of zoutoplossingen) en moderne materialen (zoals schuim-, siliconen-, hydrocolloïd- en alginaat verbanden) (Eldrup 1985, Spyridakis 2009, Walker 1991, Viciano 2000, Williams 1981, Brehant 2009, Guillotreau 1996 en Macfie 1980). Anderzijds liet één RCT met 40 patiënten na sinus pilonidalis excisie, een 6 dagen (95% BI: 5,37 tot 7,03) langere wondgenezing zien voor gaas vergeleken met collagenase (endogene proteolytische enzymen) (Aldemir 2003).
Infectie secundair genezende wonden
Slechts twee RCT’s werden gevonden die het aantal infecties beschreven bij wonden na sinus pilonidalis excisie en na abdominale chirurgie, waarbij respectievelijk gaas zonder en met zinkoxide 3% en jodiumhoudend gaas met een alginaat werden vergeleken (Ågren 2006, Brehant 2009). De eerste RCT rapporteerde een significant hogere kans op infectie wanneer zinkoxide 3% niet werd gebruikt (RR 8,0; 95% BI: 0,27 tot 2,74) (Ågren 2006). In de RCT met 66 patiënten werd geen verschil in infectie gevonden wanneer een gaasverband met jodium werd vergeleken met een alginaat verband (RR 0.60 95% BI: 0,27 tot 2,74) (Brehant 2009). Beide RCT’s gebruikten slecht omschreven definities van een infectie (ofwel “geur”, of de definitie werd niet beschreven).
Pijn secundair genezende wonden
Zeven RCT’s rapporteerden pijn op verschillende tijdsmomenten. Vijf hiervan maten de pijn m.b.v. een 10-punts VAS / NRS (Ågren 2006, Viciano 2000, Cannavo 1998, Guillotreau 1996, Ubbink 2008) en twee gebruikten een schaal van 1 tot en met 4 om pijn tijdens een verbandwissel te meten (Moore 2000 en Macfie 1980). De pijnscores gemeten met de VAS / NRS varieerden van 0,64 tot 5,2, waarbij twee RCT’s geen verschil vonden in pijn (Ågren 2006, Ubbink 2008). In een RCT met 36 patiënten werd meer pijn gerapporteerd (op een schaal van 1 tot 10) bij patiënten met een gaasverband in vergelijking met een alginaat verband (MD 2,7 95% BI 2,10 tot 3,30) (Cannavo 1998). In twee overige RCT’s met in totaal 108 patiënten vonden de auteurs ditzelfde resultaat wanneer pijn met de VAS werd gemeten in gaas en hydrocolloïd- of alginaatverband (Viciano 2000, Guillotreau 1996).
De twee RCT’s die geen gebruik maakten van de VAS rapporteerden ook meer pijn in de gaasgroepen in vergelijking met hydrocolloïd en schuimverband (Moore 2000, Macfie 1980). De eerste RCT, met 40 patiënten met een incisiewond na een abces, rapporteerde zowel tijdens een verbandwissel (RR 2,33 95% BI 1,13 tot 4,83) als daartussen (RR 1,62 95% BI 0,87 tot 3,04) meer pijn in de gaas groep dan de hydrofiber groep (Moore 2000). De andere RCT, met 50 patiënten met perianale wonden, zag tijdens de wissels met gaasverbanden meer pijn (RR 3,75 95% BI 1,45 tot 9,73) dan met schuimverbanden (Macfie 1980).
Bijwerkingen secundair genezende wonden
Bijwerkingen werden in vier RCT’s beschreven, maar veelal niet gespecificeerd (Guillotreau 1996, Macfie 1980, Jurczak 2007) of bijv. omschreven als matig tot veel exsudaat (Cohn 2004). In een RCT met 70 patiënten na incisie van een abces werden geen bijwerkingen of complicaties gerapporteerd tot 3 weken na de incisie (Guillotreau 1996). De overige kleine RCT’s, waarin gaas tegen hydrofiber en schuimverbanden werd afgezet, lieten diverse bijwerkingen zien (Macfie 1980, Jurczak 2007, Cohn 2004).
Patiënttevredenheid
Vier relevante RCT’s uit de Cochrane review (Vermeulen 2004) beschrijven patiënttevredenheid op verschillende manieren en op verschillende tijdstippen (Cannavo 1998, Guillotreau 1996, Jurczak 2007). Eén hele kleine RCT met 17 patiënten toonde aan dat patiënten met gaas meer tevreden waren over hun verband dan de patiënten met alginaat, zowel tijdens en tussen verbandwissels als bij de laatste verbandwissel (Cannavo 1998). Anderzijds laten twee andere RCT’s een minder grote tevredenheid zien in de gaas groep vergeleken met de alginaat of hydrofiber groep (Guillotreau 1996, Jurczak 2007). De vierde RCT met 32 patiënten liet geen verschil in tevredenheid zien vóór en ná het verwisselen van gaas in vergelijking met een hydrocolloïd verband (Goetze 2006).
Referenties
- Vermeulen H, Ubbink DT, Goossens A, et al. Dressings and topical agents for surgical wounds healing by secondary intention. Cochrane Database of Systematic Reviews 2004, Issue 2. Art. No.: CD003554. DOI: 10.1002/14651858.CD003554.pub2.
- Smidt JM, Greenspoon JS. Aloe ver adermal wound gel is associated with a delay in wound healing. Obstretic& Gynaecology 1991;78:115-117.
- Agren MS, Ostenfeld U, Kallehave F, et al. A randomized, double-blind, placebo-controlled multicenter trial evaluating topical zinc oxide for acute open wounds following pilonidal disease excision. Wound Repair and Regeneration 2006;15:526-535.
- Eldrup J. [Silastic foam dressing compared with mèche treatment in open treatment following excision of pilonidal cyst] Ugeskr Laeger. 1985;147:408-409. [Danish]
- Spyridakis M, Christodoulidis G, Chatzitheofilou C, et al. The role of the platelet-rich plasma in accelerating the wound-healing process and recovery in patients being operated for pilonidal sinus disease: preliminary results. World Journal of Surgery 2009;33:1764-1769.
- Walker AJ, Shoulert PJ, Leicester RJ. Comparison between eusol and silastic foam dressing in the postoperative management of polonidal sinus. Journal Royal College Surgery Edinburgh 1991;36:105106.
- Viciano V, Castera JE, Medrano J, et al. Effect of hydrocolloid dressings on healing by second intention after excision of pilonidal sinus. European Journal of Surgery 2000;166:229232.
- Williams RHP. Multicentre prospective trial of silastic foam dressing in managemnt of open granulating wounds. British Medical Journal 1981;282:2122.
- Brehant O, Pessaux P, Regenet N, et al. Healing of stoma orifices: multicenter, prospective, randomized study comparing calcium alginate mesh and polyvidone iodine mesh. World Journal of Surgery 2009;33:1795-1801.
- Guillotreau J, Andre J, Flandrin P, et al. Calcium alginate and povidone iodine packs in the management of infected postoperative wounds: results of a randomized study. British Journal of Surgery 1996;83:861.
- MacFie J, Mc Mchon MJ. The management of the open perineal wound using a foam elastomer dressing: a prospective clinical trial. British Journal of Surgery 1980;7:8589.
- Ubbink DT, Vermeulen H, Goosens A, et al. Occlusive versus gauze dressing for local wound care in Surgical Patients Arch Surg. 2008;143:950-955.
- Aldemir M, Kara IH, Erten G, Taçyildiz I. Effectiveness of collagenase in the treatment of sacrococcygeal pilonidal sinus disease. Surgery Today 2003;23:106-109.
- Piaggessi A, Goretti C, Mazzurco S, Tascine C, Leonildi A, Rizzo L, et al. A randomized controlled trial to examine the efficacy and safety of a new super-oxidized solution for the management of wide postsurgical lesions of the diabetic foot. The international journal of lower extremity wounds 2010;9:10-15.
- Cannova M, Fairbrother G, Owen D, Ingle J, et al. A comparison of dressings in the management of surgical abdominal wounds. Journal of wound care 2004;13:10-12.
- Moore 2000 = Foster L, Moore P. The application of a cellusole-based fibre dressing in surgical wounds. Journal of Wound Care 1997;6:469-473.
- Jurczak F, Dugré T, Johnstone A, et al. Randomised clinical trial of hydrofiber dressing with silver versus povidone-iodine gauze in the management of open surgical and traumatic wounds. International Wound Journal 2007;4:66-67.
- Cohn SM, Lopez PP, Brown M, et al. Open surgical wounds: how does Aquacel compare with wet-to-dry gauze. Journal of Wound Care 2004;13:10-12.
- Goetze S, Ziemer M, Kaatz M, et al. Treatment of superficial surgical wounds after removal of seborrheic keratoses: a single-blinded randomized-controlled clinical study. Dermatologic Surgery 2006;32:661-668.
Evidence tabellen
Evidencetabel: Gaas versus andere materialen bij wonden die secundair genezen. Uitkomst: wondgenezing: critical
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: days |
C: days |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Aldemir ‘03 |
1. Saline gauze (20) |
VIII. Bacterial collagenase (20) |
Sinus pilonidalis (n=) |
Time to complete healing (mean ± SD) |
3-18 months |
Performance bias & Detection high risk |
28.1±1.3 |
21.9±1.3 |
MD 6.2 (5.37-7.03)
|
- |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Agren ‘06 |
I: 1. gauze (+polyvinylpyrrolidone) (31)
|
1. gauze (+polyvinylpyrrolidone and zinc oxide 3%) (33) |
Sinus pilonidalis |
Time to complete healing (mean ± SD) |
90 days |
Low risk of bias |
64.9±28.6 |
57.3±40.1 |
MD 7.57 (95% CI -9.94 to 25.1) |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Eldrup ‘85 |
I: gauze with chloramine (16) |
C: silastic foam dressing (17) |
Sinus pilonidalis cyste |
Time till complete healing (mean ±SD) |
Till complete wound healing |
Performance, detection and reporting bias |
33 |
31 |
No SD available |
0
|
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Spyridakis ‘09 |
1. sterile gauze with saline (22) |
IX: platelet gel obtained from pts own blood (30) |
Sinus pilonidalis |
Time till complete healing (mean ±SD) |
30 days |
Performance, detection and reporting bias |
30 |
24 |
No SD available |
0
|
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Walker ‘91 |
1. Eusol soaked gauze at half strength (41) |
8. silicone foam cavity dressing (34) |
One group: Sinus pilonidalis excision and one group with a sinus pil abcess excision |
Time till complete healing (mean ±SD) |
Till complete wound healing |
Performance, detection bias high risk |
39.6
33.0 |
39.8
30.0 |
No SD available |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Viciano ‘00 |
1. Gauze with povidone iodine (15) |
4. hydrocolloid (23) |
Pilonidal sinus |
Time till complete healing, Mediane (range |
Till complete wound healing |
Performance and detection bias, high risk |
68 (33-168) |
65(40-137) |
No SD available |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Williams ‘81 |
1. gauze soaked in 0.5% chlorhexidine (36) |
8. silastic foam cavity dressing (44) |
Sinus pilonidalis |
Time to complete healing (mean ± SD) |
Till complete healing |
Performance and detection bias high! |
57.7±19.6 |
66.2±26.1 |
MD -8.5 (95% CI -19.0 to 1.97) |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Schmidt ‘91 |
1. traditional treatment (debridement) and wet-to-dry dressing (8) |
IX. Aloe Vera gel and traditional treatment (13) |
Abdominal wounds |
Time to complete healing (mean ± SD) |
Till complete healing |
Performance , detection, attrition bias, and prematurely terminated after initial analyses! |
53±24 |
83±28 |
MD -30.0 (95% CI: -55.0 to -4.99) |
+ |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Brehant ‘09 |
1. povidone iodine gauze (29) |
6. Alginate mesh (37) |
Abdominal wounds |
Time to complete healing (mean ± SD) |
6 weeks |
Performance ,detection, & attrition bias |
32±7 |
31±8 |
MD 1.0 (95% CI: -2.75 to 4.75) |
0 |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Brehant ‘09 |
1. povidone iodine gauze (29) |
6. Alginate mesh (37) |
Abdominal wounds |
Complete healing at 45 days (events/total) |
6 weeks |
Performance ,detection, & attrition bias |
25/29 |
34/37 |
RR 0.94 (95% CI: 0.79 to 1.12) |
0 |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Guillotreau ‘96 |
1. gauze soaked in povidone iodine (33) |
6. Calcium Alginate (37) |
Wounds after abcess incision |
Complete healing at 3 weeks (events/total) |
3 weeks |
unclear |
6/33 |
13/37 |
RR 0.52 (95% CI: 0.22 to 1.21) |
0 |
? |
0 |
0 |
-2 |
0 |
Low |
|
Macfie ‘80 |
1. ribbon gauze soaked with mercuric chloride (25) |
8. foam elastomer (25) |
Perineal wounds |
Time to complete healing (mean ± SD |
Till complete healing |
Performance & detection bias |
69.5±36.5 |
60.3±15 |
MD 9.2(95% CI: -6.67to 25.1) |
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Piaggesi ‘10 |
I: 1. gauze with iodine diluted with 50% saline (20) C: 1. gauze with an antiseptic solution (20) |
|
Mixed surgical wounds |
Time till complete healing (mean± SD) days |
6 months |
Performance, detection and reporting bias high risk |
115.5±49.7 |
73.5±41.3 |
MD 42.0 (95% CI: 12.7 to 71.3) |
- |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Ubbink ’08 |
1. gauze dressing (saline, dry or with parafinne ) (175) |
Occlusive dressings (181) |
Mixed surgical wounds |
Time till complete healing (mean± SD) days |
Till complete healing or 6 months |
High risk of performance and detection bias and reporting bias |
55.62±48.5 |
68.01±53.6 |
MD -12.4(95% CI -23.0 to -1.73) |
+ |
-1 |
0 |
0 |
0 |
0 |
Moderate |
* Significant results; Ris = Risk of bias; Inc = Inconsistency; Ind = Indirectness; Imp = Imprecision, Pub = Publication bias, GRADE = GRADE quality of evidence
Evidencetabel: Gaas versus andere materialen bij wonden die secundair genezen. Uitkomst: infectie: critical
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: infection |
C: infection |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Agren ‘06 |
1. gauze (+polyvinylpyrrolidone) (31) |
1. gauze (+polyvinylpyrrolidone and zinc oxide 3%) (33)
|
Sinus pilonidalis |
Foul smell (events/total) |
90 days |
Low risk of bias |
8/33 |
1/33 |
RR 8.0 (95% CI: 1.06-60.4) |
- |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Brehant ‘09 |
1. povidone iodine gauze (29) |
6. Alginate mesh (37) |
Abdominal wounds |
Infections (events/total) |
6 weeks |
Performance ,detection, & attrition bias |
4/29 |
6/37 |
RR 0.60 (95% CI: 0.27 to 2.74) |
+ |
0 |
0 |
0 |
-2 |
0 |
Low |
Evidencetabel: Gaas versus andere materialen bij wonden die secundair genezen. Uitkomst: pijn: critical
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: pain |
C: pain |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Agren ‘06 |
1. gauze (+polyvinylpyrrolidone) (31) |
1. gauze (+polyvinylpyrrolidone and zinc oxide 3%) (33)
|
Sinus pilonidalis |
Pain by VAS,
Before drssng change After dressing change |
90 days |
Low risk of bias |
18±19.9
22±18.9 |
27±18.1
32±26.3 |
MD -9.00 (95% CI: -18.5 to 0.496)
MD -10 (95% CI: -21.5 to 1.51) |
0
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Viciano ‘00 |
1. Gauze with povidone iodine (15) |
4. hydrocolloid (Comfeel & Varihesive) (23) |
Sinus pilonidalis |
VAS (1-100) after 6 weeks |
Mediaan (IQR) |
Performence and detection bias, high risk |
Wk 1: 50 (25-100) Wk 5-6: no sign difference |
Wk 1: 25 (9-55) Wk 5-6: no sign difference |
As reported by the author: p=0.05 |
-
0 |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Cannavo ‘98 |
1. gauze with sodium hypochlorite 0.05% (antiseptic) (10) 1. gauze coverd with film (13) |
6. Alginate (13) |
Abdominial wounds |
Maximal VAS (1-10) score 30-60 min after dressing change, mean (SD) |
unclear |
Performance,detection & other bias high risk (study stopped preliminary) |
5.2(0.74)
2.9 (0.65) |
2.5(0.65)
2.5(0.65)
|
MD 2.7 (2.10 to 3.30)
MD 0.4 (-1.26 to 0.93) |
-
0 |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Guillotreau ‘96 |
1. gauze soaked in povidone iodine (33) |
6. Calcium Alginate (37) |
Wounds after abcess incision |
VAS |
3 weeks |
unclear |
|
Less painful |
Author reported p<0.01, yet did not report the original data |
- |
? |
0 |
0 |
-2 |
0 |
Low |
|
Moore ‘00 |
1. ribbon gauze dressing with proflavine (20) |
4. hydrofiber (20) |
Wounds after abcess incision |
Pain on a 4-point scale Dressing removal Dressing applied
|
Not reported |
Performance, detection & reporting bias high risk |
14/20
13/20 |
6/20
8/20 |
RR 2.33 (95% CI: 1.13 to 4.83)
RR 1.62 (95% CI: 0.87 to 3.04) |
-
- |
-1 |
0 |
0 |
-2 |
0 |
Very low |
|
Macfie ‘80 |
1. ribbon gauze soaked with mercuric chloride (25) |
8. foam elastomer (25) |
Perianal wounds |
Pain during dressing change |
Till complete healing |
Performance & detection bias |
15/25 |
4/25 |
RR 3.75 (95% CI: 1.45 to 9.73) |
- |
0 |
0 |
0 |
-2 |
0 |
Low |
|
Ubbink ‘08 |
1. gauze dressing (saline, dry or with paraffine ) (from 634 measurements) |
Occlusive dressings (from 634 measurements) |
Open wounds requiring wound care |
Pain Vas(0-10), median (IQR)
|
Till complete healing or 6 months |
High risk of performance and detection bias and reporting bias |
0.64 (0.22 to 1.95) |
0.90 (0.29 to 2.34) |
P= 0.32 as reported by the author
Clinical relevance is questionable. |
0 |
-1 |
0 |
0 |
0 |
0 |
Moderate |
Evidencetabel: Gaas versus andere materialen bij wonden die secundair genezen. Uitkomst: bijwerkingen: important
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: days |
C: days |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Guillotreau ‘96 |
1. gauze soaked in povodone iodine (33) |
6. Calcium Alginate (37) |
Wounds after abcess incision |
Adverse events |
3 weeks |
unclear |
None |
None |
|
0 |
-1 |
0 |
0 |
-2 |
0 |
Very Low |
|
Macfie ‘80 |
1. ribbon gauze soaked with mercuric chloride (25) |
8. foam elastomer (25) |
Perianal wounds |
Adverse events |
Till complete healing |
Performance & detection bias |
|
A misplaced foam stent |
|
0 |
-1 |
0 |
0 |
-2 |
0 |
Very Low |
|
Jurczak ‘07 |
1. Povidone Iodine gauze (32) |
Hydrofiber Ag dressing (35) |
Open surgical wounds |
Side effects (events/total) |
14 days |
Performance, detection bias attrition bias, and other bias |
2/33 ↓ 3/34 |
0/35 ↓ 1/36 |
RR 7.0(95% CI: 0.97 to 50.6)
RR 3.18 (95% CI: 0.35 to 29.1) |
- |
-1 |
0 |
0 |
-2 |
|
Very low |
|
Cohn ‘04 |
1. wet to dry saline moistened gauze (21) |
Aquacel hydrofiber (22) |
Open Surgical wounds |
High to moderate exudation (event/total)
|
Unclear |
Performance, detection and attrition bias high risk |
3/21 |
5/22 |
RR 0.63 (95% CI: 0.17 to 2.31) |
+ |
-1 |
0 |
0 |
-2 |
|
Very low |
Evidencetabel: Gaas versus andere materialen bij wonden die secundair genezen. Uitkomst: patient tevredenheid: important
|
Author |
Intervention |
Comparison |
Patient characteristics |
Assessment |
Follow up |
Bias |
I: days |
C: days |
Relative effect & remarks |
VOTE* |
Study limi-tation |
Inconsis-tency |
Indirect-ness |
Impre-cision |
Publi-cation bias |
GRADE |
|
Cannavo ‘98 |
1. gauze with sodium hypoclorite 0.05% (antiseptica) (7) 1. gauze coverd with film (13) |
6. Alginate (10) |
Abdominial wounds |
Satisfaction material on a VAS 0-10, first week during dressing change |
Unclear |
Performance,detection & other bias high risk (study stopped prelimary) |
7.7 (0.44)
9.2 (0.38)
|
9.2 (0.37)
9.2 (0.37) |
MD -1.5 (-1.92 to -1.08)
MD 0 (-0.33 to 0.33)
NB also last outpatient visits, patients were more satisfied during the dressing changes in the gauze group compared to alginate. |
+ 0
+ |
-1 |
0 |
0 |
-2 |
0 |
Very Low |
|
Guillotreau ‘96 |
1. gauze soaked in povidone iodine (33) |
6. Calcium Alginate (37) |
Wounds after abcess incision |
Easier to use |
3 weeks |
unclear |
|
Easier to use |
Author reported p=.01, yet did not report original data |
- |
-1 |
0 |
0 |
-2 |
0 |
Very Low |
|
Goetze ‘06 |
1. non adherent absorbent porous acrylic adhesive coating (cutiplast) (16) |
4. Hydrocolloid (16) |
Superficial wounds |
Patient satisfaction, unclear assessment |
6 weken |
Performance, detection and reporting bias |
Good or excellent |
Good or excellent |
Author did not report statistical data. |
0 |
-1 |
0 |
0 |
-2 |
|
Very Low |
|
Jurczak ‘07 |
1. Povidone Iodine gauze (32) |
Hydrofiber Ag dressing (35) |
Open surgical wounds |
pt rated excellent: - before dressing change & -after dressing change (event/totals) |
14 days |
Performance, detection bias attrition bias, and other bias |
11/32
10/32 |
21/35
25/35 |
RR 0.57 (95% CI : 0.33 to 0.99)
RR 0.44 (95% CI: 0.25 to 0.76)
|
-
- |
-1 |
0 |
0 |
-2 |
|
Very low |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 31-01-2014
Beoordeeld op geldigheid : 01-10-2013
Uiterlijk in 2017 bepaalt het bestuur van de Nederlandse Vereniging voor Heelkunde of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten. Momenteel wordt een beleidsdocument ontwikkeld ten aanzien van de verantwoordelijkheden en competenties van verpleegkundigen, die hoogstwaarschijnlijk in 2013 wordt gepubliceerd. Tegen die tijd zal hoofdstuk 6 (Organisatie van zorg) worden herzien op basis van het document ‘functiedifferentiatie in de wondzorg’.
De Nederlandse Vereniging voor Heelkunde is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Initiatief
Afdeling Kwaliteit & Procesinnovatie, Academisch Medisch Centrum (AMC)
Mandaterende verenigingen/instanties
Nederlands Huisartsen Genootschap (NHG)
Nederlandse Vereniging van Dermatologie en Venereologie (NVDV)
Nederlandse Vereniging voor Plastische Chirurgie (NVPC)
Nederlandse Vereniging van Spoedeisende Hulp Artsen (NVSHA)
Nederlandse Vereniging Spoedeisende Hulp Verpleegkundigen (NVSHV)
Nederlandse Vereniging voor Heelkunde (NVvH)
Traumanet en Vaatchirurgie - Nederlandse Vereniging voor Heelkunde (NVvH)
Verenso, specialisten in ouderengeneeskunde
Verpleegkundigen & Verzorgenden Nederland (V&VN)
WCS Kenniscentrum Wondzorg
Zorgverzekeraars Nederland (ZN)
In samenwerking met
De vakverenigingen die alleen in de commentaarfase betrokken zijn en ondersteunende instanties, zoals voor de epidemiologische gegevens, en de Spoedeisende Hulp afdeling van het AMC voor de patiënteninventarisaties.
Met ondersteuning van
Orde van Medisch Specialisten
Financiering
Deze richtlijn is tot stand gekomen met financiële steun van de Nederlandse Vereniging van Heelkunde (SKMS) en ZonMw, in het kader van het programma ‘Spoedzorg’.
Doel en doelgroep
Doelstelling
Deze richtlijn biedt aanbevelingen om te komen tot een optimale behandeling voor patiënten met acute wonden (zie Bijlage 'Knelpuntenanalyse'). Voor de totstandkoming van de specifieke onderwerpen, zie kopje 'samenstelling werkgroep. Tevens zal aandacht worden besteed aan de materiële en personele kosten van wondzorg, waardoor zorginstanties en zorgverzekeraars weloverwogen keuzes kunnen maken (Guest 2005, Jones 2006).
Patiënten
De richtlijn geeft aanbevelingen voor de zorg voor kinderen en volwassen patiënten met een acute wond. Deze aanbevelingen gelden voor beide patiëntengroepen, tenzij nadrukkelijk volwassenen of kinderen worden genoemd.
Professionals
De richtlijn is bruikbaar voor alle eerste- en tweedelijns hulpverleners betrokken bij acute wondzorg. Dit zijn huisartsen en doktersassistenten of praktijkverpleegkundigen in de huisartspraktijk of op de huisartsenpost (HAP), ambulanceverpleegkundigen, SEH-artsen en -verpleegkundigen, specialisten ouderengeneeskunde en –verpleegkundigen, wondconsulenten, wondverpleegkundigen, thuiszorgverpleegkundigen, verzorgenden, verpleegkundig specialisten (VS) in eerste- en tweede lijn en physician assistants (PA) in de wondzorg, op de SEH of op de afdeling kindergeneeskunde, kinderartsen en kinderverpleegkundigen, anesthesiologen en artsen van één van de snijdende specialismen en dermatologen.
Afbakening
In deze richtlijn zullen we de behandeling van wonden met acute etiologie bespreken. Omdat alle acute wonden een zeker risico lopen om slecht te genezen, m.a.w. complexe wonden te worden, zullen er ook aanbevelingen worden gedaan voor acute wonden die een complicatie oplopen, bijv. tekenen vertonen van infectie of lekkage. Oncologische en brandwonden zullen echter niet in deze richtlijn worden opgenomen.
Uitkomstmaten
Bij het beoordelen van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij gevalideerde patiëntgeoriënteerde uitkomstmaten werden gebruikt. Voor een overzicht van de gebruikte uitkomstmaten zie bijlage 2 'Uitkomstmaten'. Een uitzondering is het meten van wondinfectie, waar zowel subjectieve als objectieve uitkomstmaten zijn meegenomen. In geval van twijfel werd de voorkeur gegeven aan de klinische verdenking van een infectie, aangezien het beleid wordt aangepast op klinische verdenking ook al blijkt dit (nog) niet uit de diagnostiek (lab, kweek of microbiologie) (Kinnunen 2012). Ook surrogaat-uitkomstmaten, zoals het percentage genezen wondoppervlak, hebben we niet opgenomen in onze conclusies.
Samenstelling werkgroep
Kernwerkgroep
- Drs. F.E. Brölmann, arts, AMC (projectuitvoerder)
- Dr. D.T. Ubbink, arts & klinisch epidemioloog, AMC (projectleider)
- Dr. H. Vermeulen, verpleegkundige & klinisch epidemioloog, AMC (voorzitter werkgroep)
Expertgroep
- P.E. Broos- van Mourik, gespecialiseerd wondverpleegkundige, Verpleegkundigen & Verzorgenden Nederland
- Dr. P.M.N.Y.H. Go, chirurg, Nederlandse Vereniging voor Heelkunde
- Mw. E.S. de Haan, spoedeisende hulp verpleegkundige, Nederlandse Vereniging van Spoedeisende Hulp Verpleegkundigen
- Drs. M.W.F van Leen, specialist ouderengeneeskunde, Verenso
- Dhr. J.W. Lokker, zorgverzekeraar, Zorgverzekeraars Nederland
- Dr. C.M. Mouës-Vink, plastisch chirurg, Nederlandse Vereniging voor Plastische Chirurgie
- Drs. K. Munte, dermatoloog, Nederlandse Vereniging van Dermatologie en Venereologie
- Dhr. P. Quataert, gespecialiseerd wondverpleegkundige / voorzitter Verpleegkundigen & Verzorgenden Nederland Wondconsulenten
- Drs. K. Reiding, huisarts, Nederlands Huisartsen Genootschap
- Drs. E.R. Schinkel, huisarts, Nederlands Huisartsen Genootschap
- Mw. K.C. Timm, verpleegkundig specialist intensieve zorg, WCS Kenniscentrum Wondzorg
- Drs. M. Verhagen, spoedeisende hulp arts i.o., Nederlandse Vereniging van Spoedeisende Hulp Artsen
- Dr. M.J.T. Visser, vaatchirurg, Nederlandse Vereniging voor Heelkunde
Met ondersteuning van:
- Ir. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
Voor het ontwikkelen van de richtlijn werd eind 2011 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van relevante specialismen die te maken hebben met de behandeling van acute wonden. Met deze multidisciplinaire benadering is een breed draagvlak binnen het professionele veld van de wondzorg gecreëerd. Daarnaast weerspiegelt deze brede afvaardiging de verschillende invalshoeken bij knelpunten ten aanzien van de acute wondzorg. Bij het samenstellen van de werkgroep is zo veel mogelijk rekening gehouden met de academische achtergrond en locatie van de werkzaamheden. De werkgroepleden zijn gemandateerd door hun beroepsvereniging of kenniscentrum (WCS), of op participeren op persoonlijke titel (ES). De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze richtlijn. Een aantal beroepsverenigingen heeft aangegeven niet direct te participeren in de werkgroep maar wel in de commentaarfase, namelijk: de Vereniging voor Huisartsenposten Nederland (VHN), Nederlandse Vereniging voor Traumatologie (NVT), Nederlandse Vereniging voor Kindergeneeskunde (NVK) en de Nederlandse Vereniging voor Anesthesiologie (NVA).
Belangenverklaringen
Alle werkgroepleden hebben een belangenverklaring getekend. Een overzicht is in onderstaande tabel terug te vinden. De originele belangenverklaringen zijn op te vragen bij de kernwerkgroep.
|
Werkgroepleden |
Beroepsvereniging |
Verklaring* |
|
Drs. P.E. Broos- van Mourik |
V&VN |
Getekend |
|
Dr. P.M.N.Y.H. Go |
NVvH |
Getekend |
|
Mw. E.S. de Haan |
NVSHV |
Getekend |
|
Drs. M.W.F van Leen |
Verenso |
Getekend |
|
Dhr. J.W. Lokker |
ZN |
Getekend |
|
Dr. C.M. Mouës-Vink |
NVPC |
Getekend |
|
Drs. K. Munte |
NVDV |
Getekend |
|
Dhr. P. Quataert |
V&VN |
Getekend |
|
Drs. K. Reiding |
NHG |
Getekend |
|
Drs. E.R. Schinkel |
Op persoonlijke titel |
Getekend |
|
Mw. K.C. Timm |
WCS |
Getekend |
|
Drs. M. Verhagen |
NVSHA |
Getekend |
|
Dr. M.J.T. Visser |
NVvH |
Getekend |
|
Drs. F.E. Brölmann |
AMC; Kernwerkgroep |
Getekend |
|
Dr. D.T. Ubbink |
AMC; Kernwerkgroep |
Getekend |
|
Dr. H. Vermeulen |
AMC; Kernwerkgroep |
Getekend |
Inbreng patiëntenperspectief
Er bestaat geen patiëntenvereniging voor patiënten met (acute) wonden zoals in deze richtlijn beschreven. Ook in de literatuur wordt weinig gevonden over de ervaring van patiënten met acute wonden. Om toch het perspectief van patiënten te kunnen meenemen, zijn er telefonische interviews (n=50) en schriftelijke enquêtes (n=50) afgenomen. De resultaten uit deze inventarisatiestudie zijn beschreven bij de overige overwegingen. Zie onderstaand voor de inventarisatie.
Inventarisatiestudie
Op de SEH en HAP van het Academisch Medisch Centrum Amsterdam is in 2013 een onderzoek uitgevoerd bij 50 patiënten die daar kwamen voor de behandeling van hun wond. De vraagstelling betrof de ervaringen en tevredenheid van deze patiënten m.b.t. de acute wondzorg die zij daar ontvingen.
De 50 patiënten (of de ouders van kleine kinderen) werden direct na de behandeling gevraagd een vragenlijst in te vullen. Zij hadden een leeftijd variërend van 2 tot 86 jaar en 36 van hen was man. Zes procent van de wonden werd niet gereinigd. De overige werden gereinigd met chloorhexidine of water. Twee derde van alle wonden werd gesloten. Dit werd gedaan m.b.v. Steri-strips® (34%), hechtingen (22%), huidlijm (22%), of een combinatie van deze (22%). Ruim één derde (36%) van de gesloten wonden werd niet verder verbonden.
De behandelde patiënten gaven de behandeling in zijn totaliteit gemiddeld het rapportcijfer 8,2. De hygiëne tijdens de behandeling, de snelheid en kwaliteit ervan, de pijnbestrijding en de informatievoorziening vonden zij belangrijke onderdelen van de zorg.
De helft van alle patiënten vond dat de 3 fases in de wondbehandeling (reinigen, sluiten en verbinden) pijnloos zouden moeten zijn. Na de behandeling vond 23% de reiniging het meest pijnlijk, 10% de wondsluiting en 10% het verbinden van de wond.
Verder gaven 10 patiënten (20%) aan geen informatie te hebben ontvangen van de zorgverlener(s) over de verzorging van de wond na vertrek uit de SEH of HAP, in het bijzonder betreffende het opnieuw verbinden en nat mogen worden van de wond en wat te doen bij (wond)problemen. Vrijwel alle patiënten (95%) die wel waren geïnformeerd, waren hierover (zeer) tevreden.
De meerderheid van de patiënten vond het belangrijk dat verbandmaterialen eenvoudig in het gebruik waren en dat zij of een naaste in staat moesten zijn dit zelf aan te brengen.
Concluderend vinden patiënten in dit onderzoek het belangrijk dat zorgverleners hygiënisch werken, zorgen voor een pijnloze wondreiniging en -behandeling en voldoende informatie geven over de wondzorg daarna.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Gegevens van de inventarisatie van patiëntenervaringen zijn samengevat onder het kopje inbreng patientenperspectief.
In de commentaarfase zijn de volgende beroepsverenigingen betrokken: Nederlandse Vereniging van Anesthesiologie, Nederlandse Vereniging voor Kindergeneeskunde, Nederlandse Vereniging van Traumatologie, Nederlandse Orthopaedische Vereniging, Verpleegkundigen en Verzorgenden Nederland – dermatologie en de Nederlandse Organisatie Voor Wondprofessionals (NOVW).
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en verenigingen. Ook wordt de samenvatting van de richtlijn ter publicatie aangeboden aan het NTvG, WCS, NTG, NHG, NVvH.
Mogelijke vervolginitiatieven
Een ‘app’ voor of toegang tot de richtlijn op smartphones zou ontwikkeld kunnen worden. De definitieve richtlijn is te downloaden via de websites van verschillende beroepsverenigingen. Daarnaast zullen alle relevante beroepsgroepen en ziekenhuizen geïnformeerd worden over de richtlijn.
De bruikbaarheid van de richtlijn kan getoetst worden aan de hand van een praktijktest in het Academisch Medisch Centrum Amsterdam, St. Antonius ziekenhuis Nieuwegein, Huisartsenposten, West Fries Gasthuis Hoorn en huisartsenpraktijken. Gedurende vier weken zouden zorgverleners met de richtlijn kunnen werken. Na deze periode beoordeelden de medewerkers de bruikbaarheid aan de hand van een digitale vragenlijst. Hierbij staan de volgende vragen centraal:
- In hoeverre beoordelen zorgverleners de richtlijn als helder, bruikbaar en ondersteunend bij de acute wondbehandeling voor kinderen en volwassenen?
- In hoeverre verbetert de richtlijn de afstemming van deze wondzorg in de keten?
- Welke factoren vergemakkelijken of bemoeilijken het gebruik van de richtlijn in de praktijk?
Daarnaast kan de richtlijn worden aangeboden aan inhoudsdeskundigen en professionals die in de wondzorg(keten) verantwoordelijk zijn voor beleid en implementatie.
De kernaanbevelingen zouden in de toekomst als indicatoren gebruikt kunnen worden om de adherentie aan, en kwantificering van de opgestelde aanbevelingen te handhaven.
Werkwijze
Deze evidence-based, multidisciplinaire richtlijn ”Wondzorg” beperkt zich tot de knelpunten in de ketenzorg die de werkgroep heeft gekozen bij de behandeling van wonden met acute etiologie. Deze richtlijn is tot stand gekomen volgens de evidence-based richtlijnontwikkeling (EBRO) methodiek. In een toekomstige update van deze richtlijn dient aandacht te worden besteed aan overige of nieuwe knelpunten en mogelijke indicatoren voor de mate waarin deze richtlijn wordt nageleefd.
Medische besluitvorming dient altijd gebaseerd te zijn op het beschikbare bewijsmateriaal, de expertise van de behandelaar, de lokale voorzieningen en omstandigheden en de voorkeuren van de patiënt. De behandelkeuzes en procedures met betrekking tot de individuele patiënt berusten op volwaardige communicatie tussen patiënt, behandelaar en andere betrokken zorgverleners.
Werkwijze
De werkgroep bestond uit een kerngroep (DU, FB, en HV) en een expertgroep. De kerngroep was verantwoordelijk voor de literatuurstudies en het opstellen en redigeren van de richtlijn. De expertgroep leverde inhoudelijk expertise. De kern- en expertgroep zijn samen verantwoordelijk voor de knelpuntenanalyse en het vaststellen van de uitgangsvragen (zie Bijlage 'Knelpuntenanalyse'). Ook hebben zij de uiteindelijke aanbevelingen geformuleerd. Tot slot werd procesmatige ondersteuning geboden vanuit de Orde van Medische Specialisten (TvB). Er zijn geen voor deze richtlijn relevante relaties van de werkgroepleden met commerciële instellingen gemeld.
De knelpunten zijn geïnventariseerd op basis van de literatuur en kennis uit het veld door focusgroepen, interviews en overleg met de expertgroep (voor een overzicht van de expertgroep zie kopje 'samenstelling werkgroep'). Ook zijn patiënten uit een multicenter RCT over de behandeling van donorsites gevraagd naar knelpunten en is een inventarisatiestudie op de SEH-afdeling van het AMC verricht. De zo samengestelde lijst van knelpunten is aan de expertgroep voorgelegd voor een top 9 prioritering. Daarop zijn 7 conceptuitgangsvragen opgesteld, die bij de tweede vergadering door de werkgroep definitief verkozen en geformuleerd zijn. Voor de ontwikkeling van de richtlijn zijn de principes van de Evidence-Based Richtlijn Ontwikkeling (EBRO) als leidraad gebruikt en zijn de criteria van het Appraisal of Guidelines Research & Evaluation (AGREE II)-instrument gevolgd (The AGREE next steps consortium 2009).
Strategie voor zoeken naar literatuur
Er werd eerst gezocht naar relevante (inter)nationale richtlijnen op de volgende sites:
- NICE, SIGN, GUIDELINE, GIN, TRIPDATABAS
- Artsennet, Kwaliteitskoepel, Diliguide
Vervolgens werd in MEDLINE, EMBASE, CINAHL en de Cochrane Library Database gezocht naar alle systematische reviews (SR) over acute wondzorg, die daarna werden ingedeeld in de medisch inhoudelijke uitgangsvragen. Aanvullend werd er handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd er gezocht naar SR's van gerandomiseerde klinische onderzoeken (RCT’s). Bij afwezigheid van SR’s werd gezocht naar RCT's in de Cochrane Library Database. De gebruikte zoektermen en het inclusie-stroomdiagram staan onder het kopje 'zoekverantwoording'.
Beoordeling van de studies
De selectiecriteria zijn vooraf door de werkgroep opgesteld en worden hieronder beschreven. De selectie van de artikelen is door de projectuitvoerder (F. Brölmann (FB)) uitgevoerd en onafhankelijk van elkaar getoetst door twee collegae (D. Ubbink (DU) en A. Eskes (AE)). Er werd met DU in 196 van de 200 artikelen (98%) overeenstemming gevonden en met AE in 194 van de 200 (96%) artikelen. De inter-beoordelaarsbetrouwbaarheid (Cohen’s kappa) loopt van 0,69 tot 0,81 (m.a.w. goed tot bijna perfect). Na selectie en beoordeling van de methodologische kwaliteit werd aan elk geselecteerd artikel de mate van bewijskracht toegekend (zie Figuur 1). Hiervoor is gebruik gemaakt van een graderingsysteem (Grading of Recommendations Assessment, Development and Evaluation; http://www.gradeworkinggroup.org/) (Guyatt 2008). Dit systeem geeft het vermoeden op bias weer dat inherent is aan de verschillende studiedesigns.
Inclusie
- Volwassenen mannen en vrouwen en/of kinderen, van alle leeftijden en alle etnische groepen
- Wonden met acute etiologie (chirurgische wonden, primair en secundair gesloten en traumatische wonden (schaafwonden, bijt-, snij-, of steekverwondingen, laceraties, skin tears)
- SR’s, RCT’s, gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve niet-vergelijkende onderzoeken*
- Studies hebben een duidelijke onderzoeksvraag waarbij in- & exclusiecriteria zijn beschreven en die de door ons opgestelde uitkomstmaten in de resultaten beschrijven
- Talen: Europese talen
- Vanaf 1966 tot heden
Exclusie
- Chronische wonden: veneuze of arteriële ulcera, oncologische wonden, diabetische voet, decubituswonden
- Brandwonden/blaren
- Studies met minder dan 10 patiënten (voor alle studiedesigns)
* Volgens de gradering van evidence (piramide) beginnen we bovenaan bij de guidelines en SR’s en dan stapsgewijs (i.o.m. de werkgroepleden) afzakkend naar vergelijkende of cohortstudies.
Richtlijnontwikkeling
De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn. Wanneer er naar productgroepen wordt gerefereerd, hebben we in de evidencetabellen de specifieke producten en hun concentratie beschreven. Wij realiseren ons dat er dan nog grote verschillen bestaan binnen de verschillende productgroepen, bijvoorbeeld binnen de honingproducten.
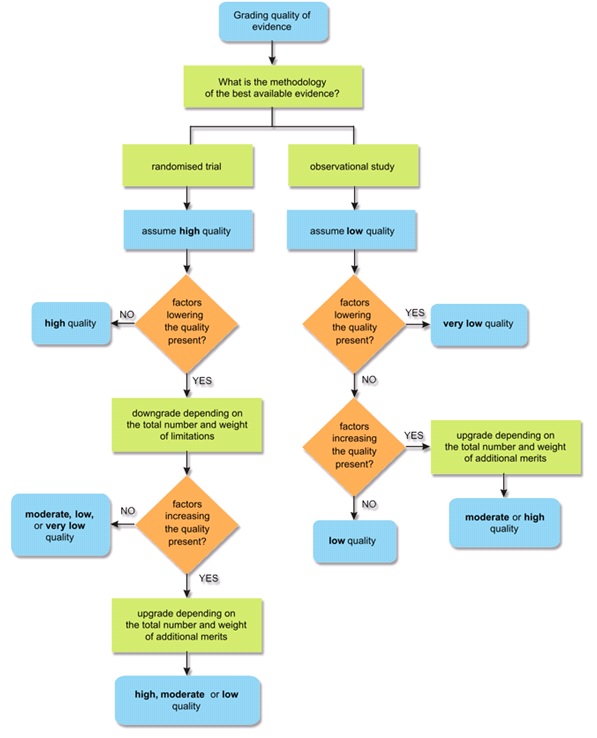
Figuur 1. Bewijskracht volgens GRADE (Guyatt 2008)
Zoekverantwoording
Zoekverantwoording
In eerste instantie is er gezocht in de Embase database omdat daar een groter aantal hits worden gevonden dan in Medline. De zoekstrategieën zijn vervolgens aangepast voor de Medline database, Cochrane Database en CINAHL database.
In eerst instantie is er gezocht naar SR’s die wonden met acute etiologie beschreven, daarbij is niet gebruik gemaakt van een taal of tijdslimiet, vanwege de beperkte wetenschappelijke bewijsvoering binnen de wondbehandeling. De eerste zoekactie is uitgevoerd op 28 maart 2012. Zie stroomdiagram voor aantal geïncludeerde artikelen (Bijlage 5).
Patiënten
Er is gezocht op volwassenen en kinderen met acute wonden, met uitzondering van brandwonden en oncologische wonden
1. Zoekstrategie in de EMBASE database:
[EMBASE wonden]
exp wound healing/ OR exp wound/ OR exp wound care/ OR bite wound/ OR finger injury/ OR finger tip injury/ or thumb injury/ OR lacerations.mp. OR exp laceration/ OR skin abrasion/ OR skin defect/ OR foot injuries/ OR traumatic amputation/ OR automutilation/ OR skin scar/ OR scar formation/ OR hypertrophic scar/ OR keloid/ OR (pilonidal sinus$ or pilonidal cyst$).ti,ab. OR (cavity wound$ or sinus wound$).ti,ab. OR (laceration$ or gunshot or stab or stabbing or stabbed or bite$ or burn$ or scald$).ti,ab. OR (surg$ adj5 wound$).ti,ab. OR (surg$ adj5 infection$).ti,ab. OR (surg$ adj5 site$).ti,ab. OR (surg$ adj5 incision$).ti,ab. OR (wound adj5 infection$).ti,ab. OR (wound$ or experimental wound$ or traumatic wound$).ti,ab. OR (infusion site$ or donor site$ or wound site$).ti,ab. OR (skin abscess$ or skin abcess$).ti,ab.
NOT
exp Burn/ OR exp *Peptic Ulcer/ OR exp *Colitis, Ulcerative/ OR exp *Eye Infections/ OR exp *Corneal Ulcer/ OR exp *Skin Ulcer/ OR (malignant wound$ or experimental wound$).ti,ab. OR exp *Dentistry/ OR exp *Tooth Diseases/ OR exp *Oral Ulcer/ OR peptic ulcer$.ti. OR duodenal ulcer$.ti. OR stomach ulcer$.ti. OR corneal ulcer$.ti. OR (ulcer$ adj colit$).ti. OR gastric ulcer$.ti. OR (dental or peridontal).ti. OR aortocaval fistula$.ti. OR arteriovenous fistula$.ti. OR (snake$ or mosquito$).ti. OR fracture$.ti. OR mice.ti,ab. OR rats.ti,ab. OR (exp animals/ NOT (exp animals/ AND humans/)) OR ((plantar or diabetic or heel$ or foot or feet or ischaemic or ischemic or venous or varicose or stasis or arterial or decubitus or pressure or skin or leg or mixed or tropical or rheumatoid or sickle cell) adj5 (wound$ or ulcer$)).ti,ab.
[design]
("review" or "review academic" or "review tutorial").pt. AND ((medline or medlars or embase or pubmed).tw,sh. OR (scisearch or psychinfo or psycinfo).tw,sh. OR (psychlit or psyclit).tw,sh. OR cinahl.tw,sh. OR ((hand adj2 search$) or (manual$ adj2 search$)).tw,sh. OR (electronic database$ or bibliographic database$ or computeri?ed database$ or online database$).tw,sh. OR (pooling or pooled or mantel haenszel).tw,sh. OR (retraction of publication or retracted publication).pt. OR (peto or dersimonian or der simonian or fixed effect).tw,sh.) OR meta-analysis.pt. OR meta-analysis.sh. OR (meta-analys$ or meta analys$ or metaanalys$).tw,sh. OR (systematic$ adj5 review$).tw,sh. OR (systematic$ adj5 overview$).tw,sh. OR (quantitativ$ adj5 review$).tw,sh. OR (quantitativ$ adj5 overview$).tw,sh. OR (quantitativ$ adj5 synthesis$).tw,sh. OR (methodologic$ adj5 review$).tw,sh. OR (methodologic$ adj5 overview$).tw,sh. OR (integrative research review$ or research integration).tw.
Randomized controlled trial/ OR Randomization/ OR Single blind procedure/ OR Double blind procedure/ OR Crossover procedure/ OR Placebo/ OR Randomi?ed controlled trial$.tw. OR Rct.tw. OR Random allocation.tw. OR Randomly allocated.tw. OR Allocated randomly.tw. OR (allocated adj2 random).tw. OR Single blind$.tw. OR Double blind$.tw. OR ((treble or triple) adj (blind$)).tw. OR Placebo$.tw. OR Prospective study/ OR (random$ or placebo$).ti,ab,sh.
Clinical study/ OR Case control study/ OR Family study/ OR Longitudinal study/ OR Retrospective study/ OR Prospective study/ OR Cohort analysis/ OR (Cohort adj (study or studies)).mp. OR (Case control adj (study or studies)).tw. OR (follow up adj (study or studies)).tw. OR (observational adj (study or studies)).tw. OR (epidemiologic$ adj (study or studies)).tw. OR (cross sectional adj (study or studies)).tw.
NOT
case study/ OR case report.tw OR (abstact report/ OR letter/) OR comment/ OR editorial/
2. Zoekstrategie in de Medline database
[MEDLINE wonden]
(exp Wound Healing/ NOT (cicatrix/ OR fracture healing/)) OR amputation, traumatic/ OR amputation stumps/ OR forearm injuries/ OR wrist injuries/ or "bites and stings"/ or bites, human/ or hand injuries/ or finger injuries/ or lacerations/ or foot injuries/ or self mutilation/ or soft tissue injuries/ or wound infection/ or wounds, gunshot/ or wounds, stab/ OR ("wound care").ti,ab. OR skin care/ OR cicatrix/ OR (pilonidal sinus$ or pilonidal cyst$).ti,ab. OR (cavity wound$ or sinus wound$).ti,ab. OR (laceration$ or gunshot or stab or stabbing or stabbed or bite$ or burn$ or scald$).ti,ab. OR (surg$ adj5 wound$).ti,ab. OR (surg$ adj5 infection$).ti,ab. OR (surg$ adj5 site$).ti,ab. OR (surg$ adj5 incision$).ti,ab. OR (wound adj5 infection$).ti,ab. OR (wound$ or experimental wound$ or traumatic wound$).ti,ab. OR (infusion site$ or donor site$ or wound site$).ti,ab. OR (skin abscess$ or skin abcess$).ti,ab.
NOT
exp Burn/ OR exp *Peptic Ulcer/ OR exp *Colitis, Ulcerative/ OR exp *Eye Infections/ OR exp *Corneal Ulcer/ OR exp *Skin Ulcer/ OR (malignant wound$ or experimental wound$).ti,ab. OR exp *Dentistry/ OR exp *Tooth Diseases/ OR exp *Oral Ulcer/ OR peptic ulcer$.ti. OR duodenal ulcer$.ti. OR stomach ulcer$.ti. OR corneal ulcer$.ti. OR (ulcer$ adj colit$).ti. OR gastric ulcer$.ti. OR (dental or peridontal).ti. OR aortocaval fistula$.ti. OR arteriovenous fistula$.ti. OR (snake$ or mosquito$).ti. OR fracture$.ti. OR mice.ti,ab. OR rats.ti,ab. OR (exp animals/ NOT (exp animals/ AND humans/)) OR ((plantar or diabetic or heel$ or foot or feet or ischaemic or ischemic or venous or varicose or stasis or arterial or decubitus or pressure or skin or leg or mixed or tropical or rheumatoid or sickle cell) adj5 (wound$ or ulcer$)).ti,ab.
3. Zoekstrategie in de Cochrane database
[Cochrane central]
MeSH descriptor Amputation, Traumatic explode all trees OR MeSH descriptor Arm Injuries explode all trees OR MeSH descriptor Bites and Stings explode all trees OR MeSH descriptor Hand Injuries explode all trees OR MeSH descriptor Lacerations explode all trees OR MeSH descriptor Self Mutilation explode all trees OR MeSH descriptor Leg Injuries explode all trees OR MeSH descriptor Wound Infection explode all trees OR MeSH descriptor Wounds, Penetrating explode all trees OR MeSH descriptor Pilonidal Sinus explode all trees OR MeSH descriptor Surgical Wound Dehiscence explode all trees OR MeSH descriptor Cicatrix explode all trees OR MeSH descriptor Wound Healing explode all trees OR ((plantar or heel* or foot or feet or skin or leg or tropical or rheumatoid or sickle cell) NEAR/5 (wound*)):ti,ab,kw OR (bedsore* or (bed NEXT sore*)):ti,ab,kw OR (wound* NEAR/5 infection*):ti,ab,kw OR (surg* NEAR/5 infection*):ti,ab,kw OR (surg* NEAR/5 wound*):ti,ab,kw OR ((experimental or traumatic) NEXT wound*):ti,ab,kw OR ((infusion or donor or wound or surgical) NEXT site*):ti,ab,kw OR (skin NEXT (abscess* or abcess*)):ti,ab,kw OR (hypertrophic NEXT scar*) or keloid*:ti,ab,kw OR ((cavity or sinus) NEXT wound*):ti,ab,kw OR (pilonidal NEXT (sinus* or cyst*)):ti,ab,kw OR (laceration* or gunshot or (gun NEXT shot) or "stab" or stabbing or stabbed or "bite" or "bites" or bitten or scald*):ti,ab,kw
Aanvullende zoekstrategie: 4.5 wonden en UV-licht:
Sunlight[Title/Abstract] OR "Ultraviolet Rays"[Title/Abstract] OR ("Sunlight"[Mesh]) OR "Ultraviolet Rays"[Mesh] OR sunlight[MeSH Major Topic]
AND
cicatrix[Title/Abstract] OR scar[Title/Abstract] OR scarring[Title/Abstract] OR "scar formation"[Title/Abstract] OR "Cicatrix, Hypertrophic"[Mesh] OR "Cicatrix"[Mesh] OR scarring[MeSH Terms]
Totaal: 154 hits met human filter: 117 hits
Sunlight[Title/Abstract] OR "Ultraviolet Rays"[Title/Abstract] OR ("Sunlight"[Mesh]) OR "Ultraviolet Rays"[Mesh] OR sunlight[MeSH Major Topic]
AND
"wound healing"[Title/Abstract] OR "acute wound"[Title/Abstract] OR "Wound Healing"[Mesh]
Totaal: 259 hits met human filter: 157 hits
Aanvullende zoekstrategie: 2.4 en 5.4 geïnfecteerde acute wonden en antiseptica
PUBMED:
((((((healing, wound[MeSH Terms]) OR healings, wound[MeSH Terms]) OR infection, postoperative wound[MeSH Terms]) OR infection, surgical wound[MeSH Terms]) OR infection, wound[MeSH Terms]) OR infections, postoperative wound[MeSH Terms]) OR infections, surgical wound[MeSH Terms] OR ((wounds and injuries[MeSH Terms]) AND skin[MeSH Terms])
AND
("Bandages"[Mesh] OR "Biological Dressings"[Mesh] OR "Occlusive Dressings"[Mesh]) OR (((((dressing*) OR "jelonet" [Supplementary Concept]) OR gauze) OR mesh) OR tulle) OR tule
Levert: 7801 hits op
"Dermatologic Agents"[Mesh] OR "Disinfectants"[Mesh] OR "Anti-Infective Agents, Local"[Mesh] OR "Anti-Infective Agents, Local" [Pharmacological Action] OR "Iodophors"[Mesh]
AND
((((((healing, wound[MeSH Terms]) OR healings, wound[MeSH Terms]) OR infection, postoperative wound[MeSH Terms]) OR infection, surgical wound[MeSH Terms]) OR infection, wound[MeSH Terms]) OR infections, postoperative wound[MeSH Terms]) OR infections, surgical wound[MeSH Terms] OR ((wounds and injuries[MeSH Terms]) AND skin[MeSH Terms])
Levert: 3498 hits op
Met filter: human: 2678
Met filter: #21 AND #8 AND ("humans"[MeSH Terms] AND (Clinical Trial[ptyp] OR Randomized Controlled Trial[ptyp] OR systematic[sb]) AND English[lang]) => 544 hits.
