Reactiekans, eisen provocatiesetting en personeel
Uitgangsvraag
- Hoe groot is de kans op een anafylaxie tijdens provocatie?
- Kunnen we de kans op anafylaxie van te voren schatten en daarmee onderscheid maken tussen hoogrisico- en laagrisicoprovocaties?
- Moeten er andere kwalificaties aan het personeel of de setting gesteld worden als hoogrisicoprovocaties verricht worden?
Aanbeveling
Aanbeveling 1
Aanbevolen wordt gebruik te maken van gevalideerde recepten, in de praktijk geteste provocatieschema’s en stopcriteria om de kans op een ernstige allergische reactie te verkleinen.
Aanbeveling 2
Te overwegen valt om de criteria voor het voorschrijven van een adrenaline auto-injector te gebruiken om te bepalen of er sprake is van een hoogrisicoprovocatie. Provocaties bij patiënten die twee of meer criteria hebben, worden geclassificeerd als hoogrisicoprovocaties.
Geadviseerd wordt om over patiënten met twee of meer risicofactoren en een indicatie voor een voedselprovocatie te overleggen met, of deze te verwijzen naar een allergie-expertisecentrum.
Aanbeveling 3
Omdat de kans op een anafylactische reactie op voorhand nooit valt uit te sluiten, wordt aanbevolen dat de setting waarin provocaties worden gedaan en de kwalificaties van het personeel betrokken bij de provocaties voldoen aan minimale eisen om adequaat eerste hulp te kunnen verlenen bij een anafylactische reactie.
Rationale aanbeveling 1
De kans op overlijden of blijvende schade als gevolg van een ernstige reactie tijdens provocatie is zeer gering. De werkgroep denkt dat dit vooral zo is omdat gebruik gemaakt wordt van provocatiemateriaal, schema’s en stopcriteria die in de dagelijkse praktijk uitgebreid getest zijn op veiligheid. Om de kans op ernstige reacties zo laag mogelijk te houden, adviseert de werkgroep dan ook om deze in de praktijk geteste provocatieprocedures te blijven volgen.
Rationale aanbeveling 2
Door de werkgroep wordt geadviseerd provocaties met patiënten die 2 of meer van de volgende risicofactoren hebben te beschouwen als hoogrisicoprovocaties:
De patiënt :
- Is jongvolwassen / adolescent (> 12 jaar);
- Heeft astma of met astmatische klachten gereageerd op het te provoceren voedingsmiddel;
- Heeft eerder gereageerd na inname van kleine sporen van het te provoceren voedingsmiddel of na contact met de huid slijmvliezen of via de luchtwegen*;
- Wordt geprovoceerd met een pinda of noot**
* Provocaties met patiënten met zeer ernstig of onderbehandeld of slecht behandeld astma wordt door sommige autoriteiten gezien als hoogrisicoprovocaties onafhankelijk van het te testen allergeen (21).
** Het is aan het expertisecentrum om met CRD te bepalen of dit criterium van toepassing is.
De risicofactoren voor ernstig reageren (19) zijn afkomstig uit studies van patiënten die ernstig reageerden in het dagelijks leven. Op basis van deze risicofactoren zijn criteria voorgesteld voor het wel of niet voorschrijven van een epinefrine auto-injector. Hoewel niet gevalideerd voor de schatting van de kans op ernstig reageren tijdens provocaties, valt te overwegen deze criteria toch voor dit doel te gebruiken omdat het ook de ervaring is van individuele werkgroepleden uit de praktijk dat patiënten die ernstig reageren tijdens provocaties, vaak ook 2 of meer van deze risicofactoren hadden. Hier is wel voor een zwakke aanbeveling gekozen omdat het wetenschappelijke bewijs ontbreekt. Om deze criteria ook te kunnen gebruiken voor dit doel is het criterium ‘reactie op een pinda of noot’ veranderd in ‘provocatie met een pinda of noot’.
Het gevolg van deze aanbeveling is dat een provocatie met een pinda of noot als een hoogrisicoprovocatie moet worden beschouwd als er nog één andere risicofactor is. In het geval van een provocatie met een andere allergene voedingsmiddel dan een pinda of noot komt het criterium ‘provocatie met pinda of noot’ te vervallen en een dergelijke provocatie wordt pas beschouwd als hoogrisicoprovocatie als er nog twee van de overige drie andere risicofactoren aanwezig zijn. Provocaties met fruit worden als laagrisicoprovocaties beschouwd ook als er meer dan 2 risicofactoren zijn. Tenslotte worden provocaties met voedingsmiddelen waarop de patiënt eerder ernstig heeft gereageerd altijd als hoogrisicoprovocaties beschouwd ook als het fruit betrof, zelfs als er geen andere risicofactoren zijn.
Uit de studies van Beyer (8), Klemans (9) en Masthoff (10) blijkt dat de kans op een ernstige allergische reactie tijdens provocaties met pinda en hazelnoot bij patiënten die negatief testten op componenten van hazelnoot en pinda (Ara h2, Cor a 9, Cor a 14) en gesensibiliseerd zijn voor boompollen, zeer gering is. De patiënten die in deze studies, ondanks dat zij negatief testten op deze componenten wel ernstig reageerden, bleken wel altijd 2 of meer criteria van de overige criteria te hebben.
Provocaties bij patiënten ouder dan 12 jaar met verdenking op pinda- of hazelnootallergie, bijvoorbeeld vanwege aanwezige sensibilisatie voor deze allergenen, hebben 2 criteria; deze provocaties zouden als hoogrisicoprovocaties aangemerkt moeten worden. Als de patiënten echter een boompollensensibilisatie hebben, niet gesensibiliseerd zijn voor de componenten van pinda en hazelnoot die zijn geassocieerd met ernstig reageren (Ara h2 en/of Cor a9 en Cor a14 zijn negatief), en geen astma hebben, dan vindt de werkgroep dat deze patiënten toch niet een verhoogd risico op ernstig reageren hebben. Een extra voorwaarde is wel dat er een boompollensensiblisatie is omdat uit de drie genoemde studies bleek dat er een aantal patiënten zijn die negatief testten op componenten maar toch ernstig reageerden tenzij zij een boompollen sensibilisatie hadden. Het is aannemelijk dat de meeste van deze patiënten positief testten op pinda of hazelnoot op basis van een kruisallergie die het gevolg is van de boompollen sensibilisatie.
Provocaties bij patiënten ouder dan 12 jaar die astma hebben of die eerder gereageerd hebben op een lage dosis, zijn wel altijd hoogrisicoprovocaties, ongeacht de uitkomst van het CRD-onderzoek. Deze patiënten hebben immers altijd 2 criteria: leeftijd boven de 12 jaar en astma en/of eerdere reactie. Het advies is dergelijke patiënten te provoceren in allergie-expertise centra.
Mocht na aanvullend CRD-onderzoek blijken dat de kans op ernstig reageren laag is, dan kan in overleg met de arts die een patiënt verwees naar een allergie-expertise centrum eventueel besloten worden de provocatie toch in het verwijzend centrum te laten plaatsvinden. Zo kan de provocatiecapaciteit van het allergie-expertisecentrum efficiënt worden ingezet.
Rationale aanbeveling 3
Omdat de kans op anafylaxie altijd aanwezig is en niet goed is in te schatten, dienen de provocatiesetting en de kwalificaties van het personeel te voldoen aan minimale eisen, zodat altijd adequaat eerste hulp verleend kan worden als een patiënt ernstig reageert. De minimale eisen betreffen de ervaring en kennis van het personeel, aanwezigheid van bepaalde apparatuur worden genoemd in de expert opinion.
Overwegingen
1 Kwaliteit van bewijs
Gezien het retrospectieve en observationele karakter van de studies is de kwaliteit van bewijs laag. Van de geselecteerde studies is de kwaliteit van bewijs niet bepaald.
Als men de kans op anafylaxie in het algemeen wil verkleinen, dan moet men bij geringe of milde allergische klachten tijdens de provocatie stoppen. Als men milde allergische klachten, zoals oraal allergie syndroom en rhinitis, als stopcriterium gebruikt voor een positieve provocatie, neemt het percentage patiënten bij wie de allergie bevestigd wordt, toe. De kans op anafylaxie tijdens een provocatie hangt ook af van het doseerschema van het te testen allergeen en van de duur van de intervallen tussen de stappen. Hierbij wordt aangenomen dat kleine verschillen in dosis en langere intervallen tussen de testvoedingen de kans op anafylaxie beperken. Echter ook bij gebruik van de meest ‘veilige’ schema’s zullen echter nog steeds patiënten zijn die plotseling een anafylaxie ontwikkelen, zonder voorafgaande mildere symptomen.
Ondanks het beperkte risico op ernstige complicaties kiest de werkgroep er bewust voor om vanuit het oogpunt van veiligheid van de patiënt in alle gevallen daarop voorbereid te zijn. Dit betekent dat centra die voedselprovocaties uitvoeren, de juiste randvoorwaarden moeten creëren op het gebied van deskundigheid van personeel, beschikbare apparatuur, aanwezigheid van protocollen voor de uitvoering van een provocatie en het omgaan met anafylaxie. Dit zijn de minimale eisen. Extra aanvullende eisen kunnen natuurlijk altijd getroffen worden als de verantwoordelijke artsen dit nodig achten, bijvoorbeeld als er risicofactoren zijn zoals genoemd bij de aanbevelingen.
De werkgroep raadt aan om hoogrisicoprovocaties dat wil zeggen provocaties met patiënten die 2 of meer criteria hebben voor ernstig reageren (19) te laten verrichten in een allergie-expertisecentrum of anders in elk geval overleg te plegen met de artsen van dat centrum.
2 Middelenbeslag en haalbaarheid
Personeel
De verpleegkundige, nurse practitioner of doktersassistent die de patiënt observeert, moet geschoold en ervaren zijn in het herkennen van de symptomen en voortekenen die kunnen uitmonden in anafylaxie en moet onmiddellijk zelf kunnen starten met de behandeling van de anafylaxie. Vertraging bij het geven van epinefrine verhoogt de kans op een slechtere uitkomst voor de patiënt (23). Uiteraard moet tegelijk de arts worden gewaarschuwd. Het personeel dat bij anafylaxie medische handelingen verricht, moet bevoegd en getraind zijn in het uitvoeren van het anafylaxieprotocol. Eindverantwoordelijke blijft altijd de arts. Deze moet weten hoe te handelen bij ernstige benauwdheid, shock of noodzaak tot intubatie. Voor als de protocollaire behandeling van anafylaxie niet aanslaat, moet assistentie beschikbaar zijn van artsen die getraind zijn in advanced life support (ALS) en in geval van kinderen in advanced pediatric life support (APLS). Op de afdeling waar de provocatie plaatsvindt, moet een reanimatieset beschikbaar zijn, inclusief botnaalden en intubatiebenodigdheden.
Setting
De setting moet ingericht zijn op het behandelen van (ernstige) reacties en anafylaxie. Dit houdt in dat alle medicatie en materialen van het lokaal geldende anafylaxieprotocol aanwezig en direct beschikbaar moeten zijn. De setting moet zo zijn dat degene die observeert, gedurende de gehele duur van de provocatie continu zicht heeft op de patiënt. Deze mag niet continu afgeleid worden door andere werkzaamheden en mag de observatieplek gedurende de provocatieduur niet verlaten. De arts die verantwoordelijk is voor de behandeling, moet in de nabijheid zijn en direct beschikbaar zijn als hij wordt opgeroepen.
Er moet een protocol aanwezig zijn waarin beschreven wordt wie de patiënt controleert, hoe vaak dat gebeurd en welke controles er nodig zijn. Als er nabij de setting van de provocatie geen IC aanwezig is, moeten er schriftelijke afspraken gemaakt zijn met de anesthesist over onmiddellijke beschikbaarheid van een anaesthesieteam. Dat moet bij refractaire anafylaxie binnen vijf minuten aanwezig kunnen zijn.
Apparatuur
De afdeling waar de provocatie wordt uitgevoerd, moet voorzien zijn van bloeddrukmeters, saturatiemeters en monitors. Er moet zuurstofvoorziening aanwezig zijn. Zuurstof moet gegeven kunnen worden met een non-rebreathing mask of kapje. Vernevelen met salbutamol of epinefrine moet snel plaats kunnen vinden. Op de afdeling moeten de benodigdheden voor het inbrengen van infusen en voor intubatie aanwezig zijn, zoals infusievloeistof, masker en ballon, laryngoscopen en verschillende maten tubes. Ook een reanimatiekar met botnaalden en defibrillator moet op de afdeling aanwezig zijn.
Medicatie
Voor aanvang van de provocatie moet de juiste hoeveelheid epinefrine opgetrokken worden, zodat die zo nodig snel intramusculair toegediend kan worden. Voor kinderen moet dat de dosis berekend worden op het gewicht (0,01 mg/kg, met een maximum van 0,5 mg). Ook epinefrinepennen kunnen gebruikt worden. Deze zijn echter wel vele malen duurder en hebben een maximumdosis van 0,3 mg. Op een provocatieafdeling horen antihistaminica en steroïden voor zowel intraveneuze als orale toediening aanwezig te zijn, evenals bèta-2-mimetica en epinefrine en steroïden voor inhalatie. Er moet regelmatig gecheckt worden of materialen en medicatie nog niet verlopen zijn.
Onderbouwing
Achtergrond
Tijdens een provocatie kan een patiënt allergisch reageren. Als men te vroeg stopt tijdens de provocatie, dan is de kans op een fout-positieve uitkomst verhoogd. Als men verder doorgaat dan nodig, dan is de kans op een ongewenst ernstige reactie vergroot. De kunst is om pas te stoppen als de klachten overtuigend genoeg zijn zodat als de provocatie als geheel als positief wordt afgegeven aan de diagnose allergie niet getwijfeld hoeft te worden zonder dat de kans op zeer ernstige reacties erg groot word. Als uit studies blijkt dat de kans op anafylaxie klein is, dan volstaat misschien het stellen van minimale eisen aan de setting of het personeel om een anafylaxie op te kunnen vangen. Als anafylaxie vaker voorkomt, dan kunnen misschien kenmerken gevonden worden bij de categorie patiënten die het meest ernstig reageren. Te denken valt aan de mate van sensibilisatie, aan eerdere reacties op lage doses en aan de aanwezigheid van astma.
Als de kans op ernstig reageren aan de hand van een aantal kenmerken voorspeld kan worden, dan kunnen misschien aanvullende maatregelen getroffen worden. Te denken valt aan de provocatie verrichten op de IC, van te voren een infuus inbrengen of meer personeel stand-by houden.
Enquête
In een enquête gestuurd naar artsen die in Nederland voedselprovocaties uitvoeren, werd de vraag gesteld of zij van tevoren een risicoschatting maakten wat betreft de kans op ernstiger reageren tijdens een provocatie. 60 van de 72 geënquêteerde artsen gaf aan dat te doen, 10 hadden de vraag niet beantwoord en 1 gaf aan dat niet te doen. 83% van de artsen schat het risico in op basis van de ernst van de klachten na voorgaande inname van het voedingsmiddel, 65% let op de aanwezigheid van astma, 38% kijkt naar de hoogte van de sensibilisatie voor het voedingsmiddel, 11% neemt de aanwezigheid van eczeem mee en 18% doet dat met nog andere factoren (er waren meerdere antwoorden mogelijk).
In 66% van de 41 ziekenhuizen werden ook hoogrisicoprovocaties gedaan, in 24% van de ziekenhuizen niet en 10% beantwoorde de vraag niet. De redenen om geen hoogrisicoprovocaties te doen waren: geen intensive care (6 ziekenhuizen), te weinig ervaring (5 ziekenhuizen) en de afspraak om hoog risico patiënten door te sturen naar academische centra (6 ziekenhuizen).
Op de vraag welke extra maatregelen er getroffen werden bij hoogrisicoprovocaties werden de volgende antwoorden gegeven: er wordt vooraf een infuus gegeven; er worden meer controles vooraf gedaan; provocaties worden gedaan in settings waar acute ernstige reacties beter opgevangen kunnen worden (IC of locatie met directe toegang tot IC); er wordt noodmedicatie in de juiste dosering klaargelegd; er worden minder provocaties per dag ingepland; er vindt continu een-op-een-observatie plaats.
Uit deze enquête blijkt dat de overgrote meerderheid van de geënquêteerde artsen een inschatting maakt en extra maatregelen treft als de provocatie een hoog risico lijkt te hebben. Er moeten een aantal vragen beantwoord worden om vast te stellen of deze gangbare praktijk wel zinvol is:
- Hoe groot is de kans op een ernstige gebeurtenis, zoals anafylaxie, anafylactische shock en overlijden als gevolg van een reactie tijdens de voedselprovocatie?
- Kunnen we deze kans op anafylaxie van te voren inschatten en zo onderscheid maken tussen hoogrisico en laagrisicoprovocaties? Een hoogrisicoprovocatie definiëren we als een provocatie waarbij de kans op anafylaxie aannemelijk is, een laagrisicoprovocatie een waarbij de kans op anafylaxie gering is.[1]
- Welke extra maatregelen zijn er bij hoogrisicoprovocaties te treffen die de kans op anafylactische shock, overlijden of herstel met blijvende schade, tot een minimum beperken?[2]
[1] De vraag wordt dus gesteld of er tussen patiënten die ernstiger reageren op voedselprovocatie bepaalde overeenkomsten zijn wat betreft anamnese, co-morbiditeit, hoogte van het sIgE, grootte van de uitslag van de SPT of ander laboratoriumonderzoek.
[2] Anafylaxie is een acute, ernstige, levensbedreigende, systemische allergische reactie die goed te behandelen is en waarvan de patiënt zonder schade kan herstellen, mits men tijdig en adequaat handelt.
Conclusies / Summary of Findings
Kans op ernstig reageren tijdens provocatie
Uit de literatuur komt een kans van 6% naar voren op een anafylactische reactie tijdens een provocatie (spreiding 2,4-11%). Dit percentage lijkt vrij hoog, want uit de ervaringen onder artsen in Nederland blijkt dat de kans op een anafylactische shock of overlijden tijdens provocaties volgens de gangbare provocatieschema’s, in een tweede- of derdelijnsziekenhuis en onder begeleiding van dermatologen, allergologen, kinderartsen en verpleegkundigen, verwaarloosbaar is. De verschillen in gepresenteerde percentages kunnen verklaard worden door verschillen in provocatieschema’s, stopcriteria, geïncludeerde patiënten en definities van ernstig reageren.
Is de kans op anafylaxie vooraf in te schatten?
Op basis van de literatuur zijn er geen criteria op te stellen op basis waarvan er een duidelijk onderscheid gemaakt kan worden tussen hoogrisico- en laagrisicoprovocaties. Wat betreft het vaststellen van risicofactoren zijn er uitsluitend consensusrichtlijnen en expert opinions die voorwaarden schetsen voor een veilig provocatieklimaat.
In afwezigheid van studies van goede kwaliteit naar risicofactoren voor anafylaxie bij provocaties, is gekeken naar risicofactoren voor anafylaxie bij patiënten die zich met anafylaxie meldden op de eerste hulp. Deze vormen van anafylaxie zijn natuurlijk niet vergelijkbaar met anafylaxie tijdens een provocatie, maar ten aanzien van de aanwezigheid van risicofactoren kunnen wel conclusies worden getrokken. Wat men kan leren van fataal verlopen anafylaxie, is meegenomen bij het opstellen van een risicoprofiel voor veilig provoceren. Astma, adolescentie en jongvolwassen leeftijd, een eerder doorgemaakte heftige reactie op het betreffende voedingsmiddel, provocatie met pinda of notenallergie en een eerdere reactie op een kleine hoeveelheid van het betreffende voedingsmiddel (19) worden gezien als risicofactoren voor anafylaxie.
Gewenste extra maatregelen
Er is geen vergelijking mogelijk tussen verschillende provocatiesettings en verschillen in kwalificaties van het begeleidend personeel enerzijds en de kans op ernstig reageren tijdens een provocatie anderzijds. Internationale richtlijnen schetsen wel voorwaarden voor een veilig provocatieklimaat, gebaseerd op expertise en consensus. Voor het vaststellen van een veilig provocatiemilieu is men aangewezen op kennis en ervaring van experts, zowel internationaal als in de werkgroep.
Samenvatting literatuur
Beschrijving studies
Kans op ernstig reactie tijdens provocatie en schatten kans op anafylaxie tijdens provocatie
Aangezien voor beide subvragen dezelfde 6 artikelen werden geselecteerd, worden deze ook gezamenlijk besproken. Van de 6 gevonden studies, zijn er 5 retrospectief van opzet en is er één prospectieve observationele studie (1-6).
De provocatietests werden uitgevoerd met pinda (4 studies), melk, ei (elk 2 studies), soja, noten, tarwe en vis (elk 1 studie), voornamelijk bij kinderen de test ondergingen in het ziekenhuis onder gecontroleerde omstandigheden. In totaal ondergingen 3427 patiënten (voornamelijk kinderen) een voedselprovocatie. Uiteindelijk kregen 104 van hen een anafylactische reactie waarvoor ten minste 1 adrenalinegift noodzakelijk was. In een multicentrische studie in een tertiaire setting werd het totale aantal kinderen dat anafylactisch werd bij provocatie, niet genoemd. Dit artikel beschrijft wel een bijna fatale reactie op tarwe (5). Deze studie noemt als enige studie risicofactoren voor provocatie, zoals provocatie met pinda of tarwe en een eerdere allergische reactie op een kleine hoeveelheid allergeen waarbij de symptomen niet alleen beperkt bleven tot de huid. De karakteristieken van de patiënten die de provocaties ondergingen, de geprovoceerde allergenen en de gebruikte provocatieschema’s en gehanteerde stopcriteria verschilden in de studies sterk en waren zo heterogeen dat hieruit geen goede conclusies te trekken zijn.
Gewenste extra maatregelen
In een aantal richtlijnen (EAACI, PRACTALL, NVK, etc.) worden op expert opinion gebaseerde aanbevelingen gedaan. Verder is gekeken naar de gebruikte referenties in de richtlijnen. Zo zijn 10 artikelen gevonden waar iets gezegd wordt over de veiligheid van provocaties en de maatregelen die getroffen kunnen worden om onderscheid te maken tussen hoogrisico- en laagrisicoprovocaties (7). In de andere richtlijnen en reviews worden met name eisen gesteld waaraan een voedselprovocatie moet voldoen.
Bijdrage CRD bij schatting risico op anafylaxie tijdens provocatie
Bij de werkgroep zijn geen studies bekend waarbij specifiek gekeken is of aanwezig van sIgE tegen bepaalde componenten geassocieerd is met een verhoogd risico op ernstig reageren. Er is aanvullend nog gekeken in alle artikelen die gaan over de rol van CRD bij de diagnostiek van voedselallergie. Hierbij werden geen geschikte artikelen gevonden.
Wel zijn er een drietal studies gevonden waaruit data gehaald konden worden of de afwezigheid van sIgE tegen bepaalde componenten de kans op ernstig reageren verminderd. Het betreft de studie van Beyer (8) en niet gepubliceerde data zijn opgevraagd bij de auteurs van twee artikelen over de waarde van CRD bij de diagnostiek van respectievelijk pinda- en hazelnootallergie (9, 10).
Resultaten
Hoe groot is kans op een ernstige reactie tijdens provocatie?
De kans op een anafylactische reactie tijdens voedselprovocatie in een ziekenhuis varieert in studies tussen 2,4% (11) en 11% (3). Bij narekenen van de onder 4.1 beschreven studies (1-6), kwamen wij op 6% uit.
Kan de kans op anafylaxie tijdens provocatie geschat worden?
De studie van Wainstein (4) toonde dat de hoogte van sIgE wel gerelateerd was aan de ernst van de reactie (zie tabel 1). Anafylaxie in de anamnese had geen voorspellende waarde.
Tabel 1. Utility of tests for predicting severity of outcome of challenge
|
|
Sensitivity (%) |
95% C.I. |
Specificity (%) |
95% C.I. |
PPV (%) |
NPV (%) |
LR |
|
SPT ≥ 6.75 mm |
95 |
76-100 |
56 |
38-73 |
57 |
95 |
2.2 |
|
SPT ≥ 11.25 mm |
33 |
15-57 |
97 |
85-100 |
88 |
70 |
11.3 |
|
CAP ≥ 2.08 kU/l |
95 |
75-100 |
85 |
69-95 |
79 |
97 |
6.5 |
|
CAP ≥ 7.7 kU/l |
70 |
46-88 |
97 |
85-100 |
93 |
85 |
23.8 |
|
SPT, skin prick test; CAP, peanut-specific IgE level (Pharmacia UniCAP); PPV, positive predictive value; NPV, negative predictive value; LR, likelihood ratio. |
|||||||
Ook Calvani (6) vond een relatie tussen de omvang van de huidreactie en de ernst van de reactie na voedselprovocatie. Cianferoni (5) liet in een multipele logistische regressiemodel zien dat een positieve huidtest voor tarwe en pinda een verhoogd risico geeft op een anafylactische reactie bij orale voedselprovocatie (een systemische allergische reactie waarbij ten minste 2 orgaansystemen aangedaan waren en waarvoor het geven van adrenaline noodzakelijk was) (zie tabel 2).
Tabel 2. Multivariate logistic regression to predict outcome of OFC with epinephrine use for low dose of allergen
|
|
Multisystemic |
Multisystemic <1 g |
Epinephrine |
Epinephrine <1 g |
||||
|
|
OR |
p |
OR |
p |
OR |
p |
OR |
p |
|
Wheat SPT |
1.3 |
0.3 |
1.5 |
0.4 |
2.4 |
0.003 |
8.02 |
<0.0001 |
|
Peanut SPT |
0.9 |
0.9 |
2.5 |
0.02 |
1.4 |
0.1 |
2.2 |
0.03 |
|
Soy SPT |
0.6 |
0.1 |
0.3 |
0.1 |
1.09 |
0.8 |
0.8 |
0.8 |
|
Age year |
1.01 |
0.7 |
0.9 |
0.3 |
1.08 |
0.2 |
1.01 |
0.6 |
|
Wheal mm |
1.2 |
<0.0001 |
1.02 |
0.6 |
1.15 |
<0.0001 |
1.02 |
0.07 |
|
Prior reaction, not skin |
1.8 |
<0.0001 |
1.9 |
0.04 |
1.8 |
<0.001 |
1.4 |
0.2 |
Mankad daarentegen vond geen relatie tussen de hoogte van sIgE en de ernst van een eventuele reactie na OVP (1). Een grote retrospectieve studie bij kinderen (2) toonde dat anafylaxie vaker bij oudere kinderen voorkwam (mediaan 7,9 versus 5,8 jaar; p < 0.001) en dan vooral bij kinderen met pinda-allergie (p = 0,006). Er werd geen verschil gezien in geslacht, prevalentie astma, een voorgeschiedenis van anafylaxie, de hoogte van sIgE en de omvang van de huidtestuitslag.
In een recente studie van Erp (3) werd een verhoogd risico gevonden op een positieve reactie bij patiënten met een verhoogd sIgE voor pinda (OR 1,14 (1,08-1,20)). Mannelijk geslacht (OR 0,40 (0,20-0,81)) en een andere voedselallergie leidden juist tot een lager risico (OR 0,43 (0,20-0,88)). Hoewel in deze studie wel voorspellende factoren voor een positieve voedselprovocatietest werden gevonden, kon geen van deze risicofactoren een anafylactische reactie bij een provocatietest met pinda voorspellen.
Samenvattend lijken astma, anafylaxie in de voorgeschiedenis en de hoeveelheid voedsel niet voorspellend voor een anafylactische reactie. Wat betreft de relatie tussen risicofactoren als geslacht, hoogte van sIgE, reactie op huidtest, leeftijd, sensibilisatie voor pinda en het optreden van een anafylactische reactie bij een voedselprovocatietest, waren de bovenstaande studies inconsistent in hun bevindingen. Een duidelijke conclusie kan dan ook niet getrokken worden.
In verschillende richtlijnen worden aanbevelingen gedaan, voornamelijk op basis van expert opinion van toonaangevende auteurs. Hierin worden vooral exclusiecriteria besproken (12), zoals medicatiegebruik en onderliggende aandoeningen, maar risicofactoren worden niet genoemd.
Er zijn 2 Nederlandse protocollen gepubliceerd over het verrichten van provocaties. Het verpleegkundig protocol voedselprovocaties van het Wilhelmina Kinderziekenhuis uit 2012 (www.luchtwegportaal.com) beschrijft op basis van eigen ervaring en literatuur hoe een provocatie uitgevoerd moet worden. Het document Consensus diagnostiek voedselallergie in de tweede lijn (13) is een consensusstandpunt van de sectie kinderallergologie en sluit aan bij de internationale richtlijnen. Deze richtlijn geeft eveneens randvoorwaarden aan voor het verrichten van een veilige provocatie: selectie van patiënten, voorwaarden (goede klinische conditie, astma onder controle, etc.) en omstandigheden voor provocatie.
Het enige gepubliceerde rapport dat onderscheid maakt tussen hoogrisico- en laagrisicoprovocaties is het Work Group Report: Oral Food challenge testing (7). Hierin worden anafylaxie in de voorgeschiedenis, allergische reacties op kleine hoeveelheden allergeen en astma geïdentificeerd als risicofactoren voor een hoogrisicoprovocatie (zie tabel 3) (7).
Tabel 3. Risk assessment for an OFC (7)
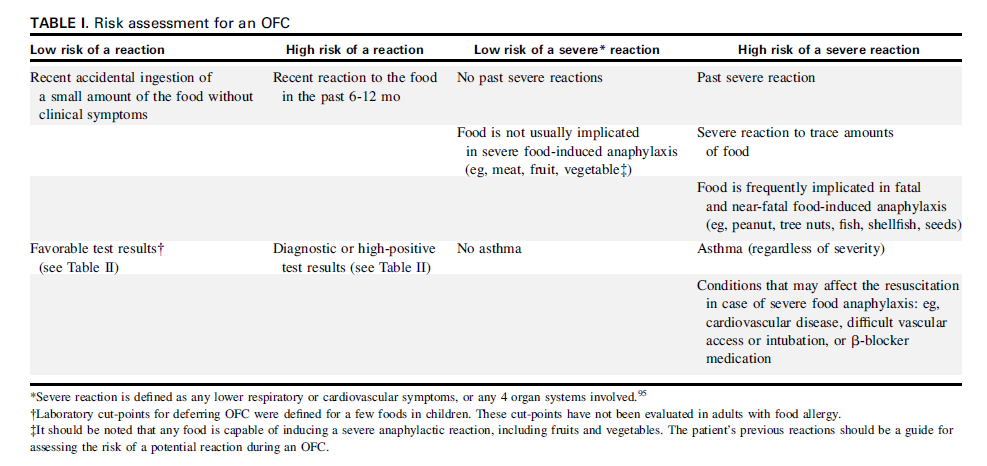
Het te testen allergeen wordt als risicofactor gezien. Pinda, noten en schaal- en schelpdieren worden als hoger risico beschouwd dan bijvoorbeeld fruit en vlees. Ook de aanwezige sensibilisatie geldt als risicofactor, waarbij een hoge mate van sensibilisatie meer kans geeft op een ernstiger reactie.
Risicofactoren voor ernstige anafylactische reacties in het dagelijks leven
Er werd een aantal publicaties gevonden waarin risicofactoren beschreven worden voor ernstige anafylaxie buiten het ziekenhuis of waarin casuïstiek beschreven wordt van een (bijna) fatale anafylaxie. Dat waren alle retrospectieve beschrijvende studies. In de World Allergy Organization Anaphylaxis Guidelines 2013 worden de patiëntgebonden risicofactoren samengevat: onderliggend astma, leeftijd – waarbij tieners, zuigelingen en zwangeren als kwetsbaarder beschouwd worden – en eerdere anafylaxie op het ingenomen allergeen.
Een grote retrospectieve beschrijvende studie van kinderen die op de SEH verschenen met anafylaxie, identificeerde onderliggend astma, leeftijd < 1 jaar en reacties op noten en pinda als risicofactoren (14).
Een andere grote retrospectieve studie naar anafylaxie bij SEH-patiënten vond geen duidelijke risicofactoren voor anafylaxie. Fatale voedselgeïnduceerde anafylaxie trad vooral op bij twintigers en dertigers (15).
De in 2012 gepubliceerde data van Levy et al. beschrijven fatale reacties op de ingestie van melk en hazelnoot bij 3 Israëlische kinderen en 1 volwassene (16). Ze hadden allen astma in de voorgeschiedenis, maar gebruikten hiervoor geen medicatie.
Pumphrey noemt astma, een eerder doorgemaakte anafylactische reactie, puberteit en allergische reacties op noten en pinda als risicofactoren (17).
Bijdrage CRD bij risico-inschatting ernstige reacties bij voedselprovocaties
In de studie van Beyer werd de rol van pinda- en hazelnootcomponent-sIgE bij de diagnostiek van pinda- en hazelnootallergie bekeken (8). Gekeken werd of er afkapwaarden werden gevonden waarboven de kans op positieve uitkomst van de DBPGVP met pinda ten minste 90% is. In deze studie staat ook een tabel met patiënten die negatief testten op deze componenten, maar toch fors allergisch reageerden. Vier patiënten met leeftijden tussen 2 en 8 jaar met pinda-allergie testten negatief op Ara h 2, Ara h 1 en Ara h 3, maar reageerde ernstig tijdens de provocatie, een van hen met verminderd bewustzijn en bloeddrukdaling. Omdat alle vier ook negatief testten op Ara h 8 (PR10), kon de sensibilisatie voor pinda dus ook niet verklaard worden als kruisallergie bij boompollenallergie.
In de studie van Klemans ondergingen 55 volwassenen een provocatietest met pinda. Negen van hen testten negatief op Ara h 9 en hadden tijdens de provocatie toch meer dan alleen orale allergieklachten (9). Twee van hen hadden een graad 1-reactie volgens de schaal van Müller, 5 een graad 2 reactie en 2 een graad 3 reactie. Acht van deze 9 Ara h 2-negatieve volwassenen hadden een positieve test voor Ara h 8, bij de negende was de uitslag 0,030 kU/l. Drie van de 9 volwassenen hadden astma, 8 van de 9 hadden een gedocumenteerde eerdere reactie op pinda. Van 47 kinderen die een pindaprovocatietest ondergingen, hadden 4 klachten ondanks een negatieve test op Ara h 2. Een van hen had een graad 1 reactie, 2 een graad 2 reactie en 1 een graad 3 reactie. Twee van de Ara h 2 negatieve kinderen had een positieve test op Ara h 8. Drie kinderen hadden astma en 3 een eerdere gedocumenteerde reactie met pinda.
In de studie van Masthoff kregen 21 volwassenen die negatief testten op Cor a 9 en Cor a 14 meer dan orale allergieklachten bij provocatie met hazelnoot (10). Alle 21 hadden monosensibilisatie voor Cor a 1. Twee reageerden met alleen rhinoconjunctivitisklachten, 19 met een scala aan andere klachten, zoals urticaria, dyspneu, braken en diarree. Er waren 5 Cor a 9/14-negatieve kinderen. Twee reageerden met alleen maar rhinoconjunctivitisklachten, 1 met rhinoconjunctivitis en braken, 1 met rhinoconjunctivitis en erytheem en 1 met gegeneraliseerde urticaria.
In de studie van Asarnoj had van een groot geboortecohort (omvang onbekend) 18% van de kinderen met monosensibilisatie voor Ara h 8 klachten na inname van pinda, in vergelijking met 83% van de kinderen die positief testten op Ara h 2; de klachten in de Ara h 8-positieve, Ara h 2-negatieve groep waren aanzienlijk milder (18).
Samenvattend kan gesteld worden dat ook Ara h 2- en Cor a 9- en 14-negatieve patiënten kunnen reageren met objectieve symptomen, maar de kans op ernstige reacties is bij deze patiënten zeer klein. Degenen die met ernstige objectieve klachten reageerden, hadden bovendien een positieve test op PR10, (positieve test op Cor a 1 of Ara h 8), of hadden bepaalde risicofactoren die ook in het dagelijks leven geassocieerd zijn met ernstig reageren, zoals astma en een gedocumenteerde eerdere reactie. Anders gezegd: deze patiënten hadden ook 2 of meer van de criteria voor ernstig reageren (19) Omdat het hier niet gepubliceerde data betreft en slechts 3 studies, moeten deze resultaten nog wel geverifieerd worden in toekomstige studies.
Zoeken en selecteren
Hoe groot is de kans op ernstige reacties tijdens provocatie?
Gezocht is naar studies waarin het percentage anafylactische reacties tijdens open en dubbelblinde voedselprovocaties is gedocumenteerd. Er werd in gezocht naar bestaande richtlijnen via http://www.guideline.gov/, http://www.nice.org.uk/, http://www.cbo.nl/thema/Richtlijnen/, SUM search (http://sumsearch.uthscsa.edu/) en http://www.sign.ac.uk/. Vervolgens werd gezocht naar systematische reviews in de Cochrane Library en via SUMsearch en werd aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in de elektronische databases Pubmed en Embase. Als zoekterm voor de patiëntenpopulatie voedselallergie werd gebruikt: [“food allergy” [MAJR] AND “risk factors” AND “ anaphylaxis” OR “side effects” AND “provocation test” OR “oral food challenge”] met als limits: ‘Humans’, ‘English’ en de jaartallen 2000-2013. Dit leverde 71 abstracts op, die werden beoordeeld. Op grond van de aard van het artikel (review, overzichtsverhaal), studiedesign, vraagstelling, kwaliteit en validiteit vielen uiteindelijk 65 studies af. Zes artikelen beantwoorden aan de primaire vraagstelling (1-6). Daarnaast is aan de werkgroepleden gevraagd hoe vaak zij meemaken dat een patiënt als gevolg van een reactie tijdens provocatie anafylaxie doormaakt, een anafylactische shock krijgt of op de IC wordt opgenomen en of zij ooit hebben meegemaakt dat een patiënt daarbij overleed.
Kan de kans op anafylaxie tijdens provocatie geschat worden?
Gezocht is naar studies waarin men de patiënten die tijdens provocaties een anafylaxie kregen, vergeleken heeft met patiënten die met een mildere reactie reageerden of niet. De literatuursearch was identiek aan die voor de vraag hierboven. Als zoektermen werden nu gebruikt [“food allergy “[MAYR] AND/OR “high risk provocation”, AND “low risk provocation” AND “risk factors” AND “anaphylaxis” OR “oral food challenge” OR “provocation test”]. In eerste instantie werd gezocht naar (systematische reviews of meta-analyses van) gerandomiseerde gecontroleerde onderzoeken (RCT’s). In afwezigheid van RCT’s werd verder gezocht naar prospectieve gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve niet-vergelijkende onderzoeken.
Dit leverde uiteindelijk dezelfde 6 studies op (1-6). Aanvullend werd handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen (sneeuwbalmethode). De verwachting van de leden van de werkgroep was dat er weinig studies van goede kwaliteit gevonden zouden worden die risicofactoren tijdens een provocatie voorspellen. Om die reden werd een uitgebreide search gedaan naar risicofactoren voor anafylaxie in bredere zin, dus niet alleen bij provocaties. Zijn er op basis van de literatuur parameters te identificeren die de kans op een anafylaxie vergroten?
Gewenste extra maatregelen
De werkgroepleden kenden geen studies waarbij patiënten die in aanmerking komen voor voedselprovocaties at random zijn toegewezen aan verschillende provocatiesettings of waarbij begeleiding heeft plaatsgevonden door personeel met verschillende kwalificaties, met als doel de veiligheid van provocaties te evalueren. Ook valt uit verschillende studies waarin de resultaten van de provocaties werden gepubliceerd, niet op te maken hoe de setting was of wat de kwalificaties van het personeel waren. Een systematische search is daarom niet gedaan.
Referenties
- 1 - Mankad VS, Williams LW, Lee LA, LaBelle GS, Anstrom KJ, Burks AW. Safety of open food challenges in the office setting. Ann Allergy Asthma Immunol 2008;100:469-74.
- 2 - Järvinen KM, Amalanayagam S, Shreffler WG, Noone S, Sicherer SH, Sampson HA, Nowak-Wegrzyn A. Epinephrine treatment is infrequent and biphasic reactions are rare in food-induced reactions during oral food challenges in children. J Allergy Clin Immunol 2009;124:1267-72.
- 3 - van Erp FC, Knulst AC, Kentie PA, Pasmans SG, van der Ent CK, Meijer Y. Can we predict severe reactions during peanut challenges in children? Pediatr Allergy Immunol 2013;24:596-602.
- 4 - Wainstein BK, Studdert J, Ziegler M, Ziegler JB. Prediction of anaphylaxis during peanut food challenge: usefulness of the peanut skin prick test (SPT) and specific IgE level. Pediatr Allergy Immunol 2010;21:603-11.
- 5 - Cianferoni A, Khullar K, Saltzman R, Fiedler J, Garrett JP, Naimi DR, Spergel JM. Oral food challenge to wheat: a near-fatal anaphylaxis and review of 93 food challenges in children. World Allergy Organ J 2013;6:14.
- 6 - Calvani M, Berti I, Fiocchi A, Galli E, Giorgio V, Martelli A, et al. Oral food challenge: safety, adherence to guidelines and preductive value of skin prick testing. Pediatr Allergy Immunol 2012;23:755-61.
- 7 - Nowak-Wegrzyn A, Assa'ad AH, Bahna SL, Bock SA, Sicherer SH, Teuber SS, et al. Work Group report: oral food challenge testing. J Allergy Clin Immunol 2009;123:365-83.
- 8 - Beyer K, Grabenhenrich L, Harti M et al. Predictive values of component-specific IgE for the outcome of peanut and hazelnut food challenges in children. Allergy 2015; 70: 90-8
- 9 - Klemans RJ, Broekman HC, Knol EF, Bruijnzeel-Koomen CA, Otten HG, Pasmans SG, Knulst AC. Ara h 2 is the best predictor for peanut allergy in adults. J Allergy Clin Immunol Pract 2013;1:632-8.e1.
- 10 - Masthoff LJ, Mattsson L, Zuidmeer-Jongejan L, Lidholm J, Andersson K, Akkerdaas JH, et al. Sensitization to Cor a 9 and Cor a 14 is highly specific for a hazelnut allergy with objective symptoms in Dutch children and adults. J Allergy Clin Immunol 2013;132:393-9.
- 11 - Ballmer-Weber BK, Knulst AC, Hourihane JO. How to determine thresholds clinically. In: Madsen CB, Crevel R, Mills C, Taylor S (red). Risk management for food allergy. Oxford: Academic Press, 2013:67-76.
- 12 - Sampson HA, Gerth van Wijk R, Bindslev-Jensen C, Sicherer S, Teuber SS, Burks AW, et al. Standardizing double-blind, placebo-controlled oral food challenges: American Academy of Allergy, Asthma & Immunology-European Academy of Allergy and Clinical Immunology PRACTALL consensus report. J Allergy Clin Immunol 2012;130:1260-74.
- 13 - Meijer Y, Brand PLP, Duijvestijn YCM, Vlieg-Boerstra BJ. Diagnostiek naar voedselallergie in de tweede lijn. Tijdschr Kindergeneeskd 2010;78:237-43.
- 14 - Vetander M, Helander D, Flodstrom C, Ostblom E, Alfvén T, Ly DH, et al. Anaphylaxis and reactions to food in children a population-based case study of emergency department visits. Clin Exp Allergy 2011;42:568-77.
- 15 - Turner PJ, Gowland MH, Sharma V, Ierodiakonou D, Harper N, Garcez T, et al. Increase in anaphylaxis-related hospitalizations but no increase infatalities; An analysys of United Kingdom national anaphylaxis data 1992-2012. J Allergy Clin Imunol 2015;135:956-963.e1.
- 16 - Levy MB, Goldberg MR, Nachshon L, Tabachnik E, Katz Y. Lessons from cases of mortality due to food allergy in Israel: Cows milk protein should be considered a potentially fatal allergen. Isr Med Assoc J 2012;14:29-33.
- 17 - Pumphrey RSH, Sturm G. Risk factors for fatal anaphylaxis. In: Moneret-Vautrin DA (red). Advances in anaphylaxis management. Londen: Future Medicine, 2014:32-48.
- 18 - Asarnoj A, Movérare R, Ostblom E, Poorafshar M, Lilja G, Hedlin G, et al. IgE to peanut allergen components: relation to peanut symptoms and pollen sensitization in 8-year-olds. Allergy 2010;65:1189-95.
- 19 - Boeve MM, Rottier BL, Mandema JM, Rings EH, Kieboom JK, Dubois AE. Anafylaxie door pinda en notenallergie bij 2 kinderen: aanbevelingen voor beleid. Ned Tijdschr Geneeskd 2007;151:602-6.
- 20 - Niggemann B, Beyer K. Adrenaline autoinjectors in food allergy: in for a cent, in for a euro? Pediatr Allergy Immunol 2012;23:506-8.
- 21 - Muraro A, Werfel T, Hoffmann-Sommergruber K, Roberts G, Beyer K, Bindslev-Jensen C, et al. EAACI Food allergy and anaphylaxis guidelines diagnosis and management of food allergy. Allergy 2014;69:1008-25.
- 22 - Perry TT, Matsui EC, Conover-Walker MK, Wood RA. Risk of oral food challenges. J Allergy Clin Immunol 2004; 114:1164-8.
- 23 - Pumphrey RSH. Lessons for management of anaphylaxis from a study of fatal reactions. Clin Exp Allergy 2000;30:1144-50.
Evidence tabellen
Er zijn voor deze richtlijn geen evidence tabellen opgesteld.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 01-03-2016
Beoordeeld op geldigheid : 01-01-2016
Uiterlijk in 2019 wordt door de NVvA, na raadpleging van of op advies van aan de richtlijn participerende verenigingen, bepaald of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om (delen van) de richtlijn te herzien. De geldigheid van de huidige richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn om een herzieningstraject te starten.
Algemene gegevens
De richtlijn is gefinancierd met het gealloceerde budget van de stichting Kwaliteitsgelden Medisch specialisten (SKMS) dat bestemd is voor de individuele projecten van de NVvA.
Doel en doelgroep
- Aanbevelingen te doen over de indicatiestelling voor provocatie, de provocatieprocedure, de keuze van het provocatiemateriaal, de beoordeling van de uitkomst van de provocatie en het optimale beleid na provocatie, op basis van het beschikbare bewijs en consensus binnen de werkgroep, teneinde de kwaliteit van diagnostiek van voedselallergie te verbeteren;
- Aanbevelingen te doen over de eisen van de provocatiesetting en het personeel betrokken bij provocaties, teneinde de provocatie zo veilig mogelijk te laten verlopen;
- De indicatiestelling, de provocatieprocedure en de beoordeling van uitkomsten van provocaties te harmoniseren, teneinde de vergelijkbaarheid te vergroten tussen de ziekenhuizen en andere tweedelijnszorginstellingen waar provocaties worden gedaan;
- Het aanwezige bewijs en de hiaten in het bewijs voor verschillende aspecten van de voedselprovocatie inzichtelijk te maken;
- Inzichtelijk te maken waar deze Nederlandse richtlijn afwijkt van ander nationale en internationale richtlijnen;
- Indicatoren te formuleren die beogen de effectiviteit en veiligheid van de voedselprovocatie te kunnen meten;
- Een medical audit te ontwikkelen waarmee specialisten kunnen evalueren in hoeverre zij de richtlijn opvolgen.
Doelgroep
De beoogde gebruikers van deze richtlijn zijn medische specialisten, verpleegkundigen, diëtisten en doktersassistenten werkzaam in de 2e of 3e lijn die op wat voor manier dan ook betrokken zijn bij de indicatiestelling of begeleiding van patiënten voor, tijdens of na een voedselprovocatie.
Samenstelling werkgroep
Belangenverklaringen
Er zijn voor deze richtlijn geen belangenverklaringen opgesteld.
Inbreng patiëntenperspectief
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de daadwerkelijke uitvoerbaarheid van de aanbevelingen. Daarbij is expliciet gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Daarnaast is er een patiëntenversie van de richtlijn ontwikkeld. De richtlijn wordt verspreid onder alle relevante beroepsgroepen, patiëntenorganisaties en onderwijsinstellingen. Er wordt aandacht voor de richtlijn gevraagd via publicaties in tijdschriften en websites van de verschillende verenigingen. Ook is de richtlijn te downloaden vanaf de website van het CBO: www.cbo.nl.
Werkwijze
Deze richtlijn is ontwikkeld in lijn met het adviesrapport Medisch Specialistische Richtlijnen 2.0 en volgens andere adviezen over de wijze waarop richtlijnen tot stand komen. In hoofdlijnen hebben de volgende activiteiten plaatsgevonden:
Inventarisatie
In opdracht van de Nederlandse Vereniging voor Allergie (NVvA) is er een werkgroep voedselprovocatie in het leven geroepen. Het doel van deze werkgroep was een richtlijn te ontwikkelen die aangeeft hoe voedselprovocaties het beste uitgevoerd kunnen worden. De werkgroep wordt gevormd door kinderartsen, dermatologen, allergologen, diëtisten, een mdl-arts, een longarts, een klinisch chemicus en vertegenwoordigers van patiënten. Aan twee verpleegkundigen die betrokken zijn bij voedselprovocaties is gevraagd aanwezig te zijn bij de bijeenkomsten en commentaar te geven op de teksten. Zij schreven niet zelf mee. De leden van de werkgroep komen uit verschillende delen van het land en zijn werkzaam in de academie of de periferie. Tijdens de eerste bijeenkomst zijn zoveel mogelijk knelpunten met betrekking tot voedselprovocaties in kaart gebracht. De vragen die deze knelpunten opleverden, komen aan de orde in de richtlijn.
Om na te gaan of er nog knelpunten ontbraken, zijn er 2 landelijke enquêtes uitgevoerd:
- Er is een digitale enquête verspreid onder 246 artsen, diëtisten en overige leden van de NVvA en NVK-SKA. Van 83 personen is respons gekregen, van wie 78 arts, diëtist of overig lid waren (5 respondenten hadden niets ingevuld en zijn niet meegenomen in de analyse). In totaal waren er 71 artsen die provocaties aanvragen binnen hun eigen ziekenhuis of zorginstelling;
- Een tweede enquête is gestuurd aan 1.600 leden van de Stichting Voedselallergie (SVA) en 1.216 leden van het Nederlandse Anafylaxie Netwerk (NAN). Tevens is de link van de digitale enquête getwitterd naar 950 volgers van de SVA. In totaal hebben 418 personen de enquête ingevuld. De respons was daarmee 11% (en 19% als de 950 twittervolgers niet meegerekend worden).
Knelpunten en uitgangsvragen
In 2008 is door individuele leden van de Vakgroep Allergologie (die gelieerd is aan de NVvA) gestart met het inventariseren van de bestaande protocollen aangaande voedselprovocatietests. Daarnaast zijn enkele uitgangsvragen opgesteld voor het ontwikkelen van een richtlijn. Voor de ontwikkeling van deze richtlijn heeft de werkgroep de relevante uitgangsvragen geselecteerd die in 2008 zijn opgesteld. Gelijktijdig zijn de verschillende werkwijzen in de Nederlandse praktijken in kaart gebracht aangaande de diagnostiek van voedselallergie en de voedselprovocatietest (zie inventarisatie/twee landelijke enquêtes). Op basis van de enquête is een knelpuntenanalyse opgesteld.
Knelpunten
- Er zijn nog geen goede en gevalideerde recepten voor veel voedselprovocaties. De hoogste dosering is daarom soms niet afdoende. Ook weigeren kinderen soms grote hoeveelheden voedsel.
- Bereiding van de recepten is kostbaar en lastig vanwege de eisen die er aangesteld worden.
- Er is geen enkele standaardisatie en validatie voor open provocaties.
- Er ontbreekt een centraal punt waar recepten besteld kunnen worden.
- Er zijn geen uniforme provocatieprotocollen waarin provocatieprocedures, stopcriteria, observatietijden en veiligheidsmaterialen zijn opgenomen.
- Provocaties zijn arbeidsintensief en de vergoeding ervoor schiet te kort.
- De diëtist wordt niet meer vergoed, waardoor veel ouders afzien van een bezoek aan de diëtist.
- Er is een tekort aan gekwalificeerd personeel.
- Een betere uniforme begeleiding na provocaties ontbreekt. Bijvoorbeeld wat betreft de handelwijze bij klachten thuis na provocatie of na een ‘shock’-reactie tijdens provocatie en een ‘verloren’ gevoel thuis.
- De informatieverstrekking aan patiënten en ouders kan beter, bijvoorbeeld over de risico’s tijdens de provocatie (bijvoorbeeld welke medicatie gestaakt moet worden en welke doorgebruikt mag worden). Dit geldt ook voor de informatie voor de huisarts.
- Te lange wachttijd, zeker bij meerdere allergenen.
Deze knelpunten vormen samen met de relevante uitgangsvragen uit 2008 het startpunt voor de vastgestelde uitgangsvragen.
Uitgangsvragen
- Wat is de voorspellende waarde van sensibilisatieonderzoek op de uitkomst van de provocatie?
- Wat zijn relatieve en absolute contra-indicaties van voedselprovocaties?
- Wanneer kan er voor een open en wanneer voor een dubbelblinde placebogecontroleerde voedselprovocatie gekozen worden?
- Kunnen we onderscheid maken tussen hoogrisico- en laagrisicoprovocaties, en is dit zinvol?
- Aan welke eisen moet de receptuur voor provocatie voldoen?
- Hoe ziet het ideale provocatieschema er uit?
- Welke stopcriteria kan men het best hanteren?
- Welk beleid kan gevolgd worden na de voedselprovocatie?
- Welke instructies en adviezen moeten gegeven worden aan patiënten en personeel betrokken bij provocaties?
Werkwijze werkgroep
De werkgroep heeft gedurende een periode van ongeveer tweeënhalf jaar gewerkt aan de beantwoording van de uitgangsvragen en opstellen van de tekst voor de conceptrichtlijn. De conclusies uit de literatuur vormden de basis voor het opstellen van de aanbevelingen. De verantwoordelijke werkgroepleden deden daarvoor een voorzet, die tijdens de werkgroepvergadering werd besproken en desgewenst aangevuld met praktijkinformatie. De uiteindelijke aanbevelingen zijn tot stand gekomen op basis van (informele) consensus binnen de werkgroep.
Tijdens plenaire vergaderingen werden de teksten besproken en geaccordeerd na verwerking van het commentaar. De door de werkgroep geaccordeerde conceptrichtlijn is vervolgens voor commentaar aangeboden aan de betrokken beroeps- en patiëntenverenigingen. Na de verwerking van dit commentaar is een definitief concept van de richtlijn op 27 mei 2015 door de werkgroep vastgesteld. De definitieve versie van de richtlijn is op 29 september 2015 vastgesteld.
Wetenschappelijke onderbouwing
Er is gewerkt volgens de methodiek van het adviesrapport Medisch Specialistische Richtlijnen 2.0. Aangezien alle uitgangsvragen en publicaties betrekking hebben op validiteit, betrouwbaarheid en normering van diagnostische instrumenten, is afgezien van een gradering van de kwaliteit van bewijs. Hoewel voor het type uitgangsvragen en publicaties de toepassing van GRADE als beoordelingssystematiek niet goed toepasbaar is, is er wel voor gekozen om de opbouw van hoofdstukken volgens het GRADE-format te doen. Dit betekent dus dat na de beschrijving van de toegepaste zoek- en selectiemethode en de beschrijving van de studies een passage ‘van bewijs naar aanbeveling’ is opgenomen. Dit leidt tot de formulering van aanbevelingen, die volgens de GRADE-systematiek worden afgesloten met een rationale.
Consensus
Binnen de werkgroep Voedselprovocatie zijn voldoende disciplines en gezaghebbende experts vertegenwoordigd om de bereikte consensus over de aanbevelingen autoriteit te geven. Daarnaast zullen de standpunten van experts in recent gepubliceerde nationale/internationale richtlijnen en ´position papers´ geïncorporeerd worden. Hierbij wordt rekening gehouden met de implementeerbaarheid. De aanbevelingen moeten immers een leidraad bieden voor de praktijkvoering van de medisch specialist, opdat de best beschikbare zorg aan de patiënt geboden wordt.
Totstandkoming van de aanbevelingen
Voor het komen tot een aanbeveling zijn er naast het wetenschappelijk bewijs ook andere aspecten van belang, bijvoorbeeld balans van gewenste en ongewenste effecten, belasting van een provocatie, patiëntvoorkeuren, professioneel perspectief, beschikbaarheid van speciale technieken of expertise, organisatorische aspecten, maatschappelijke consequenties en kosten.
Ter inventarisatie van het professioneel perspectief werden ook buitenlandse richtlijnen aangaande de diagnostiek, behandeling, begeleiding en beoordeling van voedselallergie/voedselprovocatie geraadpleegd. Hiervoor is gezocht in de databases van de US National Guideline Clearinghouse (https://www.ahrq.gov) en het Guidelines International Network (www.g-i-n.net).
Deze aspecten worden besproken na de ‘Conclusie’ onder het kopje ‘Van bewijs naar aanbeveling’. De uiteindelijk geformuleerde aanbeveling is het resultaat van het beschikbare bewijs in combinatie met de overige overwegingen. Het volgen van deze procedure en het opstellen van de richtlijn in dit format heeft als doel de transparantie van de richtlijn te vergroten. Door aan de aanbeveling een rationale toe te voegen werd getracht deze transparantie te effectueren. Het bood ruimte voor een efficiënte discussie tijdens de werkgroepvergaderingen en vergroot bovendien de helderheid voor de gebruiker van de richtlijn.
De sterkte van aanbevelingen is een combinatie van het beschikbare bewijs en de overige aspecten die door de werkgroep van belang werden geacht. De werkgroep heeft ervoor gekozen om dit in de aanbevelingen terug te laten komen door consequent twee formuleringen te gebruiken:
- Aanbevolen wordt …… (sterke aanbeveling)
- Overwogen kan worden om …… (zwakke aanbeveling).
Zoekverantwoording
Bij analyse van de uitgangsvragen constateerde de werkgroep dat de meeste uitgangsvragen zich niet leenden voor een systematische zoekstrategie, om verschillende redenen:
- De werkgroep was van mening dat er over de diverse onderwerpen slechts beperkte literatuur beschikbaar is en dat de meeste beschikbare artikelen al in het bezit waren van de werkgroep;
- De meeste gepubliceerde artikelen hebben de uitgangsvragen in deze richtlijn niet als uitgangsvraag / hypothese. Veel antwoorden op de vragen kunnen alleen verkregen worden door analyse van de resultaten in de kantlijn van het artikel. De meeste artikelen zouden daarom wellicht niet gevonden zijn met ‘search terms’ of er zouden zoveel artikelen gevonden worden dat de selectieprocedure eindeloos veel tijd in beslag zou gaan nemen, zonder dat dit vermoedelijk belangrijke consequenties zou hebben voor de conclusies of aanbevelingen;
- Over geen van de onderwerpen zijn randomized placebo-controlled trials beschikbaar: dit maakt dat de sterkte van de aanbevelingen altijd lager is dan graad A.
Om bovenstaande redenen is gekozen voor een meer pragmatische aanpak, waarvan een grotere opbrengst werd verwacht. Om de waarde van sensibilisatieonderzoek na te gaan, is een systematische search uitgevoerd. De European Academy of Allergy and Clinical Immunology (EAACI) heeft over dit onderwerp begin 2014 een review gepubliceerd. Hiervan is gebruik gemaakt.
Voor de andere onderwerpen is als alternatieve methode gekozen om in de artikelen die de werkgroep al bezat, de artikelen van de referenties te beoordelen (snowballing) en na te gaan of er nog artikelen gemist werden, en om te kijken naar richtlijnen. Daarbij is gezocht in relevante databases, zoals de Cochrane Library, Medline, Embase. Bij elke uitgangsvraag in de richtlijn is de daar toegepaste zoekstrategie kort beschreven; deze is opvraagbaar bij het CBO. Naast de literatuur uit de search zijn er bij een aantal vragen ook publicaties meegenomen uit de archieven van de werkgroepleden, mits zij aan de inclusiecriteria voldeden. Publicaties die niet voldeden aan de inclusiecriteria werden niet gebruikt voor de wetenschappelijke onderbouwing, maar eventueel per module in het kader van het professionele perspectief besproken als onderdeel van ‘Zoeken en selecteren’.
