Letselgerelateerde kenmerken bij ouderen
Uitgangsvraag
Welke letsel gerelateerde kenmerken bij ouderen zijn geassocieerd met toegebracht letsel?
Aanbeveling
Weeg de locatie, grootte, patroon en ontstaanswijze mee in de beoordeling van het letsel.
Maak eventueel gebruik van de kennis van een radioloog en/of dermatoloog bij de beoordeling van letsel.
Overwegingen
Het beantwoorden van de vraag welke letselgerelateerde kenmerken bij ouderen geassocieerd zijn met toegebracht letsel, werd bemoeilijkt door het beperkte aantal en de methodologische tekortkomingen van relevante studies. Daarom was het niet mogelijk om de bewijskracht te graderen volgens de GRADE-methodiek. Voor het formuleren van conclusies en aanbevelingen werden studies geselecteerd waarin ten minste sprake was van bewezen of uitgesloten ouderenmishandeling als oorzaak voor het gevonden letsel en waarin het letsel op systematische wijze werd beoordeeld.
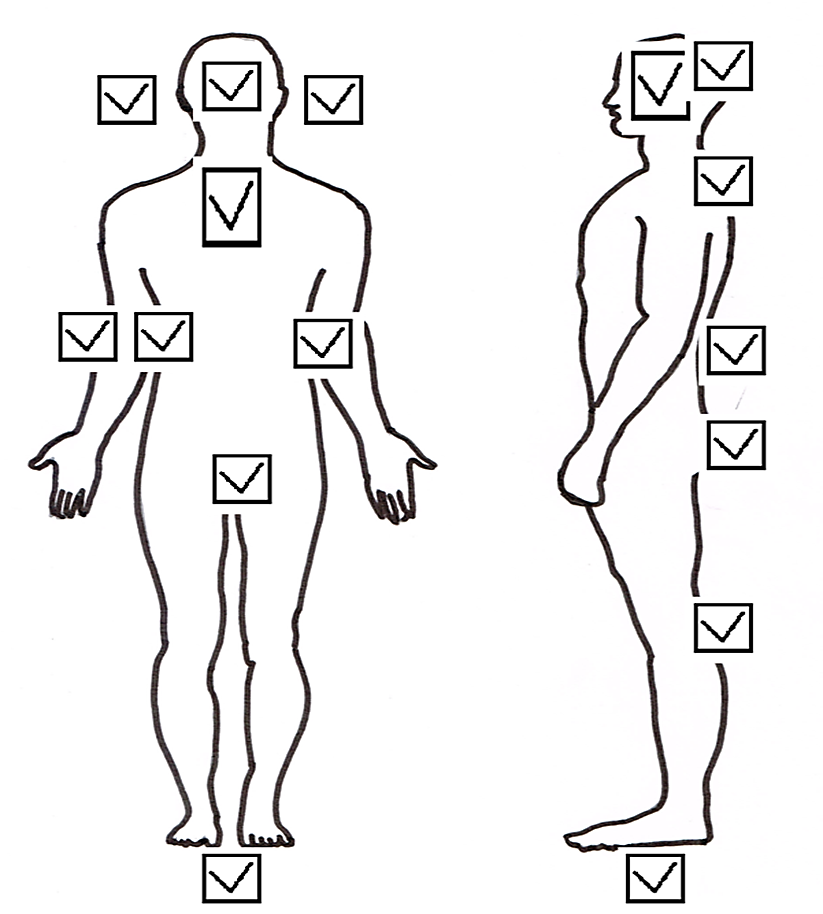
De belangrijkste constatering is dat het van belang is letsel bij ouderen systematisch te beoordelen ten aanzien van de ontstaanswijze, locatie, de grootte en het patroon; dit kan namelijk aanwijzingen geven over de toedracht van het letsel. Bloeduitstortingen/letsel op plaatsen waar bot door de huid bedekt is, is meestal passende bij een accidentele genese. Op de achterzijde van lichaamsdelen en op zachte lichaamsdelen zijn deze eerder verdacht voor toegebracht letsel door een persoon. In figuur 1 is een overzicht gegeven van de in de literatuur meest beschreven verdachte locaties voor toegebracht letsel. Daarnaast is het belangrijk om alert te zijn op zogenaamde ‘patterned injuries’ en zijn onderhuidse bloeduitstortingen van >5 cm in diameter verdacht voor een toegebrachte genese.
Binnen de literatuur van de kindergeneeskunde wordt bij het beoordelen van letsel daarnaast altijd rekening gehouden met de mate van mobiliteit van het kind en dus het veroorzakend mechanisme dat mogelijk tot een fysiek letsel heeft geleid. Bij een kind in de premobiele fase is de kans op accidenteel letsel bijvoorbeeld zeer klein omdat het een beperkte mogelijkheid heeft om zelf in botsend contact te komen met de omgeving. Bij ouderen is dat onderscheid niet altijd goed te maken door de (soms van dag tot dag) wisselende mate van mobiliteit en het gebruik van hulpmiddelen bij mobiliseren. De literatuur was hier dan ook onvoldoende conclusief over. Pathognomonische fracturen zoals bij de kindermishandeling zijn daardoor ook (nog) niet goed te identificeren.
Tot slot beschreef een aantal publicaties de toegevoegde waarde van consultatie van disciplines zoals de dermatologie en radiologie bij letselbeoordeling. De dermatoloog kan bij een vermoeden van ouderenmishandeling en onduidelijke afwijkingen aan de huid gevraagd worden mee te denken ter nadere duiding en diagnostiek. Huidafwijkingen kunnen bijvoorbeeld een eerste manifestatie zijn van vitaminedeficiënties ten gevolge van inadequate voeding in kader van verwaarlozing van de oudere. Bij het aanvragen van beeldvorming bij een vermoeden van ouderenmishandeling kan het zinvol zijn om de radioloog mee te laten denken of een fractuur past bij het mogelijke ontstaansmechanisme. Ook kan uiteraard meegekeken worden naar mogelijke tekenen van oudere fracturen.
Figuur 1 Locaties verdacht voor toegebracht letsel (Bewerking figuur e-learning ouderenmishandeling Augeo)
Onderbouwing
Conclusies / Summary of Findings
|
- GRADE |
Het merendeel van de accidentele onderhuidse bloeduitstortingen zijn niet aanwezig op onderstaande locaties: hoofd, nek, oren, genitalia, billen en voetzolen.
Bronnen (Mosqueda, 2005) |
|
- GRADE |
Onderstaande locaties van letsel/onderhuidse bloeduitstortingen zijn allen verdacht voor een toegebrachte genese:
Bronnen (Wigglesworth, 2009; Ziminksi, 2013; Murphy, 2013; Rosen, 2016a) |
|
- GRADE |
Onderstaande locaties van letsel/onderhuidse bloeduitstortingen zijn in aflopende volgorde verdacht voor een toegebracht genese:
Bronnen (Murphy, 2013; Rosen, 2016a) |
|
- GRADE |
Onderhuidse bloeduitstortingen die >5 cm in diameter zijn, hebben een verhoogde kans om toegebracht te zijn.
Bronnen (Wigglesworth, 2009) |
|
- GRADE |
Bij onderhuidse bloeduitstortingen/letsel met een herkenbaar patroon (patterned injury) van een object of lichaamsdeel bestaat een verhoogde kans op een toegebrachte genese.
Bronnen (Greenbaum, 2006; Palmer,2013; Chang, 2013) |
|
- GRADE |
Voedingsdeficiënties ten gevolge van verwaarlozing kunnen zich manifesteren als huidafwijkingen.
Bronnen (Chang, 2013; Danesh, 2015) |
|
- GRADE |
Er zijn in de literatuur geen pathognomonische fracturen bekend voor toegebracht letsel. Fracturen in verschillende stadia van genezing of een niet passend verhaal over de toedracht, kunnen verdacht zijn voor toegebracht letsel.
Bronnen (Wong, 2017; Rosen, 2016b) |
Samenvatting literatuur
Bij het beoordelen van letsel of afwijkingen die mogelijk een gevolg kunnen zijn van lichamelijke ouderenmishandeling, verwaarlozing en seksueel misbruik is het voor de professional in de medisch-specialistische zorg van belang om te weten welke (uiterlijke) kenmerken meer passend zijn bij accidenteel letsel dan wel suggestief zijn voor een toegebrachte ontstaanswijze.
Mosqueda (2005) onderzocht gedurende 6 weken na ontstaan de locatie en resorptie van accidentele onderhuidse bloeduitstortingen bij volwassenen van 65 jaar en ouder. De locatie, grootte en kleur van elke bloeduitstorting werd elke dag beoordeeld tot het moment dat ze geresorbeerd waren. Van de in totaal 101 deelnemers hadden 73 deelnemers samen 108 bloeduitstortingen. Bijna 90% van de bloeduitstortingen waren gelokaliseerd op de extremiteiten (76% op de dorsale zijde van de armen) en afwezig in het gebied van hoofd, nek, oren, genitalia, billen en voetzolen. Er was geen significant verschil tussen het optreden van bloeduitstortingen aan één zijde van het lichaam ten opzichte van de andere zijde en geen correlatie tussen rechts-of linkshandig zijn en de locatie van de bloeduitstorting. In totaal waren 54% van de bloeduitstortingen op dag 6 geresorbeerd en het merendeel (81%) was op dag 11 verdwenen.
Kleur in relatie tot de ouderdom van de bloeduitstortingen leverde geen duidelijke relatie op. Ofschoon bekend is dat de kleur geel vaak voorkomt bij een bloeduitstorting van oudere datum, bleek bij 14% van de bloeduitstortingen de kleur geel al zichtbaar op de eerste observatie-dag en bleken 28% van de bloeduitstortingen op dag 10 grotendeels een paarse kleur te hebben. Verder werd beschreven dat deelnemers met medicatie die van invloed was op de stolling vaak meerdere bloeduitstortingen hadden. Ook bleek er een significant verschil tussen het aantal bloeduitstortingen tussen deelnemers die wel of niet ADL-ondersteuning ontvingen. In totaal 50% van de deelnemers die ADL-ondersteuning ontvingen hadden 2 of meer bloeduitstortingen in tegenstelling tot 25% van de deelnemers die dit niet ontvingen (p: 0,04, betrouwbaarheidsinterval niet vermeld).
Een beperking van deze studie was dat niet met zekerheid kon worden vastgesteld dat de bloeduitstortingen accidenteel waren, ofschoon door vragenlijsten en actief doorvragen door getrainde onderzoeksassistenten zoveel mogelijk is geprobeerd dit te onderzoeken. Daarnaast betrof het een groep gemotiveerde deelnemers, gezien de logistieke belasting van het onderzoek, wat mogelijk de externe validiteit van de bevindingen heeft aangetast.
In navolging van het artikel van Mosqueda (2005) onderzocht Wigglesworth (2009) 67 ouderen van 65 jaar en ouder die bij de Adult Protective Service (vergelijkbaar met Veilig Thuis in Nederland) waren aangemeld met bewezen fysieke ouderenmishandeling. Onderhuidse bloeduitstortingen die ontstonden als een gevolg van fysieke mishandeling waren groot. Meer dan de helft van de ouderen met bloeduitstortingen die slachtoffer was van ouderenmishandeling had ten minste één bloeduitstorting van 5 cm in diameter of groter. De bloeduitstortingen konden zich overal bevinden maar vooral op het hoofd (allen in het gezicht en 1 maal op het oor) en de nek, de laterale zijde van de rechterarm, de achterkant van de romp en rug inclusief lumbale regio en het gebied van de billen.
Daarom adviseren de auteurs om bij bloeduitstortingen op genoemde locaties door te vragen naar de ontstaanswijze. De bevindingen van bloeduitstortingen die vooral lijken te zijn gelokaliseerd op het gezicht en de achterkant van de romp zijn in overeenstemming met de literatuur betreffende locaties van bloeduitstortingen bij kindermishandeling. Dit laatste in tegenstelling tot de locatie van bloeduitstortingen specifiek op de laterale zijde van de rechterarm die in de literatuur betreffende kindermishandeling volgens de auteurs niet als zodanig zijn beschreven.
Beperking van deze studie was dat het onderzoek van de patiënt niet altijd direct aansluitend was aan het incident. Daarnaast was het aantal deelnemers beperkt. Ook weigerde 53% van de benaderde patiënten uiteindelijk te participeren. Tot slot werd niet duidelijk beschreven hoe de selectie van de controlegroep met accidentele plekken tot stand is gekomen, behoudens dat gebruik werd gemaakt van de deelnemers van de studie van Mosqueda (2005). De (controle)groep met accidentele plekken was significant ouder, was vaker immobiel en had een slechtere balans. Ook woonden ze onder begeleiding of in verpleeghuizen. De groep die het slachtoffer was van mishandeling rapporteerde vaker valincidenten en ze gebruikte vaker een loophulpmiddel. Er was geen significant verschil in MMSE-score tussen de twee groepen. Tot slot gaven de auteurs aan dat het altijd zinvol is te vragen naar de oorzaak van de blauwe plekken ongeacht de aanwezigheid van cognitieve beperkingen bij de patiënt. In deze studie waren acht slachtoffers met - blauwe plekken, geen wettelijk vertegenwoordiger en een MMSE-score van <24 (16 tot 23) - toch in staat om de oorzaak van de plekken correct te benoemen.
De review van Murphy (2013) geeft een overzicht van de beschikbare literatuur (periode van 1975 tot 2012) aangaande verschillende typen fysiek letsel welke bij slachtoffers van ouderenmishandeling kunnen worden aangetroffen. In deze literatuur werd op de bovenste extremiteiten de meeste letsels beschreven (43,98%). Verdachte locaties voor toegebracht letsel op de bovenste extremiteiten waren kneuzingen en schaafwonden bij de oksels en aan de binnenkant van de armen en bloeduitstortingen op de laterale zijde van de rechterarm. Dit zijn locaties die verklaard zouden kunnen worden vanuit zelfverdediging of vastpakken/vastbinden door de pleger.
De overige beschreven locaties betroffen:
- letsel maxillofaciaal, dentaal en de nek (22,88%);
- schedel en hersenen (12,28%);
- onderste extremiteiten (10,61%);
- de romp (10,25%) (onduidelijk voor of achter).
Letsel aan de bovenste extremiteiten is over het algemeen mild van karakter en zal vaak opgemerkt worden door de huisarts, terwijl letsel aan nek en het hoofd eerder op een spoedeisende hulp/forensische praktijk zal worden gedetecteerd.
Bij de locatie van letsel aan de romp werd niet duidelijk beschreven of dit in alle gevallen de achterzijde betrof, zoals wel het geval was bij de studie van Wigglesworth (2009).
Een beperking van de studie was dat er gebruik werd gemaakt van studies met beperkte bewijskracht, namelijk 2 case-control studies, 2 cross-sectionele studies, 4 case series en 1 case report.
In het artikel van Ziminski (2013) werd een secundaire analyse gedaan van de data van de studie van Wigglesworth (2009). Ziminski (2013) onderzocht specifiek de relatie tussen de bloeduitstorting en de wijze van toebrengen bij slachtoffers van ouderenmishandeling. De kans om een bloeduitstorting op te lopen op de laterale en/of anteriore zijde van de arm was groter wanneer het slachtoffer aangaf te zijn vastgegrepen met soms aansluitend te worden weggesleept aan de betreffende arm (OR 8.43, BI: 2,67 tot 26,65, p=0,001). De bloeduitstortingen bleken niet te kunnen worden toegeschreven aan een te ruwe behandeling door de mantelzorger tijdens de verzorging. De kans op bloeduitstortingen aan het hoofd of de nek was groter als het slachtoffer aangaf bijna te zijn verwurgd (OR 7,71, BI: 1,29 tot 45,90), p=0,039), gestompt (13,53, BI: 2,55 tot 71,80, p=0,001) of in elkaar geslagen (OR 5,60, BI: 3,26 tot 74,45, p=0,001). Beperkingen van de studie waren het beperkt aantal deelnemers en derhalve de grote betrouwbaarheidsintervallen (BI) voor de berekende OR (odd ratio).
In het artikel van Rosen (2016a) is retrospectief statusonderzoek gedaan naar het soort letsel bij patiënten die de SEH (spoedeisende hulp) bezochten met letsel als gevolg van fysieke ouderenmishandeling. Van de 66 bezoeken aan de SEH waarbij er sprake was van een hoog vermoeden op ouderenmishandeling, bleken 31 van de 66 bezoeken aan de SEH door in totaal 26 patiënten bewezen toegeschreven te kunnen worden aan letsel veroorzaakt door fysieke ouderenmishandeling. In 42% van de bezoeken werd letsel aan hoofd en nek vastgesteld, in 45% letsel aan de bovenste extremiteiten en in 32% van de gevallen aan de onderste extremiteiten. In bijna een derde van de bezoeken was er sprake van fracturen. Verdachte omstandigheden voor toegebracht letsel waren letsel maxillofaciaal en veroorzaakt >1 dag voor presentatie. Bloeduitstortingen werden in 39% van de bezoeken aangetroffen en werden vooral op de bovenste extremiteiten aangetroffen. In 69% van de bezoeken waar bloeduitstortingen aanwezig waren, werd dat op meer dan één plek op het lichaam gevonden. In het artikel wordt een rol geopperd voor de radiologisch laborant die nauw betrokken is bij het lichamelijk onderzoek en mogelijk extra informatie kan verkrijgen omdat zij vaak even alleen zijn met de patiënt.
Het overzichtsartikel van Greenbaum (2006) beschrijft aandachtspunten van brandwonden bij kinderen en ouderen en geeft een overzicht van de belangrijkste kenmerken om toegebracht letsel te herkennen. Het toebrengen van brandwonden is een relatief zeldzame vorm van fysieke mishandeling maar als het gemist wordt, kunnen de consequenties groot zijn. De volgende aandachtspunten ten aanzien van letsel kenmerken bij zowel kinderen als ouderen kwamen naar voren:
- brandwond door heet water zonder spatvlekken kan betekenen dat iemand is gefixeerd bij onderdompeling;
- bilaterale verbranding is suggestief voor geforceerd onderdompelen;
- brandwonden met sigaretten zijn oppervlakkig en circulair/maculair;
- bij het in bad duwen van de bilregio dient men alert te zijn op het ”halo sign” (verbrande huid omgeven door niet verbrande huid);
- strijkijzers geven diepe brandwonden met een kenmerkend uiterlijk.
Een beperking van de studie was dat de literatuurselectie niet werd beschreven.
Bij het beoordelen van de literatuur viel het op dat er vanuit de dermatologie en radiologie de laatste jaren een aantal publicaties is verschenen aangaande de rol van deze specialismen in het herkennen van toegebracht letsel en het formuleren van een differentiaaldiagnose. Deze publicaties zijn echter beschrijvend van opzet, waarbij een zoekverantwoording voor de gebruikte literatuur ontbrak. Deze publicaties zijn hieronder kort samengevat.
In de artikelen van Chang (2013) en Danesh (2015) wordt aangegeven dat men bij het beoordelen van letsel alert moet zijn op de volgende zaken omdat deze suggestief kunnen zijn voor toegebracht letsel:
- een herkenbaar patroon (‘patterned injuries’) van een object of lichaamsdeel (bijvoorbeeld van hand of vingers) op weke delen;
- letsels in verschillende stadia van genezing;
- irregulaire alopecia vooral buiten het normale fronto-temporale/vertex gebied.
Tevens geven zij aan dat artsen alert moeten zijn op tekenen van verwaarlozing, zoals voedingsdeficiënties die tot een verscheidenheid aan huidafwijkingen kunnen leiden (pellagra, drukulcera, et cetera). Ten slotte moet men als alert zijn op seksueel misbruik en de cutane manifestaties ervan, zowel genitaal als extra-genitaal.
In het artikel van Palmer (2013) worden naast ‘patterned injuries’, aandoeningen besproken die lijken op toegebracht letsel, maar dit niet zijn. Denk bijvoorbeeld aan seniele purpura op de strekzijde van de onderarm in situaties van chronische fotoschade door degeneratie van de extracellulaire matrix van de huid waardoor de dermale capillairen onvoldoende ondersteund worden en gevoeliger worden voor beschadiging. Steroïd geïnduceerde purpura zijn een voorbeeld van de atrofische effecten van deze medicatie op de huid.
In de artikelen van Wong (2017) en Rosen (2016b) wordt de potentiele rol van radiologen besproken bij het beoordelen of letsel toegebracht is. Helaas bestond het artikel van Wong uit case-beschrijvingen en het artikel van Rosen uit interviews met radiologen. Beiden komen zij tot de conclusie dat de volgende zaken suggestief kunnen zijn voor toegebracht letsel:
- fractuurletsel dat niet overeenkomt met het verhaal;
- fracturen in verschillende stadia van genezing.
Echte pathognomonische fracturen zoals bij de kindermishandeling zijn volgens deze auteurs nog niet bekend bij de ouderenmishandeling.
Zoeken en selecteren
In de databases Medline (via OVID), Embase (via Embase.com) en CINAHL is op 9 maart 2017 met relevante zoektermen gezocht naar studies over de screening en diagnostiek van ouderenmishandeling. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 4.631 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria: systematische reviews en overige studiedesigns gericht op ouderenmishandeling, en/of signalering van mishandeling bij volwassenen. In eerste instantie werden 1.087 studies voorgeselecteerd op basis van de volgende selectiecriteria: klinische studies over mishandeling bij oudere patiënten (humaan). Vervolgens zijn door twee beoordelaars op basis van titel en abstract 13 studies geselecteerd. Na raadpleging van de volledige tekst werden vervolgens vier studies geëxcludeerd (zie exclusietabel) en zijn negen studies definitief geselecteerd.
De volgende studies zijn opgenomen in de literatuuranalyse: Danesh, 2015; Greenbaum, 2006; Murphy, 2013; Palmer, 2013; Rosen, 2016a; Rosen, 2016b; Wong, 2017; Wigglesworth, 2009; Ziminski, 2013. Bij het beoordelen van de referentielijsten zijn de volgende twee studies toegevoegd: Chang, 2013 en Mosqueda, 2005.
Relevante uitkomstmaten
De werkgroep definieerde niet a priori relevante uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
Referenties
- Chang AL, Wong JW, Endo JO, et al. Geriatric dermatology: Part II. Risk factors and cutaneous signs of elder mistreatment for the dermatologist. J Am Acad Dermatol. 2013;68(4):533.e1-10; quiz 543-4. doi: 10.1016/j.jaad.2013.01.001. Review. PubMed PMID: 23522422.
- Danesh MJ, Chang AL. The role of the dermatologist in detecting elder abuse and neglect. J Am Acad Dermatol. 2015;73(2):285-93. doi: 10.1016/j.jaad.2015.04.006. Epub 2015 May 5. Review. PubMed PMID: 25956658.
- Greenbaum AR, Horton JB, Williams CJ, et al. Burn injuries inflicted on children or the elderly: a framework for clinical and forensic assessment. Plast Reconstr Surg. 2006;118(2):46e-58e. Review. PubMed PMID: 16874190.
- Mosqueda L, Burnight K, Liao S. The life cycle of bruises in older adults. J Am Geriatr Soc. 2005;53(8):1339-43. PubMed PMID: 16078959.
- Murphy K, Waa S, Jaffer H, et al. A literature review of findings in physical elder abuse. Can Assoc Radiol J. 2013;64(1):10-4. doi: 10.1016/j.carj.2012.12.001. Review. PubMed PMID: 23351969.
- Palmer M, Brodell RT, Mostow EN. Elder abuse: dermatologic clues and critical solutions. J Am Acad Dermatol. 2013;68(2):e37-42. doi: 10.1016/j.jaad.2011.03.016. Epub 2012 Oct 8. Review. PubMed PMID: 23058735.
- Rosen T, Bloemen EM, LoFaso VM, et al. Emergency Department Presentations for Injuries in Older Adults Independently Known to be Victims of Elder Abuse. J Emerg Med. 2016a;50(3):518-26. doi: 10.1016/j.jemermed.2015.10.037. Epub 2016 Jan 22. PubMed PMID: 26810019; PubMed Central PMCID: PMC4764406.
- Rosen T, Bloemen EM, Harpe J, et al. Radiologists' Training, Experience and Attitudes About Elder Abuse Detection. AJR Am J Roentgenol. 2016b;207(6):1210-1214. Epub 2016 Oct 12. PubMed PMID: 27732066.
- Wiglesworth A, Austin R, Corona M, et al. Bruising as a marker of physical elder abuse. J Am Geriatr Soc. 2009;57(7):1191-6. doi: 10.1111/j.1532-5415.2009.02330.x. Epub 2009 Jun 3. PubMed PMID: 19558476.
- Wong NZ, Rosen T, Sanchez AM, et al. Imaging Findings in Elder Abuse: A Role for Radiologists in Detection. Can Assoc Radiol J. 2017;68(1):16-20. doi: 10.1016/j.carj.2016.06.001. Epub 2016 Oct 13. PubMed PMID: 27745989.
- Ziminski CE, Wiglesworth A, Austin R, et al. Injury patterns and causal mechanisms of bruising in physical elder abuse. J Forensic Nurs. 2013;9(2):84-91; quiz E1-2. doi: 10.1097/JFN.0b013e31827d51d0. PubMed PMID:24158129.
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (Index test) |
Comparison / Control (Reference test) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Wiglesworth 2009
Bruising as a Marker of Physical Elder Abuse |
Type of study[1]: Case control study
Setting: participant’s home; a neutral site where the participant felt safe; or an inpatient setting
Country: North-America (University of California)
Conflicts of interest: No conflicts of interest were report
|
Inclusion criteria: -65 and older; -an allegation of physical elder abuse occurring within the previous 6 weeks; and -alleged perpetrator being someone in a position of trust to the older adult
Exclusion criteria: Not mentioned
N= 116
Cases (abuse): N=48 Age: 77.5 ± 8.1 Sex: 32.2% Male
Controls (not abused): N=68 Age: 88.5 ± 5.7 Sex: 27.9 % Male |
Describe intervention (treatment/procedure/ test): Examination of skin to document bruising by research nurse. Report falls. 12-item Revised Conflict Tactics Scales (CTS2) Physical assault scale. Elder Abuse Inventory (EAI).
Cut-off point(s): N/A
Comparator test[2]: N/A
Cut-off point(s): N/A
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
For how many participants were no complete outcome data available? 4 (6%)
|
Outcome measures and effect size (include 95%CI and p-value if available)4: Comparison of bruising location between cases (abused) and controls (non-abused) specified by region:
Head and neck, n(%) Cases: 10 (20.8%) versus Controls: 3 (4.4%); p-value: 0.006
Anterior torso, n(%) Cases: 4 (8.3%) versus Controls: 5 (7.3%); p-value: 0.85
Posterior torso, n(%) Cases: 7 (14.6%) versus Controls: 2 (2.9%); p-value: 0.02
Lateral right arm, n(%) Cases: 12 (25.0%) versus Controls: 5 (7.3%); p-value: 0.008
Right arm, not lateral, n(%) Cases: 13 (27.1%) versus Controls: 25 (36.8%); p-value: 0.27
Left arm, n(%) Cases: 25 (52.1%) versus Controls: 25 (36.8%); p-value: 0.10
Right leg, n(%) Cases: 7 (14.6%) versus Controls: 5 (7.3%); p-value: 0.21
Left leg, n(%) Cases: 8 (16.7%) versus Controls: 9 (13.2%); p-value: 0.61 |
Authors’ Conclusions: Bruises that occur as a result of physical elder mistreatment are often large (5 cm) and on the face, lateral right arm, or posterior torso. Older adults with bruises should be asked about the cause of the bruises to help ascertain whether physical abuse occurred.
Limitations: Bruises could not always be linked to the actual accident because there was a follow-up max 30 days, bruises could reduce or disappear over follow-up time. Another limitation is that a large proportion did not consented to participate (53%). Further, strict inclusion criteria for the control group were not mentioned.
|
|
Chang, 2013
Part II. Risk factors and cutaneous signs of elder mistreatment for the dermatologist |
Type of study: Overview of the literature on risk factors for elder abuse and cutaneous manifestations
Setting: Dermatology department.
Country: North-America
Conflicts of interest: mentioned |
Inclusion criteria: N/A
|
Describe intervention (treatment/procedure/ test): N/A
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
|
Outcome measures and effect size (include 95%CI and p-value if available): N/A
|
Authors’ conclusions: Given the prevalence of elder abuse and neglect and the underreporting of such cases by physicians, a dermatologist should be aware of risk factors and cutaneous manifestations along with their differential diagnoses. There are several potential barriers in detecting and managing elder abuse or neglect, and recognizing these barriers is the first step to reducing them. Having a plan to report or refer suspected elder abuse may be life-saving, and will better serve our growing population of older dermatology patients.
There is a critical need for good quality evidence on elder mistreatment on which to base clinical practice
limitations: no systematic literature search was performed. |
|
Mosqueda, 2005
The Life Cycle of Bruises in Older Adults |
Type of study: Observational study on the occurrence, progression and resolution of accidental bruises in older adults Setting: Community-based and skilled nursed facilities
Country: USA
Conflicts of interest: mentioned
|
Inclusion criteria: >65y, able to provide informed consent, or assent to surrogate consent, and reside in the community or skilled nursed facility
Exclusion criteria: bruise suspected to be the result of abuse
N= 101
Mean age: 78y Sex: 66% Female
77% ambulated independently; 55% independent in IADLs. |
Describe intervention (treatment/procedure/ test): Examination for any bruises by an interviewer.
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: 6 weeks
Loss-to-follow-up: Intervention: Not reported.
Incomplete outcome data: Intervention: Not reported
|
Outcome measures and effect size (include 95%CI and p-value if available):
Prevalence: In total, 73% of the patients had at least one bruise. Of 73 the patients with bruises, 49 had one bruise, 17 had two bruises and three had three bruises, three had four bruises and one had five bruises.
Timing: Half of the bruises (54%) resolved by day 6, and most resolved by day 11(80%).
Location: Of the 108 bruises, 89% were on the extremities, and of those, 76% on the dorsal arms. No bruises were observed on the neck, ears, genitalia, buttocks or soles of the feet.
Area: The size of the bruises varied from 0.12 to 50.0 cm2, with widths ranging from 0.3 cm to 10.0 cm.
Colour: most bruises were observed as red (90%) and/or purple (80%), with fewer displaying black (25%), yellow (20%), green (10%) and blue (8%). Yellow increased over time for the first 6 days, with nearly 60% of the bruises showing yellow at day 6. |
Authors’ conclusions: Nearly 90% of the bruises were on the extremities. There were no bruises on the neck, ears, genitalia, buttocks, or soles of the feet. Subjects were more likely to know the cause of the bruise if the bruise was on the trunk. One cannot reliably predict the age of a bruise by its colour. People on medications known to affect coagulation pathways and those with compromised function were more likely to have multiple bruises.
Limitations: the study population was not a random sample. Further, It concerns bruises from accidental events (non-abuse); however, it was not 100% sure that all bruises were accidental.
|
|
Murphy, 2013
A Literature Review of Findings in Physical Elder Abuse |
Type of study: Literature review
Setting:
Country: Canada, Ontario
Conflicts of interest:
|
Inclusion criteria: N/A
|
Describe intervention (treatment/procedure/ test): N/A
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
|
Outcome measures and effect size (include 95%CI and p-value if available): N/A |
Article conclusions: Two-thirds of injuries that occur in elder abuse are to the upper extremity and maxillofacial region. The social context in which the injuries takes place remains crucial to accurate identification of abuse. This includes a culture of violence in the family; a demented, debilitated, or depressed and socially isolated victim; and a perpetrator profile of mental illness, alcohol or drug abuse, or emotional and/or financial dependence on the victim.
Limitations: due to a lack of literature a variety of studies was included, such as case-control, cross-sectional, case series and case report studies. |
|
Wong, 2017
Imaging Findings in Elder Abuse: A Role for Radiologists in Detection |
Type of study: Case study (2)
Country: Nort-America, New-York
Conflicts of interest: Not reported
|
Inclusion criteria: N= 2
Mean age ± SD: Case 1: 98 year Case 2; 90 Year
Sex: Case 1: Female Case 2: Female
|
Describe intervention (treatment/procedure/ test): To describe radiography in two elderly patients with possible injuries following elder abuse. |
Describe control (treatment/procedure/ test): N/A |
Length of follow-up: N/A Loss-to-follow-up: Intervention: 0 (0%)
|
Outcome measures and effect size (include 95%CI and p-value if available): N/A |
Article conclusion: We hope to raise awareness of elder abuse among diagnostic radiologists to encourage future large-scale research, increased focus on chronic osseous findings, and the addition of elder abuse to differential diagnoses
Limitations: case series |
|
Rosen, Bloemen en Harpe 2016(b)
Radiologists’ training, experience, and attitudes |
Type of study:
Setting:
Country: North-America, Washington, DC
Conflicts of interest: Not reported.
|
Inclusion criteria: N/A
N= 19 interviews with diagnostic radiologists.
|
Describe intervention (treatment/procedure/ test): Interviews on formal or informal training for elder abuse detection were conducted using a semi-structured format.
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
Loss-to-follow-up: Intervention: 0 (0%)
|
Outcome measures and effect size (include 95%CI and p-value if available):
Of the 19 included radiologists, only two reported any (in)formal training to detect elder abuse. All radiologists believe they have missed cases of elder abuse. There is a desire for elder abuse training. Radiographic finding may be suggestive of elder abuse: high energy injuries, such as rib fractures.
|
Authors’ conclusions: Radiologists are uniquely positioned to identify elder abuse. Though training in detection is currently lacking, providers expressed a desire for increased knowledge. In addition, radiologists were able to identify radiographic findings suggestive of elder abuse. On the basis of these findings, we plan to conduct additional studies to define pathognomonic injury patterns and to explore how to empower radiologists to incorporate detection into their practice.
Limitations: Different study population. However, training to recognize injuries seem beneficial. |
|
Rosen, 2016a
Emergency Department Presentations for Injuries in Older Adults Independently Known to be Victims of Elder Abuse |
Type of study: Case reports (from adult protective service records and medical chart reviews) from earlier research (Lachs)
Setting: community dwelling
Country: North-America
Conflicts of interest: mentioned
|
Inclusion criteria: Physical elder abuse victims living in the community of New Haven, CT.
N=572 ED visits were analysed
|
Describe intervention (treatment/procedure/ test): To describe patterns and circumstances surrounding elder abuse-related and potentially elder abuse-related injuries in older adult ED patients independently known to be victim of elder abuse.
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: 5 years
Loss-to-follow-up: Intervention: 0 (0%)
|
Outcome measures and effect size (include 95%CI and p-value if available):
In total 66 ED visits were recognized with high probability of being related to elder abuse, 31 ED visits from 26 patients was for an injury caused by physical elder abuse. For these visits, 81% were female, and the abuser was mostly the victim’s husband (25%) or daughter (19%). Fifteen percent of victims were cognitively impaired, and 15% of victims and 27% of abusers had a known psychiatric diagnosis. |
Authors’ conclusions: Our work expands the existing knowledge about injury patterns and circumstances consistent with and suspicious for physical elder abuse and highlights the important role of the ED in screening and identification. Future research is needed to comprehensively and systematically examine and describe common injury patterns, physical findings, and forensic biomarkers in elder abuse victims presenting to the ED and compare these to other geriatric injury victims. Ultimately, clinical decision rules should be designed and validated to assist busy emergency providers in identifying potential elder abuse victims.
Limitations: can be used for locations of physical abuse injuries “We found that injuries, and bruising in particular, are most commonly found on the upper extremities. Victims of physical abuse were also likely to have injuries on their face and neck. This confirms previous findings from multiple studies” |
|
Greenbaum, 2006
Burn Injuries Inflicted on Children or the Elderly: A Framework for Clinical and Forensic Assessment |
Type of study: A Framework for Clinical and Forensic Assessment Setting:
Country: North-America
Conflicts of interest: None |
Inclusion criteria: N/A
|
Describe intervention (treatment/procedure/ test): N/A
|
Describe control (treatment/procedure/test): N/A
|
Length of follow-up: N/A
|
Outcome measures and effect size (include 95%CI and p-value if available): N/A
|
Authors’ conclusions: none
Limitations: Provides a framework concerning laws and policies in Nort-America regarding elder abuse. In particular, and how to report in specific situations.
|
|
Danesh, 2015
The role of the dermatologist in detecting elder abuse and neglect |
Type of study: literature overview
Country: USA
Conflicts of interest: None
|
Inclusion criteria:
|
Describe intervention (treatment/procedure/ test): N/A
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
|
Outcome measures and effect size (include 95%CI and p-value if available): N/A
|
Authors’ conclusions: Dermatologists are uniquely positioned to identify and manage suspected cases of elder abuse given their expertise in distinguishing skin lesions of abuse from organic medical disease and their patient populations with strong elderly representation. Like physicians across medical specialties, dermatologists must be familiar with those aspects of elder abuse screening, diagnosis, management, and reporting that are unique to their field and to those aspects that are applicable to all health care providers. There remains a great need for studies in dermatology to assess the value of screening, the sensitivity and specificity of signs and symptoms of abuse, and the attitudes of residents and practicing physicians to the management and reporting of abuse.
Limitations: Concerns a different population (role of a dermatologist). No systematic literature search was performed. |
|
Ziminiski, 2013
Injury Patterns and Causal Mechanisms of Bruising in Physical Elder Abuse |
Type of study: Secondary data analysis Based on Wiglesworth 2009
Setting: participant’s home; a neutral site where the participant felt safe; or an inpatient setting
Country: North-America (University of California)
Conflicts of interest: None
|
Inclusion criteria: -65 and older; -an allegation of physical elder abuse occurring within the previous 6 weeks; and -alleged perpetrator being someone in a position of trust to the older adults
Exclusion criteria: Not mentioned
N=67
Age: 76 ± 8 years Sex: 72% Female
|
Describe intervention (treatment/procedure/ test): To describe the mechanisms of injury associated with characteristics of the bruises in a sample of elders who experienced physical elder abuse
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: 12 months
For how many participants were no complete outcome data available? Not reported
|
Outcome measures and effect size (include 95%CI and p-value if available): The most common bruising locations were the lateral/anterior arms (n = 23, 34.3%), head and neck (n = 10, 14.9%), and posterior torso (n = 7, 10.4%). Ten (14.9%) elders sustained head and neck bruises.
|
Article conclusions: Forensic nurses treat the immediate effects of violence and are uniquely positioned to intervene with local investigation agencies to ensure patient safety. This study suggests bruising to the lateral/anterior arms and to the head/neck is characteristic of physical elder abuse. Therefore, forensic nurses should pay particular attention to bruising in these areas when conducting abuse assessments. In addition, the findings suggest bruising to the arms is a result of conflict and not of ‘‘rough’’ caregiving (id est, transferring someone by the arms); therefore, forensic nurses need to be open minded to the possibility of elder abuse occurring in caregiving situations. This reinforces the recommendation that every older adult with a bruise be questioned about the possibility of elder abuse
Limitations: The sample size is small and limits the findings to what can be learned from this specific set of abuse incidents. |
|
Palmer, 2013
Elder abuse: Dermatologic clues and critical solutions |
Type of study: Literature overview Country: North-America
Conflicts of interest: None
|
Inclusion criteria: N/A
|
Describe intervention (treatment/procedure/ test): Analyses of risk factors, clinical signs, reporting requirements, and prevention of elder abuse.
|
Describe control (treatment/procedure/ test): N/A
|
Length of follow-up: N/A
|
Outcome measures and effect size (include 95%CI and p-value if available):
|
Authors’ conclusions: The identification and treatment of elder abuse by the dermatologist requires a high index of suspicion, awareness of the clinical signs of elder abuse, and knowledge of reporting requirements that are defined by each state. Thoughtful screening for elder abuse and prompt reporting should be an important part of every dermatologist’s practice. Further research is required to learn how to best substantiate the presence of abuse and to differentiate abuse from common conditions.
Limitations: no systematic literature search was performed. Interestingly, 7 types of elder abuse were reported; physical abuse, sexual abuse, emotional abuse, neglect, self-neglect, abandonment and financial/material exploitation. |
[1]In geval van een case-control design moeten de patiëntkarakteristieken per groep (cases en controls) worden uitgewerkt. NB; case control studies zullen de accuratesse overschatten (Lijmer et al., 1999)
[2]Comparator test is vergelijkbaar met de C uit de PICO van een interventievraag. Er kunnen ook meerdere tests worden vergeleken. Voeg die toe als comparator test 2 et cetera Let op: de comparator test kan nooit de referentiestandaard zijn.
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 27-07-2018
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2021 bepaalt het bestuur van de NVKG of de modules van deze richtlijn nog actueel zijn. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De NVKG is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke en beroepsverenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De autorisatie door de Nederlandse Vereniging voor Psychiatrie (NVvP) en het Nederlands Instituut van Psychologen (NIP) is onder voorbehoud.
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (http://www.kennisinstituut.nl) en werd gefinancierd door de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel van de richtlijn
Deze richtlijn geeft aanbevelingen voor de dagelijkse praktijk in de medisch- specialistische zorg betreffende het vroegtijdige signaleren van en handelen bij (een vermoeden van) ouderenmishandeling en het verbeteren van de organisatie en zorg voor deze patiënten.
De volgende onderwerpen komen aan de orde:
- definitie van ouderenmishandeling, vormen en risicofactoren;
- signalering/diagnostiek en screening;
- juridische aspecten en wet- en regelgeving;
- organisatie van zorg.
Afbakening van de richtlijn
De richtlijn richt zich op het signaleren van ouderenmishandeling in het medisch-specialistische zorgdomein. De richtlijn sluit aan bij de KNMG-meldcode kindermishandeling en huiselijk geweld.
Beoogde gebruikers van de richtlijn
Deze richtlijn richt zich op wat volgens de huidige maatstaven en wet- en regelgeving de beste zorg is voor patiënten bij wie een vermoeden van ouderenmishandeling bestaat.
De richtlijn is bruikbaar voor alle zorgprofessionals werkzaam in het medisch-specialistisch zorgdomein die te maken krijgen met (een vermoeden van) ouderenmishandeling en biedt aanknopingspunten voor lokale protocollen en/of transmurale zorgafspraken.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2016 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van relevante disciplines. De leden van de werk- en klankbordgroep zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte van augustus 2016 tot juli 2018 aan de totstandkoming van de richtlijn. Het klankbordgroeplid S. van Berben is medeauteur geweest op het onderdeel screening vanwege specifieke expertise.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Aan de werkgroep namen vertegenwoordigers vanuit de klinische geriatrie, spoedeisende hulp, spoedeisende hulp verpleegkunde, verpleegkundig specialisten geriatrie, psychiatrie, psychologie, en vertrouwensartsen deel.
Aan de klankbordgroep namen vertegenwoordigers vanuit verpleegkunde, aandachtsfunctionarissen, huisartsgeneeskunde, spoedeisende hulp, sociaal werkers, juristen, Veilig Thuis en onderzoekers deel. Deze groep heeft op gezette momenten commentaar gegeven op de conceptrichtlijn.
Werkgroep
- Drs. M.E. van Houten, klinisch geriater, werkzaam in het OLVG West te Amsterdam en Spaarnegasthuis te Hoofddorp, NVKG (voorzitter)
- Drs. B. Appels, klinisch neuropsycholoog, werkzaam in het Medisch Centrum Slotervaart te Amsterdam, NIP
- W.M.E. Bil, MANP, verpleegkundig specialist klinische geriatrie, werkzaam in het Medisch Centrum Slotervaart te Amsterdam, V&VN
- Drs. J.O. Daal, klinisch geriater, werkzaam in het Westfriesgasthuis te Hoorn, NVKG
- Dr. H.W. Ham, spoedeisende hulp verpleegkundige werkzaam in het UMC Utrecht, en Hogeschool hoofddocent Acute Zorg, werkzaam bij de Hogeschool Utrecht, NVSHV
- A. IJzermans, vertrouwensarts en forensisch arts, VVAK
- Drs. A. van Kalles, AIOS klinische geriatrie, NVKG
- Drs. B. van de Kerkhof-van Bon, spoedeisende hulp arts, werkzaam in het Canisius Wilhelmina Ziekenhuis, NVSHA
- Dr. G.G. Rosman-Meijer, vertrouwensarts en jeugdarts KNMG, VVAK en Landelijk Netwerk Veilig Thuis
- Drs. E. Vleugel, Psychiater Kliniek Ouderen GGZ in Geest locatie Haarlem, NVvP
Klankbordgroep
- Dr. S.A.A. Berben, associate lector acute intensieve zorg, werkzaam bij de Hogeschool van Arnhem en Nijmegen, bestuurslid NVSHV
- J. van Bokhorst, AIOS spoedeisende hulp, NVSHA
- D. van Delden MSc, casemanager Dementie Oosterhout en omgeving en coördinator Dementiepunt bij Thebe, V&VN
- Drs. L. van Haastert-Jap, huisarts, NHG
- Dr. mr. A. de Jong, adviseur gezondheidsrecht, KNMG
- M. de Jong, aandachtsfunctionaris ouderenmishandeling, werkzaam bij GZ Maatschappelijk werk, BPSW
- M. van der Krans-Vlug, projectleider Ouderenmishandeling Veilig Thuis Utrecht, Voorzitter Landelijk Platform Bestrijding Ouderenmishandeling (deelname tot mei 2017)
- Mr. E.H.G. Kwakman, landelijk officier van justitie, Huiselijk geweld en Zeden, werkzaam bij het Openbaar Ministerie
- Dr. K. Landsbergen, hoofddocent, werkzaam bij de Hogeschool van Arnhem en Nijmegen (deelname tot juli 2017)
- J. Vrolijk, aandachtsfunctionaris ouderenmishandeling en huiselijk geweld, werkzaam in het Jeroen Bosch Ziekenhuis vakgroep Klinische geriatrie
Met ondersteuning van:
- D. Dreesens, senior-adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- W. Harmsen, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- M.E. Wessels, literatuurspecialist, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
van Houten |
1. Klinisch geriater, vanaf 15-09-2018 niet meer praktiserend. 2. Arts-docent masterfase interne geneeskunde OLVG-west en Spaarne gasthuis Hoofddorp. 3. Projectleider Interprofessioneel opleiden op de klnische geriatrie. 4. Lid stuurgroep 70+ portefeuille scholing. |
1.Portefeuillehouder scholing stuurgroep kwetsbare ouderen OLVG, locatie west, valt binnen functie arts-docent. 2.Eigenaar van gerio-teaching per 01-05-2017 Op dit moment nog geen betaalde werkzaamheden. Doel bedrijf is onderwijs geven op gebied ouderengeneeskunde alsook adviseren op gebied implementatie senior vriendelijke projecten. |
Geen |
Geen |
|
Daal |
Klinisch geriater |
In eigen ziekenhuis: lid werkgroep ouderenmishandeling, lid van commissie Appraisal en Assessment (voorzitter), lid DUO commissie, lid commissie OGTU (Orthopedisch lid projectgroep kwetsbare ouderen en heupfractuur, en opleider: semi artsen (co assistenten), verbredende co assistenten, verpleegkundig specialist. Lid richtlijnontwikkeling NVKG. Lid werkgroep spoedzorg in de regio, vanuit Traumanet AMC. Allemaal niet betaalde functies. |
Geen
|
Geen
|
|
IJzermans |
Vertrouwensarts veilig thuis (full-time). Forensisch arts (oproep/diensten 15uur/week) |
Werkgroep forensisch medische expertise voor kinderen |
Geen
|
Geen |
|
Van de Kerkhof-van Bon |
AIOS spoedeisende hulp geneeskunde bij opstarten richtlijn, nu spoedeisende hulp arts |
Lid van sectie kindermishandeling en huiselijk geweld van de NVSHA (onbetaald). klankbordlid van de richtlijn fracturen bij kinderen (onbetaald). |
Bezig met het schrijven van een artikel over ouderenmishandeling en het beleid in EU |
Geen |
|
Vleugel |
Psychiater Kliniek Ouderen GGZ in Geest locatie Haarlem |
Penningmeester afdeling ouderenpsychiatrie van de NVvP, onbetaald |
Geen |
Geen |
|
Van Kalles |
AIOS klinische geriatrie |
Geen |
Geen |
Geen |
|
Appels |
Klinisch neuropsycholoog MC Slotervaart |
Richtlijnontwikkeling MCI (vacatiegeld) |
Geen |
Geen |
|
Blom-Ham |
Spoedeisende hulp verpleegkundige, Verpleegwetenschapper |
Geen |
Geen |
Geen |
|
Bil |
Verpleegkundig specialist, afdeling klinisch geriatrie, MC Slotervaart/aandachtsfunctionaris ouderenmishandeling |
Gastdocent (on)betaald). Hoofdredacteur Vakblad De Verpleegkundig Specialist (onbetaald). Lid-beroepsgenoot Regionaal Tuchtcollege voor de Gezondheidszorg te Den Haag (vacatiegelden). Lid Congrescommissie Geriatriedagen namens V&VN (onbetaald). Lid kerngroep Herziening richtijn probleemgedrag (Verenso) (vacatiegelden). Lid klankbordgroep Ondersteuning Implementatie Actieplan Ouderen veilig 2015-2017 (Regioplan) in opdracht van Min. VWS (onkosten). Lid klankbordgroep richtlijnherziening Artrose heup-knie (KNGF) (vacatiegelden). Lid Landelijk Netwerk Klinische Geriatrie (V&VN) (onbetaald). Lid Landelijk Netwerk Verpleegkundig Specialisten Klinische Geriatrie (V&VN) (onbetaald). Lid werkgroep ontwikkeling kwaliteitskader intramurale spoedzorg (FMS/NIV) (vacatiegelden). |
Geen |
Geen |
|
Berben |
Senior ondezoeker 0,6 ftem Acute Zorgregio Oost, Radboudumc Associate Lector Acute lntensieve Zorg 0,44 fte, Kenniscentrum Duurzame Zorg, Hogeschoolvan Arnhem en Nijmegen, |
1. Lid UMC Raad (bezoldigd). Onbezoldigd: 2. Lid bestuurscommissie Richtlijnen V&VN. 3. Lid bestuur Nederlandse Vereniging van Spoedeisende Hulp Verpleegkundigen. 4. Member Scientific Board European. 5. Academy of Nursing Science. 6. Lid Adviesraad Academic Network for Applied Public Health and Emergency Medicine (Anaphem). 7.Projectleider van RAAK-SIA gesubsidieerd ondezoeksproject naar de herkenning en melding van ouderenmishandeling in de ambulancezorg en op de spoedeisende hulp. 8. E-learning ontwikkeld Ouderenmishandeling voor professionals in de acute intensieve zorg (chauffeurs, verpleegkundigen, ambulance en SEH-verpleegkundigen, SEH-artsen). |
Projectleider van RAAK-SIA gesubsidieerd ondezoeksproject naar de herkenning en melding van ouderenmishandeling in de ambulancezorg en op de spoedeisende hulp. E-learning ontwikkeld Ouderenmishandeling voor professionals in de acute intensieve zorg (chauffeurs, verpleegkundigen, ambulance en SEH-verpleegkundigen, SEH-artsen) |
Uitgesloten van besluit-vorming aangaande (aanbevelin-gen) training en nascholing |
|
Rosman-Meijer |
Vertrouwensarts Jeugdarts KNMG |
Bij Veilig thuis werk ik als vertrouwensarts en ben betrokken bij adviestrajecten, meldingen en onderzoeken waarbij er sprake is van een vemroeden van huiselijk geweld en kindermishandeling.
(onbetaald) bestuurslid (secretaris) VVAK, Vereniging VertrouwensArtsen Kindermishandeling en huiselijk geweld. |
Geen |
Geen |
Inbreng patiëntenperspectief
Ten behoeve van het patiëntenperspectief heeft er periodiek overleg plaatsgevonden met de Patiëntenfederatie Nederland, UnieKBO en ANBO. Verder is er informatie ingewonnen bij Het Verwey-Jonker Instituut. Aangaande ouderen met een migrantenachtergrond hebben het NOOM (Netwerk van Organisaties van Oudere Migranten) en Pharos documentatiemateriaal aangeleverd. Movisie heeft ervaring met het in kaart brengen van het slachtoffer- en plegersperspectief bij huiselijk geweld. Deze organisatie is behulpzaam geweest met het toelichten van de door hen gepubliceerde cijfers en heeft eveneens documentatiemateriaal aangeleverd.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn(-module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten. De werkgroep heeft tevens (interne) indicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken (zie Indicatoren).
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II-instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen door de deelnemers aan de invitational conference. Het verslag van de invitational is opgenomen als aanverwante product.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen als kritiek, belangrijk (maar niet kritiek) en onbelangrijk. Tevens definieerde de werkgroep ten minste voor de kritieke uitkomstmaten welke verschillen zij klinisch (patiënt-)relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen (Medline), systematische reviews (Medline, Cochrane Database), en (grijze) literatuur over ouderenmishandeling in binnen- en buitenland. Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie/patiëntenperspectief zijn opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR – voor systematische reviews; Cochrane – voor gerandomiseerd gecontroleerd onderzoek; ACROBAT-NRS – voor observationeel onderzoek; QUADAS II – voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
C) Voor vragen over de waarde van meet- of classificatie-instrumenten (klinimetrie)
Deze instrumenten werden beoordeeld op validiteit, intra- (test-hertest) en inter-beoordelaarsbetrouwbaarheid, responsiviteit (alleen bij meetinstrumenten) en bruikbaarheid in de praktijk.
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje Overwegingen.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Overwegingen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de conceptrichtlijn werden er (interne) indicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van de Federatie Medisch Specialisten (secretariaat@kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk onderzoek van belang wordt geacht, is als aanbeveling in de Kennislacunes beschreven (onder aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt-)organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt-) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Actieplan ‘Ouderen in veilige handen’, Ministerie van VWS, 30 maart 2011. Voortzetting Actieplan ‘Ouderen in veilige handen’ (2015-2017).
Baker MW, LaCroix AZ, Wu C, et al. Mortality risk associated with physical and verbal abuse in women aged 50 to 79. J Am Geriatr Soc. 2009;57(10):1799-809. doi: 10.1111/j.1532-5415.2009.02429.x. Epub 2009 Aug 13. PubMed PMID: 19682130.
Begle AM, Strachan M, Cisler JM, et al. Elder mistreatment and emotional symptoms among older adults in a largely rural population: the South Carolina elder mistreatment study. J Interpers Violence. 2011;26(11):2321-32. doi: 10.1177/0886260510383037. Epub 2010 Sep 9. PubMed PMID: 20829233; PubMed Central PMCID: PMC3005541.
Brouwers MC, Kho ME, Browman GP, et al. AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348.
Comijs HC. 'Elder mistreatment: prevalence, risk indicators and consequences', PhD, Vrije Universiteit Amsterdam. 1999.
Comijs HC, Pot AM, Smit JH, et al. Elder abuse in the community:prevalence and consequences. J Am Geriatr Soc. 1998;46(7):885-8.PubMed PMID:9670877.
Dong XQ. Elder Abuse: Systematic Review and Implications for Practice. J Am Geriatr Soc. 2015;63(6):1214-38. doi: 10.1111/jgs.13454. Epub 2015 Jun 11. Review. PubMed PMID: 26096395.
Dong X, Simon MA. Elder abuse as a risk factor for hospitalization in older persons. JAMA Intern Med. 2013;173(10):911-7. doi: 10.1001/jamainternmed.2013.238. PubMed PMID: 23567991
Dong X, Simon M, Mendes de Leon C, et al. Elder self-neglect and abuse and mortality risk in a community-dwelling population. JAMA. 2009;302(5):517-26. doi: 10.1001/jama.2009.1109. PubMed PMID: 19654386; PubMed Central PMCID: PMC2965589.
Lachs MS, Williams CS, O'Brien S, et al. The mortality of elder mistreatment. JAMA. 1998;280(5):428-32. PubMed PMID: 9701077.
Medisch Specialistische Richtlijnen 2.0. Adviescommissie Richtlijnen van de Raad Kwaliteit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html. 2012.
Mouton CP, Rodabough RJ, Rovi SL, et al. Psychosocial effects of physical and verbal abuse in postmenopausal women. Ann Fam Med. 2010;8(3):206-13. doi: 10.1370/afm.1095. PubMed PMID: 20458103; PubMed Central PMCID: PMC2866717.
Olofsson N, Lindqvist K, Danielsson I. Fear of crime and psychological and physical abuse associated with ill health in a Swedish population aged 65-84 years. Public Health. 2012;126(4):358-64. doi: 10.1016/j.puhe.2012.01.015. Epub 2012 Mar 2. PubMed PMID: 22386619.
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Rijksoverheid ouderenmishandeling, https://www.rijksoverheid.nl/onderwerpen/ouderenmishandeling.
Schofield MJ, Powers JR, Loxton D. Mortality and disability outcomes of self-reported elder abuse: a 12-year prospective investigation. J Am Geriatr Soc. 2013;61(5):679-85. doi: 10.1111/jgs.12212. Epub 2013 Apr 16. PubMed PMID: 23590291.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann HJ, Oxman AD, Brozek J, et al. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008;336(7654). doi: 10.1136/bmj.a139. PubMed PMID: 18483053.
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
2005-mrt 2017
Engels, |
1 elder abuse/ or physical abuse/ or violence/ or domestic violence/ or torture/ or Patient Isolation/ or Restraint, Physical/ or fraud/ or homicide/ or sex offenses/ or rape/ or theft/ or Contusions/ (84637) 2 ((mental* or physical or verbal or emotional or financial or sexual or psychological or material or elder*) adj2 (harm or abus*)).ti,ab,kf. (19213) 3 (neglect* or ill-treat* or maltreat* or mistreat* or fraud* or assault* or crime* or violen* or bully* or intimidat* or aggression or coerc* or extort* or stigmati* or ostraci* or bruis*).ti,ab,kf. (165454) 4 1 or 2 or 3 (225113) 5 (Zoekstrategie gebaseerd op: Baker, Philip RA, Francis, Daniel P, Hairi, Noran N, Othman, Sajaratulnisah, Choo, Wan Yuen. Interventions for preventing abuse in the elderly. Cochrane Database of Systematic Reviews 2016, Issue 8. Art. No.: CD010321. DOI: 10.1002/14651858.CD010321.pub2.) (0) 6 exp *Aged/ or exp *geriatrics/ or exp Geriatric Assessment/ or exp Home Nursing/ or exp *Alzheimer Disease/ or exp Homes for the Aged/ or exp Nursing Homes/ (173256) 7 (community-dwelling or alzheimer* or frail* or ageing or aging or dement* or psychogeriatric* or geriatric* or elder* or "cognitive impairment*" or old-age* or pensioner* or retire*).ti,ab,kf. or (aged or old or older).ti. (776671) 8 6 or 7 (817538) 9 4 and 8 (10952) 10 limit 9 to (dutch or english) (9774) 27 exp "surveys and questionnaires"/ or "Mass Screening"/ or Elder Abuse/di, pc or Risk Assessment/ or risk factors/ or exp Geriatric Assessment/ (1554992) Annotation: Risk factors ook nog een keer meenemen in deze search? Geriatric assessment? 28 (red adj flag*).ti,ab. (1224) Annotation: op gut feeling in combinatie met ouderenmishandeling vind ik helaas geen artikelen 29 (Screen* or (Risk* adj2 Assess*) or checklist* or tool* or questionnaire* or detect* or identif* or predict*).ti,ab,kf. (5786623) 30 ((suspic* or sign* or symptom*) adj3 (abuse or mistreatment or bruis*)).ti,ab,kf. (3646) 31 Physical Examination/ (37940) 32 head-to-toe.ti,ab,kf. (211) 33 Examination.ti,ab,kf. (591391) 34 forensic medicine/ or forensic pathology/ (25064) 35 (forensic* or legal*).ti,ab,kf. (120162) 36 or/27-35 (7038573) 37 10 and 36 (5294) 38 limit 37 to yr="2005 -Current" (3364) 39 remove duplicates from 38 (3254) 40 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (315424) 41 39 and 40 (199) 42 39 not 41 (3055) – 2872 uniek |
4631 SR 277, Na selectie>64 |
|
Embase (Elsevier) |
'elder abuse'/exp/mj OR ('domestic violence'/exp/mj OR 'torture'/exp/mj OR 'patient isolation'/exp/mj OR 'sexual assault'/exp/mj OR 'sexual coercion'/exp/mj OR 'theft'/exp/mj OR 'contusion'/exp/mj OR ((mental* OR physical OR verbal OR emotional OR financial OR sexual OR psychological OR material OR elder*) NEAR/2 (harm OR abus*)):ti,ab OR neglect*:ti,ab OR 'ill treat*':ti,ab OR maltreat*:ti,ab OR mistreat*:ti,ab OR fraud*:ti,ab OR assault*:ti,ab OR crime*:ti,ab OR violen*:ti,ab OR bully*:ti,ab OR intimidat*:ti,ab OR aggression:ti,ab OR coerc*:ti,ab OR extort*:ti,ab OR stigmati*:ti,ab OR ostraci*:ti,ab OR bruis*:ti,ab
AND (elderly:ab,ti OR 'community dwelling':ab,ti OR geriatric:ab,ti OR 'mini mental state':ab,ti OR alzheimer:ab,ti OR alzheimers:ab,ti OR mmse:ab,ti OR caregivers:ab,ti OR falls:ab,ti OR adl:ab,ti OR frailty:ab,ti OR gds:ab,ti OR ageing:ab,ti OR elders:ab,ti OR frail:ab,ti OR mci:ab,ti OR demented:ab,ti OR psychogeriatrics:ab,ti OR 'cognitive impairment':ab,ti OR 'postmenopausal women':ab,ti OR comorbidities:ab,ti OR 'geriatric assessment'/exp OR 'nursing home'/exp OR 'frail elderly'/exp OR 'alzheimer disease'/exp OR 'cognitive defect'/exp OR 'home for the aged'/exp OR 'aged'/exp/mj)) OR (elder NEAR/3 (abus* OR neglect*)):ti,ab
AND ((dutch)/lim OR (english)/lim) AND (embase)/lim
AND ('questionnaire'/exp/mj OR 'mass screening'/exp/mj OR 'risk factor'/exp/mj OR 'risk assessment'/exp/mj OR 'geriatric assessment'/exp/mj OR 'physical examination'/exp/mj OR (red NEAR/1 flag*):ti,ab OR screen*:ti,ab OR (risk* NEAR/2 assess*):ti,ab OR checklist*:ti,ab OR tool*:ti,ab OR questionnaire*:ti,ab OR detect*:ti,ab OR identif*:ti,ab OR predict*:ti,ab OR ((suspic* OR sign* OR symptom*) NEAR/3 (abuse OR mistreatment OR bruis*)):ti,ab OR 'head to toe':ti,ab OR examination:ti,ab OR forensic*:ti,ab OR legal*:ti,ab OR 'forensic medicine'/exp/mj) NOT 'conference abstract':it
AND (2005-2017)/py
AND 'meta analysis'/de OR cochrane:ab OR embase:ab OR psycinfo:ab OR cinahl:ab OR medline:ab OR (systematic NEAR/1 (review OR overview)):ab,ti OR (meta NEAR/1 analy*):ab,ti OR metaanalys*:ab,ti OR 'data extraction':ab OR cochrane:jt OR 'systematic review'/de NOT ('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp NOT 'human'/exp)) – 142 – 69 uniek Overig: 1970 – 1244 uniek |
|
|
Cinahl (Ebsco) |
S17 S14 not S16 S16 S14 AND S15 S15 (MH "Meta Analysis") or TX (meta-analy* or metanaly* or metaanaly* or meta analy*) or TX (systematic* N5 review*) or (evidence* N5 review*) or (methodol* N5 review*) or (quantitativ* N5 review*) or TX (systematic* N5 overview*) or (evidence* N5 overview*) or (methodol* N5 overview*) or (quantitativ* N5 overview*) or TX (systematic* N5 survey*) or (evidence* N5 survey*) or (methodol* N5 survey*) or (quantitativ* N5 survey*) or TX (systematic* N5 overview*) or (evidence* N5 overview*) or (methodol* N5 overview*) or (quantitativ* N5 overview*) or TX (pool* N2 data) or (combined N2 data) or (combining N2 data) or (pool* N2 trials) or (combined N2 trials) or (combining N2 trials) or (pool* N2 studies) or (combined N2 studies) or (combining N2 studies) or (pool* N2 results) or (combined N2 results) or (combining N2 results) S14 S3 AND S10 S13 S3 AND S10 S12 S3 AND S10 S11 S3 AND S10 S10 S4 OR S5 OR S6 OR S7 OR S8 OR S9 S9 TI ( (forensic or legal or examination or (red n1 flag*)) ) OR AB ( (forensic or legal or examination or (red n1 flag*)) ) S8 TI ( (Screen* or (Risk* N2 Assess*) or checklist* or tool* or questionnaire* or detect* or identif* or predict*) ) OR AB ( (Screen* or (Risk* N2 Assess*) or checklist* or tool* or questionnaire* or detect* or identif* or predict*) ) S7 (MH "Forensic Medicine+") S6 (MH "Physical Examination+") S5 (MH "Questionnaires+") S4 (MH "Health Screening") OR (MH "Geriatric Assessment") S3 S1 or S2 S2 TI ( elder N3 (abus* or neglect or maltreatment or illtreatment)) ) OR AB ( elder N3 (abus* or neglect or maltreatment or illtreatment)) ) S1 (MH "Elder Abuse") |
|
Exclusietabel
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Redenen van exclusie |
|
Bloemen, 2009 |
Studie is opgenomen in de systematische review van Gallione, 2017 |
|
Grossmann, 2011 |
Studie over forensische expertise; kleur van blauwe plekken zegt volgens deze studie niks over eenduidigheid ouderdom van blauwe plek, echter beoordeling door forensisch experts dus niet van toepassing voor onze zorgprofessionals: excluderen |
|
Dimitrova, 2006 |
Studie gaat over de verscheidenheid aan blauwe plekken en de evolutie van een blauwe plek over de tijd; niet specifiek ouderenmishandeling |
|
Gironda, 2016 |
Studie beschrijft forensische markers welke niet gemakkelijk toepasbaar zijn in de klinische praktijk |
