Persisterende fecale incontinentie na ruptuur
Uitgangsvraag
- Levert het verwijzen naar een expertisecentrum van vrouwen die werden behandeld voor een totaalruptuur en die 6-12 maanden postpartum nog klachten van fecale incontinentie hebben verbetering op van de incontinentie klachten ten opzichte van niet verwijzen?
- Wat is een expertisecentrum op het gebied van de behandeling van fecale incontinentie?
Aanbeveling
Het is aan te bevelen om vrouwen die werden behandeld met bekkenfysiotherapie voor een totaalruptuur en die 6-12 maanden postpartum fecale incontinentie klachten hebben te verwijzen naar een expertisecentrum.
Een centrum met expertise op het gebied van fecale incontinentie dient te voldoen aan de volgende criteria:
- voldoende aanbod van patiënten met de hulpvraag fecale incontinentie;
- voldoende diagnostische middelen voor de analyse van de fecale incontinentie;
- voldoende therapeutische mogelijkheden voor de behandeling van fecale incontinentie;
- een multidisciplinaire aanpak van patiënten met fecale incontinentie.
Overwegingen
Uitgangsvraag 1: Levert het verwijzen naar een expertisecentrum van vrouwen die werden behandeld voor een totaalruptuur en die 6-12 maanden postpartum nog fecale incontinentie klachten hebben verbetering op van de incontinentie klachten ten opzichte van niet verwijzen?
Indien na een totaalruptuur nog klachten van fecale incontinentie blijven bestaan of wanneer deze op de langere termijn ontstaan zal als regel in eerste instantie een conservatieve behandeling met leefstijladviezen, bulkvormers en bekkenfysiotherapie worden geadviseerd. Deze behandelmogelijkheden hebben een bewezen gunstig effect opde ernst van de fecale incontinentie klachten (Ahmad, 2010; Dobben 2005). Het is onduidelijk hoe lang dit beleid moet worden voortgezet alvorens eventueel een verwijzing naar een expertisecentrum te overwegen. Het is bekend dat nog langdurig een spontaan herstel of verbetering van de klachten kan optreden en men zal ook de ingezette therapie een kans willen geven om aan te slaan. Er is gekozen voor een periode van 6-12 maanden afhankelijk van de ernst van de klachten en de specifieke hulpvraag van de vrouw.
Bij onvoldoende verbetering van de fecale incontinentie klachten met conservatieve behandeling kan verwijzing naar een centrum met expertise op het gebied van fecale incontinentie, zoals beschreven in de paragraaf hieronder, uitkomst bieden.
Hoewel er geen onomstotelijk bewijs is dat dit meerwaarde heeft baseert de werkgroep zich hiervoor op de volgende gronden (Ahmad, 2010):
- Door geavanceerde diagnostische technieken, onder andere (eventueel 3D-) endo-anale echoscopie, kan een betere diagnose en oorzaak voor de fecale incontinentie worden vastgesteld bijvoorbeeld wel of geen significant sfincterdefect. Endo-anale MRI heeft geen meerwaarde voor de detectie van sfincterdefecten boven endo-anale echoscopie (Dobben, 2007).
- Er is een aantal therapieën voor fecale incontinentie die een duidelijke verbetering van de fecale incontinentie kunnen bewerkstelligen. Denk aan verschillende vormen van bekkenfysiotherapie, operatieve interventies zoals sfincterplastiek en vormen van neuromodulatie.
- In een expertisecentrum wordt kennis gebundeld en door frequente verwijzingen wordt deze kennis vergroot en komen er betere mogelijkheden voor patiëntgebonden wetenschappelijk onderzoek.
Dit alles overwegend meent de werkgroep dat het aanbeveling verdient om vrouwen die werden behandeld voor een totaalruptuur en die 6-12 maanden postpartum nog fecale incontinentie klachten hebben te verwijzen naar een expertisecentrum.
Uitgangsvraag 2: Wat is een expertisecentrum op het gebied van de behandeling van fecale incontinentie?
Er is geen literatuur die onomstotelijk vaststelt wat een expertisecentrum moet inhouden. Op grond van analogie met andere ziektebeelden en vergelijkbare centra is de werkgroep tot de volgende omschrijving gekomen.
Aangezien dit geen richtlijn over de behandeling van fecale incontinentie is zijn de voorwaarden globaal opgesteld.
Een expertisecentrum op het gebied van fecale incontinentie is een centrum met:
- een multidisciplinaire aanpak voor patiënten met fecale incontinentie. Hierbij dienen naar oordeel van de werkgroep minimaal een gynaecoloog, colorectaal chirurg, maag-darm-lever arts en bekkenfysiotherapeut betrokken te zijn.
- voldoende aanbod van patiënten met de hulpvraag fecale incontinentie;
- voldoende diagnostische middelen voor de analyse van de fecale incontinentie (endo-echoscopie, anorectale manometrie etc.);
- voldoende kennis van of de beschikking hebben over therapeutische mogelijkheden voor de behandeling van fecale incontinentie (bekkenfysiotherapie inclusief biofeedback, elektrostimulatie en ballon training; rectale spoelingen en sfincterplastiek).
Verdergaande therapieën zoals sacrale neuromodulatie of geavanceerde sfincterchirurgie (artificiële sfincter etc.) dienen naar de mening van de werkgroep alleen in daarvoor gespecialiseerde centra te worden uitgevoerd.
Onderbouwing
Achtergrond
Bij 7 tot 57% van de vrouwen (zie module ‘Counseling voor volgende baring’, uitgangsvraag 1) die na een partus met een totaalruptuur gehecht zijn treden in meer of mindere mate klachten van fecale incontinentie op. Fecale incontinentie is een sociaal invaliderende en vaak verborgen klacht. Het is niet bekend welk deel van de vrouwen met klachten van fecale incontinentie hiervoor hulp zoekt. Het staat wel vast dat door schaamte en taboe een aanzienlijk deel hiervoor geen hulp zoekt.
De patiënten die wel een arts raadplegen met klachten van fecale incontinentie worden vaak in de eerste of tweede lijn niet invasief behandeld met leefstijladviezen, bulkvormers en bekkenfysiotherapie. Indien deze behandeling niet afdoende is kan verwijzing naar een centrum met expertise op het gebied van fecale incontinentie wellicht zinvol zijn voor invasieve behandelingsmethoden. De vraag is waar een dergelijk expertisecentrum aan moet voldoen en in hoeverre verwijzing dan daadwerkelijk verbetering geeft van de fecale incontinentie.
Samenvatting literatuur
Er is geen literatuur gevonden die antwoord geeft op de hierboven beschreven uitgangsvragen voor vrouwen met persisterende fecale incontinentie klachten na de behandeling van een totaalruptuur. Deze module zal daarom gebaseerd zijn op expertise en op literatuur over de behandeling van vrouwen met fecale incontinentie ongeacht de oorzaak van de fecale incontinentie.
Referenties
- Ahmad M., McCallum I.J. & Mercer-Jones M. (2010) Management of faecal incontinence in adults. BMJ;340:c2964.
- Dobben A.C., Terra M.P., Deutekom M., Bossuyt P.M., Felt-Bersma R.J. & Stoker J. (2005) Diagnostic work-up for faecal incontinence in daily clinical practice in the Netherlands. Neth J Med;63:265-269.
- Dobben A.C., Terra M.P., Slors J.F. External anal sphincter defects in patients with fecal incontinence: comparison of endoanal MR imaging and endoanal US. Radiology 2007;242:463-71.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-01-2015
Beoordeeld op geldigheid : 31-05-2013
Uiterlijk in 2018 bepaalt het bestuur van de Nederlandse Vereniging voor Obstetrie en Gynaecologie of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Ook in samenwerking met:
- Koninklijke Nederlandse Organisatie van Verloskundigen
- Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum Gezondheidszorg
De richtlijnontwikkeling werd ondersteund door de Orde van Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Het doel is om gynaecologen, verloskundigen, huisartsen, maag-darm-leverartsen, (bekken)fysiotherapeuten, radiologen en chirurgen te voorzien van een landelijke, door de relevante beroepsverenigingen gedragen richtlijn die voldoet aan de eisen van een AGREE-instrument volgens de EBRO-methode over het voorkomen van en behandelen van vrouwen met een totaalruptuur. De te ontwikkelen richtlijn voorziet in de meest recente 'evidence based' informatie over het onderwerp totaalruptuur.
Met het opstellen van een dergelijke richtlijn wordt beoogd de onduidelijkheid en onzekerheid te verminderen over de preventie en de behandeling van een totaalruptuur.
Doelgroep
De richtlijn kan worden gebruikt door alle zorgverleners die betrokken zijn bij de zorg voor vrouwen met een (verhoogd risico op een) totaalruptuur, maar is primair geschreven voor leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen (zie samenstelling werkgroep).
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2010 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante beroepsgroepen die betrokken zijn bij het zorgproces in de eerste en tweede lijn van vrouwen met een (verhoogd risico op een) totaalruptuur. De beroepsgroepen zijn de Nederlandse Vereniging voor Obstetrie & Gynaecologie (NVOG), de Koninklijke Nederlandse Organisatie van Verloskundigen (KNOV), Nederlandse Vereniging Voor Heelkunde (NVVH), Nederlandse Vereniging van Maag-Darm-Leverartsen (MDL), Nederlandse Vereniging voor Radiologie (NVvR) en de Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum Gezondheidszorg (NVFB). De werkgroepleden waren door de bovengenoemde wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep. De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze richtlijn. Partijen die geen zitting hadden in de werkgroep maar wel voor extern advies geraadpleegd werden gezien hun mede betrokkenheid bij het onderwerp zijn de Nederlandse Huisartsen Genootschap (NHG) en de Vereniging van Continentie Verpleegkundigen & Verzorgenden (CV&V).
Werkgroep
- Prof.dr. M.E. Vierhout (voorzitter), gynaecoloog, UMCN, Nijmegen
- Mw. dr. P.J. Hajenius, gynaecoloog, AMC, Amsterdam
- Dr. J.W. De Leeuw, gynaecoloog, Ikazia Ziekenhuis, Rotterdam
- Mw. drs. M. Weemhoff, gynaecoloog, MUMC, Maastricht
- Mw. dr. R.J.F. Felt-Bersma, maag-darm-leverarts, VUMC, Amsterdam
- Mw. dr. P.J. Voorham-van der Zalm, bekkenfysiotherapeut, LUMC, Leiden
- Mw. drs. J.J.H. Bakker, klinisch verloskundige, AMC, Amsterdam
- Prof. dr. J. Stoker, radioloog, AMC, Amsterdam
- Prof. dr. C.G.M.I. Baeten, chirurg, MUMC, Maastricht
- Ir. T. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Mw. M.M.J. Wiegerinck, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
- Mw. C.A.L. van Rijn, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
Extern advies:
Mw. drs. M. Wessels, informatiespecialist, Orde van Medisch Specialisten, Utrecht.
Belangenverklaringen
Een formulier omtrent de verklaring van mogelijke belangenverstrengeling en embargo met betrekking tot de richtlijn ‘Totaalruptuur’ is hieronder te vinden. Een overzicht van deze verklaringen zal bij het secretariaat van de NVOG opvraagbaar zijn.
Verklaring omtrent mogelijke belangenverstrengeling en embargo met betrekking tot de richtlijn ‘Totaalruptuur’ op initiatief van ‘NVOG’
Utrecht, ………………………. 2011
Betreft: Richtlijn ‘Totaalruptuur’
Geachte heer, mevrouw,
In verband met uw deelname aan de ontwikkeling van de richtlijn ‘Totaalruptuur’ vragen wij u bijgevoegde verklaring in te vullen.
Mogelijke belangenverstrengeling:
Mogelijke belangenverstrengeling valt niet steeds te vermijden, maar de Orde van Medisch Specialisten en NVOG vinden het wel van belang dat hierover openheid bestaat. U wordt daarom gevraagd op bijgaand formulier te vermelden of u in de laatste vijf jaar een (financieel ondersteunde) betrekking onderhield met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn ‘Totaalruptuur’.
Hetgeen u in uw verklaring vermeldt zal bij het secretariaat van de NVOG opvraagbaar zijn.
Embargo
Gedurende de richtlijnontwikkeling rust een embargo op de teksten van de conceptrichtlijn.
Dit betekent dat het zonder schriftelijke toestemming van de opdrachtgever niet is toegestaan om passages uit de conceptrichtlijn, of de gehele conceptrichtlijn inclusief bijlagen zoals evidence-tabellen te verstrekken aan derden.
Ondergetekende verklaart zich door ondertekening akkoord met het bovenstaande.
......................................................................................................................................
(naam)
................................................................. ............................................................
(plaats, datum) (handtekening)
Formulier belangenverklaring
Heeft u naar uw mening in de afgelopen vijf jaar en/of gedurende de looptijd van het project belangen die mogelijk kunnen interfereren met de besluitvorming in de werkgroep ten aanzien van de interpretatie van het wetenschappelijk bewijs en het opstellen van aanbevelingen?
Ja / Neen1
Zo ja, wilt u aangeven uit welke activiteiten deze belangen voortvloeien en welke organisaties/bedrijven het betreft? Voorbeelden van activiteiten kunnen gevonden worden in consultatie/advisering, (na)scholing / cursus en ondersteuning van wetenschappelijk onderzoek.
1. ...................................................................................................................................................
2. ...................................................................................................................................................
3. ...................................................................................................................................................
Bij meer dan deze drie vermeldingen graag een extra blad bijvoegen.
Ondergetekende verklaart bovenstaande informatie naar waarheid te hebben ingevuld en mutaties t.a.v. bovenstaande te vermelden aan de voorzitter en secretaris van de werkgroep:
Betreft: richtlijn ‘Totaalruptuur’
Naam: ...................................................................................................................................................
Afgevaardigde namens: ...................................................................................................................................................
................................................................. ....................................................................
(plaats, datum) (handtekening)
1 Graag doorhalen wat niet van toepassing is
Inbreng patiëntenperspectief
Voor de ontwikkeling van een goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening geconfronteerd te worden of er mee te leven. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening worden gehouden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij zich heeft gespecialiseerd. Het is zinvol om voor verbetering van de kwaliteit van de behandeling ook knelpunten vanuit patiëntenperspectief in kaart te brengen.
Bij deze richtlijn is er in de beginfase van de richtlijnontwikkeling een knelpuntenanalyse door middel van een groepsinterview met patiënten (focusgroep) gedaan. Vanuit de poliklinieken werden vrouwen die minimaal drie maanden en maximaal vijf jaar geleden een totaalruptuur hadden gehad gevraagd om deel te nemen aan het focusgroep gesprek. Een verslag van de focusgroep is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. Een overzicht van de belangrijkste aandachtspunten wordt hieronder weergegeven. De conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van de focusgroep.
Focusgroep verslag
In dit document worden de aandachtspunten uit het focusgroep gesprek van 8 maart 2011 uitgelicht.
Doel van het focusgroep gesprek:
Vanuit patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met een totaalruptuur patiëntgerichter kan.
Deelneemsters aan het focusgroep gesprek:
In samenwerking met de gynaecologen van de werkgroep richtlijn ontwikkeling totaalruptuur werden deelnemers benaderd en geselecteerd. Er namen vijf vrouwen deel. Bij twee vrouwen trad de totaalruptuur op bij de eerste bevalling. Twee vrouwen zijn thuis bevallen onder begeleiding van een verloskundige. Ten tijde van het gesprek was één van de deelnemers (opnieuw) zwanger.
De gespreksstructuur:
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: het stellen van de diagnose na de bevalling, de begeleiding tot aan de ingreep, de ingreep zelf, de nazorg/follow-up en de counseling voor een eventuele volgende zwangerschap. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces:
De diagnose totaalruptuur werd gesteld
- Over het algemeen stelde de dienstdoende gynaecoloog de diagnose. Wanneer de arts-assistent of verloskundige een (vermoeden op) totaalruptuur vaststelde, werden de vrouwen herbeoordeeld door de dienstdoende gynaecoloog.
- Dat bij de beoordeling meer mensen de ruptuur moesten inspecteren werd door de vrouwen als vervelend ervaren.
- Dat bij de beoordeling meer zorgverleners de ruptuur moesten inspecteren werd door de patiënten niet als vervelend ervaren. Zij waren nog erg in de roes van de bevalling.
- De informatie die de vrouwen kregen op het moment dat de diagnose gesteld werd was dat er sprake was van een ruptuur die gehecht moest worden op de operatiekamer.
- Informatie over de ruptuur, anatomie en wat er precies gescheurd was werd nauwelijks gegeven (niet door verloskundigen en niet door gynaecologen). De vrouwen hebben er ook niet naar gevraagd. Zij waren er op dat moment niet mee bezig aangezien ze net bevallen waren. De algemene opvatting was dat er op het moment direct na de bevalling ook geen behoefte was aan meer informatie, maar wel op een later moment.
- Genoemd werd dat ook een schuldvraag kan spelen, waarbij de vrouw zich afvraagt of zij iets fout heeft gedaan waardoor zij de totaalruptuur veroorzaakt zou hebben. Het zou fijn zijn als dit geadresseerd wordt en deze eventuele twijfel weggenomen wordt.
- Partners werden betrokken bij de informatieoverdracht. De opvang zou nog iets beter kunnen indien iemand thuis is bevallen en met de ambulance naar het ziekenhuis wordt gebracht. Partner en kind blijven dan vaak alleen achter.
- De vrouwen waren het er over eens dat het prettig was geweest als er een informatiefolder over totaalruptuur was om beter te begrijpen wat een totaalruptuur is en wat er operatief hersteld moet worden.
De begeleiding tot aan de ingreep
- Er werd duidelijk uitgelegd wat de reden was om de ingreep in de operatiekamer uit te voeren.
- De vrouwen kregen geen informatie over de wachttijd voordat de ingreep zou plaatsvinden.
- Wachttijden varieerden tussen binnen een uur tot 5 uur na de bevalling. Gemiddeld moest men 2 uur wachten. Een aantal vrouwen geeft aan dat zij graag geïnformeerd zouden zijn geweest over de wachttijd, zodat zij zich er op in hadden kunnen stellen. De vrouwen die lang hebben moeten wachten geven aan dat zij juist niet vooraf hadden willen weten dat het zo lang zou duren, omdat ze dan erg tegen de wachttijd op zouden zien. De onzekerheid over de wachttijd is over het algemeen wel als onprettig ervaren door de deelnemers.
- Niet bij alle vrouwens mocht de baby bij de moeder blijven tot ze naar de operatiekamer moest. Dit is als vervelend ervaren. De mening van alle vrouwen is dat de baby zo lang als mogelijk bij de moeder hoort te blijven.
- Indien de baby niet bij de moeder blijft is de partner continue aan het heen en weer lopen tussen moeder en kind. Er werd aangegeven dat er iemand moet zijn die je kan steunen tot je naar de operatiekamer wordt gebracht. Het liefst de partner, maar de verloskundige zou hier eventueel ook een rol in kunnen spelen zoals dat bij een vrouw het geval was.
- Bij de vrouwen die de baby wel bij zich mochten houden is dit als zeer prettig ervaren. Dan is het wachten ook minder erg.
De ingreep: hechten van de totaalruptuur
- Informatie over de reden voor het herstellen op de operatiekamer is aan alle vrouwen gegeven.
- Er werd geen keus gegeven voor hechten op de verloskamer of op de operatiekamer. Alle vrouwen werden op de operatiekamer gehecht.
- Bij een vrouw werd gevraagd of zij een ruggenprik wilde of algehele anesthesie. Zij koos voor de ruggenprik omdat dit beter zou zijn voor de borstvoeding, echter omdat de ruggenprik niet lukte is zij toch onder narcose gegaan. Een vrouw gaf zelf aan geen ruggenprik te willen. Aan de andere vrouwen werd niet gevraagd welke anesthesie zij wilden.
- Indien er geen nadelige effecten zijn voor de borstvoeding dan zouden de meeste deelnemers algehele anesthesie hebben gekozen indien zij de keus hadden. Er werd geen informatie gegeven over mogelijke consequenties van narcose voor het kind en de borstvoeding.
- Na de ingreep had geen van de vrouwen direct aan de operatie gerelateerde pijn. Met paracetamol was de pijn die er was goed te verhelpen. De genezing ging snel. Er was geen disfunctioneren door de totaalruptuur.
- Over het ziekenhuisverblijf is opgemerkt dat het met 4 op 1 kamer onrustig is en dat het met 2 op 1 kamer goed te doen is. De zorg was over het algemeen goed maar de hoeveelheid aandacht had beter gekund. Je bent immobiel en afhankelijk van de zorgverlener. Indien afspraken worden gemaakt over de borstvoeding en wektijden dient de zorgverlener zich hieraan te houden.
- Ontslaggesprek: de vrouwen gaven aan dat er geen ontslaginstructies werden gegeven. Een aantal vrouwen kreeg lactulose mee naar huis. Indien er instructies werden gegeven ging dat over de hygiëne en spoelen met water. In de meeste gevallen gaven de kraamverzorgende of verloskundige thuis instructies en hielpen bij de verzorging.
Follow-up
- Er werd door de vrouwen aangegeven dat er te weinig informatie was verstrekt over wat er te verwachten is van de totaalruptuur op langer termijn; welke klachten en problemen horen bij een totaalruptuur? Het was voor deze vrouwen onduidelijk bij wie zij hun vragen moeten neerleggen: verloskundige of gynaecoloog.
- Op een vrouw na heeft iedereen een nacontrole gehad zes weken na de bevalling bij de gynaecoloog of bij de verloskundige. Vaak was dit niet bij de eigen gynaecoloog of de gynaecoloog die de ruptuur gehecht had.
- In de nacontrole werd weinig aandacht besteed aan informatie over de ruptuur en eventuele complicaties. Er werd niet standaard naar de ruptuur gekeken.
- De vrouwen gaven aan dat zij het lastig vonden om aan te geven welke klachten zij hebben omdat er gêne is over het onderwerp, zij vaak niet weten wat normaal is en wat niet en omdat zij over het algemeen de neiging hebben de klachten te bagatelliseren. Als er dan niet specifiek naar gevraagd wordt, komt het ook niet altijd boven tafel.
- Continuïteit in de begeleiding, ter vermindering van het gevoel van gêne, in het gehele traject wordt erg op prijs gesteld, zodat de zorgverlener op de hoogte is van de situatie.
- Op emotioneel en psychosociaal vlak hebben de meeste vrouwen veel gehad aan steun van partner en familie. De zorgverlener heeft een informatieve en geruststellende rol (door uitleg en wegnemen schuldgevoel bij patiënt).
Nazorg
- Een vrouw is in verband met bekkenklachten doorverwezen naar de fysiotherapeut. Zij is zeer enthousiast over de adviezen voor houding, bekkenspieroefeningen en hulp bij de verwerking en het herstelproces. Veel onzekerheden kunnen worden weggenomen. De fysiotherapeut heeft veel uitgelegd over de musculatuur en de werking van de bekkenbodemspieren. Daarnaast heeft de fysiotherapeut laten zien wat er gebeurd is. De vrouwen geven aan dat er ergens in het zorgtraject aangeboden moet worden met een spiegel naar de ruptuur te kijken. Dit is goed voor het begrip en voor de zekerheid van het herstel.
- Een vrouw gaf aan dat iedereen de mogelijkheid zou moeten krijgen om naar de bekkenfysiotherapeut te gaan. Anderen zijn het hiermee eens.
- Persisterende klachten: opvallend is dat vrouwen zonder klachten bij nader inzien toch nog wel restklachten blijken te hebben. Het herkennen van de klachten in relatie tot de totaalruptuur blijkt lastig en zoals eerder genoemd geven de vrouwen aan dat zij ook de neiging hebben de klachten te bagatelliseren. Andere vrouwen hebben nog evidente klachten die waarschijnlijk door de totaalruptuur veroorzaakt zijn.
- Er wordt wederom aangegeven dat er ergens in het zorgtraject meer informatie gegeven moet worden over de complicaties en klachten die mogelijk verband kunnen houden met de totaalruptuur.
- Geen van de vrouwen heeft klachten van persisterende fecale incontinentie.
- Sexuele problematiek: er was begrip van de partner. Er wordt aangegeven dat er in het begin wel onzekerheid is over wat wel en niet mogelijk is op seksueel gebied. Er is een vrouw die aangaf dat het een jaar heeft gekost voordat het allemaal weer goed ging op seksueel gebied. Dit kwam deels door terughoudendheid van de partner.
- Er lijkt behoefte te zijn aan uitleg over de fysieke mogelijkheden na een ruptuur maar ook over cosmetische factoren.
- Er wordt hier ook aangegeven dat een informatiefolder gemaakt moet worden. Graag met illustraties.
- Er werd niet standaard een controle 3-6 maanden na de bevalling afgesproken. De deelnemers geven aan dat een extra controle een goede optie is, ook om onduidelijkheid weg te nemen en nog vragen te kunnen stellen.
Counseling
- Zorgverleners: verloskundigen en/of gynaecologen waren afwachtend en onduidelijk met informatie en counseling over een eventuele volgende zwangerschap.
- De deelnemers geven aan dat er wel informatie werd gegeven maar eenduidig was die informatie niet. Dit geeft onzekerheid.
- Een counselingsgesprek zou moeten plaatsvinden in het nazorgtraject van de eerdere bevalling of vroeg in het traject van een nieuwe bevalling. Aan preconceptioneel advies is geen behoefte.
- Counseling zou inhoudelijk duidelijkheid moeten geven over de modus partus na eerdere totaalruptuur. Een behandelplan zou minder onzekerheid en ongerustheid geven voor de bevalling. Belangrijk is eenduidigheid, vooral als continuïteit in de zorg niet gewaarborgd kan worden.
- Er zou informatie gegeven moeten worden over de kans op herhaling van een ruptuur en eventuele preventieve maatregelen.
- Nogmaals wordt aangegeven dat een folder hierin kan ondersteunen.
- Op het internet is het op dit moment nog lastig om correcte, volledige informatie te verkrijgen.
- Een vrouw is opnieuw zwanger, de totaalruptuur heeft haar er niet van weerhouden weer zwanger te worden. De deelnemers geven aan dat het hele bevallingstraject meer impact heeft gehad op lichaam en geest dan het gegeven dat ze ook een totaalruptuur hadden.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en ziekenhuizen. Daarnaast is een patiëntenfolder opgesteld. Ook is de richtlijn te downloaden vanaf de website van de Nederlandse Vereniging voor Obstetrie en Gynaecologie: www.nvog.nl.
Werkwijze
De werkgroep werkte twee jaar aan de totstandkoming van de richtlijn. De werkgroepleden zochten systematisch naar de literatuur en beoordeelden de kwaliteit en inhoud ervan. De richtlijnondersteuner maakte, in samenspraak met de subwerkgroep die voor elke module was aangesteld, evidencetabellen om deze vervolgens te vertalen in GRADE tabellen. Een samenvatting van de evidence met de conclusies werd teruggekoppeld aan de gehele werkgroep waarna gezamenlijk de overige overwegingen en aanbevelingen werden geformuleerd. Tijdens vergaderingen werden teksten toegelicht en werd door de werkgroepleden meegedacht en gediscussieerd. De uiteindelijke teksten vormen samen de hier voorliggende richtlijn.
Deze richtlijn is opgesteld aan de hand van het “Appraisal of Guidelines for Research & Evaluation” (AGREE) instrument (www.agreetrust.org). Dit instrument is een breed internationaal geaccepteerd instrument voor de beoordeling van de kwaliteit van richtlijnen. Bovendien werd gekozen om - volgens de meest recente ontwikkelingen op het gebied van richtlijnen - de methode toe te passen van The Grading of Recommendations Assessment, Development and Evaluation (GRADE) voor het graderen van de kwaliteit van bewijs en de sterkte van de aanbevelingen.
Strategie voor zoeken naar literatuur
Er werd eerst oriënterend gezocht naar bestaande richtlijnen (https://www.ahrq.gov, www.nice.org.uk, www.diliguide.nl, SUMsearch: sumsearch en sign) en naar systematische reviews in de Cochrane Library en via SUMsearch. Vervolgens werd er voor de afzonderlijke uitgangsvragen met specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in de elektronische databases Medline en Embase. Tevens werd aanvullend handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd gezocht naar (systematische reviews of meta-analyses van) gerandomiseerde gecontroleerde onderzoeken (RCT’s). In afwezigheid van RCT’s werd verder gezocht naar prospectieve gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve en retrospectieve niet-vergelijkende onderzoeken. De gebruikte zoektermen staan onder zoekverantwoording per module.
Definiëren klinisch relevante uitkomstmaten en acceptabele meetinstrumenten hiervoor
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Zie voor de uitwerking hiervan verderop in dit hoofdstuk de kopjes ’Definities’ en ’Uitkomstmaten’.
Literatuurselectie
Per uitgangsvraag werden tenminste twee werkgroepleden aangesteld om onafhankelijk van elkaar de literatuur te beoordelen op relevantie. Bij deze selectie van titel en abstract werden de volgende exclusiecriteria gehanteerd:
- niet van toepassing op de vraagstelling
- niet vergelijkbaar met de Nederlandse populatie of Nederlandse praktijkvoering
- niet-gedefinieerde uitkomstmaat
- minder dan 10 vrouwen in de onderzoekspopulatie (wegens imprecisie)
- niet primair onderzoek
- case reports, case series (minder dan 10 vrouwen), letters to the editor
Beoordeling van de kwaliteit van studies
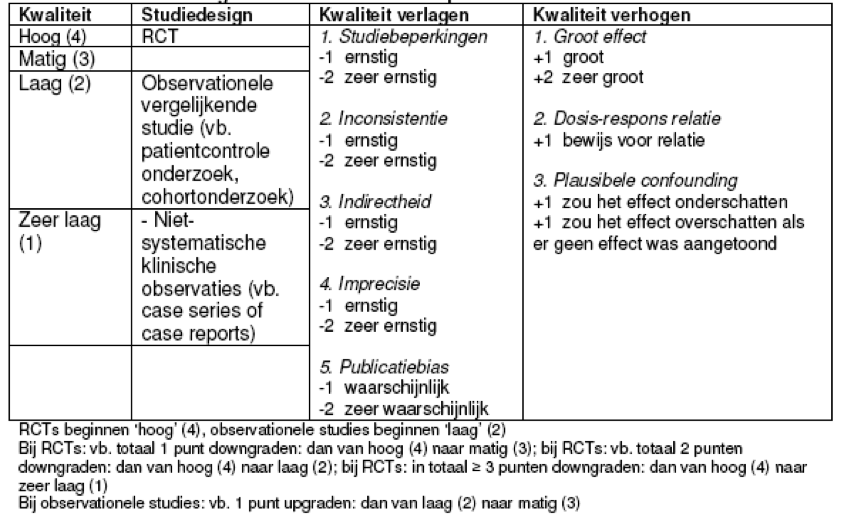
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door minimaal twee werkgroepleden op volledige tekstinhoud beoordeeld en daarna beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijs. Hierbij is de indeling gebruikt, zoals weergegeven in tabel 1.1.
De beoordeling van de verschillende artikelen vindt u in de verschillende teksten terug onder het kopje ‘Samenvatting van de literatuur’. De ondersteuner maakte in samenspraak met de subgroepen per uitgangsvraag evidencetabellen (zie evidence tabellen onder de kop onderbouwing bij de modules) van de geselecteerde individuele studies; deze dienen als hulpmiddel bij het beoordelen en samenvatten van deze studies. Vervolgens werd de kwaliteit van de evidence op het niveau van de systematische review beoordeeld. Met de kwaliteit van de evidence wordt bedoeld in hoeverre er vertrouwen is dat de aanbevelingen gebaseerd kunnen worden op de (effectschatting van de) evidence en de GRADE tabellen. Het wetenschappelijk bewijs is vervolgens kort samengevat in de ‘conclusies uit de literatuur’. De belangrijkste literatuur waarop deze conclusies zijn gebaseerd staat bij de conclusies vermeld, inclusief de GRADE gradering van bewijs.
Bij GRADE wordt de evidence per uitkomstmaat beoordeeld. De beoordeling wordt gedaan door het invullen van een evidenceprofiel (tabel 1.1). Alleen voor kritieke en/of belangrijke uitkomstmaten wordt een evidenceprofiel gemaakt. Er zijn vijf factoren die de kwaliteit van de evidence per uitkomstmaat kunnen verlagen en drie factoren die de kwaliteit kunnen verhogen. Per factor kan de kwaliteit met één of twee niveaus omlaag gaan. Als het om een ernstige beperking gaat, dan gaat de kwaliteit met één niveau omlaag. Als het om een zeer ernstige beperking gaat, dan gaat de kwaliteit met twee niveaus omlaag.
De verschillende typen onderzoek kunnen worden ingedeeld naar mate van bewijs. RCT’s zijn in beginsel van hogere methodologische kwaliteit dan observationele studies omdat RCT’s minder kans op vertekening (bias) geven. In het GRADE systeem beginnen daarom RCT’s met hoge kwaliteit (4) en observationele studies met lage kwaliteit (2). Niet vergelijkende, niet-systematische studies (bijvoorbeeld case series en case reports) zijn altijd van zeer lage kwaliteit.
Een overzicht van de GRADE indeling van kwaliteit van studies per uitkomstmaat staat in tabel 1.1.
Tabel 1.1: GRADE indeling van kwaliteit van studies per uitkomstmaat
Formuleren van aanbevelingen
Nadat de gegevens uit de GRADE tabellen waren samengevat als tekst werden hieruit conclusies getrokken. Om tot een gewogen aanbeveling te komen werden vervolgens de overige overwegingen besproken en geformuleerd. Dit is van belang omdat voor een aanbeveling naast het wetenschappelijke bewijs ook nog andere aspecten meegewogen behoren te worden, zoals patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen of organisatorische aspecten. Bij de overwegingen spelen de ervaring en opvattingen van de werkgroepleden een rol. De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn.
Zoekverantwoording
|
Onderwerp:
|
|
7.1 Wat is het risico op het optreden van fecale incontinentie bij vrouwen met een totaalruptuur (IIIa of hoger) in de anamnese ten opzichte van vrouwen zonder een totaalruptuur in de anamnese? |
|
7.2 Wat is het risico van een volgende vaginale baring in vergelijking met een primaire sectio caesarea op een recidief totaalruptuur en nieuw optreden of verergering van fecale incontinentie bij vrouwen met een totaalruptuur (III-a of hoger) in de anamnese? |
