Onderzoek vaststellen sfincterdefecten
Uitgangsvraag
Welk onderzoek (rectaal toucher, beoordeling door een ervaren zorgverlener, echoscopie) moet direct postpartum worden verricht om sfincterdefecten optimaal vast te stellen?
Aanbeveling
Iedereen die een baring begeleidt moet getraind zijn in het herkennen en het classificeren van een totaalruptuur. Bij twijfel dient er de mogelijkheid te zijn om een ervaren zorgverlener te laten herbeoordelen.
Er zijn aanwijzingen dat de introductie van endo-anale echoscopie direct postpartum zinvol kan zijn om het aantal gemiste sfincterletsels te verminderen. Wetenschappelijk onderzoek naar de diagnostische en klinische waarde, inclusief haalbaarheid en kosteneffectiviteit, is noodzakelijk voordat deze techniek als reguliere zorg wordt ingevoerd.
Overwegingen
Er zijn geen onderzoeken over de waarde van het rectaal toucher bij het klinisch onderzoek van het perineum postpartum. De werkgroep is op basis van haar expertise van mening dat een rectaal toucher een vast onderdeel dient te zijn van het beoordelen van het perineum om, behalve de continuïteit van het rectum slijmvlies en de sfincters, eventueel ook de mate van tonus van de sfincter en de continuïteit rondom te palperen. Wanneer de sfincters geheel concentrisch door de bevallen vrouw aangespannen kunnen worden, geeft dit verdere ondersteuning aan de bevinding dat de sfincters niet beschadigd zijn.
Klinisch onderzoek door ervaren zorgverleners lijkt te leiden tot een betere herkenning van totaalrupturen. Herkenning van een totaalruptuur is een voorwaarde om te komen tot chirurgisch herstel, immers indien niet herkend zal geen chirurgisch herstel volgen. Ook endo-echoscopie kan het aantal gemiste totaalrupturen verminderen. Er is weinig verschil in herkenning van totaalrupturen tussen het onderzoek door een ervaren zorgverlener en onderzoek aangevuld met endo-echoscopie. Aangezien de incidenties in de besproken onderzoeken veel hoger liggen dan de incidentie totaalruptuur zoals we deze in Nederland kennen, kunnen we de conclusies niet zonder meer vertalen naar de Nederlandse situatie. Desalniettemin zijn de onderzoeken van dermate kwaliteit dat we ons de conclusies ter harte moeten nemen.
De vraag of endo-echoscopie postpartum routinematig zou moeten worden verricht met als doel occulte sfincterletsels op te sporen kan niet beantwoord worden zonder te weten of het opsporen van occulte sfincterletsels klinisch relevant is.
De vraag of de uitkomst voor een vrouw verbetert voor wat betreft het voorkomen van fecale incontinentie wanneer een occult sfincterletsel wordt hersteld in vergelijking met het niet herstellen, wordt uitgewerkt in hoofdstuk 5.5 over de behandeling van de totaalruptuur.
Er is tot nu toe één onderzoek van lage kwaliteit waarin aanwijzing is dat het herkennen door middel van endo-echoscopie bij tweede graads rupturen en het herstellen van occulte sfincterletsels leiden tot minder vrouwen met ernstige fecale incontinentie drie en twaalf maanden postpartum (Faltin, 2005). Aangezien het verrichten van endo-echoscopie direct postpartum geen eenvoudig onderzoek is, gynaecologen in Nederland hiervoor niet zijn opgeleid en de benodigde apparatuur op een gemiddelde verloskamer in Nederland niet aanwezig is, is een aanbeveling tot verrichten van endo-echoscopie postpartum nog niet op zijn plaats. Echter, de werkgroep denkt dat de aanwijzingen uit het genoemde onderzoeken wel zo sterk zijn dat het zinvol is dat er klinieken komen, waar reeds ervaring met de techniek van endo-anale echoscopie bestaat, die gynaecologen gaan opleiden in het verrichten van endo-echoscopie postpartum. Op deze wijze zou in de toekomst beter gekwalificeerd onderzoek kunnen worden verricht waardoor de diagnostische en klinische waarde van endo-echoscopie postpartum beoordeeld kan worden. Pas daarna zal deze diagnostiek als standaard zorg kunnen worden benoemd. Tot die tijd is het aan te raden om voldoende scholing te verzorgen in het herkennen van totaalrupturen aan alle zorgverleners die bevallingen begeleiden. Alleen al het invoeren van een nieuw protocol en aandacht voor deze problematiek verhoogt het percentage herkende totaalrupturen.
Onderbouwing
Achtergrond
Na een bevalling wordt door de zorgverlener die de bevalling heeft begeleid een inspectie verricht van het perineum. Indien de bevalling heeft plaatsgevonden in de eerste lijn is de verdenking op een totaalruptuur reden voor postpartum overname door de gynaecoloog (Verloskundige Indicatie Lijst, VIL) voor chirurgisch herstel.
In de literatuur zijn artikelen verschenen over het voorkomen van occulte sfincterletsels. Met occulte sfincterletsels worden defecten van de sfincter bedoeld die direct postpartum zijn vastgesteld met endo-anale echoscopie terwijl deze defecten bij klinisch onderzoek niet werden vastgesteld. De discussie die de beschrijving van occulte sfincterdefecten oproept is of de prevalentie van occulte sfincterdefecten afhankelijk is van de expertise van de zorgverlener die de inspectie van het perineum verricht.
Een belangrijke vraag is of na een totaalruptuur de kans op het ontwikkelen van fecale incontinentie wordt beïnvloed door de aard van het onderzoek dat direct na het optreden van de totaalruptuur wordt verricht en/of door de mate van ervaring van de zorgverlener die dit onderzoek uitvoert. De vraag of een occult sfincterdefect chirurgisch zou moeten worden hersteld valt buiten de scope van deze module betreffende diagnostiek en zal worden behandeld in de module over het herstel van de totaalruptuur.
Conclusies / Summary of Findings
|
Kwaliteit van bewijs: MATIG |
Er zijn aanwijzingen dat bij (extra) klinische beoordeling door een ervaren zorgverlener er minder totaalrupturen worden gemist.
Andrews 2006, Groom 2002 |
|
Kwaliteit van bewijs: MATIG |
Er is een aanwijzing dat met endo-echoscopisch onderzoek naast het routine klinisch onderzoek minder totaalrupturen worden gemist.
Andrews 2006, Faltin 2005, Faltin 2000 |
Samenvatting literatuur
In totaal werden vier onderzoeken geselecteerd voor het beantwoorden van deze uitgangsvraag (Andrews, 2006; Faltin, 2005; Faltin, 2000; Groom, 2002). Zie voor de zoekverantwoording en voor de evidencetabel de desbetreffende secties in deze module.
Rectaal toucher
Er waren geen onderzoeken die het belang van rectaal toucher hebben onderzocht.
Beoordeling door een ervaren zorgverlener
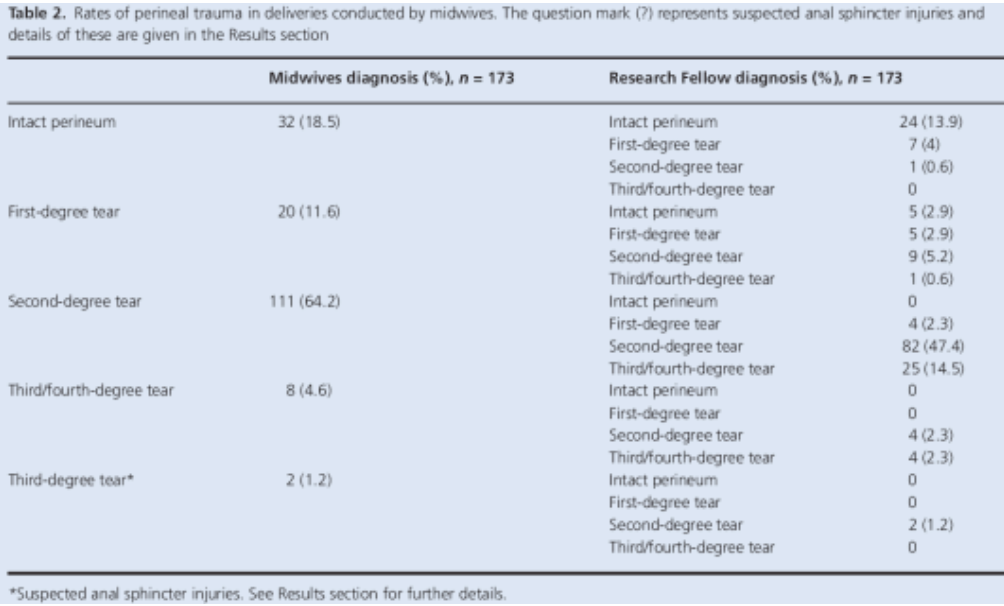
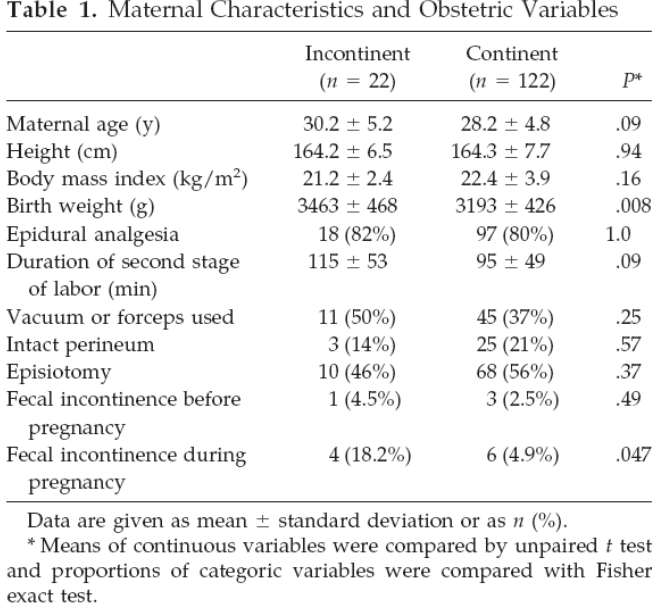
Er werd één onderzoek gevonden dat het effect van extra klinisch onderzoek door een ervaren zorgverlener onderzocht (Groom, 2002). In dit prospectieve, niet gerandomiseerde, observationele onderzoek werden 121 primipara die binnen kantooruren bevielen direct postpartum na het routine klinisch onderzoek door de persoon die de bevalling had begeleid nog een keer extra onderzocht door een ervaren zorgverlener. De incidentie van totaalrupturen in deze interventiegroep werd vergeleken met de incidentie totaalrupuren bij 362 primipara die in dezelfde periode postpartum alleen routinematig werden onderzocht en met de incidentie bij vrouwen die gedurende de zes maanden voorafgaande aan het onderzoek in dezelfde kliniek waren bevallen. De groepen waren vergelijkbaar voor zwangerschapsduur, start bevalling, gebruikte anesthesie, duur van de bevalling, soort bevalling, geboortegewicht en hoofdomtrek. Er werden meer totaalrupturen gevonden in de interventiegroep die extra werd onderzocht (14.9%) ten opzichte van de groep die routinematig werd onderzocht (7.5%) (p=0.01). Fecale incontinentie scores werden niet onderzocht in deze studie.
Anale endo-echoscopie
Er zijn twee onderzoeken die de waarde van echoscopie in de diagnostiek van totaalrupturen direct postpartum onderzochten geselecteerd (Faltin, 2000; Faltin, 2005).
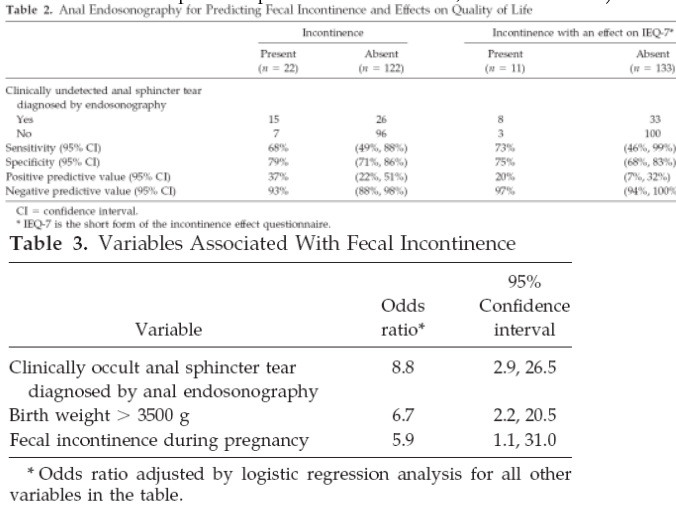
In een prospectieve observationele studie van Faltin (2000) werden er bij 150 nullipara, die vaginaal waren bevallen en geen totaalruptuur hadden na klinisch onderzoek alleen, direct postpartum een endo-echoscopie verricht. Bij 42 vrouwen werden er bij endo-echoscopie toch een totaalruptuur gevonden (28%). Bij 30 van de 42 betrof het alleen de externe sfincter, bij 2 van de 42 alleen de interne sfincter en bij 10 betrof het de externe én interne sfincter. Klinisch niet ontdekte rupturen die bij endo-echoscopie wel werden gevonden waren geassocieerd met fecale incontinentie klachten drie maanden postpartum (OR 8.8; 95% CI 2.9-26.5).
In een hierop volgend gerandomiseerd gecontroleerd onderzoek van Faltin (2005) werd de toevoeging van endo-echoscopisch onderzoek naast routine klinisch onderzoek (interventiegroep n=376) in vergelijking met alleen routine klinisch onderzoek (controlegroep n=376) direct postpartum, voorafgaand aan het primaire herstel van een tweede graads perineumruptuur onderzocht. Vrouwen met een eerste graads of totaalruptuur werden geëxcludeerd uit de studie evenals multipara. In de interventiegroep werd bij echoscopisch onderzoek postpartum bij 21 vrouwen met een klinische tweede graads ruptuur toch een echoscopische sfincterletsel vastgesteld (5.6%). Bij 16 vrouwen werd dit letsel bij chirurgische exploratie bevestigd (4.3%).
Beoordeling door een ervaren zorgverlener en echoscopie
Er is één onderzoek dat zowel het effect van extra onderzoek door een ervaren zorgverlener als van endo-echografisch onderzoek onderzocht (Andrews, 2006). In deze prospectieve observationele studie werden 241 primipara direct postpartum op een totaalruptuur onderzocht door de persoon die de bevalling begeleid had (parteur) en door een ervaren zorgverlener. Er werd ook een endo-echocopisch onderzoek verricht. De incidentie van totaalrupturen nam toe van 11% bij beoordeling door de parteur tot 24.5% bij beoordeling door een ervaren zorgverlener (p<0.001). In vergelijking met het endo-echoscopisch onderzoek werden er door de ervaren zorgverlener minder rupturen gemist. Er werden met endo-anale echoscopie drie sfincterletsels vastgesteld die door de experts niet als zodanig waren beoordeeld (p=0.016). Alle rupturen die door de ervaren zorgverlener werden gevonden werden direct postpartum ook gezien bij endo-echoscopie (n=209). Zeven weken postpartum werden bij endo-echoscopisch onderzoek (n=209) geen ‘de novo’ defecten gevonden. In dit onderzoek werd getwijfeld aan het bestaan van occulte sfincterdefecten en werden deze gelijk geschakeld aan ’gemiste’ sfincterletsels bij klinisch onderzoek. De uitkomst fecale incontinentie werd niet onderzocht.
Grade tabel
|
Beoordeling van kwaliteit |
Kwaliteit van bewijs |
||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
|
|
Rectaal toucher |
|||||||
|
0 |
- |
- |
- |
- |
- |
- |
- |
|
Extra klinisch onderzoek/ervaring zorgverlener |
|||||||
|
2 |
Observationele studies1 |
Geen ernstige studie beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Geen ernstige imprecisie |
Geen |
MATIG |
|
Endoechografisch onderzoek |
|||||||
|
3 |
RCT / observationele studies 2 |
Geen ernstige studie beperkingen 3 |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Geen ernstige imprecisie |
Geen |
MATIG |
1 Twee prospectieve observationele studies. Zonder controlegroepen. (Andrews, 2006 en Groom, 2002)
2 Een RCT (Faltin, 2005) en 2 prospectieve observationele studies (Faltin, 2000 en Groom, 2002), zonder controlegroepen.
3 Alleen de studie van Andrews heeft geen correctie voor confounders gedaan of een multivariate analyse.
Referenties
- Andrews V, Sultan AH, Thakar R & Jones PW. Occult anal sphincter injuries - myth or reality? BJOG 2006;113:195-200.
- Faltin DL, Boulvain M, Floris LA & Irion O. Diagnosis of anal sphincter tears to prevent fecal incontinence: a randomized controlled trial. Obstetrics & Gynecology 2005 Jul;106(1):6-13.
- Faltin DL, Boulvain M, Irion O, Bretones S, Stan C and Weil A. Diagnosis of anal sphincter tears by postpartum endosonography to predict fecal incontinence. Obstetrics & Gynaecology 2000 May;95(5):643-647.
- Groom KM & Paterson-Brown S. Can we improve on the diagnosis of third degree tears? European J of Obstetrics & Gynaecology and reproductive biology 2002; 101:19-21.
Evidence tabellen
|
Reference |
Study type |
Characteristics |
Intervention (I) |
Controls (C)
|
Outcome measures and follow-up time |
Results |
Quality assesment study |
|
Andrews, 2006
|
Prospective cohort study
N= 241 (95%) participated and 208 (86%) attended follow up. |
Inclusion and exclusion criteria Women having their first vaginal delivery over a 12-month period between February 2003 and January 2004 were invited to participate.
|
Intervention: Perineal tear and endoanal ultrasound.
|
No control group.
|
When OASIS were diagnosed they were confirmed by the on-call specialist registrar or consultant. Labour and delivery details were recorded prospectively. All identified OASIS were verified and repaired by the duty specialist registrar or consultant. Endoanal ultrasound was performed immediately post-partum prior to suturing and repeated seven weeks later.
Primary outcomes: Prevalence of recognised and occult anal sphincter injuries.
|
Primary outcomes: Fifty-nine (24.5%) women sustained OASIS. The prevalence of OASIS increased significantly from 11% to 24.5% when women were re-examined (McNemar’s test P < 0.000). Of these, 30 occurred in deliveries by midwives who missed 26 (87%) and 29 following deliveries by doctors who missed 8 (28%) injuries. All clinically apparent OASIS were also identified on endoanal ultrasound. In addition, three (1.2%) women had an occult anal sphincter injury. Two of these occult sphincter injuries were isolated to the internal anal sphincter (IAS) and would not usually be clinically detectable.
Specialist registrars missed 14% of OASIS, this being significantly less than the 67% missed by senior house officers (x2 test, P = 0.016).
Demographics: 173 (72%) deliveries were conducted by midwives and 68 (28%) by doctors. 63 (91%) of the deliveries by doctors were instrumental deliveries (40 VE, 23 FE). 98 (41%) had a mediolateral episiotomy performed. The comparable episiotomy and instrumental delivery rates in our institution during the same period were 39% and 21%, respectively. |
Clearly defined groups: Only intervention group.
Selection bias: Possible.
Adequate exposure assessment method: Yes.
Method of assessing the outcome appropriately: Yes.
Follow-up: February 2003 -January 2004
Selective loss to follow up: Not clearly described.
Identification confounders and correction in analysis: No multivariate analysis. No correction for confounders.
Competing interests: Mayday University Hospital provides training courses for doctors and midwives in perineal repair.
Funding: Mayday Childbirth Charity Fund.
|
|
Faltin, 2005
|
RCT
N= 752 |
Aim of the study This study examined whether diagnosis of these tears by ultrasonography, followed by immediate surgical repair, reduces the occurrence of incontinence.
Inclusion criteria: Nulliparous women aged older than 18 years with no scheduled cesarean delivery and able to read French were informed of the study by the research midwife during antenatal clinic visits. After vaginal delivery, the obstetrician assessed the perineum by inspection and palpation. Only women with a 2nd-degree perineal tear, whether spontaneous or after episiotomy, were included.
Exclusion criteria: Women with anal sphincter ruptures (3th or 4th-degree perineal tear) diagnosed clinically, women who delivered by cesarean, and those with an intact perineum or minimal perineal tear ruptures. |
Clinical and ultrasound examination of the anal sphincter
N=376 |
clinical examination alone
N=376 |
Primiparous women without a clinically evident anal sphincter tear to evaluate the benefit of adding endoanal ultrasonography immediately after vaginal delivery to the standard clinical examination of the perineum. When a sphincter tear was diagnosed, the perineum was surgically explored and the sphincter sutured. Women allocated to the experimental group underwent anal endosonography in addition to clinical examination by the obstetrician. Before the start of the study and continuously thereafter, all obstetricians working in the delivery room (11 fellows and 36 residents) received formal teaching on endoanal ultra-sonography. All images were reviewed for their quality, and feedback was provided. A questionnaire was mailed to women 3 months and 1 year after delivery. If no response was received after 2 reminders, the research midwife, blinded to treatment allocation, interviewed the women by telephone using a short questionnaire.
Primary outcomes: The main outcome evaluated was fecal incontinence 3 months postpartum graded by the Wexner incontinence scale, which measures incontinence to flatus and liquid or solid stools, need to wear a pad, and lifestyle alterations.
Secondary outcomes: - Perineal pain - Intercourse - QOL |
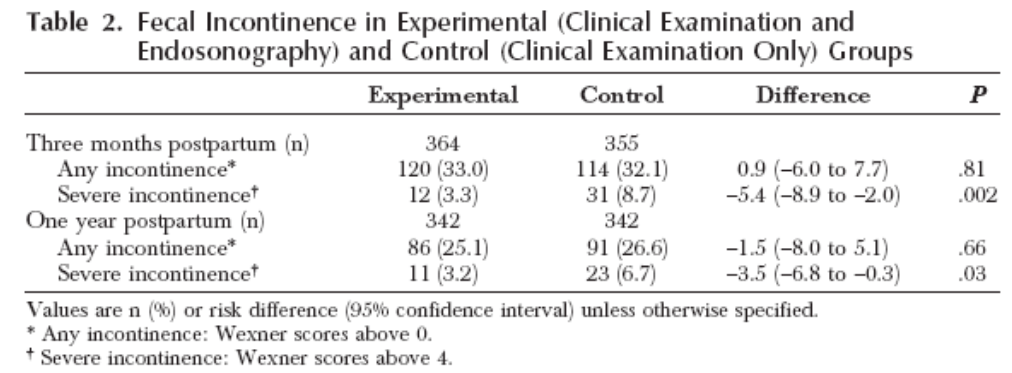
Primary outcomes: Among women assessed by ultra-sonography, 5.6% had a sphincter tear. Severe incontinence was reported 3 months after childbirth by 3.3% of women in the intervention group compared with 8.7% in the control group (risk difference -5.4%; 95% CI -8.9 to -2.0; P=.002). NNT: Ultrasonography needs to be performed in 29 women to prevent 1 case of severe fecal incontinence.
The benefit of the intervention persisted 1 year after delivery, with 3.2% severe incontinence in the intervention group compared with 6.7% in the control group (risk difference -3.5%; 95% CI -6.8% to -0.3%; P =0.03).
Secondary outcomes: - Perineal pain: At 3-month follow-up severe perineal pain in the experimental group (18/347 [5.2%] compared with 3/338 [0.9%]), respectively (RD 4.3, 95% CI 1.8 to 6.8%, P = .001), but not at 1 year postpartum (5/326 [1.5%] compared with 7/327 [2.1%], RD -0.6%, 95% CI -2.7 to 2.4, P =0.56). - Intercourse: At 3 months postpartum, 42 of 349 (12.0%) women had not resumed intercourse in the experimental group compared with 62 of 341 (18.2%) in the control group (RD 6.1%, 95% CI –11.5 to - 0.8, P =.02). One year postpartum, 23 of 328 (7.0%) women had not resumed intercourse in the experimental group compared with 34 of 323 (10.5%) in the control group (RD -3.5, 95% CI -7.9 to 0.8, P =.11). -QOL:
Demographics: No significant differences between the groups in demographics. |
Clearly defined groups: Yes.
Selection bias: randomisation took place by enveloppes
Adequate exposure assessment method: Yes. Limitation to ask participants to return for objective tests such as anorectal manometry or pudendal nerve terminal motor latency would have considerably reduced the recruitment and was considered to be impractical on a large scale.
Method of assessing the outcome appropriately: Yes. Only severe cases of fecal incontinence were prevented by the intervention and thus more likely to be associated with a large clinically occult sphincter tear diagnosed by ultrasonography.
Impactassessor blinded: No. A limitation of the study is the absence of blinding of the participants, which could have biased their perception of symptoms. However, no objective measure of fecal incontinence is available, and there is considerable overlap between symptomatic and asymptomatic women for most objective measures of anorectal Function.
Follow-up: 1 year
Selective loss to follow up: Yes. But small number and clearly described.
Identification confounders and correction in analysis: Randomisation, no analysis or correction for confounders
Funding:Supported by the Swiss National Science Foundation, grants |
|
Faltin, 2000
|
Prospective observational cohort study
N = 150 |
Inclusion criteria: Vaginal delivery and absence of anal sphincter tears (third- or fourth-degree perineal tears).
Exclusion criteria: If anal sphincter ruptures were diagnosed clinically (third- or fourth-degree perineal tears). Partial ruptures of external anal sphincters were considered third degree perineal tears. Women delivered by cesarean were not eligible because the probability of anal sphincter rupture and fecal incontinence was low in that group.
|
Aim of the study To determine whether anal endosonography immediately after vaginal delivery can predict subsequent fecal incontinence.
|
|
They studied nulliparas who delivered vaginally and had no anal sphincter tears (3th- or 4th-degree perineal tears) diagnosed clinically by endosonography before any suture of the perineum. 3 months after delivery, they assessed fecal incontinence by self-administered questionnaires.
|
Primary outcomes: Clinically undetected tears of the anal sphincter were diagnosed by anal endosonography in 42 of 150 women (28%). The external anal sphincter alone was involved in 30 women (20%), the internal anal sphincter alone in two (1.3%), and both in ten (7%). The postal questionnaire was returned by 144 women. Incontinence was reported by 22 (15%; 95% CI 10- 22), consisting mainly of incontinence to flatus only 16 of 22, 73%, 95% CI 50-89. Clinically undetected anal sphincter tears diagnosed by endosonography were associated with incontinence 3 months after delivery (OR 8.8; 95% CI 2.9- 26.5). The sensitivity of anal endosonography was 68%; 95% CI 49- 88 and the positive predictive value 37%; 95% CI 22- 51).
This study shows a high prevalence of fecal incontinence 3 months after vaginal delivery, even in women with no clinically diagnosed third- or fourth degree perineal tears.
Demographics:
|
Clearly defined groups: Yes.
Selection bias: Possible.
Adequate exposure assessment method: Yes.
Method of assessing the outcome appropriately: Yes.
Impactassessor blinded: The sonographer was unaware of delivery details and the obstetrician and the women were not informed of endosonography results. Therefore, the suture of the perineum and the outcomes were not influenced by sonographer’s diagnoses.
Follow-up: January to July 1998
Selective loss to follow up: 6 women were lost to follow-up.
Identification confounders and correction in analysis: A multivariate logistic regression model to determine the combination of independent variables that best predicted symptoms of fecal incontinence and calculate the OR with their 95% CI). No correction for confounders described.
Funding: Not described. |
|
Groom, 2002
|
Prospective cohort study
N = 483 |
Inclusion criteria: First vaginal delivery and sustained perineal trauma.
|
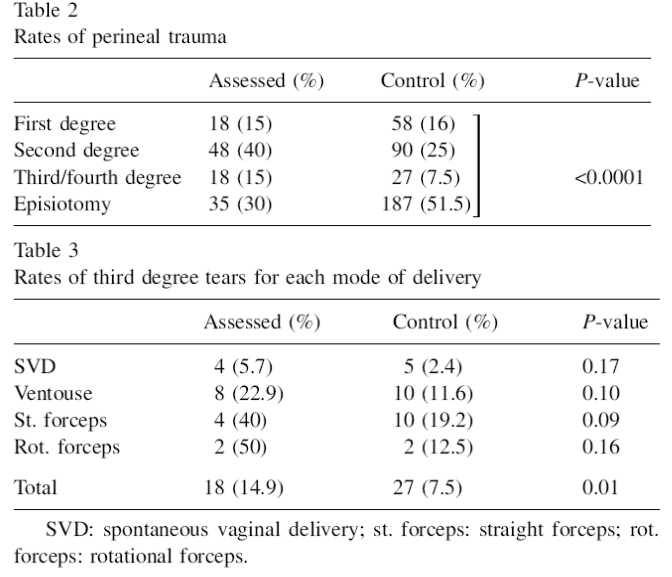
Aim of the study To assess if the clinical diagnosis of third degree tears could be improved by increased vigilance in perineal assessment.
Intervention
A non-randomly selected subgroup had an independent medical assessment of their perineum prior to suturing.
N=121 |
Routinely managed.
N= 362 |
Primary outcomes: - Rates of perineal trauma. - Rates of third degree tears for each mode of delivery.
|
Primary outcomes:
Demographics:
|
Clearly defined groups: yes.
Selection bias: possible
Adequate exposure assessment method: Yes.
Method of assessing the outcome appropriately: Yes.
Follow-up: August 1999-february 2000
Selective loss to follow up: No.
Identification confounders and correction in analysis: No.
Funding: Not described. |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-01-2015
Beoordeeld op geldigheid : 31-05-2013
Uiterlijk in 2018 bepaalt het bestuur van de Nederlandse Vereniging voor Obstetrie en Gynaecologie of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Ook in samenwerking met:
- Koninklijke Nederlandse Organisatie van Verloskundigen
- Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum Gezondheidszorg
De richtlijnontwikkeling werd ondersteund door de Orde van Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Het doel is om gynaecologen, verloskundigen, huisartsen, maag-darm-leverartsen, (bekken)fysiotherapeuten, radiologen en chirurgen te voorzien van een landelijke, door de relevante beroepsverenigingen gedragen richtlijn die voldoet aan de eisen van een AGREE-instrument volgens de EBRO-methode over het voorkomen van en behandelen van vrouwen met een totaalruptuur. De te ontwikkelen richtlijn voorziet in de meest recente 'evidence based' informatie over het onderwerp totaalruptuur.
Met het opstellen van een dergelijke richtlijn wordt beoogd de onduidelijkheid en onzekerheid te verminderen over de preventie en de behandeling van een totaalruptuur.
Doelgroep
De richtlijn kan worden gebruikt door alle zorgverleners die betrokken zijn bij de zorg voor vrouwen met een (verhoogd risico op een) totaalruptuur, maar is primair geschreven voor leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen (zie samenstelling werkgroep).
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2010 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante beroepsgroepen die betrokken zijn bij het zorgproces in de eerste en tweede lijn van vrouwen met een (verhoogd risico op een) totaalruptuur. De beroepsgroepen zijn de Nederlandse Vereniging voor Obstetrie & Gynaecologie (NVOG), de Koninklijke Nederlandse Organisatie van Verloskundigen (KNOV), Nederlandse Vereniging Voor Heelkunde (NVVH), Nederlandse Vereniging van Maag-Darm-Leverartsen (MDL), Nederlandse Vereniging voor Radiologie (NVvR) en de Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum Gezondheidszorg (NVFB). De werkgroepleden waren door de bovengenoemde wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep. De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze richtlijn. Partijen die geen zitting hadden in de werkgroep maar wel voor extern advies geraadpleegd werden gezien hun mede betrokkenheid bij het onderwerp zijn de Nederlandse Huisartsen Genootschap (NHG) en de Vereniging van Continentie Verpleegkundigen & Verzorgenden (CV&V).
Werkgroep
- Prof.dr. M.E. Vierhout (voorzitter), gynaecoloog, UMCN, Nijmegen
- Mw. dr. P.J. Hajenius, gynaecoloog, AMC, Amsterdam
- Dr. J.W. De Leeuw, gynaecoloog, Ikazia Ziekenhuis, Rotterdam
- Mw. drs. M. Weemhoff, gynaecoloog, MUMC, Maastricht
- Mw. dr. R.J.F. Felt-Bersma, maag-darm-leverarts, VUMC, Amsterdam
- Mw. dr. P.J. Voorham-van der Zalm, bekkenfysiotherapeut, LUMC, Leiden
- Mw. drs. J.J.H. Bakker, klinisch verloskundige, AMC, Amsterdam
- Prof. dr. J. Stoker, radioloog, AMC, Amsterdam
- Prof. dr. C.G.M.I. Baeten, chirurg, MUMC, Maastricht
- Ir. T. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Mw. M.M.J. Wiegerinck, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
- Mw. C.A.L. van Rijn, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
Extern advies:
Mw. drs. M. Wessels, informatiespecialist, Orde van Medisch Specialisten, Utrecht.
Belangenverklaringen
Een formulier omtrent de verklaring van mogelijke belangenverstrengeling en embargo met betrekking tot de richtlijn ‘Totaalruptuur’ is hieronder te vinden. Een overzicht van deze verklaringen zal bij het secretariaat van de NVOG opvraagbaar zijn.
Verklaring omtrent mogelijke belangenverstrengeling en embargo met betrekking tot de richtlijn ‘Totaalruptuur’ op initiatief van ‘NVOG’
Utrecht, ………………………. 2011
Betreft: Richtlijn ‘Totaalruptuur’
Geachte heer, mevrouw,
In verband met uw deelname aan de ontwikkeling van de richtlijn ‘Totaalruptuur’ vragen wij u bijgevoegde verklaring in te vullen.
Mogelijke belangenverstrengeling:
Mogelijke belangenverstrengeling valt niet steeds te vermijden, maar de Orde van Medisch Specialisten en NVOG vinden het wel van belang dat hierover openheid bestaat. U wordt daarom gevraagd op bijgaand formulier te vermelden of u in de laatste vijf jaar een (financieel ondersteunde) betrekking onderhield met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn ‘Totaalruptuur’.
Hetgeen u in uw verklaring vermeldt zal bij het secretariaat van de NVOG opvraagbaar zijn.
Embargo
Gedurende de richtlijnontwikkeling rust een embargo op de teksten van de conceptrichtlijn.
Dit betekent dat het zonder schriftelijke toestemming van de opdrachtgever niet is toegestaan om passages uit de conceptrichtlijn, of de gehele conceptrichtlijn inclusief bijlagen zoals evidence-tabellen te verstrekken aan derden.
Ondergetekende verklaart zich door ondertekening akkoord met het bovenstaande.
......................................................................................................................................
(naam)
................................................................. ............................................................
(plaats, datum) (handtekening)
Formulier belangenverklaring
Heeft u naar uw mening in de afgelopen vijf jaar en/of gedurende de looptijd van het project belangen die mogelijk kunnen interfereren met de besluitvorming in de werkgroep ten aanzien van de interpretatie van het wetenschappelijk bewijs en het opstellen van aanbevelingen?
Ja / Neen1
Zo ja, wilt u aangeven uit welke activiteiten deze belangen voortvloeien en welke organisaties/bedrijven het betreft? Voorbeelden van activiteiten kunnen gevonden worden in consultatie/advisering, (na)scholing / cursus en ondersteuning van wetenschappelijk onderzoek.
1. ...................................................................................................................................................
2. ...................................................................................................................................................
3. ...................................................................................................................................................
Bij meer dan deze drie vermeldingen graag een extra blad bijvoegen.
Ondergetekende verklaart bovenstaande informatie naar waarheid te hebben ingevuld en mutaties t.a.v. bovenstaande te vermelden aan de voorzitter en secretaris van de werkgroep:
Betreft: richtlijn ‘Totaalruptuur’
Naam: ...................................................................................................................................................
Afgevaardigde namens: ...................................................................................................................................................
................................................................. ....................................................................
(plaats, datum) (handtekening)
1 Graag doorhalen wat niet van toepassing is
Inbreng patiëntenperspectief
Voor de ontwikkeling van een goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening geconfronteerd te worden of er mee te leven. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening worden gehouden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij zich heeft gespecialiseerd. Het is zinvol om voor verbetering van de kwaliteit van de behandeling ook knelpunten vanuit patiëntenperspectief in kaart te brengen.
Bij deze richtlijn is er in de beginfase van de richtlijnontwikkeling een knelpuntenanalyse door middel van een groepsinterview met patiënten (focusgroep) gedaan. Vanuit de poliklinieken werden vrouwen die minimaal drie maanden en maximaal vijf jaar geleden een totaalruptuur hadden gehad gevraagd om deel te nemen aan het focusgroep gesprek. Een verslag van de focusgroep is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. Een overzicht van de belangrijkste aandachtspunten wordt hieronder weergegeven. De conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van de focusgroep.
Focusgroep verslag
In dit document worden de aandachtspunten uit het focusgroep gesprek van 8 maart 2011 uitgelicht.
Doel van het focusgroep gesprek:
Vanuit patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met een totaalruptuur patiëntgerichter kan.
Deelneemsters aan het focusgroep gesprek:
In samenwerking met de gynaecologen van de werkgroep richtlijn ontwikkeling totaalruptuur werden deelnemers benaderd en geselecteerd. Er namen vijf vrouwen deel. Bij twee vrouwen trad de totaalruptuur op bij de eerste bevalling. Twee vrouwen zijn thuis bevallen onder begeleiding van een verloskundige. Ten tijde van het gesprek was één van de deelnemers (opnieuw) zwanger.
De gespreksstructuur:
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: het stellen van de diagnose na de bevalling, de begeleiding tot aan de ingreep, de ingreep zelf, de nazorg/follow-up en de counseling voor een eventuele volgende zwangerschap. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces:
De diagnose totaalruptuur werd gesteld
- Over het algemeen stelde de dienstdoende gynaecoloog de diagnose. Wanneer de arts-assistent of verloskundige een (vermoeden op) totaalruptuur vaststelde, werden de vrouwen herbeoordeeld door de dienstdoende gynaecoloog.
- Dat bij de beoordeling meer mensen de ruptuur moesten inspecteren werd door de vrouwen als vervelend ervaren.
- Dat bij de beoordeling meer zorgverleners de ruptuur moesten inspecteren werd door de patiënten niet als vervelend ervaren. Zij waren nog erg in de roes van de bevalling.
- De informatie die de vrouwen kregen op het moment dat de diagnose gesteld werd was dat er sprake was van een ruptuur die gehecht moest worden op de operatiekamer.
- Informatie over de ruptuur, anatomie en wat er precies gescheurd was werd nauwelijks gegeven (niet door verloskundigen en niet door gynaecologen). De vrouwen hebben er ook niet naar gevraagd. Zij waren er op dat moment niet mee bezig aangezien ze net bevallen waren. De algemene opvatting was dat er op het moment direct na de bevalling ook geen behoefte was aan meer informatie, maar wel op een later moment.
- Genoemd werd dat ook een schuldvraag kan spelen, waarbij de vrouw zich afvraagt of zij iets fout heeft gedaan waardoor zij de totaalruptuur veroorzaakt zou hebben. Het zou fijn zijn als dit geadresseerd wordt en deze eventuele twijfel weggenomen wordt.
- Partners werden betrokken bij de informatieoverdracht. De opvang zou nog iets beter kunnen indien iemand thuis is bevallen en met de ambulance naar het ziekenhuis wordt gebracht. Partner en kind blijven dan vaak alleen achter.
- De vrouwen waren het er over eens dat het prettig was geweest als er een informatiefolder over totaalruptuur was om beter te begrijpen wat een totaalruptuur is en wat er operatief hersteld moet worden.
De begeleiding tot aan de ingreep
- Er werd duidelijk uitgelegd wat de reden was om de ingreep in de operatiekamer uit te voeren.
- De vrouwen kregen geen informatie over de wachttijd voordat de ingreep zou plaatsvinden.
- Wachttijden varieerden tussen binnen een uur tot 5 uur na de bevalling. Gemiddeld moest men 2 uur wachten. Een aantal vrouwen geeft aan dat zij graag geïnformeerd zouden zijn geweest over de wachttijd, zodat zij zich er op in hadden kunnen stellen. De vrouwen die lang hebben moeten wachten geven aan dat zij juist niet vooraf hadden willen weten dat het zo lang zou duren, omdat ze dan erg tegen de wachttijd op zouden zien. De onzekerheid over de wachttijd is over het algemeen wel als onprettig ervaren door de deelnemers.
- Niet bij alle vrouwens mocht de baby bij de moeder blijven tot ze naar de operatiekamer moest. Dit is als vervelend ervaren. De mening van alle vrouwen is dat de baby zo lang als mogelijk bij de moeder hoort te blijven.
- Indien de baby niet bij de moeder blijft is de partner continue aan het heen en weer lopen tussen moeder en kind. Er werd aangegeven dat er iemand moet zijn die je kan steunen tot je naar de operatiekamer wordt gebracht. Het liefst de partner, maar de verloskundige zou hier eventueel ook een rol in kunnen spelen zoals dat bij een vrouw het geval was.
- Bij de vrouwen die de baby wel bij zich mochten houden is dit als zeer prettig ervaren. Dan is het wachten ook minder erg.
De ingreep: hechten van de totaalruptuur
- Informatie over de reden voor het herstellen op de operatiekamer is aan alle vrouwen gegeven.
- Er werd geen keus gegeven voor hechten op de verloskamer of op de operatiekamer. Alle vrouwen werden op de operatiekamer gehecht.
- Bij een vrouw werd gevraagd of zij een ruggenprik wilde of algehele anesthesie. Zij koos voor de ruggenprik omdat dit beter zou zijn voor de borstvoeding, echter omdat de ruggenprik niet lukte is zij toch onder narcose gegaan. Een vrouw gaf zelf aan geen ruggenprik te willen. Aan de andere vrouwen werd niet gevraagd welke anesthesie zij wilden.
- Indien er geen nadelige effecten zijn voor de borstvoeding dan zouden de meeste deelnemers algehele anesthesie hebben gekozen indien zij de keus hadden. Er werd geen informatie gegeven over mogelijke consequenties van narcose voor het kind en de borstvoeding.
- Na de ingreep had geen van de vrouwen direct aan de operatie gerelateerde pijn. Met paracetamol was de pijn die er was goed te verhelpen. De genezing ging snel. Er was geen disfunctioneren door de totaalruptuur.
- Over het ziekenhuisverblijf is opgemerkt dat het met 4 op 1 kamer onrustig is en dat het met 2 op 1 kamer goed te doen is. De zorg was over het algemeen goed maar de hoeveelheid aandacht had beter gekund. Je bent immobiel en afhankelijk van de zorgverlener. Indien afspraken worden gemaakt over de borstvoeding en wektijden dient de zorgverlener zich hieraan te houden.
- Ontslaggesprek: de vrouwen gaven aan dat er geen ontslaginstructies werden gegeven. Een aantal vrouwen kreeg lactulose mee naar huis. Indien er instructies werden gegeven ging dat over de hygiëne en spoelen met water. In de meeste gevallen gaven de kraamverzorgende of verloskundige thuis instructies en hielpen bij de verzorging.
Follow-up
- Er werd door de vrouwen aangegeven dat er te weinig informatie was verstrekt over wat er te verwachten is van de totaalruptuur op langer termijn; welke klachten en problemen horen bij een totaalruptuur? Het was voor deze vrouwen onduidelijk bij wie zij hun vragen moeten neerleggen: verloskundige of gynaecoloog.
- Op een vrouw na heeft iedereen een nacontrole gehad zes weken na de bevalling bij de gynaecoloog of bij de verloskundige. Vaak was dit niet bij de eigen gynaecoloog of de gynaecoloog die de ruptuur gehecht had.
- In de nacontrole werd weinig aandacht besteed aan informatie over de ruptuur en eventuele complicaties. Er werd niet standaard naar de ruptuur gekeken.
- De vrouwen gaven aan dat zij het lastig vonden om aan te geven welke klachten zij hebben omdat er gêne is over het onderwerp, zij vaak niet weten wat normaal is en wat niet en omdat zij over het algemeen de neiging hebben de klachten te bagatelliseren. Als er dan niet specifiek naar gevraagd wordt, komt het ook niet altijd boven tafel.
- Continuïteit in de begeleiding, ter vermindering van het gevoel van gêne, in het gehele traject wordt erg op prijs gesteld, zodat de zorgverlener op de hoogte is van de situatie.
- Op emotioneel en psychosociaal vlak hebben de meeste vrouwen veel gehad aan steun van partner en familie. De zorgverlener heeft een informatieve en geruststellende rol (door uitleg en wegnemen schuldgevoel bij patiënt).
Nazorg
- Een vrouw is in verband met bekkenklachten doorverwezen naar de fysiotherapeut. Zij is zeer enthousiast over de adviezen voor houding, bekkenspieroefeningen en hulp bij de verwerking en het herstelproces. Veel onzekerheden kunnen worden weggenomen. De fysiotherapeut heeft veel uitgelegd over de musculatuur en de werking van de bekkenbodemspieren. Daarnaast heeft de fysiotherapeut laten zien wat er gebeurd is. De vrouwen geven aan dat er ergens in het zorgtraject aangeboden moet worden met een spiegel naar de ruptuur te kijken. Dit is goed voor het begrip en voor de zekerheid van het herstel.
- Een vrouw gaf aan dat iedereen de mogelijkheid zou moeten krijgen om naar de bekkenfysiotherapeut te gaan. Anderen zijn het hiermee eens.
- Persisterende klachten: opvallend is dat vrouwen zonder klachten bij nader inzien toch nog wel restklachten blijken te hebben. Het herkennen van de klachten in relatie tot de totaalruptuur blijkt lastig en zoals eerder genoemd geven de vrouwen aan dat zij ook de neiging hebben de klachten te bagatelliseren. Andere vrouwen hebben nog evidente klachten die waarschijnlijk door de totaalruptuur veroorzaakt zijn.
- Er wordt wederom aangegeven dat er ergens in het zorgtraject meer informatie gegeven moet worden over de complicaties en klachten die mogelijk verband kunnen houden met de totaalruptuur.
- Geen van de vrouwen heeft klachten van persisterende fecale incontinentie.
- Sexuele problematiek: er was begrip van de partner. Er wordt aangegeven dat er in het begin wel onzekerheid is over wat wel en niet mogelijk is op seksueel gebied. Er is een vrouw die aangaf dat het een jaar heeft gekost voordat het allemaal weer goed ging op seksueel gebied. Dit kwam deels door terughoudendheid van de partner.
- Er lijkt behoefte te zijn aan uitleg over de fysieke mogelijkheden na een ruptuur maar ook over cosmetische factoren.
- Er wordt hier ook aangegeven dat een informatiefolder gemaakt moet worden. Graag met illustraties.
- Er werd niet standaard een controle 3-6 maanden na de bevalling afgesproken. De deelnemers geven aan dat een extra controle een goede optie is, ook om onduidelijkheid weg te nemen en nog vragen te kunnen stellen.
Counseling
- Zorgverleners: verloskundigen en/of gynaecologen waren afwachtend en onduidelijk met informatie en counseling over een eventuele volgende zwangerschap.
- De deelnemers geven aan dat er wel informatie werd gegeven maar eenduidig was die informatie niet. Dit geeft onzekerheid.
- Een counselingsgesprek zou moeten plaatsvinden in het nazorgtraject van de eerdere bevalling of vroeg in het traject van een nieuwe bevalling. Aan preconceptioneel advies is geen behoefte.
- Counseling zou inhoudelijk duidelijkheid moeten geven over de modus partus na eerdere totaalruptuur. Een behandelplan zou minder onzekerheid en ongerustheid geven voor de bevalling. Belangrijk is eenduidigheid, vooral als continuïteit in de zorg niet gewaarborgd kan worden.
- Er zou informatie gegeven moeten worden over de kans op herhaling van een ruptuur en eventuele preventieve maatregelen.
- Nogmaals wordt aangegeven dat een folder hierin kan ondersteunen.
- Op het internet is het op dit moment nog lastig om correcte, volledige informatie te verkrijgen.
- Een vrouw is opnieuw zwanger, de totaalruptuur heeft haar er niet van weerhouden weer zwanger te worden. De deelnemers geven aan dat het hele bevallingstraject meer impact heeft gehad op lichaam en geest dan het gegeven dat ze ook een totaalruptuur hadden.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en ziekenhuizen. Daarnaast is een patiëntenfolder opgesteld. Ook is de richtlijn te downloaden vanaf de website van de Nederlandse Vereniging voor Obstetrie en Gynaecologie: www.nvog.nl.
Werkwijze
De werkgroep werkte twee jaar aan de totstandkoming van de richtlijn. De werkgroepleden zochten systematisch naar de literatuur en beoordeelden de kwaliteit en inhoud ervan. De richtlijnondersteuner maakte, in samenspraak met de subwerkgroep die voor elke module was aangesteld, evidencetabellen om deze vervolgens te vertalen in GRADE tabellen. Een samenvatting van de evidence met de conclusies werd teruggekoppeld aan de gehele werkgroep waarna gezamenlijk de overige overwegingen en aanbevelingen werden geformuleerd. Tijdens vergaderingen werden teksten toegelicht en werd door de werkgroepleden meegedacht en gediscussieerd. De uiteindelijke teksten vormen samen de hier voorliggende richtlijn.
Deze richtlijn is opgesteld aan de hand van het “Appraisal of Guidelines for Research & Evaluation” (AGREE) instrument (www.agreetrust.org). Dit instrument is een breed internationaal geaccepteerd instrument voor de beoordeling van de kwaliteit van richtlijnen. Bovendien werd gekozen om - volgens de meest recente ontwikkelingen op het gebied van richtlijnen - de methode toe te passen van The Grading of Recommendations Assessment, Development and Evaluation (GRADE) voor het graderen van de kwaliteit van bewijs en de sterkte van de aanbevelingen.
Strategie voor zoeken naar literatuur
Er werd eerst oriënterend gezocht naar bestaande richtlijnen (https://www.ahrq.gov, www.nice.org.uk, www.diliguide.nl, SUMsearch: sumsearch en sign) en naar systematische reviews in de Cochrane Library en via SUMsearch. Vervolgens werd er voor de afzonderlijke uitgangsvragen met specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in de elektronische databases Medline en Embase. Tevens werd aanvullend handmatig gezocht naar studies aan de hand van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd gezocht naar (systematische reviews of meta-analyses van) gerandomiseerde gecontroleerde onderzoeken (RCT’s). In afwezigheid van RCT’s werd verder gezocht naar prospectieve gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve en retrospectieve niet-vergelijkende onderzoeken. De gebruikte zoektermen staan onder zoekverantwoording per module.
Definiëren klinisch relevante uitkomstmaten en acceptabele meetinstrumenten hiervoor
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Zie voor de uitwerking hiervan verderop in dit hoofdstuk de kopjes ’Definities’ en ’Uitkomstmaten’.
Literatuurselectie
Per uitgangsvraag werden tenminste twee werkgroepleden aangesteld om onafhankelijk van elkaar de literatuur te beoordelen op relevantie. Bij deze selectie van titel en abstract werden de volgende exclusiecriteria gehanteerd:
- niet van toepassing op de vraagstelling
- niet vergelijkbaar met de Nederlandse populatie of Nederlandse praktijkvoering
- niet-gedefinieerde uitkomstmaat
- minder dan 10 vrouwen in de onderzoekspopulatie (wegens imprecisie)
- niet primair onderzoek
- case reports, case series (minder dan 10 vrouwen), letters to the editor
Beoordeling van de kwaliteit van studies
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door minimaal twee werkgroepleden op volledige tekstinhoud beoordeeld en daarna beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijs. Hierbij is de indeling gebruikt, zoals weergegeven in tabel 1.1.
De beoordeling van de verschillende artikelen vindt u in de verschillende teksten terug onder het kopje ‘Samenvatting van de literatuur’. De ondersteuner maakte in samenspraak met de subgroepen per uitgangsvraag evidencetabellen (zie evidence tabellen onder de kop onderbouwing bij de modules) van de geselecteerde individuele studies; deze dienen als hulpmiddel bij het beoordelen en samenvatten van deze studies. Vervolgens werd de kwaliteit van de evidence op het niveau van de systematische review beoordeeld. Met de kwaliteit van de evidence wordt bedoeld in hoeverre er vertrouwen is dat de aanbevelingen gebaseerd kunnen worden op de (effectschatting van de) evidence en de GRADE tabellen. Het wetenschappelijk bewijs is vervolgens kort samengevat in de ‘conclusies uit de literatuur’. De belangrijkste literatuur waarop deze conclusies zijn gebaseerd staat bij de conclusies vermeld, inclusief de GRADE gradering van bewijs.
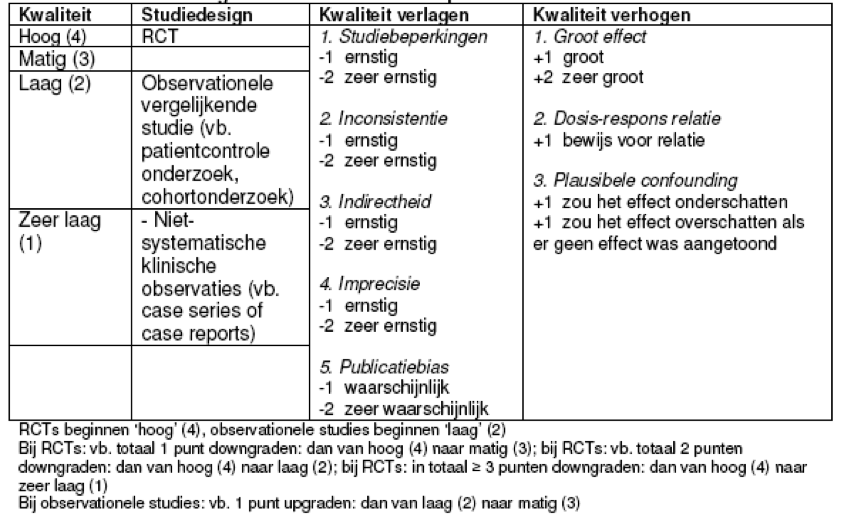
Bij GRADE wordt de evidence per uitkomstmaat beoordeeld. De beoordeling wordt gedaan door het invullen van een evidenceprofiel (tabel 1.1). Alleen voor kritieke en/of belangrijke uitkomstmaten wordt een evidenceprofiel gemaakt. Er zijn vijf factoren die de kwaliteit van de evidence per uitkomstmaat kunnen verlagen en drie factoren die de kwaliteit kunnen verhogen. Per factor kan de kwaliteit met één of twee niveaus omlaag gaan. Als het om een ernstige beperking gaat, dan gaat de kwaliteit met één niveau omlaag. Als het om een zeer ernstige beperking gaat, dan gaat de kwaliteit met twee niveaus omlaag.
De verschillende typen onderzoek kunnen worden ingedeeld naar mate van bewijs. RCT’s zijn in beginsel van hogere methodologische kwaliteit dan observationele studies omdat RCT’s minder kans op vertekening (bias) geven. In het GRADE systeem beginnen daarom RCT’s met hoge kwaliteit (4) en observationele studies met lage kwaliteit (2). Niet vergelijkende, niet-systematische studies (bijvoorbeeld case series en case reports) zijn altijd van zeer lage kwaliteit.
Een overzicht van de GRADE indeling van kwaliteit van studies per uitkomstmaat staat in tabel 1.1.
Tabel 1.1: GRADE indeling van kwaliteit van studies per uitkomstmaat
Formuleren van aanbevelingen
Nadat de gegevens uit de GRADE tabellen waren samengevat als tekst werden hieruit conclusies getrokken. Om tot een gewogen aanbeveling te komen werden vervolgens de overige overwegingen besproken en geformuleerd. Dit is van belang omdat voor een aanbeveling naast het wetenschappelijke bewijs ook nog andere aspecten meegewogen behoren te worden, zoals patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen of organisatorische aspecten. Bij de overwegingen spelen de ervaring en opvattingen van de werkgroepleden een rol. De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen. De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn.
Zoekverantwoording
|
Onderwerp:
|
Database |
Zoekstrategie |
Aantal ref. |
|
4.1 Welk onderzoek (rectaal toucher, beoordeling door een ervaren zorgverlener, echoscopie) moet worden verricht om sfincterdefecten optimaal vast te stellen?
|
Medline (OVID) Engels, Duits, Nederlands, Frans 1948-tot maart 2011
Embase (Elsevier)
Cochrane (Wiley) |
9 Perineum/in or (Perineum/ and Rupture/) (1108) 10 (Perine* adj2 (tear* or trauma* or injur* or rupture* or disrupture* or laceration*)).ti,ab. (1069) 11 (Sphincter adj2 (tear* or trauma* or injur* or rupture* or disrupture* or laceration*)).ti,ab. (529) 12 or/9-11 (2094) 13 Episiotomy/ (1499) 14 episiotom*.ti,ab. (1540) 15 13 or 14 (2076) 16 12 or 15 (3583) rupturen 17 Obstetric Labor Complications/ (12598) 18 exp Delivery, Obstetric/ae, co [Adverse Effects, Complications] (6061) 19 Fecal Incontinence/ (6743) 20 (f?ecal adj incontinence).ti,ab. (3428) 21 (f?ecal adj soiling).ti,ab. (228) 22 (flatu* adj3 incontinence).ti,ab. (183) 23 (anal adj3 incontinence).ti,ab. (1012) 24 19 or 20 or 21 or 22 or 23 (8028) 25 (antenatal or postnatal or delivery).ti,ab. (265331) 26 postdelivery.ti,ab. (333) 27 exp Pregnancy Complications/ (297532) 28 25 or 26 or 27 (516090) 34 24 and 33 (687) fecale incontinentie tgv zwangerschap) 41 exp Magnetic Resonance Imaging/ or Manometry/ or Ultrasonography/ or Endosonography/ or palpation/ or digital rectal examination/ (323711) 42 ("Magnetic Resonance Imaging" or MRI or manometr* or ultrasonograph* or endosonograph* or "digital rectal examination" or "rectal touch*").ti,ab. (220788) 43 (diagnosis or radiography or ultrasonography).fs. (2243234) 44 41 or 42 or 43 (2411413) 45 16 and 44 (641) (rupturen plus diagnostiek) 46 34 and 44 (266) (fecale incontinentie tgv zwangerschap plus diagnostiek) 47 45 or 46 (751) 123 16 or 34 (3932) 124 diagnos*.ti. (377324) 126 123 and 124 (758) 127 limit 126 to animals (20) 128 limit 126 to humans (747) 129 127 and 128 (9) 130 127 not 129 (11) 131 126 not 130 (747) zonder animals 132 limit 131 to (dutch or english or french or german) (687) 136 exp "Sensitivity and Specificity"/ (325577) 137 "Reproducibility of Results"/ (208764) 138 (Sensitivity or Specificity).ti,ab. (555327) 139 exp Diagnostic Errors/ (81095) 147 136 or 137 or 138 or 139 (960960) 149 (diagnos* or "Magnetic Resonance Imaging" or MRI or manometr* or ultrasonograph* or endosonograph* or palpation or examination).ti. (484773) 150 147 or 149 (1368817) 151 132 and 150 (152) 155 76 and 151 (2) (SR) 156 151 not 155 (150)
'perineum injury'/exp/mj OR ('perineum'/exp/mj AND 'rupture'/exp/mj) OR (perine* NEAR/2 (tear* OR trauma* OR injur* OR rupture* OR disrupture* OR laceration*)):ab,ti OR (sphincter NEAR/2 (tear* OR trauma* OR injur* OR rupture* OR disrupture* OR laceration*)):ab,ti OR 'episiotomy'/exp/mj OR episiotom*:ab,ti OR ((f?ecal NEAR/2 incontinence):ab,ti OR (f?ecal NEAR/2 soiling):ab,ti OR (flatu* NEAR/3 incontinence):ab,ti OR (anal NEAR/3 incontinence):ab,ti OR 'feces incontinence'/exp/mj AND ('labor complication'/exp/mj OR 'delivery'/exp/mj OR 'pregnancy complication'/exp/mj OR antenatal:ab,ti OR postnatal:ab,ti OR delivery:ab,ti OR postdelivery:ab,ti)) AND ('nuclear magnetic resonance imaging'/exp/mj OR 'manometry'/exp/mj OR 'echography'/exp/mj OR 'endoscopic echography'/exp/mj AND 'digital rectal examination'/exp/mj OR 'palpation'/exp/mj OR 'magnetic resonance imaging':ab,ti OR mri:ab,ti OR manometry:ab,ti OR ultrasonography:ab,ti OR endosonography:ab,ti OR 'digital rectal examination':ab,ti OR 'rectal touch':ab,ti OR manometric:ab,ti OR ultrasonographic:ab,ti OR endosonographic:ab,ti OR diagnosis:lnk OR radiography:lnk OR ultrasonography:lnk) AND ([dutch]/lim OR [english]/lim OR [french]/lim OR [german]/lim) AND [embase]/lim AND 158 referenties, 48 uniek
#1 (Perine* adj2 (tear* or trauma* or injur* or rupture* or disrupture* or laceration*)):ti,ab,kw 37 referenties |
237 |