Fases in ontwikkeling mondmotoriek bij spastische CP
Uitgangsvraag
Wat is de optimale volgorde en tijdsplanning van de verbetering van de mondmotoriek en communicatie bij kinderen met spastische cerebrale parese?
Aanbeveling
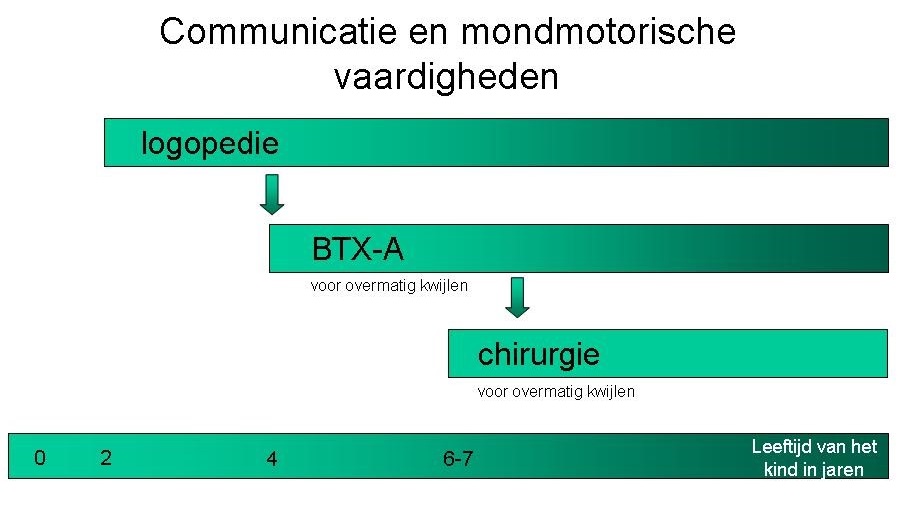
Figuur 8.3. Planning van de behandeling gericht op verbetering van communicatie
BTX-A botulinetoxine-A behandeling. De kleurverandering (van licht naar donker) geeft aan dat de toepassing in de tijd afneemt.
Overwegingen
Bij deze module werden geen overwegingen geformuleerd.
Onderbouwing
Samenvatting literatuur
Mondmotoriek
De ontwikkeling van primaire mondfuncties (zuigen, slikken, afhappen, kauwen, neusademen) verloopt bij kinderen met een matige en ernstige spasticiteit vaak gestoord waardoor de voeding al vóór het eerste levensjaar problemen oplevert. Logopedisten worden ingeschakeld om ouders te leren de signalen te herkennen en het kind op een juiste wijze te voeden. Bij veel kinderen met een spastisch, dyskinetisch of gemengd beeld, is de verdere ontwikkeling van de secundaire mondfuncties (blazen, speekselcontrole, zuigen uit een rietje, spreken) moeizaam door o.a. tonus-, sensibiliteits-, coördinatie-, houdingsproblemen en anatomische afwijkingen aan het gebit. Vroegtijdige logopedische interventie is gewenst waarbij het functioneel oefenen van de sensomotoriek van het mondgebied ter verbetering van de spraak en het eten en drinken wordt nagestreefd. Bij lichte stoornissen in het mondgebied blijft logopedische therapie het meest geëigend om een optimale functie na te streven.
Bij kinderen met een ernstigere vorm van CP zal de logopedische therapie meer gericht zijn op het aanbieden van compensatiestrategieën en aanpassingen om de voedingssituatie zo veilig en plezierig te laten verlopen.
Ten aanzien van de kinderen met matig tot ernstig speekselverlies zijn interventies met een tijdelijk effect (Botuline Toxine A in de speekselklieren) vanaf de leeftijd van 4 jaar een optie. Vanaf de leeftijd van 6-7 jaar kan bij de groep kinderen zonder faryngeale sikklachten, besloten worden tot chirurgisch ingrijpen (rerouting in combinatie met resectie van de glandula sublingualis). Deze interventie geeft een meer blijvend effect.
Slikken
Diagnostiek en interventie naar de gevolgen van orale, faryngeale en oesofageale slikstoornissen, dient plaats te vinden op het moment dat er aanwijzingen zijn voor aspiratie. Röntgenslikvideo’s worden hierbij gebruikt om de stoornis in beeld te brengen maar ook om therapeutische consequenties te evalueren of om de juiste adviezen te geven. Met name bij de groep kinderen met ernstige spasticiteit en/of dyskinesie of complex, meervoudig gehandicapte kinderen zal behandeling bij kans op failure tot thrive bestaan uit het toedienen van (aanvullende) sondevoeding. Bij kinderen met een GER wordt volgens het protocol van kinderartsen allereerst de leefwijze aangepast, dan het dieet, vervolgens de medicatie en bij levensbedreigende of luchtwegbedreigende situatie wordt een operatie overwogen.
Communicatie
Het stimuleren van de communicatieve ontwikkeling, waarbij alle communicatievormen en hulpmiddelen moeten worden aangewend, dient snel (vanaf het tweede levensjaar) te worden opgepakt en kent geen leeftijdsbeperking. Het is belangrijk dat de omgeving betrokken wordt (vaak in een multidisciplinaire teamaanpak).
Referenties
- Andersson C, Mattsson E. Adults with cerebral palsy: a survey describing problems, needs, and resources, with special emphasis on locomotion. Dev Med Child Neurol 2001;43:76-82.
- Hadders-Algra M. Development of postural control during the first 18 months of life. Neural Plast 2005;12:99-108.
- Palisano RJ, Hanna SE, Rosenbaum PL, Russell DJ, Walter SD, Wood EP, et al. Validation of a model of gross motor function for children with cerebral palsy. Phys Ther 2000;80:974-85.
- Prechtl HF, Einspieler C, Cioni G, Bos AF, Ferrari F, Sontheimer D. An early marker for neurological deficits after perinatal brain lesions. Lancet 1997;349:1361-3.
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 09-08-2024
In 2006 is de ”richtlijn diagnostiek en behandeling van kinderen met spastische Cerebrale Parese” (VRA 2006) vastgesteld. Bij de revisie (autorisatie 01-04-2015) zijn drie nieuwe uitgangsvragen uitgewerkt en zeven uitgangsvragen gereviseerd, en is de geldigheid van de niet-gereviseerde uitgangsvragen beoordeeld. Bij de eerste modulaire revisie (autorisatie 10-09-2018) is de module 'Effect van orthopedische chirurgie op mobiliteit' (zie Behandeling gericht op verbetering mobiliteit) gereviseerd en toegevoegd aan de Richtlijnendatabase.
Geldigheid van niet-gereviseerde uitgangsvragen uit de eerdere richtlijn (2006)
De werkgroep heeft in 2015 de geldigheid van aanbevelingen uit de eerdere versie van de richtlijn (VRA 2006) beoordeeld. Een van de onderdelen werd beoordeeld als niet meer valide: vanwege nieuwe gegevens in de literatuur waren de analyse, conclusie en aanbeveling van uitgangsvraag - 'Wat is het effect van spierverlenging, tenotomie, osteotomie op ROM, spiertonus en kracht?'- niet meer geldig. Dit onderdeel is gereviseerd in 2018 (zie module 'Effect van orthopedische chirurgie op mobiliteit').
De overige aanbevelingen uit de richtlijn van 2006 werden in 2015 beoordeeld als onverminderd van toepassing, wel waren enkele tekstuele correcties en aanvullingen noodzakelijk. De belangrijkste aanvullingen en correcties zijn beschreven in het addendum (zie aanverwant ‘Addendum revisie 2015’) en betreffen onder andere de verduidelijking van de rol van de kindergeneeskundige expertise.
Algemene gegevens
Mandaterende verenigingen/instanties
Nederlandse Vereniging voor Fysiotherapie in de Kinder- en Jeugdgezondheidszorg
Organisatie
Kwaliteitsinstituut voor de Gezondheidszorg CBO
Financiering:
Deze richtlijn is tot stand gekomen met financiële steun van de Orde van Medisch Specialisten in het kader van het programma ‘Evidence-Based Richtlijn Ontwikkeling (EBRO)’.
Doel en doelgroep
Doel
Deze richtlijn is een document met aanbevelingen en handelingsinstructies ter ondersteuning van de dagelijkse praktijkvoering. De richtlijn berust op de resultaten van wetenschappelijk onderzoek en aansluitende meningsvorming gericht op het expliciteren van goed medisch handelen. Er wordt aangegeven wat, volgens de huidige maatstaven en aansluitend bij de gangbare Nederlandse praktijk, in het algemeen de beste zorg is voor kinderen / jongeren met spasticiteit en CP. De richtlijn is bestemd voor personen met een spastische Cerebrale Parese in de leeftijdsgroep van 0 tot 18 jaar behalve de module met betrekking tot de transitie naar volwassenheid waar een definitie tot 25 jaar wordt gehanteerd. Met ‘kinderen’ wordt in deze richtlijn bedoeld: mensen in de leeftijd van 0 tot 18 jaar. De richtlijn geeft aanbevelingen over de diagnostiek, behandeling van spasticiteit op stoornisniveau, vaardigheidsniveau en participatie, op basis van het ICF-CY model en terminologie. Specifieke doelen van deze richtlijn voor de behandeling van spasticiteit bij kinderen met CP zijn het verkrijgen van uniformiteit met betrekking tot de diagnostiek, en de behandeling en begeleiding in de diverse centra. De richtlijn beoogt de kaders te definiëren waarbinnen de multidisciplinaire zorg van kinderen met spastische CP dient plaats te vinden. Deze richtlijn wil tevens bijdragen aan verbeterde communicatie tussen behandelaars onderling en tussen de patiënt, diens naasten en behandelaars.
Doelgroep
De richtlijn is bedoeld voor zorgverleners die primair bij de behandeling van kinderen met spastische CP betrokken zijn: (kinder-)revalidatieartsen, (kinder-)neurologen, kinderartsen, plastisch chirurgen, (kinder-)fysiotherapeuten, ergotherapeuten en logopedisten. Daarnaast zijn vele andere disciplines meer incidenteel betrokken bij diagnostiek en behandeling van deze kinderen, zoals jeugdartsen, artsen voor verstandelijk gehandicapten, psychosociale hulpverleners, onderwijsdeskundigen etc.
Samenstelling werkgroep
Voor het ontwikkelen van deze richtlijn is in 2004 een multidisciplinaire werkgroep samengesteld, bestaande uit vertegenwoordigers van alle bij de diagnostiek en behandeling van spasticiteit bij kinderen met CP betrokken medische en paramedische disciplines, de Vereniging van Motorisch Gehandicapten en hun Ouders (BOSK) en medewerkers van het Kwaliteitsinstituut voor de Gezondheidszorg CBO (zie ‘Samenstelling van de werkgroep’).
Bij het samenstellen van de werkgroep is zoveel mogelijk rekening gehouden met de geografische spreiding van de werkgroepleden, met een evenredige vertegenwoordiging van de verschillende betrokken verenigingen en instanties, alsmede met een spreiding van al dan niet academische achtergrond. De werkgroepleden hebben onafhankelijk gehandeld en waren gemandateerd door hun vereniging.
Kernredactie
- Prof.dr. J.G. Becher, kinderrevalidatiearts, Vrije Universiteit Medisch Centrum, Amsterdam, voorzitter
- Drs. R.F. Pangalila, kinderrevalidatiearts, Rijndam revalidatiecentrum, Rotterdam
- Dr. R.J. Vermeulen, kinderneuroloog, Vrije Universiteit Medisch Centrum, Amsterdam
- Ir. T.A. van Barneveld, epidemioloog, programmamanager, Kwaliteitsinstituut voor de Gezondheidszorg CBO
- Mw.dr. C.J.I. Raats, Kwaliteitsinstituut voor de Gezondheidszorg CBO, adviseur
Werkgroep
- Mw. P. Aarts, ergotherapeute, Sint Maartenskliniek, Nijmegen
- Prof.dr. A.F. Bos, kinderarts, Universitair Medisch Centrum, Groningen
- Mw. L. Bosma, kinderfysiotherapeute, Heliomare Revalidatie, Wijk aan Zee
- Mw. K.A. Bron, directeur BOSK, Utrecht
- Mw. L.M.A. Draaisma-van Trier, ergotherapeute, Sint Maartenskliniek, Nijmegen
- Dr. J.W. Gorter, kinderrevalidatiearts, Universitair Medisch Centrum, Utrecht
- Mw. K. van Hulst, logopedist, Universitair Medisch Centrum St. Radboud, Nijmegen
- Mw. dr. B. Ivanyi, kinderrevalidatiearts, De Vogellanden, Centrum voor revalidatie, Zwolle
- Dr. P.H. Jongerius, revalidatiearts, Sint Maartenskliniek, Nijmegen
- Mw. drs. J.G. Kalf, logopedist, Universitair Medisch Centrum St. Radboud, Nijmegen
- Dr. M. Kreulen, plastisch chirurg, Rode Kruis Ziekenhuis, Beverwijk
- Dr. C.G.B. Maathuis, revalidatiearts, Centrum voor Revalidatie Universitair Medisch Centrum, Groningen
- Dr. H. van de Meent, revalidatiearts, Universitair Medisch Centrum St. Radboud, Nijmegen
- Mw. drs. A. Meester, revalidatiearts, Academisch Medisch Centrum, Amsterdam
- E. Rameckers MRes, kinderfysiotherapeut SRL, locatie Franciscusoord, Valkenburg
- Dr. J.A. van der Sluijs, orthopedisch chirurg, Vrije Universiteit Medisch Centrum, Amsterdam
- Mw. prof.dr. B.C.M. Smits-Engelsman, kinderfysiotherapeut, Universitair Medisch Centrum St. Radboud, Nijmegen
- Mw. drs. L.A.W.M. Speth, kinderrevalidatiearts SRL, locatie Franciscusoord, Valkenburg
Belangenverklaringen
Er zijn geen voor deze richtlijn relevante relaties van werkgroepleden met farmaceutische en/of hulpmiddelenindustrie gemeld.
Inbreng patiëntenperspectief
Het perspectief van patiënten over de zorg rondom een aandoening vormt een waardevolle en essentiële aanvulling in een richtlijn. Daarom was een vertegenwoordiger van de Vereniging van Motorisch Gehandicapten en hun Ouders (BOSK) afgevaardigd in de werkgroep. Daarnaast hebben de landelijke werkgroepen ‘Volwassenen met Cerebrale Parese’ en ‘Ouders van kinderen met Cerebrale Parese’ als focusgroep bijgedragen aan module ‘Ouderbeleving ten aanzien van ziektebeeld Cerebrale Parese’ en submodules ‘Belang van ouderondersteuning’, ‘Interventies voor ouders’ en ‘Belang van trajectbegeleiding’ (Organisatie van zorg bij CP).
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is zoveel mogelijk rekening gehouden met de implementatie van de richtlijn en de daadwerkelijke uitvoerbaarheid van de aanbevelingen. De richtlijn wordt verspreid onder alle relevante beroepsgroepen en ziekenhuizen. Ook wordt een samenvatting van de richtlijn ter publicatie aangeboden aan het Nederlands Tijdschrift voor Geneeskunde en zal er in verschillende specifieke vaktijdschriften aandacht worden besteed aan de richtlijn. Daarnaast wordt de integrale tekst van de richtlijn op de CBO-website geplaatst.
Werkwijze
Gezien de omvang van het werk werd een aantal subgroepen gevormd met vertegenwoordigers van relevante disciplines. Daarnaast zorgde een redactieteam, bestaande uit de voorzitter, twee werkgroepleden en de adviseurs van het CBO, voor de coördinatie en onderlinge afstemming van de subgroepen. De werkgroep heeft gedurende een periode van ongeveer twee en een half jaar gewerkt aan de tekst voor de conceptrichtlijn. De werkgroepleden schreven afzonderlijk of in de subgroepen teksten die tijdens plenaire vergaderingen werden besproken en na verwerking van de commentaren werden geaccordeerd. De voltallige werkgroep is 28 maal bijeen geweest om de resultaten van de subgroepen in onderling verband te bespreken. De teksten van de subgroepen zijn door het redactieteam samengevoegd en op elkaar afgestemd tot één document: de conceptrichtlijn. Deze werd op 7 september 2006 op een landelijke richtlijnbijeenkomst gepresenteerd voor commentaar. Daarnaast is de conceptrichtlijn via websites van het Kwaliteitsinstituut voor de Gezondheidszorg CBO en beroepsverenigingen voorgelegd aan alle leden van de betrokken disciplines. Na verwerking van het commentaar is de definitieve richtlijn op 9 oktober 2006 door de voltallige werkgroep vastgesteld en ter autorisatie naar de relevante beroepsverenigingen gestuurd.
Wetenschappelijke bewijsvoering
De richtlijn is voor zover mogelijk gebaseerd op bewijs uit gepubliceerd wetenschappelijk onderzoek. Relevante artikelen werden gezocht door het verrichten van systematische zoekacties in de Cochrane library, Medline, Embase, Cinahl en Psychinfo. Hierbij werd de taal gelimiteerd tot Engels, Duits, Frans en Nederlands. Daarnaast werden handmatige zoekacties verricht. Er werd gezocht vanaf 1990 tot en met december 2005, zie zoekverantwoording voor de gebruikte zoekstrategie.
Belangrijke selectiecriteria hierbij waren: vergelijkend onderzoek met hoge bewijskracht, zoals meta-analyses, systematische reviews, randomized controlled trials (RCTs) en controlled trials (CTs). Waar deze niet voorhanden waren, werd verder gezocht naar vergelijkend cohortonderzoek, vergelijkende patiënt-controle studies of niet vergelijkend onderzoek.
De kwaliteit van deze artikelen werd door de werkgroepleden beoordeeld aan de hand van ‘evidence-based richtlijnontwikkeling’ (EBRO)-beoordelingsformulieren. Artikelen van matige of slechte kwaliteit werden uitgesloten. Na deze selectie bleven de artikelen over die als onderbouwing bij de verschillende conclusies in de richtlijn staan vermeld. De geselecteerde artikelen zijn vervolgens gegradeerd naar de mate van bewijs, waarbij de volgende indeling is gebruikt (zie tabel 1). De mate van bewijskracht en niveau van bewijs zijn in de conclusies van de verschillende hoofdstukken weergegeven. De belangrijkste literatuur waarop de conclusies zijn gebaseerd is daarbij vermeld.
Tabel 1. Indeling van de literatuur naar de mate van bewijskracht
|
Niveau: Voor artikelen betreffende: interventie (preventie of therapie) |
|
|
A1 |
systematische reviews die tenminste enkele onderzoeken van A2-niveau betreffen, waarbij de resultaten van afzonderlijke onderzoeken consistent zijn; |
|
A2 |
gerandomiseerd vergelijkend klinisch onderzoek van goede kwaliteit (gerandomiseerde, dubbelblind gecontroleerde trials) van voldoende omvang en consistentie; |
|
B |
gerandomiseerde klinische trials van matige kwaliteit of onvoldoende omvang of ander vergelijkend onderzoek (niet-gerandomiseerd, vergelijkend cohortonderzoek, patiënt-controle-onderzoek); |
|
C |
niet-vergelijkend onderzoek; |
|
D |
mening van deskundigen, bijvoorbeeld de werkgroepleden. |
|
|
|
|
Niveau: Voor artikelen betreffende: diagnostiek |
|
|
A1 |
onderzoek naar de effecten van diagnostiek op klinische uitkomsten bij een prospectief gevolgde goed gedefinieerde patiëntengroep met een tevoren gedefinieerd beleid op grond van de te onderzoeken testuitslagen, of besliskundig onderzoek naar de effecten van diagnostiek op klinische uitkomsten, waarbij resultaten van onderzoek van A2-niveau als basis worden gebruikt en voldoende rekening wordt gehouden met onderlinge afhankelijkheid van diagnostische tests; |
|
A2 |
onderzoek ten opzichte van een referentietest, waarbij van tevoren criteria zijn gedefinieerd voor de te onderzoeken test en voor een referentietest, met een goede beschrijving van de test en de onderzochte klinische populatie; het moet een voldoende grote serie van opeenvolgende patiënten betreffen, er moet gebruikgemaakt zijn van tevoren gedefinieerde afkapwaarden en de resultaten van de test en de 'gouden standaard' moeten onafhankelijk zijn beoordeeld. Bij situaties waarbij multipele, diagnostische tests een rol spelen, is er in principe een onderlinge afhankelijkheid en dient de analyse hierop te zijn aangepast, bijvoorbeeld met logistische regressie; |
|
B |
vergelijking met een referentietest, beschrijving van de onderzochte test en populatie, maar niet de kenmerken die verder onder niveau A staan genoemd; |
|
C |
niet-vergelijkend onderzoek; |
|
D |
mening van deskundigen, bijvoorbeeld de werkgroepleden. |
|
|
|
|
Niveau van de conclusies op basis van het bewijs |
|
|
1 |
1 systematische review (A1) of tenminste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau A2; |
|
2 |
1 onderzoek van niveau A2 of tenminste 2 onafhankelijk van elkaar uitgevoerde onderzoeken van niveau B; |
|
3 |
1 onderzoek van niveau B of C; |
|
4 |
mening van deskundigen, bijvoorbeeld de werkgroepleden. |
Totstandkoming van de aanbevelingen
Voor het komen tot een aanbeveling zijn er naast het wetenschappelijk bewijs vaak andere aspecten van belang, bijvoorbeeld: patiëntenvoorkeuren, beschikbaarheid van speciale technieken of expertise, organisatorische aspecten, maatschappelijke consequenties of kosten. Deze aspecten worden besproken na de ‘Conclusie’ in de ‘Overige overwegingen’. Hierin wordt de conclusie op basis van de literatuur in de context van de dagelijkse praktijk geplaatst en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van het beschikbare bewijs in combinatie met deze overwegingen.
Het volgen van deze procedure en het opstellen van de richtlijn in dit format heeft als doel de transparantie van de richtlijn te verhogen. Het biedt ruimte voor een efficiënte discussie tijdens de werkgroepvergaderingen en vergroot bovendien de helderheid voor de gebruiker van de richtlijn.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
