Nuchterbeleid
Uitgangsvraag
Wat is het pre-procedurele nuchterbeleid rondom electieve en acute procedures onder procedurele sedatie en/of analgesie bij volwassenen?
Aanbeveling
Aanbeveling-1
Maak in iedere zorginstelling een protocol van nuchterbeleid rondom electieve en acute procedures onder PSA bij volwassenen.
Aanbeveling-2
Minimale sedatie
Tijdens een PSA die anxiolyse of lichte sedatie beoogt bij een niet ernstig zieke patiënt, hoeven in principe geen bijzondere voorzorgsmaatregelen te worden genomen ten aanzien van mogelijke aspiratie. Het is daarom niet nodig dat de patiënt voldoet aan enige vorm van nuchterheid voor vast of vloeibare inname.
Aanbeveling -3
Matige of diepe sedatie
Weeg met een pre-sedatie assessment de risicofactoren voor kans op aspiratie van maaginhoud tijdens PSA waarbij matige of diepe sedatie beoogd wordt en stratificeer als volgt:
1. Deel patiënten in op basis van patiëntgebonden én procedure gebonden risicofactoren in een van de drie onderstaande groepen (verwaarloosbare, milde of moderate risicofactoren):
- Factoren passend bij een verwaarloosbaar risico op aspiratie
Patiëntgebonden risicofactoren
-
- Geen risicofactoren zoals hieronder beschreven bij 1.B of 1.C
Procedure gebonden risicofactoren
-
- Geen risicofactoren zoals hieronder beschreven bij 1.B of 1.C
- Factoren passend bij een mild verhoogd risico op aspiratie
Patiëntgebonden risicofactoren
-
- lichte systemische aandoening;
- gematigde obesitas (BMI 30–39 kg/m2 );
- hiatus hernia (anatomische gastro-esofageale reflux).
Procedure gebonden risicofactoren
-
- Endoscopie via nasale/orale route, tandheelkundige ingrepen*/**
- Bronchoscopie**
- Sedatie met propofol
- Factoren passend bij een moderaat verhoogd risico op aspiratie
Patiëntgebonden risicofactoren
-
- Ernstige systemische ziekte met ernstige beperking of bedreiging voor het dagelijks leven.
- Ernstige obesitas (BMI 40 kg/m2 of hoger).
- Luchtwegafwijkingen (zoals micrognatie, macroglossie, laryngomalacie).
- Hyperemesis, oesophagusafwijkingen (zoals gastroparese, achalasie, atresie, stricturen, tracheo-oesophageale fistel), darmobstructie (zoals ileus, pseudo-obstructie, pylorusstenose, invaginatie).
Procedure gebonden risicofactoren
-
- Verwachte behoefte aan een vorm van beademing (zoals masker-en-ballonbeademing, slaapapneu-masker) of ander geavanceerd luchtwegmanagement (zoals nasopharyngeale of oropharyngeale luchtweg nasale of guedelluchtweg, larynxmasker)
2. Adviseer naar aanleiding van bovenstaande stratificatie bij electieve procedures onderstaand schema wat betreft nuchter blijven voor vast en vloeibaar voedsel in het kader van PSA:
- Bij een verwaarloosbaar risico op aspiratie
-
- Tot 2 uur van tevoren: vast voedsel, zuivel.
- Tot enige tijd (30-60 minuten) voor vertrek naar de sedatiekamer: helder vloeibaar (1 glas van ca. 150 ml).
- Bij een mild verhoogd risico op aspiratie
-
- Tot 4 uur van tevoren: vast voedsel, zuivel.
- Tot enige tijd (30-60 minuten) voor vertrek naar de sedatiekamer: helder vloeibaar (1 glas van ca. 150 ml).
- Bij moderaat verhoogd risico op aspiratie
-
- Tot 6 uren tevoren: vast voedsel, zuivel.
- Tot 2 uren tevoren: helder vloeibaar.
Verwijs laagdrempelig naar of overleg met een anesthesioloog.
3. Bij dringende of spoedeisende procedures:
-
- Bij verwaarloosbaar risico op aspiratie:
Stel de procedure niet uit omwille van de eventueel te korte nuchterheidstijd.
-
- Bij mild verhoogd risico op aspiratie:
Stel de procedure niet uit omwille van de eventueel te korte nuchterheidstijd.
-
- Bij moderaat verhoogd risico op aspiratie:
Overleg met/verwijs laagdrempelig naar een anesthesioloog.
Informeer de patiënt over de voor- en nadelen en maak samen met de patiënt een beslissing over het nuchterheidbeleid.
*Voor een electieve gastroduodeno- of colonoscopie zal een MDL-arts doorgaans een nuchterheidsregime voorschrijven met als doel een lege maag of colon. Maar ook speeksel (vooral bij tandheelkundige ingrepen) kan worden geaspireerd.
**Overleg op lokaal niveau (sedatie commissie) met de discipline die de PSA of anesthesie voor deze procedures verzorgt en maak lokale afspraken m.b.t. het te hanteren nuchterheidsbeleid.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Aspiratie is een zeldzaam voorkomende complicatie bij PSA en er zijn geen gerandomiseerde studies geïdentificeerd die handleiding kunnen zijn voor een onderbouwde aanbeveling. De kwaliteit van bewijs is zeer laag voor de uitkomstmaat aspiratie bij patiënten die PSA ondergaan.
Op basis van een prospectieve observationele studie bij kinderen onder 12 jaar op Spoedeisende Hulp afdelingen (Chumpitazi, 2018) is het niet duidelijk of een kortere periode van nuchter zijn voor PSA tot langere opnameduur of meer complicaties leidt. In de studie werden verschillende middelen gebruikt om PSA uit te voeren (Ketamine, Midazolam, en andere niet gespecificeerde middelen).
Een recent gepubliceerde consensus guideline werd geraadpleegd om tot aanbevelingen te komen:
Het multidisciplinaire International Committee for the Advancement of Procedural Sedation (ICAPS) publiceerde in 2020 de eerste specifieke aanbevelingen ten aanzien van nuchterheid en aspiratie preventie in het kader van PSA bij zowel kinderen als volwassenen (Green et al. 2020). Op basis van een uitgebreide literatuurstudie aan de hand van 6 klinische uitgangsvragen wordt geconcludeerd dat aspiratie bij PSA minder vaak voorkomt dan tijdens anesthesie, omdat deze procedures vaak kort zijn, luchtwegreflexen intact blijven, er minder luchtwegmanipulatie plaatsvindt en er over het algemeen geen/minder emetogene medicatie zoals inhalatie anesthetica gebruikt worden.
Ook wordt vastgesteld dat klassieke nuchterheidsregels geen garantie zijn voor een verminderde maagvulling of een verlaagd aspiratierisico, maar wel geassocieerd zijn met meer onaangename bijwerkingen zoals verhoogde prikkelbaarheid vooral bij kinderen, dehydratie, hypoglycemie (en bij kinderen tot verhoogde kans op sedatiefalen).
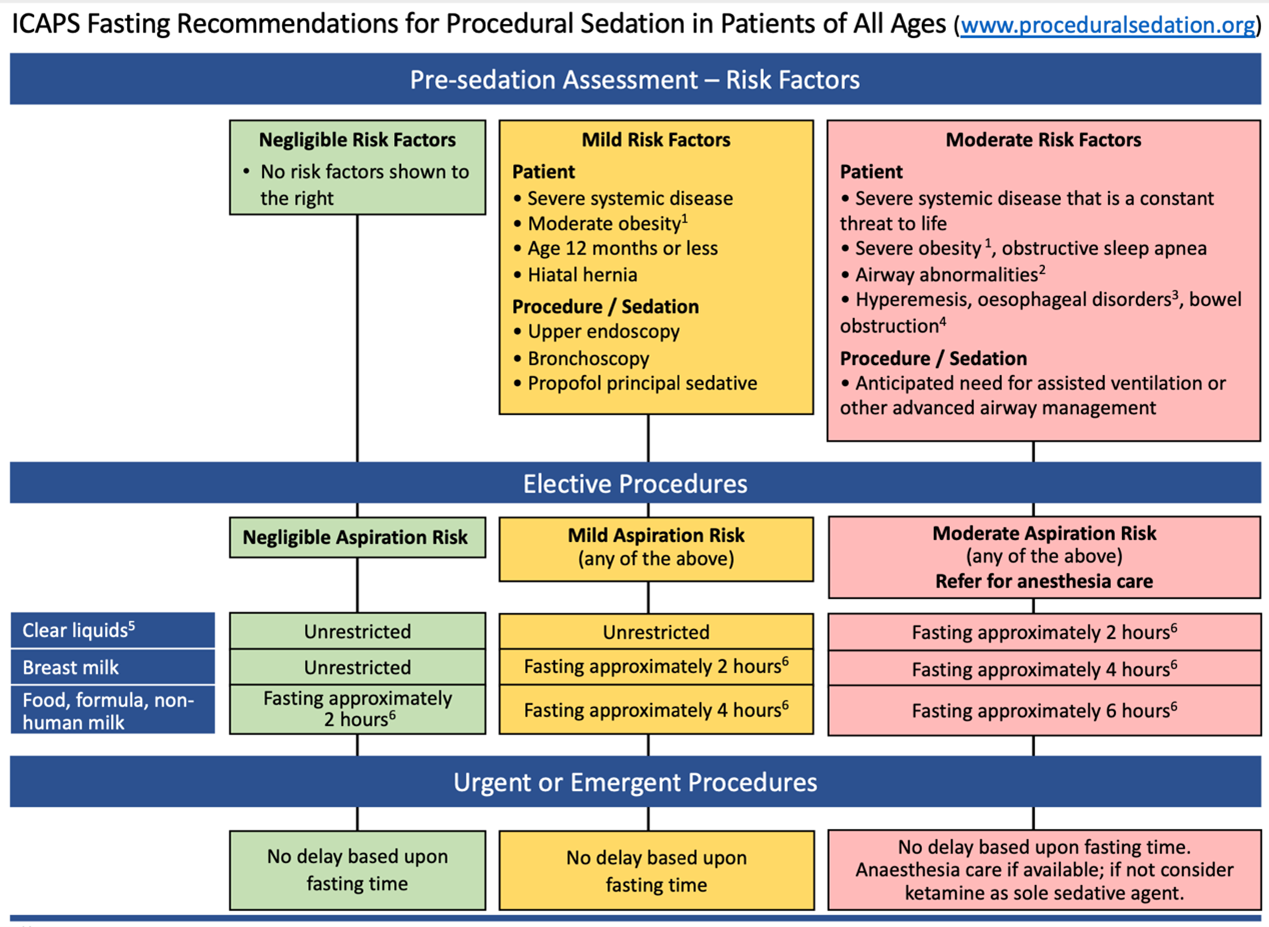
Daarmee is de (theoretische) basis voor minder stringente regels voor nuchter blijven voor PSA redelijk. In een internationale, multidisciplinaire consensus richtlijn, die tot stand kwam via een Delphi proces, komen de auteurs vervolgens tot aanbevelingen voor zowel volwassenen als kinderen. De richtlijn hanteert een algoritme dat de risico’s voor aspiratie stratificeert op basis van de patiëntkarakteristieken, het soort procedure, de sedatietechniek en de mate van urgentie (electief versus spoed). Het algoritme genereert 3 risico categorieën en formuleert een bijpassend advies ten aanzien van de wenselijke mate van nuchterheid (zie Figuur).
Figure 1: Algorithm linking risk stratification and fasting guidance.
Notes:
(1) Suggested definitions for moderate obesity are a body mass index (BMI) of 30–39 kg.m2 in adults or from the 85th up to the 95th BMI percentile based on age/sex in a child, and for severe obesity a BMI of 40 kg.m2 or higher in an adult or at the 95th percentile or greater in a child.
(2) Includes micrognathia, macroglossia and laryngomalacia;
(3) Includes gastroparesis, achalasia, atresia, stricture and tracheoesophageal fistula;
(4) Includes ileus, pseudo-obstruction, pyloric stenosis and intussusception.
(5) Clear liquids are generally considered to include water, fruit juices without pulp, clear tea, black coffee and specially prepared carbohydrate-containing fluids.
(6) Fasting intervals are not absolute, with exceptions permissible when the volumes of oral intake are minor, or the fasting time reasonably close (from Green 2020).
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Patiënten kunnen, als ze goed geïnformeerd zijn, de voordelen (voorkómen van aspiratie) en potentiële nadelen (bijvoorbeeld dorst) van de behandelopties afwegen. Door middel van samen beslissen kunnen zij een keuze maken voor de behandeling. In dit proces worden de door de professional aangedragen methoden/interventies en aanbevelingen meegewogen.
Het bijpassend advies ten aanzien van de wenselijke mate van nuchterheid zou op individueel niveau verschillend kunnen zijn.
Er zijn mogelijk voordelen als patiënten ten opzichte van de huidige regels voor nuchter blijven langer naar eigen behoefte mogen eten en/of drinken. Zij zullen dit mogelijk als minder belastend ervaren, mogelijk minder last van honger hebben en zich daardoor fitter voelen.
Kosten (middelenbeslag)
Volgens de werkgroep sluiten de aanbevelingen grotendeels aan bij de bestaande praktijk. Daarom verwacht de werkgroep geen toename van structurele kosten bij het toepassen van de aanbevelingen. Minder strenge regels voor nuchter blijven ten behoeve van PSA kan mogelijk leiden tot minder kans op afwijzen voor de procedure vanwege eventueel niet voldoende nuchter zijn. Het verliezen van een (kostbare) reservering, inclusief het daarvoor geplande personeel, kan daarmee voorkomen worden. Bij niet electieve zorg, zoals op een SEH, zorgen minder stringente regels voor nuchter blijven voor snellere doorlooptijden.
Aanvaardbaarheid, haalbaarheid en implementatie
Paradigma switch
Traditionele adviezen ten aanzien van nuchterheid in het kader van een anesthesie (en bij uitbreiding bij PSA) zijn ingegeven vanuit de angst voor mogelijke pulmonale aspiratie van maaginhoud en werden lange tijd als een onbetwistbare en zelfs dogmatische veiligheidsvoorzorg beschouwd. Hoewel voor de effectiviteit van de klassieke adviezen amper wetenschappelijke onderbouwing bestaat, kunnen de nieuwe aanbevelingen wel degelijk tot debat leiden omdat ze een paradigma switch inhouden. Deze is hoofdzakelijk gebaseerd op de in 2020 gepubliceerde aanbevelingen van het International Committee for the Advancement of Procedural Sedation (ICAPS), de allereerste aanbevelingen die specifiek voor de context van PSA zijn opgesteld (Green, 2020). Op basis van een uitgebreide studie van de literatuur en interdisciplinaire consensus, stelt het ICAPS een beduidend liberaler beleid voor waarbij nuchterheidstijden gebaseerd zijn op een gestructureerde risico stratificatie. Concreet betekent dit dat in de meerderheid der PSA gevallen veel kortere nuchterheidstijden zullen gelden dan bij toepassing van de klassieke 6-2 regel.
Toch zullen de vernieuwde aanbevelingen vereisen dat betrokkenen bij PSA zich verdiepen in de rationale ervan en vervolgens hun eigen werkwijze aanpassen.
Iedere zorginstelling zou over een protocol van nuchterbeleid rondom electieve procedures onder PSA bij volwassenen moeten beschikken waarin ook definities welke vloeistoffen helder vloeibaar zijn, zijn opgenomen.
Gepersonaliseerd nuchterheidsbeleid
Het waar mogelijk verkorten van de nuchter periode voor PSA geeft de mogelijkheid tot een op de patiënt individueel afgestemd advies. Deze benadering is geschikt voor alle patiëntengroepen en zal ertoe leiden dat veel meer mensen niet onnodig lang nuchter blijven.
Voor zwangeren tot 20 weken amenorroeduur wordt uitgegaan van een niet-verhoogd aspiratierisico.
Complexer beleid als gevolg van een individuele risico stratificatie
De traditionele richtlijn voor vasten voor PSA had het voordeel van eenduidigheid. De nieuwe aanbevelingen, die gebaseerd zijn op de risicostratificatie van Green et al., resulteren in een minder uniforme praktijk. Deze hogere mate van complexiteit zou een hindernis kunnen zijn bij de implementatie in de praktijk omdat het overwegen van alle risicofactoren meer tijd in beslag neemt en tot meer variatie in praktijk leidt. Iedere zorginstelling zou over een protocol van nuchter beleid rondom electieve procedures onder PSA bij volwassenen moeten beschikken waarin ook zijn opgenomen definities welke vloeistoffen helder vloeibaar zijn. De mogelijke nadelen wegen volgens de werkgroep evenwel niet op tegen de vele voordelen die de nieuwe aanbevelingen inhouden voor de kwaliteit van PSA.
Het invoeren van op PSA toegespitste specifieke aanbevelingen voor nuchter zijn is haalbaar met de herziening van deze richtlijn. Daarnaast is het nodig bekendheid te geven aan deze vernieuwde aanbevelingen middels symposia en andere onderwijsmomenten.
Professioneel perspectief:
Melk toegevoegd aan koffie/thee:
Zowel de ESA-richtlijn als de ASA-richtlijn is terughoudend wat betreft de aanbevelingen over het toevoegen van melk aan koffie en thee: alle studies zijn uitgevoerd bij gezonde vrijwilligers die geen procedure onder anesthesie ondergingen, op grond waarvan de conclusies niet kunnen worden geëxtrapoleerd naar de populatie die een electieve procedure onder PSA ondergaat.
Uit twee kleine gerandomiseerde studies onder vrijwilligers zijn er aanwijzingen dat toevoegen van melk aan koffie of thee de maagontlediging en/of het maagvolume na 2 uur niet beïnvloedt (Larsen et al., 2016; Hillyard et al., 2014).
Melkproducten, niet heldere vloeistoffen, vast voedsel
In de ASA-richtlijn (2017) en de ESA-richtlijn (2011) wordt verwezen naar meerdere onderzoeken, die vooralsnog geen aanleiding geven om de conclusie “melkproducten, niet heldere vloeistoffen, vast voedsel tot 6 uur voor de procedure is veilig” voor patiënten met een matig verhoogd risico op aspiratie bij te stellen. Voor patiënten met alleen milde risicofactoren zou mogelijk een kortere periode van 4 uur nuchter zijn voor PSA volstaan (figuur 1).
Kauwgom kauwen of zuigen op een snoepje
De werkgroep baseert zich op de ESA-richtlijn (2011). Hierin wordt verwezen naar enkele studies die laten zien dat de toename in pH of maagvolume na gebruik van kauwgom of het zuigen op een zuigsnoepje (Eng: boiled sweet) tot aan de procedure niet klinisch relevant is. Op grond hiervan is de werkgroep van mening dat de procedure niet hoeft te worden uitgesteld vanwege gebruik van kauwgom of zuigsnoepje.
Rationale van de aanbeveling
De essentie van het pre-procedurele nuchterbeleid betreft het voorkómen van reflux, regurgitatie en aspiratie. In het onderstaande wordt beschreven met welke maatregelen dit kan worden bewerkstelligd bij volwassenen die een electieve of acute procedure onder PSA ondergaan.
Onderbouwing
Achtergrond
Voor de uitgangsvraag: Wat is het pre-procedureel nuchterbeleid rondom electieve en acute procedures onder algehele anesthesie, neuraxiale en/of locoregionale technieken bij volwassenen? verwijzen wij naar de Richtlijn “Perioperatief voedingsbeleid” van de Federatie Medisch Specialisten.
Deze module gaat over de vraag: Wat is het pre-procedurele nuchterbeleid rondom electieve en acute procedures onder procedurele sedatie en/of analgesie bij volwassenen?
In de vorige richtlijn Sedatie en/of analgesie (PSA) bij volwassenen uit 2012 staat vermeld dat
“ten aanzien van nuchter zijn rondom PSA dezelfde richtlijnen kunnen worden aangehouden als die welke gelden voor ingrepen die onder algehele anesthesie plaatsvinden (2 uur voor helder vloeibaar, 6 uur voor vast voedsel). Bij patiënten met een verhoogd risico op een gestoorde maaglediging en/of oesofagiale reflux en in de aanwezigheid van pijn, gebruik van opioïden, tabak, kauwgum, alcohol en cannabis en bij spoedprocedures (i.p. niet-nuchtere patiënt) zal de behandelaar de verhoogde kans op aspiratie moeten afwegen tegen de risico’s geassocieerd met uitstel van de procedure. De keuze van het sedativum, aanpassing van de diepte van sedatie en eventuele bescherming van de luchtweg dienen onderdeel te zijn van deze afweging“.
In de huidige praktijk worden dus patiënten die PSA ondergaan nuchter gehouden i.v.m. een (mogelijke) reductie van het risico op pulmonale aspiratie van maaginhoud. Dit sluit aan bij de aanbevelingen uit 2012 die stellen dat de mate van nuchterheid afhankelijk is van het beoogde sedatieniveau:
- Bij een anxiolyse, dan wel minimale sedatie, hoeven patiënten die geen specifieke risicokenmerken hebben niet nuchter te blijven omdat bij hen de beschermende luchtwegreflexen intact blijven
- Matige of diepe sedatie kan luchtwegreflexen compromitteren en daarom gelden dezelfde aanbevelingen als degene die destijds golden voor patiënten die algehele anesthesie ondergaan: 6 uren nuchter zijn voor vast voedsel of melk en 2 uur voor helder vloeibaar.
De geldigheid van deze nuchterheidsregels in het kader van een PSA staat onder druk omdat betwijfeld wordt of ze inderdaad leiden tot een verlaging van een a priori zeer lage kans op aspiratie in verloop van PSA.
In spoedeisende situaties is volgens de huidige richtlijn een deel van de patiënten die voor matige of diepe PSA in aanmerking komen niet lang genoeg nuchter, terwijl een procedure wel geïndiceerd is en uitstel tot schade zou kunnen leiden.
De werkgroep is in algemene zin van mening dat in geval van PSA waarbij gestreefd wordt naar een matig of diep sedatieniveau er minder strenge eisen kunnen worden gesteld aan de nuchterheidstatus dan voor nuchter blijven in het kader van algehele anesthesie.
Het gaat immers om een geselecteerde patiëntenpopulatie waarbij patiënten met verhoogde kans op noodzaak tot luchtwegmanipulatie zoals jaw thrust, plaatsing van oropharyngeale luchtweg, of positieve drukbeademing met masker en ballon worden uitgesloten.
De procedure waarvoor PSA nodig is, is vaak kort en weinig invasief. Het gebruik van een PSA-techniek impliceert een keuze en toepassing van medicatie waarbij het behoud van spontane ademhaling en het zoveel mogelijk vermijden van noodzaak tot gebruik van luchtwegmanoeuvres, luchtweg-hulpmiddelen en positieve druk beademing voorop staan.
Voor deze richtlijn “PSA bij volwassenen” is geen aparte literatuuranalyse gedaan. Overwegingen en aanbevelingen zijn gebaseerd op de resultaten van de Richtlijn PSA bij kinderen en de richtlijn Perioperatief voedingsbeleid.
Samenvatting literatuur
Voor deze module is geen literatuur search verricht. De aanbevelingen zijn gebaseerd op overwegingen van de werkgroep. Deze overwegingen komen voort uit het internationale consensus publicatie over pre-procedureel nuchterbeleid bij volwassenen en kinderen (Green, 2020 – ICAPS).
Referenties
- ASA-richtlijn: 'Practice guidelines for preoperative fasting and the use of pharmacologic Agents to reduce the risk of pulmonary aspiration: application to healthy patients undergoing elective procedures', Anesthesiology 2017;126(3):376-393
- Chumpitazi, C. E., Camp, E. A., Bhamidipati, D. R., Montillo, A. M., Caviness, A. C., Mayorquin, L., & Pereira, F. A. (2018). Shortened preprocedural fasting in the pediatric emergency department. The American Journal of Emergency Medicine, 36(9), 1577-1580.
- ESA-richtlijn Ian Smith , Peter Kranke, Isabelle Murat, Andrew Smith, Geraldine O'Sullivan, Eldar Søreide, Claudia Spies, Bas in't Veld, European Society of Anaesthesiology (2011). Perioperative fasting in adults and children: guidelines from the European Society of Anaesthesiology. European Journal of Anaesthesiology Aug;28(8):556-69. doi: 10.1097/EJA.0b013e3283495ba1.
- Federatie Medisch Specialisten (2022). Richtlijn "Perioperatief voedinsgbeleid"(https://richtlijnendatabase.nl/richtlijn/perioperatief_voedingsbeleid/startpagina_-_perioperatief_voedingsbeleid.html).
- Frykholm P, Disma N, Andersson H, Beck C, Bouvet L, Cercueil E, Elliott E, Hofmann J, Isserman R, Klaucane A, Kuhn F, de Queiroz Siqueira M, Rosen D, Rudolph D, Schmidt AR, Schmitz A, Stocki D, Sümpelmann R, Stricker PA, Thomas M, Veyckemans F, Afshari A.(2022) Pre-operative fasting in children: A guideline from the European Society of Anaesthesiology and Intensive Care. European Journal of Anaesthesiology 39(1):4-25. doi: 10.1097/EJA.0000000000001599.
- Green, S. M., Leroy, P. L., Roback, M. G., Irwin, M. G., Andolfatto, G., Babl, F. E., Barbi, E., Costa, L. R., Absalom, A., Carlson, D. W., Krauss, B. S., Roelofse, J., Yuen, V. M., Alcaino, E., Costa, P. S., Mason, K. P., & International Committee for the Advancement of Procedural Sedation (ICAPS) (2020). An international multidisciplinary consensus statement on fasting before procedural sedation in adults and children. Anaesthesia, 75(3), 374-385. https://doi.org/10.1111/anae.14892
- Sectie Kinderanesthesiologie van de NVA (2019). "SKA Nuchterbeleid bij kinderen" https://www.anesthesiologie.nl/uploads/files/KD_Protocol_SKA_Nuchterbeleid.pdf
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 23-05-2024
Beoordeeld op geldigheid : 23-05-2024
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2020 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij sedatie en/of analgesie bij volwassen patiënten.
Werkgroep
- Prof. dr. B. Preckel (voorzitter), anesthesioloog, Amsterdam UMC locatie AMC, NVA
- dr. C.R.M. Barends, anesthesioloog, UMCG, NVA
- L.R.M. Braam, BSc. Sedatie Praktijk Specialist, Catharina Ziekenhuis, NVAM
- drs. R. Brethouwer, abortusarts, Beahuis & Bloemenhovekliniek Heemstede, NGvA
- dr. J.M. van Dantzig, cardioloog, Catharina Ziekenhuis, NVVC
- drs. V.A.A. Heldens, anesthesioloog, Maxima MC, NVA
-
dr. C. Heringhaus, SEH-arts/anesthesioloog, LUMC (t/m 12-2022), Medisch manager Hyperbare Zuurstoftherapie Goes, MCHZ (vanaf 01-2023), NVSHA
- T. Jonkergouw, MA. Adviseur Patiëntbelang, Patiëntenfederatie Nederland (tot april 2023)
- Broere, M. Junior beleidsadviseur, Patiëntenfederatie Nederland (vanaf april 2023)
- dr. M. Klemt-Kropp, MDL-arts, Noordwest Ziekenhuisgroep, NVMDL
- drs. B.M.F. van der Leeuw, anesthesioloog, Albert Schweitzer ziekenhuis, NVA
- S. Reumkens, MSc. Physician Assistant, Diakonessenhuis, NAPA
Klankbordgroep
- drs. T.E.A. Geeraedts, radioloog, Erasmus MC, NVvR
- drs. J. Friederich, gynaecoloog, Noordwest Ziekenhuisgroep, NVOG
- dr. E.H.F.M. van der Heijden, longarts, Radboud UMC, NVALT
- drs. J. de Hoog, oogarts, Amsterdam UMC locatie AMC, NOG
- drs. A. Kanninga, arts voor verstandelijk gehandicapten, Cordaan, NVAVG
- drs. H.W.N. van der Pas, tandarts, UMC Utrecht, VMBZ
- dr. ir. C. van Pul, klinisch fysicus, Maxima MC, NVKF
- dr. R.J. Robijn, MDL-arts, Rijnstate, NVMDL
- drs. W.S. Segers, klinisch Geriater, Catharina Ziekenhuis, NVKG
- Prof. dr. A. Visser, hoogleraar geriatrische tandheelkunde, UMCG en Radboud UMC, KNMT
Met ondersteuning van:
- dr. L. Wesselman, adviseur, Kennisinstituut van Medisch Specialisten
- dr. S.N. Hofstede, senior adviseur, Kennisinstituut van Medisch Specialisten
- drs. I. van Dusseldorp, senior literatuurspecialist, Kennisinstituut van Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Preckel |
Anesthesioloog, hoogleraar anesthesiologie (in het bijzonder veiligheid in het perioperatieve proces) Amsterdam Universitair Medische Centra locatie AMC |
Onbetaalde nevenwerkzaamheden – commissie-werkzaamheden:
Lid Patient Safety and Quality Committee of the European Society of Anesthesiologists;
Lid Patient Safety Committee van de World Federation of Societies of Anesthesiologists;
Lid Raad Wetenschap en Innovatie van de Federatie Medisch Specialisten FMS;
Lid Commissie Wetenschap & Innovatie van de Nederlandse Vereniging voor Anesthesiologie NVA
Representative Council European Association of Cardiothoracic Anesthesiology and Intensive Care (EACTAIC)
Hoger leidinggevend personeel (penningmeester) van de “Stichting ter bevordering van de wetenschap en opleiding in de anesthesiologie”;
|
Research grants: European Society of Anesthesiology and Intensive Care ESAIC ZonMw NovoNordisk Netherland
Advisory board Sensium Healthcare United Kingdom
Geen van de gemelde belangen heeft relatie met het onderwerp van het advies/de richtlijn
|
Geen actie vereist |
|
Barends |
Anesthesioloog in het Universitair Medisch Centrum Groningen |
Geen |
Geen |
Geen actie vereist |
|
Braam |
Sedatiepraktijkspecialist Catharina Ziekenhuis Eindhoven |
Lid sedatie commissie NVAM (onbetaald) |
Geen |
Geen actie vereist |
|
Brethouwer |
Abortusarts te Beahuis & Bloemenhovekliniek (0,56 fte) en SAA (0,22 fte), Medisch coördinator Beahuis&Bloemenhovekliniek (0,33 fte) |
Penningmeester van het Nederlands Genootschap van Abortusartsen (onbetaald) Voorzitter landelijke werkgroep PSA van het NGvA (onbetaald) Bestuurslid van FIAPAC, een Europese abortus organisatie (onbetaald) |
Geen |
Geen actie vereist |
|
Broere |
Junior beleidsadviseur Patiëntenbelang - fulltime |
geen |
geen |
Geen actie vereist |
|
van Dantzig |
Cardioloog vrij gevestigd, Catharina Ziekenhuis 100% |
Lid Plenaire Visitatie Commissie NVVC (onbetaald) |
Op onze afdeling wordt extern gefinancierd onderzoek uitgevoerd maar niet op het gebied van de werkgroep. |
Geen actie vereist |
|
Heldens |
Anesthesioloog Maxima MC |
Geen |
Geen |
Geen actie vereist |
|
Heringhaus |
Vanaf 01-2023 Medisch manager Hyperbare Zuurstoftherapie Goes, MCHZ
t/m 12-2022 SEH-arts KNMG |
Trainingen voor verschillende onderwerpen gerelateerd aan acute zorg, hyperbare geneeskunde, PSA |
Geen |
Geen actie vereist |
|
Jonkergouw |
Junior beleidsadviseur - Patiëntenfederatie Nederland - 32 tot 36 uur per week |
Vrijwilliger activiteiten - Diabetes Vereniging Nederland - Zeer incidenteel |
Geen |
Geen actie vereist |
|
Klemt-Kropp |
MDL-arts, Noordwest Ziekenhuisgroep Alkmaar - Schagen - Den Helder (0.9 fte) |
Secretaris Concilium Gastroenterologicum, NVMDL tot 11 april 2022 (niet betaald) Voorzitter PSA commissie NVMDL (niet betaald) Docent Teach the Teacher AUMC en Noordwest Ziekenhuisgroep cursussen voor aios en medisch specialisten (betaalde functie, ongeveer 40 Std. per jaar)
Voorzitter Stichting MDL Holland-Noord (KvK 56261225) vanaf okt. 2012 t/m 31-12-2019. De stichting heeft in de laatste 3 jaar grants ontvangen van de farmaceutische industrie en van de farmaceutische industrie gesponsorde onderzoeken gefaciliteerd:
1. Ondersteuning optimalisering van zorg voor IBD-patiënten. Therapeutic drugmonitoring en PROMs bij patiënten met IBD. Zorgverbetertraject. PhD student, looptijd van 2015 tot op heden. Tot 2018 grant van Dr. Falk Pharma. vanaf 2018 grant van Janssen Cilag Geen relatie met sedatie 2.Retrieval of patients chronically infected with Hepatitis B or Hepatitis C in Northern Holland. Afgesloten 2018. Project gefinancierd met grant van Gilead. Geen relatie met sedatie 3. SIPI. Screening op Infectieuze aandoeningen in Penitentiaire Inrichtingen. Project gefinancierd met grants van AbbVie, MSD en Gilead. Project begin 2019 afgesloten. Geen relatie met sedatie 4. 3DUTCH trial. Een observationeel onderzoek naar de effectiviteit van een behandeling van chronische hepatitis C met een combinatie van de antivirale middelen ombitasvir - paritaprevir /ritonavir, ± dasabuvir, ± ribavirine. Sponsor AbbVie. Studie afgesloten Jan. 2018 Geen relatie met sedatie 5. Remsima switch IFX9501 - An open-label, multicenter, non- inferiority monitoring program to investigate the quality of life, efficacy and safety in subjects with Crohn’s Disease (CD), Ulcerative Colitis (UC) in stable remission after switching from Remicade® (infliximab) to Remsima® (infliximab biosimilar) L016-048. Sponsor: Munipharma. Afgelsoten augustus 2018. Geen relatie met sedatie 6. NASH - NN9931-4296 Investigation of efficacy and safety of three dose levels of subcutaneous semaglutide once daily versus placebo in subjects with non-alcoholic steatohepatitis L016-061. Sponsor NovoNordisk. Studie afgesloten Feb. 2020. Geen relatie met sedatie 7. Randomized, Double-blind, Placebo-controlled, Parallel-group Efficacy and Safety Study of SHP647 as Induction Therapy in Subjects with Moderate to Severe Crohn's Disease (CARMEN CD 305). SHD-647-305. Sponsor Shire. Studie loopt sinds 2019. Geen relatie met sedatie 8. Randomized, Double-blind, Placebo-controlled, Parallel-group Efficacy and Safety Study of SHP647 as Maintenance Therapy in Subjects with Moderate to Severe Crohn's Disease (CARMEN CD 307). SHD-647-307. Sponsor Shire. Studie loopt sinds 2019. Geen relatie met sedatie 9. Estimating the prevalence of advanced liver fibrosis in a population cohort in care in Northern-Holland with the use of the non-invasive FIB-4 index. Grant van Gilead. Onderzoek afgesloten sept. 2019. Geen relatie met sedatie |
Incidenteel deelname aan advisory boards van de farmaceutische industrie (Gilead, Janssen Cilag, AbbVie: (hepatologische onderwerpen, vooral hepatitis C) Incidenteel voordrachten tijdens symposia gesponsord van de farmaceutische industrie (Gilead, AbbVie)
|
Geen actie vereist; meeste studies afgerond; nr. 1,7,8 lopen. Sponsoren (Dr. Falk Pharma & Shire) hebben geen relatie met sedatie. |
|
Reumkens |
Physician Assistant Anesthesiologie Radboud UMC |
Voorzitter vakgroep PA Anesthesiologie NAPA |
Geen |
Geen actie vereist |
|
Van der Leeuw |
Anesthesioloog |
Geen |
Geen |
Geen actie vereist |
|
Klankbordgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Robijn |
Mdl arts rijnstate ziekenhuis Arnhem |
Geen |
Geen |
Geen actie vereist |
|
Van der Heijden |
Longarts |
Voormalig Secretaris Sectie Interventie longziekten NVALT (onbezoldigd)
Lid Board of National Delegates European Association of Bronchology and International Pulmonology (namens NL, onbezoldigd)
|
Buiten het veld van deze richtlijn heeft mijn afdeling de afgelopen 3 jaar vergoedingen ontvangen voor de volgende activiteiten: - unrestricted research grants: Pentax Medical Europe, Philips, Astra Zeneca, Johnson&Johnson. - adviseur / consultant: Pentax Medical, Philips IGT, Johnson&Johnson. - spreker: Pentax Medical. |
Geen actie vereist |
|
Van der Pas |
Tandarts, UMC Utrecht |
Commissielid Horace Wells van de KNMT, stimulatie van de intercollegiale samenwerking bij tandheelkundige behandeling van bijzondere zorggroepen met farmacologische ondersteuning. Onbetaald. Voormalig commissielid Bijzondere Zorggroepen van de KNMT, toegankelijkheid van mondzorg voor kwetsbare zorggroep. Betaald via vacatiegelden. Gastdocent opleiding mondzorgkunde HU. Lezing mondzorg aan mensen met een verstandelijke beperking. Betaald. Gastdocent opleiding verpleegkundig-specialist GGZ. Lezing mondzorg in de geestelijke gezondheidszorg Betaald. Cursusleider lichte sedatie in de mondzorg, BT Academy. Meerdaagse cursus voor tandartsen en mondhygienisten om zich te bekwamen in lichte sedatie, m.n. training in de inhalatiesedatie met lachgas-zuurstof mengsel middels titratietechniek. Betaald. |
Geen |
Geen actie vereist |
|
De Hoog |
Oogarts in Amsterdam UMC (0,2 fte.) en Retina Operatie Centrum Amstelveen (0,4 fte.). Medisch manager Retina Operatie Centrum (0,2 fte.) |
Voorzitter Werkgroep Vitreoretinale Chirurgie Nederland (onbetaald) Lid redactieraad vaktijdschrift 'De Oogarts', uitgave van BPM-medica (onbezoldigd) Medeorganisator Eilanddagen (bijscholing uveïtis voor oogartsen, onbetaald) |
Geen |
Geen actie vereist |
|
Geeraedts |
Interventieradioloog Afdeling Radiologie en Nucleaire geneeskunde Erasmus Medisch Centrum, Rotterdam |
Geen |
Geen |
Geen actie vereist |
|
Van Pul |
Klinisch fysicus in Maxima Medisch Centrum |
Universitair Hoofd Docent aan de Technische Universiteit van Eindhoven (0,2 fte). Daar supervisor van PhD studenten bij HTSM (NWO-TTW gesubsidieerd) project waaraan ook een industriële partner deelneemt (https://www.nwo.nl/projecten/15345-0).
|
Geen |
Geen actie vereist |
|
Friederich |
Gynaecoloog NWZ Den Helder, Algemeen gynaecoloog met als aandachtsgebieden benigne gynaecologie, minimaal invasieve chirurgie en bekkenbodemproblematiek |
Vicevoorzitter calamiteitencommissie NVZ lid klachtencommissie NWZ Den Helder |
Geen |
Geen actie vereist |
|
Segers |
Klinisch geriater, St. Jans Gasthuis, Weert
|
Klinisch farmacoloog in opleiding, Catharina ziekenhuis, Eindhoven Onbetaald |
Geen |
Geen actie vereist |
|
Kanninga |
Arts Verstandelijk Gehandicapten (arts VG) bij Cordaan Amsterdam Anesthesioloog niet praktiserend |
Geen |
Geen |
Geen actie vereist |
|
Visser |
Hoogleraar geriatrische tandheelkunde fulltime (1 fte) - Afdeling Gerodontologie, Centrum voor Tandheelkunde en Mondzorgkunde, Universitair Medisch Centrum Groningen, Rijksuniversiteit Groningen, Nederland - Afdeling Gerodontologie, Faculteit Tandheelkunde, Radboud UMC, Radboud Universiteit Nijmegen, Nederland |
Geen |
Geen |
Geen actie vereist |
Inbreng patiëntenperspectief
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door het uitnodigen van de Patiëntenfederatie Nederland voor de invitational conference. Het verslag hiervan (zie aanverwante producten) is besproken in de werkgroep. Aanvullend heeft een afgevaardigde van de Patiëntenfederatie Nederland deelgenomen in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de richtlijn. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en de aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming gedaan of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie ook het hiervoor gebruikte stroomschema dat als uitgangspunt voor de beoordeling is gebruikt).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn. Een overzicht van uitkomsten van de kwalitatieve raming met bijbehorende toelichting vindt u in onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|
Module Nuchterbeleid |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten die procedurele sedatie en/of analgesie ondergaan. Tevens zijn er knelpunten aangedragen door de Nederlandse Vereniging voor Anesthesiologie, de Nederlandse Vereniging voor Heelkunde, de Nederlandse Vereniging voor Obstetrie en Gynaecologie, Nederlandse Vereniging voor Cardiologie, de Nederlandse Vereniging van Maag-Darm-Leverartsen, de Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied, de Nederlandse Vereniging voor Intensive Care, de Nederlandse Internisten Vereniging, de Nederlandse Vereniging van Spoedeisende Hulp Artsen, het Nederlands Genootschap van Abortusartsen, de Nederlandse Vereniging van Anesthesiemedewerkers, de Verpleegkundigen & Verzorgenden Nederland, de Nederlandse Vereniging voor Mondziekten, Kaak- en Aangezichtschirurgie, de Vereniging Mondzorg voor Bijzondere Zorggroepen, Stichting Kind & Ziekenhuis, Inspectie Gezondheidszorg en Jeugd en de Vereniging van Artsen voor Verstandelijk Gehandicapten via een invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nul effect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.