Diagnose interne rectumprolaps
Uitgangsvraag
Welk diagnosticum kan gebruikt worden voor het adequaat diagnosticeren van een interne rectumprolaps?
Aanbeveling
Verricht een conventionele dan wel MRI defecografie bij patiënten met obstructieve defecatie of fecale incontinentie bij verdenking op een interne rectum prolaps. Echo-onderzoek kan niet gebruikt worden om IRP betrouwbaar uit te sluiten.
Gebruik bij voorkeur voor het beschrijven van de radiologisch aangetoonde rectum prolaps de Oxford Rectal Prolapse Grading system (ORPG).
Overwegingen
Verschillende onderzoeken zijn verricht om conventionele defecografie, MRI defecografie en onderzoek met behulp van echografie met elkaar te vergelijken. Er is echter geen overtuigend bewijs welk diagnosticum het meest geschikt is om een interne rectumprolaps te diagnosticeren. Er worden goede overeenkomsten gezien tussen sensitiviteit en specificiteit, waarbij de conventionele defecografie doorgaans als gouden standaard wordt gezien. In de literatuur worden er verschillen aangetoond in het voor- en nadeel van elk onderzoek. Hierbij wordt een lagere sensitiviteit van het aantonen van een prolaps bij MRI en echo meestal gewijd aan de liggende positie van de patiënt waardoor de zwaartekracht geen effect heeft op de bekkenbodemmusculatuur. Hierbij is het de vraag in hoeverre de gemiste prolapsen van klinisch belang zijn. Hierover is nog geen duidelijkheid. Derhalve kan bij een negatief MRI-onderzoek en hoge klinische verdenking een aanvullend conventioneel defecogram worden overwogen.
Getallen in de literatuur aangaande echografie zijn lastig te vergelijken aangezien er nog geen duidelijke gestandaardiseerd protocol is. Met name aangaande de positie van de patiënt, in rugligging of zijligging met opgetrokken knieën eventueel uitgevoerd met een interne probe in plaats van transperineale echografie. Waarbij in de literatuur de termen transperineaal, translabiaal en transvaginaal afwisselend worden gebruikt.
Met echografie kunnen prolapsen worden gemist door beperkte penetratiediepte of darmgas dat de beeldvorming kan belemmeren. Ook kan er pathologie worden gemist door het ontbreken van de defecatiefase met name aangezien de meest interne rectum prolapsen ontstaan aan het einde van de defecatiefase.
In de literatuur wordt echo-onderzoek over het algemeen als het minst beschamend en conventionele defecografie als meest beschamend ervaren door de patiënt. Goede medewerking van de patiënt is bij elk van de methoden van belang om goede diagnostiek te kunnen verrichten. Derhalve dient bij elk onderzoek en met name bij het conventionele defecogram aandacht aan de privacy en beleving van de patiënt geschonken te worden.
In de literatuursamenvatting van deze module is voor het bepalen van de accuratesse van MRI defecografie alleen het onderzoek van Faucheron opgenomen, waarbij conventionele defecografie als referentiestandaard werd gebruikt. Dit komt omdat alleen dit onderzoek aan de eisen voor selectie voldeed. Er hebben echter meerdere onderzoeken plaatsgevonden om de accuratesse van MRI defecografie te bepalen, waarbij er wisselende resultaten gevonden worden. Uitgaande van deze richtlijn, gericht op de rectum prolaps, lijken er geen significante verschillen gevonden te worden.
Het voordeel van MRI defecografie is echter dat er beter inzicht verkregen wordt in de bekkenbodemmusculatuur en de interactie met de verschillende compartimenten. Indien er verdenking bestaat op uitgebreidere pathologie kan MRI defecografie worden overwogen om een operatie te plannen. Andere overwegen zijn het ontbreken van ioniserende straling, toenemende beschikbaarheid en verschuiving van ervaring van conventioneel onderzoek richting MRI. Een nadeel is mogelijk een lagere sensitiviteit van het aantonen van een prolaps bij MRI vanwege de liggende positie van de patiënt waardoor de zwaartekracht geen effect heeft op de bekkenbodemmusculatuur.
De werkgroep is van mening dat bij vrouwen met chronische obstipatie, obstructieve defecatie of fecale incontinentie beeldvorming aanvullende waarde heeft om inzicht te krijgen in de onderliggende oorzaak. MRI defecografie geeft hierin als screenend onderzoek geen meerwaarde boven conventionele defecografie, maar kan wel overwogen worden bij het plannen van een operatie of multicompartiment problematiek.
Echo-onderzoek, hetzij intern of transperineaal kan als eerstelijns onderzoek worden overwogen om grove pathologie uit te sluiten. Echter gezien de lagere positief voorspellende waarde dient bij een negatief echografie onderzoek, een conventioneel defecogram te worden overwogen.
Zoals eerder vermeld is er geen overtuigend bewijs over welk onderzoek het meest geschikt in het uitsluiten van een interne rectumprolaps. Derhalve is ook in dit geval het meest geschikte onderzoek, het onderzoek waar het desbetreffende centrum de meeste ervaring mee heeft.
In de richtlijn prolaps van het NVOG is een literatuuronderzoek gedaan naar diagnostiek van niet alleen het achterste compartiment maar naar de diagnostiek van de gehele bekkenbodem (Richtlijn Prolaps, 2014).
Onderzoek onder anesthesie, pers-test bij proctoscopie
Eén van de redenen dat een conventionele defecogram/ MRI defecografie niet 100% sensitief is, is omdat patiënten niet altijd volledige het contrast kunnen evacueren. Bij onderzoek middels echo ontbreekt de defecatie fase zelfs volledig. Zonder beeldvorming van de defecatie is niet volledig uit te sluiten of er een intussusceptie wel of niet aanwezig is. Interessant is dat dit kan gebeuren omdat er sprake is van dyssynergie/anismus (=paradoxale contractie van de muscuculus puborectalis of anale sphincter), echter ook zoals is gebleken uit onderzoek (Hompes, 2010) als er sprake kan zijn van een pseudo-anismus of anders gezegd een pseudo- dyssynergie. Vanwege schaamte en de niet fysiologische situatie lukt het patiënt niet om goed te kunnen relaxeren en derhalve is de evacuatie van het contrast onvolledig en het onderzoek incompleet. Om die reden kan men overwegen bij patiënten die een onvolledige evacuatie bij defecografie (conventioneel en MRI) een rectaal onderzoek te verrichten onder anesthesie (algeheel of spinaal). Door een obturator of een anaalspreider in te brengen en met een klem (bijvoorbeeld Ellisklem) te beoordelen of er sprake is van een full thickness rectumwand prolaps. Indien er sprake is van een evidente recto-anale intussusceptie (vergelijkbaar met ORPG-graad 3 tot 4) dan mag het defecogram als vals negatief beschouwd worden en patiënt behandeld worden als bij een positief defecogram.
Als alternatief wordt ook weleens de pers test bij proctoscopie verricht echter door het kleine lumen van de proctoscoop is naar het oordeel van de werkgroep een mucosaprolaps moeilijker te onderscheiden van een full thickness interne rectumprolaps dan bij een rectaal onderzoek onder anesthesie.
De werkgroep realiseert zich dat er geen enkel vergelijkend onderzoek bestaat waarbij de sensitiviteit en/of de specificiteit bepaald is en vergeleken met een gouden standaard. Het mag dan ook nooit conventioneel aanvullend onderzoek vervangen en dient alleen overwogen te worden indien er sprake is van een onvolledige evacuatie waardoor het onderzoek niet conclusief beschouwd mag worden. Indien een arts een rectaal onderzoek onder anesthesie verricht dient men er bovendien zich ervan bewust te zijn dat er een neiging bestaat tot over-diagnostiek. Bij twijfel wordt geadviseerd het onderzoek derhalve als negatief te interpreteren.
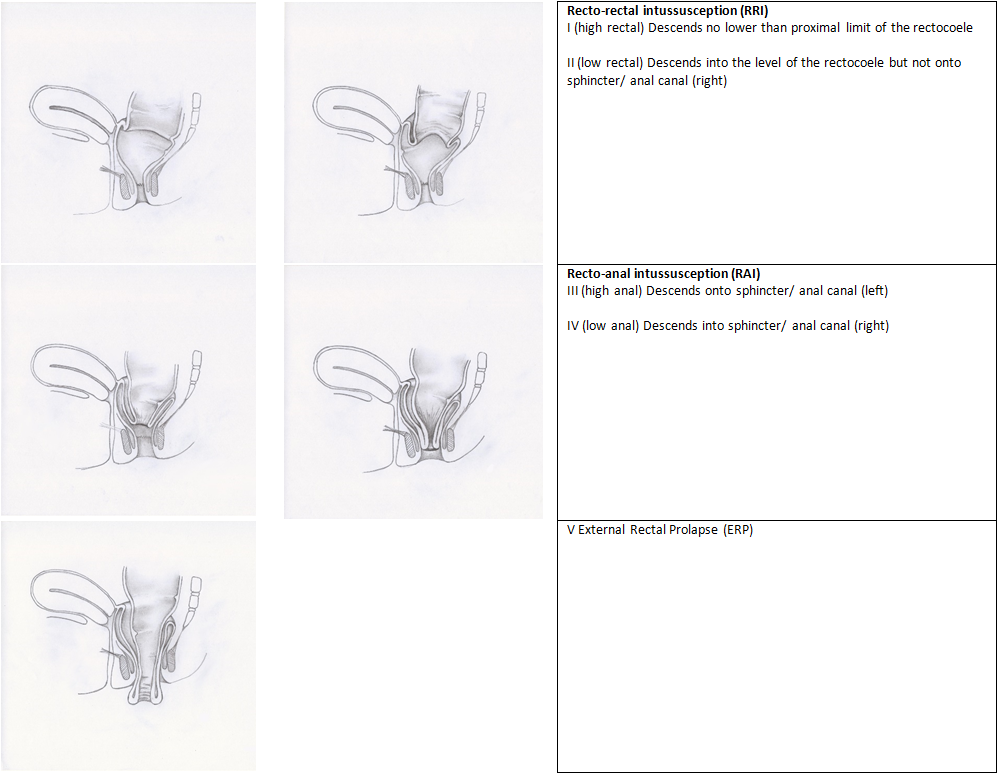
Oxford Rectal Prolapse Grading system (ORPG)
Het ORPG is een radiologische classificatie die de ernst van rectumprolaps beschrijft (zie figuur 1). Er worden vijf in ernst toenemende graderingen onderscheiden. Graad 1 en 2 beschrijft een recto-rectale intussusceptie (ook wel milde IRP genoemd), graad 3 en 4 een recto-anale intussusceptie rectumprolaps (ook wel ernstige IRP genoemd) en graad 5 is een externe rectumprolaps. Het is een classificatie die eenvoudig te gebruiken is. Vanwege het mogelijke onderscheid wat gemaakt kan worden tussen milde en ernstige IRP helpt dit de chirurg met het stellen van een operatie-indicatie. Alleen graad 3 tot en met 5 wordt als operatie-indicatie gezien (zie ook de module ‘Indicaties operatief ingrijpen rectumprolaps’). Daarnaast is deze classificatie erg nuttig bij wetenschappelijk onderzoek en wordt deze mede hierdoor in toenemende mate gebruikt bij wetenschappelijke publicaties (meer dan andere classificaties voor rectumprolaps).
De Werkgroep is van mening dat het voor de onderlinge communicatie tussen behandelaars erg belangrijk is dezelfde taal te spreken en adviseert deze classificatie te hanteren bij het beschrijven van de radiologische aangetoonde rectumprolaps.
Figuur 1 Classificatie van de prolaps de Oxford Rectal Prolaps Grading System
Onderbouwing
Achtergrond
Defecografie wordt al meer dan 50 jaar uitgevoerd als aanvulling op het lichamelijk onderzoek. Sinds 1991 is er de MRI-defecografie en sinds kort is daarbij de echo-defecografie beschikbaar gekomen. Welk onderzoek is het meest geschikt (uitvoerbaarheid, kosten, beschikbaarheid) om een interne rectumprolaps aan te tonen met de daarbij voor behandeling relevante nevenbevindingen?
In de richtlijn Prolaps (2014) van de Nederlandse Vereniging voor Obstetrie en Gynaecologie is een vergelijkbare zoekopdracht uitgevoerd gericht op een prolaps. De zoekopdracht in deze richtlijn is echter alleen gericht op een interne rectumprolaps.
Conclusies / Summary of Findings
|
Zeer laag GRADE |
Er zijn aanwijzingen dat transperineale ultrasound echografie kan helpen in het diagnosticeren dan wel uitsluiten van IRP bij vrouwen;
Bronnen (Beer-Gabel, 2015; Steensma, 2010; Weemhoff, 2013; Regadas, 2011; Grasso, 2007) |
|
Matig GRADE |
Er zijn aanwijzingen dat een defecogram kan helpen in het diagnosticeren dan wel uitsluiten van een IRP bij vrouwen met FI- en/of OD-klachten langer dan twee jaar.
Er zijn aanwijzingen dat een functionele MRI kan helpen uitsluiten van een IRP bij vrouwen met FI- en/of OD-klachten langer dan twee jaar, maar niet bij het vaststellen van een IRP.
Bronnen (Faucheron, 2014) |
|
Laag GRADE |
Er zijn aanwijzingen dat een translabiale echografie kan helpen bij het uitsluiten van een IRP, maar niet bij het vaststellen van een IRP bij vrouwen met OD-klachten.
Bronnen (Perniola, 2008) |
|
Laag GRADE |
Er zijn aanwijzingen dat een transperineale ultrasound echografie test minder discomfort geeft voor de patiënten dan een conventioneel defecogram.
Bronnen (Steensma, 2010) |
Samenvatting literatuur
Beschrijving studies
Transperineale ultrasound echografie (index) - conventionele defecografie (referentiestudie)
In de studie van Beer-Gabel (2015) werd de accuratesse van dynamische transperineale ultrasound (DTP-US) echografie (index-test) onderzocht. De uitslagen werden geverifieerd middels conventionele defecografie (referentiestandaard). Het betrof een retrospectief cohort van volwassen vrouwen die tussen 2011 tot 2013 voor evaluatie van hun fecale incontinentie (FI) klachten en chronische obstipatie (CO) klachten waren doorverwezen. Alle patiënten ondergingen beide onderzoeken. Alleen patiënten met FI-klachten bestaande uit solid or liquid FI voor langer dan een maand (n=81) of patiënten met CO-klachten met een score van 15 of hoger op een bepaalde vragenlijst (niet gespecificeerd) werden geïncludeerd (n=24). De gemiddelde leeftijd was 56 (SD: 11) en de gemiddeld aantal bevallingen was 2,8 (SD: 1,2). De DTP-US werd uitgevoerd terwijl de patiënt op de linkerzijde lag, in rust, bij actief ophouden en persen. De conventionele defecogram werd uitgevoerd met 120 ml Barium pasta, terwijl de patiënt zich in de laterale zit-positie bevond tijdens rust en tijdens evacuatie. Intussusceptie werd bij beide testen gedefinieerd als een invaginatie van het rectum in het rectum (recto-rectaal) of in contact met de anus (recto-anaal) of doorgedrongen tot het anale kanaal (intra-anaal). De prevalentie van intussusceptie was 42% (gediagnosticeerd door middel van de referentiestandaard). Er werd niet benoemd of de testen op dezelfde dag werden afgenomen of dat er tijd tussen zat. De beoordelaars waren geblindeerd voor de overeenkomstige testresultaten.
De studie van Steensma (2010) onderzocht 3D transperineale ultrasound echografie (index-test) geverifieerd met conventionele defecografie (referentiestandaard) bij 75 vrouwen. Vrouwen met symptomen van het achterste compartiment (fecale incontinentie FI, obstructieve defecatie OD of een combinatie) werden geïncludeerd tussen 2005 en 2007. De mediane leeftijd was 59 (range van 22 tot 83); 31 patiënten hadden eerder een hysterectomie ondergaan (41%) en 37 vrouwen hadden een eerdere operatie ondergaan voor prolaps (49%). Mediane aantal bevallingen was 2 (range 0 tot 10). 48% had last van OD, 35% van FI, 67% van bekkendiscomfort. De 3D transperineale ultrasound (3DTPUS) vond plaats na het legen van de blaas en in rugligging, in rust, tijdens contractie van de levator (niet verder gespecifieerd) en bij maximale Valsalva manoeuvre. Conventionele defecografie vond plaats door middel van barium contrastvloeistof, waarbij er beelden tijdens rust, tijdens persen en bij contractie en defecatie werden gemaakt. De maximale tijd tussen de onderzoeken was zes maanden, wat kan zorgen voor een verschil in aanwezigheid van klachten op het moment van het onderzoek. Intussusceptie werd in beide testen gedefinieerd als de invaginatie van de rectale wand in het rectum of de anus. De prevalentie van intussusceptie (op basis van de referentiestandaard) was 36%. Patiënten gaven na de onderzoeken op een VAS-schaal (Visual Analogue Scale) de mate van discomfort aan. De beoordelaars waren geblindeerd voor de overeenkomstige testresultaten.
De studie van Weemhoff (2013) onderzocht transperineale ultrasound geverifieerd met conventionele defecografie bij 50 vrouwen met klachten van FI (n=42, 84%) of OD (n=8, 16%). De gemiddelde leeftijd was 59 (range van 28 tot 95). Het transperineale ultrasound onderzoek werd uitgevoerd in rugligging met licht gebogen benen. Beeldvorming door middel van ultrasound werd gedaan in rust, tijdens contractie en tijdens persen, met tenminste drie Valsalva manoeuvres. Conventionele defecografie werd uitgevoerd tijdens rust, tijdens contractie, tijdens persen en evacuatie van de contrastvloeistof. Intussusceptie werd voor beide testen gedefinieerd als invaginatie van de proximale rectale wand tijdens defecatie. Het werd niet duidelijk beschreven wat het tijdsinterval tussen de testen was. De beoordelaars waren geblindeerd voor de overeenkomstige testresultaten.
De multicenter studie van Regadas (2011) onderzocht ook echodefecografie geverifieerd met conventionele defecografie. In totaal werden er in zes centrapatiënten geïncludeerd van januari 2009 tot oktober 2009: drie centra in Brazilië, twee in de Verenigde Staten en één in Venezuela namen deel. Inclusiecriteria waren vrouwen met OD-klachten. Exclusiecriteria waren: vrouwen met een geschiedenis van anorectale en vaginale chirurgie, fecale incontinentie en/of een geschiedenis van anorectale bestraling. In totaal namen 86 patiënten deel aan het onderzoek, waarvan 48,8% intussusceptie bleek te hebben op basis van de referentiestandaard. De mediane leeftijd was 53,4 jaar (range van 26 tot 77). De mediane Cleveland score was 13,4 (range van 6 tot 23). Zestien vrouwen (18,6%) hadden nullipariteit, 40 vrouwen (46.5%) hadden eerder een vaginale bevalling gehad en 30 vrouwen (34,9%) hadden in het verleden een keizersnede ondergaan. Echodefecografie werd uitgevoerd met de patiënt op de linkerzijde. Intussusceptie werd door middel van de index-test vastgesteld als de rectale wand in het rectale lumen doordrong. Defecografie werd uitgevoerd in rust en tijdens persen, waarna de patiënt volledige defecatie moest proberen uit te voeren. Intussusceptie werd gedefinieerd als invaginatie van de rectale wand gedurende persen, waarbij het anale kanaal niet werd gepasseerd. De beoordelaar was geblindeerd voor de overeenkomstige testresultaten.
De studie van Grasso (2007) onderzocht transperineale echografie geverifieerd met conventionele defecografie (inclusief blaas) bij 43 vrouwen. Zowel vrouwen met FI als OD werden geïncludeerd van oktober 2004 tot mei 2005, zonder geschiedenis van vaginale chirurgie of prolaps. De mediane leeftijd was 58 jaar (range van 20 tot 79 jaar. De mediane Body Mass Index (BMI) was 23,7 (range van 17,8 tot 40,7). Mediane aantal vaginale bevallingen: drie (range van nul tot vijf). Zes vrouwen waren nog nooit bevallen. Fecale incontinentie kwam voor bij zeven vrouwen (16%), dyssynergie bij zes vrouwen (14%), rectocele bij 85% (37 vrouwen) en stressincontinentie bij elf vrouwen (26%). De transperineale echografie werd uitgevoerd in een semi-liggende houding in een gynaecologische stoel met de benen gebogen en open. Beeldvorming werd afgenomen in het axiale vlak, sagittale vlak tijdens rust, gedurende persen en bij aanhoudend persen. Intussusceptie werd vastgesteld op de sagittale foto bij een invaginatie van de hypoechoische anterieure en posterieure rectale wanden tijdens persen. Conventionele defecografie (inclusief contrastvloeistof in de blaas) vond plaats met de patiënt in horizontale laterale positie tijdens rust. Vervolgens nam de patiënt plaats in zittende positie en werd er beeldvorming gedaan tijdens rust, tijdens persen en actief ophouden. De evacuatiefase werd gebruikt bij het diagnosticeren van intussusceptie volgens standaard criteria (Kelvin, 2003). De beoordelaars waren geblindeerd voor de overeenkomstige testresultaten.
De studie van Perniola (2008) onderzocht translabiale ultrasound geverifieerd met conventionele defecografie. Vrouwen met een diagnose van OD werden tussen oktober 2005 en maart 2007 geïncludeerd (n=37). In totaal hadden 23 patiënten (van de 30) een gediagnosticeerde intussusceptie op basis van de conventionele defecografie. De gemiddelde leeftijd was 53 (range van 26 tot 80, SD niet gerapporteerd). Mediane vaginale bevallingen: twee (range van nul tot zes); zes vrouwen waren nog nooit bevallen. Tien vrouwen (27%) had ooit een hysterectomie ondergaan en vier vrouwen (11%) een vaginale prolaps operatie en twee patiënten een operatie voor OD. Obstipatieklachten kwam voor bij 26 vrouwen (70%) en fecale incontinentie bij tien vrouwen (27%). De ultrasonografie werd uitgevoerd zonder contrastvloeistof. Na het plassen werd de patiënt in rugligging gelegd en werd de echo gemaakt tijdens rust en maximale Valsalva manoeuvre. Intussusceptie/rectale prolaps werd gedefinieerd als een volledige invaginatie van de rectale wand in het anale kanaal. Er werd niet gespecificeerd tussen intussusceptie of prolaps. Defecografie werd volgens een standaardmethode afgenomen, tijdens rust, tijdens persen, defecatie en hoesten. De definitie van intussusceptie op een defecogram werd niet gespecificeerd.
Zeven patiënten (19%) ondergingen alleen de index-test en niet de conventionele defecografie, waardoor bias in de resultaten opgetreden kan zijn. De beoordelaars waren geblindeerd voor de overeenkomstige testresultaten.
Conventionele defecografie (index 1) versus Functionele MRI (index 2) - operatie (referentiestudie)
In de studie van Faucheron (2014) werd dynamische cystocoloproctografie (DCP) vergeleken met functionele MRI en geverifieerd aan de diagnose van interne rectum prolaps tijdens operatie. Vrouwen met problematiek in het posterieure compartiment die hiervoor een operatie zouden ondergaan, werden geïncludeerd. Patiënten met een geschiedenis van prolaps werden geëxcludeerd. In totaal namen 50 patiënten deel aan de studie, waarvan uiteindelijk 34% (n=17) een intussusceptie bleek te hebben. De mediane leeftijd was 53 (range van 31 tot 81) en het mediane aantal bevallingen was 3 (range van 0 tot 8). Alle patiënten hadden al vele jaren symptomen en hadden al biofeedbacktherapie gehad, 46% had symptomen langer dan vijf jaar. Iedereen had last van obstructieve defecatie en 34% had last van fecale incontinentie. 48% had eerder een hysterectomie ondergaan. Bij de index-test van DCP door middel van contrastvloeistof werd een laterale radiografie afgenomen met de patiënt in een zittende positie tijdens rust, tijdens actief ophouden en gedurende defecatie. Tijdens maximaal persen werd beeldvorming gedaan om de mate van prolaps vast te stellen. De functionele MRI werd afgenomen met de patiënt in rugligging. Beeldvorming werd gedaan in rust, bij contractie van de bekkenbodemspieren, ontspanning van deze spieren, bij persen en defecatie en post-defecatie fase. Bij beide index-testen werd de pubosacrococcygeale lijn gebruikt als referentiepunt om vast te stellen of er sprake was van intussusceptie en/of de mate van prolaps. Tijdens operatie werd definitief vastgesteld of er sprake was van de intussusceptie. De radioloog was geblindeerd voor alle klinische data, inclusief beide index-testen.
Resultaten
De 2x2 tabel met de aantallen van juist-positieven, juist-negatieven, fout-positieven en fout-negatieven zijn te vinden in de evidence tabel, evenals de kappa-waarden voor overeenkomstige testresultaten.
Transperineale ultrasound echografie (index-test) - conventionele defecografie (referentiestudie)
De studie van Beer-Gabel (2015) rapporteerde de volgende accuratessematen voor de diagnose van intussusceptie op basis van DTP-US: sensitiviteit: 82%; specificiteit: 84%. Voor de subgroep van patiënten met FI-klachten was dit respectievelijk 91% en 77%; voor de subgroep van chronische obstipatie was dit respectievelijk 84% en 85%. De positief voorspellende waarde (percentage van de patiënten met een positieve index-test die ook daadwerkelijk ziek zijn ten opzichte van totaalaantal patiënten met een positieve index-test) is 80% en de negatief voorspellende waarde is 86,7% (percentage patiënten met een negatieve index-test die ook daadwerkelijk niet ziek zijn ten opzichte van totaalaantal patiënten met een negatieve index-test). De resultaten met betrekking tot de diagnose van rectum prolaps zijn te vinden in de evidence tabel.
De studie van Steensma (2010) rapporteerde de volgende accuratessematen voor de diagnose van intussusceptie op basis van 3DTPUS: sensitiviteit: 22%, specificiteit: 96%; positief voorspellende waarde: 75% en negatief voorspellende waarde: 68,7%. De mediane discomfort VAS-score was 1 (range van 0 tot 9) voor het 3DTPUS onderzoek en 4 (range van 0-10) voor conventionele defecografie (p<0,001), waarbij patiënten dus minder discomfort ervaarden bij de 3DTPUS test.
De studie van Weemhoff (2013) rapporteerde de volgende accuratessematen: sensitiviteit van 25% (95%BI van 7% tot 52%). Specificiteit: 100% (95%BI van 90% tot 100%). De positief voorspellende waarde was 100% (95%BI van 40% tot 100%), de negatief voorspellende waarde betrof 74% (59% tot 86%). Een sensitiviteit van 25% betekent dat het gokken van de diagnose (wel of geen IRP) nauwkeuriger is dan het gebruik van de index-test.
De studie van Regadas (2011) vond een sensitiviteit van 88,1% en een specificiteit van 90,9%. De positief voorspellende waarde was 90,2% en de negatief voorspellende waarde was 88,9%.
De studie van Grasso (2007) rapporteerde een sensitiviteit van 90,9% en een specificiteit van 100%. De positief voorspellende waarde was 100% en de negatief voorspellende waarde was 91,3%.
De studie van Perniola (2008) rapporteerde een sensitiviteit van 30,4% en een specificiteit van 85,7%. De positief voorspellende waarde was 88% (95%BI van 61% tot 98%). De negatief voorspellende waarde was 27% (95%BI van 18% tot 31%).
Conventionele defecografie (index 1) versus functionele MRI (index 2) - operatie (referentiestd.)
In de studie van Faucheron (2014) werden de resultaten van twee testen gerefereerd aan de diagnose tijdens operatie. MRI ten opzichte van operatie had een sensitiviteit van 64,7% (95%BI van 41,4% tot 82,7%) en een specificiteit van 100% (95%BI van 87,3% tot 100%). DCP ten opzichte van operatie had een sensitiviteit van 88,2% (95%BI van 64,2% tot 97,7%) en de specificiteit was 100% (95%BI van 87,3% tot 100%). De Mc Nemar test had een p-waarde van 0,125, wat aangeeft dat er geen significant verschil werd gevonden tussen de diagnostische accuratesse-uitkomsten van de beide index-testen.
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat accuratesse voor de index-test transperineale ultrasound echografie is gestart op hoge bewijskracht en vervolgens met één niveau verlaagd gezien beperkingen in de onderzoeksopzet (imperfecte referentiestandaard) en twee niveaus voor inconsistentie (tegenstrijdige resultaten) tot een zeer lage bewijskracht.
De bewijskracht voor de uitkomstmaat discomfort voor transperineale ultrasound echografie is gestart op lage bewijskracht vanwege de observationele studie-opzet en vervolgens niet verlaagd.
De bewijskracht voor de uitkomstmaat accuratesse voor de defecogram-indextest is gestart op hoge bewijskracht en vervolgens met één niveau verlaagd naar matige bewijskracht wegens imprecisie (geringe aantal patiënten).
De bewijskracht voor de uitkomstmaat accuratesse voor de index-test translabiale echografie is gestart op hoge bewijskracht en vervolgens met twee niveaus verlaagd naar lage bewijskracht gezien beperkingen in de onderzoeksopzet (imperfecte referentiestandaard) en imprecisie (geringe aantal patiënten).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende wetenschappelijke vraagstelling:
Wat is de meest accurate modaliteit (defecogram normaal, defecogram met een MRI, transperineale echografie, rectaal onderzoek onder anesthesie) om de aanwezigheid van een interne rectumprolaps aan te tonen dan wel uit te sluiten?
P patiënten met verdenking op interne prolaps;
I defecogram normaal, defecogram met een MRI, transperineale echografie, rectaal onderzoek onder anesthesie;
C defecogram (referentie standaard);
O accuratessematen, bijwerkingen, kosten, patiëntbelasting.
Relevante uitkomstmaten
De werkgroep achtte sensitiviteit en specificiteit voor de besluitvorming kritieke uitkomstmaten; en bijwerkingen (patiëntbelasting, radiologische straling) en kosten voor de besluitvorming belangrijke uitkomstmaten. De werkgroep definieerde een sensitiviteit van 90% en een specificiteit van 90% als een klinisch relevante accuratesse.
Zoeken en selecteren (Methode)
In de databases Medline (via OVID) en Embase (via OVID) is met relevante zoektermen op 21 maart 2016 gezocht naar studies waarin onderzoek werd gedaan naar modaliteiten om IRP te diagnosticeren. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 410 treffers op. Vanuit de werkgroep werd daarnaast één studie aangeleverd. Studies werden geselecteerd op grond van de volgende selectiecriteria: index-testen om IRP te diagnosticeren (defecogram normaal, defecogram met een MRI, transperineale echografie, rectaal onderzoek onder anesthesie), referentiestandaard: conventionele defecografie of operatie, waarbij de sensitiviteit en specificiteit voor de diagnose van IRP gerapporteerd was of berekend kon worden. Case-control studies werden geëxcludeerd, evenals studies waarbij minder dan tien patiënten op IRP werden gediagnosticeerd omdat dit type studie een aanzienlijk risico hebben om de accuratesse te overschatten. Op basis van titel en abstract werden in eerste instantie 21 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 14 studies geëxcludeerd (zie exclusietabel), en zeven studies definitief geselecteerd.
Zeven onderzoeken zijn opgenomen in de literatuuranalyse. De evidence-tabellen hiervan en beoordeling van individuele studiekwaliteit kunt u onder het tabblad Onderbouwing vinden.
Referenties
- Beer-Gabel M, Carter D. Comparison of dynamic transperineal ultrasound and defecography for the evaluation of pelvic floor disorders. Int J Colorectal Dis. 2015;30(6):835-41. doi: 10.1007/s00384-015-2195-9. Epub 2015 Mar 31. PubMed PMID: 25820786.
- Faucheron JL, Barot S, Collomb D, et al. Dynamic cystocolpoproctography is superior to functional pelvic MRI in the diagnosis of posterior pelvic floor disorders: results of a prospective study. Colorectal Dis. 2014;16(7):O240-7. doi: 10.1111/codi.12586. PubMed PMID: 24506228.
- Grasso RF, Piciucchi S, Quattrocchi CC, et al. Posterior pelvic floor disorders: a prospective comparison using introital ultrasound and colpocystodefecography. Ultrasound Obstet Gynecol. 2007;30(1):86-94. PubMed PMID: 17587218.
- Hompes R, Harmston C, Wijffels N, et al. Excellent response rate of anismus to botulinum toxin if rectal prolapse misdiagnosed as anismus (pseudoanismus) is excluded. Colorectal Dis. 2012;14(2):224-30.
- Kelvin FM, Maglinte DDT. Dynamic evaluation of female pelvic organ prolapse by extended proctography. Radiol Clin N Am. 2003;41:395407.
- Murad-Regadas SM, Regadas Filho FS, Regadas FS, et al. Use of dynamic 3-dimensional transvaginal and transrectal ultrasonography to assess posterior pelvic floor dysfunction related to obstructed defecation. Diseases of the Colon & Rectum. 2014;57(2):228-36.
- Nederlandse Vereniging voor Obstetrie en Gynaecologie. Online bezocht via: http://richtlijnendatabase.nl/richtlijn/prolaps/beeldvorming_dynamische_mri_en_defecografie.html#onderbouwing.
- Perniola G, Shek C, Chong CC, et al. Defecation proctography and translabial ultrasound in the investigation of defecatory disorders. Ultrasound Obstet Gynecol. 2008;31(5):567-71. doi: 10.1002/uog.5337. PubMed PMID: 18409183.
- Regadas FS, Haas EM, Abbas MA, et al. Prospective multicenter trial comparing echodefecography with defecography in the assessment of anorectal dysfunction in patients with obstructed defecation. Dis Colon Rectum. 2011;54(6):686-92. doi: 10.1007/DCR.0b013e3182113ac7. Erratum in: Dis Colon Rectum. 2011;54(8):1056. Sagae, Evaldo U [corrected to Sagae, Univaldo E]. PubMed PMID: 21552052.
- Steensma AB, Oom DM, Burger CW, et al. Assessment of posterior compartment prolapse: a comparison of evacuation proctography and 3D transperineal ultrasound. Colorectal Dis. 2010;12(6):533-9. doi: 10.1111/j.1463-1318.2009.01936.x. Epub 2009 Apr 29. PubMed PMID: 19438878.
- Weemhoff M, Kluivers KB, Govaert B, et al. Transperineal ultrasound compared to evacuation proctography for diagnosing enteroceles and intussusceptions. Int J Colorectal Dis. 2013;28(3):359-63. doi: 10.1007/s00384-012-1567-7. Epub 2012 Sep 2. PubMed PMID: 22941114.
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Index test (test of interest) |
Reference test
|
Follow-up |
Outcome measures and effect size |
Comments |
||||||||||||||||||
|
Beer-Gabel, 2015 |
Type of study[1]: Retrospective cohort
Setting: Single centre
Country: Israel
Conflicts of interest: Not reported |
Inclusion criteria: Adult females with fecal incontinence (solid or liquid fecal incontinence more than once a month) or chronic constipation with a score of 15 or higher on the Cleveland Constipation Severity Index -attending the hospital during the years 2011-2013
Exclusion criteria: Not mentioned
N=105
Prevalence: 42% of the included patients was diagnosed with intussusception based on the reference standard
Mean age ± SD: 56 ± 11 Sex: 100 % F
Other important characteristics:
Mean parity ± SD 2.8 (1.2)
Chronic constipation: 81 patients (mean age 54.6 ± 11 years) Fecal incontinence: 24 patients (mean age 60 ± 12 years) |
Describe index test: Dynamic transperineal ultrasound (DTP-US)
The examination was performed while the patient was lying in the left lateral position at rest, at squeeze and at straining.
Cut-off point(s): Defined as present or absent. Intussusception was defined as folding of the rectum into either the rectum (recto-rectal) or in contact with the anus (recto-anal) or penetrating to the anal canal (intra-anal) |
Describe reference test[2]: Defecography (120 mL barium paste instilled into the rectum using conventional videofluroscopy while the patient was in the lateral sitting position at rest and during evacuation
Cut-off point(s): Defined as present or absent. Intussusception was defined as folding of the rectum into either the rectum (recto-rectal) or in contact with the anus (recto-anal) or penetrating to the anal canal (intra-anal)
|
Time between the index test and reference test: Not mentioned
For how many participants were no complete outcome data available? N (%) 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
Outcome measures and effect size (include 95%CI and p-value if available)4:
Intussusception: Sensitivity: 82% Specificity: 84%
Positive Predictive Value: 80% Negative Predictive Value: 86.7%
Agreement (proportions of true results obtained by DTP-US in all the patients that had DEF performed; True positives + true negativersus / total): 83%
Intussusception in constipated subgroup: Sensitivity: 84% Specificity: 85% Agreement: 84%
Intussusception in fecal incontinence subgroup: Sensitivity: 91% Specificity: 77% Agreement: 82%
It was not possible to calcalute PPV and NPV for the subgroups, since no specific data were reported.
Rectal prolaps: Sensitivity: 75% Specificity: 97%
Rectal prolaps in constipated subgroup: Sensitivity: 80% Specificity: 100%
Rectal prolaps in fecal incontinence group: Sensitivity: 50% Specificity: 89%
|
Defecography as reference standard, which is not as sensitive and specific as surgery
|
||||||||||||||||||
|
Faucheron, 2014 |
Type of study: Prospective cohort
Setting: Single centre
Country: France
Conflicts of interest: None |
Inclusion criteria: Female patients with posterior pelvic floor prolapse who needed surgery Exclusion criteria: 17 patients who had previously undergone surgery for pelvic prolapse during the same period
N=50
Prevalence: 34% of the included patients was diagnosed with intussusception based on the reference standard
Median age (range): 53 (31-81)
Sex: 100% F
Other important characteristics:
Median parity (range) 3 (0-8) (one patients was nulliparous)
All patients had symptoms for many years, 46% had symptoms for more than 5 years
Obstructed defecation n (%) 50 (100%)
Anal incontinence or soiling n (%) 17 (34%)
Previously undergone hysterectomy: n (%) 24 (48%)
BMI>25kg/m2: n (%) 11 (22%)
Raised transit time constipation: n (%) 14 (28%) Dyspareunia: n (%) 10 (20%)
Pain on defecation: 2 (4%)
Undergone biofeedback n(%): 50 (100%) Used rectal irrigation: n (%) 16 (32%) Suppositories n(%): 15 (30%) Both n(%): 8 (16%) |
Describe index test: Dynamic cystocolpoproctography (DCP) Lateral radiographs and a videotape with patients in the sitting position were obtained at rest, on squeeze and during and after evacuation. After rectal and bladder emptying at the end of the examination, further radiographs were taken with the patient straining maximally to show the full extent of the prolapse.
Cut-off point(s): Defined as present or absent, not clearly described.
Comparator test: Functional pelvic MRI with the patient in supine position. Morphological analysis of the patient at rest, contraction of the pelvic floor muscles, followed by relaxation, straining and rectal evacuation and an post-evacuation phase.
Cut-off point(s): Defined as present or absent, not clearly described.
|
Describe reference test: Surgery
Cut-off point(s): Defined as present or absent, not clearly described.
|
Time between the index test and reference test: Not reported
For how many participants were no complete outcome data available? N (%) 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
MRI: Sensitivity (95% CI) 0.647 (0.411 to 0.827) Specificity (95%CI) 1.0 (0.873 to 1.0) Youden’s index (95%CI) 0.633 (0.411 to 0.827)
DCP: Sensitivity (95% CI) 0.882 (0.642 to 0.977) Specificity (95%CI) 1.0 (0.873 to 1.0) Youden’s index (95%CI) 0.833 (0.642 to 0.977)
McNemar: p=0.125 for sensitivity
|
All patients had symptoms for many years and all patients had undergone biofeedback |
||||||||||||||||||
|
Steensma, 2010 |
Type of study: Prospective observational study
Setting: Single centre Country: Netherlands
Conflicts of interest: None reported |
Inclusion criteria: All women with symptoms (pelvic discomport, OD, FI or a combination) related to posterior compartment prolapse referred to the centre between September 2005 and July 2007
Exclusion criteria: Not mentioned
N=75
Prevalence: 36% of the included patients was diagnosed with intussusception based on the reference standard
Median age (range): 59 (22 to 83)
Sex: 100% F
Other important characteristics: Previously undergone hysterectomy: n (%) 31 (41%)
Previous pelvic organ prolapse repair N (%): 37 (49%)
Median parity (range) 2 (0 to 10); 4 nulliparous)
Symptoms reported by patients: n(%) Stress urinary incontinence: 38 (51%) Urge urinary continence 25 (33%) Pelvic discomfort: 50 (67%) Obstructed defecation: 36 (48%) Fecal incontinence: 26 (35%) |
Describe index test: 3DTransperineal ultrasound (3DTPUS) Patients were examined after voiding and in the supine position. 2D cine loop volumes (3D) were obtained at rest, during levator contraction and during maximal Valsalva manoeuvre.
Cut-off point(s): Defined as present or absent. Infolding of the rectal wall into the rectum or anus=presence of intussusception
Comparator test:
Cut-off point(s):
|
Describe reference test: Evacuation proctography (EP), imaging was acquired at rest, during pelvic floor contraction and during straining and a video recording was obtained during evacuation of contrast
Cut-off point(s): Defined as present or absent. Infolding of the rectal wall into the rectum or anus=presence of intussusception
|
Time between the index test and reference test: Maximum of 6 months
For how many participants were no complete outcome data available? N (%): 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
Sensitivity: 22% Specificity: 96% PPV: 75% (6/8) NPV: 68.7% (46/67)
Agreement between two tests (cohens kappa): 0.21
Patient reported outcome measures 85% (64 patients) responded to the questionnaire) VAS discomfort (scale 0-10) Median (range) 3DUPTS: 1 (0-9) EP: 4 (0-10) P<0.001
87% of the patients regarded the EP as less tolerated investigation compared with 3DTPUS; 8% regarded 3DTPUS as less tolerated compared with EP (p<0.001)
Significantly more patients preferred to have a repeat ultrasound than an evacuation proctogram (p<0.003), not further specified.
|
|
||||||||||||||||||
|
Weemhoff, 2013 |
Type of study: Prospective observational study
Setting: Single centre
Country: Netherlands
Conflicts of interest: None (no financial support, no conflicts of interest) |
Inclusion criteria: Women with complaints of fecal incontinence or obstructed defecation who were scheduled to undergo a diagnostic evacuation proctography between April 2007 and February 2008
Exclusion criteria: -age <18 year -legally incapable patients -persons not able to understand the information given
N=50
Prevalence: 32% of the included patients was diagnosed with intussusception based on the reference standard
Mean age (range): 59 (28-95)
Sex: 100% F
Other important characteristics: Fecal incontinence %: 84% (n=42) Obstructed defecation%: 16% (n=8) |
Describe index test: Transperineal ultrasound Patient was in supine position with slightly flexed legs. Imaging was acquired at rest, during contraction and during straining. At least three Valsalva manoeuvres were recorded as cineloop and the best of these manoeuvres was used for evaluation.
Cut-off point(s): Defined as present or absent. Intussusception was defined as invagination of the proximal rectal wall during defecation.
Comparator test: Not applicable
Cut-off point(s): Not applicable |
Describe reference test: Evacuation proctography Imaging was performed at rest, during contraction and during straining and evacuation of the contrast
Cut-off point(s): Defined as present or absent. Invagination of the proximal rectal wall during defecation=presence of intussusception
|
Time between the index test and reference test: Not clearly described, probably on the same day
For how many participants were no complete outcome data available? N (%) 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
Sensitivity: 25% (95%CI: 7 to 52%) Specificity: 100% (95%CI: 90% to 100%)
Positive predictive value (95%CI): 1.00 (0.4 to 1.0) Negative predictive value (95%CI): 0.74 (0.59 to 0.86)
|
|
||||||||||||||||||
|
Regadas, 2011 |
Type of study: Prospective observational study
Setting: Multi-centre (six centres)
Country: Brazil, Texas, Florida, Venezuela
Conflicts of interest: None reported |
Inclusion criteria: -women presenting with obstructed defecation symptoms from January 2009 to October 2009
Exclusion criteria: -patients with previous anorectal and vaginal surgery, fecal incontinence and/or previous anorectal radiation
N=86
Prevalence: 48,8% of the included patients was diagnosed with intussusception based on the reference standard
Median age (range): 53.4 (26-77). 13 patients (15.1%) were under the age of 50 years.
Sex: 100% F
Other important characteristics: Median Wexner score (range): 13.4 (6-23)
Nulliparous n(%) 16 (18.6%) Vaginal deliveries n(%): 40 (46.5%) Cesarean section n(%): 30 (34.9%) |
Describe index test: Echodefecography: 360° 3D transducer, 3 scans. Patients were examined in the left lateral position after rectal enema
Cut-off point(s): Defined as present or absent. Observation that the rectal wall layers protruded the rectal lumen.
Comparator test: Not applicable Cut-off point(s): Not applicable |
Describe reference test: Defecography Images were taken both at rest and during straining. (lateral visualization of the anal canal and rectum.
Cut-off point(s): Defined as present or absent. Invagination of the rectal wall occurring during straining but not passing through the anal canal=presence of intussusception
|
Time between the index test and reference test: not reported
For how many participants were no complete outcome data available? N (%): 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
Sensitivity: 88.1% Specificity: 90.9% Positive predictive value: 90.2% Negative predictive value: 88.9%
Agreement between two tests (cohens kappa, 95%CI) 0.79, 0.57 to 1.0 |
All examiners had previous experience with anorectal ultrasound and participated in a 3-day session on echodefecography (at least 10 echodefecographies under supervision of an experienced examiner).
|
||||||||||||||||||
|
Perniola, 2008 |
Type of study: Prospective cohort
Setting: Single centre
Country: Australia
Conflicts of interest: None reported |
Inclusion criteria: Women scheduled to undergo defecation proctography for the clinical diagnosis of obstructed defecation between October 2005 to March 2007
Exclusion criteria: Not specified
N=37
Prevalence: 76.7% (23/30 patients) of the included patients was diagnosed with intussusception based on the reference standard.
Mean age (range): 53 (26-80); No SD reported
Sex: 100 % F
Other important characteristics (total n=37): Median vaginal parity (range): 2 (0-6); six patients were nulliparous
Mean age at first delivery (range): 24 (17-39)
Ten women (27%) had a previous hysterectomy; 4 (11%) repair of a vaginal prolapse. 2 had previously undergone surgery for OD.
Symptoms n (%) Constipation: 26 (70%) Straining at stool: 31 (84%) Vaginal digitation: 15 (41%) Sensation of incomplete emptying: 30 (81%) Fecal incontinence: 10 (27%) Vaginal lump: 10(27%) |
Describe index test: Ultrasonography (translabial ultrasound), no contrast medium was used.
The test was performed after voiding, supine, at rest and on maximal Valsalva manoeuvre.
Cut-off point(s): Defined as present or absent. A rectal intussusception was defined as a full thickness invagination of the rectal wall into the anal canal
Comparator test: Not applicable Cut-off point(s): Not applicable
|
Describe reference test: Defecation proctography
Images were acquired at rest, during straining, defecation and coughing; the procedure was videotaped.
Cut-off point(s): Defined as present or absent. Not further specified
|
Time between the index test and reference test: Not reported
For how many participants were no complete outcome data available? N (%) 7 (19%)
Reasons for incomplete outcome data described? Yes: one patients was found to be pregnant and five cancelled repeatedly their scheduled defecation proctography . One patient had an incomplete proctogram owing to inability to defecate, allowing only assessment for rectocele. |
Diagnostic accuracy: Sensitivity: 30.4% Specificity: 85.7% Positive predictive value: 0.88 (95%CI: 0.61 to 0.98) Negative predictive value: 0.27 (95%CI: 0.18 to 0.31)%
Agreement between two tests: cohen’s kappa for IRP/prolapse: 0.09
Discomfort: No questionnaire/scale specified; Median (interquartile range; range): Ultrasound: 1 (0-2; 0-10) Defecography: 7 (3-9; 0-10) P<0.001
|
Not all patients had both ultrasonography and defecography.
Ultrasonogprahy: n=37 Defecography: n=30 (81%) |
||||||||||||||||||
|
Grasso, 2007 |
Type of study: Consecutive cohort
Setting: Single centre
Country: Italy
Conflicts of interest: None reported |
Inclusion criteria: -women with either fecal incontinence or obstructive defecation -no history of vaginal surgery or prolapse -refferal between October 2004 and May 2005
Exclusion criteria: - N=43
Prevalence: 51% (22/43 patients) of the included patients was diagnosed with intussusception based on the reference standard. Of the 22 patients, 15 had symptomatic IRP complaints.
Median age (range): 58 (20-79)
Sex: 100% F
Other important characteristics: Median BMI (range): 23.7 (17,8-40.7)
Median number of vaginal deliveries (range): 3 (0-5). Six women were nulliparous
Rectocele: 86% (37/43) Fecal incontinence: 16% (7/43) Dyssynergia: 14% (6/43)
Sigmoidocele: 21% (9/43)
Stress incontinence: 26% (11/43) |
Describe index test: introital ultrasound (transperineal echography) in a semi-recumbent position (110° sitting angle) in a gynaecological chair with legs flexed and opened. Four images were acquired: axial view, sagittal view at rest and during squeezing and during sustained straining.
Cut-off point(s): Defined as present or absent. Intussusception was diagnosed on sagittal scans if there was an infolding of the hypoechoic anterior and posterior rectal walls during straining
Comparator test: Not applicable
Cut-off point(s): Not applicable |
Describe reference test: Colpocystodefecography (CCD) with contrast medium.
CCDimages were acquired with the patient in the horizontal lateral position at rest. Then, with the patient in the seated position on a special commode, lateral films were acquired at rest and during squeezing and straining manoeuvres. The evacuation phase was used to study the presence of intussusception; a post-evacuation X-ray was obtained at maximal straining
Cut-off point(s): Defined as present or absent. Intussusception was diagnosed with standard criteria; intrarectal or intranal (not further specified).
|
Time between the index test and reference test: Not described
For how many participants were no complete outcome data available? N (%) 0 (0%)
Reasons for incomplete outcome data described? Not applicable |
Sensitivity: 90.9% Specificity: 100% Positive predictive value: 100% Negative predictive value: 91.3%
Agreement between two tests (cohens kappa, 95%CI) 0.91 (p <005)
|
|
Risk of bias assessment diagnostic accuracy studies (QUADAS II, 2011)
|
Study reference |
Patient selection |
Index test |
Reference standard |
Flow and timing |
Comments with respect to applicability |
|
Beer-Gabel, 2015 |
Was a consecutive or random sample of patients enrolled? Unclear
Was a case-control design avoided? Unclear
Did the study avoid inappropriate exclusions? Yes
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes, all exams were performed and interpreted by a single physician who was blinded to the results of the other test.
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes, all exams were performed and interpreted by a single physician who was blinded to the results of the other test.
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes
|
Are there concerns that the included patients do not match the review question? Yes, only women were included and patients with complaints of all compartments were included.
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No |
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: UNCLEAR |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: Low |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: High |
CONCLUSION Could the patient flow have introduced bias?
RISK: Unclear |
|
|
|
Faucheron, 2014 |
Was a consecutive or random sample of patients enrolled? Yes
Was a case-control design avoided? Yes
Did the study avoid inappropriate exclusions? Yes
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? Yes
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes |
Are there concerns that the included patients do not match the review question? Yes, all patients had complaints for many years and had already received biofeedback
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: LOW |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: LOW |
CONCLUSION Could the patient flow have introduced bias?
RISK: LOW |
||
|
Steensma, 2010 |
Was a consecutive or random sample of patients enrolled? Yes
Was a case-control design avoided? Yes
Did the study avoid inappropriate exclusions? Unclear
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? No, the interval was 6 months
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes
|
Are there concerns that the included patients do not match the review question? No
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: LOW |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: HIGH |
CONCLUSION Could the patient flow have introduced bias?
RISK: High |
||
|
Weemhoff, 2012 |
Was a consecutive or random sample of patients enrolled? Yes
Was a case-control design avoided? Yes
Did the study avoid inappropriate exclusions? Yes
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes |
Are there concerns that the included patients do not match the review question? No
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: LOW |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: High |
CONCLUSION Could the patient flow have introduced bias?
RISK: Unclear |
||
|
Regadas, 2011 |
Was a consecutive or random sample of patients enrolled? Unclear
Was a case-control design avoided? Unclear
Did the study avoid inappropriate exclusions? Yes
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes |
Are there concerns that the included patients do not match the review question? Yes, only patients with OD symptoms, FI was excluded
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: UNCLEAR |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: High |
CONCLUSION Could the patient flow have introduced bias?
RISK: LOW |
||
|
Perniola, 2008 |
Was a consecutive or random sample of patients enrolled? Yes
Was a case-control design avoided? Yes
Did the study avoid inappropriate exclusions? Unclear
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? No, 19% (n=7) did not receive a reference standard
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? No |
Are there concerns that the included patients do not match the review question? No
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: UNCLEAR |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: High |
CONCLUSION Could the patient flow have introduced bias?
RISK: HIGH |
||
|
Grasso, 2007 |
Was a consecutive or random sample of patients enrolled? Yes
Was a case-control design avoided? Yes
Did the study avoid inappropriate exclusions? Yes
|
Were the index test results interpreted without knowledge of the results of the reference standard? Yes
If a threshold was used, was it pre-specified? No threshold was used
|
Is the reference standard likely to correctly classify the target condition? No, it is an imperfect reference test
Were the reference standard results interpreted without knowledge of the results of the index test? Yes
|
Was there an appropriate interval between index test(s) and reference standard? Unclear
Did all patients receive a reference standard? Yes
Did patients receive the same reference standard? Yes
Were all patients included in the analysis? Yes |
Are there concerns that the included patients do not match the review question? No
Are there concerns that the index test, its conduct, or interpretation differ from the review question? No
Are there concerns that the target condition as defined by the reference standard does not match the review question? No
|
|
CONCLUSION: Could the selection of patients have introduced bias?
RISK: LOW |
CONCLUSION: Could the conduct or interpretation of the index test have introduced bias?
RISK: LOW |
CONCLUSION: Could the reference standard, its conduct, or its interpretation have introduced bias?
RISK: High |
CONCLUSION Could the patient flow have introduced bias?
RISK: UNCLEAR |
Judgments on risk of bias are dependent on the research question: some items are more likely to introduce bias than others, and may be given more weight in the final conclusion on the overall risk of bias per domain:
Patient selection:
- Consecutive or random sample has a low risk to introduce bias.
- A case control design is very likely to overestimate accuracy and thus introduce bias.
- Inappropriate exclusion is likely to introduce bias.
Index test:
- This item is similar to blinding in intervention studies. The potential for bias is related to the subjectivity of index test interpretation and the order of testing.
- Selecting the test threshold to optimise sensitivity and/or specificity may lead to overoptimistic estimates of test performance and introduce bias.
Reference standard:
- When the reference standard is not 100% sensitive and 100% specific, disagreements between the index test and reference standard may be incorrect, which increases the risk of bias.
- This item is similar to blinding in intervention studies. The potential for bias is related to the subjectivity of index test interpretation and the order of testing.
Flow and timing:
- If there is a delay or if treatment is started between index test and reference standard, misclassification may occur due to recovery or deterioration of the condition, which increases the risk of bias.
- If the results of the index test influence the decision on whether to perform the reference standard or which reference standard is used, estimated diagnostic accuracy may be biased.
- All patients who were recruited into the study should be included in the analysis, if not, the risk of bias is increased.
Judgement on applicability:
Patient selection: there may be concerns regarding applicability if patients included in the study differ from those targeted by the review question, in terms of severity of the target condition, demographic features, presence of differential diagnosis or co-morbidity, setting of the study and previous testing protocols.
Index test: if index tests methods differ from those specified in the review question there may be concerns regarding applicability.
Reference standard: the reference standard may be free of bias but the target condition that it defines may differ from the target condition specified in the review question.
Exclusietabel
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Redenen van exclusie |
|
Dietz, 2014 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Reginelli, 2013 |
Narrative review |
|
Fiaschetti, 2013 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Pilkington, 2012 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Vitton, 2011 |
Geen uitkomsten van IRP gerapporteerd |
|
Barthet, 2000 |
Te kleine aantallen met IRP gediagnosticeerd (<10) |
|
Martellucci, 2011 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Flusberg, 2011 |
Geen relevante uitkomstmaten |
|
Pannu, 2009 |
Focust op diagnose van vaginale prolaps |
|
Murad-Regadas, 2008 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Beer-Gabel, 2003 |
Geen accuratessematen beschikbaar of uit te rekenen |
|
Bertschinger, 2002 |
Geen defecogram of operatie als referentiestandaard |
|
Bhan, 2016 |
Geen referentiestandaard toegepast |
|
Murad-Regadas, 2014 |
Geen defecogram of operatie als referentiestandaard |
[1] In geval van een case-control design moeten de patiëntkarakteristieken per groep (cases en controls) worden uitgewerkt. NB; case control studies zullen de accuratesse overschatten (Lijmer et al., 1999)
[2] De referentiestandaard is de test waarmee definitief wordt aangetoond of iemand al dan niet ziek is. Idealiter is de referentiestandaard de Gouden standaard (100% sensitief en 100% specifiek). Let op! dit is niet de comparison test/index 2.
4 Beschrijf de statistische parameters voor de vergelijking van de indextest(en) met de referentietest, en voor de vergelijking tussen de indextesten onderling (als er twee of meer indextesten worden vergeleken).
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 01-11-2017
Beoordeeld op geldigheid : 01-07-2017
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Op modulair niveau is een onderhoudsplan beschreven, zie de tabel hieronder. Het bestuur van de Nederlandse Vereniging voor Heelkunde (NVvH) bepaalt of de modules nog actueel zijn. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De NVvH is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module |
Eerstvolgende beoordeling actualiteit richtlijn |
|
ARFO |
2021 |
|
Diagnostiek |
2021 |
|
Scoringssystemen FI |
2021 |
|
Scoringssystemen OD |
2021 |
|
Work-up |
2021 |
|
Conservatieve therapie OD |
2021 |
|
Conservatieve therapie FI |
2021 |
|
Indicatiestelling |
2021 |
|
Chirurgische behandeling IRP |
2019 |
|
Chirurgische behandeling ERP |
2019 |
|
Materiaalkeuze |
2021 |
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van Medisch Specialisten (www.kennisinstituut.nl) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Er bestaat behoefte aan uniformiteit met betrekking tot de indicatiestelling voor conservatief- of operatief beleid alsmede de inhoud van het beleid, in het bijzonder in geval van operatief beleid (operatietechnieken en materiaalkeuze). De indicatistelling dient optimaal recht te doen aan de patiënt. Dat wil zeggen dat de indicatiestelling zo gekozen wordt dat patiënten niet onnodig een operatie ondergaan maar ook andersom er niet te veel patiënten, die veel baat bij een operatie zouden hebben, een operatie ontzegd worden. De patiënteninformatie bijhorende deze richtlijn kan ertoe bijdragen dat een patiënt beter geïnformeerd is over de behandelopties en de mogelijke risico’s. Dit stelt de patiënt in staat om een goede afwezging te maken en mee te beslissen over de keuze tussen conservatief en operatiefbeleid.
Doelgroep
De op te stellen richtlijn is in wezen een professioneel technische standaard op de eerste plaats bedoeld voor de doelgroep gevormd door chirurgen, MDL-artsen, gynaecologen, bekkenfysiotherapeuten, urologen en radiologen. In tweede plaats is de richtlijn bedoeld om zorgverleners die te maken hebben met patiënten met RP zoals huisartsen, continentieverpleegkundigen, verpleegkundig specialisten en physician assistant te informeren. Er zijn geen aanbevelingen voor de eerste lijn opgenomen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2015 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met (verdenking op) een rectum prolaps (zie hieronder).
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep
- Dr. N.A.T. Wijffels, chirurg, Antonius ziekenhuis, NVvH (voorzitter)
- Dr. E. Consten, chirurg, Meander MC, Amersfoort, NVvH
- Dr. S.J. van der Hagen, chirurg, Treant Zorggroep Stadskanaal, Emmen en Hoogeveen, NVvH
- Dr. A. Pronk, chirurg, Diakonessenhuis, Utrecht, NVvH
- Dr. R.J.F. Felt-Bersma, Maag-, darm- en leverarts, VU medisch centrum, Amsterdam, NVMDL
- Drs. M. Stegeman, gynaecoloog,Elisabeth-TweeSteden Ziekenhuis, Tilburg, NVOG
- Drs. E.J.L. Bosboom, radioloog, ZiekenhuisGroep Twente, Almelo, NVvR
- J.A.J. Kalkdijk MSc., bekkenfysiotherapeut, Bekken en Bekkenbodem Zorgcentrum, Leeuwarden, NVFB
- Drs. D.A van Reijn, bekkenfysiotherapeut, Bekkenfysiotherapie Baarn, Proctos Kliniek Bilthoven, NVFB
- Drs. A.H.P. Meier, uroloog, VieCuri, Venlo, NVU
- T.J.C. Paulides MSc., arts in opleiding tot chirurg (aios chirurgie), Meander MC, Amersfoort, NVvH
Klankbordgroep
- Drs. G.G.A. (Alec) Malmberg, patiëntvertegenwoordiger/gynaecoloog, Universitair Medisch Centrum Groningen, Bekkenbodem4All
- T. (Thea) Boele, patiëntvertegenwoordiger, Bekkenbodem4All, Brandwijk
- Prof. Dr. W.A. Bemelman, chirurg, Academisch Medisch Centrum, Amsterdam, NVvH
- Dr. S. Festen, chirurg, OLVG, Amsterdam, NVvH
- Dr. D.D.E. Zimmerman, colorectaal chirurg, Elisabeth-TweeSteden Ziekenhuis, Tilburg, NVvH
Met ondersteuning van
- E.A. Rake MSc., junior adviseur, Kennisinstituut van Medisch Specialisten (vanaf januari 2016)
- H.L. Vreeken MSc., adviseur, Kennisinstituut van Medisch Specialisten (tot december 2015)
- Dr. W.A. van Enst, senior adviseur, Kennisinstituut van Medisch Specialisten
Belangenverklaringen
De KNMG-Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatie management, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in de tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Achternaam |
Functie |
Nevenfuncties |
Persoonlijke financiële belangen |
Persoonlijke relaties |
Reputatiemanagement |
Extern gefinancierd onderzoek |
Kennisvalorisatie |
Overige belangen |
Getekend |
|
Stegeman |
Gynaecoloog |
Medisch Manager |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 27-05-2015 |
|
Wijffels |
Gastro-intestinaal chirurg, regiomaatschap Chirurgie Midden-Nederland |
Lid bestuur werkgroep coloproctologie (WCP) |
geen |
geen |
WCP |
geen |
geen |
Gedeelten van de NVvH en WCP worden door diverse partijen gesponsord |
ja, 09-06-2015 |
|
Felt-Bersma |
MDL arts |
MDL arts VuMC consultant MDL arts MCV de Veluwe, Apeldoorn consultant MDL arts Proctoskliniek Bilthoven |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 09-06-2015 |
|
Consten |
Gastro-intestinaal chirurg. |
Voorzitter NVEL opleiding Heelkunde, Meander MC |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 09-06-2015 |
|
Pronk |
gastro-intestinaal chirurg, Diakonessenhuis Utrecht en Zeist |
|
werkzaam colorectaal chirurg in ziekenhuis (Diakonessenhuis) |
geen |
2002-2008 lid beroepsbelangen vereniging heelkunde |
geen |
geen |
geen |
ja, 12-06-2015 |
|
Bosboom |
Fellow radioloog ZGT almelo |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 15-06-2015 |
|
Van der Hagen |
gastro-intestinaal chirurg in TREANT Zorggroep |
Bestuurslid stafbestuur MSN NON (betaald) Bestuurslid stafbestuur TREANT zorggroep (betaald) |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 13-06-2015 |
|
Huisman |
gynaecoloog Haga Bekkenbodem Centrum |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
15-7-2015 |
|
Kalkdijk |
Bekkenfysiotherapeut Promovendus Heelkunde Onderzoeker Anorectaal Functiecentrum UMCG |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 13-07-2015 |
|
Meier |
Uroloog |
geen |
geen financiele belangen |
Geen persoonlijke relaties die baat kunnen hebben bij een bepaalde uitkomst of advies |
geen belangen, geen deelname |
Geen extern gefinancieerd onderzoek |
Expertise op gebied van colpopromontoriopexie voor urogenitale prolaps Expertise centrum voor de ALTIS SIS tape voor stress-urine-incontinentie van de Fa.Coloplast |
geen |
ja, 16-10-2015 |
|
Van Reijn |
Bekkenfysiotherapeut |
geen |
geen |
geen |
geen |
geen |
geen |
geen |
ja, 01-12-2015 |
|
Malmberg |
Gynaecoloog en sectie voorzitter algemene gynaecologie Bestuurslid Bekkenbodem4All (voormalig SBP) |
Ambassadeur compassion for care onbetaald ontwikkelen en onderzoeken e health mogelijkheden, #PCiCare BIJVOORBEELDonbetaald |
geen lidmaatschap van adviescommissie (s) aandeelhouder in #PCiCare BV |
directe collega F. Hoogenboom colorectaal chiruge umcg vriendenkring bekkenfysiotherapeut |
Bestuurslid Bekkenbodem4All Ambassadeur Compassion for care, car for sustainable health, noorden duurzaam. Biotoop bijeenkomstenGroningen |
geen |
geen |
niet dat ik weet |
ja, 27-11-2015 |
|
Boele |
Bestuurslid Patiëntenorganisatie Bekkenbodem4All |
Telefoniste informatie-advieslijn Bekkenbodem4All |
geen |
geen |
Wij nemen deel aan deze commissie om de belangen van patiënten te behartigen en de goede communicatie tussen arts en patiënt te bewerkstellingen. |
Wij schrijven voor sommige onderzoeken brieven waarin wij het onderzoek aanbevelen, uitsluitend als wij daar ook als bestuur geheel achter staan. Voor het schrijven van deze brieven vragen wij een kleine vergoeding, nogmaals uitsluitend om als patiënten geen vereniging onszelf staande te houden. |
geen |
geen |
ja, 22-03-2016 |
|
Paulides |
Promovendus Heelkunde |
Literatuuronderzoek en meeschrijven aanbeveling (onbetaald). |
geen |
geen |
geen |
geen |
geen |
nee |
ja, 22-03-2016 |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door de focusgroep die bij de richtlijn prolaps werd gehouden, te gebruiken. Een verslag van de patientenfocusgroep uit de richtlijn Prolaps (bijlage Notulen patiëntenfocusgroep) is besproken in de werkgroep. De knelpunten die betrekking hadden op deze richtlijn zijn verwerkt. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Bekkenbodem4All (een fusie van Patiëntvereniging Gynaecologie en Stichting Bekkenbodem Patiënten) en de Patiëntenfederatie Nederland. Gedurende de commentaarfase is patiënteninformatie ontwikkeld (Patiënteninformatietool) in samenwerking met de Patiëntenfederatie Nederland.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn (module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten (Implementatieplan). De werkgroep heeft tevens een interne kwaliteitsindicator ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken (zie Indicatorontwikkeling en Indicatoren).
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens werden de volgende stakeholders schriftelijk uitgenodigd te reageren op het concept-raamwerk van de richtlijn rectum prolaps: IGZ, NVZ, NFU, STZ, ZKN, Lareb, Nefarma, NVvH, NVMDL, NVOG, NVvR, KNGF-NVFB, NVU, PGN, SBP, (tegenwoordig zijn PGN en SBP gefuseerd tot Bekkenbodem4All) NVA, V&VN, Patiëntenfederatie Nederland, Zorginstituut Nederland, ZN, NGH. De invitational conference van de Richtlijn Prolaps werd hierbij als uitgangspunt genomen. Een overzicht van de binnengekomen suggesties en de reactie van de werkgroep hierop is opgenomen onder aanverwante producten (Knelpuntanalyse).
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als kritiek, belangrijk (maar niet kritiek) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de kritieke uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Voor de afzonderlijke uitgangsvragen werd aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR – voor systematische reviews; Cochrane – voor gerandomiseerd gecontroleerd onderzoek; ROBINS – voor observationeel onderzoek; QUADAS II – voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, matig, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
C) Voor vragen over de waarde van meet- of classificatie-instrumenten (klinimetrie)
Deze instrumenten werden beoordeeld op validiteit, intra- (test-hertest) en inter-beoordelaarsbetrouwbaarheid, responsiviteit (alleen bij meetinstrumenten) en bruikbaarheid in de praktijk. Bij ontbreken van een gouden standaard, werd een beoordeling van de bewijskracht van literatuurconclusies achterwege gelaten.
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje Overwegingen.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Overwegingen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in een aparte module over Organisatie van Zorg.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de richtlijn werd er een interne kwaliteitsindicator ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken (Indicatoren). Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van Medisch Specialisten (secretariaat@kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de Kennislacunes beschreven (onder aanverwante producten; Kennislacunes).
Commentaar- en autorisatiefase
De conceptrichtlijn is aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren zijn verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren is de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn is aan de deelnemende (wetenschappelijke) verenigingen en (patiënt)organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers MC, Kho ME, Browman GP, et al. AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348.
Kennisinstituut van Medisch Specialisten. Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan.
Medisch Specialistische Richtlijnen 2.0. Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html. 2012.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann HJ, Oxman AD, Brozek J, et al. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008;336(7654). doi: 10.1136/bmj.a139. PubMed PMID: 18483053.
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID) 1991 - Maart 2016 |
1 exp Rectal Prolapse/ or exp Intussusception/ or ((rectal or anal) adj5 prolaps*).ab,ti. or rectocele*.ab,ti. or exp Rectocele/ or enterocele*.ab,ti. or proctocele*.ab,ti. or sigmoidocele*.ab,ti. or intussusception*.ab,ti. or (rectal adj2 invagination*).ab,ti. (13521) 2 Defecography/ or defecograph*.ab,ti. or echodefecograph*.ab,ti. or proctograph*.ab,ti. or Digital Rectal Examination/ or ((rectal or rectum) adj2 exam*).ab,ti. or (transperineal adj1 (ultrasound* or ultrasonograph* or echograph*)).ab,ti. or Endosonography/ or endosonograph*.ab,ti. (17462) 3 1 and 2 (625) 4 limit 4 to (yr=1991 -Current and (dutch or english)) (481) 5 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp Review Literature as Topic/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and review/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (262373) 6 (exp clinical trial/ or randomized controlled trial/ or exp clinical trials as topic/ or randomized controlled trials as topic/ or Random Allocation/ or Double-Blind Method/ or Single-Blind Method/ or (clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or controlled clinical trial or randomized controlled trial or multicenter study or clinical trial).pt. or random*.ti,ab. or (clinic* adj trial*).tw. or ((singl* or doubl* or treb* or tripl*) adj (blind$3 or mask$3)).tw. or Placebos/ or placebo*.tw.) not (animals/ not humans/) (1513421) 7 (Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw. or (cohort adj (study or studies)).tw. or Cohort analy$.tw. or (Follow up adj (study or studies)).tw. or (observational adj (study or studies)).tw. or Longitudinal.tw. or Retrospective*.tw. or prospective*.tw. or consecutive*.tw. or Cross sectional.tw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ [Onder exp cohort studies vallen ook longitudinale, prospectieve en retrospectieve studies] (2498051) 8 exp Sensitivity and Specificity/ or (Sensitiv* or Specific*).ti,ab. or (predict* or ROC-curve or receiver-operator*).ti,ab. or (likelihood or LR*).ti,ab. or exp Diagnostic Errors/ or (inter-observer or intra-observer or interobserver or intraobserver or validity or kappa or reliability).ti,ab. or reproducibility.ti,ab. or (test adj2 (re-test or retest)).ti,ab. or Reproducibility of Results/ or accuracy.ti,ab. or Diagnosis, Differential/ or Validation Studies.pt. (4998279) 9 4 and 5 (7) 10 4 and 6 (59) 11 4 and 7 (260) 12 11 or 12 or 13 (287) 13 4 and 8 (149) 14 12 or 13 (341) =341 |
410 |
|
Embase (Elsevier) |
'rectum prolapse'/exp OR ((rectal OR anal) NEAR/5 prolaps*):ab,ti OR 'rectocele'/exp OR rectocele*:ab,ti OR enterocele*:ab,ti OR proctocele*:ab,ti OR sigmoidocele*:ab,ti OR 'intussusception'/exp OR 'colon intussusception'/exp OR intussusception*:ab,ti OR (rectal NEAR/2 invagination*):ab,ti AND ('defecography'/exp OR defecograph*:ab,ti OR echodefecograph*:ab,ti OR proctograph*:ab,ti OR 'digital rectal examination'/exp OR ((rectal OR rectum) NEAR/2 exam*):ab,ti OR 'transrectal ultrasonography'/exp OR (transperineal NEAR/1 (ultrasound* OR ultrasonograph* OR echograph*)):ab,ti OR endosonograph*:ab,ti) AND ([dutch]/lim OR [english]/lim) AND [1991-2016]/py NOT 'conference abstract':it AND 'major clinical study'/de
=186 |
