Systematisch samenwerken met de naaste omgeving van de patient
Uitgangsvraag
Wat is de toegevoegde waarde van een netwerkgerichte aanpak?
Aanbeveling
Een basishouding waarbij de zorgprofessional streeft naar gelijkwaardige samenwerking met patiënt en naastbetrokkenen, waarbij de patiënt zo veel mogelijk regie heeft, en dialoog voorop staat, is nodig.
Er zijn aanwijzingen dat de keuze voor een methodiek en systematische implementatie werkzamer is dan ‘alleen’ de basishouding. Het probleem hierbij is dat de keuze voor een bepaalde methodiek ook een gepersonaliseerde aanpak in de weg kan staan. In iedere behandeling moet ruimte zijn voor de vraag of de methodiek past bij déze patiënt en naastbetrokkenen.
Resourcegroepen lijken de zorgtevredenheid te verbeteren, symptomen te verminderen, kwaliteit van leven te verhogen en het psychosociaal functioneren te verbeteren, maar de kwaliteit van het bewijs is nog laag tot redelijk. De huidige bewijskracht pleit voor resourcegroepen als methode, maar andere methoden met hetzelfde doel kunnen ook werkzaam zijn.
Verder onderzoek naar methodieken gericht op samenwerking met patiënt en naastbetrokkenen is nodig. Hierbij is het van belang dat de onderzoekspopulatie representatief is voor de brede populatie van patiënten met een schizofreniespectrumstoornis. Dat betekent dat ook onderzoek nodig is onder mensen die bijvoorbeeld onvrijwillig in zorg zijn, en/of geen actuele hulpvraag hebben, en/of op dit moment geen toestemming geven voor het samenwerken met de naaste omgeving. Deze groepen komen vaak niet in aanmerking voor deelname aan een RCT. Daarom is het van belang dat ook andere typen onderzoek plaatsvinden zoals kwalitatief onderzoek naar ervaringen of actie-onderzoek. Dergelijke studies kunnen de bewijskracht van een RCT nooit evenaren maar kunnen wel bijdragen aan een representatief beeld en inzicht in praktijkervaringen.
Overwegingen
Kwaliteit van het bewijs
- Voor de beantwoording van deze vraag is een nieuwe meta-analyse uitgevoerd. Er werd één systematische review gevonden over zes RCT’s waarvan er vier bruikbaar waren voor een meta-analyse. Daarnaast werden nog twee recentere RCT’s gevonden. De meta-analyse is dus gebaseerd op zes RCT’s. De kwaliteit van het bewijs varieerde van laag tot redelijk.
Patiëntenperspectief
- POD en resourcegroepen kunnen beide bijdragen aan een goede triadische samenwerking. Voor patiënten is het fijn om te weten wie wat op zich neemt, en op wie hij/zij waarvoor kan terugvallen. Het gevoel van het vangnet kan veiligheid bieden, en daarmee ook ruimte om nieuwe stappen richting herstel te zetten. Positief aan resourcegroepen is dat het de regie legt bij de patiënt. Deze bepaalt de doelen en wie betrokken wordt. Om resourcegroepen zo succesvol mogelijk te maken, dienen ze zo snel mogelijk in de behandeling/begeleiding te worden gevormd en ingezet, voordat hospitalisatie en isolement optreden. Toch is het ook later nog steeds zinvol om een resourcegroep te gaan vormen.
Deze methodes kunnen vermoedelijk ook bijdragen aan het herstel van vastgelopen relaties. Soms zijn relaties vastgelopen door de psychotische problematiek, maar soms ook al daarvoor. Verstoorde relaties kunnen erg veel leed veroorzaken, en stress geven, (zelfs als de relatie helemaal verbroken is) en alleen al daarom is het de moeite waard om de samenwerking te zoeken. Methodieken waarin niet gezocht wordt naar wie er gelijk heeft, kunnen helpen om het gesprek weer op gang brengen. Dit geldt voor POD en voor de resourcegroepenmethodiek.
Naastbetrokkenenperspectief
- Voor naastbetrokkenen is het werken met resourcegroepen en de POD methode vrijwel per definitie aantrekkelijk en zinvol omdat beide methodes gebaseerd zijn op communicatie en samenwerking tussen patiënt, naastbetrokkene en zorgverleners, wat in de meeste gevallen ook de wens van de naastbetrokkenen is. Alleen daarom al kan van deze methodes een sterk positief effect uitgaan op het herstel van patiënt en naastbetrokkene.
Bij resourcegroepen ligt de regie bij de patiënt; ook dat is vanuit naastbetrokkenenperspectief een verbetering. Al kan dat uitgangspunt voor naastbetrokkenen aanvankelijk ook ongemakkelijk of ambivalent aanvoelen. Bijvoorbeeld bij nieuwe en/of jonge patiënten, of wanneer er een sterk verzorgende, beschermende en/of overheersende relatie bestaat tussen patiënt en naastbetrokkene, waarin eerstgenoemde weinig autonomie heeft.
Bij POD telt ieders inbreng, en zijn alle perspectieven gelijkwaardig. Er mogen meerdere meningen bestaan. Dat kan samenwerking en relaties verstevigen. Als spanningen, conflicten of trauma’s in de familie een rol spelen bij de ziekte van de patiënt, kunnen deze methodes ook voor de naastbetrokkenen veel emoties oproepen die soms eigen ondersteuning en behandeling vragen. Het is goed de naastbetrokkenen daar aan het begin van een behandeling op te wijzen, en uiteraard de keuze om al of niet deel te nemen aan een resourcegroep of POD aan hen te laten. Ook de patiënt kan deelname van een naastbetrokkene als te belastend ervaren, en heeft daarin de vrije keuze.
Professioneel perspectief
- De resourcegroepenmethodiek biedt een welomschreven methode om samen te werken met de naaste omgeving op een manier die tegelijk de patiënt ‘empowert’ om zelf regie te nemen. Zorgprofessionals die de POD-opleiding hebben gevolgd, zijn over het algemeen zeer enthousiast over de uitgangspunten en de werkwijze. Bij sommige zorgprofessionals en organisaties roept POD vraagtekens op, mede door het gebrek aan RCT’s. Soms wordt POD ook ervaren als ver afstaand van het medisch model. Dat is echter niet wat POD beoogt. De visie is dat perspectieven gelijkwaardig moeten worden gedeeld en dat elk perspectief moet worden meegenomen in de besluitvorming, zonder dat één perspectief op voorhand dominant is. Het medisch-psychiatrisch perspectief kan een van de perspectieven zijn, en als bijvoorbeeld veiligheid gewaarborgd moet worden, kan een verplichte opname of verplichte medicatie, een uitkomst zijn. POD doet dus niets af aan de waarde van het medisch model, maar ziet dit als een van de perspectieven die van belang zijn.
Middelenbeslag en organisatie van zorg
- De resourcegroepenmethodiek vraagt vaak een grotere tijdsinvestering in de eerste periode, om tot het opzetten van een resourcegroep te komen en de startleden bekwaam te helpen worden in het deelnemen aan een resourcegroep. Deze investering lijkt zich later terug te verdienen. Voor POD geldt mogelijk hetzelfde, maar daar zijn zoals beschreven nog geen gerandomiseerde studies naar gedaan. Verder is het feit dat tijd die zorgprofessionals besteden aan naastbetrokkenen tegenwoordig ook als (directe) behandeltijd vergoed wordt, een grote vooruitgang.
Maatschappelijk perspectief
- Het samenwerken met de naaste omgeving rondom een patiënt met een psychotische stoornis kan, naast een mogelijk positief effect voor de patiënt, ook positieve effecten hebben op maatschappelijk niveau. Als het normaler wordt om betrokken te zijn bij de hulp aan je familielid/vriend/buur/buurtgenoot, neemt het stigma op psychische aandoeningen mogelijk af. Ook kan het betrokkenheid intensiveren en daarmee leiden tot zingeving voor beide partijen.
Onderbouwing
Achtergrond
De regie voor het betrekken van de naaste omgeving ligt bij de patiënt (behalve in uitzonderingssituaties). Dat betekent niet dat het initiatief ook bij de patiënt moet liggen. Het is aan de hulpverlener om initiatief te nemen tot (een poging tot) samenwerking met naastbetrokkenen, en dit te faciliteren en aan te moedigen. Het samenwerken met door de patiënt betrokken naasten is in de zorg voor mensen met psychotische stoornissen in het afgelopen decennium toenemend de norm geworden. Dat wil niet zeggen dat dit in de praktijk vanzelfsprekend is. Er zijn verschillende vormen en gradaties van samenwerking mogelijk, en een ‘netwerkgerichte’ aanpak zonder nadere omschrijving kan dan ook heel verschillende dingen betekenen. Het helpen en stimuleren van de patiënt bij het betrekken van naasten, is een essentieel onderdeel van het werken volgens de breed ingevoerde ACT-, FACT-, HIC-, IHT- en ART-methodiek. Hóe de samenwerking met het netwerk inhoudelijk wordt vormgegeven, staat in deze methodieken echter niet vast omschreven.
Wij gaan in deze module in op twee methodieken die dat wel doen.
Resourcegroepenmethodiek (Leeman e.a. 2021)
Resourcegroepen vinden hun oorsprong in diverse, elkaar aanvullende, visies en praktijken. De methodiek zoals deze nu in Nederland wordt gebruikt, is een Nederlandse variant op het door Ian Falloon beschreven optimal-treatment-programma en de in Zweden verder uitgewerkte Resource Group Assertive Community Treatment-methodiek (RACT-methodiek) (Nordén e.a. 2012; Jonsson & Malm, 2002; Malm e.a. 2014; Malm e.a. 2015). Daarnaast heeft de methodiek een duidelijke oorsprong in familie- of systeemgericht denken en de interventies die hieruit zijn voortgekomen.
Om de samenwerking binnen de resourcegroep succesvol te laten verlopen is het belangrijk aandacht te besteden aan onderlinge communicatie en probleemoplossing in soms verstoorde systemen. Tegelijkertijd houden de resourcegroepen ook een verschuiving in van louter professionele interventies (‘zorgen voor’) naar het erkennen en benutten van de eigen kracht en inzichten van de patiënt, diens netwerk en het bredere maatschappelijke steunsysteem (sociaal domein) (‘zorgen dat’, ‘samen met’). Daarmee zijn processen van empowerment en gezamenlijke besluitvorming van groot belang.
De resourcegroep is een groep mensen, door de patiënt uitgekozen, die voor de patiënt belangrijk is en die hem helpt persoonlijke, zelfgekozen hersteldoelen te bereiken. Deze doelen kunnen te maken hebben met alle dimensies van herstel, zoals persoonlijk herstel (herstel van identiteit), maatschappelijk herstel (zinvolle participatie) en herstel van gezondheid (behandelen en verbeteren van lichamelijke en geestelijke symptomen). Het belangrijkste kenmerk van de resourcegroepenmethodiek is dat eigenaarschap en regie bij de patiënt liggen. Hij is de beoogde regisseur van de groep en wordt uitgedaagd na te denken over wie hij in de groep zou willen (‘nomineren’). Dit kunnen familieleden of andere naasten zijn, maar ook (familie-) ervaringsdeskundigen en professionals van binnen of buiten de ggz en het sociaal domein. Vanuit de ggz horen de persoon die de coördinatie voert over de behandeling (de regieondersteuner in een multidisciplinair behandelteam) en ook de zorgverantwoordelijke er in elk geval bij. De regieondersteuner heeft een belangrijke ondersteunende rol en kan, als de patiënt dat wenst, taken overnemen. Overigens kunnen uiteraard ook professionals uit het sociaal domein die deelnemen in de resourcegroep, als de patiënt dat wenst, de rol van regieondersteuner binnen de resourcegroep vervullen.
Peer-supported open dialogue (Putman & Martindale 2021)
Open dialogue (toen nog zonder de toevoeging ‘peer-supported’) is in de jaren 80 van de vorige eeuw ontwikkeld door Seikkula e.a. in Finland als een innovatieve aanpak om patiënten met een eerste psychose te behandelen. Dit betrof een integrale aanpak in een gehele provincie. De effecten uit observationele cohortstudies waren indrukwekkend: de noodzaak van antipsychoticagebruik nam af, mensen kregen minder psychose-recidieven, meer mensen kwamen of bleven aan het werk. Er zijn echter nog geen gerandomiseerde studies gedaan.
Open dialogue is doorontwikkeld voor toepassing bij andere patiënten dan met eerste psychose: bij nieuwe patiënten met andere klachten én in de langdurige zorg voor psychotische stoornissen. Daarnaast is het betrekken van ervaringsdeskundigen toegevoegd (‘peer-supported’). Er loopt een grote gerandomiseerde studie in het Verenigd Koninkrijk (Odessi trial) waarvan nog geen resultaten zijn. In Nederland hebben bij meerdere instellingen pilotstudies plaatsgevonden.
Peer-supported open dialogue (POD) is gestoeld op zeven uitgangspunten waarvan er drie vooral gaan over de manier waarop er wordt samengewerkt:
• Perspectief van sociaal netwerk, vanaf de eerste bijeenkomst.
• Tolerantie voor onzekerheid (betekenis laten ontstaan, terughoudend durven zijn met diagnoses)
• Dialogisme (het bevorderen van dialoog staat altijd voorop)
De andere vier betreffen meer de randvoorwaarden:
• Onmiddellijke hulp (binnen 24 uur).
• Flexibiliteit en mobiliteit (tijd, plaats en inhoud naar behoefte).
• Psychologische continuïteit (zelfde team, nu en bij terugval).
• Verantwoordelijkheid, vanaf het eerste contact.
Bij POD wordt alles besproken en beslist in aanwezigheid van de patiënt. POD is primair een manier van communiceren, die mensen met ontwrichtende ervaringen en mensen die belangrijk voor hen zijn helpt om samen betekenis te geven aan die ervaringen. Het doel hiervan is het handelingsvermogen en het gevoel invloed te hebben te stimuleren, en zo een veranderingsproces op gang te brengen.
De resourcegroepenmethodiek is op dit moment het enige ons bekende welomschreven model dat al is onderzocht met gerandomiseerde gecontroleerde studies. De wetenschappelijke onderbouwing in richt zich daarom uitsluitend op de resourcegroepenmethodiek. Een kanttekening hierbij is dat veel van het onderzoek dateert uit de tijd van het OT-model en dus van vóór de doorontwikkeling naar de resourcegroepenmethodiek. Het OT-model is breder en veelomvattender dan de resourcegroepenmethodiek.
Conclusies / Summary of Findings
Inzet van resourcegroepen bij schizofreniespectrumstoornissen
|
⨁⨁⨁◯ |
Negen tot twaalf maanden na afronding verbeteren resourcegroepen in vergelijking met standaardzorg de zorgtevredenheid en empowerment van mensen met een psychotische stoornis waarschijnlijk enigszins.
|
|
⨁⨁◯◯ |
Negen tot twaalf maanden na afronding lijken resourcegroepen in vergelijking met standaardzorg te resulteren in een grote verbetering van het psychosociaal functioneren, symptomen enigszins te verminderen en de kwaliteit van leven te verbeteren van mensen met een psychotische stoornis.
|
|
⨁⨁⨁◯ |
Achttien tot vierentwintig maanden na afronding verbeteren resourcegroepen in vergelijking met standaardzorg de zorgtevredenheid van mensen met een psychotische stoornis waarschijnlijk enigszins.
|
|
⨁⨁◯◯ |
Achttien tot vierentwintig maanden na afronding lijken resourcegroepen in vergelijking met standaardzorg te resulteren in een verbetering van het psychosociaal functioneren, symptomen enigszins te verminderen en de kwaliteit van leven in grote mate te verbeteren van mensen met een psychotische stoornis.
|
|
⨁⨁◯◯ |
Vijf jaar of langer na afronding lijken resourcegroepen in vergelijking met standaardzorg de zorgtevredenheid en psychosociaal functioneren te verbeteren en symptomen enigszins te verminderen bij mensen met een psychotische stoornis.
|
Samenvatting literatuur
In tabel 4.1 (zie bijlage Evidence tabellen) staan de RCT’s beschreven die zijn meegenomen voor de wetenschappelijke onderbouwing. In tabel 4.2 (zie bijlage Evidence tabellen) staan de kenmerken van de populaties beschreven die in de verschillende RCT’s zijn meegenomen. Meta-analyses zijn uitgevoerd in Review Manager, met random effect modellen. Voor alle uitkomsten, met uitzondering van zorgtevredenheid, is gebruik gemaakt van de gemiddelde verandering van de scores gerekend vanaf baseline. Voor zorgtevredenheid zijn de gemiddelde eindscores bij follow-up gebruikt. Uitkomsten werden voor drie verschillende termijnen geanalyseerd; 9-12 maanden, 18-24 maanden en na 5 jaar.
De GRADE tabellen met de overzichten van de vergelijkingen en de bijbehorende waardering van het bewijs zijn te vinden in bijlage Evidence tabellen.
Hieronder volgt een korte beschrijving van de geïncludeerde studies.
Tjaden2021
Door middel van deze RCT hebben Tjaden en collega’s (2019) onderzoek gedaan naar het effect van resourcegroepen op empowerment, de kwaliteit van leven en het functioneren van mensen met een ernstige psychische aandoening. In de trial werd Flexible Assertive Community Treatment (FACT) gecombineerd met resourcegroepen (RG) vergeleken met standaard FACT. In totaal namen 158 participanten met een ernstige psychische aandoening deel aan de trial: 80 in de interventietroep (FACT + RG) en 78 in de controlegroep (FACT). De mediaan van leeftijd was 38 jaar (sd = 13) en 58.9% van de deelnemers was man. Zie tabel 1 voor een overzicht van de klinische classificatie van de deelnemers. Alle uitkomsten zijn na 9 en 18 maanden gemeten. De primaire uitkomst was empowerment, zelf gerapporteerd door middel van de Netherlands Empowerment List (NEL). Andere uitkomsten waren kwaliteit van leven (gemeten met de Manchester Short Assessment of Quality of Life [MANSA]), (psycho)sociaal functioneren (gemeten door middel van de Social and Occupational Functioning Scale [SOFAS]), symptomen (gemeten door middel van de Brief Symptom Inventory [BSI]) en zorgtevredenheid (gemeten door middel van de Client Satisfaction Questionnaire [CSQ]).
Tabel 1. Overzicht klinische classificatie deelnemers Tjaden2021
|
Klinische classificatie |
Aantal (%) |
|
Schizofrenie of schizoaffectieve stoornis |
36 (22.8) |
|
Andere psychotische stoornis |
22 (13.9) |
|
Bipolaire stoornis |
12 (7.6) |
|
Depressieve stoornis |
18 (11.4) |
|
Angststoornis |
4 (2.5) |
|
Posttraumatische stressstoornis |
5 (3.2) |
|
Problematisch middelengebruik |
23 (14.6) |
|
Persoonlijkheidsstoornis |
13 (8.2) |
|
Autismespectrumstoornis |
8 (5.1) |
|
Anders |
6 (3.8) |
|
Onbekend |
11 (7.0) |
Malm2003
Door middel van deze 2-jaar durende RCT hebben Malm en collega’s (2003) onderzoek gedaan naar de effectiviteit van geïntegreerde zorg voor mensen met schizofrenie, vergeleken met gebruikelijke zorg. Geïntegreerde zorg (IC) bestond uit shared decision making uitgevoerd in sociale resourcegroepen. Gebruikelijke zorg was rationele rehabilitatie (gecoördineerde combinaties van antipsychotica, familie psychoeducatie en living-skills training). In totaal hebben 84 participanten met schizofrenie (DSM-IV diagnose) deelgenomen aan de trial: 51 in de IC-groep en 33 in de controlegroep. Zie tabel 2 voor een overzicht van een aantal deelnemerskarakteristieken. Uitkomsten zijn na 2 jaar gemeten. De uitkomsten waren symptomen (gemeten door middel van de Brief Psychiatric Rating Scale [BPRS-24]), (psycho)sociaal functioneren (gemeten door middel van de Global Assessment of Functioning Scale [GAF Disability] en zorgtevredenheid (gemeten door middel van de UKU ConSat Rating Scale).
Tabel 2. Deelnemerskarakteristieken Malm2003
|
|
IC aantal (%) |
RG aantal (%) |
|
Gemiddelde leeftijd |
38.3 |
38.9 |
|
Geslacht |
|
|
|
Man |
34 (66.7) |
18 (54.5) |
|
Vrouw |
17 (33.3) |
15 (45.5) |
|
Burgerlijke staat |
|
|
|
Alleenstaand |
45 (88.2) |
26 (78.8) |
|
Getrouwd |
0 (0.0) |
0 (0.0) |
|
Samenwonend |
1 (2.0) |
2 (6.1) |
|
Gescheiden |
5 (9.8) |
4 (12.1) |
|
Weduwe/weduwnaar |
0 (0.0) |
1 (3.0) |
|
Kinderloos |
48 (94.1) |
27 (12.1) |
|
Opleiding |
|
|
|
< Lager onderwijs |
0 (0.0) |
1 (3.0) |
|
Lager onderwijs |
14 (27.4) |
13 (39.4) |
|
Middelbaar onderwijs |
20 (39.2) |
15 (45.4) |
|
Hoger onderwijs |
17 (33.3) |
4 (12.1) |
|
Beroep |
|
|
|
Loondienst |
7 (13.7) |
2 (6.1) |
|
Werkloos |
9 (17.6) |
4 (12.1) |
|
Student |
2 (3.9) |
1 (3.0) |
|
Gepensioneerd |
33 (64.7) |
26 (78.8) |
|
Woonvorm |
|
|
|
Alleen |
35 (68.6) |
16 (48.5) |
|
Met familie |
4 (7.8) |
1 (3.0) |
|
Begeleid wonen |
8 (15.7) |
11 (33.3) |
|
Beschermd wonen |
4 (7.8) |
4 (12.1) |
|
Ziekenhuis |
0 (0.0) |
1 (3.0) |
|
Verplichte zorg |
3 (5.9) |
0 (0.0) |
|
DSM-IV diagnose |
|
|
|
Gedesorganiseerd |
1 (2.0) |
1 (3.0) |
|
Catatonisch |
0 (0.0) |
1 (3.0) |
|
Paranoïde |
3 (5.9) |
1 (3.0) |
|
Resttype |
5 (9.8) |
5 (15.2) |
|
Schizoaffectief |
1 (2.0) |
2 (6.1) |
|
Ongedifferentieerd |
41 (80.4) |
23 (69.7) |
|
Middelenmisbruik |
|
|
|
Alcohol |
6 (11.8) |
0 (0.0) |
|
Anders |
0 (0.0) |
1 (3.0) |
Malm2014
In deze studie hebben Malm en collega’s (2014) 5-jaar uitkomsten van Malm2003 onderzocht. Bij 5 jaar follow-up bevatte de interventiegroep 35 participanten en de controlegroep 31 participanten. Uitkomsten waren (psycho)sociaal functioneren (gemeten door middel van de split-GAF Disability), zorgtevredenheid (gemeten door middel van de UKU ConSat Rating Scale) en symptomen (gemeten door middel van de split-GAF Symptoms).
Montero2001
Door middel van deze RCT hebben Montero en collega’s (2001) onderzoek gedaan naar de effectiviteit van behavioral family therapie voor mensen met schizofrenie. Behavioral family therapie (BFT) is vergeleken met een verwantengroep (relatives group; RG). De BFT bestond uit patiënt- en familie-educatie over schizofrenie, communicatievaardigheidstraining en het trainen en oefenen van probleemoplossings-technieken die ontwikkeld zijn om families te helpen om oplossingen te verzinnen en uit te voeren. Bij de RG kregen familieleden van mensen met schizofrenie training gericht op het aanleren van probleemoplossende vaardigheden, verminderen van kritiek en overbetrokkenheid, verminderen van sociaal contact tussen patiënt en familieleden, vergroten van sociale netwerken en het verlagen van verwachtingen. In totaal namen 87 participanten met schizofrenie (DSM-III diagnose) deel aan de trial: 46 in de BFT-groep en 41 in de controlegroep. Zie tabel 3 voor een overzicht van de deelnemers-karakteristieken. Uitkomsten waren symptomen (gemeten door middel van de Psychiatric Assessment Scale [PAS]) en psychosociaal functioneren (gemeten door middel van de Disability Assessment Scale-II [DAS-II]).
Tabel 3. Deelnemerskarakteristieken Montero2001
|
Patiënten |
BFT (n = 46) |
RG (n = 41) |
Totaal (n = 87) |
|
Gemiddelde leeftijd (SD) |
27.2 (6.6) |
26.4 (5.9) |
26.8 (6.3) |
|
Man (%) |
31 (67.4) |
27 (65.8) |
58 (66.6) |
|
Percentage alleenstaand |
88 |
90 |
88.5 |
|
Percentage basisonderwijs |
67 |
78 |
72 |
|
Percentage werkloos |
80 |
85 |
82 |
|
Gemiddelde leeftijd aanvang aandoening (SD) |
21.4 (4.6) |
21.1 (4.4) |
21.3 (4.5) |
|
Duur van aandoening in jaren (SD) |
5.7 (4.5) |
5.3 (3.6) |
5.5 (4.1) |
|
Ernst symptomen (SD)1 |
6.6 (3.2) |
5.9 (3.2) |
6.3 (3.2) |
|
Sociale aanpassing (SD)2 |
3.8 (1.1) |
3.9 (0.8) |
3.8 (1.0) |
|
Familieleden |
BFT (n = 46) |
RG (n = 41) |
Totaal (n = 87) |
|
Uitgebreid huishouden (%) |
26 (56.5) |
20 (43.5) |
20 (43.5)3 |
1 gemeten met PAS, 2 gemeten met DAS-II, 3 drie of meer familieleden.
Sungur2011
Door middel van deze 2-jaar durende RCT hebben Sungur en collega’s (2011) onderzoek gedaan naar de effectiviteit van optimale behandeling voor mensen met schizofrenie. Optimale behandeling (optimal case management; OCM) is vergeleken met gebruikelijke zorg en bestond uit een assessment van elke patiënts persoonlijke doelen, wat het bereiken van die doelen lastig maakt en bevatte interventies die per individu op ieder moment flexibel aangepast kon worden. Deelnemers van de OCM-groep en diens familieleden kregen psychoeducatie en cognitive gedragstherapie. Daarnaast was crisisinterventie aan huis beschikbaar. Gebruikelijke zorg was routine casemanagement (RCM) en bestond uit educatie over schizofrenie en de behandeling daarvan, strategieën die medicatietrouw en vroegtijdige detectie van verergeringen bevorderen, crisisinterventie in klinische setting, ondersteunende casemanagement voor schizofreniepatiënten en belangrijke zorgverleners, ziekenhuiszorg voor patiënten, en informatie en verwijzingen naar verschillende rehabilitatiediensten en vrijwillige organisaties. In totaal namen 100 participanten met schizofrenie (DSM-IV diagnose) deel aan de trial: 50 in de OCM-groep en 50 in de controlegroep. Zie tabel 4 voor een overzicht van de deelnemerskarakteristieken. Uitkomsten waren symptomen (gemeten door middel van de Current Psychiatric Status Scale [CPS-50]), psychosociaal functioneren (gemeten door middel van de Disability Index [DI]), kwaliteit van leven (gemeten door middel van de Quality of Life Scale [QOL]) en functioneren (gemeten door middel van de Mental Functions Impairment Scale [MFIS; afgeleid van de Clinical Global Impressions Scale]).
Tabel 4. Deelnemerskarakteristieken Sungur2011
|
|
OCM (n = 50) |
RCM (n = 50) |
|
Gemiddelde leeftijd (SD) |
28.8 (7.4) |
28.5 (7.7) |
|
Man (%) |
31 (62.0) |
35 (70.0) |
|
Getrouwd (%) |
20 (40.0) |
20 (40.0) |
|
Jaren onderwijs (SD) |
11.8 (2.6) |
10.9 (3.2) |
|
Student (%) |
17 (34.0) |
16 (32.0) |
|
Werkloos (%) |
7 (14.0) |
10 (20.0) |
|
Woonachtig bij ouders (%) |
27 (54.0) |
28 (56.0) |
|
Duur van aandoening in jaren (SD) |
5.2 (3.2) |
5.5 (3.6) |
|
DSM-IV diagnose |
|
|
|
Paranoïde (%) |
23 (46.0) |
21 (42.0) |
|
Gedesorganiseerd (%) |
13 (26.0) |
18 (36.0) |
|
Ongedifferentieerd (%) |
9 (18.0) |
5 (10.0) |
|
Resttype (%) |
5 (10.) |
6 (12.0) |
Veltro2006
Door middel van deze RCT hebben Veltro en collega’s (2006) onderzoek gedaan naar de effectiviteit van BFT voor mensen met schizofrenie. Behavioral familietherapie is vergeleken met gebruikelijke zorg. Gebruikelijke zorg (CAU) was individuele behandeling. Het artikel is geschreven in het Italiaans, wat het omschrijven van de condities en deelnemerskarakteristieken bemoeilijkte. In totaal namen 24 participanten deel aan de trial: 14 in de BFT-groep en 14 in de controlegroep. Uitkomsten (gemeten na 1 jaar) waren symptomen (gemeten door middel van de Present State Examination Scale [PSE-9]), welzijn (gemeten door middel van de Health of the Nation Outcome Scales [HoNOS]) en psychosociaal functioneren (gemeten door middel van de Questionario sui Problemi della Disabillità sociale [QPD]).
Zoeken en selecteren
Om de uitgangsvraag te beantwoorden is er tussen 14 en 23 juni 2021 een search gedaan naar systematische reviews met meta-analyses volgens onderstaande PICO. Het review protocol staat beschreven in het review protocol (zie bijlage review protocol).
|
P |
Personen met terugkerende/chronische psychose |
|
I |
Resourcegroepen RACT methodiek POD Optimal treatment Behavioral family therapie |
|
C |
Care as usual Wachtlijst |
|
O |
Kritische uitkomstmaten: Empowerment Persoonlijk herstel Psychosociaal functioneren Kwaliteit van leven Zorgtevredenheid Symptomen Maatschappelijk herstel |
|
S |
Systematic reviews met check of RCT’s na verschijnen systematic review de conclusies kunnen veranderen |
Geïncludeerde en geëxcludeerde studies
In de Search strings staan de zoektermen en resultaten per databank beschreven. De Search strings zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase. De search leverde na ontdubbelen 35 systematische reviews op (PsycInfo: 31 studies en Cochrane Library 4 studies. Na de eerste selectie bleven 5 full tekst systematic reviews over. Na beoordeling van de full tekst bleven geen studies over, aangezien de interventies niet aansluiten bij de PICO. Op 16 september is een aanvullende search gedaan in Medline (De Search strings zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase). Deze search leverde na ontdubbelen 17 RCT’s en 17 systematic reviews op. Na full-tekst selectie bleef er één systematic review (Nordén2012) over die aansloot bij de interventie (RACT) en één RCT (Malm2014) die aansloot bij de interventie (resource groups). De overige studies sloten voornamelijk niet aan bij de PICO met betrekking tot de interventie.
In de gevonden systematic review (Nordén2012) kwamen 6 RCT’s naar voren, waarvan 4 (Malm2003, Montero2001, Sungur2011 en Veltro2006) zijn meegenomen. Eén van de RCT’s (Pioli2006) is niet meegenomen omdat het niet aansloot bij de PICO: de interventie van deze studie was gericht op vaardigheden en arbeidsrehabilitatie. Eén van de RCT’s bevatte geen data die geschikt was voor meta-analyse (Grawe2006). Daarnaast werd nog één studie (Tjaden2021) vanuit de werkgroep aangedragen. Deze studie sluit aan bij de PICO, maar kwam niet uit de search naar voren omdat het artikel na de search is gepubliceerd.
Referenties
- Jonsson J, Malm U (2002). The social network resource group in Sweden: a major ingredient for recovery in severe mental illness. In: Lefley HP, Johnson D, editors. Family interventions in mental illness. Westport Conn: Praeger Publications.
- Malm U, Ivarsson B, Allebeck P, Falloon IRH (2003). Integrated care in schizophrenia: a 2-year randomized controlled study of two community-based treatment programs. Acta Psychiatr Scand. 107:415-23
- Malm UI, Ivarsson BA, Allebeck P (2014). Durability of the efficacy of integrated care in schizophrenia: a five-year randomized controlled study. Psychiatr Serv 65(8):1054-7.
- Malm U, Lundin L, Rydell P, Nordén T, Norlander T (2015). Resource Group ACT (RACT) - A Review of an Integrative Approach to Psychoeducation of Individual Families Involving the Patiënt, International Journal of Mental Health 44: 269-76.
- Montero I, 1, A Asencio A, , I Hernández I, Masanet MJ, , M Lacruz M, F Bellver F, et al (2001). Two strategies for family intervention in schizophrenia: a randomized trial in a Mediterranean environment. Schizophr Bull 27(4):661-70. PMID: 11824492
- Nordén, T., Malm, U., & Norlander, T. (2012). Resource Group Assertive Community Treatment (RACT) as a Tool of Empowerment for Clients with Severe Mental Illness: A Meta-Analysis. Clinical practice and epidemiology in mental health 8, 144-151. https://doi.org/10.2174/1745017901208010144.
- Putman N, Martindale B (editors) (2021). Open Dialogue for Psychosis: Organising Mental Health Services to Prioritise Dialogue, Relationship and Meaning. Oxfordshire: Routledge.
- Sungur M, Bayle F, Soygur H, Güner P, Üstün B, Cetin L, Falloon IR (2011). Identifying an optimal treatment for schizophrenia: a 2-year randomized controlled trial comparing integrated care to a high-quality routine treatment. Int J Psychiatry Clin Pract 15(2):118-27.
- Tjaden C, Mulder CL, den Hollander W, et al (2021). Effectiveness of Resource Groups for Improving Empowerment, Quality of Life, and Functioning of People With Severe Mental Illness: A Randomized Clinical Trial. JAMA Psychiatry. 2021;78(12):1309-1318.
- Veltro F, Magliano L, Morosini P, Fasulo E, Pedisini G, et al ( 2006). [Randomised controlled trial of a behavioural family intervention: 1 year and 11-years follow-up]. Epidemiol Psichiatr Soc 15(1):44-51
Evidence tabellen
Tabel 4.1: beschrijving van de PICO in geïncludeerde RCT’s
|
Studie ID |
Populatie (%) |
Interventie |
Controle |
Uitkomst |
|
Tjaden2019 |
|
Resourcegroepen (FACT + RG) |
CAU (FACT as usual) |
Empowerment NEL (9 en 18 mnd) |
|
Kwaliteit van leven MANSA (9 en 18 mnd) (hoge score wijst op betere kwaliteit van leven) |
||||
|
(Psycho)sociaal functioneren SOFAS (9 en 18 mnd) (hoge score wijst op beter functioneren) |
||||
|
Symptomen BSI (9 en 18 mnd) (hoge score wijst op meer symptomen) |
||||
|
Zorgtevredenheid CSQ (9 en 18 mnd) |
||||
|
Malm2003 |
|
Resourcegroepen (Integrated Care [IC]: shared decision making carried out in social resource groups) |
CAU (Rational Rehabilitation [RR]: coordinated combinations of antipsychotic drug treatment, psychoeducational family intervention and living-skills training -> zonder resourcegroepen. |
Symptomen BPRS-24 (2 jaar) (hoge score wijst op meer symptomen) |
|
(Psycho)sociaal functioneren GAF Disability (2 jaar) (hoge score wijst op beter functioneren) |
||||
|
Zorgtevredenheid UKU-ConSat Rating Scale (2 jaar) |
||||
|
Montero2001
|
|
Behavioral family therapie |
CAU (Relatives Group) |
Symptomen Total PAS-score: psychotic relapse post treatment (12 mnd) |
|
Psychosociaal functioneren DAS-II |
||||
|
Sungur2011 |
|
Optimal treatment (Optimal Case Management [OCM]) |
CAU (Routine Case Management [RCM] |
Symptomen CPS-50 psychose-schaal (24 mnd |
|
Psychosociaal functioneren Disability Index: The eight-point disability scale from the Charing Cross Health Index was adapted to assess individuals ’ overall self-care, interpersonal, social and occupational abilities (12 en 24 mnd) |
||||
|
Kwaliteit van leven Quality of Life Scale: semi structured interview (12 en 24 mnd) (hoge score wijst op betere kwaliteit van leven) |
||||
|
Functioneren MFIS, adapted from CGI (12 en 24 mnd) |
||||
|
Veltro2006 |
|
Behavioral family therapie (BFT) |
CAU (Individual Usual Treatment) |
Symptomen PSE-9 |
|
Well-being HONOS |
||||
|
Psychosociaal functioneren QPD: Questionario sui Problemi della Disabilità sociale
|
||||
|
Malm2014 (5-jaars uitkomsten van Malm2003) |
|
|
|
(Psycho)sociaal functioneren Split-GAF Disability (5 jaar) |
|
Zorgtevredenheid UKU-ConSat (5 jaar) |
||||
|
Symptomen Split-GAF Symptoms (5 jaar) |
Tabel 4.2: Kenmerken van de populaties
|
Studie |
Leeftijd |
Maat |
Sekse (%) |
Leefsituatie (%) |
|
Tjaden2021 |
Totaal: 38 (13) Interventie: 37 (14) Controle: 41 (12) |
Median (MAD) |
Man Totaal: 93 (58.9) Interventie: 47 (58.9) Controle: 46 (59.0)
Vrouw Totaal: 65 (41.1) Interventie: 33 (41.3) Controle: 32 (41.0)
|
Alone Totaal: 61 (38.6) Interventie: 25 (31.3) Controle: 36 (46.2) |
|
With partner and/or children Totaal: 46 (29.1) Interventie: 26 (32.5) Controle: 20 (25.6) |
||||
|
Supported housing Totaal: 30 (19.0) Interventie: 19 (23.8) Controle: 11 (14.1) |
||||
|
With parents Totaal: 13 (8.2) Interventie: 4 (5.0) Controle: 9 (11.5) |
||||
|
Other Totaal: 8 (5.1) Interventie: 6 (7.5) Controle: 2 (2.6) |
||||
|
Malm2003 |
Interventie: 38.3 Controle: 38.9 |
Mean |
Man Interventie: 34 (66.7) Controle: 18 (54.5)
Vrouw Interventie: 17 (33.3) Controle: 15 (45.4) |
Living alone Interventie: 35 (68.6) Controle: 16 (48.5) |
|
Living with family Interventie: 4 (7.8) Controle: 1 (3.0) |
||||
|
Supported living Interventie: 8 (15.7) Controle: 11 (33.3) |
||||
|
Sheltered living Interventie: 4 (7.8) Controle: 4 (12.1) |
||||
|
Hospital Interventie: 0 (0.0) Controle: 1 (3.0) |
||||
|
Montero2001 |
Totaal: 26.8 (6.3) Interventie: 27.2 (6.6) Controle: 26.4 (5.9) |
Mean (SD) |
Man Totaal: 58 Interventie: 31 Controle: 27
Vrouw Totaal: 29 Interventie: 15 Controle: 14 |
Extended household Totaal: 46 (52.8) Interventie: 26 (56.5) Controle: 20 (43.5) |
|
Sungur2011 |
Interventie: 28.8 (7.5) Controle: 28.5 (7.7) |
Mean (SD) |
Man Interventie: 31 (62.0) Controle: 35 (70.0)
Vrouw Interventie: 29 (38.0) Controle: 15 (30.0) |
Parental Interventie: 27 (54.0) Controle: 28 (56.0) |
|
Veltro2006 |
|
|
|
|
|
Malm2014 |
|
|
|
|
Uitkomsten na 9-12 maanden
|
Tabel 5. Resourcegroepen versus TAU voor psychose (uitkomsten na 9 -12 maanden) |
||||||
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Risico met TAU |
Risico met RG |
|||||
|
Zorgtevredenheid (9 maand) |
- |
SMD 0.45 hoger |
- |
137 |
⨁⨁⨁◯ |
Resourcegroepen verbeteren de zorgtevredenheid waarschijnlijk enigszins. |
|
(psycho)sociaal functioneren (9-12 maanden) |
- |
SMD 1.00 hoger |
- |
261 |
⨁⨁◯◯ |
Resourcegroepen lijken te resulteren in een grote verbetering van het psychosociaal functioneren. |
|
Symptomen (9-12 maand maand) |
- |
SMD 0.25 lager |
- |
248 |
⨁⨁◯◯ |
Resourcegroepen lijken symptomen enigszins de verminderen. |
|
Kwaliteit van leven (9-12 maanden) |
- |
SMD 0.60 hoger |
- |
237 |
⨁⨁◯◯ |
Resourcegroepen lijken kwaliteit van leven te verbeteren. |
|
Empowerment (9 maand) |
- |
SMD 0.3 hoger |
- |
137 |
⨁⨁⨁◯ |
Resourcegroepen verbeteren de empowerment waarschijnlijk enigszins. |
|
a. Optimal Information Size (OIS) niet bereikt, <400 deelnemers totaal b. Resultaten lopen sterk uiteen (heterogeniteit) |
||||||
Uitkomsten na 18-24 maanden
|
Tabel 6. Resourcegroepen versus TAU voor psychose (uitkomsten na 18-24 maanden) |
||||||
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Risico met TAU |
Risico met RG |
|||||
|
Zorgtevredenheid (18-24 maand) |
- |
SMD 0.47 hoger |
- |
205 |
⨁⨁⨁◯ |
Resourcegroepen verbeteren zorgtevredenheid waarschijnlijk enigszins. |
|
(psycho)sociaal functioneren (18-24 maanden) |
- |
SMD 0.79 hoger |
- |
305 |
⨁⨁◯◯ |
Resourcegroepen lijken het sociaal functioneren te verbeteren. |
|
Symptomen (18-24 maand) |
- |
SMD 0.33 lager |
- |
305 |
⨁⨁◯◯ |
Resourcegroepen lijken symptomen enigszins te verminderen. |
|
Kwaliteit van leven (18-24 maanden) |
- |
SMD 1.02 hoger |
- |
221 |
⨁⨁◯◯ |
Resourcegroepen lijken te resulteren in een grote toename van kwaliteit van leven. |
|
a. Optimal Information Size (OIS) niet bereikt, <400 deelnemers totaal b. Resultaten lopen sterk uiteen (heterogeniteit) |
||||||
Uitkomsten na 5 jaar
|
Tabel 7. Resourcegroepen versus TAU voor psychose (uitkomsten na 5 jaar) |
||||||
|
Uitkomsten |
Absolute effecten* (95% CI) |
Relatief effect |
Aantal deelnemers |
Certainty of the evidence |
Opmerkingen |
|
|
Risico met TAU |
Risico met RG |
|||||
|
Zorgtevredenheid (>5 jaar) |
- |
SMD 0.79 hoger |
- |
66 |
⨁⨁◯◯ |
Resourcegroepen lijken zorgtevredenheid te verbeteren. |
|
(psycho)sociaal functioneren (>5 jaar) |
- |
SMD 0.64 hoger |
- |
66 |
⨁⨁◯◯ |
Resourcegroepen lijken psychosociaal functioneren te verbeteren. |
|
Symptomen (>5 jaar) |
- |
SMD 0.42 hoger |
- |
66 |
⨁⨁◯◯ |
Resourcegroepen lijken symptomen enigszins te verminderen. |
|
a. Optimal Information Size (OIS) niet bereikt, <400 deelnemers totaal b. Risico op selectiebias door baselinewaarden na onevenredige uitval (-16 uit interventiegroep, -2 uit controlegroep) uit Malm2003 aan te nemen. |
||||||
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 03-02-2025
Beoordeeld op geldigheid : 15-11-2024
Het Nederlands Huisartsen Genootschap heeft verklaard geen bezwaar te hebben tegen de richtlijn.
Algemene gegevens
In opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) is er een multidisciplinaire richtlijn Psychosespectrum ontwikkeld. De ontwikkeling van de module werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De multidisciplinaire richtlijn Psychosespectrum geeft aanbevelingen en handelingsinstructies voor de samenwerking, diagnostiek en behandeling met mensen met een psychose, inclusief mensen met een verhoogd risico op het ontwikkelen van een psychose. De voorliggende richtlijn geeft aanbevelingen voor mensen met terugkerende of chronische psychotische klachten. Deze richtlijn wordt bij uitgave digitaal samengevoegd met de eerder ontwikkelde EBRO module vroege psychose (2018). Samen bieden zij aanbevelingen voor het volledige spectrum van psychotische stoornissen.
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van professionals in de GGZ, die betrokken zijn bij de zorgverlening aan deze groepen patiënten. Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van goed (‘optimaal’) handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van psychotische stoornissen.
De richtlijn beoogt een leidraad te geven voor diagnostiek en behandeling van een psychotische stoornis. Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende richtlijn, waarvan een vertaling kan plaatsvinden naar de lokale situatie in een instelling of behandelteam. Het opstellen van lokale zorgprogramma’s en andere vormen van werkkaders op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat dat voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt met een psychose, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn, tenzij de wensen of behoeften van de patiënt naar de mening van de behandelaar hem/haar kunnen schaden dan wel geen toegevoegde waarde hebben.
Afbakening
Deze richtlijn betreft samenwerking, diagnostiek en behandeling van en met mensen met terugkerende of chronische psychose, waarbij in beginsel sprake is van een niet affectieve psychose (kortdurende psychotische stoornis, schizofreniforme stoornis, psychotische stoornis NAO, waanstoornis, schizofrenie). De diagnostiek en behandeling van mensen met een terugkerende of chronische psychose vindt primair plaats binnen de specialistische GGZ. In de SGGz kan de beschreven zorg ook geboden worden door vrijgevestigde professionals.
Studies over personen vanaf 12 jaar zijn meegenomen. In de richtlijn is gezocht naar oorspronkelijke onderzoeken zonder begindatum tot en met februari 2022. Nog niet gepubliceerde onderzoeken zijn niet meegenomen (wel onderzoeken 'in press'). Zie voor meer informatie over de afbakening van de richtlijn in de bijlagen. Per module is een bijlage opgenomen met toelichting over de gebruikte reviewstrategie (reviewprotocollen per uitgangsvraag).
Samenstelling werkgroep
De Multidisciplinaire richtlijn Psychosespectrum is ontwikkeld door de werkgroep Psychosespectrum, in opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) en Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De werkgroep bestond uit: psychiaters, psychologen, verpleegkundig specialisten, een vaktherapeut en (familie-) ervaringsdeskundigen, welke door de respectievelijke beroepsverenigingen en familie- en patiëntenverenigingen werden afgevaardigd. Voorafgaande aan het ontwikkeltraject werden kennismakingsgesprekken gevoerd met verscheidene kandidaat leden voor de werkgroep. Uit deze groep belangstellenden werden de huidige werkgroepleden geselecteerd. Naast de werkgroep waren enkele adviseurs betrokken, welke delen hebben meegeschreven en die werd gevraagd voorafgaand aan de commentaarfase schriftelijk te reageren op onderdelen van de concepttekst. Deze adviseurs konden tevens worden gevraagd om tijdens een werkgroepbijeenkomst mee te denken over een specifieke uitgangsvraag. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, informatiespecialist, literatuur reviewers, een notulist en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviseurs en het ondersteunend technisch team. Alle werkgroepleden rapporteerden bij aanvang hun mogelijke belangenverstrengelingen en aan het begin van elke vergadering werd hen gevraagd of hier wijzigingen in waren opgetreden. Een rapportage hiervan is in te zien via de Nederlandse vereniging voor psychiatrie (NVvP).
Leden Werkgroep
|
|
Naam |
Organisatie |
Beroepsvereniging |
|
1. |
Dr. Harm Gijsman (voorzitter) |
Dimence |
Psychiater, NVvP |
|
2. |
Mw. Carola van Alphen |
Anoiksis |
Vertegenwoordiger patiëntperspectief, Anoiksis |
|
3. |
Drs. Rob van Alphen
|
Inforsa |
Vaktherapeut, FVB |
|
4. |
Prof Dr. Nynke Boonstra |
NHL Stenden Hogeschool, Kien |
Verpleegkundig specialist, V&VN |
|
5. |
Prof Dr. Wiepke Cahn |
UMC Utrecht |
Psychiater, NVvP |
|
6. |
Prof Dr. Philippe Delespaul
|
Universiteit Maastricht, Mondriaan |
Psycholoog, NIP |
|
7. |
Drs. Frits Dorleijn
|
Ypsilon |
Vertegenwoordiger familieperspectief, Ypsilon |
|
8. |
Dr. Frank van Es
|
UMC Groningen |
Psychiater, NVvP |
|
9. |
Dr. Mariken de Koning |
Mentrum |
Psychiater, NVvP |
|
10. |
Dr. Thijs van Oeffelt |
Altrecht |
Psychiater, NVvP |
|
11. |
Prof Dr. Marieke Pijnenborg |
Universiteit van Groningen, GGZ Drenthe |
Psycholoog, NIP |
|
12. |
Dr. Erin Wagenaar
|
Ypsilon |
Vertegenwoordiger familieperspectief, Ypsilon |
|
13. |
Mw. Inge Wagter
|
Anoiksis |
Vertegenwoordiger patiëntperspectief, Anoiksis |
|
14. |
MSc. Geeske van der Weerd
|
BuurtzorgT Groningen
|
Verpleegkundig specialist, V&VN |
Adviseurs en co-auteurs
|
THEMA |
Naam |
Organisatie |
Functie |
Rol in richtlijn |
|
Samenwerking |
Drs. Bart Schut |
UMC Utrecht |
Lid patiënten- adviesgroep |
Adviseur |
|
|
Drs. Ellen Beenen |
UMC Utrecht |
Lid patiënten- adviesgroep |
Adviseur |
|
Diagnostiek |
Dr. Jeanet Nieuwenhuis |
GGNet |
Psychiater |
Adviseur en co-auteur |
|
Psychosociale Interventies |
Dr. Selene Veerman |
GGZ-NHN |
Psychiater |
Adviseur |
Methodologische ondersteuning
|
Naam
|
Ondersteuning |
|
Danielle van Duin |
Projectleider, Trimbos-instituut |
|
Matthijs Oud |
Reviewer, Trimbos-instituut |
|
Egbert Hartstra |
Reviewer, Trimbos-instituut |
|
Elena Vos |
Reviewer, Trimbos-instituut |
|
Erika Papazoglou |
Reviewer, Trimbos-instituut |
|
Bram Zwanenburg |
Reviewer, Trimbos-instituut |
|
Lex Hulsbosch |
Reviewer, Trimbos-instituut |
|
Beatrix Vogelaar |
Reviewer, Trimbos-instituut |
|
Piet Post |
Reviewer, Trimbos-instituut |
|
Rikie Deurenberg |
Informatiespecialist, namens Trimbos-instituut |
|
Chris van der Grinten |
Notulist, namens Trimbos-instituut |
|
Freeke Perdok |
Project assistent, Trimbos-instituut |
|
Isa Reijgersberg |
Project assistent, Trimbos-instituut |
In totaal kwam de werkgroep Psychosespectrum voorafgaand aan de commentaarfase 11 keer bijeen in een periode van 21 maanden (juni 2020 – maart 2022). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen. De informatiespecialist verrichtte in overleg met de werkgroepleden op systematische wijze literatuuronderzoek en de reviewers maakten een selectie in de gevonden onderzoeken (zie voor informatie over de zoekstrategie en de selectiecriteria: het reviewprotocol). De reviewers beoordeelden de kwaliteit en inhoud van de aldus verkregen literatuur en verwerkten deze in evidence tabellen, forest plots, beschrijvingen van de wetenschappelijke onderbouwing en wetenschappelijke (gewogen) conclusies. Leden van de werkgroep gingen op basis van de gevonden literatuur met elkaar in discussie over praktijkoverwegingen (beschreven in de sectie “-Overwegingen”) en aanbevelingen. De werkgroepleden schreven samen met het technisch team van het Trimbos-instituut de concepttekst, welke ter becommentariëring openbaar is gemaakt. De ontvangen commentaren zijn verwerkt in een commentaartabel, die tijdens een werkgroepbijeenkomst is besproken. Na het doorvoeren van op deze bijeenkomst voorgestelde wijzigingen is de definitieve richtlijn aan de opdrachtgever aangeboden.
Belangenverklaringen
Alle werkgroepleden rapporteerden bij aanvang hun mogelijke belangenverstrengelingen en aan het begin van elke vergadering werd hen gevraagd of hier wijzigingen in waren opgetreden. Een rapportage hiervan is in te zien via de Nederlandse vereniging voor psychiatrie (NVvP).
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten die worden ervaren rondom samenwerking, diagnostiek en behandeling van en met volwassenen met terugkerende of chronische psychose.
De richtlijn is geen leerboek waarin zoveel mogelijk beschikbare kennis over een onderwerp wordt opgenomen, maar een document met praktische aanbevelingen rondom knelpunten uit de praktijk. Dat betekent dat praktijkproblemen zoveel als mogelijk uitgangspunt zijn van de teksten in de richtlijn. Dat betekent ook dat méér aandacht gegeven wordt aan de wijze waarop die praktijkproblemen worden opgelost, dan aan degene door wie die problemen worden aangepakt of opgelost. De richtlijn is een document waarin staat hoe optimale samenwerking, diagnostiek en behandeling er inhoudelijk uitziet. Indien mogelijk wordt ook beschreven in welke vorm een interventie het beste aangeboden kan worden. Daarnaast worden aanbevelingen gedaan voor de organisatie van zorg. In deze richtlijn worden de hieronder beschreven ‘klinische uitgangsvragen’ behandeld in de verschillende modules.
Uitgangsvragen in de richtlijn Psychosespectrum zijn:
|
THEMA |
Uitgangsvragen |
|
Samenwerking |
|
|
Diagnostiek |
|
|
Psychosociale interventies |
|
|
Preventie van terugval |
|
|
Organisatie van zorg |
|
De richtlijn Psychosespectrum is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO).
Zoekstrategie
Om de klinische uitgangsvragen te beantwoorden is door de informatiespecialist, in overleg met de werkgroepleden, op systematische wijze literatuuronderzoek verricht en is een selectie gemaakt binnen de gevonden onderzoeken volgens vooraf vastgestelde selectiecriteria. Er is gezocht naar bestaande (buitenlandse) evidence-based richtlijnen voor de zorg aan mensen met een vroege psychose, systematische reviews en oorspronkelijke onderzoeken. In de literatuursearches is gezocht naar literatuur in de Engelse, Nederlandse, Franse, en Duitse taalgebieden. Voor het zoeken naar publicaties is gebruik gemaakt van de volgende informatiebronnen:
- Cochrane Database of Systematic Reviews (CDSR)
- Psychological Information Database (PsycINFO)
- PubMed
- Cumulative Index to Nursing and Allied Health Literature (CINAHL)
- Excerpta Medica database (Embase)
Selectiestrategie
Bij de selectie van artikelen zijn de volgende criteria gehanteerd:
- Geeft het onderwerp van het gevonden onderzoek voldoende antwoord op de uitgangsvraag: worden de binnen GRADE vastgestelde kritische en belangrijke uitkomstmaten in het onderzoek geëvalueerd? (Zie voor meer informatie over GRADE verderop in deze paragraaf);
- Sluit de doelgroep van het gevonden onderzoek voldoende aan bij de doelgroep van de richtlijn;
- Is er sprake van een meta-analyse, systematic-review, randomised controlled trial (RCT), cohortonderzoek, cross-sectioneel onderzoek, patiëntcontrole onderzoek of wetenschappelijke verantwoord kwalitatief onderzoek? Bij een longitudinaal onderzoek: Is er sprake van een voldoende lange follow-up periode?;
- Zie voor meer informatie over de zoekstrategie de bijlagen per module en voor meer informatie over de selectiecriteria per uitgangsvraag de reviewprotocollen in de bijlagen per module.
Beoordeling van de kwaliteit van het bewijs
Studies werden indien mogelijk door twee personen beoordeeld op het risico op bias met behulp van de Cochrane Collaboration Risico van Bias Assessment Tool (Higgins 2008). Elke studie werd gewaardeerd op de wijze van randomisatie en toewijzing; blindering van de deelnemers, beoordelaars, en therapeuten; gehanteerde methode om met uitval van deelnemers om te gaan; en of alle uitkomsten zijn gerapporteerd. Risico op bias kon als hoog (serieuze kans op beïnvloeding van het resultaat), laag (waarschijnlijk geen invloed op het resultaat), of onduidelijk worden beoordeeld.
Voor het bewijs rondom interventies is daarna het bewijs van de onderzoeken per uitkomstmaat gegradeerd met behulp van GRADE[1]. De kwaliteit van het bewijs kent daarbij vier niveaus, te weten; zeer laag, laag, matig en hoog. In deze richtlijn is gekozen om de GRADE niveaus weer te geven met behulp van de volgende neutrale en internationaal toepasbare weergave:
|
Hoog |
⊕⊕⊕⊕ |
|
Matig |
⊕⊕⊕⚪ |
|
Laag |
⊕⊕⚪⚪ |
|
Zeer laag |
⊕⚪⚪⚪ |
[1] GRADE: Grading of Recommendations Assessment, Development and Evaluation
Het studiedesign bepaalt de uitgangspositie van de kwaliteit van bewijs. Gerandomiseerde, gecontroleerde studies (RCT's) hebben over het algemeen meer bewijskracht dan observationele studies. Daarom is hun uitgangspositie hoog, terwijl de uitgangspositie van observationele studies laag is. De kwaliteit van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 2.1). GRADE is niet toegepast bij vragen rondom screening en diagnostiek. De reden hiervoor is dat GRADE momenteel nog vooral geschikt is voor onderzoeken rond diagnostische accuratesse. Voor deze onderwerpen is de kwaliteit van de studies beoordeeld met behulp van het QUADAS-2 instrument.
Tabel 2.1: GRADE: Factoren voor downgraden en upgraden
Het niveau van de kwaliteit van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
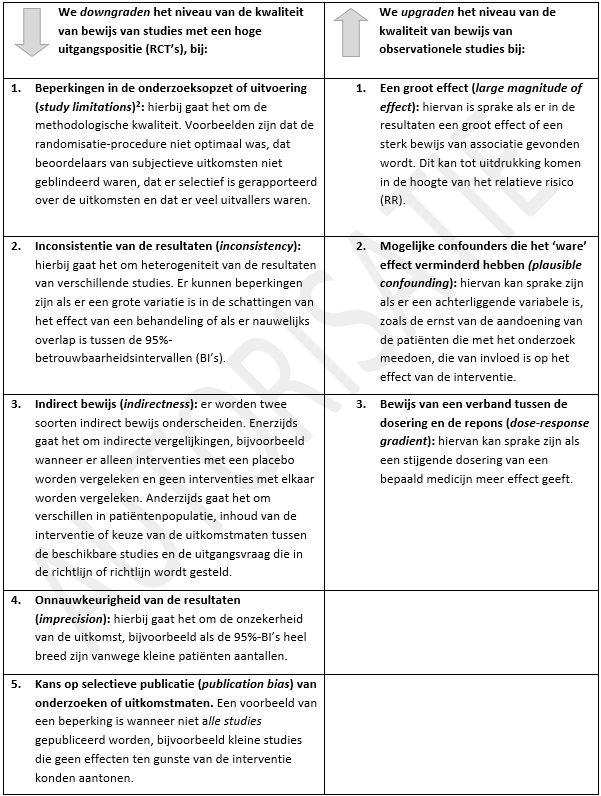
[2] Het blinderen van deelnemers en therapeuten is in deze richtlijn niet meegenomen in de beoordeling van studies rond psychosociale niterventies, omdat blinderen van de deelnemers en therapeuten niet goed mogelijk is bij deze interventies.
Samenvatten van resultaten in ‘evidence tabel’ en ‘forest plot’
Van elk artikel is een samenvatting gemaakt in een zogenaamde 'evidence tabel', waarin de belangrijkste kenmerken van individuele onderzoeken zijn opgenomen (bij een RCT zijn dat bijvoorbeeld het doel van het onderzoek, het onderzoeksdesign, patiëntkenmerken, interventies, uitkomstmaten en de resultaten). Bij de uitgangsvragen over interventies is voor elke kritische uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 2.2 voor een voorbeeld van een forest plot).
Tabel 2.2: Voorbeeld van een forest plot met toelichting

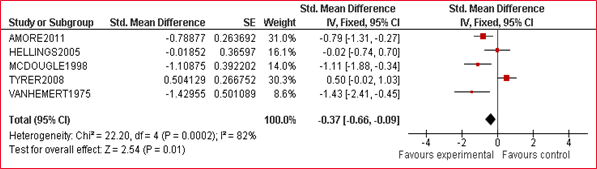
Wanneer er onvoldoende data beschikbaar waren om een meta-analyse uit te voeren, stelden de reviewers in enkele gevallen een narratieve (beschrijvende) review van het beschikbare bewijs op (zonder ‘gepoolde’ resultaten en berekening van mate van heterogeniteit, maar met een beschrijving van de kwaliteit). De kwaliteitsbeoordeling en een samenvattende beschrijving van de verschillende onderzoeken welke zijn geselecteerd vanuit de systematische literatuur search worden voor elke uitgangsvraag beschreven onder het kopje ‘wetenschappelijke onderbouwing’.
Conclusies
De formulering van de conclusies, gebaseerd op de studies uit de systematische literatuur search, is afgestemd op het GRADE niveau (zie tabel 2.3). Deze formulering sluit ook aan bij de ‘levels of evidence’ welke indeling (niveau 1 t/m 4) voorheen werd gebruikt in onder andere de multidisciplinaire richtlijn Schizofrenie.
Tabel 2.3 Formulering conclusies n.a.v. GRADE niveau
|
GRADE |
Levels of evidence |
Formulering conclusies |
|
⊕⊕⊕⊕ |
Niveau 1 |
“Het is aangetoond dat…” |
|
⊕⊕⊕⚪ |
Niveau 2 |
“Het is aannemelijk dat…” |
|
⊕⊕⚪⚪ |
Niveau 3 |
“Er zijn aanwijzingen dat…” |
|
⊕⚪⚪⚪ |
Niveau 4 |
“Er zijn voorzichtige aanwijzingen dat…” |
Overwegingen
Naast de wetenschappelijke onderbouwing, waarin vanuit de systematische literatuursearch de conclusies zijn getrokken op basis van het best beschikbare bewijs, is voor elke uitgangsvraag expert kennis verzameld. Hiervoor hebben de leden van de werkgroep gebruik gemaakt van een GRADE checklist ‘Van bewijs naar aanbeveling’, waarmee systematisch wordt nagegaan of er relevante overwegingen zijn voor een aantal vooraf bepaalde factoren, waaronder: balans tussen gewenste en ongewenste effecten, patiëntenperspectief, middelenbeslag en maatschappelijk perspectief. De vertegenwoordigers vanuit patiëntenperspectief en naastenperspectief hebben zoveel mogelijk geprobeerd hun overwegingen vanuit een gezamenlijk perspectief te formuleren, welke is beschreven onder het vaste kopje patiëntenperspectief. Wanneer deze perspectieven uit elkaar liepen is er een apart kopje naastbetrokkenenperspectief toegevoegd in het format van de richtlijntekst. De overwegingen werden onderbouwd vanuit ‘grijze literatuur’ (studies, rapporten en andere teksten die niet vanuit de systematische literatuursearch en -selectie zijn verwerkt in de wetenschappelijke conclusies). De aanbevelingen werden gebaseerd op de combinatie van de wetenschappelijke conclusies en de overwegingen.
Aanbevelingen
Aanbevelingen kunnen gegradeerd worden als ‘sterk’ (onvoorwaardelijk) of ‘zwak’ (voorwaardelijk). Wanneer de kwaliteit van het bewijs voor de positieve en negatieve effecten van een interventie hoog is, kan dit leiden tot een sterke aanbeveling, en omgekeerd, wanneer de bewijskracht laag tot zeer laag is, kan dit een zwakke aanbeveling opleveren (zie tabel 2.4 voor de indeling van sterke en zwakke aanbevelingen). Een zwakke aanbeveling geeft meer ruimte om af te wijken en aandacht te schenken aan alternatieven die passen bij de behoeften van de patiënt, terwijl bij een sterke aanbeveling die ruimte beperkt is. Echter, de kracht van het wetenschappelijke bewijs is niet de enige factor die de sterkte van de aanbevelingen bepaalt. De aanbevelingen zijn gebaseerd op wetenschappelijk bewijs enerzijds, en overige overwegingen, zoals praktijkervaringen van de werkgroepleden, ervaringen en voorkeuren van patiënten met een vroege psychose en familie, kosten, beschikbaarheid en organisatorische aspecten, anderzijds. Deze laatste zijn opgenomen onder het kopje ‘Overwegingen’.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is zoveel mogelijk de volgende indeling aangehouden (zie tabel 2.4):
Tabel 2.4 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Sterkte van aanbeveling
|
Positieve aanbeveling |
Negatieve aanbeveling |
|
Sterk (1)
|
“Dienen, horen, is eerste keuze, is aanbevolen, heeft de voorkeur, is standaard, is vereist” |
“Dient niet, niet aan te bevelen, wordt ontraden, verdient geen aanbeveling” |
|
Zwak (2)
|
“Te overwegen, is een optie, kan, kan zinvol zijn, er is mogelijk plaats, de werkgroep adviseert” |
“Is wellicht geen plaats voor, lijkt niet zinvol, is terughoudendheid geboden, de werkgroep adviseert geen” |
Gevers, J.K.M., & Aalst, A. van (1998). De rechter en het medisch handelen (3e druk). Deventer: Kluwer.
Higgins, J.P.T., Green, S., & Cochrane Collaboration (2008). Cochrane handbook for systematic Reviews of interventions. Chichester, England/Hoboken, NJ: Wiley-Blackwell.
Zoekverantwoording
Search strings
Database: Ovid MEDLINE(R) ALL <1946 to June 14, 2021>
Search Strategy:
--------------------------------------------------------------------------------
1 "setting voor psychose behandeling".ti. (0)
2 Mental Health/ (44112)
3 exp mental health services/ (99007)
4 exp psychotherapy/ (202549)
5 exp psychiatry/ (105890)
6 psychiatric nursing/ (17715)
7 community mental health centers/ (2992)
8 hospitals psychiatric/ (25506)
9 substance abuse treatment centers/ (5356)
10 exp mental disorders/ (1292281)
11 exp behavioral symptoms/ (390238)
12 mentally ill persons/ (6301)
13 ((mental* or psychiatric) adj (ill* or disorder* or disease* or health* or patiënt* or treatment or hospital*)).tw,kw. (295590)
14 ((chronic* or severe*) adj (mental* or psychiatric)).tw,kw. (15165)
15 or/2-14 (1871624)
16 exp consumer organizations/ (45694)
17 consumer advocacy/ (3441)
18 patiënt advocacy/ (23971)
19 peer group/ (21626)
20 ((involv* or inclusion or participati* or collaborati*) adj2 (patiënt* or inpatiënt* or outpatiënt* or client* or user* or service user* or consumer* or mental health consumer* or survivor* or people*or people with mental illness)).tw. (69200)
21 assertive community treatment.tw. (830)
22 or/16-21 (158149)
23 employment/ (47394)
24 exp "Personnel Staffing and Scheduling"/ (42860)
25 (provide* or staf* or employ* or case manag* or (service* adj4 deliver*) or collaborator* or aide or aides or specialist* or consultant* or personnel).tw,kw. (3801941)
26 Health Personnel/ (49311)
27 or/23-26 (3872384)
28 22 and 27 (37938)
29 ((patiënt* or inpatiënt* or outpatiënt* or client* or user* or service user* or consumer* or mental health consumer* or survivor* or people* or people with mental illness) adj2 (provide* or service provider* or staA* or team* or personnel or employ* or case manag* or service delivery or collaborat* or aide or aides or specialist* or consultant* or delivered or operated or assisted or led or managed or conducted or directed or run)).tw,kw. (155559)
30 (peer adj (provider* or service* or staf* or specialist* or support or companion* or organi?ed or based or run or delivered or led or managed or conducted or directed)).tw,kw. (6776)
31 29 or 30 (162035)
32 15 and 31 (17938)
33 exp *"schizophrenia spectrum and other psychotic disorders"/ (124687)
34 (psycho* or schizoph*).ti,kw. (372598)
35 33 or 34 (397477)
36 32 and 35 (2369)
37 22 and 36 (303)
38 exp Evidence-Based Practice/ (90689)
39 Decision Making, Shared/ (956)
40 professional-patiënt relations/ or nurse-patiënt relations/ or physician-patiënt relations/ or therapeutic alliance/ (136153)
41 counseling/ or directive counseling/ (39440)
42 Focus Groups/ (32088)
43 patiënt care management/ or patiënt care team/ (71278)
44 Patiënt-Centered Care/ (20677)
45 (evidence adj2 base*).ti,kw. (31807)
46 ((peer or counsel* or shared) adj3 (service* or support* or care* or aid* or consult* or collaborat* or conduct*)).ti,kw. (4643)
47 22 or 46 (161518)
48 36 and 47 (331)
49 "filter medline systematic reviews".ti. (0)
50 meta analysis.pt. (134246)
51 (meta-anal$ or metaanal$).tw,kf. (206411)
52 (systematic$ adj10 (review$ or overview$)).tw,kf. (232312)
53 (quantitativ$ adj10 (review$ or overview$)).tw,kf. (10643)
54 (methodologic$ adj10 (review$ or overview$)).tw,kf. (13211)
55 medline.tw. and review.pt. (83494)
56 (pooled adj3 analy*).tw,kf. (22878)
57 "cochrane$".fc_jour. (15418)
58 or/50-57 (410055)
59 48 and 58 (17)=vr1
60 (dutch or german or english).la. (28894855)
61 48 and 60 (314)
62 limit 61 to (clinical study or clinical trial, all or clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or clinical trial or comparative study) (70)
63 15 and (31 or 27) and 35 and 60 and 58 (2586)
64 or/38-46 (382645)
65 63 and 64 (197)
66 38 or 39 or 40 or 41 or 42 or 43 or 44 or 45 or 47 (519233)
67 32 and 35 and 58 and 60 and 66 (33)
68 interprofessional relations/ or interdisciplinary communication/ or physician-nurse relations/ (70739)
69 (interdisciplin* or multidisciplin*).tw,kw. (133959)
70 ((Assertive adj2 Community adj2 Treat*) or (Assertive adj2 Community adj2 Therap*) or (Optimal adj2 Treatment) or (optimal adj2 therap*) or (Community adj3 treat*)).tw,kw. (44924)
71 ((Mental adj2 Health adj2 Care) or (Case adj2 manag*)).tw,kw. (30833)
72 (shared adj2 case adj2 load).tw,kw. (1)
73 (integrated adj2 ((care or psychiatry or mental) adj health)).tw,kw. (508)
74 "Delivery of Health Care, Integrated"/ (13415)
75 or/68-74 (280101)
76 ed.fs. (287300)
77 75 and 76 (16248)
78 47 and 77 and 35 (13)
79 63 and 75 (127)=vr2
80 exp Social Networking/ (4597)
81 exp Health Planning/ (358371)
82 Decision Making, Shared/ (956)
83 ((social adj2 network*) or (resource adj3 group?) or (shared adj3 decision)).tw,kw. (32270)
84 or/80-83 (391142)
85 63 and 84 (69)=vr3
Database: APA PsycInfo <1806 to June Week 1 2021>
Search Strategy:
--------------------------------------------------------------------------------
1 "psychose samenwerking".ti. (0)
2 exp mental health/ (72556)
3 exp mental health services/ (43268)
4 exp mental health programs/ (11087)
5 exp psychotherapy/ (208303)
6 exp psychiatry/ (53063)
7 psychiatric clinics/ or psychiatric units/ (3720)
8 community mental health centers/ (2829)
9 psychiatric hospitals/ (8072)
10 psychiatric hospital programs/ (1918)
11 exp mental disorders/ or exp behavior disorders/ (927717)
12 exp psychopathology/ (38448)
13 psychiatric symptoms/ (16396)
14 psychiatric patiënts/ (28902)
15 ((mental* or psychiatric) adj (ill* or disorder* or disease* or health* or patiënt* or treatment or hospital*)).ti,ab,hw,id. (409206)
16 ((chronic* or severe*) adj (mental* or psychiatric)).ti,ab,hw,id. (16872)
17 or/2-16 (1314017)
18 "Onderdeel setting".ti. (0)
19 participation/ or client participation/ or involvement/ (17181)
20 advocacy/ (5292)
21 empowerment/ (8260)
22 cooperation/ or collaboration/ (26023)
23 peers/ or peer counseling/ or peer relations/ (30568)
24 ((involv* or inclusion or participati* or collaborati*) adj2 (patiënt* or inpatiënt* or outpatiënt* or client* or user* or service user* or consumer* or mental health consumer* or survivor* or people* or people with mental illness)).ti,ab,hw,id. (21937)
25 assertive community treatment.ti,ab,hw,id. (1067)
26 or/19-25 (104092)
27 "onderdeel beyrokkenheid".ti. (0)
28 (provide* or stak* or employ* or personnel or case manag* or (service* adj4 deliver*) or collaborator* or aide or aides or specialist* or consultant*).ti,ab,hw,id. (1233025)
29 26 and 28 (36172)
30 ((patiënt* or inpatiënt* or outpatiënt* or client* or user* or service user* or consumer* or mental health consumer* or survivor* or people* or people with mental illness) adj2 (provide* or service provider* or staA* or employ* or personnel or team* or case manag* or service delivery or collaborat* or aide or aides or specialist* or consultant* or delivered or operated or assisted or led or managed or conducted or directed or run)).ti,ab,hw,id. (31904)
31 (peer adj (provider* or service* or stak* or specialist* or support or companion* or organi?ed or based or run or delivered or led or managed or conducted or directed)).ti,ab,hw,id. (6547)
32 or/29-31 (70739)
33 "onderdeel consumer gebruikers".ti. (0)
34 17 and 32 (22209)
35 psychosis/ or exp schizophrenia/ (115020)
36 (psycho* or schizoph*).ti,hw,id. (1011241)
37 *psychosis/ or exp *schizophrenia/ (104582)
38 (psycho* or schizoph*).ti,id. (750316)
39 37 or 38 (752702)
40 exp decision making/ or exp problem solving/ (172654)
41 family intervention/ or exp *intervention/ (85372)
42 evidence based practice/ or best practices/ (23923)
43 (shared adj2 decision adj2 maki*).tw,id,hw. (3164)
44 (family adj2 orient* adj3 collabor*).tw,id,hw. (11)
45 "Collaboration"/ (11909)
46 "family-oriented services".id. (3)
47 interdisciplinary treatment approach/ or integrated services/ or integrative psychotherapy/ or multimodal treatment approach/ (14851)
48 or/40-47 (300033)
49 34 and 39 and 48 (886)
50 (dutch or german or english).la. (4702176)
51 "psycinfo SR filer".ti. (0)
52 (meta-anal* or metaanal*).tw. (42155)
53 (quantitativ* adj5 (review* or overview*)).tw. (2725)
54 (quantitativ* adj5 (review* or overview*)).id. (72)
55 (systematic* adj5 (review* or overview*)).tw,id. (40865)
56 (methodolo* adj5 (review* or overview*)).tw,id. (7312)
57 ((medline or cochrane) adj5 (review* or overview*)).tw,id. (3122)
58 (literature adj5 (overview or review)).tw,id. (84906)
59 (synthes* adj3 (literature* or research or studies or data)).tw,id. (10040)
60 (pooled adj5 analys*).tw,id. (2542)
61 (data adj2 pool*).tw,id. (2501)
62 ((hand or manual* or database* or computer* or electronic*) adj2 search*).tw,id. (12474)
63 "literature review"/ or meta analysis/ (27712)
64 "systematic review"/ (609)
65 or/52-64 (164690)
66 49 and 50 and 65 (76)
67 66 (76)
68 limit 67 to all journals (60)= vr1
69 (interdisciplin* or multidisciplin*).tw,hw,id. (49152)
70 25 or 47 or 69 (57172)
71 ((Assertive adj2 Community adj2 Treat*) or (Assertive adj2 Community adj2 Therap*) or (Optimal adj2 Treatment) or (optimal adj2 therap*) or (Community adj3 treat*)).tw,hw,id. (8804)
72 ((Mental adj2 Health adj2 Care) or (Case adj2 manag*)).tw,hw,id. (25355)
73 (shared adj2 case adj2 load).tw,hw,id. (1)
74 (integrated adj2 ((care or psychiatry or mental) adj health)).tw,hw,id. (475)
75 integrated services/ (4138)
76 from 68 keep 1-60 (60)
77 or/70-76 (88005)
78 49 and 50 and 65 and 77 (64)
79 78 not 68 (4)= vr2
80 exp social networks/ or social support/ or exp support groups/ (63190)
81 from 79 keep 1-4 (4)
82 mental health services/ or exp counseling/ or integrated services/ or exp mental health programs/ or outreach programs/ or exp social casework/ (145089)
83 ((social adj2 network*) or (resource adj3 group?) or (shared adj3 decision)).tw,hw,id. (42685)
84 40 or 43 or 80 or 82 or 83 (386903)
85 39 and 50 and 65 and 84 (1713)
86 17 and 85 (1081)
87 exp counseling/ or exp health care services/ or integrated services/ or interdisciplinary treatment approach/ or exp mental health programs/ or multisystemic therapy/ or personal therapy/ or exp self-help techniques/ or exp social casework/ or exp treatment planning/ (339507)
88 86 and 87 (785)
89 *"Well Being"/ (35708)
90 exp mental health/ (72556)
91 exp "quality of life"/ or exp life satisfaction/ (56145)
92 ((quality adj2 life) or satisfact* or wellbeiing or empowerment).tw,hw,id. (231377)
93 or/89-92 (321835)
94 88 and 93 (129)
95 exp family therapy/ (22352)
96 (family adj2 therap*).tw,id,hw. (28764)
97 95 or 96 (29207)
98 94 and 97 (7)
99 94 not (81 or 68) (123)
100 "Group & Family Therapy ".cc. (32562)
101 (psychological disorders or psychotherapy psychotherapeutic counseling).cc. (140552)
102 100 or 101 (173015)
103 99 and 102 (17)
104 43 or 80 or 82 or 83 (222861)
105 17 and 26 and 39 and 50 and 65 and 104 (42)
Cochrane
Search Name: MO 20210615 psychose samenwerking
Last Saved: 15/06/2021 16:18:29
Comment: 3 vragen ervaring ACT en resourcegroepen
ID Search
#1 MeSH descriptor Mental Health Services explode all trees
#2 MeSH descriptor Psychotherapy explode all trees
#3 MeSH descriptor Psychiatry explode all trees
#4 MeSH descriptor Substance Abuse Treatment Centers, this term only
#5 MeSH descriptor Mental Disorders explode all trees
#6 MeSH descriptor Behavioral Symptoms explode all trees
#7 (mental* next (ill* or disorder or disease or health* or patiënt or treatment or hospital)) or ((chronic*
or serious* or severe* or persistent) next mental*)
#8 (personality or mood or dysthymic or cognit* or anxiety or stress or eating or adjustment or reactive
or somatoform or conversion or substance-related or alcohol-related or behavior or perception
or psycho* or impulse-control) next disorder*
#9 schizo* or psychos*s or psychotic* or paranoi* or neuros*s or neurotic* or delusion* or depression
or depressive or bipolar or mania or manic or obsessi* or compulsi* or panic or phobic or phobia or
anorexia or bulimia or neurastheni* or dissociative or affective or borderline or narcissis* or addiction
or substance-abuse or drug-abuse or drug-dependen* or suicid* or self-injur* or self-harm
#10 *psychiatr* or psychotherap* or "psychosocial care" or ((cognitive or behavio*) next therap*)
#11 (#1 OR #2 OR #3 OR #4 OR #5 OR #6 OR #7 OR #8 OR #9 OR #10)
#12 consumer:kw
#13 "patiënt advocacy":kw
#14 "peer group":kw
#15 "assertive community treatment"
#16 (involv* or inclusion or participati* or collaborati*) near/2 (patiënt or client or user or (service next
user) or consumer or (mental next health next consumer) or survivor or people*)
#17 (#12 OR #13 OR #14 OR #15 OR #16)
#18 provide* or stak* or employ* or (case next manag*) or (service* near/4 deliver*) or collaborator* or
aide or specialist* or consultant* or personnel
#19 (#17 AND #18)
#20 ((patiënt* or client* or user* or (service next user*) or consumer* or (mental next health next consumer*)
or survivor* or people*) near/2 (provide* or (service next provider*) or staA* or team* or
personnel or employ* or (case next manag*) or "service delivery" or collaborat* or aide or specialist*
or consultant* or delivered or operated or assisted or led or managed or conducted or directed
or run)):ti,ab
#21 peer next (provider or (service next provider*) or stak* or specialist or support or companion or organized
or based or run or delivered or led or managed or conducted or directed)
#22 ((involv* or inclusion or includ* or participati* or collaborati* or advoca*) and (patiënt or client or
user or (service next user) or consumer or (mental next health next consumer) or survivor or people*)):ti
#23 (#19 OR #20 OR #21 OR #22)
#24 (#11 AND #23)
#25 (psycho* or schizoph*):ti,kw
#26 MeSH descriptor: [Schizophrenia Spectrum and Other Psychotic Disorders] explode all trees
#27 #25 or #26
#28 #27 and #24
#29 MeSH descriptor: [Patiënt Care Management] explode all trees
#30 MeSH descriptor: [Evidence-Based Practice] explode all trees
#31 MeSH descriptor: [Decision Making] explode all trees
#32 MeSH descriptor: [Professional-Patiënt Relations] explode all trees
#33 MeSH descriptor: [Focus Groups] explode all trees
#34 (evidence near/2 base*):ti,kw
#35 ((peer or counsel* or shared) near/3 (service* or support* or care* or aid* or consult* or collaborat* or conduct*)):ti,kw
#36 #29 or #30 or #31 or #32 or #33 or #34 or #35
#37 #28 and #36=vr1
#38 ((Assertive near/2 Community near/2 Treat*) or (Assertive near/2 Community near/2 Therap*) or (Optimal near/2 Treatment) or (optimal near/2 therap*) or (Community near/3 treat*)):ti,kw
#39 ((Mental near/2 Health near/2 Care) or (Case near/2 manag*)):ti,kw
#40 (integrated near/2 ((care or psychiatry or mental) near/1 health)):ti,kw
#41 MeSH descriptor: [Delivery of Health Care, Integrated] explode all trees
#42 #38 or #39 or #40 or #41
#43 #27 and #24 and #42=vr2
#44 ((social near/2 network*) or (resource near/3 group*) or (shared near/3 decision)):ti,kw
#45 MeSH descriptor: [Social Networking] explode all trees
#46 MeSH descriptor: [Decision Making, Shared] explode all trees
#47 MeSH descriptor: [Health Planning] explode all trees
#48 #44 or #45 or #46 or #47
#49 #27 and #24 and #48=vr3
Gebruikte zoekstrategie
Database: Ovid MEDLINE(R) ALL <1946 to February 07, 2022>
Search Strategy:
--------------------------------------------------------------------------------
1 (FACT adj team?).tw. (33)
2 from 1 keep 3 (1)
3 "Flexible Assertive Community Treatment".tw. (52)
4 "Community Mental Health Services"/ (18922)
5 "Flexible assertive community treatment".kw. (9)
6 (consumer adj2 run adj2 program*).ti. (1)
7 *"Community Participation"/ (10307)
8 "Self-Help Groups"/ (9436)
9 *"Community Mental Health Centers"/ (1983)
10 mp.fs. (0)
11 Community Mental Health Centers/og [Organization & Administration] (785)
12 exp "Delivery of Health Care"/mt, og [Methods, Organization & Administration] (90268)
13 interprofessional relations/ or interdisciplinary communication/ or physician-nurse relations/ (71799)
14 (interdisciplin* or multidisciplin*).tw,kw. (143352)
15 ((Assertive adj2 Community adj2 Treat*) or (Assertive adj2 Community adj2 Therap*) or (Optimal adj2 Treatment) or (optimal adj2 therap*) or (Community adj3 treat*)).tw,kw. (47152)
16 ((Mental adj2 Health adj2 Care) or (Case adj2 manag*)).tw,kw. (32451)
17 (shared adj2 car*).tw,kw. (2755)
18 (collabor* adj2 person-cent* adj3 car*).tw,kw. (26)
19 exp mental health services/ (101891)
20 exp psychotherapy/ (209491)
21 exp psychiatry/ (107947)
22 psychiatric nursing/ (17986)
23 community mental health centers/ (3018)
24 hospitals psychiatric/ (25769)
25 substance abuse treatment centers/ (5411)
26 exp mental disorders/ (1349919)
27 mentally ill persons/ (6375)
28 ((mental* or psychiatric) adj (ill* or disorder* or disease* or health* or patiënt* or treatment or hospital*)).tw,kw. (315621)
29 ((chronic* or severe*) adj (mental* or psychiatric)).tw,kw. (15915)
30 or/13-29 (1960467)=mental health
31 exp Social Networking/ (5246)
32 exp Community Participation/ (46102)
33 1 or 3 or 4 or 5 or 6 or 7 or 8 (38283)
34 (social adj2 networ*).tw,kw. (23193)
35 31 or 34 (25265)
36 33 and 35 (481)
37 exp *"schizophrenia spectrum and other psychotic disorders"/ (129200)
38 (psycho* or schizoph*).ti,kw. (386995)
39 37 or 38 (412447)
40 36 and 39 (51)
41 "onderdeel ED".ti. (0)
42 exp peer group/ (23323)
43 Self-Help Groups/ (9436)
44 ((peer adj2 support?) or user expert? or (expert* adj3 experience) or (peer adj2 co?delivered adj2 intervention*) or (peer?to?peer adj2 contact)).tw,kw. (9050)
45 "peer led interventions".tw. (80)
46 (peer?led adj2 interventi*).kw,tw. (9)
47 (Peer adj2 support).tw,kw. (6064)
48 "Family expert by experience".tw. (0)
49 (family adj2 expert*).tw,kw. (174)
50 ("Community Client-Led ART" or CCLAD).tw. (23)
51 (family adj2 peer adj2 suppor*).tw,kw. (229)
52 (family adj2 co?deliv*).tw,kw. (0)
53 (family adj2 co adj deliv*).tw,kw. (0)
54 (family adj3 deliv*).tw,kw. (1323)
55 "Family support systems".kw. (6)
56 (peer-led adj3 family adj3 support* adj3 program*).tw,kw. (1)
57 or/42-56 (40758)
58 39 and 57 (2363)=ED
59 30 and 58 (1345)= ED in mental health
60 empowerment/ (643)
61 functional status/ or self care/ or self-management/ (39753)
62 exp "Treatment Adherence and Compliance"/ (266141)
63 social inclusion/ or social isolation/ or social skills/ or social stigma/ (28665)
64 wellbeing.mp. (22727)
65 "Quality of Life"/ (232893)
66 (empowerm* or (social adj2 funct*) or stigma or (treatme* adj2 adherenc*) or (quality adj2 life)).ti,kw. (99511)
67 or/60-66 (575786)
68 59 and 67 (296)= ED in mental health + uitkomstmaten
69 "filter medline systematic reviews".ti. (0)
70 meta analysis.pt. (152491)
71 (meta-anal$ or metaanal$).tw,kf. (227313)
72 (systematic$ adj10 (review$ or overview$)).tw,kf. (260136)
73 (quantitativ$ adj10 (review$ or overview$)).tw,kf. (11492)
74 (methodologic$ adj10 (review$ or overview$)).tw,kf. (14070)
75 medline.tw. and review.pt. (88099)
76 (pooled adj3 analy*).tw,kf. (24795)
77 "cochrane$".fc_jour. (15747)
78 or/70-77 (447803)
79 68 and 78 (25)= ED in mental health + uitkomstmaten + SR
80 "medline filter rct".ti. (0)
81 controlled-clinical-trial.pt. (94685)
82 randomized-controlled-trial.pt. (558117)
83 randomized controlled trial/ (558117)
84 randomi?ed controlled trial?.tw. (214080)
85 randomi?ed controlled trial?.kf. (15211)
86 random-allocation.tw,kf. (1884)
87 double-blind-method.tw,kf. (518)
88 single-blind-method.tw,kf. (93)
89 (random adj8 (selection? or sample?)).kf,tw. (49208)
90 random*.tw,kf. (1293436)
91 or/81-90 (1507877)
92 (68 and 91) not 78 (70)=rct
Database: APA PsycInfo <1806 to January Week 5 2022>
Search Strategy:
--------------------------------------------------------------------------------
1 (FACT adj team?).tw. (29)
2 "Flexible Assertive Community Treatment".tw. (44)
3 "Community Mental Health Services"/ (7910)
4 (consumer adj2 run adj2 program*).ti. (3)
5 *"Community Mental Health Centers"/ (2412)
6 exp mental health services/ (44381)
7 exp psychotherapy/ (212284)
8 exp psychiatry/ (54341)
9 community mental health centers/ (2861)
10 exp mental disorders/ (920639)
11 "onderdeel ED".ti. (0)
12 "peer led interventions".tw. (50)
13 empowerment/ (8679)
14 functional status/ or self care/ or self-management/ (11622)
15 social inclusion/ or social isolation/ or social skills/ or social stigma/ (38900)
16 wellbeing.mp. (17770)
17 "Quality of Life"/ (44166)
18 "Flexible Assertive Community Treatment".id. (17)
19 mental health services/ or exp community mental health services/ (44381)
20 self-care/ or social health/ or exp well being/ (55590)
21 assertive community treatment/ (617)
22 community mental health centers/ or community psychiatry/ or community psychology/ (6092)
23 2 or 18 or 21 (644)
24 (consumer adj2 run adj2 program*).tw,id. (12)
25 "consumer-run programs".id. (3)
26 from 25 keep 2 (1)
27 "Consumer Participation".mh. (2452)
28 *"Support Groups"/ (3561)
29 "Peer Group".mh. (11694)
30 "Self-Help Groups".mh. (2871)
31 24 or 25 or 27 (2459)
32 28 or 29 or 30 (17192)
33 31 and 32 (80)
34 from 33 keep 11 (1)
35 *"Collaboration"/ (8401)
36 "Cooperative Behavior".mh. (9140)
37 exp Family/ or exp Family Members/ (322503)
38 28 or 29 or 30 or 37 (336898)
39 ((peer adj2 support?) or user expert? or (expert* adj3 experience*) or (peer adj2 co?delivered adj2 intervention*) or (peer?to?peer adj2 contact)).tw,id. (8181)
40 28 or 29 or 30 or 39 (24322)
41 "peer led interventions".tw,id. (50)
42 (peer?led adj2 interventi*).tw,id. (1)
43 (Peer adj2 support).tw,id. (6071)
44 "Family expert by experience".tw,id. (0)
45 (family adj2 expert*).tw,id. (148)
46 ("Community Client-Led ART" or CCLAD).tw,id. (0)
47 (family adj2 peer adj2 suppor*).tw,id. (321)
48 (family adj2 co?deliv*).tw,id. (0)
49 "Family support systems".tw,id. (120)
50 or/41-49 (6449)
51 empowerment/ (8679)
52 empower*.tw,id. (32723)
53 51 or 52 (33039)
54 functional status/ (1506)
55 self-care/ (3106)
56 self-management/ or self-care/ (10132)
57 treatment compliance/ (16527)
58 exp stigma/ (15266)
59 social inclusion/ (1200)
60 well being/ (51638)
61 or/53-60 (125883)
62 (schizophrenia spectrum and other psychotic disorders).mp. [mp=title, abstract, heading word, table of contents, key concepts, original title, tests & measures, mesh word] (139)
63 exp psychosis/ (122824)
64 (psycho* or schizoph*).ti,id. (764111)
65 exp *psychosis/ (111590)
66 64 or 65 (768460)
67 50 and 66 (828)
68 "psycinfo SR filer".ti. (0)
69 (meta-anal* or metaanal*).tw. (44944)
70 (quantitativ* adj5 (review* or overview*)).tw. (2878)
71 (quantitativ* adj5 (review* or overview*)).id. (73)
72 (systematic* adj5 (review* or overview*)).tw,id. (44667)
73 (methodolo* adj5 (review* or overview*)).tw,id. (7619)
74 ((medline or cochrane) adj5 (review* or overview*)).tw,id. (3332)
75 (literature adj5 (overview or review)).tw,id. (87508)
76 (synthes* adj3 (literature* or research or studies or data)).tw,id. (10817)
77 (pooled adj5 analys*).tw,id. (2708)
78 (data adj2 pool*).tw,id. (2620)
79 ((hand or manual* or database* or computer* or electronic*) adj2 search*).tw,id. (13348)
80 "literature review"/ or meta analysis/ (27861)
81 "systematic review"/ (683)
82 or/69-81 (172326)
83 67 and 82 (53)=SR
Cinahl search
|
# |
Query |
Results |
|
S36 |
S33 OR S35 |
16 |
|
S35 |
S31 AND S34 |
3 |
|
S34 |
(MH "Professional Practice, Evidence-Based+") |
81,961 |
|
S33 |
S31 AND S32 |
14 |
|
S32 |
TI ( systematic review or meta-analysis or randomized controlled trial or rct ) OR MW ( systematic review or meta-analysis or randomized controlled trial or rct ) OR AB ( systematic review or meta-analysis or randomized controlled trial or rct ) |
289,744 |
|
S31 |
S29 AND S30 |
167 |
|
S30 |
S1 OR S2 OR S3 OR S5 OR S9 OR S11 OR S14 |
45,280 |
|
S29 |
S20 AND S28 |
937 |
|
S28 |
S23 OR S24 OR S25 OR S26 OR S27 |
35,069 |
|
S27 |
(MH "Social Networks") |
15,049 |
|
S26 |
TI social N2 network* OR AB social N2 network* |
14,912 |
|
S25 |
TI (resource N2 group*) OR AB (resource N2 group*) |
1,095 |
|
S24 |
TI ( ((family adj2 expert*) or (family N2 deliv*)) ) OR AB ( ((family adj2 expert*) or (family N2 deliv*)) ) |
861 |
|
S23 |
TI ( ((peer N2 support*) or (user N2 expert*) or (expert* N2 friend*) or (peer N2 deliver*) or (peer N2 intervention*) or (peer* N2 contact)) ) OR AB ( ((peer N2 support*) or (user N2 expert*) or (expert* N2 friend*) or (peer N2 deliver*) or (peer N2 intervention*)) ) |
8,128 |
|
S22 |
S1 OR S2 OR S3 OR S4 OR S5 |
42,109 |
|
S21 |
S7 OR S8 OR S9 OR S10 OR S11 OR S12 OR S13 OR S14 |
140,183 |
|
S20 |
S15 OR S16 OR S17 OR S18 OR S19 |
124,698 |
|
S19 |
TI ( "Psychotic Disorders" or schizophren* ) OR AB ( "Psychotic Disorders" or schizophren* ) |
30,812 |
|
S18 |
(MM "Psychotic Disorders+") |
106,162 |
|
S17 |
(MH "Schizophrenia+") |
27,405 |
|
S16 |
TI severe N1 mental N1 illn* OR AB severe N1 mental N1 illn* |
3,286 |
|
S15 |
TI ( ((chronic* or severe*) N2 (mental* or psychiatric)) ) OR AB ( ((chronic* or severe*) N2 (mental* or psychiatric)) ) |
8,230 |
|
S14 |
TI ( ((Assertive N2 Community N2 Treat*) or (Assertive N2 Community N2 Therap*) or (Optimal N2 Treatment) or (optimal N2 therap*) or (Community N3 treat*)) ) OR AB ( ((Assertive N2 Community N2 Treat*) or (Assertive N2 Community N2 Therap*) or (Optimal N2 Treatment) or (optimal N2 therap*) or (Community N3 treat*)) ) |
16,285 |
|
S13 |
TI ( interdisciplin* or multidisciplin* ) OR AB ( interdisciplin* or multidisciplin* ) |
59,652 |
|
S12 |
MH "Multidisciplinary Care Team" |
48,095 |
|
S11 |
TI "Consumer Participation" OR AB "Consumer Participation" |
239 |
|
S10 |
(MH "Consumer Participation") |
22,341 |
|
S9 |
TI consumer* N2 run N2 program* OR AB consumer* N2 run N2 program* |
10 |
|
S8 |
TI "Community Mental Health Services" OR AB "Community Mental Health Services" |
536 |
|
S7 |
(MH "Community Mental Health Services+") |
11,700 |
|
S6 |
S3 OR S5 |
60 |
|
S5 |
TI "Flexible Assertive Community Treatment" OR AB "Flexible Assertive Community Treatment" |
19 |
|
S4 |
(MH "Health Care Delivery, Integrated") |
13,302 |
|
S3 |
TI FACT N2 team* OR AB FACT N2 team* |
49 |
|
S2 |
TI ( "Peer Group") OR ("Support Groups") ) OR AB ( "Peer Group") OR ("Support Groups") ) |
14,369 |
|
S1 |
(MH "Peer Group") OR (MH "Support Groups+") |
26,108 |
Onderkant formulier
Search cochrane op 10 feb 2022
MeSH descriptor: [Schizophrenia Spectrum and Other Psychotic Disorders] explode all trees
Or
(psycho* or schizoph*):ti
Or
Serious Mental Illness:ti,ab
And
family near/5 support*:ti,ab or (family near/5 therap*):ti,ab or Peer NEAR/6 Support:ti,ab
