Categoriale en dimensionele diagnostiek van terugkerende of chronische psychose
Uitgangsvraag
Hoe voer je categoriale en dimensionale (her)diagnostiek van psychose uit bij cliënten met terugkerende en chronische psychose? Gelden de aanbevelingen bij cliënten met een vroege psychose ook voor deze groep of zijn er aanpassingen nodig?
Aanbeveling
De werkgroep is van mening dat alle onderstaandeaanbevelingen uit de EBRO module vroege psychose ook gelden voor herdiagnostiek, zoals in geval van uitblijven van herstel, stagnatie van de behandeling of terugkerende of chronische psychose.
Bij psychose dient naast het persoonlijk profiel zowel categoriale classificatie als dimensionale diagnostiek te worden verricht (zie bijlage 11 voor instrumenten). Hierbij wordt geadviseerd de categorieën en dimensies te gebruiken zoals die in DSM-5 zijn beschreven.
Bij diagnostiek van psychose is het zinvol een semigestructureerd interview (zie bijlag 10) af te nemen en een heteroanamnese te verrichten.
De werkgroep adviseert om comorbide psychiatrische problemen zoals afhankelijkheid of misbruik van middelen, posttraumatische stress*, depressieve en obsessief-compulsieve stoornissen systematisch in kaart te brengen bij diagnostiek van psychose, omdat ze veel voorkomen in deze patiëntengroep en er effectieve behandelingen beschikbaar zijn.
Het wordt geadviseerd dat voor dimensionale diagnostiek per symptoomdimensie gebruik gemaakt wordt van gevalideerde vragenlijsten c.q. testen zoals in deze module beschreven.
Het is te overwegen om standaard een screening van neurocognitieve functies te doen bij dimensionale diagnostiek van psychose. Dit kan echter niet betrouwbaar worden gedaan als patiënten nog veel psychotische (of andere) symptomen hebben en is meest passend als patiënten school of werk weer willen oppakken.
Overwegingen
Betekenisvorming door cliënt, naastbetrokkene(n) en zorgprofessional(s) - Een diagnose en de daaropvolgende behandeling is nog steeds gebaseerd op wetenschappelijke en theoretische modellen. Betekenisgeving van ontregeling is op dit moment gebaseerd op een objectief kader, de DSM. Mensen zijn complex: de vraag is of we recht doen aan deze complexheid als we ons hier alleen op baseren. Wel wordt geleidelijk meer belang gehecht aan persoonskenmerken en de invloed daarvan op het beloop. Ook wordt er steeds meer belang gehecht aan “het betrekken van familie en naasten”. Echter gaat het nog steeds om objectieve betekenisvorming. Door vanzelfsprekend vanaf het begin bijeenkomsten te organiseren met patiënt en zijn netwerk en ze gezamenlijk te helpen betekenis te geven aan de ervaring van de mentale ontregeling, wordt het handelingsvermogen van patiënt en sociale netwerk bevorderd. En daarmee ook het veranderingsproces dat nodig is om te herstellen. Door deze betekenisvorming van binnenuit kan er een krachtiger en duurzamer veranderingsproces op gang komen dan als dit alleen door hulpverleners of gebaseerd op modellen wordt gedaan.
Onderbouwing
Achtergrond
Psychiatrische diagnostiek is al decennia sterk verbonden aan categoriale classificatiesystemen. De belangrijkste zijn de Diagnostic and Statistical Manual of Mental Disorders (DSM; American Psychiatric Association, 2013) en de International Classification of Diseases (ICD; World Health Organization, 1992). Beide systemen zijn in de loop van de jaren dichter bij elkaar gekomen. Ze zijn gebaseerd op sets van criteria die per psychiatrische stoornis zijn vastgesteld. In Nederland wordt de DSM gebruikt, waarvan in 2016 de vijfde editie in gebruik is genomen. In het hoofdstuk “Schizofrenie spectrum en andere psychotische stoornissen” zijn de criteria beschreven van acht psychotische stoornissen: schizotypische persoonlijkheidsstoornis, waanstoornis, kortdurende psychotische stoornis, schizofreniforme stoornis, schizofrenie, schizoaffectieve stoornis, psychotische stoornis door middelen, psychotische stoornis door een andere medische conditie. Daarnaast komt psychose relatief vaak voor bij depressieve stoornissen en bipolaire stoornissen.
De diagnostische criteria beschrijven specifieke symptomen, duur van de symptomen, gevolgen van de symptomen op sociaal functioneren, en differentiaal diagnostische overwegingen. Een heel aantal lichamelijke aandoeningen kan psychose veroorzaken, zoals metabole of endocriene ontregelingen, ruimte innemende processen in de hersenen, of infecties. Bij diagnostiek van psychose dient hier uiteraard aandacht voor te zijn. Een beschrijving van de somatische differentiaal diagnose en bijbehorende diagnostiek valt buiten het bestek van deze module.
Bij psychosen kunnen veel verschillende symptomen voorkomen. Uiteraard vormen psychotische symptomen de kern, maar daarnaast wordt nog een aantal symptoomdomeinen onderscheiden, die alle belangrijk zijn voor diagnostiek, behandeling en beloop van de psychotische aandoening. De belangrijkste symptoomdomeinen zijn (Veling, 2012):
- psychotische symptomen; wanen, hallucinaties, verward of gedesorganiseerd denken
- negatieve symptomen; weinig spreken, initiatief verlies, weinig energie hebben, geringe motorische expressie, een vlakke gezichtsuitdrukking en zich bovenmatig terugtrekken
- cognitieve symptomen; problemen met geheugen, concentratie, planning en organisatie, sociale cognitie
- affectieve symptomen; depressieve of manische klachten, angst
De laatste jaren wordt meer aandacht gevraagd voor het systematisch in kaart brengen van deze symptoomdimensies. Zo is in de DSM-5 een dimensie scorelijst opgenomen, die is ontwikkeld om op een relatief eenvoudige manier de ernst van symptomen op acht dimensies van psychose te meten (zie bijlage Klinische schaal voor de beoordeling van dimensies van psychose). Met dimensionale scores is vast te stellen in welke mate een bepaald symptoom aanwezig is. Dit is behulpzaam bij het kiezen van behandeldoelen en interventies. Bij herhaalde metingen is vervolgens ook beter te evalueren of symptomen zijn veranderd. DSM-5 biedt dus een kader voor zowel categoriale als dimensionale diagnostiek (EBRO Module vroege psychose, 2018).
Conclusies / Summary of Findings
|
|
Categoriale diagnostiek en functionele beperkingen Bij ‘Categoriale diagnostiek’ zijn de semigestructureerde interviews (mini-SCAN, CASH en SCID) nauwelijks onderzocht. De instrumenten beschreven bij ‘Functionele beperkingen’ zijn goed bruikbaar in de praktijk, betrouwbaar en valide.
|
|
|
Dimensie score lijst volgens DSM-5 De dimensie score lijst volgens DSM-5 (bijlage Klinische schaal voor de beoordeling van dimensies van psychose) lijkt een snel en handzaam instrument ter beoordeling van de verschillende DSM-5 dimensies. De validiteit en betrouwbaarheid van dit instrument zijn niet getest. |
|
|
Meetinstrumenten dimensies Bij alle acht dimensies zijn de beschreven meetinstrumenten goed bruikbaar in de praktijk, betrouwbaar en valide. |
Zoeken en selecteren
Er is weinig wetenschappelijk onderzoek naar wat de beste manier is om (her)diagnostiek van een psychose spectrum stoornis te verrichten. Er is daarom geen nieuwe systematische literatuursearch uitgevoerd specifiek voor terugkerende en recidiverende psychose.
Referenties
- American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders (5th ed.). Washington, DC: Author.
- Veling, W., Van der Wal, M., Jansen, S., Van Weeghel, J. & Linszen, D. (Red.) (2012). Handboek vroege psychose. Amsterdam, SWP.
- World Health Organization. (1992). The ICD-10 classification of mental and behavioural disorders: Clinical descriptions and diagnostic guidelines. Geneva: World Health Organization
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 15-11-2024
Het Nederlands Huisartsen Genootschap heeft verklaard geen bezwaar te hebben tegen de richtlijn.
Algemene gegevens
In opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) is er een multidisciplinaire richtlijn Psychosespectrum ontwikkeld. De ontwikkeling van de module werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De multidisciplinaire richtlijn Psychosespectrum geeft aanbevelingen en handelingsinstructies voor de samenwerking, diagnostiek en behandeling met mensen met een psychose, inclusief mensen met een verhoogd risico op het ontwikkelen van een psychose. De voorliggende richtlijn geeft aanbevelingen voor mensen met terugkerende of chronische psychotische klachten. Deze richtlijn wordt bij uitgave digitaal samengevoegd met de eerder ontwikkelde EBRO module vroege psychose (2018). Samen bieden zij aanbevelingen voor het volledige spectrum van psychotische stoornissen.
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van professionals in de GGZ, die betrokken zijn bij de zorgverlening aan deze groepen patiënten. Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van goed (‘optimaal’) handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van psychotische stoornissen.
De richtlijn beoogt een leidraad te geven voor diagnostiek en behandeling van een psychotische stoornis. Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende richtlijn, waarvan een vertaling kan plaatsvinden naar de lokale situatie in een instelling of behandelteam. Het opstellen van lokale zorgprogramma’s en andere vormen van werkkaders op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat dat voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt met een psychose, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn, tenzij de wensen of behoeften van de patiënt naar de mening van de behandelaar hem/haar kunnen schaden dan wel geen toegevoegde waarde hebben.
Afbakening
Deze richtlijn betreft samenwerking, diagnostiek en behandeling van en met mensen met terugkerende of chronische psychose, waarbij in beginsel sprake is van een niet affectieve psychose (kortdurende psychotische stoornis, schizofreniforme stoornis, psychotische stoornis NAO, waanstoornis, schizofrenie). De diagnostiek en behandeling van mensen met een terugkerende of chronische psychose vindt primair plaats binnen de specialistische GGZ. In de SGGz kan de beschreven zorg ook geboden worden door vrijgevestigde professionals.
Studies over personen vanaf 12 jaar zijn meegenomen. In de richtlijn is gezocht naar oorspronkelijke onderzoeken zonder begindatum tot en met februari 2022. Nog niet gepubliceerde onderzoeken zijn niet meegenomen (wel onderzoeken 'in press'). Zie voor meer informatie over de afbakening van de richtlijn in de bijlagen. Per module is een bijlage opgenomen met toelichting over de gebruikte reviewstrategie (reviewprotocollen per uitgangsvraag).
Samenstelling werkgroep
De Multidisciplinaire richtlijn Psychosespectrum is ontwikkeld door de werkgroep Psychosespectrum, in opdracht van de Nederlandse Vereniging voor Psychiatrie (NVvP) en Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De werkgroep bestond uit: psychiaters, psychologen, verpleegkundig specialisten, een vaktherapeut en (familie-) ervaringsdeskundigen, welke door de respectievelijke beroepsverenigingen en familie- en patiëntenverenigingen werden afgevaardigd. Voorafgaande aan het ontwikkeltraject werden kennismakingsgesprekken gevoerd met verscheidene kandidaat leden voor de werkgroep. Uit deze groep belangstellenden werden de huidige werkgroepleden geselecteerd. Naast de werkgroep waren enkele adviseurs betrokken, welke delen hebben meegeschreven en die werd gevraagd voorafgaand aan de commentaarfase schriftelijk te reageren op onderdelen van de concepttekst. Deze adviseurs konden tevens worden gevraagd om tijdens een werkgroepbijeenkomst mee te denken over een specifieke uitgangsvraag. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, informatiespecialist, literatuur reviewers, een notulist en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviseurs en het ondersteunend technisch team. Alle werkgroepleden rapporteerden bij aanvang hun mogelijke belangenverstrengelingen en aan het begin van elke vergadering werd hen gevraagd of hier wijzigingen in waren opgetreden. Een rapportage hiervan is in te zien via de Nederlandse vereniging voor psychiatrie (NVvP).
Leden Werkgroep
|
|
Naam |
Organisatie |
Beroepsvereniging |
|
1. |
Dr. Harm Gijsman (voorzitter) |
Dimence |
Psychiater, NVvP |
|
2. |
Mw. Carola van Alphen |
Anoiksis |
Vertegenwoordiger patiëntperspectief, Anoiksis |
|
3. |
Drs. Rob van Alphen
|
Inforsa |
Vaktherapeut, FVB |
|
4. |
Prof Dr. Nynke Boonstra |
NHL Stenden Hogeschool, Kien |
Verpleegkundig specialist, V&VN |
|
5. |
Prof Dr. Wiepke Cahn |
UMC Utrecht |
Psychiater, NVvP |
|
6. |
Prof Dr. Philippe Delespaul
|
Universiteit Maastricht, Mondriaan |
Psycholoog, NIP |
|
7. |
Drs. Frits Dorleijn
|
Ypsilon |
Vertegenwoordiger familieperspectief, Ypsilon |
|
8. |
Dr. Frank van Es
|
UMC Groningen |
Psychiater, NVvP |
|
9. |
Dr. Mariken de Koning |
Mentrum |
Psychiater, NVvP |
|
10. |
Dr. Thijs van Oeffelt |
Altrecht |
Psychiater, NVvP |
|
11. |
Prof Dr. Marieke Pijnenborg |
Universiteit van Groningen, GGZ Drenthe |
Psycholoog, NIP |
|
12. |
Dr. Erin Wagenaar
|
Ypsilon |
Vertegenwoordiger familieperspectief, Ypsilon |
|
13. |
Mw. Inge Wagter
|
Anoiksis |
Vertegenwoordiger patiëntperspectief, Anoiksis |
|
14. |
MSc. Geeske van der Weerd
|
BuurtzorgT Groningen
|
Verpleegkundig specialist, V&VN |
Adviseurs en co-auteurs
|
THEMA |
Naam |
Organisatie |
Functie |
Rol in richtlijn |
|
Samenwerking |
Drs. Bart Schut |
UMC Utrecht |
Lid patiënten- adviesgroep |
Adviseur |
|
|
Drs. Ellen Beenen |
UMC Utrecht |
Lid patiënten- adviesgroep |
Adviseur |
|
Diagnostiek |
Dr. Jeanet Nieuwenhuis |
GGNet |
Psychiater |
Adviseur en co-auteur |
|
Psychosociale Interventies |
Dr. Selene Veerman |
GGZ-NHN |
Psychiater |
Adviseur |
Methodologische ondersteuning
|
Naam
|
Ondersteuning |
|
Danielle van Duin |
Projectleider, Trimbos-instituut |
|
Matthijs Oud |
Reviewer, Trimbos-instituut |
|
Egbert Hartstra |
Reviewer, Trimbos-instituut |
|
Elena Vos |
Reviewer, Trimbos-instituut |
|
Erika Papazoglou |
Reviewer, Trimbos-instituut |
|
Bram Zwanenburg |
Reviewer, Trimbos-instituut |
|
Lex Hulsbosch |
Reviewer, Trimbos-instituut |
|
Beatrix Vogelaar |
Reviewer, Trimbos-instituut |
|
Piet Post |
Reviewer, Trimbos-instituut |
|
Rikie Deurenberg |
Informatiespecialist, namens Trimbos-instituut |
|
Chris van der Grinten |
Notulist, namens Trimbos-instituut |
|
Freeke Perdok |
Project assistent, Trimbos-instituut |
|
Isa Reijgersberg |
Project assistent, Trimbos-instituut |
In totaal kwam de werkgroep Psychosespectrum voorafgaand aan de commentaarfase 11 keer bijeen in een periode van 21 maanden (juni 2020 – maart 2022). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen. De informatiespecialist verrichtte in overleg met de werkgroepleden op systematische wijze literatuuronderzoek en de reviewers maakten een selectie in de gevonden onderzoeken (zie voor informatie over de zoekstrategie en de selectiecriteria: het reviewprotocol). De reviewers beoordeelden de kwaliteit en inhoud van de aldus verkregen literatuur en verwerkten deze in evidence tabellen, forest plots, beschrijvingen van de wetenschappelijke onderbouwing en wetenschappelijke (gewogen) conclusies. Leden van de werkgroep gingen op basis van de gevonden literatuur met elkaar in discussie over praktijkoverwegingen (beschreven in de sectie “-Overwegingen”) en aanbevelingen. De werkgroepleden schreven samen met het technisch team van het Trimbos-instituut de concepttekst, welke ter becommentariëring openbaar is gemaakt. De ontvangen commentaren zijn verwerkt in een commentaartabel, die tijdens een werkgroepbijeenkomst is besproken. Na het doorvoeren van op deze bijeenkomst voorgestelde wijzigingen is de definitieve richtlijn aan de opdrachtgever aangeboden.
Belangenverklaringen
Alle werkgroepleden rapporteerden bij aanvang hun mogelijke belangenverstrengelingen en aan het begin van elke vergadering werd hen gevraagd of hier wijzigingen in waren opgetreden. Een rapportage hiervan is in te zien via de Nederlandse vereniging voor psychiatrie (NVvP).
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten die worden ervaren rondom samenwerking, diagnostiek en behandeling van en met volwassenen met terugkerende of chronische psychose.
De richtlijn is geen leerboek waarin zoveel mogelijk beschikbare kennis over een onderwerp wordt opgenomen, maar een document met praktische aanbevelingen rondom knelpunten uit de praktijk. Dat betekent dat praktijkproblemen zoveel als mogelijk uitgangspunt zijn van de teksten in de richtlijn. Dat betekent ook dat méér aandacht gegeven wordt aan de wijze waarop die praktijkproblemen worden opgelost, dan aan degene door wie die problemen worden aangepakt of opgelost. De richtlijn is een document waarin staat hoe optimale samenwerking, diagnostiek en behandeling er inhoudelijk uitziet. Indien mogelijk wordt ook beschreven in welke vorm een interventie het beste aangeboden kan worden. Daarnaast worden aanbevelingen gedaan voor de organisatie van zorg. In deze richtlijn worden de hieronder beschreven ‘klinische uitgangsvragen’ behandeld in de verschillende modules.
Uitgangsvragen in de richtlijn Psychosespectrum zijn:
|
THEMA |
Uitgangsvragen |
|
Samenwerking |
|
|
Diagnostiek |
|
|
Psychosociale interventies |
|
|
Preventie van terugval |
|
|
Organisatie van zorg |
|
De richtlijn Psychosespectrum is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO).
Zoekstrategie
Om de klinische uitgangsvragen te beantwoorden is door de informatiespecialist, in overleg met de werkgroepleden, op systematische wijze literatuuronderzoek verricht en is een selectie gemaakt binnen de gevonden onderzoeken volgens vooraf vastgestelde selectiecriteria. Er is gezocht naar bestaande (buitenlandse) evidence-based richtlijnen voor de zorg aan mensen met een vroege psychose, systematische reviews en oorspronkelijke onderzoeken. In de literatuursearches is gezocht naar literatuur in de Engelse, Nederlandse, Franse, en Duitse taalgebieden. Voor het zoeken naar publicaties is gebruik gemaakt van de volgende informatiebronnen:
- Cochrane Database of Systematic Reviews (CDSR)
- Psychological Information Database (PsycINFO)
- PubMed
- Cumulative Index to Nursing and Allied Health Literature (CINAHL)
- Excerpta Medica database (Embase)
Selectiestrategie
Bij de selectie van artikelen zijn de volgende criteria gehanteerd:
- Geeft het onderwerp van het gevonden onderzoek voldoende antwoord op de uitgangsvraag: worden de binnen GRADE vastgestelde kritische en belangrijke uitkomstmaten in het onderzoek geëvalueerd? (Zie voor meer informatie over GRADE verderop in deze paragraaf);
- Sluit de doelgroep van het gevonden onderzoek voldoende aan bij de doelgroep van de richtlijn;
- Is er sprake van een meta-analyse, systematic-review, randomised controlled trial (RCT), cohortonderzoek, cross-sectioneel onderzoek, patiëntcontrole onderzoek of wetenschappelijke verantwoord kwalitatief onderzoek? Bij een longitudinaal onderzoek: Is er sprake van een voldoende lange follow-up periode?;
- Zie voor meer informatie over de zoekstrategie de bijlagen per module en voor meer informatie over de selectiecriteria per uitgangsvraag de reviewprotocollen in de bijlagen per module.
Beoordeling van de kwaliteit van het bewijs
Studies werden indien mogelijk door twee personen beoordeeld op het risico op bias met behulp van de Cochrane Collaboration Risico van Bias Assessment Tool (Higgins 2008). Elke studie werd gewaardeerd op de wijze van randomisatie en toewijzing; blindering van de deelnemers, beoordelaars, en therapeuten; gehanteerde methode om met uitval van deelnemers om te gaan; en of alle uitkomsten zijn gerapporteerd. Risico op bias kon als hoog (serieuze kans op beïnvloeding van het resultaat), laag (waarschijnlijk geen invloed op het resultaat), of onduidelijk worden beoordeeld.
Voor het bewijs rondom interventies is daarna het bewijs van de onderzoeken per uitkomstmaat gegradeerd met behulp van GRADE[1]. De kwaliteit van het bewijs kent daarbij vier niveaus, te weten; zeer laag, laag, matig en hoog. In deze richtlijn is gekozen om de GRADE niveaus weer te geven met behulp van de volgende neutrale en internationaal toepasbare weergave:
|
Hoog |
⊕⊕⊕⊕ |
|
Matig |
⊕⊕⊕⚪ |
|
Laag |
⊕⊕⚪⚪ |
|
Zeer laag |
⊕⚪⚪⚪ |
[1] GRADE: Grading of Recommendations Assessment, Development and Evaluation
Het studiedesign bepaalt de uitgangspositie van de kwaliteit van bewijs. Gerandomiseerde, gecontroleerde studies (RCT's) hebben over het algemeen meer bewijskracht dan observationele studies. Daarom is hun uitgangspositie hoog, terwijl de uitgangspositie van observationele studies laag is. De kwaliteit van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 2.1). GRADE is niet toegepast bij vragen rondom screening en diagnostiek. De reden hiervoor is dat GRADE momenteel nog vooral geschikt is voor onderzoeken rond diagnostische accuratesse. Voor deze onderwerpen is de kwaliteit van de studies beoordeeld met behulp van het QUADAS-2 instrument.
Tabel 2.1: GRADE: Factoren voor downgraden en upgraden
Het niveau van de kwaliteit van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
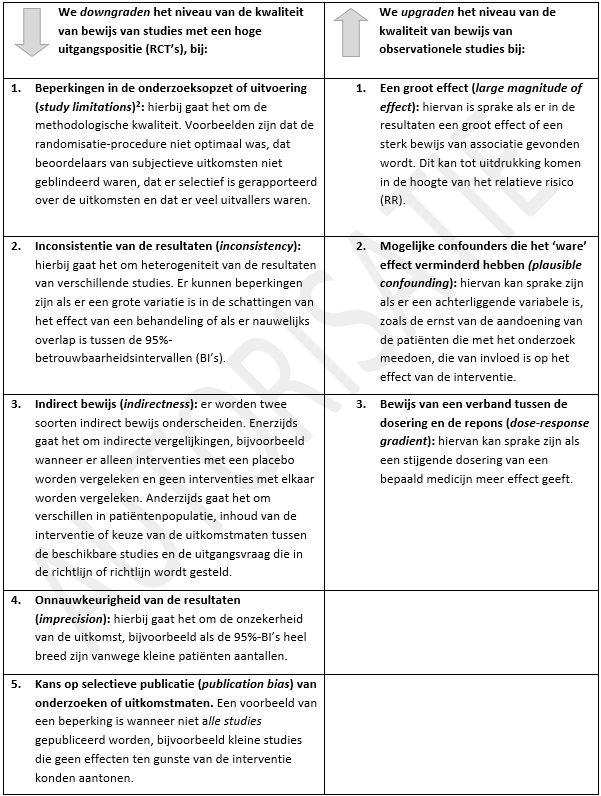
[2] Het blinderen van deelnemers en therapeuten is in deze richtlijn niet meegenomen in de beoordeling van studies rond psychosociale niterventies, omdat blinderen van de deelnemers en therapeuten niet goed mogelijk is bij deze interventies.
Samenvatten van resultaten in ‘evidence tabel’ en ‘forest plot’
Van elk artikel is een samenvatting gemaakt in een zogenaamde 'evidence tabel', waarin de belangrijkste kenmerken van individuele onderzoeken zijn opgenomen (bij een RCT zijn dat bijvoorbeeld het doel van het onderzoek, het onderzoeksdesign, patiëntkenmerken, interventies, uitkomstmaten en de resultaten). Bij de uitgangsvragen over interventies is voor elke kritische uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 2.2 voor een voorbeeld van een forest plot).
Tabel 2.2: Voorbeeld van een forest plot met toelichting

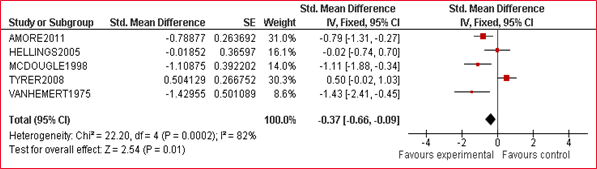
Wanneer er onvoldoende data beschikbaar waren om een meta-analyse uit te voeren, stelden de reviewers in enkele gevallen een narratieve (beschrijvende) review van het beschikbare bewijs op (zonder ‘gepoolde’ resultaten en berekening van mate van heterogeniteit, maar met een beschrijving van de kwaliteit). De kwaliteitsbeoordeling en een samenvattende beschrijving van de verschillende onderzoeken welke zijn geselecteerd vanuit de systematische literatuur search worden voor elke uitgangsvraag beschreven onder het kopje ‘wetenschappelijke onderbouwing’.
Conclusies
De formulering van de conclusies, gebaseerd op de studies uit de systematische literatuur search, is afgestemd op het GRADE niveau (zie tabel 2.3). Deze formulering sluit ook aan bij de ‘levels of evidence’ welke indeling (niveau 1 t/m 4) voorheen werd gebruikt in onder andere de multidisciplinaire richtlijn Schizofrenie.
Tabel 2.3 Formulering conclusies n.a.v. GRADE niveau
|
GRADE |
Levels of evidence |
Formulering conclusies |
|
⊕⊕⊕⊕ |
Niveau 1 |
“Het is aangetoond dat…” |
|
⊕⊕⊕⚪ |
Niveau 2 |
“Het is aannemelijk dat…” |
|
⊕⊕⚪⚪ |
Niveau 3 |
“Er zijn aanwijzingen dat…” |
|
⊕⚪⚪⚪ |
Niveau 4 |
“Er zijn voorzichtige aanwijzingen dat…” |
Overwegingen
Naast de wetenschappelijke onderbouwing, waarin vanuit de systematische literatuursearch de conclusies zijn getrokken op basis van het best beschikbare bewijs, is voor elke uitgangsvraag expert kennis verzameld. Hiervoor hebben de leden van de werkgroep gebruik gemaakt van een GRADE checklist ‘Van bewijs naar aanbeveling’, waarmee systematisch wordt nagegaan of er relevante overwegingen zijn voor een aantal vooraf bepaalde factoren, waaronder: balans tussen gewenste en ongewenste effecten, patiëntenperspectief, middelenbeslag en maatschappelijk perspectief. De vertegenwoordigers vanuit patiëntenperspectief en naastenperspectief hebben zoveel mogelijk geprobeerd hun overwegingen vanuit een gezamenlijk perspectief te formuleren, welke is beschreven onder het vaste kopje patiëntenperspectief. Wanneer deze perspectieven uit elkaar liepen is er een apart kopje naastbetrokkenenperspectief toegevoegd in het format van de richtlijntekst. De overwegingen werden onderbouwd vanuit ‘grijze literatuur’ (studies, rapporten en andere teksten die niet vanuit de systematische literatuursearch en -selectie zijn verwerkt in de wetenschappelijke conclusies). De aanbevelingen werden gebaseerd op de combinatie van de wetenschappelijke conclusies en de overwegingen.
Aanbevelingen
Aanbevelingen kunnen gegradeerd worden als ‘sterk’ (onvoorwaardelijk) of ‘zwak’ (voorwaardelijk). Wanneer de kwaliteit van het bewijs voor de positieve en negatieve effecten van een interventie hoog is, kan dit leiden tot een sterke aanbeveling, en omgekeerd, wanneer de bewijskracht laag tot zeer laag is, kan dit een zwakke aanbeveling opleveren (zie tabel 2.4 voor de indeling van sterke en zwakke aanbevelingen). Een zwakke aanbeveling geeft meer ruimte om af te wijken en aandacht te schenken aan alternatieven die passen bij de behoeften van de patiënt, terwijl bij een sterke aanbeveling die ruimte beperkt is. Echter, de kracht van het wetenschappelijke bewijs is niet de enige factor die de sterkte van de aanbevelingen bepaalt. De aanbevelingen zijn gebaseerd op wetenschappelijk bewijs enerzijds, en overige overwegingen, zoals praktijkervaringen van de werkgroepleden, ervaringen en voorkeuren van patiënten met een vroege psychose en familie, kosten, beschikbaarheid en organisatorische aspecten, anderzijds. Deze laatste zijn opgenomen onder het kopje ‘Overwegingen’.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is zoveel mogelijk de volgende indeling aangehouden (zie tabel 2.4):
Tabel 2.4 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Sterkte van aanbeveling
|
Positieve aanbeveling |
Negatieve aanbeveling |
|
Sterk (1)
|
“Dienen, horen, is eerste keuze, is aanbevolen, heeft de voorkeur, is standaard, is vereist” |
“Dient niet, niet aan te bevelen, wordt ontraden, verdient geen aanbeveling” |
|
Zwak (2)
|
“Te overwegen, is een optie, kan, kan zinvol zijn, er is mogelijk plaats, de werkgroep adviseert” |
“Is wellicht geen plaats voor, lijkt niet zinvol, is terughoudendheid geboden, de werkgroep adviseert geen” |
Gevers, J.K.M., & Aalst, A. van (1998). De rechter en het medisch handelen (3e druk). Deventer: Kluwer.
Higgins, J.P.T., Green, S., & Cochrane Collaboration (2008). Cochrane handbook for systematic Reviews of interventions. Chichester, England/Hoboken, NJ: Wiley-Blackwell.
