Somatisch onderdeel psychiatrisch diagnostiek
Uitgangsvraag
Wat is de rol van de psychiater bij het somatische onderdeel van de psychiatrische diagnostiek?
Aanbeveling
Betrek de lichamelijke gezondheidstoestand van de patiënt bij de integrale psychiatrische diagnostiek door:
– somatische factoren voldoende in kaart te brengen en bij de diagnostiek te betrekken;
– alert te blijven op veranderingen in somatische factoren en de invloed die deze kunnen hebben op de psychiatrische diagnostiek en omgekeerd.
Verzamel somatische gegevens allereerst door:
– de voorinformatie uit het dossier te lezen;
– informatie (inclusief medicatieoverzicht) op te vragen bij de huisarts, en/of de verwijzer en/of andere behandelaren;
– (verdere) somatische anamnese bij de patiënt op te nemen en/of hetero-anamnestisch informatie te verzamelen;
– de medicatiegegevens, eventuele intoxicaties en de somatische voorgeschiedenis uit te vragen en te noteren.
Weeg af of er een indicatie is voor lichamelijk onderzoek afhankelijk van:
– de doelstelling van het onderzoek;
– het a-priori-risico;
– de setting.
Bepaal, indien lichamelijk onderzoek geïndiceerd is:
– de mate van urgentie;
– de mate van uitgebreidheid (oriënterende controles, monitoring, status localis, oriënterend internistisch onderzoek, uitgebreid internistisch onderzoek inclusief neurologisch onderzoek);
– wie het onderzoek verricht en wat er met uitslagen wordt gedaan:
– maak hierover van tevoren afspraken;
– stem indien van toepassing af met de huisarts en andere artsen van de patiënt.
Verricht het somatische onderzoek bij klinische opname zo snel mogelijk, maar ten minste binnen 24 uur. Een vuistregel daarbij is: hoe ernstiger het psychiatrische ziektebeeld is, en/of hoe meer aanwijzingen dat er een somatische oorzaak is, des te sneller dit onderzoek dient te worden verricht. Bepaal of de somatische diagnostiek op de psychiatrische afdeling kan plaatsvinden of dat de patiënt naar een somatische afdeling moet worden verwezen.
Voer laboratoriumonderzoek uit (of vraag uitslagen op van al elders verricht laboratoriumonderzoek):
– bij een acuut en ernstig psychiatrisch ziektebeeld;
– voor het aantonen of uitsluiten van (comorbide) somatische aandoeningen;
– bij psychofarmacotherapie;
– bij patiënten die langdurig (>1 jaar) in behandeling zijn minstens eenmaal per jaar.
Werk samen met de huisarts en andere artsen van een patiënt. Overleg waar mogelijk en nodig. Stem af wie aanvullend onderzoek verricht, aanvraagt en interpreteert. Stel de huisarts en andere artsen van de patiënt in elk geval op de hoogte bij:
– opvallende somatische bevindingen (intake);
– significante veranderingen (behandeling);
– eigen spoedverwijzingen naar een medisch specialist.
Noteer uw bevindingen en/ of overwegingen in het dossier, zeker ook wanneer besloten wordt geen somatische diagnostiek uit te voeren.
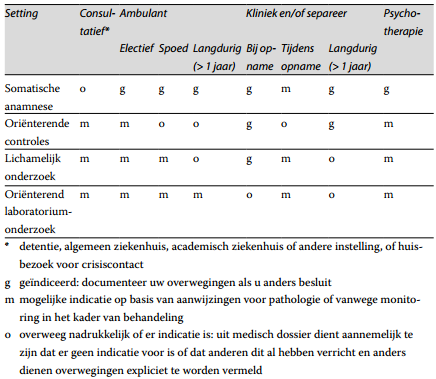
Verricht somatische diagnostiek in specifieke behandelcontexten volgens onderstaand schema (tabel 1).
Tabel 1. De somatische diagnostiek bij specifieke behandelcontexten
Overwegingen
Somatische, psychische en sociale factoren zijn voortdurend met elkaar in interactie. Bij de psychiatrische diagnostiek worden deze factoren zo veel mogelijk in samenhang geformuleerd.
Ten opzichte van andere medisch specialisten is de psychiater bij uitstek competent om de psychische en sociale factoren in kaart te brengen en integraal te formuleren in de psychiatrische diagnostiek. Vergeleken met andere beroepsgroepen binnen de geestelijke gezondheidszorg (ggz) is de psychiater bij uitstek competent om de somatische factoren in kaart te brengen en integraal te formuleren in de psychiatrische diagnostiek.
De psychiater is, net als iedere arts, vanaf het moment dat de patiënt voor het eerst wordt gezien tot het moment dat de behandeling is afgesloten, verantwoordelijk voor zowel de psychiatrische als de somatische zorg voor zijn patiënt. Uitspraken van het tuchtcollege voor de gezondheidszorg wijzen hier nog eens op. Zo werd een psychiater berispt voor het niet uitvoeren van een somatische evaluatie bij een adipeuze patiënt (Rijksen & Crul, 2009) en werd een klacht gegrond verklaard waarbij de psychiater had nagelaten nadere diagnostiek op het uitsluiten van een somatische oorzaak te verrichten (Rijksen & Crul, 2006). Als er dringend somatische zorg nodig is dan is het wel duidelijk dat er gehandeld moet worden. Als er geen aanwijzingen zijn voor somatische problematiek dan is dit ook helder. In de dagelijkse praktijk echter wordt de psychiater geconfronteerd met een heel scala aan patiënten waarbij het spectrum aan somatische klachten en de urgentie en de ernst vaker tussen deze twee uitersten in liggen. Om de verantwoordelijkheid voor de somatische zorg van de patiënt te kunnen dragen, is het nodig voldoende alert te blijven op symptomen van somatische aandoeningen en om op bepaalde momenten expliciet aandacht hieraan te besteden. Zowel tijdens de diagnostische fase als tijdens de behandelfase kunnen somatische problemen zich aandienen die het noodzakelijk maken dat het behandelplan geëvalueerd en waar nodig bijgesteld wordt. De incidentie van de somatische problemen is daarbij afhankelijk van de context waarbinnen en de patiëntenpopulatie waarmee de psychiater werkzaam is. Bij de overwegingen over lichamelijk onderzoek worden de ambulante en de klinische setting specifiek onderscheiden. Het verzamelen van somatische informatie, het uitvoeren van lichamelijk onderzoek of het verrichten van laboratoriumonderzoek, of ander onderzoek kan nodig zijn om de somatische factoren in kaart te brengen. Dit betekent niet dat de psychiater dit allemaal zelf moet doen. Gedeelten kunnen ook door andere (para-) medische disciplines worden verricht. Wanneer de psychiater zichzelf niet voldoende bekwaam of in staat acht om (onderdelen van) lichamelijk onderzoek zelf te verrichten, dient hij (net-) werkafspraken te maken, zodat een andere arts dit doet op zijn verzoek, en die andere arts de bevindingen aan de psychiater rapporteert. Het geheel van somatische gegevens wordt gebundeld tot een somatische evaluatie. Het is aan de psychiater om de somatische diagnose geïntegreerd te beschrijven en de richting van de verbanden, voor zover bekend of verondersteld, aan te geven. Aansluitend daaraan volgen dan logischerwijs de voorstellen van behandeling of wijzigingen daarin (evaluatie behandelplan). Wanneer zich somatische consequenties voordoen van een psychiatrische behandeling of vice versa, dient overleg plaats te vinden met de andere behandelende artsen, om verschillende behandelingen op elkaar af te stemmen. Overigens zal de psychiater zelf heel goed de meeste somatische complicaties van psychofarmaca kunnen behandelen zonder de patiënt te verwijzen naar de huisarts of een somatische specialist.
Gaandeweg de behandeling wordt periodiek aandacht besteed aan de somatische evaluatie. In het bijzonder wordt bij ambulante patiënten die ondanks adequate therapie niet verbeteren, opnieuw somatische diagnostiek verricht om somatische oorzaken uit te sluiten of relevante comorbiditeit alsnog op het spoor te komen. Het is aan te bevelen om bij patiënten die langdurig (> 1 jaar) in klinische behandeling zijn, minstens eenmaal per jaar een somatische evaluatie te verrichten. Samenwerking met andere behandelende artsen van patiënten kan hierbij essentieel zijn.
Somatische informatie verzamelen
Het in kaart brengen van de somatiek begint met het verzamelen van de informatie die hierover beschikbaar is. Denk daarbij aan reeds aanwezige informatie over somatiek in het dossier, informatie van de verwijzer, medicatiegegevens van de verwijzer, of ingevulde basisvragenlijsten. Daarna volgt de somatische anamnese, met inbegrip van de algemene tractusanamnese, de somatische voorgeschiedenis, intoxicaties en medicatiegebruik, en een overzicht van de huidige behandelaren.
Als het opnemen van een somatische anamnese niet haalbaar is vanwege het psychiatrische ziektebeeld, noteer dit dan, en win zo mogelijk informatie in bij derden (de huisarts, de behandelende specialist, de familie) of andere bekende behandelaren (inclusief de apotheek). Een somatische heteroanamnese is dan aangewezen. Spreek bij de somatische heteroanamnese de vertegenwoordiger van een wilsonbekwame of minderjarige patiënt (< 16 jaar), of vraag toestemming voor heteroanamnese aan de patiënt.
Lichamelijk onderzoek
De somatische gegevens kunnen een aanwijzing zijn dat lichamelijk onderzoek geïndiceerd is. Of het lichamelijk onderzoek nodig is (indicatiestelling), binnen welke termijn (urgentie) en hoe uitgebreid dit zou moeten, is een complexe afweging die verder mede afhankelijk is van de doelstelling en het a-priori-risico. De doelstelling kan zijn om somatische pathologie aan te tonen, zich hierop te oriënteren, of deze juist minder waarschijnlijk te maken. Ook kan het doel zijn om specifieke parameters tijdens een behandeling in de gaten te houden (monitoring van behandeling, bijwerking of medicatie-interactie). Het a-priori-risico op pathologie is onder meer afhankelijk van de setting waarin de patiënt zich bevindt. Bij jongeren is de kans op somatiek in het algemeen lager dan bij oudere patiënten. Bij patiënten met een ernstig of langdurig psychiatrisch ziektebeeld is de a-priori-kans groter dan bij kortdurende poliklinische behandeling.
Kliniek
Bij opname van psychiatrische patiënten op een acute opnameafdeling dient zo snel mogelijk lichamelijk (internistisch en neurologisch) onderzoek te worden verricht. Een vuistregel daarbij is dat hoe ernstiger het psychiatrische ziektebeeld is en/of hoe meer aanwijzingen er zijn dat er een somatische oorzaak is, des te sneller dit onderzoek dient te worden verricht, maar minstens binnen 24 uur na opname. Patiënten met een ernstig psychiatrisch ziektebeeld kunnen ook een ernstige somatische aandoening hebben (bijvoorbeeld uitdroging, hyponatriëmie, status epilepticus) of ernstige complicaties van de behandeling (bijvoorbeeld lithiumintoxicatie, maligne neurolepticasyndroom (mns)). Oriënterende controles en uitgangswaarden direct bij opname (lengte, gewicht, ademhaling, temperatuur, bloeddruk en pols) zijn dan ook essentieel. Vaak kunnen verpleegkundigen dit doen. Soms is een uitgebreider lichamelijk onderzoek bij gesepareerde patiënten lastiger uitvoerbaar. Dan kan extra personeel, beveiliging of politie noodzakelijk zijn om het onderzoek mogelijk te maken. Soms is medicatie nodig. Het kan aangewezen zijn om expliciet de wilsbekwaamheid van de patiënt te bepalen en eventueel de vertegenwoordiger te vragen om toestemming. Bij al deze overwegingen is een inschatting van de urgentie essentieel.
De psychiater moet soms bij aanmelding voor of gedurende de opname vaststellen dat gedegen somatische diagnostiek nodig is die niet op de psychiatrische opnameafdeling kan plaatsvinden. Bijvoorbeeld wanneer er aanwijzingen zijn voor een hersentumor, een subduraal hematoom of een delirium ten gevolge van een ernstige infectie.
Bij een electieve opname van psychiatrische patiënten op een behandelafdeling moet minstens een maal een oriënterend lichamelijk onderzoek en oriënterend laboratoriumonderzoek worden verricht om somatische oorzaken voor de psychiatrische stoornis minder waarschijnlijk te maken of uit te sluiten, somatische comorbiditeit op te sporen, en somatische complicaties van de psychiatrische stoornis aan te tonen. De urgentie hiervoor ligt lager dan op crisisafdelingen.
Wanneer een recent (bij acute opname dezelfde dag; bij electieve opname in dezelfde episode van behandeling) en naar het oordeel van de psychiater adequaat lichamelijk onderzoek heeft plaatsgevonden en er vanuit de somatische anamnese of de observaties van de verpleging of de therapeuten geen aanwijzingen zijn voor een nieuwe somatische aandoening, kan oriënterend lichamelijk onderzoek achterwege worden gelaten en kan volstaan worden met oriënterende controles. Dit kan bijvoorbeeld het geval zijn bij verwijzingen vanuit een algemeen ziekenhuis of de spoedeisendehulpafdeling, verwijzingen van huisartsen die de patiënt somatisch hebben onderzocht, of verwijzingen van andere psychiatrische afdelingen, of wanneer het een heropname betreft na recent ontslag. Draag er in dit geval wel zorg voor dat de somatische evaluatie, de registratie van telefonisch overleg, of verwijsinformatie met somatische gegevens, zo spoedig mogelijk in het medische dossier worden opgenomen.
De psychiater is bij klinisch opgenomen patiënten de medisch hoofdbehandelaar. De verantwoordelijkheid voor het uitvoeren van zorg voor zowel niet-acute als subacute en acute somatische problematiek ligt bij de psychiater. In het geval dat het hoofdbehandelaarschap bij een klinisch psycholoog ligt, zoals bij sommige psychiatrische (therapeutische) afdelingen, moeten lokaal afspraken gemaakt worden over de verantwoordelijkheid voor de somatiek. Overwegingen en beleid om al dan niet nader onderzoek te verrichten, dienen expliciet in het dossier vermeld te worden.
Poliklinisch, consultatief, huisbezoek, detentie
Binnen de ambulante psychiatrie is de somatische zorg bij psychiatrische patiënten deel van de verantwoordelijkheid van de psychiater. Bij ambulante patiënten en bij de patiënten die gezien worden voor consultatie (bij huisbezoek, bij detentie, of in een andere instelling) ligt de verantwoordelijkheid van de somatische zorg ook nog bij een andere behandelaar (huisarts, verpleeghuisarts, SEH-arts, GGD-arts, of andere medisch specialist). Patiënten die op de polikliniek psychiatrie komen en niet-acute somatische problematiek hebben, kan geadviseerd worden hierover contact op te nemen met de huisarts of de arts voor wie de consultatie wordt verricht.
Bij subacute problematiek dient de psychiater kort de klachten uit te vragen, de status localis te onderzoeken, en vervolgens telefonisch contact op te nemen met de (huis-) arts, met de vraag de patiënt te onderzoeken en indien nodig te behandelen. Bij acute problematiek die geen uitstel duldt, is het vanzelfsprekend eerste hulp te verlenen en de spoedeisende hulp bij de behandeling te betrekken, en vervolgens de (huis-) arts zo spoedig mogelijk te informeren. Ook ambulant kan het nodig zijn om extra personeel, beveiliging of politie in te schakelen om noodzakelijk onderzoek mogelijk te maken. Soms is somatische medicatie nodig. Bij al deze overwegingen is een inschatting van urgentie noodzakelijk.
Er is een aantal onderzoeken gepubliceerd naar de vraag wat de meerwaarde is van een oriënterend lichamelijk onderzoek bij de intake van ambulante psychiatrische patiënten (Van den Berg e.a., 2014; Swolfs e.a., 2011). De conclusies waren dat somatische screening met vragenlijsten (Swolfs e.a., 2011) en het standaard verrichten van lichamelijk onderzoek (Van den Berg e.a., 2014) in de ambulante praktijk nieuwe relevante somatische symptomen aan het licht kan brengen.
Zoals eerder beschreven hangt in het algemeen de indicatiestelling en de mate van urgentie van het lichamelijk onderzoek af van de doelstelling van het onderzoek en het a-priori-risico. Oriënterende controles bij poliklinische patiënten of bij patiënten in de consultatie kunnen zinvol zijn. Bij de start van de behandeling en tijdens de behandeling is het wenselijk en soms ook essentieel om bepaalde parameters te meten (bijvoorbeeld monitoring van gewicht vanwege stemmingsstoornissen, monitoring van lengte, gewicht, bloeddruk, pols voor het instellen op een stimulantium). Zie hiervoor de onderdelen over somatische screening in de specifieke richtlijnen.
Aanvullend onderzoek van somatiek
Dit stukje behandelt uitsluitend aanvullend onderzoek naar somatische aandoeningen. Aanvullend neurobiologisch onderzoek van biomarkers wordt behandeld in de bijbehorende module.
Bij een acute opname is oriënterend laboratoriumonderzoek (bloed, eventueel ook urine) geïndiceerd. Dit is zeker het geval wanneer er sprake is van een acuut en ernstig psychiatrisch ziektebeeld. Ernstige somatische (comorbide) problemen kunnen hiermee worden opgespoord of juist minder waarschijnlijk worden.
Ook binnen andere contexten kan het noodzakelijk zijn om aanvullend onderzoek aan te vragen in het kader van (differentieeldiagnostische) somatische problematiek. Denk hierbij bijvoorbeeld aan: de differentieeldiagnostische overweging bloedarmoede bij een depressieve stoornis; het uitsluiten van een vitaminedeficiëntie bij geheugenstoornissen; het aantonen of uitsluiten van drugsgebruik; een urineonderzoek om cystitis aan te tonen. Naast het aantonen of uitsluiten van (comorbide) somatische pathologie kan laboratoriumdiagnostiek voor psychofarmacotherapie (zoals spiegelbepalingen of monitoring van klinisch chemische parameters) geïndiceerd zijn. Ook problemen in de metabolisatie van geneesmiddelen (bijvoorbeeld een cyp4502d6-polymorfisme) of eventuele intoxicaties kunnen worden bepaald. Naast laboratoriumdiagnostiek is soms ook ander aanvullend onderzoek nodig (bijvoorbeeld op indicatie verrichten van ecgcontrole voor instellen op een antipsychoticum, of beeldvorming bij cognitieve stoornissen). Voor somatisch (differentieel-) diagnostisch onderzoek, zie de betreffende richtlijnen.
Bij patiënten die langdurig (> 1 jaar) zijn opgenomen waarbij ondanks het aanbieden van adequate behandeling er toch onvoldoende herstel optreedt, wordt geadviseerd minstens jaarlijks oriënterende laboratoriumdiagnostiek te verrichten. Vrijwel altijd krijgen deze langdurig opgenomen patiënten psychofarmaca waarbij monitoring is aangewezen.
Wanneer dit laboratoriumonderzoek al elders is of wordt verricht, volstaat het natuurlijk om de uitslagen hiervan op te vragen. Hetzelfde geldt bij langdurige (> 1 jaar) poliklinische behandeling bij patiënten die ondanks adequate therapie onvoldoende herstellen. In dit laatste geval is overleg met de artsen van de patiënt (hier vaak de huisarts) raadzaam. Binnen alle contexten geldt dat de psychiater afhankelijk van zijn bekwaamheid aanvullend onderzoek zelf aanvraagt, of verwijst naar andere artsen of specialisten. Stem zo veel mogelijk de somatische zorg af met de andere artsen van de patiënt.
Onderbouwing
Achtergrond
Psychiatrische diagnostiek omvat onder meer het onderzoek naar somatische factoren. Dat de psychiater hier een belangrijke rol in vervult, is evident. Toch is in de praktijk tot nu toe niet helder beschreven wat er van een psychiater verwacht mag worden bij de somatische diagnostiek. Enige jurisprudentie vanuit het tuchtrecht is hierover opgebouwd. Deze module geeft aanbevelingen voor de noodzakelijke zorg op somatisch gebied. Er is rekening mee gehouden dat psychiaters binnen zeer diverse contexten werken en verschillende populaties patiënten behandelen.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden, is kennisgenomen van bestaande richtlijnen, leerboeken en relevante artikelen die bekend waren bij de richtlijncommissie (zie de literatuurlijst bij deze module onder het kopje 'Referenties'). Daarnaast is deze module gebaseerd op de input die patiënten hebben geleverd tijdens een focusgroepbijeenkomst (zie aanverwant 'Verslag focusgroepbijeenkomst over de richtlijn, juni 2013' voor het verslag van de focusgroepbijeenkomst). Voor de uitgangsvraag is geen systematische literatuuranalyse verricht, omdat bij eerste oriëntatie bleek dat er niet of nauwelijks wetenschappelijk bewijs van redelijke kwaliteit voorhanden is voor de beantwoording van deze uitgangsvraag.
Referenties
- Berg, K.E.M. van den, Rijnders, C.A.T.H., Dam, A. van, Ven, A.L.M. van de, FeltzCornelis, CM van der, & Graafsma, S.J. (2014). Somatiek in de ambulante psychiatrie: de toegevoegde waarde van een standaard lichamelijk onderzoek tijdens de ambulante intake. Tijdschrift voor Psychiatrie, 56, 299-306.
- Honig, A. (2014). Haalbare somatische screening in de ambulante psychiatrische praktijk. Tijdschrift voor Psychiatrie, 56, 307-308.
- Honig, A., Kemp, E. de, Pop, P., Romme, M.A.J., & Philipsen, H. (1992). Herkennen van en omgang met lichamelijk klachten en ziekten bij ambulante chronisch psychiatrische patiënten. Tijdschrift voor Psychiatrie, 34, 723-732.
- Rijksen, W.P., & Crul, B.V.M. (2006). Psychiater gaat óók over somatiek: Uitspraak Tuchtcollege, zaak 2005/001. Medisch Contact, 37, 1458-1461.
- Rijksen, W.P., & Crul, B.V.M. (2009). Psychiater is dokter: Uitspraak Tuchtcollege, zaak 2008/226. Medisch Contact, 49, 2050-2053.
- Swolfs, S.N., Boerkoel, R.A., & Rijnders, C.A. (2011). De meerwaarde van een somatische screening op een polikliniek psychiatrie. Tijdschrift voor Psychiatrie, 53, 201-210.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 17-11-2015
Beoordeeld op geldigheid : 01-01-2015
Uiterlijk in 2020 bepaalt het bestuur van de Nederlandse Vereniging voor Psychiatrie (NVvP) of de modules in deze richtlijn nog actueel zijn. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn om een herzieningstraject te starten. De Nederlandse Vereniging voor Psychiatrie (NVvP) is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
- Met ondersteuning van: Kennisinstituut van Medisch Specialisten
- Financiering: de ontwikkeling van deze richtlijn is gefinancierd door de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS)
Doel en doelgroep
Doel
Psychiatrische diagnostiek is de kerncompetentie van de psychiater. Dat betekent dat alle psychiaters deze diagnostiek volgens de hoogste kwaliteitseisen moeten verrichten. De richtlijn heeft daarom als doel het bevorderen van het optimaal en systematisch uitvoeren van de psychiatrische diagnostiek door de psychiater. Het valt te verwachten dat systematisering leidt tot een accurater, een betrouwbaarder en een meer valide psychiatrische diagnostiek. Op haar beurt bevordert een betere psychiatrische diagnostiek de kwaliteit van zorg en het inzetten van passende behandelingen. De richtlijn kan ook een bijdrage leveren aan verbetering van de intercollegiale communicatie en van de mogelijkheden tot intercollegiale toetsing.
Daarnaast bevordert de richtlijn de betrouwbaarheid van gegevens bij wetenschappelijk onderzoek en kan de richtlijn gebruikt worden in het onderwijs aan medische studenten en artsen in opleiding tot psychiater. Diagnostiek is de basis van de afbakening van de gezondheidszorg en een lege artis gestelde diagnose is een noodzakelijke voorwaarde voor een patiënt om aanspraak te kunnen maken op passende voorzieningen. Dit betreft zowel de aanspraak op geneeskundige zorg als toegang tot allerlei andere maatschappelijke voorzieningen. Voor patiënten betekent een diagnose echter veel meer dan de genoemde aanspraken. Psychiatrische diagnostiek is een essentiële interventie die grote gevolgen heeft in het leven en de beleving van patiënten. Het allerbelangrijkste doel van de richtlijn is te zorgen dat er een heldere professionele standaard is voor de manier waarop de diagnostiek dient te worden uitgevoerd.
Doelgroep
De primaire doelgroep van deze richtlijn wordt gevormd door alle psychiaters. De richtlijn is bedoeld als een kwaliteitsinstrument voor de psychiatrische diagnostiek door de psychiater en de arts in opleiding tot dit medische specialisme. De richtlijn beoogt niet om aanbevelingen te doen voor de diagnostiek van psychiatrische stoornissen door andere disciplines dan de psychiater. Andere beroepsgroepen kunnen natuurlijk wel aanbevelingen uit de richtlijn halen die deels of geheel van toepassing zijn op de diagnostiek van psychiatrische stoornissen binnen hun specifieke context en indien dat valt onder hun specifieke bekwaamheden. Wij denken daarbij in het bijzonder aan huisartsen, sociaal geneeskundigen, specialisten ouderengeneeskunde, artsen voor verstandelijk gehandicapten, klinisch geriaters, neurologen, revalidatiegeneeskundigen, artsen voor spoedeisende psychiatrie, gezondheidszorgpsychologen, klinisch psychologen, klinisch neuropsychologen, psychotherapeuten en verpleegkundig specialisten ggz.
Samenstelling werkgroep
Werkgroep
- Prof.dr. M.W. Hengeveld (voorzitter), zelfstandig gevestigd psychiater, Leiden.
- Prof.dr. A.T.F. Beekman, hoogleraar Psychiatrie VUmc, raad van bestuur GGZ in Geest en voorzitter Nederlandse Vereniging voor Psychiatrie (NVvP), Utrecht.
- R.J. Beerthuis, psychiater en opleider psychiatrie, GGZ in Geest, Amsterdam.
- L. Hoekstra, kinder- en jeugdpsychiater, Karakter (centrum voor kinderen jeugdpsychiatrie met locaties in Gelderland en Overijssel), locatie Nijmegen.
- Prof.dr. H.J.C. van Marle, hoogleraar forensische psychiatrie, Erasmus MC en Erasmus School of Law, Rotterdam.
- Dr. P. Naarding, psychiater en opleider psychiatrie, GGNet, Apeldoorn.
- T. van Oeffelt, arts in opleiding tot psychiater, Reinier van Arkel Groep, Den Bosch.
Ondersteuning
- J.W. Hagemeijer, senior adviseur, Kennisinstituut van Medisch Specialisten, Utrecht.
- K. Venhorst, junior adviseur, Kennisinstituut van Medisch Specialisten, Utrecht.
Belangenverklaringen
De werkgroepleden hebben schriftelijk verklaard of ze in de laatste vijf jaar een (al dan niet financieel ondersteunde) betrekking hebben onderhouden met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn. Een overzicht wordt hieronder weergeven.
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een bijeenkomst met de focusgroep te organiseren. Het verslag van de focusgroep is besproken in de werkgroep en op basis hiervan is besloten om in de richtlijn de volgende uitgangsvraag op te nemen en uit te werken: ‘Welke aspecten zijn belangrijk bij de omgang met de patiënt en diens naasten tijdens de psychiatrische diagnostiek?’ De beantwoording van deze uitgangsvraag is grotendeels gebaseerd op de inbreng uit het focusgroepoverleg. Het verslag van het focusgroepoverleg is te vinden bij de aanverwanten. Daarnaast heeft de werkgroep de conceptrichtlijn voor commentaar voorgelegd aan de deelnemers aan de focusgroep.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. De richtlijn wordt digitaal verspreid onder alle leden van de NVvP. Daarnaast zal de richtlijn onder de aandacht worden gebracht door publicatie in tijdschriften zoals Tijdschrift voor Psychiatrie, De Psychiater, Medisch Contact en Nederlands Tijdschrift voor Geneeskunde.
Werkwijze
Eisen WOK en AGREE II
Deze richtlijn is opgesteld conform de eisen in het rapport Medisch-specialistische richtlijnen 2.0 (Orde, 2012) van de adviescommissie Richtlijnen van de Raad voor Wetenschap, Opleiding en Kwaliteit (WOK) van de Orde van Medisch Specialisten (tegenwoordig Federatie Medisch Specialisten). Dit Nederlandse rapport is opgesteld volgens het internationale beoordelingsinstrument voor richtlijnen AGREE II (Appraisal of Guidelines for Research & Evaluation II) (www.agreetrust.org). AGREE II (AGREE Next Steps Consortium, 2013) is een internationaal breed geaccepteerd instrument om de kwaliteit van richtlijnen te beoordelen.
Werkgroep
Voor het ontwikkelen van de richtlijn is in 2013 een werkgroep ingesteld van psychiaters en artsen in opleiding tot psychiater (zie het 'Samenstelling van de werkgroep'). De Nederlandse Vereniging voor Psychiatrie (NVvP) heeft de werkgroepleden gemandateerd voor deelname. De werkgroep heeft gedurende twee jaar gewerkt aan de totstandkoming van de richtlijn. De richtlijnwerkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Knelpuntenanalyse en uitgangsvragen
Deze richtlijn is opgesteld conform de eisen in het rapport Medisch-specialistische richtlijnen 2.0 (Orde, 2012) van de adviescommissie Richtlijnen van de Raad voor Wetenschap, Opleiding en Kwaliteit (WOK) van de Orde van Medisch Specialisten (tegenwoordig Federatie Medisch Specialisten). Dit Nederlandse rapport is opgesteld volgens het internationale beoordelingsinstrument voor richtlijnen AGREE II (Appraisal of Guidelines for Research & Evaluation II) (www.agreetrust.org). AGREE II (AGREE Next Steps Consortium, 2013) is een internationaal breed geaccepteerd instrument om de kwaliteit van richtlijnen te beoordelen. Op basis van de uitkomsten van de knelpuntenanalyse hebben de voorzitter en de adviseur conceptuitgangsvragen opgesteld. Deze zijn met de werkgroep besproken, waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld.
Zoeken naar wetenschappelijke literatuur
Eerst heeft de werkgroep oriënterend met algemene zoektermen gezocht naar bestaande buitenlandse richtlijnen in https://www.ahrq.gov, en naar systematische reviews vanaf 2010 in Medline (zie voor de zoekstrategie voor deze oriënterende search bij aanverwanten). De werkgroep vond geen systematische reviews die relevant waren voor beantwoording van de uitgangsvragen. De werkgroep vond één mogelijk relevante buitenlandse richtlijn, namelijk de Practice guideline for the psychiatric evaluation of adults, second edition van de American Psychiatric Association (APA, 2006). Voor deze richtlijn heeft APA een uitgebreid literatuuronderzoek uitgevoerd. Bij nadere bestudering van deze bronnen bleek de gebruikte literatuur veelal van beperkte kwaliteit. Daarnaast bleek de APA-richtlijn niet direct bruikbaar voor de beantwoording van de uitgangsvragen. Voor iedere afzonderlijke uitgangsvraag is de werkgroep nagegaan of een systematische literatuuranalyse zou kunnen bijdragen aan de beantwoording van de vraag. Bij geen van de uitgangsvragen bleek dit het geval. Dit kan worden verklaard door het karakter van de uitgangsvragen die zijn opgenomen in deze richtlijn en de beperkte beschikbaarheid van relevante literatuur met een hoge mate van bewijskracht (zie de betreffende modules voor een specifieke toelichting, in de (sub)modules: ‘Zoeken en selecteren’ onder het kopje ‘Onderbouwing’).
Overwegingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten zijn in de modules uitgewerkt onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen in deze richtlijn geven antwoorden op de uitgangsvragen en worden onderbouwd in de overwegingen.
Indicatorontwikkeling
Gelijktijdig met de conceptrichtlijn ontwikkelde de richtlijnwerkgroep interne kwaliteitsindicatoren die ggz-organisaties kunnen gebruiken om het toepassen van de richtlijn in de praktijk te volgen en te versterken. Deze kwaliteitsindicatoren zijn opgenomen in de laatste module. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van Medisch Specialisten (KIMS) (www.kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is voor iedere uitgangsvraag nagedacht of een systematische literatuuranalyse zou kunnen bijdragen aan het beantwoorden van de uitgangsvraag. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is. Aanbevelingen voor nader onderzoek en/of vervolgonderzoek worden als aanverwant toegevoegd bij de betreffende module.
Commentaar- en autorisatiefase
De conceptrichtlijn is voorgelegd aan de leden van de Nederlandse Vereniging voor Psychiatrie (NVvP) en aan alle relevante partijen die ook waren uitgenodigd voor de invitational conference tijdens de knelpuntenanalyse. Ook is de conceptrichtlijn voorgelegd aan de Nederlandse Vereniging van Ziekenhuizen (NVZ) en de Nederlandse Federatie van Universitair Medische Centra (NFU). De commentaren zijn verzameld en zijn besproken met de werkgroep. Naar aanleiding van de commentaren is de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn is door de Nederlandse Vereniging voor Psychiatrische (NVvP) worden voorgelegd voor autorisatie en is uiteindelijk door de NVvP geautoriseerd.
Zoekverantwoording

