Omgang met patiënt psychiatrische diagnostiek
Uitgangsvraag
Welke aspecten zijn belangrijk bij de omgang met de patiënt en diens naasten tijdens de psychiatrische diagnostiek?
Aanbeveling
Besteed tijdens de psychiatrische diagnostiek op de volgende wijze aandacht aan de omgang met de patiënt:
– stel uzelf voor aan de patiënt;
– vraag de patiënt of er eventueel anderen aanwezig mogen zijn (professionals of naasten);
– geef een samenvatting van de reeds bekende informatie en vraag naar ontbrekende persoonsgegevens;
– exploreer welke beleving en verwachtingen de patiënt heeft van de verwijzing naar de psychiater;
– luister naar de patiënt en respecteer deze;
– bouw een vertrouwensrelatie op met de patiënt en diens naasten;
– geef uitleg over de aard en de procedure van de psychiatrische diagnostiek;
– houd rekening met de klachtenpresentatie, de intellectuele vermogens, en de culturele achtergrond van de patiënt en de invloed daarvan op de psychiater;
– voer het onderzoek uit in de vorm van een gesprek;
– bied optimaal ruimte aan de patiënt om te vertellen over emotioneel gevoelige onderwerpen;
– vraag toestemming aan de patiënt voor het benaderen van niet-aanwezige betrokkenen;
– informeer de patiënt over de voorlopige bevindingen, het onderzoeksplan en de behandelmogelijkheden;
– vraag tot slot hoe de patiënt het onderzoek heeft ervaren en maak zo nodig vervolgafspraken.
Overwegingen
Veiligheid
Voorafgaande aan het onderzoek stelt de psychiater zich zo mogelijk op de hoogte van de reden van de verwijzing en de hulpvraag van de patiënt. Tevens beoordeelt de psychiater of de onderzoekomstandigheden voldoende veilig lijken voor zichzelf en voor de patiënt.
Heeft de patiënt een diagnose van stoornissen in de impulsbeheersing, is hij of zij gecontroleerd op wapenbezit, zijn de overige aanwezigen voldoende coöperatief, en zijn er andere bronnen van onrust, zoals lawaai en huisdieren? Indien nodig vraagt de psychiater aan medewerkers om in de buurt te blijven. De psychiater kan uit veiligheidsoverwegingen besluiten om bij de ingang te blijven staan of dicht bij de deur te gaan zitten en zo mogelijk met de patiënt bespreken of het veilig genoeg is om verder binnen te treden. Soms moet de patiënt beschermd worden tegen zichzelf en soms tegen anderen.
Aanvang van het gesprek
De psychiater moet aandacht besteden aan het opbouwen van een vertrouwensrelatie met de patiënt (Shea, 1998). Als de patiënt zich gehoord voelt, kan dat een helend effect hebben en zal hij of zij eerder emotioneel gevoelige informatie verstrekken. De diagnostische fase is dus al van therapeutisch belang. De psychiater dient de patiënt bij aanvang van het gesprek op zijn gemak te stellen. Daar hoort bij dat de psychiater zich voorstelt, uitlegt hoe hij bij de patiënt betrokken is geraakt, overlegt over de aanwezigheid van eventuele anderen, zoals familieleden of stagiairs, informeert wat de patiënt ervan vindt dat hij of zij naar de psychiater verwezen is, vraagt naar de verwachtingen van de patiënt, en uitleg geeft over de duur van het onderzoek en de werkwijze tijdens de psychiatrische diagnostiek. De psychiater geeft een samenvatting van de informatie die reeds bekend is en begint met het vragen naar ontbrekende persoonsgegevens.
Diverse factoren kunnen belemmerend werken in het opbouwen van een dergelijke vertrouwensrelatie. De patiënt kan onvoldoende gemotiveerd zijn voor psychiatrische hulp, bijvoorbeeld vanwege ontbrekend ziektebesef. Ook kan de patiënt psychiatrisch of somatisch te ziek zijn om een goed gesprek te kunnen voeren. En er zijn patiënten die niet in staat zijn om de vragen te begrijpen, bijvoorbeeld doordat zij de taal niet machtig zijn, slechthorend of doof zijn, of een verstandelijke of cognitieve beperking hebben. De psychiater vormt zich een beeld van deze eventuele factoren die de diagnostiek belemmeren, en tracht deze waar mogelijk zodanig te beïnvloeden dat een gesprek beter mogelijk wordt.
Respect voor de patiënt
De psychiater heeft de specialistische kennis en vaardigheden om empathie te tonen, ook als dit bemoeilijkt wordt door de invloed die de psychiatrische stoornis uitoefent op het denken, voelen en willen van de patiënt (NVvP, 2005). De manier waarop de patiënt klachten uit, kan gekleurd zijn zonder dat de patiënt zich daarvan bewust hoeft te zijn. Dit kan mogelijk ook de diagnostiek belemmeren. Het is verantwoordelijkheid en ook de plicht van de psychiater om de autonomie van de patiënt daarbij zo veel mogelijk te respecteren. De psychiater gaat op een respectvolle en accepterende manier om met het verklaringsmodel dat de patiënt en diens naasten hebben voor de psychische klachten en verschijnselen.
Aansluiten bij de patiënt
De psychiater heeft een kalme neutrale houding en stelt op niet al te indringende wijze explorerende vragen. Tegelijk bepaalt de psychiater de noodzaak om aanpassingen te treffen aan de vorm, de inhoud en de lengte van het gesprek (Shea, 1998). Zo kan een patiënt met een manie in het kader van een bipolaire stoornis versneld en verhoogd associatief denken en spreken en moet de psychiater aanwijzingen geven om de patiënt niet onnodig te laten uitwijden. De psychiater is competent om, ook als patiënten neigen tot aggraveren of bagatelliseren, op waarde te schatten welke psychische functies aangedaan zijn, en eventuele patronen daarin vast te stellen. De psychiater vormt zich een indruk van de intellectuele vermogens en de culturele achtergrond van de patiënt. Het is in de omgang met de patiënt belangrijk om bij de vermogens en achtergrond aan te sluiten.
Ruimte bieden
De psychiatrische diagnostiek heeft de vorm van een gesprek en vormt een mix van open explorerende vragen en gesloten checklistvragen en biedt voldoende ruimte aan de patiënt om zijn verhaal te doen, ook over pijnlijke ervaringen uit het verleden. De psychiater geeft de patiënt het gevoel dat er naar hem geluisterd wordt, en vraagt naar de beleving van de klachten en de eigen verklaring voor het ontstaan ervan. Tijdens het onderzoek houdt de psychiater rekening met de wijze waarop de patiënt de (overdrachts-) relatie met de psychiater beleeft en het mogelijke verband met eerdere relaties met belangrijke anderen.
De psychiater geeft aan het einde van het gesprek informatie over de voorlopige bevindingen, het onderzoeksplan en de behandelmogelijkheden, en maakt dan vervolgafspraken. De psychiater vraagt de patiënt om toestemming voor het benaderen van niet-aanwezige betrokkenen: professionals of naasten. Een intake bij een psychiater kan veel emoties losmaken en daarom vraagt de psychiater hoe de patiënt het gesprek heeft ervaren.
Onderbouwing
Achtergrond
Psychiaters verschillen van elkaar in de wijze waarop zij bij de diagnostiek omgaan met de patiënt en dienst naasten. Er is bijvoorbeeld variatie in de mate van ruimte die zij bieden voor het bespreken van emotioneel gevoelige onderwerpen, en voor het opbouwen van een vertrouwensrelatie. De wijze waarop bij de psychiatrische diagnostiek wordt omgegaan met de patiënt, kan van invloed zijn op de tevredenheid van de patiënt, maar ook op de betrouwbaarheid van de psychiatrische diagnose. Daarom is het van belang om aanbevelingen te doen voor een optimale omgang met de patiënt en diens naasten tijdens de psychiatrische diagnostiek.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden, is gebruikgemaakt van de inbreng die patiënten hebben geleverd tijdens een focusgroepbijeenkomst (zie aanverwant 'Verslag focusgroepbijeenkomst over de richtlijn, juni 2013' voor het verslag). Voor deze uitgangsvraag is geen systematische literatuuranalyse verricht, omdat bij eerste oriëntatie bleek dat er niet of nauwelijks wetenschappelijk bewijs van redelijke kwaliteit voorhanden is over de rol van de omgang met de patiënt en diens naasten bij psychiatrische diagnostiek.
Referenties
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 17-11-2015
Beoordeeld op geldigheid : 01-01-2015
Uiterlijk in 2020 bepaalt het bestuur van de Nederlandse Vereniging voor Psychiatrie (NVvP) of de modules in deze richtlijn nog actueel zijn. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn om een herzieningstraject te starten. De Nederlandse Vereniging voor Psychiatrie (NVvP) is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
- Met ondersteuning van: Kennisinstituut van Medisch Specialisten
- Financiering: de ontwikkeling van deze richtlijn is gefinancierd door de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS)
Doel en doelgroep
Doel
Psychiatrische diagnostiek is de kerncompetentie van de psychiater. Dat betekent dat alle psychiaters deze diagnostiek volgens de hoogste kwaliteitseisen moeten verrichten. De richtlijn heeft daarom als doel het bevorderen van het optimaal en systematisch uitvoeren van de psychiatrische diagnostiek door de psychiater. Het valt te verwachten dat systematisering leidt tot een accurater, een betrouwbaarder en een meer valide psychiatrische diagnostiek. Op haar beurt bevordert een betere psychiatrische diagnostiek de kwaliteit van zorg en het inzetten van passende behandelingen. De richtlijn kan ook een bijdrage leveren aan verbetering van de intercollegiale communicatie en van de mogelijkheden tot intercollegiale toetsing.
Daarnaast bevordert de richtlijn de betrouwbaarheid van gegevens bij wetenschappelijk onderzoek en kan de richtlijn gebruikt worden in het onderwijs aan medische studenten en artsen in opleiding tot psychiater. Diagnostiek is de basis van de afbakening van de gezondheidszorg en een lege artis gestelde diagnose is een noodzakelijke voorwaarde voor een patiënt om aanspraak te kunnen maken op passende voorzieningen. Dit betreft zowel de aanspraak op geneeskundige zorg als toegang tot allerlei andere maatschappelijke voorzieningen. Voor patiënten betekent een diagnose echter veel meer dan de genoemde aanspraken. Psychiatrische diagnostiek is een essentiële interventie die grote gevolgen heeft in het leven en de beleving van patiënten. Het allerbelangrijkste doel van de richtlijn is te zorgen dat er een heldere professionele standaard is voor de manier waarop de diagnostiek dient te worden uitgevoerd.
Doelgroep
De primaire doelgroep van deze richtlijn wordt gevormd door alle psychiaters. De richtlijn is bedoeld als een kwaliteitsinstrument voor de psychiatrische diagnostiek door de psychiater en de arts in opleiding tot dit medische specialisme. De richtlijn beoogt niet om aanbevelingen te doen voor de diagnostiek van psychiatrische stoornissen door andere disciplines dan de psychiater. Andere beroepsgroepen kunnen natuurlijk wel aanbevelingen uit de richtlijn halen die deels of geheel van toepassing zijn op de diagnostiek van psychiatrische stoornissen binnen hun specifieke context en indien dat valt onder hun specifieke bekwaamheden. Wij denken daarbij in het bijzonder aan huisartsen, sociaal geneeskundigen, specialisten ouderengeneeskunde, artsen voor verstandelijk gehandicapten, klinisch geriaters, neurologen, revalidatiegeneeskundigen, artsen voor spoedeisende psychiatrie, gezondheidszorgpsychologen, klinisch psychologen, klinisch neuropsychologen, psychotherapeuten en verpleegkundig specialisten ggz.
Samenstelling werkgroep
Werkgroep
- Prof.dr. M.W. Hengeveld (voorzitter), zelfstandig gevestigd psychiater, Leiden.
- Prof.dr. A.T.F. Beekman, hoogleraar Psychiatrie VUmc, raad van bestuur GGZ in Geest en voorzitter Nederlandse Vereniging voor Psychiatrie (NVvP), Utrecht.
- R.J. Beerthuis, psychiater en opleider psychiatrie, GGZ in Geest, Amsterdam.
- L. Hoekstra, kinder- en jeugdpsychiater, Karakter (centrum voor kinderen jeugdpsychiatrie met locaties in Gelderland en Overijssel), locatie Nijmegen.
- Prof.dr. H.J.C. van Marle, hoogleraar forensische psychiatrie, Erasmus MC en Erasmus School of Law, Rotterdam.
- Dr. P. Naarding, psychiater en opleider psychiatrie, GGNet, Apeldoorn.
- T. van Oeffelt, arts in opleiding tot psychiater, Reinier van Arkel Groep, Den Bosch.
Ondersteuning
- J.W. Hagemeijer, senior adviseur, Kennisinstituut van Medisch Specialisten, Utrecht.
- K. Venhorst, junior adviseur, Kennisinstituut van Medisch Specialisten, Utrecht.
Belangenverklaringen
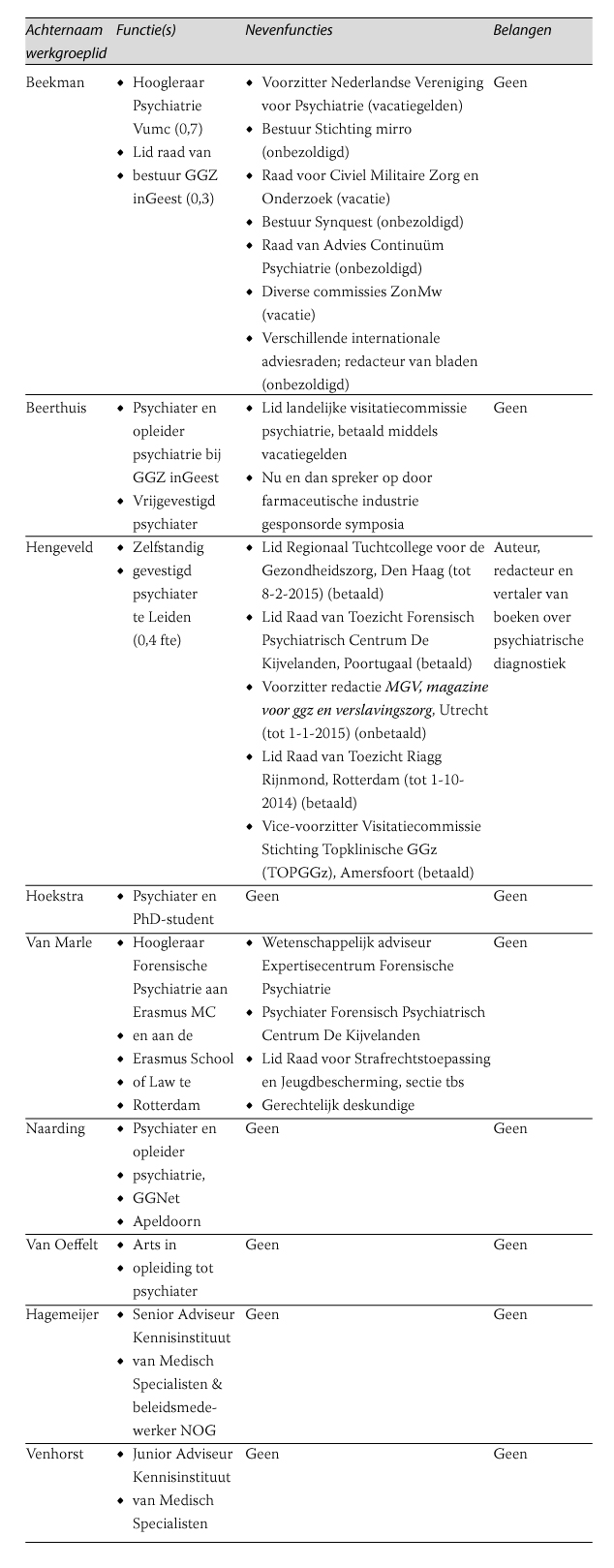
De werkgroepleden hebben schriftelijk verklaard of ze in de laatste vijf jaar een (al dan niet financieel ondersteunde) betrekking hebben onderhouden met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn. Een overzicht wordt hieronder weergeven.
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een bijeenkomst met de focusgroep te organiseren. Het verslag van de focusgroep is besproken in de werkgroep en op basis hiervan is besloten om in de richtlijn de volgende uitgangsvraag op te nemen en uit te werken: ‘Welke aspecten zijn belangrijk bij de omgang met de patiënt en diens naasten tijdens de psychiatrische diagnostiek?’ De beantwoording van deze uitgangsvraag is grotendeels gebaseerd op de inbreng uit het focusgroepoverleg. Het verslag van het focusgroepoverleg is te vinden bij de aanverwanten. Daarnaast heeft de werkgroep de conceptrichtlijn voor commentaar voorgelegd aan de deelnemers aan de focusgroep.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. De richtlijn wordt digitaal verspreid onder alle leden van de NVvP. Daarnaast zal de richtlijn onder de aandacht worden gebracht door publicatie in tijdschriften zoals Tijdschrift voor Psychiatrie, De Psychiater, Medisch Contact en Nederlands Tijdschrift voor Geneeskunde.
Werkwijze
Eisen WOK en AGREE II
Deze richtlijn is opgesteld conform de eisen in het rapport Medisch-specialistische richtlijnen 2.0 (Orde, 2012) van de adviescommissie Richtlijnen van de Raad voor Wetenschap, Opleiding en Kwaliteit (WOK) van de Orde van Medisch Specialisten (tegenwoordig Federatie Medisch Specialisten). Dit Nederlandse rapport is opgesteld volgens het internationale beoordelingsinstrument voor richtlijnen AGREE II (Appraisal of Guidelines for Research & Evaluation II) (www.agreetrust.org). AGREE II (AGREE Next Steps Consortium, 2013) is een internationaal breed geaccepteerd instrument om de kwaliteit van richtlijnen te beoordelen.
Werkgroep
Voor het ontwikkelen van de richtlijn is in 2013 een werkgroep ingesteld van psychiaters en artsen in opleiding tot psychiater (zie het 'Samenstelling van de werkgroep'). De Nederlandse Vereniging voor Psychiatrie (NVvP) heeft de werkgroepleden gemandateerd voor deelname. De werkgroep heeft gedurende twee jaar gewerkt aan de totstandkoming van de richtlijn. De richtlijnwerkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Knelpuntenanalyse en uitgangsvragen
Deze richtlijn is opgesteld conform de eisen in het rapport Medisch-specialistische richtlijnen 2.0 (Orde, 2012) van de adviescommissie Richtlijnen van de Raad voor Wetenschap, Opleiding en Kwaliteit (WOK) van de Orde van Medisch Specialisten (tegenwoordig Federatie Medisch Specialisten). Dit Nederlandse rapport is opgesteld volgens het internationale beoordelingsinstrument voor richtlijnen AGREE II (Appraisal of Guidelines for Research & Evaluation II) (www.agreetrust.org). AGREE II (AGREE Next Steps Consortium, 2013) is een internationaal breed geaccepteerd instrument om de kwaliteit van richtlijnen te beoordelen. Op basis van de uitkomsten van de knelpuntenanalyse hebben de voorzitter en de adviseur conceptuitgangsvragen opgesteld. Deze zijn met de werkgroep besproken, waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld.
Zoeken naar wetenschappelijke literatuur
Eerst heeft de werkgroep oriënterend met algemene zoektermen gezocht naar bestaande buitenlandse richtlijnen in https://www.ahrq.gov, en naar systematische reviews vanaf 2010 in Medline (zie voor de zoekstrategie voor deze oriënterende search bij aanverwanten). De werkgroep vond geen systematische reviews die relevant waren voor beantwoording van de uitgangsvragen. De werkgroep vond één mogelijk relevante buitenlandse richtlijn, namelijk de Practice guideline for the psychiatric evaluation of adults, second edition van de American Psychiatric Association (APA, 2006). Voor deze richtlijn heeft APA een uitgebreid literatuuronderzoek uitgevoerd. Bij nadere bestudering van deze bronnen bleek de gebruikte literatuur veelal van beperkte kwaliteit. Daarnaast bleek de APA-richtlijn niet direct bruikbaar voor de beantwoording van de uitgangsvragen. Voor iedere afzonderlijke uitgangsvraag is de werkgroep nagegaan of een systematische literatuuranalyse zou kunnen bijdragen aan de beantwoording van de vraag. Bij geen van de uitgangsvragen bleek dit het geval. Dit kan worden verklaard door het karakter van de uitgangsvragen die zijn opgenomen in deze richtlijn en de beperkte beschikbaarheid van relevante literatuur met een hoge mate van bewijskracht (zie de betreffende modules voor een specifieke toelichting, in de (sub)modules: ‘Zoeken en selecteren’ onder het kopje ‘Onderbouwing’).
Overwegingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten zijn in de modules uitgewerkt onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen in deze richtlijn geven antwoorden op de uitgangsvragen en worden onderbouwd in de overwegingen.
Indicatorontwikkeling
Gelijktijdig met de conceptrichtlijn ontwikkelde de richtlijnwerkgroep interne kwaliteitsindicatoren die ggz-organisaties kunnen gebruiken om het toepassen van de richtlijn in de praktijk te volgen en te versterken. Deze kwaliteitsindicatoren zijn opgenomen in de laatste module. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van Medisch Specialisten (KIMS) (www.kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is voor iedere uitgangsvraag nagedacht of een systematische literatuuranalyse zou kunnen bijdragen aan het beantwoorden van de uitgangsvraag. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is. Aanbevelingen voor nader onderzoek en/of vervolgonderzoek worden als aanverwant toegevoegd bij de betreffende module.
Commentaar- en autorisatiefase
De conceptrichtlijn is voorgelegd aan de leden van de Nederlandse Vereniging voor Psychiatrie (NVvP) en aan alle relevante partijen die ook waren uitgenodigd voor de invitational conference tijdens de knelpuntenanalyse. Ook is de conceptrichtlijn voorgelegd aan de Nederlandse Vereniging van Ziekenhuizen (NVZ) en de Nederlandse Federatie van Universitair Medische Centra (NFU). De commentaren zijn verzameld en zijn besproken met de werkgroep. Naar aanleiding van de commentaren is de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn is door de Nederlandse Vereniging voor Psychiatrische (NVvP) worden voorgelegd voor autorisatie en is uiteindelijk door de NVvP geautoriseerd.
Zoekverantwoording

