Chirurgische behandeling vaginale prolaps
Uitgangsvraag
Wat is de optimale chirurgische behandeling voor een patiënt met een symptomatische prolaps?
1. Mesh versus behandeling met eigen weefsel:
- In het voorste compartiment
- In het achterste compartiment
- Bij gecombineerde compartiment behandeling
2. Uterussparende chirurgie versus hysterectomie als behandeling van uterus prolaps.
Aanbeveling
Licht de vrouw met een symptomatische prolaps in over de diverse (conservatieve en operatieve) behandelmogelijkheden en bespreek de voor- en nadelen van de verschillende vormen van chirurgie; laat daarna echter bij de keuze van de behandeling de stem van de vrouw prevaleren.
Biedt de meest behoudende behandeling als eerste optie aan, zolang niet bewezen is dat meer invasieve methoden tot betere resultaten leiden. Dat impliceert als volgorde 1. bekkenfysiotherapie (tot maximaal stadium 2) en/of pessarium; 2. chirurgische behandeling.
Transvaginaal prolaps herstel met mesh dient in principe te worden voorbehouden aan vrouwen met een recidief prolaps. Deze dient te worden uitgevoerd door professionals die voldoen aan de criteria zoals beschreven in de Nota gebruik kunststof materiaal bij prolapschirurgie (2014, versie 2.1)
Informeer vrouwen die voor mesh behandeling in aanmerking komen over de verhoogde kans op de novo prolaps van het onbehandelde compartiment.
Informeer vrouwen die voor mesh behandeling van het voorste compartiment in aanmerking komen over de verhoogde kans op stress urine incontinentie.
Informeer vrouwen die voor mesh behandeling in aanmerking komen over de kans op mesh exposure.
Bespreek dat prolaps recidief kansen bij uterus sparende chirurgie en vaginale hysterectomie gelijkwaardig zijn.
Overwegingen
Prolaps is niet een levensbedreigende aandoening maar een ongemak dat de kwaliteit van leven
negatief kan beïnvloeden. In dat kader dient met de vrouw een zorgvuldige afweging gemaakt te worden welke behandeling in haar specifieke situatie het meest geschikt is. Een behandeling die in de eerste plaats haar klachten vermindert en in tweede instantie herstel van de anatomie voor ogen heeft lijkt naar de huidige inzichten de juiste volgorde te zijn. In dat zelfde kader past het de minst invasieve behandeling als eerste keuze aan te bieden. Dat goede voorlichting over de verschillende voor-en nadelen hierbij een belangrijke rol speelt is vanzelfsprekend. De informatie uit de tabellen in deze module en de resultaten van de Cochrane kunnen daarbij als leidraad fungeren. Het nemen van voldoende tijd om na goede informatie tot een gewogen en gedeelde beslissing te komen is eveneens van cruciaal belang. Voor het verkrijgen van ‘geinformeerde toestemming’ is het cruciaal dat op (zeer) eenvoudig taalniveau de voorlichting aan de patient (zonodig in ‘brokstukken’) wordt gegeven, waar mogelijk met tekst en illustraties ondersteund, maar ook wordt getoetst (bv door terug vragen aan de patiente) of de gegeven informatie daadwerkelijk ook is begrepen.
Hoewel op basis van de beschikbare literatuur geconcludeerd kan worden dat het gebruik van
vaginale spanningsvrije mesh bij de behandeling van een symptomatische prolaps leidt tot minder subjectieve en objectieve recidieven is het van belang vast te stellen dat de evidence slechts korte termijn resultaten betreft, dat wil zeggen meestal niet meer dan 12 maanden. Gezien het risico profiel van dergelijke operaties is de werkgroep van mening dat terughoudendheid is geboden bij het gebruik van transvaginale mesh. Zolang het risico profiel van deze ingrepen en de lange termijn effectiviteit en veiligheid niet zijn aangetoond dienen deze procedures uitsluitend te worden aangeboden bij patiënten met een recidief prolaps, waarbij verwacht mag worden dat de behandeling met eigen weefsel geen beter resultaat kan bieden.
Met dit advies sluit de werkgroep aan bij de nota van de NVOG (Nota gebruik Kunststof materiaal bij prolaps chirurgie versie 1.0). Mede naar aanleiding van de twee FDA Notifications uit 2008 en 2011 en de adviezen van de second Round table on the use of grafts door de International Continence Society in 2010 heeft de Werkgroep bekkenbodem van de NVOG deze nota opgesteld, waarin de kaders voor effectiviteit en veiligheid van de transvaginale mesh behandeling zijn beschreven. De Inspectie voor de Gezondheidszorg hanteert deze nota als veldnorm. De NVOG bereidt thans een update van de nota voor waarin de kaders ook worden uitgebreid naar de abdominale prolaps behandeling met mesh (versie 2.1). Tevens wordt verplicht gesteld alle kunststof implantaten die bij prolaps chirurgie worden gebruikt te registreren in een nationaal Implantaat/Complicatie register (POMT).
Daar waar op basis van de thans beschikbare literatuur geen harde bewijskracht is voor het
verwijderen van de uterus lijkt ook hier terughoudendheid geboden. ‘In dubio abstine’ en ‘first do no harm’. Dat betekent eerst conservatieve behandeling (bijvoorbeeld pessarium) als patiënte niet duidelijk zelf de keuze maakt voor operatieve correctie. Of behoud van de uterus waar dat kan de beste optie is is op basis van de thans beschikbare literatuur nog niet vast te stellen. Echter groot prospectief gerandomiseerd Nederlands onderzoek, waarvan op het moment van het schrijven van deze richtlijn alleen de 6 maanden follow-up data beschikbaar zijn, lijkt het behoud van de uterus te ondersteunen.
Onderbouwing
Achtergrond
De optimale chirurgische behandeling van een symptomatische prolaps van vagina en/of uterus is nog niet bekend. Dit heeft o.a. te maken met het doel van de chirurgische behandeling. Gaat het om optimale anatomische correctie van een verzakking van de geslachtsorganen of is het primaire doel het verminderen/elimineren van de hinder die door een verzakking kan worden veroorzaakt? Recent is door de betrokken internationale organisaties (International Urogynecological Association en International Continence Society) een rapport uitgebracht met een voorstel van uitkomstmaten van behandeling. Daarin wordt onderstreept dat de subjectieve uitkomstmaten (dus vanuit patiëntenperspectief) dienen te prevaleren boven de objectieve uitkomstmaten (door de professional waar te nemen verandering in anatomie) ( Toosz et al. 2013). Alle tot nu toe bekende verzakkingsoperaties kennen echter naast (subjectieve en objectieve) recidieven ook andere (operatie-eigen) nadelen en complicaties, waardoor het lastig kan zijn om een juiste keuze te maken.
Het doel van deze module is om op basis van de beschikbare gepubliceerde kennis bewijskracht te vinden voor de gestelde uitgangsvragen.
Conclusies / Summary of Findings
Uitgangsvraag 1a: voorste compartiment: mesh versus native tissue
|
Kwaliteit van bewijs: HOOG/ MATIG |
Na chirurgisch herstel van een voorwand prolaps met mesh is er significant minder kans op anatomisch (objectief) recidief van de voorwand (HOOG), maar significant meer kans op de novo achterwand prolaps (MATIG); echter geen verschil indien alle compartimenten tezamen worden genomen ( MATIG). Maher 2013, Withagen 2011 |
|
Kwaliteit van bewijs: MATIG |
Na chirurgisch herstel van een voorwand prolaps met mesh is er significant minder recidief van (subjectieve) prolaps klachten dan bij native tissue repair, maar er is geen verschil in heroperaties voor prolaps. Maher 2013 |
|
Kwaliteit van bewijs: MATIG |
Na chirurgisch herstel van een voorwand prolaps met mesh is er significant meer kans op de novo SUI, echter daarvoor worden niet meer anti-incontinentie ingrepen verricht. Maher 2013 |
Uitgangsvraag 1b: achterste compartiment : mesh versus native tissue
|
Kwaliteit van bewijs: MATIG |
Na chirurgisch herstel van een achterwand prolaps met mesh is er significant minder kans op anatomisch (objectief) recidief van een achterwand prolaps. Withagen 2011 |
|
Kwaliteit van bewijs: MATIG |
Na chirurgisch herstel van een achterwand prolaps met mesh is er significant meer kans op de novo prolaps van het voorste compartiment. Withagen 2011 |
Uitgangsvraag 1c: meerdere compartimenten: mesh versus native tissue
|
Kwaliteit van bewijs: MATIG |
Na chirurgische behandeling van prolaps van het voorste en/of achterste en/of middelste compartiment met mesh is er significant minder kans op hernieuwde subjectieve en objectieve prolaps vergeleken met behandeling met eigen weefsel. Maher 2013 |
|
Kwaliteit van bewijs: MATIG |
Er is geen verschil in het aantal heroperaties voor prolaps na chirurgische behandeling van meerdere compartimenten met mesh in vergelijking met gebruik van eigen weefsel. Maher 2013 |
Uitgangsvraag 2: uterussparende chirurgie versus hysterectomie als behandeling van prolaps waarbij ook de uterus is betrokken
|
Kwaliteit van bewijs: LAAG |
Er is geen overtuigend bewijs dat een uterussparende behandeling tot een hogere prolaps recidief kans leidt dan een uterusverwijderende behandeling. De Boer 2009, Dietz 2010, Maher 2001, Thys 2011, Van Brummen 2003 |
|
Kwaliteit van bewijs: ZEER LAAG |
Er is op basis van de thans beschikbare literatuur geen evident verschil tussen de Manchester en de VUE voor wat betreft de kans op een subjectief of objectief prolaps recidief. De Boer 2009, Thys 2011 |
Samenvatting literatuur
Uitkomstmaten
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Bij de beoordeling van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij, naar inzicht van de werkgroepleden, klinisch relevante uitkomstmaten gebruikt werden. Deze werden voorafgaand aan de literatuurselectie door de werkgroep bepaald en gedefinieerd. Ook heeft de werkgroep voorafgaand aan de search bepaald welke instrumenten voor het meten van de uitkomst zouden worden geselecteerd. Onderstaande is een overzicht van door de werkgroep opgestelde klinisch relevante uitkomstmaten en daarbij opgestelde geaccepteerde meetinstrumenten met klinisch relevante afkappunten:
|
Uitkomstmaten |
Gekozen meetinstrumenten en (klinisch relevante afkappunten) |
|
Module Chirurgische behandeling van vaginale prolaps |
|
|
Primair: subjectief |
Afwezigheid balgevoel (bulge) |
|
|
Patient tevredenheid; PGI-I (much or very much better) |
|
Primair: objectief
|
Diepste punt (punt Ba, Bp of C) van behandelde compartiment op of boven hymen (0)2 |
|
Diepste punt (Ba, Bp of C) behandelde compartiment; stadium 0 en I (dus diepste punt van prolaps ≤ -2)3 |
|
|
Leading edge (dus ‘overall prolapse’, onafhankelijk van behandelde compartiment), zoals beschreven onder I (op of boven hymen) en II (-2 of minder) |
|
|
*I is belangrijkste, als I niet wordt gerapporteerd dan II (NIH criteria), voor III geldt dezelfde prioritering. |
|
|
Secundair: subjectief |
Quality of life: mate van verbetering (met behulp van effect sizes*) in domeinscores van UDI, DDI, IIQ of PFDI-20, PFIQ-7 en overall scores PISQ-12 of domeinen van PISQ-31 |
|
Bij afwezigheid van rapportering effect sizes de statistisch significante veranderingen in de genoemde domeinscores |
|
|
* klinisch relevant is bij effect size van 0.8 of groter |
|
|
Secundair: objectief |
Heroperatie voor prolaps in zelfde compartiment |
|
|
Heroperatie wegens de novo prolaps onbehandelde compartiment (binnen een jaar) |
|
|
of heroperatie voor andere aandoening, bv (ontmaskerde) urine incontinentie, mesh exposure, of pijn (dyspareunie?) |
|
Secundair: complicaties |
Onbedoelde schade aan blaas en /of darm direct hersteld zonder re-operatie |
|
Infectie/ hematoom/ abces |
|
|
Postoperatieve pijn volgens score a t/m e:
|
|
Voor deze module is de Cochrane review van Maher (2013) als basis gebruikt. Er is voor gekozen om eerst een vergelijking te maken tussen gebruik van mesh en eigen weefsel voor de behandeling van een symptomatische prolaps, onderverdeeld in het voorste, achterste en alle compartimenten. Om de vraag te kunnen beantwoorden of uterussparende chirurgie beter is dan een hysterectomie voor de behandeling van een descensus uteri hebben wij een aparte search gedaan. Voor het beantwoorden van deze PICO hebben wij, in tegenstelling tot PICO 1, er voor gekozen om niet alleen RCTs te includeren maar ook cohortstudies.
1. Mesh versus geen mesh
Voor het beantwoorden van deze uitgangsvraag is er één onderzoek (Withagen 2011) en één Cochrane review (Maher 2013) geselecteerd. Zie bijlage 5 voor de zoekverantwoording en bijlage 6 voor de evidencetabel.
1a Voorste compartiment
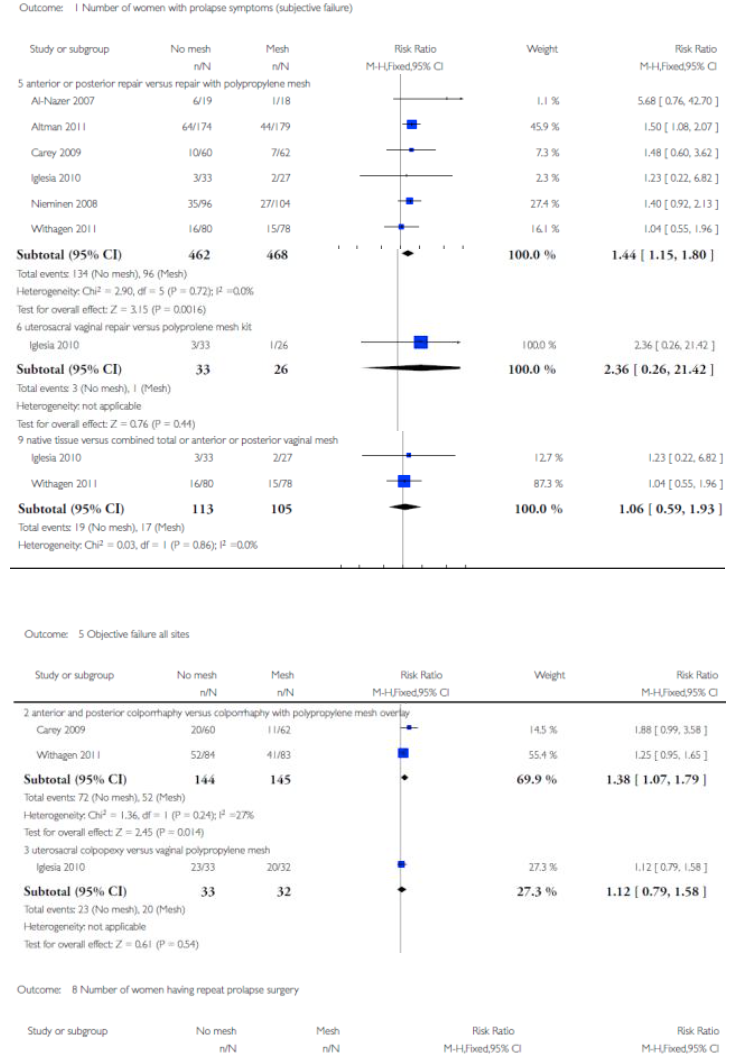
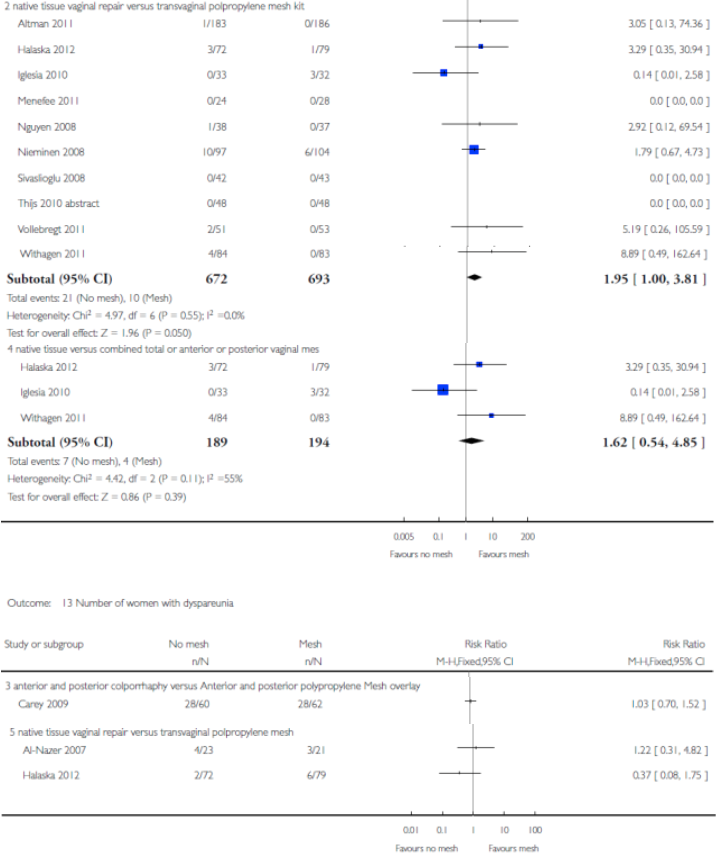
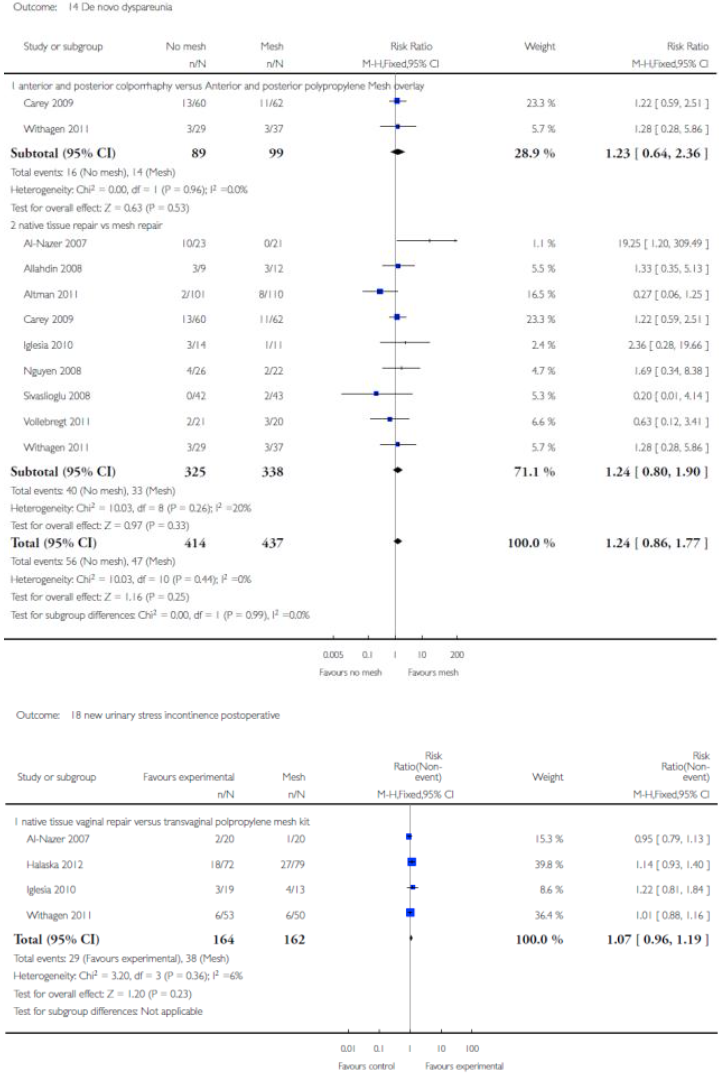
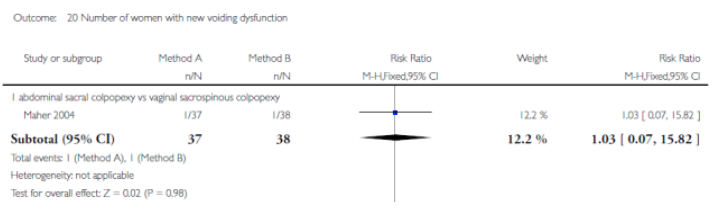
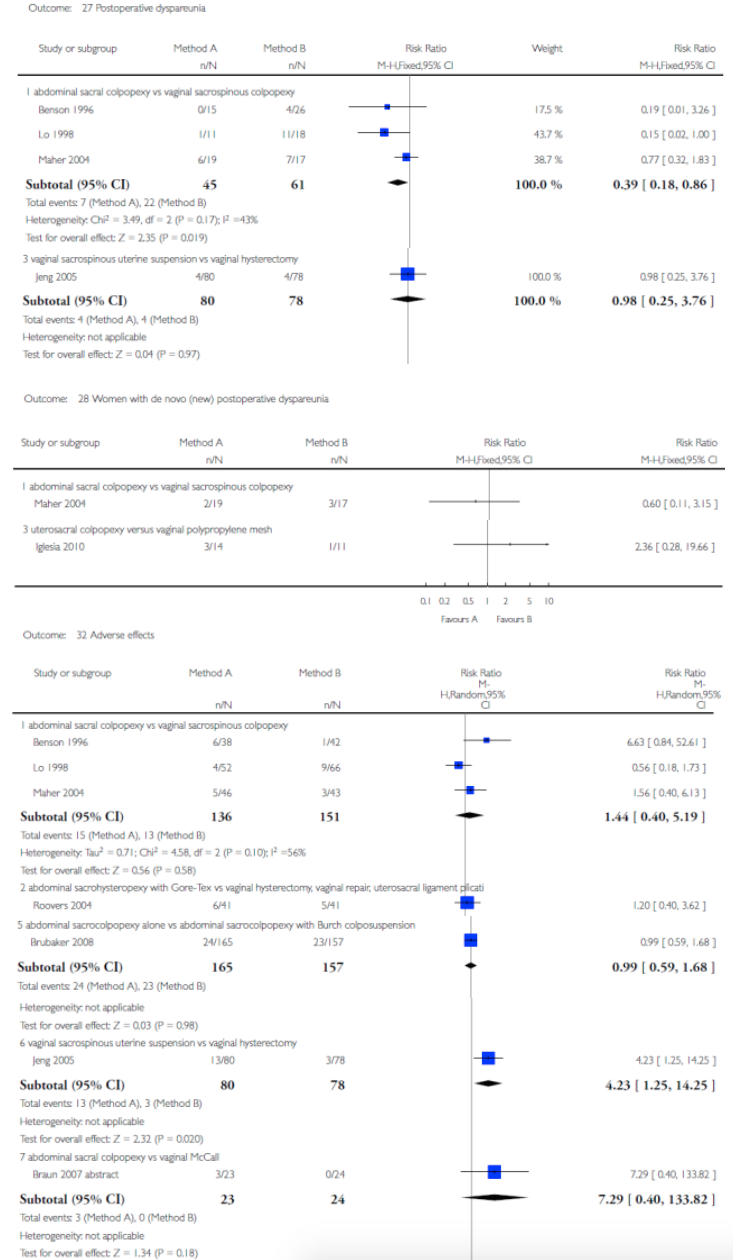
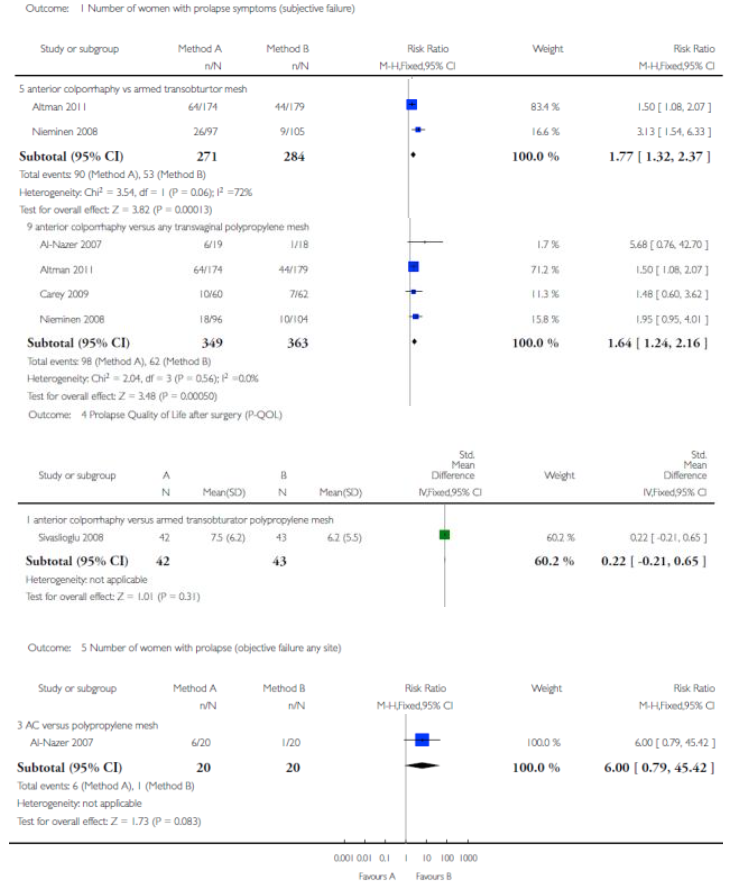
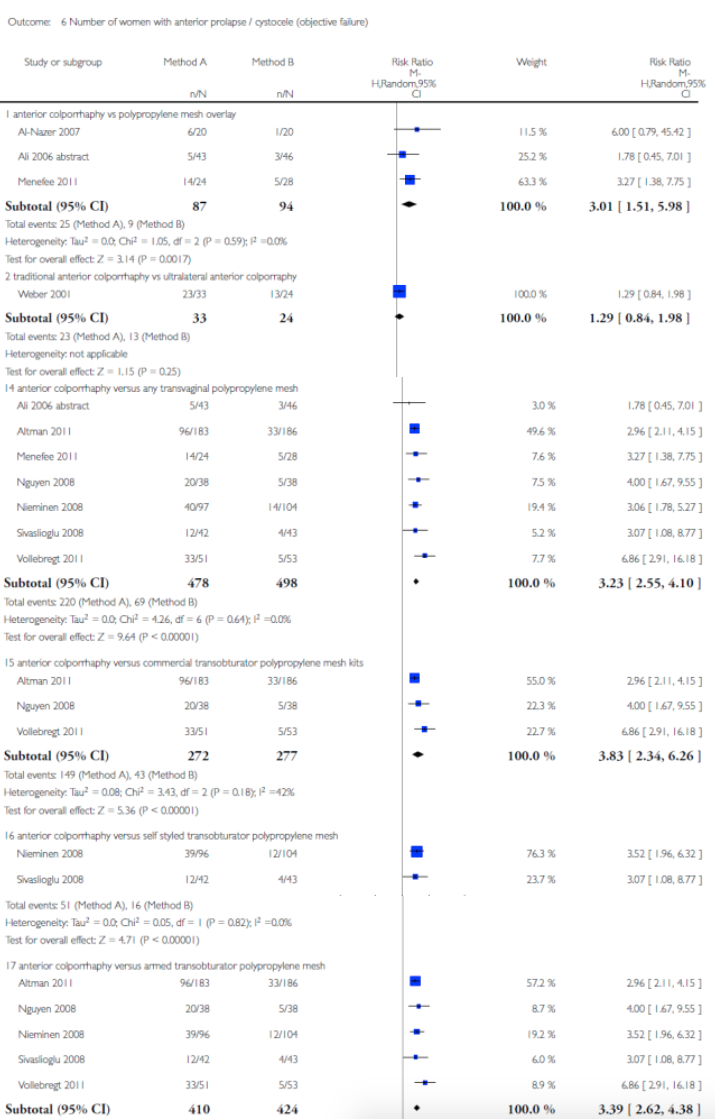
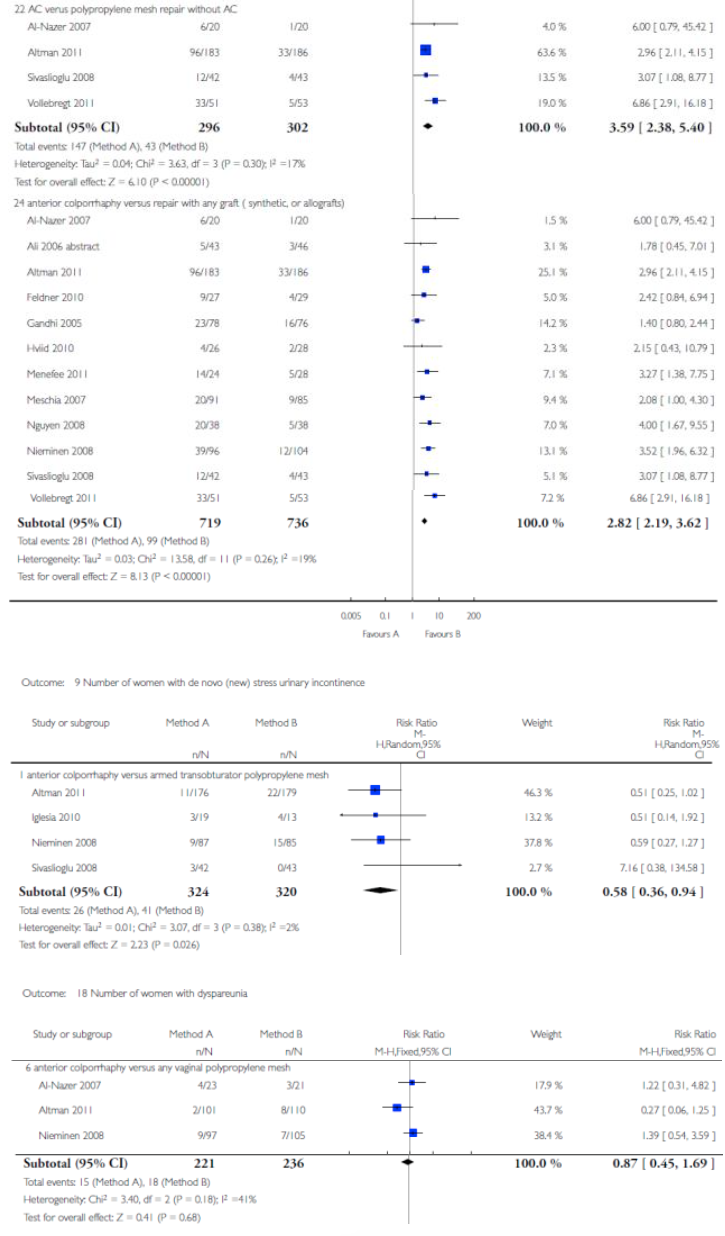
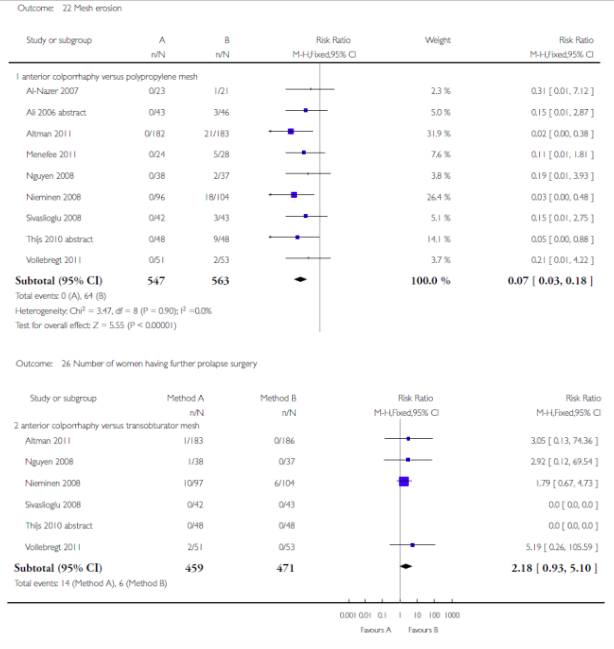
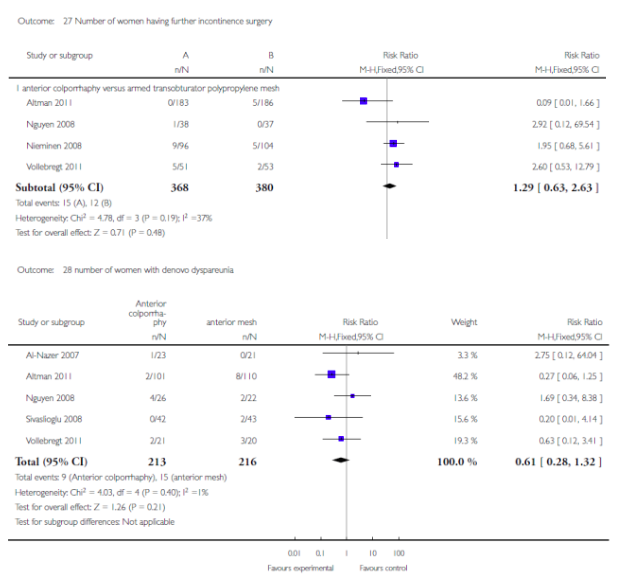
Voor deze vergelijking zijn de Cochrane review van Maher (2013) en het onderzoek van Withagen (2011) geselecteerd. Zie tabel 1 voor de gedetailleerde uitkomsten weergave. De belangrijkste conclusies uit deze tabel zijn dat het gebruik van mesh bij een voorwand prolaps de subjectieve en objectieve recidief kans in dat compartiment verkleint, maar de kans op de novo prolaps van het achterste compartiment vergroot. Dit leidt echter niet tot een hogere kans op heroperatie voor prolaps. Tevens is de kans op de novo SUI toegenomen maar ook dit leidt niet tot meer operaties voor SUI. Verder is er geen verschil in de novo dyspareunie en geen verschil in seksuele functie tussen een operatieve behandeling met mesh of herstel met eigen weefsel.
Tabel 1: Voorwandplastiek met eigen weefsel versus mesh implantatie voor de behandeling van prolaps van het voorste compartiment (comparison 2 cochrane)
|
Uitkomst |
Ingreep n/N |
RR (95% CI) |
Conclusie |
|
|
|
VW |
TVM |
|
|
|
Aantal vrouwen met hernieuwde prolaps klachten |
90/271 98/349 |
53/284 62/363 |
1.77 (1.32-2.37)1 1.64 (1.24-2.16)2 |
Subjectief recidief hoger bij gebruik van eigen weefsel |
|
Patiëntentevredenheid (PGI-I) |
|
|
|
Geen onderzoeken beschikbaar |
|
Kwaliteit van leven postoperatief (P-QOL of PFDI-20) mean/N |
7.5/42 45/37 |
6.2/43 34/37 |
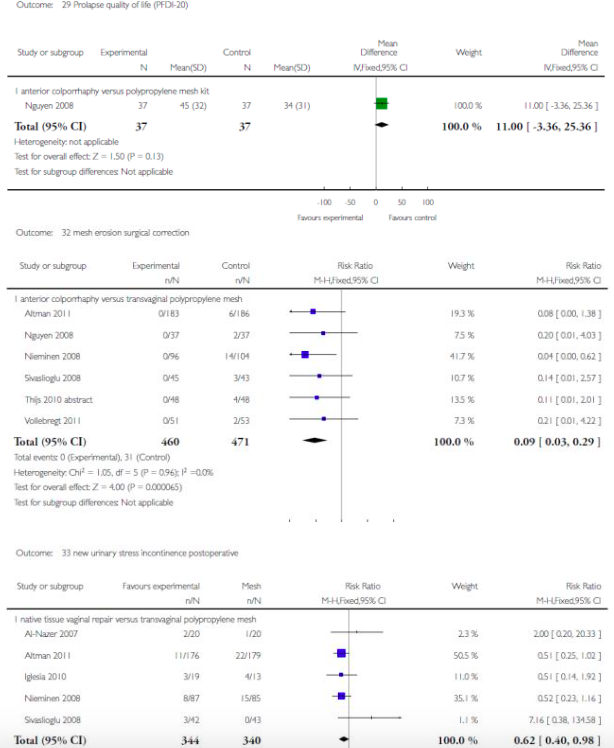
MD 0.22 (-0.21, 0.65)3 MD 11.0 (-3.36, 25.36)4 |
Geen verschil |
|
Aantal vrouwen met anatomisch recidief prolaps in ongeacht welk compartiment |
6/20 |
1/20 |
6.00 (0.79-45.42)5 |
Geen verschil |
|
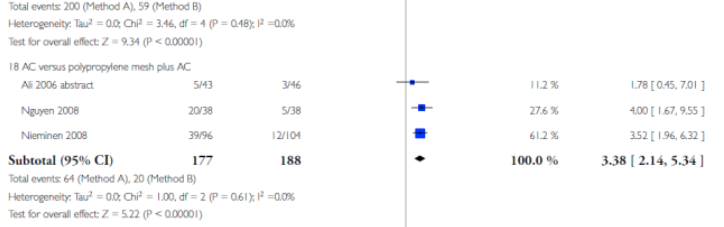
Aantal vrouwen met een anatomisch recidief van het voorste compartiment |
200/410 220/478 149/272 51/138 147/296 281/719 |
59/424 69/498 43/277 16/147 43/302 99/736 |
3.39 (2.62-4.38)6 3.23 (2.55-4.10)7 3.83 (2.34-6.26)9 3.41 (2.05-5.68)10 3.59 (2.38-5.40)12 2.82 (2.19-3.62)13 |
Objectief recidief hoger bij gebruik van eigen weefsel |
|
Aantal vrouwen met de novo prolaps van het middelste compartiment |
|
|
|
Geen onderzoeken beschikbaar |
|
Aantal vrouwen met de novo prolaps van het achterste compartiment |
2/15 |
13/26 |
OR: 0.15 (0.03-0.82)17 |
Minder de novo prolaps bij gebruik van eigen weefsel |
|
Aantal vrouwen met re- operatie voor prolaps |
14/459 |
6/471 |
2.18 (0.93-5.10)6, 16 |
Geen verschil |
|
Aantal vrouwen met de novo dyspareunie |
9/213 |
15/216 |
0.61 (0.28-1.32)12, 4 |
Geen verschil |
|
Seksuele functie (PISQ-12) mean/N |
35.1/189 33/37 226 |
35/200 37/34 237 |
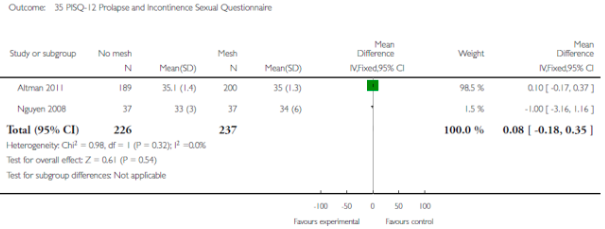
MD 0.10 (-0.17, 0.37)14 MD -1.00 (-3.16, 1.16)4 MD 0.08 (-0.18, 0.35)4,14 |
Geen verschil |
|
Aantal vrouwen met de novo stress-incontinentie |
3/324 27/344 |
41/320 42/340 |
0.58 (0.36-0.94)15 0.62 (0.40-0.98)15, 5 |
Minder de novo SUI bij gebruik eigen weefsel |
|
Aantal vrouwen met de novo urgency, detrusor overactiviteit of overactieve blaas |
|
|
|
Geen onderzoeken beschikbaar |
|
Aantal vrouwen met aanvullende incontinentie chirurgie |
15/368 |
12/380 |
1.29 (0.63-2.63)6 |
Geen verschil |
|
Aantal vrouwen met mesh exposure |
0/547 |
64/563 |
0.07 (0.03-0.18)7, 4 ,16 |
Eigen weefsel beschermt tegen mesh exposure |
|
Aantal vrouwen met een operatie ivm mesh erosie |
0/460 |
31/471 |
0.09 (0.03-0.29)6, 16 |
idem |
|
Aantal vrouwen met post-operatieve complicaties |
|
|
|
Geen onderzoeken beschikbaar |
|
Kosten |
|
|
|
Geen onderzoeken beschikbaar |
|
MD = mean difference; OR = odds ratio; RR = relatief risico; TVM = transvaginale mesh; VW = voorwand plastiek |
||||
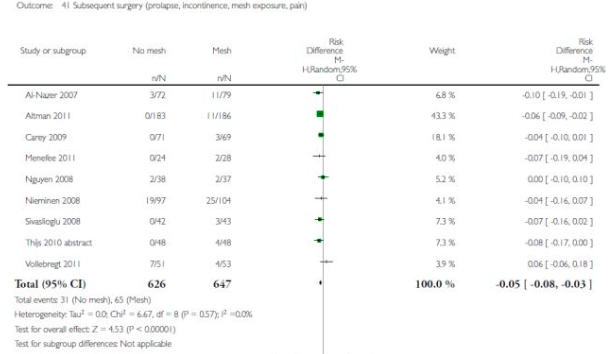
1 anterior colporrhaphy vs armed transobturtor mesh (Altman 2011, Nieminen 2008)
2 anterior colporrhaphy versus any transvaginal polypropylene mesh (Al-Nazer 2007, Altman 2011, Carey 2009, Nieminen 2008)
3 anterior colporrhaphy versus armed transobturator polypropylene mesh (Sivaslioglu 2008)
4 anterior colporrhaphy versus polypropylene mesh kit (Nguyen 2008)
5 anterior colporrhaphy versus polypropylene mesh (Al-Nazer 2007)
6 anterior colporrhaphy versus armed transobturator polypropylene mesh (Altman 2011, Nguyen 2008, Nieminen 2008, Sivaslioglu 2008, Vollebregt 2011)
7 anterior colporrhaphy versus any transvaginal polypropylene mesh (Ali 2006, Altman 2011, Menefee 2011, Nguyen 2008, Nieminen 2008, Sivaslioglu 2008, Vollebregt 2011)
9 anterior colporrhaphy versus commercial transobturator polypropylene mesh kits (Altman 2011, Nguyen 2008, Vollebregt 2011)
10 anterior colporrhaphy versus self styled transobturator polypropylene mesh (Nieminen 2008,Sivaslioglu 2008)
12 anterior colporrhaphy verus polypropylene mesh repair without AC (Al-Nazer 2007, Altman 2011, Sivaslioglu 2008, Vollebregt 2011)
13 anterior colporrhaphy versus repair with any graft ( synthetic, or allografts) (Al-Nazer 2007, Ali 2006, Altman 2011, Feldner 2010, Gandhi 2005, Hviid 2010, Menefee 2011, Meschia 2007, Nguyen 2008, Nieminen 2008, Sivaslioglu 2008, Vollebregt 2011)
14 Mesh vs geen mesh (Altman 2011)
15 anterior colporrhaphy versus armed transobturator polypropylene mesh (Altman 2011, Iglesia 2010, Nieminen 2008, Sivaslioglu 2008)
16 Thys, 2010
17 Withagen, 2011
1b Achterste compartiment
Voor deze vergelijking is slechts één onderzoek geselecteerd (Withagen 2011). In deze RCT zijn vrouwen die een prolaps operatie ondergingen voor recidief prolaps gerandomiseerd voor respectievelijk conventionele vaginale chirurgie met gebruik van eigen weefsel of een vaginale mesh. In tabel 2 staan de uitkomsten van deze studie voor vrouwen die enkel een ingreep aan het achterste compartiment hebben ondergaan. De belangrijkste conclusies uit deze tabel zijn dat er door het gebruik van mesh bij achterwandprolaps geen verschil is in de subjectieve recidief kans en dat mesh de objectieve recidief kans in dat compartiment verkleint, maar resulteert in een hogere kans op de novo prolaps van het voorste compartiment.
Tabel 2: Achterwand plastiek met eigen weefsel versus mesh implantatie voor de behandeling van een prolaps van het achterste compartiment (comparison 3 cochrane)
|
Uitkomst |
Ingreep |
RR (95% CI) |
Conclusie |
|
|
|
AW |
TVM |
|
|
|
Aantal vrouwen met hernieuwde prolapsklachten |
7/24 |
6/26 |
1.26 (0.49-3.23)1 |
Geen verschil |
|
Patiëntentevredenheid (PGI-I) – veel beter |
15/22 |
17/28 |
0.99 (0.64-1.53)1 |
Geen verschil |
|
Kwaliteit van leven (P-QOL of PFDI-20) |
|
|
|
Niet separaat gepubliceerd |
|
Aantal vrouwen met recidief prolaps, ongeacht welk compartiment |
14/25 |
18/30 |
0.93 (0.59-1.47)1 |
Geen verschil |
|
Aantal vrouwen met de novo prolaps van het voorste compartiment |
4/24 |
16/30 |
0.31 (0.12-0.81)1 |
Significant minder na behandeling met eigen weefsel |
|
Aantal vrouwen met de novo prolaps van het middelste compartiment |
0/24 |
0/30 |
1 |
|
|
Aantal vrouwen met een anatomisch recidief van het achterste compartiment |
9/25
|
1/30
|
10.80 (1.47-79.53)1
|
Significant meer na gebruik van eigen weefsel |
|
Aantal vrouwen met re- operatie voor prolaps |
|
|
|
|
|
Aantal vrouwen met de novo dyspareunie |
|
|
|
|
|
Seksuele functie score (PISQ-12) |
|
|
|
|
|
Aantal vrouwen met de novo stress-incontinentie |
1/25 |
2/28 |
0.56 (0.05-5.81)1 |
Geen verschil |
|
Aantal vrouwen met de novo urgency, detrusor overactiviteit of overactieve blaas |
|
|
|
|
|
Aantal vrouwen met verdere incontinentie chirurgie |
|
|
|
|
|
Aantal vrouwen met mesh exposure |
0/25 |
5/32 |
1 |
Geen exposure na gebruik eigen weefsel |
|
Aantal vrouwen met een operatie ivm mesh erosie |
|
|
|
Geen exposure na gebruik eigen weefsel |
|
Aantal vrouwen met post-operatieve complicaties |
|
|
|
Niet gerapporteerd |
|
Kosten |
|
|
|
Geen onderzoeken beschikbaar |
|
AW = achterwand plastiek; RR = relatief risico; TVM = transvaginale mesh; |
||||
1 conventional vaginal prolapsed repair vs polypropylene mesh insertion (Withagen 2011)
1c Gecombineerde ingreep voorste en/of achterste en/of apicale compartiment
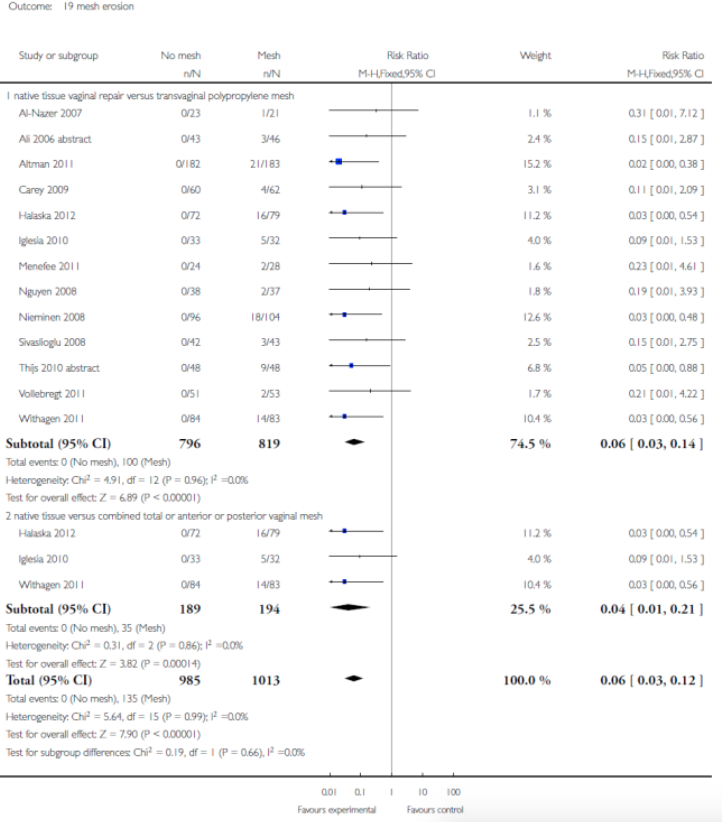
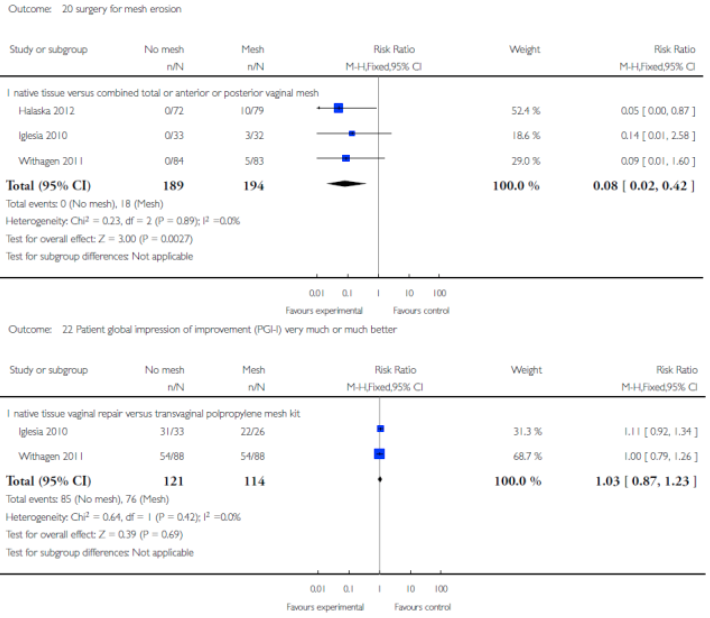
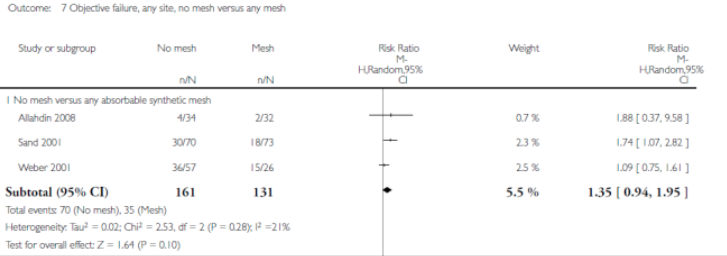
Er zijn 4 studies die hiervoor in aanmerking komen (Carey 2009, Iglesia 2011, Withagen 2011 en Halaska 2012). De resultaten daarvan zijn in tabel 3 terug te vinden. Native tissue repair van meerdere compartimenten tezamen leidt tot significant meer objectieve prolaps recidieven maar niet tot meer subjectieve prolaps klachten. Er is evenmin een verschil in de novo dyspareunie.
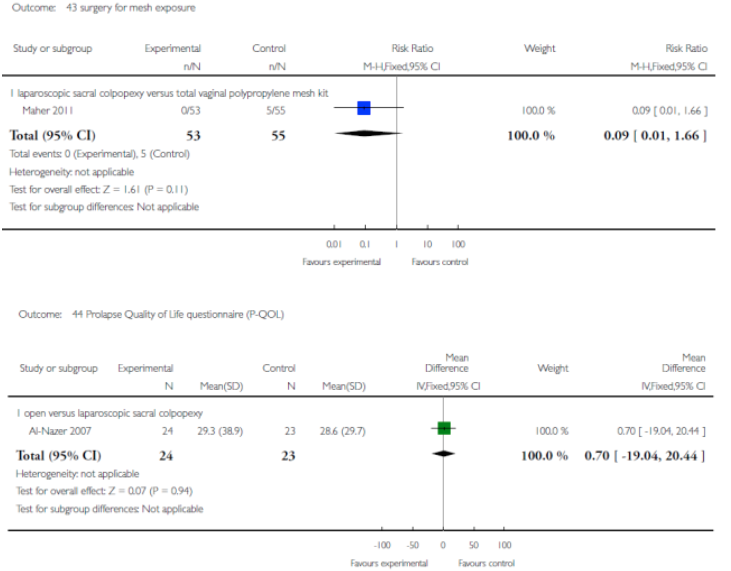
Halaska et al. vergeleken gerandomiseerd native tissue repair en sacrospinale fixatie met een transvaginale mesh behandeling. De mesh behandeling resulteerde in significant minder objectieve prolaps recidieven (17 vs. 39%). Een studie (Maher 2011) die prospectief gerandomiseerd een laparoscopische sacrocolpopexie vergeleek met een TVM procedure liet het tegenovergestelde zien: 57% recidieven bij TVM tegen 23% bij LSCP.
Voor alle situaties (1a, 1b en 1c) waar mesh werd gebruikt resulteerde dit in aanzienlijke mesh exposure percentages, variërend van 4 tot 19%.
Tabel 3: Gecombineerde ingreep van meerdere compartiment met eigen weefsel versus mesh implantatie voor de behandeling van prolaps (comparison 6 cochrane)
|
Uitkomst |
Ingreep n/N |
RR (95% CI) |
Conclusie |
|
|
|
VW+AW |
TVM |
|
|
|
Aantal vrouwen met hernieuwde prolaps klachten |
29/173 |
24/167 |
1.17 (0.71-1.92)1, 3, 4 |
Subjectief recidief hoger bij gebruik van eigen weefsel |
|
Patiëntentevredenheid (PGI-I) – (veel) beter |
85/121 |
76/114 |
1.03 (0.87-1.23)3,4 |
Geen verschil |
|
Kwaliteit van leven postoperatief (P-QOL of PFDI-20) mean/N |
|
|
|
Geen verschil |
|
Aantal vrouwen met recidief (objectief) prolaps, ongeacht compartiment |
123/249 |
85/256 |
1.49 (1.20-1.84)1,2,3,4 |
Objectief recidief hoger bij gebruik van eigen weefsel
|
|
Aantal vrouwen met de novo prolaps van het voorste compartiment |
7/33 |
16/30 |
0.40 (0.19-0.83)4 |
Significant minder bij gebruik van eigen weefsel |
|
Aantal vrouwen met de novo prolaps van het middelste compartiment |
0/39 |
2/56 |
0.28 (0.01-5.78)4 |
Geen verschil |
|
Aantal vrouwen met de novo prolaps van het achterste compartiment |
3/26 |
13/32 |
0.28 (0.09-0.89)4 |
Significant minder bij gebruik van eigen weefsel |
|
Aantal vrouwen met re- operatie voor prolaps |
7/189
|
4/194
|
1.62 (0.54-4.85)2,3,4
|
Geen verschil |
|
Aantal vrouwen met de novo dyspareunie |
19/103
|
14/110 |
1.45 (0.77-2.74)1,3,4 |
Geen verschil |
|
Seksuele functie (PISQ-12) mean/N |
33-35/61 |
34 / 64 |
0.72 (-1.41–2.86)3,4 |
Geen verschil |
|
Aantal vrouwen met de novo stress-incontinentie |
27/144 |
37/142 |
0.72 (0.46-1.12)2,3,4 |
Geen verschil |
|
Aantal vrouwen met de novo urgency, detrusor overactiviteit of overactieve blaas |
|
|
|
Niet onderzocht |
|
Aantal vrouwen met mesh exposure |
0/249
|
39/256
|
0.01 (0.00-0.21)1,2,3,4
|
Mesh is risicovol voor exposure |
|
Aantal vrouwen met een operatie ivm mesh exposure |
0/189 |
18/194 |
0.08 (0.02-0.42)2,3,4 |
idem |
|
Aantal vrouwen met post-operatieve complicaties |
|
|
|
Geen onderzoeken beschikbaar |
|
Kosten |
|
|
|
Geen onderzoeken beschikbaar |
|
AW = achterwand plastiek; RR = relatief risico; TVM = transvaginale mesh; VW = voorwand plastiek |
||||
1 anterior and posterior colporrhaphy versus Anterior and posterior polypropylene Mesh overlay (Carey 2009)
2 native tissue vaginal repair versus transvaginal polpropylene mesh(Halaska 2012)1 anterior and posterior colporrhaphy versus Anterior and posterior polypropylene Mesh overlay (Carey 2009)
3 uterosacral vaginal repair versus polyprolene mesh kit (Iglesia 2010/Sokol 2011)
4 native tissue versus combined total or anterior or posterior vaginal mesh (Withagen 2011)
2. Uterussparende chirurgie versus hysterectomie als behandeling van symptomatische prolaps waarbij ook het middelste compartiment is betrokken
Er zijn zes studies geselecteerd voor de beantwoording van deze vergelijking (De Boer 2009, Dietz 2010, Jeng 2005; Maher 2001, Thys 2011, Van Brummen 2003). Zie bijlage 5 voor de zoekverantwoording en bijlage 6 voor de evidencetabel.
2a.Sacrospinale ligament fixatie versus vaginale hysterectomie
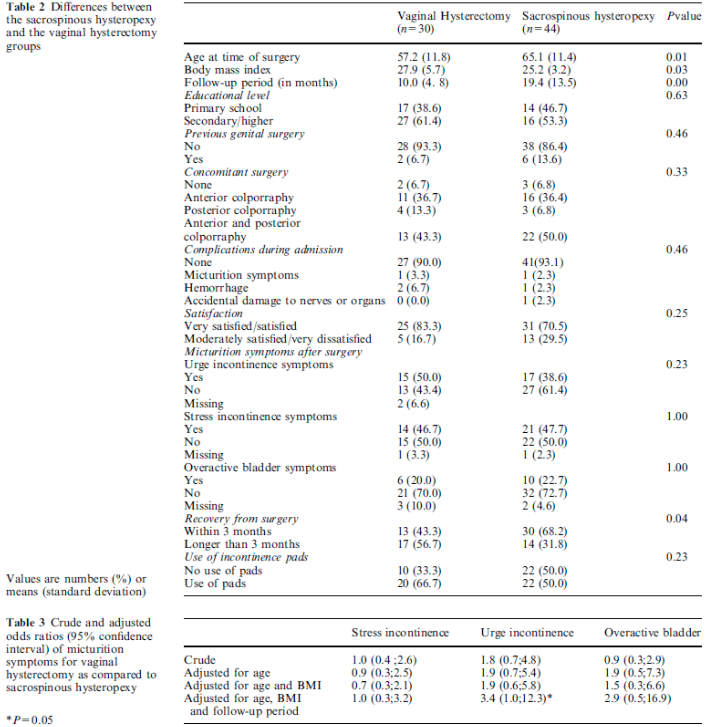
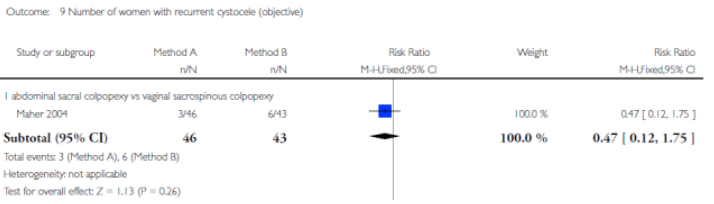
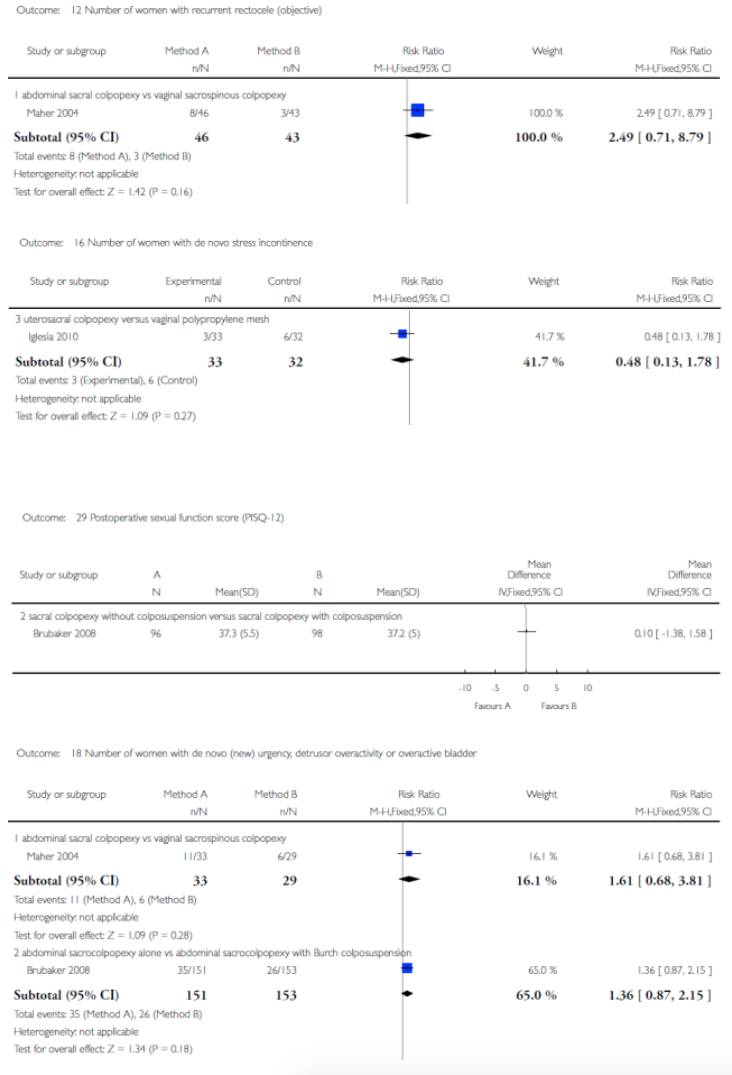
Er zijn vier studies geselecteerd voor het beantwoorden van deze vergelijking (Dietz 2010, Jeng 2005, Maher 2001, Van Brummen 2003). Het gaat om twee randomized controlled trials (Dietz 2010, Jeng 2005) en twee retrospectieve vergelijkende cohortonderzoeken (Maher 2001, Van Brummen 2003) waarin de SSH wordt vergeleken met de VUE. In de studie van Maher wordt de VUE gecombineerd met een sacrospinale ligament fixatie (SSF) van de vaginatop en vergeleken met de SSH.
In één prospectief gerandomiseerde studie (Dietz 2010, ) is de SSH( n=35) vergeleken met de VUE (n=31) bij vrouwen met een symptomatische uterus prolaps stadium 2-4. Ook in de studie van Jeng (2005) zijn vrouwen met een prolaps stadium 2- 3 gerandomiseerd voor SSH (n=80) of vaginale hysterectomie (n=78). In deze studie is niet gekeken naar objectieve anatomische uitkomsten maar naar de invloed van de ingrepen op seksuele functie. Er werden geen gevalideerde vragenlijsten gebruikt.
Maher (2001) heeft in een retrospectief cohort bestaande uit vrouwen met een symptomatische prolaps van het middelste compartiment de SSH (n=34) vergeleken met VUE + SSF (n=36).
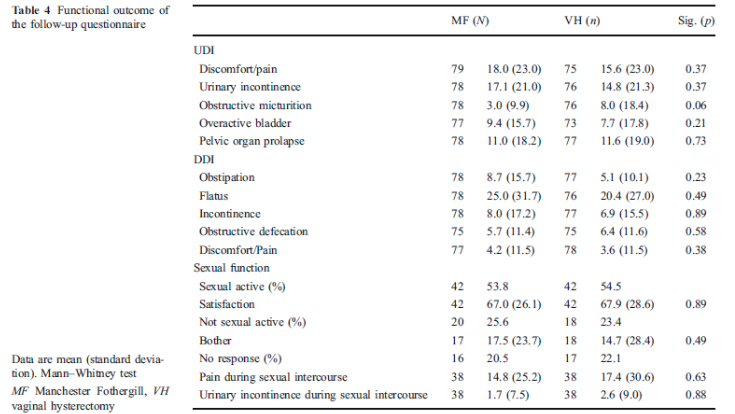
Van Brummen (2003) heeft in een retrospectief cohort bestaande uit vrouwen met een symptomatische prolaps stadium 2-4 van het middelste compartiment de SSH (n=30) vergeleken met de VUE (n=44). In deze studie is met name gekeken naar mictieklachten. In tabel 4 staan de uitkomsten van de bovengenoemde studies samengevat.
Alleen in de studie van Dietz (follow up 1 jaar), waarin de power niet behaald werd, bleek er significant vaker een anatomisch objectief recidief van het middelste compartiment voor te komen na een SSH in vergelijking met vrouwen die een VUE hadden ondergaan. Er werd geen verschil gevonden in objectief en subjectief recidief betreffende de voor- en achterwand. Ook werd er geen verschil gevonden tussen de 2 groepen in recidief prolaps klachten, patiënttevredenheid, dyspareunie of heroperaties bij 1 jaar follow up. In de andere 3 studies werd geen duidelijk voordeel gevonden van het verwijderen van de uterus tijdens de prolaps operatie ten opzichte van het behoud van de uterus.
2b. Manchester versus vaginale hysterectomie
Er zijn twee studies geselecteerd voor het beantwoorden van deze vergelijking (De Boer 2009, Thys 2011).
In een retrospectieve patiëntcontrole studie (Thys 2011) heeft men de Manchester Fothergill ingreep (n=98) vergeleken met vaginale hysterectomie (98) bij vrouwen met een prolaps van het middelste compartiment. De keuze van de ingreep was afhankelijk van de voorkeur van de operateur.
De Boer (2009) heeft in een prospectief cohortonderzoek vrouwen tot 1 jaar postoperatief gevolgd die in verband met een prolaps een gemodificeerde Manchester dan wel een vaginale uterus extirpatie hebben ondergaan. Zie tabel 4 voor de uitkomst van deze studies.
De belangrijkste conclusies uit deze tabel zijn dat er geen verschil bestaat in subjectieve en objectieve recidiefkans en geen verschil bestaat ten aanzien van heroperatie in verband met prolaps of de novo dyspareunie.
De werkgroep is van mening dat gerandomiseerd onderzoek tussen verschillende soorten uterussparende operaties als primaire behandeling voor prolaps thans volledig ontbreekt. Dergelijk onderzoek verdient aandacht indien de superioriteit van uterussparende behandelingen in de nabije toekomst zou worden aangetoond.
Voor de beantwoording van andere vergelijkingen wordt verwezen naar de meest recente Cochrane (Maher 2013).
Tabel 4: Uterussparende chirurgie versus hysterectomie als behandeling van uterus prolaps
|
|
||||||||
|
Vaginale ingrepen zonder gebruik van MESH |
||||||||
|
Uitkomst |
Ingreep |
RR (95% CI) |
Conclusie |
Ingreep |
RR (95% CI) |
Conclusie |
||
|
|
SSF |
VUE |
|
|
Manchester-Fothergill |
VUE |
|
|
|
Aantal vrouwen met hernieuwde prolaps klachten |
6/27 |
4/29 |
1.61 (0.51-5.10)2 |
Geen verschil |
24/98 |
20/98 |
1.20 (0.71-2.02)6 |
Geen verschil |
|
Patiëntentevredenheid (PGI-I) |
25/29 31/44 |
23/27 25/30 |
1.01 (0.82-1.25)2 0.85 (0.66-1.08)3 |
Geen verschil |
|
|
Geen onderzoeken beschikbaar |
|
|
Kwaliteit van leven (P-QOL of PFDI-20) |
|
|
Geen onderzoeken beschikbaar |
|
|
|
Geen onderzoeken beschikbaar |
|
|
Aantal vrouwen met recidief prolaps, ongeacht welk compartiment |
5/44 |
2/30 |
1.70 (0.35-8.22)3 |
Geen verschil |
3/98 |
3/98 |
1.00 (0.21-4.83)6 |
Geen verschil |
|
Aantal vrouwen met recidief van het voorste compartiment |
17/34 6/27 |
20/31 8/29 |
0.78 (0.51-1.19)1 0.81 (0.32-2.02)2 |
Geen verschil |
23/50 |
23/48 |
0.96 (0.63-1.46)5 |
Geen verschil |
|
Aantal vrouwen met recidief van het middelste compartiment |
9/34 6/27
|
1/31 2/29
|
8.21 (1.10-61.11)1 3.22 (0.71-14.62)2
|
Hoger objectief recidief na SSF
|
0/50 |
2/48 |
0.19 (0.01-3.90)5 |
Geen verschil |
|
Aantal vrouwen met recidief van het achterste compartiment |
6/34 0/27 |
9/34 1/29 |
0.67 (0.27-1.67)1 0.36 (0.02-8.41)2 |
Geen verschil |
13/50 |
7/48 |
1.78 (0.78-4.09)5 |
Geen verschil |
|
Aantal vrouwen met re- operatie voor prolaps |
4/35 2/27 |
2/31 2/29 |
1.77 (0.35-9.01)1 1.07 (0.16-7.10)2 |
Geen verschil |
4/98 |
9/98 |
0.44 (0.14-1.40)6 |
Geen verschil |
|
Aantal vrouwen met de novo dyspareunie |
2/17 1/80 |
1/17 1/78 |
2.00 (0.20-20.04)2 0.97 (0.06-15.32)4 |
Geen verschil |
4/22 |
5/25 |
0.91 (0.28-2.97)6 |
Geen verschil |
|
Seksuele functie score (FSFI ), mean/N |
3.3/80 |
3.5/78 |
- 4 |
Geen verschil |
|
|
Geen onderzoeken beschikbaar |
|
|
Aantal vrouwen met de novo stress-incontinentie |
1/27 21/44 |
2/29 14/30 |
0.54 (0.05-5.59)2 1.02 (0.63-1.67)3 |
Geen verschil |
|
|
Geen onderzoeken beschikbaar |
|
|
Aantal vrouwen met de novo urgency, detrusor overactiviteit of overactieve blaas |
|
|
Niet van toepassing |
|
|
|
Niet van toepassing |
|
|
Aantal vrouwen met verdere incontinentie chirurgie |
|
|
Niet van toepassing |
|
|
|
Niet van toepassing |
|
|
Aantal vrouwen met post-operatieve complicaties |
0/34 3/44 1/80 |
1/31 3/30 1/78 |
0.30 (0.01-7.22)1 0.68 (0.15-3.15)3 0.97 (0.06-15.31)4 |
Geen verschil |
9/81 43/98 52/179 |
13/75 37/98 50/173 |
0.64 (0.29-1.41)5 1.16 (0.83-1.63)6 0.96 (0.55-1.67)5,6 |
Geen verschil |
|
Kosten |
|
|
Geen onderzoeken beschikbaar |
|
|
|
Geen onderzoeken beschikbaar |
|
|
RR = relatief risico; SSF = sacrospinale fixatie; VUE = vaginale uterusextirpatie |
||||||||
1 Oneyear follow-up after sacrospinous hysteropexy and vaginal hysterectomy for uterine descent (Dietz 2010)
2 Sacrospinous hysteropexy versus vaginal hysterectomy and sacrospinous fixation for symptomatic uterine prolapsed (Maher 2001)
3 Sacrospinous hysteropexy compared to vaginal hysterectomy as primary surgical treatment for a descensus uteri(Van Brummen 2003)
4 Total vaginal hysterectomy (TVH) or transvaginal sacro-spinous uterine suspension (SSUS) for uterine prolapsed (Jeng 2005)
5 cervical amputation with uterosacral ligament placation (modified Manchester) versus vaginal hysterectomy with high uterosacral ligament placation (De Boer 2009)
6 Manchester Fothergill (MF) procedure with vaginal hysterectomy (VH) as surgical treatment of uterine descent (Thys 2011)
Zoeken en selecteren
Om te bepalen wat de optimale chirurgische behandeling van symptomatische vaginale prolaps is zijn de 2 eerder genoemde PICO’s geformuleerd. In de eerste PICO wordt de prolaps chirurgie met gebruik van mesh vergeleken met native tissue repair (lichaamseigen weefsel). In de 2e PICO is aansluitend bij de Nederlandse praktijk een vergelijking gemaakt tussen uterussparende versus uterus verwijderende technieken. Er is gekozen om hiervoor alleen studies te selecteren waarin lichaamseigen materiaal werd gebruikt.
Vervolgens zijn belangrijke en contemporaine uitkomstmaten geformuleerd, waarbij onderscheid is gemaakt tussen behandelingen van het voorste, achterste en alle compartimenten.
Om de leesbaarheid te vergroten zijn alle tabellen geüniformeerd en is er een conclusie kolom toegevoegd. Indien bepaalde uitkomstmaten niet bekend zijn zijn de betreffende vakjes leeggelaten.
Grade tabel
Uitgangsvraag 1a: voorste compartiment: mesh versus native tissue
|
Beoordeling van studiekwaliteit |
Kwaliteit |
||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
|
|
Recidief prolaps voorwand |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Geen ernstige imprecisie |
Geen |
HOOG |
|
De novo prolaps achterwand |
|||||||
|
1 |
RCT 2 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Recidief/de novo prolaps alle compartimenten |
|||||||
|
1 |
RCT 3 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Subjectieve prolapsklachten |
|||||||
|
1 |
RCT 4 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Heroperatie prolaps |
|||||||
|
1 |
RCT 5 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
De novo stress-incontinentie |
|||||||
|
1 |
RCT 6 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Anti-incontinentie ingrepen |
|||||||
|
1 |
RCT 5 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
1 Systematische review van Maher 2013, aantal recidieven >300.
2 RCT Withagen 2011, gedowngrade op basis van kleine aantallen
3 Systematische review van Maher 2013 heeft hiervoor één studie geselecteerd.
4 Systematische review van Maher 2013, aantal hernieuwde prolapsklachten <300
5 Systematische review van Maher 2013, aantal heroperaties <300
6 Systematische review van Maher 2013, aantal met de novo stressincontinentie <300
Uitgangsvraag 1b: achterste compartiment : mesh versus native tissue
|
Beoordeling van studiekwaliteit |
Kwaliteit |
||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
|
|
Recidief prolaps achterwand |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
De novo prolaps voorwand |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
1 RCT Withagen 2011, gedowngrade op basis van kleine aantallen
Uitgangsvraag 1c: meerdere compartimenten: mesh versus native tissue
|
Beoordeling van studiekwaliteit |
Kwaliteit |
||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
|
|
Hernieuwde prolapsklachten |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Recidief prolaps |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|
Heroperaties prolaps |
|||||||
|
1 |
RCT 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
Uitgangsvraag 2: uterusssparende chirurgie versus hysterectomie als behandeling van prolaps waarbij ook de uterus is betrokken
|
Beoordeling van studiekwaliteit |
Kwaliteit |
||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
|
|
Recidief prolaps – Uterussparend vs verwijderend |
|||||||
|
1 |
RCT/ observationele studies 1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG/LAAG |
|
Hernieuwde prolapsklachten – Manchester vs VUE |
|||||||
|
1 |
observationele studie 2 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
ZEER LAAG |
|
Recidief prolaps – Manchester vs VUE |
|||||||
|
1 |
observationele studie 3 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
ZEER LAAG |
1 Een RCT (Dietz 2010) en 4 observationele studies (De Boer 2009, Maher 2001, Thys 2011, Van Brummen 2003). Gezien kleine aantallen gedowngrade op imprecisie.
2 Een observationele studie (Thys 2011), aantal hernieuwde prolapsklachten <300
3 Twee observationele studies (De Boer 2009, Thys 2011), aantal recidieven <300
Referenties
- De Boer, Milani AL, Kluivers KB,Withagen MI, Vierhout ME (2009).The effectiveness of surgical correction of uterineÿprolapse: cervical amputation with uterosacral ligament plication (modified Manchester) versus vaginal hysterectomy with high uterosacral ligament plication. Int Urogynecol J Pelvic Floor Dysfunct, 20(11):1313-9.
- Dietz V, van der Vaart CH, van der Graaf Y, Heintz P, Schraffordt Koops SE (2010). One-year follow-up after sacrospinous hysteropexy and vaginal hysterectomy for uterine descent: a randomized study. International Urogynecology Journal, 21(2):209-16.
- Jeng CJ, Yang YC, Tzeng CR, Shen J, Wang LR (2005). Sexual functioning after vaginal hysterectomy or transvaginal sacrospinous uterine suspension for uterineprolapse: a comparison. J Reprod Med., 50(9):669-74.
- Maher CF, Cary MP, Slack MC, Murray CJ, Milligan M, Schluter P (2001). Uterine preservation or hysterectomy at sacrospinous colpopexy for uterovaginal prolapse? International Urogynecology Journal , 12(6):381-4.
- Maher C, Feiner B, Baessler K, Schmid C (2013). Surgical management of pelvic organ prolapse in women. Cochrane Database Syst Rev., 30.
- Thys SD, Coolen A, Martens IR, Oosterbaan HP, Roovers J, Mol B, (2011). A comparison of long-term outcome between Manchester Fothergill and vaginal hysterectomy as treatment for uterine descent. International Urogynecology Journal, 22(9):1171-8.
- Van Brummen HJ, van de Pol G, Aalders CI, Heintz AP, van der Vaart CH (2003). Sacrospinous hysteropexy compared to vaginal hysterectomy as primary surgical treatment for a descensus uteri: effects on urinary symptoms. International Urogynecology Journal, 14(5):350-5.
- Withagen MI, Milani AL, de Leeuw JW, Vierhout ME (2012). Development of de novo prolapse in untreated vaginal compartments after prolapse repair with and without mesh: a secondary analysis of a randomised controlled trial. BJOG, 119(3): 354-60.
Evidence tabellen
|
Reference |
Study type |
Characteristics |
Intervention (I) |
Controls (C)
|
Outcome measures and follow-up time |
Results |
Quality assessment study |
|
De Boer, 2009 |
Design Prospective cohort study
N = 156
Country Netherlands |
Aim of the study: to evaluate cervical amputation with uterosacral ligament plication (modified Manchester) and compare it to vaginal hysterectomy with high uterosacral ligament placation procedure with special regard to the middle compartment.
Inclusion criteria women who underwent either vaginal hysterectomy with high uterosacral ligament plication or cervical amputation with uterosacral plication in the years 2002–2007 in three large teaching hospitals in The Netherlands
Exclusion criteria:
|
Intervention
N =
|
Controls
N =
|
Primary outcomes:
Secundary outcomes:
Follow up:
|
Primary outcomes:
|
Yes
Selection bias Yes, the choice for the type of surgery was made in mutual agreement between physician and patient.
Method of assessing the outcome appropriately: Patient characteristics and perioperative complications were collected from the medical files. All women underwent a full gynaecological examination including the pelvic organ prolapse quantification (POP-Q) score and were invited for a postoperative visit 1-year after the operation in which the POP-Q score was repeated. The patient self-reported questionnaire is a composite of internationally well-known questionnaires that have been validated for the Dutch language. It contains diseasespecific questions from the validated Dutch translation of the incontinence impact questionnaire (IIQ) [10], urogenital distress inventory (UDI)
Selective loss to follow up: No
Identification confounders and correction in analysis: Yes, at postoperative visit 1 year later 51 women in Manchester and 48 women in vaginal hysterectomy group appeared.
Funding: No conflicts of interest. |
|
Dietz, 2010 |
Design Nonblinded, multicenter RCT
N = 66
Country Netherlands |
Aim of the study: To compare the vaginal hysterectomy with the sacrospinous hysteropexy for the treatment of uterine descent stage2–4 in women with no medical history of pelvic surgery and with a normal uterus, cervix, and ovaries and compared differences in recovery time.
Inclusion criteria - women with symptomatic pelvic organ prolapse, referred between February 1, 2004 and December 1, 2006 - presence of a uterine descent stage2–4 according to the classification of the International Continence Society and the patient’s desire for surgical correction - no medical history of pelvic surgery, normal uterus and ovaries on ultrasound examination, normal menstrual bleeding pattern (if premenopausal), normal cervical cytology, and no insulin-dependent diabetes mellitus.
Exclusion criteria:
|
Intervention sacrospinous hysteropexy
N = 35
|
Controls vaginal hysterectomy
N = 31
|
Primary outcomes: recovery time
Secundary outcomes: complications anatomical outcomes, functional outcomes, and quality of life
Follow up: 1 year |
Primary outcomes: In the 66 women, there were six protocol deviations; two women underwent a vaginal hysterectomy instead of a sacrospinous hysteropexy (one woman because of inadequate visualization of the sacrospinous ligament, and in one woman, the reason for changing the procedure was not written down adequately in the clinical research file); and four women had an exclusion criterion that was overlooked before randomization. Two of them were diagnosed with insulin-dependent diabetes mellitus (one in each group) and two of them had a medical history of pelvic surgery (one in each group, cesarean delivery, and posterior colporrhaphy).
In both groups, no bladder or rectal injuries occurred; no blood transfusions or intensive care admissions were needed. Five days after surgery, one woman who underwent a vaginal hysterectomy was diagnosed with a distal occlusion of the right ureter.
At 1-year follow-up, 9 women (34, 27%) who had sacrospinous hysteropexy had recurrent uterine descent stage2 or more. Three women who underwent a sacrospinous hysteropexy had a stage4 prolapse before surgery. All these women were diagnosed with a recurrent uterine descent within 1 year. Two of these women underwent repeat surgery. Repeat surgery for prolapse after a sacrospinous hysteropexy was performed in 11% (4/35) of patients (vaginal hysterectomy and/or colporrhaphy anterior). Surgery for prolapse after a vaginal hysterectomy occurred in 7% (2/31) of patients (colporrhaphy anterior and posterior; risk difference, 5%; 95% CI=−9 to 19).
|
Clearly defined groups: Yes
Selection bias No
Method of assessing the outcome appropriately: Information about complications during and after surgery and length of hospital stay were collected in the clinical research file of all study participants. At baseline and 1 year after surgery, women underwent pelvic examination using the pelvic organ quantification system (POP-Q). A prolapse stage2–4 on gynecological examination 1 year after surgery was considered a recurrence. Functional outcomes and quality of life were measured with the urinary distress inventory (UDI) and the incontinence impact questionnaire (IIQ) before surgery and 1 year after surgery
Selective loss to follow up: Four women in the vaginal hysterectomy group and four in the sacrospinous hysteropexy group did not returned the diary and/or questionnaires for a variety of reasons but mostly because this was too much of a bother. All these women, except for one, were contacted at 1-year follow-up. Two women of the sacrospinous hysteropexy group did not return for a gynecological examination at 1-year followup. One woman was lost to follow-up 6 weeks after surgery for unknown reasons. The other woman was only examined at 6-month follow-up.
Identification confounders and correction in analysis: Age, however adjusting for age did not alter findings.
Funding: Not reported |
|
Jeng, 2005 |
Design RCT
N = 158
Country Taiwan |
Aim of the study: To examine changes in sexuality after total vaginal hysterectomy (TVH) or transvaginal sacro-spinous uterine suspension (SSUS) for uterine prolapse
Inclusion criteria - women <50 years old and sexually active within the last 6 months before surgical intervention - grade 2 or 3 uterine prolapse
Exclusion criteria: - major medical disorders |
Intervention TVH
N = 78
|
Controls SSUS
N = 80
|
Primary outcomes: Sexual function
Secundary outcomes:
Follow up:
|
Primary outcomes:
|
Clearly defined groups: Yes
Selection bias Not expected, however randomisation procedure was not described
Method of assessing the outcome appropriately: Sexual functioning before and 6 months after surgery was examined via a face-to-face questionnaire (Rosen’s Female Sexual Function Index). Sexual interest, sexual satisfaction, frequency of sexual intercourse and frequency of orgasm were measured using an analogue scale.
Selective loss to follow up: No
Identification confounders and correction in analysis: No
Funding: Not reported |
|
Maher, 2001 |
Design Retrospective cohort study
N = 70
Country Australia |
Aim of the study: to determine the efficacy of these procedures and to determine the role of vaginal hysterectomy at prolapse surgery for uterovaginal prolapse.
Inclusion criteria - women who underwent between June 1992 and June 1998 sacrospinous hysteropexy and vaginal hysterectomy and sacrospinous fixation of the vault in the management of symptomatic uterovaginal prolapse to or beyond the introitus with straining. - Uterine preservation was considered in women with normal cervical cytology and no abnormal uterine bleeding.
Exclusion criteria:
|
Intervention sacrospinous hysteropexy
N = 34
|
Controls vaginal hysterectomy and sacrospinous fixation
N = 36
|
Primary outcomes: Subjective and objective failure
Secundary outcomes:
Follow up: 33 months in the hysterectomy group and 26 months in the hysteropexy group. |
Primary outcomes:
The subjective success rate (no awareness of prolapse) was 86% in the hysterectomy group and 78% in the hysteropexy group (P = 0.70). The objective success rate (no prolapse beyond the midvaginal point) was 72% and 74%, rspectively (P = 1.00). The patient-determined satisfaction rate was 86% in the hysterectomy group and 85% in the hysteropexy group (P = 1.00).
Postoperatively, no patient required blood transfusion and there were no thromboembolic events. Three women reported significant buttock pain postoperatively, 1 in the hysterectomy group and 2 after the hysteropexy.
Five women underwent further gynecological surgery. In the hysterectomy group there was one vaginal repair and one abdominal sacral colpopexy for prolapse. In the hysteropexy group 2 women required a vaginal hysterectomy and repair for uterine prolapse, one 2 years postpartum. One woman had an abdominal hysterectomy for menorrhagia.
Postoperativley, 59% in the hysterectomy group and 63% in the hysteropexy group were sexually active (P = 0.79) with 3% and 7% respectively reporting dysparenia. |
Clearly defined groups: Yes
Selection bias Possible, self-slected to hysterectomy or hysteropexy.
Method of assessing the outcome appropriately: Prolapse was graded using a modified Baden–Walker classification. Between November 1998 and March 1999 the 56 women underwent independent evaluation by a non-surgical author who was unaware of the surgery performed. Evaluation included a standardized questionnaire and site-specific vaginal examination, and patient satisfaction was recorded using a visual analog scale (0–100). Women with no symptoms of genital prolapse were classified as a subjective success. Objective successes were those women who on examination had no vaginal prolapse beyond the halfway point of the vagina.
Selective loss to follow up: Of the 14 women lost to follow-up, 7 had since died, 3 suffered senile dementia and 4 were unable to be contacted.
Identification confounders and correction in analysis: No
Funding: Not reported |
|
Roovers, 2004 |
Design Multicenter RCT
N = 82
Country Netherlands |
Aim of the study: To compare the effects of vaginal hysterectomy (combined with anterior and/or posterior colporraphy) and abdominal sacro-colpopexy (with preservation of the uterus) on urogenital function.
Inclusion criteria - patients enrolled between January 1998 and July 2000 - patients with intact uteri - uterine prolapse stages II–IV
Exclusion criteria: - presence of an adnexal mass, a history of more than two abdominal pelvic surgical procedures, extreme obesity (body mass index >35 kg/m2), prior inflammatory bowel or pelvic disease and faecal incontinence because of an internal or external anal sphincter defect |
Intervention abdominal sacro-colpopexy (with preservation of the uterus)
N = 41
|
Controls vaginal hysterectomy combined with anterior and/or posterior colporraphy if indicated
N = 41
|
Primary outcomes: UDI
Secundary outcomes:
Follow up: 1 year |
Primary outcomes: Two women in abdominal surgery preferred vaginal surgery after randomisation.
For all domains of the UDI, the reduction in score was higher in the vaginal group than in the abdominal group. At one year after surgery, the vaginal group scored significantly lower on the discomfort/pain domain, overactive bladder domain and the obstructive micturition domain, as compared with the abdominal group.
Findings at pelvic examination were similar before surgery and at six weeks, six months and one year after surgery. Before surgery, a stage II or more cystocele was present in 85% of the vaginal group and 88% of the abdominal group and a stage II or more rectocele was present in 37% of the vaginal group and 32% of the abdominal group. At one year after surgery, only 5% of patients in both groups had a stage II or more vault prolapse (vaginal group) or uterine prolapse (abdominal group). A stage II or more cystocele was present in 39% of the vaginal group and 36% of the abdominal group and a stage II or more rectocele was present in 15% of the vaginal group and 5% of the abdominal group.
|
Clearly defined groups: Yes
Selection bias No
Method of assessing the outcome appropriately: A standardised urogynaecologic interview and a classification of the genital prolapse according to the recommendations of the ICS. Participating patients completed the urogenital distress inventory (UDI), before and at six weeks, six months and one year after surgery, to measure discomfort of prolapse and micturition symptoms. For each patient, the following information was collected: duration of surgery, amount of blood loss, complications during surgery, complications during hospital stay, duration of hospital stay and late complications due to surgery. During the first year after surgery, the number of visits to a gynaecologist or general practitioner because of prolapse symptoms, micturition symptoms, defecation symptoms and other symptoms related to the performed prolapse surgery were documented for each patient. We also scored how often repeated prolapse surgery was performed or planned because of recurrence of genital prolapse. Recurrence of prolapse was defined as a combination of a stage II or more genital prolapse in combination with symptoms of pelvic floor dysfunction. The data were analysed by intention-to-treat.
Selective loss to follow up: In abdominal surgery group there were 3 women lost to follow up, this was 1 in vaginal surgery group. All had no motivation to complete questionnaire/visit the hospital to undergo pelvic examination
Identification confounders and correction in analysis: As UDI scores were at baseline somewhat higher in the abdominal group than in the vaginal group, we adjusted in the repeated measurement analysis for differences in UDI scores before surgery.
Funding: Not reported |
|
Roovers, 2005 |
Design Multicenter RCT
N = 82
Country Netherlands |
Aim of the study: to compare post-operative pain, quality of life, and physical performance between patients undergoing vaginal and abdominal surgical correction of uterovaginal prolapse.
Inclusion criteria - patients enrolled between January 1998 and July 2000 - patients with intact uteri - uterine prolapse stages II–IV
Exclusion criteria: - presence of an adnexal mass, a history of more than two abdominal pelvic surgical procedures, extreme obesity (body mass index >35 kg/m2), prior inflammatory bowel or pelvic disease and faecal incontinence because of an internal or external anal sphincter defect |
Intervention abdominal sacro-colpopexy (with preservation of the uterus)
N = 41
|
Controls vaginal hysterectomy combined with anterior and/or posterior colporraphy if indicated
N = 41
|
Primary outcomes:
Secundary outcomes:
Follow up:
|
Primary outcomes: Two women in abdominal surgery preferred vaginal surgery after randomisation. Data were complete in 68 (82.9%) patients of whom 35 had undergone vaginal surgery and 33 had undergone abdominal surgery.
Patients who were operated by vaginal approach did not resume daily activities sooner than patients who were operated by abdominal approach (logrank test P = 0.57). |
Clearly defined groups:
Selection bias
Method of assessing the outcome appropriately: All patients had undergone a standardized urogynecologic interview before surgery as well as a complete physical examination including a classi¢cation of the genital prolapse according to the recommendations of the ICS. We also performed urodynamic investigation. All patients were asked to answer the RAND-36 before surgery and 6 weeks after surgery. Two months after start of inclusion, we began to ask participating patients to also keep a diary, starting from the day before surgery until 6 weeks after surgery. During admission, the nursing sta¡ daily scored whether or not and in what dosages analgesics were administered. Post-operative pain management was similar in both groups An intention to treat analysis was performed.
Selective loss to follow up: In abdominal surgery group there were 3 women lost to follow up, this was 1 in vaginal surgery group. All had no motivation to complete questionnaire/visit the hospital to undergo pelvic examination
Identification confounders and correction in analysis:
Funding:
|
|
Thys, 2011 |
Design Multicenter retrospective case-control study
N = 196
Country Netherlands |
Aim of the study: to compare the Manchester Fothergill (MF) procedure with vaginal hysterectomy (VH) as surgical treatment of uterine descent.
Inclusion criteria - patients who underwent either a MF or VH for primary apical compartment prolapse between January 2000 and December 2005.
Exclusion criteria: - Women who underwent combined prolapse and incontinence surgery |
Intervention Manchester Fothergill
N = 98
|
Controls vaginal hysterectomy
N = 98
|
Primary outcomes: UDI
Secundary outcomes: Morbidity, recurrence of POP, reintervention DSQOL and sexual function
Follow up: 6 (1.5–9.5)years |
Primary outcomes:
VH and MF procedure (hazard ratio for recurrence of POP between both groups is 2.5 in favour of the MF group (HRR 2.5, 95% CI 0.8–8.0)).
|
Clearly defined groups: Yes, the identified MF patients were matched to VH patients for pre-operative grade of prolapse (Baden and Walker classification, age and parity.
Selection bias Possible, the treatment selection was based on the preference of the gynaecologist in consultation with the patient.
Method of assessing the outcome appropriately: We collected data from patient records at the time of operation, medical history, previous conservative treatment (pessary, physical therapy) and stage of prolapse from hospital record files. Data on recurrence rates were collected from patient record files and from the follow-up questionnaire. Data on duration of surgery and admission, blood loss and complications related to surgery were registered from patient record files. 3 to 8 years after the intervention, all patients were approached and asked to complete the Dutch validated version of the UDI, the Defecatory Distress Inventory (DDI) and the Incontinence Impact Questionnaire (IIQ). Six weeks after surgery, patients underwent a standardized follow-up visit including assessment of pelvic floor symptoms and of the prolapse using the Baden andWalker classification. Follow-up data were collected from patient’s files and validated questionnaires
Selective loss to follow up: Fortyone patients were lost to follow-up, nine patients because they had died, two patients because they suffered from dementia, whereas 29 patients could not be contacted.
Identification confounders and correction in analysis: No
Funding: No conflict of interest
|
|
Van Brummen, 2003 |
Design Multicenter cohort study
N = 103
Country Netherlands |
Aim of the study: To assess the occurrence of micturition symptoms after sacrospinous hysteropexy compared to vaginal hysterectomy.
Inclusion criteria - women who underwent between January 1997 and June 2001 surgery for the management of a symptomatic genital prolapse - descensus uteri reaching to or beyond the hymen (grade 2 or more).
Exclusion criteria: - sacrospinous ligament fixation for vaginal vault prolapse - combined Surgery - repeated surgery because of a recurrence of their genital prolapse in the follow-up period. |
Intervention sacrospinous hysteropexy
N = 54
|
Controls vaginal hysterectomy with a vaginal vault suspension
N = 49
|
Primary outcomes:
Secundary outcomes:
Follow up:
|
Primary outcomes:
No differences in anatomical outcome were observed between the two groups. Recurrence of a grade 2 or higher vaginal prolapse (cystocele, rectocele, enterocele and descensus uteri) occurred in 2 of the 30 (6.7%) women after vaginal hysterectomy and in 5 of the 44 (11.4%) after sacrospinous hysteropexy. This difference is not statistically significant. |
Clearly defined groups: Yes
Selection bias Possible, retrospective cohort, not clear which patients received which intervention
Method of assessing the outcome appropriately: Data were obtained from the patients’ medical records. The grade of genital prolapse was classified following the halfway system of Baden and Walker. Urogenital symptoms were measured with the Dutch version of the Urogenital Distress Inventory (UDI). In the questionnaire we included questions to assess educational level, the use of incontinence pads, the satisfaction with the outcome of surgery and the timespan between surgery and complete recovery.
Selective loss to follow up: In July 2001 these 103 women were sent a postal questionnaire and data were obtained from their medical files; 74 women (72%) responded and returned a completed questionnaire; 44 women in the sacrospinous hysteropexy group and 30 in the vaginal hysterectomy group.
Identification confounders and correction in analysis: No
Funding: Not reported |
|
Reference |
Study type |
Characteristics |
Intervention (I) Controls (C)
|
Outcome measures and follow-up time |
Results |
Quality assessment study |
|
Maher, 2013
|
Design Systematic review
N = 56 RCTs, 5954 women.
Country 12 countries (Italy, USA, Australia, UK, Netherlands, Taiwan, Finland, Belgium, Chile, Czech Republic, Egypt, France, Singapore and Sweden) |
Aim of the study: To determine the impact of pelvic organ prolapse surgery including patient symptoms, examination findings, complications, cost, and bladder, bowel and sexual function.
Inclusion criteria Randomised controlled trials (RCT) or quasi-randomised controlled clinical trials (CCT) in which at least one arm was a surgical intervention for pelvic organ prolapse. Trials including any type of abdominal or vaginal surgery for pelvic organ prolapse in at least one trial group. Comparison interventions included no treatment, conservative management, mechanical device, or an alternative approach to surgery.
Adult women seeking treatment for symptomatic pelvic organ prolapse. Both primary and recurrent prolapse were considered. Pelvic organ prolapse includes: • upper vaginal prolapse (uterine or vaginal vault); • anterior vaginal wall prolapse (cystocele, urethrocele, paravaginal defect); • posterior vaginal wall prolapse (enterocele, rectocele, perineal deficiency).
Exclusion criteria: Studies were excluded if they were not randomised or quasi-randomised trials of surgery for women with pelvic organ prolapse. |
Given the diverse nature of pelvic organ prolapse, to allow a meaningful analysis of the data the review was divided into sections related to the site of the prolapse. 1. Upper vagina including cervix, uterus and vault. 2. Anterior vaginal wall. 3. Posterior vaginal wall.
The following comparisons were made:
1. One type of upper vaginal prolapse (uterine and vaginal vault) repair versus another Including open or laparoscopic abdominal sacral colpopexy, vaginal sacrospinous colpopexy, vaginal or abdominal hysterectomy, high levator myorrhaphy, uterosacral ligament vault suspension, vaginal Mayo McCall repair
2. One type of anterior vaginal wall prolapse repair versus another Including anterior vaginal wall repair (anterior colporrhaphy)with or without graft reinforcement, abdominal paravaginal repair
3. One type of posterior vaginal wall prolapse repair versus another Including posterior vaginal wall repair (posterior colporrhaphy) with or without graft reinforcement, transanal repair, abdominal posterior repair.
4. Any type of surgical prolapse repair versus conservative treatment
5. Any type of surgical prolapse repair versus mechanical devices
6. No graft versus use of graft (synthetic mesh or biological graft)
7. One type of graft (synthetic mesh or biological graft) versus another type of graft
8. One type of suture versus another type of suture
9. Prolapse surgery and bladder function |
- Women’s observations related to prolapsed
- Clinicians’ observations related to prolapse
- Quality of life
- Measures of associated symptoms (objective or subjective)
- Surgical outcome measures
- Complica-tions
- Economic measures
Follow-up: Seven trials (Ali 2006 abstract; Borstad 2010; Farid 2010; Jeng 2005; Pantazis 2011; Schierlitz 2007; Vijaya 2011 abstract) reported median follow up of less than one year and only four trials reported outcomes at greater than five years (Colombo 1997; Colombo 2000; Roovers 2004; Culligan 2005).
|
Primary outcomes:
Risk of bias in included studies Allocation Including the 26 new or updated trials, sufficient detail was provided in 31 of 56 RCTs, which adequately described the randomization r process and confirmed that secure concealment of the randomisation process was used, for example allocation by a remote person or sealed envelopes (Ali 2006 abstract; Allahdin 2008; Al-Nazer 2007; Altman 2011; Benson 1996; Borstad 2010; Brubaker 2008; Bump 1996; Costantini 2008; Culligan 2005; Dietz 2010; Feldner 2010; Gandhi 2005; Guerette 2009; Hviid 2010; Iglesia 2010; Maher 2004; Maher 2011; Meschia 2004; Meschia 2004a; Meschia 2007; Minassian 2010 abstract; Natale2009; Nguyen 2008; Nieminen 2008; Paraiso 2006; Roovers 2004; Sivaslioglu 2008; Sung 2012; Weber 2001). However, in one of these trials four women received the opposite treatment to their randomised allocation (mesh instead of fascia) and were subsequently analysed in the mesh group thus compromising the randomisation process; an intention-to-treat analysis was not used (Culligan 2005). Of the remainder, 23 trials stated that they used computer generated number lists but it was unclear whether the allocation was concealed before assignment (Braun 2007 abstract; Carey 2009; Colombo 1996; Colombo 1997; De Ridder 2004 abstract; de Tayrac 2008; Costantini 2007; Halaska 2012; Menefee 2011; Kahn 1999; Lo 1998; Natale 2010; Nieminen 2004; Pantazis 2011; Paraiso 2011; Rondini 2011 abstract; Sand 2001; Schierlitz 2007; Thijs 2010 abstract; Vijaya 2011 abstract; Vollebregt 2011; Withagen 2011; Wei 2011); another gave no details of the randomization process (Jeng 2005). The last trial stated that a computer generated but open number list was used and it was, therefore classified as a quasi-randomised trial (Colombo 2000).
Blinding Women and surgeons could not be blinded to the procedure when different surgical routes were compared (Benson 1996; Braun 2007 abstract;Colombo 2000;Maher 2004;Maher 2011;Roovers 2004). Blinding of patients and the post-operative reviewer were performed in nine trials (Allahdin 2008; Brubaker 2008; Culligan 2005; Iglesia 2010; Menefee 2011; Nguyen 2008; Paraiso 2006; Paraiso 2011;Sung 2012). Outcome assessments were conducted by non-surgeons in 16 trials (Allahdin 2008; Al-Nazer 2007; Benson 1996; Costantini 2008; Culligan 2005; Feldner 2010; Iglesia 2010; Maher 2004; Maher 2011; Meschia 2007; Natale 2009; Paraiso 2006; Paraiso 2011; Roovers 2004; Sung 2012; Weber 2001).
Incomplete outcome data Loss to follow up was a variable problem, ranging from zero ( Allahdin 2008; Colombo 1997; Jeng 2005; Kahn 1999; Meschia 2004; Meschia 2004a) to 53% (49 out of 93) in Guerette 2009. Weber also reported a statistically significant higher loss to follow up in one armof the trial (ultra-lateral anterior vaginal wall repair) (Weber 2001).
|
Clearly defined groups: A description of the baseline characteristics of the groups showed that they were comparable in all except four trials. In one trial, 7% of women only had Stage 1 prolapse before operation, which would generally be regarded as a success if recorded post-operatively.
Selection bias See results
Method of assessing the outcome appropriately: Generally the impact of surgery on associated pelvic floor symptoms including bladder, bowel and sexual function, quality of life, cost and patient satisfaction is improving. Validated pelvic floor questionnaires were reported in 13 trials (Altman 2011; Brubaker 2008; Costantini 2008; de Tayrac 2008; Iglesia 2010; Maher 2004;Maher 2011;Menefee 2011; Nguyen 2008; Roovers 2004; Sivaslioglu 2008; Thijs 2010 abstract;Withagen 2011), cost issues by three trialists (Benson 1996; Maher 2004; Paraiso 2011) and impact of surgery on quality of life and patient satisfaction in five trials (Brubaker 2008; Iglesia 2010; Maher 2004; Maher 2011; Withagen 2011).
Assesor of the effect adequately blinded: Only 28 out of 56 trials provided evidence of secure methods of allocation to randomised groups, and one trial which used an open number list was classed as quasi-randomised. In one trial four women were incorrectly analysed in the group opposite to their allocation, as they received the alternative treatment.
Selective loss to follow up: Loss to follow up (dropouts) ranged from 0% to 52%,.
Identification confounders and correction in analysis: No
Funding: Unfortunately in several studies in this review this conflict was feasible and exacerbated by not ensuring reviewers were blinded, resulting in a possible heightened risk of bias in the outcomes reported (Altman 2011; Carey 2009; Withagen 2011). |
|
Comparison 6.
No graft versus use of graft (synthetic mesh or biological graft) in any prolapse surgery |
N = 21 RCTs, 5954 women.
|
|
Twenty-one trials compared standard (no graft or mesh) vaginal prolapse repairs with those which included mesh or graft material: • polyglactin mesh (absorbable synthetic, Vicryl) (Allahdin 2008; Sand 2001; Weber 2001); • porcine dermis graft (biological, Pelvicol) (Hviid 2010 (anterior compartment); Meschia 2007);
• non-absorbable synthetic mono-filament permanent polypropylene mesh (Ali 2006 abstract; Al-Nazer 2007; Altman 2011; Carey 2009; Halaska 2012; Iglesia 2010; Nguyen 2008; Nieminen 2008; Sivaslioglu 2008;Thijs 2010 abstract; Vollebregt 2011; Withagen 2011). |
|
|
|
|
Comparison 7
One type of graft (synthetic mesh or biological graft) versus another type of graft |
|
|
|
|
|
|
|
Comparison 1
Surgery for upper vaginal (vault or uterine) prolapse |
|
|
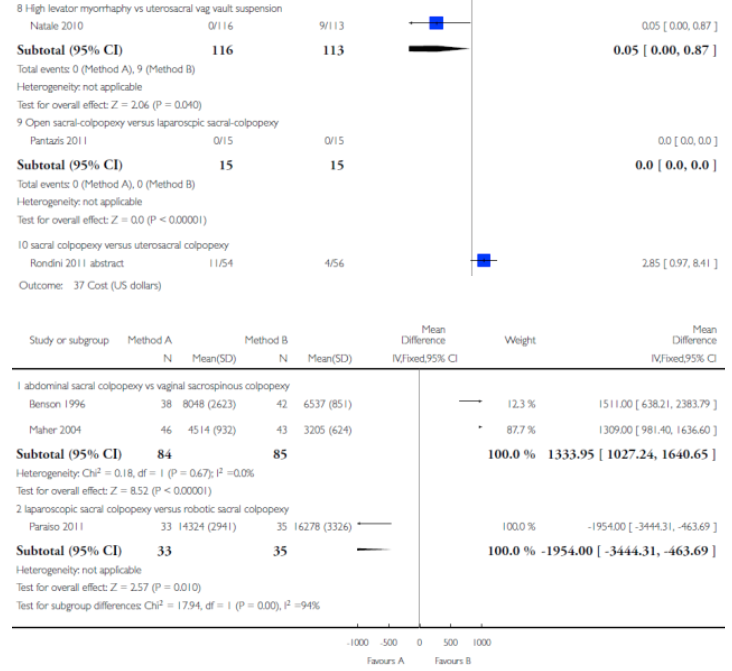
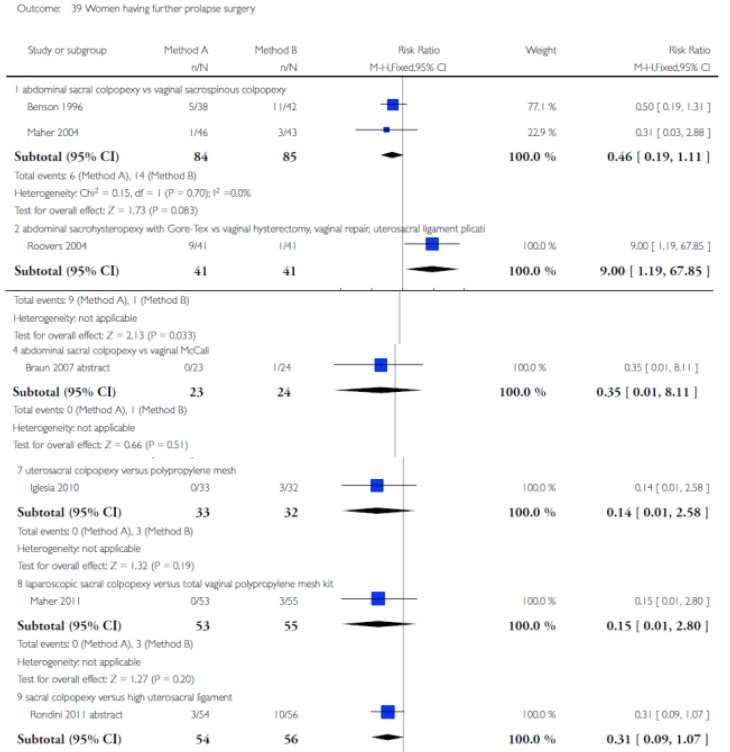
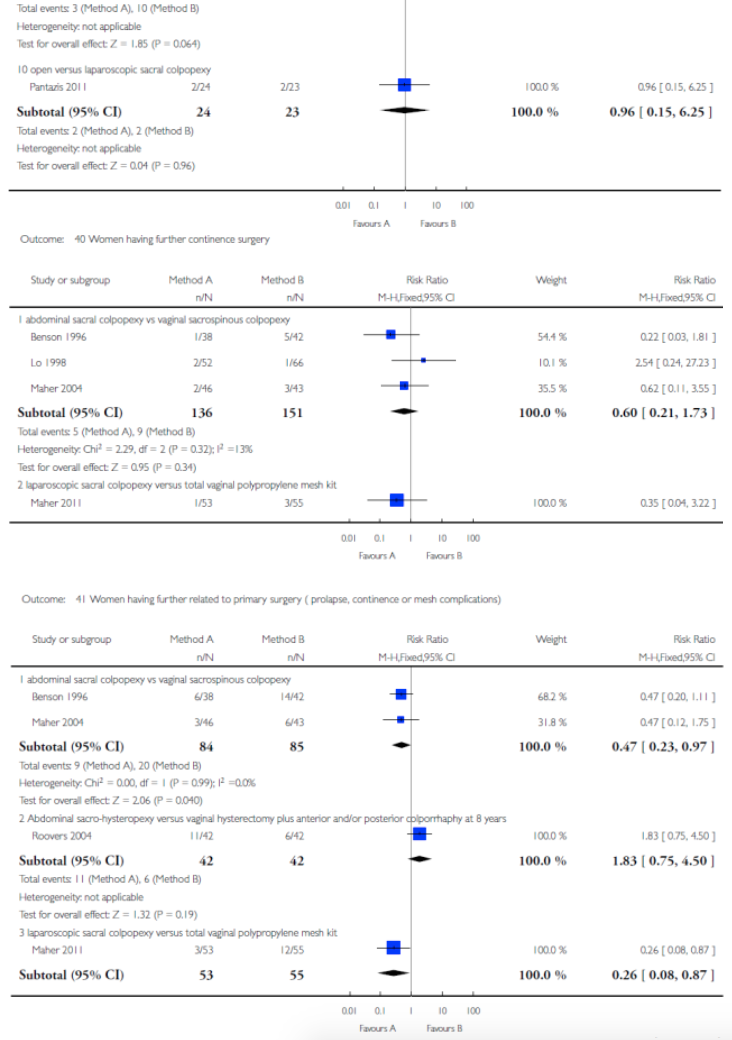
Abdominal sacral colpopexy versus vaginal sacrospinous colpopexy Three trials were considered to be similar enough to address the comparison of abdominal sacral colpopexy and vaginal sacrospinous colpopexy (Benson 1996; Lo 1998; Maher 2004).
Sacral colpopexy and abdominal hysterectomy versus vaginal Mayo McCall culdoplasty and vaginal hysterectomy One small trial (Braun 2007 abstract) compared 47 women who underwent total abdominal hysterectomy (TAH) and sacral colpopexy using synthetic combined absorbable and non-absorbable (Vypro) mesh with 47 women who underwent vaginal hysterectomy (VH) plus anterior and posterior colporrhaphy plus the Mayo McCall procedure using delayed absorbable polydioxanone (PDS) sutures.
Abdominal sacral colpopexy versus high vaginal uterosacral colpopexy (HUSLS) In a single study,Rondini 2011 abstract compared sacral colpopexy (n = 54) and high uterosacral vault suspension (n = 56) in women with point C greater than 1 cm beyond the introitus.
Abdominal uterine preservation versus vaginal hysterectomy and repair One trial (Roovers 2004) compared abdominal sacral hysteropexy with uterine preservation versus vaginal hysterectomy and repair with vault fixation to the uterosacral-cardinal ligament complex.
Vaginal sacrospinous uterine suspension versus vaginal hysterectomy In another trial (Jeng 2005), vaginal sacrospinous uterine hysteropexy (suspension) with uterine preservation was compared with vaginal hysterectomy.
Open abdominal sacral colpopexy versus laparoscopic sacral colpopexy (LSC) A single multi-centre equivalence trial (Pantazis 2011) compared open and LSC in the treatment of POP-Q Stage 2 vault prolapse.
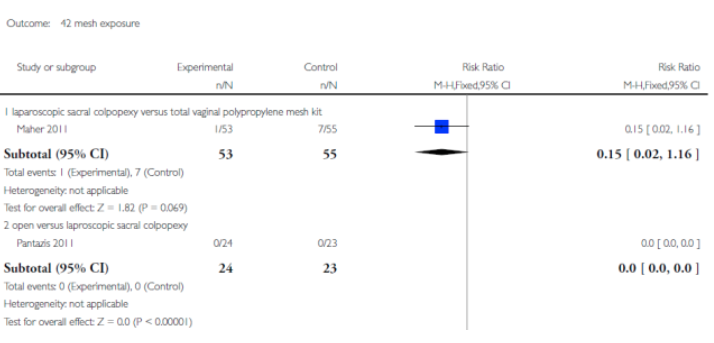
Laparoscopic sacral colpopexy (LSC) versus total vaginal polypropylene mesh kit (TVM) A single centre randomised controlled trial compared LSC (n = 53) and a total vaginal polypropylenemesh kit (Prolift) (n = 55) in women with grade 2 post-hysterectomy vaginal vault prolapse at mean two year review (Maher 2011).
Total vaginal polypropylene mesh (TVM) versus sacrospinous colpopexy A single multi-centre randomised trial compared sacrospinous colpopexy (n = 83) and native tissue repairs with the total vaginal mesh Prolift (n = 85) for grade 2 or greater post-hysterectomy prolapsed (Halaska 2012). |
|
     |
|
|
Comparison 2
One method of anterior prolapse repair versus another surgical method |
|
|
• 10 trials assessed anterior colporrhaphy versus polypropylene mesh (Ali 2006 abstract; Al-Nazer 2007; Altman 2011; Carey 2009; Nguyen 2008; Nieminen 2008; Menefee 2011; Sivaslioglu 2008; Thijs 2010 abstract; Vollebregt 2011).
• two were comparable in terms of type of population (women with prolapse only) and types of operation (anterior repair with and without absorbable mesh) (Sand 2001; Weber 2001);
• Six assessed anterior colporrhaphy alone versus armed transobturator polypropylene meshes (Altman 2011; Nguyen 2008; Nieminen 2008); Sivaslioglu 2008; Thijs 2010 abstract; Vollebregt 2011).
• Two assessed anterior colporrhaphy alone versus polypropylene mesh alone (Menefee 2011; Sivaslioglu 2008).
• Four trials assessed anterior colporrhaphy alone versus anterior colporrhaphy plus polypropylene mesh (Ali 2006 abstract; Nguyen 2008; Nieminen 2008; Carey 2009).
• Two trials compared anterior colporrhaphy and self-styled armed transobturator polypropylene mesh (Nieminen 2008; Sivaslioglu 2008).
• Four trials compared anterior colporrhaphy and commercial transobturator polypropylene mesh kits (Altman 2011; Nguyen 2008; Thijs 2010 abstract; Vollebregt 2011). |
|
|
|
|
Comparison 3
One method of posterior prolapse repair versus another surgical method |
|
|
Three small trials compared vaginal and transanal approaches to the management of rectocele (Farid 2010; Kahn 1999; Nieminen 2004) and two others examined posterior repair with and without mesh reinforcement (Paraiso 2006; Sand 2001).One of these trials compared three techniques to correct posterior vaginal compartment prolapse (Paraiso 2006). |
|
|
|
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 27-03-2015
Beoordeeld op geldigheid : 13-11-2014
Omdat deze richtlijn modulair is opgebouwd, kan herziening op onderdelen eenvoudig plaatsvinden. Een eerste moment zal zeker medio 2015-2016 zijn als nieuwe gegevens van, ten tijde van de richtlijnontwikkeling lopende, studies beschikbaar komen. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Ook in samenwerking met:
- Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum gezondheidszorg
De richtlijnontwikkeling werd ondersteund door de Orde van Medisch Specialisten en de richtlijnontwikkeling werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Het doel is om gynaecologen, maag-darm-leverartsen, urologen, bekkenfysiotherapeuten, radiologen en chirurgen te voorzien van een landelijke door de relevante beroepsverenigingen gedragen richtlijn die voldoet aan de eisen van een AGREE-instrument volgens de EBRO-methode met betrekking tot het voorkomen van prolaps en het behandelen van vrouwen met een prolaps. De te ontwikkelen richtlijn voorziet in de meest recente 'evidence based' informatie over prolaps.
Met het opstellen van een dergelijke richtlijn wordt beoogd de onduidelijkheid en onzekerheid over het voorkomen, diagnosticeren en het behandelen van een prolaps te verminderen.
De richtlijn kan worden gebruikt door alle zorgverleners die betrokken zijn bij de zorg voor vrouwen met een (verhoogd risico op een) prolaps, maar is primair geschreven voor leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen.
Doelgroep
De richtlijn geldt voor alle vrouwen die medische zorg krijgen vanwege prolaps(klachten).
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2012 een multidisciplinaire werkgroep ingesteld bestaande uit vertegenwoordigers van alle relevante beroepsgroepen die betrokken zijn bij het zorgproces in de eerste en tweede lijn van vrouwen met een (verhoogd risico op een) prolaps. De beroepsgroepen zijn de Nederlandse Vereniging voor Radiologie (NVvR), de Nederlandse Vereniging voor Urologie (NVU), de Nederlandse Vereniging van Maag-Darm-Leverartsen (MDL), de Nederlandse Vereniging Voor Heelkunde (NVvH), de Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum gezondheidszorg (NVFB) en de Nederlandse Vereniging voor Obstetrie & Gynaecologie (NVOG). De werkgroepleden waren door de bovengenoemde wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep. De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze conceptrichtlijn. Een partij die geen zitting had in de werkgroep maar wel voor extern advies geraadpleegd werd gezien hun mede betrokkenheid bij het onderwerp is de Vereniging van Continentie Verpleegkundigen & Verzorgenden (CV&V).
- Dhr. J.P. Roovers, uro-gynaecoloog, Academisch Medisch Centrum, Amsterdam (voorzitter)
- Mw. E. Everhardt, gynaecoloog, Medisch Spectrum Twente, Enschede
- Mw. V. Dietz, gynaecoloog, Catharina ziekenhuis, Eindhoven
- Dhr. A.L. Milani, uro-gynaecoloog, Reinier de Graaf Gasthuis, Delft
- Dhr. A.H.P. Meier, uroloog, Vie Curi, Venlo
- Mw. E.C.J. Consten, colorectaal chirurg, Meander Medisch Centrum, Amersfoort
- Dhr. J.J. Futterer, radioloog, Universitair Medisch Centrum St. Radboud, Nijmegen
- Mw. R.J.F. Felt-Bersma, maag-darm-lever arts, VU Medisch Centrum, Amsterdam
- Mw. M.C.Ph. Slieker-ten Hove, bekkenfysiotherapeut, Erasmus Medisch Centrum, Rotterdam
- Mw. T. Steenstra Touissant, AIOS gynaecologie, Kennemer Gasthuis, Haarlem
- Mw. C.A.L. van Rijn, AIOS gynaecologie, Sint Franciscus Gasthuis, Rotterdam
- Mw. F. Vlemmix, AIOS gynaecologie, Kennemer Gasthuis, Haarlem
- Mw. K. Notten, AIOS gynaecologie
- Dhr. J.J. Van Iersel, ANIOS chirurgie, Meander Medisch Centrum, Amersfoort
- Dhr. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Dhr. K.Y. Heida, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
Belangenverklaringen
De belangen van de werkgroepleden werden geïnventariseerd met het door KNAW, KNMG en OMS opgestelde belangenverklaringsformulier. De gemelde belangen zijn besproken in de werkgroep en met vertegenwoordigers van het bestuur van de NVOG. Geconcludeerd werd dat de werkgroep evenwichtig was samengesteld en dat er geen bezwaren waren tegen deelname aan de werkgroep en besluitvorming (proportionaliteitsbeginsel, zie Code KNMG, KNAW, OMS).
Inbreng patiëntenperspectief
Voor ontwikkeling van een goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening te leven of om er mee geconfronteerd te worden. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening gehouden worden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij zich heeft gespecialiseerd. Daarom is het zinvol ook knelpunten vanuit patiëntenperspectief in kaart te brengen om de kwaliteit van de behandeling te verbeteren. In de beginfase van de ontwikkeling van deze richtlijn is een knelpuntenanalyse gedaan door middel van een groepsinterview met patiënten (focusgroep). Vanuit de poliklinieken werden patiënten, die minimaal drie maanden en maximaal vijf jaar geleden een prolaps behandeling hadden ondergaan, gevraagd om deel te nemen aan het focusgroep gesprek. Een verslag van de focusgroep is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. De hier voorliggende conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van de focusgroep.
Verslag focusgroepbijeenkomst “Prolaps” van 13 november 2012.
In dit document worden de aandachtspunten die volgen uit het focusgroep gesprek van 13 november 2012 uitgelicht.
Doel van het focusgroep gesprek:
Vanuit patiënten inzichtelijk maken hoe de zorg aan vrouwen met een prolaps, patiëntgerichter kan.
Deelneemsters aan het focusgroep gesprek:
In samenwerking met de gynaecologen van de werkgroep richtlijnontwikkeling prolaps, werden deelnemers benaderd en geselecteerd. Er namen in totaal 11 vrouwen deel.
De gespreksstructuur:
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: het stellen van de diagnose prolaps, de begeleiding tot aan de ingreep, de ingreep zelf, de nazorg/follow-up. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces:
De diagnose prolaps werd gesteld
Klachten en verwijzing:
- De klachten van een prolaps zijn lastig als dusdanig te herkennen en niet eenduidig. Hierdoor werden in sommige gevallen deze klachten niet door de huisarts herkend. Het heeft bij een aantal patiënten hierdoor lang geduurd alvorens de diagnose werd gesteld.
- Over het algemeen werden patiënten via de huisarts verwezen naar de gynaecoloog die vervolgens de definitieve diagnose stelde.
- In sommige gevallen werden patiënten eerst door de huisarts behandeld of verwezen naar een bekkenfysiotherapeut alvorens ze werden verwezen naar een specialist (gynaecoloog, uroloog of maag-darm-leverarts).
- Verwijzing door de huisarts verschilde per persoon en was afhankelijk van het klachtenpatroon. In een aantal gevallen werden patiënten eerst doorverwezen naar een specialist die vervolgens concludeerde dat het probleem niet op zijn/haar vakgebied ligt en patiënten werden weer retour verwezen naar de huisarts. Dit werd als vervelend ervaren. Dit zou niet nodig hoeven zijn als er in eerste instantie goed gekeken wordt.
- Door deze verwijzingen over en weer werden de patiënten door meerdere zorgverleners gezien en lichamelijk onderzocht alvorens de definitieve diagnose werd gesteld. Dit werd door een aantal patiënten als vervelend ervaren.
- Verwijzing naar een bekkenbodemcentrum/speciaal bekkenbodempoli werd ook genoemd. Niet iedereen was op de hoogte dat er zulke centra zijn in Nederland. Wellicht zijn ook de huisartsen niet goed op de hoogte van deze centra.
- Voordeel van een bekkenbodemcentrum danwel van de bekkenbodempoli is dat in één dag alle gesprekken en onderzoeken plaatsvinden (vaak in tweetallen: incontinentieverpleegkundige, gynaecoloog, uroloog, bekkenfysiotherapeut). De uitslag wordt dezelfde dag nog bekendgemaakt.
- Nadeel van deze methode is dat er weinig ruimte en aandacht is voor de emotionele en psycho-sociale impact van de verzakkingsproblemen op de patiënt.
- De emotionele aspecten konden over het algemeen wel besproken worden met de gynaecoloog, echter in het vervolgtraject was weinig aandacht voor dit aspect.
Diagnostiek:
- De onderzoeken die patiënten ondergingen werden over het algemeen niet als vervelend ervaren.
- In sommige gevallen werden door verschillende artsen dezelfde onderzoeken opnieuw gedaan. Dit werd wel als onnodig en vervelend ervaren. Het woord ‘kijkdoos’ wordt meerdere keren genoemd in dit kader van veel lichamelijk onderzoek door verschillende zorgverleners.
- Als oplossing werd gegeven de mogelijkheid van diagnostiek in een bekkenbodemcentrum/poli waarbij alle onderzoeken in één dag werden gedaan en waar de verschillende specialisten bij betrokken zijn.
- De vragenlijsten die over de bekkenbodemproblemen gaan, gaan heel beknopt in op seksuele dysfunctie, er wordt verder in het traject niet meer op dit probleem ingegaan.
Samengevat: klachten van een prolaps zijn veelal niet bekend en worden niet als dusdanig herkend, patiënten blijven lang rondlopen met klachten. Verwijzing van de huisarts naar een specialist kan meer gestructureerd (bekkenbodem centrum/poli) en communicatie tussen de zorgverleners is hierin belangrijk. Naast de medische aspecten dienen ook de emotionele aspecten van verzakkingsproblemen aandacht te krijgen.
Behandeling:
Informatie over prolaps en behandelopties
- Over het algemeen werden patiënten voorgelicht over wat voor een verzakking de patiënten hadden, de klachten van een verzakking en wat de mogelijke behandelopties zijn met de voor- en nadelen van de behandeling. Ze hadden het gevoel mee te mogen beslissen over de behandeling. Dit werd als positief ervaren.
- In een aantal gevallen was er geen mogelijkheid tot “meebeslissen” over de behandeling. Er werden geen opties besproken. Of er werden geen voor- en nadelen besproken van de ingreep. Door het gemis aan informatie hadden ze niet de mogelijkheid een weloverwogen keuze te maken.
- Er werd aangegeven dat er bijna niet wordt gesproken in de gesprekken over consequenties van een ingreep op seksueel gebied.
- Conservatieve behandelopties werden veelal niet besproken. Twee patiënten hadden een pessarium gekregen (één patiënt i.v.m. nog een kinderwens). Deze bleek in hun specifieke geval afdoende te zijn en de patiënten zijn tevreden over de behandeling met een pessarium. Voordeel is dat patiënten zelf het pessarium in en uit kunnen doen en ze hoeven geen operatie te ondergaan.
- Het overgrote deel gaf aan geen informatie te hebben gekregen over de mogelijkheid van een ‘ring’ als behandeling. Uitleg werd gegeven dat het heel erg afhankelijk is van de soort verzakking en van de ernst van de verzakking of een ‘ring’ effectief is.
- Er wordt onvrede uitgesproken over het ‘matje’, als zo’n techniek zoveel complicaties geeft, waarom gebruiken jullie het dan nog? Er werd uitleg gegeven dat het ‘matje’ in sommige gevallen de laatste behandeloptie is. Dat het niet gebruikelijk is deze als eerste behandeloptie te kiezen. Dat er verschillende soorten ‘matjes’ zijn en dat het afhankelijk is van de soort verzakking en de ernst van de verzakking welke behandeling het beste is. Daarnaast blijft de patiënt de keuze hebben of zij een ‘matje’ wil.
- Er werd aangegeven dat de mondelinge informatie ondersteunt zou moeten worden met schriftelijke informatie. Door middel van een folder met duidelijke uitleg over de verzakking en de mogelijke behandelopties (ondersteunt met plaatjes/foto’s, in begrijpelijke taal, maar ook met de Latijnse benaming voor het eventueel opzoeken op internet).
- Over het algemeen was er ruimte voor een extra gesprek een aantal dagen voorafgaand aan de operatie om nogmaals de behandeling door te spreken of om vragen te stellen. In sommige gevallen werd dit telefonisch gedaan. Telefonische informatieoverdracht werd als minder prettig ervaren dan een lijfelijk gesprek.
Instructies en procedure voorafgaand aan de ingreep
- Een enkeling is voorafgaand aan de ingreep naar een bekkenfysiotherapeut geweest voor oefeningen en training van de bekkenbodem. De oefeningen en trainingen werden als nuttig ervaren. De frequentie van de afspraken met de fysiotherapeut zou geïndividualiseerd moeten worden. Meerdere herhalingen van uitleg van de oefeningen is niet voor iedereen nodig.
Samengevat: er is behoefte aan goede en volledige informatie (evt. schriftelijk) over de verzakking, de behandelopties en de daarbij behorende voor- en nadelen, zodat een weloverwogen beslissing kan worden genomen door de patiënt samen met de behandelaar over de uiteindelijke keuze van de behandeling. Eventuele conservatieve behandelingsopties zouden overwogen moeten worden. Naast mondelinge informatie is er behoefte aan schriftelijke informatie.
De ingreep en opname:
- Over het algemeen werden er goede instructies gegeven na de ingreep (bij ontslag) over wat je allemaal wel en niet mocht doen. Er werden praktische voorbeelden gegeven, niet bukken, stofzuigen, sporten, niet hoesten/niezen, niet persen op het toilet etc.
- Geen of onvoldoende informatie werd gegeven over instructies voor het opstaan uit stoel of bed, hygiëne en schoonmaakinstructies, instructies over pijnstilling en adviezen omtrent seksuele mogelijkheden. Voorbeeld: de helft van de patiënten kreeg laxantia mee voor preventie obstipatie, de andere helft niet.
- Bij het optreden van complicaties of pijn was het niet altijd duidelijk bij wie ze terecht konden hiermee. Sommigen werden verwezen naar de huisarts, anderen naar de gynaecoloog.
- Sommige ziekenhuizen hebben folders of een hand-out met instructies. Een folder met standaardinformatie zou eigenlijk altijd meegegeven moeten worden.
- Iedereen kreeg een nacontrole ongeveer 6 weken na de operatie.
Samengevat: er is behoefte aan goede instructies na de ingreep over wat men aan fysieke activiteiten kan en mag, schoonmaakinstructies, instructies over pijnstilling en uitleg over bij wie ze terecht kunnen bij problemen (huisarts, gynaecoloog) en uitleg over mogelijkheden op seksueel gebied. Naast mondelinge instructies is er behoefte aan schriftelijke instructies.
Follow-up en nazorg:
- De meeste patiënten hebben contact gehad met een bekkenfysiotherapeut voorafgaand aan een ingreep. Er is behoefte om ook na een ingreep instructies te krijgen over oefeneningen van de spieren van de bekkenbodem om een recidief verzakking te voorkomen. Dit wordt veelal niet aangeboden.
- De kosten voor de bekkenfysiotherapie zijn onduidelijk. In hoeverre wordt dit vergoed door de verzekeraar?
- Er is behoefte aan gerichte leefregels ter voorkoming van een recidief.
- Er is behoefte aan respect van de zorgverlener voor de impact van een ingreep voor de patiënt en voor de geestelijke gesteldheid. Pijn, seksuele dysfunctie, recidief mogelijkheden moeten bespreekbaar worden gemaakt. Deze mening werd niet door alle patiënten gedeeld.
- Er wordt aangegeven dat een aantal patiënten synapause hebben gekregen voor een beter herstel, een deel heeft dit niet gehad.
Samengevat: er is behoefte aan leefregels ter voorkoming van een recidief. Dit zou idealiter via een bekkenfysiotherapeut kunnen verlopen. Die kan dan ook gerichte oefeningen geven voor versteviging van de bekkenbodem. Er moet in het nazorgtraject aandacht zijn voor eventuele problemen met betrekking tot pijn, seksuele dysfunctie en recidieven.
Samenvatting van de aanbevelingen die zouden kunnen worden gemaakt aan de hand van dit gesprek:
- Adequate kennis in de eerste lijn over klachten en diagnostiek aangaande prolaps is van belang om patiënten gericht door te kunnen verwijzen.
- Multidisciplinaire aanpak van een prolaps zal onnodig dubbel lichamelijk onderzoek kunnen voorkomen evenals foutieve of meervoudige verwijzingen. Bekkenbodemcentra/poli’s zouden hier goed bij aansluiten.
- Informatie over de verzakking en de behandelopties met de voor- en nadelen dienen met de patiënt besproken te worden.
- Patiënten moeten de mogelijkheid krijgen een weloverwogen beslissing te kunnen nemen over hun eigen behandeling, dit kan door al de behandelopties met de voor- en nadelen met de patiënt te bespreken.
- Er is behoefte aan een informatiefolder of betrouwbare informatie op het internet over verzakkingsklachten en de behandelopties.
- Er is behoefte aan (schriftelijke) instructies voor na de operatie over wat men wel en niet mag op fysiek gebied, maar ook instructies over pijnstilling, schoonmaakinstructies en seksuele instructies.
- Er dient duidelijk aangegeven te worden bij wie de patiënt terecht kan voor haar vragen in het nazorgtraject.
- Bekkenfysiotherapie zou aan iedere vrouw aangeboden moeten worden, omdat het, naast eventueel effect op de klachten, ook kan bijdragen bij het verwerkingsproces, voor het wegnemen van onzekerheden bij de vrouw en voor het geven van praktische tips.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Tevens is een specifiek implementatieplan opgesteld waarin per aanbeveling barrières voor invoering zijn geïnventariseerd en wordt aangegeven op welke termijn de werkgroep de invoering van de betreffende aanbeveling realistisch acht. Ook heeft de werkgroep een inschatting gemaakt van de kostenaspecten die samenhangen met de invoering van de betreffende aanbeveling.
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en ziekenhuizen. Daarnaast is een patiëntenfolder opgesteld (in ontwikkeling). Ook is de richtlijn te downloaden vanaf de websites van de Nederlandse Vereniging voor Obstetrie en Gynaecologie: www.nvog.nl.
Werkwijze
De werkgroep werkte gedurende twee jaar aan de totstandkoming van de conceptrichtlijn. De werkgroepleden zochten systematisch naar de literatuur en beoordeelden de kwaliteit en inhoud ervan. De richtlijnondersteuner maakte, in samenspraak met de subwerkgroep die voor elk hoofdstuk was aangesteld, evidencetabellen om deze vervolgens te vertalen in GRADE tabellen. Een samenvatting van de evidence met de conclusies werd teruggekoppeld aan de gehele werkgroep waarna gezamenlijk de overige overwegingen en aanbevelingen werden geformuleerd. Tijdens vergaderingen werden teksten toegelicht en werd door de werkgroepleden meegedacht en gediscussieerd. De uiteindelijke teksten vormen samen de hier voorliggende conceptrichtlijn.
Knelpuntenanalyse
De werkgroep heeft een analyse gemaakt van knelpunten die in de dagelijkse praktijk belangrijk zijn om de zorg voor vrouwen met een verzakking te verbeteren. Met name bestond er onduidelijkheid over de rol van beeldvormend onderzoek, de toegevoegde waarde van urodynamisch onderzoek, het te verwachten effect van leefstijladviezen en bekkenfysiotherapie, de afweging om een pessarium of operatie voor te stellen als behandeling, en de eerste keus operatie bij vrouwen met een interne of externe rectum prolaps. Op basis hiervan is een concept raamwerk van de in de richtlijn te bespreken onderwerpen opgesteld. Om de richtlijn zoveel mogelijk te laten aansluiten bij de dagelijkse praktijk is vervolgens een invitational conference georganiseerd. Hiervoor zijn diverse stakeholderpartijen uitgenodigd, zoals: zorgverzekeraars, Inspectie voor de Gezondheidszorg, patiëntenorganisaties, organisaties van zorginstellingen, en het College voor Zorgverzekeringen. Met deze partijen is het door de werkgroep opgestelde raamwerk besproken en nader geëxpliciteerd. Ook zijn stakeholderpartijen gevraagd aanvullingen te geven en zijn hun verwachtingen over de richtlijn en het richtlijnontwikkelingsproces geïnventariseerd. De werkgroep heeft vervolgens een prioritering aangebracht van in de richtlijn te behandelen onderwerpen en het raamwerk van de richtlijn definitief vastgesteld.
Uitgangsvragen en uitkomstmaten
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Bij de beoordeling van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij, naar inzicht van de werkgroepleden, klinisch relevante uitkomstmaten gebruikt werden. Deze werden voorafgaand aan de literatuurselectie door de werkgroep bepaald en gedefinieerd. Ook heeft de werkgroep voorafgaand aan de search bepaald welke instrumenten voor het meten van de uitkomst zouden worden geselecteerd. Onderstaande is een overzicht van door de werkgroep opgestelde klinisch relevante uitkomstmaten en daarbij opgestelde geaccepteerde meetinstrumenten met klinisch relevante afkappunten:
|
Uitkomstmaten |
Gekozen meetinstrumenten en (klinisch relevante afkappunten) |
|
Module Anorectaal functieonderzoek en module Chirurgische behandeling van rectum prolaps |
|
|
Fecale incontinentie |
Wexner incontinence score (aanverwant ‘Scores uitkomstmaten’) (zelfde als Cleveland Clinic Incontinence Score (CCIS)) |
|
FISI - Fecal Incontinence Severity Index |
|
|
Obstipatie |
Wexner obstipatie score (aanverwant ‘Scores uitkomstmaten’) (zelfde als Cleveland Clinic Constipation Score (CCCS)) |
|
Obstructed defecation syndrome (ODS) score |
|
|
|
Rome criteria (aanverwant ‘Scores uitkomstmaten’) |
|
Module Pessarium therapie bij prolaps |
|
|
Kwaliteit van leven |
Sheffield POP scale questionnaire (SPS-Q); Pelvic Floor Distress Inventory (PFDI); Pelvic Floor Impact Questionnaire (PFIQ); Sexual Function Questionaire (SFQ) |
|
Module Chirurgische behandeling van vaginale prolaps |
|
|
Primair: subjectief |
Afwezigheid balgevoel (bulge) |
|
|
Patient tevredenheid; PGI-I (much or very much better) |
|
Primair: objectief
|
Diepste punt (punt Ba, Bp of C) van behandelde compartiment op of boven hymen (0)2 |
|
Diepste punt (Ba, Bp of C) behandelde compartiment; stadium 0 en I (dus diepste punt van prolaps ≤ -2)3 |
|
|
Leading edge (dus ‘overall prolapse’, onafhankelijk van behandelde compartiment), zoals beschreven onder I (op of boven hymen) en II (-2 of minder) |
|
|
*I is belangrijkste, als I niet wordt gerapporteerd dan II (NIH criteria), voor III geldt dezelfde prioritering. |
|
|
Secundair: subjectief |
Quality of life: mate van verbetering (met behulp van effect sizes*) in domeinscores van UDI, DDI, IIQ of PFDI-20, PFIQ-7 en overall scores PISQ-12 of domeinen van PISQ-31 |
|
Bij afwezigheid van rapportering effect sizes de statistisch significante veranderingen in de genoemde domeinscores |
|
|
* klinisch relevant is bij effect size van 0.8 of groter |
|
|
Secundair: objectief |
Heroperatie voor prolaps in zelfde compartiment |
|
|
Heroperatie wegens de novo prolaps onbehandelde compartiment (binnen een jaar) |
|
|
of heroperatie voor andere aandoening, bv (ontmaskerde) urine incontinentie, mesh exposure, of pijn (dyspareunie?) |
|
Secundair: complicaties |
Onbedoelde schade aan blaas en /of darm direct hersteld zonder re-operatie |
|
Infectie/ hematoom/ abces |
|
|
Postoperatieve pijn volgens score a t/m e:
|
|
Strategie voor zoeken en selecteren van literatuur
Per uitgangsvraag werden ten minste twee werkgroepleden aangesteld om onafhankelijk van elkaar de literatuur te beoordelen op relevantie. Bij deze selectie van titel en abstract werden de volgende exclusiecriteria gehanteerd:
- niet van toepassing op de vraagstelling;
- niet vergelijkbaar met de Nederlandse populatie;
- niet-gedefinieerde uitkomstmaat;
- minder dan 10 vrouwen in de onderzoekspopulatie (wegens imprecisie);
- niet primair onderzoek;
- case reports, case series, letters, abstracts.
Kwaliteitsbeoordeling individuele studies
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door minimaal twee werkgroepleden op volledige tekstinhoud beoordeeld en daarna beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijs. Hierbij is de indeling gebruikt, zoals weergegeven in tabel 1.1.
Bij GRADE wordt de evidence per uitkomstmaat beoordeeld. De beoordeling wordt gedaan door het invullen van een evidenceprofiel. Alleen voor kritieke en/of belangrijke uitkomstmaten wordt een evidenceprofiel gemaakt. Er zijn in totaal vijf factoren die de kwaliteit van de evidence per uitkomstmaat kunnen verlagen en drie factoren die de kwaliteit kunnen verhogen. Per factor kan de kwaliteit met één of twee niveaus omlaag gaan. Als het om een ernstige beperking gaat, gaat de kwaliteit met één niveau omlaag; als het om een zeer ernstige beperking gaat, gaat de kwaliteit met twee niveaus omlaag.
De verschillende typen onderzoek kunnen worden ingedeeld naar mate van bewijs. RCTs zijn in beginsel van hogere methodologische kwaliteit dan observationele studies, omdat RCTs minder kans op vertekening (bias) geven. In het GRADE systeem beginnen daarom RCTs met hoge kwaliteit (4) en observationele studies met lage kwaliteit (2). Niet vergelijkende, niet-systematische studies (bijvoorbeeld case series en case reports) zijn altijd van zeer lage kwaliteit.
Een overzicht van de GRADE-indeling van kwaliteit van studies per uitkomstmaat staat in tabel 1.1.
Tabel 1.1 GRADE-indeling van kwaliteit van studies per uitkomstmaat

Samenvatten van de literatuur
De beoordeling van de verschillende artikelen vindt u in de verschillende teksten terug onder het kopje ‘Samenvatting van de literatuur’. De richtlijnondersteuner maakte in samenspraak met de subgroepen per uitgangsvraag evidencetabellen van de geselecteerde individuele studies als hulpmiddel bij het beoordelen en samenvatten van deze studies. Vervolgens wordt de kwaliteit van de evidence op het niveau van de systematische review beoordeeld. Met de kwaliteit van de evidence wordt bedoeld in hoeverre er vertrouwen is dat de aanbevelingen gebaseerd kunnen worden op de (effectschatting van de) evidence en de GRADE tabellen. Het wetenschappelijk bewijs is vervolgens kort samengevat in de ‘conclusies uit de literatuur’. De belangrijkste literatuur waarop deze conclusies zijn gebaseerd staat bij de conclusies vermeld, inclusief de GRADE gradering van bewijs.
Beoordelen van de kracht van het wetenschappelijke bewijs
Er werd gekozen om -volgens de meest recente ontwikkelingen op het gebied van richtlijnen- de methode toe te passen van The Grading of Recommendations Assessment, Development and Evaluation (GRADE) voor het graderen van de kwaliteit van bewijs en de sterkte van de aanbevelingen.
Formuleren van aanbevelingen
Nadat de gegevens uit de GRADE tabellen werden samengevat als tekst werden hieruit conclusies getrokken. Om vervolgens tot een gewogen aanbeveling te komen werden de overige overwegingen besproken en geformuleerd. Dit is van belang omdat voor een aanbeveling naast het wetenschappelijke bewijs ook andere aspecten meegewogen horen te worden, zoals voorkeur van patiënten, kosten, beschikbaarheid van voorzieningen of organisatorische aspecten. Bij de overwegingen spelen de ervaring en opvattingen van de werkgroepleden een rol. De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op zowel het beschikbare wetenschappelijke bewijs als op de belangrijkste overwegingen. De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn.
Het is van belang dat het verschil tussen normerend waar mogelijk en ruimte biedend waar nodig beter tot uitdrukking komt in richtlijnen. Praktisch gezien gaat het om twee mogelijke normen: minimumnormen en streefniveau. Bij iedere aanbeveling zal in het implementatieplan worden aangegeven wat de status van de betreffende aanbeveling is: minimumnorm of streefniveau.
Verder is het van belang om helder te maken hoeveel tijd nodig is voor het realiseren van een aanbeveling. Dit geldt bijvoorbeeld voor aanbevelingen waarbij organisatorische veranderingen nodig zijn. Daarmee wordt de aanbeveling in een realistisch perspectief qua tijd gezet. Deze tijdslijnen worden opgenomen in het implementatieplan.
Zoekverantwoording
|
Onderwerp:
|
Database |
Zoekstrategie |
Aantal ref. |
|
Chirurgie van prolaps en stressincontinentie |
|
Geen search ivm recent verschenen meta-analyse |
|



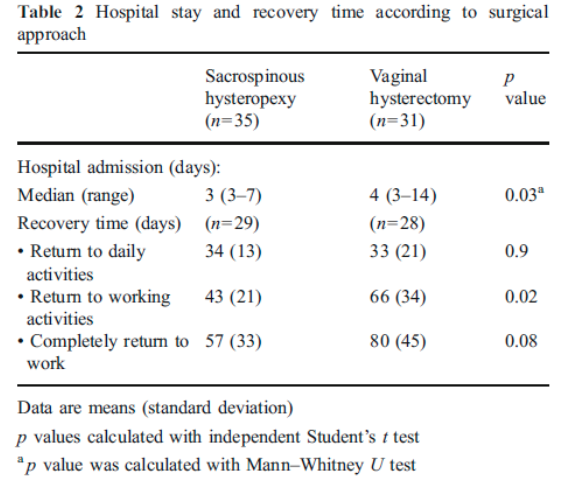
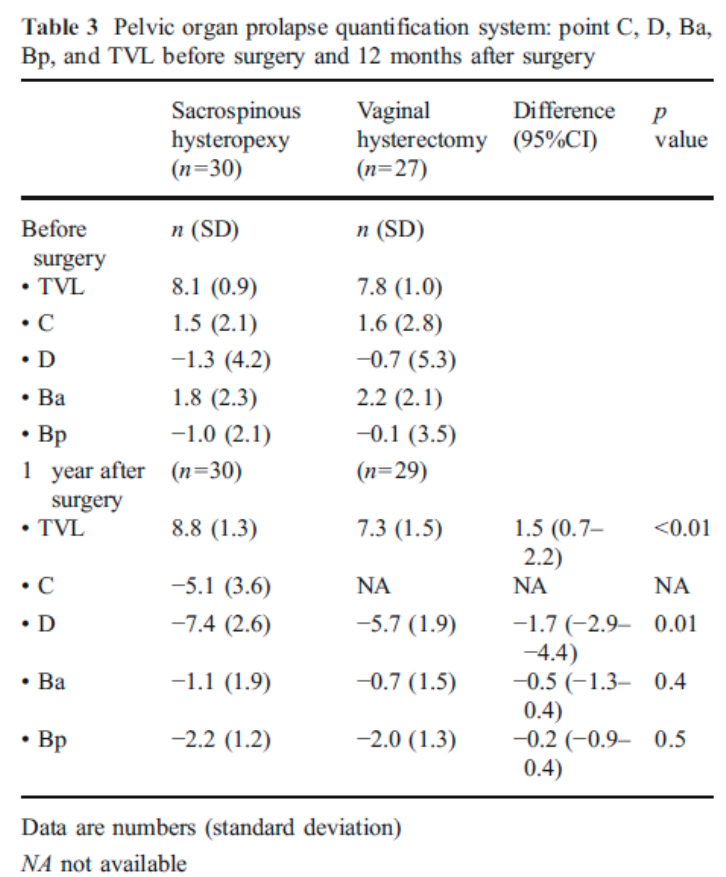
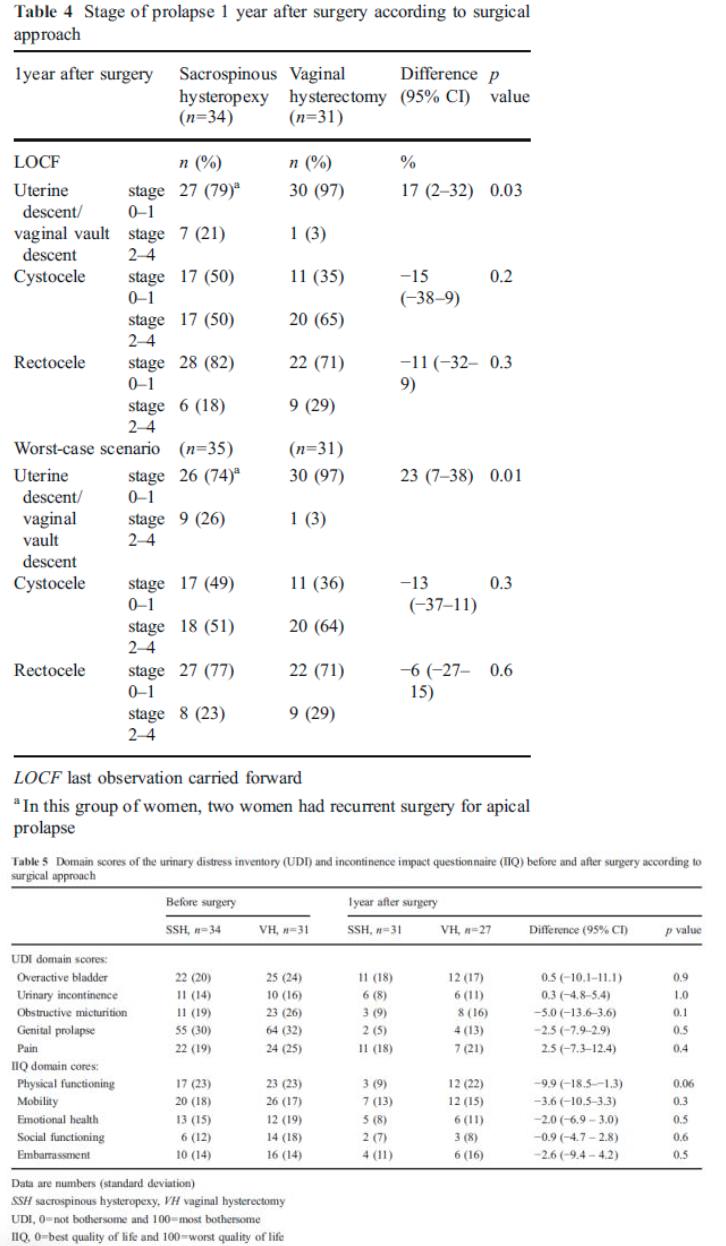
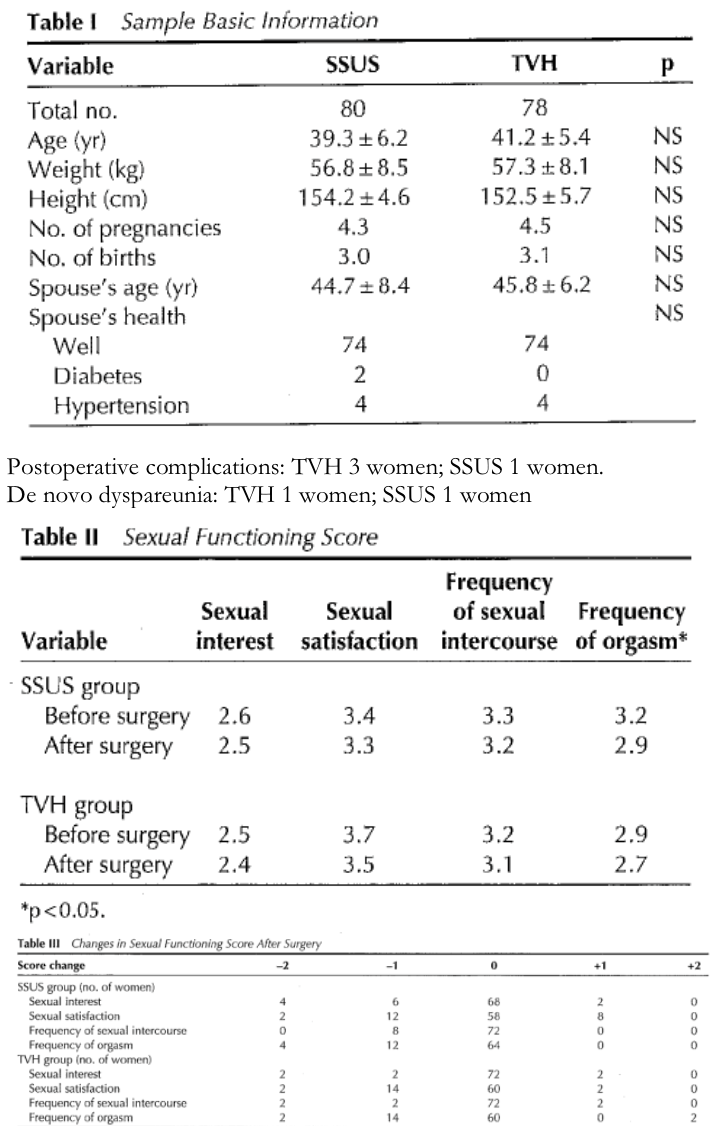
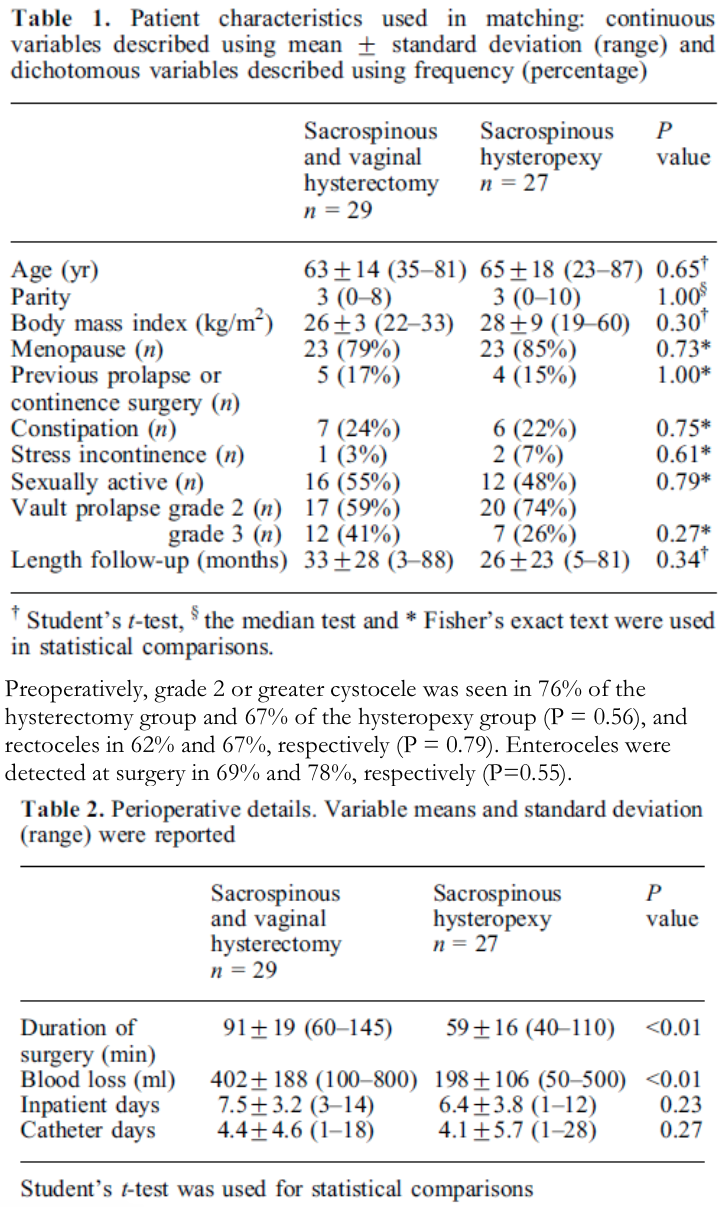
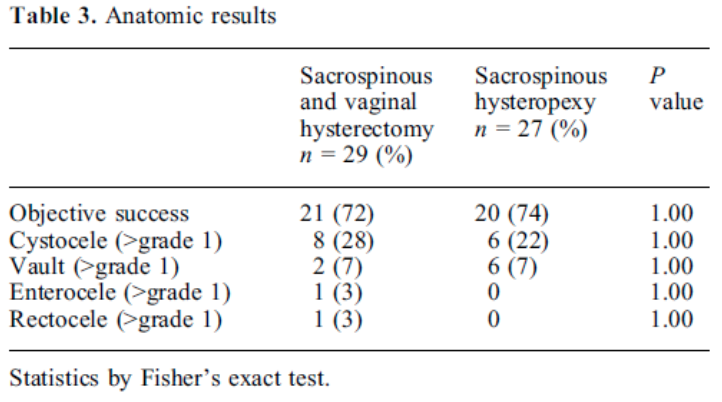
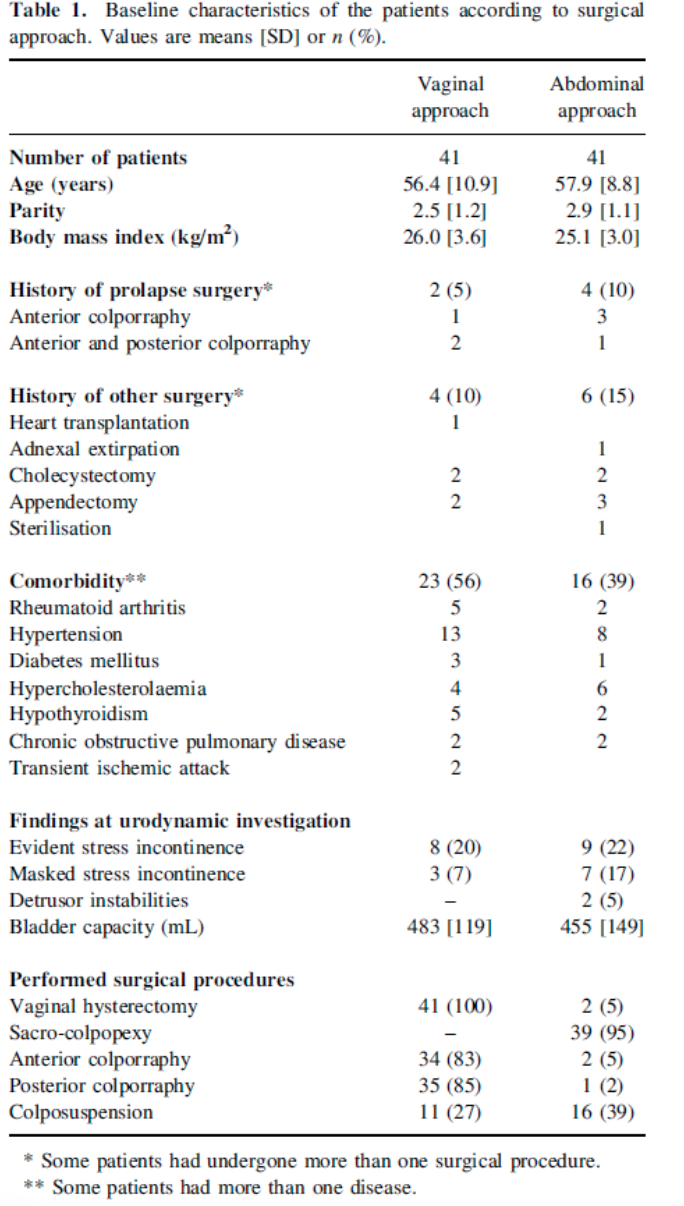
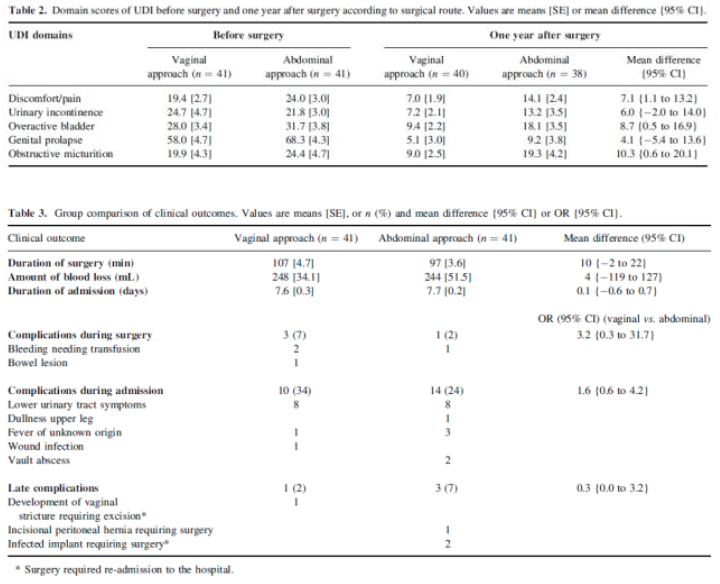

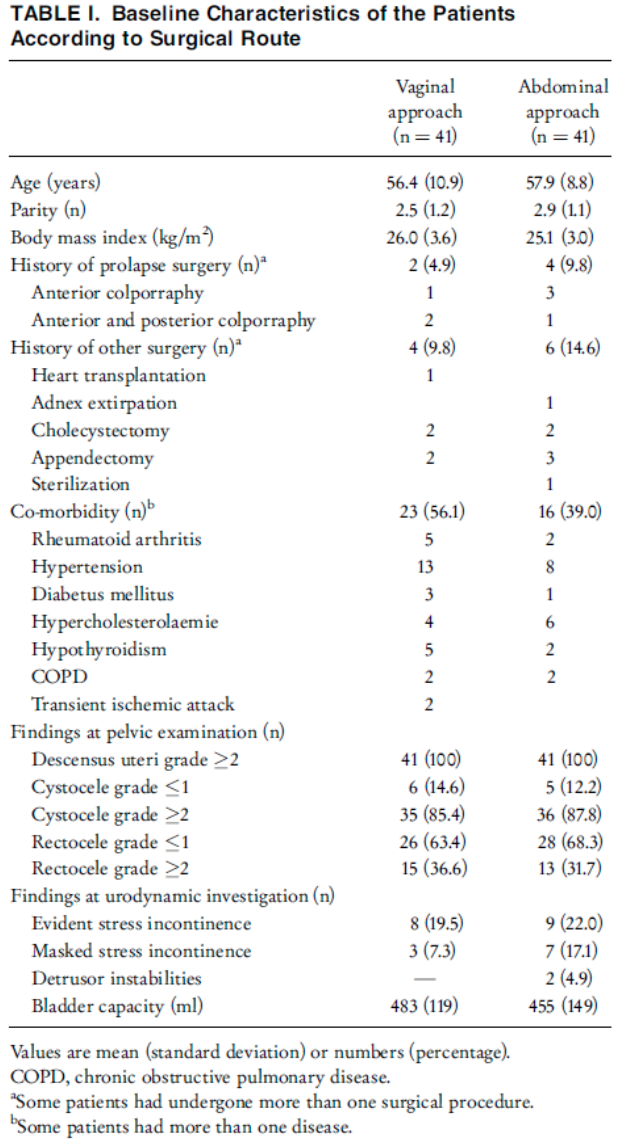
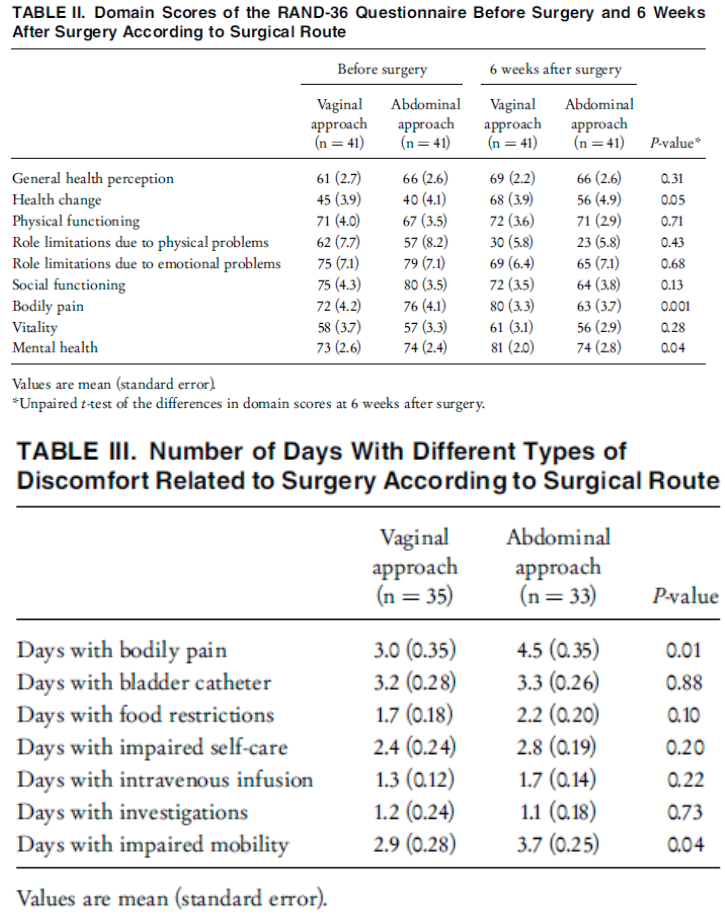
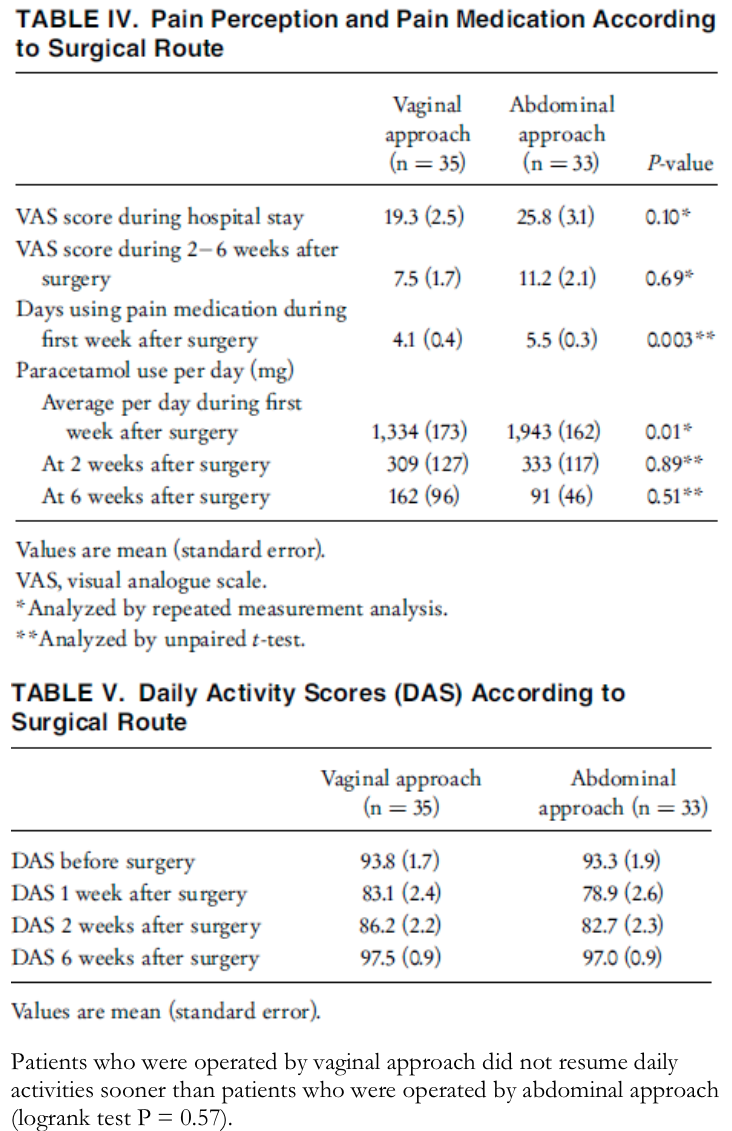
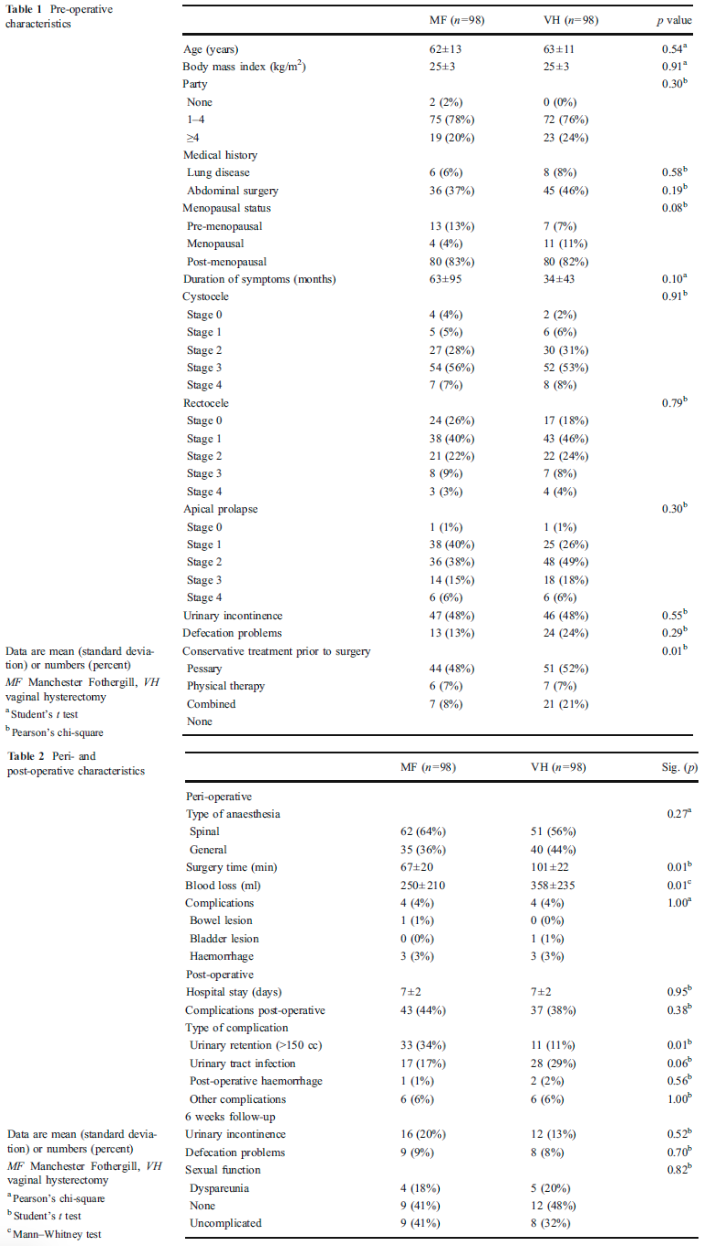
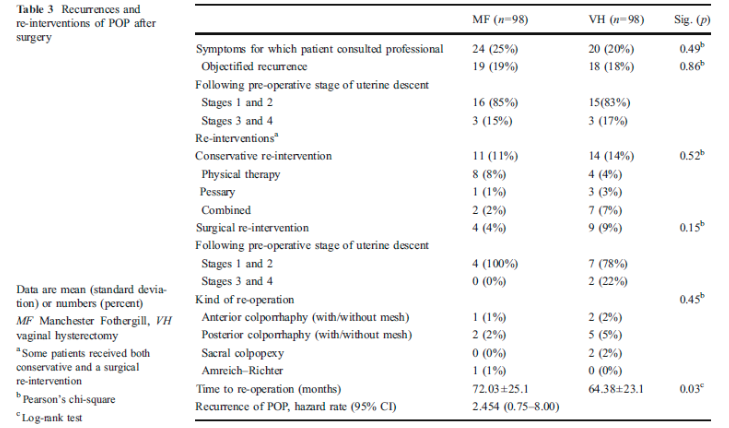 The average time to undergo a re-operation for recurrent prolapse was 9 months shorter in the MF group as compared to the VH group (log rank: p=0.03); Nevertheless, we did not find a significant difference in recurrence rates between the
The average time to undergo a re-operation for recurrent prolapse was 9 months shorter in the MF group as compared to the VH group (log rank: p=0.03); Nevertheless, we did not find a significant difference in recurrence rates between the