Behandeling prolaps en urine incontinentie
Uitgangsvraag
- Geeft gecombineerde chirurgie (prolaps operatie met een anti-incontinentie operatie) bij vrouwen met prolaps en stress urine incontinentie (SUI) minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen complicaties van de combinatie ingreep?
- Geeft gecombineerde chirurgie bij vrouwen met prolaps zonder SUI minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen de adverse events van de combinatie ingreep?
- Geeft gecombineerde chirurgie bij vrouwen met prolaps en occulte SUI minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen de adverse events van de combinatie ingreep?
Aanbeveling
Wees terughoudend met het combineren van prolaps en incontinentie chirurgie
Wijs vrouwen die een prolaps operatie ondergaan op het risico van het blijven bestaan van stress urine incontinentie (SUI) of de novo postoperatieve SUI.
Wijs bij het overwegen van combinatie chirurgie op het lagere risico van postoperatieve stress incontinentie, maar ook op de verhoogde kans op complicaties.
Overwegingen
Het verhelpen van prolaps klachten maar het behouden of krijgen van SUI klachten kan een teleurstellend resultaat zijn voor vrouwen die vanwege een prolaps geopereerd worden. Uit bovenstaande kunnen we concluderen dat het combineren van de prolaps operatie met een anti-incontinentie operatie de kans op postoperatieve SUI vermindert maar dat de combinatie operatie het risico op complicaties vergroot. Daarbij is het risico van overbehandeling bij combinatie chirurgie waarschijnlijk veel groter dan die van onderbehandeling bij alleen prolaps chirurgie. Waarschijnlijk geldt dit vooral voor vrouwen zonder subjectieve of occulte SUI, maar minder voor vrouwen met klachten van SUI of met occulte SUI. Deze aspecten zullen preoperatief goed met de vrouw doorgesproken moeten worden om op individueel niveau tot een juiste afweging te komen.
Wanneer overwogen wordt om een prolapsoperatie te combineren met een anti-incontinentie operatie, is het zinvol om de kans op het ontwikkelen van de novo SUI te bepalen. Dit kan met een stresstest met redressie, zoals hierboven beschreven in de inleiding, of nog beter met het predictiemodel van Jelovsek et al. (2014). Hiervoor is er een online calculator beschikbaar: http://riskcalc.org/FemalePelvicMedicineandReconstructiveSurgery/
Wanneer occulte stressincontinentie gevonden wordt bestaat er een 20% grotere kans op een postoperatieve SUI : 58% versus 38% (Visco 2008). Maar een re-operatie werd in slechts 4% uitgevoerd (Svenningsen 2012). Hoewel er een positieve associatie bestaat tussen occulte stressincontinentie en het ontwikkelen van een postoperatieve stressincontinentie, stelt Svenningsen dat in aanwezigheid van occulte SUI, een profylactische anti-incontinentie procedures níet aanbevolen wordt. Enerzijds omdat de test een slechte individuele voorspelling laat zien en dus klinisch niet bruikbaar is , en anderzijds de noodzaak om een anti-incontinentie operatie in een tweede tempo uit te voeren slechts 4% bedroeg.
Onderbouwing
Achtergrond
Prolapsklachten en urine incontinentie komen vaak samen voor. De associatie is etiologisch te verklaren doordat bij beide entiteiten dezelfde predisponerende factoren een rol spelen, zoals geboortetrauma, leeftijd, overgewicht, longaandoeningen, obstipatie, roken en genetische predispositie. Stress urine incontinentie (SUI) kan het gevolg zijn van een rotatoire descensus van de urethra, hetgeen ook een prolaps genoemd kan worden. Daarnaast komt het regelmatig voor dat vrouwen na een prolaps operatie klachten van SUI melden. Er kan dan sprake zijn van het persisteren van de al preoperatief bestaande klacht van SUI of van een ‘nieuwe klacht’ (de novo SUI). Het risico op postoperatieve SUI is het grootst bij al preoperatieve klachten van SUI (Lensen 2013). Het risico op de novo SUI is het grootst als voor de ingreep sprake was van gemaskeerde of occulte SUI (Wei 2012, Brubaker 2006). Occulte of gemaskeerde stress incontinentie is een vorm positieve stresstest die slechts manifest wordt na redressie van de prolaps. Het maskeren van de incontinentie zou verklaard kunnen worden door kinking of dichdrukken van de urethra door de prolaps (bijvoorbeeld bij een cystocele) of door uitwendige druk op de urethra van de prolaps (bij bijvoorbeeld rectocele). Er zijn verschillende manieren om redressie van een prolaps te bewerkstelligen en de aanwezigheid van occulte stressincontinentie vast ste stellen. Zo werd bij een blaasvulling van 300 ml met behulp van een pessarium, manueel, een tampontang, een forceps of met een speculum, in respectievelijk 6, 16, 20, 21,en 30 procent een positieve stresstest gevonden (Visco2008).
De uitgangsvragen zijn bedoeld om op basis van de bestaande literatuur te beantwoorden of het verstandig is om een combinatie operatie van prolaps en incontinentie uit te voeren bij (1) vrouwen met een prolaps en klachten van SUI; (2) vrouwen met een prolaps zonder klachten van SUI; en (3) vrouwen met een prolaps en occulte SUI. De vraag is hoe de voor- en nadelen van combinatie chirurgie zich tot elkaar verhouden.
Conclusies / Summary of Findings
Uitgangsvraag 1: Geeft gecombineerde chirurgie (prolaps operatie met een anti-incontinentie operatie) bij vrouwen met prolaps en SUI minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen de adverse events van de combinatie ingreep.
|
Kwaliteit van bewijs: MATIG |
Een combinatie van een prolaps operatie met een anti-incontinentie procedure bij vrouwen met prolaps en symptomatische stressincontinentie resulteert in een lagere kans op postoperatieve stressincontinentie maar in een hogere kans op sling-gerelateerde complicaties.
Van der Ploeg 2014 |
Uitgangsvraag 2: Geeft gecombineerde chirurgie bij vrouwen met prolaps zonder SUI minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen de adverse events van de combinatie ingreep.
|
Kwaliteit van bewijs: HOOG |
Een combinatie van een prolaps operatie met een anti-incontinentie procedure bij vrouwen met prolaps maar zonder klachten van stressincontinentie resulteert in een lagere kans op postoperatieve stressincontinentie en operatie daarvoor maar in een hogere kans op sling-gerelateerde complicaties.
Van der Ploeg 2014 |
Uitgangsvraag 3: Geeft gecombineerde chirurgie bij vrouwen met prolaps en occulte SUI minder postoperatieve SUI in vergelijking met alleen een prolaps operatie en weegt dit op tegen de adverse events van de combinatie ingreep.
|
Kwaliteit van bewijs: MATIG |
Een combinatie van een prolaps operatie met een anti-incontinentie procedure bij vrouwen met prolaps en occulte stressincontinentie resulteert in een lagere kans op postoperatieve stressincontinentie maar in een hogere kans op sling-gerelateerde complicaties.
Van der Ploeg 2014 |
Samenvatting literatuur
Uitkomstmaten
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Bij de beoordeling van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij, naar inzicht van de werkgroepleden, klinisch relevante uitkomstmaten gebruikt werden. Deze werden voorafgaand aan de literatuurselectie door de werkgroep bepaald en gedefinieerd. Ook heeft de werkgroep voorafgaand aan de search bepaald welke instrumenten voor het meten van de uitkomst zouden worden geselecteerd.
Voor het beantwoorden van de onder het vorige tabblad beschreven vragen is gebruik gemaakt van de systematische review van Van der Ploeg et al. (2013). Zie helemaal onderaan voor de evidencetabel.
De review tracht een antwoord te geven op de vraag of het zinvol is om prolaps operaties te combineren met anti-incontinentie operaties of dat beter gekozen kan worden voor eerst alleen behandeling van de prolaps. Dit is de meest recente review die gedaan is waarin alleen prospectief gerandomiseerde trials zijn geïncludeerd. Uiteindelijk zijn 7 RCTs geschikt gebleken. Hierbij moet aangetekend worden dat door de grootte van de populaties in de studies en de wisselende patiëntenkarakteristieken de statistische heterogeniteit soms hoog was. Verder omvatten deze 7 RCTs zowel abdominale als vaginale ingrepen, wat de vergelijkbaarheid ook moeilijker maakt. Voor wat betreft de anti-incontinentie ingrepen werden alleen studies geïncludeerd met een Burch colposuspensie of een mid-urethrale sling (MUS) procedure.
Resultaten
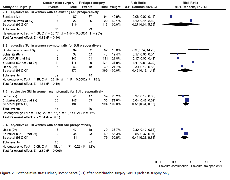
In 5 van de 7 RCTs werd een significant lager risico op postoperatieve SUI gevonden na combinatie chirurgie in vergelijking met alleen prolaps chirurgie. Dit werd uitgesplitst in 3 categorieën zoals ook geformuleerd in bovenstaande PICO’s.
1. Vrouwen met prolaps en symptomatisch SUI
Twee studies waren geschikt voor deze analyse. In 1 studie was geen verschil tussen de combinatie ingreep en de prolaps ingreep wat betreft postoperatieve SUI (sacrocolpopexie met of zonder Burch) (Constantini, 2008 en 2012). In de andere studie was minder postoperatieve SUI na de combinatie ingreep (vaginale prolaps ingreep met of zonder TVT) (Borstad, 2010). Pooling van deze data leverde wel een klinisch relevant verschil maar dit was statistisch niet significant (10% vs 63%; RR 0,3; 95% CI 0,0 – 5,6).
2. Vrouwen met prolaps zonder SUI
Combinatie chirurgie in deze groep reduceert het risico op objectieve postoperatieve SUI (9% vs 20%; RR 0,5; 95% CI 0,2-1,4), subjectieve postoperatieve SUI (24% vs 41%; RR 0,6; 95% CI 0,3-0,9) en de noodzaak tot additionele incontinentie chirurgie na correctie van de prolaps (2% vs 7%; RR 0,4; 95% CI 0,2-0,8). De ‘number needed to treat’ was 6 om 1 vrouw met postoperatieve SUI te voorkomen en 20 om te voorkomen dat 1 vrouw de additionele incontinentie ingreep ondergaat na correctie van de prolaps.
3. Vrouwen met prolaps zonder symptomatisch SUI maar wel occulte SUI
Pooling van data in deze groep liet zien dat combinatie chirurgie een significante reductie geeft van objectieve SUI in vergelijking met alleen prolaps chirurgie (22% vs 52%; RR 0,4; 95% CI 0,3-0,8). NNT was 3. Dus voor het voorkomen van postoperatieve SUI bij 1 vrouw in deze groep moeten 3 vrouwen de combinatie behandeling ondergaan.
De voordelen van een lager risico op postoperatieve SUI bij combinatie chirurgie moeten tegen mogelijke ‘ongewenste bijwerkingen’ worden afgewogen. Wat betreft postoperatieve urge urinary incontinence (UUI) werd geen statistisch significant verschil gevonden. In bijna alle studies werd een hoger risico op verlengde blaaskatheterisatie in verband met onvolledige blaaslediging na combinatie chirurgie gevonden (6% vs 1%; RR 4,5; 95% CI 1,5-13,3). In 3 studies werd gerapporteerd over een chirurgische interventie vanwege persisterende obstructieve mictie. Overall was urethralysis bij 2% (7/295, range 0-7) van de vrouwen nodig.
In 2 studies werd geen verschil in adverse events gevonden. Echter in de OPUS trial werd dit wel gerapporteerd: blaas perforatie (7% vs 0%), cystitis (31 vs 18%) en ernstige bloeding (3% vs 0%) ten nadele van de gecombineerde ingreep. Pooling van de data liet een verhoogd risico op complicaties zien bij vaginale prolaps chirurgie met een MUS (15% vs 10%; RR 1,6; 95% CI ,0-2,5) maar niet bij abdominale sacrocolpopexie met een Burch colposuspensie (30% vs 33%; RR 0,9; 95% CI 0,7-1,2).
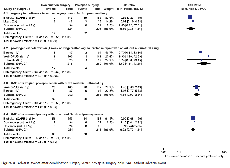
Grade tabel
|
Beoordeling van studiekwaliteit |
Kwaliteit |
|||||||||
|
Aantal studies |
Studie ontwerp |
Studie beperkingen |
Inconsistentie |
Indirectheid |
Imprecisie |
Andere opmerkingen |
||||
|
Gecombineerde chirurige bij vrouwen met prolaps en SUI - post operatieve stressincontinentie vs adverse events |
||||||||||
|
1 |
RCT1 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Ernstige imprecisie |
Geen |
MATIG |
|||
|
Gecombineerde chirurige bij vrouwen met prolaps zonder SUI - post operatieve stressincontinentie vs adverse events |
||||||||||
|
1 |
RCT 2 |
Ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Geen ernstige imprecisie |
Geen |
HOOG |
|||
|
Gecombineerde chirurige bij vrouwen met prolaps en occulte SUI - post operatieve stressincontinentie vs adverse events |
||||||||||
|
1 |
RCT 3 |
Geen ernstige beperkingen |
Geen ernstige inconsistentie |
Geen ernstige indirectheid |
Geen ernstige imprecisie |
Geen |
MATIG |
|||
1 Eén systematische review (Van der Ploeg 2014) waarin 2 RCT’s zijn geselecteerd. Totale N = 226.
2 Eén systematische review (Van der Ploeg 2014) waarin 5 RCT’s zijn geselecteerd. Totale N = 772
3 Eén systematische review (Van der Ploeg 2014) waarin 2 RCT’s zijn geselecteerd. Totale N = 160
Referenties
- Brubaker L, Cundiff GW, Fine P, Nygaard I, Richter HE, Visco AG, Zyczynski H, Brown MB, Weber AM; Pelvic Floor Disorders Network. Abdominal sacrocolpopexy with Burch colposuspension to reduce urinary stress incontinence. N Engl J Med. 2006 Apr 13;354(15):1557-66.
- Jelovsek JE, Chagin K, Brubaker L, Rogers RG, Richter HE, Arya L, Barber MD, Shepherd JP, Nolen TL, Norton P, Sung V, Menefee S, Siddiqui N, Meikle SF, Kattan MW; Pelvic Floor Disorders Network. A model for predicting the risk of de novo stress urinary incontinence in women undergoing pelvic organ prolapse surgery. Obstet Gynecol. 2014 Feb;123(2 Pt 1):279-87
- Lensen EJ, Withagen MI, Kluivers KB, Milani AL, Vierhout ME. Urinary incontinence after surgery for pelvic organ prolapse. Neurourol Urodyn. 2013 Jun;32(5):455-9.
- Svenningsen et al. (2012). Occult incontinence as predictor for postoperative stress urinary incontinence following pelvic organ prolapse surgery. Int Urogynecol J., 23, 843-849.
- Van der Ploeg, J., Van der Steen, A., Oude Rengerink, K., Van der Vaart, Ch., Roovers, J. (2014). Prolapse surgery with or without stress incontinence surgery for pelvic organ prolapse: a systematic review and meta-analysis of randomised trials. BJOG, 121, 537-47.
- Visco A.G. et al (2008). The role of preoperative urodynamic testing in stress-continent women undergoing sacrocolpopexy. Int Urogynecol J Pelvic Floor Dysfunct, 19, 607?614.
- Wei JT, Nygaard I, Richter HE, Nager CW, Barber MD, Kenton K, Amundsen CL, Schaffer J, Meikle SF, Spino C; Pelvic Floor Disorders Network. A midurethral sling to reduce incontinence after vaginal prolapse repair. N Engl J Med. 2012 Jun 21;366(25):2358-67
Evidence tabellen
|
Reference |
Study type |
Characteristics |
Intervention (I) |
Controls (C) |
Outcome measures and follow-up time |
Results |
Quality assessment study |
|
Van der Ploeg, 2014 |
Design RCT
N = 7 trials
Country
|
Aim of the study: To compare the effectiveness and safety of prolapse surgery versus combined prolapse and incontinence surgery in women with pelvic organ prolapse.
Inclusion criteria - Randomised controlled trials (RCTs) that compared prolapse surgery only with combination prolapse and incontinence surgery were eligible for inclusion. - We included Burch colposuspension or any synthetic MUS.
Exclusion criteria: - Studies that only included obliterative prolapse procedures |
Intervention combination prolapse and incontinence surgery |
Controls prolapse surgery only
|
Primary outcomes: SUI
Secundary outcomes: treatment for SUI, bladder storage symptoms, obstructive voiding and adverse events.
Follow up: at least 3 months. |
Primary outcomes:
|
Clearly defined groups: Prolapse surgery was defined as vaginal repair (conventional or with MESH) or sacrocolpopexy. Combination surgery was defined as prolapse surgery with incontinence surgery. We included Burch colposuspension or any synthetic MUS.
Selection bias: Not expected.
Method of assessing the outcome appropriately: Pubmed, EMBASE, DARE, the Cochrane Library and the register of Current Controlled Trials were searched for randomised trials (restricted to Burch colposuspension and midurethral sling as incontinence procedure) from 1995 to 2013 limited to the English literature.
Selective loss to follow up: NA
Identification confounders and correction in analysis: NA
Funding: None |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 27-03-2015
Beoordeeld op geldigheid : 13-11-2014
Omdat deze richtlijn modulair is opgebouwd, kan herziening op onderdelen eenvoudig plaatsvinden. Een eerste moment zal zeker medio 2015-2016 zijn als nieuwe gegevens van, ten tijde van de richtlijnontwikkeling lopende, studies beschikbaar komen. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
Ook in samenwerking met:
- Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum gezondheidszorg
De richtlijnontwikkeling werd ondersteund door de Orde van Medisch Specialisten en de richtlijnontwikkeling werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Het doel is om gynaecologen, maag-darm-leverartsen, urologen, bekkenfysiotherapeuten, radiologen en chirurgen te voorzien van een landelijke door de relevante beroepsverenigingen gedragen richtlijn die voldoet aan de eisen van een AGREE-instrument volgens de EBRO-methode met betrekking tot het voorkomen van prolaps en het behandelen van vrouwen met een prolaps. De te ontwikkelen richtlijn voorziet in de meest recente 'evidence based' informatie over prolaps.
Met het opstellen van een dergelijke richtlijn wordt beoogd de onduidelijkheid en onzekerheid over het voorkomen, diagnosticeren en het behandelen van een prolaps te verminderen.
De richtlijn kan worden gebruikt door alle zorgverleners die betrokken zijn bij de zorg voor vrouwen met een (verhoogd risico op een) prolaps, maar is primair geschreven voor leden van de beroepsgroepen die aan de ontwikkeling van de richtlijn hebben bijgedragen.
Doelgroep
De richtlijn geldt voor alle vrouwen die medische zorg krijgen vanwege prolaps(klachten).
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2012 een multidisciplinaire werkgroep ingesteld bestaande uit vertegenwoordigers van alle relevante beroepsgroepen die betrokken zijn bij het zorgproces in de eerste en tweede lijn van vrouwen met een (verhoogd risico op een) prolaps. De beroepsgroepen zijn de Nederlandse Vereniging voor Radiologie (NVvR), de Nederlandse Vereniging voor Urologie (NVU), de Nederlandse Vereniging van Maag-Darm-Leverartsen (MDL), de Nederlandse Vereniging Voor Heelkunde (NVvH), de Nederlandse Vereniging voor Fysiotherapie bij Bekkenproblematiek en Pré- en Postpartum gezondheidszorg (NVFB) en de Nederlandse Vereniging voor Obstetrie & Gynaecologie (NVOG). De werkgroepleden waren door de bovengenoemde wetenschappelijke verenigingen gemandateerd voor deelname aan deze werkgroep. De werkgroepleden zijn gezamenlijk verantwoordelijk voor de integrale tekst van deze conceptrichtlijn. Een partij die geen zitting had in de werkgroep maar wel voor extern advies geraadpleegd werd gezien hun mede betrokkenheid bij het onderwerp is de Vereniging van Continentie Verpleegkundigen & Verzorgenden (CV&V).
- Dhr. J.P. Roovers, uro-gynaecoloog, Academisch Medisch Centrum, Amsterdam (voorzitter)
- Mw. E. Everhardt, gynaecoloog, Medisch Spectrum Twente, Enschede
- Mw. V. Dietz, gynaecoloog, Catharina ziekenhuis, Eindhoven
- Dhr. A.L. Milani, uro-gynaecoloog, Reinier de Graaf Gasthuis, Delft
- Dhr. A.H.P. Meier, uroloog, Vie Curi, Venlo
- Mw. E.C.J. Consten, colorectaal chirurg, Meander Medisch Centrum, Amersfoort
- Dhr. J.J. Futterer, radioloog, Universitair Medisch Centrum St. Radboud, Nijmegen
- Mw. R.J.F. Felt-Bersma, maag-darm-lever arts, VU Medisch Centrum, Amsterdam
- Mw. M.C.Ph. Slieker-ten Hove, bekkenfysiotherapeut, Erasmus Medisch Centrum, Rotterdam
- Mw. T. Steenstra Touissant, AIOS gynaecologie, Kennemer Gasthuis, Haarlem
- Mw. C.A.L. van Rijn, AIOS gynaecologie, Sint Franciscus Gasthuis, Rotterdam
- Mw. F. Vlemmix, AIOS gynaecologie, Kennemer Gasthuis, Haarlem
- Mw. K. Notten, AIOS gynaecologie
- Dhr. J.J. Van Iersel, ANIOS chirurgie, Meander Medisch Centrum, Amersfoort
- Dhr. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Dhr. K.Y. Heida, richtlijnondersteuner Nederlandse Vereniging van Obstetrie en Gynaecologie, Utrecht
Belangenverklaringen
De belangen van de werkgroepleden werden geïnventariseerd met het door KNAW, KNMG en OMS opgestelde belangenverklaringsformulier. De gemelde belangen zijn besproken in de werkgroep en met vertegenwoordigers van het bestuur van de NVOG. Geconcludeerd werd dat de werkgroep evenwichtig was samengesteld en dat er geen bezwaren waren tegen deelname aan de werkgroep en besluitvorming (proportionaliteitsbeginsel, zie Code KNMG, KNAW, OMS).
Inbreng patiëntenperspectief
Voor ontwikkeling van een goede richtlijn is de input van patiënten nodig. Een behandeling moet immers voldoen aan de wensen en eisen van patiënten en zorgverleners. Patiënten kunnen zorgverleners die een richtlijn ontwikkelen helpen om te begrijpen hoe het is om met een ziekte of aandoening te leven of om er mee geconfronteerd te worden. Op deze manier kan bij het ontwikkelen van een richtlijn beter rekening gehouden worden met de betekenis van verschillende vormen van diagnostiek, behandeling en zorg voor patiënten. Het in kaart brengen van de behoeften, wensen en ervaringen van patiënten met de behandeling biedt tevens de gelegenheid om de knelpunten in kaart te brengen. Wat zou er volgens patiënten beter kunnen? Een patiënt doorloopt het hele zorgtraject, een behandelaar ziet vaak slechts het stukje behandeling waarin hij zich heeft gespecialiseerd. Daarom is het zinvol ook knelpunten vanuit patiëntenperspectief in kaart te brengen om de kwaliteit van de behandeling te verbeteren. In de beginfase van de ontwikkeling van deze richtlijn is een knelpuntenanalyse gedaan door middel van een groepsinterview met patiënten (focusgroep). Vanuit de poliklinieken werden patiënten, die minimaal drie maanden en maximaal vijf jaar geleden een prolaps behandeling hadden ondergaan, gevraagd om deel te nemen aan het focusgroep gesprek. Een verslag van de focusgroep is besproken in de werkgroep en de belangrijkste knelpunten zijn geadresseerd in de richtlijn. De hier voorliggende conceptrichtlijn is voor commentaar voorgelegd aan deelnemers van de focusgroep.
Verslag focusgroepbijeenkomst “Prolaps” van 13 november 2012.
In dit document worden de aandachtspunten die volgen uit het focusgroep gesprek van 13 november 2012 uitgelicht.
Doel van het focusgroep gesprek:
Vanuit patiënten inzichtelijk maken hoe de zorg aan vrouwen met een prolaps, patiëntgerichter kan.
Deelneemsters aan het focusgroep gesprek:
In samenwerking met de gynaecologen van de werkgroep richtlijnontwikkeling prolaps, werden deelnemers benaderd en geselecteerd. Er namen in totaal 11 vrouwen deel.
De gespreksstructuur:
Het gesprek werd gestructureerd door chronologisch het zorgproces door te spreken: het stellen van de diagnose prolaps, de begeleiding tot aan de ingreep, de ingreep zelf, de nazorg/follow-up. De belangrijkste aandachtspunten worden in dit verslag uitgelicht, gegroepeerd naar bovenstaande zorgmomenten.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces:
De diagnose prolaps werd gesteld
Klachten en verwijzing:
- De klachten van een prolaps zijn lastig als dusdanig te herkennen en niet eenduidig. Hierdoor werden in sommige gevallen deze klachten niet door de huisarts herkend. Het heeft bij een aantal patiënten hierdoor lang geduurd alvorens de diagnose werd gesteld.
- Over het algemeen werden patiënten via de huisarts verwezen naar de gynaecoloog die vervolgens de definitieve diagnose stelde.
- In sommige gevallen werden patiënten eerst door de huisarts behandeld of verwezen naar een bekkenfysiotherapeut alvorens ze werden verwezen naar een specialist (gynaecoloog, uroloog of maag-darm-leverarts).
- Verwijzing door de huisarts verschilde per persoon en was afhankelijk van het klachtenpatroon. In een aantal gevallen werden patiënten eerst doorverwezen naar een specialist die vervolgens concludeerde dat het probleem niet op zijn/haar vakgebied ligt en patiënten werden weer retour verwezen naar de huisarts. Dit werd als vervelend ervaren. Dit zou niet nodig hoeven zijn als er in eerste instantie goed gekeken wordt.
- Door deze verwijzingen over en weer werden de patiënten door meerdere zorgverleners gezien en lichamelijk onderzocht alvorens de definitieve diagnose werd gesteld. Dit werd door een aantal patiënten als vervelend ervaren.
- Verwijzing naar een bekkenbodemcentrum/speciaal bekkenbodempoli werd ook genoemd. Niet iedereen was op de hoogte dat er zulke centra zijn in Nederland. Wellicht zijn ook de huisartsen niet goed op de hoogte van deze centra.
- Voordeel van een bekkenbodemcentrum danwel van de bekkenbodempoli is dat in één dag alle gesprekken en onderzoeken plaatsvinden (vaak in tweetallen: incontinentieverpleegkundige, gynaecoloog, uroloog, bekkenfysiotherapeut). De uitslag wordt dezelfde dag nog bekendgemaakt.
- Nadeel van deze methode is dat er weinig ruimte en aandacht is voor de emotionele en psycho-sociale impact van de verzakkingsproblemen op de patiënt.
- De emotionele aspecten konden over het algemeen wel besproken worden met de gynaecoloog, echter in het vervolgtraject was weinig aandacht voor dit aspect.
Diagnostiek:
- De onderzoeken die patiënten ondergingen werden over het algemeen niet als vervelend ervaren.
- In sommige gevallen werden door verschillende artsen dezelfde onderzoeken opnieuw gedaan. Dit werd wel als onnodig en vervelend ervaren. Het woord ‘kijkdoos’ wordt meerdere keren genoemd in dit kader van veel lichamelijk onderzoek door verschillende zorgverleners.
- Als oplossing werd gegeven de mogelijkheid van diagnostiek in een bekkenbodemcentrum/poli waarbij alle onderzoeken in één dag werden gedaan en waar de verschillende specialisten bij betrokken zijn.
- De vragenlijsten die over de bekkenbodemproblemen gaan, gaan heel beknopt in op seksuele dysfunctie, er wordt verder in het traject niet meer op dit probleem ingegaan.
Samengevat: klachten van een prolaps zijn veelal niet bekend en worden niet als dusdanig herkend, patiënten blijven lang rondlopen met klachten. Verwijzing van de huisarts naar een specialist kan meer gestructureerd (bekkenbodem centrum/poli) en communicatie tussen de zorgverleners is hierin belangrijk. Naast de medische aspecten dienen ook de emotionele aspecten van verzakkingsproblemen aandacht te krijgen.
Behandeling:
Informatie over prolaps en behandelopties
- Over het algemeen werden patiënten voorgelicht over wat voor een verzakking de patiënten hadden, de klachten van een verzakking en wat de mogelijke behandelopties zijn met de voor- en nadelen van de behandeling. Ze hadden het gevoel mee te mogen beslissen over de behandeling. Dit werd als positief ervaren.
- In een aantal gevallen was er geen mogelijkheid tot “meebeslissen” over de behandeling. Er werden geen opties besproken. Of er werden geen voor- en nadelen besproken van de ingreep. Door het gemis aan informatie hadden ze niet de mogelijkheid een weloverwogen keuze te maken.
- Er werd aangegeven dat er bijna niet wordt gesproken in de gesprekken over consequenties van een ingreep op seksueel gebied.
- Conservatieve behandelopties werden veelal niet besproken. Twee patiënten hadden een pessarium gekregen (één patiënt i.v.m. nog een kinderwens). Deze bleek in hun specifieke geval afdoende te zijn en de patiënten zijn tevreden over de behandeling met een pessarium. Voordeel is dat patiënten zelf het pessarium in en uit kunnen doen en ze hoeven geen operatie te ondergaan.
- Het overgrote deel gaf aan geen informatie te hebben gekregen over de mogelijkheid van een ‘ring’ als behandeling. Uitleg werd gegeven dat het heel erg afhankelijk is van de soort verzakking en van de ernst van de verzakking of een ‘ring’ effectief is.
- Er wordt onvrede uitgesproken over het ‘matje’, als zo’n techniek zoveel complicaties geeft, waarom gebruiken jullie het dan nog? Er werd uitleg gegeven dat het ‘matje’ in sommige gevallen de laatste behandeloptie is. Dat het niet gebruikelijk is deze als eerste behandeloptie te kiezen. Dat er verschillende soorten ‘matjes’ zijn en dat het afhankelijk is van de soort verzakking en de ernst van de verzakking welke behandeling het beste is. Daarnaast blijft de patiënt de keuze hebben of zij een ‘matje’ wil.
- Er werd aangegeven dat de mondelinge informatie ondersteunt zou moeten worden met schriftelijke informatie. Door middel van een folder met duidelijke uitleg over de verzakking en de mogelijke behandelopties (ondersteunt met plaatjes/foto’s, in begrijpelijke taal, maar ook met de Latijnse benaming voor het eventueel opzoeken op internet).
- Over het algemeen was er ruimte voor een extra gesprek een aantal dagen voorafgaand aan de operatie om nogmaals de behandeling door te spreken of om vragen te stellen. In sommige gevallen werd dit telefonisch gedaan. Telefonische informatieoverdracht werd als minder prettig ervaren dan een lijfelijk gesprek.
Instructies en procedure voorafgaand aan de ingreep
- Een enkeling is voorafgaand aan de ingreep naar een bekkenfysiotherapeut geweest voor oefeningen en training van de bekkenbodem. De oefeningen en trainingen werden als nuttig ervaren. De frequentie van de afspraken met de fysiotherapeut zou geïndividualiseerd moeten worden. Meerdere herhalingen van uitleg van de oefeningen is niet voor iedereen nodig.
Samengevat: er is behoefte aan goede en volledige informatie (evt. schriftelijk) over de verzakking, de behandelopties en de daarbij behorende voor- en nadelen, zodat een weloverwogen beslissing kan worden genomen door de patiënt samen met de behandelaar over de uiteindelijke keuze van de behandeling. Eventuele conservatieve behandelingsopties zouden overwogen moeten worden. Naast mondelinge informatie is er behoefte aan schriftelijke informatie.
De ingreep en opname:
- Over het algemeen werden er goede instructies gegeven na de ingreep (bij ontslag) over wat je allemaal wel en niet mocht doen. Er werden praktische voorbeelden gegeven, niet bukken, stofzuigen, sporten, niet hoesten/niezen, niet persen op het toilet etc.
- Geen of onvoldoende informatie werd gegeven over instructies voor het opstaan uit stoel of bed, hygiëne en schoonmaakinstructies, instructies over pijnstilling en adviezen omtrent seksuele mogelijkheden. Voorbeeld: de helft van de patiënten kreeg laxantia mee voor preventie obstipatie, de andere helft niet.
- Bij het optreden van complicaties of pijn was het niet altijd duidelijk bij wie ze terecht konden hiermee. Sommigen werden verwezen naar de huisarts, anderen naar de gynaecoloog.
- Sommige ziekenhuizen hebben folders of een hand-out met instructies. Een folder met standaardinformatie zou eigenlijk altijd meegegeven moeten worden.
- Iedereen kreeg een nacontrole ongeveer 6 weken na de operatie.
Samengevat: er is behoefte aan goede instructies na de ingreep over wat men aan fysieke activiteiten kan en mag, schoonmaakinstructies, instructies over pijnstilling en uitleg over bij wie ze terecht kunnen bij problemen (huisarts, gynaecoloog) en uitleg over mogelijkheden op seksueel gebied. Naast mondelinge instructies is er behoefte aan schriftelijke instructies.
Follow-up en nazorg:
- De meeste patiënten hebben contact gehad met een bekkenfysiotherapeut voorafgaand aan een ingreep. Er is behoefte om ook na een ingreep instructies te krijgen over oefeneningen van de spieren van de bekkenbodem om een recidief verzakking te voorkomen. Dit wordt veelal niet aangeboden.
- De kosten voor de bekkenfysiotherapie zijn onduidelijk. In hoeverre wordt dit vergoed door de verzekeraar?
- Er is behoefte aan gerichte leefregels ter voorkoming van een recidief.
- Er is behoefte aan respect van de zorgverlener voor de impact van een ingreep voor de patiënt en voor de geestelijke gesteldheid. Pijn, seksuele dysfunctie, recidief mogelijkheden moeten bespreekbaar worden gemaakt. Deze mening werd niet door alle patiënten gedeeld.
- Er wordt aangegeven dat een aantal patiënten synapause hebben gekregen voor een beter herstel, een deel heeft dit niet gehad.
Samengevat: er is behoefte aan leefregels ter voorkoming van een recidief. Dit zou idealiter via een bekkenfysiotherapeut kunnen verlopen. Die kan dan ook gerichte oefeningen geven voor versteviging van de bekkenbodem. Er moet in het nazorgtraject aandacht zijn voor eventuele problemen met betrekking tot pijn, seksuele dysfunctie en recidieven.
Samenvatting van de aanbevelingen die zouden kunnen worden gemaakt aan de hand van dit gesprek:
- Adequate kennis in de eerste lijn over klachten en diagnostiek aangaande prolaps is van belang om patiënten gericht door te kunnen verwijzen.
- Multidisciplinaire aanpak van een prolaps zal onnodig dubbel lichamelijk onderzoek kunnen voorkomen evenals foutieve of meervoudige verwijzingen. Bekkenbodemcentra/poli’s zouden hier goed bij aansluiten.
- Informatie over de verzakking en de behandelopties met de voor- en nadelen dienen met de patiënt besproken te worden.
- Patiënten moeten de mogelijkheid krijgen een weloverwogen beslissing te kunnen nemen over hun eigen behandeling, dit kan door al de behandelopties met de voor- en nadelen met de patiënt te bespreken.
- Er is behoefte aan een informatiefolder of betrouwbare informatie op het internet over verzakkingsklachten en de behandelopties.
- Er is behoefte aan (schriftelijke) instructies voor na de operatie over wat men wel en niet mag op fysiek gebied, maar ook instructies over pijnstilling, schoonmaakinstructies en seksuele instructies.
- Er dient duidelijk aangegeven te worden bij wie de patiënt terecht kan voor haar vragen in het nazorgtraject.
- Bekkenfysiotherapie zou aan iedere vrouw aangeboden moeten worden, omdat het, naast eventueel effect op de klachten, ook kan bijdragen bij het verwerkingsproces, voor het wegnemen van onzekerheden bij de vrouw en voor het geven van praktische tips.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Tevens is een specifiek implementatieplan opgesteld waarin per aanbeveling barrières voor invoering zijn geïnventariseerd en wordt aangegeven op welke termijn de werkgroep de invoering van de betreffende aanbeveling realistisch acht. Ook heeft de werkgroep een inschatting gemaakt van de kostenaspecten die samenhangen met de invoering van de betreffende aanbeveling.
De richtlijn wordt verspreid onder alle relevante beroepsgroepen en ziekenhuizen. Daarnaast is een patiëntenfolder opgesteld (in ontwikkeling). Ook is de richtlijn te downloaden vanaf de websites van de Nederlandse Vereniging voor Obstetrie en Gynaecologie: www.nvog.nl.
Werkwijze
De werkgroep werkte gedurende twee jaar aan de totstandkoming van de conceptrichtlijn. De werkgroepleden zochten systematisch naar de literatuur en beoordeelden de kwaliteit en inhoud ervan. De richtlijnondersteuner maakte, in samenspraak met de subwerkgroep die voor elk hoofdstuk was aangesteld, evidencetabellen om deze vervolgens te vertalen in GRADE tabellen. Een samenvatting van de evidence met de conclusies werd teruggekoppeld aan de gehele werkgroep waarna gezamenlijk de overige overwegingen en aanbevelingen werden geformuleerd. Tijdens vergaderingen werden teksten toegelicht en werd door de werkgroepleden meegedacht en gediscussieerd. De uiteindelijke teksten vormen samen de hier voorliggende conceptrichtlijn.
Knelpuntenanalyse
De werkgroep heeft een analyse gemaakt van knelpunten die in de dagelijkse praktijk belangrijk zijn om de zorg voor vrouwen met een verzakking te verbeteren. Met name bestond er onduidelijkheid over de rol van beeldvormend onderzoek, de toegevoegde waarde van urodynamisch onderzoek, het te verwachten effect van leefstijladviezen en bekkenfysiotherapie, de afweging om een pessarium of operatie voor te stellen als behandeling, en de eerste keus operatie bij vrouwen met een interne of externe rectum prolaps. Op basis hiervan is een concept raamwerk van de in de richtlijn te bespreken onderwerpen opgesteld. Om de richtlijn zoveel mogelijk te laten aansluiten bij de dagelijkse praktijk is vervolgens een invitational conference georganiseerd. Hiervoor zijn diverse stakeholderpartijen uitgenodigd, zoals: zorgverzekeraars, Inspectie voor de Gezondheidszorg, patiëntenorganisaties, organisaties van zorginstellingen, en het College voor Zorgverzekeringen. Met deze partijen is het door de werkgroep opgestelde raamwerk besproken en nader geëxpliciteerd. Ook zijn stakeholderpartijen gevraagd aanvullingen te geven en zijn hun verwachtingen over de richtlijn en het richtlijnontwikkelingsproces geïnventariseerd. De werkgroep heeft vervolgens een prioritering aangebracht van in de richtlijn te behandelen onderwerpen en het raamwerk van de richtlijn definitief vastgesteld.
Uitgangsvragen en uitkomstmaten
Alvorens te starten met de literatuurselectie werden door de werkgroep klinisch relevante uitkomstmaten en acceptabele meetinstrumenten gedefinieerd. Ook definities voor andere relevante variabelen werden afgestemd. Bij de beoordeling van de literatuur heeft de werkgroep vooral gekeken naar studies waarbij, naar inzicht van de werkgroepleden, klinisch relevante uitkomstmaten gebruikt werden. Deze werden voorafgaand aan de literatuurselectie door de werkgroep bepaald en gedefinieerd. Ook heeft de werkgroep voorafgaand aan de search bepaald welke instrumenten voor het meten van de uitkomst zouden worden geselecteerd. Onderstaande is een overzicht van door de werkgroep opgestelde klinisch relevante uitkomstmaten en daarbij opgestelde geaccepteerde meetinstrumenten met klinisch relevante afkappunten:
|
Uitkomstmaten |
Gekozen meetinstrumenten en (klinisch relevante afkappunten) |
|
Module Anorectaal functieonderzoek en module Chirurgische behandeling van rectum prolaps |
|
|
Fecale incontinentie |
Wexner incontinence score (aanverwant ‘Scores uitkomstmaten’) (zelfde als Cleveland Clinic Incontinence Score (CCIS)) |
|
FISI - Fecal Incontinence Severity Index |
|
|
Obstipatie |
Wexner obstipatie score (aanverwant ‘Scores uitkomstmaten’) (zelfde als Cleveland Clinic Constipation Score (CCCS)) |
|
Obstructed defecation syndrome (ODS) score |
|
|
|
Rome criteria (aanverwant ‘Scores uitkomstmaten’) |
|
Module Pessarium therapie bij prolaps |
|
|
Kwaliteit van leven |
Sheffield POP scale questionnaire (SPS-Q); Pelvic Floor Distress Inventory (PFDI); Pelvic Floor Impact Questionnaire (PFIQ); Sexual Function Questionaire (SFQ) |
|
Module Chirurgische behandeling van vaginale prolaps |
|
|
Primair: subjectief |
Afwezigheid balgevoel (bulge) |
|
|
Patient tevredenheid; PGI-I (much or very much better) |
|
Primair: objectief
|
Diepste punt (punt Ba, Bp of C) van behandelde compartiment op of boven hymen (0)2 |
|
Diepste punt (Ba, Bp of C) behandelde compartiment; stadium 0 en I (dus diepste punt van prolaps ≤ -2)3 |
|
|
Leading edge (dus ‘overall prolapse’, onafhankelijk van behandelde compartiment), zoals beschreven onder I (op of boven hymen) en II (-2 of minder) |
|
|
*I is belangrijkste, als I niet wordt gerapporteerd dan II (NIH criteria), voor III geldt dezelfde prioritering. |
|
|
Secundair: subjectief |
Quality of life: mate van verbetering (met behulp van effect sizes*) in domeinscores van UDI, DDI, IIQ of PFDI-20, PFIQ-7 en overall scores PISQ-12 of domeinen van PISQ-31 |
|
Bij afwezigheid van rapportering effect sizes de statistisch significante veranderingen in de genoemde domeinscores |
|
|
* klinisch relevant is bij effect size van 0.8 of groter |
|
|
Secundair: objectief |
Heroperatie voor prolaps in zelfde compartiment |
|
|
Heroperatie wegens de novo prolaps onbehandelde compartiment (binnen een jaar) |
|
|
of heroperatie voor andere aandoening, bv (ontmaskerde) urine incontinentie, mesh exposure, of pijn (dyspareunie?) |
|
Secundair: complicaties |
Onbedoelde schade aan blaas en /of darm direct hersteld zonder re-operatie |
|
Infectie/ hematoom/ abces |
|
|
Postoperatieve pijn volgens score a t/m e:
|
|
Strategie voor zoeken en selecteren van literatuur
Per uitgangsvraag werden ten minste twee werkgroepleden aangesteld om onafhankelijk van elkaar de literatuur te beoordelen op relevantie. Bij deze selectie van titel en abstract werden de volgende exclusiecriteria gehanteerd:
- niet van toepassing op de vraagstelling;
- niet vergelijkbaar met de Nederlandse populatie;
- niet-gedefinieerde uitkomstmaat;
- minder dan 10 vrouwen in de onderzoekspopulatie (wegens imprecisie);
- niet primair onderzoek;
- case reports, case series, letters, abstracts.
Kwaliteitsbeoordeling individuele studies
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door minimaal twee werkgroepleden op volledige tekstinhoud beoordeeld en daarna beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijs. Hierbij is de indeling gebruikt, zoals weergegeven in tabel 1.1.
Bij GRADE wordt de evidence per uitkomstmaat beoordeeld. De beoordeling wordt gedaan door het invullen van een evidenceprofiel. Alleen voor kritieke en/of belangrijke uitkomstmaten wordt een evidenceprofiel gemaakt. Er zijn in totaal vijf factoren die de kwaliteit van de evidence per uitkomstmaat kunnen verlagen en drie factoren die de kwaliteit kunnen verhogen. Per factor kan de kwaliteit met één of twee niveaus omlaag gaan. Als het om een ernstige beperking gaat, gaat de kwaliteit met één niveau omlaag; als het om een zeer ernstige beperking gaat, gaat de kwaliteit met twee niveaus omlaag.
De verschillende typen onderzoek kunnen worden ingedeeld naar mate van bewijs. RCTs zijn in beginsel van hogere methodologische kwaliteit dan observationele studies, omdat RCTs minder kans op vertekening (bias) geven. In het GRADE systeem beginnen daarom RCTs met hoge kwaliteit (4) en observationele studies met lage kwaliteit (2). Niet vergelijkende, niet-systematische studies (bijvoorbeeld case series en case reports) zijn altijd van zeer lage kwaliteit.
Een overzicht van de GRADE-indeling van kwaliteit van studies per uitkomstmaat staat in tabel 1.1.
Tabel 1.1 GRADE-indeling van kwaliteit van studies per uitkomstmaat

Samenvatten van de literatuur
De beoordeling van de verschillende artikelen vindt u in de verschillende teksten terug onder het kopje ‘Samenvatting van de literatuur’. De richtlijnondersteuner maakte in samenspraak met de subgroepen per uitgangsvraag evidencetabellen van de geselecteerde individuele studies als hulpmiddel bij het beoordelen en samenvatten van deze studies. Vervolgens wordt de kwaliteit van de evidence op het niveau van de systematische review beoordeeld. Met de kwaliteit van de evidence wordt bedoeld in hoeverre er vertrouwen is dat de aanbevelingen gebaseerd kunnen worden op de (effectschatting van de) evidence en de GRADE tabellen. Het wetenschappelijk bewijs is vervolgens kort samengevat in de ‘conclusies uit de literatuur’. De belangrijkste literatuur waarop deze conclusies zijn gebaseerd staat bij de conclusies vermeld, inclusief de GRADE gradering van bewijs.
Beoordelen van de kracht van het wetenschappelijke bewijs
Er werd gekozen om -volgens de meest recente ontwikkelingen op het gebied van richtlijnen- de methode toe te passen van The Grading of Recommendations Assessment, Development and Evaluation (GRADE) voor het graderen van de kwaliteit van bewijs en de sterkte van de aanbevelingen.
Formuleren van aanbevelingen
Nadat de gegevens uit de GRADE tabellen werden samengevat als tekst werden hieruit conclusies getrokken. Om vervolgens tot een gewogen aanbeveling te komen werden de overige overwegingen besproken en geformuleerd. Dit is van belang omdat voor een aanbeveling naast het wetenschappelijke bewijs ook andere aspecten meegewogen horen te worden, zoals voorkeur van patiënten, kosten, beschikbaarheid van voorzieningen of organisatorische aspecten. Bij de overwegingen spelen de ervaring en opvattingen van de werkgroepleden een rol. De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op zowel het beschikbare wetenschappelijke bewijs als op de belangrijkste overwegingen. De gebruikte methodiek voor richtlijnontwikkeling verhoogt de transparantie van de totstandkoming van de aanbevelingen in deze richtlijn.
Het is van belang dat het verschil tussen normerend waar mogelijk en ruimte biedend waar nodig beter tot uitdrukking komt in richtlijnen. Praktisch gezien gaat het om twee mogelijke normen: minimumnormen en streefniveau. Bij iedere aanbeveling zal in het implementatieplan worden aangegeven wat de status van de betreffende aanbeveling is: minimumnorm of streefniveau.
Verder is het van belang om helder te maken hoeveel tijd nodig is voor het realiseren van een aanbeveling. Dit geldt bijvoorbeeld voor aanbevelingen waarbij organisatorische veranderingen nodig zijn. Daarmee wordt de aanbeveling in een realistisch perspectief qua tijd gezet. Deze tijdslijnen worden opgenomen in het implementatieplan.
Zoekverantwoording
|
Onderwerp:
|
Database |
Zoekstrategie |
Aantal ref. |
|
Chirurgie van prolaps en stressincontinentie |
|
Geen search ivm recent verschenen meta-analyse |
|