Chirurgische afdekmaterialen en operatiejassen
Uitgangsvraag
- Wat is de plaats van wegwerp chirurgische afdekmaterialen en operatiejassen bij de preventie van postoperatieve wondinfecties (POWI’s)?1
- Wat is de plaats van zelfklevende incisiefolies bij de preventie van POWI’s?1
- Aan welke eisen moeten chirurgische afdekmaterialen en operatiejassen voldoen?1
Disclaimer: Dit is een adaptatie van een origineel werk ‘Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.’ (https://www.who.int/publications/i/item/9789241550475). Deze adaptatie is niet uitgevoerd door de WHO. De WHO is niet verantwoordelijk voor de inhoud of nauwkeurigheid van deze adaptatie. De originele uitgave is de bindende en authentieke uitgave.
1 De WHO-richtlijn beschrijft geen uitgangsvragen. De uitgangsvragen voor deze module zijn opgesteld in overeenstemming met de standaardprocedures van het Kennisinstituut van de Federatie Medisch Specialisten.
Aanbeveling
1.1 Wegwerp of herbruikbaar
Gebruik wegwerp of herbruikbare steriele chirurgische afdekmaterialen en operatiejassen tijdens een operatieve ingreep om postoperatieve wondinfecties te voorkomen.
[Aangepast van WHO 2018]
1.2 Routinematig wisselen
Wissel chirurgische afdekmaterialen niet routinematig tijdens een operatieve ingreep met als doel postoperatieve wondinfecties te voorkomen.
Breng, indien noodzakelijk, schoon afdekmateriaal aan over het eerder aangebrachte afdekmateriaal zonder dit te verwijderen.
[Aangepast van WHO, 2018]
2. Zelfklevende incisiefolies
Gebruik geen zelfklevende incisiefolies, met of zonder antimicrobiële eigenschappen, met als doel postoperatieve wondinfecties te voorkomen.
[Aangepast van WHO 2018]
3. Wettelijk kader
Voldoe bij de keuze van chirurgische afdekmaterialen en operatiejassen aan Europese wetgeving op het gebied van medische hulpmiddelen, waaronder de Verordening (EU) 2017/745 (EU, 2017), en de geharmoniseerde Europese norm NEN-EN 13795-1:2023.
[De novo]
Disclaimer: Dit is een adaptatie van een origineel werk ‘Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.’ (https://www.who.int/publications/i/item/9789241550475). Deze adaptatie is niet uitgevoerd door de WHO. De WHO is niet verantwoordelijk voor de inhoud of nauwkeurigheid van deze adaptatie. De originele uitgave is de bindende en authentieke uitgave.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er is systematisch literatuuronderzoek verricht naar het effect van (niet-geweven) wegwerp chirurgische afdekmaterialen en/of operatiejassen in vergelijking met (geweven) herbruikbare chirurgische afdekmaterialen en operatiejassen. Daarnaast is het effect onderzocht van het al dan niet routinematig wisselen van chirurgische afdekmaterialen tijdens de operatie en het gebruik van zelfklevende (antimicrobiële) incisiefolies. Postoperatieve wondinfectie (POWI’s) werd als cruciale uitkomstmaat gedefinieerd en POWI-attributieve sterfte als belangrijke uitkomstmaat. Een relatief verschil van 25% (relatief risico kleiner dan 0.80 of groter dan 1.25) in het optreden van POWI’s en 5% (relatief risico kleiner dan 0.95 of groter dan 1.05) in het optreden van POWI-attributieve sterfte tussen beide interventies werd als klinisch relevant beschouwd.
1.1 Wegwerp versus herbruikbare chirurgische afdekmaterialen en/of operatiejassen
- Chirurgische afdekmaterialen en operatiejassen
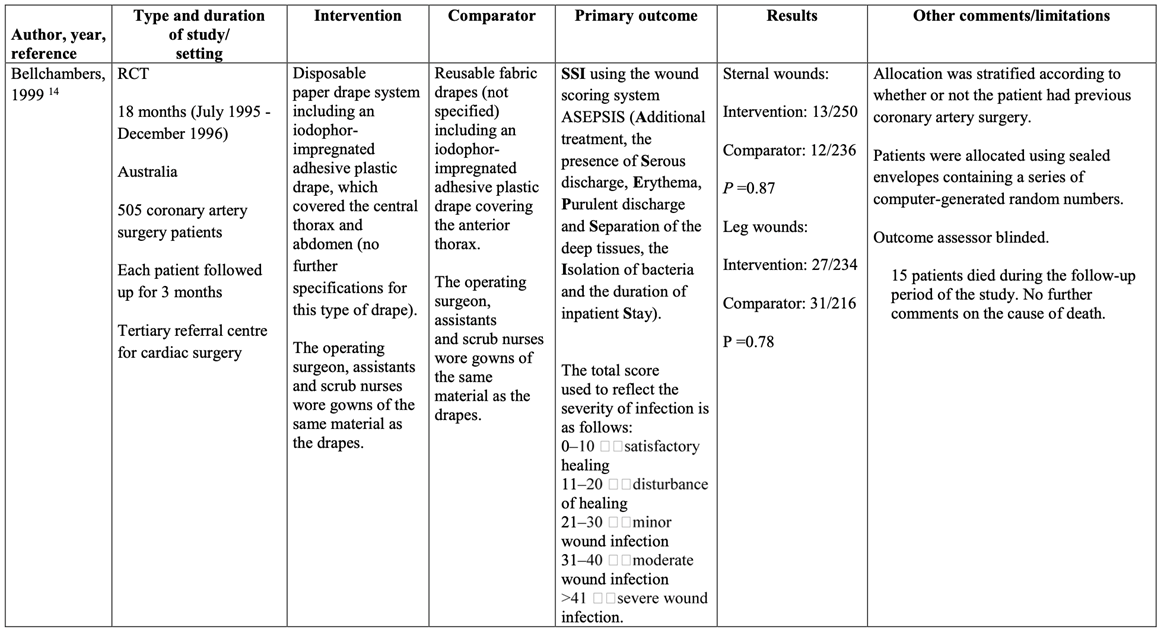
Twee gerandomiseerde gecontroleerde studies die het effect van wegwerp chirurgische afdekmaterialen en operatiejassen hebben vergeleken met herbruikbare chirurgische afdekmaterialen en operatiejassen in volwassen chirurgische patiënten werden geïncludeerd. Geïncludeerde patiënten ondergingen verschillende typen chirurgische ingrepen. Analyse liet geen klinisch relevant verschil zien in het optreden van POWI’s tussen wegwerp chirurgische afdekmaterialen en operatiejassen (5.1%) en herbruikbare chirurgische afdekmaterialen en operatiejassen (5.9%) (RRgepoold 0.86; 95% CI 0.68 tot 1.09 / RDgepoold -0.008; 95% CI -0.021 tot 0.005). Vanwege studiebeperkingen (risk of bias) en het overschrijden van de ondergrens voor klinische relevantie (imprecisie) is de bewijskracht met twee niveaus afgewaardeerd van ‘hoog’ tot ‘laag’. Dit betekent dat er lage zekerheid is dat het ware effect van wegwerp chirurgische afdekmaterialen en operatiejassen dicht bij het geschatte effect ligt. Bovendien dateren beide geïncludeerde studies uit een periode (eind jaren ’90) waarin perioperatieve maatregelen niet op hedendaags niveau waren.
- Alleen chirurgische afdekmaterialen
Eén observationele studie die het effect van (alleen) wegwerp chirurgische afdekmaterialen heeft vergeleken met herbruikbare chirurgische afdekmaterialen in volwassen chirurgische patiënten werd geïncludeerd. Geïncludeerde patiënten ondergingen cardiothoracale ingrepen. Analyse liet een klinisch relevant verschil zien in het optreden van POWI’s tussen wegwerp chirurgische afdekmaterialen (0.4%) en herbruikbare chirurgische afdekmaterialen (5.3%) (RR 0.08; 95% CI 0.01 tot 0.62 / RD -0.049; 95% CI -0.090 tot -0.007). Vanwege studiebeperkingen (risk of bias), een beperkt aantal typen procedures (indirectheid), en daarnaast een kleine studieomvang met wijd 95% betrouwbaarheidsinterval (imprecisie) is de bewijskracht met één niveau afgewaardeerd van ‘laag’ (observationele studie) tot ‘zeer laag’. Dit betekent dat er zeer lage zekerheid is dat het ware effect van wegwerp chirurgische afdekmaterialen dicht bij het geschatte effect ligt.
- Alleen operatiejassen
Er zijn geen studies gevonden die het effect van (alleen) wegwerp operatiejassen hebben vergeleken met herbruikbare operatiejassen.
Er is geen conclusie te trekken met betrekking tot het effect van wegwerp chirurgische afdekmaterialen en/of operatiejassen op POWI-attributieve sterfte, omdat geen van de geïncludeerde studies POWI-attributieve sterfte als uitkomst heeft gerapporteerd.
Er zijn geen studies gevonden die het effect van wegwerp afdekmaterialen en/of operatiejassen hebben onderzocht bij kinderen die een chirurgische ingreep ondergingen.
1.2. Routinematig wisselen van chirurgische afdekmaterialen
Er zijn geen studies gevonden die het routinematig wisselen van chirurgische afdekmaterialen tijdens de operatie hebben onderzocht.
2. Zelfklevende incisiefolie
- Antimicrobieel-geïmpregneerde incisiefolie
Twee gerandomiseerde gecontroleerde studies die het effect van zelfklevende antimicrobieel-geïmpregneerde incisiefolie hebben onderzocht in volwassen chirurgische patiënten werden geïncludeerd. Geïncludeerde patiënten ondergingen abdominale en cardiothoracale chirurgische ingrepen. Analyse liet een klinisch relevant verschil zien in het optreden van POWI’s tussen het gebruik van zelfklevende antimicrobieel-geïmpregneerde incisiefolie (8.7%) en geen gebruik van zelfklevende incisiefolie (3.4%) (RRgepoold 2.45; 95% CI 0.69 tot 8.74 / RD 0.047; 95% CI -0.016 tot 0.109). Vanwege studiebeperkingen (risk of bias) en het overschrijden van beide grenzen voor klinische relevantie (imprecisie) is de bewijskracht met drie niveaus afgewaardeerd van ‘hoog’ tot ‘zeer laag’. Dit betekent dat er zeer lage zekerheid is dat het ware effect van zelfklevende antimicrobieel-geïmpregneerde incisiefolie dicht bij het geschatte effect ligt. Hier ligt een kennislacune.
- Niet-geïmpregneerde incisiefolie
Twee gerandomiseerde gecontroleerde studies die het effect van zelfklevende niet-geïmpregneerde incisiefolie hebben onderzocht in volwassen chirurgische patiënten werden geïncludeerd. Geïncludeerde patiënten ondergingen orthopedische en verloskundige chirurgische ingrepen. Analyse liet geen klinisch relevant verschil zien in het optreden van POWI’s tussen het gebruik van zelfklevende niet-geïmpregneerde incisiefolie (10.8%) en geen gebruik van zelfklevende incisiefolie (9.9%) (RRgepoold 1.09; 95% CI 0.71 tot 1.68 / RD 0.009; 95% CI -0.035 tot 0.054). Vanwege het overschrijden van beide grenzen voor klinische relevantie (imprecisie) is de bewijskracht met twee niveaus afgewaardeerd van ‘hoog’ tot ‘laag’. Dit betekent dat er lage zekerheid is dat het ware effect van zelfklevende niet-geïmpregneerde incisiefolie dicht bij het geschatte effect ligt.
Er is geen conclusie te trekken met betrekking tot het effect van zelfklevende (antimicrobiële) incisiefolie op POWI-attributieve sterfte, omdat geen van de geïncludeerde studies POWI-attributieve sterfte als uitkomst heeft gerapporteerd.
Er zijn geen studies gevonden die het effect van zelfklevende (antimicrobiële) incisiefolie hebben onderzocht bij kinderen die een chirurgische ingreep ondergingen.
Internationale richtlijnen
1.1 Wegwerp versus herbruikbare chirurgische afdekmaterialen en/of operatiejassen
De WHO stelt dat het goed klinisch gebruik is om steriele chirurgische afdekmaterialen en operatiejassen te gebruiken tijdens een operatieve ingreep om POWI’s te voorkomen (WHO, 2018A; WHO, 2018B); NICE beveelt het dragen van steriele operatiejassen aan (NICE, 2019). De WHO spreekt geen voorkeur uit voor het gebruik van wegwerp of herbruikbare chirurgische afdekmaterialen of operatiejassen (WHO, 2018A; WHO, 2018B). In andere internationale richtlijnen voor de preventie van POWI’s zijn geen aanbevelingen opgenomen over het gebruik van wegwerp of herbruikbare chirurgische afdekmaterialen en operatiejassen (Berríos-Torres, 2017; Calderwood, 2023; NICE, 2019).
1.2 Routinematig wisselen van chirurgische afdekmaterialen
Geen van de internationale richtlijnen voor de preventie van POWI’s doet aanbevelingen over het routinematig wisselen van chirurgische afdekmaterialen tijdens de operatie (Berríos-Torres, 2017; Calderwood, 2023; NICE, 2019; WHO, 2018A; WHO, 2018B).
2. Zelfklevende incisiefolie
De richtlijnen van CDC, SHEA/IDSA/APIC/AHA en WHO bevelen aan om zelfklevende incisiefolies (met of zonder antimicrobiële eigenschappen) niet te gebruiken als strategie om POWI’s te voorkomen (Berríos-Torres, 2017; Calderwood, 2023; WHO, 2018A; WHO, 2018B). NICE beveelt aan om zelfklevende incisiefolies die niet met jodofoor zijn geïmpregneerd niet te gebruiken en om jodofoor-geïmpregneerde incisiefolies alleen te gebruiken wanneer het gebruik van een zelfklevende folie noodzakelijk is (NICE, 2019).
3. Materiaaleisen voor chirurgische afdekmaterialen en operatiejassen
Internationale richtlijnen voor de preventie van POWI’s doen geen aanbevelingen over materiaaleisen voor chirurgische afdekmaterialen en operatiejassen. CDC en WHO stellen dat het gebruikte materiaal voor chirurgische afdekmaterialen en operatiejassen idealiter niet vochtdoorlatend zou moeten zijn (WHO, 2018A; WHO, 2018B).
Tabel 1. Internationale richtlijnen voor de preventie van postoperatieve wondinfecties.
|
Richtlijn |
Aanbeveling(en) |
|
CDC (Berríos-Torres, 2017) |
|
|
NICE (NICE, 2019) |
|
|
SHEA/IDSA/APIC/AHA (Calderwood, 2023) |
|
|
WHO – prevention SSI (WHO, 2018A; WHO 2018B) |
|
AHA = American Hospital Association
APIC = Association for Professionals in Infection Control
CDC = Centers for Disease Prevention and Control
IDSA = Infectious Diseases Society of America
NICE = National Institute for Health and Care Excellence
SHEA = Society for Healthcare Epidemiology of America
WHO = World Health Organization
Routinematig wisselen van chirurgische afdekmaterialen als onderdeel van een infectiepreventiebundel
In het literatuuronderzoek van de WHO zijn alleen studies geïncludeerd die het wisselen van chirurgische afdekmaterialen hebben onderzocht als enkele interventie.
Aanvullend hierop zijn door de werkgroep twee studies aangedragen die het routinematig wisselen van chirurgische afdekmaterialen en operatiejassen hebben onderzocht als onderdeel van een infectiepreventiebundel bij het sluiten van de wond bij colorectale ingrepen (Ortiz, 2012; Ghuman, 2015).
In een observationele (voor-na) studie werd geen effect gevonden van de implementatie van een infectiepreventiebundel met daarin wisselen van chirurgisch instrumentarium, chirurgische handschoenen, operatiejassen en chirurgische afdekmaterialen op het optreden van POWI’s (voor interventie: 25.2%; na interventie 26.6%) (RR 1.05; 95% CI 0.64 tot 1.74 / RD 0.014; 95% CI -0.113 tot 0.142) (Ghuman, 2015). In een gerandomiseerd gecontroleerd onderzoek, waarbij in beide groepen het chirurgisch instrumentarium werd gewisseld, werden meer POWI’s gezien in de groep waarbij de handen van het chirurgisch team opnieuw werden ingewassen en de chirurgische afdekmaterialen volledig werden vervangen (17.7%), vergeleken met de groep waarbij de chirurgische handschoenen werden vervangen (zonder opnieuw in te wassen) en de chirurgische afdekmaterialen werden bedekt met nieuwe afdekmaterialen (zonder de oude afdekmaterialen te verwijderen) (12.8%) (RR 1.38; 95% CI 1.01 tot 1.89 / RD 0.049; 95% CI 0.001 tot 0.095) (Ortiz, 2012).
Recente literatuur betreffende zelfklevende incisiefolie
De NICE-richtlijn beveelt aan om zelfklevende incisiefolies die niet met jodofoor zijn geïmpregneerd niet te gebruiken en om jodofoor-geïmpregneerde incisiefolies alleen te gebruiken wanneer het gebruik van een zelfklevende folie noodzakelijk is (NICE, 2019). Aanvullend daarop is door de werkgroep een recent systematisch review aangedragen naar het effect van zelfklevende incisiefolies (Mundi, 2022). Dit review beschrijft vijf gerandomiseerde gecontroleerde studies, waarvan twee studies bij orthopedische ingrepen die POWI’s als uitkomstmaat hebben onderzocht (Rezapoor, 2018; Yamakado, 2018). In beide studies van beperkte omvang werden geen POWI’s gerapporteerd, en kon geen conclusie worden getrokken over het effect van zelfklevende incisiefolies op het POWI-risico. Daarnaast is door de werkgroep een relatief recente studie in cardiochirurgische patiënten aangedragen waarbij het effect van jodofoor-geïmpregneerde en niet-geïmpregneerde zelfklevende incisiefolies werd onderzocht. Deze observationele studie met ‘propensity score matching’ vond een 4.7% absoluut verschil in het optreden van POWI’s in het voordeel van jodofoor-geïmpregneerde incisiefolies (1.9% vs. 6.6% / RR 0.28; 95% CI 0.15 tot 0.51 / RD -0.047; 95% CI -0.062 tot -0.027) (Bejko, 2015). Er werd geen vergelijking gemaakt tussen het gebruik van zelfklevende incisiefolies en het niet gebruiken van incisiefolies.
Wettelijke kaders
Chirurgische afdekmaterialen en operatiejassen zijn medische hulpmiddelen en moeten als zodanig voldoen aan Europese wetgeving op het gebied van medische hulpmiddelen, waaronder de Verordening (EU) 2017/745 (EU, 2017), en de geharmoniseerde Europese norm ‘NEN-EN 13795-1:2023 Chirurgische kleding en afdekmateriaal – Eisen en beproevingsmethoden – Deel 1: Chirurgisch afdekmateriaal en operatiejassen’ (NEN, 2023).
Overige materiaaleisen
Chirurgische afdekmaterialen en operatiejassen worden vervaardigd van materialen voor hergebruik of eenmalig gebruik. Tijdens chirurgische ingrepen neemt het risico op overdracht van ziekteverwekkers toe wanneer chirurgische afdekmaterialen en operatiejassen nat worden. Daarom moeten de materialen die gebruikt worden voor het vervaardigen chirurgische afdekmaterialen en operatiejassen het binnendringen van vloeistoffen voorkomen. Herbruikbare materialen zijn doorgaans samengesteld uit verschillende dichtgeweven stoffen en/of gebreid katoen, of andere stoffen die gemengd met polyester en/of chemisch zijn behandeld. Deze producten moeten duurzaam zijn en bescherming bieden na vele gebruiks- en reinigingscycli. Wegwerp materialen zijn niet-geweven en van synthetische en/of natuurlijke oorsprong, eventueel gecombineerd met een chemische behandeling (Rutala, 2001). Zelfklevende plastic incisiefolies, met of zonder antimicrobiële eigenschappen, worden op de huid van de patiënt aangebracht na preoperatieve desinfectie van het operatiegebied.
Overige effecten van de interventie
Bijwerkingen
Zelfklevende plakstrips van wegwerp chirurgische afdekmaterialen kunnen huiduitslag en eczeem veroorzaken (Castro Ferrer, 2004). Zelfklevende incisiefolies die geïmpregneerd zijn met jodofoor kunnen gepaard gaan met allergische reacties, zoals allergische contact dermatitis (Zokaie, 2011).
Herkolonisatie van de huid
Alhoewel zelfklevende incisiefolies, met of zonder antimicrobiële eigenschappen, geacht worden een mechanische en/of microbiële barrière te vormen voor migratie van micro-organismen op de huid (French, 1976; Ha’eri, 1983), laten sommige studies juist een versnelde herkolonisatie van de huid zien vanuit de diepere huidlagen bij het gebruik van dergelijke folies na preoperatieve desinfectie van de huid (Falk-Brynhildsen, 2013; Fleischman, 1996).
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Waarden en voorkeuren van patiënten met betrekking tot het gebruik van wegwerp of herbruikbare chirurgische afdekmaterialen of operatiejassen zijn niet als uitkomst gerapporteerd in de studies die zijn geïncludeerd in de literatuuranalyse van de WHO en er is niet aanvullend naar gezocht.
De werkgroep gaat ervan uit dat de meeste patiënten niet betrokken willen worden bij de beslissing om wegwerp of herbruikbare chirurgische afdekmaterialen of operatiejassen te gebruiken, zolang er geen verschil is in het risico op POWI’s. Wel geven patiënten de voorkeur aan materialen die niet geassocieerd zijn met het optreden van huidirritatie of allergische reacties (bijvoorbeeld bij wegwerp afdekmaterialen met zelfklevende plakstrip of zelfklevende incisiefolies).
Kosten (middelenbeslag)
POWI’s behoren tot de meest voorkomende zorggerelateerde infecties (PREZIES, 2023B; ECDC, 2023). In nationale en internationale studies zijn POWI’s consequent geassocieerd met een toename in zorgkosten ten opzichte van patiënten zonder infectie door verlenging van de opnameduur, heropnames, en heroperaties (Badia, 2017; Broex, 2009; Eckmann, 2022; Gantz, 2019; Koek, 2019; Lewis, 2013; Purba, 2020; VandenBergh, 1996).
Bij het afwegen van de kosten voor het gebruik van wegwerp versus herbruikbare chirurgische afdekmaterialen en operatiejassen moet ondermeer rekening worden gehouden met kosten van wassen en sterilisatie, afvalkosten en personeelskosten (Baykasoglu, 2009). Kosteneffectiviteit studies hebben lagere kosten (Murphy, 1993; Lizzi, 2008), vergelijkbare kosten (Overcash, 2012; McDowell, 1993) en hogere kosten (Baykasoglu, 2009) laten zien voor het gebruik van wegwerp chirurgische afdekmaterialen en operatiejassen in vergelijking tot afdekmaterialen en jassen van herbruikbaar materiaal.
Kosteneffectiviteit was geen uitkomst in de studies die zijn geïncludeerd in de literatuuranalyse van de WHO.
Aanvaardbaarheid, haalbaarheid en implementatie
De werkgroep spreekt in de aanbevelingen geen voorkeur uit voor het gebruik van wegwerp dan wel herbruikbare chirurgische afdekmaterialen en operatiejassen en verwacht daarmee geen belemmeringen op het gebied van de aanvaardbaarheid, haalbaarheid en implementatie. Ook voor de aanvaardbaarheid, haalbaarheid en implementatie van de aanbeveling om chirurgische afdekmaterialen niet routinematig te wisselen verwacht de werkgroep geen belemmeringen. In ziekenhuizen waar routinematig wisselen van chirurgisch afdekmateriaal momenteel nog wordt toegepast, en waar dit met deze aanbeveling moet worden afgeschaft, moet bij de implementatie van de richtlijn met deze aanbeveling rekening worden gehouden. Over het gebruik van (dure) zelfklevende incisiefolies doet de werkgroep geen aanbeveling.
Duurzaamheid
Duurzaamheid is niet benoemd in de WHO-richtlijn en er is niet aanvullend naar gezocht. De werkgroep is van mening dat bij het maken van een keuze tussen het gebruik van wegwerp dan wel herbruikbare chirurgische afdekmaterialen en operatiejassen rekening moet worden gehouden met de ecologische impact van enerzijds het wassen en steriliseren van herbruikbare materialen en anderzijds het genereren van extra klinisch afval bij het gebruik van wegwerp materialen.
Rationale van de aanbeveling
1.1 Wegwerp versus herbruikbare chirurgische afdekmaterialen en/of operatiejassen
Het is goed klinisch gebruik om steriele chirurgische afdekmaterialen en operatiejassen te gebruiken tijdens een operatieve ingreep om postoperatieve wondinfecties (POWI’s) te voorkomen.
Bewijs van lage kwaliteit laat geen duidelijk verschil zien in het risico op POWI’s tussen het gebruik van wegwerp (niet-geweven) dan wel herbruikbare (geweven) chirurgische afdekmaterialen en operatiejassen.
De werkgroep spreekt daarom geen voorkeur uit voor het gebruik van wegwerp (niet-geweven) dan wel herbruikbare (geweven) chirurgische afdekmaterialen en operatiejassen.
1.2 Routinematig wisselen van chirurgische afdekmaterialen
Er is geen bewijs gevonden voor een effect van het routinematig wisselen van chirurgische afdekmaterialen als enkele interventie tijdens de operatie op het risico op POWI’s. Wel zijn er aanwijzingen dat het vervangen van chirurgische afdekmaterialen en operatiejassen als onderdeel van een infectiepreventiebundel voorafgaand aan het sluiten van de wond tot meer POWI’s kan leiden. De werkgroep adviseert daarom terughoudendheid met betrekking tot het routinematig wisselen van chirurgische afdekmaterialen en operatiejassen. Indien noodzakelijk, kan schoon afdekmateriaal worden aangebracht over het eerder aangebrachte afdekmateriaal (zonder het oude afdekmateriaal te verwijderen).
2. Zelfklevende incisiefolies
Bewijs van zeer lage kwaliteit laat geen eenduidig effect zien van het gebruik van zelfklevende incisiefolies met of zonder antimicrobiële eigenschappen, op het risico op POWI’s. Hier ligt een kennislacune.
Gezien het gebrek aan eenduidig bewijs voor de effectiviteit van zelfklevende incisiefolies en het mogelijke risico op versnelde herkolonisatie van de huid wordt het gebruik van zelfklevende incisiefolies niet aanbevolen voor de preventie van POWI. Wel erkent de werkgroep de rol van jodofoor-geïmpregneerde zelfklevende incisiefolies bij het handhaven van de integriteit van het operatieve veld bij sommige operaties. Ook hier worden zelfklevende incisiefolies zonder antimicrobiële eigenschappen niet aanbevolen vanwege versnelde herkolonisatie van de huid.
3. Materiaaleisen voor chirurgische afdekmaterialen en operatiejassen
Chirurgische afdekmaterialen en operatiejassen zijn medische hulpmiddelen en moeten als zodanig voldoen aan Europese wetgeving op het gebied van medische hulpmiddelen, waaronder de Verordening (EU) 2017/745 (EU, 2017), en de geharmoniseerde Europese norm ‘NEN-EN 13795-1:2023 Chirurgische kleding en afdekmateriaal – Eisen en beproevingsmethoden – Deel 1: Chirurgisch afdekmateriaal en operatiejassen’.
Disclaimer: Dit is een adaptatie van een origineel werk ‘Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.’ (https://www.who.int/publications/i/item/9789241550475). Deze adaptatie is niet uitgevoerd door de WHO. De WHO is niet verantwoordelijk voor de inhoud of nauwkeurigheid van deze adaptatie. De originele uitgave is de bindende en authentieke uitgave.
Onderbouwing
Achtergrond
Deze module betreft een adaptatie van de module ‘Drapes and gowns’ van de World Health Organization (WHO)-richtlijn ‘Global guidelines for the prevention of surgical site infection, second edition. 2018’ (WHO, 2018A; WHO, 2018B). Voor een toelichting op de procedure van adapteren wordt verwezen naar de Startpagina en de Bijlage Adapteren.
Postoperatieve wondinfecties (POWI’s) behoren tot de meest voorkomende zorggerelateerde infecties (PREZIES, 2023A; ECDC, 2023). In maart 2023, werd bij 6,9% (prevalentie) van de patiënten die op dat moment in een Nederlands ziekenhuis waren opgenomen een zorggerelateerde infectie vastgesteld; 30% hiervan waren POWI’s (PREZIES, 2023A). In de periode 2017-2021, werd bij 1,9% (cumulatieve incidentie) van de patiënten die in deze periode een operatie ondergingen in een Nederlands ziekenhuis een POWI vastgesteld, variërend van 0.8% voor knieprothese ingrepen tot 16.3% voor open colonchirurgische ingrepen (PREZIES, 2023B).
Steriele chirurgische afdekmaterialen worden gebruikt om een steriel veld te creëren tijdens chirurgische ingrepen en daarmee verspreiding van micro-organismen van niet-steriele naar steriele gebieden voorkomen. Steriele operatiejassen worden door het chirurgisch team over het scrubpak gedragen om het steriele veld te behouden en overdracht van micro-organismen tussen patiënt en medewerkers te voorkomen.
Chirurgische afdekmaterialen en operatiejassen worden vervaardigd van materialen voor hergebruik of eenmalig gebruik. Het is onduidelijk wat het effect is van wegwerp (niet-geweven) chirurgische afdekmaterialen en operatiejassen op de incidentie POWI’s vergeleken met herbruikbare (geweven) chirurgische afdekmaterialen en operatiejassen.
Zelfklevende incisiefolies, met of zonder antimicrobiële eigenschappen, die worden aangebracht op de huid van de patiënt na desinfectie van het operatiegebied vormen mogelijk een mechanische en/of antimicrobiële barrière voor micro-organismen op de huid. Het is onduidelijk wat het effect is van het gebruik van dergelijke folies op de incidentie van POWI’s.
Disclaimer: Dit is een adaptatie van een origineel werk ‘Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.’ (https://www.who.int/publications/i/item/9789241550475). Deze adaptatie is niet uitgevoerd door de WHO. De WHO is niet verantwoordelijk voor de inhoud of nauwkeurigheid van deze adaptatie. De originele uitgave is de bindende en authentieke uitgave.
Conclusies / Summary of Findings
1.1 Disposable versus reusable surgical drapes and/or gowns1
|
Low GRADE |
The use of disposable non-woven surgical drapes and gowns may result in little to no difference in the occurrence of surgical site infections when compared with the use of reusable woven surgical drapes and gowns in patients undergoing surgical operations (any type of procedure).
Sources: Belkin, 1998; Bellchambers, 1999 |
|
Very low GRADE |
The evidence is very uncertain about the effect of the use of disposable non-woven surgical drapes only on the occurrence of surgical site infections when compared with the use of reusable woven surgical drapes only in patients undergoing surgical operations (any type of procedure).
Sources: Gallagher, 2007 |
|
No GRADE |
No evidence was found about the effect of the use of disposable non-woven surgical gowns only on the occurrence of surgical site infections when compared with the use of reusable woven gowns only in patients undergoing surgical operations (any type of procedure).
Sources: - |
|
No GRADE |
No evidence was found about the effect of the use of disposable surgical drapes and/or gowns on surgical site infection attributable mortality when compared with the use of reusable drapes and/or gowns in patients undergoing surgical operations (any type of procedure).
Sources: - |
1.2 Scheduled change versus no scheduled change of drapes1
|
No GRADE |
No evidence was found about the effect of a scheduled change of surgical drapes on the occurrence of surgical site infections or surgical site infection attributable mortality when compared with no scheduled change of drapes in patients undergoing surgical operations (any type of procedure).
Sources: - |
2. Disposable adhesive incise drapes versus no adhesive incise drapes1
|
Very low GRADE |
The evidence is very uncertain about the effect of disposable adhesive antimicrobial-impregnated incise drapes on the occurrence of surgical site infections when compared with the use of no adhesive incise drapes in patients undergoing surgical operations (any type of procedure).
Sources: Al Qahtani, 2014; Segal, 2002 |
|
Low GRADE |
The use of disposable adhesive non-impregnated incise drapes may result in little to no difference in the occurrence of surgical site infections when compared with the use of no adhesive incise drapes in patients undergoing surgical operations (any type of procedure).
Sources: Chiu, 1993; Ward, 2001 |
|
No GRADE |
No evidence was found about the effect of the use of disposable adhesive incise drapes (antimicrobial-impregnated or non-impregnated) on surgical site infection attributable mortality when compared with the use of no adhesive incise drapes in patients undergoing surgical operations (any type of procedure).
Sources: - |
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 The conclusions of the literature were formulated in accordance with the standard procedures of the Knowledge Institute of the Federation of Medical Specialists.
Samenvatting literatuur
Description of studies
1.1a. Disposable versus reusable drapes and gowns
Two randomized controlled trials (RCT) (Bellchambers, 1999; Belkin, 1998) comparing the use of disposable non-woven drapes and gowns with reusable woven drapes and gowns were identified with surgical site infection (SSI) as an outcome. Included patients were adults undergoing clean or clean-contaminated general surgery, orthopedic surgery, neurosurgery, plastic surgery, cardiothoracic or other surgery. SSI definitions and types and materials of disposable and reusable drapes and gowns differed between studies.
No studies were identified that compared the use of disposable non-woven drapes and gowns with reusable wove drapes and gowns in children undergoing surgery.
1.1b. Disposable versus reusable drapes only
One observational study comparing the use of disposable non-woven drapes with reusable woven surgical drapes was identified with SSI as an outcome (Gallagher, 2007). Included patients were adults undergoing cardiothoracic surgery. Surgical procedures in the intervention group (disposable non-woven drapes) were performed by the senior experienced surgeons, while procedures were done by the less experienced surgeons in the control group (reusable woven drapes).
No RCTs focusing on drapes only were identified.
No studies were identified that compared the use of disposable non-woven drapes with reusable wove drapes in children undergoing surgery.
1.1c. Disposable versus reusable gowns only
No studies focusing on gowns only (comparing disposable non-woven gowns with reusable woven gowns) were identified.
1.2. Scheduled change versus no scheduled change of drapes
No studies related to the assessment of whether changing surgical drapes during surgery affects the incidence of SSIs or SSI-attributable mortality were identified.
2a. Disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes
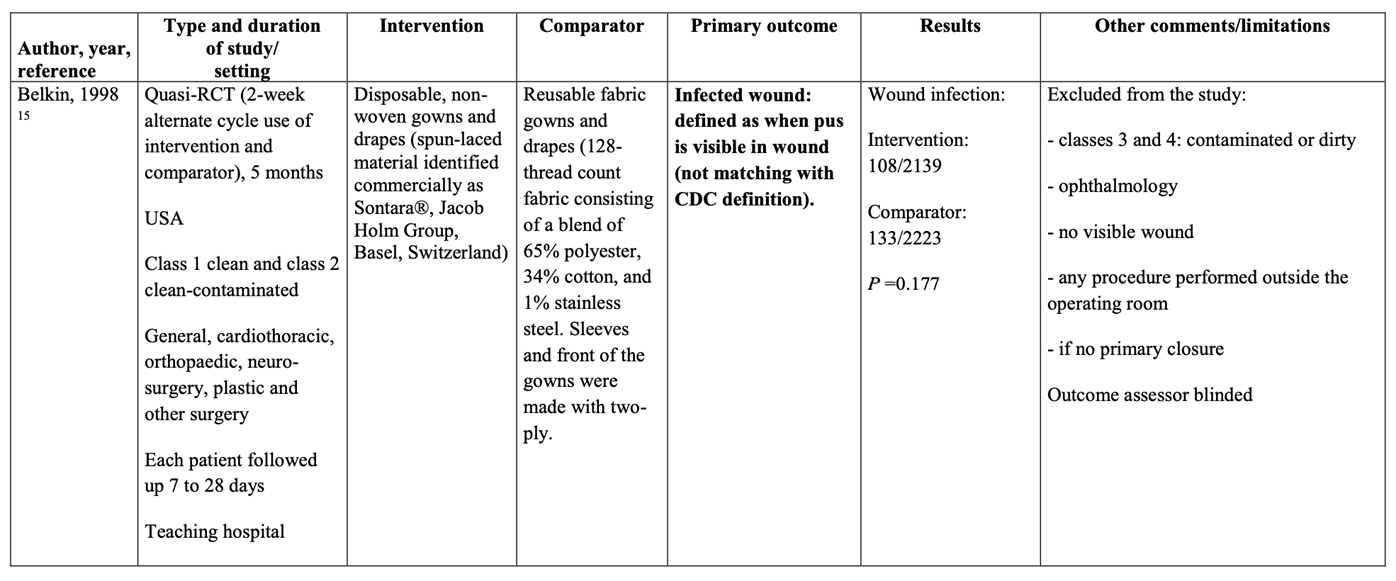
Two RCTs (Al Qaytani, 2015; Segal, 2002) comparing the use of disposable adhesive antimicrobial-impregnated incise drapes with no adhesive incise drapes were identified with SSI as an outcome. Included patients were adults undergoing abdominal or cardiothoracic surgery. One study used iodine-impregnated incise drape (Segal, 2002) and one did not specify the type used (Al Qahtani, 2015). The definition of SSIs and the duration of postoperative follow-up differed between studies.
No studies were identified that investigated the effect of disposable adhesive antimicrobial-impregnated incise drapes in children undergoing surgery.
2b. Disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes
Two RCTs (Chiu, 1993; Ward, 2001) comparing the use of disposable adhesive non-impregnated incise drapes with no adhesive incise drapes were identified with SSI as an outcome. Both studies used the same type and brand of non-impregnated adhesive incise drapes. Included patients were adults undergoing fixation of hip fractures in one study (Chiu, 1993) and caesarean section in the other (Ward, 2001). The definition of SSIs and the duration of postoperative follow-up differed between studies.
No studies were identified that investigated the effect of disposable adhesive non-impregnated incise drapes in children undergoing surgery.
Results
1.1a. Disposable versus reusable drapes and gowns
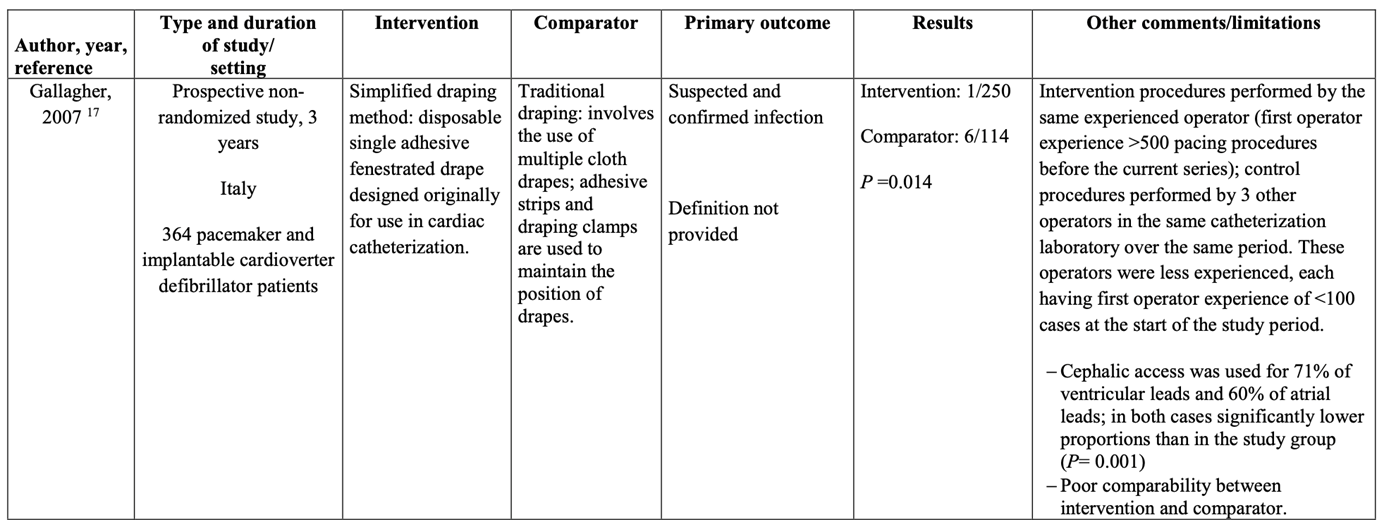
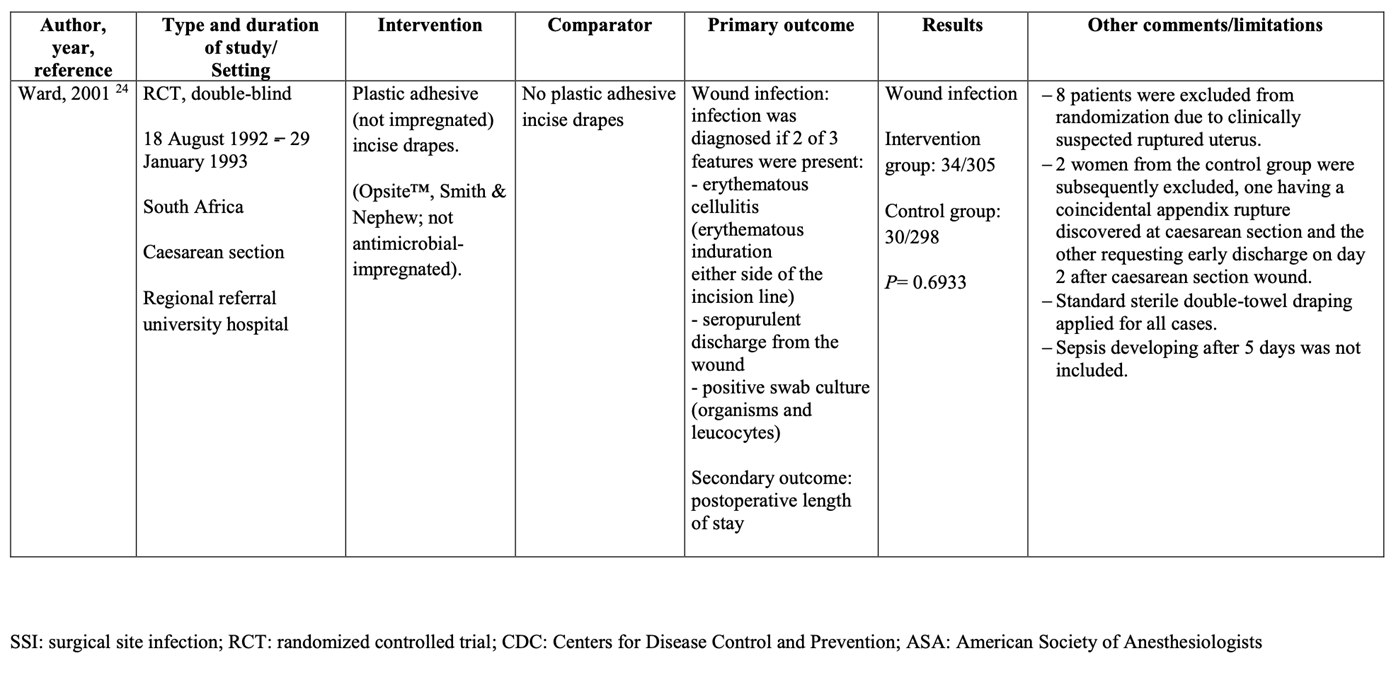
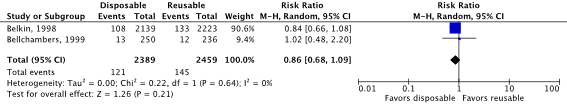
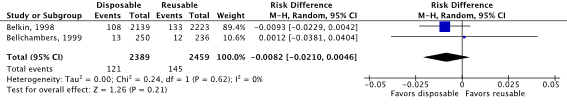
Meta-analysis of the two RCTs (Bellchambers, 1999) and quasi-RCT (Belkin, 1998) showed no clinically relevant difference in the incidence of SSIs between disposable non-woven drapes and gowns (5.1%) and reusable woven drapes and gowns (5.9%) (ORpooled 0.85; 95% CI 0.66 to 1.09 / RRpooled 0.86; 95% CI 0.68 to 1.09 / RDpooled -0.008; 95% CI -0.021 to 0.005) (Figure 1.1a; Comparisons, comparison 1.1a).
SSI-attributable mortality was not reported.


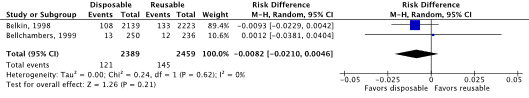
Figure 1.1a. Forest plot of surgical site infections for disposable versus reusable surgical drapes and gowns - randomized controlled trials (pooled odds ratio, risk ratio, and risk difference; random effects).
1.1b. Disposable versus reusable drapes only
The observational study comparing disposable non-woven drapes with reusable woven drapes showed a clinically relevant difference in the incidence of SSIs in favor of disposable non-woven drapes (0.4% vs. 5.3%) (OR 0.07; 95% CI 0.01 to 0.61 / RR 0.08; 95% CI 0.01 to 0.62 / RD -0.049; 95% CI -0.090 to -0.007) (Gallagher, 2007). SSI-attributable mortality was not reported.
1.1c. Disposable versus reusable gowns only
No studies focusing on gowns only (comparing disposable non-woven gowns with reusable woven gowns) were identified.
1.2. Scheduled change versus no scheduled change of drapes
No studies related to the assessment of whether scheduled changing surgical drapes during surgery affects the incidence of SSIs or SSI-attributable mortality were identified.
2a. Disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes
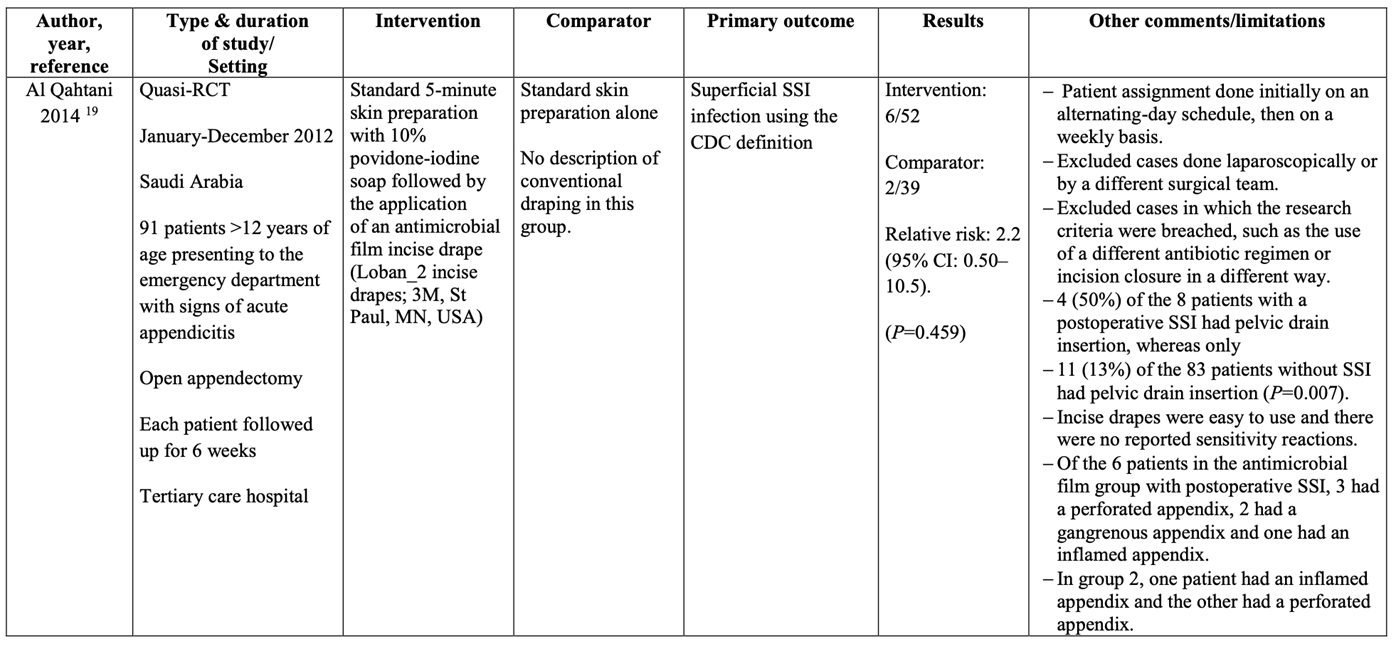
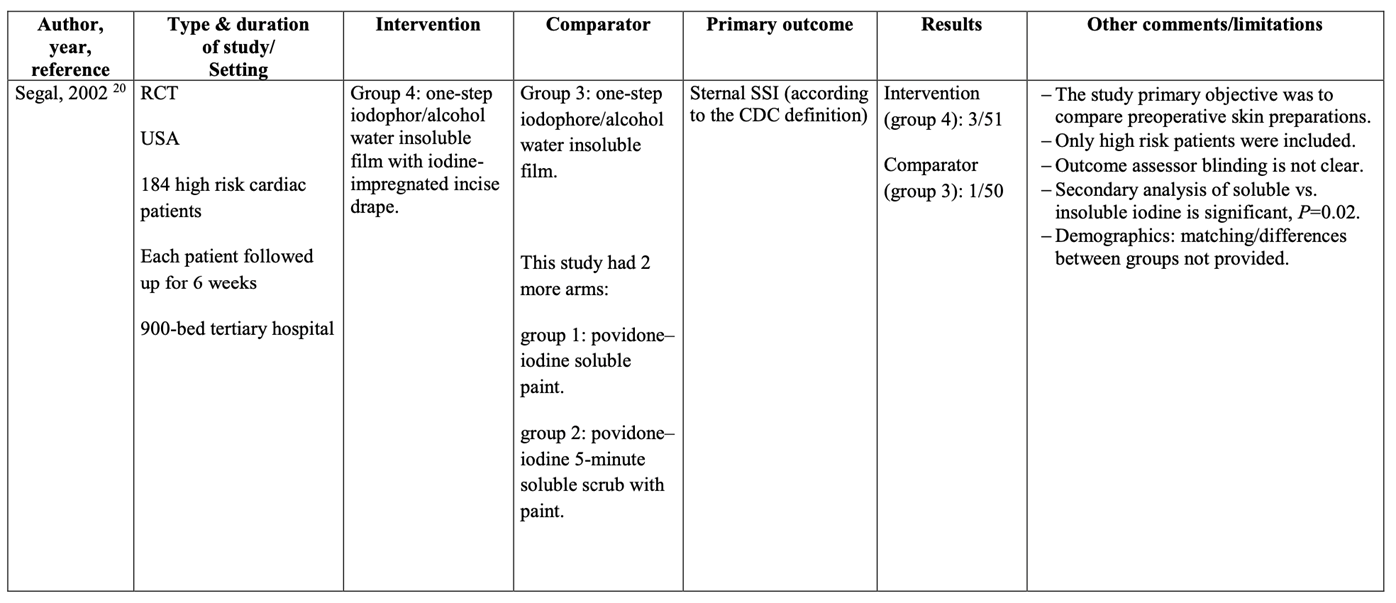
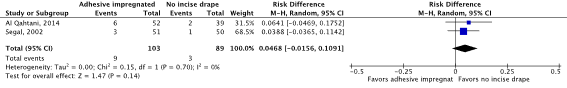
Meta-analysis of the two RCTs (Al Qahtani, 2015; Segal, 2002) showed a clinically relevant difference in the incidence of SSIs in favor of no adhesive incise drapes (8.7% vs. 3.4%) (ORpooled 2.62; 95% CI 0.68 to 10.04 / RRpooled 2.45; 95% CI 0.69 to 8.74 / RDpooled 0.047; 95% CI -0.016 to 0.109) (Figure 2a; Comparisons, comparison 2a).
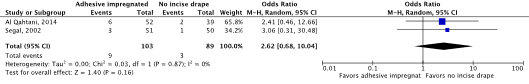
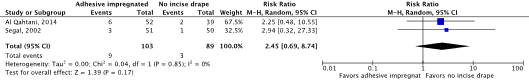
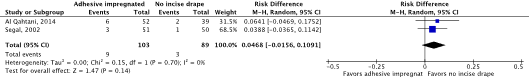
Figure 2a. Forest plot of surgical site infections for disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes - randomized controlled trials (pooled odds ratio, risk ratio, and risk difference; random effects model).
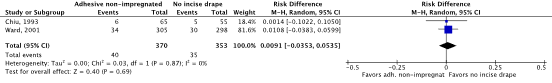
2b. Disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes
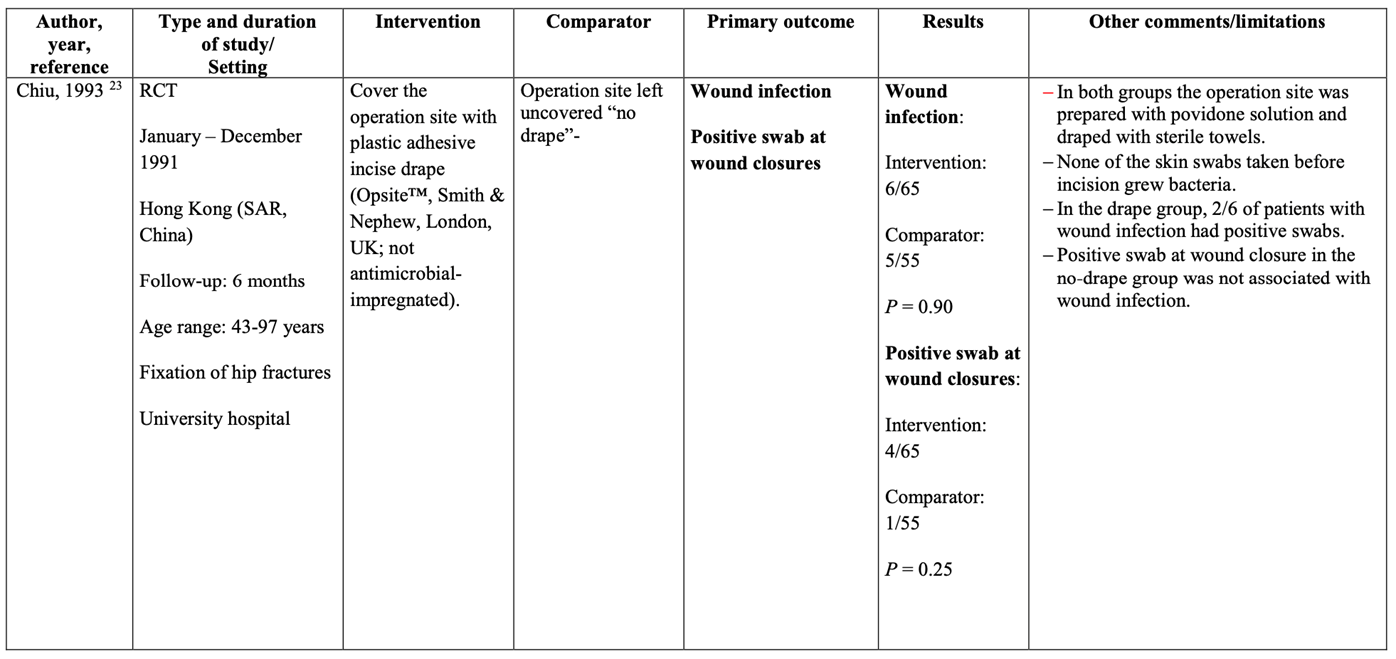
Meta-analysis of the two RCTs showed no clinically relevant difference in the incidence of SSIs between disposable adhesive non-impregnated incise drapes (10.8%) and no incise drapes (9.9%) (ORpooled 1.10; 95% CI 0.68 to 1.78 / RRpooled 1.09; 95% CI 0.71 to 1.68 / RDpooled 0.009; 95% CI -0.035 to 0.054) (Figure 2b; Comparisons, comparison 2b) (Chiu, 1993; Ward, 2001).
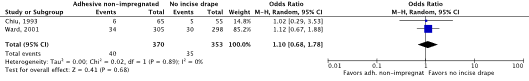
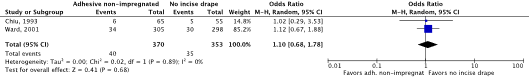

Figure 2b. Forest plot of surgical site infections for disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes - randomized controlled trials (pooled odds ratio, risk ratio, and risk difference; random effects model).
Level of evidence of the literature
1.1a. Disposable versus reusable drapes and gowns
For SSIs, the level of evidence, based on two RCTs, started at high and was downgraded with two levels to low because of study limitations, including inadequate sequence generation and inadequate allocation concealment (risk of bias; -1), and the 95% confidence interval of the risk ratio crossing the lower boundary of clinical relevance (imprecision; -1) (GRADE tables).1
For SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
1.1b. Disposable versus reusable drapes only
For SSIs, the level of evidence, based on one observational study, started at low and was downgraded with three levels to very low because of study limitations, including incomparability of cohorts and inadequate follow-up of cohorts (risk of bias; -1); inclusion of only pacemaker and implantable cardioverter defibrillator procedures (indirectness; -1), and not meeting the optimal information size with the ratio of the upper and lower limits of the 95% confidence interval of the risk ratio exceeding 3.0 (imprecision; -2) (GRADE tables).
For SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
1.1c. Disposable versus reusable gowns only
For SSIs and SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
1.2. Scheduled change versus no scheduled change of drapes
For SSIs and SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
2a. Disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes
For SSIs, the level of evidence, based on two RCTs, started at high and was downgraded with three levels to very low because of study limitations, including inadequate sequence generation, inadequate allocation concealment, and lack of blinding of outcome assessors (risk of bias; -1); and the 95% confidence interval of the risk ratio crossing both boundaries of clinical relevance (imprecision;-2) (GRADE tables).
For SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
2b. Disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes
For SSIs, the level of evidence, based on two RCTs, started at high and was downgraded with two levels to low because of the 95% confidence interval of the risk ratio crossing both boundaries of clinical relevance (imprecision; -2) (GRADE tables).
For SSI-attributable mortality, the level of evidence could not be assessed due to the absence of relevant studies.
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 The level of evidence reported by the WHO (moderate) was not adopted; considering the potential high risk of bias reported for sequence generation and allocation concealment (see Bijlage 18.5) the level of evidence was downgraded by an additional level to low.
Zoeken en selecteren
The WHO performed a systematic review of the literature to answer the following (search) questions:
1.1 What is the effect of the use of disposable non-woven surgical drapes and gowns on the incidence of surgical site infections (SSIs) and SSI-attributable mortality1 in surgical patients when compared to reusable woven surgical drapes and gowns?
P: Patients of any age undergoing inpatient or outpatient surgical procedures
I: Disposable non-woven surgical drapes and gowns
C: Reusable woven surgical drapes and gowns
O: SSI, SSI-attributable mortality
1.2 What is the effect of a scheduled change of drapes during the surgical procedure on the incidence of SSIs and SSI-attributable mortality1 in surgical patients when compared to no change of drapes or a change of drapes depending on specific situations?
P: Patients of any age undergoing inpatient or outpatient surgical procedures
I: Scheduled change of surgical drapes
C: No change of surgical drapes or a change of drapes depending on specific situations (for example, massive blood loss)
O: SSI, SSI-attributable mortality
2. What is the effect of the use of disposable adhesive incise drapes on the incidence of SSIs and SSI-attributable mortality1 in surgical patients when compared to the use of no adhesive incise drapes?
P: Patients of any age undergoing inpatient or outpatient surgical procedures
I: Disposable adhesive incise drapes
C: No adhesive incise drapes
O: SSI, SSI-attributable mortality
The WHO guideline does not specify requirements for surgical drapes and gowns. The working group decided not to perform a systematic review to answer this clinical question (uitgangsvraag 3), as a harmonized and approved European standard, NEN-EN 13795-1:2023, is available that sets performance requirements for disposable and reusable surgical drapes and gowns (https://www.nen.nl/) (NEN, 2023).
Relevant outcome measures
The working group considered surgical site infections as a critical outcome and SSI-attributable mortality as an important outcome for decision making.2
The working group defined a 25% relative difference (RR<0.8 or >1.25) in SSI rate and a 5% relative difference (RR<0.95 or >1.05) in SSI-attributable mortality as minimal clinically (patient) important difference.2
Search and select (Methods)
The WHO searched the following databases: Medline (PubMed); Excerpta Medica database (EMBASE); Cumulative Index to Nursing and Allied Health Literature (CINAHL); Cochrane Central Register of Controlled Trials (CENTRAL); and the WHO Global Health Library. The time limit for the review was between 1 January 1990 and 31 December 2014. No language restriction was applied. A comprehensive list of search terms was used, including Medical Subject Headings (MeSH) (Search strategy). The detailed search strategy is available under the "Evidence tabellen" tab.
Two independent WHO-reviewers screened the titles and abstracts of retrieved references for potentially relevant studies. The full text of all potentially eligible articles was obtained and then reviewed independently by two WHO authors for eligibility based on inclusion criteria. Duplicate studies were excluded. Data were extracted data in a predefined evidence table (Evidence tables) and retrieved studies were critically appraised. Quality was assessed using the Cochrane Collaboration tool to assess the risk of bias of randomized controlled trials (RCTs) (Higgins, 2011) and the Newcastle-Ottawa Quality Assessment Scale for cohort studies (Wells, 2014) (Risk of bias tables). Any disagreements were resolved through discussion or after consultation with the senior WHO-author, when necessary.
Meta-analyses of available comparisons were performed using Review Manager version 5.3 as appropriate (Cochrane Collaboration, 2014) (Comparisons). The WHO extracted and pooled odds ratios (OR) with 95% confidence intervals (CI) for each comparison with a random effects model. In addition to the WHO meta-analyses, risk ratios (RR) and risk differences (RD) with 95% CI were extracted and pooled with a random effects model and included in the current literature analysis.3
The WHO used the Grading of Recommendations Assessment, Development and Evaluation (GRADE) methodology (GRADE Pro software) (GRADE Working Group, 2015) to assess the quality of the body of retrieved evidence (GRADE tables).
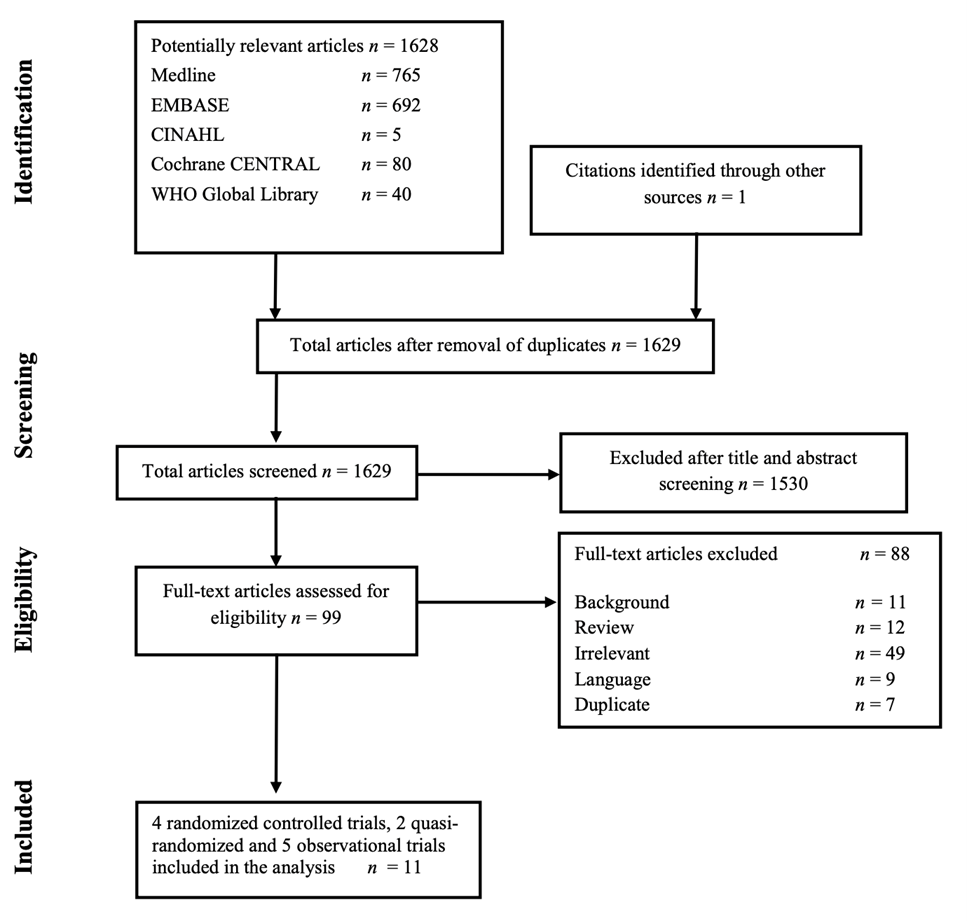
The WHO systematic literature search resulted in 1,629 (non-duplicate) hits. Ninety-nine studies were initially selected based on title and abstract screening; after reading the full text, 88 studies were excluded, and 11 studies were included in the WHO analysis (Study selection). For search question 1.1, the working group decided to exclude two observational studies (Castro Ferrer, 2004; Treggiari, 1992) as RCTs were available. For search question 2, the working group decided to exclude two observational studies (Swenson, 2008; Yoshimura, 2003) as RCTs were available.
Results
Seven studies were included in the current analysis of the literature, six RCTs and one observational study (Summary of literature). Important study characteristics and results are summarized in the evidence tables (Evidence tables). The assessment of the risk of bias is summarized in the risk of bias tables (Risk of bias tables).
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 The working group modified the WHO-search question by including all WHO-defined outcomes.
2 The WHO-guideline did not distinguish between crucial and important outcome measures and did not define thresholds for clinical decision making.
3 The WHO-guideline did not report risk ratios and risk differences.
Referenties
- Al-Qahtani SM, Al-Amoudi HM, Al-Jehani S, Ashour AS, Abd-Hammad MR, Tawfik OR, Baslaim MM, Farrokhyar F. Post-appendectomy surgical site infection rate after using an antimicrobial film incise drape: a prospective study. Surg Infect (Larchmt). 2015 Apr;16(2):155-8. doi: 10.1089/sur.2013.188. Epub 2014 Aug 15. PMID: 25126720.
- Badia JM, Casey AL, Petrosillo N, Hudson PM, Mitchell SA, Crosby C. Impact of surgical site infection on healthcare costs and patient outcomes: a systematic review in six European countries. J Hosp Infect. 2017 May;96(1):1-15. doi: 10.1016/j.jhin.2017.03.004. Epub 2017 Mar 8. PMID: 28410761.
- Baykasoğlu A, Dereli T, Yilankirkan N. Application of cost/benefit analysis for surgical gown and drape selection: a case study. Am J Infect Control. 2009 Apr;37(3):215-26. doi: 10.1016/j.ajic.2008.10.031. Epub 2009 Feb 12. PMID: 19216004.
- Bejko J, Tarzia V, Carrozzini M, Gallo M, Bortolussi G, Comisso M, Testolin L, Guglielmi C, De Franceschi M, Bianco R, Gerosa G, Bottio T. Comparison of Efficacy and Cost of Iodine Impregnated Drape vs. Standard Drape in Cardiac Surgery: Study in 5100 Patients. J Cardiovasc Transl Res. 2015 Oct;8(7):431-7. doi: 10.1007/s12265-015-9653-1. Epub 2015 Sep 15. PMID: 26374143.
- Belkin NL. Are "barrier" drapes cost effective? Todays Surg Nurse. 1998 Nov-Dec;20(6):18-23. PMID: 9875008.
- Bellchambers J, Harris JM, Cullinan P, Gaya H, Pepper JR. A prospective study of wound infection in coronary artery surgery. Eur J Cardiothorac Surg. 1999 Jan;15(1):45-50. doi: 10.1016/s1010-7940(98)00255-3. PMID: 10077372.
- Berríos-Torres SI, Umscheid CA, Bratzler DW, Leas B, Stone EC, Kelz RR, Reinke CE, Morgan S, Solomkin JS, Mazuski JE, Dellinger EP, Itani KMF, Berbari EF, Segreti J, Parvizi J, Blanchard J, Allen G, Kluytmans JAJW, Donlan R, Schecter WP; Healthcare Infection Control Practices Advisory Committee. Centers for Disease Control and Prevention Guideline for the Prevention of Surgical Site Infection, 2017. JAMA Surg. 2017 Aug 1;152(8):784-791. doi: 10.1001/jamasurg.2017.0904. Erratum in: JAMA Surg. 2017 Aug 1;152(8):803. PMID: 28467526.
- Broex EC, van Asselt AD, Bruggeman CA, van Tiel FH. Surgical site infections: how high are the costs? J Hosp Infect. 2009 Jul;72(3):193-201. doi: 10.1016/j.jhin.2009.03.020. Epub 2009 May 31. PMID: 19482375.
- Calderwood MS, Anderson DJ, Bratzler DW, Dellinger EP, Garcia-Houchins S, Maragakis LL, Nyquist AC, Perkins KM, Preas MA, Saiman L, Schaffzin JK, Schweizer M, Yokoe DS, Kaye KS. Strategies to prevent surgical site infections in acute-care hospitals: 2022 Update. Infect Control Hosp Epidemiol. 2023 May;44(5):695-720. doi: 10.1017/ice.2023.67. Epub 2023 May 4. PMID: 37137483.
Castro Ferrer MJ, Masea Alvarez AM, Rodríguez García JI. Comparison of sterile,
disposable surgical drapes. Enferm Clín. 2004;14:3-3. - Chiu KY, Lau SK, Fung B, Ng KH, Chow SP. Plastic adhesive drapes and wound infection after hip fracture surgery. Aust N Z J Surg. 1993 Oct;63(10):798-801. doi: 10.1111/j.1445-2197.1993.tb00343.x. PMID: 8274123.
- Cochrane Collaboration. The Nordic Cochrane Centre TCC. Review Manager (RevMan). Version 5.3. Copenhagen: The Cochrane Collaboration; 2014.
- Eckmann C, Kramer A, Assadian O, Flessa S, Huebner C, Michnacs K, Muehlendyck C, Podolski KM, Wilke M, Heinlein W, Leaper DJ. Clinical and economic burden of surgical site infections in inpatient care in Germany: A retrospective, cross-sectional analysis from 79 hospitals. PLoS One. 2022 Dec 28;17(12):e0275970. doi: 10.1371/journal.pone.0275970. PMID: 36576894; PMCID: PMC9797083.
- European Centre for Disease Prevention and Control. Point prevalence survey of healthcareassociated infections and antimicrobial use in European acute care hospitals, 2016-2017. Stockholm: ECDC; 2023. (https://www.ecdc.europa.eu/sites/default/files/documents/healthcare-associated--infections-antimicrobial-use-point-prevalence-survey-2016-2017.pdf, accessed 25 August 2023).
- Europees Parlement en de Raad. Verordening (EU) 2017/745 betreffende medische hulpmiddelen. 2017. (https://eur-lex.europa.eu/legal-content/NL/TXT/PDF/?uri=CELEX:32017R0745&qid=1692104593066, accessed 15 August 2023).
- Falk-Brynhildsen K, Friberg O, Söderquist B, Nilsson UG. Bacterial colonization of the skin following aseptic preoperative preparation and impact of the use of plastic adhesive drapes. Biol Res Nurs. 2013 Apr;15(2):242-8. doi: 10.1177/1099800411430381. Epub 2012 Jan 24. PMID: 22278031.
- Fleischmann W, Meyer H, von Baer A. Bacterial recolonization of the skin under a polyurethane drape in hip surgery. J Hosp Infect. 1996 Oct;34(2):107-16. doi: 10.1016/s0195-6701(96)90135-8. PMID: 8910752.
- French ML, Eitzen HE, Ritter MA. The plastic surgical adhesive drape: an evaluation of its efficacy as a microbial barrier. Ann Surg. 1976 Jul;184(1):46-50. doi: 10.1097/00000658-197607000-00008. PMID: 938118; PMCID: PMC1344305.
- Gallagher MM, Santini L, Magliano G, Sgueglia M, Venditti F, Padula M, Romeo F. Feasibility and safety of a simplified draping method for pacing procedures. Europace. 2007 Oct;9(10):890-3. doi: 10.1093/europace/eum112. Epub 2007 Jun 12. PMID: 17566013.
- Gantz O, Zagadailov P, Merchant AM. The Cost of Surgical Site Infections after Colorectal Surgery in the United States from 2001 to 2012: A Longitudinal Analysis. Am Surg. 2019 Feb 1;85(2):142-149. PMID: 30819289.
- GRADE Working Group. GRADEpro Guideline Development Tool. Summary of findings tables, health technology assessment and guidelines. Ontario: McMaster University and Evidence Prime Inc.; 2015. (http://www.gradepro.org, accessed 5 May 2016).
- Ghuman A, Chan T, Karimuddin AA, Brown CJ, Raval MJ, Phang PT. Surgical Site Infection Rates Following Implementation of a Colorectal Closure Bundle in Elective Colorectal Surgeries. Dis Colon Rectum. 2015 Nov;58(11):1078-82. doi: 10.1097/DCR.0000000000000455. PMID: 26445181.
- Ha'eri GB. The efficacy of adhesive plastic incise drapes in preventing wound contamination. Int Surg. 1983 Jan-Mar;68(1):31-2. PMID: 6853079.
- Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, Savovic J, Schulz KF, Weeks L, Sterne JA; Cochrane Bias Methods Group; Cochrane Statistical Methods Group. The Cochrane Collaboration's tool for assessing risk of bias in randomised trials. BMJ. 2011 Oct 18;343:d5928. doi: 10.1136/bmj.d5928. PMID: 22008217; PMCID: PMC3196245.
- Koek MBG, van der Kooi TII, Stigter FCA, de Boer PT, de Gier B, Hopmans TEM, de Greeff SC; Burden of SSI Study Group. Burden of surgical site infections in the Netherlands: cost analyses and disability-adjusted life years. J Hosp Infect. 2019 Nov;103(3):293-302. doi: 10.1016/j.jhin.2019.07.010. Epub 2019 Jul 19. PMID: 31330166.
- Lewis SS, Moehring RW, Chen LF, Sexton DJ, Anderson DJ. Assessing the relative burden of hospital-acquired infections in a network of community hospitals. Infect Control Hosp Epidemiol. 2013 Nov;34(11):1229-30. doi: 10.1086/673443. PMID: 24113613; PMCID: PMC3977691.
- Lizzi AM, Almada GC, Veiga G, Carbone N. Cost effectiveness of reusable surgical drapes versus disposable non-woven drapes in a Latin American hospital. Am J Infect Control. 2008;36(5):E125.
- McDowell J. An environmental, economic, and health comparison of single-use and reusable drapes and gowns. Asepsis. 1993:1-15.
- Mundi R, Nucci N, Ekhtiari S, Wolfstadt J, Ravi B, Chaudhry H. Do Adhesive Drapes Have an Effect on Infection Rates in Orthopaedic Surgery? A Systematic Review and Meta-Analysis. Clin Orthop Relat Res. 2022 Mar 1;480(3):551-559. doi: 10.1097/CORR.0000000000001958. PMID: 34491975; PMCID: PMC8846269.
- Murphy L. Cost/benefit study of reusable and disposable OR draping materials. J Healthc Mater Manage. 1993 Apr;11(3):44-8. PMID: 10124965.
- National Institute for Health and Care Excellence. NICE guideline. Surgical site infections: prevention and treatment. 2019 (last update 2020). (https://www.nice.org.uk/guidance/ph36/resources/healthcareassociated-infections-prevention-and-control-pdf-1996300832965), accessed 24 August 2023).
- Ortiz H, Armendariz P, Kreisler E, Garcia-Granero E, Espin-Basany E, Roig JV, Martín A, Parajo A, Valero G, Martínez M, Biondo S. Influence of rescrubbing before laparotomy closure on abdominal wound infection after colorectal cancer surgery: results of a multicenter randomized clinical trial. Arch Surg. 2012 Jul;147(7):614-20. doi: 10.1001/archsurg.2012.150. PMID: 22430092.
- Overcash M. A comparison of reusable and disposable perioperative textiles: sustainability state-of-the-art 2012. Anesth Analg. 2012 May;114(5):1055-66. doi: 10.1213/ANE.0b013e31824d9cc3. Epub 2012 Apr 4. Erratum in: Anesth Analg. 2012 Sep;115(3):733. PMID: 22492184.
- PREventie van ZIEkenhuisinfecties door Surveillance (PREZIES). Jaarcijfers 2023: alle ziekenhuizen. 2023. (https://www.rivm.nl/documenten/po-jaarcijfers-algemeen, accessed 26 August 2023). A
- PREventie van ZIEkenhuisinfecties door Surveillance (PREZIES). Referentiecijfers 2017-2021: Postoperatieve wondinfecties. RIVM, 2023. (https://www.rivm.nl/documenten/referentiecijfers-powi-2021, accessed 10 October 2023). B
- Purba AKR, Luz CF, Wulandari RR, van der Gun I, Dik JW, Friedrich AW, Postma MJ. The Impacts of Deep Surgical Site Infections on Readmissions, Length of Stay, and Costs: A Matched Case-Control Study Conducted in an Academic Hospital in the Netherlands. Infect Drug Resist. 2020 Sep 30;13:3365-3374. doi: 10.2147/IDR.S264068. PMID: 33061483; PMCID: PMC7533242.
- Rezapoor M, Tan TL, Maltenfort MG, Parvizi J. Incise Draping Reduces the Rate of Contamination of the Surgical Site During Hip Surgery: A Prospective, Randomized Trial. J Arthroplasty. 2018 Jun;33(6):1891-1895. doi: 10.1016/j.arth.2018.01.013. Epub 2018 Feb 2. PMID: 29525345.
- Rutala WA, Weber DJ. A review of single-use and reusable gowns and drapes in health care. Infect Control Hosp Epidemiol. 2001 Apr;22(4):248-57. doi: 10.1086/501895. PMID: 11379716.
- Segal CG, Anderson JJ. Preoperative skin preparation of cardiac patients. AORN J. 2002 Nov;76(5):821-8. doi: 10.1016/s0001-2092(06)61035-1. PMID: 12463081.
- Stichting Koninklijk Nederlands Normalisatie Instituut (NEN). NEN-EN 13795-1:2023 en. Chirurgische kleding en afdekmateriaal - Eisen en beproevingsmethoden - Deel 1: Chirurgisch afdekmateriaal en operatiejassen. 2023. (https://www.nen.nl/nen-en-13795-1-2019-en-257813, accessed 10 March 2024).
- Swenson BR, Camp TR, Mulloy DP, Sawyer RG. Antimicrobial-impregnated surgical incise drapes in the prevention of mesh infection after ventral hernia repair. Surg Infect (Larchmt). 2008 Feb;9(1):23-32. doi: 10.1089/sur.2007.021. PMID: 18363465.
- Treggiari M, Benevento A, Caronno R, Dionigi R. Valutazione dell'efficacia di teli e camici in tessuto non tessuto verso teli e camici in cotone nel ridurre l'incidenza delle infezioni postoperatorie della ferita [The evaluation of the efficacy of drapes and gowns of nonwoven fabric versus drapes and gowns of cotton in reducing the incidence of postoperative wound infections]. Minerva Chir. 1992 Jan;47(1-2):49-54. Italian. PMID: 1553053.
- VandenBergh MF, Kluytmans JA, van Hout BA, Maat AP, Seerden RJ, McDonnel J, Verbrugh HA. Cost-effectiveness of perioperative mupirocin nasal ointment in cardiothoracic surgery. Infect Control Hosp Epidemiol. 1996 Dec;17(12):786-92. doi: 10.1086/647237. PMID: 8985764.
- Ward HR, Jennings OG, Potgieter P, Lombard CJ. Do plastic adhesive drapes prevent post caesarean wound infection? J Hosp Infect. 2001 Mar;47(3):230-4. doi: 10.1053/jhin.2000.0843. PMID: 11247684.
- Wells GA, Shea B, O’Connell D, Peterson J, Welch V, Losos M, Tugwell P. The Newcastle-Ottawa Scale (NOS) for assessing the quality of nonrandomized studies in meta-analyses. Toronto: The Ottawa Hospital Research Institute; 2014 (http://www.ohri.ca/programs/clinical_epidemiology/oxford.asp, accessed 13 May 2016).
- World Health Organization. Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. (https://www.who.int/publications/i/item/global-guidelines-for-the-prevention-of-surgical-site-infection-2nd-ed/, accessed 12 June 2023). A
- World Health Organization. Global Guidelines for the Prevention of Surgical Site Infection. Geneva: World Health Organization; 2018. Web Appendix 17, Summary of a systematic review on drapes and gowns. (https://www.ncbi.nlm.nih.gov/books/NBK536409/, accessed 7 August 2023). B
- Yamakado K. Propionibacterium acnes Suture Contamination in Arthroscopic Rotator Cuff Repair: A Prospective Randomized Study. Arthroscopy. 2018 Apr;34(4):1151-1155. doi: 10.1016/j.arthro.2017.10.029. Epub 2018 Jan 17. PMID: 29373294.
- Yoshimura Y, Kubo S, Hirohashi K, Ogawa M, Morimoto K, Shirata K, Kinoshita H. Plastic iodophor drape during liver surgery operative use of the iodophor-impregnated adhesive drape to prevent wound infection during high risk surgery. World J Surg. 2003 Jun;27(6):685-8. doi: 10.1007/s00268-003-6957-0. Epub 2003 May 13. PMID: 12732986.
- Zokaie S, White IR, McFadden JD. Allergic contact dermatitis caused by iodophor-impregnated surgical incise drape. Contact Dermatitis. 2011 Nov;65(5):309. doi: 10.1111/j.1600-0536.2011.01965.x. PMID: 21985088.
Evidence tabellen
Evidence tables
Comparison 1.1 Disposable versus reusable drapes and gowns
Comparison 2. Disposable adhesive incise drapes (antimicrobial or non-impregnated) versus no adhesive incise drapes
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
Risk of bias tables
Risk of bias in randomized controlled trials (RCTs) (Cochrane Collaboration tool)
|
Author, year |
Sequence generation |
Allocation concealment |
Participants and personnel blinded |
Outcome assessors blinded |
Incomplete outcome data |
Selective outcome reporting |
Other sources of bias |
|
Al Qahtani, 2014 |
High |
High |
High |
High |
Low |
Low |
Unclear |
|
Belkin, 1998 |
High |
High |
High |
Low |
Low |
Low |
Low |
|
Bellchambers, 1999 |
Low |
Low |
High |
Low |
Low |
Low |
Low |
|
Chiu, 1993 |
Unclear |
Unclear |
High |
Unclear |
Low |
Low |
Low |
|
Segal, 2002 |
Low |
Low |
High |
High |
Low |
Low |
Low |
|
Ward, 2001 |
Low |
Low |
High |
Low |
Low |
Low |
Unclear |
Risk of bias in non-randomized studies (Newcastle Ottawa Quality Assessment Scale)*
|
Author, year |
Representativeness of cohort |
Selection of non-exposed cohort |
Ascertainment of exposure |
Demonstration that outcome of interest was not present at start |
Comparability of cohorts |
Assessment of outcome |
Follow-up long enough |
Adequacy of follow-up of cohorts |
|
Gallagher, 2007 |
B (*) |
A (*) |
A (*) |
A (*) |
C1 |
B (*) |
A (*) |
- |
*Interpretation: A, B, C and D represent answer options for each of the eight items. Answer options are awarded one star or zero stars. A study can be awarded a maximum of one star for each item, except for ‘Comparability of cohorts’ that can be awarded a maximum of two stars (multiple answers possible). A high number of stars represents a low risk of bias.
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 Experience of surgeons differed between cohorts. Item not classified in WHO-guideline.
Comparisons
In addition to the odds ratios (OR) reported by the WHO, risk ratios (RR) and risk differences (RD) with 95% confidence intervals (CI) were extracted and pooled with a random effects model and included in the current literature analysis.1
Comparison 1.1. Disposable versus reusable drapes and gowns
Comparison 1.1a. Disposable versus reusable drapes and gowns - randomized controlled trials.

Comparison 2. Disposable adhesive incise drapes versus no adhesive incise drapes
Comparison 2a. Disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes - randomized controlled trials.


Comparison 2b. Disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes – randomized controlled trials.


Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 The WHO-guideline did not report risk ratios and risk differences.
GRADE tables
Comparison 1.1. Disposable versus reusable drapes and gowns
Comparison 1.1a. Disposable versus reusable drapes and gowns
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Disposable |
Reusable |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
2 |
RCTs |
Seriousa2 |
Not serious |
Not serious |
Seriousb |
None |
121/2,389 (5.1%) |
145/2,459 (5.9%) |
ORpooled 0.85 (0.66 to 1.09)
RRpooled 0.86 (0.68 to 1.09) |
RDpooled -0.008 (-0.021 to 0.005) |
⨁⨁◯◯3 LOW
|
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; OR=odds ratio; RCT=randomized controlled trial; RR=risk ratio; SSI=surgical site infection
a Risk of selection bias (inadequate sequence generation and allocation concealment).
b 95% confidence interval of the risk ratio crosses the lower boundary of clinical relevance.
Comparison 1.1b. Disposable versus reusable drapes only
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Disposable |
Reusable |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
1 |
Observational study |
Seriousa |
Not serious |
Seriousb |
Very seriousc |
None |
1/250 (0.4%) |
6/114 (5.3%) |
OR 0.07 (0.01 to 0.61)
RR 0.08 (0.01 to 0.62) |
RD -0.049 (-0.090 to -0.007) |
⨁◯◯◯ VERY LOW
|
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; OR=odds ratio; RR=risk ratio; SSI=surgical site infection
a Risk of selection bias, performance bias (incomparability of cohorts) and detection bias (inadequate follow-up of cohorts).
b Only pacemaker and implantable cardioverter defibrillator procedures.
c Optimal information size not met and ratio between 95% CI upper and lower limit for the risk ratio exceeds 3.3
Comparison 1.1c. Disposable versus reusable gowns only
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Disposable |
Reusable |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; SSI=surgical site infection
Comparison 1.2. Scheduled change versus no scheduled change of drapes
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Disposable |
Reusable |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; SSI=surgical site infection
Comparison 2. Disposable adhesive incise drapes versus no adhesive incise drapes
Comparison 2a. Disposable adhesive antimicrobial-impregnated incise drapes versus no adhesive incise drapes
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Antimicrobial-impregnated |
No incise drape |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
2 |
RCTs |
Seriousa |
Not serious |
Not serious |
Very seriousb |
None |
9/103 (8.7%) |
3/89 (3.4%) |
ORpooled 2.62 (0.68 to 10.04)
RRpooled 2.45 (0.69 to 8.74) |
RDpooled 0.047 (-0.016 to 0.109) |
⨁◯◯◯ VERY LOW |
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; OR=odds ratio; RCT=randomized controlled trial; RR=risk ratio; RRR=relative risk reduction; SSI=surgical site infection
a Risk of selection bias (inadequate sequence generation and allocation concealment) and detection bias (lack of blinding of outcome assessors).
b 95% confidence interval of the risk ratio crosses both boundaries of clinical relevance
Comparison 2b. Disposable adhesive non-impregnated incise drapes versus no adhesive incise drapes
|
Outcome |
Quality assessment |
Number of patients |
Effect1 |
Quality |
||||||||
|
Number of studies |
Study design |
Risk of bias |
Inconsistency |
Indirectness |
Imprecision |
Other considerations |
Non-impregnated |
No incise drape |
Relative (95% CI) |
Absolute (95% CI) |
|
|
|
SSI |
2 |
RCTs |
Not serious |
Not serious |
Not serious |
Very seriousa |
None |
40/370 (10.8%) |
35/353 (9.9%) |
ORpooled 1.10 (0.68 to 1.78)
RRpooled 1.09 (0.71 to 1.68) |
RDpooled 0.009 (-0.035 to 0.054) |
⨁⨁◯◯ LOW |
|
SSI-attributable mortality |
0 |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
Not applicable |
No GRADE |
CI=confidence interval; OR=odds ratio; RCT=randomized controlled trial; RR=risk ratio; RRR=relative risk reduction; SSI=surgical site infection
a 95% confidence interval of the risk ratio crosses both boundaries of clinical relevance.
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
1 In addition to the odds ratios reported by WHO, risk ratios and risk differences with 95% confidence intervals were extracted and pooled with a random effects model.
2 The WHO-interpretation of the risk of bias (not serious) and the level of evidence reported by the WHO (moderate) was not adopted, considering the potential high risk of bias reported in the RoB table.
3 Downgrading for imprecision was not based on the WHO-criterium of the 95% confidence interval failing to exclude both appreciable benefit and harm, but on the ratio between 95% CI upper and lower limit for the risk ratio exceeding 3.
Study selection
Flow chart of the study selection
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
Search strategy
Drapes
Medline (through PubMed):
1 "surgical wound infection"[Mesh] OR surgical site infection* [TIAB] OR "SSI" OR "SSIs" OR surgical wound infection* [TIAB] OR surgical infection*[TIAB] OR post-operative wound infection* [TIAB] OR postoperative wound infection* [TIAB] OR wound infection*[TIAB]
2 "surgical drapes"[Mesh] OR "surgical attire"[Mesh] OR "protective clothing"[Mesh]OR "disposable equipment"[Mesh] OR "equipment reuse"[Mesh] OR drape* [TIAB] OR gown* [TIAB] OR steridrape*[TIAB] OR opsite* [TIAB] OR ioban*[TIAB]
3 Step 1 AND Step 2
4 "colony count, microbial"[Mesh] or colonization [TIAB] OR transmission
[TIAB] OR contamination [TIAB]
5 "surgical drapes"[Mesh] OR "surgical attire"[Mesh]
6 Step 4 AND Step 5
7 Step 3 OR Step 6
8 AND ("1990/01/01"[PDat] : "2014/12/31"[PDat] )
EMBASE
1 surgical infection/ or (surgical site infection* or SSI or SSIs or surgical wound infection* or surgical infection* or post-operative wound infection* or postoperative wound infection*).ti,ab,kw.
2 exp disposable equipment/ or exp plastic/ or exp surgical equipment/ or exp surgical drape/ or drape.mp. or exp povidone iodine/ or exp protective clothing/ OR steridrape.mp. OR opsite.mp. or exp opsite/ OR ioban.mp. [mp=title, abstract, subject headings, heading word, drug trade name, original title, device manufacturer, drug manufacturer, device trade name, keyword]
3 Step 1 AND Step 2
4 surgery.ti,ab,kw
5 colony count, microbial.ti,ab,kw. OR colonization.ti,ab,kw. OR
contamination.ti,ab,kw. OR transmission.ti,ab,kw.
6 Step 2 AND Step 4 AND Step 5
7 Step 3 OR Step 6
8 limit 7 to yr="1990 -Current"
9 limit 8 to exclude medline journals
CINAHL
S3 S2 OR S1
S2 (MM "surgical draping") OR "drapes"
S1 (MH "wound infection+") OR "wound infection" OR (MH "surgical wound infection")
Cochrane CENTRAL
1. wound infection:ti,ab,kw
2. surgical wound infection:ti,ab,kw
3. drapes
4. 1 or 2
5. 4 AND 3
WHO regional medical databases
1. (ssi)
2. (surgical site infection)
3. (surgical site infections)
4. (wound infection)
5. (wound infections)
6. (postoperative wound infection)
7. (surgical drapes)
8. (drapes)
Surgical gowns
Medline (through PubMed):
See above (included in the search strategy for drapes).
EMBASE
1 surgical infection/ or (surgical site infection* or SSI or SSIs or surgical wound infection* or surgical infection* or post-operative wound infection* or postoperative wound infection*).ti,ab,kw.
2 exp clothing/ or surgical gown.mp. or exp protective clothing/ or exp surgical gown/ OR surgical attire.mp. or exp surgical attire/
3 Step 1 AND Step 2
4 surgery.ti,ab,kw
5 colony count, microbial.ti,ab,kw. OR colonization.ti,ab,kw. OR
contamination.ti,ab,kw. OR transmission.ti,ab,kw.
6 Step 2 AND Step 4 AND Step 5
7 Step 3 OR Step 6
8 limit 7 to yr="1990 - current"
9 limit 8 to exclude Medline journals
CINAHL
S5 S4 AND S1
S4 S3 and S2
S3 "surgical attire"
S2 "gown" OR (MH "dressing")
S1 (MH "wound infection+") OR "wound infection" OR (MH "surgical wound infection")
Cochrane CENTRAL
1. wound infection:ti,ab,kw
2. surgical wound infection:ti,ab,kw
3. gown
4. surgical attire
5. 1 or 2
5. 4 AND 3
6. 5 or 6
WHO regional medical databases
((SSI) OR (surgical site infection) OR (surgical site infections) OR (wound infection) OR (wound infections)) AND ((gowns) OR (gown) OR (surgical attire))
ti: title; ab: abstract; kw: keyword
Disclaimer: This is an adaptation of an original work “Global guidelines for the prevention of surgical site infection, second edition. Geneva: World Health Organization; 2018. License: CC BY-NC-SA 3.0 IGO.” (https://www.who.int/publications/i/item/9789241550475). This adaptation was not created by WHO. WHO is not responsible for the content or accuracy of this adaptation. The original edition shall be the binding and authentic edition.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 17-12-2024
Beoordeeld op geldigheid : 01-12-2024
Algemene gegevens
De richtlijnontwikkeling is ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten. De SRI-modules zijn gefinancierd door het ministerie van VWS (Ministerie van Volksgezondheid, Welzijn en Sport). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodules 2 tot 16 is in 2020 op initiatief van de NVvH een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor preventie van postoperatieve wondinfecties. Daarnaast is in 2022 op initiatief van het Samenwerkingsverband Richtlijnen Infectiepreventie (SRI) een separate multidisciplinaire werkgroep samengesteld voor de herziening van de WIP-richtlijn over postoperatieve wondinfecties: module 17-22. De ontwikkelde modules van beide werkgroepen zijn in deze richtlijn samengevoegd.
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoek financiering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Mevr. prof. dr. M.A. Boermeester |
Chirurg |
* Medisch Ethische Commissie, Amsterdam UMC, locatie AMC * Antibiotica Commissie, Amsterdam UMC |
Persoonlijke financiële belangen Hieronder staan de beroepsmatige relaties met bedrijfsleven vermeld waarbij eventuele financiële belangen via de AMC Research B.V. lopen, dus institutionele en geen persoonlijke gelden zijn: Skillslab instructeur en/of spreker (consultant) voor KCI/3M, Smith&Nephew, Johnson&Johnson, Gore, BD/Bard, TELABio, GDM, Medtronic, Molnlycke.
Persoonlijke relaties Geen.
Extern gefinancierd onderzoek Institutionele grants van KCI/3M, Johnson&Johnson en New Compliance.
Intellectuele belangen en reputatie Ik maak me sterk voor een 100% evidence-based benadering van maken van aanbevelingen, volledig transparant en reproduceerbaar. Dat is mijn enige belang in deze, geen persoonlijk gewin.
Overige belangen Geen.
|
Geen restrictie |
|
Dhr. R.R. Schaad |
Anesthesioloog |
Geen |
Geen |
Geen restrictie |
|
Dhr. dr. J.H.M. Goosen |
Orthopedisch Chirurg |
Inhoudelijke presentaties voor Smith&Nephew en Zimmer Biomet. Deze worden vergoed per uur |
Geen |
Geen restrictie |
|
Dhr. dr. N. Hartwig |
Kinderarts-infectioloog |
Freelance: Medisch adviseur Veduma Medisch Advies te Zaltbommel. Betaald per uitgebracht advies
Lid-beroepsgenoten Regionaal Tuchtcollege te Amsterdam Betaald per zitting
Commissies: Commissie-lid: commissie Vaccinaties van de Gezondheidsraad Commissie-lid: commissie Vaccinaties voor werknemers van de Gezondheidsraad Commissie-lid: commissie Vaccinaties COVID-19 van de Gezondheidsraad Betaald: volgens vaccatie-regeling |
Geen |
Geen restrictie |
|
Dhr. Dr. R. Jansen |
Arts Microbioloog |
Geen |
Geen |
Geen restrictie |
|
Mevr. dr. M. Reinders |
Dermatoloog |
Geen |
Geen |
Geen restrictie |
|
Mevr. E. van de Helder-Vreugdenhil, MSc. |
Verpleegkundig specialist Wondzorg |
Geen |
Geen |
Geen restrictie |
|
Mevr. M. van de Biezen-Brinkman |
Deskundige infectiepreventie |
Geen |
Geen |
Geen restrictie |
|
Mevr. dr. K. Vliegenthart |
Internist-infectioloog |
Onbetaald: Commissie Kwaliteit voor de NVII, comissielid ter beoordeling van richtlijnen en ondersteunen van kwaliteitsinitiatieven, tevens notulist Internationaal co-assistenten begeleider (Haydom Lutheran Hospital) Minor Global Health, begeleider voor Tanzania (Erasmus MC) Medisch Team, lid, World Servants |
Geen |
Geen |
|
Mevr. dr. E. Moll |
Gynacoloog-perinatoloog |
MOET cursus docent, onbetaald, wel onkostenvergoeding SAVER cursus docent, onbetaald, wel onkostenvergoeding Lid van werkgroep NVOG, Gynaecoloog en Recht. Vanuit die functie schrijven van expertiserapporten, betaald. |
Geen |
Geen restrictie |
|
Dhr. dr. M. Cromheecke |
Plastisch chirurg |
Geen |
Geen |
Geen restrictie |
|
Mevr. G. v.d. Heijden, MSc. |
Verpleegkundig specialist (wondzorg en vaatchirurgie) |
Geen |
Geen |
Geen restrictie |
|
Mevr. K. Spijkers |
Adviseur Patiëntfederatie Nederland |
Voorzitter Ervaringsraad SKILZ (afgevaardigd Patientenfederatie). Bestuurslid Stichting Revalidatie Impact (afgevaardigd Patientenfederatie). |
Geen |
Geen restrictie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door uitnodigen van de Patiëntenfederatie Nederland voor de invitational conference. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptmodules zijn tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt. Voor de modules 17-22 was de patiëntfederatie vertegenwoordigd in de werkgroep.
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn.
Voor module 8 (Negatieve druktherapie) geldt dat uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000 - 40.000 patiënten). Tevens volgt uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht.
Voor de overige modules en aanbevelingen geldt dat uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten). Tevens volgt uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Ook wordt geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners verwacht of een wijziging in het opleidingsniveau van zorgpersoneel. Er worden daarom geen substantiële financiële gevolgen verwacht.
Methode ontwikkeling
Evidence based
Implementatie
Zie voor de implementatie het implementatieplan in het tabblad 'Bijlagen'.
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroepen de knelpunten in de zorg voor patiënten die chirurgie ondergaan. Tevens zijn er knelpunten aangedragen door middel van een invitational conference. De verslagen hiervan zijn opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Adaptatie
Een aantal modules van deze richtlijn betreft een adaptatie van modules van de World Health Organization (WHO)-richtlijn ‘Global guidelines for the prevention of surgical site infection’ (WHO, 2018), te weten:
- Module Normothermie
- Module Immunosuppressive middelen
- Module Glykemische controle
- Module Antimicrobiële afdichtingsmiddelen
- Module Wondbeschermers bij laparotomie
- Module Preoperatief douchen
- Module Preoperatief verwijderen van haar
- Module Chirurgische handschoenen: Vervangen en type handschoenen
- Module Afdekmaterialen en operatiejassen
Methode
- Uitgangsvragen zijn opgesteld in overeenstemming met de standaardprocedures van het Kennisinstituut van de Federatie Medisch Specialisten.
- De inleiding van iedere module betreft een korte uiteenzetting van het knelpunt, waarbij eventuele onduidelijkheid en praktijkvariatie voor de Nederlandse setting wordt beschreven.
- Het literatuuronderzoek is overgenomen uit de WHO-richtlijn. Afhankelijk van de beoordeling van de actualiteit van de richtlijn is een update van het literatuuronderzoek uitgevoerd.
- De samenvatting van de literatuur is overgenomen van de WHO-richtlijn, waarbij door de werkgroep onderscheid is gemaakt tussen ‘cruciale’ en ‘belangrijke’ uitkomsten. Daarnaast zijn door de werkgroep grenzen voor klinische besluitvorming gedefinieerd in overeenstemming met de standaardprocedures van het Kennisinstituut van de Federatie Medisch Specialisten, en is de interpretatie van de bevindingen primair gebaseerd op klinische relevantie van het gevonden effect, niet op statistische significantie. In de meta-analyses zijn naast odds-ratio’s ook relatief risico’s en risicoverschillen gerapporteerd.
- De beoordeling van de mate van bewijskracht is overgnomen van de WHO-richtlijn, waarbij de beoordeling is gecontroleerd op consistentie met de standaardprocedures van het Kennisinstituut van de Federatie Medisch Specialisten (GRADE-methode; http://www.gradeworkinggroup.org/). Eventueel door de WHO gerapporteerde bewijskracht voor observationele studies is niet overgenomen indien ook gerandomiseerde gecontroleerde studies beschikbaar waren.
- De conclusies van de literatuuranalyse zijn geformuleerd in overeenstemming met de standaardprocedures van het Kennisinstituut van de Federatie Medisch Specialisten.
- In de overwegingen heeft de werkgroep voor iedere aanbeveling het bewijs waarop de aanbeveling is gebaseerd en de aanvaardbaarheid en toepasbaarheid van de aanbeveling voor de Nederlandse klinische praktijk beoordeeld. Op basis van deze beoordeling is door de werkgroep besloten welke aanbevelingen ongewijzigd zijn overgenomen, welke aanbevelingen niet zijn overgenomen, en welke aanbevelingen (mits in overeenstemming met het bewijs) zijn aangepast naar de Nederlandse context. ‘De novo’ aanbevelingen zijn gedaan in situaties waarin de werkgroep van mening was dat een aanbeveling nodig was, maar deze niet als zodanig in de WHO-richtlijn was opgenomen. Voor elke aanbeveling is vermeld hoe deze tot stand is gekomen, te weten: ‘WHO’, ‘aangepast van WHO’ of ‘de novo’.
Voor een verdere toelichting op de procedure van adapteren wordt verwezen naar de Bijlage Adapteren.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
World Health Organization. Global guidelines for the prevention of surgical site infection,
second edition. Geneva: World Health Organization; 2018. (https://www.who.int/publications/i/item/9789241550475, accessed 12 June 2023).
Zoekverantwoording
Zie voor de zoekstrategie het tabblad 'Evidence tabellen'.
