PMS - Algemene inleiding
Door Prof. dr. H.B.M. van de Wiel
Inleiding
Binnen de geneeskunde rekent men PMS tot de onbegrepen of klachten met een sterke belevingscomponent. Dit soort klachten vormt een groot probleem, zowel voor de patiënt als voor de behandelaar. Voor behandelaars speelt dat onbegrepen klachten tot bescheidenheid nopen; veel is nog onbekend en onbegrepen in de geneeskunde. Dat verhoudt zich slecht tot de rol van de alwetende, die vooral in de beschouwende vakken nogal eens voorkomt. Bovendien blijken dit soort klachten vaak dermate therapieresistent dat ze ons confronteren met onze eigen machteloosheid. Dat is voor de doeners in de snijdende hoek weer problematisch. In dat kader spreekt men dan ook niet voor niets van ‘crux medicorum’. In meer praktische zin is van belang dat juist patiënten met onbegrepen klachten een beslag doen op de zorg. Er zijn er veel van en ze vragen relatief veel tijd en aandacht. Spekkens (Speckens, Spinhoven, & van Rood, 2004) toonde aan dat ruim de helft van alle patiënten die de poliklinieken Interne Geneeskunde bezoeken leed aan onbegrepen buikklachten. De gynaecologie kent zelfs een eigen aandachtsgebied i.c. de psychosomatische gynaecologie. In vrijwel ieder (ander) vakgebied zijn dit soort ziektebeelden met een sterke belevingscomponent aan de orde van de dag, om over de huisartsgeneeskunde maar te zwijgen.
Het feit dat de medische wereld lijdt onder onbegrepen klachten treft ook de patiënt. De patiënt met PMS heeft vaak last van een scala aan fysieke en psychische klachten (zie inleiding). Dat gaat gepaard met pijn en beperkingen in het persoonlijk functioneren. Maar ook het interpersoonlijke contact en sociale participatie lopen fors terug onder invloed van PMS. Kortom, PMS-patienten worden sterk gehinderd in hun normale burgerschap en gezien het chronische karakter van de aandoening, ervaren velen PMS dan ook als een handicap.
In deze bijdrage wordt ingegaan op het belang van erkenning van hun PMS-klachten door hulpverleners en andere gezagsdragers.
Het belang van naamgeving en erkenning
De wereld waarin we leven is dermate complex dat ordenen en classificeren een van onze belangrijkste overlevingstaken is die gelukkig vooral onbewust plaatsvindt. Voor professionals is bewuste ordening een deel van het vak en spreken we van classificatie of taxonomie. Een voorbeeld van toegepaste taxonomie is de nosologie of ziekteleer in de geneeskunde. Een bepaalde entiteit, in dit geval ziekte, wordt voorzien van een naam en bijbehorende predicaten. Deze naamgeving en classificatie zijn belangrijk omdat (medisch) redeneren de beschikking vereist over woorden en taal. Voor dingen die geen naam hebben, bijvoorbeeld ziekten die niet als zodanig worden erkend, geldt als het ware dat ze niet bestaan. Voor professionals is voorts een eenduidige classificatie van belang om inhoudelijke misverstanden te voorkomen en daarmee onderlinge samenwerking mogelijk te maken.
Niet alleen voor professionals is naamgeving en de bijbehorende maatschappelijke erkenning relevant. Ook voor patiënten is dit aspect van hun klachten en problemen essentieel. De wijze waarop mensen hun klachten beleven, en vooral de mate van hinder die zij erdoor ervaren (lijdensdruk), wordt namelijk in belangrijke mate bepaald door sociale steun en door het subjectieve gevoel ergens invloed op uit te kunnen uitoefenen.
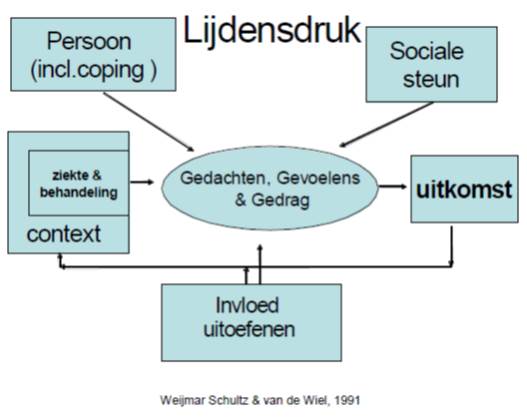
Zowel voor het mobiliseren van sociale steun als voor het kunnen uitoefenen van invloed, is het van belang klachten te kunnen verwoorden, bij voorkeur in sociaal geaccepteerde en (h)erkende termen. Het is vooral de medische beroepsgroep die bepaalt of bepaalde begrippen acceptabel zijn of niet, waarbij belangrijke culturele invloeden een rol spelen. Wie zich in Nederland beroept op termen als ‘boze geesten’ kan niet op veel steun rekenen. Wie zich daarentegen als een klok gedraagt en zegt ‘opgewonden’ dan wel ‘van slag’ te zijn, wordt begripvol bejegend. Het gebruik van dit soort talige metaforen maakt duidelijk dat het ontbreken van een universele en empirisch getoetste ‘waarheid’ geen obstakel is voor -inadequaat medisch handelen.
Samenvattend:
- de lijdensdruk van mensen die wel klachten hebben, maar die zij niet kunnen verwoorden dan wel die niet passen binnen een maatschappelijk erkende classificatie, is daardoor extra groot. Niet alleen is er sprake van ervaren lijdensdruk (draaglast), maar bovendien ontbeert men de draagkracht om hiermee adequaat om te gaan. Een zeer stressvolle situatie is hiervan het gevolg;
- deze stress wordt bovendien nog vergroot doordat op sommige plaatsen de aandoening wordt ontkend, op andere plaatsen behandeling X plaatsvindt, terwijl weer elders dit juist ten sterkte wordt ontraden. Behandeling Y is het devies! Gevolg van deze interne verdeeldheid onder medische experts is dat de patiënt niet zelden tussen wal en schip eindigt, met klachten en zonder behandeling;
- zowel vanuit professioneel als patiëntenperspectief is het van belang dat klachten worden gelegitimeerd. Naamgeving en maatschappelijke erkenning vormen daarvoor het fundament;
het is van belang dat artsen en hulpverleners zich realiseren, dat deze legitimatie niet zozeer gebonden is aan een absolute waarheid, maar sterk beïnvloed wordt door culturele factoren.
Epidemiologie
Ongeveer 5% van alle vrouwen in de vruchtbare leeftijd heeft ernstige premenstruele symptomen (Yonkers, O'Brien, & Eriksson, 2008). Dit getal is vrij consistent voor verschillende landen en zelfs continenten (Heinemann, Damonte, & Korner, 2008) en is ook in een Nederlandse huisartsenpraktijk bevestigd (Kolthoff, Labots- Vogelesang, & Lagro- Janssen, 2005). In dit onderzoek trof PMS vooral vrouwen in de leeftijdscategorie van 35-43 jaar.
Etiologie en pathofysiologie
Vrouwen hadden vroeger soms maar enkele menstruaties. Dit kwam door een late menarche, veel zwangerschappen, langdurige lactatie, vroege menopauze en een slechte voedingstoestand. In Westerse landen heeft een vrouw tegenwoordig soms wel 500 cycli in haar leven. Ook zijn veel vrouwen door het gebruik van orale anticonceptiva (OAC’s) langdurig blootgesteld aan cyclische fluctuaties van synthetische geslachtshormonen (Grady-Weliky, 2003). Vanuit dat perspectief gezien is het voorstelbaar dat bij sommige vrouwen sensitisatie optreedt: een op zich natuurlijke achtergrondsensatie van hormoonfluctuaties treedt op de voorgrond en kan alleen al daardoor, zeker als aan het fenomeen nog negatieve sociale connotaties kleven, snel verworden tot een ongemak.
Wat precies de oorzaak is voor het ontstaan van een abnormale respons op fysiologische hormoonfluctuaties is onbekend. Verschillen in hormoonconcentraties tussen vrouwen met PMS en controlegroepen zijn nooit aangetoond. Endocrinologisch onderzoek is dan ook niet zinvol. Wel is een sterke genetische predispositie voor PMS aangetoond in een groot tweelingcohort (Kendler, Karkowski, Corey, & Neale, 1998).
Een aantal onderzoeksbevindingen ondersteunt de gedachte dat er bij PMS sprake is van een door hormonen uitgelokte respons. Hierbij dient men te beseffen dat de relatie tussen hormonale veranderingen tijdens de cyclus en PMS een conditioneel of voorwaardelijk karakter kent en geen oorzakelijk karakter (Schmidt et al., 1991); niet iedere menstruerende vrouw heeft last van PMS. Voor de puberteit, bij zwangerschap en na de menopauze komt PMS niet voor. Verder is er sprake van een plausibele, theoretische verklaring: hormoonschommelingen van oestrogenen en progesteron tijdens de cyclus brengen veranderingen teweeg in het opioïde, het Y-aminobutyrinezuur(GABA)- en het serotoninerge systeem (Bethea, 1994; Majewska, Harrison, Schwartz, Barker, & Paul, 1986; Wardlaw, Wehrenberg, Ferin, Antunes, & Frantz, 1982). Bij een patiënt die gevoelig is voor deze hormoonfluctuaties kan een sterke reactie van een of meer van deze systemen de symptomen van PMS verklaren. Als laatste lijkt serotonine hierbij een sleutelrol te spelen. PMS-patiënten hebben in vergelijking tot controlegroepen in hun luteale fase namelijk lagere serotonineserumspiegels, een lagere opname van serotonine in bloedplaatjes en hogere liquorspiegels van 5-hydroxyindolazijnzuur (5-HIAA), het afbraakproduct van serotonine (Eriksson, Alling, Andersch, Andersson, & Berggren, 1994). Bovendien nemen PMS- symptomen af na toediening van fenfluramine, een serotonine-agonist, en verergeren ze na acute depletie van de serotonineprecursor tryptofaan (Brzezinski et al., 1990). Toediening van metergoline, een serotonine-antagonist, aan met fluoxetine behandelde vrouwen met PMS resulteerde in een terugkeer van hun klachten (Roca et al., 2002). SSRI's zijn tenslotte effectief in de behandeling van PMS (Brown, O' Brien, Marjoribanks, & Wyatt, 2009). Onderzoek liet tot nu toe geen verschil in persoonlijkheidsfactoren zien tussen vrouwen met PMS en een controlegroep (Fontana & Palfai, 1994). Veel vrouwen met PMS geven aan stress te ervaren maar de mate van stress liet slechts een gering effect zien op de ernst van de PMS-klachten. Het is daarom waarschijnlijk dat stress eerder het gevolg dan de oorzaak is van PMS. (Beck, Gevirtz, & Mortola, 1990). Het vinden van een definitief antwoord op de vraag wat PMS veroorzaakt blijft lastig door de steeds wisselende interactie van alle mogelijke biopsychosociale factoren.
De last van onbegrepen klachten
PMS en andere onbegrepen klachten met een sterke belevingscomponent vormen zowel voor patiënten als voor behandelaars een groot probleem. Herkenning en erkenning als - 'echte’ - ziekte spelen daarbij een belangrijke rol bij de lijdensdruk, omdat dat patiënte de mogelijkheid geeft beter met de aandoening om te gaan. Verwarring treedt ook op omdat sommige hulpverleners het bestaan van PMS ontkennen, terwijl andere hulpverleners de aandoening behandelen. In bijlage 2 wordt aandacht besteed aan het belang van erkenning van hun PMS-klachten door hulpverleners en andere gezagsdragers.
Literatuur
Beck, L. E., Gevirtz, R., & Mortola, J. F. (1990). The predictive role of psychosocial stress on symptom severity in premenstrual syndrome. Psychosom.Med., 52, 536-543.
Bethea, C. L. (1994). Regulation of progestin receptors in raphe neurons of steroid-treated monkeys. Neuroendocrinology, 60, 50-61.
Brown, J., O' Brien, P. M., Marjoribanks, J., & Wyatt, K. (2009). Selective serotonin reuptake inhibitors for premenstrual syndrome. Cochrane.Database.Syst.Rev., CD001396.
Brzezinski, A. A., Wurtman, J. J., Wurtman, R. J., Gleason, R., Greenfield, J., & Nader, T. (1990). d-Fenfluramine suppresses the increased calorie and carbohydrate intakes and improves the mood of women with premenstrual depression. Obstet.Gynecol, 76, 296-301.
Eriksson, E., Alling, C., Andersch, B., Andersson, K., & Berggren, U. (1994). Cerebrospinal fluid levels of monoamine metabolites. A preliminary study of their relation to menstrual cycle phase, sex steroids, and pituitary hormones in healthy women and in women with premenstrual syndrome. Neuropsychopharmacology, 11, 201213.
Fontana, A. M. & Palfai, T. G. (1994). Psychosocial factors in premenstrual dysphoria: stressors, appraisal, and coping processes. J Psychosom.Res., 38, 557-567.
Grady-Weliky, T. A. (2003). Clinical practice. Premenstrual dysphoric disorder. N.Engl.J Med., 348, 433-438.
Heinemann, L. A. J., Damonte, K. C., & Korner, P. (2008). Assessment of health related quality of life and economic effects in patients with premenstrual disorders. Obstetrics and gynecology, 111, 13S.
Kendler, K. S., Karkowski, L. M., Corey, L. A., & Neale, M. C. (1998). Longitudinal population-based twin study of retrospectively reported premenstrual symptoms and lifetime major depression. Am.J Psychiatry, 155, 1234-1240.
Kolthoff, F., Labots- Vogelesang, M., & Lagro-Janssen, T. (2005). Het premenstrueel syndroom. Prevalentie en kenmerken van patiënten in een huisartspraktijk. Huisarts en Wetenschap, 48, 109-112.
Majewska, M. D., Harrison, N. L., Schwartz, R. D., Barker, J. L., & Paul, S. M. (1986). Steroid hormone metabolites are barbiturate-like modulators of the GABA receptor. Science, 232, 1004-1007.
Roca, C. A., Schmidt, P. J., Smith, M. J., Danaceau, M. A., Murphy, D. L., & Rubinow, D. R. (2002). Effects of metergoline on symptoms in women with premenstrual dysphoric disorder. Am.J Psychiatry, 159, 1876-1881.
Schmidt, P. J., Nieman, L. K., Grover, G. N., Muller, K. L., Merriam, G. R., & Rubinow, D. R. (1991). Lack of effect of induced menses on symptoms in women with premenstrual syndrome. N.Engl.J Med., 324, 1174-1179.
Wardlaw, S. L., Wehrenberg, W. B., Ferin, M., Antunes, J. L., & Frantz, A. G. (1982). Effect of sex steroids on beta-endorphin in hypophyseal portal blood. J Clin.Endocrinol.Metab, 55, 877-881.
Yonkers, K. A., O'Brien, P. M., & Eriksson, E. (2008). Premenstrual syndrome. Lancet, 371, 1200-1210.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 13-08-2014
Beoordeeld op geldigheid : 01-01-2010
De Nederlandse Vereniging voor Obstetrie en Gynaecologie is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. Uiterlijk in 2017 bepaalt het bestuur van de NVOG of deze richtlijn nog actueel is.
Algemene gegevens
Met ondersteuning van
Orde van Medisch Specialisten
Financiering
De richtlijnontwikkeling werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS)
Aanleiding voor het maken van de richtlijn
Veel vrouwen hebben last van milde premenstruele symptomen. Wanneer er echter sprake is van hevige symptomatologie kan er sprake zijn van het premenstrueel syndroom (PMS). Dit komt bij 3-5% van alle vrouwen in de vruchtbare leeftijd voor. Recent is internationale consensus bereikt over de definitie en diagnostiek van PMS. Dit maakt het mogelijk de wetenschappelijke ontwikkelingen over diagnostiek en therapie te vertalen naar een praktische richtlijn en de huidige, verouderde, richtlijn te herzien.
De NVOG heeft het initiatief genomen tot herzien van de richtlijn “Premenstrueel Syndroom”. Het ministerie van VWS en de Orde van Medisch Specialisten zijn overeengekomen om evidencebased richtlijnen te ontwikkelen en hebben de beroepsvereniging gesteund in de ontwikkeling van deze richtlijn.
Doel en doelgroep
Definitie en doelstelling van de richtlijn
Een richtlijn is een document met aanbevelingen ter ondersteuning van de dagelijkse praktijkvoering. In de conclusies wordt aangegeven wat de wetenschappelijke stand van zaken is. De aanbevelingen zijn gericht op het expliciteren van optimaal medisch handelen en zijn gebaseerd op de resultaten van wetenschappelijk onderzoek en overwegingen van de werkgroep. Deze richtlijn beoogt een leidraad te geven voor het diagnosticeren en behandelen van vrouwen met het premenstruele syndroom (PMS) in de dagelijkse praktijk.
Richtlijngebruikers
De richtlijn is primair bedoeld voor gynaecologen en artsen in opleiding tot gynaecoloog (AIO’s). Daarnaast kan de richtlijn worden gebruikt door andere betrokken zorgverleners, door patiënten en patiëntenverenigingen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is eind 2009 een werkgroep ingesteld, bestaande uit drie gynaecologen een gynaecoloog in opleiding, gemandateerd door hun wetenschappelijke vereniging, en een hoogleraar gezondheidspsychologie.
- Dr. J.H. Schagen van Leeuwen, gynaecoloog, Nederlandse Vereniging voor Obstetrie en Gynaecologie (voorzitter)
- Mw. dr. C.A.H. Janssen, gynaecoloog, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Mw. J.F. ter Haar, gynaecoloog, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Prof. dr. H.B.M. van der Wiel, hoogleraar gezondheidspsychologie, Wenckebach Instituut, Universitair Medisch Centrum Groningen
- Mw. drs. I. Rijksen, gynaecoloog in opleiding, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Ir. T.A. van Barneveld, klinisch epidemioloog, Orde van Medisch Specialisten, Utrecht
- Mw. drs. C.F. la Chapelle, adviseur richtlijnontwikkeling Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Met dank aan mw. drs. J.W.M. Plevier, informatiespecialist, voor het verrichten van de literatuursearches.
Belangenverklaringen
Activiteiten die de leden van de richtlijn werkgroep ‘Premenstrueel Syndroom’ in de afgelopen drie jaar hebben ontplooid op uitnodiging van of met subsidie van de farmaceutische industrie.
Werkgroep PMS
|
|
Firma |
Activiteit |
Anders |
|
Dr. J.H. Schagen van Leeuwen |
Bayer |
Masterclass PMS |
geen |
|
Mw. dr. C.A.H. Janssen |
geen |
geen |
geen |
|
Mw. J.F. ter Haar |
geen |
geen |
geen |
|
Prof. dr. H.B.M. van der Wiel |
geen |
geen |
geen |
|
Mw. drs. I. Rijksen |
geen |
geen |
geen |
|
Mw. drs. C.F. la Chapelle |
geen |
geen |
geen |
Inbreng patiëntenperspectief
Er bestaat op dit moment geen patiëntenvereniging meer voor de aandoening PMS. Ook het meer algemeen opererende ‘Informatiecentrum Gynaecologie’, dat tot voor kort als algemene patiëntenverenging gynaecologie kon worden aangemerkt, was niet langer actief op het moment dat met het schrijven van deze richtlijn gestart werd. Op 6 maart 2010 organiseerde de NVOG een focusgroep met als doel: vanuit het patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met het premenstrueel syndroom patiëntgerichter kan worden gemaakt. In verschillende klinieken zijn patiënten bij wie de diagnose PMS gesteld is benaderd voor deelname. Tevoren zijn de vrouwen geïnformeerd over het doel van het focusgroepgesprek. Er zijn ook oproepen geplaatst op drie verschillende internetsites - de patiënten- en artsensite van www.ahmas.nl en op www.pmsinfo.nl - om vrouwen met PMS te werven; er was echter geen respons op deze oproepen via internet. Het focusgroepgesprek werd begeleid door een neutrale moderator met ervaring in focusgroepgesprekken. In totaal namen vijf vrouwen deel aan het focusgroepgesprek. De resultaten zijn samengevat en staan hieronder beschreven.
Aandachtspunten focusgroepgesprek PMS
Een focusgroep gesprek aan de basis van de ontwikkeling van een NVOG richtlijn over het premenstrueel syndroom (PMS).
In dit document worden de aandachtspunten die volgden uit het focusgroep gesprek van 6 maart 2010 op een rijtje gezet.
Doel van het focusgroep gesprek:
Vanuit het patiëntenperspectief inzichtelijk maken hoe de zorg aan vrouwen met het premenstrueel syndroom, patiënt gerichter kan worden toegesneden.
Deelneemsters aan het focusgroep gesprek:
Vanuit de NVOG is het initiatief genomen tot herziening van de bestaande richtlijn "het premenstruele syndroom”. Door de werkgroepleden van de richtlijn PMS zijn in verschillende klinieken patiënten benaderd waarbij de diagnose PMS gesteld is. Tevoren zijn de vrouwen geïnformeerd over het doel van het focus groep gesprek. Er is ook geprobeerd via drie verschillende internetsites vrouwen met PMS te werven. Er was echter geen respons op deze oproepen. Er waren 5 deelneemsters aan het focusgroepgesprek; drie deelneemsterd zeiden een dag van tevoren af. Mogelijk zegt de lage opkomst iets over onze zoektocht naar deelneemsters, of over de gevoeligheid van potentiële kandidaten voor het gesprek. Het blijft daarmee ook de vraag of deze vrouwen representatief zijn voor de doelgroep.
Algemene punten, voor verbetering van het multidisciplinaire zorgproces:
- Serieus genomen worden in de klachten en herkenning van het ziektebeeld. Er wordt door alle deelnemers duidelijk aangegeven dat er aanvankelijk geen erkenning van het ziektebeeld was, men voelde zich niet gehoord. Er lijkt nog weinig bekendheid omtrent de diagnose en bijbehorende klachten. Dit speelt zowel bij huisartsen als bij gynaecologen.
- Bejegening, empathie en professionele attitude bij de gynaecoloog zijn uiterst belangrijk. De focusgroep deelneemsters bemerken veelal dat artsen beperkt begrip hebben voor patiënten met het premenstrueel syndroom en hierin weinig inleving tonen. Velen richten zich op het uitsluiten van een fysieke diagnose (door te focussen op lichamelijk onderzoek), er moet meer aandacht zijn voor de psyche en beleving van de patiënt.
- Meer kennis over PMS bij alle specialisten, zodat het herkend kan worden en er adequate behandeling en zo nodig doorverwijzing kan plaatsvinden. Bijvoorbeeld klachten van het bewegingsapparaat die ook veroorzaakt kunnen worden door PMS.
Het diagnostische proces:
- Ontbreken van kennis omtrent de diagnose PMS bij de huisarts dan wel gynaecoloog, waardoor het niet herkend wordt.
- Andere problemen moeten geïdentificeerd worden, PMS moet onderscheiden worden van andere / comorbide psychische problematiek. Zoals depressieve stoornissen, angststoornissen, ADHD. Zorg is suboptimaal wanneer een andere aanwezige stoornis niet gediagnosticeerd en eventueel behandeld wordt.
- Vaak ontbreekt bij de hulpverlener het uitvragen van het cyclische karakter. Dit speelt zowel in de 1e lijn (huisarts, psycholoog, GGZ) als in de 2e lijn (gynaecoloog).
De voorlichting, behandeling en nazorg:
- Leefstijl adviezen, bijvoorbeeld over voeding en activiteiten worden niet altijd gegeven, terwijl er wel interesse naar is vanuit de PMS vrouwen.
- Goede voorlichting ontbreekt vaak. Er is behoefte aan goede betrouwbare informatie over PMS, bijvoorbeeld in een folder en/of op internet, met daarin een uitgebreide beschrijving van eventuele symptomen, zodat vrouwen zich daar in kunnen herkennen.
- In de sociale omgeving van de vrouwen is er vaak weinig bekendheid over het premenstrueel syndroom. Dit leidt tot onbegrip vanuit de sociale contacten van de PMS-vrouwen. Wellicht dat het onbegrip afneemt wanneer er in het algemeen meer bekendheid komt over het Premenstrueel Syndroom.
- De gynaecoloog moet ook aandacht voor de psyche van de vrouw hebben en aanbieden om eventueel door te verwijzen naar een psycholoog die gespecialiseerd is in PMS.
- De focusgroep geeft de voorkeur aan meer intercollegiaal overleg met in ieder ziekenhuis 1 gynaecoloog die gespecialiseerd is in PMS.
- De vrouwen uit de focusgroep hadden verschillende ervaringen met medicamenteuze behandelingen. Enkelen hadden zeer goed gereageerd op voorgeschreven medicatie en waren sindsdien klachtenvrij, anderen waren afwachtend gebleven en stonden ambivalent tov evt. ssri gebruik. en waren er dus niet aan begonnen. De pil had bij allen een contraproductief effect gehad.
- Medicamenteuze behandeling kan gegeven worden, indien nodig. Knelpunt is dat het gebruik van SSRI’s een stigmatiserend karakter heeft. Het is van belang dat er goede uitleg wordt gegeven over de indicatie en werking van SSRI’s. Dit zal de acceptatie ervan verhogen. Een patiënte kan dit dan eventueel ook beter uitleggen aan familie en andere sociale contacten.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is geprobeerd rekening te houden met de implementatie van de richtlijn in zijn algemeenheid en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
De richtlijn is / wordt verspreid onder de beroepsgroep gynaecologen. Daarnaast is / wordt een samenvatting van de richtlijn gepubliceerd in het Nederlands Tijdschrift voor Obstetrie en Gynaecologie en is de richtlijn te downloaden vanaf de website van de NVOG.
Werkwijze
De zoekacties werden in samenwerking met informatiespecialisten uitgevoerd. Uit een oriënterende search bleek dat de Britse Richtlijn van het Royal College of Obstetricians and Gynaecologists: Management of premenstrual syndrome (Panay, 2007) op een groot deel van de opgestelde uitgangsvragen een evidence based antwoord gaf en zodoende bruikbaar was voor het ontwikkelen van de Nederlandse richtlijn. De RCOG richtlijn vormt dan ook de basis voor deze richtlijn. De zoekstrategie van de Britse richtlijn is opgevraagd, herhaald en geactualiseerd door de informatiespecialist. Relevante literatuur werd door de werkgroepleden beoordeeld op kwaliteit en inhoud. Nagekomen relevante literatuur is meegenomen.
Afbakening en uitgangsvragen
In deze richtlijn worden de diagnostiek en behandeling van het premenstrueel syndroom door de gynaecoloog beschreven. De diagnostiek verdient de aandacht vanwege een aantal moeilijkheden. Veel vrouwen ervaren soms premenstruele symptomen; wanneer de vaak fysiologische verschijnselen overgaan in de hinderlijke klachten en symptomen van het premenstrueel syndroom (PMS) is echter controversieel. Ook is vaak onduidelijk hoe de klachten op een universele, gevalideerde en eenduidige wijze in kaart te brengen zijn. PMS kende vele definities en het doel van onze richtlijn is tot: a) een algemeen aanvaarde en welomschreven definitie te komen; b) een beschrijving van de meest voorkomende en kenmerkende klachten en symptomen; c) een gevalideerde en algemeen aanvaarde methode te identificeren om de klachten en symptomen te meten en te registreren en; d) een beschrijving te geven van een gevalideerde methode om aan de hand van het voorgaande volgens de definitie de diagnose PMS te kunnen stellen bij vrouwen met premenstruele klachten.
Methode richtlijnontwikkeling
Er werd eerst oriënterend gezocht naar bestaande richtlijnen in de databases van het National Guideline Clearinghouse, NICE, SIGN en van het CBO. Tevens werd gezocht naar systematische reviews in de Cochrane Library. Vervolgens is de zoekstrategie van de RCOG opgevraagd, geactualiseerd en herhaald tot en met september 2010. Er waren enkele uitgangsvragen over diagnostiek die niet werden behandeld in de RCOG richtlijn, maar waar de International Society for Premenstrual Disorders (ISPMD) recent consensus over heeft bereikt (O'Brien et al., 2011). Er is aanvullend handmatig gezocht naar studies van de literatuurlijsten van de opgevraagde artikelen. In eerste instantie werd gezocht naar (systematische reviews of meta-analyses van) gerandomiseerde gecontroleerde onderzoeken (RCT’s). In afwezigheid van RCT’s werd verder gezocht naar prospectieve gecontroleerde onderzoeken, vergelijkende onderzoeken en prospectieve niet-vergelijkende onderzoeken.
De searches werden verder gelimiteerd op literatuur in het Engels en Nederlands. De specifieke zoekactie met gebruikte zoektermen staan in de Zoekverantwoording.
Beoordeling van de kwaliteit van studies
Na selectie door de werkgroepleden bleven de artikelen over die als onderbouwing bij de verschillende conclusies staan vermeld. De geselecteerde artikelen zijn vervolgens door de werkgroepleden beoordeeld op kwaliteit van het onderzoek en gegradeerd naar mate van bewijs. Hierbij is de indeling gebruikt, zoals weergegeven in tabel 1.
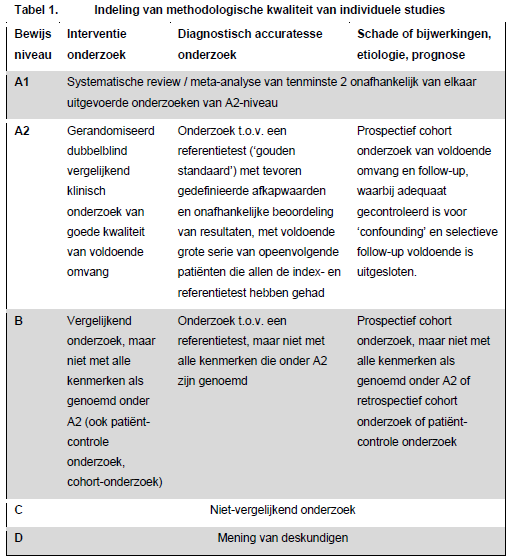
Wanneer er nauwelijks goede gecontroleerde onderzoeken werden gevonden voor dit onderwerp zijn de studies alleen samengevat in de tekst en niet in evidencetabellen. De belangrijkste literatuur waarop de conclusie is gebaseerd staat bij de conclusie vermeld inclusief de mate van bewijs (zie tabel 2).

Zoekverantwoording
De gebruikte zoektermen staan in de onderstaande tabel.
|
Onderwerp |
Data- |
Zoektermen |
Aantal |
|
|
base |
|
hits* |
|
Uitbereiding RCOG search |
Pubmed( 2006 - september. 2010) |
("premenstrual syndrome"[Majr] OR ("premenstrual"[ti] AND "syndrome"[ti]) OR "premenstrual syndrome"[ti] Or premenstrual tension*[ti] Or premenstrual pain[ti] OR late luteal phase dysphoric[ti] OR premenstrual dysphor*[ti]) AND ("Disease Management"[Mesh] OR management OR classification OR diagnosis OR diagnostic OR treatment OR therapy OR "Complementary Therapies"[Mesh] OR alternative medicine[tiab]) |
273 |
|
|
Embase (Ovid) (2006 - september 2010) |
(*premenstrual dysphoric disorder/ OR *premenstrual syndrome/ OR (premenstrual AND (pain or tension* or dysphor*).ti.) OR late luteal phase dysphoric.ti.) AND (exp DISEaSe MANAGEMENT/ OR management.mp. OR exp DIAGNOSIS/ OR diagnosis.mp. OR exp DISEASE CLASSIFICATION/ OR classification.mp. OR (treatment OR therapy OR alternative OR complementary).mp. OR exp ALTERNATIVE MEDICINE/ OR exp DRUG THERAPY/ OR exp THERAPY/) |
338, waarvan 136 unieke.* |
|
|
PsychInfo (2005 tot december 2010) |
(MM "Premenstrual Syndrome" OR MM "Premenstrual Dysphoric Disorder" Or (TI premenstrual AND (TI syndrome OR TI pain OR TI tension OR TI disorder OR TI dysphor*)) OR TI late luteal phase dysphoric) AND (DE "Disease Management" OR TX management OR DE "Treatment" OR DE "Adjunctive Treatment" OR DE "Aftercare" OR DE "Alternative Medicine" OR DE "Behavior Modification" OR DE "Bibliotherapy" OR DE "Cognitive Techniques" OR DE "Computer Assisted Therapy" OR DE "Creative Arts Therapy" OR DE "Crisis Intervention Services" OR DE "Cross Cultural Treatment" OR DE "Health Care Services" OR DE "Interdisciplinary Treatment Approach" OR DE "Involuntary Treatment" OR DE "Language Therapy" OR DE "Life Sustaining Treatment" OR DE "Medical Treatment (General)" OR DE "Milieu Therapy" OR DE "Movement Therapy" OR DE "Multimodal Treatment Approach" OR DE "Online Therapy" OR DE "Outpatient Treatment" OR DE "Pain Management" OR DE "Partial Hospitalization" OR DE "Personal Therapy" OR DE "Physical Treatment Methods" OR DE "Preventive Medicine" OR DE "Psychotherapeutic Techniques" OR DE "Psychotherapy" Or DE "Rehabilitation" OR DE "Relaxation Therapy" OR DE "Sex Therapy" OR DE "Social Casework" OR DE "Sociotherapy" OR DE "Speech Therapy" OR DE "Treatment Guidelines" OR DE "Alternative Medicine" OR DE "Acupuncture" OR DE "Aromatherapy" OR DE "Faith Healing" OR DE "Folk Medicine") |
30 waarvan 10 unieke |
