Buikwandblokken
Uitgangsvraag
Welk buikwandblok heeft de voorkeur bij patiënten die een open of minimaal invasieve abdominale chirurgische procedure ondergaan?
Aanbeveling
Wanneer er voor een buikwandblok wordt gekozen, overweeg om het Quadratus lumborum (QL) blok of erector spinae plane (ESP) blok te prikken in plaats van het transversus abdominal plane (TAP) blok.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Er is literatuuronderzoek verricht naar de gunstige en ongunstige effecten van verschillende soorten buikwandblokken bij open en laparoscopische buikoperaties. Er werd literatuur gevonden voor de vergelijkingen tussen quadratus lumborum (QL) en transversus abdominal plane (TAP) blok, tussen erector spinae plane (ESP) en TAP blok, tussen rectus sheath (RS) en TAP blok en tussen QL en ESP blok. De bewijskracht voor de vergelijking QL versus TAP blok was redelijk voor de cruciale uitkomsten en laag voor de belangrijke uitkomstmaten, daarmee komt de bewijskracht uit op redelijk. De bewijskracht van alle beschreven uitkomstmaten was voor de overige vergelijkingen laag. De totale bewijskracht voor deze vergelijkingen komt hiermee op laag. Hier ligt een kennislacune.
Voor de uitkomstmaten pijn en opioïden gebruik werd niet de gedefinieerde grens van klinische relevantie bereikt, echter de combinatie van lagere pijnscores en lager opioïden gebruik wijst mogelijk toch op een superioriteit van QL en ESP vergeleken met TAP.
Het TAP blok wordt pas beschreven sinds 2001, het QL-blok wordt beschreven sinds 2007. Hierdoor is er tot op heden beperkte literatuur betreffende de vergelijking tussen de twee blokken, ook worden er in de studies verschillende blokken met elkaar vergeleken voor verschillende type chirurgie (open versus laparoscopisch, ingrepen gepaard gaande met veel postoperatieve pijn versus ingrepen met beperkte postoperatieve pijn). Behoudens het type chirurgie zijn er ook binnen één buikwandblok verschillende manieren van uitvoer. Het QL-blok wordt beschreven in QLB1, QLB2 en transmuscular QLB. Ook het TAP blok kent verschillende benaderingswijzes (posterior, anterior, lateral, subcostal). De gedachte is dat het QL-blok superieure analgesie geeft doordat het een groter sensibel gebied dekt (Th4-L1 voor QL, Th6-Th12 voor TAP).
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Voor deze module zijn waarden of voorkeuren van de patiënt niet van toepassing gezien het onderwerp.
Kosten (middelenbeslag)
De kosten van het plaatsen van een buikwandblok zullen voor ieder buikwandblok gelijk zijn gezien voor iedere blok dezelfde materialen en medicatie nodig is. Ook het scholen van het personeel en de tijdsinvestering zullen voor de verschillende blokken gelijk zijn.
Aanvaardbaarheid, haalbaarheid en implementatie
De buikwandblokken verschillen in het gemak van uitvoer. Voor de procedure zijn dezelfde materialen nodig (naald – medicatie – echo). Voor de uitvoer van een QL/ESP blok moet de patiënt op buik of in zijligging liggen of zitten. Een TAP blok kan veelal in rugligging worden uitgevoerd en daarna gemakkelijker geprikt worden. Er zijn tot op heden geen evaluaties gedaan naar de verschillende interventies met betrekking tot de implementatie danwel de haalbaarheid.
Voor het implementeren van een buikwandblok zal, behoudens scholing en het beschikbaar zijn van materialen, een korte tijdsinvestering vragen van de operateur, OK-team en anesthesioloog. Indien de anesthesioloog ervaren is in het plaatsen van een buikwandblok zal dit bij de gemiddelde patiënt weinig tijd innemen (< 5 minuten). De aanvaardbaarheid van een buikwandblok zal niet beperkt zijn gezien het de postoperatieve zorg voor de patiënt optimaliseert door het verminderen van de behoefte aan opioïden en mogelijke bijwerkingen hiervan ten opzichte van geen gebruik van een buikwandblok.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Er is geen klinisch relevant verschil aangetoond in analgetisch effect tussen de verschillende buikwandblokken (gemeten in pijnscores en postoperatief opioïden gebruik) bij patiënten die een open of minimaal invasieve abdominale chirurgische procedure ondergaan. Ook lijkt er geen klinisch relevant verschil tussen de buikwandblokken in het optreden van bijwerkingen.
Toch wijst de literatuur op een lichte superioriteit (combinatie van licht lagere pijnscores en licht lager opioïden gebruik) van QL en ESP vergeleken met TAP.
Onderbouwing
Achtergrond
In Nederland en wereldwijd bestaat en grote variatie in de perioperatieve pijnbehandeling bij abdominale ingrepen. Naast de klassieke buikwandblokken als rectus sheath (RS) blok, iliohypogastricus/ilioinguinalis en midaxillaire transversus plane blok zijn in de laatste jaren steeds meer dorsale fascie blokken beschreven zoals de dorsale transversus plane blok en de quadratus lumborum (QL) blokken I, II en III. In theorie zullen de meer dorsale blokken een betere pijnbehandeling door een betere craniocaudale spreiding bereiken, maar omdat zij duidelijk dieper en dichter bij sensibele structuren liggen, kunnen deze blokken in principe ook een groter risico op complicaties hebben. Gezien het iliohypogastricus/ilioinguinalis veelal enkel wordt toegepast bij liesbreukchirurgie is dit buikwandblok buiten de richtlijn gelaten. Dit leidt tot de klinische vraag: Welk buikwandblok heeft de voorkeur bij patiënten die een open of minimaal invasieve abdominale chirurgische procedure ondergaan?
Conclusies / Summary of Findings
|
No GRADE |
It was not possible to draw conclusions or grade the level of evidence for any outcome in the comparison between erector spinae plane block and rectus sheath block, due to the absence of data.
Source: - |
Samenvatting literatuur
Description of studies
Main study characteristics of all included randomized controlled trials (RCTs) are outlined in table 1. As shown in the table, studies included various surgical procedures, different abdominal wall block solutions and follow-up time.
The systematic review and meta-analysis by Liu (2020) investigated whether QL blocks or TAP blocks are superior for postoperative pain management and reduce the incidence of adverse reactions after abdominal surgery. The review included eight RCTs, seven of which were included in the current analysis (Blanco, 2016; Han, 2017; Yousef, 2018; Kumar, 2018; Li, 2018; Zhu, 2018; Baytar, 2019). One study was excluded from the current analysis because it was conducted in a pediatric population. The primary outcome was pain score and the secondary outcomes were opioid consumption, postoperative analgesia duration and incidence of postoperative nausea and vomiting. The review had a low risk of bias.
Koo (2020) designed and conducted a systematic review and meta-analysis of RCTs to identify the benefits of ESP blocks compared with other regional blocks in patients undergoing laparoscopic cholecystectomy. The systematic review included eight RCTs and had a low risk of bias. The three RCTs that were in line with the PICO were included in the current analysis.
Table 1. Characteristics of included studies.
|
Author, year |
Population (I/C) |
Surgical procedure |
Intervention |
Control |
Follow-up |
|
Comparison 1: QL versus TAP block |
QL block |
TAP block |
|
||
|
Baytar, 2019 |
54/53 |
Laparoscopic cholecystectomy |
20 mL 0.25% bupivacaine |
20 mL 0.25% bupivacaine |
3 months |
|
Blanco, 2016 |
38/38 |
Cesarean delivery |
0.125% bupivacaine (0.2 mL/kg) |
0.125% bupivacaine (0.2 mL/kg) |
4 months |
|
Deng, 2019 |
34/34 |
Laparoscopic colorectal surgery |
20 mL 0.375% ropivacaine |
20 mL 0.375% ropivacaine |
48 hours |
|
Han, 2017 |
39/38 |
Appendectomy |
20 mL 0.25% ropivacaine |
20 mL 0.25% ropivacaine |
2 months |
|
Huang, 2020 |
38/39 |
Laparoscopic colorectal surgery |
20 mL 0.375% ropivacaine |
20 mL 0.375% ropivacaine |
30 days |
|
Kumar, 2018 |
35/35 |
Low abdominal surgery |
20 mL 0.25% ropivacaine |
20 mL 0.25% ropivacaine |
2 months |
|
Li, 2018 |
40/40 |
Cesarean delivery |
20 mL 0.375% ropivacaine |
20 mL 0.375% ropivacaine |
4 months |
|
Luo, 2021 |
40/40 |
Gynecological laparoscopic surgery |
20 mL 0.375% ropivacaine |
20 mL 0.375% ropivacaine |
Hospital discharge |
|
Yousef, 2018 |
30/30 |
Total abdominal hysterectomy |
20 mL of 0.25% bupivacaine |
20 mL of 0.25% bupivacaine |
3 months |
|
Zhu, 2018 |
30/30 |
Total abdominal hysterectomy |
20 mL 0.25% ropivacaine |
20 mL 0.25% ropivacaine |
2 months |
|
Comparison 2: ESP versus TAP block |
ESP block |
TAP block |
|
||
|
Altiparmak, 2019 |
34/34 |
Laparoscopic Cholecystectomy |
20 mL 0.25% bupivacaine |
20 mL 0.25% bupivacaine |
24 hours |
|
Ibrahim, 2020 |
21/21 |
Laparoscopic Cholecystectomy |
20 mL 0.25% bupivacaine |
20 mL 0.25% bupivacaine |
24 hours |
|
Tulgar, 2019 |
20/20 |
Laparoscopic cholecystectomy |
0.5% bupivacaine 20 mL + 2% lidocaine 10 mL+ NS 10 mL |
0.5% bupivacaine 20 mL + 2% lidocaine 10 mL+ NS 10 mL |
24 hours |
|
Kamel, 2020 |
24/24 |
Total abdominal hysterectomy |
20 mL bupivacaine 0.375% + 5 ug/mL adrenaline |
20 mL bupivacaine 0.375% +5 ug/mL adrenaline |
24 hours |
|
Comparison 3: RS versus TAP block |
RS block |
TAP block |
|
||
|
Cowlishaw, 2017 |
29/30 |
Midline laparotomy for gynaecological oncology surgery |
18 mL 0.5% ropivacaine every four hours for 2 days |
18 mL 0.5% ropivacaine every four hours for 2 days |
Hospital discharge |
|
Comparison 4: QL versus ESP block |
QL block |
ESP block |
|
||
|
Aygun, 2020 |
40/40 |
Laparoscopic cholecystectomy |
30 mL bupivacaine 0.5%, 10 mL lidocaine 2% and 20 mL normal saline, QL block type II. |
30 mL bupivacaine 0.5%, 10 mL lidocaine 2% and 20 mL normal saline. |
24 hours |
ESP = erector spinae plane; QL = quadratus lumborum; RS = rectus sheath; TAP = transversus abdominis plane.
Comparison 1: Quadratus lumborum (QL) block versus transversus abdominal plane (TAP) block
Results
Ten studies compared QL block with TAP block and reported relevant outcomes. The QL block and the TAP block had different variants. In the QL block it was not yet determined if the different variants had the same analgesic effects. However, in this study different QL blocks were compared to different TAP blocks.
1. Postoperative pain
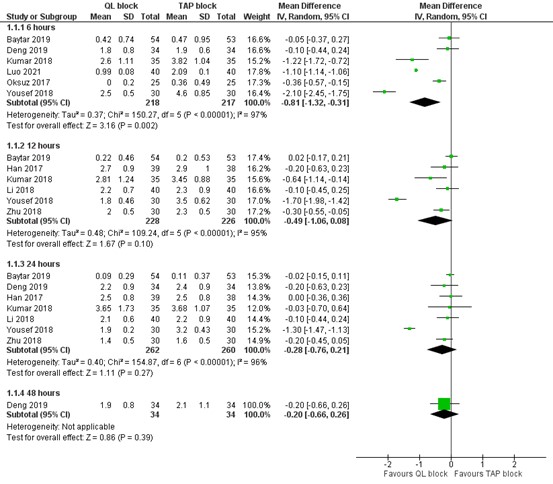
Eight studies reported postoperative pain up to 48 hours, assessed by VAS or NRS scale, as outlined in figure 1. Scores were transformed to a 10-point scale for comparison.
1.1. Postoperative pain at PACU arrival
Not reported.
1.2. Postoperative pain at 6 hours
At 6 hours postoperatively, the mean difference (MD) of pain scores between QL block (n=218) and TAP block (n=217) was -0.81 (95% CI 1.32 to -0.31) in favour of QL block.
1.3. Postoperative pain at 12 hours
At 12 hours postoperatively, the MD of pain scores between QL block (n=228) and TAP block (n=226) was -0.49 (95% CI -1.06 to 0.08) in favour of QL block.
1.4. Postoperative pain at 24 hours
At 24 hours postoperatively, the MD between QL block (n=262) and TAP block (n=260) was -0.28 in favour of QL block (95% CI -0.76 to 0.21).
1.5. Postoperative pain at 48 hours
At 48 hours postoperatively, the MD between QL block and TAP block was -0.20 in favour of QL block (95% CI -0.66 to 0.26; n=68).
All these differences were not considered clinically relevant.
Huang (2020) presented data in median in figures. Pairwise comparisons between groups revealed that VAS scores at rest were lower 12 and 24 h postoperatively in the QL group compared with the TAP group.
Figure 1. Postoperative pain at rest.
Pain in the first 48 hours postoperatively assessed by VAS or NRS scale, transformed to a 10-point scale for comparison; random effects model; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval; Z: p-value of pooled effect.
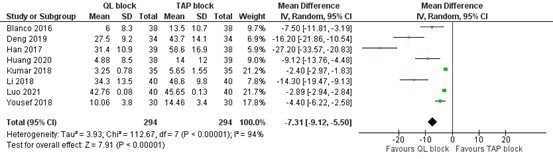
2. Postoperative opioid consumption
Eight studies reported postoperative use of morphine or sufentanil (figure 2). Opioids were converted into equianalgesic doses of i.v. morphine for analysis (i.v. morphine 10 mg = i.v. fentanyl 100 μg = i.v. sufentanil 10 μg). At 24 hours postoperatively, MD in morphine i.v.between QL block (n=294) and TAP block (n=294) was -7.31 mg in favour of QL block (95% CI -9.12 to -5.50). The difference was not considered clinically relevant.
For the study of Huang (2020), means and standard deviation were estimated from the medians and interquartile ranges using the method by Hozo (2005).
Figure 2. Postoperative morphine consumption (mg).
Opioids were converted into equianalgesic doses of i.v.morphine for analysis (i.v. morphine 10 mg = i.v. fentanyl 100 μg = i.v. sufentanil 10 μg); random effects model; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval; Z: p-value of pooled effect.
3. Adverse events
Deng (2019) and Huang (2020) reported no adverse events in either group. The study by Luo (2021) and the meta-analysis by Liu (2020) did not report adverse events.
Level of evidence of the literature
The level of evidence for all outcomes was based on randomized studies and therefore started at high.
For the outcomes postoperative pain and postoperative opioid consumption, the level of evidence was downgraded by 1 level to moderate because of the limited number of included patients (imprecision, -1).
For the outcome adverse events, the level of evidence was downgraded by two levels to low due to very limited number of events (imprecision, -2).
Conclusions
- Postoperative pain
|
Low GRADE |
Use of an erector spinae plane block may result in little to no difference in postoperative pain at rest at PACU arrival and in the first 6, 12 and 24 hours postoperatively compared with the use of a transversus abdominal plane block in adults undergoing open or laparoscopic abdominal surgery.
Sources: Kamel, 2020; Koo, 2020. |
- Postoperative opioid consumption
|
Low GRADE |
Use of an erector spinae plane block may result in little to no difference in postoperative opioid consumption in the first 24 hours postoperatively compared with the use of a transversus abdominal plane block in adults undergoing open or laparoscopic abdominal surgery.
Sources: Kamel, 2020; Koo, 2020. |
3. Adverse events
|
Low GRADE |
In adults undergoing open or laparoscopic abdominal surgery, erector spinae plane block may not result in different incidence of adverse events compared with transversus abdominal plane block.
Sources: Kamel, 2020; Koo, 2020. |
Comparison 3. Rectus sheath (RS) block versus transversus abdominal plane (TAP) block
Results
The study by Cowlishaw (2017) compared RS block with TAP block and reported relevant outcomes.
- Postoperative pain
In patients undergoing midline laparotomy for gynaecological oncology surgery, Cowlishaw (2017) compared RS block with TAP block and reported a mean ± SD pain at rest (VAS score 0-100) of 33.1 ± 19.5 in the RS group (n=29) versus 33.3 ± 25.0 in the TAP group (n=30) in the first 24 hours.
At 24 to 48 hours, the study reported median (IQR) 34 (13-46) versus 28.5 (10-44) in the RS and TAP group, respectively. These differences were not considered clinically relevant.
- Postoperative opioid consumption
Morphine consumption in the first 24 hours was median (IQR) 32 (12-47) mg in the RS group (n=29) versus 22.5 (10-40) in the TAP group (n=30). The difference was not considered clinically relevant.
- Adverse events
Cowlishaw (2017) reported no adverse events in either group.
Level of evidence of the literature
The level of evidence for all outcomes was based on randomized studies and therefore started at high.
For the outcomes acute postoperative pain and postoperative opioid consumption, the level of evidence was downgraded by 2 levels to low because it was a single study with a limited number of included patients (imprecision, -2).
For the outcome adverse events, the level of evidence was downgraded by 2 levels to low due to the very limited number of events (imprecision, -2).
Conclusions
- Postoperative pain
|
Low GRADE |
Use of a transversus abdominal plane block may result in little to no difference in postoperative pain at rest in the first 48 hours postoperatively compared with the use of a rectus sheath block in adults undergoing midline laparotomy for gynecological oncology surgery.
Sources: Cowlishaw, 2017. |
- Postoperative opioid consumption
|
Low GRADE |
Use of a transversus abdominal plane block may result in little to no difference in postoperative opioid consumption in the first 24 hours postoperatively compared with the use of a rectus sheath block in adults undergoing midline laparotomy for gynaecological oncology surgery.
Sources: Cowlishaw, 2017. |
- Adverse events
|
Low GRADE |
In adults undergoing midline laparotomy for gynaecological oncology surgery, transversus abdominal plane block may not result in different incidence of adverse events compared with rectus sheath block.
Sources: Cowlishaw, 2017. |
Comparison 4. Quadratus lumborum (QL) block versus erector spinae plane (ESP) block
Results
The study by Aygun (2020) compared a QLB type 2 block with ESP block and reported relevant outcomes.
- Postoperative pain
Aygun (2020) reported pain at rest as NRS scores and found median (IQR) scores of 2 (2–2) versus 3 (2–3) the first hour, 2 (2–2) versus 2 (2–2) at 6 hours, 2 (2-2) versus 2 (1-2) at 12 hours, and 2 (1-1) versus 2 (1-2) at 24 hours, for QL block (n=40) versus ESP block (n=40), respectively.
For pain during movement/coughing, the study reported 2 (2–3) versus 3 (3–3) in the first hour, 2 (2-3) versus 2 (2-3) at 6 hours, 2 (2-3) versus 2 (2-3) at 12 hours and 2 (1-3) versus 2 (1-3) at 24 hours, in the QL block group versus the ESP block group, respectively. The differences were not considered clinically relevant, except for during the first hour.
- Postoperative opioid consumption
The study by Aygun (2020) reported a median (IQR) postoperative morphine consumption at 24 hours of 3 (2-5) mg in the QL group versus 3 (2-4.25) mg in the ESP group (both n=40), not a (clinically relevant) difference.
- Adverse events
Aygun (2020) reported no adverse events in either group.
Level of evidence of the literature
The level of evidence for all outcomes was based on randomized studies and therefore starts at high.
For the outcomes postoperative pain and postoperative opioid consumption, the level of evidence was downgraded by 2 levels to low because it was a single study with a limited number of included patients (imprecision, -2).
For the outcome adverse events, the level of evidence was downgraded by 3 levels to very low due to the very limited number of events (imprecision, -3).
Conclusion
- Postoperative pain
|
Low GRADE |
In adults undergoing laparoscopic cholecystectomy, quadratus lumborum block may not result in different postoperative pain at rest and during movement/coughing at 6, 12 and 24 hours postoperatively, compared with erector spinae plane block.
There may be less postoperative pain at rest and during movement/coughing in the first hour (PACU arrival) in adults undergoing laparoscopic cholecystectomy receiving a quadratus lumborum block compared to an erector spinae plane block.
Sources: Aygun, 2020. |
- Postoperative opioid consumption
|
Low GRADE |
In adults undergoing laparoscopic cholecystectomy, quadratus lumborum block may not result in different postoperative opioid consumption at 24 hours postoperatively, compared with erector spinae plane block.
Sources: Aygun, 2020. |
- Adverse events
|
Very low GRADE |
It is unclear whether there is a difference in the incidence of adverse events between the use of a quadratus lumborum block and the use of an erector spinae plane block in adults undergoing laparoscopic cholecystectomy
Sources: Aygun, 2020. |
Comparison 5: Quadratus lumborum (QL) block versus rectus sheath (RS) block
Results
No studies were identified that compared QL and RS block in a relevant population.
Conclusion
|
No GRADE |
It was not possible to draw conclusions or grade the level of evidence for any outcome in the comparison between quadratus lomborum block and rectus sheath block, due to the absence of data.
Source: - |
Comparison 6: Erector spinae plane (ESP) block versus rectus sheath (RS) block
Results
No studies were found that compared ESP and RS block in a relevant population.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question:
What are the favourable and unfavourable effects of various abdominal wall blocks in adult patients undergoing open or laparoscopic abdominal surgery?
|
Patients |
adults undergoing open or laparoscopic abdominal surgery |
|
|
Comparison |
Intervention |
Control |
|
1 |
QL block |
TAP block |
|
2 |
ESP block |
TAP block |
|
3 |
RS block |
TAP block |
|
4 |
QL block |
ESP block |
|
5 |
QL block |
RS block |
|
6 |
ESP block |
RS block |
|
O: Outcome meaures |
|
|
ESP=erector spinae plane block; RS=rectus sheath block; TAP=transversus abdominal plane block; QL=quadratus lumborum block
Relevant outcome measures
The guideline development group considered postoperative pain as a critical outcome measure for decision making; and postoperative opioid consumption and adverse events, as important outcome measures for decision making.
The working group defined the outcome measures as follows:
Postoperative pain (at rest and during mobilization/cough): Validated pain scale (VAS or NRS) at arrival at PACU, 6, 12, 24 and 48 hours post-surgery. Postoperative opioid consumption: defined as the total consumption in the first 24 hours after surgery (in Morphine Milligram Equivalent (MME)).
Chronic postoperative pain is acknowledged by the working group as a relevant patient outcomes measure, however scarcely studied. In this module chronic postoperative pain is not described in the PICO and results only mentioned in the knowledge gaps.
The working group did not define the other outcome measures listed above a priori, but used the definitions used in the studies.
The working group defined one point as a minimal clinically (patient) important difference on a 10-point scale and 10 mm on a 100 mm scale. Regarding postoperative opioid consumption, a difference of 10 mg MME between groups was considered clinically relevant. For dichotomous variables, a difference of 10% was considered clinically relevant (RR ≤0.91 or ≥1.10; RD 0.10).
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until 4-7-2021. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 243 hits. Studies were selected based on the following criteria:
Inclusion criteria:
- Systematic review of RCTs or RCT
- Open or minimal invasive abdominal surgery
- Published ≥ 2005
- Patients ≥18 years
- Conform PICO
Exclusion criteria:
- compared with no block
- comparison of two variants of the same block
- other blocks: paravertebral block, transversalis fascia plane, ilioinguinal/iliohypogastric nerve block
- no original research
- n<20 per arm
A total of 54 studies were initially selected based on title and abstract screening. After reading the full text, 46 studies were excluded (see the table with reasons for exclusion under the tab Methods), and 8 studies were included.
Results
Two systematic reviews (of which respectively seven and three RCTs were included in this analyses) and six single RCTs were included in the analysis of the literature.
Six comparisons between various abdominal wall blocks were sought in the included literature:
- quadratus lumborum (QL) block versus transversus abdominal plane (TAP) block
- erector spinae plane (ESP) block versus transversus abdominal plane (TAP) block
- rectus sheath (RS) block versus transversus abdominal plane (TAP) block
- quadratus lumborum (QL) block versus erector spinae plane (ESP) block
- quadratus lumborum (QL) block versus rectus sheath (RS) block
- erector spinae plane (ESP) block versus rectus sheath (RS) block
The summary of the literature and conclusions are divided into these comparisons between abdominal wall blocks. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Aygun H, Kavrut Ozturk N, Pamukcu AS, Inal A, Kiziloglu I, Thomas DT, Tulgar S, Nart A. Comparison of ultrasound guided Erector Spinae Plane Block and quadratus lumborum block for postoperative analgesia in laparoscopic cholecystectomy patients; a prospective randomized study. J Clin Anesth. 2020 Jun;62:109696. doi: 10.1016/j.jclinane.2019.109696. Epub 2019 Dec 18. PMID: 31862217.
- Cowlishaw PJ, Kotze PJ, Gleeson L, Chetty N, Stanbury LE, Harms PJ. Randomised comparison of three types of continuous anterior abdominal wall block after midline laparotomy for gynaecological oncology surgery. Anaesth Intensive Care. 2017 Jul;45(4):453-458. doi: 10.1177/0310057X1704500407. PMID: 28673214.
- Deng W, Long X, Li M, Li C, Guo L, Xu G, Yu S. Quadratus lumborum block versus transversus abdominis plane block for postoperative pain management after laparoscopic colorectal surgery: A randomized controlled trial. Medicine (Baltimore). 2019 Dec;98(52):e18448. doi: 10.1097/MD.0000000000018448. PMID: 31876726; PMCID: PMC6946210.
- Huang D, Song L, Li Y, Xu Z, Li X, Li C. Posteromedial quadratus lumborum block versus transversus abdominal plane block for postoperative analgesia following laparoscopic colorectal surgery: A randomized controlled trial. J Clin Anesth. 2020 Jun;62:109716. doi: 10.1016/j.jclinane.2020.109716. Epub 2020 Jan 27. PMID: 32000070.
- Hozo SP, Djulbegovic B, Hozo I. Estimating the mean and variance from the median, range, and the size of a sample. BMC Med Res Methodol. 2005 Apr 20;5:13. doi: 10.1186/1471-2288-5-13. PMID: 15840177; PMCID: PMC1097734.
- Kamel AAF, Amin OAI, Ibrahem MAM. Bilateral Ultrasound-Guided Erector Spinae Plane Block Versus Transversus Abdominis Plane Block on Postoperative Analgesia after Total Abdominal Hysterectomy. Pain Physician. 2020 Jul;23(4):375-382. PMID: 32709172.
- Koo CH, Hwang JY, Shin HJ, Ryu JH. The Effects of Erector Spinae Plane Block in Terms of Postoperative Analgesia in Patients Undergoing Laparoscopic Cholecystectomy: A Meta-Analysis of Randomized Controlled Trials. J Clin Med. 2020 Sep 10;9(9):2928. doi: 10.3390/jcm9092928. PMID: 32927867; PMCID: PMC7564953.
- Liu X, Song T, Chen X, Zhang J, Shan C, Chang L, Xu H. Quadratus lumborum block versus transversus abdominis plane block for postoperative analgesia in patients undergoing abdominal surgeries: a systematic review and meta-analysis of randomized controlled trials. BMC Anesthesiol. 2020 Mar 2;20(1):53. doi: 10.1186/s12871-020-00967-2. PMID: 32122319; PMCID: PMC7053127.
- Luo H, Lin X, Guo X, Sun A, Luo D, Chen W. Comparison of lumbar square muscle block and transversus abdominis plane block in rapid postoperative rehabilitation after gynecological laparo-scopic surgery. Acta medica mediterranea. 2021 Jan 1;37(2):1209-16.
Evidence tabellen
Evidence tables
Evidence table for systematic review of RCTs and observational studies (intervention studies)
Research question: What are the favorable and unfavorable effects of various abdominal wall blocks in adult patients undergoing open or laparoscopic abdominal surgery?
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies [cohort studies, case-control studies, case series])1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy – otherwise the evidence table for studies of diagnostic test accuracy should be used.
Research question: What are the favorable and unfavorable effects of various abdominal wall blocks in adult patients undergoing open or laparoscopic abdominal surgery?
Notes:
- Prognostic balance between treatment groups is usually guaranteed in randomized studies, but non-randomized (observational) studies require matching of patients between treatment groups (case-control studies) or multivariate adjustment for prognostic factors (confounders) (cohort studies); the evidence table should contain sufficient details on these procedures
- Provide data per treatment group on the most important prognostic factors [(potential) confounders]
- For case-control studies, provide sufficient detail on the procedure used to match cases and controls
- For cohort studies, provide sufficient detail on the (multivariate) analyses used to adjust for (potential) confounders
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea et al.; 2007, BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher et al 2009, PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Koo, 2020 |
Yes |
Yes |
No Reasons for exclusion of the individual studies were not reported |
Yes |
N/A |
Yes |
Yes |
No However, the number of studies was too low to determine. |
Unclear Not specified for included studies |
|
Liu, 2021 |
Yes |
Yes |
No Reasons for exclusion of the individual studies were not reported.
Mentioned in the review: some observation indexes in the literature were only reported as the mean and median or in the form of graphics and text; thus, these results could not be included in the analysis, which may have excluded some high-quality studies |
Yes |
N/A |
Yes |
Yes |
Yes |
Unclear Not specified for included studies |
- Research question (PICO) and inclusion criteria should be appropriate and predefined
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCTs)
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table etc.)
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (e.g. Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (e.g., funnel plot, other available tests) and/or statistical tests (e.g., Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Risk of bias table for intervention studies (randomized controlled trials; based on Cochrane risk of bias tool and suggestions by the CLARITY Group at McMaster University)
Research question: What are the favorable and unfavorable effects of various abdominal wall blocks in adult patients undergoing open or laparoscopic abdominal surgery?
|
Study reference
(first author, publication year) |
Was the allocation sequence adequately generated? a
Definitely yes Probably yes Probably no Definitely no |
Was the allocation adequately concealed?b
Definitely yes Probably yes Probably no Definitely no |
Blinding: Was knowledge of the allocated interventions adequately prevented?c
Were patients blinded?
Were healthcare providers blinded?
Were data collectors blinded?
Were outcome assessors blinded?
Were data analysts blinded?
Definitely yes Probably yes Probably no Definitely no |
Was loss to follow-up (missing outcome data) infrequent?d
Definitely yes Probably yes Probably no Definitely no |
Are reports of the study free of selective outcome reporting?e
Definitely yes Probably yes Probably no Definitely no |
Was the study apparently free of other problems that could put it at a risk of bias?f
Definitely yes Probably yes Probably no Definitely no |
Overall risk of bias If applicable/necessary, per outcome measureg
LOW Some concerns HIGH
|
|
Deng, 2019 |
Probably yes;
Reason: patients randomly assigned using Excel software, not specified how. |
Probably yes;
Reason: not specified but no indications of the problems with concealment. |
Definitely yes;
Reason: An experienced anesthesiologist performed all block techniques and administered the medication, but the patients and the resident anesthesiology were blinded to the intervention. All patients were followed up for 48hours by the same resident anesthesiology who was blinded to the group allocation. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably yes;
Reason: There are no indications of selective outcome reporting. |
Probably yes;
Reason: No other problems noted. |
LOW |
|
Huang, 2020 |
Definitely yes;
Reason: Patients who met the inclusion criteria were equally and randomly allocated to one of two groups based on a computerized random number. |
Probably yes;
Reason: not specified but no indications of the problems with concealment. |
Definitely yes
Reason: except the regional anesthesiologist who performed the blocks, participants, surgeons, theatre anesthesiologists, ward staff, caregivers, and the outcome assessor were unaware of group allocation. The regional anesthesiologist was not involved in the other parts of the study. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably yes;
Reason: There are no indications of selective outcome reporting. |
Probably yes;
Reason: No other problems noted. |
LOW |
|
Luo, 2021 |
Definitely yes;
Reason: The random number table method was used to divide the study subjects into two groups. |
Definitely yes;
Reason: the experienced nerve block operators in our hospital were assigned to perform the corresponding nerve block operation according to the random number table method prior to anesthesia. |
Probably no;
Reason: the study does not seem to be blinded. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably no;
Reason: primary and secondary outcomes are not defined in methods section. |
Probably yes;
Reason: No other problems noted. |
HIGH
Reason: the study does not seem to be blinded and may not be free of selective outcome reporting. |
|
Kamel, 2020 |
Definitely yes;
Reason: patients were randomly divided by a computer-generated table into 2 equal Groups. |
Definitely yes;
Reason: After ending of surgical procedure and before reversing the muscle relaxant, patients were allocated. |
Probably yes;
Reason: the study is double-blinded, but blinding is not specified further. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably yes;
Reason: There are no indications of selective outcome reporting. |
Probably yes;
Reason: No other problems noted. |
LOW |
|
Cowlishaw, 2017 |
Definitely yes;
Reason: patients were randomised using sealed envelopes, prepared by an independent statistician using a computer-generated random sequence table. |
Definitely yes;
Reason: patients were randomised into three groups using sealed envelopes labelled participant 1 to 94.
|
Definitely yes;
Reason: patients, nursing staff and data collectors were blinded to group allocation. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably no;
Reason: broadening and definition of outcomes compared to other studies suggests authors were attempting to find differences. |
Probably yes;
Reason: No other problems noted. |
SOME CONCERNS, reported outcomes may suggest selective outcome reporting. |
|
Aygun, 2020 |
Definitely yes;
Reason: patients were randomly divided by a computer-generated table into 2 equal Groups. |
Definitely yes;
Reason: After ending of surgical procedure and before reversing the muscle relaxant, patients were allocated. |
Probably yes;
Study is double-blinded. Blinding of medical personnel and assessors was specified, but blinding of patients remains unclear. |
Definitely yes;
Reason: Due to the setting and short duration there was no loss to follow-up. |
Probably yes;
Reason: There are no indications of selective outcome reporting. |
Probably yes;
Reason: No other problems noted. |
LOW |
- Randomization: generation of allocation sequences have to be unpredictable, for example computer generated random-numbers or drawing lots or envelopes. Examples of inadequate procedures are generation of allocation sequences by alternation, according to case record number, date of birth or date of admission.
- Allocation concealment: refers to the protection (blinding) of the randomization process. Concealment of allocation sequences is adequate if patients and enrolling investigators cannot foresee assignment, for example central randomization (performed at a site remote from trial location). Inadequate procedures are all procedures based on inadequate randomization procedures or open allocation schedules..
- Blinding: neither the patient nor the care provider (attending physician) knows which patient is getting the special treatment. Blinding is sometimes impossible, for example when comparing surgical with non-surgical treatments, but this should not affect the risk of bias judgement. Blinding of those assessing and collecting outcomes prevents that the knowledge of patient assignment influences the process of outcome assessment or data collection (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is usually not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary. Finally, data analysts should be blinded to patient assignment to prevents that knowledge of patient assignment influences data analysis.
- If the percentage of patients lost to follow-up or the percentage of missing outcome data is large, or differs between treatment groups, or the reasons for loss to follow-up or missing outcome data differ between treatment groups, bias is likely unless the proportion of missing outcomes compared with observed event risk is not enough to have an important impact on the intervention effect estimate or appropriate imputation methods have been used.
- Results of all predefined outcome measures should be reported; if the protocol is available (in publication or trial registry), then outcomes in the protocol and published report can be compared; if not, outcomes listed in the methods section of an article can be compared with those whose results are reported.
- Problems may include: a potential source of bias related to the specific study design used (e.g. lead-time bias or survivor bias); trial stopped early due to some data-dependent process (including formal stopping rules); relevant baseline imbalance between intervention groups; claims of fraudulent behavior; deviations from intention-to-treat (ITT) analysis; (the role of the) funding body. Note: The principles of an ITT analysis implies that (a) participants are kept in the intervention groups to which they were randomized, regardless of the intervention they actually received, (b) outcome data are measured on all participants, and (c) all randomized participants are included in the analysis.
- Overall judgement of risk of bias per study and per outcome measure, including predicted direction of bias (e.g. favors experimental, or favors comparator). Note: the decision to downgrade the certainty of the evidence for a particular outcome measure is taken based on the body of evidence, i.e. considering potential bias and its impact on the certainty of the evidence in all included studies reporting on the outcome.
Table of excluded studies
|
Author and year |
Reason for exclusion |
|
Baytar, 2019 |
Data extracted from systematic review |
|
Altiparmak, 2019 |
Data extracted from systematic review |
|
Tulgar, 2019 |
Data extracted from systematic review |
|
Jindal, 2020 |
Comparison not in line with PICO |
|
Elsayed Goda, 2017 |
Comparison not in line with PICO |
|
Melnikov, 2012 |
Comparison not in line with PICO |
|
Rahimzadeh, 2018 |
Comparison not in line with PICO |
|
Liang, 2021 |
Comparison not in line with PICO |
|
Shin, 2014 |
Comparison not in line with PICO |
|
Narasimhulu, 2018 |
Comparison not in line with PICO |
|
Bagbanci, 2020 |
Comparison not in line with PICO |
|
Benabou, 2020 |
Comparison not in line with PICO |
|
Herman, 2020 |
Wrong publication type |
|
Park, 2017 |
Comparison not in line with PICO |
|
Ravichandran, 2017 |
Comparison not in line with PICO |
|
Yuan, 2019 |
Wrong publication type (study protocol) |
|
Abdallah, 2013 |
Comparison not in line with PICO |
|
Børglum, 2016 |
Wrong publication type (descriptive review) |
|
Chin, 2017 |
Wrong publication type (descriptive review) |
|
Hamilton, 2016 |
Comparison not in line with PICO |
|
Kim, 2017 |
Comparison not in line with PICO |
|
Oh, 2018 |
Comparison not in line with PICO |
|
Saadawi, 2021 |
Wrong publication type (descriptive review) |
|
Coppens, 2020 |
Comparison not in line with PICO |
|
Costello, 2009 |
Comparison not in line with PICO |
|
Fujimoto, 2019 |
Comparison not in line with PICO |
|
Gurnaney, 2011 |
Comparison not in line with PICO |
|
Ishio, 2017 |
Comparison not in line with PICO |
|
Jadon, 2021 |
Comparison not in line with PICO |
|
Jin, 2018 |
Comparison not in line with PICO |
|
Kitlik, 2017 |
Comparison not in line with PICO |
|
Kwak, 2020 |
Comparison not in line with PICO |
|
Maquoi, 2016 |
Comparison not in line with PICO |
|
Ökmen, 2018 |
Comparison not in line with PICO |
|
Shim, 2020 |
Wrong study design (observational study) |
|
Taketa, 2015 |
Comparison not in line with PICO |
|
Wong, 2020 |
Comparison not in line with PICO |
|
Wu, 2019 |
Comparison not in line with PICO |
|
Zhang, 2020 |
Wrong study design (observational study) |
|
Zhu, 2019 |
Comparison not in line with PICO |
|
Edwards, 2020 |
Comparison not in line with PICO |
|
Bessmertnyj, 2015 |
Comparison not in line with PICO |
|
Bhatia, 2019 |
Comparison not in line with PICO |
|
Faiz, 2019 |
Comparison not in line with PICO |
|
Hosalli, 2019 |
Comparison not in line with PICO |
|
Shi, 2021 |
Wrong study design (observational study) |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 26-09-2023
Beoordeeld op geldigheid : 01-09-2023
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten met postoperatieve pijn.
Samenstelling van de werkgroep
Werkgroep
Prof. dr. J. (Jörgen) Bruhn, anesthesioloog, (voorzitter) NVA
Prof. dr. dr. M.W. (Markus) Hollmann, anesthesioloog, NVA
Dr. M.F. (Markus) Stevens, anesthesioloog, NVA
Drs. L.J.H. (Lea) van Wersch, anesthesioloog, NVA
Dr. M.H.J. (Margot) Roozekrans, anesthesioloog, NVA
Dr. S.A.S. (Sandra) van den Heuvel, anesthesioloog/pijnspecialist, NVA
Drs. S.J. (Stijn) Westerbos, orthopeed, NOV
Drs. W.L. (Wilson) Li, cardiothoracaal chirurg, NVT
S.F. (Cedric) Lau MSc, ziekenhuisapotheker, NVZA
Dr. R.L.M. (Rianne) van Boekel, verpleegkundig pijnconsulent, V&VN
Drs. I.L. (Ilona) Thomassen-Hilgersom, patiëntvertegenwoordiger, Samenwerkingverband Pijnpatiënten naar één stem
Klankbordgroep
Drs. N.C. (Niels) Gritters van den Oever, intensivist, NVIC
J.P. (Patrick) Rensink, anesthesiemedewerker/pijnconsulent, NVAM
Dr. G. (Gijs) Helmerhorst, orthopeed, NOV
Dr. C.D. (Cor) de Kroon, gynaecoloog-oncoloog, NVOG
Dr. W.J. (Wietse) Eshuis, chirurg, NVvH
Dr. D. (Daphne) Roos, chirurg, NVvH
Met ondersteuning van
Dr. F. Willeboordse, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Dr. L.M.P. Wesselman, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Dr. L.M. van Leeuwen, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
I. van Dijk, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Bruhn, voorzitter |
Professor & Afdelingshoofd afdeling Anesthesiologie, Radboud UMC |
Editorial Board Journal of Clinical Monitoring and Computing, onbetaald |
Geen |
Geen actie |
|
Hollmann |
Professor & Afdelingshoofd afdeling Anesthesiologie, Amsterdam UMC, locatie AMC |
|
Geen |
Restricties t.a.v. modules over ketamine en lidocaïne. |
|
Lau |
|
Nationale Werkgroep morbide obesitas en bariatrische chirurgie (KNMP), vergoeding voor bestede uren |
Geen belangenverstrengeling, promotie-onderzoek is op een ander vlak dan waar beoogde werkgroep zich over buigt
|
Geen actie |
|
Boekel, van |
|
|
Geen |
Geen actie |
|
Thomassen-Hilgersom |
Voorzitter Samenwerkingsverband Pijnpatiënten naar één stem vrijwilliger en geen werkgever |
|
Geen |
Geen actie |
|
Li |
Cardiothoracaal chirurg (Radboudumc, Nijmegen) |
Bestuurslid NVT (Nederlandse Vereniging voor Thoraxchirurgie) |
Radboudumc zal in 2021 meedoen aan een RCT naar de optimale vorm van pijnstilling ten tijde van longchirugie (epiduraal versus paravertebraal) OPtriAL - met ZonMw subsidie, geïniteerd vanuit het MMC |
Geen actie |
|
Roozekrans |
Anesthesioloog - Pijnspecialist - Noordwest Ziekenhuisgroep |
Geen |
Geen |
Geen actie |
|
Stevens |
Chef de Clinique kinderanesthesie AUMC locatie AMC |
|
Geen |
Geen actie |
|
Heuvel, van den |
Anesthesioloog-pijnarts, Radboud UMC |
Geen |
Geen |
Geen actie |
|
Wersch, van |
Anesthesioloog, Maasziekenhuis Pantein |
Geen |
Geen |
Geen actie |
|
Westerbos |
Orthopeed, Alrijne ziekenhuis |
Geen |
Geen |
Geen actie |
|
Gritters van den Oever |
Anesthesioloog-intensivist Treant Zorggroep |
|
Geen |
Geen actie |
|
Rensink |
|
|
Geen |
Geen actie |
|
Kroon, de |
Gynaecoloog-oncoloog Leids Univesitair Medisch Centrum (1.0 fte) |
|
Geen |
Geen actie |
|
Roos |
Chirurg |
Geen |
Geen |
Geen actie |
|
Eshuis |
Chirurg, Amsterdam UMC |
Geen |
Geen |
Geen actie |
|
Willeboordse |
Senior adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Partner werkzaam bij Janssen Vaccines, onderdeel van Johnsson &Johnsson, via partner ook financiële belangen (aandelen J&J) |
Geen actie |
|
Wesselman |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
|
|
Geen actie |
|
Leeuwen, van |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
|
|
Geen actie |
|
Dijk, van |
Junior adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door zitting van een afgevaardigde van de patiëntenvereniging (Pijnpatiënten naar één stem) in de werkgroep. De Patiëntenfederatie Nederland en Pijnpatiënten naar één stem werden uitgenodigd voor de invitational conference. Het verslag hiervan [zie aanverwante producten] is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en Pijnpatiënten naar één stem en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|
Module Organisatie van Zorg |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Transitionele Pijn Service (TPS) |
Geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (>40.000 patiënten). Hoewel de aanbeveling aangeeft dat een andere of nieuwe manier van zorgverlening gewenst is (i.e. andere manier van samenwerking/afstemming tussen zorgverleners) waarbij een TPS-model met TPS-team geïnitieerd wordt, laten eerste kosten-effectiviteitsstudies kostenbesparingen zien. De verwachting is dat TPS leidt tot betere zorg-op-maat, waarbij chronische postoperatieve pijn zorg doelmatiger wordt behandeld. Per ziekenhuis zal de vorm, intensiteit en organisatie van het TPS-model variëren. Zo kunnen ziekenhuizen ook kiezen voor een minder uitgebreid TPS. De aanbeveling geeft relatief veel ruimte voor de precieze invulling. Alle overwegingen tezamen, worden er geen substantiële financiële gevolgen verwacht. |
|
Module Pijnmeting |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Niet-medicamenteuze interventies |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Buikwandblokken |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Borstwandblokken bij mammachirurgie |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Borstwandblokken intrathoracaal |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Continue Wond infusie |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Cryoanalgesie |
Geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbeveling(en) niet breed toepasbaar zijn (<5.000 patiënten) en zal daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Module Dexmethason |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Gabapentinoïden |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Ketamine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Magnesium |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Methadon |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Beta blokkers -Esmolol |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Alpha 2 agonist - Clonidine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Alpha 2 agonist – Dexmedetomidine |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Lidocaïne |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Module Multimodale pijnbestrijding |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en/of het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met postoperatieve pijn.
De werkgroep beoordeelde de aanbevelingen uit de eerdere richtlijn Postoperatieve pijn (NVA, 2013) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door relevante partijen middels een invitational conference.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
De beoordelingen van de literatuur en de conclusies zijn gedaan op basis van de GRADE systematiek. De werkgroep vindt het belangrijk om relevante beperkingen hiervan aan te geven.
De klinische vraag gaat vaak over een reductie van ernstige postoperatieve pijn en opioïdenconsumptie in een aantal patiënten met resp. over een klinisch relevante reductie van ernstige postoperatieve pijn opioïdenconsumptie bij een individuele patiënt. Hetzelfde geldt voor opioïdenconsumptie; de keuze van een absolute drempelwaarde in mg (i.p.v. een relatieve drempelwaarde in %) maakt dit afhankelijk van tijdstip, ingreep en ernst van de pijn: vroege postoperatieve tijdstippen en (studies met) ingrepen met relatief lage opioïdconsumptie kunnen vaak de MCID niet bereiken.
De keuze van de MCID heeft een bepaalde mate van willekeurigheid en is niet absoluut te zien. Ook zijn de conclusies zo geformuleerd (en geven alleen beperkt antwoord op het effect op een individuele patiënt voor een specifieke ingreep).
In de literatuur worden de eindpunten pijnscores en opioïdenconsumptie separaat van elkaar weer gegeven, suggererend dat deze onafhankelijk van elkaar zijn. Echter kunnen deze twee eindpunten niet onafhankelijk van elkaar beoordeeld worden; in ieder protocol is opgenomen dat pijn behandeld moet worden. Deze separate beoordeling geeft niet altijd een adequaat antwoord op de klinische vraag naar het analgetische effect van een interventie.
Daarnaast worden multimodale componenten als aparte interventies beoordeeld, echter de klinische vraag is naar de effectiviteit als bouwsteen van een multimodale werkwijze.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekverantwoording
|
No. |
Query |
Results |
|
#15 |
#9 AND #14 |
1 |
|
#14 |
32122319 OR 30283187 |
1 |
|
#13 |
#9 AND #11 |
162 |
|
#12 |
#9 AND #10 |
21 |
|
#11 |
'clinical trial'/exp OR 'randomization'/exp OR 'single blind procedure'/exp OR 'double blind procedure'/exp OR 'crossover procedure'/exp OR 'placebo'/exp OR 'prospective study'/exp OR rct:ab,ti OR random*:ab,ti OR 'single blind':ab,ti OR 'randomised controlled trial':ab,ti OR 'randomized controlled trial'/exp OR placebo*:ab,ti |
3326005 |
|
#10 |
'meta analysis'/exp OR 'meta analysis (topic)'/exp OR metaanaly*:ti,ab OR 'meta analy*':ti,ab OR metanaly*:ti,ab OR 'systematic review'/de OR 'cochrane database of systematic reviews'/jt OR prisma:ti,ab OR prospero:ti,ab OR (((systemati* OR scoping OR umbrella OR 'structured literature') NEAR/3 (review* OR overview*)):ti,ab) OR ((systemic* NEAR/1 review*):ti,ab) OR (((systemati* OR literature OR database* OR 'data base*') NEAR/10 search*):ti,ab) OR (((structured OR comprehensive* OR systemic*) NEAR/3 search*):ti,ab) OR (((literature NEAR/3 review*):ti,ab) AND (search*:ti,ab OR database*:ti,ab OR 'data base*':ti,ab)) OR (('data extraction':ti,ab OR 'data source*':ti,ab) AND 'study selection':ti,ab) OR ('search strategy':ti,ab AND 'selection criteria':ti,ab) OR ('data source*':ti,ab AND 'data synthesis':ti,ab) OR medline:ab OR pubmed:ab OR embase:ab OR cochrane:ab OR (((critical OR rapid) NEAR/2 (review* OR overview* OR synthes*)):ti) OR ((((critical* OR rapid*) NEAR/3 (review* OR overview* OR synthes*)):ab) AND (search*:ab OR database*:ab OR 'data base*':ab)) OR metasynthes*:ti,ab OR 'meta synthes*':ti,ab |
743027 |
|
#9 |
#8 NOT (('adolescent'/exp OR 'child'/exp OR adolescent*:ti,ab OR child*:ti,ab OR schoolchild*:ti,ab OR infant*:ti,ab OR girl*:ti,ab OR boy*:ti,ab OR teen:ti,ab OR teens:ti,ab OR teenager*:ti,ab OR youth*:ti,ab OR pediatr*:ti,ab OR paediatr*:ti,ab OR puber*:ti,ab) NOT ('adult'/exp OR 'aged'/exp OR 'middle aged'/exp OR adult*:ti,ab OR man:ti,ab OR men:ti,ab OR woman:ti,ab OR women:ti,ab)) |
309 |
|
#8 |
#7 AND [1-1-2005]/sd NOT ('conference abstract'/it OR 'editorial'/it OR 'letter'/it OR 'note'/it) NOT (('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp) |
355 |
|
#7 |
#1 AND #6 |
591 |
|
#6 |
#2 OR #3 OR #4 OR #5 |
4975 |
|
#5 |
('erector spinae muscle'/exp OR 'erector spinae muscle*':ti,ab,kw OR 'musculus erector spinae':ti,ab,kw OR 'musculus sacrospinalis':ti,ab,kw OR 'sacrospinal muscle*':ti,ab,kw OR 'sacrospinalis muscle*':ti,ab,kw) AND ('nerve block'/de OR 'nerve block*':ti,ab,kw) |
419 |
|
#4 |
('rectus abdominis muscle'/exp OR 'abdominal rectus muscle*':ti,ab,kw OR 'musculus rectus abdominis':ti,ab,kw OR 'rectus abdominal muscle':ti,ab,kw OR 'rectus abdominis':ti,ab,kw OR 'rectus abdominis muscle*':ti,ab,kw OR 'rectus abdominus muscle*':ti,ab,kw OR 'rectus sheath':ti,ab,kw OR 'straight abdominal muscle*':ti,ab,kw OR 'rectus muscle of abdomen':ti,ab,kw) AND ('nerve block'/de OR 'nerve block*':ti,ab,kw) |
253 |
|
#3 |
('quadratus femoris muscle'/exp OR 'quadratus femoris muscle*:ti,ab,kw' OR 'quadratus lumborum':ti,ab,kw OR tequila:ti,ab,kw OR 'q1':ti,ab,kw OR 'q2':ti,ab,kw OR 'q3':ti,ab,kw OR 'q4':ti,ab,kw OR lateral*:ti,ab,kw OR posterior:ti,ab,kw) AND ('nerve block'/de OR 'nerve block*':ti,ab,kw) |
3919 |
|
#2 |
('transversus abdominis plane block'/exp OR 'transversus abdom*':ti,ab,kw OR tap:ti,ab,kw) AND ('nerve block'/de OR 'nerve block*':ti,ab,kw) |
733 |
|
#1 |
'abdominal surgery'/exp OR 'abdominal surgery' OR 'abdomen surgery':ti,ab,kw OR 'abdominal operation':ti,ab,kw OR 'abdominal surgery':ti,ab,kw OR 'digestive system surgery':ti,ab,kw OR 'digestive system surgical procedures':ti,ab,kw OR 'upper abdomen surgery':ti,ab,kw |
889637 |