Comfortverhogende interventies
Uitgangsvraag
Wat is de effectiviteit van de volgende comfortverhogende interventies bij zwangere vrouwen met het verzoek tot behandelen van de baringspijn: één-op-één ondersteuning, TENS en baden of douchen?
Aanbeveling
Streef naar de mogelijkheid van één-op-één begeleiding voor de zwangere vrouw als comfortverhogende interventie gedurende de bevalling.
Faciliteer dat zwangeren in bad kunnen of kunnen douchen als comfortverhogende interventie tijdens de ontsluitingsfase van de bevalling.
Overweeg TENS als mogelijke optie voor comfortverhogende interventie tijdens de bevalling.
Overwegingen
De onderstaande overwegingen gelden in principe voor de gehele patiëntenpopulatie zoals geformuleerd in de uitgangsvraag.
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Comfortverhogende interventies hebben een ander doel dan medicamenteuze pijnbehandelingen. Bij sommige zwangeren volstaat dit als enige interventie, voor andere zwangeren zijn deze interventies van tijdelijk nut. Bij één-op-één begeleiding vergeleken met gebruikelijke zorg is ten aanzien van de cruciale uitkomstmaten pijnintensiteit en tevredenheid geen literatuur beschikbaar. Wel hebben zwangeren die één-op-één begeleiding krijgen waarschijnlijk een lager risico op een vaginale kunstverlossing en minder aanvullende pijnmedicatie nodig vergeleken met gebruikelijke zorg. De overall bewijskracht is redelijk.
Overige uitkomstmaten laten een kortere bevallingsduur zien bij één-op-één ondersteuning en betere kans van slagen van de borstvoeding direct na de bevalling. Op de langere termijn verschilt het aantal zwangeren wat op dat moment borstvoeding geeft niet. Conform de zorgstandaard wordt één-op-één ondersteuning vanaf de actieve fase (niet gedefinieerd) als standaardzorg gezien (Zorgstandaard, 2016). Er zijn aanwijzingen dat één-op-één begeleiding tijdens de baring de tevredenheid van zwangeren over de baring kan verhogen (Hodnett, 2013).
Baden of douchen gedurende de ontsluitingsfase lijken beide meer pijnverlichting te geven ten opzichte van gebruikelijke zorg. Bij baden gedurende de ontsluitingsfase lijkt ook minder vraag te zijn naar aanvullende pijnmedicatie. De overall bewijskracht is laag. Baden of douchen kan de pijnbeleving beïnvloeden door het ontspannende effect van het warme water, waardoor de vrouw de weeën makkelijker kan opvangen. Tevens zijn gewichtloosheid in water en de verticale houding onder de douche of in het bad mogelijke bevorderlijke factoren (Cluett, 2018). Zorgverleners en zwangeren maken zich soms zorgen over een mogelijk verhoogde kans op infectie bij moeder en kind bij bevallingen die (groten)deels in bad plaatsvinden. Deze module richt zich op baden en douchen tijdens de ontsluitingsfase en een directe uitkomstmaat voor infecties werd niet in de literatuuranalyse gerapporteerd. Ten aanzien van neonatale factoren lijkt baden gedurende de ontsluitingsfase geen verhoogd risico te geven op een pH < 7,1 van de a. umbilicalis in vergelijking tot gebruikelijke zorg. De bewijskracht hiervoor is laag. Het is onzeker of baden effect heeft op de Apgarscore. De overall zeer lage bewijskracht komt voort uit imprecisie. In een niet opgenomen Zweedse retrospectieve cohortstudie met 612 zwangeren waarvan er 306 tijdens de ontsluitingsfase in bad gingen met een controlegroep van 306 zwangeren met een spontane vaginale baring, wordt geen verschil in Apgarscores tussen beide groepen gevonden (Ulfsdottir, 2018).
De werking van TENS is gebaseerd op neuromodulatie. Er is zeer beperkt bewijs dat het gebruik van een TENS- apparaat een effect op de pijn heeft. Er zijn aanwijzingen dat door TENS minder vaak hevige pijn wordt ervaren in vergelijking met placebo, maar de resultaten van diversie studies over de algehele pijnintensiteit zijn niet consistent. Daarnaast lijkt er geen verschil in gebruik van aanvullende pijnmedicatie (epidurale analgesie) tussen TENS en placebo behandeling. De cruciale uitkomstmaat tevredenheid wordt niet gerapporteerd. De wijze van bevallen lijkt niet te verschillen tussen de groepen. De overall bewijskracht is zeer laag. De resultaten van de vergelijking TENS versus steriel waterinjecties zijn beperkt (één zeer kleine RCT), waarbij geen duidelijke conclusies getrokken kunnen worden over verschillen in effectiviteit.
Waarden en voorkeuren van patiënten
Comfortverhogende interventies kunnen in principe overal worden toegepast. Een overweging voor zwangeren om te kiezen voor comfortverhogende interventies kan zijn dat zij daardoor haar keuzevrijheid voor de plaats van de bevalling vergroot: thuis, het geboortehuis of in het ziekenhuis.
Bij een meldactie van de Patiënten Federatie geeft 77% van de zwangere vrouwen aan een vorm van pijnverlichting zonder medicijnen te willen of te overwegen. 40% wilde bij voorkeur geen pijnverlichting mét medicijnen. Van de zwangere vrouwen geeft 16% aan het gebruik van TENS te overwegen en 9% van de recent bevallen vrouwen geeft aan TENS te hebben gebruikt. Eé-op-één begeleiding wordt door 32% van de zwangere vrouwen gewenst en 72% van de recent bevallen vrouwen geeft aan een vorm van één-op-één begeleiding te hebben gehad (gegevens uit de meldactie). In de enquête is niet specifiek naar het gebruik van bad/douche gevraagd.
Uit de meldactie komt naar voren dat een deel van de zwangeren de wens heeft om niet vanaf het begin van de baring voor een medicamenteuze pijnbehandeling te kiezen. Wanneer zij niet meer kunnen volstaan met comfortverhogende interventies, vinden zij het wel prettig dat de mogelijkheid er is om voor een medicamenteuze pijnbehandeling te kiezen. Keuze hebben en betrokken worden bij beslissingen over hun behandeling, draagt bij aan het gevoel van controle bij zwangeren (Hodnett, 2002).
Door één-op-één ondersteuning kunnen zwangeren zich minder alleen, beter ondersteund voelen en minder angstig zijn. Dit geldt zowel thuis als ook in het ziekenhuis (Hodnett, 2013).
Baden of douchen beïnvloedt de beleving van pijn en helpt de zwangere te ontspannen en draagt mogelijk bij aan hogere tevredenheid over de behandeling (Nutter 2014). Mogelijk dragen een kortere duur van de ontsluitingsfase en het feit dat zij minder interventies tijdens de bevalling krijgen, ook bij aan de tevredenheid (Nutter, 2014).
TENS heeft een mogelijke neuromodulatieve werking en kan afleiden van de baringspijn. Daarnaast geeft het gebruik van TENS de vrouw mogelijk meer gevoel van controle. Echter, de bewijskracht en de mate van pijnverlichting is beperkt. Het is aan te raden deze onzekerheden met de zwangere vrouw te bespreken.
De mogelijke factor die de tevredenheid van zwangeren rondom de bevalling significant beïnvloedt is het gevoel van controle. Door alle bovenstaande interventies zullen zwangeren een zekere controle over de bevalling kunnen ervaren en daarmee de tevredenheid bevorderen. Echter, bij deze interventies kan er ook een situatie ontstaan waarbij er wel behoefte ontstaat aan een medicamenteuze interventie maar dat daar dan de tijd of de mogelijkheid niet meer voor is. Over deze consequenties zal de zwangere vrouw ook ingelicht moeten worden wanneer de opties en bijbehorende voor en nadelen van de confortverhogende interventies besproken worden met de zwangere. Zwangere vrouwen willen al tijdens de zwangerschap informatie over de verschillende vormen van pijnbehandeling, de voor- en de nadelen en wat dit betekent in hun situatie en willen hierover samen beslissen. Uit de meldactie blijkt dat dit nog onvoldoende in de praktijk gebeurt en vastgelegd wordt. Zie voor wijze van counselen en de vergelijking van de verschillende opties de module ‘Counseling: Samen beslissen‘.
Kosten (middelenbeslag)
Voor comfortverhogende interventies zijn geen kosteneffectiviteit studies naar voren gekomen uit de literatuuranalyse. Ten aanzien van één-op-één begeleiding is de langdurige inzet van een verloskundige, kraamverzorgende (vroegtijdige partusassistentie) of verpleegkundige nodig. Dit wordt vergoed door de zorgverzekeraar. Echter in geval van de inzet van een doula moet de zwangere dit zelf betalen. De langdurige inzet van extra opgeleide mankracht vraagt extra middelen. Het gebruik van bad en/of douche tijdens de ontsluiting vraagt doorgaans niet om speciale voorzieningen, behoudens de aanwezigheid van een bad en/of douche. Indien de zwangere de voorkeur heeft voor een daadwerkelijke geboorte van de baby in bad wordt vaak gebruik gemaakt van speciale “ geboortebaden”. Geboortebaden kunnen gehuurd worden door de zwangere, er zijn in een aantal geboortehuizen en ziekenhuizen speciale geboortebaden aanwezig. Echter, dit valt buiten de scope van deze module. Een TENS-apparaat kan gekocht of gehuurd worden. Er zijn een aantal zorgverzekeringen die een TENS-apparaten beschikbaar stellen en mogelijk zijn er ziekenhuizen waar een TENS-apparaat aanwezig is.
Aanvaardbaarheid voor de overige relevante stakeholders
De zorgstandaard beveelt al aan dat een zwangere vanaf de actieve fase van de bevalling niet alleen gelaten moet worden en één-op-één begeleiding wordt aanbevolen. Echter, deze actieve fase van de bevalling is niet gedefinieerd. De werkgroep is van mening dat gestreefd moet worden naar één-op-één ondersteuning gedurende de gehele bevalling. In geval van baden/douchen dient de ontsluitingsfase ongecompliceerd te verlopen. In geval van baden dient een bad beschikbaar te zijn. In geval van TENS dient naast de beschikbaarheid van een TENS-apparaat eventuele contra-indicaties uitgesloten te zijn, zoals epilepsie, hartritmestoornissen of aanwezigheid van een pacemaker.
Er is toenemend aandacht voor één-op-één begeleiding tijdens de bevalling. Deze wordt gegeven door bijvoorbeeld een kraamverzorgende, de verloskundige en soms wordt door een zwangere gekozen voor een Doula. Deze comfortverhogende interventie kan een beroep doen op het benodigd aantal zorgverleners. De zorgstandaard beveelt reeds één-op-één ondersteuning aan vanaf de actieve fase van de bevalling. Echter, deze fase is ongedefinieerd.
In veel ziekenhuizen/geboortehuizen zijn baden/ douches aanwezig. Er zijn speciale bevalbaden die men kan huren. Er wordt verschil gemaakt in een bad voor gebruik tijdens de ontsluitingsfase en een bad waarin men ook daadwerkelijk kan bevallen. Een bad geschikt om in te baden tijdens de ontsluitingsfase is in toenemende mate aanwezig in Nederlandse ziekenhuizen (bron openbare indicatoren Zwangerschap en bevalling verslagjaar 2017). In ziekenhuizen wordt vaak een “protocol badbevalling” gebruikt waarin afbakening van situaties/indicaties waarbij het mogelijk is gebruik te maken van een bad tijdens de ontsluitingsfase; in zo’n protocol zijn doorgaans ook medische contra-indicaties opgenomen. Indien er een indicatie bestaat voor continue foetale monitoring tijdens de bevalling, kan gebruik van draadloos CTG een oplossing bieden. Een TENS-apparaat wordt indien een zwangere dat wenst door haar zelf aangeschaft, gehuurd of geleend. Meerdere zorgverzekeringen vergoeden de huur van een TENS-apparaat voorafgaand aan de bevalling. Sommige ziekenhuizen en verloskundige praktijken beschikken over een TENS- apparaat, die desgewenst kan worden ingezet tijdens de baring.
Aanbeveling-1
Rationale/ balans tussen voor- en nadelen van de interventie
Zwangeren die één-op-één ondersteuning krijgen hebben minder aanvullende pijnmedicatie nodig, mogelijk een kortere duur van de bevalling en waarschijnlijk een lager risico op een vaginale kunstverlossing vergeleken met gebruikelijke zorg. Het is daarnaast aannemelijk dat zwangeren zich meer gesteund en minder alleen voelen en er zijn geen nadelige effecten te verwachten.
Aanbeveling-2
Rationale/ balans tussen voor- en nadelen van de interventie
Baden of douchen tijdens de ontsluitingsfase lijkt meer pijnverlichting te geven dan gebruikelijke zorg. Bij baden gedurende de ontsluitingsfase lijkt ook minder vraag te zijn naar aanvullende pijnmedicatie. Wel lijkt baden een verhoogd risico te geven op een pH < 7,1 van de a. umbilicalis. Er lijkt geen verschil in Apgarscore. Derhalve lijkt dit genoemde risico op een pH < 7,1 van de a. umbilicalis niet klinisch relevant.
Aanbeveling-3
Rationale/ balans tussen voor- en nadelen van de interventie
Bij het gebruik van een TENS-apparaat rapporteren zwangeren mogelijk minder vaak hevige pijn, echter het is onzeker of TENS resulteert in een lagere pijnintensiteit tijdens de baring in vergelijking met placebo. Verder zijn er geen verschillen gerapporteerd betreffende het verdere beloop van de bevalling: duur van de bevalling, vaginale kunstverlossing, sectio caesarea.
Onderbouwing
Achtergrond
Zwangeren kunnen comfortverhogende interventies wensen tijdens de baring. Middels deze uitgangsvraag wordt gekeken naar de effectiviteit van de volgende interventies:
Één-op-één begeleiding tijdens de baring kan continu of intermitterend plaatsvinden. De minimale variant is ondersteuning vanaf de actieve fase tot en met de uitdrijving, de maximale variant vanaf de latente fase. Er zijn vele activiteiten die bij ondersteuning horen, zoals continue aanwezigheid, geruststellen en aanmoedigen, bevestigen en prijzen, helpen wensen onder woorden te brengen, aanraken, vasthouden en dergelijke. Verschillende ondersteuners zijn mogelijk, zoals getrainde partners of mantelzorgers, verloskundigen, kraamverzorgenden, verpleegkundigen of doula’s.
Baden/ douchen tijdens de baring houdt in dat de zwangere in het water zit/ ligt of naar wens kan douchen ter ontspanning en mogelijke pijnverlichting. Baden kan tijdens de ontsluitingsfase en tijdens de uitdrijving plaatsvinden. In deze uitgangsvraag wordt enkel gekeken naar het comfortverhogend effect van baden of douchen tijdens de ontsluitingsfase.
TENS is de afkorting van Transcutane Elektrische Neuro Stimulatie. Het is een apparaat op batterijen, waarmee de zwangere zichzelf kleine stroomstootjes kan toedienen als ze een wee voelt aankomen. De elektrodes van het apparaat worden op de onderrug of op acupunctuurpunten geplakt. De stroomstootjes geven een prikkelende of tintelende sensatie welke de pijnintensiteit door de weeën mogelijk verlagen.
Conclusies / Summary of Findings
Één-op-één ondersteuning versus gebruikelijke zorg
|
GRADE |
Zwangeren die één-op-één ondersteuning krijgen tijdens de baring gebruiken waarschijnlijk minder aanvullende pijnbehandeling in vergelijking tot zwangeren die gebruikelijke zorg krijgen.
Bronnen: (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002) |
|
Laag GRADE |
Zwangeren die één-op-één ondersteuning krijgen bij de baring lijken een kortere bevallingsduur te hebben in vergelijking tot zwangeren die gebruikelijke zorg krijgen.
Bronnen: (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b) |
|
Redelijk GRADE |
Zwangeren die één-op-één ondersteuning krijgen tijdens de baring hebben waarschijnlijk een lager risico op een vaginale kunstverlossing in vergelijking tot zwangeren die gebruikelijke zorg krijgen.
Bronnen: (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002; Hodnett, 1989) |
|
Laag GRADE |
Er lijkt geen verschil in het risico op een sectio caesarea tussen zwangeren die één-op-één ondersteuning krijgen bij de baring in vergelijking tot gebruikelijke zorg.
Bronnen: (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002; McGrath, 2008) |
|
Redelijk GRADE |
Er is waarschijnlijk geen verschil in het risico op een NICU opname tussen baby’s van zwangeren die één-op-één ondersteuning krijgen tijdens de baring in vergelijking met baby’s van zwangeren die gebruikelijke zorg krijgen.
Bronnen: (Gagnon, 1997; Hodnett, 2002) |
Baden en douchen versus gebruikelijke zorg
|
Laag GRADE |
Baden tijdens de ontsluitingsfase lijkt meer pijnverlichting te geven in vergelijking met gebruikelijke zorg.
Bronnen: (Cammu, 1994; Lee, 2013) |
|
Laag GRADE |
Douchen gedurende de ontsluitingsfase lijkt meer pijnverlichting te geven in vergelijking met gebruikelijke zorg.
Bronnen: (Lee, 2013) |
|
Laag GRADE |
Baden gedurende de ontsluitingsfase lijkt te resulteren in minder vraag naar aanvullende pijnmedicatie in vergelijking met gebruikelijke zorg .
Bronnen: (Cammu, 1994; Rush, 1996) |
|
Laag GRADE |
Er lijkt geen verschil in het risico op vaginale kunstverlossing of een sectio caesarea tussen zwangeren die baden tijdens de ontsluitingsfase in vergelijking tot gebruikelijke zorg.
Bronnen: (Cammu, 1994; Rush, 1996) |
|
Zeer laag GRADE |
Het is onzeker of baden in de ontsluitingsfase resulteert in een kortere duur van de ontsluitings- en uitdrijvingsfase in vergelijking tot gebruikelijke zorg.
Bronnen: (Cammu, 1994; Rush, 1996) |
|
Laag GRADE |
Baden gedurende de ontsluitingsfase lijkt geen verhoogd risico te geven op een pH < 7,1 van de a. umbilicalis in vergelijking tot gebruikelijke zorg.
Bronnen: (Cammu, 1994) |
|
Zeer laag GRADE |
Het is onzeker of baden of douchen gedurende de ontsluitingsfase een verhoogd risico geeft op een Apgarscore < 7 bij 5 minuten in vergelijking tot gebruikelijke zorg.
Bronnen: (Cammu, 1994) |
TENS versus placebo
|
Zeer laag GRADE |
Het is onzeker of TENS resulteert in een (klinisch relevante) lagere pijnintensiteit tijdens de baring in vergelijking met placebo aangezien waargenomen effecten tussen studies niet eenduidig zijn.
Bronnen: (Thomas, 1988; Shahoei, 2017; Aghamohamadi, 2011) |
|
Laag GRADE |
Zwangeren behandeld met TENS tijdens de baring lijken minder vaak hevige pijn te rapporteren in vergelijking met placebo.
Bronnen: (Chao, 2007; Shahoei, 2017) |
|
Zeer laag GRADE |
Het is onzeker of zwangeren behandeld met TENS tijdens de baring een hogere tevredenheid rapporteren in vergelijking met placebo.
Bronnen: (Neumark, 1978; Hughes, 1988; Nesheim, 1981; Thomas, 1988) |
|
Zeer laag GRADE |
Het is onzeker of er verschil is in gebruik van aanvullende epidurale pijnstilling tussen zwangeren behandeld met TENS in vergelijking met placebo.
Bronnen: (Harrison, 1986; Hughes, 1988; Thomas, 1988; Chao, 2007; Champagne, 1984) |
|
Laag GRADE |
Er lijkt geen verschil in het risico op een vaginale kunstverlossing of een sectio caesarea tussen zwangeren behandeld met TENS in vergelijking met placebo.
Bronnen: (Harrison, 1986; Lee, 1990; Nesheim, 1981; Thomas, 1988; Chao, 2007; Champagne, 1984) |
|
Zeer laag GRADE |
Het is onzeker of TENS resulteert in een kortere bevallingsduur van de ontsluitingsfase in vergelijking met placebo, aangezien waargenomen effecten tussen studies niet eenduidig zijn.
Bronnen: (Chao, 2007; Shahoei, 2017) |
|
Laag GRADE |
Er lijkt geen verschil in de bevallingsduur van de uitdrijvingsfase tussen zwangeren behandeld met TENS in vergelijking met placebo.
Bronnen: (Chao, 2007; Shahoei, 2017) |
TENS versus steriel waterinjecties
|
Zeer laag GRADE |
Het is onzeker of er een klinisch relevant verschil is tussen TENS of steriel waterinjecties als pijnbehandeling tijdens de baring.
Bronnen: (Labrecque, 1999) |
|
Zeer laag GRADE |
Het is onzeker of het gebruik van aanvullende pijnbehandeling verschilt tussen TENS of steriel waterinjecties als pijnbehandeling tijdens de baring.
Bronnen: (Labrecque, 1999) |
|
Zeer laag GRADE |
Het is onzeker of het risico op een sectio caesarea verschilt tussen TENS of steriel waterinjecties als pijnbehandeling tijdens de baring.
Bronnen: (Labrecque, 1999) |
Samenvatting literatuur
Één-op-één begeleiding
Beschrijving studies
De meta-analyse van Bohren (2017) includeerde tien RCT’s die voldeden aan de definitie van ‘gebruikelijke zorg’ (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 1989; Hodnett, 2002; McGrath, 2008; Cogan, 1988). Alle studies werden uitgevoerd in een ziekenhuissetting in een land met een hoge SES-status. In alle negen studies stond het ziekenhuisbeleid toe dat zwangeren, naast het krijgen van één-op-één ondersteuning, vergezeld werden door een partner of ander familielid tijdens de bevalling. Epidurale analgesie was routinematig beschikbaar in alle RCT’s indien aanvullende pijnbehandeling gewenst was. De RCT’s beschreven continue support of nagenoeg continue support, tenminste gedurende de actieve partus geboden door een zorgprofessional zoals een verloskundige (Bréart-Belgium, 1990; Bréart-France, 1990; Hemminki, 1990a; Hemminki, 1990b), een verpleegkundige (Gagnon, 1997; Hodnett, 2002), een ‘monitrice’ (deze functie bestaat niet in Nederland maar ligt waarschijnlijk tussen de obstetrie verpleegkundige en verloskundige) (Hodnett, 1989), een Doula (McGrath, 2008) of een getrainde persoon uit het eigen netwerk van de zwangere (Campbell, 2006). Het stadium van de bevalling waarin zwangeren één-op-één ondersteuning ontvingen varieerde tussen de studies van vroege tot actieve partus maar werd in enkele studies ook niet gespecificeerd. De controlegroep in deze studies ontvingen ‘gebruikelijke zorg’ waarbij zwangeren niet continue één-op-één begeleiding kregen. De gebruikelijke zorg varieerde tussen de studies.
Resultaten
Aanvullende pijnbehandeling
Het gebruik van pijnmedicatie werd in zeven RCT’s onderzocht (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002). Het gebruik van pijnmedicatie was significant lager bij zwangeren met één-op-één begeleiding vergeleken met de ‘usual care’ groep (RR 0,97, 95% BI 0,96 tot 0,99; P<0,001; n= 9733). Zwangeren die één-op-één begeleiding ontvingen hadden gemiddeld een 3% lagere kans op aanvullende pijnbehandeling dan zwangeren die gebruikelijke zorg kregen (‘usual care’). Dit verschil reflecteert echter geen klinisch relevant verschil aangezien het betrouwbaarheidsinterval volledig binnen de grenzen van klinische besluitvorming blijft. Er was geen sprake van heterogeniteit (I2 =0%).
Figuur 1 Gebruik pijnmedicatie
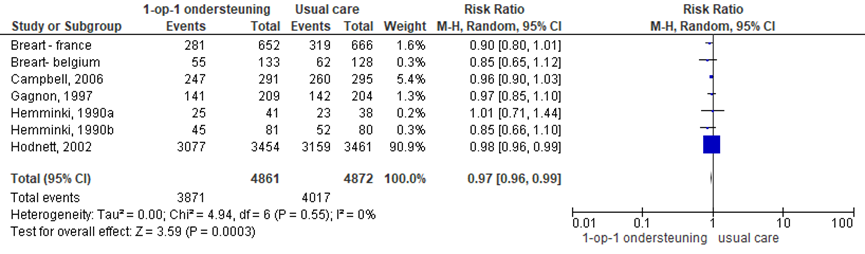
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat gebruik pijnmedicatie is met 1 niveau verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias). Het niveau van bewijskracht wordt gegradeerd als ‘redelijk’.
Bevallingsduur
De bevallingsduur werd in zes RCT’s onderzocht (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b). De totale duur van de bevalling was significant korter bij zwangeren met één-op-één begeleiding vergeleken met de ‘usual care’ groep (gemiddeld verschil -0,44 uur; 95% BI -0,68 tot -0,20 uur; P<0,001; n= 2807). Er was sprake van een lage mate van heterogeniteit (I2 28%).
Figuur 2 Bevallingsduur (in uren)
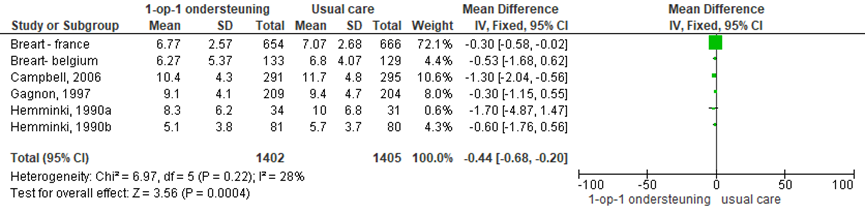
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat bevallingsduur is met 1 niveau verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en het brede betrouwbaarheidsinterval (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Modus partus - vaginale kunstverlossing
De uitkomstmaat vaginale kunstverlossing werd in acht RCT’s onderzocht (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002; Hodnett, 1989). Het risico op een vaginale kunstverlossing was significant lager bij zwangeren met één-op-één begeleiding vergeleken met de ‘usual care’ groep (RR 0,90, 95% BI 0,82 tot 1,00; P=0,04; n= 9880). Dit verschil reflecteert echter geen klinisch relevant verschil aangezien het betrouwbaarheidsinterval volledig binnen de grenzen van klinische besluitvorming blijft. Er was sprake van een lage heterogeniteit (I2=6%).
Figuur 3 Modus partus - vaginale kunstverlossing
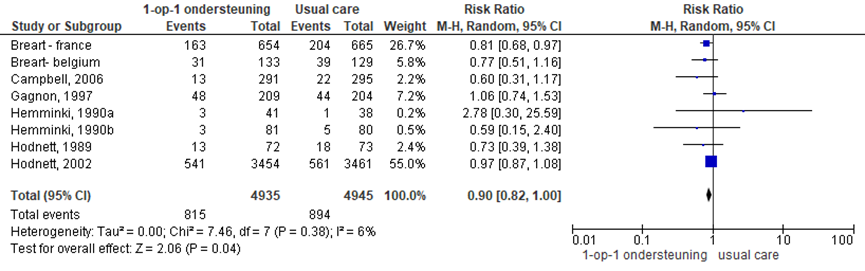
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat vaginale kunstverlossing is met 1 niveau verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias). Het niveau van bewijskracht wordt gegradeerd als ‘redelijk’.
Modus partus - sectio caesarea
De uitkomstmaat sectio caesarea werd in negen RCT’s onderzocht (Bréart-Belgium, 1990; Bréart-France, 1990; Campbell, 2006; Gagnon, 1997; Hemminki, 1990a; Hemminki, 1990b; Hodnett, 2002; McGrath, 2008; Cogan, 1988). Het risico op een sectio caesarea verschilde niet tussen de groepen (RR 0,91, 95% BI 0,76 tot 1,09; P=0,31; n= 10188). Er was sprake van matige heterogeniteit (I2 36%).
Figuur 4 Modus partus - sectio caesarea
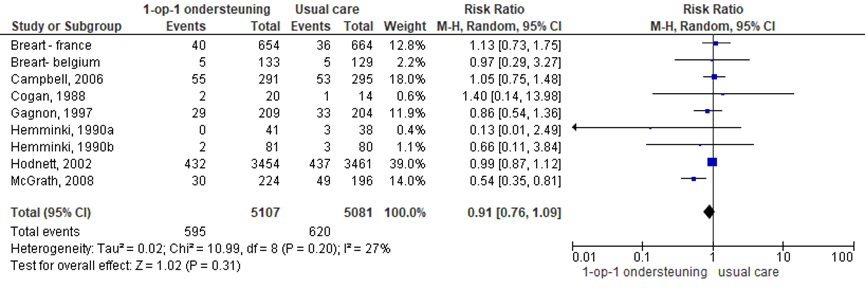
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat sectio caesarea is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en het brede betrouwbaarheidsinterval (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Opname NICU
De uitkomstmaat opname NICU werd in twee RCT’s onderzocht (Gagnon, 1997; Hodnett, 2002). Het risico op een NICU opname verschilde niet tussen de groepen (RR 0,99, 95% BI 0,82 tot 1,20; P=0,95; n= 7328). Er was sprake van matige heterogeniteit (I2 3%).
Figuur 5 Opname NICU
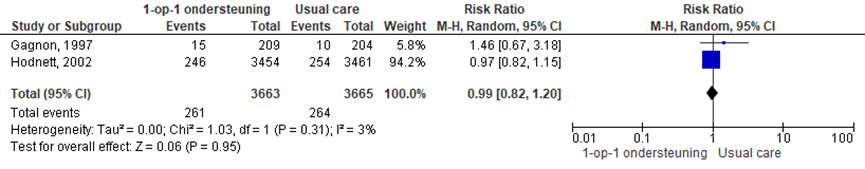
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat opname NICU is met 1 niveau verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias). Het niveau van bewijskracht wordt gegradeerd als ‘redelijk’.
Borstvoeding - één uur postpartum
In de studie van Campbell (2006) is een vertraagde start van de borstvoeding (> 1 uur na bevalling) een van de uitkomstmaten. Zwangeren met één-op-één begeleiding hebben minder vaak een vertraagde start van de borstvoeding dan zwangeren die ‘usual care’ ontvangen (RR 0,75, 95% BI 0,64 tot 0,88; P<0,001; n= 284).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat borstvoeding (één uur postpartum) is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en een geringe studie omvang en brede betrouwbaarheidsinterval (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Geen van de studies rapporteerde de uitkomstmaat pijnintensiteit, tevredenheid ten aanzien van pijnstilling, Apgarscore < 7 bij 5 min, foetale hartslag afwijkingen, temperatuur, pH a. umbilicalis, maternale/ neonatale sterfte, negatieve uitkomsten voor de baby op lange termijn of kosten.
Baden
Beschrijving studies
Voor het beantwoorden van de uitgangsvraag zijn drie studies geïncludeerd, te weten Cammu (1994), Rush (1996) en Lee (2013). Alle studies voldeden aan de definitie van ‘gebruikelijke zorg’ en werden uitgevoerd in een ziekenhuissetting in een land met een hoge SES-status. Cammu (1994) en Rush (1996) onderzochten beiden de invloed van het baden tijdens de ontsluitingsfase en Lee (2013) onderzocht de invloed van douchen op de pijnintensiteit. Studies waarbij de controlegroep ook de mogelijkheid had gebruik te maken van water (baden of douchen) werden geëxcludeerd. Daarnaast werden studies waarbij enkel de uitdrijving in bad plaatsvond ook geëxcludeerd. In de studie van Cammu (1994) uit België werden patiënten gerandomiseerd naar wel of niet baden tijdens de ontsluitingsfase (interventiegroep: n=54, controlegroep: n=56). Alle zwangeren hadden een eigen bevalkamer en ontvingen geïndividualiseerde verloskundige zorg. Het bad was ovaal gevormd, 160 cm lang en 50 cm diep. Het werd gevuld met kraanwater op een temperatuur die voor de vrouw het prettigst aanvoelde, maar niet hoger dan 37 C°. Ook in de studie van Rush (1996) uit Canada werden zwangeren gerandomiseerd naar wel of niet baden gedurende de ontsluitingsfase (interventiegroep: n=393, controlegroep n=392). Het bad had whirlpool functies bij de voeten en de onderrug en het badwater werd op een constante temperatuur van 38 tot 39 C° gehouden. Het gebruik van het bad werd de interventiegroep aangeboden, 210 zwangeren (54%) van de interventiegroep maakte hier gebruik van. Zwangeren in de controlegroep ontvingen gebruikelijke zorg en konden gebruik maken van een conventioneel bad. Zes zwangeren (2%) uit de controlegroep maakte hier gebruik van. De studie hield het principe van ‘intention to treat’ aan, dat wil zeggen dat de zwangeren worden geanalyseerd naar de door randomisatie aangewezen interventie- of controlegroep, ongeacht of ze wel of niet gebruik hebben gemaakt van het bad. In beide studies werden geen additieven aan het badwater gevoegd. De studie van Lee (2013) uit Taiwan werden zwangeren gerandomiseerd naar het gebruik van wel of geen douche (interventiegroep: n=46; controlegroep: n=46) op een constante temperatuur van 37 C°. De temperatuur van de kamer mochten de zwangeren zelf bepalen. Na een douche van 5 minuten voor het hele lichaam of de onderrug, mochten zwangeren in de interventiegroep nog 15 minuten de douchekop zó plaatsen wat het meeste comfortabel aanvoelde. De zwangeren konden staand of zittend douchen. Na de eerste douchesessie werd de ontsluiting elke 20 minuten gemeten. De zwangeren konden aansluitend weer douchen. Afgezien van de interventie, ontvingen de zwangeren in de interventiegroep en in de controlegroep gebruikelijke zorg.
Resultaten
Pijnintensiteit
Twee geselecteerde artikelen onderzochten de uitkomstmaat pijnintensiteit. Cammu (1994) onderzocht de pijnintensiteit bij gebruik van een bad tijdens de ontsluitingsfase waarbij de pijnintensiteit (VAS 0 tot 10 cm) gemeten werd op 25 en 50 tot 60 minuten na randomisatie. De VAS-score op 50 minuten werd vervroegd indien de zwangere besloot het bad eerder te verlaten of wanneer in de controle groep de zwangere persdrang kreeg. De studie van Lee (2013) onderzocht de pijnintensiteit voordat de zwangere onder de douche ging bij 4 en 7 cm ontsluiting en de meting werd vervolgens op 10 en 20 minuten post-interventie herhaald. De totale duur van een douche-sessie bedroeg 20 minuten. Gezien de heterogeniteit van de interventie en de verschillende tijdsmomenten waarop de pijnintensiteit is gemeten werd het poolen van de data niet wenselijk geacht. Tabel 1 geeft een beknopt overzicht van de resultaten. De studie van Cammu (1994) liet zien dat de pijnintensiteit 50 tot 60 minuten na randomisatie niet significant verschilde tussen de interventiegroep (bad) en de controlegroep ±25 minuten en (beide tijdspunten: p>0,05). Echter, de toename in pijn vanaf baseline tot 50 tot 60 minuten daarna was significant kleiner in de interventiegroep vergeleken met de controlegroep (toename interventiegroep: 1,4 (1,6); toename controlegroep: 2,4 (1,4); p=0,001). De studie van Lee (2013) onderzocht de pijnintensiteit bij zwangeren die douchten, 10 en 20 minuten na het vaststellen van 4 en 7 cm ontsluiting. Enkel de meting 20 minuten na 4 cm ontsluiting liet geen significant verschil in pijnintensiteit zien. De pijnintensiteit op de andere tijdsmomenten was telkens significant lager voor de interventiegroep vergeleken met de controlegroep (Tabel 1).
Tabel 1 Pijnintensiteit
|
Eerste auteur, jaartal |
Interventie |
Controle |
Meetinstrument pijnintensiteit |
Resultaten |
|
Cammu, 1994 |
Bad gedurende de ontsluiting N=57 |
Gebruikelijke zorg
N=56 |
Visual Analogue Scale (VAS), 10 cm |
Gemiddelde pijnscore (SD) ±25 min na randomisatie I: 6,7 (1,7) C: 7,3 (1,6) p>0,05
50-60 min na randomisatie I: 8,2 (1,5) C: 8,7 (1,3) p>0,05
Δ Toename pijnintensiteit van baseline tot 50-60 minuten daarna I: 1,4 (1,6) C:2,4 (1,4) p=0,001 |
|
Lee, 2013 |
Douchesessie van 20 minuten, naar wens herhalen gedurende de ontsluiting
N=46 |
Gebruikelijke zorg
N=46 |
VAS, 10 cm |
10 min na 4 cm ontsluiting I:4,2 (1,5) C:5,3 (2,0) p=0,007
20 min na 4 cm ontsluiting I: 5,1 (1,5) C:5,9 (2,0) p=0,07
10 min na 7 cm ontsluiting I: 6,3 (1,9) C:8,4 (1,3) p<0,001
20 min na 7 cm ontsluiting I:7,1 (1,9) C:8,9 (1,2) p<0,001 |
Bron: Cammu (1994) en Lee (2013)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat pijnintensiteit is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Aanvullende pijnbehandeling
Cammu (1994) en Rush (1996) onderzochten de invloed van baden tijdens de ontsluitingsfase op de vraag naar gebruik van aanvullende pijnbehandeling. Zwangeren in de studie van Cammu (1994) konden op verzoek epidurale analgesie toegediend krijgen. In de studie van Rush (1996) hadden zwangeren keus uit meerdere aanvullende pijnmedicatie: epidurale analgesie, narcotica (niet gespecificeerd), lachgas, TENS, algemene anesthesie (niet gespecificeerd) en spinale analgesie. In de studie van Rush (1996) werden zwangeren verzocht uit bad te komen indien ze epidurale analgesie wensten. In figuur 6 zijn de gepoolde resultaten over aanvullende pijnbehandeling weergegeven. Baden tijdens de ontsluitingsfase van de bevalling was significant geassocieerd met een lager verzoek om aanvullende pijnbehandeling (RR 0,89 95% BI: 0,81 tot 0,99; P= 0,03; n= 895). Er was geen sprake van heterogeniteit (I2 0%).
Figuur 6 Cross-over/ aanvullende pijnbehandeling
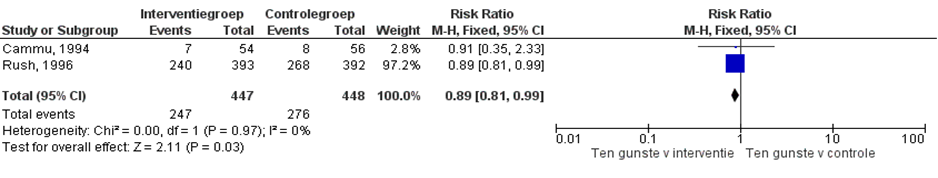
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval. Bron: Cammu (1994) en Rush (1996)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat cross-over/aanvullende pijnmedicatie is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Modus partus - vaginale kunstverlossing
Cammu (1994) en Rush (1996) onderzochten de invloed van baden gedurende de ontsluitingsfase op de wijze van bevallen.
Figuur 7 laat de gepoolde resultaten zien ten aanzien van vaginale kunstverlossing. Baden tijdens de ontsluitingsfase is niet significant geassocieerd met een lager risico op een vaginale kunstverlossing (RR 0,80 95% BI: 0,60 tot 1,06). Er was sprake van heterogeniteit (I2 51%).
Figuur 7 Vaginale kunstverlossing
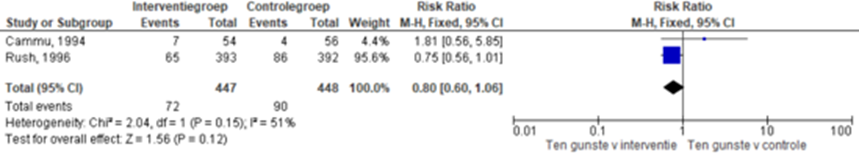
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval. Bron: Cammu (1994) en Rush (1996)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat vaginale kunstverlossing is met 2 niveaus verlaagd gezien de overlap van het gepoolde betrouwbaarheidsinterval met de grens voor klinische relevantie en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Modus partus - sectio caesarea
Cammu (1994) en Rush (1996) onderzochten de invloed van baden gedurende de ontsluitingsfase op de wijze van bevallen.
Figuur 8 laat de gepoolde resultaten zien ten aanzien van sectio caesarea. Er werd geen verschil waargenomen tussen de groepen in het risico op een sectio caesarea (RR 1,12 95% BI: 0,71 tot 1,77). Er was geen sprake van heterogeniteit (I2 0%).
Figuur 8 Sectio caesarea
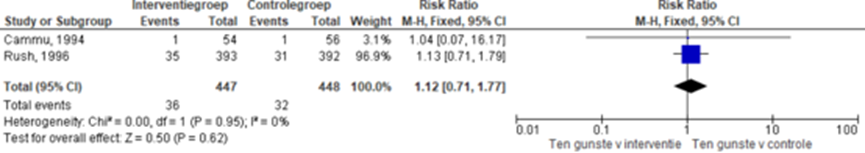
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval. Bron: Cammu (1994) en Rush (1996)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat sectio caesarea is met 2 niveaus verlaagd en de overlap van het gepoolde betrouwbaarheidsinterval met beide grenzen voor klinische relevantie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Bevallingsduur - ontsluiting
Cammu (1994) en Rush (1996) onderzochten de invloed van baden tijdens de ontsluitingsfase op de bevallingduur. Figuur 9 laat de gepoolde gemiddelde duur zien van de ontsluitingsfase. Baden tijdens de ontsluitingsfase resulteert niet in een kortere ontsluitingsfase (gemiddeld verschil -13,9 minuten, 95% BI:-60,9 tot -33,2). Er was geen sprake van heterogeniteit (I2 0%).
Figuur 9 Duur van de bevalling - de ontsluitingsfase
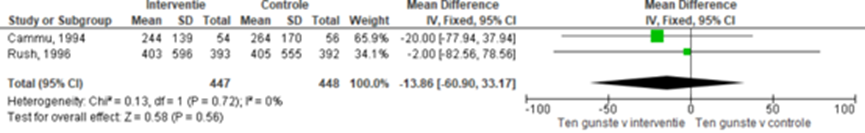
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval. Bron: Cammu (1994) en Rush (1996)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat duur van de ontsluitingsfase is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de overlap van het gepoolde betrouwbaarheidsinterval met beide grenzen voor klinische relevantie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’
Bevallingsduur - uitdrijving
Cammu (1994) en Rush (1996) rapporteerde de duur van de uitdrijvingsfase. Figuur 10 laat de gepoolde gemiddelde duur zien van de uitdrijvingsfase. Baden tijdens de ontsluitingsfase resulteert niet in een kortere uitdrijvingsfase (gemiddeld verschil -1,0 minuten, 95% BI:-6,7 tot -4,7). Er was geen sprake van heterogeniteit (I2 0%).
Figuur 10 Duur van de bevalling - de uitdrijvingsfase
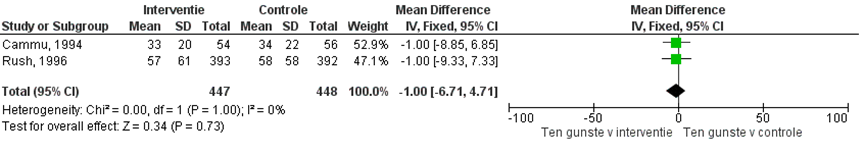
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval. Bron: Cammu (1994) en Rush (1996)
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat duur van de uitdrijvingsfase is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de overlap van het gepoolde betrouwbaarheidsinterval met de grens voor klinische relevantie en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’
pH a. umbilicalis < 7,1
Enkel de studie van Cammu (1994) onderzocht de invloed van baden tijdens de ontsluitingsfase op de pH van de a. umbilicalis van het pasgeboren kind. Bij twee baby’s uit de interventiegroep werd een pH van lager dan 7,1 vastgesteld, bij geen van de baby’s uit de controlegroep kwam dit voor. Een pH van lager dan 7,1 kwam niet significant vaker voor in de interventiegroep vergeleken met de controlegroep (RR 5,2, 95% BI: 0,3-105,5).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat pH a. umbilicalis < 7,1 is met 2 niveaus verlaagd gezien de overlap van het gepoolde betrouwbaarheidsinterval met beide grenzen voor klinische relevantie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Apgarscore < 7 bij 5 minuten
Enkel de studie van Cammu (1994) onderzocht de invloed van baden tijdens de ontsluitingsfase op de Apgarscore na 5 minuten. Bij één baby uit de interventiegroep was de Apgarscore lager dan zeven. Geen enkele baby uit de controlegroep had een Apgarscore lager dan zeven. Een lage Apgarscore kwam niet significant vaker voor in de interventiegroep vergeleken met de controlegroep (RR 3,2, 95% BI: 0,1-79,5).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat Apgarscore <7 na 5 minuten is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de overlap van het gepoolde betrouwbaarheidsinterval met beide grenzen voor klinische relevantie (-2 graderingen, imprecisie)). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Geen van de studies rapporteerde de uitkomstmaat tevredenheid ten aanzien van pijnstilling met een rapportcijfer en/of gevalideerde vragenlijst, foetale hartslag afwijkingen, temperatuur, maternale/ neonatale sterfte, negatieve uitkomsten voor de baby op lange termijn of kosten.
Geen van de studies rapporteerde de uitkomstmaat ‘tevredenheid ten aanzien van pijnstilling’ middels een rapportcijfer en/of gevalideerde vragenlijst.
TENS versus placebo
Beschrijving studies
In totaal werden middels de meta-analyse van Dowswell (2009) en aanvullende studies 11 RCT’s geïncludeerd waarin de effectiviteit van TENS vergeleken werd met placebo (Champagne, 1984; Chao, 2007; Harrison, 1986; Hughes, 1988; Nesheim, 1981; Neumark, 1978; Steptoe, 1984; Thomas, 1988; Lee, 1990; Aghamohammadi, 2011; Shahoei, 2017). Placebo behandeling bestond in alle studies uit TENS middels een placebo apparaat (sham-device) zonder elektrostimulatie of elektrostimulatie in een zeer lage intensiteit. Drie studies includeerden enkel primiparae (Champagne, 1984; Steptoe, 1984; Shahoei, 2017) en de overige studies includeerden zowel primiparae als multiparae. De TENS interventie varieerde tussen de studies, met TENS toegepast op de onderrug, TENS op accupunctuur punten of “Limoge’s current“ stimulatie op het hoofd. De meta-analyse van Dowswel, 2009 rapporteerde de resultaten per type TENS en in totaliteit.
Resultaten
Pijnintensiteit
De pijnintensiteit werd in vier RCT’s onderzocht (Thomas, 1988; Chao, 2007; Aghamohammadi, 2011; Shahoei, 2017). De pijnintensiteit werd in alle studies gemeten middels de VAS-schaal (0 tot 10 of 0 tot 100 schaal). Aangezien de tijdspunten en wijze van rapportage (continue versus dichotoom) van de pijnintensiteit verschilde tussen studies was het niet mogelijk de data te poolen. De individuele studieresultaten zijn beschrijvend weergegeven. Harrison (1986) rapporteerde ook een pijnscore maar specificeerde niet hoe deze gemeten werd. Deze data zijn niet meegenomen in de literatuuranalyse.
Pijnintensiteit - continue uitkomst
De studie van Thomas (1988) rapporteerde de VAS-score gedurende de ontsluitingsfase bij < 7 cm ontsluiting met een gemiddelde score van 33 ± 31 in de TENS-groep vergeleken met 35 ± 34 in de placebo-groep. Deze score verschilde niet significant tussen de groepen (gemiddeld verschil -2 punt, 95% BI –9,7 tot 5,7; P= 0,61; n= 275). De resultaten van de uitdrijvingsfase zijn niet meegenomen in deze analyse, aangezien slechts data van 6 patiënten per groep gerapporteerd werd. De studie van Shahoei (2017) rapporteerde een significant lagere VAS-score één uur na start interventie in de TENS-groep vergeleken met de placebo groep (gemiddeld verschil -2 punt, 95% BI -2,91 tot -1,09; P<0,001; n= 60). Een significant hogere pijnstilling bij TENS werd tevens waargenomen op de opvolgende tijdspunten (na 2, 3 en 4 uur na start interventie).
De studie van Aghamohamadi (2011) beschreef de VAS-score bij 7 cm ontsluiting, waarbij geen significant verschil werd waargenomen tussen de TENS-groep (mediaan 7,5; range 3 tot 9) vergeleken met de placebo groep (mediaan 8,3; range 4 tot 10) (P= 0,06; n= 64). Op het moment van volledige ontsluiting werd wel een significant lagere VAS-score waargenomen in de TENS-groep (mediaan 8,1; range 3 tot 10) vergeleken met placebo (mediaan 9,8; range 3-10) (P<0,001).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat pijnintensiteit (gemiddelde gedurende de baring) is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), de heterogeniteit in de puntschatters (inconsistentie) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Pijnintensiteit - dichotome uitkomst
De studie van Chao (2007) onderzocht het aantal zwangeren met hevige pijn gemeten met een VAS-schaal op 30 en 60 minuten na start interventie. Hierbij werd een significant lager risico op hevige pijn waargenomen in de TENS-groep vergeleken met de placebo groep (RR 0,44 95% BI 0,30 tot 0,64; P<0,001; n= 100). De RCT van Shahoei (2017) rapporteerde het risico op hevige pijn (gemeten op de VAS-schaal) en categoriseerde de groep met hevige pijn middels een score 8 tot 10. Shahoei (2017) rapporteerde dat gedurende de uitdrijvingsfase een significant lager aantal zwangeren hevige pijn rapporteerde wanneer behandeld met TENS vergeleken met placebo (RR 0,24, 95% BI 0,12 tot 0,50; P<0,001; n= 60).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat pijnintensiteit (dichotome uitkomstmaat) is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Tevredenheid ten aanzien aan pijnstilling
De uitkomstmaat tevredemheid is in vier RCT’s gemeten (Neumark, 1978; Hughes, 1988; Nesheim, 1981; Thomas, 1988). De tevredenheid ten aanzien van pijnstilling werd gemeten middels een VAS-schaal of een 3 tot 5 puntsschaal. Zwangeren behandeld met TENS hebben een significant hogere tevredenheid ten aanzien van pijnstilling vergeleken met de placebogroep (RR 1,36, 95% BI 1,02 tot 1,80; P= 0,04; n= 112). Er was geen sprake van heterogeniteit.
Figuur 11 Tevredenheid ten aanzien van pijnstilling
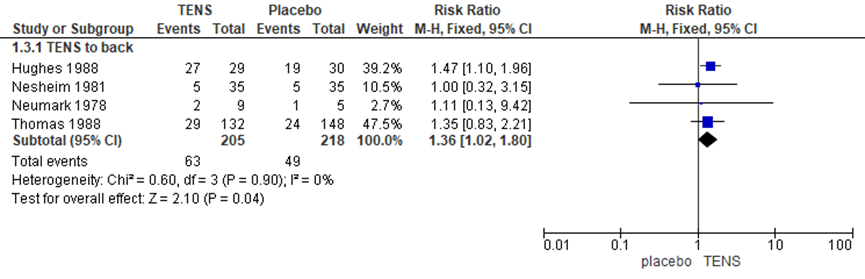
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat tevredenheid ten aanzien van pijnstilling is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), de geringe studiepopulatie en het brede betrouwbaarheidsinterval (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Aanvullende pijnbehandeling
Aanvullende pijnbehandeling - epidurale analgesie
Het gebruik van de epidurale analgesie als pijnmedicatie werd in vijf RCT’s onderzocht (Harrison, 1986; Hughes, 1988; Thomas, 1988; Chao, 2007; Champagne, 1984). Het gebruik van epidurale pijnmedicatie verschilde niet tussen de TENS en placebo-groep (RR 0,64, 95% BI 0,33 tot 1,21; P=0,17; n= 639). Er was sprake van hoge mate van heterogeniteit (I2 70%).
Figuur 12 Aanvullende pijnbehandeling (epidurale analgesie)
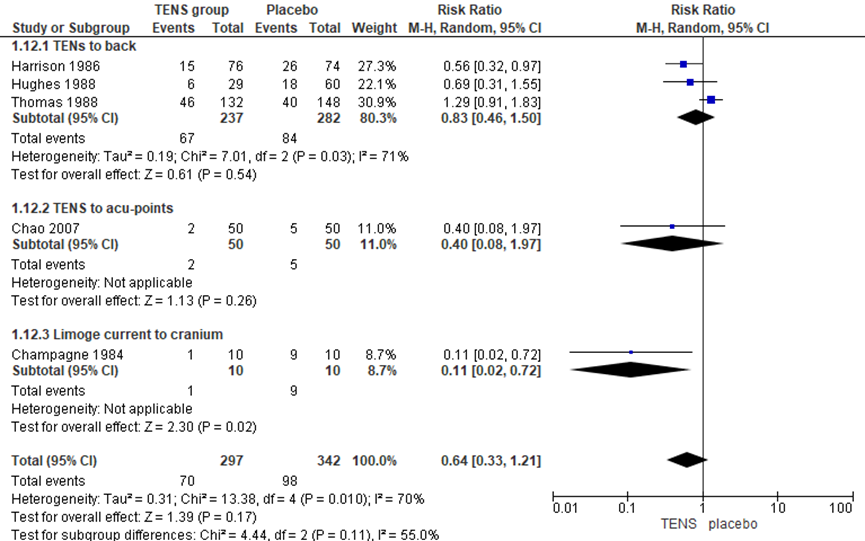
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat aanvullende pijnmedicatie (epidurale analgesie) is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), het brede betrouwbaarheidsinterval en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Aanvullende pijnbehandeling – overige pijnmedicatie
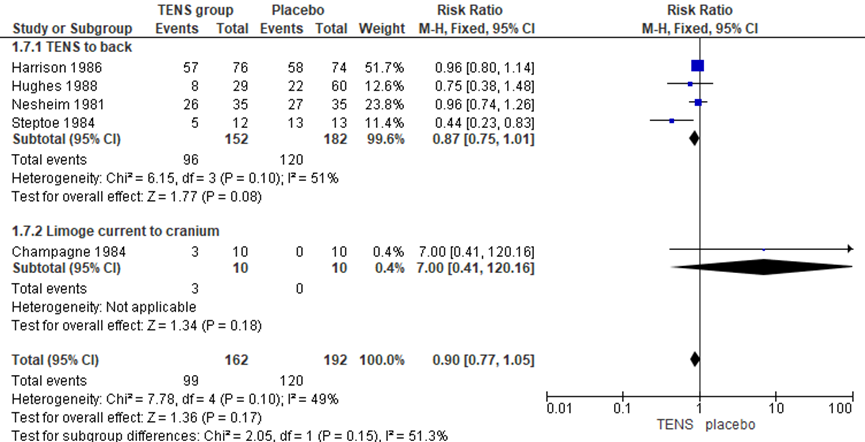
Het gebruik van overige pijnmedicatie werd in vijf RCT’s onderzocht (Harrison, 1986; Hughes, 1988; Nesheim, 1981; Steptoe, 1984; Champagne, 1984). Het gebruik van overige pijnmedicatie verschilde niet tussen de TENS en placebogroep (RR 0,90, 95% BI 0,77 tot 1,05; P=0,17; n= 354). Er was sprake van hoge mate van heterogeniteit (I2 49%).
Figuur 13 Aanvullende pijnbehandeling (overige pijnmedicatie)
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat aanvullende pijnmedicatie (overige pijnmedicatie) is met 2 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Modus partus - vaginale kunstverlossing
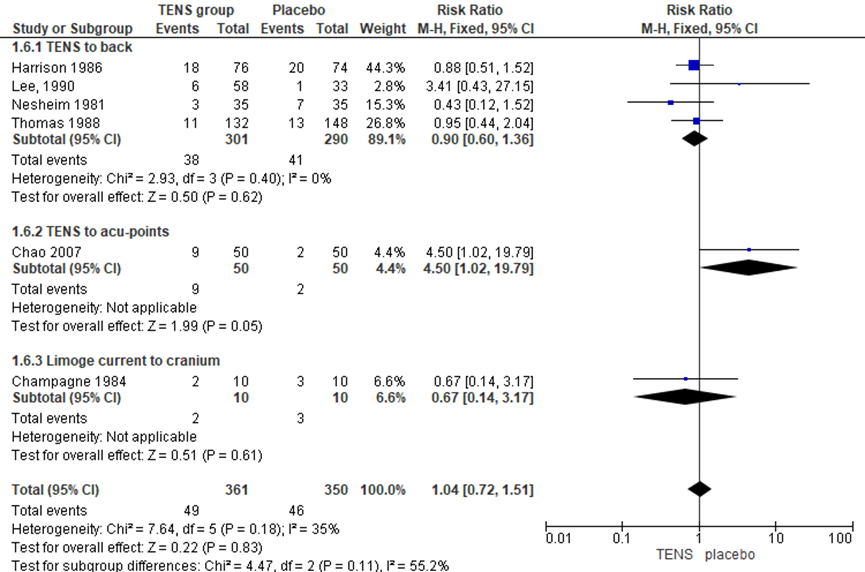
De uitkomstmaat vaginale kunstverlossing werd in zes RCT’s onderzocht (Harrison, 1986; Lee, 1990; Nesheim, 1981; Thomas, 1988; Chao, 2007; Champagne, 1984). Het risico op vaginale kunstverlossing verschilde niet tussen groepen (RR 1,04, 95% BI 0,72 tot 1,51; P=0,83; n= 711). Er was sprake van matige heterogeniteit (I2 0-35%).
Figuur 14 Vaginale kunstverlossing
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat vaginale kunstverlossing is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), het brede betrouwbaarheidsinterval en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Modus partus - sectio caesarea
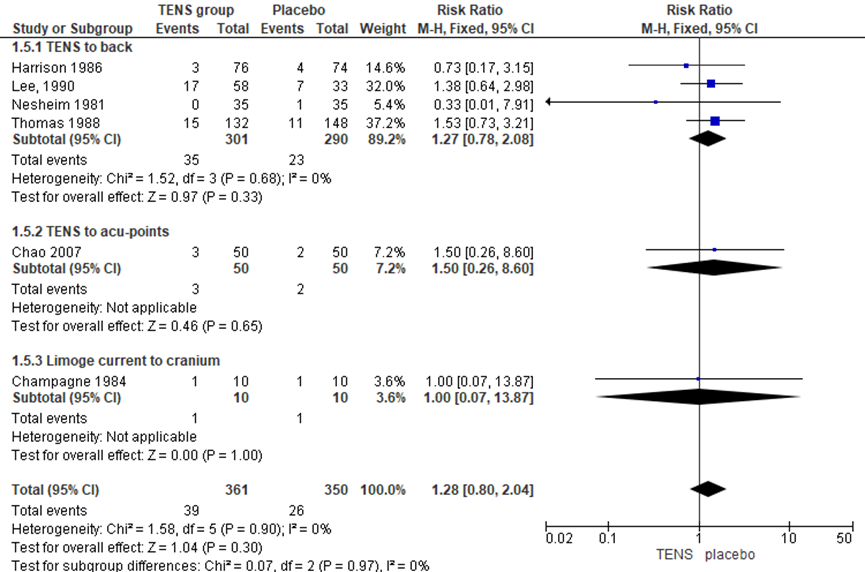
De uitkomstmaat sectio caesarea werd in zes RCT’s onderzocht (Harrison, 1986; Lee, 1990; Nesheim, 1981; Thomas, 1988; Chao, 2007; Champagne, 1984). Het risico op een sectio caesarea verschilde niet tussen groepen (RR 1,28, 95% BI 0,80 tot 2,04; P=0,30; n= 711). Er was geen sprake van heterogeniteit (I2 0%).
Figuur 15 Sectio caesarea
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat sectio caesarea is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), het brede betrouwbaarheidsinterval en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Bevallingsduur
Duur - ontsluitingsfase
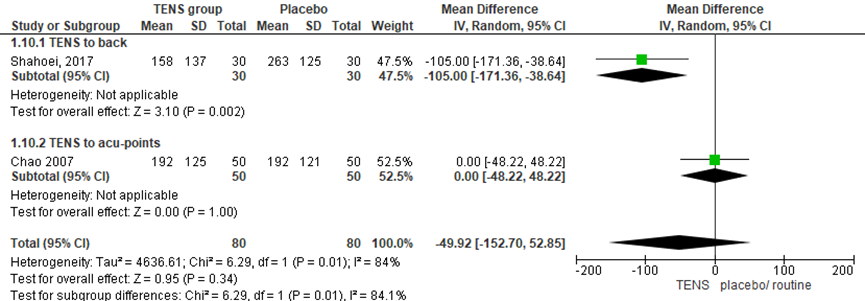
De duur van de ontsluitingsfase werd in twee RCT’s onderzocht (Chao, 2007; Shahoei, 2017). Er werd geen significant verschil waargenomen tussen de groepen in de gemiddelde duur van de ontsluitingsfase (gemiddeld verschil: -49,92 min, 95% BI -152,7 tot 52,9 min; P=0,34; n= 160). Er was sprake van hoge heterogeniteit (I2 84%).
Figuur 16 Bevallingsduur (ontsluiting)
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat duur ontsluitingsfase) is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), het brede betrouwbaarheidsinterval en de geringe studiepopulatie (-2 graderingen, imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Duur - uitdrijvingsfase
De duur van de uitdrijvingsfase werd in twee RCT’s onderzocht (Chao, 2007; Shahoei, 2017). Er werd geen significant verschil waargenomen tussen de groepen in de gemiddelde duur van de uitdrijving (gemiddeld verschil: -7,03 min, 95% BI -18,13 tot 4,08 min; P=0,21; n= 155). Er was sprake van lage heterogeniteit (I2=16%).
Figuur 17 Bevallingsduur (uitdrijving)
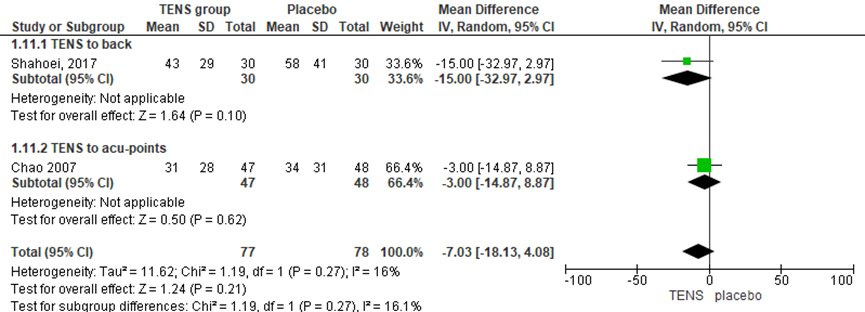
Z: p-waarde van gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2 statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat bevallingsduur (uitdrijvingsfase) is met 2 niveau’s verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘laag’.
Geen van de studies rapporteerde de uitkomstmaat opname NICU, Apgarscore < 7 bij 5 min, pH. umbilicalis, foetale hartslag afwijkingen, temperatuur, maternale/ neonatale sterfte, borstvoeding, negatieve uitkomsten voor de baby op lange termijn of kosten.
TENS versus steriel waterinjecties
Beschrijving literatuur
Één studie (Labrecque, 1999) vergeleek de effectiviteit van TENS met steriel waterinjecties (n= 35). TENS werd geplaatst op de onderrug terwijl in de controlegroep 4 intracutane steriel waterinjecties werden geplaatst in de onderrug (lumbale regio). De populatie bestond uit zwangere vrouwen in de actieve fase van de partus met klachten van pijn in de onderrug.
Resultaten
Pijnintensiteit
Pijnintensiteit werd in een kleine studie van Labrecque (1999) gemeten met de VAS-schaal (0 tot 10 cm met scores gerapporteerd in mm). Zoals ook wordt geconstateerd in de meta-analyse van Dowswell (2009), zijn de waargenomen standaard deviaties van de pijnscore lager dan te verwachten voor dit type schaal. Resultaten moeten dan ook met voorzichtigheid worden geïnterpreteerd. De pijnintensiteit was significant lager in de groep met steriel waterinjecties (gestandaardiseerd gemiddeld verschil: 5,45; 95% BI 3,49 tot 7,42; P<0,001).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat pijnintensiteit is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet en de opvallend lage standaarddeviaties (6 mm op 0-100 mm schaal) vergeleken met andere studies, waarbij dit type schaal gebruikt is (risk of bias) en de geringe studiepopulatie (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Aanvullende pijnbehandeling - gebruik van epidurale analgesie
Er werd geen significant verschil waargenomen in het aantal zwangeren dat aanvullende pijnbehandeling nodig had (epidurale analgesie) tussen zwangeren behandeld met TENS of steriel water (RR 1,07; 95% BI 0,64 tot 1,80; P= 0,80).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat aanvullende pijnbehandeling is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet, de geringe studiepopulatie en het brede betrouwbaarheidsinterval (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
Modus partus - sectio caesarea
Er werd geen significant verschil waargenomen in het aantal sectio caesarea tussen zwangeren behandeld met TENS of steriel water (RR 7,62; 95% BI 0,46 tot 126,4; P= 0,16).
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat modus partus (sectio caesarea) is met 3 niveaus verlaagd gezien beperkingen in de onderzoeksopzet, de geringe studiepopulatie en het brede betrouwbaarheidsinterval (imprecisie). Het niveau van bewijskracht wordt gegradeerd als ‘zeer laag’.
De uitkomstmaten tevredenheid ten aanzien van pijnstilling, vaginale kunstverlossingen, bevallingsduur, opname NICU, Apgarscore < 7 bij 5 min, pH. umbilicalis, foetale hartslag afwijkingen, temperatuur, maternale/ neonatale sterfte, borstvoeding, negatieve uitkomsten voor de baby op lange termijn of kosten werden niet beschreven in de literatuur.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Wat zijn de (on)gunstige effecten van comfortverhogende interventies (één-op-één ondersteuning/ TENS/ baden en douchen) als deze onderling vergeleken worden of vergeleken worden met gebruikelijke zorg (in geval van 1 op 1 ondersteuning en baden) of placebo (in geval van TENS) bij zwangere vrouwen met het verzoek tot behandelen van de baringspijn?
P: zwangere vrouwen met het verzoek tot behandelen van de baringspijn;
I: één-op-één ondersteuning (door zorgverlener of getrainde mantelzorger/ getrainde partner);
- Baden douchen tijdens ontsluitingsfase.
- TENS (transcutane elektro-neurostimulatie).
C: niet-medicamenteuze pijnbehandeling (onderlinge vergelijking van interventies);
- Gebruikelijke zorg* (in geval van 1 op 1 ondersteuning en baden).
- Placebo (in geval van TENS).
O: zie onderstaand:
- Pijnintensiteit (VAS/ NRS-schaal of een ander gevalideerd instrument).
- Cross-over naar andere pijnmedicatie/aanvullende pijnmedicatie.
- Tevredenheid ten aanzien van pijnstilling ( (rapportcijfer/ VAS/ NRS-schaal of een ander gevalideerd instrument).
- Modus partus (vaginale kunstverlossing/ sectio caesarea).
- Borstvoeding.
- Bevallingsduur.
- Neonatale complicaties: opname NICU, Apgarscore < 7 bij 5 min, foetale hartslagafwijkingen, temperatuur, pH a. umbilicalis, negatieve uitkomsten voor de baby op lange termijn.
- Maternale/ neonatale sterfte.
- Kosten.
*Aangezien de standaard sterk afhankelijk is van de setting werd de volgende definitie voor gebruikelijke zorg toegepast: ‘routine protocol in ziekenhuis of geboorte-centrum in een land met een hoge Sociaal Economische Status (SES), waarbij dezelfde zorg geleverd wordt aan zowel de controlegroep als de interventiegroep, uitgezonderd van de interventie in kwestie (dat wil zeggen 1 op 1 ondersteuning of baden)’. De SES wordt op dezelfde manier gehanteerd als de Cochrane review van Bohren (2017), namelijk volgens de criteria van World Bank (World Bank, 2018). Gebruik van deze definitie heeft als doel studies te includeren die vergelijkbaar zijn met de Nederlandse situatie, namelijk een setting waar de zwangere vrouw vrije keuze heeft een partner of familielid aanwezig te laten zijn en de beschikbaarheid van andere/aanvullende vormen van pijnbehandeling gangbaar zijn.
Relevante uitkomstmaten
De werkgroep achtte pijnintensiteit, tevredenheid, modus partus en maternale/ neonatale sterfte voor de besluitvorming kritieke uitkomstmaten; en gebruik aanvullende pijnbehandeling een voor de besluitvorming belangrijke uitkomstmaat.
De werkgroep definieerde de uitkomstmaten als volgt: pijnintensiteit (VAS/ NRS-schaal of een ander gevalideerd instrument) en tevredenheid (rapportcijfer/ VAS/ NRS-schaal of een ander gevalideerd instrument), waarbij scores door de patiënt zelf gedurende of direct na de bevalling gerapporteerd werden. Voor neonatale Apgarscore wordt de definitiescore van < 7 bij 5 minuten aangehouden. Voor de overige uitkomstmaten definieerde de werkgroep niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
Naast significantie wordt de klinische besluitvorming vooral bepaald door de klinische relevantie van de waargenomen verschillen tussen behandelopties. Voor dichotome uitkomstmaten definieerde de werkgroep een minimaal klinisch (patiënt) relevant verschil volgens de grenzen van de GRADE-working group, namelijk een verschil in relatief risico van 25%. Voor de continue kritieke uitkomstmaten definieerde de werkgroep een verschil van 10% op pijnintensiteit of tevredenheid als een klinisch (patiënt) relevant verschil.
Zoeken en selecteren (Methode)
In de databases Medline (OVID), Embase (via Embase.com) en de Cochrane Library (via Wiley) is op 26 februari 2018 met relevante zoektermen gezocht naar studies die de niet-medicamenteuze vormen van pijnbehandeling (1 op 1 ondersteuning, TENS, baden) beschreven bij zwangere vrouwen met baringspijn. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 395 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria:
- Voldoet aan de PICO.
- Studiedesign systematische review of RCT’s.
- Beschrijven van minimaal één van de bovengenoemde uitkomstmaten.
Op basis van titel en abstract werden in eerste instantie 50 studies geselecteerd, waaronder een systematische Cochrane review van Bohren (2017) over één-op-één ondersteuning, een Cochrane review van Dowswell (2009) over TENS en een Cochrane review van Cluett (2009) over baden. Na raadpleging van de volledige tekst werden de meta-analyses als uitgangspunt gebruikt en werden de meta-analyses over TENS en baden geüpdatet met respectivelijk drie RCT’s (Lee, 1990; Aghamohammadi, 2011; Shahoei, 2017) en één RCT (Lee, 2013). Er werden 43 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording), waaronder enkele individuele studies die als full-tekst opgevraagd werden maar al middels bovenstaande meta-analyses geïncludeerd werden. De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk of bias tabellen.
Referenties
- World Bank Country and Lending Groups: Historical classification by income. datahelpdesk.worldbank.org/knowledgebase/articles/ 906519-world-bank-country-and-lending-groups (geraadpleegd 20-06-2018).
- Bohren MA, Hofmeyr GJ, Sakala C, Fukuzawa RK, Cuthbert A. Continuous support for women during childbirth. Cochrane Database Syst.Rev. 2017 07 06;7:003766.
- Cammu H, Clasen K, Van Wettere L, Derde MP. 'To bathe or not to bathe' during the first stage of labor. Acta Obstet.Gynecol.Scand. 1994 Jul;73(6):468-472.
- Rush J, Burlock S, Lambert K, Loosley-Millman M, Hutchison B, Enkin M. The effects of whirlpools baths in labor: a randomized, controlled trial. Birth 1996;23(3):136-143.
- Lee S, Liu C, Lu Y, Gau M. Efficacy of warm showers on labor pain and birth experiences during the first labor stage. J.Obstet.Gynecol.Neonatal Nurs. 2013 Jan-Feb;42(1):19-28.
- Lee EW, Chung IW, Lee JY, Lam PW, Chin RK. The role of transcutaneous electrical nerve stimulation in management of labour in obstetric patients. Asia.Oceania.J.Obstet.Gynaecol. 1990 Sep;16(3):247-254.
- Aghamohammadi A, Zafari M, Tofighi M. The effect of using trascutaneous electrical nerve stimulation (TENS) in acupuncture points (Hegu (LI-4) and Sanyinjiao (Sp-6)) on labor pain reduction. Gineco.ro 2011 /;7(3):142-145.
- Shahoei R, Shahghebi S, Rezaei M, Naqshbandi S. The effect of transcutaneous electrical nerve stimulation on the severity of labor pain among nulliparous women: A clinical trial. Complement.Ther.Clin.Pract. 2017 Aug;28:176-180.
- Ulfsdottir H, Saltvedt S, Ekborn M, Georgsson S. Like an empowering micro-home: A qualitative study of women's experience of giving birth in water. Midwifery. 2018;67: 26-31.
- Hodnett ED, Gates S, Hofmeyr GJ, Sakala C. Continuous support for women during childbirth. Cochrane Database Syst.Rev. 2013 07 15;7:003766.
- Hodnett, E. D. (2002). Pain and women's satisfaction with the experience of childbirth: a systematic review. American journal of obstetrics and gynecology, 186(5), S160-S172.
- Nutter, E., Meyer, S., Shaw‐Battista, J., & Marowitz, A. (2014). Waterbirth: an integrative analysis of peer‐reviewed literature. Journal of midwifery & women's health, 59(3), 286-319.
- Labrecque, M., Nouwen, A., Bergeron, M., & Rancourt, J. F. (1999). A randomized controlled trial of nonpharmacologic approaches for relief of low back pain during labor. Journal of family practice, 48(4), 259-264.
- Cluett ER, Burns E, Cuthbert A. Immersion in water during labour and birth. Cochrane Database of systematic reviews 2018,issue 5; CD000111.
- Zorgstandaard integrale geboortezorg, zorginstituut Nederland; Diemen: 2018.
- Patientenfederatie Nederland. Meldactie Patientenfederatie, Utrecht: 2018
Evidence tabellen
Evidence table for systematic review of RCTs and observational studies (intervention studies)
Research question: TENS
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Dowswell, 2009 (Cochrane Review)
PS., study characteristics and results are extracted from the SR (unless stated otherwise) |
SR and meta-analysis of RCT’s
A: Champagne, 1984 B: Chao, 2007 C: Harrison, 1986 D: Hughes, 1988 E: Labreque, 1999 F: Nesheim, 1981 G: Neumark, 1978 H: Steptoe, 1984 I: J:
Study design: RCT
Setting and Country: A: France B: Taiwan C: Ireland D: USA E: Canada F: Norway G: Germany H: Denmark I: NR
Source of funding and conflicts of interest: A: NR B: NR C: NR D: NR E: NR F: NR G: NR H: NR I: NR
|
Inclusion criteria SR: healthy pregnant women in spontaneous labour, term, singleton vertex presentation.
Exclusion criteria SR: no random allocation, TENS used only after labour.
10 studies included
Important patient characteristics at baseline:
N, mean age A: XX patients, XX yrs B: C: ….
N, included: A: 20 B: 105 C: 150 D: 90 E: 35 F: 70 G: 20 H: 26 I: 280
Groups comparable at baseline? Yes, except for study F an I (some baseline imbalance between groups with more primi’s in the I group) |
Describe intervention:
A: limoge current to the cranium B: TENS to 4 acupuncture points on hands and lower legs for 30min upon request C: TENS to back D: active TENS E: TENS to lower back F: TENS to lower back G: TENS to lower back H: Tens to back I: Tens to lower back
|
Describe control:
A: sham device B: placebo TENS to same positions (placebo emitted very low level electrical stimulation) C: placebo TENS device D: Placebo TENS E: SWI 4 injections* F: placebo TENS G: placebo TENS H: Placebo (with flashing lights but no current) I: non-active placebo TENS
* the results of this comparison are analysed and reported separately |
End-point of follow-up:
All studies: delivery
For how many participants were no complete outcome data available? (intervention/control) A: unclear B: n=5 excluded because delivery before start intervention (included in ITT analysis) C: some loss to follow up on certain outcomes (e.g. 18% missing for pain outcome at 1hr) D: only very limited loss to follow up E: small loss to follow up (but very low recruitment rate) F: no apparent loss to follow up G: n=1 loss to follow up H: unclear I: high levels of missings for some outcomes (aprox 50%)
|
Outcome measures as defined in this research question are extracted from the individual studies. The outcomes (results) and effect sizes can be found in the forest plots (figures) of the literature analysis.
|
RoB:
Selection bias (randomization): High: F Unclear: A-B-C-D-G-H Low: E-I
Selection bias (allocation concealment): Unclear: A-B-C-D-G-H-I Low: E
Blinding of participants: High: E Unclear: A-B-C-D-F-G-H-I Low:
Blinding of clinical staff: High: E Unclear: A-B-C-D-F-G-H-I Low:
Blinding of outcome assessment: High: E Unclear: A-B-C-D-F-G-H-I Low:
Incomplete outcome data: High: I Unclear: A-C-E-G-H Low: B-D-F
Other bias: High: Unclear: A-B-C-D-E*-F-G-H-I Low:
*SDs reported for the pain scores were very much lower than can be expected with a VAS scale |
Evidence table for systematic review of RCTs and observational studies (intervention studies)
Research question: één-op-één ondersteuning
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Bohren, 2017 (Cochrane Review)
PS., study characteristics and results are extracted from the SR (unless stated otherwise) |
SR and meta-analysis of (10 RCT’s)
A: Breart-Belgium, 1990 B: Breart-France, 1990 C: Campbell, 2006 D: Gagnon, 1997 E: Hemminki, 1990a F: Hemminki, 1990b G: Hodnet, 1989 H: Hodnet, 2002 I: McGrath, 2008 J: Cogan, 1988
Study design: RCT
Setting and Country: A: Belgium B: France C: USA D: Canada E: Finland F: Finland G: Canada H: Canada I: USA J: USA
Source of funding and conflicts of interest: A: not clear “European Community concerted action” B: not clear “European Community concerted action” C: Johson & johnson provided small stipend to complete data analysis D: funding by FRSQ (research funding agency) E: Grant from Finnish Academy of Sciences F: Grant from Finnish Academy of Sciences G: Grant from National Health Research and Development Program H: US PHS grant I: supported by Grant HD (awarded by NICH) J: NR |
Inclusion criteria SR: healthy pregnant women in spontaneous labour, term, singleton vertex presentation. Fathers allowed to be present.
Exclusion criteria SR: / (for the analysis of this research question studies in low-SES status were excluded)
10 studies included
Important patient characteristics at baseline:
N, mean age A: XX patients, XX yrs B: C: ….
N, included, I:C A: 133:131 B: 656:664 C: 300:300 D: 209:204 E: 41:38 F: 81:80 G: 72:73 H: 3453:3461 I: 224:196 J: 20:14 Groups comparable at baseline? Yes |
Describe intervention:
A: permanent support of midwife B: permanent support of midwife C: continuous support by trained female friend or relative (2x 2hr session about labour support) D: one-to-one nursing care from randomization until 1hr post birth. Nurses received 30hr training on support E: 1:1 support by midwifery students from enrolment until transfer to the postpartum ward F: support by midwifery students G: monititrice gave continuous support (community midwife/ midwifery apprentice) H: continuous support labour staff and delivery nurses (had 2day training on support) I: doula continuous support J: continuous support by Lamaze childbirth instructor |
Describe control:
A: varying degrees of presence B: varying degrees of presence C: support by people of their own choosing D: usual nursing care consisting of intermittent support E: normal routine intrapartum care F: normal routine intrapartum care G: intermittent nursing care H: intermittent support from a nurse (not receiving training on support) I: routine obstetric and nursing care J: intermittent nursing care. |
End-point of follow-up:
All studies: delivery
For how many participants were no complete outcome data available? (intervention/control) A: completion rate for medical record data and in-hospital questionnaire were 99% and 91% B: completion rate for medical record data and in-hospital questionnaire were >95% C: compete medical record differed between groups (82% in doula group, 94% control) D: 100% Follow up E: medical records collected on 92% op sample F: medical records collected on 100% op sample G: method of delivery outcome complete in 88% of sample. Other outcomes only 71% complete data H: medical records collected on 100% op sample I: medical records collected on 100% op sample J: withdrawal before analysis in 30% support group and 21% in controls
|
Outcome measures as defined in this research question are extracted from the individual studies. The outcomes (results) and effect sizes can be found in the forest plots (figures) of the literature analysis.
|
RoB:
Selection bias (randomization): High: Unclear: A-B-J-E-F Low: C-D-G-H
Selection bias (allocation concealment): Unclear: A-B-J-E-F-I Low: C-D-G-H
Blinding of participants and personnel: High: A-B-C-J-D-E-F-G-H-I Unclear: Low:
Blinding of outcome assessment: High: C-E Unclear: A-B-J-D-F-G-H-I Low:
Incomplete outcome data: High: C-J Unclear: Low: A-B-D-E-F-G-H-I
Selective reporting: High: Unclear: J Low: A-B-C-D-E-F-G-H-I
Other bias: High: E*-F* Unclear: C Low: A-B-J-D-G-H-I
* Mothers were told the purpose of the study differentially |
TENS
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies (cohort studies, case-control studies, case series))1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy - otherwise the evidence table for studies of diagnostic test accuracy should be used.
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3
|
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Lee, 1990 |
Type of study: RCT
Setting: hospital
Country: Hong Kong
Source of funding: Not reported |
Inclusion criteria: 18-35 years, not attended antenatal class, singleton with vertex presentation. Parity 0 or 1 and uncomplicated pregnancy were selected.
Exclusion criteria: /
N total at baseline: 125
Important prognostic factors2: age ± SD: I: 27 ± 4 C: 27 ± 3
Groups comparable at baseline? Yes |
Describe intervention (treatment/procedure/test):
TENS.
|
Describe control (treatment/procedure/test):
Placebo TENS (no current)
|
Length of follow-up: Until delivery
Loss-to-follow-up: unclear
Incomplete outcome data: unclear
|
Outcome measures and effect size (include 95%CI and p-value if available):
Instrumental birth: I: 6 (58) C: 1 (33)
Sectio caesare: I: 17 (58) C: 7 (33) |
|
|
Aghamohammadi, 2011 |
Type of study: RCT
Setting: hospital
Country: Iran
Source of funding: Islamic Azad University, Sari Branch with the contract number of p/5884. |
Inclusion criteria: nulliparous patients in active labor, cervical dilatation of ≤5cm, no epidural analgesia, singleton pregnancy and fetal vertex presentation, age between 20-34 years, no experience in acupuncture or TENS.
Exclusion criteria: caesarean section, smoking and addicted women, physical and mental diseases, maternal skin lesions on the application sites and maternal use of pacemaker.
N total at baseline: 64
Important prognostic factors2: age ± SD: I: 28 ± 2 C: 28 ± 2
Gestational age ± SD: I: 39 ± 0.9 C: 39.1 ± 0.6
Groups comparable at baseline? Yes |
Describe intervention (treatment/procedure/test):
TENS at acupuncture points
|
Describe control (treatment/procedure/test):
Sham TENS
|
Length of follow-up: Until delivery
Loss-to-follow-up: none
Incomplete outcome data: none
|
Outcome measures and effect size (include 95%CI and p-value if available):
VAS score in 7cm cervical dilatation (median(range) I: 7.5(3-9) C: 8.3(4-10) P= 0.059
VAS score in full cervical dilatation (median(range)) I: 8.1(3-10) C: 9.8(3-10) P <0.000
Time from starting study to the end of the first stage (mean(SD)) I: 180.9 ±25 C: 238.2 ±30.7 P <0.000
Augmentation of labor I: 16(50%) C: 25(78.1%) P= 0.019 |
|
|
Shahoei, 2017 |
Type of study: RCT
Setting: teaching hospital
Country: Iran
Source of funding: not reported |
Inclusion criteria: nulliparous women, cephalic pregnancy, gestational age 28-40wks, active phase of labor and intact membranes.
Exclusion criteria: Fetal growth disorders, caesarean indication, medical and childbirth diseases, having experience with TENS, skin problems in areas with electrodes, chronic illness or unwillingness to use TENS.
N total at baseline: 90 (60 TENS and Placebo)
Important prognostic factors2: Age ± SD: percentage per age group given (comparable between groups).
Gestational age ± SD: Not reported
Groups comparable at baseline? Yes
|
Describe intervention (treatment/procedure/test):
TENS (switched on)
|
Describe control (treatment/procedure/test):
Placebo TENS (switched off)
|
Length of follow-up: Until delivery
Loss-to-follow-up: unclear
Incomplete outcome data: unclear
|
Outcome measures and effect size (include 95%CI and p-value if available):
Visual Pain Severity Scale, second stage of labor: Mild: I: 12 (40) C: 1 (3.3) Moderate: I: 12 (40) C: 4 (13.3) Severe: I: 6 (20) C: 25 (83.4)
Duration 1st stage of labor: I: 158.42 ± 136.64 C: 262.5 ± 125.23
Duration 2nd stage of labor: I: 43 ± 29.37 C: 57.5 ± 41.39
Duration 3th stage of labor: I: 1 11.6 ± 4.2 C: 13.27 ± 8.7 |
|
Baden/ douchen
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies (cohort studies, case-control studies, case series))1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy – otherwise the evidence table for studies of diagnostic test accuracy should be used.
- Prognostic balance between treatment groups is usually guaranteed in randomized studies, but non-randomized (observational) studies require matching of patients between treatment groups (case-control studies) or multivariate adjustment for prognostic factors (confounders) (cohort studies); the evidence table should contain sufficient details on these procedures.
- Provide data per treatment group on the most important prognostic factors ((potential) confounders).
- For case-control studies, provide sufficient detail on the procedure used to match cases and controls
- For cohort studies, provide sufficient detail on the (multivariate) analyses used to adjust for (potential) confounders.
Risk of bias table for intervention studies (randomized controlled trials)
Research question: Baden/ douchen
|
Study reference
(first author, publication year) |
Describe method of randomisation1 |
Bias due to inadequate concealment of allocation?2
(unlikely/likely/unclear) |
Bias due to inadequate blinding of participants to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of care providers to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of outcome assessors to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to selective outcome reporting on basis of the results?4
(unlikely/likely/unclear) |
Bias due to loss to follow-up?5
(unlikely/likely/unclear) |
Bias due to violation of intention to treat analysis?6
(unlikely/likely/unclear) |
|
Cammu, 1994 |
Sealed opaque envelopes containing method indicator card |
Unlikely |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Unlikeley |
Unlikelely |
Likely |
|
Lee, 2013 |
Random allocation computer software |
Unlikely |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Likely (where are the Apgarscores?) |
Unlikely |
Likely |
|
Rush, 1996 |
computer generated random allocation in sealed opaque envelopes. |
Unlikely |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Likeley, due to the nature of the intervention |
Unlikely |
Unlikely
|
Unlikely |
Research question: TENS
|
Study reference
(first author, publication year) |
Describe method of randomisation1 |
Bias due to inadequate concealment of allocation?2
(unlikely/likely/unclear) |
Bias due to inadequate blinding of participants to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of care providers to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of outcome assessors to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to selective outcome reporting on basis of the results?4
(unlikely/likely/unclear) |
Bias due to loss to follow-up?5
(unlikely/likely/unclear) |
Bias due to violation of intention to treat analysis?6
(unlikely/likely/unclear) |
|
Lee, 1990 |
Randomly divided (not specified) |
Unclear |
Unlikely |
Unlikely |
Unlikely |
Unclear |
Unclear |
Unlikely |
|
Aghamohammadi, 2011 |
Randomly divided (not specified) |
Unclear |
Unlikely |
Unlikely |
Unlikely |
Unclear |
Unlikely |
Unlikely |
|
Shahoei, 2017 |
Randomly divided (not specified) |
Unclear |
Unlikely |
Unclear |
Unclear |
Unclear |
Unlikely |
Unlikely |
- Randomisation: generation of allocation sequences have to be unpredictable, for example computer generated random-numbers or drawing lots or envelopes. Examples of inadequate procedures are generation of allocation sequences by alternation, according to case record number, date of birth or date of admission.
- Allocation concealment: refers to the protection (blinding) of the randomisation process. Concealment of allocation sequences is adequate if patients and enrolling investigators cannot foresee assignment, for example central randomisation (performed at a site remote from trial location) or sequentially numbered, sealed, opaque envelopes. Inadequate procedures are all procedures based on inadequate randomisation procedures or open allocation schedules.
- Blinding: neither the patient nor the care provider (attending physician) knows which patient is getting the special treatment. Blinding is sometimes impossible, for example when comparing surgical with non-surgical treatments. The outcome assessor records the study results. Blinding of those assessing outcomes prevents that the knowledge of patient assignement influences the proces of outcome assessment (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary.
- Results of all predefined outcome measures should be reported; if the protocol is available, then outcomes in the protocol and published report can be compared; if not, then outcomes listed in the methods section of an article can be compared with those whose results are reported.
- If the percentage of patients lost to follow-up is large, or differs between treatment groups, or the reasons for loss to follow-up differ between treatment groups, bias is likely. If the number of patients lost to follow-up, or the reasons why, are not reported, the risk of bias is unclear
- Participants included in the analysis are exactly those who were randomized into the trial. If the numbers randomized into each intervention group are not clearly reported, the risk of bias is unclear; an ITT analysis implies that (a) participants are kept in the intervention groups to which they were randomized, regardless of the intervention they actually received, (b) outcome data are measured on all participants, and (c) all randomized participants are included in the analysis.
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea, 2007; BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher, 2009; PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
Question: 1-op-1 ondersteuning
|
Study First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Bohren, 2017 |
Yes |
Yes |
Yes |
No |
NA |
Yes |
Yes |
Yes |
Yes |
Question: TENS
|
Study First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Dowswell, 2009 |
Yes |
Yes |
Yes |
No |
NA |
Yes |
Yes |
Yes |
Yes |
- Research question (PICO) and inclusion criteria should be appropriate and predefined.
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched.
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons.
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported.
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCTs).
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table et cetera).
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (for examaple Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (for example funnel plot, other available tests) and/or statistical tests (for example Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Redenen van exclusie |
|
Bonapace, 2018 |
Een richtlijn |
|
Najafi, 2018 |
Accupressuur, geen onderdeel van PICO |
|
Hanley, 2017 |
Geen vergelijkende studie. |
|
Kobayashi, 2017 |
Voldoet niet aan PICO. Gaat over structured care, niet hetzelfde als 1-op-1 begeleiding |
|
Poder, 2017 |
Geen vergelijkende studie |
|
Shaw-Battista, 2017 |
SR, relevante studies worden al geïncludeerd |
|
Anonymous, 2016 |
Opinie stuk |
|
Anonymous, 2016 |
Opinie stuk |
|
Chaillet, 2014 |
Wordt al geincludeerd in Bohren, 2017 |
|
Nutter, 2014 |
Relevante studies worden al in cochrane reviews geincludeerd |
|
Cluett, 2013 |
Enkel een abstract van de Cochrane Review |
|
Direkvand-Moghadam, 2013 |
Geen vergelijkende studie |
|
Hodnett, 2013 |
Bohren, 2017 is meest recente meta-analyse |
|
Derry, 2012 |
Voldoet niet aan PICO |
|
Hodnett, 2012 |
Bohren, 2017 is meest recente meta-analyse |
|
Jones, 2012 |
Samenvatting van Cochrane Reviews |
|
Bedwell, 2011 |
Relevante studies worden in Cochrane Review Dowswell, 2009 geincludeerd |
|
Hodnett, 2011 |
Bohren, 2017 is meest recente meta-analyse |
|
Mello, 2011 |
Relevante studies worden in Cochrane Review Dowswell, 2009 geincludeerd |
|
Simkin, 2004 |
Narratieve review |
|
Nikodem, 2000 |
Cluett, 2009 is meest recente meta-analyse |
|
Sbir, 2017 |
Exclusie lage SES setting |
|
Bolbol, 2016 |
Exclusie lage SES setting |
|
Santana, 2016 |
Voldoet niet aan PICO (geen placebo TENS) |
|
Kordi, 2014 |
Artikel in het Arabisch |
|
Shahshahan, 2014 |
Interventie/controle onduidelijk (conform exclusie Cochrane Review Bohren, 2017) |
|
Cordioli, 2013 |
Cluett, 2009 is meest recente meta-analyse |
|
Aghamohammadi, 2012 |
Poster presentatie, geen full-tekst beschikbaar |
|
Pour, 2012 |
Artikel in het Arabisch |
|
Aghamohammadi, 2011 |
Artikel in het Arabisch |
|
Peng, 2010 |
Geen gerandomiseerde studie |
|
Chaichain, 2009 |
Wordt al geïncludeerd in Cluett, 2009 |
|
McGrath, 2008 |
Wordt al geïncludeerd in Bohren, 2017 |
|
Wang, 2007 |
Voldoet niet aan PICO (geen placebo TENS) |
|
Cluett, 2004 |
Patientenpopulatie voldoet niet aan PICO (dystocie) |
|
Eckert, 2001 |
Wordt al geïncludeerd in Cluett, 2009 |
|
Ohlsson, 2001 |
Wordt al geïncludeerd` in Cluett, 2009 |
|
Padma, 2000 |
Randomisatiemethode onduidelijk |
|
Van der Spank, 2000 |
Onduidelijk studiedesign en controle interventie is (‘women served as own control’) |
|
Andersen, 1996 |
Geen gerandomiseerde studie (zwangeren kozen zelf voor baden of niet) |
|
Lenstrup, 1987 |
Geen gerandomiseerde studie |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 09-07-2020
Beoordeeld op geldigheid : 03-07-2020
Bij het opstellen van de modules heeft de werkgroep een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijnmodules komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De andere aan deze richtlijnmodule deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijnmodule delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module |
Regiehouder(s) |
Jaar van autorisatie |
Eerstvolgende beoordeling actualiteit richtlijn |
Frequentie van beoordeling op actualiteit |
Wie houdt er toezicht op actualiteit |
Relevante factoren voor wijzigingen in aanbeveling |
|
Comfort verhogende interventies |
NVA |
2019 |
2024 |
5-jaarlijks |
NVA |
Nieuwe inzichten/evidence |
Algemene gegevens
Deze richtlijn is ontwikkeld in samenwerking met:
- Patiëntenfederatie Nederland
De ontwikkeling van de richtlijnmodules werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodules.
Samenstelling werkgroep
- Dr. W.L.M.C.M. Schellekens, extern voorzitter
- Drs. I.C.M. Beenakkers, anesthesioloog, werkzaam in het UMC Utrecht, NVA
- Drs. F.A. Klerk, anesthesioloog, werkzaam in het Diakonessenhuis Utrecht, NVA
- Drs. C.E. Kam-Endtz, anesthesioloog, werkzaam in het Haaglanden Medisch Centrum, NVA
- Dr. F.T.H. Lim, gynaecoloog, werkzaam in het IJssellandziekenhuis, NVOG
- Dr. L.M. Freeman, gynaecoloog, werkzaam in het Ikazia Ziekenhuis Rotterdam, NVOG
- Dr. J.M. Middeldorp, gynaecoloog, werkzaam in het Leids Universitair Medisch Centrum, NVOG
- Drs. A.G. Kaspers, kinderarts, werkzaam in het Medisch Spectrum Twente, NVK
- Drs. L.A.M. Moll, klinisch verloskundige, werkzaam in het St. Antonius Ziekenhuis Nieuwegein, KNOV
- Dr. J. de Boer, beleidsmedewerker bij KNOV
- Drs. S. Ratsma-Wesselius, Obstetrisch verpleegkundige, werkzaam bij het Amsterdam UMC, Locatie AMC, V&VN
- Dr. J.E. Nagtegaal, Ziekenhuisapotheker, werkzaam in het Meander Medisch Centrum, NVZA
- Dr. A.M.D.E. Timmerman, Klinisch Fysicus, werkzaam in het UMC Utrecht, NVKF
- Drs. J.C. Mooij, adviseur patiëntenbelang, Patiëntenfederatie Nederland.
Met ondersteuning van
- Dr. E.M.E. den Breejen, senior adviseur Kennisinstituut van de Federatie Medisch Specialisten
- Dr. W.J. Harmsen, adviseur Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Achternaam werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Schellekens |
gepensioneerd, ZZP: strategisch adviseur |
Lid RvT Diakonessenhuis, Utrecht |
Geen |
Geen |
|
Klerk |
Staf Anesthesiologie Diakonessenhuis Utrecht. |
bestuurslid Obst. Anesth. onbetaald |
Geen |
Geen |
|
Ratsma Wesselius |
Senior verpleegkundige Verloscentrum AMC |
Gastdocent VU Amstel Academie verpleegkundige vervolgopleidingen Obstetrie, betaald |
Geen |
Geen |
|
Beenakkers |
Anesthesioloog WKZ/UMCU |
Voorzitter sectie obstetrische anesthesie van de NVA. Onbetaald |
Echtgenoot werkzaam bij GSK |
Geen |
|
Nagtegaal |
Ziekenhuisapotheker Meander Medisch Centrum |
Beroepenveldcommissie Farmakunde Hogeschool Utrecht, onbetaald |
Geen |
Geen |
|
Timmerman |
Staffunctionaris Klinische Fysica & Patiëntveiligheid |
Lid NIVEL expertgroep infuustechnologie - advies maken kennistoets voor verpleegkundigen – onbetaald Lid ondernemingsraad UMC Utrecht - onbetaald |
EMRP Researcher Grant Metrology for Drug Delivery HLT07- REG1 €120,422.88 USPTO Applicaton #: #20160106909 Apparatus for simultaneous multiple medicament administration |
Geen |
|
Kam-Endtz |
Anesthesioloog Haaglanden MC |
Geen |
Geen |
Geen |
|
Middeldorp |
Gynaecoloog-perinatoloog |
Geen |
Geen |
Geen |
|
Moll |
Klinisch verloskundige/research verloskundige in het St. Antoniusziekenhuis in Nieuwegein |
Geen |
Geen |
Geen |
|
Freeman |
Gynaecoloog |
voorzitter multidiciplinaire werkgroep obstetrische anesthesie
|
Mijn promotieonderzoek naar epidurale analgesie en remifentanil is gesubsidieerd door ZonMw. Dit onderzoek is afgerond maar de resultaten zullen gebruikt worden in deze richtlijn |
Geen |
|
Mooij |
Beleidsmedewerker Patiëntenvereniging Nederland |
Vrijwilligerswerk (onbetaald) patiëntenorganisatie CCUVN |
Geen |
Geen |
|
Kaspers |
Kinderarts-neonatoloog, MST Enschede |
Geen |
Geen |
Geen |
|
De Boer |
Beleidsmedewerker richtlijnontwikkeling |
Geen nevenwerkzaamheden |
Geen |
Geen |
|
Lim |
gynaecoloog |
Geen |
Geen |
Geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een afgevaardigde van de Patientenfederatie Nederland in de werkgroep te laten deelnemen. De conceptmodule is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland. Daarnaast is door de Patiëntenfederatie Nederland een achterbanraadpleging verricht, waarvan de uitkomsten zo veel mogelijk meegenomen zijn in de overwegingen van de modules.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van het ontwikkelproces is rekening gehouden met de implementatie van de richtlijnmodule en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de module in de praktijk kunnen bevorderen of belemmeren. De implementatietabel is te vinden bij de aanverwante producten.
Werkwijze
AGREE
Deze modules zijn opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, (2010)), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based module tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpuntenanalyse
Uit inventarisatie van de knelpunten door de commissie van de NVA bleek dat er een noodzaak was voor revisie van deze richtlijnmodules. Tevens zijn tijdens een fysieke knelpunteninventarisatie knelpunten aangedragen door aanpalende stakeholders inclusief patiëntenorganisaties. Een verslag hiervan is opgenomen onder aanverwante producten.
Uitgangsvraag en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroepleden en de adviseur uitgangsvragen opgesteld. Vervolgens inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet kritiek) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Aan de hand van specifieke zoektermen werd gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De geselecteerde databases waarin is gezocht en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie is opvraagbaar bij de Richtlijnendatabase, zie het tabblad ‘Zoekverantwoording’ voor verdere details.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: QUADAS II - voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt, kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
Bij de ontwikkeling van de modules is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag, randvoorwaarden die van invloed zijn op de implementatie van de aanbeveling zijn opgenomen in de implementatietabel.
Indicatorontwikkeling
Indicatoren over zwangerschap en geboorte zijn reeds onderdeel van de vervaardigde indicatoren bij de zorgstandaard integrale geboortezorg. Derhalve zijn er bij deze modules geen indicatoren ontwikkeld.
Kennislacunes
Tijdens de ontwikkeling van deze modules is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvraag. Er is nagegaan of (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Mocht dit bij deze module het geval zijn, dan is er een aanbeveling voor het doen van onderzoek opgenomen in de Kennislacunes. Deze zijn te vinden onder de aanverwante producten.
Commentaar- en autorisatiefase
De conceptmodules werden aan de betrokken (wetenschappelijke) verenigingen, instanties en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werden de conceptmodules aangepast en definitief vastgesteld door de werkgroep. De definitieve modules werden aan de deelnemende (wetenschappelijke) verenigingen en de Patiëntenfederatie Nederland voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd. De commentaartabel is op te vragen bij het Kennisinstituut via secretariaat@kennisinstituut.nl
Literatuur
Brouwers MC, Kho ME, Browman GP, et al. AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann HJ, Oxman AD, Brozek J, et al. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008;336(7654). doi: 10.1136/bmj.a139. PubMed PMID: 18483053.
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van de Federatie Medisch Specialisten.
Wessels M, Hielkema L, van der Weijden T. How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. J Med Libr Assoc. 2016 Oct;104(4):320-324. PubMed PMID: 27822157; PubMed Central PMCID: PMC5079497.
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
|
1 exp Labor, Obstetric/ or exp Delivery, obstetric/ or exp Labor pain/ or exp Analgesia, obstetric/ or (labor or labour or parturient* or midwife* or midwives or intrapartum).ti,ab. 185292 2 exp Analgesia, obstetric/ or exp Labor pain/ or analges*.ti,ab. or pain.ti,ab. or painful*.ti,ab. 599510 3 exp Transcutaneous Electric Nerve Stimulation/ or exp Doulas/ or ((Continuous adj1 support*) or (support* adj3 ('latent phase' or 'first stage' or 'early labor' or 'early labour')) or (water adj2 (immersion or birth)) or (transcutaneous adj2 'nerve stimulation') or (waterbirth or bath or bathing or TENS or doula* or nonpharmacologic* or non-pharmacologic*)).ti,ab. 72980 4 1 and 2 and 3 422 5 limit 4 to english language 357 6 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) 331939 7 (exp clinical trial/ or randomized controlled trial/ or exp clinical trials as topic/ or randomized controlled trials as topic/ or Random Allocation/ or Double-Blind Method/ or Single-Blind Method/ or (clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or controlled clinical trial or randomized controlled trial or multicenter study or clinical trial).pt. or random*.ti,ab. or (clinic* adj trial*).tw. or ((singl* or doubl* or treb* or tripl*) adj (blind$3 or mask$3)).tw. or Placebos/ or placebo*.tw.) not (animals/ not humans/) 1697963 8 Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw. or (cohort adj (study or studies)).tw. or Cohort analy$.tw. or (Follow up adj (study or studies)).tw. or (observational adj (study or studies)).tw. or Longitudinal.tw. or Retrospective*.tw. or prospective*.tw. or consecutive*.tw. or Cross sectional.tw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ 2867692 9 5 and 6 67 10 5 and (7 not 6) 106 11 (5 and 8) not (6 or 7) 46 12 9 or 10 or 11 219 |
(na ontdubbeling) 395 |
|
Embase (Elsevier) |
#12 #9 OR #10 OR #11 261 #11 #5 AND #8 NOT (#6 OR #7) 36 #10 #5 AND #7 NOT #6 137 #9 #5 AND #6 88 #8 'clinical study'/de OR 'case control study'/de OR 'family study'/de OR 'longitudinal study'/de OR 'retrospective study'/de OR ('prospective study'/de NOT 'randomized controlled trial'/de) OR 'cohort analysis'/de OR ((cohort NEAR/1 (study OR studies)):ab,ti) OR (case:ab,ti AND ((control NEAR/1 (study OR studies)):ab,ti)) OR (follow:ab,ti AND ((up NEAR/1 (study OR studies)):ab,ti)) OR ((observational NEAR/1 (study OR studies)):ab,ti) OR ((epidemiologic NEAR/1 (study OR studies)):ab,ti) OR (('cross sectional' NEAR/1 (study OR studies)):ab,ti) 1,895,346 #7 ('clinical trial'/exp OR 'randomization'/exp OR 'single blind procedure'/exp OR 'double blind procedure'/exp OR 'crossover procedure'/exp OR 'placebo'/exp OR 'prospective study'/exp OR rct:ab,ti OR random*:ab,ti OR 'single blind':ab,ti OR 'randomised controlled trial':ab,ti OR 'randomized controlled trial'/exp OR placebo*:ab,ti) NOT 'conference abstract':it 2,071,721 #6 ('meta analysis'/de OR cochrane:ab OR embase:ab OR psycinfo:ab OR cinahl:ab OR medline:ab OR ((systematic NEAR/1 (review OR overview)):ab,ti) OR ((meta NEAR/1 analy*):ab,ti) OR metaanalys*:ab,ti OR 'data extraction':ab OR cochrane:jt OR 'systematic review'/de) NOT (('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp) NOT 'conference abstract':it 303,184 #5 #1 AND #2 AND #3 AND (english)/lim 553 #4 #1 AND #2 AND #3 667 #3 'transcutaneous electrical nerve stimulation'/exp OR 'doula'/exp OR 'bath'/exp OR ((continuous NEAR/1 support*):ab,ti) OR ((support* NEAR/3 ('latent phase' OR 'first stage' OR 'early labor' OR 'early labour')):ab,ti) OR ((water NEAR/2 (immersion OR birth)):ab,ti) OR ((transcutaneous NEAR/2 'nerve stimulation'):ab,ti) OR waterbirth:ab,ti OR bath:ab,ti OR bathing:ab,ti OR tens:ab,ti OR doula*:ab,ti OR nonpharmacologic*:ab,ti OR 'non pharmacologic*':ab,ti 91,820 #2 'obstetric analgesia'/exp OR 'labor pain'/exp OR analges*:ab,ti OR pain:ab,ti OR painful*:ab,ti 875,199 #1 'labor'/exp OR 'obstetric delivery'/exp OR 'labor pain'/exp OR 'obstetric analgesia'/exp OR labor:ab,ti OR labour:ab,ti OR parturient*:ab,ti OR midwife*:ab,ti OR midwives:ab,ti OR intrapartum:ab,ti 270,187 |
|
|
Cochrane library |
(labor:ab,ti or labour:ab,ti or birth*:ti or parturient*:ab,ti or midwife*:ab,ti or midwives:ab,ti or intrapartum:ab,ti) and (analges*:ab,ti or pain:ab,ti or painful*:ab,ti) and ((continuous near/1 support*):ab,ti or (support* near/3 ('latent phase' or 'first stage' or 'early labor' or 'early labour')):ab,ti or (water near/2 (immersion or birth)):ab,ti or (transcutaneous near/2 'nerve stimulation'):ab,ti or waterbirth:ab,ti or bath:ab,ti or bathing:ab,ti or tens:ab,ti or doula*:ab,ti or nonpharmacologic*:ab,ti or 'non pharmacologic*':ab,ti) 151 |
