Crisisinterventie bij persoonlijkheidsstoornissen
Aanbeveling
Het is te overwegen om dialectische gedragstherapie in te zetten om vaardigheden aan te leren voor het omgaan met of voorkomen van crisissituaties.
Het is aan te bevelen om samen met patiënt en naasten een signaleringsplan en /of crisiskaart op te stellen.
Het is aan te bevelen om samen met patiënt en naasten het ontstaan van crisis in kaart te brengen en te bespreken of in geval van crisis gekozen wordt voor opname voorkomende interventies (zoals IBT), kortdurende opname of opname op een HIC.
Het is aan te bevelen in geval van een crisis de mogelijkheid van IBT te onderzoeken alvorens een opname te overwegen.
Het is te overwegen een kortdurende opname of “bed-op-recept”-regeling in te zetten bij een crisissituatie. Het is van belang dat hier een duidelijk behandelplan aan ten grondslag ligt gericht op het zo groot mogelijk houden van de autonomie van de patiënt, en dat er gelegenheid is tot dagelijkse gesprekken.
Overwegingen
Patiëntenperspectief
Helleman et al. (2014) onderzochten de Bed op Recept regeling (BOR) voor patiënten met een borderline-persoonlijkheidsstoornis. Uit hun kwalitatief onderzoek met diepte-interviews naar ervaringen van patiënten met de BOR bleek dat contact met verpleegkundigen het belangrijkste onderdeel is. Dit helpt om het contact met zichzelf te herstellen; door het praten over problemen, gedachten en emoties neemt spanning af. Tevens is het een time-out van het dagelijkse bestaan doordat het rust, afleiding en structuur biedt en de mogelijkheid om medepatiënten te ontmoeten. Het gezamenlijk opstellen van het behandelplan en overeenstemming daarover bleek een belangrijke voorwaarde te zijn (Helleman et al., 2014).
In Zweden is een kwalitatieve studie gedaan naar ervaringen van patiënten met emotionele instabiliteit en zelfbeschadiging en een kortdurende opname. Hier wordt gevonden dat de kortdurende opname geholpen heeft om hen bewust te maken hoe hun emoties en destructieve gedachten variëren in de tijd. Hierdoor waren zij beter in staat de juiste coping te zoeken. Belangrijke onderdelen waren het hebben van een duidelijk behandelplan, een toegankelijke opnameprocedure, een vriendelijke en verwelkomende benadering van de staf en de mogelijkheid tot dagelijkse gesprekken met verpleegkundigen (Eckerström et al., 2020).
Er is niet met zekerheid te zeggen dat deze studie patiënten met een persoonlijkheidsstoornis betreft. Het is echter aannemelijk omdat emotionele instabiliteit en zelfbeschadiging een kernprobleem is bij crisis bij mensen met een persoonlijkheidsstoornis.
Professioneel perspectief
Er zijn verschillende interventies ontwikkeld gericht op crisisinterventie, de meesten richten zich niet specifiek op mensen met een persoonlijkheidsstoornis. Omdat aannemelijk is dat mensen met een persoonlijkheidsstoornis er wel van kunnen profiteren, zijn deze interventies hier opgenomen. Dialectische Gedragstherapie (DGT) is wel ontwikkeld voor mensen met een (borderline) persoonlijkheidsstoornis. Naar deze vorm is veel onderzoek gedaan.
Dialectische gedragstherapie
Dialectische Gedragstherapie (DGT) is een effectieve manier om patiënten vaardigheden aan te leren om een crisis (met mogelijk suïcidaliteit en/of zelfbeschadigend gedrag) door te komen. Een meta-analyse naar het effect van DGT op suïcidaal gedrag toont veelbelovende resultaten (DeCou et al., 2019). Er werden 18 studies geïncludeerd, waarbij het merendeel van de respondenten patiënten met een BPS waren. Zowel volwassenen als adolescenten en klinisch opgenomen als poliklinische patiënten waren onderdeel van de respondenten. Gevonden is dat DGT leidt tot een afname van zelfdestructief gedrag en het gebruik van crisisdiensten. Er was geen effect voor het verminderen van suïcide-ideatie.
In een RCT werden drie vormen van DGT met elkaar vergeleken onder 99 vrouwen met BPS: standaard DGT (vaardigheden training en individuele therapie), DGT -S (vaardigheden plus case management) en DGT- I (individuele therapie plus groepsactiviteiten). Alle vormen werden effectief bevonden voor het terugdringen van suïcidepogingen en episodes van zelfbeschadiging. Interventies waar de vaardigheden werden getraind waren effectiever dan waar dit niet gedaan was (Linehan et al., 2015).
Uit een RCT waar residentiële DGT (N=42) en ambulante DGT (N=42) met elkaar vergeleken werden, bleek dat beide vormen effectief zijn waarbij de residentiële DGT niet beter werkt dan de ambulante vorm, ook niet bij mensen die behoren tot de hoog-risicogroep (Sinnaeve et al., 2018).
Signaleringsplan
Binnen de GGz wordt veel gewerkt met signaleringsplannen. Dit is niet specifiek voor mensen met een persoonlijkheidsstoornis. Signaleringsplannen hebben tot doel om het voor zowel hulpverleners als voor patiënten en hun naasten beter mogelijk te maken om dreigende decompensatie en crisis te zien aankomen en daarop te handelen. Een signaleringsplan bestaat uit een gefaseerde beschrijving van vroege tekenen van een terugval en uit een actieplan waarin beschreven wordt wie wat moet/kan doen als terugval dreigt. Het signaleringsplan wordt samen met patiënt en eventuele naasten opgesteld en regelmatig tijdens de behandeling geëvalueerd. Een RCT naar het opstellen van een crisissignaleringsplan bij patiënten met een borderline-persoonlijkheidsstoornis toont aan dat zelfbeschadiging, dat werd gezien als primaire uitkomst, in zowel de experimentele groep (N=46) als de controlegroep (N=42), na zes maanden was afgenomen, er waren geen significante verschillen. De werkgroep is overigens van oordeel dat zelfbeschadiging niet zonder meer gezien moet worden als controle-verlies maar juist kan functioneren als een manier om de controle weer terug te krijgen. De deelnemers van de experimentele groep gaven aan dat het crisissignaleringsplan had bijgedragen aan een groter gevoel van controle over hun problemen en tot een verbeterde relatie met het behandelteam. De meerderheid zou het gebruik van het plan aanbevelen aan andere patiënten (Borschmann et al., 2013).
Crisiskaart
Een crisiskaart is een samenvatting van een crisisplan waarin zaken beschreven staan die van belang zijn wanneer iemand in crisis raakt. Bijvoorbeeld wie contactpersonen zijn, wie gewaarschuwd moet worden, hoe iemand geholpen wil worden, welke medicijnen iemand gebruikt en wie voor kinderen of huisdieren zorgt bij opname.
De crisiskaart werkt op twee manieren. De patiënt denkt vooraf na hoe een crisis zich bij hem ontwikkelt en wie kan helpen om die signalen te herkennen en er iets mee kan doen. Ook naasten worden betrokken bij de ontwikkeling van de crisiskaart. Daarnaast helpt de kaart de patiënt om omstanders en hulpverleners duidelijk te maken wat voor hem het beste werkt en wat niet tijdens een crisis. Met de verwachting dat hierdoor de consequenties van de crisis minder heftig zijn en men eerder toekomt aan herstel (Belgraver & Roest-Boers, 2017)
IHT/IBT
Intensive Home Treatment (IHT) of Intensieve Begeleiding Thuis (IBT) kan ingezet worden bij acute crisis met als doel een klinische opname te voorkomen of zo kort mogelijk te laten duren. Zorg wordt geleverd in de thuissituatie waarbij niet alleen de patiënt maar ook de naasten ondersteund worden. Gedurende de crisis kan de zorg zo intensief als nodig gegeven worden. De looptijd is afhankelijk van de patiënt, met een maximum van zes weken.
Uit een RCT in Zwitserland blijkt dat de inzet van IHT leidde tot een afname van 30,4% van het aantal dagen klinische opname. Er was geen significant verschil tussen de experimentele groep en de groep die standaard behandeling kreeg in de totale behandelduur, aantal opnames, klinische en sociale uitkomsten en patiënt tevredenheid (Stulz et al., 2020). Een observationele studie in Nederland volgde 75 patiënten waarvan 59 IHT ontvingen. Bij 40 van hen kon opname voorkomen worden, bij 9 mensen was de opname verkort en 5 werdenn uiteindelijk wel opgenomen. Psychiatrische klachten en symptomen, algemeen functioneren en de ervaren last van naasten zijn gedurende de interventie significant verbeterd (Gotink et al., 2017).
Voor beide studies geldt dat ook mensen met een persoonlijkheidsstoornis deel uitmaakten van de steekproef, zij vormden echter wel een minderheid: 5,6 % in de experimentele groep en 4,7% in de controlegroep in de studie van Stulz et al. (2020) en 3% in de studie van Gotink et al. (2017) In deze laatste studie werd nog wel bij 14% van de deelnemers een persoonlijkheidsstoornis als comorbide diagnose gezien. In hoeverre de uitslagen gelden voor mensen met een persoonlijkheidsstoornis is op grond van deze studies niet te zeggen.
HIC– model
High & Intensive Care (HIC) is een model voor kortdurende klinische opname in de GGz. Het is bedoeld om mensen die in ernstige psychiatrische nood verkeren goed en menswaardig op te vangen en te behandelen in een omgeving waar veiligheid en bescherming gecombineerd wordt met respectvolle zorg en behandeling. Centraal staat het terugdringen van dwang en drang met de aandacht gericht op het herwinnen van de eigen regie van de patiënt. Bij een opname op een HIC-afdeling gaat men ervan uit dat de crisis zo ernstig moet zijn dat met extra hulp van naastbetrokkenen en geïntensiveerde ambulante zorg de crisis in de thuissituatie niet afneemt. Op de HIC kan dan een korte effectieve behandeling plaatsvinden die gericht is op vermindering van de ernstigste crisissymptomen. Na opname dient de behandeling ambulant te worden voortgezet. Opname en behandeling op de HIC kunnen zo een klinische module zijn binnen het ambulante behandeltraject. Deze visie vloeit onder andere voort uit de toegenomen nadruk op ambulante hulpverlening en uit de principes van de herstelondersteunende zorg (Keet, 2011). In essentie helpen HIC-verpleegkundigen patiënten die in een ernstige psychiatrische crisis worden opgenomen om de regie over hun eigen leven terug te winnen. Hierbij wordt uitgegaan van de eigen mogelijkheden en kwaliteiten van de patiënt. Om dit te bewerkstelligen gaan HIC-verpleegkundigen een intensieve hulpverlenersrelatie met de patiënt aan in zijn of haar dagelijks leven. Contacten met andere instanties, zoals politie en ambulancedienst, maar zeker ook met naasten behoren tot de taken van HIC-verpleegkundigen. Deze contacten hebben niet alleen een grote meerwaarde in het dagelijkse werk, maar dragen ook bij aan een sneller herstel van de patiënt. Voor een sneller herstel zijn in het bijzonder contacten met naasten van belang.
Onderbouwing
Conclusies / Summary of Findings
|
ÅΟΟΟ |
Het is onzeker of een kortdurende opname door zelfverwijzing significant effect heeft op het aantal dagen dat patiënten met episoden van zelfbeschadiging en of suïcidaal gedrag (gedwongen) zijn opgenomen in een ziekenhuis, maar de wetenschappelijke evidentie is zeer onzeker.* Westling et al., 2019 |
*Downgraded for imprecision (2x) and for risk of bias; incomplete outcome data and possible performance bias
Samenvatting literatuur
Mensen met een persoonlijkheidsstoornis hebben een verhoogde kans om (plotseling) in een crisis (bijvoorbeeld overweldigd raken door emoties, suïcidaliteit) te raken, voornamelijk bij patiënten met een cluster-B-persoonlijkheidsstoornis kan dit leiden tot gevaar (ernstig nadeel) voor de patiënt en/of anderen en het kan de voortgang van de behandeling verstoren. De directe aanleiding voor een crisis bij patiënten met een persoonlijkheidsstoornis is vaak relationeel: krenking bij de narcistische-persoonlijkheidsstoornis, verlies bij de borderline-persoonlijkheidsstoornis en patiënten met een histrionische-persoonlijkheidsstoornis en grensoverschrijding bij de patiënten met een antisociale-persoonlijkheidsstoornis. Suïcidaliteit doet zich ook voor bij patiënten met een cluster-C-persoonlijkheidsstoornis, maar door de betere impulscontrole meestal niet in zo’n acute, bepalende vorm (Kaasenbrood & Van Luyn, 2011). Acute suïcidaliteit dient correct beoordeeld te worden, gevolgd door het (indien nodig) uitzetten van interventies en het monitoren van de resultaten en het verdere beloop. Zie ook de generieke module ‘Suicidaal gedrag’. Het afnemen van de draagkracht van naasten kan een andere reden voor crisisinterventie zijn. Soms weegt de zorg voor iemand met een persoonlijkheidsstoornis erg zwaar en is dit tijdelijk niet meer op te brengen. Als daardoor de veiligheid van de patiënt in het geding komt, is crisisinterventie een geëigende stap.
Crisisinterventie bij patiënten met een persoonlijkheidsstoornis kent twee specifieke risico’s: het uitleven van negatieve tegenoverdracht door de crisisbehandelaar en verstoring van de reguliere behandeling zeker als de crisishulpverlener niet de eigen behandelaar is (Reynolds et al., 2007, Betan et al., 2005). De doelen van crisisinterventie zijn eenvoudig en hiërarchisch. Prioriteit heeft de veiligheid; voor alle betrokkenen en zowel fysiek als psychisch. Het veiligstellen van de lopende behandeling is het tweede doel.
Verpleegkundigen kunnen de patiënt preventief ondersteunen door samen met patiënt en eventueel naastbetrokkenen een signaleringsplan en/of crisiskaart op te stellen. De patiënt krijgt hierdoor meer regie over zichzelf wanneer deze in een crisis komt en de naasten hebben handvatten hoe hier mee om te gaan of hoe te handelen. Ook de crisisbehandelaar die de patiënt niet kent en geconfronteerd wordt met een crisis kan het signaleringsplan/crisiskaart gebruiken bij zijn interventies. Ook kortdurende opname of opnamevoorkomende interventies kunnen ingezet worden. Onderzoek naar behandeleffect van verschillende vormen van crisisinterventie is schaars.
Er is weinig onderzoek gedaan naar de effectiviteit van crisisinterventies bij patiënten met persoonlijkheidsstoornissen. In een Cochrane review werden geen RCT’s gevonden naar het effect van crisisinterventies bij volwassen patiënten met een borderline-persoonlijkheidsstoornis (Borschmann et al., 2012).
Bed Op Recept / Kortdurende opname
In Zweden werd een RCT verricht bij patiënten met episoden van zelfbeschadiging of herhaaldelijk suïcidaal gedrag of meer criteria van een borderline-persoonlijkheidsstoornis en meer dan 7 dagen ziekenhuisopname of meer dan driemaal verwijzing naar de eerste hulp in de afgelopen 6 maanden. Patiënten werden gerandomiseerd tussen een korte ziekenhuisopname door zelfverwijzing of behandeling als gebruikelijk. Na 12 maanden bleek er geen verschil te zijn in het aantal dagen dat patiënten waren opgenomen in een ziekenhuis (30.14 vs. 29.44 dagen; p=0.33) of in een van de secundaire uitkomstparameters. Er bleek wel een afname in het aantal dagen dat patiënten gedwongen waren opgenomen, maar er was geen significant verschil met de controlegroep. Wat betreft het sociaal functioneren gemeten met de World Health Organization Disability Assessment Schedule II22 (WHODAS II), werd alleen een significante verbetering gezien in het domein van mobiliteit (o.a. in staat tot bezigheden buitenshuis) Deze bevinding moet echter terughoudend worden geïnterpreteerd, omdat het één significant verschil betreft van vele getoetste vergelijkingen (Westling et al., 2019).
Referenties
- Aalders H. & Hengstmengel, M.(2019). GIT-PD in de praktijk. Guideline-informed treatment for personality disorders. Hogrefe: Amsterdam.
- Alphen, S. P. J. van, Oude Voshaar, C., Bouckaert, F., & Videler, A. C. (2018). Handboek persoonlijkheidsstoornissen bij ouderen. Utrecht: De Tijdstroom Uitgeverij.
- Van Alphen, S.P.J., & Bollen, S. (2021). De aanpak van gedragsproblemen vanuit de persoonlijkheid. Cognitive Model for Behavioural Interventions (CoMBI). Tijdschrift voor Ouderengeneeskunde 3.
- American Psychiatric Association. (2014). Beknopt overzicht van de criteria van de DSM-5. Amsterdam: Boom Uitgevers.
- Bartsch, D. R., Roberts, R. M., Davies, M., & Proeve, M. (2016). Understanding the experience of parents with a diagnosis of borderline personality disorder. Australian psychologist, 51(6), 472-480.
- Beck, A.T., Davis, D.D., & Freeman, A. (Eds.). (2015). Cognitieve therapie van persoonlijkheidsstoornissen. (3e ed.). New York: Guilford Press.
- Belgraver, V., & Roest-Boers, N. De waarde van de Crisiskaart. Een maatschappelijke effectanalyse. Sinzer en het project Uitrol Crisiskaart, 2017.
- Betan, H., Heim, A. K., Zittel Conklin, C., & Westen, D. (2005). Coutertransference phenomena and personality pathologiy in clinical practice: an empirical investigation. The American Journal of Psychiatry, 162, 890-898. doi:10.1176/appi.ajp.162.5.890.
- Bodner, E., Cohen-Fridel, S., Mashiah, M., Segal, M., Grinshpoon, A., Fischel, T., & Iancu, I. (2015). The attitudes of psychiatric hospital staff toward hospitalization and treatment of patients with borderline personality disorder. BMC Psychiatry, 15(2). doi:10.1186/s12888-014-0380-y.
- Borschmann, R., Henderson, C., Hogg, J., Phillips, R., & Moran, P. (2012). Crisis interventions for people with borderline personality disorder. Cochrane Database of Systematic Reviews, 6, CD009353. doi:10.1002/14651858.CD009353.pub2.
- Borschmann, R., Barret, B., Hellier, J. M., Byford, S., Henderson, C., Rose, D.,... Moran, D. (2013). Joint crisis plans for people with borderline personality disorder: feasibility and outcomes in a randomised controlled trial. The British Journal of Psychiatry, 202, 357-364. doi:10.1192/bjp.bp.112.117762.
- Bosman, M., & Meijel, B. van (2006). Betekenis en behandeling van zelfverwondend gedrag. MGv, 61(5), 414-426, 2006.
- Bulechek, G. M., Butcher, H. K., Dochterman, J. M., & Wagner C. M. (2016). Verpleegkundige interventies. Vertaling van Nursing Interventions Classification (NIC). (Vierde, herziene druk). Houten: Bohn Stafleu van Loghum.
- DeCou, C. R., Comtois, K. A., & Landes, S. J. (2019). Dialectical Behavioral Therapy Is Effective For The Treatment Of Suicidal Behavior: A Meta-Analysis. Behavior Therapy, 50, 60-72.
- Delespaul, Ph., Consensusgroep EPA. (2013). Consensus over de definitie van mensen met een ernstige psychische aandoening (EPA). en hun aantal in Nederland. Tijdschrift voor Psychiatrie, 55(6), 427-438.Dickens, G. L., Lamont, E., & Gray, S. (2016). Mental health nurses’ attitudes, behaviour, experience and knowledge regarding adults with a diagnosis of borderline personality disorder: systematic, integrative literature review. Journal of Clinical Nursing 2016, 25 (13-14), 1848-1875 doi: https://dx.doi.org/10.1111/jocn.13202.
- Dickens, G. L., Hallett, N., & Lamont, E. (2016a). Interventions to improve mental health nurses’ skills, attitudes, and knowledge related to people with a diagnosis of borderline personality disorder: Systematic review. International Journal of Nursing Studies, 56, 114-127.
- Dröes, J., & Plooy, A. (2010). Herstelondersteunende zorg in Nederland: vergelijking met Engelstalige literatuur. Tijdschrift voor Rehabilitatie, 19(2), 6-17.
- Eckerström, J. E., Flyckt, L., Carlborg, A., Jayaram-Lindström, N., & Perseius, K-I. (2020). Brief admission for patients with emotional instability and self-harm: A qualitative analysis of patients’ experiences during crisis. International Journal of Mental Health Nursing, 29(5), 962-971, 2020.
- Ekiz, E., Videler, A.C., & van Alphen, S.P.J. (2020). Feasibility of the Cognitive Model of Behavioral Interventions in older adults with Behavioral and Psychological Symptoms of Dementia. Clinical Gerontologist. doi:10.1080/07317115.2020.1740904.
- Eyden, J., Winsper, C., Wolke, D., Broome, M. R., & MacCallum, F. (2016). A systematic review of the parenting and outcomes experienced by offspring of mothers with borderline personality pathology: Potential mechanisms and clinical implications. Clinical psychology review, 47, 85-105.
- Florange, J. G., & Herpertz, S. C. (2019). Parenting in Patients with Borderline Personality Disorder, Sequelae for the Offspring and Approaches to Treatment and Prevention. Current Psychiatry Reports, 21(2):9. doi:10.1007/s11920-019-0996-1. PMID: 30729325.
- Gotink, R. A., Bergsma, G., Hoogwegt, M. T., Mulder, C. L., & Gool, A. R. van (2017). Intensive home treatment: een eerste observationele evaluatie. Tijdschrift voor Psychiatrie, 59(11), 713-719.
- Göpfert, M., Webster, J. & Seeman, M. V. (2004). Parental psychiatric disorder: distressed parents and their families. Cambridge: Cambridge University Press.
- Gordon, M. (2016). Handleiding verpleegkundige diagnostiek (Vijfde, ongewijzigde druk. ed.). Houten: Bohn Stafleu van Loghum.
- GGZ Standaarden. (2020). Leefstijl bij patiënten met een ernstige psychische aandoening (richtlijn 2015).
- Hauck, J. L., Harrison, B. E., & Montecalvo, A. L. (2013). Psychiatric Nurses’ Attitudes Toward Patients with Borderline Personality Disorder Experiencing Deliberate Self-Harm. Journal of Psychosocial Nursing, 51(1), 20-29.
- Helleman, M., Goossens, P. J., Kaasenbrood, A, & Achterberg, T. van (2014). Experiences of patients with borderline personality disorder with the brief admission intervention: a phenomenological study. International Journal of Mental Health Nursing, 23(5):442-450. doi:10.1111/inm.12074.
- Hengeveld, M., & Beekman, A. T. F. (2018). Psychiatric diagnosis: Personalised by definition Psychiatrische diagnostiek: Per definitie gepersonaliseerd. Tijdschrift voor Psychiatrie, 60(3), 151-155.
- Huband, N., McMurran, M., Evans, C., & Duggan, C. (2007). Social Problem-Solving Plus Psychoeducation for Adults With Personality Disorder: Pragmatic Randomised Controlled Trial. British Journal of Psychiatry, 190, 307-13.
- Hutsebaut, J., & Hessels, C. J. (2017). Klinische stadiëring en vroege interventie bij borderline-persoonlijkheidsstoornissen. Tijdschrift voor Psychiatrie, 59(3), 166-174.
- Kaasenbrood, A., & Luyn, B. van (2011). Crisisinterventie en persoonlijkheidsstoornissen. Handboek Spoedeisende psychiatrie. Benecke, Amsterdam.
- Kappert, J., & De Hoop, I. (2019). Beroepsprofiel verpleegkundig specialist Utrecht.
- Karman, P., Kool, N., Poslawsky, I. E., & Meijel, B. van (2015). Nurses’ attitudes towards self-harm: a literature review. Psychiatric and Mental Health Nursing, 22(1), 65-75. doi:10.1111/jpm.12171.
- Keet, I. P. M. (2011). Beter worden doe je thuis. Tijdschrift voor Psychiatrie, 53(10), 691-3
- Kieft, R. A. M. M., Vreeke, E. M., De Groot, E. M., de Graaf-Waar, H. I., van Gool, C. H., Koster, N.,... Delnoij, D. M. (2018). Mapping the Dutch SNOMED CT subset to Omaha system, NANDA international and international classification of functioning, disability and health. International Journal of Medical Informatics, 111, 77-82.
- Kluczniok, D., Boedeker, K., Attar, C. H., Jaite, C., Bierbaum, A. L., Fuehrer, D.,... Bermpohl. F. (2018). Emotional availability in mothers with borderline personality disorder and mothers with remitted major depression is differently associated with psychopathology among school-aged children. Journal of affective disorders, 231, 63-73.
- Knapen, S. (2013). FACT voor ernstige persoonlijkheidsstoornissen – Ervaringen met de combinatie met Mentalization Based Treatment. MGv, 68(1): 20-28.
- Koekkoek, B. (2004). Tussen afwijzing en houdgreep: over het verplegen van borderline-cliënten op een gesloten opnameafdeling. PSYC 6, 122–127. doi:10.1007/BF03072158.
- Koekkoek B., Meijel B. van, Schene A., & Hutschemaekers G. (2010). Development of an intervention program to increase effective behaviours by patient and clinicians in psychiatric services: Intervention Mapping study. BMC Health Services Research, 10, 293. doi:10.1186/1472-6963-10-293.
- Koekkoek B., Meijel B. van, Schene A., Smit A., Kaasenbrood A., & Hutschemaekers G. (2012). Interpersonal Community Psychiatric Treatment for non-psychotic chronic patients and nurses in outpatient mental health care: A controlled pilot study on feasibility and effects. International Journal of Nursing Studies, 49(5),549-559. doi:10.1016/j.ijnurstu.2011.11.003.
- Kool, N., Meijel, B. van, & Bosman, M. (2009). Behavioral change in patients with severe self-injurious behavior: A patient’s perspective. Archives of Psychiatric Nursing, 23(1), 25-31.
- Kool, N., Meijel, B. van, Koekkoek, B., Bijl, J. van der, & Kerkhof, A. (2014). Improving communication and practical skills in working with inpatients who self-harm: a pre-test/post-test study of the effects of a training programme. BMC Psychiatry, 14, 64.
- Kulacaoglu, F., & Kose, S. (2018). Borderline Personality Disorder (BPD): In the Midst of Vulnerability, Chaos, and Awe. Brain sciences, 8(11), 201. doi:10.3390/brainsci8110201.
- Lambregts, J., Grotendorst, A., & Merwijk, C. van (Eds.). (2016). Bachelor of Nursing 2020: een toekomstbestendig opleidingsprofiel 4.0. Springer.
- Levett-Jones, T. (2013). Clinical reasoning: Learning to think like a nurse. French Forest (NSW)> Pearson Australia.
- Lewis, S. P., Bryant, L. A., Schaefer, B. M., & Grunberg, P. H. (2017). In their own words: Perspectives on Nonsuicidal Self-Injury Disorder among those with lived experience. The Journal of nervous and mental disease, 205(10), 771-779.
- Linehan, M. M., Korslund, K. E., Harned, M. S., Gallop, R. J., Lungu, A., Neacsiu, A. D.,... Murray-Gregory, A. M. (2015). Dialectical behavior therapy for high suicide risk in individuals with borderline personality disorder: a randomized clinical trial and component analysis. JAMA Psychiatry, 72(5):475-82. doi:10.1001/jamapsychiatry.2014.3039. Erratum in: JAMA Psychiatry, 72(9):951. PMID: 25806661.
- Lovell, K., Bee, P., Brooks, H., Cahoon, P., Callaghan, P., Carter, L. A.,... Bower, P. (2018). Embedding shared decision-making in the care of patients with severe and enduring mental health problems: The EQUIP pragmatic cluster randomised trial. PLoS One, 13(8):e0201533. doi:10.1371/journal.pone.0201533. PMID: 30133461; PMCID: PMC6104914.
- Mast, J. (2014). Zoeken naar de gouden standaard. Utrecht: Vilans.
- McHale, J., & Felton A. (2010). Self-harm: what’s the problem? A literature review of the factors affecting attitudes towards self-harm. Journal of Psychiatric and Mental Health Nursing, 17, 732-740.
- Mierlo, T. van, Meer, L. van der, Voskes, Y, Berkvens, B., Stavenuiter, B., & Weeghel, J. van. De kunst van ART. Werkboek Active Recovery Triad. Utrecht: De Tijdstroom (2016).
- MIND. (2018). Focus op Gezondheid. Zorg voor Herstel. https://mindplatform.nl/media/2819/download/ZorgVisie%20DEF.pdf?v=1 Geraadpleegd 11-03-2021.
- Müller-Staub, M., Lavin, M. A., Needham, I., & Achterberg, T. van. (2007). Meeting the criteria of a nursing diagnosis classification: Evaluation of ICNP, ICF, NANDA and ZEFP. International Journal of Nursing Studies, 44(5):702-13. doi: 10.1016/j.ijnurstu.2006.02.001. Epub 2006 Mar 23. PMID: 16556445.
- NANDA International, Herdman, T. H., & Kamitsuru, S. (2017). NANDA International. Verpleegkundige diagnoses en classificaties 2018-2020. New York: Thieme Medical Publishers.
- Nederlandse Vereniging voor Heelkunde, (2013). Richtlijn Wondzorg. Utrecht: Nederlandse Vereniging van Heelkunde.
- Netwerk Kwaliteitsontwikkeling GGz. Zorgstandaard Persoonlijkheidsstoornissen. Utrecht 2017.
- Nordén, T., Malm, U., & Norlander, T. (2012). Resource Group Assertive Community Treatment (RACT). as a tool of empowerment for clients with severe mental illness: a meta-analysis. Clinical Practice & Epidemiology in Mental Health, 8, 144-151.
- Osterloh, J. W. S. A., Videler, A. C., Rossi, G. M. P., & Alphen, S. P. J. van (2018). Ouderen met een persoonlijkheidsstoornis: een verpleegkundige benadering. Tijdschrift voor Gerontologie en Geriatrie.
- Peet, R. van der & Zwakman, E. (2015). Klinisch redeneren. Beredeneren en beargumenteren van de verpleegkundige zorg. TVZ, tijdschrift voor verpleegkundige experts, 2, 12-16.
- Petfield, L., Startup, H., Droscher, H., & Cartwright-Hatton, S. (2015). Parenting in mothers with borderline personality disorder and impact on child outcomes. Evidence-based mental health, 18(3), 67-75.
- Reynolds, S. K., Wolbert, R., Abney-Cunningham, G., & Patterson, K. (2007). Dialectical behavior therapy for assertive community treatment teams. In: L.A.Dimeff & K.Koerner (Red). Dialectical behavior therapy in clinical practice applications across disorders and settings (pp 298-325). New York: Guilford Press.
- Saunders, K. E. A., Hawton, K., Fortune, S., & Farrell, S. (2012). Attitudes and Knowledge of clinical staff regarding people who self-harm: A systematic review. Journal of Affective Disorders, 139, 205 – 216.
- Simmons, B. (2010). Clinical reasoning: concept analysis. Journal of Advanced Nursing 66(5), 1151-1158.
- Sinnaeve, R., van den Bosch, L. M., Hakkaart-van Roijen, L., & Vansteelandt, K. (2018). Effectiveness of step-down versus outpatient dialectical behaviour therapy for patients with severe levels of borderline personality disorder: a pragmatic randomized controlled trial. Borderline personality disorder and emotion dysregulation, 5(1), 1-10. doi.org/10.1186/s40479-018-0089-5
- Stichting Zelfbeschadiging. (z.d.). https://www.zelfbeschadiging.nl/over/visie-2/ Geraadpleegd 03-03-2021.
- Stringer, B., Meijel, B. van, Koekkoek, B., Kerkhof, A., & Beekman, A. (2011). Collaborative Care for patients with severe borderline and NOS personality disorders: A comparative multiple case study on processes and outcomes. BMC Psychiatry, 11, 102. doi:10.1186/1471-244X-11-102.
- Stringer, B., Meijel, B. van, Karman, P., Hoogendoorn, A., Koekkoek, B., Kerkhof, A., & Beekman, A. (2015). Collaborative Care for patients with severe personality disorders: Preliminary results and active ingredients from a pilot study (Part I). Perspectives in Psychiatric Care, 51(3), 180-9. doi:10.1111/ppc.12079.
- Stulz, N., Wyder, L., Maeck, L., Hilpert, M, Lerzer, H., Zander, E.,... Hepp, U. (2020). Home treatment for acute mental healthcare: randomised controlled trial. The British Journal of Psychiatry, 216, 323–330. doi:10.1192/bjp.2019.31.
- Suyemoto, K.L. (1998). The functions of self-mutilation. Clinical Psychology Review, 18(5), 531-554.
- Vanwoerden, S., Kalpakci, A., & Sharp, C. (2017). The relations between inadequate parent-child boundaries and borderline personality disorder in adolescence. Psychiatry research, 257, 462-471.
- Van den Bosch, W., & Kaasenbrood, A. (2013). Mozes en de berg. Tijdschrift voor psychotherapie, 39(4), 242-254.
- Walsh, B. W. (2012). Treating Self-Injury. A practical guide (second ed.). New York: The Guilford Press
- Westling, S., Daukantaitė, D. I., Liljedahl, S. I., Oh, Y., Westrin, A., Flyckt, L., & Helleman, M. (2019). Effect of Brief Admission to Hospital by Self-referral for Individuals Who Self-harm and Are at Risk of Suicide. A Randomized Clinical Trial. JAMA Network Open, 2(6), e195463.
- Woods, P., & Richards, D. (2003). Effectiveness of Nursing Interventions in People With Personality Disorders. Journal of Advanced Nursing, 44, 154-72.
- Zalewski, M., Stepp S. D., Whalen D. J., & Scott L. N. (2015). A qualitative assessment of the parenting challenges and treatment needs of mothers with borderline personality disorder. Journal of Psychotherapy Integration, 25(2), 71-89.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-08-2022
Beoordeeld op geldigheid : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
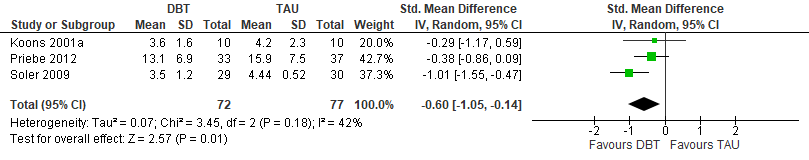
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
Zoekverantwoording
Pubmed (MEDLINE)
#1 Persoonlijkheidsstoornissen
("Personality Disorders"[Mesh] OR ((paranoid[tiab] OR schizoid[tiab] OR schizotypal[tiab] OR antisocial[tiab] OR borderline[tiab] OR histrionic[tiab] OR avoidant[tiab] OR dependent[tiab] OR obsessive compulsive[tiab] OR dissocial[tiab] OR emotionally unstable[tiab] OR impulsive[tiab] OR anankastic[tiab] OR narcissistic[tiab] OR passive aggressive[tiab] OR other specified[tiab] OR unspecified[tiab] OR otherwise specified[tiab] OR PD-NOS[tiab] OR trait specified[tiab]) AND (personality disorder*[tiab])) OR ((paranoid[ot] OR schizoid[ot] OR schizotypal[ot] OR antisocial[ot] OR borderline[ot] OR histrionic[ot] OR avoidant[ot] OR dependent[ot] OR obsessive compulsive[ot] OR dissocial[ot] OR emotionally unstable[ot] OR impulsive[ot] OR anankastic[ot] OR narcissistic[ot] OR passive aggressive[ot] OR other specified[ot] OR unspecified[ot] OR not otherwise specified[ot] OR PD-NOS[ot] OR trait specified[ot]) AND (personality disorder*[ot])) OR ((paranoid[tiab] OR schizoid[tiab] OR schizotypal[tiab] OR antisocial[tiab] OR borderline[tiab] OR histrionic[tiab] OR avoidant[tiab] OR dependent[tiab] OR obsessive compulsive[tiab] OR dissocial[tiab] OR emotionally unstable[tiab] OR impulsive[tiab] OR anankastic[tiab] OR narcissistic[tiab] OR passive aggressive[tiab] OR other specified[tiab] OR unspecified[tiab] OR not otherwise specified[tiab] OR PD-NOS[tiab] OR trait specified[tiab]) AND ((personality[tiab] AND symptom*[tiab]) OR (personality[tiab] AND pathology[tiab]))) OR (cluster a personality disorder*[tiab] OR cluster b personality disorder*[tiab] OR cluster c personality disorder*[tiab]))
#2 Zorg en behandeling
("Therapeutics"[Mesh] OR "Counseling"[Mesh] OR therap*[ot] OR treatment*[ot] OR counsel*[ot] OR intervention*[ot] OR management[ot] OR therap*[ti] OR treatment*[ti] OR counsel*[ti] OR intervention*[ti] OR management[ti])
#3 Persoonlijkheidsstoornissen en behandeling
Personality Disorders/therapy*[Mesh]
#4 Uitkomsten (effectiviteit)
("Treatment Outcome"[Mesh] OR treatment outcome*[tiab] OR therapy outcome*[tiab] OR patient-relevant outcome*[tiab] OR effectiv*[tiab] OR efficacy[tiab])
Studiedesign
#5 Systematische reviews
(systematic[sb] OR meta-analysis[pt] OR systematic review[pt] OR (review[ti] AND (systematic*[tiab] OR comprehensive[tiab])) OR meta-analys*[tiab] OR meta-analyz*[tiab] OR meta analyt*[tiab] OR metaanalys*[tiab] OR metaanalyz*[tiab] OR metaanalyt*[tiab])
#6 RCTs
("randomized controlled trial"[pt] OR "controlled clinical trial"[pt] OR RCT[tiab] OR RCTs[tiab] OR random*[tiab] OR controlled[tiab] OR control-treated[tiab] OR placebo[tiab] OR cross-over studies[Mesh] OR "single-blind method"[Mesh] OR single-blind*[tiab] OR singleblind*[tiab] OR single-masked[tiab] OR double-blind method[Mesh] OR double-blind*[tiab] OR doubleblind*[tiab] OR double-masked[tiab] OR triple-blind*[tiab] OR tripleblind*[tiab] OR triple-masked[tiab])
#7 Observationeel onderzoek
("cohort studies"[Mesh] OR prospective*[tiab] OR retrospective*[tiab] OR follow-up stud*[tiab] OR followup stud*[tiab] OR longitudinal stud*[tiab] OR cohort[tiab] OR real-world[tiab] OR real-life[tiab] OR case serie*[tiab] OR patient serie*[tiab])
Zoeklimieten
- Publicatiedatum: 01-01-2007 t/m 01-10-2019
- Taal: Engels, Duits, Nederlands
Zoekstrategie
- Systematische review/meta-analyses: (((#1 AND #2) OR #3) AND #4 AND #5) & limieten
- RCTs: (((#1 AND #2) OR #3) AND #4 AND #6) & limieten
- Observationeel onderzoek: (((#1 AND #2) OR #3) AND #4 AND #7) & limieten
Embase.com
#1 Persoonlijkheidsstoornissen
('personality disorder'/exp OR “personality disorder*”:de OR ((paranoid:ti OR schizoid:ti OR schizotypal:ti OR antisocial:ti OR borderline:ti OR histrionic:ti OR avoidant:ti OR dependent:ti OR "obsessive compulsive":ti OR dissocial:ti OR "emotionally unstable":ti OR impulsive:ti OR anankastic:ti OR narcissistic:ti OR "passive aggressive":ti OR "other specified":ti OR unspecified:ti OR "otherwise specified":ti OR pdnos:ti OR "trait specified":ti) AND "personality disorder":ti) OR ((paranoid:ab OR schizoid:ab OR schizotypal:ab OR antisocial:ab OR borderline:ab OR histrionic:ab OR avoidant:ab OR dependent:ab OR "obsessive compulsive":ab OR dissocial:ab OR "emotionally unstable":ab OR impulsive:ab OR anankastic:ab OR narcissistic:ab OR "passive aggressive":ti OR "other specified":ab OR unspecified:ab OR "otherwise specified":ab OR pdnos:ab OR "trait specified":ab) AND "personality disorder":ab) OR ((paranoid:kw OR schizoid:kw OR schizotypal:kw OR antisocial:kw OR borderline:kw OR histrionic:kw OR avoidant:kw OR dependent:kw OR “obsessive compulsive”:kw OR dissocial:kw OR “emotionally unstable”:kw OR impulsive:kw OR anankastic:kw OR narcissistic:kw OR “passive aggressive”:kw OR “other specified”:kw OR unspecified:kw OR “otherwise specified”:kw OR pdnos:kw OR “trait specified”:kw) AND “personality disorder”:kw) OR ((paranoid:ti OR schizoid:ti OR schizotypal:ti OR antisocial:ti OR borderline:ti OR histrionic:ti OR avoidant:ti OR dependent:ti OR "obsessive compulsive":ti OR dissocial:ti OR "emotionally unstable":ti OR impulsive:ti OR anankastic:ti OR narcissistic:ti OR "passive aggressive":ti OR "other specified":ti OR unspecified:ti OR "otherwise specified":ti OR pdnos:ti OR "trait specified":ti) AND ((personality:ti AND symptom*:ti) OR (personality:ti AND pathology:ti))) OR ((paranoid:ab OR schizoid:ab OR schizotypal:ab OR antisocial:ab OR borderline:ab OR histrionic:ab OR avoidant:ab OR dependent:ab OR "obsessive compulsive":ab OR dissocial:ab OR "emotionally unstable":ab OR impulsive:ab OR anankastic:ab OR narcissistic:ab OR "passive aggressive":ti OR "other specified":ab OR unspecified:ab OR "otherwise specified":ab OR pdnos:ab OR "trait specified":ab) AND ((personality:ab AND symptom*:ab) OR (personality:ab AND pathology:ab))) OR ((paranoid:kw OR schizoid:kw OR schizotypal:kw OR antisocial:kw OR borderline:kw OR histrionic:kw OR avoidant:kw OR dependent:kw OR “obsessive compulsive”:kw OR dissocial:kw OR “emotionally unstable”:kw OR impulsive:kw OR anankastic:kw OR narcissistic:kw OR “passive aggressive”:kw OR “other specified”:kw OR unspecified:kw OR “otherwise specified”:kw OR pdnos:kw OR “trait specified”:kw) AND ((personality:ti AND symptom*:ti) OR (personality:ti AND pathology:ti))) OR (“cluster a personality disorder*”:ti OR “cluster b personality disorder*”:ti OR “cluster c personality disorder*”:ti) OR (“cluster a personality disorder*”:ab OR “cluster b personality disorder*”:ab OR “cluster c personality disorder*”:ab))
#2 Zorg en behandeling
('therapy'/exp OR 'counseling'/exp OR therap*:kw OR treatment*:kw OR counsel*:kw OR intervention*:kw OR management:kw OR therap*:ti OR treatment*:ti OR counsel*:ti OR intervention*:ti OR management:ti)
#3 Uitkomsten (effectiviteit)
('treatment outcome'/exp OR "treatment outcome*":ti,ab OR "therapy outcome*":ti,ab OR "patient-relevant outcome*":ti,ab OR effectiv*:ti,ab OR efficacy:ti,ab)
Studiedesign
#4 Systematische reviews
('systematic review'/exp OR ((review:ti) AND (systematic*:ti,ab OR comprehensive*:ti,ab)) OR 'meta analysis'/exp OR meta-analys*:ti,ab OR meta-analyz*:ti,ab OR meta-analyt*:ti,ab OR metaanalys*:ti,ab OR metaanalyz*:ti,ab OR metaanalyt*:ti,ab)
#5 RCTs
('randomized controlled trial'/exp OR 'controlled clinical trial'/exp OR RCT:ti,ab OR RCTs:ti,ab OR random*:ti,ab OR controlled:ti,ab OR control-treated:ti,ab OR placebo:ti,ab OR 'crossover procedure'/exp OR 'single blind procedure'/exp OR single-blind*:ti,ab OR singleblind*:ti,ab OR single-masked:ti,ab OR 'double blind procedure'/exp OR double-blind*:ti,ab OR doubleblind*:ti,ab OR double-masked:ti,ab OR 'triple blind procedure'/exp OR triple-blind*:ti,ab OR tripleblind*:ti,ab OR triple-masked:ti,ab)
#6 Observationeel onderzoek
('cohort analysis'/exp OR prospective*:ti,ab OR retrospective*:ti,ab OR "follow-up stud*":ti,ab OR "followup stud*":ti,ab OR "longitudinal stud*":ti,ab OR cohort:ti,ab OR real-world:ti,ab OR real-life:ti,ab OR case serie*:ti,ab OR casecontrol:ti,ab OR patient serie*:ti,ab)
Zoeklimieten
- Publicatiedatum: 01-01-2007 t/m 01-10-2019
- Taal: Engels, Duits, Nederlands
Zoekstrategie
- Systematische review/meta-analyses: (#1 AND #2 AND #3 AND #4) & limieten
- RCTs: (#1 AND #2 AND #3 AND #5) & limieten
- Observationeel onderzoek: (#1 AND #2 AND #3 AND #6) & limieten
PsycInfo
#1 Persoonlijkheidsstoornissen
(personality disorder:de OR personality disorder*:de OR ((paranoid.ti OR schizoid.ti OR schizotypal.ti OR antisocial.ti OR borderline.ti OR histrionic.ti OR avoidant.ti OR dependent.ti OR obsessive compulsive.ti OR dissocial.ti OR emotionally unstable.ti OR impulsive.ti OR anankastic.ti OR narcissistic.ti OR passive aggressive.ti OR other specified.ti OR unspecified.ti OR otherwise specified.ti OR pdnos.ti OR trait specified.ti) AND personality disorder.ti) OR ((paranoid.ab OR schizoid.ab OR schizotypal.ab OR antisocial.ab OR borderline.ab OR histrionic.ab OR avoidant.ab OR dependent.ab OR obsessive compulsive.ab OR dissocial.ab OR emotionally unstable.ab OR impulsive.ab OR anankastic.ab OR narcissistic.ab OR passive aggressive.ti OR other specified.ab OR unspecified.ab OR otherwise specified.ab OR pdnos.ab OR trait specified.ab) AND personality disorder.ab) OR ((paranoid:kw OR schizoid:kw OR schizotypal:kw OR antisocial:kw OR borderline:kw OR histrionic:kw OR avoidant:kw OR dependent:kw OR obsessive compulsive:kw OR dissocial:kw OR emotionally unstable:kw OR impulsive:kw OR anankastic:kw OR narcissistic:kw OR passive aggressive:kw OR other specified:kw OR unspecified:kw OR otherwise specified:kw OR pdnos:kw OR trait specified:kw) AND personality disorder:kw) OR ((paranoid.ti OR schizoid.ti OR schizotypal.ti OR antisocial.ti OR borderline.ti OR histrionic.ti OR avoidant.ti OR dependent.ti OR obsessive compulsive.ti OR dissocial.ti OR emotionally unstable.ti OR impulsive.ti OR anankastic.ti OR narcissistic.ti OR passive aggressive.ti OR other specified.ti OR unspecified.ti OR otherwise specified.ti OR pdnos.ti OR trait specified.ti) AND ((personality.ti AND symptom*.ti) OR (personality.ti AND pathology.ti))) OR ((paranoid.ab OR schizoid.ab OR schizotypal.ab OR antisocial.ab OR borderline.ab OR histrionic.ab OR avoidant.ab OR dependent.ab OR obsessive compulsive.ab OR dissocial.ab OR emotionally unstable.ab OR impulsive.ab OR anankastic.ab OR narcissistic.ab OR passive aggressive.ti OR other specified.ab OR unspecified.ab OR otherwise specified.ab OR pdnos.ab OR trait specified.ab) AND ((personality.ab AND symptom*.ab) OR (personality.ab AND pathology.ab))) OR ((paranoid:kw OR schizoid:kw OR schizotypal:kw OR antisocial:kw OR borderline:kw OR histrionic:kw OR avoidant:kw OR dependent:kw OR obsessive compulsive:kw OR dissocial:kw OR emotionally unstable:kw OR impulsive:kw OR anankastic:kw OR narcissistic:kw OR passive aggressive:kw OR other specified:kw OR unspecified:kw OR otherwise specified:kw OR pdnos:kw OR trait specified:kw) AND ((personality.ti AND symptom*.ti) OR (personality.ti AND pathology.ti))) OR (cluster a personality disorder*.ti OR cluster b personality disorder*.ti OR cluster c personality disorder*.ti) OR (cluster a personality disorder*.ab OR cluster b personality disorder*.ab OR cluster c personality disorder*.ab))
#2 Zorg en behandeling
(therapy:de OR counseling:de OR therap*:kw OR treatment*:kw OR counsel*:kw OR intervention*:kw OR management:kw OR therap*.ti OR treatment*.ti OR counsel*.ti OR intervention*.ti OR management.ti)
#3 Uitkomsten (effectiviteit)
(treatment outcome:de OR treatment outcome*.ti,ab OR therapy outcome*.ti,ab OR patient-relevant outcome*.ti,ab OR effectiv*.ti,ab OR efficacy.ti,ab)
Studiedesign
#4 Systematische reviews
(systematic review:de OR ((review.ti) AND (systematic*.ti,ab OR comprehensive*.ti,ab)) OR meta analysis:de OR meta-analys*.ti,ab OR meta-analyz*.ti,ab OR meta-analyt*.ti,ab OR metaanalys*.ti,ab OR metaanalyz*.ti,ab OR metaanalyt*.ti,ab)
#5 RCTs
(randomized controlled trial:de OR controlled clinical trial:de OR RCT.ti,ab OR RCTs.ti,ab OR random*.ti,ab OR controlled.ti,ab OR control-treated.ti,ab OR placebo.ti,ab OR crossover procedure:de OR single blind procedure:de OR single-blind*.ti,ab OR singleblind*.ti,ab OR single-masked.ti,ab OR double blind procedure:de OR double-blind*.ti,ab OR doubleblind*.ti,ab OR double-masked.ti,ab OR triple blind procedure:de OR triple-blind*.ti,ab OR tripleblind*.ti,ab OR triple-masked.ti,ab)
#6 Observationeel onderzoek
((cohort analysis:de OR prospective*.ti,ab OR retrospective*.ti,ab OR follow-up stud*.ti,ab OR followup stud*.ti,ab OR longitudinal stud*.ti,ab OR cohort.ti,ab OR real-world.ti,ab OR real-life.ti,ab OR case serie*.ti,ab OR casecontrol.ti,ab OR patient serie*.ti,ab))
Zoeklimieten
- Publicatiedatum: 01-01-2007 t/m 01-10-2019
- Taal: Engels, Duits, Nederlands
Zoekstrategie
- Systematische review/meta-analyses: (#1 AND #2 AND #3 AND #4) & limieten
- RCTs: (#1 AND #2 AND #3 AND #5) & limieten
- Observationeel onderzoek: (#1 AND #2 AND #3 AND #6) & limieten
Cinahl
#1 Persoonlijkheidsstoornissen
(MH "Personality Disorders" OR ((TI paranoid OR TI schizoid OR TI schizotypal OR TI antisocial OR TI borderline OR TI histrionic OR TI avoidant OR TI dependent OR TI “obsessive compulsive” OR TI dissocial OR TI “emotionally unstable” OR TI impulsive OR TI anankastic OR TI narcissistic OR TI “passive aggressive” OR TI “other specified” OR TI unspecified OR TI “not otherwise specified” OR TI PDNOS OR TI “trait specified”) AND TI personality disorder*) OR ((AB paranoid OR AB schizoid OR AB schizotypal OR AB antisocial OR AB borderline OR AB histrionic OR AB avoidant OR AB dependent OR AB “obsessive compulsive” OR AB dissocial OR AB “emotionally unstable” OR AB impulsive OR AB anankastic OR AB narcissistic OR AB “passive aggressive” OR AB “other specified” OR AB unspecified OR AB “not otherwise specified” OR AB PDNOS OR AB “trait specified”) AND AB personality disorder*) OR ((SU paranoid OR SU schizoid OR SU schizotypal OR SU antisocial OR SU borderline OR SU histrionic OR SU avoidant OR SU dependent OR SU “obsessive compulsive” OR SU dissocial OR SU “emotionally unstable” OR SU impulsive OR SU anankastic OR SU narcissistic OR SU “passive aggressive” OR SU “other specified” OR SU unspecified OR SU “not otherwise specified” OR SU PDNOS OR SU “trait specified”) AND SU personality disorder*) OR (TI “cluster a personality disorder*” OR TI “cluster b personality disorder*” OR TI “cluster c personality disorder*”) OR (AB “cluster a personality disorder*” OR AB “cluster b personality disorder*” OR AB “cluster c personality disorder*”) OR ((TI paranoid OR TI schizoid OR TI schizotypal OR TI antisocial OR TI borderline OR TI histrionic OR TI avoidant OR TI dependent OR TI obsessive compulsive OR TI dissocial OR TI emotionally unstable OR TI impulsive OR TI anankastic OR TI narcissistic OR TI passive aggressive OR TI other specified OR TI unspecified OR TI “not otherwise specified” OR TI PDNOS OR TI trait specified) AND ((TI personality AND TI symptom*) OR (TI personality AND TI pathology))) OR ((AB paranoid OR AB schizoid OR AB schizotypal OR AB antisocial OR AB borderline OR AB histrionic OR AB avoidant OR AB dependent OR AB obsessive compulsive OR AB dissocial OR AB emotionally unstable OR AB impulsive OR AB anankastic OR AB narcissistic OR AB passive aggressive OR AB other specified OR AB unspecified OR AB “not otherwise specified” OR AB PDNOS OR AB trait specified) AND ((AB personality AND AB symptom*) OR (AB personality AND AB pathology)))
#2 Zorg en behandeling
(MH "Therapeutics" OR MH "Counseling" OR SU therap* OR SU treatment* OR SU counsel* OR SU intervention* OR SU management OR TI therap* OR TI treatment* OR TI counsel* OR TI intervention* OR TI management)
#3 Uitkomsten (effectiviteit)
(MH "Treatment Outcome" OR OR TI "treatment outcome*" OR AB "treatment outcome*" OR TI "therapy outcome*" OR AB "therapy outcome*" OR TI "patient-relevant outcome*" OR AB "patient-relevant outcome*" OR TI effectiv* OR AB effectiv* OR TI efficacy OR AB efficacy)
Studiedesign
#4 Systematische reviews
(MH "Systematic Review" OR MH "Meta Analysis" OR (TI review AND (TI systematic* OR AB systematic* OR TI comprehensive OR AB comprehensive)) OR TI meta-analys* OR AB meta-analys* OR TI meta-analyz* OR AB meta-analyz* OR TI "meta analyt*" OR AB "meta analyt*" OR TI metaanalys* OR AB metaanalys* OR TI metaanalyz* OR AB metaanalyz* OR TI metaanalyt* OR AB metaanalyt*)
#5 RCTs
(PT "randomized controlled trial" OR PT "controlled clinical trial" OR TI RCT OR AB RCT OR TI RCTs OR AB RCTs OR TI random* OR AB random* OR TI controlled OR AB controlled OR TI control-treated OR AB control-treated OR TI placebo OR AB placebo OR (MH "cross-over studies") OR (MH "single-blind method") OR TI single-blind* OR AB single-blind* OR TI singleblind* OR AB singleblind* OR TI single-masked OR AB single-masked OR (MH "double-blind method") OR TI double-blind* OR AB double-blind* OR TI doubleblind* OR AB doubleblind* OR TI double-masked OR AB double-masked OR TI triple-blind* OR AB triple-blind* OR TI tripleblind* OR AB tripleblind* OR TI triple-masked OR AB triple-masked)
#6 Observationeel onderzoek
((MH "cohort studies") OR TI prospective* OR AB prospective* OR TI retrospective* OR AB retrospective* OR TI "follow-up stud*" OR AB "follow-up stud*" OR TI "followup stud*" OR AB "followup stud*" OR TI "longitudinal stud*" OR AB "longitudinal stud*" OR TI cohort OR AB cohort OR TI real-world OR AB real-world OR TI real-life OR AB real-life OR TI "case serie*" OR AB "case serie*" OR TI "patient serie*" OR AB "patient serie*")
Zoeklimieten
- Publicatiedatum: 01-01-2007 t/m 01-10-2019
- Taal: Engels, Duits, Nederlands
Zoekstrategie
- Systematische review/meta-analyses: (#1 AND #2 AND #3 AND #4) & limieten
- RCTs: (#1 AND #2 AND #3 AND #5) & limieten
- Observationeel onderzoek: (#1 AND #2 AND #3 AND #6) & limieten
