Organisatie van zorg bij persoonlijkheidsstoornissen
Uitgangsvraag
- Welke rol hebben de verschillende echelons in de gezondheidszorg voor wat betreft de diagnostiek en behandeling van persoonlijkheidsstoornissen?
- Zijn er aanwijzingen voor een effectieve organisatie van zorg, inclusief samenwerkingsafspraken m.b.t. persoonlijkheidsstoornissen?
- Wat zijn de aandachtspunten voor de implementatie van deze richtlijn?
Aanbeveling
Het is aan te bevelen in de S-GGz of de HS-GGz om mensen met een persoonlijkheidsstoornis te behandelen vanuit een multidisciplinair team of netwerk met expertise van psychiater, psychotherapeut, verpleegkundige/verpleegkundig specialist, systeemtherapeut, vaktherapeut en (familie)ervaringsdeskundige.
Indien een vrij gevestigde psychiater/psychotherapeut/klinisch psycholoog in de sGGZ deel uitmaakt van een multidisciplinair netwerk en deelneemt aan intervisie, kan de behandeling voor een deel van de patiënten met een persoonlijkheidsstoornis goed in de vrijgevestigde praktijk plaatsvinden. Daarbij is het van belang tevoren met de patiënt samen goed af te wegen of behandeling in deze setting naar verwachting voldoende zal zijn.
Het valt te overwegen om de begeleiding van patiënten in een stabiele fase in het kader van terugvalpreventie of nazorg na afronding van de behandeling over te dragen aan de B-GGz of de huisarts.
Behandelaren die betrokken zijn bij de behandeling van mensen met een persoonlijkheidsstoornis dienen hiervoor bevoegd en bekwaam te zijn. Zij zijn hiervoor specifiek opgeleid of zij zijn werkzaam in een begeleidingsstructuur met voldoende intensiteit om behandelingen adequaat uit te kunnen voeren.
Het is aangewezen om in de behandeling van mensen met een persoonlijkheidsstoornis vanuit een gezamenlijke behandelvisie te werken binnen een geïntegreerd behandelbeleid.
De zorg dient zo georganiseerd te worden dat voor een patiënt en zijn of haar naasten te allen tijde duidelijk is welke behandelaar het eerste aanspreekpunt is.
Het is aan te bevelen in een behandeling voldoende aandacht te hebben voor het beleid rond crises. In geval van (verhoogde) crisisgevoeligheid is het aan te bevelen te anticiperen op crisissituaties door middel van het opstellen van een signalerings- en/of crisisplan.
Het is aan te bevelen dat bij de behandeling van persoonlijkheidsstoornissen betrokken professionals allen toegang hebben tot regelmatige intervisie en/of supervisie.
Het is aan te bevelen om een context van zorg te organiseren waarbinnen continuïteit van zorg over behandelingen, behandelaars, behandelvisies en organisaties heen gegarandeerd kan worden.
Het is aan te bevelen dat behandelteams die zorg bieden aan mensen met een persoonlijkheidsstoornis een beleid hanteren dat gericht is op het actief betrekken van naasten bij de behandeling. Het betrekken van naasten dient te gebeuren in afstemming met de individuele patiënt.
Het is aan te bevelen dat in de zorg aan mensen met een persoonlijkheidsstoornis voldoende deskundigheid op het gebied van systeemdiagnostiek/systeembehandeling beschikbaar is.
Het is aan te bevelen in de behandeling expliciet aandacht te besteden aan het generaliseren van de behandelresultaten in het dagelijks leven. Het is aan te bevelen de zorg zo te organiseren dat vanaf het begin van de behandeling er aandacht kan zijn voor maatschappelijk en persoonlijk herstel.
Het is aan te bevelen dat huisartsen beschikken over de kennis om aanwijzingen voor een persoonlijkheidsstoornis te herkennen en de vaardigheden om de problematiek te bespreken met als doel patiënten te informeren en te motiveren voor verdere diagnostiek en behandeling.
Het is aan te bevelen om duidelijke netwerkafspraken met organisaties op het gebied van zorg en welzijn te maken zodat de behandeling en de begeleiding integraal rondom de patiënt geleverd kunnen worden.
Het is aan te bevelen de zorg zo te organiseren dat mensen met een persoonlijkheidsstoornis toegang hebben tot behandeling voor comorbide stoornissen.
Het is aan te bevelen om een context van zorg te organiseren waarbinnen continuïteit van zorg gegarandeerd kan worden. Dit vraagt, naast contact houden in proces van doorverwijzing, het kunnen integreren van interventies voor psychosociale of psychiatrische comorbiditeit. Na afronding van een interventie is het van belang een optie bieden voor terugvalpreventie en de mogelijkheid om bij een nieuwe acute fase gemakkelijk te kunnen opschalen.
Specifiek voor vroege detectie en preventie is een actieve samenwerking tussen professionals vanuit onderwijs, gemeente en (jeugd)GGZ gewenst waardoor jeugdigen die at-risk zijn voor het ontwikkelen van een persoonlijkheidsstoornis met alertheid gevolgd en ondersteund kunnen worden in hun ontwikkeling.
Het is aan te bevelen de zorg voor ouderen met zowel een persoonlijkheidsstoornis als ernstige cognitieve en/of somatische problematiek zo te organiseren dat laagdrempelig consultatie vanuit de GGz kan worden geboden aan het zorgnetwerk rondom oudere patiënten.
Het is aan te bevelen de zorgcontinuïteit van forensische naar reguliere geestelijke gezondheidszorg (en vice versa) zo te organiseren dat onderlinge samenwerking en gezamenlijke verantwoordelijkheid voor het leveren van passende en tijdige zorg aan patiënten leidend zijn.
Onderbouwing
Achtergrond
Zowel de Multidisciplinaire Richtlijn Persoonlijkheidsstoornissen uit 2008 als verschillende internationale richtlijnen wijzen erop dat juist bij persoonlijkheidsstoornissen de wijze waarop de zorg is georganiseerd essentieel is voor de kwaliteit en effectiviteit van de behandelingen (Landelijke stuurgroep multidisciplinaire richtlijnontwikkeling 2008; National Institute for Health and Care Excellence (2015); National Health and Medical Research Council (2012). Daarom past bespreking hiervan binnen de context van een multidisciplinaire richtlijn.
De organisatie van zorg voor mensen met een persoonlijkheidsstoornis wordt bepaald door een veelheid aan factoren, zoals uitvoeringsniveau van de behandelingen, inbedding in supervisie- en intervisie-structuren van behandelaren, ketensamenwerking, financiële mogelijkheden en beleidsmatige keuzes. De organisatie van de huidige GGz leidt, zeker voor patiënten met ernstigere en/of meer complexe problematiek, tot een risico op onderbehandeling en op ‘breuken’ in behandeltrajecten. Dat kan zijn door onder meer wachttijden tussen verschillende behandelingen, grote verschillen in behandelvisie tussen verschillende aanbieders (vaak inclusief diskwalificatie van eerdere behandelingen), telkens weer een nieuwe uitgebreide intake waarin enerzijds de patiënt weer alles opnieuw moet bespreken en anderzijds weinig stilgestaan wordt bij waarde en effect van eerdere behandelingen, veelvuldig wisselen van behandelaar in de loop van een traject, het afbreken van behandeling en dan ‘opnieuw’ beginnen bij een andere organisatie. De achtereenvolgende behandelaars, dienen hier in hun benadering rekening mee te houden en desalniettemin zoveel mogelijk te streven naar continuïteit van zorg bieden over behandelingen, behandelaars, behandelvisies en organisaties heen. De GGz als geheel, maar ook zorgverzekeraars en netwerkpartners in van het sociale domein en (gemeentelijke) overheden staan voor de opgave dit te faciliteren.
Persoonlijkheidsstoornissen komen veel voor en mensen met een persoonlijkheidsstoornis melden zich met een hulpvraag in uiteenlopende echelons van de gezondheidszorg. Zij maken een relatief groot deel uit van de mensen die een beroep doen op zorg van de huisarts. In een Britse studie onder 300 opeenvolgende patiënten die een huisarts consulteerden, bleek 24% (95% CI: 19-29%) te voldoen aan de criteria van een persoonlijkheidsstoornis (vastgesteld met de ‘DSM-IV version of the Standardised Assessment of Personality (SAP)’ (Moran et al., 2000)). In de GGz komen persoonlijkheidsstoornissen nog frequenter voor. Mensen met een persoonlijkheidsstoornis worden behandeld in gespecialiseerde zorgprogramma’s voor persoonlijkheidsstoornissen, maar, bij comorbiditeit, zeker ook in zorgprogramma’s gericht op andere psychiatrische stoornissen. Naar schatting voldoet bijna de helft van de mensen in zorg bij de GGz aan de criteria voor een (comorbide) persoonlijkheidsstoornis (Zimmerman et al., 2008; Friborg 2013; Friborg 2014). Ook in de verslavingszorg en de forensische zorg is het aandeel van mensen met een persoonlijkheidsstoornis hoog. Onder patiënten in de verslavingszorg lopen de gevonden prevalenties van persoonlijkheidsstoornissen uiteen van 34% tot 72% (Bowden‐Jones et al., 2004, Parmar, 2018, Köck, 2018). In de forensische zorgpopulatie ligt dit aandeel op 36-40% en onder mensen in tbs-klinieken rond de 70% (DJI, 2012; DJI, 2018).
Uitgangspunt van deze richtlijn is dat mensen met een persoonlijkheidsstoornis gepaste zorg moeten kunnen krijgen voor hun problemen, ongeacht waar ze een beroep doen op de GGz. Het kan zijn dat daarvoor een gerichte verwijzing nodig is.
Samenvatting literatuur
Deze module is tot stand gekomen op basis van consensusvorming in de werkgroep, aangevuld met relevante literatuurreferenties en klinische inzichten en vormt een aanvulling op de zorgstandaard persoonlijkheidsstoornissen 2018.
Welke rol hebben de verschillende echelons in de gezondheidszorg voor wat betreft de diagnostiek en behandeling van persoonlijkheidsstoornissen?
“Nulde lijn”/ Lotgenotencontact
De werkgroep is van mening dat lotgenotencontact en het benutten van ervaringsdeskundigheid, bijvoorbeeld bij psycho-educatie, een belangrijke rol kunnen spelen tijdens en/of na de behandeling van mensen met persoonlijkheidsstoornissen (Franx & Zeldenrust, 2002). Het is daarom raadzaam dat behandelaars in een vroeg stadium de patiënt wijzen op het bestaan en de functie ervan.
Huisartsenpraktijk
In de huisartsenpraktijk presenteren mensen zich zelden met de diagnose “persoonlijkheidsstoornis” als primaire klacht. Vaak zal een persoonlijkheidsstoornis gepaard gaan met bijvoorbeeld stemmings- of angstklachten die de eerste hulpvraag aan de huisarts vormen. Wanneer mensen beperkingen ervaren op verschillende levensgebieden is het aan de huisarts of POH te overwegen of (ook) van een persoonlijkheidsstoornis sprake is. De huisarts of POH zal vervolgens in overleg met de patiënt beslissen of verwijzing naar de GGz hiervoor wenselijk is. Ook in het motiveren voor behandeling kan de huisarts een belangrijke rol spelen. Een deel van de patiënten met een persoonlijkheidsstoornis wordt langdurig begeleid in de huisartspraktijk, soms met als doelstelling toeleiding naar de (specialistische) GGz, maar soms ook als ondersteuning omdat de patiënt ervoor kiest om geen veranderingsgerichte behandeling te ondergaan. Daarnaast kan de eerste lijn een belangrijke rol spelen wanneer specialistische behandeling is afgerond, maar er bijvoorbeeld nog restklachten zijn waarvoor ondersteuning geboden is, of zorg nodig is ter preventie van terugval.
Ook mensen die in een acute crisis verkeren, kunnen een beroep doen op de huisarts. Soms is een acute crisis het eerste moment dat een persoonlijkheidsstoornis voor de patiënt en/of mensen in zijn of haar omgeving zichtbaar wordt. De huisarts zal in zo’n geval eerste opvang verzorgen, eventuele somatische factoren in ogenschouw nemen en in overleg met patiënt en naasten een plan maken voor verdere zorg. Zie hiervoor ook de Generieke module Acute Psychiatrie.
Generalistische Basis GGz (bGGz)
De generalistische Basis GGz biedt behandeling voor lichte en matige psychische problemen. Een primaire behandeling met als focus de persoonlijkheidsstoornis zal in de bGGz doorgaans niet uitvoerbaar zijn, vanwege de benodigde duur en intensiteit en benodigde kwalificaties van de hulpverleners. Wel kan de Basis GGz een rol spelen bij een generalistische nazorg en terugvalpreventie als de specialistische behandeling is afgerond en de patiënt in een relatief stabiele fase is. Het is daarbij van belang dat er duidelijke afspraken over het eventueel weer opschalen van de zorg worden gemaakt.
Specialistische GGz (sGGz)
Diagnostiek en behandeling gericht op persoonlijkheidspathologie, persoonlijkheidsstoornissen en bijkomende psychische stoornissen vindt grotendeels plaats in de sGGz (tweede/derde lijn). Behandeling is bij voorkeur ambulant en maakt zo veel mogelijk gebruik van interventies die bewezen effectief zijn. Steeds zal per individu in goed overleg moeten worden bekeken hoe de behandeling het best kan worden vormgegeven, en welke behandelsetting het meest is aangewezen. Wanneer de problemen ernstiger en meer complex zijn, kan het nodig zijn meerdere zorgverleners bij een behandeling te betrekken. Het ligt dan voor de hand een behandeling uit te voeren in een multidisciplinair teamverband of in een netwerk van ter zake kundige zorgverleners. De afspraken binnen een team of netwerk dienen zo te zijn dat continuïteit van zorg geboden kan worden. Binnen het team of netwerk dient een duidelijke gedeelde visie op de problematiek aanwezig te zijn. Regelmatig onderling overleg en intervisie zijn van groot belang om schadelijke interactiepatronen voor zowel patiënten als behandelaren te voorkomen.
Tegelijk is er een aanzienlijke groep patiënten die goed behandeld kan worden door een vrij gevestigde psychiater, klinisch psycholoog of psychotherapeut. Daarbij is het van belang tevoren met de patiënt samen goed af te wegen of behandeling in deze setting naar verwachting voldoende zal zijn. Verder is het nodig dat de behandelaar deel uitmaakt van een netwerk en daarin toegang heeft tot regelmatige intervisie en zo nodig consultatie. Afhankelijk van de aard en de ernst van de problematiek, is het soms gewenst om een andere discipline bij de behandeling te betrekken. Goede afstemming tussen verschillende hulpverleners is dan noodzakelijk.
Langdurige zorg
Bij een deel van de mensen met een persoonlijkheidsstoornis valt volledig herstel niet te verwachten. Zij blijven aangewezen op langdurige behandeling en begeleiding om zich staande te houden. Het gaat hierbij om complexe, langdurige en ontregelende problematiek, waarbij doorgaans meerdere comorbide psychiatrische stoornissen aanwezig zijn en ernstige sociaal-maatschappelijke problemen. In de praktijk wordt gesproken van Ernstige Psychiatrische Aandoening (EPA). Delespaul (2013) hanteert als definitie voor EPA:
“Er is sprake van een psychiatrische stoornis, die zorg/behandeling noodzakelijk maakt (niet in symptomatische remissie), die met ernstige beperkingen in het sociaal en/of maatschappelijk functioneren gepaard gaat (niet in functionele remissie) en waarbij de beperking oorzaak en gevolg is van psychiatrische stoornis. De aandoening is niet van voorbijgaande aard is (structureel c.q. langdurig, ten minste enkele jaren) en gecoördineerde zorg van professionele hulpverleners in zorgnetwerken is geïndiceerd om het behandelplan te realiseren.”
In de praktijk zijn dit mensen met complexe problemen, multimorbiditeit en interactie tussen de verschillende probleemgebieden. Het beloop is vaak onvoorspelbaar en sterk wisselend waardoor een zorgaanbod dat daarop kan inspelen, met de mogelijkheid van outreachende zorg, nodig blijft. Er moet rekening gehouden worden met vaak lastig beïnvloedbare crisisgevoeligheid en een historie van breuken in de behandeling. Tegelijk is het ook voor deze groep belangrijk dat zij geholpen worden om binnen hun mogelijkheden te werken aan herstel en maatschappelijke participatie. Een deel van deze groep kan -soms op een later moment- als nog profiteren van psychotherapeutische behandeling. Bijvoorbeeld een programma als AMBIT is voor deze doelgroep ontwikkeld en kan hierbij behulpzaam zijn.
Vaak zijn deze patiënten bij FACT-teams in zorg, of bij teams die een vergelijkbare methodiek zoals RACT of ART (zie ook H9 sociaal-psychiatrische interventies) hanteren. Het is dus belangrijk dat ook in teams die zorg bieden aan EPA-patiënten, voldoende deskundigheid aanwezig is over bejegening en behandeling van mensen met een persoonlijkheidsstoornis.
Specifiek voor de behandeling voor deze doelgroep is een set aanbevelingen geformuleerd die daarbij aansluit (Steendam et al., 2013). De belangrijkste zijn:
- Investeer in brede diagnostiek: Evalueer en herzie zo nodig diagnose en classificatie, inventariseer en beschrijf de beperkingen in sociale rollen en breng het sociaal steunsysteem in kaart. Verder is het belangrijk zorgvuldig de behandelvoorgeschiedenis te evalueren om een beeld te krijgen van wat wel en niet geholpen heeft in het verleden. Heb oog voor comorbiditeit en somatiek, stem ook af met de huisarts.
- Besteed expliciet aandacht aan de structuur en grenzen in de behandeling: Hanteer een duidelijk gestructureerd behandelkader, wees trouw aan het vasthouden van afspraken, zorg voor intervisie en supervisie voor zorgverleners om hen hierbij te helpen. Zorg voor samenhang, zorg voor een integratie van de verschillende interventies. Anticipeer op crisis en stel een crisisplan op. Evalueer de voortgang van de behandeling.
- Let op processen in de werkrelatie: probeer een positieve therapeutische werkrelatie op te bouwen, wees daarin authentiek en flexibel. Het is belangrijk alert te zijn op mogelijke breuken in de relatie en deze actief te repareren. Werk doelgericht en waar mogelijk evidence-based, werk samen in het formuleren van doelen, zowel op het gebied van actuele klachten als op het gebied van maatschappelijke participatie. Bevorder daarin de autonomie van de patiënt. Let steeds op motivatie en commitment van patiënt, houd evenwicht tussen valideren en motiveren tot verandering. Bevorder zelfobservatie en zelfreflectie bij de patiënt.
- Heb aandacht voor de context: Betrek naasten bij behandeling: familie en vrienden en betrek het externe netwerk bij de behandeling bv reclassering, sociaal domein.
Hoogspecialistische GGz
De hoogspecialistische GGz heeft een belangrijke rol in het geven van consultatie en advies aan patiënten en zorgverleners. Zij bieden meer uitgebreide diagnostiek en second opinions en kunnen adviseren bij complexe casuïstiek of vastgelopen behandelingen. Indien nodig kan de behandeling overgenomen worden.
In de hoogspecialistische GGz worden mensen behandeld die onvoldoende hebben geprofiteerd (of naar verwachting onvoldoende zullen profiteren) van specialistische GGz, bijvoorbeeld vanwege ernst, complexiteit of comorbiditeit. Hoogspecialistische GGz voor persoonlijkheidsstoornissen bestaat doorgaans uit intensieve psychotherapeutische behandeling in een ambulante, dagklinische of klinische setting. Er is een decision tool ontwikkeld die behulpzaam kan zijn bij het onderscheiden van patiënten voor wie hoogspecialistische zorg overwogen kan worden (Goorden 2015) (Decision Tools: de juiste zorg op de juiste plaats | Stichting Topklinische GGz (topggz.nl).
Zijn er aanwijzingen voor een effectieve organisatie van zorg, inclusief samenwerkingsafspraken m.b.t. persoonlijkheidsstoornissen?
Er is in het veld, ook internationaal, sterke consensus over wat belangrijke elementen zijn in goede zorg voor mensen met een persoonlijkheidsstoornis. Deze elementen kunnen gezien worden als randvoorwaarden voor effectieve behandelingen (zie o.a. Handboek Persoonlijkheidsstoornissen, Ingenhoven et al., 2018). Teams en zorgverleners die mensen met een persoonlijkheidsstoornis behandelen, moeten daartoe gefaciliteerd worden door hun organisatie. Een behandelprogramma dient goed gestructureerd te zijn en behandeling dient geïntegreerd te worden aangeboden. In een behandeling zijn duidelijke fasen herkenbaar en behandeling is doelgericht. Er moet aandacht zijn voor het goed functioneren van het behandelteam. Er moet in het team voldoende expertise op het gebied van persoonlijkheidsstoornissen aanwezig zijn, en er dient ruimte te zijn voor scholing en intervisie. Een behandeling dient maximaal gebruik te maken van generiek werkzame behandelelementen. Er is expliciet aandacht nodig voor het bevorderen en bewaken van een goede therapeutische relatie. Van behandelaren wordt verwacht dat zij van uit een open, nieuwsgierige, niet- veroordelende basishouding werken. (Hutsebaut et al., 2020)
Continuïteit van zorg
Het is van belang dat behandeling wordt uitgevoerd in een goed georganiseerde context. Continuïteit van zorg, duidelijkheid en betrouwbaarheid zijn belangrijk. Voor continuïteit van zorg is nodig dat altijd duidelijk is wie het eerste aanspreekpunt is voor de patiënt en diens naasten, en dat daarin niet te veel wisselingen optreden. Ook wanneer delen van de behandeling door anderen worden uitgevoerd, is het belangrijk dat er een zorgverlener is die het overzicht houdt en bewaakt dat onderdelen van behandeling op elkaar afgestemd worden en blijven. Zorgverleners dienen in een gezamenlijk uitgevoerde behandeling vanuit een zelfde behandelkader te werken.
Wanneer toch een overgang nodig is naar een andere zorgverlener, is een goede overdracht van belang.
Juist omdat mensen met persoonlijkheidsstoornissen extra gevoelig zijn voor onvoorspelbaarheid en afwijzing, is het belangrijk dat alle zorgprofessionals over basisvaardigheden beschikken voor een goede bejegening van mensen met een persoonlijkheidsstoornis. Kernvaardigheden zijn het toepassen van een open, betrokken, niet-veroordelende basishouding, het streven naar samen onderzoeken en begrijpen van de problemen en het zo veel mogelijk samen beslissen.
Netwerkzorg
Behandeling voor mensen met persoonlijkheidsstoornissen dient te worden geboden door zorgverleners die ingebed zijn in een zorgnetwerk waar minimaal intercollegiaal overleg en intervisie beschikbaar zijn zodat adequaat gereflecteerd kan worden op processen die in de therapeutische relatie spelen. Indien bij mensen met een persoonlijkheidsstoornis sprake is van meer complexe, samengestelde problemen geldt onafhankelijk van de setting dat behandelaars deel moeten uitmaken van een netwerk, waarin de volgende elementen beschikbaar zijn: deskundigheid ten aanzien van diagnostiek, psychotherapie, farmacotherapie, systeemtherapie en sociaalpsychiatrische zorg; crisisinterventie, inclusief het opstellen en gebruik van signaleringsplannen; intercollegiale toetsing (intervisie) en een goed functionerend systeem van waarneming in geval van afwezigheid van de eigen behandelaar (bron: Zorgstandaard Persoonlijkheidsstoornissen). Verschillende onderdelen van de behandeling dienen geïntegreerd te worden aangeboden.
Ten behoeve van het herstel zal er bovendien geïnvesteerd moeten worden in samenwerking met externe partners die voor continuïteit en maatschappelijk herstel van belang zijn, zoals: jeugdzorg, maatschappelijke dienstverlening, trajectbegeleiding, UWV, politie/wijkagent, reclassering, sociale wijkteams/ gemeente, en overige behandelaars in de generalistische basis GGz en gespecialiseerde GGz.
Specifiek voor ouderen geldt dat actief moet worden samengewerkt met betrokken zorgverleners vanuit de VVT-sector (verpleeghuis, verzorgingshuis en thuiszorg). Ook is bij ouderen meer aandacht nodig voor somatische comorbiditeit.
Crisis
Onder een crisis wordt verstaan: de noodzaak tot een acute intensivering van zorg om een ernstig ontregelende of levensbedreigende situatie af te wenden. Veelal gaat het om symptomen als paniekaanvallen, suïcidale gedragingen, psychotische symptomen, agressieregulatieproblemen, en dissociatieve klachten. Ook het optreden of een verergering van een comorbide stoornis kan ten grondslag liggen aan een crisis. Hierbij is de eigen coping van de patiënt niet meer toereikend en/of hulp van naasten of anderen uit de omgeving niet meer afdoende. De zorg voor mensen met een persoonlijkheidsstoornis dient zo ingericht te zijn dat er zowel aandacht is voor de preventie van crisis als voor het adequaat hanteren van een crisissituatie.
In vrijwel alle effectieve methodieken voor de behandeling van persoonlijkheidsstoornissen wordt het maken van een crisisplan of signaleringsplan aanbevolen. Een crisisplan besteedt aandacht aan het vroegtijdig herkennen van een (naderende) crisis en bevat adviezen wat te doen ter voorkomen van verergering en afspraken over hoe te handelen in het geval dat er desondanks een crisis ontstaat. Het is belangrijk dat de patiënt zoveel mogelijk zelf het crisisplan opstelt, met ondersteuning van de behandelaar. Het verdient aanbeveling waar mogelijk naasten te betrekken bij afspraken rondom crisis.
Doel van crisisinterventie is iemand te helpen het leven weer in eigen hand te nemen, de symptomen van crisis te doen afnemen, en daarmee meer rust en veiligheid te creëren. Ook het onder controle brengen van een comorbide stoornis kan doel zijn van crisisinterventie. In de Generieke module Acute Psychiatrie staat een gedetailleerd overzicht van stappen die doorlopen worden bij het inschatten, beoordelen en behandelen van een acute crisis en van interventies die kunnen worden toegepast. Deze interventies kunnen van diverse aard zijn: ondersteunende begeleiding, intensiveren van behandeling, farmacotherapie, of eventueel een korte crisisopname. Het doel van een crisisopname zal doorgaans zijn het bieden van acute veiligheid en het doen afnemen van de crisis waardoor de ambulante behandeling weer voortgezet kan worden. Dat betekent dat duidelijk moet worden afgesproken wat het doel van de opname is en welke duur van de opname wenselijk is. Bij crisisopnames van mensen met een persoonlijkheidsstoornis is het belangrijk een opname duidelijk te positioneren binnen de lopende ambulante behandeling. Uitgangspunt is dat de ambulante behandelaar betrokken blijft.
Specifieke groepen
Bovenstaande overwegingen gelden ook voor de zorg aan jeugdigen met een (zich ontwikkelende) persoonlijkheidsstoornis. Specifiek voor de doelgroep van jeugdigen met persoonlijkheidspathologie geldt dat voor hen de drempel naar passende hulp vaak nog hoger lijkt dan voor volwassenen (Wall et al., 2021). In veel studies bij jeugdigen is de uitval uit behandeling hoger dan bij volwassenen. Dat zou kunnen betekenen dat deze programma’s minder goed aansluiten bij de noden en behoeften van jonge mensen (Jørgensen et al., 2021). Zo kan binnen een model van stapsgewijze opschaling van zorg, de onvoldoende effectieve eerdere zorg een negatieve invloed hebben op vertrouwen in een volgende behandeling en op het zelfvertrouwen. Het is belangrijk om door het bieden van goed aansluitende zorg te proberen deze negatieve spiraal te doorbreken.
Doordat jeugdigen volop in ontwikkeling zijn en doorgaans problemen ervaren op diverse gebieden in hun ontwikkeling (thuis, school, buurt) zijn zij vaak bekend bij meerdere instanties, zoals huisarts, zorgcoördinator school, wijkteam, wijkagent, jeugdzorg. Samenwerking tussen professionals vanuit diverse kaders en instanties vanuit een gedeelde visie en kader kan de ontwikkeling van deze jeugdigen erg ondersteunen.
Dit vraagt dat laagdrempelige interventies goed bij de leefwereld van jonge mensen aansluiten, waarbij vraagstukken rond het psychosociaal functioneren van de jongere voorop staan (zorgen over school, baantje, relaties, gezondheid etc.). Daarom is het van belang dat professionals zoals de huisarts, maar ook vertrouwenspersonen op scholen, sportcoaches etc. kunnen meedenken over het bevorderen van de psychosociale ontwikkeling en daarnaast op niet-stigmatiserende wijze een gesprek over kenmerken van een persoonlijkheidsstoornis kunnen bieden en weten hoe ze snel kunnen verwijzen voor nadere diagnostiek of intensievere behandeling waar nodig.
Ouderen
Er is toenemend aandacht voor persoonlijkheidsstoornissen bij ouderen (zie bijvoorbeeld Van Alphen, Oude Voshaar, Bouckaert & Videler). Ketenzorg ziet er bij ouderen met een persoonlijkheidsstoornis anders uit dan bij jongere volwassenen. Specifiek zal er bij ouderen frequent samen worden gewerkt met Verpleeg-, Verzorgingshuis en Thuiszorgsector (VVT-sector) en de klinische geriatrie binnen het somatisch ziekenhuis. De GGz heeft daarbij doorgaans een consultatieve functie voor ouderen met een comorbiditeit persoonlijkheidsstoornis. De topklinische GGz heeft op haar beurt weer een consultatieve functie voor de specialistische GGz.
Bij ouderen met zowel een persoonlijkheidsstoornis als ernstige cognitieve en/of somatische problematiek is er niet altijd een reden om te verwijzen naar de (topklinische) GGz maar ligt veelal een consultvraag voor de hand. Voor zowel de huisartsenpraktijk, de klinische geriatrie als de GGz is een screener gevalideerd om ouderen met een persoonlijkheidsstoornis op te sporen. Deze screener kan behulpzaam zijn bij het formuleren van de consultvraag.
Specifiek voor ouderen met een persoonlijkheidsstoornis in de GGz is daarnaast een Checklist ontwikkeld (zie bijlagen) om te differentiëren tussen specialistische GGz en topklinische GGz-interventies (Laheij-Rooijakker et al., 2020). Naast genoemde tweede- en derdelijns interventies kan ook anderhalvelijnszorg worden geboden in de huisartsenpraktijk.
Forensische Zorg
Ook in de forensische zorg komen veel patiënten voor met een persoonlijkheidsstoornis (DJI, 2012, DJI, 2018). In principe is het streven om zoveel mogelijk de aanbevelingen voor behandeling te volgen zoals elders in deze richtlijn verwoord. Daarbij staat in de forensische zorg de balans tussen veiligheid en persoonsgerichte zorg centraal. De behandeling is primair gericht op het reduceren van het recidiverisico, door persoonsgerichte herstelzorg te leveren. Behandeling is gebaseerd op de “What Works”-principes, die voortkomen uit het “Risk-Need-Responsivity”(RNR)-model (Andrews & Bonta, 2010; Andrews et al., 2011). Behandeling is daarbij gericht op individuele risicofactoren die hebben bijgedragen aan het delictgedrag, de persoonlijke behoeften, mogelijkheden, wensen en voorkeuren van de patiënt, die volgens het responsiviteitsprincipe stapsgewijs of geïntegreerd worden aangepakt. Wanneer veiligheid en persoonsgerichte zorg in tegenspraak zijn met elkaar, weegt veiligheid voor de patiënt, naasten, hulpverlener en maatschappij zwaarder in de afweging. Als aanvulling op het RNR-model wordt in de forensische praktijk ook veel gebruik gemaakt van het “Good Lives Model”, gebaseerd op de algemene rehabilitatietheorie en zich richtend op positieve factoren en welzijn van de patiënt (Ward & Steward, 2003).
Motiveren van patiënten binnen de forensische zorg heeft een unieke lading, omdat de behandeling lang niet altijd start vanuit eigen initiatief, hulpvraag of motivatie, maar veelal vanuit een strafrechtelijke titel waarbij de rechter een behandeling heeft opgelegd. De setting en de mate van onvrijwilligheid van het in zorg zijn kunnen in de uitvoering bij een aantal behandelvormen beperkingen opleveren. Vaak zullen daarom eerst trajecten nodig zijn gericht op verhogen van motivatie voor behandeling.
Op- en afschalen van de behandeling gebeurt in de forensische zorg afhankelijk van het (risicovol) gedrag en de bevindingen van de behandelaar, bij voorkeur na afstemming in multidisciplinair overleg, en in afstemming met reclassering, toezichthouder en/of wettelijk vertegenwoordiger. Ook bij het toekennen en uitvoeren van vrijheden en verloven en het afschalen van noodzakelijk geacht beveiligingsniveau, is risicomanagement leidend. Binnen de forensische zorg worden besluiten op cruciale momenten nogal eens door de rechterlijke macht genomen, en dus niet door de behandelaar (al dan niet in samenspraak met de patiënt). Dit vraagt nauwe samenwerking, ook met de reguliere GGz, om de overgang van forensische naar reguliere zorg (en vice versa) zorgvuldig te laten verlopen. Hierbij zou niet het wettelijk kader of verschil in stelsel leidend moeten zijn, maar onderlinge samenwerking bij en gezamenlijke verantwoordelijkheid voor het aanbieden van passende en tijdige zorg aan patiënten.
Wat zijn de aandachtspunten voor de implementatie van deze richtlijn?
Een belangrijk aandachtspunt bij implementatie van deze richtlijn is de beschikbaarheid van voldoende gekwalificeerde therapeuten en voldoende capaciteit van behandelprogramma’s voor mensen met persoonlijkheidsstoornissen.
Juist omdat persoonlijkheidsstoornissen zo vaak voorkomen, is het belangrijk dat alle zorgprofessionals in het behandeltraject van mensen met een persoonlijkheidsstoornis in elk geval over basisvaardigheden beschikken voor een goede bejegening. Behandelaren dienen passende training te krijgen in de behandeling van patiënten met een persoonlijkheidsstoornis en nemen deel aan intervisie.
Voor GGz-instellingen geldt dat de organisatie samenwerking bevordert en bewaakt met (a) andere afdelingen of teams binnen de eigen organisatie zoals de zorgprogramma’s voor de behandeling van comorbiditeit en de opnameafdeling voor het gebruik van een bed op recept (BOR) of kortdurende opnames, (b) andere professionals uit de GGz zoals PAAZ-en, (c) andere professionals uit de algemene gezondheidszorg zoals medewerkers van de Spoedeisende Hulp (SEH) en de huisarts en (d) externe, niet primair medische organisaties die aanvullende diensten leveren, inclusief reïntegratieprofessionals en het eigen sociale netwerk van de patiënt.
Referenties
- Van Alphen, S.P.J., Oude Voshaar, R.C., Bouckaert, F. & Videler, A.C. (redactie): Handboek persoonlijkheidsstoornissen bij ouderen 2018, de Tijdstroom.
- Andrews, D.A., & Bonta, J. (2010). Rehabilitating criminal justice policy and practice. Psychology, Public Policy and Law, 16, 39-55.
- Andrews, D. A., Bonta, J., & Stephen Wormith, J. S. (2011). The Risk-Need-Responsivity (RNR). Model: Does Adding the Good Lives Model Contribute to Effective Crime Prevention? Criminal Justice and Behavior 38: 735 – 755.
- Bowden‐Jones, O., Iqbal, M.Z., Tyrer, P., Seivewright, N., Cooper, S., Judd, A., & Weaver, T. (2004), Prevalence of personality disorder in alcohol and drug services and associated comorbidity. Addiction, 99, 1306-1314. https://doi.org/10.1111/j.1360-0443.2004.00813.x.
- Delespaul, P. H. en de Consensusgroep EPA (2013). Consensus over de definitie van mensen met een ernstige psychische aandoening (EPA). en hun aantal in Nederland. Tijdschrift voor Psychiatrie, 55(6), 427-438.
- DJI (2012). Forensische Zorg in getal 2007-2011. Den Haag: DJI.
- DJI (2018). DJI in getal 2013-2017. Den Haag: DJI.
- Franx G., & Zeldenrust W. (2002), Patiënten en hun omgeving over GGz programma’s. Regio Midden-Westelijk Utrecht. Versie: 18-02-2002.
- Friborg, O., Martinussen, M., Kaiser, S., Overgård, K. T., & Rosenvinge, J.H. (2013). Comorbidity of personality disorders in anxiety disorders: a meta-analysis of 30 years of research. Journal of Affective Disorders, 145(2), 143-55. Epub 2012 Sep 21. doi:10.1016/j.jad.2012.07.004.
- Friborg, O., Martinsen, E. W., Martinussen, M., Kaiser, S., Overgård, K. T., & Rosenvinge, J. H. (2014). Comorbidity of personality disorders in mood disorders: a meta-analytic review of 122 studies from 1988 to 2010. Journal of Affective Disorders, 152-154. Epub 2013 Sep 2. doi:10.1016/j.jad.2013.08.023.
- Goorden M, Willemsen EMC, Bouwmans-Frijters CAM, Busschbach JJV, Noom MJ, van der Feltz-Cornelis CM, Uyl-de Groot CA, Hakkaart-van Roijen L. Developing a decision tool to identify patients with personality disorders in need of highly specialized care. BMC Psychiatry. 2017 Aug 31;17(1):317. doi: 10.1186/s12888-017-1460-6. PMID: 28859629; PMCID: PMC5580206.
- Hutsebaut, J., Willemsen, E., Bachrach, N., & Van, H. (2020). Improving access to and effectiveness of mental health care for personality disorders: the guideline-informed treatment for personality disorders (GIT-PD). initiative in the Netherlands. Borderline Personality Disorder and Emotion Dysregulation, 7:16. doi:10.1186/s40479-020-00133-7.
- Ingenhoven, T., Berghuis, H., Colijn, S., & Van, R. (2018). Handboek persoonlijkheidsstoornissen. Utrecht, Nederland: De Tijdstroom.
- Jørgensen, M. S., Storebø, O. J., Stoffers-Winterling, J. M., Faltinsen, E., Todorovac, A., & Simonsen, E. (2021). Psychological therapies for adolescents with borderline personality disorder (BPD). or BPD features—A systematic review of randomized clinical trials with meta-analysis and Trial Sequential Analysis. Plos One, 16(1), e0245331.
- Köck, Patrick & Walter, Marc. (2018). Personality disorder and substance use disorder-An update. Mental Health and Prevention, 12, 82-89. https://doi.org/10.1016/j.mhp.2018.10.003
- Laheij-Rooijakker, L. A. E., Heijden, P. van der, Videler, A. C., Segal, D. L., & Alphen, S.P.J. van (2020). Development of a tool to detect older adults with severe personality disorders for highly specialized care. International Psychogeriatrics, 32, 463-471.
- Lunansky G, van Borkulo C, Borsboom D (2020). Personality, Resilience, and Psychopathology: A Model for the Interaction between Slow and Fast Network Processes in the Context of Mental Health. European Journal of Personality 34(6):969-987. doi:10.1002/per.2263.
- Moran, P., Jenkins, R., Tylee, A., Blizard, R., & Mann, A. (2000). The prevalence of personality disorder among UK primary care attenders. Acta Psychiatrica Scandinavica, 102, 52-7.
- Multidisciplinaire richtlijn Persoonlijkheidsstoornissen: Richtlijn voor diagnostiek en behandeling van volwassen patiënten met een persoonlijkheidsstoornis (2008). Landelijke Stuurgroep Multidisciplinaire Richtlijnontwikkeling in de GGz. Utrecht: Trimbos-instituut.
- Netwerk Kwaliteitsontwikkeling GGz. Zorgstandaard Persoonlijkheidsstoornissen. Utrecht 2017
- National Health and Medical Research Council (2012). Clinical Practice Guideline for the Management of Borderline Personality Disorder. Melbourne: National Health and Medical Research Council.
- National Institute for Health and Care Excellence (2015). Personality disorders: borderline and antisocial Quality standard; www.nice.org.uk/guidance/qs88
- Parmar, A., & Kaloiya, G. (2018). Comorbidity of Personality Disorder among Substance Use Disorder Patients: A Narrative Review. Indian journal of psychological medicine, 40(6), 517–527. https://doi.org/10.4103/IJPSYM.IJPSYM_164_18
- Steendam, M., Luyn, B. van, Knapen, S., Nijmeijer, B., Meekeren, E. van, Kaasenbrood, A., & Bunningen, N. van (2013). Meedoen: Aanbevelingen voor de behandeling en begeleiding van mensen met EPA-PS. Kenniscentrum Persoonlijkheidsstoornissen.
- Wall, K., Kerr, S., & Sharp, C. (2021). Barriers to care for adolescents with borderline personality disorder. Current Opinion in Psychology, 37, 54-60.
- Ward, T., & Stewart, C. A. (2003a). Criminogenic needs and human needs: A theoretical model. Psychology, Crime and Law, 9, 125-143.
- Zimmerman, M., Chelminski, I. & Young, D. (2008). The frequency of personality disorders in psychiatric patients. Psychiatric Clinics of North America, 31, 405-420.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-08-2022
Beoordeeld op geldigheid : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
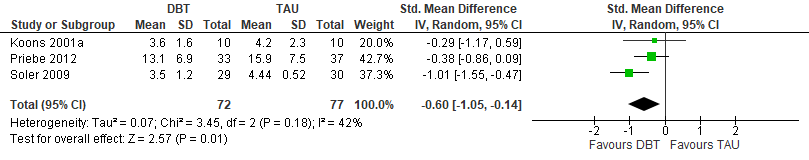
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
