Comorbiditeit in het algemeen bij persoonlijkheidsstoornissen
Uitgangsvraag
- Welke klinische overwegingen en welk type klachten spelen bij comorbiditeit een doorslaggevende rol om te focussen op de behandeling van een symptoomstoornis of de persoonlijkheidsstoornis?
- Welke effectieve interventies/behandelmethoden zijn bekend voor de behandeling van patiënten met zowel een persoonlijkheidsstoornis als een symptoomstoornis (comorbiditeit)?
Aanbeveling
Het is aan te bevelen om comorbide symptoomstoornissen en persoonlijkheidsstoornissen in hun onderlinge samenhang te onderzoeken ten behoeve van een geïntegreerd behandel(stappen)plan
Het is aan te bevelen om bij op de voorgrond staande, of ontregelende kenmerken van symptoomstoornissen, ook in geval van een comorbide persoonlijkheidsstoornis, primair de behandelrichtlijn van de desbetreffende symptoomstoornis te volgen.
In andere situaties kan in overleg met de patient gekozen worden voor een sequentiële, parallelle of geïntegreerde behandeling.
Het is aan te bevelen om bij mensen met persoonlijkheidsstoornis alert te blijven op het (opnieuw) optreden van andere symptoomstoornissen en deze adequaat te behandelen.
Het is aan te bevelen om de behandeling van een patiënt met comorbide symptoomstoornis en een persoonlijkheidsstoornis te integreren onder regie van één behandelaar.
Mede vanwege de atypische wijze waarop lichamelijke klachten zich bij patiënten met een persoonlijkheidsstoornis kunnen manifesteren, is extra alertheid noodzakelijk voor adequate diagnostiek en behandeling hiervan.
Jeugdigen
Het is ook bij jeugdigen aan te bevelen om alert te zijn op persoonlijkheidsproblematiek bij het optreden van symptoomstoornissen en deze waar nodig in hun onderlinge samenhang te onderzoeken ten behoeve van een geïntegreerd behandel(stappen)plan
Ouderen
Het is ook bij ouderen en in het bijzonder in verpleeghuissettingen en de ouderenzorg aan te bevelen om alert te zijn op het vóórkomen van persoonlijkheidsproblematiek en hiermee rekening te houden in de uitvoering van somatische en psychologische en psychofarmacologische behandelingen
Overwegingen
Kwaliteit van het wetenschappelijke bewijs
Er bleken nauwelijks primaire studies beschikbaar die de invloed van een symptoomstoornis op de uitingsvormen en behandeling van een persoonlijkheidsstoornis hebben onderzocht. De meeste studies benaderen het omgekeerd, namelijk de invloed van een persoonlijkheidsstoornis op een actuele symptoomstoornis. In die studies gaan de onderzoekers de invloed van de aan- of afwezigheid van persoonlijkheidsstoornissen op de uitkomst van behandeling na. Hierbij wordt veelal geen duidelijk onderscheid gemaakt tussen de verschillende gespecificeerde persoonlijkheidsstoornissen. Daarom wordt in deze module vrijwel alleen van persoonlijkheidsstoornis als overkoepelend concept gesproken. Verder is niet bij alle symptoomstoornissen goed onderzoek gedaan naar de invloed van een persoonlijkheidsstoornis en is het aantal bruikbare publicaties beperkt.
Professioneel perspectief
Sequentiële, parallelle of geïntegreerde behandeling
Bepaal bij minder acute of ernstige symptoomstoornis in overleg met de patient of gekozen wordt voor een sequentiele, parallelle of geïntegreerde behandeling. Daarbij weten we uit de behandelpraktijk dat het belangrijk is dat ernstige, ontregelende en op de voorgrond staande symptomen ten eerste behandeling behoeven. Het kan daarbij gaan om symptoomstoornissen die tot crisis of soms levensbedreigende noodsituaties leiden. Bij ernstige vormen van comorbide stoornissen als depressie, eetstoornissen en verslaving kan zich dit voordoen. Tenzij anders vermeld in deze richtlijn, dient de symptoomstoornis dan primair behandeld te worden, waarbij de behandelaar rekening houdt met de impact van de persoonlijkheidspathologie op de aard van de symptomen, de uitvoerbaarheid van interventies en het beloop van de klachten.
Ook bij een minder acute of ernstige maar wel een duidelijk op de voorgrond staande symptoomstoornis zal veelal primair de richtlijn van de betreffende symptoomstoornis gevolgd worden. Bij uitblijven van een gewenst resultaat dient de diagnostiek en behandelstrategie opnieuw te worden geëvalueerd, waarbij ook een parallelle behandeling of geïntegreerde behandeling van beide stoornissen overwogen dient te worden.
Verder is belangrijk er op te wijzen dat in geval van een verergering van klachten of problemen bij patiënten die reeds bekend zijn met een persoonlijkheidsstoornis de mogelijkheid van een (opnieuw) opspelende symptoomstoornis moet worden overwogen. Het risico is dat een exacerbatie van symptomen te snel of alleen wordt toegeschreven aan een verergering van de manifestatie van de persoonlijkheidsstoornis en de patiënt daardoor niet de juiste behandeling ontvangt.
Dit geldt met nadruk ook voor lichamelijke klachten en symptomen. Deze kunnen juist bij mensen met een persoonlijkheidsstoornis gemaskeerd worden door een atypische presentatie of aard, of zonder zorgvuldige evaluatie worden toegeschreven aan psychische factoren, zowel door hulpverleners als door patiënten zelf. Dit risico op niet herkennen doet zich voor in de GGz, maar zeker ook in de algemene ziekenhuizen of eerste lijn. Het veronachtzamen hiervan kan er toe leiden dat lichamelijke klachten bij mensen met persoonlijkheidsstoornissen niet de aandacht en diagnostiek krijgen die nodig zijn, waardoor een adequate behandeling (te lang) uitblijft.
Tot slot wordt er op gewezen dat in de praktijk mensen met een persoonlijkheidsstoornis en comorbiditeit geregeld niet goed passen in een bepaalde behandelvorm, afdeling of in de indicatiecriteria voor een bepaald behandelprogramma. Er ontstaat in dat geval het risico dat ze van de ene naar de andere specialist of behandelvorm verwezen worden. Het is daarom aangewezen een centrale regiebehandelaar aan te stellen die de continuïteit van zorg kan borgen.
Onderbouwing
Achtergrond
Patiënten met een persoonlijkheidsstoornis voldoen zeer geregeld eveneens aan de classificatiecriteria van een of meerdere bijkomende symptoomstoornissen. Dit komt in eerste instantie omdat persoonlijkheidspathologie een veel voorkomende risicofactor is voor het ontstaan c.q. de verergering van een symptoomstoornis. Voorts is er overlap in een aantal descriptieve criteria van de DSM-5 symptoomstoornissen en persoonlijkheidsstoornissen waardoor comorbiditeit soms beschouwd kan worden als een gevolg van de wijze van classificeren in de DSM-5. Daarbij is de ernst van de symptomen in werkelijkheid dimensioneel verdeeld waardoor de categoriale rubricering (afgebakend door arbitraire afkapwaarden) van de DSM-indelingen, kan leiden tot een artificiële ‘comorbiditeit’ (beter co-classificatie).
Volgens de werkgroep is daarom enige terughoudendheid ten aanzien van te vergaande classificatie van comorbide symptoom- en persoonlijkheidsstoornissen op zijn plaats. Daarbij dient rekening gehouden te worden met de bevindingen, onder andere uit netwerkanalyses, die duidelijk maken dat een persoonlijkheidsstoornis een kwetsbaarheid is voor depressie en andere symptoomstoornissen (onder andere Lunansky et al., 2020). Ze kunnen als onderling verweven gezien worden en dat heeft gevolgen voor hoe comorbiditeiten te benaderen. Tegelijkertijd is het voor de dagelijkse praktijk nuttig ze te onderscheiden en zijn ook de beschikbare behandelstudies daarop gebaseerd. (Friborg et al., 2014). Dergelijke comorbiditeit heeft invloed op de presentatie van symptomen, en heeft gevolgen voor het beloop. Ze leiden in de dagelijkse praktijk tot veel vragen bij zowel clinici als patiënten over de betekenis van diagnostiek en de daaruit volgende behandelkeuzes. Om die reden is de richtlijnwerkgroep van mening dat het gerechtvaardigd is deze bijkomende stoornissen in dit separate module te bespreken. In deze module wordt de wetenschappelijke onderbouwing voor vijf specifieke (veel voorkomende) symptoomstoornissen besproken, gevolgd door specifieke aanbevelingen voor de behandeling. Het gaat om de depressieve stemmingsstoornis, posttraumatische- stressstoornis (PTSS), de Aandachtsdeficiëntie-/ hyperactiviteitsstoornis (ADHD), de middel-gerelateerde en verslavingsstoornissen en de eetstoornissen. Eerst wordt ingegaan op een aantal overkoepelende aanbevelingen die voor alle persoonlijkheidsstoornissen gelden.
Samenvatting literatuur
Jeugdigen
Ook bij jeugdigen met persoonlijkheidspathologie speelt comorbiditeit een belangrijke rol. Zo vonden Feenstra et al. (2011) dat bij 78,9% van de adolescenten die gediagnosticeerd waren met een persoonlijkheidsstoornis ook sprake was van een of meerdere symptoomstoornissen. Grofweg lijken door de ontwikkeling heen vergelijkbare bevindingen ten aanzien van comorbiditeit bij jeugdigen als bij volwassenen gevonden (o.a. Kaess et al., 2013), maar worden ook verschillen in comorbiditeit beschreven. Zo zijn er aanwijzingen dat comorbiditeit een grotere rol speelt bij jeugdigen dan bij volwassenen (Chanen et al., 2007), maar ook aanwijzingen dat comorbiditeit juist lager is bij jeugdigen tot 18 jaar in geval van angststoornissen, PTSS, middelenmisbruik, eetstoornissen en complexe comorbiditeit (combinatie van stoornissen in affect en impulsiviteit). Voor stemmingsstoornissen en ADHD werd juist een vergelijkbare comorbiditeit gevonden in de beide leeftijdscategorieën (Zanarini et al., 2021).
Specifiek voor jeugdigen geldt dat er naast psychiatrische comorbiditeit ook veelal bijkomende psychosociale problemen en gezondheidsproblemen spelen die eveneens zorgvuldig in kaart gebracht moeten worden en aandacht binnen een interventie moeten krijgen (Barkauskienė et al., 2020).
Daarnaast is het specifiek bij persoonlijkheidspathologie bij jeugdigen van belang op te merken dat de diagnostiek en behandeling zich in de klinische praktijk vaak te eenzijdig richten op de symptoomstoornis, terwijl de diagnose persoonlijkheidsstoornis nog veelal uitgesteld, verhuld of vermeden wordt (Chanen et al., 2017; Laurenssen, 2013). Het is dan ook van belang om in het behandelplan de comorbide problematiek integraal te behandelen, met aandacht voor bijkomende problemen in het psychosociale functioneren.
Ouderen
Naast in deze module opgenomen comorbide psychische stoornissen speelt bij ouderen met het vorderen van de leeftijd de aanwezigheid van ernstige comorbide cognitieve en/of somatische stoornissen een steeds grotere rol. Daarmee neemt tevens de kans op polyfarmacie toe (Schulkens et al., 2020). Juist bij een veelheid aan uiteenlopende psychische en somatische symptomen alsmede meerdere parallel lopende behandelingen bij ouderen met een persoonlijkheidsstoornis is het eens te meer belangrijk, zowel voor patiënt als behandelaren, één regievoerder aan te stellen.
Deze kwetsbare ouderen met een persoonlijkheidsstoornissen zien we vooral in verpleeghuizen, verzorgingshuizen en extramurale thuiszorg (VVT). Zo blijkt 23% van de bewoners op een geronto-psychiatrische afdeling voldeed aan de criteria van een persoonlijkheidsstoornis (Collet et al., 2018). Zowel persoonlijkheidsdiagnostiek als psychotherapeutische behandeling worden gecompliceerd door de aanwezigheid van cognitieve en/of somatische stoornissen. In het kader van persoonlijkheidsonderzoek zijn zelfrapportagelijsten en -interviews lastig af te nemen als gevolg van begripsproblemen en/of beperkte inspanningskracht. De nadruk zal dan komen te liggen op informantinformatie. Psychotherapie bij ouderen met zowel een persoonlijkheidsstoornis als ernstige cognitieve stoornissen wordt niet alleen bemoeilijkt door geheugenstoornissen maar ook veelal door het gebrek aan ziekbesef en -inzicht. De behandeling van eerste keuze valt dan op mediatietherapie (o.a. CoMBI). Ook farmacotherapie gericht op verstoorde emoties en gedragingen kan worden overwogen (Schulkens et al., 2021).
Zoeken en selecteren
Zoekstrategie en selectie van studies
PICO (review protocol is opgenomen als bijlage).
|
P |
Mensen met een persoonlijkheidsstoornis en een van de volgende comorbiditeiten:
|
|
I |
Psychotherapie of farmacotherapie |
|
C |
Standaard zorg (TAU) Wachtlijstconditie of geen behandeling Vergelijking met een of meerdere andere behandelingen |
|
O |
Cruciaal: Belangrijk:
|
Selectie van studies
Op 12 november 2020 is een search verricht naar relevante systematische reviews ter beantwoording van de bovenstaande vraag voor deze vijf vormen van comorbiditeit bij persoonlijkheidsstoornissen in Medline, PsycInfo en Embase. De zoekstrategie is te vinden in de zoekverantwoording. Deze search resulteerde in 211 artikelen (66 voor depressie, 26 voor PTSS, 25 voor ADHD, 79 voor verslaving en 15 voor eetstoornissen). Voor een comorbide depressie bij een persoonlijkheidsstoornis waren drie papers op basis van titel en abstract mogelijk geschikt geacht als onderbouwing voor conclusies. Voor PTSS bleef één review over, die inderdaad werd meegenomen (Slotema et al., 2020). Voor verslaving leken drie reviews geschikt. De review van Pennay et al. (2011) bleek een voorloper van de review van Lee et al. (2015). Lee et al. (2015) en Newton-Howes (2014) zijn derhalve gebruikt voor de wetenschappelijke onderbouwing. Voor comorbide ADHD en eetstoornissen werden geen geschikte systematische reviews gevonden.
Referenties
- AKWA GGz (2020). Zorgstandaard Psychotrauma- en stressorgerelateerde stoornissen. https://www.ggzstandaarden.nl/zorgstandaarden/psychotrauma-en-stressorgerelateerde-stoornissen. Geraadpleegd op 31-12-2020.
- AKWA GGz (2020). Zorgstandaard Eetstoornissen. https://www.ggzstandaarden.nl/zorgstandaarden/ eetstoornissen. Geraadpleegd op 15-01-2021.
- Ball, S. A., Cobb-Richardson, P., Connolly, A. J., Bujosa, C. T., & O'neall, T. W. (2005). Substance abuse and personality disorders in homeless drop-in center clients: symptom severity and psychotherapy retention in a randomized clinical trial. Comprehensive psychiatry, 46(5), 371-379.
- Ball, S. A. (2007). Comparing individual therapies for personality disordered opioid dependent patients. Journal of personality disorders, 21(3), 305-321.
- Ball, S. A., Maccarelli, L. M., LaPaglia, D. M., & Ostrowski, M. J. (2011). Randomized trial of dual-focused versus single-focused individual therapy for personality disorders and substance dependence. The Journal of nervous and mental disease, 199(5), 319.
- Barkauskienė, R., Skabeikytė, G., & Gervinskaitė-Paulaitienė, L. (2020). The Role of Borderline Personality Symptoms for Psychosocial and Health Related Functioning among Adolescents in a Community Sample. Child & Youth Care Forum, 1-16. Springer US.
- Bosch, L. M. van den, Verheul, R., Schippers, G. M., & van den Brink, W. (2002). Dialectical behavior therapy of borderline patients with and without substance use problems: Implementation and long-term effects. Addictive behaviors, 27(6), 911-923.
- Bronswijk, S. C. van, Köster, E. M., & Peeters, F. P. M. L. (2020). Effectiveness of Acute-Phase Treatment of Depression Is Not Influenced by Comorbid Personality Disorders: Results from a Meta-Analysis and Meta-Regression. Psychotherapy and Psychosomatics, 89(2), 109–110. doi:10.1159/000502918.
- Bronswijk, S. C. van, Köster, E. M., & Peeters, F. P. M. L. (2021). De impact van comorbide persoonlijkheidsstoornissen op de effectiviteit van acute-fasebehandeling van depressie: een meta-analyse en metaregressie. Tijdschrift voor Psychiatrie, 63(6), 441-450.
- Chanen, A. M., Jovev, M., & Jackson, H. J. (2007). Adaptive functioning and psychiatric symptoms in adolescents with borderline personality disorder. Journal of Clinical Psychiatry, 68(2), 297.
- Chanen, A., Sharp, C., Hoffman, P., & Global Alliance for Prevention and Early Intervention for Borderline Personality Disorder (2017). Prevention and early intervention for borderline personality disorder: a novel public health priority. World Psychiatry, 16(2), 215.
- Collet, J., Vugt, M. E. de, Verhey, F. R. J., Engelen, G. J. J. A., & Schols, J. M. G. A. (2018). Characteristics of double care demanding patients in a mental health care setting and a nursing home setting: results from the SpeCIMeN study. Aging and Mental Health, 22, 33-39.
- Dijkhuizen A. Persoonlijkheidsstoornissen en verslaving. In: Dom G., Dijkhuizen A., van der Hoorn B., Kroon H., Muusse C., van Rooijen S., Schoevers R., van Wamel A. (red). Handboek dubbele diagnose. Utrecht, De Tijdstroom, 2013.
- Faraone, S. V., Rostain, A. L., Blader, J., Busch, B., Childress, A. C., Conner, D. F. & Newcorn, J. H. (2019). Practioner review: emotional dysregulation in attention-deficit/hyperactivity disorder – implications for clinical recognation and intervention. The journal of Child Psychology and Psychiatry, 60(2), 133-150. doi:10.1111/jcpp.12899.
- Feenstra, D. J., Busschbach, J. J., Verheul, R., & Hutsebaut, J. (2011). Prevalence and comorbidity of Axis I and Axis II disorders among treatment refractory adolescents admitted for specialized psychotherapy. Journal of Personality Disorders, 25(6), 842-850.
- French L, Turner M, Dawson S, Moran P (2017). Psychological treatment of depression and anxiety in patients with co-morbid personality disorder: A scoping study of trial evidence. Personality and Mental Health 11, 101-117.
- Friborg, O., Martinsen, E. W., Martinussen, M., Kaiser, S., Overgård, K. T., & Rosenvinge, J. H. (2014). Comorbidity of personality disorders in mood disorders: a meta-analytic review of 122 studies from 1988 to 2010. Journal of Affective Disorders, 152-154, 1-11. doi:10.1016/j.jad.2013.08.023.
- Gibbon S., Khalifa, N. R., Cheung, N. H-Y., Völlm, B. A., & McCarthy, L. (2020). Psychological interventions for antisocial personality disorder. Cochrane Database of Systematic Reviews, 9(9), CD007668.
- Gregory, R. J., Chlebowski, S., Kang, D., Remen, A. L., Soderberg, M. G., Stepkovitch, J., & Virk, S. (2008). A controlled trial of psychodynamic psychotherapy for co-occurring borderline personality disorder and alcohol use disorder. Psychotherapy: Theory, Research, Practice, Training, 45(1), 28.
- Gregory, R. J., Remen, A. L., Soderberg, M., & Ploutz-Snyder, R. J. (2009). A controlled trial of psychodynamic psychotherapy for co-occurring borderline personality disorder and alcohol use disorder: Six-month outcome. Journal of the American Psychoanalytic Association, 57(1), 199-205.
- Gregory, R. J., DeLucia-Deranja, E., & Mogle, J. A. (2010). Dynamic deconstructive psychotherapy versus optimized community care for borderline personality disorder co-occurring with alcohol use disorders: A 30-month follow-up. Journal of nervous and mental disease, 198(4), 292-298.
- Harned, M. S., Chapman, A. L., Dexter-Mazza, E. T., Murray, A., Comtois, K. A., & Linehan, M. M. (2008). Treating co-occurring Axis I disorders in recurrently suicidal women with borderline personality disorder: a 2-year randomized trial of dialectical behavior therapy versus community treatment by experts. Journal of Consulting and Clinical Psychology, 76(6), 1068.
- Hasin D, Fenton MC, Skodol A, Krueger R, Keyes K, Geier T, Greenstein E, Blanco C and Grant B (2011). Personality disorders and the 3-year course of alcohol, drug and nicotine use disorders. Archives of General Psychiatry, 68(11): 1158-1167.
- Helle, A, C., Watts, A. L., Trull, T. J., & Sher, K. J. (2019). Alcohol Use Disorder and Antisocial and Borderline Personality Disorders. Alcohol Research, 40, 1, arcr.v40.1.05.
- Kaess, M., von Ceumern-Lindenstjerna, I. A., Parzer, P., Chanen, A., Mundt, C., Resch, F., & Brunner, R. (2013). Axis I and II comorbidity and psychosocial functioning in female adolescents with borderline personality disorder. Psychopathology, 46(1), 55-62.
- Koppers, D., Kool, M., Van, H., Driessen, E., Peen, J., & Dekker, J. (2019). The effect of comorbid personality disorder on depression outcome after short-term psychotherapy in a randomised clinical trial. BJPsych open, 5, e61.
- Laurenssen, E. M. P., Hutsebaut, J., Feenstra, D. J., Van Busschbach, J. J., & Luyten, P. (2013). Diagnosis of personality disorders in adolescents: a study among psychologists. Child and adolescent psychiatry and mental health, 7(1), 1-4.
- Lee, N. K., Cameron, J., & Jenner, L. (2015). A systematic review of interventions for co-occurring substance use and borderline personality disorders. Drug and Alcohol Review, 34(6), 663–672.
- Lenzi, F KM, Cortese, S., Harris, J., & Masi, G. (2018). Pharmacotherapy of emotional dysregulation in adults with ADHD: a systematic review and meta-analysis. Neuroscience and Bihavioural Reviews, 84, 359-367.
- Linehan, M. M., Schmidt, H., Dimeff, L. A., Craft, J. C., Kanter, J., & Comtois, K. A. (1999). Dialectical behavior therapy for patients with borderline personality disorder and drug-dependence. American Journal on Addictions, 8(4), 279-292.
- Linehan, M. M., Dimeff, L. A., Reynolds, S. K., Comtois, K. A., Welch, S. S., Heagerty, P., & Kivlahan, D. R. (2002). Dialectical behavior therapy versus comprehensive validation therapy plus 12-step for the treatment of opioid dependent women meeting criteria for borderline personality disorder. Drug and alcohol dependence, 67(1), 13-26.
- Matthies, S. D. & Philipsen, A. (2014). Common ground in attention defecit hyperactivity disorder (ADHD) and borderline personality disorder (BPD) – review of recent findings. Borderline personality disorder and emotion regulation, 1(3). http://www.bpded.com/content/1/1/3.
- Moukhtarian, T. R., Cooper, R. E., Vassos, E., Moran, P. & Asherson, P. (2017). Effects of stimilnts ans atomoxetine on emotional lability in adults: a systematic review and meta-analisis. European Psychiatry, 44, 198-207.
- Moukhtarian, T. R., Mintah, R. S., Moran, P. & Asherson, P. (2018). Emotion dysregulation in atention-deficit/hyperactivity disorder and borderline personality disorder. BMC, 5(9). doi:10.1186/s40479-018-0086-8.
- National Health and Medical Research Council (2012). Clinical Practice Guideline for the Management of Borderline Personality Disorder. Melbourne: National Health and Medical Research Council.
- Newton-Howes, G. M., Foulds, J. A., Guy, N. H., Boden, J. M., & Mulder, R. T. (2017). Personality disorder and alcohol treatment outcome: systematic review and meta-analysis. The British Journal of Psychiatry, 211(1), 22-30.
- Newton-Howes, G., & Foulds, J. (2018). Personality disorder and treatment outcome in alcohol use disorder. Current Opinion in Psychiatry 31(1): 50-56.
- Newton-Howes, G., Tyrer, P., Johnson, T., Mulder, R., Kool, S., Dekker, J., & Schoevers, R. (2014). Influence of personality on the outcome of treatment in depression: Systematic review and meta-analysis. Journal of Personality Disorders, 28(4), 577–593. doi:10.1521/pedi_2013_27_070.
- Pennay, A., Cameron, J., Reichert, T., Strickland, H., Lee, N. K., Hall, K., & Lubman, D. I. (2011). A systematic review of interventions for co-occurring substance use disorder and borderline personality disorder. Journal of Substance Abuse Treatment, 41(4), 363–373. doi:10.1016/j.jsat.2011.05.004.
- Prada, P., Nicastro, R., Zimmermann, J., Hasler, R., Aubry, J. M. & Perroud, N. (2015). Addition of methylphenidate to intensive dialectical behaviour therapy for patients sufferering from comorbid borderline personality disorder and ADHD: a naturalistic study. ADHD Attention Deficit and Hyperactivity Disorders, 7, 199-209.
- Schulkens, J., Bergs, E.S., Ingenhoven, T.J.M., Rosowsky, R., van Alphen, S.P.J., Sobczak, S. (2021). Selective Serotonin Reuptake-Inhibitor for symptom based treatment of borderline borderline personality disorders; an international Delphi study. Clinical Psychopharmacology and Neuroscience, 28, 19(1):53-62. doi:10.9758/cpn.2021.19.1.53.
- Schulkens, J., Sobczak, S., & Alphen, S. P. J. van, (2020). Farmacotherapeutische behandeling van een 67-jarige vrouw met borderline persoonlijkheidsstoornissen. Tijdschrift voor Gerontologie en Geriatrie, 51(2). doi:10.36613/tgg.1875-6832/2020.02.06.
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: A critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ (Online), 358, 1–9. doi:10.1136/bmj.j4008.
- Slotema, C. W., Wilhelmus, B., Arends, L. R., & Franken, I. H. A. (2020). Psychotherapy for posttraumatic stress disorder in patients with borderline personality disorder: a systematic review and meta-analysis of its efficacy and safety. European Journal of Psychotraumatology, 11(1). doi:10.1080/20008198.2020.1796188.
- Trull TJ, Jahng S, Tomko RL, Wood PK & Sher KJ (2010). Revised NESARC personality disorder diagnoses: gender, prevalence, and comorbidity with substance dependence disorders. Journal of Personality Disorders 24(4): 412-426
- Wettenborg D, Langström N, Anderson G, Enebrink P (2015). Borderline personality disorder: prevelence and psychiatric comorbidity among male offenders on probation in Sweden. Comprehensive Psychiatry,62: 63-70
- Zanarini, M. C., Athanasiadi, A., Temes, C. M., Magni, L. R., Hein, K. E., Fitzmaurice, G. M.,... Goodman, M. (2021). Symptomatic Disorders in Adults and Adolescents With Borderline Personality Disorder. Journal of Personality Disorders, 1-8.
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 26-08-2022
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Multidisciplinaire Richtlijn (MDR) Persoonlijkheidsstoornissen een update ontwikkeld van de multidisciplinaire richtlijn uit 2008. De ontwikkeling van de richtlijn werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De richtlijn geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals in de GGz, die betrokken zijn bij het de diagnostiek en behandeling van persoonlijkheidsstoornissen Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de richtlijn een overzicht van optimaal handelen als waarborg voor kwalitatief hoogwaardige zorg. De richtlijn kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van persoonlijkheidsstoornissen.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze richtlijn wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn.
Samenstelling werkgroep
De MDR Persoonlijkheidsstoornissen is volgens de methodiek van evidence-based richtlijnontwikkeling (EBRO) (Burgers & Van Everdingen, 2004; Van Everdingen et al., 2004) ontwikkeld door de werkgroep MDR Persoonlijkheidsstoornissen, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van Ellen Willemsen, psychiater en directeur Kenniscentrum Persoonlijkheidsstoornissen, bestond uit vertegenwoordigers van patiëntenverenigingen en zorgprofessionals die door hun respectievelijke beroepsverenigingen en werden afgevaardigd.
Naast de werkgroep is een groep van adviseurs samengesteld, die tijdens de ontwikkelfase bijdroegen aan een of meer modules. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuurreviewers, en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden Werkgroep
|
Organisatie |
Naam |
|
Voorzitter |
Ellen Willemsen |
|
MIND Landelijk Platform Psychische Gezondheid |
Mady Alexander |
|
Nederlands Instituut van Psychologen (NIP) |
Bas van Alphen |
|
Nederlandse Vereniging voor Psychotherapie (NVP) |
Sjoerd Colijn |
|
Federatie Vaktherapeutische Beroepen (FVB) |
Suzanne Haeyen |
|
Nederlands Instituut van Psychologen (NIP) |
Christel Hessels |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Theo Ingenhoven |
|
Verpleegkundigen & Verzorgenden Nederland (V&VN) |
Nienke Kool |
|
Vereniging voor Schematherapie (VSt) |
Rosi Reubsaet |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Sabine Roza |
|
MIND Landelijk Platform Psychische Gezondheid |
Paul Ulrich[1] |
|
Nederlandse Vereniging voor Psychiatrie (NVvP) |
Rien Van |
Leden Adviesgroep
|
Naam |
|
Jan Baars |
|
Han Berghuis |
|
Saskia Bollen |
|
Joost Hutsebaut |
|
Trees Juurlink |
|
Erwin van Meekeren |
|
Tom Rusting |
|
Julie Schulkens |
|
Karin Slotema |
|
Sjacko Sobczak |
|
Wil Valk-Bergwerf |
Naast bovengenoemde adviesgroep werden ten behoeve van de module psychotherapie vertegenwoordigers van de verschillende vormen van specifieke psychotherapie voor de behandeling van persoonlijkheidsstoornissen in de gelegenheid gesteld om te reageren op voorlopige resultaten betreffende de effectiviteit van verschillende vormen van psychotherapie. Het geleverde commentaar werd gebruikt om de onderbouwing waar wenselijk te verbeteren.
Methodologische ondersteuning
|
Functie |
Naam |
|
Projectleider, Trimbos-instituut (vanaf 1 mei 2020) |
Piet Post |
|
Projectleider, Trimbos-instituut (tot 1 mei 2020) |
Harry Michon |
|
Reviewer, Trimbos-instituut |
Egbert Hartstra |
|
Reviewer, Trimbos-instituut |
Beatrix Vogelaar |
|
Projectassistent, Trimbos-instituut |
Nelleke van Zon |
In totaal kwam de werkgroep persoonlijkheidsstoornissen voorafgaand aan de commentaarfase 13 keer bijeen in een periode van 2 jaar (maart 2019 – maart 2021). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen.
[1] Paul Ulrich was tot 1 november 2021 lid van de werkgroep. Hij heeft zich uit de werkgroep teruggetrokken vanwege een verschil van inzicht rond de methodische aanpak.
Inbreng patiëntenperspectief
Het is de uitdrukkelijke wens van patiënten dat een aantal modules die nu nog deel uitmaken van deze richtlijn te zijner tijd ook in de aan te passen zorgstandaard persoonlijkheidsstoornissen 1. Introductie - Persoonlijkheidsstoornissen (zorgstandaard 2017) | GGZ Standaarden worden opgenomen dan wel zo mogelijk daarnaar worden verplaatst. Het gaat om de hoofdstukken screening, diagnostiek en classificatie, indicatiestelling en organisatie plus de paragrafen verpleegkundige diagnostiek, verpleegkundige attitude, zelfbeschadiging, ouderrol en ouderen uit het hoofdstuk sociaalpsychiatrische interventies en de paragraaf herstel en rehabilitatie uit het hoofdstuk herstel en rehabilitatie.
Methode ontwikkeling
Evidence based
Werkwijze
Uitgangsvragen
De richtlijn is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten in de diagnostiek en behandeling van persoonlijkheidsstoornissen
Uitgangsvragen in de MDR Persoonlijkheidsstoornissen zijn:
|
Module – Preventie en Vroegsignalering |
|
|
Uitgangsvragen:
|
Penvoerder: Christel Hessels |
|
Module – Screening en Diagnostiek |
|
|
Uitgangsvragen:
|
Penvoerder: Theo Ingenhoven / Han Berghuis
|
|
Module – Indicatiestelling |
|
|
Uitgangsvraag:
|
Penvoerder: Ellen Willemsen
|
|
Module – Psychotherapie |
|
|
Uitgangsvragen:
|
Penvoerder: Joost Hutsebaut
|
|
Module – Farmacotherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Theo Ingenhoven |
|
Module – Vaktherapie |
|
|
Uitgangsvraag:
|
Penvoerder: Suzanne Haeyen
|
|
Module – Sociaal-psychiatrische Interventies |
|
|
Uitgangsvraag:
|
Penvoerder: Nienke Kool |
|
Module – Herstel en Rehabilitatie |
|
|
Uitgangsvraag:
|
Penvoerder: Erwin van Meekeren |
|
Module – Systeeminterventies en Naasten |
|
|
Uitgangsvraag:
|
Penvoerder: Paul Ulrich |
|
Module – Comorbiditeit |
|
|
Uitgangsvragen:
|
Penvoerder: Rien Van |
|
Module – Organisatie van Zorg |
|
|
Uitgangsvragen:
|
Penvoerder: Ellen Willemsen
|
Methode: evidence-based richtlijnontwikkeling
Iedere module is opgebouwd volgens de volgende onderdelen:
- Uitgangsvraag (internationaal ‘clinical question’ genoemd) is een praktijkgerichte vraag die beantwoord wordt in de richtlijn
- Inleiding
- Wetenschappelijke onderbouwing
- Overwegingen
- Aanbevelingen
Wetenschappelijke onderbouwing
Zoekstrategie en selectie van studies
Onderzoeksresultaten (beknopte beschrijving van de geselecteerde studies)
Conclusies. Conclusies geven de conclusies uit wetenschappelijk onderzoek weer. Ze betreffen doorgaans de uitkomsten van vergelijkingen die in het kader van deze wetenschappelijke onderbouwing werden uitgevoerd. De conclusie bevat twee elementen. Ten eerste wordt iets gezegd over de zekerheid van het bewijs (eveneens aangeduid door de sterren voor de conclusie). Conclusies waarvoor het bewijs sterker is, worden stelliger geformuleerd (‘waarschijnlijk’) dan conclusies waarvoor het bewijs minder sterk is (‘lijkt’). Ten tweede wordt iets gezegd over de grootte van het vastgestelde verschil tussen beide condities. Kleinere verschillen worden bijvoorbeeld aangeduid met ‘enigszins’. Zie de bewoording per niveau van bewijs en grootte van effect.
Overwegingen. Hier worden de factoren besproken die, naast het wetenschappelijk bewijs, mede bepalen of een interventie wordt aanbevolen.
Aanbevelingen. Deze geven aan of toepassing van een interventie wenselijk is. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen.
GRADE methodiek
De multidisciplinaire richtlijn persoonlijkheidsstoornissen is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO). Hierbij werd de GRADE methodiek toegepast.
Sinds de introductie van de GRADE methodiek in 2004 werd dit wereldwijd al snel de methode van voorkeur om wetenschappelijk bewijs te graderen ten behoeve van richtlijnontwikkeling (Guyatt et al., 2008), inclusief deze richtlijn. De GRADE methodiek gaat er van uit dat de zekerheid van het wetenschappelijk bewijs uit randomized controlled trials (RCT’s) in beginsel hoog is (vanwege de, mits goed uitgevoerd, kleine kans op vertekening (bias). In geval van observationele (niet gerandomiseerde) studies is de uitgangspositie van de zekerheid van bewijs laag. De zekerheid van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1). Bij observationeel onderzoek kan het bewijs in bepaalde gevallen omhoog worden gegradeerd.
Tabel 1 GRADE Factoren voor downgraden en upgraden
De zekerheid van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden de zekerheid van bewijs van studies met een hoge uitgangspositie (RCT’s), bij: |
We upgraden de zekerheid van bewijs van observationele studies bij: |
|
|
|
|
|
|
|
|
|
|
Bij de beoordeling van het wetenschappelijke bewijs t.a.v. bovenstaande factoren werd uitgegaan van ‘GRADE guidelines’, zoals ook te raadplegen in het GRADE handbook (Guyatt et al., 2013). Handbook for grading the quality of evidence and the strength of recommendations using the GRADE approach (updated October 2013).
Na vaststelling van het niveau van bewijs werden de bijbehorende conclusies verwoord volgens de recentelijk in de GRADE Working Group overeengekomen bewoordingen, waarbij zowel de kwaliteit van het bewijs als de grootte van het effect wordt meegewogen (Santesso et al, 2020) De hieronder weergegeven Nederlandstalige bewoording is vastgesteld in de GRADE-NL groep (juni, 2021)
Tabel 2 Gestandaardiseerde formuleringen van conclusies en interpretatie (de uitkomst sterfte is gebruikt als voorbeeld).
|
Grootte van het effect* |
Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
|
Kwaliteit van bewijs: hoog |
|
|
Groot effect |
X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert niet of nauwelijks in een verschil [in sterfte]
X vermindert / verhoogt [de sterfte] niet |
|
Kwaliteit van bewijs: redelijk |
|
|
Groot effect |
X resulteert waarschijnlijk in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X vermindert / verhoogt waarschijnlijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X vermindert / verhoogt [de sterfte] waarschijnlijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X resulteert waarschijnlijk niet of nauwelijks in een vermindering / toename van [de sterfte]
X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
|
Kwaliteit van bewijs: laag |
|
|
Groot effect |
X lijkt te resulteren in een grote vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een grote vermindering / toename van [de sterfte] |
|
Matig effect |
X lijkt [de sterfte] te verminderen / verhogen De evidence suggereert dat X [de sterfte] vermindert / verhoogt X lijkt te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in een vermindering / toename van [de sterfte] |
|
Klein effect (belangrijk) |
X lijkt [de sterfte] enigszins te verminderen / verhogen De wetenschappelijke evidentie suggereert dat X [de sterfte] enigszins vermindert / verhoogt X lijkt te resulteren in enige vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X resulteert in enige vermindering / toename van [de sterfte] |
|
Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) |
X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] De wetenschappelijke evidentie suggereert dat X niet of nauwelijks resulteert in een verschil [in sterfte]
X lijkt niet te resulteren in een vermindering / toename van [de sterfte] De wetenschappelijke evidentie suggereert dat X [de sterfte] niet vermindert / verhoogt |
|
Kwaliteit van bewijs: zeer laag |
|
|
Ieder effect |
De wetenschappelijke evidentie is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de wetenschappelijke evidentie is zeer onzeker. |
Summary of Findings (SOF) Tabellen
In die gevallen waarbij kwantitatieve gegevens uit een meta-analyse konden worden gebruikt, werden SOF tabellen gemaakt. Deze geven op overzichtelijke wijze de volgende gegevens weer voor de belangrijkste uitkomsten, zowel voor binaire (Guyatt et al., 2013) als continue uitkomsten (Guyatt et al., 2013a): aantal studies, aantal deelnemers, beste schatting van het relatief effect, zekerheid (kwaliteit) van de effectschatting en de beste schatting van het absolute effect voor alle belangrijke uitkomsten. Ook wordt aangegeven wat de spreiding is binnen deze effectschatting (95% betrouwbaarheidsinterval (BI). Hieronder (tabel 3) is een voorbeeld van een Summary of Findings tabel weergegeven. In tabel 2 zijn twee binaire uitkomsten weergegeven (kans op verbale agressie en kans op fysieke agressie) en een continue uitkomst (sociaal functioneren; weergegeven met mean difference). Alle drie uitkomsten de hebben te kampen met imprecisie. In de laatste kolom (absolute effecten) is te zien dat het gevolg is dat bijvoorbeeld CGT (Cognitieve Gedragstherapie) of CM (contingency management) een kleinere kans op fysieke agressie geeft (17 minder per 1000), maar dat het 95% BI aangeeft dat het binnen deze onzekerheid mogelijk is dat er 191 minder gevallen van agressie voorkomen, maar ook dat er juist 268 meer gevallen per 1000 voorkomen bij toepassing van deze therapie.
Tabel 3 Voorbeeld van Summary of Findings tabel
|
CGT of CM versus TAU voor antisocial personality disorder |
|||||
|
Uitkomsten |
Aantal deelnemers (studies) |
Certainty of the evidence |
Relatief effect |
Absolute effecten |
|
|
Risico met TAU |
Risico verschil met CGT |
||||
|
Verbale agressie |
52 |
Å¡¡¡a,b |
OR 1.25 |
630 per 1.000 |
50 meer per 1.000 |
|
Fysieke agressie |
52 |
Å¡¡¡a,b |
OR 0.92 |
296 per 1.000 |
17 minder per 1.000 |
|
Sociaal functioneren (CM) |
83 |
ÅÅ¡¡a,b |
- |
The mean sociaal functioneren was 0.16 |
MD 0.08 lager (0.14 lager tot 0.02 hoger) |
Redenen voor downgrading:
a. Vertekening: Onbekend risico op performance- en detection- en attrition bias voor Davidson2009 en Neufeld2008
b. Onnauwkeurigheid (2x): optimal information size is niet bereikt (<100 participanten)
Forest Plots
Bij de uitgangsvraag over psychotherapeutische interventies is voor elke belangrijke uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 4 voor een voorbeeld van een forest plot). Hierin zijn de effecten (standardized mean difference +BI) van dialectische gedragstherapie (DGT) (vergeleken met treatment as usual (TAU) op de ernst van de borderline-persoonlijkheidsstoornis (BPD severity) te zien voor iedere individuele studie met deze vergelijking en ook voor alle studies tezamen (total).
Tabel 4 Voorbeeld van een forest plot: DGT versus TAU
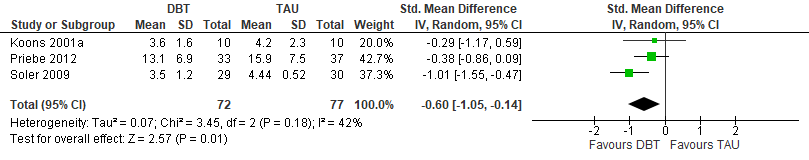
Uitkomst Ernst van de borderline-persoonlijkheidsstoornis (BPS).
AMSTAR beoordeling van systematische reviews
Voor de beoordeling van de kwaliteit van in de wetenschappelijke onderbouwing besproken systematische reviews werd gebruik gemaakt van de AMSTAR checklist (Shea et al., 2017). Met deze methode wordt de kwaliteit van de review (de gebruikte methoden) geclassificeerd als hoog, matig of laag.
Overwegingen
Naast het wetenschappelijk bewijs bepalen enkele andere factoren mede of een behandeling wordt aanbevolen.
Mee te wegen factoren om te bepalen of een behandeling wordt aanbevolen:
|
1. Kwaliteit van bewijs Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
2. Balans tussen gewenste en ongewenste effecten Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
|
3. Patiëntenperspectief Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. |
|
4. Professioneel perspectief Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Toelichting:
|
|
5. Middelenbeslag Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. |
|
6. Organisatie van zorg Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling. Toelichting:
|
Aanbevelingen
Afhankelijk van deze factoren kan een behandeling wel of niet worden aanbevolen. We maken daarbij onderscheid tussen zwakke en sterke aanbevelingen. In het geval van een sterke aanbeveling zou je behandeling X voor alle patiënten met Y willen aanbevelen. Bij een zwakke aanbeveling geldt dat maar voor een deel van de patiënten. Dit is bijvoorbeeld afhankelijk van de voorkeuren van de patiënt in kwestie. Het is belangrijk in deze sectie expliciet te vermelden op grond waarvan een behandeling wel of niet wordt aanbevolen en ook waarom die aanbeveling zwak of sterk zou moeten zijn.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 5).
Tabel 5 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
We bevelen [interventie] niet aan. |
Referenties
- Burgers, J. S. & Everdingen, J. J. E. van (2004). Evidence-based richtlijnontwikkeling in Nederland: het EBRO-platform. Nederlands Tijdschrift voor Geneeskunde, 148, 2057-9.
- Everdingen, J. J. E. van, Dreesens, D. H. H., Burgers, J. S., Swinkels, J. A., Barneveld, T. A. van, Weijden, T. van der (Eds.) (2014). Handboek evidence-based richtlijnontwikkeling. Houten: Bohn Stafleu Van Loghum.
- Guyatt, G. H., Oxman, A. D., Vist, G. E., Kunz, R., Falck-Ytter, Y., Alonso-Coello, P., Schünemann, H. J., GRADE Working Group (2008). GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ, 33, 924-6.
- Guyatt, G. H., Oxman, A. D., Santesso, N., Helfand, M., Vist, G., Kunz, R.,... Schünemann, H. J. (2013). GRADE guidelines: 12. Preparing Summary of Findings tables—binary outcomes. Journal of Clinical Epidemiology, 66, 158-172.
- Guyatt, G. H., Thorlund, K., Oxman, A. D., Walter, S. D., Patrick, D., Furukawa, T. A.,... Schünemann, H. J. (2013a). GRADE guidelines: 13. Preparing Summary of Findings tables and evidence profiles—continuous outcomes. Journal of Clinical Epidemiology, 66, 73-183.
- Santesso, N, et al. GRADE guidelines 26: informative statements to communicate the findings of systematic reviews of interventions - PubMed (nih.gov).
- Shea, B. J., Reeves, B. C., Wells, G., Thuku, M., Hamel, C., Moran, J.,... Henry, D. A. (2017). AMSTAR 2: a critical appraisal tool for systematic reviews that include randomised or non-randomised studies of healthcare interventions, or both. BMJ, 358, j4008.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
