Indicatie resectie bij pancreascarcinoom
Uitgangsvraag
Is er een indicatie voor resectie van pancreascarcinoom wanneer er sprake is van viscerale uitbreiding of vasculaire uitbreiding (veneus of arterieel), lymfklier-, lever- of peritoneaalmetastasen?
Aanbeveling
Geef chemotherapie aan patiënten met lokaal gevorderd pancreascarcinoom alvorens een resectie te overwegen.
Verricht geen resectie van pancreascarcinoom bij patiënten met metastasen (stadium IV).
Verricht geen resectie van afstands-metastasen van pancreascarcinoom.
Overwegingen
Lokaal gevorderd pancreascarcinoom
De DPCG definitie van lokaal gevorderd pancreascarcinoom is arteriële betrokkenheid van meer dan 90 graden of veneuze betrokkenheid van meer dan 270 graden of occlusie (DPCG.nl). In de literatuur houdt men meestal andere definities aan. De NCCN definitie stelt bijvoorbeeld dat arteriële betrokkenheid meer dan 180 graden moet zijn en veneuze betrokkenheid moet niet-reconstrueerbaar zijn. Door de verschillen in definities is de internationale literatuur lastig te extrapoleren naar de Nederlandse setting.
Slechts twee kleine gerandomiseerde studies hebben resectie vergeleken met palliatie voor patiënten met lokaal gevorderd pancreascarcinoom. Patiënten in de studie (n=47) van Lygidakis (2004) hadden veneuze vaatbetrokkenheid op beeldvorming; de helft kreeg een totale pancreatectomie met vaatreconstructie, de andere helft een dubbele bypass zonder resectie. De 5-jaars overleving na resectie was 20%; na dubbele bypass was iedereen binnen 18 maanden overleden (p<0.001). Patiënten in de studie (n=42) van Doi (2008) hadden betrokkenheid van de vena portae of tenminste een tumor die buiten het pancreas groeide zonder arteriële betrokkenheid; de helft van de patiënten kreeg een resectie, de andere helft radiotherapie met 5-FU. Alle patiënten ondergingen een laparotomie om metastasen uit te sluiten. De 5-jaars overleving na resectie was 10%; na chemoradiotherapie was iedereen binnen 2 jaar overleden (p=0,026). Beide studies lieten zien dat zonder resectie iedereen overleden is binnen twee jaar en met resectie 5-jaars overleving mogelijk is. Echter, de patiënten hadden op beeldvorming geen arteriële vaatbetrokkenheid en de gevorderdheid van veneuze vaatbetrokkenheid blijft onduidelijk in deze studies.
Internationale richtlijnen (b.v. NCCN) adviseren om patiënten met lokaal gevorderd pancreascaricnoom te behandelen met inductie chemotherapie. Een resectie zonder inductie chemotherapie heeft een hogere kans op een R1 resectie en metastasen die binnen enkele maanden na de resectie zichtbaar worden. Inductie chemotherapie vergroot de kans op R0 resectie (Michelakos 2017). Bovendien blijft patiënten die snel metastasen ontwikkelen een zinloze resectie bespaard. Op basis van een patiënt-level meta-analyse (n=315) van voornamelijk retrospectieve studies lijkt FOLFIRINOX de meest effectieve inductie chemotherapie met een mediane overleving van 24 maanden (Suker 2016). Slechts 25% van de patiënten onderging na chemotherapie nog een resectie.
Gemetastaseerd pancreascarcinoom
De literatuur studie van PICO 2 laat geen bewijs zien om een resectie van metachrone lever metastasen bij pancreascarcinoom te rechtvaardigen. Een andere vraag is de indicatie voor een pancreas resectie met metastasectomie bij synchroon gemetastaseerd pancreascarcinoom. De mediane overleving na resectie van synchrone levermetastasen bij pancreascarcinoom varieert van 6 tot 14 maanden in een systematische review van kleine series (Antoniou 2016).
De ACCORD trial voor patiënten met gemetastaseerd pancreascarcinoom (Conroy 2011) laat zien dat zelfs met de beste chemotherapie (FOLFIRINOX) overleving langer dan 2 jaar zeer onwaarschijnlijk (<5%) is. Een aanzienlijke kans (>10%) op overleving langer dan 2 jaar is daarmee een minimale benchmark voor resectie bij patiënten met gemetastaseerd pancreascarcinoom. De mediane overleving met palliatieve FOLFIRINOX was 11 mnd. Ook hier geldt dat de mediane overleving aanzienlijk beter moet zijn om resectie te overwegen.
Ongeveer 10% van de patiënten met (borderline) resectabel pancreascarcinoom op beeldvorming heeft positieve aortocavale klieren (station 16) bij exploratie: conform de 8e editie van de AJCC staging gaat het hier om stadium IV pancreascarcinoom. Uit een meta-analyse van 12 veelal retrospectieve studies blijkt dat patiënten met positieve aortocavale klieren een veel slechtere overleving hebben: b.v., 2-jaars overleving HR 0,36 (95% CI: 0,25-0,53, p<0.001) (Agalianos 2016) . In de enige grote prospectieve studie was de mediane overleving na pancreas resectie bij positieve aortocavale klieren 10 maanden; vergelijkbaar met de overleving na FOLFIRINOX voor gemetastaseerd pancreascarcinoom. Bij verdachte aortocavale klieren op beeldvorming moet EUS/FNA overwogen worden om stadium IV ziekte uit te sluiten. Intraoperatief moet een vriescoupe overwogen worden van verdachte aortocavale klieren. Standaard vriescoupe van aortocavale klieren heeft een lage opbrengst (10%) en verhoogt mogelijk ook de kans op complicaties (m.n. chyluslekkage) door de gevorderde lymfklier dissectie.
Onderbouwing
Achtergrond
De indicatie voor resectie van pancreascarcinoom is een afweging tussen de voor- en nadelen van resectie. Deze afweging komt tot stand middels shared decision making. Tegenover een mogelijke verbetering in overleving na resectie staan postoperatieve mortaliteit en complicaties met soms een langdurig herstel. Chirurgisch-technisch is resectie en reconstructie mogelijk van alle bloedvaten en organen rondom het pancreas. Echter, dergelijke operaties hebben een verhoogde postoperatieve mortaliteit en morbiditeit, voor de meeste situaties zonder een voordeel in overleving.
Na resectie van pancreascarcinoom is de 5-jaars overleving in Nederland 16% (IKNL). Helaas is de resectie zelden curatief: na 10 jaar is de overleving nog 3% (Van der Geest 2015).
Conclusies / Summary of Findings
PICO1 (borderline resectabel/lokaal gevorderd)
|
Laag GRADE |
Resectie zou kunnen resulteren in een betere overleving bij patiënten met een lokaal gevorderd pancreascarcinoom.
Bron: Gurusamy 2014 |
|
Zeer laag GRADE |
We zijn onzeker over het effect van een resectie ten opzichte van een palliatieve behandeling op de morbiditeit bij patiënten met een lokaal gevorderd pancreascarcinoom.
Bron: Lygidakis 2004 (uit Gurusamy 2014) |
|
Zeer laag GRADE |
We zijn onzeker over het effect van een resectie ten opzichte van een palliatieve behandeling op de kwaliteit van leven bij patiënten met een lokaal gevorderd pancreascarcinoom.
Bron: Doi 2008 (uit Gurusamy 2014) |
PICO2 (gemetastaseerd)
|
Er werden geen studies gevonden waarin resectie en niet-chirurgische behandeling van het pancreascarcinoom bij een patiënt met een gemetastaseerd pancreascarcinoom werden vergeleken. |
|
Zeer laag GRADE |
We zijn onzeker over het effect van resectie van lever metastasen op de overleving en morbiditeit bij patiënten met een gemetastaseerd pancreas carcinoom ten opzichte van een niet-chirurgische behandeling.
Bronnen: Yu 2017 |
Samenvatting literatuur
Description of studies for PICO 1 (borderline resectable/locally advanced)
Gurusamy 2014 included 2 RCTs, one from Japan (Doi 2008, n=44) and one from Greece (Lygidakis 2004, n=56), in their systematic review. Multiple databases (CENTRAL, MEDLINE, EMBASE, SCIE) were searched up till February 2014. Studies were included when the study design was an RCT, the participants had locally advanced pancreatic cancer (although the Japanese RCT seems to have recruited resectable and borderline resectable patients, however no patients with locally advanced pancreatic cancer), and when a surgical resection was compared to a palliative treatment. Quasi-randomized studies were excluded. In the Japanese RCT the participants were recruited based on the following criteria (based on the definition of Stage IVa cancer according to the Japanese classification system version 4 (JCS):
- Age between 20 and 75 years, with a performance status (PS) of 0–2
- Tumor invasion of either the serosal (anterior) or retroperitoneal (posterior) surface of the pancreas, or extension into the intrapancreatic portal vein without complete obstruction; defined as S2, RP2, or PV2 according to the JCS
- No involvement of adjacent organs, apart from the transverse mesocolon, duodenum, and common bile duct
- No invasion of the superior mesenteric artery, the common hepatic artery, or the peripancreatic nerve plexuses (A0 and PL0)
- No para-aortic lymph node metastasis (N0 or N1)
- Greatest diameter of the tumor within the range of 2–6 cm (TS2 or TS3)
- No liver metastasis or peritoneal seeding (H0 and P0).
The intervention group underwent a pancreaticoduodenectomy or a distal pancreatectomy which was compared to chemoradiotherapy in the control group. The mean age was 64 years and the sample contained 64.3% males. The Greek RCT recruited patients with a pancreatic head carcinoma with regional vascular involvement of the superior mesenteric or portal vein, when the tumor diameter was ≥5cm, and when the tumor was extended to the neck of the pancreas. The intervention group underwent a total pancreatectomy with splenectomy and venous resection (with end-to-end portal venous mesenteric repair) compared to chemoimmunoradiotherapy in the control group. Gurusamy 2014 stated in their risk of bias appraisal that the randomization procedure and blinding of the outcome assessors in both RCTs was unclear. Blinding of study participants and personnel in both RCTs had a high risk of bias.
Description of studies PICO 2 (metastasized)
No comparative studies were found wherein resection of the primary carcinoma are compared to a non-surgical treatment in patients with metastasized pancreatic cancer.
The selected systematic review (Yu 2017) did not report the quality of life as an outcome measure, therefore no conclusion for quality of life were added to the literature analyses of PICO 2.
Yu 2017 included 11 observational studies from Germany, China, Italy, the US, Japan, and a European-wide study. From 1990 up till May 2017 multiple databases (MEDLINE, EMBASE, Cochrane Library) were searched. Yu 2017 included studies when they were a cohort or had a comparative design, when a hepatectomy was performed for a metastasis from a pancreatic cancer , when the sample size was more than 10, when data was available for at least the 1-year survival, and when the study quality was appraised with 6 or more points on the Newcastle-Ottawa Quality Assessment Scale. Search hits were excluded when they were abstracts, letters, editorials, expert opinions, animal experiments, reviews without original data, case reports or studies without a control group.
The sample size of the 11 included studies varied between n=20 and n=497 and the age varied from 51 years to 67 years. The percentage male participants in the samples ranged from 50% to 65%. Only three studies gave information on the occurrence time of hepatic metastases (synchronous/metachronous).
In the 11 included studies the intervention group underwent a hepatic resection compared to a palliative treatment in the control groups. However, it was not clearly described what palliative treatment the control group received. Included studies had a score of 6 up to 9 on the Newcastle-Ottawa Quality Assessment scale, although it was not transparent in which risk-of-bias domains points were granted.
Results
Results PICO 1 (borderline resectable/locally advanced)
Survival
The RCTs in Gurusamy 2014 recorded the survival in yearly intervals up to the 5-year survival (see figure 1). All meta-analyses for the survival on different time-points favored a surgical resection; For the 1-year survival a pooled RR of 1.91 (95%CI: 1.34-2.73, fixed effects model, I2: 0%, ninterventie=47, ncontrole=51) was reported. The pooled RR for the 2-year survival was 31.32 (95%CI: 4.41-222.50, fixed effects model, I2: 0%, ninterventie=47, ncontrole=51). The 3-year survival had a RR of 22.68 (95%CI: 3.15-163.22, fixed effects model, I2: 0%, ninterventie=47, ncontrole=51) and the 4-year survival had a RR of 12.96 (95%CI: 1.74-96.56, fixed effects model, I2: 0%, ninterventie=47, ncontrole=51). For the 5-year survival a pooled RR of 38.65 (95%CI: 1.12-66.89, fixed effects model, I2: 0%, ninterventie=47, ncontrole=51) was reported. From the second year and onwards there were no survivors in the control group.
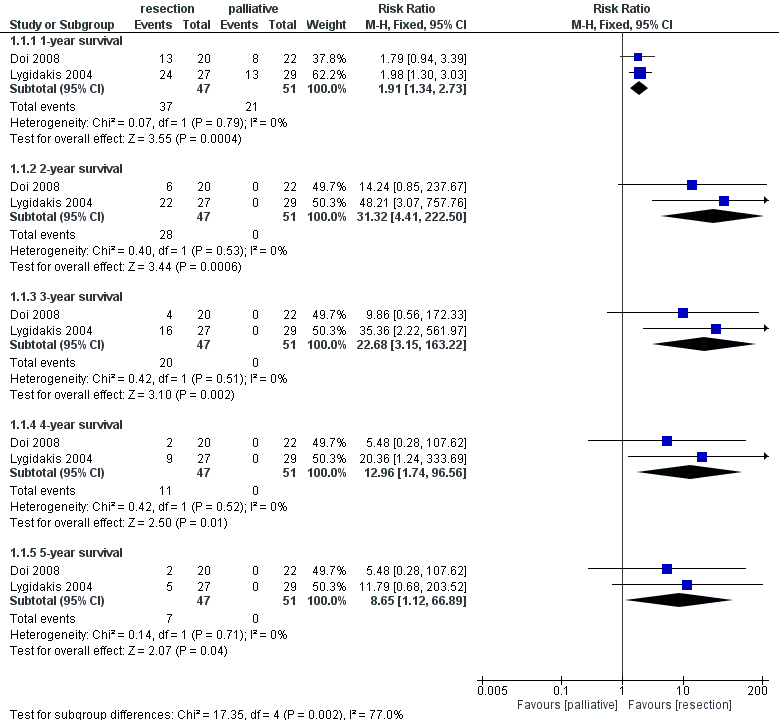
Fig 1 - Forest plot of survival for resection versus palliative treatment in locally advanced pancreatic cancer.
Morbidity
Gurusamy 2014 did not report any morbidity-related outcomes from the included studies (Doi 2008 and Lygidakis 2004). Although Lygidakis 2004 reported that there were one or more complications observed, the exact morbidities and their incidence in both groups were mostly not deducible and were not (statistically) compared between groups. The most common postoperative infection in the group undergoing an en-bloc splenopancreatectomy was atelectasis (incidence rate not reported). In the en-bloc splenopancreatectomy-group wound infection and watery diarrhea were prevalent, each in 2 patients. In the group that underwent a gastric biliary bypass the most common postoperative morbidity was wound infection (incidence rate not reported).
Quality of life
Gurusamy 2014 did not report any quality of life-related outcomes from the included studies (Doi 2008 and Lygidakis 2004). Only Doi 2008 measured the quality of life in their sample, wherein quality of life was based on the patients’ performance status, general well-being, diarrhea, and pain. Doi 2008 found a significantly increased patient satisfaction postoperatively in both groups, however it did not differ between groups (no scores or p-values reported). Furthermore no significant differences were found in performance status and pain score (no scores or p-values reported).
Results PICO 2 (metastasized)
Survival
The observational studies in Yu 2017 were pooled for the 1-year, 3-year, and 5-year survival (see figure 2, survival at the given time-point was the ‘event’). From 9 pooled studies an OR of 2.14 (95%CI: 1.46-3.13, fixed effects model, I2: 65%, ninterventie=193, ncontrole=898) was reported for the 1-year survival, favoring a resection. For the 3-year survival 7 studies were pooled resulting in an OR of 3.33 (95%CI: 1.79-6.20, fixed effects model, I2: 72%, ninterventie=169, ncontrole=762), favoring a resection. The 5-year survival was pooled from 4 studies and resulted in an OR of 1.46 (95%CI: 0.57-3.71, fixed effects model, I2: 63%, ninterventie=115, ncontrole=231) when resection was compared to a non-surgical treatment.
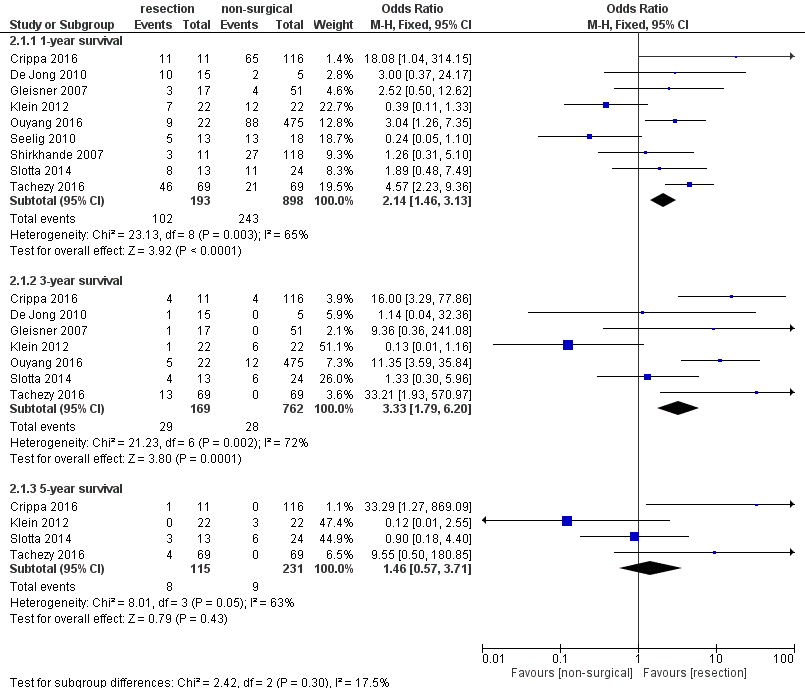
Fig 2 – Forest plot of survival for resection versus non-surgical treatment of hepatic metastases due to pancreatic cancer.
Morbidity
Yu 2017 pooled 6 studies for overall morbidity (as a composite outcome), see figure 3. The pooled OR was 1.67 (95%CI: 1.04-2.68, fixed effects model, I2: 54%, ninterventie=149, ncontrole=175) and favored a non-surgical treatment.
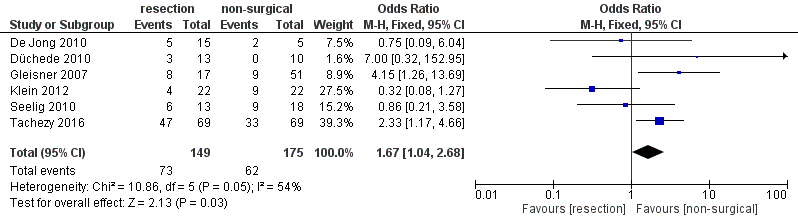
Fig 3 – Forest plot of overall morbidity for resection versus non-surgical treatment of hepatic metastases due to pancreatic cancer.
Quality of life
Quality of life was not reported as an outcome measure in the selected systematic review.
Bewijskracht van de literatuur voor PICO1 (borderline resectabel/lokaal gevorderd)
De bewijskracht voor de uitkomstmaat overleving is met 2 niveaus verlaagd tot ‘Laag’ gezien beperkingen in de onderzoeksopzet. Er is 1 niveau afgewaardeerd voor risk of bias (onduidelijke randomiseringsprocedure in beide geïncludeerde studies en er is met 1 niveau afgewaardeerd voor indirectheid (de patiëntpopulatie bestond niet uitsluitend uit patiënten met een lokaal gevorderd pancreascarcinoom).
De bewijskracht voor de uitkomstmaat morbiditeit is met 3 niveaus verlaagd tot ‘Zeer laag’ gezien de beperkingen in de onderzoeksopzet (Lygidakis 2004). Er zijn 2 niveaus afgewaardeerd voor risk of bias (onduidelijke randomiseringsprocedure, mogelijke reporting bias: onduidelijk welke morbiditeiten er geobserveerd werden en veelal onduidelijk in welke mate deze vóórkwamen in beide groepen. Er is geen studieprotocol beschikbaar.) en 1 niveau voor imprecisie (zeer gering aantal deelnemers).
De uitkomstmaat kwaliteit van leven is met 3 niveaus verlaagd tot ‘Zeer laag’ (Doi 2008). Er zijn 2 niveaus afgewaardeerd voor risk of bias (onduidelijke randomisatie procedure, mogelijke publicatiebias: de domeinen ‘diarree’ en ‘algeheel welzijn’ uit de kwaliteit van leven-meting werden niet gerapporteerd in de resultaten. De scores per domein werden niet gerapporteerd en er was geen studieprotocol beschikbaar) en 1 niveau voor indirectheid (de patiëntpopulatie bestond niet uitsluitend uit patiënten met een lokaal gevorderd pancreascarcinoom).
Bewijskracht van de literatuur voor PICO2 (gemetastaseerd)
Voor observationele studies begint de bewijskracht op ‘Laag’ volgens GRADE. De bewijskracht voor de uitkomstmaat overleving is met 4 niveaus verlaagd (tot een minimum van ‘Zeer laag’) gezien beperkingen in de onderzoeksopzet (1 niveau voor risk of bias: geen beschrijving dat er gecontroleerd zou zijn voor confounders); tegenstrijdige resultaten (1 niveau voor inconsistentie: statistische heterogeniteit aanwezig [I2: 63-72%] en niet alle individuele effectschatters wijzen in dezelfde richting); het geringe aantal patiënten (1 niveau voor imprecisie: optimale information size niet behaald voor de 5-jarige overleving); publicatiebias (1 niveau voor publicatiebias: publicatiebias werd voor 1 uitkomstmaat bekeken met een funnel plot waarin de auteurs concludeerden dat er geen publicatiebias aanwezig was maar de plot lijkt asymmetrisch te zijn met een leeg oppervlak linksonder in de pyramide).
Voor observationele studies begint de bewijskracht op ‘Laag’ volgens GRADE. De bewijskracht voor de uitkomstmaat morbiditeit is met 3 niveaus verlaagd (tot een minimum van ‘Zeer laag’) gezien beperkingen in de onderzoeksopzet (1 niveau voor risk of bias: geen beschrijving dat er gecontroleerd zou zijn voor confounders); tegenstrijdige resultaten (1 niveau voor inconsistentie: statistische heterogeniteit aanwezig met een fixed effects model [I2: 54%] en niet alle individuele effectschatters wijzen in dezelfde richting); het geringe aantal patiënten (1 niveau voor imprecisie: optimale information size werd niet behaald).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag (vragen):
1. Wat zijn de (on)gunstige effecten van wel/geen resectie op de overleving, morbiditeit en kwaliteit van leven voor patiënten met een lokaal gevorderd pancreascarcinoom?
P: Patiënten met een lokaal gevorderd pancreascarcinoom
I: Resectie (eventueel na chemo- en/of radiotherapie)
C: Geen resectie (i.e. chemotherapie met of zonder radiotherapie)
O: Overleving, progressievrije overleving, morbiditeit, kwaliteit van leven
2. Wat zijn de (on)gunstige effecten van wel/geen resectie op de overleving, morbiditeit en kwaliteit van leven voor patiënten met een gemetastaseerd pancreascarcinoom?
P: Patiënten met een gemetastaseerd pancreascarcinoom
I: Resectie (eventueel na chemo- en/of radiotherapie)
C: Geen resectie (i.e. chemotherapie met of zonder radiotherapie)
O: Overleving, progressievrije overleving, morbiditeit, kwaliteit van leven
Relevante uitkomstmaten
De werkgroep achtte overleving een voor de besluitvorming cruciale uitkomstmaat; en morbiditeit en kwaliteit van leven voor de besluitvorming belangrijke uitkomstmaten.
De werkgroep definieerde niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
De werkgroep definieerde 0,9 en 1,1 (hazard ratio) als de grenzen voor klinische besluitvorming ten aanzien van overleving.
Zoeken en selecteren (Methode)
In de databases Medline (via OVID) en Embase (via Embase.com) is van 2010 tot september 2017 met relevante zoektermen gezocht naar systematische reviews en van 2014 tot april 2018 werd er met relevante zoektermen gezocht naar RCTs De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 293 treffers op voor de zoekopdracht naar systematische reviews en 560 treffers voor de zoekopdracht naar RCTs.
Systematische reviews werden geselecteerd op grond van de volgende selectiecriteria: De sample heeft een borderline resectabel of lokaal gevorderd of gemetastaseerd pancreascarcinoom, resectie van het carcinoom of metastase werd vergeleken met chemotherapie (eventueel i.c.m. radiotherapie) zonder resectie en er werd ten minste één van de relevante uitkomstmaten beschreven (overleving, ziektevrije overleving, progressievrije overleving, morbiditeit, kwaliteit van leven).
Primaire studies werden geselecteerd op grond van de volgende selectiecriteria: Er is sprake van gerandomiseerd vergelijkend onderzoek, de sample heeft een borderline resectabel of lokaal gevorderd of gemetastaseerd pancreascarcinoom, resectie van het carcinoom of metastase werd vergeleken met chemotherapie (eventueel i.c.m. radiotherapie) zonder resectie en er werd ten minste één van de relevante uitkomstmaten beschreven (overleving, ziektevrije overleving, progressievrije overleving, morbiditeit, kwaliteit van leven).
Op basis van titel en abstract werden in eerste instantie 29 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 27 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording), en 2 studies definitief geselecteerd.
Twee systematische reviews zijn opgenomen in de literatuuranalyse en includeerden gezamenlijk 2 RCTs en 11 observationele studies. De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk of bias tabellen.
Referenties
- Agalianos C, Gouvas N, Papaparaskeva K, et al. Positive para-aortic lymph nodes following pancreatectomy for pancreatic cancer. Systematic review and meta-analysis of impact on short term survival and association with clinicopathologic features. HPB (Oxford). 2016;18(8):633-41. doi: 10.1016/j.hpb.2016.04.007. Epub 2016 Jun 3. Review. PubMed PMID: 27485057; PubMed Central PMCID: PMC4972380.
- Conroy T, Desseigne F, Ychou M, et al. FOLFIRINOX versus gemcitabine for metastatic pancreatic cancer. N Engl J Med. 2011;364(19):1817-25. doi: 10.1056/NEJMoa1011923. PubMed PMID: 21561347.
- Gurusamy KS, Kumar S, Davidson BR, et al. Resection versus other treatments for locally advanced pancreatic cancer. Cochrane Database Syst Rev. 2014;(2):CD010244. doi: 10.1002/14651858.CD010244.pub2. Review. PubMed PMID: 24578248
- IKNL. De Nederlandse Kankerregistratie. https://www.cijfersoverkanker.nl/ (data 2009-2016). Geraadpleegd 8 oktober 2018.
- Van der Geest LG, Besselink MG, van Gestel YR, et al. Pancreatic cancer surgery in elderly patients: Balancing between short-term harm and long-term benefit. A population-based study in the Netherlands. Acta Oncol. 2016;55(3):278-85. doi: 10.3109/0284186X.2015.1105381. Epub 2015 Nov 9. PubMed PMID: 26552841.
- Michelakos T, Pergolini I, Castillo CF, et al. Predictors of Resectability and Survival in Patients with Borderline and Locally Advanced Pancreatic Cancer who Underwent Neoadjuvant Treatment with FOLFIRINOX. Ann Surg. 2017 [Epub ahead of print] PubMed PMID: 29227344.
- Suker M, Beumer BR, Sadot E, et al. FOLFIRINOX for locally advanced pancreatic cancer: a systematic review and patient-level meta-analysis. Lancet Oncol. 2016;17(6):801-810. doi: 10.1016/S1470-2045(16)00172-8. PubMed PMID: 27160474; PubMed Central PMCID: PMC5527756.
- Yu X, Gu J, Fu D, et al. Dose surgical resection of hepatic metastases bring benefits to pancreatic ductal adenocarcinoma? A systematic review and meta-analysis. Int J Surg. 2017;48:149-154. doi: 10.1016/j.ijsu.2017.10.066. Epub 2017 Nov 6. Review. PubMed PMID: 29081375
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Gurusamy 2014
individual study characteristics deduced from Gurusamy 2016
|
SR and meta-analysis of RCTs
Literature search up to February 2014
A: Doi 2008 B: Lygidakis 2004
Study design: RCT
Setting and Country: A: Japan B: Greece
Source of funding: Not stated.
|
Inclusion criteria SR: RCT, locally advanced pancreatic cancer, attempted complete resection vs any palliative treatment, reporting outcome(s) of interest
Exclusion criteria SR: Quasi-randomized studies.
2 studies included
Important patient characteristics at baseline:
N, mean age A: 44, 64y B: 56, 66y
Sex: A: 64.3% Male B: unclear
Groups comparable at baseline? Unclear, only age and sex were provided as characteristics. |
Describe intervention:
A: Patients underwent PD or distal pancreatectomy with dissection of group 1 regional lymph nodes (according to the JSC). At least half-circle of the plexus (root of superior mesenteric artery) was resected. B: En bloc splenipancreatectomy: total pancreatectomy, splenectomy, and end-to-end portal venous mesenteric repair.
|
Describe control:
A: palliative treatment. Radiation therapy to a total dose of 5040cGy (28 fractions at 180cGy over 5.5 weeks) Chemotherapy with 5-FU infusion during radiationtherapy. Weekly infusion of 5-FU intravenously after the first regiment (i.e. radiation+5-FU) B: palliative treatment. Palliative bypass surgery with chemoimmunoradiotherapy. 5-day course chemo: gemcitabine, carboplatine, mitoxantrone hydrochloride, mitomycin, fluorouracil, and folinic acid). Immunitherapy with interleukin-2. Every 2 months in the first year, every 4 months in the 2nd and 3rd year, every 6 months in the 4th and 5th year the chemoimmunotherapy was administered.
|
End-point of follow-up:
A: Not described (at least 5 years for survival) B: Not described (at least 5 years for survival)
For how many participants were no complete outcome data available? (intervention/control) A: 0% post-randomization drop out B: not reported in original study
|
1-year survival Defined as the risk ratio of survival at 1 year for surgery vs palliative treatment.
Effect measure: RR [95% CI]: A: 1.79 (0.94-3.39) B: 1.96 (1.30-3.03)
Pooled effect (fixed effects model): RR 1.91 [95% CI 1.34 to 2.73] favoring Surgical treatment Heterogeneity (I2): 0% Events/total surgery: 37/47 Events/total palliative: 21/51
2-year survival Defined as the risk ratio of survival at 2 year for surgery vs palliative treatment.
Effect measure: RR, [95% CI]: A: 14.24 (0.85-237.67) B: 48.21 (3.07-757.76)
Pooled effect (fixed effects model): RR 31.32 [95% CI 4.41 to 222.50] favoring surgical treatment Heterogeneity (I2): 0% Events/total surgery: 28/47 Events/total palliative: 0/51
3-year survival Defined as the risk ratio of survival at 3 year for surgery vs palliative treatment.
Effect measure: RR, [95% CI]: A: 9.86 (0.56-172.33) B: 35.36 (2.22-561.97)
Pooled effect (fixed effects model): RR 22.68 [95% CI 3.15 to 163.22] favoring surgical treatment Heterogeneity (I2): 0% Events/total surgery: 20/47 Events/total palliative: 0/51
4-year survival Defined as the risk ratio of survival at 4 year for surgery vs palliative treatment.
Effect measure: RR, [95% CI]: A: 5.48 (0.28-107.62) B: 20.36 (1.24-333.69)
Pooled effect (fixed effects model): RR 12.96 [95% CI 1.74 to 96.56] favoring surgical treatment Heterogeneity (I2): 0% Events/total surgery: 11/47 Events/total palliative: 0/51
5-year survival Defined as the risk ratio of survival at 5 year for surgery vs palliative treatment.
Effect measure: RR, [95% CI]: A: 5.48 (0.26-107.62) B: 11.79 (0.68-2.03.52)
Pooled effect (fixed effects model): RR 38.65 [95% CI 1.12 to 66.89] favoring surgical treatment Heterogeneity (I2): 0% Events/total surgery: 7/47 Events/total palliative: 0/51
Quality of life (from individual study: Doi 2008) composed of performance status, general well-being, diarrhea, pain: Patient satisfaction increased in both groups, but did not differ between groups. No significant differences in performance status and pain score. (no scores or p-values reported).
Morbidity (from individual study: Lyidakis 2004): One or more complications observed in group A. Most common infection was arelectasis. Wound infection and watery diarrhea were each prevalent in 2 patients. In group B the most common morbidity was wound infection. |
Facultative:
In the meta-analyses the ‘event’ is a person surviving. |
|
Yu 2017
individual study characteristics deduced from Yu 2017 |
SR and meta-analysis of cohort studies
Literature search from January 1990 up to May 2017
A: Tachezy 2016 B: Ouyang 2016 C: Crippa 2016 D: Slotta 2014 E: Klein 2012 F: Dünchede 2010 G: De Jong 2010 H: Seelig 2010 I: Gleisner 2007 J: Shrikhande 2007 K: Takada 1997
Study design: RCT cohort [prospective / retrospective]
Setting and Country: A: Europe B: China C: Italy D: Germany E: Germany F: Germany G: America H: Germany I:America J: Germany K: Japan
Source of funding: non-commercial: National science foundation of China, National Health and planning commission of the PRC on general surgery, National Health and Planning Commission of the PRC on oncology. The authors declare that there are no conflicts of interest.
|
Inclusion criteria SR: Cohort or comparative design, hepatectomy for hepatic metastases from pancreatic ductal adenocarcinoma, >10 patients, at least 1-year survival data, NOS score ≥6
Exclusion criteria SR: Abstracts, letters, editorials, expert opinions, animal studies, reviews without original data, case reports, no control group.
11 studies included
Important patient characteristics at baseline:
N, (age Control/Intervention) A: 138 (62/65) B: 497 (NR/NR) C: 127 (overall: 65) D: 37 (overall 58.6) E: 44 (57.5/57.5) F: 23 (52.5/51) G: 20 (overall 62) H: 31 (62.3/58.4) I: 68 (67.2/64.7) J: 129 (overall 65) K: 33 (NR/NR)
Sex M/F (%M): A: 87/51 (63%) B: 321/176 (65%) C: 76/51 (60%) D: 21/16 (57%) E: 28/16 (64%) F: 13/10 (57%) G: 11/9 (55%) H: 16/15 (52%) I:34/34 (50%) J: NR K: NR
Groups comparable at baseline? Unclear, not enough (relevant) characteristics reported. |
Describe intervention:
A: Surgical hepatic resection B: Surgical hepatic resection C: Surgical hepatic resection D: Surgical hepatic resection E: Surgical hepatic resection F: Surgical hepatic resection G: Surgical hepatic resection H: Surgical hepatic resection I: Surgical hepatic resection J: Surgical hepatic resection K: Surgical hepatic resection
|
Describe control:
A: non-surgical treatment B: non-surgical treatment C: non-surgical treatment D: non-surgical treatment E: non-surgical treatment F: non-surgical treatment G: non-surgical treatment H: non-surgical treatment I: non-surgical treatment J: non-surgical treatment K: non-surgical treatment
|
End-point of follow-up: Time period in studies (years) A: 1994-2014 B: 2000-2012 C: 2003-2013 D: 2007-2013 E: 2004-2009 F: 1996-2008 G: 1993-2009 H: 2004-2007 I: 1995-2005 J: 2001-2005 K: 1981-1985
For how many participants were no complete outcome data available? Unclear.
|
Morbidity Defined as overall morbidity (composite endpoint)
A: 2.33 (1.117-4.66) E: 0.32 (0.08-1.27) F: 7.00 (0.32-152.95) G: 0.75 (0.09-6.04) H: 0.86 (0.21-3.58) I: 4.15 (1.26-13.69)
Pooled effect (fixed effects model): OR 1.67 [95% CI 1.04 to 2.68] favoring non-surgical treatment Heterogeneity (I2): 54% events/n intervention: 73/149 events/n control: 62/175
1-year survival Defined as 1-year overall survival
A: 5.57 (2.23-9.36) B: 3.04 (1.26-7.35) C: 18.08 (1.04-314.15) D: 1.89 (0.48-7.49) E: 0.39 (0.11-1.33) G: 3.00 (0.37-24.17) H: 0.24 (0.05-1.10) I: 2.52 (0.50-12.62) J: 1.26 (0.31-5.10)
Pooled effect (fixed effects model): OR 2.14 [95% CI 1.46 to 3.13] favoring non-surgical treatment Heterogeneity (I2): 65% Events/n intervention: 102/193 Events/n control: 243/898
3-year survival Defined as 3-year overall survival
Effect measure: OR [95% CI]: A: 33.21 (1.93-570.97) B: 11.35 (3.59-25.84) C: 16.00 (3.29-77.86) D: 1.33 (0.30-5.96) E: 0.13 (0.01-1.16) G: 1.14 (0.04-32.36) I: 9.36 (0.36-241.08)
Pooled effect (fixed effects model): 3.33 [95% CI 1.79 to 6.20] favoring non-surgical treatment Heterogeneity (I2): 72% Events/n intervention: 29/169 Events/n control: 28/762
5-year survival Defined as 5-year overall survival
A: 9.55 (0.50-180.85) C: 33.29 (1.27-869.09) D: 0.90 (0.18-4.40) E: 0.12 (0.01-2.55)
Pooled effect (fixed effects model): OR 1.46 [95% CI 0.57 to 3.71] favoring non-surgical treatment Heterogeneity (I2): 63% Events/n intervention: 8/115 Events/n control: 9/231
|
Facultative:
Hepatic resection for hepatic metastases from pancreatic ductal adenocarcinomas
Author’s conclusion: Optimal therapy remains controversial. RCT needed.
Funnel plot: unclear which outcome was assessed. The authors conclude that there is no publication bias. However, there seems to be asymmetry as de left side of the funnel had no studies at its base. This could be caused by poor study design of the included studies overestimating the effect (Sedgwick 2013, “how to read a funnel plot”). |
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea et al.; 2007, BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher et al 2009, PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
|
Study
First author, year |
Appropriate and clearly focused question?
Yes/no/unclear |
Comprehensive and systematic literature search?
Yes/no/unclear |
Description of included and excluded studies?
Yes/no/unclear |
Description of relevant characteristics of included studies?
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?
Yes/no/unclear |
Potential risk of publication bias taken into account?
Yes/no/unclear |
Potential conflicts of interest reported?
Yes/no/unclear |
|
Yu 2017 |
Yes
Reason: Comparison is missing in the primary aim. Inclusion and exclusion criteria described. |
Yes
Reason: search available in supplements. Searched in 3 databases, however there was a date limiter (search from 1990) which was not explained. |
Yes
Reason: flow diagram and reasons for exclusion provided, however they were not referenced. |
Unclear
Reason: there is a description of studies, however relevant characteristics or potential confounders may be missing. |
Unclear
Reason: The risk of bias assessment is not transparent for which domains there were risks. Therefore the adjustment for potential confounders within the included studies is not clear. |
Yes
Reason: assessment is performed, however not transparent |
No
Reason: statistical heterogeneity (I2) ranged from 54%-72% for the relevant meta-analyses, while a fixed effects models was used |
No
Reason: A funnel plot was constructed, however it was unclear for what outcome. The authors deemed the plot symmetrical, however the lack of studies on the left side at the base of the funnel plot may indicate some form of bias. |
No
Reason: declarations of interest and source of funding was only reported for the authors of the systematic review and not for the included studies. |
|
Gurusamy 2014 |
Yes
Reason: objective was defined, however specific outcomes are missing in the objective. |
Yes
Reason: multiple databases were searched, search strategies are available in the appendices |
Yes
Reason: flow diagram for exclusion provided, including referral to excluded studies. |
Yes
Reason: studies are described individually, however sample characteristics are minimally described. |
NA |
Yes
Reason: Cochrane risk of bias tool was used, including ‘vested interest bias’ and ‘expertise bias’-assessments. |
Unclear
Reason: Procedures differ for the surgery and palliative groups between studies. Not enough sample characteristics reported to judge the group similarities (between and within studies) |
Yes
Reason: authors state that publication bias could not be assessed because of the low number of included trials |
Unclear
Reason: conflicts of interests were not reported for the authors of the systematic review, however they added ‘vested interest bias’ to their risk of bias appraisal to identify potential conflicts in the included studies. |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 04-04-2019
Beoordeeld op geldigheid : 03-06-2019
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2024 bepaalt het bestuur van de Nederlandse Vereniging voor Heelkunde (NVvH) of de modules van deze richtlijn nog actueel zijn. Op modulair niveau is een onderhoudsplan beschreven. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
Op modulair niveau moet in 2019 gekeken worden of de module ‘Screening' herzien moet worden naar aanleiding van het uitkomen van de update van de internationale consensus guideline over pancreassurveillance (Canto 2013). De module ‘Neoadjuvante behandeling van (borderline) resectabel pancreascarcinoom’ moet worden beoordeeld zodra de resultaten van de PREOPANC-1 studie zijn gepubliceerd. De module ‘Adjuvante therapie’ moet worden beoordeeld zodra de lange termijn data van lopend onderzoek (gemcitabine capecitabine, MFOLFIRINOX, nab-paclitaxel/gem) zijn gepubliceerd.
De NVvH is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module |
Eerstvolgende beoordeling actualiteit richtlijn |
|
Screening |
2020 |
|
Diagnostische strategie |
2024 |
|
Screening en diagnostiek voedingstoestand |
2024 |
|
Indicatie resectie |
2024 |
|
Voeding in het peri-operatieve beleid |
2024 |
|
Peri-operatief gebruik Somatostatine (analogen) |
2024 |
|
Uitgebreidheid resectie |
2024 |
|
Follow-up na resectie |
2024 |
|
Pancreasenzymen, vitaminen, omega-3 vetzuren en kurkuma |
2024 |
|
Pathologie |
2024 |
|
Neoadjuvante behandeling van (borderline) resectabel pancreascarcinoom |
2021 of na publicatie PREOPANC-1 studie |
|
Adjuvante therapie |
2021 of na publicatie van lange termijn data van lopend onderzoek (gemcitabine capecitabine, MFOLFIRINOX, nab-paclitaxel/gem) |
|
Behandeling van lokaal gevorderd pancreascarcinoom |
2024 |
|
Behandeling voor patiënten met gemetastaseerd pancreascarcinoom |
2024 |
|
Preoperatief en palliatief stenten |
2024 |
|
Behandelvoorkeur bij pijnbestrijding voor lokaal uitgebreid pancreascarcinoom |
2024 |
|
Voeding in de palliatieve fase |
2024 |
|
Psychosociale zorg |
2024 |
|
Voorlichting en communicatie |
2024 |
|
Organisatie van zorg |
2024 |
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van Medisch Specialisten en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Het doel van de richtlijn is om het beleid bij patiënten te standaardiseren en af te stemmen op de wensen van deze patiënten in alle fasen van hun ziekte en aanbevelingen zo te formuleren dat zij implementeerbaar zijn.
Doelgroep
Deze richtlijn is geschreven voor alle leden van de beroepsgroepen die betrokken zijn bij de zorg voor patiënten met pancreascarcinoom, zoals chirurgen, radiotherapeuten, medisch oncologen, maag-darm-leverartsen, radiologen, nucleair-geneeskundigen, pathologen, huisartsen, oncologieverpleegkundigen, IKNL-consulenten, maatschappelijk werkers, diëtisten en psychologen.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2017 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met een pancreascarcinoom.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
- prof. dr. O.R.C. (Olivier) Busch, HPB chirurg, Amsterdam UMC locatie AMC, Amsterdam (voorzitter)
- C.J.M. (Charlotte) van den Bosch MSc, diëtist chirurgie-oncologie, Amsterdam UMC locatie VUmc (vanaf 1/5/2018)
- dr. L.A.A. (Lodewijk) Brosens, patholoog, UMC Utrecht, Utrecht en RadboudUMC, Nijmegen
- prof. dr. M.J. (Marco) Bruno, afdelingshoofd MDL, Erasmus MC, Rotterdam
- L.J.P.M. (Lieke) Corpelijn, verpleegkundig specialist, Maastricht UMC, Maastricht
- prof. dr. P. (Paul) Fockens, hoofd afdeling MDL, Amsterdam UMC, Amsterdam
- dr. B. (Bas) Groot Koerkamp, HPB chirurg en epidemioloog, Erasmus MC, Rotterdam
- drs. E.J.R.J. (Erik) van der Hoeven, abdominaal radioloog, St. Antonius Ziekenhuis, Nieuwegein
- dr. C. (Casper) Jansen, klinisch patholoog, LabPON, Hengelo
- de heer L. (Leo) Kwakkenbos, ervaringsdeskundige
- M. (Marjan) Mullers MSc, diëtist chirurgie-oncologie, Maastricht UMC, Maastricht
- dr. J.J. (Joost) Nuyttens, radiotherapeut, Erasmus MC, Rotterdam
- drs. T.P. (Thomas) Potjer, klinisch geneticus, LUMC, Leiden
- dr. M.W.J. (Martijn) Stommel, HPB chirurg, Radboudumc, Nijmegen
- drs. G. (Geertjan) van Tienhoven, radiotherapeut oncoloog, Amsterdam UMC locatie AMC, Amsterdam
- drs. J. (Judith) de Vos – Geelen, medisch oncoloog, Maastricht UMC, Maastricht
- dr. J.W. (Hanneke) Wilmink, internist-oncoloog, Amsterdam UMC locatie AMC, Amsterdam
- J.E. (Jill) Witvliet-van Nierop MSc, diëtist chirurgie-oncologie, Amsterdam UMC locatie VUmc (tot 1/5/2018)
Met ondersteuning van
- Dr. J.S. (Julitta) Boschman, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- M. (Michiel) Oerbekke MSc, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. W.A. (Annefloor) van Enst, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- D.P. (Diana) Gutierrez, projectsecretaresse, Kennisinstituut van de Federatie Medisch Specialisten
- J. (Jill) Heij, projectsecretaresse, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
prof. dr. O.R.C. (Olivier) Busch |
HPB chirurg |
Geen andere betaalde functies |
Voorzitter Dutch Pancreatic Cancer Group (DPCG)
Voorzitter Dutch Pancreatic Cancer Audit (DPCA bij DICA)
Lid toetsingscommissie dataverificatie DPCA
Coördinator bij PancreasParel, biobanking bij Parelsnoer Instituut |
Geen acties ondernomen |
|
dr. B. (Bas) Groot Koerkamp |
HPB chirurg Epidemioloog |
Bestuurslid Wetenschappelijke vereniging van de DPCG (Ducth Pancreas Cancer Group), onbetaald |
Subsidie van ZonMW (300.000 Euro) voor fase 3 trial naar neoadjuvante FOLFIRINOX versus direct opereren en adjuvante chemotherapie voor patiënten met (borderline) resectabel pancreascarcinoom.
Subsidie van KWF (600.000 Euro) voor fase 3 trial naar intra-arteriele chemotherapie met een pomp voor patiënten resectabele colorectale levermetastase. |
Geen acties ondernomen |
|
dr. M.W.J. (Martijn) Stommel |
HPB chirurg |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
dr. J.W. (Hanneke) Wilmink |
Internist-oncoloog |
Geen nevenfuncties |
Bestuurslid van de Dutch Pancreatic Cancer Group (DPCG)
Heeft extern gefinancierd onderzoek, maar de financier daarvan heeft geen belang bij resultaat van het onderzoek |
Geen acties ondernomen |
|
drs. J. (Judith) de Vos – Geelen |
Medisch oncoloog |
Lid van de wetenschappelijke commissie DPCG |
Lid adviescommissie Celgene, Baxalta en Ipsen. Geen directe financiële belangen in een farmaceutisch bedrijf. |
Geen acties ondernomen |
|
dr. L.A.A. (Lodewijk) Brosens |
Patholoog |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
dr. C. (Casper) Jansen |
Klinisch patholoog |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
drs. E.J.R.J. (Erik) van der Hoeven |
Abdominaal radioloog |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
prof. dr. P. (Paul) Fockens |
Hoofd afdeling MDL |
Geen nevenfuncties |
Consultancy op onregelmatige basis voor biomedische bedrijven. In de afgelopen 2 jaar voor Boston Scientific, Cook, Fujifilm, Medtronic en Olympus.
Geen financiele belangen in biomedische bedrijven
Externe financiering van wetenschappelijk onderzoek naar complicaties van pancreatitis door Bosont Scientific |
Geen acties ondernomen |
|
prof. dr. M.J. (Marco) Bruno |
MDL-arts |
- Lecturer en consultant Boston Scientific - Lecturer en consultant Cook Medical - Lecturer 3M - Lecturer Pentax Medical - Consultant Mylan
|
Lid van de Wetenschappelijke Advies Raad (WAR), commissie Care & Cure, Zorginstituut Nederland
Committee member Scientific Committee of United European Gastroenterology (UEG)
ZonMw NutsOhra financiering voor studie naar effect ERCP en papillotomie voorspelt ernstige pancreatitis
Financiering Cook Medical voor investigator initiated studie naar optimalisatie van EUS geleide weefselbiopten (oa pancreaskanker) en training en kwaliteit van ERCP
Financiering Boston Scientific voor investigator initiated studie naar nut en effect van pancreatoscopische behandeling van pacreasstenen bij chronische pancreatitits
Deelname aan verschillende industry initiated ERCP en/of EUS gerelateerde device/accessoires studies
Studie naar infectie prevalentie ERCP scopen gefinancieerd door ministerie van VWS
Studie aangaande endoscoop reiniging gefinancierd door 3M
Studie aangaande endoscoop reiniging gefinancierd door Pentax Medical |
Geen acties ondernomen |
|
dr. J.J. (Joost) Nuyttens |
Radiotherapeut |
Onbekend |
Geen belangen |
Geen acties ondernomen |
|
drs. G. (Geertjan) van Tienhoven |
Radiotherapeut oncoloog |
Geen nevenfuncties |
Onderzoek gefinancierd door (onafhankelijk) KWF |
Geen acties ondernomen |
|
drs. T.P. (Thomas) Potjer |
Klinisch geneticus i.o. |
PhD student erfelijk pancreascarcinoom / melanoom (betaald) |
Geen belangen |
Geen acties ondernomen |
|
L.J.P.M. (Lieke) Corpelijn |
Verpleegkundig Specialist HPB-Chirurgie |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
M. (Marjan) Mullers MSc |
Diëtist |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
J.E. (Jill) Witvliet-van Nierop MSc |
Diëtist |
Geen nevenfuncties |
Heeft voedingsonderzoek uitgevoerd rondom IRE van pancreascarcinoom (PAN-NUTRIENT studie), gefinancierd door Nationaal Fonds tegen Kanker. De financierder heeft geen belangen bij de resultaten. |
Geen acties ondernomen |
|
C.J.M. (Charlotte) van den Bosch MSc |
Diëtist |
Geen nevenfuncties |
Geen belangen |
Geen acties ondernomen |
|
L. (Leo) Kwakkenbos |
Ervaringsdeskundige |
Voorzitter WijkNogLeuker
PACO-lid KWF
Lid Voorzittersoverleg Adviesraad KWF
Bestuurslid DPCG (betaald)
Bestuurslid (voorzitter) Living With Hope (Landelijk Patiënten Platform Alvleesklier kanker) (tot januari 2019)
Overige functies zijn onbetaald |
Geen belangen |
Geen acties ondernomen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door deelname van patiëntvertegewoordigers aan de invitational conference (zie verslag invitational conference bij de aanverwante producten) en deelname van dhr. Leo Kwakkenbos (ervaringsdeskundige) in de werkgroep. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Living With Hope Foundation.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten. De werkgroep heeft geen interne kwaliteitsindicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken (zie Indicatorontwikkeling).
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen door verschillende partijen via een invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
De werkgroep beoordeelde de aanbevelingen uit de eerdere richtlijn Pancreascarcinoom (IKNL 2011) op noodzaak tot revisie. De werkgroep stelde vervolgens een long list met knelpunten op en prioriteerde de knelpunten op basis van:
- Klinische relevantie.
- De beschikbaarheid van (nieuwe) evidence van hoge kwaliteit.
- De te verwachten impact op de kwaliteit van zorg, patiëntveiligheid en (macro)kosten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Gebruik van beschikbare evidence Belgische richtlijn Pancreascarcinoom
Het Federaal Kenniscentrum voor de Gezondheidszorg (KCE) en het College voor Oncologie publiceerden in 2017 een selectieve update van hun klinische richtlijn uit 2009 over de diagnose en behandeling van pancreascarcinoom. Het KCE concentreerde zich op drie vragen:
- Wat is de waarde van de volgende onderzoeken bij de diagnose van pancreascarcinoom: ultrasonografie (US), computertomografie (CT), beeldvorming door magnetische resonantie (MRI), endoscopische ultrasonografie (EUS) + fijnenaaldaspiratie (FNA) van de primaire tumor, positronemissietomografiescan (PET-scan), endoscopische retrograde cholangiopancreatografie (ERCP), dosering van tumormarkers en analyse van cystevocht?
- Gaat toediening van een neoadjuvante behandeling met chemotherapie, radiotherapie of beide gepaard met een betere overleving, reseceerbaarheid en kwaliteit van leven (QoL) en met minder complicaties: a) bij patiënten met een reseceerbaar pancreascarcinoom? b) bij patiënten met lokaal invasieve borderlin e reseceerbaar pancreascarcinoom?
- Wat is de optimale behandelingsstrategie bij patiënten met recidief pancreascarcinoom?
De Nederlandse werkgroep beoordeelde de kwaliteit van:
- de strategie voor zoeken en selecteren van literatuur;
- het beoordelen van de methodologische kwaliteit van de studies en
- de literatuursamenvattingen
als hoog en heeft er daarom voor gekozen om de literatuursamenvattingen van KCE te gebruiken (na instemming van KCE) bij het formuleren van overwegingen en aanbevelingen voor de modules Diagnostiek, Neoadjuvante behandeling en Behandeling gemetastaseerd pancreascarcinoom. De literatuursamenvattingen, -resultaten, -beoordelingen en -conclusies van de eerder genoemde modules werden door het KCE in het Engels opgesteld en werden niet vertaald voor het gebruik in de huidige richtlijn. Tevens koos de werkgroep ervoor om de literatuurbeschrijvingen en -resultaten (inclusief evidence tabellen) voor enkele modules in het Engels op te stellen om deze eventueel internationaal te kunnen uitwisselen.
Strategie voor zoeken en selecteren van literatuur
De literatuurspecialist zocht aan de hand van specifieke zoektermen naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR – voor systematische reviews; Cochrane – voor gerandomiseerd gecontroleerd onderzoek; ACROBAT-NRS – voor observationeel onderzoek; QUADAS II – voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk* |
|
|
Laag |
|
|
Zeer laag |
|
*in 2017 heeft het Dutch GRADE Network bepaalt dat de voorkeursformulering voor de op een na hoogste gradering ‘redelijk’ is i.p.v. ‘matig’
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de cruciale uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van Zorg.
Er werden geen interne kwaliteitsindicatoren ontwikkeld om het toepassen van de richtlijn in de praktijk te volgen en te versterken. De werkgroep conformeert zich aan de SONCOS normen en de DICA-DPCA indicatoren.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de Kennislacunes beschreven (onder aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers MC, Kho ME, Browman GP, et al. (2010) AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ, 182(18):E839-42. doi: 10.1503/cmaj.090449. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html
Schünemann HJ, Oxman AD, Brozek J, et al. (2008) Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ, 336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ, 336(7654). doi: 10.1136/bmj.a139. Schünemann, Holger J. PubMed PMID: 18483053; PubMed Central PMCID: PMC2386626.
Wessels M, Hielkema L, van der Weijden T. (2016) How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. J Med Libr Assoc, 104(4):320-324. PubMed PMID: 27822157; PubMed Central PMCID: PMC5079497.
Zoekverantwoording
|
Uitgangsvraag: Is er een indicatie tot resectie, incl. wanneer er sprake is van vasculaire uitbreiding (veneus en arterieel), lymfklier-, lever of peritoneaalmetastasen, of viscerale uitbreiding? |
|
|
Database(s): Medline, Embase |
Datum: 13-09-2017 |
|
Periode: 2010-heden |
Talen: E |
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
2010-sept 2017
Engels |
1 exp Pancreatic Neoplasms/ or ((pancrea* or exocrine) adj3 (fistula or lesion* or anastomosis or mass or neoplasm* or cancer* or carcinoma* or adenocarcinoma or cystadenocarcinoma or cyst* or tumour* or tumor* or malign*)).ti,ab,kf. (97273) Annotation: Search KCE-rapport: MANAGEMENT OF PANCREATIC CANCER. may 2017 2 surgical procedures, operative/ or minimally invasive surgical procedures/ or Surgery.fs. or (operation* or operative or surger* surgeries or resection* or whipple*).ti,ab,kf. (2334568) 3 1 and 2 (27444) 4 pancreatectomy/ or pancreaticoduodenectomy/ or pancreaticojejunostomy/ or (pancreaticoduodenectom* or pancreatectom* or pancreaticojejunostom* or pancreaticogastrostom*).ti,ab,kf. (23062) 5 3 or 4 (38922) 6 (advanced or unresectable or borderline or inoperable or LAPC or metast* or MPC or "vascular involvement" or (portal ve?n* adj3 invasi*)).ti,ab,kf. or exp Neoplasm Metastasis/ (875126) 7 5 and 6 (10077) 8 limit 7 to (english language and yr="2010 -Current") (3928) 11 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (345348) 12 (exp clinical trial/ or randomized controlled trial/ or exp clinical trials as topic/ or randomized controlled trials as topic/ or Random Allocation/ or Double-Blind Method/ or Single-Blind Method/ or (clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or controlled clinical trial or randomized controlled trial or multicenter study or clinical trial).pt. or random*.ti,ab. or (clinic* adj trial*).tw. or ((singl* or doubl* or treb* or tripl*) adj (blind$3 or mask$3)).tw. or Placebos/ or placebo*.tw.) not (animals/ not humans/) (1787620) 13 8 and 11 (267) – 244 uniek – 142 na voorselectie door adviseur (JB) 14 8 and 12 (572) 15 13 or 14 (770) |
293 SR,
155 over na voorselectie adviseur (JB) |
|
Embase (Elsevier) |
(((('pancreas tumor'/exp/mj OR ((pancrea* OR exocrine) NEAR/3 (fistula OR lesion* OR anastomosis OR mass OR neoplasm* OR cancer* OR carcinoma* OR adenocarcinoma OR cystadenocarcinoma OR cyst* OR tumour* OR tumor* OR malign*)):ti,ab)
AND (('minimally invasive surgery'/exp/mj OR surgery:lnk) OR ((operation*:ti,ab OR operative:ti,ab OR surger*:ti,ab) AND surgeries:ti,ab OR resection*:ti,ab OR whipple*:ti,ab)))
OR ('pancreas surgery'/exp/mj OR pancreaticoduodenectom*:ti,ab OR pancreatectom*:ti,ab OR pancreaticojejunostom*:ti,ab OR pancreaticogastrostom*:ti,ab))
AND ('metastasis'/exp/mj OR advanced:ti,ab OR unresectable:ti,ab OR borderline:ti,ab OR inoperable:ti,ab OR lapc:ti,ab OR metast*:ti,ab OR mpc:ti,ab OR 'vascular involvement':ti,ab OR (('portal vein*' NEAR/3 invasi*):ti,ab))
NOT 'conference abstract':it AND [english]/lim AND [embase]/lim AND [2010-2017]/py) AND (('meta analysis'/de OR cochrane:ab OR embase:ab OR psycinfo:ab OR cinahl:ab OR medline:ab OR ((systematic NEAR/1 (review OR overview)):ab,ti) OR ((meta NEAR/1 analy*):ab,ti) OR metaanalys*:ab,ti OR 'data extraction':ab OR cochrane:jt OR 'systematic review'/de) NOT (('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp)) (140) – 49 uniek - 13 na voorselectie door adviseur (JB) |
Tabel Exclusie na het lezen van het volledige artikel
|
Auteur en jaartal |
Reden van exclusie |
|
Zu 2016 |
Brief report, niet de juiste comparison (bypass vs resection) |
|
Khorana 2016 |
niet naar exact dezelfde pico gezocht (niet de juiste comparison) |
|
Tol 2015 |
niet de juiste comparison (R1/R2 resectie vs bypass) |
|
Pedrazzoli 2015 |
niet de juiste comparison |
|
Orci 2015 |
niet de juiste comparison (extended vs standard resection) |
|
Dasari 2015 |
niet de juiste comparison (extended vs standard resection) |
|
Gurusamy 2012 |
Is een protocol van Gurusamy 2014 |
|
Mollberg 2011 |
niet de juiste vergelijking(en) |
|
Kocher 2010 |
geen systematic review |
|
Wennerblom 2018 |
niet juiste comparison (metastasis in ln8a vs geen metastasis in ln8a) |
|
Tempero 2017 |
Consensus guideline, geen rapportage van methodologie |
|
Siech 2017 |
observationele beschrijving van registry data, niet je juiste vergelijking |
|
Petrelli 2017 |
Progress report zonder de juiste comparison |
|
Hackert 2017 |
Niet de juiste comparison |
|
Buanes 2017 |
Narrative review/opinion |
|
Abou-Khalil 2017 |
Narrative review |
|
Tewari 2016 |
Zoekopdracht onduidelijk, geen methoden weergegeven, niet de juiste vergelijking. |
|
Takahashi 2016 |
Niet de juiste vergelijking (arterial involvement vs venous involvement) |
|
Peters 2016 |
Niet de juiste comparison (DP vs DP-CAR) |
|
Perinel 2016 |
Niet de juiste comparison (pancreatectomy vs pancreatectomie met veneuze resectie vs pancreatectomy met arteriele resectie) |
|
Gong 2016 |
Niet de juiste comparison (DP-CAR vs DP) |
|
Fukami 2016 |
Niet de juiste vergelijking |
|
Nappo 2015 |
niet de juiste comparison |
|
Murakami 2015 |
Niet de juiste comparison (PV/SMV PD vs PD) |
|
Kendal 2015 |
Observationele study |
|
Wang 2014 |
Niet de juiste comparison (DP+VR vs DP without VR) |
|
Selvaggi 2014 |
Niet de juiste comparison (pancreatectomy + VR vs bilioenteric and/or gastro-entero bypass) |
