Orale slaapmedicatie
Uitgangsvraag
Wat is de waarde van orale slaapmedicatie bij patiënten op de Intensive Care (IC)?
Aanbeveling
Pas niet routinematig orale slaapmedicatie toe, omdat hier geen wetenschappelijke onderbouwing voor is.
Indien op individuele argumenten toch wordt overwogen om orale slaapmedicatie toe te passen, gebruik een zo laag mogelijke effectieve dosering in zo kort mogelijke behandelduur.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Melatonine
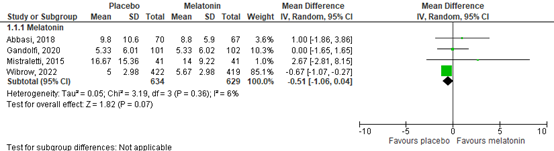
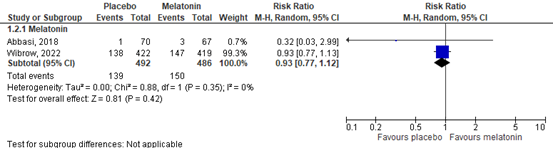
Van de zes gevonden onderzoeken naar melatonine, hebben vier de cruciale uitkomstmaat IC opnameduur onderzocht. Melatonine lijkt geen effect te hebben wanneer gekeken wordt naar de cruciale uitkomstmaat IC opnameduur. Er werd een klinisch niet-relevant verschil gevonden ten nadele van de interventiegroep (0,53 dag). De bewijskracht van deze bevinding was laag vanwege methodologische beperkingen. Daarbij waren veel data niet normaal verdeeld, waardoor statistische analyses lastiger werden en resultaten moeilijk met elkaar vergeleken konden worden. Ook voor de cruciale uitkomstmaat incidentie van delier werd een klinisch niet-relevant verschil gevonden ten nadele van de interventiegroep. De bewijskracht van deze bevinding was laag vanwege methodologische beperkingen en brede betrouwbaarheidsintervallen. Dit maakt de overall bewijskracht laag en cruciale uitkomstmaten kunnen daarom beperkt richting geven aan de besluitvorming.
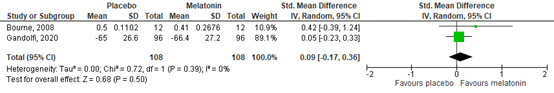
Voor de belangrijke uitkomstmaat slaapkwaliteit werd weinig tot geen verschil gevonden, met een lage bewijskracht. Voor de belangrijke uitkomstmaat medische bijwerkingen waren de resultaten heterogeen (mogelijk vanwege de diversiteit aan bijwerkingen die waren gerapporteerd). Hierdoor was de bewijskracht zeer laag. Voor mortaliteit werd geen klinisch relevant effect gevonden met een zeer lage bewijskracht. Voor de uitkomstmaat kwaliteit van leven was geen data beschikbaar. Hiermee kunnen ook de belangrijke uitkomstmaten weinig richting geven aan de besluitvorming.
Overige middelen uit PICO: benzodiazepines, zopiclon, zolpidem, promethazine, quetiapine, mirtazapine, trazodone
Uit de literatuursearch zijn geen onderzoeken naar voren gekomen die het effect van andere slaapmedicatie op de IC hebben beschreven. Hier ligt een kennislacune.
Aanvullende informatie orale slaapmedicatie
Kok (2018) heeft een systematische review geschreven over het negatieve effect van het gebruik van benzodiazepine op de IC op het ontwikkelen van neuropsychiatrische uitkomsten (delier, posttraumatische stress disorder symptomen, angst, depressie en cognitieve disfunctie).
Hoewel niet heel duidelijk benoemd, gaat het in dit artikel om de intraveneuze toepassing van benzodiazepines als sedativum, waarbij benzodiazepines niet alleen continu intraveneus werden toegediend, maar ook in veel hogere doseringen dan gebruikelijk bij de behandeling van slapeloosheid (1 maal daags oraal voor de nacht). Dit maakt dat de conclusie van het artikel, nl. dat benzodiazepine gebruik op de IC geassocieerd is met neuropsychiatrische uitkomsten niet zondermeer vertaald kan worden naar de toepassing van een maal daags oraal benzodiazepine gebruik bij slapeloosheid.
In 2022 is een grote systematische review en netwerk meta-analyse verschenen waarbij (orale) farmacologische interventies voor acute en lange termijn behandeling van slaapstoornissen in volwassenen is onderzocht in 47.950 deelnemers (De Crescenzo, 2022). Er is gekeken naar slaapkwaliteit (werkzaamheid), stoppen ongeacht welke oorzaak (tolerantie), stoppen vanwege een bijwerking (verdraagbaarheid) en aanwezigheid van ten minste één bijwerking (veiligheid).
Hoewel deze review logischerwijs niet een IC-populatie betrof zijn een aantal bevindingen vermeldenswaardig en samengevat in tabel 4, t.a.v. de acute uitkomsten:
Tabel 4: Samenvatting acute behandeling van slaapstoornissen in volwassenen volgens netwerk review (nb: geen IC-populatie) (De Crescenzo, 2022)
|
Geneesmiddel (groep) |
Effectiviteit bij acute behandeling |
Verdraagbaarheid en veiligheid |
Aanbevelingen bij toepassen |
|
Benzodiazepinen |
Effectief, werking via benzodiazepine-receptoren |
Ongunstige verdraagbaarheid en veiligheidsprofiel. Risico’s van CZS-toxiciteit met name indien met opiaten gecombineerd |
Weloverwogen toepassen, in laagst mogelijke dosering en kortdurend. Cave co-medicatie. Regelmatige en frequente follow-up is noodzakelijk. Voorkeur: temazepam vanwege de intermediaire halfwaardetijd of zolpidem |
|
Z-drugs (dwz zopiclon, en zolpidem) |
Effectief, werking via benzodiazepine-receptoren |
Verdraagbaarheid en veiligheid vergelijkbaar met middellang werkende benzodiazepinen |
Conform benzodiazepinen |
|
Mirtazapine, |
Geen placebo gecontroleerd onderzoek, werking via antihistaminerge- en noradrenerge-α-1-receptorblokkade |
x |
Geen aanbeveling op basis van review, gebruik is off-label |
|
Quetiapine |
Onduidelijk of quetiapine beter of slechter werkt dan placebo, werking via antihistaminerge- en noradrenerge-α-1-receptorblokkade |
x |
Geen aanbeveling op basis van review. Gebruik voor deze indicatie wordt afgeraden vanwege onduidelijkheid over werkzaamheid en wel risico op bijwerkingen ook bij lage doseringen. Gebruik is off-label. |
|
Trazodon |
Effectief, werking via antihistaminerge- en noradrenerge-α-1-receptorblokkade |
Ongunstige verdraagbaarheid en veiligheid beperkt toepassing |
Geen middel van keuze gezien ongunstige verdraagbaarheid, |
|
Melatonine |
Zeer beperkte werkzaamheid (pijnappelklierhormoon) |
Verdraagbaarheid en veiligheid onduidelijk |
Geen aanbeveling op basis van review |
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Bij de achterbanraadpleging geeft een meerderheid (56%) van de respondenten aan zelf te maken gehad/ hun dierbare te maken zien hebben met slaapproblemen tijdens hun opname op de IC. Daarmee zijn slaapproblemen een belangrijk en herkenbaar probleem van patiënten en hun dierbaren. En is het aannemelijk dat dit onderwerp ter sprake zal komen.
Kosten (middelenbeslag)
De kosten van orale medicatie in tabletvorm voor slaap (melatonine, orale benzodiazepinen voor slaap, zolpidem en zopiclon) zijn laag (€ 0,04 tot € 0,40 per dag). Daarom is er vanuit het kostenperspectief, geen belemmering om orale medicatie in tabletvorm ter slaapbevordering toe te passen (Farmacotherapeutisch kompas, d.d. 20-07-2023).
Aanvaardbaarheid, haalbaarheid en implementatie
Het gebruik van orale sedativa gebeurt reeds op de IC. Om deze reden worden er geen grote barrières gezien met betrekking tot aanvaardbaarheid, haalbaarheid of (de)implementatie.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Slapeloosheid op de IC is een dagelijks ervaren probleem en dient niet gebagatelliseerd te worden. Slapeloosheid belemmert het herstel, wordt doorgaans als zeer vervelend ervaren en het vergroot het risico op delier. Om deze redenen wordt in de dagelijkse praktijk vaak geregistreerde slaapmedicatie toegepast (benzodiazepinen, zopiclon of zolpidem). Vanwege het delier uitlokkende effect van (hooggedoseerde) benzodiazepinen, wordt door anderen de toepassing van benzodiazepinen juist vermeden en wordt naar alternatieve medicatie uitgeweken (melatonine, antidepressiva met sederende werking, antipsychotica) (Kok, 2018). Voor welke aanpak ook gekozen wordt, goede evidence ontbreekt voor IC-patiënten.
Specifiek voor melatonine geldt dat we op basis van de huidige review geen aanbeveling kunnen doen, wegens het ontbreken van duidelijke resultaten in onderzoek en lage kwaliteit van beschikbare evidence.
Indien het starten van medicatie toch sterk wordt verlangd, kan een individuele afweging worden gemaakt, hierbij kan tabel 4 gebruikt worden.
Onderbouwing
Achtergrond
Het is belangrijk om goed inzicht te hebben in de evidence van toepassen van orale slaapmedicatie op de IC alsmede het eventuele effect van slaapmedicatie op het herstel en de genezing van de IC-patiënt.
Conclusies / Summary of Findings
- Duration of ICU stay (critical)
|
Low GRADE |
Melatonin likely results in little to no difference in duration of ICU stay when compared with placebo in ICU patients.
Sources: Abbasi (2018); Gandolfi (2020); Mistraletti (2015); Wibrow (2022). |
- Delirium (critical)
|
Low GRADE |
Melatonin likely results in little to no difference in delirium incidence when compared with placebo in ICU patients.
Sources: Abbasi (2018); Wibrow (2022). |
- Sleep quality (important)
|
Low GRADE |
Melatonin likely results in little to no difference in sleep quality when compared with placebo in ICU patients.
Sources: Bourne (2008); Gandolfi (2020) |
- Quality of life (important)
|
No GRADE |
Quality of life was not reported and could not be graded.
Sources: - |
- Mortality (important)
|
Very low GRADE |
The evidence is very uncertain about the effect of melatonin on mortality in ICU patients.
Sources: Gandolfi (2020); Mistraletti (2015); Wibrow (2020). |
- Medical adverse events (important)
|
Very low GRADE |
The evidence is very uncertain about the effects of melatonin on medical adverse events in ICU patients.
Sources: Ibrahim (2006); Wibrow (2022)- |
Samenvatting literatuur
Description of studies
Four studies reported on the comparison between melatonin and placebo.
The systematic review of Lewis (2018) investigated the effect of melatonin on sleep in patients in the intensive care unit. A systematic literature search was performed in four databases from inception to October 2nd, 2017. Studies were included if 1) they were RCTs; 2) patients were >16 years and admitted to any ICU; 3) use of melatonin to promote night-time sleep was compared with no agent or another agent to promote sleep; 4) quantity and quality of sleep was assessed. A total of 4 RCTs were included in the systematic review. To answer the question of this module, three RCTs were selected (Bourne, 2008; Ibrahim, 2006; Mistraletti, 2015). The effects were evaluated on duration of ICU stay and sleep quality. The review did not conduct a meta-analysis because studies differed in measurement tools for sleep quality and due to non-parametric (skewed) data.
The RCT of Gandolfi (2020) investigated the effects of melatonin supplementation on sleep quality in IC patients. Patients were included if 1) aged >18 years; 2) ICU stay was at least one night. Patients were excluded if 1) unable to answer questionnaires; 2) had a history of seizures; 3) had neurologic of psychiatric illnesses; 3) had sleep apnea; 4) had renal or hepatic impairments; 5) had intestinal obstruction or other conditions; 6) had autoimmune diseases; 7) were deaf or mute, pregnant or lactating. A total of 206 patients were randomized to receive 10 mg of melatonin or 10mg of microcrystalline cellulose (placebo), administered enterally or via nasogastric tube at 8pm, 2 hours after dinner and continued for 7 days. 203/206 patients completed the study intervention and follow-up (7 days). The outcome measure sleep quality (Richards Campbell Sleep Questionary, RCSQ) was assessed only.
The RCT of Abassi (2018) investigated the potential role of exogenous melatonin supplementation in delirium prevention in critically ill patients. Patients were included if 1) identified within the first 24h of admission in the ICU; 2) aged >18 years; 3) gastrointestinal function was healthy; 4) RASS >-4; 5) GCS >8; 6) no basic delirium or mood changes before ICU admission. Patients having 1) <5 days in the ICU; 2) had a hypersensitivity reaction to melatonin; 3) were pregnant; 4) with history of seizures or severe heart disease were excluded. A total of 172 patients were randomized to receive 3mg of melatonin or placebo administered in the first 25h at 9:00 p.m. for five days. Patients were followed daily for three days after the intervention (for patients staying in the ICU only). 137/172 patients completed the study intervention and follow-up (8 days). The outcome measures duration of ICU stay, delirium and mortality were assessed.
The RCT of Wibrow (2022) investigated the effect of melatonin on prevalence of delirium in critically ill patients. Patients were included if 1) aged >18 years; 2) ICU duration of stay was expected >72 hours; 3) enrolled <48 hours of admission. Patients were excluded if 1) received melatonin; 2) prior hypersensitivity reaction to study drug components; 3) expected death was <48 hours; 4) pregnant/breastfeeding; 5) non-English speaking; 6) delirium assessment was impossible within 14 days; 7) no enteral route; 8) hepatic impairment. A total of 847 patients were randomized to receive 4mg of melatonin or placebo at 21:00h for 14 consecutive nights (or until ICU discharge). 841/847 patients completed the study intervention and follow-up (14 days/ICU discharge). The outcome measures delirium, duration of ICU stay and mortality were assessed.
Table 1. Description of included studies
|
Study |
Population |
Intervention |
Control |
Outcome |
|
Bourne, 2008* |
adult ICU patients with acute respiratory failure requiring MV and tracheostomy to assist weaning (n=25) |
Melatonin (10mg, oral liquid, administered at 9 p.m. for 4 consecutive nights) |
Placebo (oral liquid, administered at 9 p.m. for 4 consecutive nights) |
Sleep quality (SEI) |
|
Ibrahim, 2006* |
tracheostomy in situ, weaning from MV, GCS > 9, and sedative infusions or boluses stopped for > 12 hours (n=32) |
Melatonin (3mg, nasogastric tube, administered at 10 p.m. until discharge from ICU) |
Placebo (identical capsule) |
Medical adverse events
|
|
Mistraletti, 2015* |
high-risk patients: acute respiratory failure requiring invasive or non-invasive respiratory assistance with an expected length of ICU stay > 2 days, mortality predicted at ICU admission over 13% (using SAPS II) (n=82) |
Melatonin (3 mg, eternally, administered at 8 p.m. at midnight until ICU discharge) |
Placebo (identical appearance and administration) |
Duration of IC stay Mortality (30-day) |
|
Gandolfi (2020) |
Patients of both genders and over 18 years old, with at least one night in an ICU (n=206) |
Melatonin (10mg, enterally or via nasogastric tube, administered at 8 p.m. 2 hours after dinner for 7 days) |
Placebo (10mg microcrystalline cellulose, enterally or via nasogastric tube, administered at 8 p.m. 2 hours after dinner for 7 days) |
Duration of ICU stay Sleep quality (RCSQ) Mortality (ICU) |
|
Abbasi (2018) |
Medical and surgical ICU patients (n=172) |
Melatonin (3 mg tablet, administered in the 1st 25h at 9:00 p.m. for 5 days) |
Placebo (3 mg tablet, administered in the 1st 25h at 9:00 p.m. for 5 days) |
Duration of ICU stay Delirium
|
|
Wibrow (2022) |
Patients aged 18 years or older who required ICU admission with an expected LOS greater than 72 h (n=847) |
Melatonin (4 mg, orally or via nasogastric tube, administered at 9:00 p.m. for 14 days) |
Placebo (4 mg, orally or via nasogastric tube, administered at 9:00 p.m. for 14 days) |
Duration of ICU stay Delirium Mortality (during ICU stay) Medical adverse events |
|
Abbreviations: ICU, intensive care unit; BIS, bispectral index; SEI, sleep efficiency index; MV, mechanical ventilation; GCS, Glasgow Coma Scale; RASS, Richmond Agitation Sedation Scale; PSQI, Pittsburg sleep quality index; PTE, pulmonary thromboendarterectomy * data extracted from the review of Lewis (2018) |
||||
Results
1. Duration of ICU stay (critical)
Abbasi (2018), Gandolfi (2020), Mistraletti (2015) and Wibrow (2022) assessed the duration of ICU stay (n=1263). All data was initially presented by medians with interquartile ranges (IQR) in days, except for Abbasi (2018) which presented means (SD) in days. For pooling, means (SD) were calculated from median (IQRs) through formulas reported by Wan (2014). Data resulted in a mean difference of -0.51 days (mean difference (MD) of -1.06 to 0.04), indicating no clinically relevant difference. Results are shown in figure 1.
Figure 1. Effect of melatonin on duration of ICU stay.
2. Incidence of delirium (critical)
Abbasi (2018) and Wibrow (2022) assessed delirium incidence (n=978). Data resulted in a risk ratio (RR) of 0.93 (95% CI 0.77 to 1.12) favoring placebo indicating no clinically relevant difference. Results are shown in figure 2.
Figure 2. Effect of melatonin on delirium incidence.
3. Sleep quality (important)
Bourne (2008) and Gandolfi (2020) assessed sleep quality by the sleep efficiency index and the RCSQ respectively (n=216). Data resulted in a standardized mean difference (SMD) of 0.09 (95% CI -0.17 to 0.36), indicating no clinically relevant difference. Results are shown in figure 3.
Figure 3. Effect of melatonin sleep quality.
4. Quality of life (important)
None of the included studies reported on quality of life outcomes.
5. Mortality (important)
Gandolfi (2020), Mistraletti (2015) and Wibrow (2022) assessed ICU mortality or 30-day mortality (n=1126).
- Gandolfi (2020) showed during ICU that 9/102 (8.8%) of the population died in the intervention group receiving melatonin, compared to 11/102 (10.9%) in the control group receiving placebo. This difference was not considered clinically relevant.
- Mistraletti (2015) showed that after 30 days, 14/41 (34%) of the population died in the intervention group receiving melatonin, compared to 15/41 (36.6%) in the control group receiving placebo. This difference was not considered clinically relevant.
- Wibrow (2022) showed that during ICU stay, 27/419 (6.4%) of the population died in the intervention group receiving melatonin, compared to 29/422 (6.9%) in te control group receiving placebo. This difference was not considered clinically relevant.
Because of large differences in follow-up, results could not be pooled. Individual study results are shown in Table 2.
Table 2. Effects of melatonin on mortality in ICU patients
|
Study |
Population size, n |
Follow-up |
Intervention group |
Control group |
Clinically relevant (yes/no) |
|
Gandolfi, 2020 |
203 |
ICU stay |
9/102 (8.8%) |
11/101 (10.9%) |
No |
|
Mistraletti, 2015 |
82 |
30 days |
14/41 (34%) |
15/41 (36.6%) |
No |
|
Wibrow, 2022 |
841 |
ICU stay |
27/419 (6.4%) |
29/422 (6.9%) |
No |
6. Medical adverse events (important)
Ibrahim (2006) and Wibrow (2022) assessed medical adverse events (n=868).
- Ibrahim (2006) defined medical adverse events by the incidence of agitation post-therapy, resulting in an incidence of 4/13 (31%) in the intervention group receiving melatonin, compared to 1/14 (7%) in the control group receiving placebo. This difference was considered clinically relevant in favor of placebo. Also, the requirement for extra sedation or haloperidol was assessed as a medical adverse event, resulting in a non-clinically relevant difference between groups (6/13 (46%) in the intervention group receiving melatonin, compared to 8/14 (57%) in the control group receiving placebo).
- Wibrow (2022) defined medical adverse events by all serious adverse events as defined and reported according to the Note for Guidance on Clinical Safety Data Management. In both groups, no serious adverse events were reported.
Because of large differences in follow-up and heterogeneity in the definition of medical adverse events, results could not be pooled. Individual study results are shown in Table 3.
Table 3. Effects of melatonin on medical adverse events in ICU patients
|
Study |
Population size, n |
Adverse event(s) |
Follow-up |
Intervention group |
Control group |
Clinically relevant (yes/no) |
|
Ibrahim, 2006 |
27 |
Agitation incidence |
Post-therapy |
4/13 (31%) |
1/14 (7%) |
Yes |
|
27 |
Requirement for extra sedation/ haloperidol |
Post-therapy |
6/13 (46%) |
8/14 (57%) |
No |
|
|
Wibrow, 2022 |
841 |
All serious adverse events |
ICU stay |
0/419 (0%) |
0/422 (0%) |
No |
Level of evidence of the literature
1. Duration of ICU stay (critical)
The level of evidence regarding the outcome measure duration of ICU stay was downgraded by two levels because of significant differences in baseline measures (Abbasi, 2018) which could have influenced the results (-1, risk of bias); and non-parametric data that have been modified for pooling (-1, imprecision). The final level is low.
2. Incidence of delirium (critical)
The level of evidence regarding the outcome measure incidence of delirium was downgraded by three levels because results crossing the borders of clinical relevance (-2, imprecision). The final level is low.
3. Sleep quality (important)
The level of evidence regarding the outcome measure sleep quality was downgraded by two levels due to methodological shortcomings in terms of allocation concealment, blinding and follow-up time (-1, risk of bias); and statistical heterogeneity caused by Kamkar (2021), influencing results in favor of melatonin (inconsistency, -1). The final level is low.
4. Quality of life (important)
The level of evidence regarding the outcome measure quality of life was not assessed as no studies reported on this outcome.
5. Mortality (important)
The level of evidence regarding the outcome measure mortality was downgraded by three levels because of methodological heterogeneity in terms of follow-up time (-2, risk of bias); and results crossing the borders of clinical relevance (-1, imprecision). The final level is very low.
6. Medical adverse events (important)
The level of evidence regarding the outcome measure medical adverse events was downgraded by three levels because of methodological heterogeneity in terms of the definition of medical adverse events (-2, risk of bias); and results crossing both borders of clinical relevance (-2, imprecision). The final level is very low.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question:
What are the (un)favorable effects of oral sleep medication on duration of ICU stay, delirium, sleep quality, quality of life, mortality and medical adverse events in ICU patients?
P: Adult intensive care unit (ICU) patients
I: Oral sleep medication
C: No oral sleep medication, usual care
O: duration of ICU stay, incidence of delirium, sleep quality, quality of life, mortality and medical adverse events
Relevant outcome measures
The guideline development group considered duration of ICU stay and delirium as critical outcome measures for decision making; and sleep quality, quality of life, mortality and adverse events as important outcome measures for decision making.
The working group defined the outcome measures and minimal clinically patient important differences as in Table 1.
Table 1. Outcome measures: definitions and clinically relevant difference (minimal clinical patient important difference)
|
Outcome measure |
Definition |
Clinically relevant difference |
|
Delirium |
Incidence |
Absolute difference of 5% |
|
Duration of ICU stay |
Number of days on the ICU |
Difference of 1 or more days |
|
Sleep quality |
Measured with: Richards-Campbell Sleep Questionnaire (RCSQ), or NRS sleep scale or Richmond agitation and sedation scale (RASS), or as sleep efficiency.
|
RCSQ: difference of 10mm points NRS: difference of 1 point RASS: difference of 2 points on the RASS.
When different outcome scales were analyzed and pooled, a standardized mean difference (SMD) ≤ -0.5 or ≥ 0.5 was considered clinically relevant. |
|
Quality of life |
Short form-12-26 (SF12-36), EuroQoL 5D |
SF12-36: absolute difference of 5-8 points (Griffith, 2018) EQ5D: absolute difference of 0.08 points (Samsa, 1999) |
|
Mortality |
Number of patients deceased |
Absolute difference of 3% |
|
Medical adverse events |
side effects, arrhythmias, pneumonia |
Relative difference of 25% between groups (RR ≤ 0.80 or RR ≥ 1.25).
|
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms from 2000 until July 18th, 2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 227 hits. Studies were selected based on the following criteria:
- Study design: randomized controlled trials (RCTs) or systematic reviews (SRs) of RCTs with a detailed description of included studies, a risk-of-bias judgement; a detailed description of the literature search strategy and included a meta-analysis;
- Describing adult patients at the intensive care unit;
- Describing oral sleep medication as an intervention, including benzodiazepines, zopiclone, zolpidem, melatonin, promethazine, quetiapine, mirtazapine, trazodone;
- Describing no oral sleep medication or usual care as control;
- Describing at least one of the following outcome measures: duration of ICU stay, delirium, sleep quality, quality of life, mortality and medical adverse events;
- Articles published in English or Dutch;
- At least 20 patients included in the study.
13 studies were initially selected based on title and abstract screening. After reading the full text, nine studies were excluded (see the table with reasons for exclusion under the tab Methods), and four studies were included.
Results
Four studies were included in the analysis of the literature, including one systematic review and three RCTs. Important study characteristics and results are summarized in the evidence table. The assessment of the risk of bias is summarized in the risk of bias table.
Referenties
- Abbasi, S., Farsaei, S., Ghasemi, D., & Mansourian, M. (2018). Potential Role of Exogenous Melatonin Supplement in Delirium Prevention in Critically Ill Patients: A Double-Blind Randomized Pilot Study. Iranian journal of pharmaceutical research : IJPR, 17(4), 1571-1580.
- Gandolfi, J. V., Di Bernardo, A. P. A., Chanes, D. A. V., Martin, D. F., Joles, V. B., Amendola, C. P., Sanches, L. C., Ciorlia, G. L., & Lobo, S. M. (2020). The Effects of Melatonin Supplementation on Sleep Quality and Assessment of the Serum Melatonin in ICU Patients: A Randomized Controlled Trial. Critical care medicine, 48(12), e1286-e1293. https://doi.org/10.1097/CCM.0000000000004690
- Griffith, D. M., Salisbury, L. G., Lee, R. J., Lone, N., Merriweather, J. L., Walsh, T. S., & RECOVER Investigators (2018). Determinants of Health-Related Quality of Life After ICU: Importance of Patient Demographics, Previous Comorbidity, and Severity of Illness. Critical care medicine, 46(4), 594-601. https://doi.org/10.1097/CCM.0000000000002952
- Kok, L., Slooter, A. J., Hillegers, M. H., van Dijk, D., & Veldhuijzen, D. S. (2018). Benzodiazepine Use and Neuropsychiatric Outcomes in the ICU: A Systematic Review. Critical care medicine, 46(10), 1673-1680. https://doi.org/10.1097/CCM.0000000000003300
- Lewis, S. R., Pritchard, M. W., Schofield-Robinson, O. J., Alderson, P., & Smith, A. F. (2018). Melatonin for the promotion of sleep in adults in the intensive care unit. The Cochrane database of systematic reviews, 5(5), CD012455. https://doi.org/10.1002/14651858.CD012455.pub2
- Samsa, G., Edelman, D., Rothman, M. L., Williams, G. R., Lipscomb, J., & Matchar, D. (1999). Determining clinically important differences in health status measures: a general approach with illustration to the Health Utilities Index Mark II. PharmacoEconomics, 15(2), 141-155. https://doi.org/10.2165/00019053-199915020-00003
- Tembo, A. C., & Parker, V. (2009). Factors that impact on sleep in intensive care patients. Intensive & critical care nursing, 25(6), 314-322. https://doi.org/10.1016/j.iccn.2009.07.002
- Wibrow, B., Martinez, F. E., Myers, E., Chapman, A., Litton, E., Ho, K. M., Regli, A., Hawkins, D., Ford, A., van Haren, F. M. P., Wyer, S., McCaffrey, J., Rashid, A., Kelty, E., Murray, K., & Anstey, M. (2022). Prophylactic melatonin for delirium in intensive care (Pro-MEDIC): a randomized controlled trial. Intensive care medicine, 48(4), 414-425. https://doi.org/10.1007/s00134-022-06638-9
Evidence tabellen
Evidence table for systematic review of RCTs and observational studies (intervention studies)
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Lewis, 2018 |
SR and meta-analysis of RCTs and quasi-RCTs
Literature search up to October, 2017
A: Bourne, 2008 B: Ibrahim 2006 C: Mistraletti, 2015
Study design: RCT
Setting and Country: UK
Source of funding and conflicts of interest: This project was supported by the National Institute for Health Research, via Cochrane Programme Grant funding. The views and opinions expressed therein are those of the review authors and do not necessarily reflect those of the Systematic Reviews Programme, NIHR, NHS or the Department of Health
|
Inclusion criteria SR: 1) RCTs and quasi RCTs; 2) melatonin given at an appropriate clinical dose with the intervention f promoting night-time sleep against no agent or another agent; 3) outcome measures: quantity and quality of sleep.
Exclusion criteria SR: n.r.
3 studies included
Important patient characteristics at baseline:
N total at baseline A: 25 B: 32 C: 82
Age (mean ± SD/range) A: I: 69.9 ± 12.0 C: 58.7 ± 12.5 B: I: 63 (54-72) C: 57 (46 – 68) C: I: 68 ± 15 C: 65 ± 15
Groups comparable at baseline? Yes |
Intervention: A: 10 mg of melatonin, oral liquid, administered enterally at 9 p.m. for 4 consecutive nights. B: 3 mg of melatonin through nasogastric tube, at 10 p.m. each night for a minimum of 48 hours, or until discharge from ICU C: 3 mg of melatonin at 8 pm and 3 mg at midnight, given enterally, daily until discharge from ICU, death or suspension because of adverse events.
|
Control: A: placebo, oral liquid, administered enterally at 9 p.m. for 4 consecutive nights. B: placebo, prepared by pharmacy in identical capsule form, and dispensed in identical containers C: placebo prepared by manufacturer of melatonin, with identical appearance, and administered enterally same as intervention.
|
End-point of follow-up:
A: 4 nights of intervention B: ICU discharge C: ICU discharge, death or suspension because of adverse events.
For how many participants were no complete outcome data available? n.r.
|
Duration of ICU stay Days (median , IQR)
A: n.r. B: n.r. C: I: 14 (8-20) | C: 12 (9-29) p: 0.75
Pooled effect (random effects model): 2.67 [95% CI -2.81 to 8.15] favoring melatonin
Sleep quality Measured with the sleep efficiency index, extracted from RCSQ (median, IQR)
A: I: 0.41 (0.24-0.59) | C:0.50 (0.43-0.58) p: 0.32
Pooled effect (random effects model): 0.42 [95% CI -0.39 to 1.24] favoring melatonin.
Mortality 30-day mortality rate (%)
A: n.r. p: 0.82
Pooled effect (random effects model): 1.07 [95% CI 0.60 to 1.92] favoring melatonin.
|
Author’s conclusion We found insufficient evidence to determine whether administration of melatonin would improve the quality and quantity of sleep in adult ICU patients. We also found insufficient evidence to determine whether administration of melatonin would lead to a reduction in mortality or length of stay in the ICU, or improve anxiety. Data for adverse events was limited to reports of a headache in one participant given melatonin, excessive sleepiness in two participants (one in each study group), and a cutaneous rash in one participant given a placebo agent. We identified four studies with few participants. We noted differences in study designs, and differences between intensive care unit sedation management did not pool data and we used the GRADE approach to downgrade. Whether certainty of our evidence to very low.
Risk of bias A: Moderate (unclear allocation concealment, incomplete outcome and selective outcome reporting)
|
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Gandolfi, 2020 |
Type of study: RCT Setting and country: Multicenter (2): Hospital de Base São José do Rio Preto with 88 mixed beds (60 clinical and surgical, and 28 cardiologic) and Hospital de Cancer Barretos
Funding and conflicts of interest: The authors have disclosed that they do not have any potential conflicts of interest. |
Inclusion criteria: Patients of both genders and over 18 years old, with at least one night in an ICU.
Exclusion criteria: Patients who were unable to answer questionnaires; with history of seizures, neurologic or psychiatric illnesses, sleep apnea, renal or hepatic impairment, intestinal obstruction or other conditions that affected intestinal absorption, and autoimmune diseases; and who were deaf or mute, pregnant, and lactating
N total at baseline: 206 Intervention: 103 Control: 103
Important prognostic factors: Age ± SD: I 60 ± 14.8 | C 57 ± 15.4
Sex: I 57% M | C 63% M
Groups comparable at baseline? Yes. |
Intervention: Melatonin was given in the capsule form at a dose of 10 mg (NOW FOODS, Bloomingdale, IL).
The treatment drug was administered enterally or via nasogastric tube at 8 pm, 2 hours after dinner and was continued for 7 days. |
Control: The placebo capsule contained 10-mg microcrystalline cellulose.
The treatment drug was administered enterally or via nasogastric tube at 8 pm, 2 hours after dinner and was continued for 7 days |
Length of follow-up: 7 days
Loss-to-follow-up: 0
Incomplete outcome data: Intervention: (1, 0.97%) Control: 2 (1.94%)
Reasons: did not receive allocated intervention (kit lost).
|
Outcome measures and effect size (including 95%CI):
Duration of ICU stay Days (median , IQR) I: 4 (2-10) | 4 (2-10) p: 0.597
Sleep quality Measured with the RCSQ MD: 1.40 (95% CI -6.21 to 9.01) favoring melatonin
Mortality ICU mortality rate (%) I: 9 (9%) | 11 (11%) p: 0.621
|
Author’s conclusion This well-designed randomized controlled trial demonstrates that melatonin increases sleep quality, which suggests its possible role in the care of critically ill patients. |
|
Type of study: Pilot-RCT Setting and country: Pilot, n.r.
Funding and conflicts of interest: n.r. |
Inclusion criteria: Identified within the first 24 h of admission in the ICU; Age >18; Healthy gastrointestinal function (patients tolerated oral medications by gavage or mouth) Richmond Agitation Sedation Scale (RASS) >-4; Glasgow coma score (GCS) >8; No basic delirium or mood changes before admission in ICU
Exclusion criteria: Patients having less than 5 days ICU stay, sensitivity reaction to the melatonin supplement, pregnancy, previous history of seizure, or severe heart failure (New York Heart Association (NYHA) classification III/IV).
N total at baseline: 172 Intervention: 87 Control: 85
Important prognostic factors: Age ± SD: I 52.5 ± 18.4| C 49.9 ± 19.0
Sex (%Men): I 53.7% M | C 60% M
Groups comparable at baseline? Among various parameters analyzed between groups, the reason for ICU admission (medical, surgical and trauma), prevalence of diabetes and chronic organ insufficiency, and the mean chance of delirium development during 8 days of ICU stay were significantly different between melatonin and placebo groups. |
Intervention: Melatonin (3 mg) tablet was administered in the first 24 h at 9:00 p.m. and continued for 5 continuous days.
|
Control: Placebo was prepared in the pharmaceutical laboratory of the pharmacy faculty of Isfahan University of Medical Sciences which is similar in size and color with melatonin tablet. |
Length of follow-up: 8 days (minimum) after start of intervention or until ICU discharge.
Loss-to-follow-up: Intervention: (20, 23%) Control: 15 (17.6%)
Reasons: transfer to another ward, died within 8 days, no possibility of primary outcome measurement.
Incomplete outcome data: n.r.
|
Outcome measures and effect size (including 95%CI):
Duration of ICU stay Mean difference (MD), days MD: 1.00 (95% CI -1.86 to 3.86) favoring melatonin.
Delirium Incidence (%) I: 3 (4.5%) | C: 1 (1.4%) p: 0.36
Mortality I: 9 (13.4%) | 7 (11.4%) p: 0.80
|
Author’s conclusion In fact, this is a small clinical trial, and although it demonstrates primary promising results to determine which subgroup of patients could benefit from melatonin to prevent delirium and which dosage and duration of administering melatonin would be most effective for this purpose, but more studies are required in this regard. |
|
|
Wibrow, 2022 |
Type of study: RCT Setting and country: Multicentre, Australia
Funding and conflicts of interest: The Western Australia department of health and the John Hunter Charitable Trust Fund provided funding for this study. This was unrestricted with the funders taking no role in the design and conduct of the study, the analysis or the preparation of the manuscript or publications.
No authors had any conflicts of interest. |
Inclusion criteria: This study was conducted in ICUs of 12 participating hospitals in Australia. Patients aged 18 years or older who required ICU admission with an expected LOS greater than 72 h were eligible if enrolled within 48 h of ICU admission.
Exclusion criteria: The exclusion criteria included patients receiving melatonin; prior hypersensitivity reaction to study drug components; expected death within 48 h; pregnancy, breastfeeding; non-English-speaking; patients for whom the treating clinician believed a delirium assessment within the next 14 days would not be possible due to persistent neurological impairment; no enteral route; and hepatic impairment (alanine aminotransferase > 500 IU/L, liver transplant, or Child–Pugh B/C liver cirrhosis).
N total at baseline: 847 Intervention: 423 Control: 424
Important prognostic factors: Age ± SD: I 61.9 ± 15.1| C 61.9 ± 15.2
Sex (%Men): I 59.1% M | C 66.4% M
Groups comparable at baseline? The baseline characteristics of participants in the melatonin (n = 419) and control groups (n = 422) were comparable. |
Intervention: Eligible participants were randomized to receive 4 mg (2 mls) of melatonin (oral or nasogastric tube) at 21:00 h for 14 consecutive nights or until ICU discharge, whichever occurred first. |
Control: Eligible participants were randomized to receive 4 mg (2 mls) of placebo (oral or nasogastric tube) at 21:00 h for 14 consecutive nights or until ICU discharge, whichever occurred first. |
Length of follow-up: 14 days or ICU discharge.
Loss-to-follow-up: Intervention: (4, 0.95%) Control: 2 (0.47%)
Reasons: revoked post randomisation, no study data collected.
Incomplete outcome data: n.r.
|
Outcome measures and effect size (including 95%CI):
Duration of ICU stay Days (median , IQR) I: 5 (4-8) | C: 5 (3-7) p: 0.135
Delirium Incidence (%) I: 147 (35.1%) | 138 (32.7%) p: 0.466
Mortality ICU mortality rate (%) I: 27 (6.4%) | 29 (6.9%) p: 0.803
|
Author’s conclusion Using melatonin early and continued throughout the ICU for a maximum of 14 consecutive days did not result in a reduction in the prevalence of delirium compared to placebo. These findings do not support the routine use of melatonin to prevent delirium in the critically ill. |
Abbreviations: CCU: cardiac care unit, MD: mean difference, ICU: intensive care unit, IQR: interquartile range, RASS: Richmond Agitation-Sedation Scale, RCT: randomized controlled trial, SD: standard deviation, PSQI: Pittsburgh sleep quality index, RPSQ: Richards Campbell Sleep Questionary, PTE: Pulmonary thromboendarterectomy.
Risk of Bias tables
|
Study reference
|
Was the allocation sequence adequately generated?
Definitely yes Probably yes Probably no Definitely no |
Was the allocation adequately concealed?
Definitely yes Probably yes Probably no Definitely no |
Blinding:
Definitely yes Probably yes Probably no Definitely no |
Was loss to follow-up (missing outcome data) infrequent?
Definitely yes Probably yes Probably no Definitely no |
Are reports of the study free of selective outcome reporting?
Definitely yes Probably yes Probably no Definitely no |
Was the study apparently free of other problems that could put it at a risk of bias?
Definitely yes Probably yes Probably no Definitely no |
Overall risk of bias If applicable/necessary, per outcome measure
LOW Some concerns HIGH |
|
Gandolfi, 2020 |
Probably no
Reason: Patients were randomly assigned to melatonin or placebo group by the pharmacy, using random assignment. |
Probably yes
Reason: Patient allocation was known only to the hospital research pharmacist who dispensed the treatment. |
Probably yes
Reason: Monitoring of delirium, anxiety, and pain was carried out by psychologists or ICU nurses, who were also blinded to the group assignment. An interim analysis preplanned to evaluate safety and futility was performed by an independent statistician blinded for the treatment allocation after the inclusion of 25% of the sample. |
Definitely yes
Reason: No patients were lost to follow-up. |
Definitely yes
Reason: Prescribed outcome measures were reported. |
Definitely no
Reason: Recruitment time was long, only subjective sleep measurements were done, the night environment could have influenced results. |
LOW
|
|
Abbasi, 2018 |
Definitely yes
Reason: Recruited patients were allocated to one of the two groups (melatonin and placebo) using a computerized random number generator. |
Definitely yes
Reason: The medications were administered in a double blind manner, so different codes were allocated to the container of at least 5 tablets (melatonin or placebo) and then random assignment of patients to different codes was carried out. The codes that identified study group, was kept confidential by a third party and neither the investigator or ICU staff nor the patients were aware of treatment allocation until the study was over. |
Definitely yes
Reason: The medications were administered in a double blind manner, so different codes were allocated to the container of at least 5 tablets (melatonin or placebo) and then random assignment of patients to different codes was carried out. The codes that identified study group, was kept confidential by a third party and neither the investigator or ICU staff nor the patients were aware of treatment allocation until the study was over. |
Definitely no
Reason: 35/172 patients were lost to follow-up. |
Definitely yes
Reason: Prescribed outcome measures were reported. |
Probably no
Reason: Significant differences in baseline measures were present. |
Some Concerns
|
|
Wibrow, 2022 |
Definitely yes
Reason: Patients were randomized to melatonin or placebo (1:1 ratio) via a computer-generated randomization list, stratified by site, with standard block sizes of six. |
Definitely yes
Reason: The list was generated and managed by a statistician independent of the study and provided directly to the compounding pharmacy. |
Definitely yes
Reason: Clinical staff, investigators, trial statisticians, and patients remained blinded. The statisticians were unblinded only after the statistical plan was finalized, data collection completed, and the database locked. |
Probably yes
Reason: 6/847 patients were lost to follow-up. |
Definitely yes
Reason: Prescribed outcome measures were reported. |
Probably no
Reason: The sample size was increased by 15% to account for missing data and non-assessable time points, but this may have been insufficient |
LOW |
Table of excluded studies
|
Reference |
Reason for exclusion |
|
Bellapart, J., Appadurai, V., Lassig-Smith, M., Stuart, J., Zappala, C., & Boots, R. (2020). Effect of Exogenous Melatonin Administration in Critically Ill Patients on Delirium and Sleep: A Randomized Controlled Trial. Critical care research and practice, 2020, 3951828. https://doi.org/10.1155/2020/3951828 |
Wrong methodology of administering melatonin. |
|
Bourne, R. S., Mills, G. H., & Minelli, C. (2008). Melatonin therapy to improve nocturnal sleep in critically ill patients: encouraging results from a small randomised controlled trial. Critical care (London, England), 12(2), R52. https://doi.org/10.1186/cc6871 |
Study was included in the review of Lewis (2018) |
|
Brito, R. A., do Nascimento Rebouças Viana, S. M., Beltrão, B. A., de Araújo Magalhães, C. B., de Bruin, V. M. S., & de Bruin, P. F. C. (2020). Pharmacological and non-pharmacological interventions to promote sleep in intensive care units: a critical review. Sleep & breathing = Schlaf & Atmung, 24(1), 25–35. https://doi.org/10.1007/s11325-019-01902-7 |
Wrong study design (critical review) |
|
Helfrich, E., Neef, C., Hylkema, B.S., Wilts, G. (2004). Obtaining a normal seleep-wake pattern: intranasal administration of melatonin in intensive care patients. Pharmaceutisch Weekblad, 139(3), 82-85. |
Article was not full-text available. |
|
Ibrahim, M. G., Bellomo, R., Hart, G. K., Norman, T. R., Goldsmith, D., Bates, S., & Egi, M. (2006). A double-blind placebo-controlled randomised pilot study of nocturnal melatonin in tracheostomised patients. Critical care and resuscitation : journal of the Australasian Academy of Critical Care Medicine, 8(3), 187–191. |
Study was included in the review of Lewis (2018) |
|
Kamkar, M. Z., Mahyar, M., Maddah, S. A., Khoddam, H., & Modanloo, M. (2021). The effect of melatonin on quality of sleep in patients with sleep disturbance admitted to post coronary care units: A randomized controlled trial. BioMedicine, 11(1), 34–40. https://doi.org/10.37796/2211-8039.1123 |
Wrong population (CCU) |
|
Mistraletti, G., Umbrello, M., Sabbatini, G., Miori, S., Taverna, M., Cerri, B., Mantovani, E. S., Formenti, P., Spanu, P., D'Agostino, A., Salini, S., Morabito, A., Fraschini, F., Reiter, R. J., & Iapichino, G. (2015). Melatonin reduces the need for sedation in ICU patients: a randomized controlled trial. Minerva anestesiologica, 81(12), 1298–1310. |
Study was included in the review of Lewis (2018) |
|
Spiegler, Peter MD. Promoting Sleep to Avoid Delirium. Clinical Pulmonary Medicine: March 2015 - Volume 22 - Issue 2 - p 98-99. doi: 10.1097/CPM.0000000000000088 |
Wrong study design (descriptive study) |
|
Jaiswal, S. J., Vyas, A. D., Heisel, A. J., Ackula, H., Aggarwal, A., Kim, N. H., Kerr, K. M., Madani, M., Pretorius, V., Auger, W. R., Fernandes, T. M., Malhotra, A., & Owens, R. L. (2019). Ramelteon for Prevention of Postoperative Delirium: A Randomized Controlled Trial in Patients Undergoing Elective Pulmonary Thromboendarterectomy. Critical care medicine, 47(12), 1751–1758. https://doi.org/10.1097/CCM.0000000000004004 |
Wrong drug (ramelteon) |
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 26-06-2024
Laatst geautoriseerd : 26-06-2024
Geplande herbeoordeling : 01-01-2025
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). Patiëntenparticipatie bij deze richtlijn werd medegefinancierd uit de Kwaliteitsgelden Patiënten Consumenten (SKPC) binnen het programma KIDZ.
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten die op de intensive care worden behandeld.
Werkgroep
- dr. T.H. (Thomas) Ottens, intensivist, NVIC
- drs. N.C. (Niels) Gritters van den Oever, intensivist, NVIC
- dr. K.S. (Koen) Simons, internist-Intensivist, NVIC
- D. (Daphne) Bolman, patiëntvertegenwoordiger, FCIC en IC Connect
- Dr. R. (Roel) van Oorsouw, fysiotherapeut/onderzoeker, KNGF/NVZF
- D.L.J. (David) Moolenaar, internist-intensivist, NIV
- dr. M.C.W. (Meta) van der Woude, anesthesioloog-intensivist, NVA
- dr. R.J. (Robert Jan) Osse, psychiater, NVVP
- Prof.dr. M. (Mark) van den Boogaard, senior verpleegkundig onderzoeker, V&VN IC
- dr. B.E. (Liesbeth) Bosma, ziekenhuisapotheker, NVZA
- drs. N.M.S. (Nienke) Golüke, klinisch geriater, NVKG
Met ondersteuning van:
- dr. M.M.J. (Machteld) van Rooijen, adviseur, Kennisinstituut van Medisch Specialisten
- dr. L.M.P. (Linda) Wesselman, adviseur, Kennisinstituut van Medisch Specialisten
- drs. F. (Florien) Ham, adviseur, Kennisinstituut van Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
dr. T.H. (Thomas) Ottens |
Intensivist, Staflid Intensive Care HagaZiekenhuis |
- Lid Geneesmiddelcommissie HagaZiekenhuis - Plaatsvervangend opleider intensive care HagaZiekenhuis - Freelance arts bij evenementen, MAI medische diensten (nieuw 0-uren verband, nog nooit ingezet) - Voormalig lid tijdelijk COVID-19 expert panel, Gilead Sciences Nederland |
Mijn partner is betrokken bij onderzoeksprojecten "Muziek als Medicijn" van het Erasmus MC. Dit project omvat meerdere studies naar muziekinterventies tegen angst, stress, pijn en delirium rondom operaties en ernstige ziekten.
Ik ontvang een bijdrage voor een wetenschappelijk onderzoeksproject "EARLY DELTA trial" van Prolira B.V. Zij leveren onder andere een delirium-monitor "DeltaScan". |
Exclusie betrokkenheid bij een uitgangsvraag over de deltascan. |
|
drs. N.C. (Niels) Gritters van den Oever |
intensivist 1,0 fte Treant Zorggroep medisch manager IC, vakgroephoofd IC, lid stafbestuur (vacatievergoeding) |
- Chief Medical Officer Landelijk Coördinatiecentrum Patiënten Spreiding (vacatievergoeding) - lid commissie Acute Tekorten Geneesmiddelen (ATG en ATG+) deel van Landelijk Coördinatiecentrum Geneesmiddelen (vergadervergoeding) |
Geen. |
Geen actie. |
|
dr. K.S. (Koen) Simons |
internist-intensivist (betaald) Jeroen Bosch Ziekenhuis |
- Lid van diverse commissies in het ziekenhuis (o.a. donatiecommissie als voorzitter, reanimatiecommissie), (onbetaald) - co-promotor promovendus (onbetaald) - FCCS instructeur (betaald) - Lid PSA richtlijn, subrichtlijn Sedatie en Analgesie op de IC (betaald) |
In het verleden tot 2018 contact gehad met Philips research in het kader van onderzoek naar effecten van licht en geluid op de IC; toen gebruik gemaakt van apparatuur en expertise van onderzoekers Philips Geen betaald adviseurschap Geen directe financiële belangen in een bedrijf of aandelen Geen eigenaar van lopend patent of product.
Als lokale P.I./ subinvestigator betrokken bij meerdere sponsor-driven en investigator driven onderzoeken, waaronder 1) REMAP-CAP studie (studie naar effect verschillende soorten behandeling bij community acquired pneumonie. Financiering door overheid); MONITOR-IC studie (studie: studie naar lange termijnuitkomsten van IC patienten; financiering door overheid/ ziekenhuis (radboudumc)); 3) REVIVAL studie (studie naar effect van medicament op nierschade bij IC patienten; financiering door bedrijf) 4) OSCAR studie (studie naar effect van anti-GM-CSF ( Otilimab) op verloop COVID 19 ; financiering door Glaxo Smith Kline). |
Geen actie. |
|
D. (Daphne) Bolman |
Vrijwillig bestuurslid |
Geen. |
Boegbeeldfunctie bij een patiënten- of beroepsorganisatie |
Geen actie. |
|
Dr. R. (Roel) van Oorsouw |
Fysiotherapeut/ onderzoeker Radboudumc |
- Lid KNGF ethiekcommissie - Lid ethiekcommissie Radboudumc |
Geen. |
Geen actie. |
|
D.L.J. (David) Moolenaar |
Internist-intensivist |
Geen. |
Geen. |
Geen actie. |
|
dr. M.C.W. (Meta) van der Woude |
Anesthesioloog-intensivist, medisch specialist patiëntveiligheid - Zuyderland MC 0,4 FTE, betaald" |
- Medisch adviseur Triage voor letselschade incidenteel, betaald - Werkt mee aan een voorlichtingsfilm over delirium en de deltascan, onbetaald",
|
Deelname als Investigator bij extern gefinancierd onderzoek: 1) MONITOR-IC (Studie onder andere onder supervisie via het Radboud. Doel is om patiënten na ontslag langdurig te vervolgen na ontslag IC, zie https://monitor-ic.nl. (financiering ZonMW). Enkel betrokkenheid bij een deel van de studie die de COVID patiënten uit de eerste golf betrof, daarna niet meer); 2) CoDaP studie (Corona Data driven interventions & data Platform binnen de euregio data verzamelen van Covid patiënten en analyseren, gefinancierd door INTERREG en Europese Unie); 3) studie naar de CoLab score, testen van bundel laboratorium parameters waarmee je kunt bepalen of iemand met COVID veilig uit de isolatie gehaald kan worden in het ziekenhuis. Ik ben hierbij patiëntvertegenwoordiger. (financiering ZonMW); 4) NeNesCo studie (mede onderzoeker bij studie naar neurologische outcome na eerste COVID golf. Financiering ZonMw).
Ben gevraagd voor voorlichtingsfilm over delier door firma Prolira. Dit is zonder vergoeding. |
Exclusie betrokkenheid bij een uitgangsvraag over de deltascan. |
|
dr. R.J. (Robert Jan) Osse |
Psychiater, staflid, Erasmus MC, afdeling psychiatrie |
- Raad van toezicht ISTDP-house (psychotherapeutische behandeling en dagbehandeling). - Voorzitter, In sociorum salutem, (medisch genootschap sinds 1840). - Voorzitter werkgroep vrijheidsbeperkende interventies (VBI), Erasmus MC. - Voorzitter Stichting Jos Schaap-Feering (fonds voor onderzoek naar bipolaire stoornissen) - Participatie aan Euridice-trial (onderzoek naar haloperidol op delirium in IC) en aan de MUSIC-Trail (onderzoek naar effecten van Muziek op delirium) - Participatie aan onderzoek door verpleegkundig specialisten (o.a. naar VBI)" |
- Echtgenote is eigenaar van Calandschoen, tevens consultant-adviseur in eigen praktijk en is werkzaam bij Filosofische school Nederland, (allen zonder directe relatie of belangen met zaken uit de medische of farmaceutische wereld). - Eerder participatie aan richtlijn delirium bij volwassenen. - Eerste auteur bij hoofdstukken over delirium in handboek Spoedeisende psychiatrie en handboek Psychiatrie in het ziekenhuis.
|
Geen actie. |
|
dr. M. (Mark) van den Boogaard |
Senior onderzoeker intensive care Radboudumc |
Onbezoldigde functies: - Bestuurslid European Delirium Association - Adviseur Network for lnvestigation of Delirium: Unifying Scientists (NIDUS) - Organisator IC-café regio Nijmegen & Omstreken - Lid werkgroep Longterm Outcome and ICU Delirium van de European Society of lntensive Care Medicine - Lid richtlijn Nazorg en revalidatie IC-patiënten |
Gemeld maar niet van belang in het kader van deze richtlijn: ZonMw subsidies: - programma GGG [2013]: Prevention of ICU delirium and delirium-related outcome with haloperidol; a multicentre randomized controlled trial - programma DO [2015]: The impact of nUrsing DEliRium Preventive lnterventions in the lntensive Care Unit (UNDERPIN-ICU)
ZIN subsidie: - programma Gebruiken van uitkomsteninformatie bij Samen beslissen [2018]: Samen beslissen op de IC: het gebruik van (patiëntgerapporteerde) uitkomst informatie bij gezamenIijke besluitvorming over IC-opname en behandelkeuzes op de IC |
Geen actie. |
|
dr. B.E. (Liesbeth) Bosma |
Ziekenhuisapotheker Haga ziekenhuis |
Voorzitter HiX gebruikersgroep antistolling, onbezoldigd. |
Mijn partner werkt bij Astra Zeneca, maar heeft niets van doen met PADIS of IC. |
Geen actie. |
|
drs. N.M.S. (Nienke) Golüke |
Klinisch geriater ziekenhuis Gelderse Vallei |
Geen. |
Geen. |
Geen actie. |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door het uitnodigen van IC-Connect voor de werkgroep. IC-Connect heeft een achterbanraadpleging gedaan om het patiëntenperspectief in kaart te brengen. Het verslag hiervan [zie aanverwante producten] is besproken in de werkgroep. De verkregen input is meegenomen bij de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen bij elke module. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de patiëntenvereniging IC-Connect en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
Module |
Uitkomst raming |
Toelichting |
|
Module 9 Slaapmedicatie |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet. |
Implementatie
Inleiding
Dit plan is opgesteld ter bevordering van de implementatie van de richtlijn LTH en PCS in de chronische fase. Voor het opstellen van dit plan is een inventarisatie gedaan van de mogelijk bevorderende en belemmerende factoren voor het toepassen en naleven van de aanbevelingen. Daarbij heeft de richtlijncommissie een advies uitgebracht over het tijdspad voor implementatie, de daarvoor benodigde randvoorwaarden en de acties die voor verschillende partijen ondernomen dienen te worden.
Werkwijze
De werkgroep heeft per aanbeveling geïnventariseerd:
• per wanneer de aanbeveling overal geïmplementeerd moet kunnen zijn;
• de verwachtte impact van implementatie van de aanbeveling op de zorgkosten;
• randvoorwaarden om de aanbeveling te kunnen implementeren;
• mogelijk barrières om de aanbeveling te kunnen implementeren;
• mogelijke acties om de implementatie van de aanbeveling te bevorderen;
• verantwoordelijke partij voor de te ondernemen acties.
Voor iedere aanbevelingen is nagedacht over de hierboven genoemde punten. Echter niet voor iedere aanbeveling kon ieder punt worden beantwoord. Er kan een onderscheid worden gemaakt tussen “sterk geformuleerde aanbevelingen” en “zwak geformuleerde aanbevelingen”. In het eerste geval doet de richtlijncommissie een duidelijke uitspraak over iets dat zeker wel of zeker niet gedaan moet worden. In het tweede geval wordt de aanbeveling minder zeker gesteld (bijvoorbeeld “Overweeg om …”) en wordt dus meer ruimte gelaten voor alternatieve opties. Voor “sterk geformuleerde aanbevelingen” zijn bovengenoemde punten in principe meer uitgewerkt dan voor de “zwak geformuleerde aanbevelingen”. Bij elke module is onderstaande tabel opgenomen.
|
Aanbeveling |
Tijdspad voor implementatie: 1 tot 3 jaar of > 3 jaar |
Verwacht effect op kosten |
Randvoorwaarden voor implementatie (binnen aangegeven tijdspad) |
Mogelijke barrières voor implementatie1 |
Te ondernemen acties voor implementatie2 |
Verantwoordelijken voor acties3 |
Overige opmerkingen |
|
|
|
|
|
|
|
|
|
1 Barrières kunnen zich bevinden op het niveau van de professional, op het niveau van de organisatie (het ziekenhuis) of op het niveau van het systeem (buiten het ziekenhuis). Denk bijvoorbeeld aan onenigheid in het land met betrekking tot de aanbeveling, onvoldoende motivatie of kennis bij de specialist, onvoldoende faciliteiten of personeel, nodige concentratie van zorg, kosten, slechte samenwerking tussen disciplines, nodige taakherschikking, et cetera.
2 Denk aan acties die noodzakelijk zijn voor implementatie, maar ook acties die mogelijk zijn om de implementatie te bevorderen. Denk bijvoorbeeld aan controleren aanbeveling tijdens kwaliteitsvisitatie, publicatie van de richtlijn, ontwikkelen van implementatietools, informeren van ziekenhuisbestuurders, regelen van goede vergoeding voor een bepaald type behandeling, maken van samenwerkingsafspraken.
3 Wie de verantwoordelijkheden draagt voor implementatie van de aanbevelingen, zal tevens afhankelijk zijn van het niveau waarop zich barrières bevinden. Barrières op het niveau van de professional zullen vaak opgelost moeten worden door de beroepsvereniging. Barrières op het niveau van de organisatie zullen vaak onder verantwoordelijkheid van de ziekenhuisbestuurders vallen. Bij het oplossen van barrières op het niveau van het systeem zijn ook andere partijen, zoals de NZA en zorgverzekeraars, van belang. Echter, aangezien de richtlijn vaak enkel wordt geautoriseerd door de (participerende) wetenschappelijke verenigingen is het aan de wetenschappelijke verenigingen om deze problemen bij de andere partijen aan te kaarten.
Implementatietermijnen
Voor “sterk geformuleerde aanbevelingen” geldt dat zij zo spoedig mogelijk geïmplementeerd dienen te worden. Voor de meeste “sterk geformuleerde aanbevelingen” betekent dat dat zij komend jaar direct geïmplementeerd moeten worden en dat per 2023 dus iedereen aan deze aanbevelingen dient te voldoen.
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten die op de intensive care worden behandeld. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijn (NVIC, 2010]) op noodzaak tot revisie. Tevens zijn de volgende partijen uitgenodigd om knelpunten aan te dragen via een schriftelijke knelpunteninventarisatie: Inspectie Gezondheidszorg en Jeugd, Nederlandse Federatie van Universitair Medisch Centra, Nederlands Huisartsen Genootschap, Nederlandse Vereniging van Ziekenhuizen, Patiëntenfederatie Nederland, Samenwerkende Topklinische opleidingsZiekenhuizen, Nederlandse Associate Physician Assistants, Zorginstituut Nederland, Zelfstandige Klinieken Nederland, Zorgverzekeraars Nederland, Vereniging Innovatieve Geneesmiddelen, Nederlandse Vereniging voor Intensive Care, Nederlandse Vereniging voor Anesthesiologie, Nederlandse Vereniging van Ziekenhuisapothekers, Nederlandse Vereniging voor Klinische Geriatrie, Nederlandse Internisten Vereniging, Nederlandse Vereniging voor Neurologie, Nederlandse Vereniging voor Psychiatrie, Verpleegkundigen en Verzorgenden Nederland-afdeling intensive care, Koninklijk Nederlands Genootschap voor Fysiotherapie, Stichting Family and Patient Centered Intensive Care. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Kennislacunes
Tijdens de ontwikkeling van de richtlijn ‘PADIS’ is systematisch gezocht naar onderzoeksbevindingen die nuttig konden zijn voor het beantwoorden van de uitgangsvragen. Een deel (of een onderdeel) van de hiervoor opgestelde zoekvragen is met het resultaat van deze zoekacties te beantwoorden, een groot deel echter niet. Door gebruik te maken van de evidence-based methodiek (EBRO) is duidelijk geworden dat er nog kennislacunes bestaan. De werkgroep is van mening dat (vervolg)onderzoek wenselijk is om in de toekomst een duidelijker antwoord te kunnen geven op vragen uit de praktijk. Om deze reden heeft de werkgroep per module aangegeven op welke vlakken nader onderzoek gewenst is.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.