Palliatieve zorg bij eindstadium nierfalen - Depressie
Uitgangsvraag
Uitgangsvraag
Bij patiënten met eindstadium nierfalen (P): wat is het effect van niet-medicamenteuze en medicamenteuze behandeling (I en C) op depressie en kwaliteit van leven (O)?
|
P |
Patiënten met eindstadium nierfalen en depressie |
|
I |
Medicamenteuze behandeling: antidepressiva (SSRI’s); niet medicamenteuze behandeling (cognitieve gedragstherapie, cognitieve groepstherapie, diverse psychologische trainingen) |
|
C |
Geen behandeling of andere interventie |
|
O |
Depressie, kwaliteit van leven |
Methodiek: Evidence based (GRADE)
Aanbeveling
Bij patiënten met delier bij eindstadium nierfalen:
- Informeer bij verdenking op depressieve symptomen of een depressieve stoornis, actief naar een sombere stemming, depressieve gevoelens en/of zwaar op de hand zijn en naar interesseverlies.
- Maak zo nodig gebruik van een screeningsinstrument, bijv. de HADS, de 4DKL of de GDS-15.
- Overweeg een consult van GZ-psycholoog of klinisch psycholoog, psychiater, geriater en/of specialist ouderengeneeskunde.
- Stel de diagnose aanpassingsstoornis met depressieve kenmerken of depressie aan de hand van de DSM-V-criteria.
- Behandel predisponerende factoren zoals pijn die niet onder controle is, behandel comorbiditeit of wijzig medicatie die invloed heeft op de stemming.
- Bied altijd ondersteunende gesprekken aan met specifieke aandacht voor emotionele, gedragsmatige en sociale aspecten.
- Stel een zorgplan op.
- Overweeg bij een aanpassingsstoornis of een depressieve stoornis verwijzing naar een GZ-psycholoog, klinisch psycholoog en/of psychotherapeut voor specifieke psychotherapie.
- Overweeg medicamenteuze behandeling bij een ernstige depressieve stoornis (naast een vorm van psychotherapie). Afhankelijk van de eigen deskundigheid wordt hiervoor al dan niet verwezen naar een psychiater of geriater.
- Kies bij voorkeur voor een SSRI:
- Start met sertraline in een dosering van 1dd 25 mg, stapsgewijs op te hogen tot maximaal 200 mg.
- Evalueer het effect tijdens ophogen tot 8-12 weken.
Of: - Start met citalopram in een dosering van 1dd 20 mg (bij ouderen 1dd 10), stapsgewijs op te hogen tot maximaal 1 x 40 mg (bij ouderen maximaal 1 x 20 mg).
- Overweeg mirtazapine, 1dd 15 mg a.n., eventueel stapsgewijs op te hogen tot maximaal 45 mg:
- bij gewenst sederend effect; NB bij hogere doseringen mínder sederend effect.
- bij anorexie en/of misselijkheid
- Bepaal bij het voorschrijven van een SSRI, zeker bij ouderen en/of gelijktijdig gebruik van een diureticum, regelmatig het serumnatriumgehalte in verband met het risico op een hyponatriemie, met name in de eerste maand.
Overwegingen
Uit het literatuuronderzoek blijkt dat psychotherapie (cognitieve gedragstherapie en probleemoplossende therapie) effectief is bij de behandeling van depressie bij patiënten met eindstadium nierfalen. Er is nauwelijks onderzoek verricht waarbij het effect van een antidepressivum vergeleken wordt met placebo bij patiënten met eindstadium nierfalen.
Uit een recente Cochrane review over de werking van antidepressiva bij patiënten met een (chronische) ziekte in het algemeen en depressie was er een significant effect van antidepressiva ten opzichte van placebo (NNT=6) met over het algemeen milde bijwerkingen [Rayner 2010 (11)]. In dit onderzoek is slechts één artikel opgenomen specifiek over patiënten met nierfalen waarin een onderzoek met 14 patiënten wordt beschreven [Blumenfield 1997 (10)]. Dit onderzoek is niet in het literatuuronderzoek opgenomen omdat er een vergelijking werd gemaakt tussen twee groepen van elk slechts zeven patiënten.
Eén onderzoek laat zien dat medicamenteuze behandeling met citalopram en psychologische training bij patiënten met nierfalen even effectief zijn bij de behandeling van depressie, gemeten met een depressieschaal [Hosseini 2012 (8)]. Er is geen ander onderzoek beschikbaar dat medicamenteuze therapie en psychotherapie met elkaar vergelijkt.
Vaststellen en behandelen van een depressie
Een belangrijke vraag is wanneer en hoe een depressie behandeld moet worden bij patiënten met eindstadium nierfalen. Bij patiënten met een levensbedreigende ziekte is er een graduele overgang van depressieve gevoelens naar een aanpassingsstoornis met depressieve kenmerken tot een depressieve stoornis die voldoet aan de DSM-criteria [Bannink 2010 (2)]. De gevolgen van de depressieve symptomen voor het dagelijkse functioneren zijn daarbij een belangrijke overweging.
Bij de aanbevelingen wordt uitgegaan van de IKNL richtlijn Depressie [Bannink 2010 (2)] en de NHG-Standaard Depressie (2012 (12)). Deze adviseren het volgende stappenplan:
- Conform de NHG-Standaard Depressie wordt gevraagd c.q. beoordeeld of er sprake is van een sombere stemming, depressieve gevoelens en/of zwaar op de hand zijn en interesseverlies.
- Bij verdenking op depressiviteit kan gebruik gemaakt worden van een screeningsinstrument zoals de HADS (Hospital Anxiety and Depression Scale) of de 4DKL (vierdimensionele klachtenlijst). Bij ouderen wordt de Geriatric Depression Scale geadviseerd.
- De diagnose depressieve stoornis wordt gesteld aan de hand van de DSM-V-criteria. Bij de diagnostiek hiervan kan advies gevraagd worden van een GZ-psycholoog, klinisch psycholoog, psychiater, geriater of specialist ouderengeneeskunde.
- Indien er sprake is van behandelbare predisponerende factoren (zoals pijn die niet goed onder controle is of medicatie) of comorbiditeit worden deze eerst behandeld.
- Bij depressieve symptomen of een depressieve stoornis worden altijd ondersteunende gesprekken aangeboden met specifieke aandacht voor emotionele, gedragsmatige en sociale aspecten; daarbij worden ook de naasten betrokken. Deze gesprekken kunnen worden gevoerd door de nefroloog, huisarts, betrokken (dialyse)verpleegkundige, praktijkondersteuner van de huisarts en/of andere disciplines, zoals medisch maatschappelijk werker of GZ-psycholoog en/of klinisch psycholoog. Daarbij wordt een zorgplan opgesteld.
- Indien er sprake is van een aanpassingsstoornis of een depressieve stoornis volgens de DSM-V-criteria wordt verwijzing overwogen naar een GZ-psycholoog, klinisch psycholoog of psychotherapeut voor specifieke psychotherapie. Bij een depressieve stoornis, die niet afdoende opknapt met psychische ondersteuning of na psychotherapie zal in veel gevallen ook gestart worden met een antidepressivum.
Behandeling met antidepressiva bij patiënten met eindstadium nierfalen
Hierbij is de aanbeveling van de European Renal Best Practice (ERBP) [Nagler 2012 (4)] om bij patiënten met eindstadium nierfalen te beginnen met een SSRI vanwege het relatief milde bijwerkingsprofiel vergeleken met de tricyclysche antidepressiva, waarbij na 8-12 weken moet worden geëvalueerd (anamnestisch of door het afnemen van een van de bovengenoemde depressieschalen) of het middel effectief is in het verminderen van de depressie en verhogen van kwaliteit van leven, en zo niet, dan deze eventueel omzetten in een ander middel of staken.
Bij de keuze van een antidepressivum moet in beschouwing worden genomen dat de farmacokinetiek door de verminderde nierfunctie en eventuele dialyse kan zijn veranderd [Nagler 2012 (4)). Een verlengde plasma halfwaardetijd en/of verminderde klaring na orale inname wordt gevonden bij amitryptiline, venlafaxine en bupropion. Hierbij wordt echter een grote interindividuele variatie gevonden [Nagler 2012 (4)].
Bij eindstadium nierfalen (eGFR < 15 ml/min) wordt zowel door het Informatorium Medicamentorum (2016) als door het Renal Drug Handbook [Ashley 2014 (13)] en Drug Prescribing in Renal Failure geen dosisaanpassing geadviseerd bij voorschrijven van SSRI’s zoals sertraline [Informatorium Medicamentorum 2016 (14), Ashley 2014 (13), Drug Prescribing in Renal Failure], citalopram, escitalopram, fluvoxamine, en paroxetine [Informatorium Medicamentorum 2016 (14), Ashley 2014 (13)]. In de review van Nagler wordt voor sertraline wel een dosisaanpassing geadviseerd (halvering startdosering van 50 naar 25 mg/dag bij eGFR < 15 ml/min of bij dialyse), maar dit advies wordt niet onderbouwd door referenties [Nagler 2012 (4)].
Voor de SNRI’s, met name bij venlafaxine wordt aanbevolen om bij een klaring van < 30 ml/min te beginnen met 50% van de aanbevolen startdosering en niet verder op te hogen dan 50% van de aanbevolen maximale dosering.
Bij trazodon en het niet-tricyclisch antidepressivum mirtazapine kan begonnen worden met de aanbevolen startdosering, en hoeft geen dosisaanpassing plaats te vinden. Bij dialysepatienten wordt vlak na dialyse voor de onderzochte antidepressiva desimipramine, nortryptiline, amitryptiline, doxepine, citalopram, fluoxetine, venlafaxine, trazodon en mirtazapine slechts in geringe mate verlaging van de plasmamedicatiespiegels gevonden. Alleen voor fluvoxamine wordt een verlaging van de plasmaspiegel van 21% gevonden na dialyse [Nagler 2012 (4)].
Bijwerkingen
Bijwerkingen van de verschillende antidepressiva bij patiënten met eindstadium nierfalen worden in de literatuur in het algemeen als mild omschreven, zowel voor de tricyclische antidepressiva als voor de SSRI’s [Nagler 2012 (4)]. Veel voorkomende bijwerkingen van de TCA's zijn droge mond, obstipatie, urineretentie, orthostatische hypotensie. Bij de SSRI's worden met name gastro-intestinale klachten, droge mond, slaperigheid en slapeloosheid genoemd. Mirtazapine is sederend, werkt eetlustbevorderend en geeft minder vaak misselijkheid dan SSRI’s.
Bijwerkingen kunnen de therapietrouw negatief beïnvloeden, zodat het belangrijk is hier uitleg over te geven.
Onderbouwing
Achtergrond
Depressie komt voor bij 23-39% van de patiënten met eindstadium nierfalen die worden gedialyseerd, afhankelijk of depressie anamnestisch wordt bepaald of gemeten conform DSM-criteria. Ook bij chronisch nierfalen in stadium 1-4 en in het voorstadium van dialyse wordt een hoge prevalentie van depressie gevonden: respectievelijk 22-27% [Davison 2015 (1)].
Een depressieve stoornis (‘major depressive disorder’) volgens de DSM-V classificatie (zie tabel 1 'DSM-V criteria voor depressieve stoornis') heeft een grote invloed op ervaren kwaliteit van leven. Ook de impact van een aanpassingsstoornis (zie tabel 2 'DSM-V criteria voor aanpassingsstoornis') moet niet worden onderschat [Bannink 2010 (2)].
Een aantal factoren kan patiënten met een chronische ziekte meer ontvankelijk maken voor een depressie zoals verslavingsproblematiek, persoonlijkheidskenmerken, gebrek aan steun vanuit de omgeving, voorafgaande ingrijpende gebeurtenissen, een eerdere depressie en voorkomen van een stemmingsstoornis in de familie [Bannink 2010 (2)].
Daarnaast zijn risicofactoren voor het ontwikkelen van een stemmingsstoornis: pijn welke niet goed onder controle is, fysieke beperkingen zoals gekwantificeerd volgens de Karnofsky performance status, co-morbiditeit en medicatie, waaronder antihypertensiva, anti-arrhytmica, cholesterolverlagende middelen, hormonen waaronder corticosteroïden, antibiotica, anti-epileptica en psychofarmaca [Bannink 2010 (2)].
Er is veel onderzoek gedaan naar depressie bij patiënten met nierfalen, waarbij een relatie wordt gevonden met verminderde kwaliteit van leven, verminderde therapietrouw, en meer co-morbiditeit, maar of de oorzaak hiervan gelegen is in de depressie, of dat beide een gevolg zijn van de ernstige chronische ziekte is nog onduidelijk [Cukor 2014 (3)]. Daarnaast kunnen symptomen van nierinsufficiëntie (vermoeidheid, apathie) verward worden met de somatische uitingen van een depressie.
Complicerende factoren bij de medicamenteuze behandeling van een depressie bij eindstadium nierfalen kunnen zijn: vertraagde maagontlediging waardoor verminderde intestinale beschikbaarheid van het medicament, veranderde eiwitbinding en verminderde excretie van het antidepressivum, terwijl bij hemodialyse het medicijn mogelijk wordt verwijderd tijdens de dialyse. Dosisaanpassing van de verschillende antidepressiva kan dan ook nodig zijn [Nagler 2012 (4)].
Tabel 1. DSM-V criteria voor depressieve stoornis
DSM-V criteria depressieve stoornis (major depression)
Gedurende tenminste twee weken zijn bijna dagelijks vijf of meer van de volgende symptomen aanwezig waarvan ten minste één van de twee eerste symptomen obligaat is:
|
depressieve stemming gedurende het grootste deel van de dag, bijna elke dag |
|
duidelijke vermindering van interesse of plezier in bijna alle activiteiten, bijna elke dag |
|
onopzettelijke, duidelijke gewichtsvermindering of gewichtstoename |
|
slapeloosheid of overmatig slapen, bijna elke dag |
|
psychomotorische agitatie of remming, bijna elke dag |
|
moeheid of verlies van energie, bijna elke dag |
|
gevoelens van waardeloosheid of buitensporige of onterechte schuldgevoelens |
|
vermindering van het vermogen om te denken, zich te concentreren of besluiteloosheid |
|
gevoelens van wanhoop, terugkerende gedachten aan de dood, suïcidegedachten of –plannen; niet alleen de vrees om dood te gaan. |
Tabel 2. DSM-V criteria voor aanpassingsstoornis
|
emotionele en gedragssymptomen als reactie op (een) herkenbare stressveroorzakende factor(en) die zich binnen 3 maanden na deze gebeurtenis(sen) voordoen |
|
deze symptomen zijn ernstiger dan verwacht mag worden en/of sociaal beperkend |
|
stoornis voldoet niet aan de criteria voor een andere klinische stoornis en is geen verergering van reeds bestaande stoornis of persoonlijkheidsstoornis |
|
stoornis is geen uiting van rouwreactie |
|
bij wegvallen van oorzakelijke factor(en) verdwijnen de symptomen binnen 6 maanden |
Conclusies / Summary of Findings
Er is bewijs van lage kwaliteit dat cognitieve gedragstherapie een significant effect heeft op depressie en kwaliteit van leven in vergelijking met gewone zorg bij dialysepatiënten met depressieve kenmerken of depressieve stoornis. Cukor 2014 Duarte 2009 Er is bewijs van lage kwaliteit dat probleemoplossende therapie een significant effect heeft op depressie in vergelijking met gewone zorg bij dialysepatiënten met depressieve symptomen.
Erdley 2014 (9)
Fluoxetine is niet effectiever dan placebo bij dialysepatiënten met een depressieve stoornis; beide middelen geven een verbetering van de stemming.
Blumenfield 1997 (10), Nagler 2012 (4)
Er is bewijs van zeer lage kwaliteit dat het effect op depressie niet verschilt tussen citalopram en verschillende vormen van psychotherapie (inclusief informatie over de ziekte en de behandeling, probleemoplossende therapie, stress management en spierrelaxatie) bij dialysepatiënten met depressieve symptomen. Beide methoden hadden wel een significant positief effect op de stemming gemeten met de HADS.
Hosseini 2012 (8).
Algehele kwaliteit van bewijs = laag tot zeer laag.
Samenvatting literatuur
Literatuurbeschrijving
Beschrijving van de studies
Systematische reviews
De search identificeerde drie systematische reviews. Nagler et al. bestudeerden het effect van antidepressiva bij patiënten met chronische nierinsufficiëntie stadium 3-5 [Nagler 2012 (4)], net als Rabindranath et al. in een Cochrane review [Rabindranath 2005a (5)]. In een andere Cochrane review bestudeerden Rabindranath et al. het effect van psychosociale interventies bij dialysepatiënten met eindstadium nierfalen [Rabindranath 2005b (6)].
RCT’s en controlled clinical trials
De search identificeerde aanvullend nog vier RCT’s [Cukor 2014 (3), Duarte 2009 (7), Hosseini 2012 (8), Erdley 2014 (9)]. Eén RCT vergeleek citalopram (20 mg/d gedurende 3 maanden) met psychologische training (inclusief informatie over de ziekte en de behandeling, probleemoplossende therapie, stressmanagement en spierrelaxatie) bij 44 dialysepatiënten met een score van minstens 8 op de Hospital Anxiety and Depression Scale (HADS) [Hosseini 2012 (8)]. Eén cross-over RCT vergeleek cognitieve gedragstherapie gedurende 3 maanden met een controlegroep (wachtlijst) bij 65 dialysepatiënten met depressieve symptomen [Cukor 2014 (3)]. Eén RCT vergeleek cognitieve gedragstherapie in groepsverband gedurende 3 maanden met gewone zorg bij 85 dialysepatiënten met een depressieve stoornis [Duarte 2009 (7)]. Eén RCT vergeleek probleemoplossende behandeling gedurende 6 weken met gewone zorg bij 36 oudere (60+) dialysepatiënten met depressieve symptomen (depressieve stoornis: N=8 in de interventiegroep, N=3 in de controlegroep) [Erdley 2014 (9)].
Kwaliteit van het bewijs
De beide Cochrane reviews zijn van goede kwaliteit en deden een uitgebreide search naar studies, met expliciete rapportering van de gebruikte methodologie en resultaten [Rabindranath 2005a (5), Rabindranath 2005b (6)]. De review van Nagler et al. was van matige kwaliteit door beperkte rapportage van de geïncludeerde en geëxcludeerde studies en gezien slechts één reviewer de selectie deed [Nagler 2012 (4)].
De vier RCT’s hadden een hoog risico op bias, voornamelijk door het ontbreken van een beschrijving van allocation concealment [Cukor 2014 (3), Erdley 2014 (9), Hosseini 2012 (8)], afwezige blindering van de patiënten [Cukor 2014 (3), Duarte 2009 (7), Erdley 2014 (9), Hosseini 2012 (8)] en het ontbreken van een intention-to-treat analyse [Cukor 2014 (3), Duarte 2009 (7), Hosseini 2012 (8)].
Effect op depressie: kritische uitkomstmaat
Niet-medicamenteuze behandeling
Rabindranath et al. identificeerden geen enkele RCT die het effect van psychologische interventies (cognitieve en gedragstherapie, cognitieve therapie in groepen, relaxatietherapie, oefentherapie) evalueerde bij dialysepatiënten [Rabindranath 2005b (6)].
Aanvullend werden vier RCT’s geïncludeerd waarbij het effect van cognitieve gedragstherapie werd bestudeerd [Cukor 2014 (3), Duarte 2009 (7), Erdley 2014 (9), Hosseini 2012 (8)].
In één cross-over RCT vergeleken Cukor et al. cognitieve gedragstherapie gedurende 3 maanden met een controlegroep (wachtlijst) bij 65 dialysepatiënten met depressieve symptomen [Cukor 2014 (3)]. Het effect op depressie werd gemeten met twee verschillende instrumenten. Het effect van cognitieve gedragstherapie op depressie gemeten met de Beck Depression Inventory (mogelijke score 0-63) bleek significant, zowel in de groep die eerst cognitieve gedragstherapie kreeg (gemiddelde verandering -11,7; SD 1,5; p<0,001) als in de groep die eerst op een wachtlijst stond (gemiddelde verandering -4,8; SD 1,4; p<0,001). Het verschil ten opzichte van de wachtlijstinterventie was significant (p=0,03). Ook op de Hamilton Depression Rating Scale (mogelijke score 0-50) werd een significant effect gemeten van cognitieve gedragstherapie, zowel in de groep die eerst cognitieve gedragstherapie kreeg (gemiddelde verandering -9,1; SD 1,1; p<0,001) als in de groep die eerst op een wachtlijst stond (gemiddelde verandering -5,9; SD 1,1; p<0,001). Ook hier was het verschil ten opzichte van de wachtlijstinterventie significant (p<0,001).
Duarte et al. randomiseerden 85 dialysepatiënten met een depressieve stoornis tussen cognitieve gedragstherapie in groep gedurende 3 maanden of gewone zorg [Duarte 2009 (7)]. Het effect op depressie werd gemeten met twee verschillende instrumenten. Het effect van cognitieve gedragstherapie op depressie gemeten met de Beck Depression Inventory bleek significant, zowel op 3 maanden (totale score: 14,1 vs. 21,2; p=0,001) als op 9 maanden (10,8 vs. 17,6; p=0,002). Ook het effect gemeten met de depressie module van de Mini International Neuropsychiatric Interview bleek significant, zowel op 3 maanden (1,9 vs. 4,3; p<0,001) als op 9 maanden (2,0 vs. 3,5; p=0,006). Het effect gemeten met de suïciderisicomodule was niet significant (3 maanden: 1,2 vs. 0,7; p=0,43; 9 maanden: 0,6 vs. 0,6; p=0,95).
Erdley et al. randomiseerden 36 dialysepatiënten met depressieve symptomen (depressieve stoornis: N=8 in de interventiegroep, N=3 in de controlegroep) tussen probleemoplossende behandeling of gewone zorg [Erdley 2014]. Na 6 weken verschilde de verandering ten opzichte van baseline significant in het voordeel van probleemoplossende behandeling (Beck Depression Inventory 6,3 versus -0,6; p=0,008; Patient Health Questionnaire-9 7,2 versus 0,3; p<0,001).
Zoals eerder vermeld werd nog één RCT geïncludeerd die citalopram vergeleek met psychologische training bij 44 dialysepatiënten met eindstadium nierfalen [Hosseini 2012] (8). Het effect op depressie werd gemeten met de Hospital Anxiety and Depression Scale (HADS). Zowel citalopram (pretest: 9,42; post-test: 6,26; p=0,001) als psychologische training (pretest: 9,58; post-test: 7,33; p=0,04) leidde tot een verbetering van de HADS depressiescore, maar het verschil tussen beide groepen na de interventie was niet significant (p=0,16).
Effect op kwaliteit van leven: kritische uitkomstmaat
In één cross-over RCT vergeleken Cukor et al. cognitieve gedragstherapie (tijdens de dialyse) gedurende 3 maanden met een controlegroep (wachtlijst) bij 65 dialysepatiënten met depressieve kenmerken [Cukor 2014 (3)]. Het effect op kwaliteit van leven werd gemeten met de Kidney Disease Quality of Life Scale. Het effect van cognitieve gedragstherapie bleek significant, zowel in de groep die eerst cognitieve gedragstherapie kreeg (gemiddelde verandering +12,0; SD 3,4; p=0,003) als in de groep die eerst op een wachtlijst stond (gemiddelde verandering +11,3; SD 3,7; p=0,01). Het verschil ten opzichte van de wachtlijst interventie was significant (p=0,04). Het is echter onduidelijk op welke subschaal de gerapporteerde resultaten betrekking hebben.
Duarte et al. randomiseerden 85 dialysepatiënten met een depressieve stoornis tussen cognitieve gedragstherapie in groepsverband gedurende 3 maanden of gewone zorg [Duarte 2009 (7)]. Het effect op kwaliteit van leven werd eveneens gemeten met de Kidney Disease Quality of Life Scale (short form) (mogelijke score 0-100). Na 3 maanden had cognitieve gedragstherapie een significant verschillend effect op de volgende subschalen in vergelijking met gewone zorg: burden of kidney disease (43,6 vs. 27,0; p=0,004), quality of social interaction (81,1 vs. 66,5; p=0,002), sleep (67,6 vs. 58,4; p=0,034), overall health (63,9 vs. 55,0; p=0,046) en mental component summary (47,3 vs. 39,3; p=0,002). Na 9 maanden waren er nog steeds significante verschillen in deze subschalen tussen beide groepen.
Antidepressiva
Nagler et al. includeerden twee RCT’s die een antidepressivum vergeleken met placebo [Nagler 2012 (4)]. Eén RCT [Pervin 2006] werd enkel als abstract gepubliceerd, en wordt dan ook buiten beschouwing gelaten. In de tweede RCT [Blumenfield 1997 (10)], die ook door Rabindranath et al. werd geïncludeerd [Rabindranath 2005a (5)] werden 14 dialysepatiënten met een depressieve stoornis gerandomiseerd tussen fluoxetine (20 mg/d gedurende 8 weken) of placebo. Het effect op depressie werd gemeten met zes verschillende instrumenten, maar met geen enkel instrument werd een significant verschil vastgesteld (Beck Depression Inventory: gemiddeld verschil -0.77, 95%BI -1.46 tot 0.08; Brief Symptom Inventory: gemiddeld verschil -1.23, 95%BI -3.00 tot 0.54; Hamilton Depression Scale: gemiddeld verschil -1.50, 95%BI -3.65 tot 0.65); Montgomery Asberg Depression Scale: gemiddeld verschil -4.47, 95%BI -10.89 tot 1.95); VAS [0-1000 mm]: gemiddeld verschil -163.00, 95%BI -397.33 tot 71.33); elektronische VAS [0-1000 mm]: gemiddeld verschil -301.20, 95%BI -629.85 tot 27.45).
Aanvullend werd nog één RCT geïncludeerd die citalopram vergeleek met psychologische training (inclusief informatie over de ziekte en de behandeling, probleemoplossende therapie, stress management en spierrelaxatie) bij 44 dialysepatiënten met een score van minstens 8 op de Hospital Anxiety and Depression Scale (HADS) [Hosseini 2012 (8)]. Het effect op depressie werd gemeten met de Hospital Anxiety and Depression Scale (HADS). Zowel citalopram (pretest: 9,42; post-test: 6,26; p=0,001) als psychologische training (pretest: 9,58; post-test: 7,33; p=0,04) leidden tot een verbetering van de HADS depressiescore, maar het verschil tussen beide groepen na de interventie was niet significant (p=0,16).
Zoeken en selecteren
Search strings Question symptoms
medline (ovid)
1 Renal Insufficiency/ (11555)
2 exp Renal Insufficiency, Chronic/ (90941)
3 (end-stage renal or end-stage kidney or endstage kidney or endstage renal or end stage kidney or end stage renal).tw. (27388)
4 ((kidney$ or renal) adj2 (disease$ or failure$ or sufficien$ or insufficien$)).tw. (165726)
5 CRF.tw. (11540)
6 (ESKD or ESKF or ESRD or ESRF).tw. (11391)
7 Renal Replacement Therapy/ (3837)
8 renal replacement therapy.tw. (6861)
9 exp Renal Dialysis/ (99139)
10 Hemodialysis, Home/ (1728)
11 exp Hemofiltration/ (5895)
12 (HDF or HF or AFB or RRT).tw. (26977)
13 kidney, artificial/ (4310)
14 ultrafiltration/ (8943)
15 dialysis/ (12303)
16 ((kidney$ or renal) adj2 (replac$ or artificial or extracorporeal)).tw. (9583)
17 biofilt$.tw. (1408)
18 (hemodia$ or haemodia$ or hemofilt$ or haemofilt$ or diafilt$).tw. (65027)
19 or/1-18 (317068)
20 exp Sleep/ (64156)
21 sleep*.ti,ab. (116235)
22 "Sleep Initiation and Maintenance Disorders"/ or exp Sleep Disorders, Circadian Rhythm/ (11223)
23 sleep disorders/ or dyssomnias/ or sleep deprivation/ or "disorders of excessive somnolence"/ (26426)
24 insomnia.mp. (12360)
25 20 or 21 or 22 or 23 or 24 (143884)
26 (adinazolam or alprazolam or bentazepam or bromazepam or brotizolam or chlordiazepoxide or cinolazepam or clobazam or clonazepam or clorazepate or clotiazepam or cloxazolam or delorazepam or demoxepam or desmethyldiazepam or diazepam or estazolam or etizolam or etozolam or fludiazepam or flunitrazepam or flurazepam or flutoprazepam or halazepam or haloxazolam or ketazolam or loprazolam or lorazepam or lormetazepam or medazepam or metaclazepam or mexazolam or midazolam or nimetazepam or nitrazepam or nordazepam or oxazepam or oxazolam or pinazepam or prazepam or quazepam or temazepam or tetrazepam or tofisopam or triazolam).mp. (51887)
27 benzodiazepine*.mp. (37912)
28 exp Benzodiazepines/ (60244)
29 Melatonin/ (16066)
30 melatonin.mp. (19272)
31 zolpidem.mp. (1850)
32 zopiclon*.mp. (874)
33 26 or 27 or 28 or 29 or 30 or 31 or 32 (99462)
34 19 and 25 and 33 (70)
35 limit 34 to yr="2005 - 2015" (40)
36 exp pain/ (326063)
37 pain$.ti,ab. (447215)
38 (Chronic or intractable or refractory or persistent).ti,ab. (1029001)
39 Pain, intractable.de. (5665)
40 36 or 37 or 38 or 39 (1526813)
41 Narcotics/ (14997)
42 "Analgesics, Opioid"/ (30887)
43 (opioid$ or morphine or morfine or hydromorphine or buprenorphine or codeine or dextromoramide or diphenoxylate or dipipanone or dextropropoxyphene or propoxyphene or diamorphine or dihydrocodeine or alfentanil or fentanyl or remifentanil or meptazinol or methadone or nalbuphine or oxycodone or papaveretum or pentazocine or meperidine or pethidine or phenazocine or hydrocodone or hydromorphone or levorphanol or oxymorphone or butorphanol or dezocine or sufentanil or ketobemidone).mp. (143989)
44 amitriptyline/ or nortriptyline/ (7607)
45 Antidepressive Agents, Tricyclic/ (9864)
46 gamma-Aminobutyric Acid/ (34651)
47 gabapentin$.mp. (4590)
48 pregabalin$.mp. (1815)
49 (amitriptylin$ or nortriptylin$).mp. [mp=title, abstract, original title, name of substance word, subject heading word, keyword heading word, protocol supplementary concept word, rare disease supplementary concept word, unique identifier] (9895)
50 41 or 42 or 43 or 44 or 45 or 46 or 47 or 48 or 49 (200065)
51 19 and 40 and 50 (675)
52 limit 51 to yr="2005 - 2015" (340)
53 exp DYSPNEA/ (16567)
54 (dyspnoe$ or dyspne$).mp. (39788)
55 breathless$.mp. (3368)
56 (breathing adj3 labored).mp. (174)
57 (breathing adj3 laboured).mp. (39)
58 (breathing adj3 difficult$).mp. (1419)
59 53 or 54 or 55 or 56 or 57 or 58 (43327)
60 26 or 27 or 28 or 41 or 42 or 43 (218614)
61 19 and 59 and 60 (8)
62 limit 61 to yr="2005 - 2015" (6)
63 pruritis.mp. (131)
64 pruritus.mp. (16223)
65 pruritic.mp. (2951)
66 itch*.mp. (9217)
67 Pruritus/ (9296)
68 63 or 64 or 65 or 66 or 67 (24478)
69 19 and 68 (954)
70 limit 69 to yr="2005 - 2015" (384)
71 Restless Legs Syndrome/ (2811)
72 restless leg$.mp. (3504)
73 Ekbom$ syndrome.mp. (70)
74 periodic leg movement$.mp. (506)
75 periodic limb movement$.mp. (738)
76 (PLM or PLMS).mp. (1240)
77 (ur?emic polyneuropath$ or ur?emic neuropath$).mp. (263)
78 peripheral polyneuropath$.mp. (368)
79 (nocturnal movement$ or nocturnal leg movement$ or nocturnal limb movement$).mp. (48)
80 71 or 72 or 73 or 74 or 75 or 76 or 77 or 78 or 79 (5449)
81 19 and 80 (525)
82 limit 81 to yr="2005 - 2015" (255)
83 Delirium/ (6364)
84 deliri*.mp. (19941)
85 confusion/ or consciousness disorders/ (6051)
86 acute confusion.mp. (284)
87 acute brain failure.mp. (9)
88 acute organic psychosyndrome.mp. (5)
89 acute brain syndrome.mp. (42)
90 metabolic encephalopathy.mp. (338)
91 acute psycho-organic syndrome.mp. (5)
92 clouded state.mp. (2)
93 clouding of consciousness.mp. (162)
94 exogenous psychosis.mp. (30)
95 toxic psychosis.mp. (139)
96 toxic confusion.mp. (5)
97 83 or 84 or 85 or 86 or 87 or 88 or 89 or 90 or 91 or 92 or 93 or 94 or 95 or 96 (26199)
98 19 and 97 (455)
99 limit 98 to yr="2005 - 2015" (185)
100 depression/ (84165)
101 exp depressive disorder/ (86046)
102 adjustment disorders/ (3948)
103 exp ADAPTATION, PSYCHOLOGICAL/ (106051)
104 Stress, Psychological/ (93528)
105 psychological tests/ (34314)
106 psycholog$.mp. (569344)
107 depressi$.mp. (324023)
108 100 or 101 or 102 or 103 or 104 or 105 or 106 or 107 (850203)
109 exp Antidepressive Agents/ (125518)
110 antidepress$.mp. (70088)
111 exp Cognitive Therapy/ (18187)
112 CBT.mp. (5218)
113 exercise$.mp. (255976)
114 exp Exercise Therapy/ (33339)
115 physical therapy modalities/ or exercise movement techniques/ (29708)
116 109 or 110 or 111 or 112 or 113 or 114 or 115 (437181)
117 19 and 108 and 116 (732)
118 limit 117 to yr="2005 - 2015" (464)
119 35 or 52 or 62 or 70 or 82 or 99 or 118 (1563)
120 symptom management.mp. (2421)
121 supportive care.mp. (8928)
122 120 or 121 (11257)
123 19 and 122 (510)
124 limit 123 to yr="2005 - 2015" (299)
125 119 or 124 (1846)
EMBASE (via embase.com)
|
#1 |
'kidney failure'/de OR 'chronic kidney failure'/exp OR 'renal replacement therapy'/exp OR 'renal replacement therapy-dependent renal disease'/exp OR 'dialysis'/de OR 'ultrafiltration'/exp OR 'artificial kidney'/exp |
299825 |
|
#2 |
'end-stage renal':ab,ti OR 'end-stage kidney':ab,ti OR 'endstage kidney':ab,ti OR 'endstage renal':ab,ti OR 'end stage kidney':ab,ti OR 'end stage renal':ab,ti |
38532 |
|
#3 |
((kidney* OR renal) NEAR/2 (disease* OR failure* OR sufficien* OR insufficien*)):ab,ti |
234268 |
|
#4 |
crf:ab,ti |
14919 |
|
#5 |
eskd:ab,ti OR eskf:ab,ti OR esrd:ab,ti OR esrf:ab,ti |
17866 |
|
#6 |
'renal replacement therapy':ab,ti |
11447 |
|
#7 |
hdf:ab,ti OR hf:ab,ti OR afb:ab,ti OR rrt:ab,ti |
54347 |
|
#8 |
ultrafiltrat*:ab,ti OR dialy*:ab,ti |
140731 |
|
#9 |
((kidney* OR renal) NEAR/2 (replac* OR artificial OR extracorporeal)):ab,ti |
14939 |
|
#10 |
biofilt*:ab,ti |
2232 |
|
#11 |
hemodia*:ab,ti OR haemodia*:ab,ti OR hemofilt*:ab,ti OR haemofilt*:ab,ti OR diafilt*:ab,ti |
87695 |
|
#12 |
#1 OR #2 OR #3 OR #4 OR #5 OR #6 OR #7 OR #8 OR #9 OR #10 OR #11 |
516795 |
|
#13 |
'sleep'/de OR 'circadian rhythm sleep disorder'/de OR 'insomnia'/de OR 'primary insomnia'/de OR 'parasomnia'/de OR 'sleep disorder'/de |
153193 |
|
#14 |
'narcotic agent'/exp |
220481 |
|
#15 |
'narcotic analgesic agent'/exp |
256282 |
|
#16 |
opioid*:ab,ti OR morphine:ab,ti OR morfine:ab,ti OR hydromorphine:ab,ti OR buprenorphine:ab,ti OR codeine:ab,ti OR dextromoramide:ab,ti OR diphenoxylate:ab,ti OR dipipanone:ab,ti OR dextropropoxyphene:ab,ti OR propoxyphene:ab,ti OR diamorphine:ab,ti OR dihydrocodeine:ab,ti OR alfentanil:ab,ti OR fentanyl:ab,ti OR remifentanil:ab,ti OR meptazinol:ab,ti OR methadone:ab,ti OR nalbuphine:ab,ti OR oxycodone:ab,ti OR papaveretum:ab,ti OR pentazocine:ab,ti OR meperidine:ab,ti OR pethidine:ab,ti OR phenazocine:ab,ti OR hydrocodone:ab,ti OR hydromorphone:ab,ti OR levorphanol:ab,ti OR oxymorphone:ab,ti OR butorphanol:ab,ti OR dezocine:ab,ti OR sufentanil:ab,ti OR ketobemidone:ab,ti |
153622 |
|
#17 |
'benzodiazepine derivative'/exp |
154619 |
|
#18 |
benzodiazepine*:ab,ti |
37861 |
|
#19 |
adinazolam:ab,ti OR alprazolam:ab,ti OR bentazepam:ab,ti OR bromazepam:ab,ti OR brotizolam:ab,ti OR chlordiazepoxide:ab,ti OR cinolazepam:ab,ti OR clobazam:ab,ti OR clonazepam:ab,ti OR clorazepate:ab,ti OR clotiazepam:ab,ti OR cloxazolam:ab,ti OR delorazepam:ab,ti OR demoxepam:ab,ti OR desmethyldiazepam:ab,ti OR diazepam:ab,ti OR estazolam:ab,ti OR etizolam:ab,ti OR etozolam:ab,ti OR fludiazepam:ab,ti OR flunitrazepam:ab,ti OR flurazepam:ab,ti OR flutoprazepam:ab,ti OR halazepam:ab,ti OR haloxazolam:ab,ti OR ketazolam:ab,ti OR loprazolam:ab,ti OR lorazepam:ab,ti OR lormetazepam:ab,ti OR medazepam:ab,ti OR metaclazepam:ab,ti OR mexazolam:ab,ti OR midazolam:ab,ti OR nimetazepam:ab,ti OR nitrazepam:ab,ti OR nordazepam:ab,ti OR oxazepam:ab,ti OR oxazolam:ab,ti OR pinazepam:ab,ti OR prazepam:ab,ti OR quazepam:ab,ti OR temazepam:ab,ti OR tetrazepam:ab,ti OR tofisopam:ab,ti OR triazolam:ab,ti |
57244 |
|
#20 |
'melatonin'/exp |
25895 |
|
#21 |
melatonin:ab,ti |
22595 |
|
#22 |
'zolpidem'/exp OR 'zopiclone'/exp |
8145 |
|
#23 |
#14 OR #15 OR #16 OR #17 OR #18 OR #19 OR #20 OR #21 |
211991 |
|
#24 |
#12 AND #13 AND #23 |
294 |
|
#25 |
'pain'/exp |
920909 |
|
#26 |
'amitriptyline'/exp OR 'nortriptyline'/exp |
40541 |
|
#27 |
'tricyclic antidepressant agent'/de |
30155 |
|
#28 |
'gabapentin'/exp OR 'pregabalin'/exp |
26266 |
|
#29 |
#14 OR #15 OR #16 OR #26 OR #27 OR #28 |
373972 |
|
#30 |
#12 AND #25 AND #29 |
2370 |
|
#31 |
'dyspnea'/de |
92600 |
|
#32 |
dyspnoe*:ab,ti OR dyspne*:ab,ti |
48955 |
|
#33 |
breathless*:ab,ti |
4954 |
|
#34 |
(breathing NEAR/3 labored):ab,ti |
237 |
|
#35 |
(breathing NEAR/3 laboured):ab,ti |
52 |
|
#36 |
(breathing NEAR/3 difficult*):ab,ti |
2344 |
|
#37 |
#31 OR #32 OR #33 OR #34 OR #35 OR #36 |
120087 |
|
#38 |
#14 OR #15 OR #16 OR #17 OR #18 OR #19 |
451060 |
|
#39 |
#12 AND #37 AND #38 |
278 |
|
#40 |
'pruritus'/exp |
65890 |
|
#41 |
prurit*:ab,ti OR itch*:ab,ti |
37107 |
|
#42 |
#40 OR #41 |
78678 |
|
#43 |
#12 AND #42 |
3278 |
|
#44 |
'restless legs syndrome'/exp |
7137 |
|
#45 |
ekbom*:ab,ti OR (periodic:ab,ti AND leg:ab,ti AND movement*:ab,ti) OR (periodic:ab,ti AND limb:ab,ti AND movement*:ab,ti) OR plm:ab,ti OR plms:ab,ti |
3629 |
|
#46 |
#44 OR #45 |
9595 |
|
#47 |
#12 AND #46 |
639 |
|
#48 |
'delirium'/de OR 'confusion'/exp |
39245 |
|
#49 |
deliri*:ab,ti |
15101 |
|
#50 |
#48 OR #49 |
43346 |
|
#51 |
#12 AND #50 |
2219 |
|
#52 |
'depression'/exp OR 'adjustment disorder'/exp |
350668 |
|
#53 |
depressi*:ab,ti |
365233 |
|
#54 |
#52 OR #53 |
500792 |
|
#55 |
'antidepressant agent'/exp OR 'cognitive therapy'/exp OR 'exercise'/exp OR 'kinesiotherapy'/exp |
626344 |
|
#56 |
antidepress*:ab,ti OR cbt:ab,ti OR exercise*:ab,ti |
352931 |
|
#57 |
#55 OR #56 |
745292 |
|
#58 |
#12 AND #54 AND #57 |
1949 |
|
#59 |
#24 OR #30 OR #39 OR #43 OR #47 OR #51 OR #58 |
9546 |
|
#60 |
#59 AND ([article]/lim OR [article in press]/lim OR [review]/lim) AND ([dutch]/lim OR [english]/lim) AND [2005-2015]/py |
4773 |
cochrane library (via wiley)
#1 MeSH descriptor: [Renal Insufficiency] 1 tree(s) exploded
#2 MeSH descriptor: [Renal Insufficiency, Chronic] 1 tree(s) exploded
#3 ("end-stage renal" or "end-stage kidney" or "endstage kidney" or "endstage renal" or "end stage kidney" or "end stage renal"):ti,ab
#4 ((kidney* or renal) and (disease* or failure* or sufficien* or insufficien*)):ti,ab
#5 CRF:ti,ab
#6 (ESKD or ESKF or ESRD or ESRF):ti,ab
#7 MeSH descriptor: [Renal Replacement Therapy] 1 tree(s) exploded
#8 renal replacement therapy:ti,ab
#9 MeSH descriptor: [Renal Dialysis] 1 tree(s) exploded
#10 MeSH descriptor: [Hemodialysis, Home] 1 tree(s) exploded
#11 MeSH descriptor: [Hemofiltration] 1 tree(s) exploded
#12 (HDF or HF or AFB or RRT):ti,ab
#13 MeSH descriptor: [Kidneys, Artificial] 1 tree(s) exploded
#14 MeSH descriptor: [Ultrafiltration] 1 tree(s) exploded
#15 MeSH descriptor: [Dialysis] 1 tree(s) exploded
#16 (ultrafiltrat* or dialy*):ti,ab
#17 ((kidney* or renal) and (replac* or artificial or extracorporeal)):ti,ab
#18 biofilt*:ti,ab
#19 (hemodia* or haemodia* or hemofilt* or haemofilt* or diafilt*):ti,ab
#20 #1 or #2 or #3 or #4 or #5 or #6 or #7 or #8 or #9 or #10 or #11 or #12 or #13 or #14 or #15 or #16 or #17 or #18 or #19
#21 sleep:kw,ti,ab
#22 insomnia:kw,ti,ab
#23 pain:ti,ab
#24 dyspnea or dyspnoea or breathless*:ti,ab
#25 prurit* or itch*:ti,ab
#26 restless leg*:ti,ab
#27 deliri*:ti,ab
#28 depressi*:ti,ab
#29 symptom management:ti,ab
#30 supportive care:ti,ab
#31 #21 or #22 or #23 or #24 or #25 or #26 or #27 or #28 or #29 or #30
#32 #20 and #31
Referenties
Evidence tabellen
Evidence tabel depressie, zie aanverwant.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 28-02-2017
Beoordeeld op geldigheid :
Actualisatie
Deze richtlijn is goedgekeurd op 1 maart 2017. IKNL en PAZORI bewaken samen met betrokken verenigingen de houdbaarheid van deze en andere onderdelen van de richtlijn. Zo nodig zal de richtlijn tussentijds op onderdelen worden bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de richtlijn dan nog actueel wordt bevonden, wordt de geldigheidsduur van de richtlijn verlengd.
Houderschap richtlijn
De houder van de richtlijn moet kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen. Onder houder wordt verstaan de verenigingen van beroepsbeoefenaren die de richtlijn autoriseren.
IIKNL draagt zorg voor het beheer en de ontsluiting van de richtlijn.
Juridische betekenis van richtlijnen
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer van de richtlijn wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van de behandelende arts.
Algemene gegevens
Initiatief
Platform PAZORI (Palliatieve Zorg Richtlijnen)
IKNL (Integraal Kankercentrum Nederland)
Autoriserende en betrokken verenigingen
Patiëntenfederatie Nederland*
Nierpatiënten Vereniging Nederland (NVN)*
Nederlands Huisartsen Genootschap (NHG)*
Nederlandse Internisten Vereniging/Nederlandse Federatie voor Nefrologie (NIV/NfN)
Vereniging Maatschappelijk Werk Nefrologie (VMWN)
Nederlandse Vereniging van Ziekenhuisapothekers (NVZA)
Palliactief
Specialisten ouderengeneeskunde (Verenso)
Verpleegkundigen en Verzorgenden Nederland (V&VN) Palliatieve zorg
Verpleegkundigen en Verzorgenden Nederland (V&VN) Dialyse & Nefrologie
*Deze verenigingen autoriseren niet, maar stemmen in met de inhoud.
Financiering
Deze richtlijn c.q. module is gefinancierd door IKNL. De inhoud van de richtlijn c.q. module is niet beïnvloed door de financierende instantie.
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
Procesbegeleiding en verantwoording
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence based richtlijnen voor de oncologische en palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Doel en doelgroep
Doel
Een richtlijn is een aanbeveling ter ondersteuning van de belangrijkste knelpunten uit de dagelijkse praktijk. Deze richtlijn is zoveel mogelijk gebaseerd op wetenschappelijk onderzoek en consensus. De richtlijn palliatieve zorg bij eindstadium nierfalen geeft aanbevelingen over begeleiding en behandeling van patiënten met eindstadium nierfalen en beoogt hiermee de kwaliteit van de zorgverlening te verbeteren.
Doelpopulatie
Door de werkgroep is besloten dat de huidige richtlijn van toepassing is op alle volwassen patiënten (> 18 jaar) die stadium V nierfalen (eGFR < 15 ml/min) hebben.
Doelgroep
Deze richtlijn is bestemd voor alle professionals die betrokken zijn bij de zorg voor patiënten met nierfalen in de palliatieve fase zoals huisartsen, specialisten ouderengeneeskunde, medisch specialisten (vooral nefrologen), apothekers, verpleegkundigen, verpleegkundig specialisten, physician assistants, medisch maatschappelijk werkers, diëtisten, geestelijk verzorgers, GZ- en klinisch psychologen.
Indien in de richtlijn wordt gesproken over zorgverleners rondom de patiënt met nierfalen, worden afhankelijk van de specifieke situatie van de patiënt alle bovengenoemde professionals bedoeld.
Samenstelling werkgroep
Alle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebben daarmee het mandaat voor hun inbreng. Bij de samenstelling van de werkgroep is geprobeerd rekening te houden met landelijke spreiding, inbreng van betrokkenen uit zowel academische als algemene ziekenhuizen/instellingen en vertegenwoordiging van de verschillende verenigingen/ disciplines. Het patiëntenperspectief is vertegenwoordigd door middel van afvaardiging van een ervaringsdeskundige (nierpatiënt) en een beleidsmedewerker van de Nierpatiënten Vereniging Nederland (NVN). Bij de uitvoer van het literatuuronderzoek is een methodoloog/epidemioloog/literatuuronderzoeker betrokken.
|
Naam |
Rol |
Functie |
Vereniging |
|
|
|||
|
Werkgroepleden |
|||
|
Mw. dr. M. van Buren |
Voorzitter |
Internist-nefroloog |
NIV/NfN |
|
Mw. I. Beckers |
Lid |
Medisch maatschappelijk werker |
VMWN |
|
Dhr. dr. A. de Graeff |
Lid |
Internist-oncoloog en hospice-arts |
Palliactief |
|
Mw. A. van Heuvelen |
Lid |
Ervaringsdeskundige |
NVN |
|
Mw. dr. J.M.H. Joosten |
Lid |
Nefroloog en internist-ouderengeneeskunde |
NIV/NfN |
|
Mw. P. Lansink |
Lid |
Dialyseverpleegkundige |
V&VN |
|
Dhr. drs. D.J. van Maare |
Lid |
Huisarts |
NHG |
|
Mw. drs. C. van den Oever |
Lid |
Ziekenhuisapotheker |
NVZA |
|
Mw. dr. M. Oolbekkink |
Lid |
Specialist Ouderengeneeskunde |
Verenso |
|
Mw. drs. K. Prantl |
Lid |
Medewerker kwaliteitsbeleid |
NVN |
|
|
|
|
|
|
Ondersteuning |
|||
|
Mw. drs. M.G. Gilsing |
adviseur (richtlijnen) palliatieve zorg |
IKNL |
|
|
Mw. T.T.M. Bluemink-Holkenborg |
secretaresse |
IKNL |
|
|
Mw. drs. Y. Smit |
literatuuronderzoeker |
Freelance |
|
|
Dhr. dr. J. Vlayen |
literatuuronderzoeker |
ME-TA |
|
Belangenverklaringen
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen. Alle leden van de richtlijnwerkgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via info@iknl.nl.
Inbreng patiëntenperspectief
Twee patiëntvertegenwoordigers namen (via de NPCF en NVN) zitting in de richtlijnwerkgroep: een ervaringsdeskundige (nierpatiënt) en een beleidsmedewerker van de Nierpatiënten Vereniging Nederland (NVN). De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de patiëntvertegenwoordigers knelpunten aangeleverd.
- Via de NPCF en haar organisatielid de Nierpatiënten Vereniging Nederland is een enquête gehouden voor het inventariseren van de knelpunten.
- De patiëntvertegenwoordigers waren aanwezig bij de vergaderingen van de richtlijnwerkgroep.
- De patiëntvertegenwoordigers hebben de conceptteksten beoordeeld om het patiëntenperspectief in de formulering van de definitieve tekst te optimaliseren.
- De NPCF (met organisatielid Nierpatiënten Vereniging Nederland) is geconsulteerd in de externe commentaarronde.
- De NPCF (en daarmee de NVN) heeft ingestemd met de inhoud van de richtlijn.
Patiënteninformatie/een patiëntensamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites.
Methode ontwikkeling
Evidence based
Implementatie
Bevorderen van het toepassen van de richtlijn in de praktijk begint met een brede bekendmaking en verspreiding van de richtlijn. Bij verdere implementatie gaat het om gerichte interventies om te bevorderen dat professionals de nieuwe kennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan. Als onderdeel van elke richtlijn stelt IKNL samen met de richtlijnwerkgroep een implementatieplan op. Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaal niveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme. Informatie hierover is te vinden op www.iknl.nl. Het implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor de verschillende disciplines.
Werkwijze
De werkgroep is op 11 februari 2015 voor de eerste maal bijeengekomen. Op basis van een door de werkgroepleden opgestelde enquête heeft een knelpuntenanalyse plaatsgevonden onder professionals en patiënten(vertegenwoordigers). Na het versturen van de enquête hebben 275 professionals en 7 patiënten gereageerd en knelpunten geprioriteerd en/of ingebracht. De meest relevante knelpunten zijn uitgewerkt tot 4 uitgangsvragen.
Op basis van de uitkomsten van de enquête zijn de onderwerpen communicatie- en conflicttechnieken, advance care planning en medicamenteuze en niet-medicamenteuze behandeling van symptomen bij patiënten met nierfalen uitgewerkt volgens de evidence based methodiek GRADE in respectievelijk hoofdstukken Conflicten/Communicatie, Advance Care Planning en Symptomen. Voor iedere uitgangsvraag werd uit de richtlijnwerkgroep een subgroep geformeerd. Bij de beantwoording van deze uitgangsvragen verzorgde een externe methodoloog het literatuuronderzoek. Dit betrof het uitvoeren van een systematische literatuursearch, het kritisch beoordelen van de literatuur en het verwerken van de literatuur in evidence tabellen. Daarnaast werd door de methodoloog een concept literatuurbespreking met bijbehorende conclusies aangeleverd voor deze uitgangsvragen. Vervolgens pasten de subgroepleden, na interne discussie met de methodoloog, de concept literatuurbespreking en conclusies aan en stelden overwegingen en aanbevelingen op.
De werkgroepleden raadpleegden de door hen zelf verzamelde relevante literatuur. Op basis hiervan hebben de werkgroepleden de conclusies, overige overwegingen en aanbevelingen herzien. Voor de uitgangsvraag die betrekking heeft op de definiëring en vormgeving van palliatieve zorg bij patiënten met eindstadium nierfalen (hoofdstuk Organisatie van zorg) werd geen systematisch literatuur onderzoek gedaan, omdat er verwacht werd dat er geen studies te vinden waren die antwoord geven op deze vraag, specifiek voor de Nederlandse situatie. Er worden dan ook geen conclusies vermeld. De aanbevelingen bij deze uitgangsvragen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet-systematisch) literatuuronderzoek.
De werkgroep heeft gedurende 14 maanden gewerkt aan de tekst van de conceptrichtlijn. Alle teksten zijn tijdens plenaire vergaderingen besproken en na verwerking van de commentaren door de werkgroep geaccordeerd. De conceptrichtlijn is eind mei 2016 ter becommentariëring aangeboden op http://pallialine.nl/ en aan alle voor de knelpuntenanalyse benaderde wetenschappelijke, beroeps- en patiëntenverenigingen en de landelijke en regionale werkgroepen. Het commentaar geeft input vanuit het veld om de kwaliteit en de toepasbaarheid van de conceptrichtlijn te optimaliseren en landelijk draagvlak voor de richtlijn te genereren. Alle commentaren worden vervolgens beoordeeld en verwerkt door de richtlijnwerkgroep. Aan de commentatoren is teruggekoppeld wat met de reacties is gedaan.
Waarna de richtlijn inhoudelijk is vastgesteld. Tenslotte is de richtlijn ter autorisatie/accordering gestuurd naar de betrokken verenigingen/instanties.
Knelpunteninventarisatie
De uitkomsten van de knelpunteninventarisatie ziet u via onderstaande drie hyperlinken:
- Gegevens enquête professionals Nierfalen
- Subanalyse resondentengroep Anders_Nierfalen enquête professionals - Respondenten die bij de vraag naar ‘specialistische registratie’ het antwoord ‘anders’ hebben ingevuld. De voor hen relevante registratie stond niet bij de keuzemogelijkheden (6% van totaal aantal respondenten)
- Gegevens Patientenenquête Nierfalen
Methode ontwikkeling
Elk hoofdstuk van de richtlijn bestaat uit een richtlijntekst. De teksten naar aanleiding van de uitgangsvragen zijn opgebouwd volgens het volgende vaste stramien: uitgangsvraag en aanbevelingen, literatuurbespreking, conclusies en overwegingen. De referenties zijn aangeleverd per hoofdstuk (of paragraaf) en de evidence tabellen staan in bijlage 9. De antwoorden op de uitgangsvragen (derhalve de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek.
De hoofdstukken zijn via de evidence based systematische methodiek uitgewerkt (hoofdstuk 2, 3 en 4). Alleen hoofdstuk 1 (organisatie van zorg) is zonder systematisch literatuuronderzoek uitgewerkt omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie.
De GRADE-methodiek
Hoofdstukken 2, 3 en 4 zijn via de evidence based GRADE methodiek uitgewerkt.
Selectie
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's)
- Niet gerandomiseerde gecontroleerde studies (CCT's)
Waar deze niet voorhanden waren, werd verder gezocht naar vergelijkend cohortonderzoek.
Critical appraisal
De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. RCT's starten hoog en observationele studies starten laag. Vijf factoren verlagen de kwaliteit van de evidentie (beperkingen in onderzoeksopzet, inconsistentie, indirectheid, imprecisie, publicatie bias) en drie factoren kunnen de kwaliteit van de evidentie verhogen (sterke associatie, dosis-respons relatie, plausibele (residuele) confounding) (zie tabel 1).
Tabel 1. GRADE-methodiek voor het graderen van bewijs
|
Quality of evidence |
Study design |
Lower if * |
Higher if * |
|
High (4) |
Randomized trial |
Study limitations -1 Serious -2 Very serious Inconsistency -1 Serious -2 Very serious Indirectness -1 Serious -2 Very serious Imprecision -1 Serious -2 Very serious Publication bias -1 Likely -2 Very likely |
Large effect + 1 Large + 2 Very large Dose response + 1 Evidence of a gradient All plausible confounding + 1 Would reduce a demonstrated effect, or + 1 Would suggest a spurious effect when results show no effect |
|
Moderate (3) |
|
||
|
Low (2)
|
Observational study |
||
|
Very low (1) |
|
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-benadering per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Zowel voor als na het literatuuronderzoek wordt door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn.
Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs. Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten in dezelfde richting wijzen (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen de algehele kwaliteit van bewijs.
Tabel 2. Formulering conclusies op basis van kwaliteit van bewijs per uitkomstmaat
|
Kwaliteit van bewijs |
Interpretatie |
Formulering conclusie |
|
Hoog |
Er is veel vertrouwen dat het werkelijk effect dicht in de buurt ligt van de schatting van het effect. |
Er is bewijs van hoge kwaliteit dat...
(Referenties) |
|
Matig |
Er is matig vertrouwen in de schatting van het effect: het werkelijk effect ligt waarschijnlijk dicht bij de schatting van het effect, maar er is een mogelijkheid dat het hier substantieel van afwijkt. |
Er is bewijs van matige kwaliteit dat...
(Referenties) |
|
Laag |
Er is beperkt vertrouwen in de schatting van het effect: het werkelijke effect kan substantieel verschillend zijn van de schatting van het effect. |
Er is bewijs van lage kwaliteit dat....
(Referenties) |
|
Zeer laag |
Er is weinig vertrouwen in de schatting van het effect: het werkelijke effect wijkt waarschijnlijk substantieel af van de schatting van het effect. |
Er is bewijs van zeer lage kwaliteit dat....
(Referenties) |
|
Formulering algehele kwaliteit van bewijs: hoog/matig/laag/zeer laag |
||
Methode voor het formuleren van ‘Overwegingen’
Naast de evidence uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de richtlijntekst. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen.
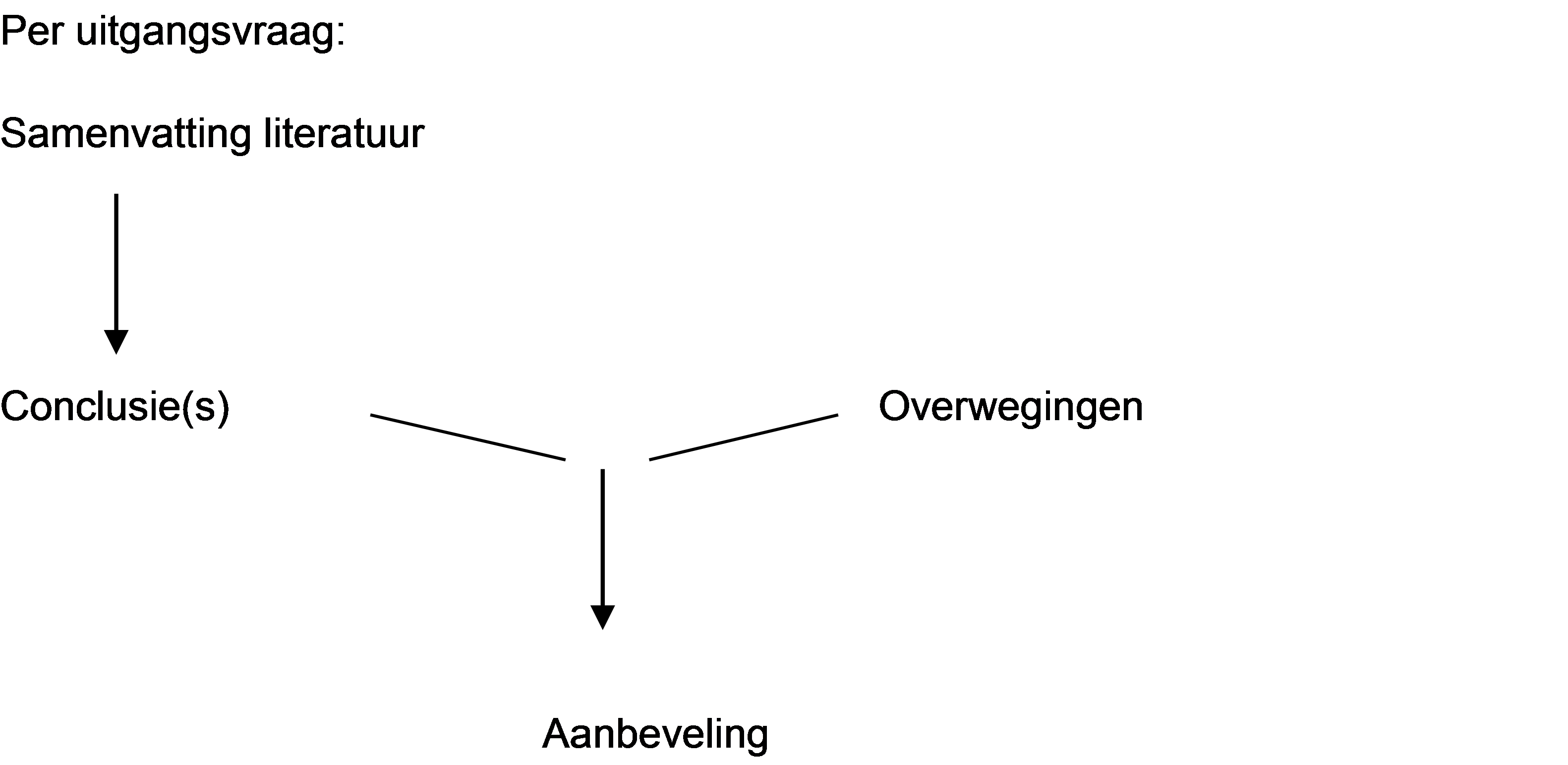
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen.
- Kwaliteit van het bewijs
Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Balans van gewenste en ongewenste effecten
Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:- Bespreken effectiviteit in relatie tot bijwerkingen en complicaties in het licht van de kwaliteit van bewijs, de precisie van de effectgrootte en minimaal klinisch relevant geacht voordeel.
- Sterkte van het effect vergeleken met geen interventie.
- Aanwezigheid van comorbiditeit.
- Klinisch niet relevantie van het effect.
- Patiëntenperspectief
Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Professioneel perspectief
Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Toelichting:- Kennis en ervaring met technieken/therapieën.
- Risico’s die professional loopt bij het toepassen van de interventie.
- Verwachte tijdbesparing.
- Verlies aan tijd door het invoeren van de interventie.
N.B.: de hierna volgende factoren (5, 6 en 7) alleen evalueren als een positief geformuleerde aanbeveling wordt overwogen! Een positief geformuleerde aanbeveling is een aanbeveling waarbij een bepaalde interventie wel ‘dient’ plaats te vinden (sterk) of wel ‘kan worden overwogen’ (zwak/conditioneel). Als dat daarentegen juist niet het geval is, is sprake van een negatief geformuleerde aanbeveling.
- Middelenbeslag
Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling.
- Organisatie van zorg
Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:- De beschikbaarheid/aanwezigheid van faciliteiten & medicijnen.
- De wijze waarop de organisatie van de zorg aangeboden dient te worden/grootte van de verandering in de organisatie-zorgproces/infrastructuur voor implementatie.
- Voorbeeld: een bepaalde diagnostiek of behandeling kan alleen in bepaalde centra worden uitgevoerd in verband met de aanwezigheid van faciliteiten zoals een PET scan.
- Maatschappelijk perspectief
(Juridische overwegingen/ethische overwegingen/industriële belangen/vergoeding door verzekeraars/politieke en strategische consequenties)
Hoe groter de onzekerheid hierover is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:
Indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed, zal deze laatste behandeling mogelijk de voorkeur hebben.
Methode voor het formuleren van aanbevelingen
GRADE kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van aanbevelingen reflecteert de mate van vertrouwen waarin – voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten.
Formulering:
- Sterke aanbevelingen: Er dient…. te worden gegeven/gedaan
- Zwakke/conditionele aanbevelingen: Overweeg….. te geven/te doen.
Methodiek bij de uitgangsvraag zonder systematisch literatuuronderzoek
Bij uitgangsvraag 1 (organisatie van zorg) is geen systematisch literatuuronderzoek verricht omdat de werkgroep verwachtte geen studies te vinden die antwoord geven op de vraag, specifiek voor de Nederlandse situatie. Er zijn dan ook geen conclusies vermeld.
De aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek.
De teksten zijn gebaseerd op evidence, maar de artikelen zijn niet methodologisch beoordeeld.
Methode voor het formuleren van ‘Overwegingen'
Bij uitgangsvraag 1 (organisatie van zorg) zijn de aanbevelingen uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek. De overwegingen staan onder een apart kopje in de richtlijntekst. Hierin wordt de context van de dagelijkse praktijk beschreven en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties.
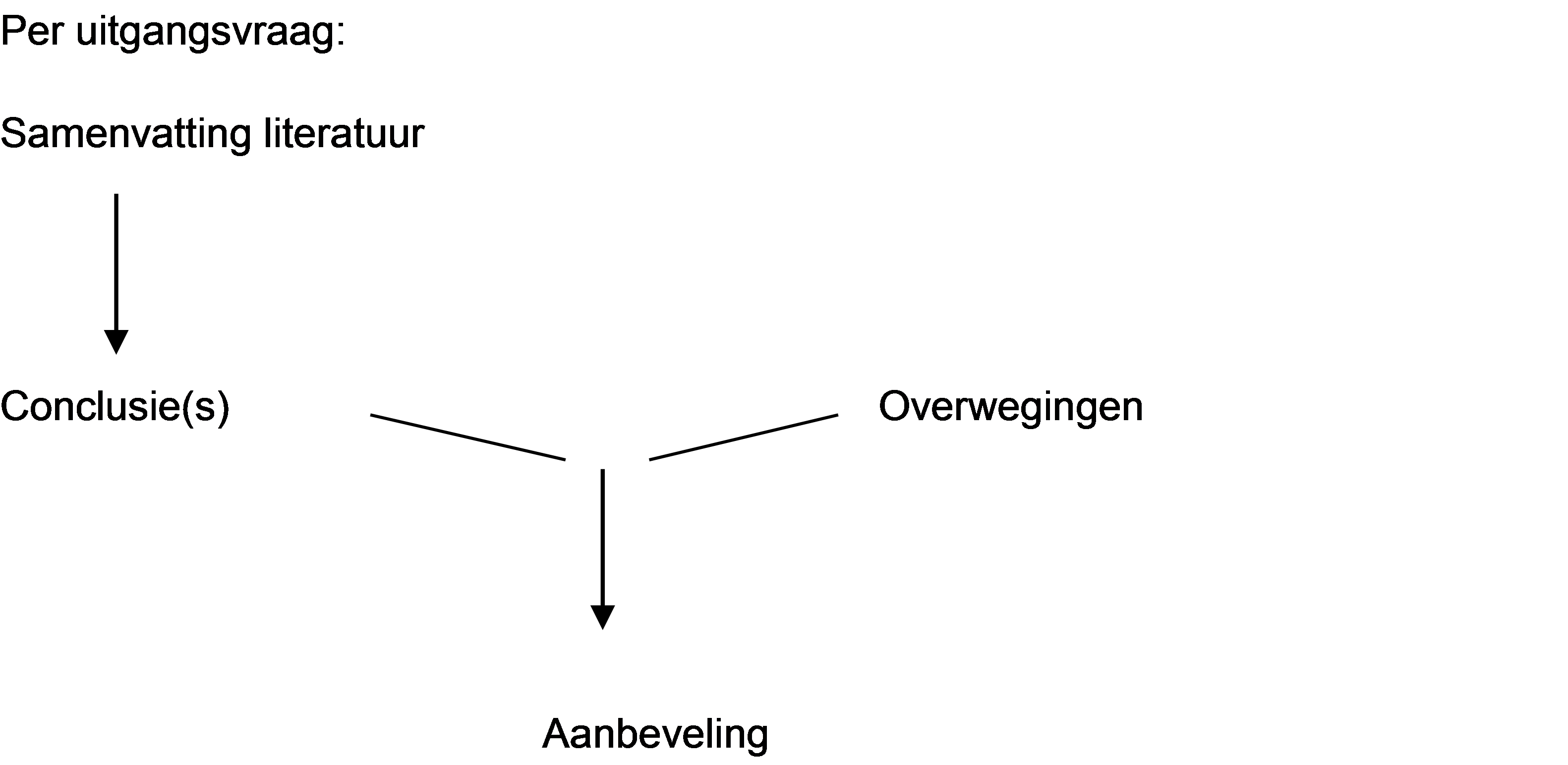
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen.
- Kwaliteit van het bewijs
Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Balans van gewenste en ongewenste effecten
Hoe groter het verschil is tussen de gewenste en ongewenste effecten, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. Hoe kleiner dit verschil of hoe meer onzekerheid over de grootte van het verschil, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:- Bespreken effectiviteit in relatie tot bijwerkingen en complicaties in het licht van de kwaliteit van bewijs, de precisie van de effectgrootte en minimaal klinisch relevant geacht voordeel.
- Sterkte van het effect vergeleken met geen interventie.
- Aanwezigheid van comorbiditeit.
- Klinisch niet relevantie van het effect.
- Patiëntenperspectief
Hoe groter de uniformiteit in waarden en voorkeuren van patiënten bij het afwegen van de voor- en nadelen van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling. - Professioneel perspectief
Hoe groter de uniformiteit in waarden en voorkeuren van professionals ten aanzien van de toepasbaarheid van een interventie, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Toelichting: - Kennis en ervaring met technieken/therapieën.
- Risico’s die professional loopt bij het toepassen van de interventie.
- Verwachte tijdbesparing.
- Verlies aan tijd door het invoeren van de interventie.
N.B.: de hierna volgende factoren (5, 6 en 7) alleen evalueren als een positief geformuleerde aanbeveling wordt overwogen! Een positief geformuleerde aanbeveling is een aanbeveling waarbij een bepaalde interventie wel ‘dient’ plaats te vinden (sterk) of wel ‘kan worden overwogen’ (zwak/conditioneel). Als dat daarentegen juist niet het geval is, is sprake van een negatief geformuleerde aanbeveling.
- Middelenbeslag
Hoe minder middelen er worden gebruikt (m.a.w. hoe lager de kosten van een interventie zijn vergeleken met de beschouwde alternatieven en andere kosten gerelateerd aan de interventie), des te waarschijnlijker wordt het formuleren van een sterke aanbeveling. Hoe meer onzekerheid over het middelenbeslag, des te waarschijnlijker wordt een conditionele aanbeveling. - Organisatie van zorg
Hoe meer onzekerheid of de geëvalueerde interventie daadwerkelijk op landelijke schaal toepasbaar is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting: - De beschikbaarheid/aanwezigheid van faciliteiten & medicijnen.
- De wijze waarop de organisatie van de zorg aangeboden dient te worden/grootte van de verandering in de organisatie-zorgproces/infrastructuur voor implementatie.
- Voorbeeld: een bepaalde diagnostiek of behandeling kan alleen in bepaalde centra worden uitgevoerd in verband met de aanwezigheid van faciliteiten zoals een PET scan.
- Maatschappelijk perspectief
(Juridische overwegingen/ethische overwegingen/industriële belangen/vergoeding door verzekeraars/politieke en strategische consequenties)
Hoe groter de onzekerheid hierover is, des te waarschijnlijker wordt het formuleren van een conditionele aanbeveling.
Toelichting:
Indien twee behandelingen even effectief zijn waarvan één behandeling wordt vergoed, zal deze laatste behandeling mogelijk de voorkeur hebben.

