Agressie chronische fase medicamenteus
Uitgangsvraag
Wat is het medicamenteuze beleid voor agressie en of agitatie in de chronische fase bij patiënten met neuropsychiatrische gevolgen na NAH?
Aanbeveling
Voor het evalueren van de patiënten en het kiezen van een passende behandeling dienen de algemene aanbeveling voor therapie te worden opgevolgd.
Behandel agitatie of agressie eerst volgens een niet-medicamenteus beleid. Een medicamenteuze behandeling dient te worden overwogen wanneer niet-medicamenteus beleid onvoldoende effectief blijkt te zijn.
Indien medicamenteuze therapie in de chronische fase wordt toegepast kunnen de volgende middelen worden overwogen:
antidepressiva:
met name bij op de voorgrond staande agressie en impulsiviteit zonder duidelijke labiliteit in de stemming:
- SSRI: bijvoorbeeld citalopram, paroxetine, sertraline;
- TCA: bijvoorbeeld clomipramine of nortriptyline en dan met name als er aanwijzingen zijn voor ook dwangmatig gedrag.
anti-epileptica:
met name indien agitatie en agressie samengaat met labiliteit van de stemming en/of ontremming:
- valproïnezuur:
- start met 600 mg a.n. (zie Richtlijn voor Bipolaire Stoornis, 2015; tabel 10.1) of spreiden in twee giften van 300 mg. Na eerste evaluatie van eventuele bijwerkingen kan men eventueel na twee tot drie dagen doorverhogen naar 900 mg/dag (of met 5 tot 10 mg/kg lichaamsgewicht);
- bepaal de medicatiespiegel (na aanpassing van de dosering) in verband met de hoge dosering;
- controleer leverfuncties middels bepaling AF en GGT;
- op geleide van effect en evaluatie van bijwerkingen kan men doorverhogen tot een spiegel van zeker 80 mg/L (maximaal 100 mg/L).
- carbamazepine:
- start met 400 mg a.n. Op basis van effect, bijwerkingen en medicatiespiegel kan iemand verder worden ingesteld;
- bij poliklinische patiënten kan overwogen worden te starten met 100 mg tweemaal dd 1 in verband met bijwerkingen;
- Voor het vaststellen van een optimale dosering kan bepaling van plasmaspiegels nodig zijn;
- aarzel niet om tot aan de bovenkant van de aangegeven referentiewaarden te doseren.
amantadine:
met name indien ook sprake is van problemen in de aandacht en concentratie of executieve functie:
- start met capsule van 100 mg, eenmaal dd 1, in de ochtend (eventueel kan men in een lagere dosis starten door gebruik te maken van amantadinedrank (10 mg/ml);
- verhoog na één week de dosis naar tweemaal dd 100 mg met eventueel een verdere verhoging naar 300 mg/dag na weer drie tot vier weken.
lithium:
met name indien agitatie en agressie samengaat met labiliteit van de stemming en/of ontremming:
- geen 1e keuze vanwege de complexere controle. Het gebruik van lithium vraagt goede controle van de medicatie-spiegel, bloedwaarden en eventuele bijwerkingen. Patiënten moeten de instructies voor het gebruik ervan goed kunnen begrijpen, zeker als zij dat zelfstandig innemen. Toepassing ervan dient onder controle van een psychiater plaats te vinden;
- instellen conform advies Richtlijn Bipolaire stoornissen (2015).
bètablokkers:
- propranolol:
- start met driemaal dd 10 mg;
- verhoog op geleide van effect, evaluatie bijwerkingen en controle van cardiovasculaire parameters in een volgende stap (na drie tot vier weken) naar driemaal dd 20 mg en vervolgens (na drie tot vier weken) naar driemaal dd 30 mg. Een andere optie is propanolol retard 80 mg.
methylfenidaat:
met name indien ook sprake is van een stoornis in de aandacht en concentratie en vooral als men het vermoeden heeft dat de agitatie en agressie het gevolg daarvan kan zijn:
- start met 5 mg, een- tot driemaal dd 1 tablet;
- op geleide van effect en evaluatie van bijwerkingen kan worden opgehoogd tot maximaal 10 mg, driemaal dd 2 tablet (inname tijden 8, 12 en 16 uur);
- bij geen effect bij 2 dd 20 mg niet verder verhogen;
- bij effect ophogen tot de volgende verhoging geen effect meer heeft. Bloeddrukcontrole gedurende opbouw;
- indien geïndiceerd kan omzetting naar langwerkend preparaat zinnig zijn;
- afbouw met 10 mg per drie dagen.
benzodiazepinen:
- alleen kortdurend en met name om de nachtrust te bevorderen;
- let op toename van agressie en agitatie als paradoxaal effect;
- alleen indien sedatie noodzakelijk is door de ernst van het gedrag en het niet aanslaan van andere interventies. Dan kan combinatie met levomepromazine gunstig zijn om de dosis te beperken en daardoor de tolerantie (dosering sterk afhankelijk van individueel advies).
Overwegingen
Uit het literatuuronderzoek blijkt dat agitatie en agressie een veelvoorkomend gedragsprobleem is in elk fase na NAH. Tevens dat de negatieve impact voor de patiënt en de relevante betrokkenen en daarmee op hun kwaliteit van leven in het algemeen groot is. Dat maakt de urgentie voor behandeling hoog en vraagt om een actief behandelbeleid.
Er is echter voor zowel de (sub)acute als chronische fase nauwelijks goed onderzoek voor handen naar het effect van (niet)medicamenteuze interventies, dat als leidraad kan dienen voor de dagelijkse praktijk. De behandelaren worden hierdoor in hun handelen beperkt en zijn vaak gedwongen om off-label interventies toe te passen. Het is zorgwekkend dat in de afgelopen bijna tien jaar, sinds het verschijnen van de eerste richtlijn, nauwelijks tot geen vooruitgang is geboekt op dit terrein. Uit de conclusie vanuit de literatuur dat er nauwelijks tot geen evidentie is voor een bepaalde interventie in de behandeling van agitatie en agressie na NAH mag niet geconcludeerd worden dat deze interventies niet werkzaam zouden kunnen zijn, want daarvoor ontbreekt ook de bewijskracht. De geringe evidence maakt het belangrijk om in de beslissingen om een bepaalde interventie in te zetten de relevante betrokkenen expliciet in de besluitvorming te betrekken en men zoveel als mogelijk tot gezamenlijke behandelbeslissingen komt. De behandeltrajecten zullen mede daarom een sterk individueel karakter dragen. In een behandeltraject kan zo per persoon blijken wat de beste behandeling is. Zie verder de modules ‘Zorgkaders neuropsychiatrische gevolgen NAH’ en ‘Veiligheid neuropsychiatrische gevolgen NAH’.
Chronische fase
Ook voor de behandeling van agitatie en agressie in de chronische fase bestaat weinig evidentie. Er is zwak bewijs dat amantadine (tweemaal dd 100 mg) de ‘irritability’ in deze fase vermindert en zeer zwak bewijs dat deze dosis effectiever is dan placebo voor de behandeling van agressie. Er is zeer zwak bewijs dat methylfenidaat in een dosis van 30 mg/dag effectiever is dan placebo voor de behandeling van boosheid. Zeer zwak bewijs is er voor een effect van pindolol (opgebouwd tot tweemaal dd 20 mg) vergeleken met placebo op het aantal (pogingen tot) mishandeling of het reduceren van de maximale intensiteit van agitatie en agressie-episodes. Er is zwak bewijs dat sertraline in een dosering van 50 mg/dag is even effectief als placebo in de behandeling van agressie in deze fase.
Daarnaast is er zeer zwak bewijs over de effectiviteit van propanol. In studieverband werden hoge doseringen voorgeschreven, waarbij men tot wel 520 mg/dag opbouwt. Dit bleek effectiever dan placebo in de behandeling van agitatie en agressie. Hierbij moet worden opgemerkt dat de dosis toegepast in dit studieverband ver afstaat van de dagelijkse praktijk waarin de dosering bij voorkeur veel lager is. De werkgroep is van mening dat het voorschrijven van een dergelijk hoge dosis propranolol afgeraden moet worden. Wanneer gekozen wordt voor propranolol dan kan gestart worden met 3 x dd 10 mg. Dit kan worden opgebouwd op geleide van effect, evaluatie bijwerkingen en controle van cardiovasculaire parameters in een volgende stap (na drie tot vier weken) naar driemaal daags 20 mg en vervolgens (na drie tot vier weken) naar driemaal daags 30 mg.
Aan de volgorde van de hierna genoemde medicaties ligt geen hiërarchische overweging ten grondslag. Wel is de werkgroep van mening dat benzodiazepinen slechts bij uitzondering en dan kortdurend voorgeschreven zouden moeten worden. Soms is het in het maken van een keuze goed om te kijken naar andere symptomen, maar is de werkgroep van mening dat dit niet de volgorde kan bepalen. Zo kan men een anti-epilepticum overwegen bij agitatie/agressie als ook sprake is van affectlabiliteit, maar men kan in die situatie ook een SSRI kiezen om mee te starten. Als affectlabiliteit afwezig of slechts beperkt aanwezig is kan men ook eerst starten met een anti-epilepticum en later met een SSRI. Een dergelijke keuze hangt ook vaak af van de mate van ervaring van de voorschrijver met een bepaald middel en met de aard van de problematiek. Wat de werkgroep wil benadrukken is dat bij een goed uitgevoerd medicatiebeleid de verschillende medicaties bewust worden overwogen en daarin een medicatieplan wordt gevolgd zoals beschreven in de algemene tekst over het gebruik van medicatie. Zo voorkomt men dat patiënten langdurig medicatie blijven gebruiken zonder aangetoond effect of alleen die medicatie gebruiken waar een behandelaar zich vooral vertrouwd mee voelt en mogelijke alternatieven niet worden overwogen of toegepast.
Bij het toepassen van medicatie dient de vereiste screening van relevante variabelen (start en follow-up) in acht te worden genomen. Een overzicht van deze screening en de relevante variabelen staat beschreven in de Richtlijn Bipolaire stoornissen (NVvP, 2015)
Onderbouwing
Achtergrond
Agitatie en agressie komen bij 10 tot 40% van de patiënten met niet-aangeboren hersenletsel voor. Dit is belastend voor de patiënt, de behandelaar en de omgeving van de patiënt. Agitatie en agressie kunnen sterk negatief interfereren met de gevraagde zorg voor de patiënt. Vaak is er dringend behandeling nodig, los van de fase waarin dit voorkomt.
In de literatuur wordt onderscheid gemaakt tussen verschillende fasen. De acute fase omvat de periode van de eerste dagen tot weken na het ontstaan van het hersenletsel; de subacute fase is de periode tot drie (maximaal 6 maanden) maanden. Daarna spreekt men over de chronische fase. Soms verschilt de behandeling, doordat bijvoorbeeld in de (sub)acute fase iemand nog in het ziekenhuis is en de mogelijkheid tot controle op toedienen van specifieke medicatie groter is dan wanneer iemand thuis is. Agitatie en agressie kan zich in al deze fasen voordoen. Met name in de (sub)acute fase kan sprake zijn van veranderd of verlaagd bewustzijn (met inprentingsstoornissen), waardoor (sneller) geagiteerd gedrag kan ontstaan.
Agitatie is niet-intentioneel gedrag, waarbij de innerlijke rusteloosheid leidt tot ondoelmatig gedrag, met een sterk repeterend karakter (Verenso, 2008). Daarbij wordt onderscheiden:
- motorisch agitatie: continu rondlopen, niet stil kunnen zitten of liggen, rammelen aan deuren, tikken op tafel, alles overhoophalen;
- verbale agitatie: continu praten, mompelen;
- vocale agitatie: jammeren, schreeuwen, roepen, zingen, (stereotype) geluiden maken.
Agressie daarentegen is intentioneel van karakter (Verenso 2008). Daarbij wordt onderscheiden:
- verbale agressie: schelden, vloeken, beschuldigen, dreigen;
- handelende agressie: slaan, duwen, schoppen, vernielen, met voorwerpen gooien, dreigende gebaren maken, automutilatie.
Agitatie kan de voorbode kan zijn van agressief gedrag, maar hoeft niet het gevolg te zijn van interactie met de omgeving, terwijl (vanwege het intentionele karakter) dat bij agressie wel het geval is. Juist daarom zijn bij agressie niet-medicamenteuze interventies nog belangrijker. Ook omdat medicamenteuze behandeling niet altijd effectief is of te veel bijwerkingen geeft. Onder niet-medicamenteuze behandelingen worden onder andere verstaan specifieke aanpassingen in de benadering van de patiënt zoals het bieden van een vaste, voorspelbare structuur bij zorghandelingen en niet dwingende communicatie, het structureren van de omgeving zoals het prikkelarm verplegen door middel van het reduceren van geluid en licht om de onrust verminderen, minimaliseren van fixatie of meer inzicht-gevende therapie gericht op het tijdig herkennen van verhoogde prikkelbaarheid door de patiënt.
Deze module beschrijft de medicamenteuze behandelmogelijkheden in deze fasen, waarbij (om genoemde reden) wel onderscheid wordt gemaakt tussen de (sub)acute en de chronische fase.
Conclusies / Summary of Findings
|
Laag GRADE |
Er is zwak bewijs dat amantadine 100mg tweemaal daags mogelijk de irritabiliteit bij niet aangeboren hersenletsel in de chronische fase vermindert.
Bronnen (Hammond, 2014; Hammond, 2015) |
|
Zeer laag GRADE |
Er is zeer zwak bewijs dat amantadine 100mg tweemaal daags effectiever is dan placebo voor de behandeling van agressie bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Hammond, 2014) |
|
Laag GRADE |
Er is zwak bewijs dat methylfenidaat 30mg/dag effectiever is dan placebo voor de behandeling van boosheid bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Fleminger, 2006; Mooney, 1993) |
|
Zeer laag GRADE |
Er is zeer zwak bewijs dat pindolol (10mg/dag opgebouwd tot 60mg/dag) effectiever is dan placebo bij het reduceren van het aantal (pogingen tot) mishandelingen door patiënt bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Fleminger, 2006; Greendyke, 1986b) |
|
Zeer laag GRADE |
Er is zeer zwak bewijs dat pindolol (5mg tweemaal per dag opgebouwd tot 20mg tweemaal per dag) effectiever is dan placebo bij het reduceren van de maximale intensiteit van agitatie en agressie-episodes episodes bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Fleminger, 2006; Greendyke, 1989) |
|
Zeer laag GRADE |
Er is zeer zwak bewijs dat propranolol (60mg/dag opgebouwd tot 420mg/dag) effectiever is dan placebo bij het reduceren van de maximale intensiteit van agitatie-episodes bij niet-aangeboren hersenletsel in de chronische fase. De auteur raadt het gebruik van hoge dosering af in verband met de ernstige bijwerkingen.
Bronnen (Fleminger, 2006; Brooke, 1992) |
|
Zeer laag GRADE |
Er is zeer zwak bewijs dat propranolol (80mg/dag opgebouwd tot 520mg/dag) effectiever is dan placebo bij het reduceren van het aantal (pogingen tot) mishandelingen door patiënt bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Fleminger, 2006; Greendyke, 1986a) |
|
Laag GRADE |
Er is zwak bewijs dat sertraline 50mg/dag even effectief is als placebo voor de behandeling van agressie bij niet-aangeboren hersenletsel in de chronische fase.
Bronnen (Baňos, 2010) |
Samenvatting literatuur
Chronische fase
Vier studies, één systematisch review (Fleming, 2006) en drie RCT’s (Baňos, 2010; Hammond, 2014; Hammond, 2015) beschrijven medicamenteuze behandelingen van agressie en agitatie in de chronische fase bij patiënten met niet-aangeboren hersenletsel.
Eén RCT (Baňos, 2010) onderzocht de effectiviteit van sertraline 50mg/dag versus placebo op cognitief en gedragsmatig herstel in 99 patiënten (49 in interventiegroep), allen <8 weken na het oplopen van hersenletsel. De behandeling startte dus in de acute fase, maar werd gecontinueerd tot wel twaalf maanden, waardoor de resultaten ook gaan over de chronische fase. De behandeling was profylactisch gestart (niet op indicatie van agitatie en/of agressie). Patiënten werden onder andere onderzocht middels de Neurobehavioural Functioning Inventory, waarvan agressie één van de sub-schalen was, drie, zes en twaalf maanden na start van de behandeling.
De tweede RCT (Hammond, 2014) werd uitgevoerd in een revalidatiecentrum. De studie onderzocht het effect van amantadine 100mg, tweemaal per dag versus placebo op irritabiliteit in 76 patiënten (38 in interventiegroep, 38 in de controlegroep), allen ≥6 maanden na het oplopen van hersenletsel. Patiënten werden gedurende 28 dagen behandeld. Irritabiliteit werd gemeten middels de Neuropsychiatric Inventory Irritability (NPI-I) en Aggression (NPI-A) voor- en na de behandeling. Patiënten werden alleen geïncludeerd als zij een score van >2 hadden op de NPI-I voordat zij aan de behandeling met amantadine of placebo begonnen.
De derde RCT (Hammond, 2015) vond plaats in zeven revalidatiecentra. Het betreft een multicenter replicatie van Hammond (2014). De studie onderzocht het effect van tweemaal daags 100 mg Amantadine versus placebo op irritabiliteit in 168 patiënten (82 in de interventie groep, 86 in de controlegroep), allen ≥6 maanden na het oplopen van hersenletsel. Patiënten werden 60 dagen behandeld en gevolgd voor follow-up. Irritabiliteit werd gemeten door middel van de NPI-I, waarbij zowel de observeerder als de patiënt deze score vastlegde. De score ‘most problematic en most aberrant’ werd vastgesteld door middel van de hoogte van de score maal de frequentie. Hetzelfde gold voor de NPI-I voor emotionele belastbaarheid. Patiënten werden alleen geïncludeerd als zij een score van >5 hadden op de ‘NPI-I most problematic’ voordat zij aan de behandeling met amantadine of placebo begonnen.
De systematische review (Fleminger, 2006) includeerde zowel RCT’s die patiënten in de acute/subacute (<6 maanden na hersenletsel) fase als de chronisch fase (>6 maanden na hersenletsel) beschreven. In totaal werden er zes RCT’s geïncludeerd, waarvan er drie RCT’s patiënten in de chronische fase bestudeerden (Greendyke, 1986a; Greendyke 1986b; Mooney, 1993), en waarvan de behandelfase bij drie RCT’s niet duidelijk beschreven was (Brooke, 1992; Greendyke, 1989; Schneider, 1999). Studies bij patiënten met een CVA werden geëxcludeerd in deze review.
Greendyke (1986a) beschreef de vergelijking tussen propranolol (80mg/dag opgebouwd tot 520mg/dag) en placebo in een cross-over design, in negen patiënten (waarvan acht met niet-aangeboren hersenletsel). De patiënten ondergingen twee behandelperiodes van elf weken met ertussen een periode van drie medicatie-vrije weken. Het aantal (pogingen tot) mishandelingen door patiënt werd bijgehouden.
Greendyke (1986b) beschreef de vergelijking tussen pindolol (10mg/dag opgebouwd naar 60mg/dag) en placebo in een cross-over design in elf patiënten, waarvan tien met niet-aangeboren hersenletsel. Vermoedelijk was er veel overlap tussen de patiënten in deze studie en Greendyke (1989). De patiënten ondergingen twee behandelperiodes van twee weken, of er een wash-out periode hiertussen zat en hoe lang deze was is niet duidelijk. Het gedrag van patiënten werd geëvalueerd. Er wordt niet beschreven welk meetinstrument hiervoor werd gebruikt.
Mooney (1993) beschreef de vergelijking tussen methylfenidaat 30mg/dag en placebo in 38 patiënten gedurende zes weken wat betreft verschillende mate van woede (State Trait Anger Scale: STAS).
Bij één RCT geïncludeerd door Fleminger (2006) bestond de studiepopulatie uit chronisch gehospitaliseerde hersentrauma patiënten, wat suggereert dat het om patiënten in de chronische fase gaat (Greendyke, 1989). Bij deze studie werd pindolol (5mg, 2x per dag tot 20 mg, 2x per dag) vergeleken met placebo in een cross-over design in dertien patiënten, waarvan tien met niet-aangeboren hersenletsel. In de eerste tien weken kregen de patiënten random of pindolol of placebo, in de elf weken hierna werd de pindolol dosering opgebouwd in de placebogroep; in de laatste twaalf weken kregen alle patiënten pindolol. Incidentie van agitatie en agressie werd bijgehouden in het verpleegkundig dossier en gekwantificeerd met de Overt Aggression Scale (OAS).
Bij een andere RCT uit Fleminger (2006) bestond de patiëntpopulatie uit patiënten op de afdeling voor acuut hersenletsel, wat suggereert dat het om de patiënten in de acute fase gaat (Schneider, 1999), deze studie zal daarom verder niet worden beschreven in de literatuursamenvatting. De laatste RCT uit Fleminger (2006) gaf zeer summiere informatie over de patiëntpopulatie en de resultaten (Brooke, 1992). Het was niet duidelijk hoeveel tijd er na de hersenletsel was verstreken, en ook leeftijd en geslacht van de patiënten werd niet vermeld. Dit was een RCT met twee parallelle armen, waarbij propranolol (60mg/dag opgebouwd tot 420mg/dag) werd vergeleken met placebo in 21 patiënten (elf in de interventiegroep), met een behandelduur van acht weken.
Resultaten
Voor de vergelijking amantadine (100mg tweemaal daags) versus placebo, toonde Hammond (2014) in 76 patiënten aan dat er een significante (p=0,046) afname van agressie was in de amantadinegroep ten opzichte van de controlegroep, in de patiënten met een baseline NPI-A-score >2 (n=18). Wanneer alle patiënten (dus ook met NPI-A<2) werden meegenomen, was er geen significant verschil tussen de groepen; amantadine: gemiddeld verschil -4,7 NPI-A; placebo: gemiddeld verschil -2,5 NPI-A. Er was wel een significant verschil (p=0,0085) in afname van irritatie tussen de amantadine (gemiddeld verschil -4,3 NPI-I) en placebo (gemiddeld verschil -2,6 NPI-I). Het soort en aantal bijwerkingen was vergelijkbaar tussen de groepen (geen significant verschil).
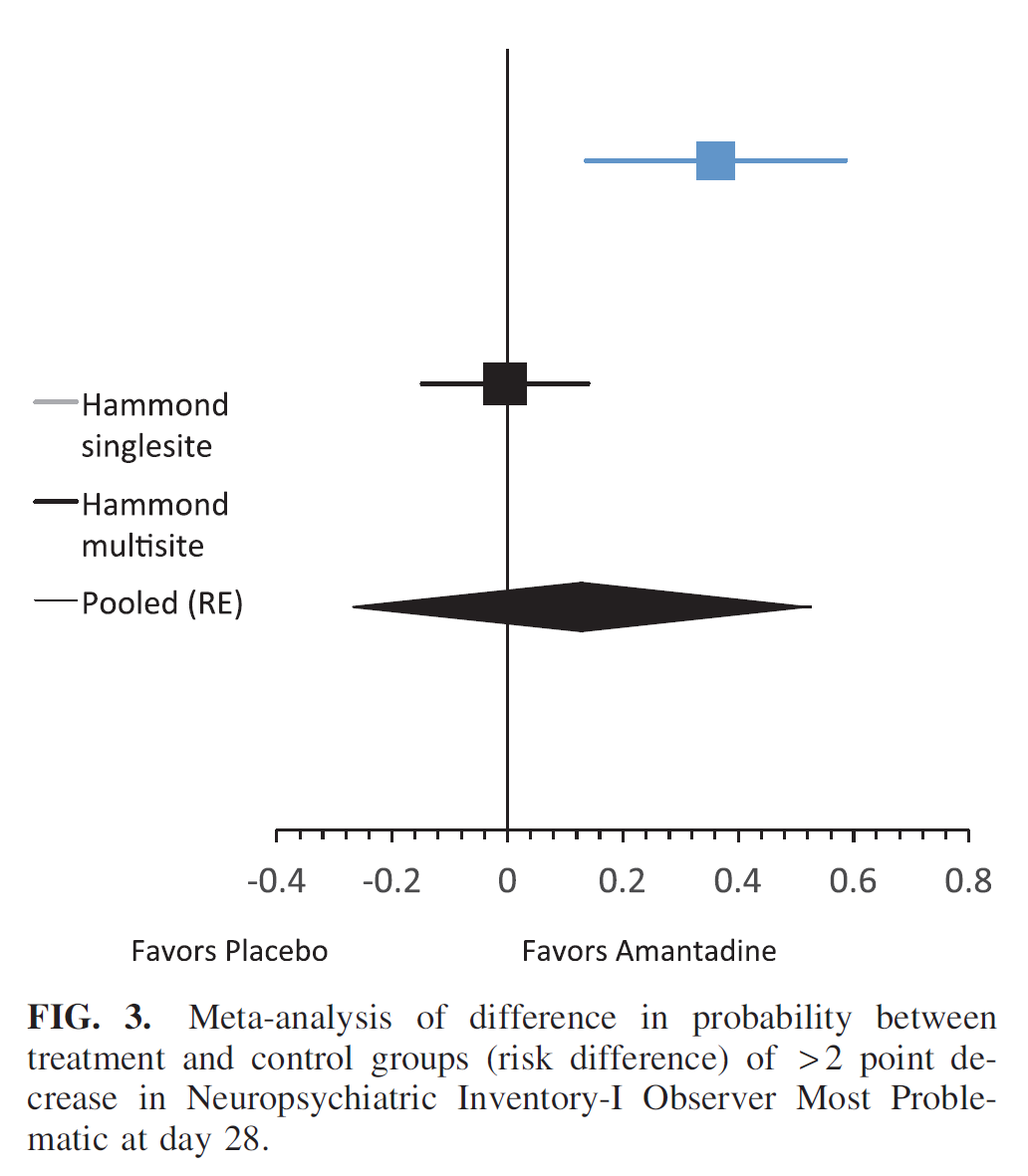
De multicenter studie van Hammond (2015) bekeek of deze effecten ook op langere termijn gevonden werden. Uit deze studie bleek dat na 28 dagen (66,7% in de placebogroep versus 66,3% in de amantadinegroep verbeterden >2 punten op de NPI-I-score van meest problematisch, p=0,9554) en na 60 dagen (68,3% in de placebogroep versus 74,7% in de amantadinegroep verbeterden >2 punten op de NPI-I-score van meest problematisch, p=0,3777) er geen verschil te zien was tussen de groepen. Dit gold ook voor de score van de patiënt zelf. Het soort en aantal bijwerkingen was vergelijkbaar tussen de groepen (geen significant verschil). Figuur 1 geeft de gepoolde data weer van het effect van amantadine bij patiënten die meer dan twee punten lager scoorden op de NPI-I (gescoord door de observeerder) op dag 28 versus dag 0 van de twee studies van Hammond (2014, 2015). Hieruit blijkt dat het effect in de grote studie (Hammond, 2015) niet werd gevonden.
Figuur 1 Meta-analyse van twee studies (Hammond 2014 en Hammond 2015) voor de effectiviteit van amantadine ten opzichte van een placebobehandeling.
Voor de vergelijking methylfenidaat 30mg/dag versus placebo toonde Mooney (1993) aan in 38 patiënten dat er een significante afname was van zowel de Anger State (methylfenidaat: pre-test: 34 ± 2,5; post-test: 24 ± 1,3; placebo pre-test: 26 ± 1,8, post-test: 29 ± 2,0) als de Anger Trait (methylfenidaat pre-test: 22 ± 1,9, post-test: 18 ± 1,6; placebo pre-test 20 ± 2,3, post-test: 20 ± 1,5) volgens de STAS.
Voor de vergelijking propranolol versus placebo toonde Brooke (1992) voor de dosering 60mg/dag opgebouwd tot 420mg/dag aan in 21 patiënten dat de maximale intensiteit van episodes van agitatie significant lager was (p<0,05) in de propranolol groep ten opzichte van placebo. Het aantal agitatie episodes verschilde echter niet significant tussen de groepen. Greendyke (1986a) toonde voor de propranolol dosering 80mg/dag opgebouwd tot 520mg/dag aan dat het aantal (pogingen tot) mishandelingen door patiënt significant (p<0,05) afnam bij de behandeling met propranolol (52 in totaal) versus placebo (88 in totaal).
Voor de vergelijking pindolol versus placebo toonde Greendyke (1986b) aan voor de dosering 20 tot 80mg/dag dat er significant minder (pogingen tot) mishandeling door patiënten waren in de pindolol groep. De exacte getallen werden niet genoemd. Greendyke (1989) toonde voor de dosering 10mg tot 60mg/dag aan dat er geen significant verschil was in het aantal agitatie en agressie-episodes, maar dat de intensiteit van deze episodes wel afnam op de OAS. De exacte getallen worden niet genoemd.
Voor de vergelijking sertraline 50mg/dag versus placebo, toonde Baňos (2010) in 99 patiënten aan dat er na zes en twaalf maanden geen significant verschil was in agressie zoals gemeten door de Neurobehavioural Functioning Inventory, tussen de interventie- en controlegroep. Dit gold zowel voor de scores vermeld door de patiënten zelf, als de scores vermeld door familieleden.
Bewijskracht van de literatuur
Amantadine versus placebo
De bewijskracht voor de uitkomstmaat irritabiliteit is met twee niveaus verlaagd: één niveau wegens inconsistentie (wel versus geen verschil aangetoond) en één niveau voor imprecisie (geen klinisch relevant verschil aangetoond).
De bewijskracht voor de uitkomstmaat agressie is met drie niveaus verlaagd vanwege imprecisie (kleine patiëntengroep: twee niveaus en geen klinisch relevant verschil: één niveau).
Pindolol versus placebo
De bewijskracht voor de uitkomstmaten aantal (pogingen tot) mishandelingen door patiënt, incidentie van agressie- en agitatie-episodes en intensiteit van agressie- en agitatie-episodes is met drie niveaus verlaagd: één niveau voor beperkingen onderzoeksopzet (randomisatieprocedure) en twee niveaus voor het geringe aantal patiënten (imprecisie, geen power-analyse).
Propranolol versus placebo
De bewijskracht voor de uitkomstmaten agitatie-episodes en maximale intensiteit van agitatie-episodes is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet: één niveau voor extrapoleerbaarheid (bias ten gevolge van indirectheid: onduidelijk of het hier om patiënten in de acute/subacute fase gaat); twee niveaus voor het geringe aantal patiënten (imprecisie, geen power-analyse).
De bewijskracht voor de uitkomstmaat aantal (pogingen tot) mishandelingen door patiënt is met drie niveaus verlaagd: één niveau voor beperkingen onderzoeksopzet (randomisatie procedure) en twee niveaus voor het geringe aantal patiënten (imprecisie, geen power-analyse).
Methylfenidaat versus placebo
De bewijskracht voor de uitkomstmaat boosheid is met twee niveaus verlaagd: één niveau voor imprecisie (klein patiënten aantal) en één niveau voor beperkingen onderzoeksopzet (randomisatie procedure).
Setraline versus placebo
De bewijskracht voor de uitkomstmaat agressie is met twee niveaus verlaagd: voor één niveau gezien beperkingen in de onderzoeksopzet (hoge dropout); en één niveau gezien extrapoleerbaarheid (bias ten gevolge van indirectheid: profylactische gebruik, niet op indicatie).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Wat zijn de (on)gunstige effecten van de medicamenteuze therapieën op agitatie of agressie bij patiënten met neuropsychiatrische gevolgen na niet-aangeboren hersenletsel in de chronische fase?
P patiënten (≥18 jaar) met neuropsychiatrische gevolgen na NAH en agitatie en/of agressie in de chronische fase;
I medicatie gericht op het centrale zenuwstelsel ter behandeling van agitatie of agressie;
C geen behandeling, placebo of standaard zorg;
O mate van agitatie of agressie, zelfstandig wonen, participatie niveau, bijwerkingen van elke aard, opname duur.
Zoeken en selecteren (Methode)
In de databases Medline (OVID) en Embase is op 23 maart 2015 met relevante zoektermen gezocht naar systematische reviews over behandeling bij patiënten met NAH en agitatie of agressie in alle fasen. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 426 treffers op. Reviews werden geselecteerd op grond van de volgende selectiecriteria: zoekactie in tenminste twee databases, een objectieve en transparante selectieprocedure en een helder synthese van de resultaten die aansluiten bij de PICO van deze uitgangsvraag. Op basis van titel en abstract werden in eerste instantie dertien studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens twaalf studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording) en één systematische review definitief geselecteerd.
Eén systematische review is opgenomen in de literatuuranalyse (Fleming, 2006). De review was gepubliceerd in 2006 en literatuur gezocht tot augustus 2006. Aangezien de review studies bij patiënten met een cerebrovasculair accident (CVA) had uitgesloten is besloten om daarnaast nog vanaf de zoekdatum van de vorige richtlijn te zoeken om geen literatuur te missen en literatuur over CVA-patiënten te identificeren. Zodoende is er op 1 december 2016 gezocht naar aanvullende literatuur volgens een uitgebreide zoekactie van de review. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 463 treffers op. RCT’s werden geselecteerd op grond van de volgende selectiecriteria: beschrijving van resultaten die aansluiten bij de PICO van deze uitgangsvraag. Studies bij patiënten met epilepsie of dierstudies zijn uitgesloten. Op basis van titel en abstract werden in eerste instantie 16 trials voorgeselecteerd waarvan er één was aangedragen door de werkgroep (Hammond, 2015). Chew (2009) publiceerde een review waarin de literatuur werd doorzocht tot en met juni 2008. Dit leverde geen nieuwe bevindingen op vergeleken met de review van Fleminger, 2006. Dit geldt ook voor de review van Waldron-Perrine (2008). Na raadpleging van de volledige tekst, werden vervolgens 13 trials geëxcludeerd (zie exclusie-tabel onder het tabblad Verantwoording), en drie trials definitief geselecteerd.
De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidence-tabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk of bias tabellen.
Referenties
- Banos JH, Novack TA, Brunner R, et al. Impact of early administration of sertraline on cognitive and behavioral recovery in the first year after moderate to severe traumatic brain injury. J Head Trauma Rehabil. 2010;25(5):357-61.
- Brooke MM, Patterson DR, Questad KA, et al. The treatment of agitation during initial hospitalization after traumatic brain injury. Arch Phys Med Rehabil. 1992;73(10):917-21. PubMed PMID: 1417466.
- Chew E, Zafonte RD. Pharmacological management of neurobehavioral disorders following traumatic brain injury A state-of-the-art review. J of Rehabil. Res & Developm. 2009;46(6):851-878.
- Fleminger S, Greenwood RJ, Oliver DL. Pharmacological management for agitation and aggression in people with acquired brain injury. The Cochrane Library. 2006;(4):CD003299.
- Greendyke RM, Berkner JP, Webster JC, et al. Treatment of behavioural problems with pindolol. Psychosomatics. 1989;30(2):161-5. PubMed PMID: 2652180.
- Greendyke RM, Kanter DR, Schuster DB, et al. Propranolol treatment of assaultive patients with organic brain disease: a double-blind crossover, placebo-controlled study. The Journal of nervous and mental disease. 1986;174(5):290-4.
- Greendyke RM, Kanter DR. Therapeutic effects of pindolol on behavioral disturbances associated with organic brain disease: a double-blind study. Journal of Clinical Psychiatry. 1986;47(8):423-6.
- Hammond FM, Bickett AK, Norton JH, et al. Effectiveness of amantadine hydrochloride in the reduction of chronic traumatic brain injury irritability and aggression. The Journal of head trauma rehabilitation. 2014;29(5):391-9. doi: 10.1097/01.HTR.0000438116.56228.de.
- Hammond FM, Sherer M, Malec JF, et al. Amantadine Effect on Perceptions of Irritability after Traumatic Brain Injury: Results of the Amantadine Irritability Multisite Study. J Neurotrauma. 2015;32(16):1230-8. PubMed PMID: 25774566.
- Levy M, Berson A, Cook T, et al. Treatment of agitation following traumatic brain injury: a review of literature. NeuroRehabilitation. 2005;20:279-306.
- McNett M, Sarver W, Wilczewski P. The prevalence, treatment and outcomes of agitation among patients with brain injury admitted to acute care units. Brain Injury. 2012;26:1155-62.
- Mooney GF, Haas LJ. Effect of methylphenidate on brain injury-related anger. Archives of physical medicine and rehabilitation. 1993;74(2):153-60.
- Schneider WN, Drew-Cates J, Wong TM, et al. Cognitive and behavioural efficacy of amantadine in acute traumatic brain injury: an initial double-blind placebo-controlled study. Brain Injury. 1999;13(11):863-72.
- Sherer M, Yablon SA, Nick TG. Psychotic symptoms as manifestations of the posttraumatic confusional state: prevalence, risk factors and association with outcome. JHTR. 2014;29:11-8.
- Siever LJ. Neurobiology of aggression and violence. Am J Psychiatry. 2008;165:429442.
- Singh R, Venkatshwara G, Nair KP, et al. Agitation after traumatic brain injury and predictors of outcome. Brain injury. 2014;28(3):336-340.
- Waldron-Perrine B, Hanks RA, Perrine SA. Pharmacotherapy for POstacute Traumatic Brain Injury: A Literature Review for Guidance in Psychological Practice. Rehabilitation Psychology. 2008;53(4): 426-444.
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size: |
Comments |
|
Fleminger, 2006
|
SR without meta-analysis of RCT’s
Literature search up to June 2006
A: Brooke, 1992 B: Greendyke, 1986a C: Greendyke, 1986b D: Greendyke, 1989 E: Mooney, 1993 F: Schneider, 1999
Study design: RCT [parallel / cross-over] A: randomised controlled trial B: randomised cross-over trial C: randomised cross-over trial D: randomised cross-over trial E: randomised controlled trial F: randomised cross-over trial
Setting and Country: United Kingdom
Source of funding: Not reported
|
Inclusion criteria SR: Type of studies: 1) randomized controlled trials Participants: 2) patients suffering from acquired barin injuries that were single incidents (not progressive) and were acquired in adult life 3) age at injury >10 years Outcome: 4) primary outcomes: agitation and/or aggression 5) agitation and/or aggression must have been measured using an explicit measurement tool that allowed a quantitative score of aggression and/or agitation 6) secondary outcomes: independent living, participation in rehabilitation, adverse events, health service utilisation Intervention: 7) any drugs acting on the central nervous system
Exclusion criteria SR: Participants: 1) patients with cerebrovascular events Outcome: 2) sexual aggression 3) aggression only against oneself 4) shouting behaviour that was not threatening 5) post-traumatic epilepsy is major problem
6 studies included
Important patient characteristics at baseline:
N, (n in intervention group) A: 21 (11) B: 8 (8) C: 10 (10) D: 10 (10) E: 38 (19) F: 10 (10)
Age (years) A: NR B: mean 51, range 27-75 C: mean 52, range 28-76 D: mean 60, range 38-72 E: mean 28, SD 10 F: mean 31, range 19-56
Sex: A: NR B: NR C: 100% Male D: NR E: NR F: NR
Chronic or acute phase of brain injury A: NR B: chronic (1-30 years post-injury) C: chronic (1-30 years post-injury) D: NR, probably chronic E: chronic (time post-injury >2 years) F: NR, probably acute
Groups comparable at baseline? Unclear |
Describe intervention:
A: propranolol 60mg/day, increased to max dose of 420mg/day B: propranolol 80mg/day, increased to max dose of 520mg/day C: pindolol 10mg/day, increased to 60mg/day D: pindolol 5mg 2x/day, increased to 20mg 2x/day E: methylphenidate increased to 30mg/day F: amantadine 100mg/day increased to maximum of 300 mg/day
|
Describe control:
A: placebo; (frequency NR) B: placebo; (frequency NR) C: placebo; (frequency NR) D: placebo; (frequency NR) E: placebo; (frequency NR) F: placebo; (frequency NR)
|
End-point of follow-up:
A: 8 weeks B: 2 blocks of 11 weeks C: 2 blocks of 2 weeks D: 33 weeks E: 6 weeks F: 6 weeks
For how many participants were no complete outcome data available? (intervention/control) A: NR B: 1/8 C: NR D: 2/15 E: NR F: NR
|
Outcome measure-1 Defined as aggression
Effect measure: RR, RD, mean difference [95% CI]: A: NR B: NR C: NR D: decrease in overt aggression scores during pindolol treatment (data NR) E: State trait anger scale (STAS) difference in change between I and C: State: -13 lower in I group, p<0.05 Trait: -4 lower in I group, p<0.05 F: neurobehavioral rating scale: no difference between groups, p>0.05 (data NR)
Outcome measure-2 Defined as maximum intensity of agitated episodes A: reduced by propranolol: Wilcoxon matched pairs test z=-2.028, p<0.05 B: NR C: NR D: NR E: NR F: NR
Outcome measure-3 Defined as average number of agitated episodes A: no difference between I and C group: Wilcoxon matched pairs test z=-1.52, p>0.05 B: NR C: NR D: no difference between I and C (data NR) E: NR F: NR
Outcome measure-3 Defined as average number of assaults or attempted assaults A: NR B: 88 during I period, 52 during C period; F=6.50 [1,7df], p<0.05 C: less assaultive episodes in pindolol group, p<0.05; (data NR) D: no difference between I and C (data NR) E: NR F: NR
|
Facultative:
Brief description of author’s conclusion: Numerous drugs have been tried in the management of aggression in ABI but without firm evidence for their efficacy. It is therefore important to choose drugs with few side-effects and to monitor their effect. Beta-blockers have the beste evidence for efficacy and deserve more attention. The lack of evidence highlights the need for better evaluations of drugs for this important problem.
Risk of bias as measured by Jadad scale (1-5, with 5 being a good quality design): A: 3 B: 4 C: 3 D: 4 E: 1 F: 4
No meta-analysis of the included studies was performed due to the heterogeneity of these studies. |
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3 |
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Baňos, 2010 |
Type of study: randomised controlled trial
Setting: inpatients
Country: United States of America
Source of funding: non-commercial |
Inclusion criteria: 1) moderate to severe Traumatic Brain Injury (TBI) 2) age ≥16 years 3) recruitment within 8 weeks of injury
Exclusion criteria: 1) neurological problems predating the TBI 2) use of antidepressant medication 3) significant developmental or psychiatric disorders 4) alcohol or drug dependency in the year prior to the TBI 5) administration of antidepressant medication during acute care prior to enrollment
N total at baseline: Intervention: 49 Control: 50
Important prognostic factors2: For example age ± SD: I: 35 ± 17 C: 35 ± 16
Sex: I: 79% M C: 66% M
Groups comparable at baseline? Yes
|
Describe intervention (treatment/procedure/test):
Sertraline 50 mg/day
|
Describe control (treatment/procedure/test):
Placebo (dose frequency NR) |
Length of follow-up: 3, 6 and 12 months
Loss-to-follow-up: After 3 months Intervention: 22 (45%) Reasons NR
Control: 19 (38%) Reasons NR
After 6 months Intervention: 27 (55%)
Control: 20 (40%) Reasons NR
After 12 months Intervention: 29 (59%) Reasons NR
Control: 20 (40%) Reasons NR
Incomplete outcome data: As above
|
Outcome measures and effect size (include 95%CI and p-value if available):
Neurobehavioral Functional Inventory Patient self-report Subscale: aggression (mean ± SD)
3 months I: 94 ± 13 C: 96 ± 13
6 months I: 96 ± 13 C: 95 ± 14
12 months I: 95 ± 16 C: 97 ± 14
For all p>0.05
Neurobehavioral Functional Inventory Family self-report Subscale: aggression (mean ± SD)
3 months I: 101 ± 17 C: 99 ± 13
6 months I: 105 ± 16 C: 99 ± 10
12 months I: 102 ± 18 C: 107 ± 20
For all p>0.05 |
Author’s conclusion:
Sertraline does not appear to prevent development of cognitive and behavioural problems following TBI, although this does not negate evidence for treatment (as opposed to prophylactic) role of sertraline to address emotional and neurobehavioural problems in individuals with TBI.
Sertraline was administered prophylactically (not as indicated indicated aggressive behaviour).
Unclear whether family report was available for all participants, or whether there was a difference in loss to follow-up between patient-report and family report. |
|
Hammond, 2014 |
Type of study: Parallel group randomized controlled trial
Setting: outpatients
Country: United States of America
Source of funding: non-commercial |
Inclusion criteria: 1) age 16-65 years 2) sustained a closed head injury due to trauma at least 6 months prior to enrolment with a score >2 on NPI-irritability domain 3) medical and neurological stability 4) able to give informed consent 5) able to comply with study protocol 6) negative pregnancy test 7) creatinine clearance >60 mg/dL 8) close friend or family member living with patient and able to observe presence of irritability
Exclusion criteria: 1) anticipated surgery or medication change during the study 2) diagnosis of other neurological disorder 3) seizure in the months prior to enrolment 4) concomitant use of neuroleptic agents or monomaine oxidase inhibitors 5) previous allergy or adverse reaction to amantadine ingestion 6) ingestion of amantadine in the month prior to study enrollment
N total at baseline: Intervention: 38 Control: 38
Important prognostic factors2: For example age ± SD: I: 35 ± 13 C: 42 ± 14
Sex: I: 66% M C: 58% M
Groups comparable at baseline? Yes |
Describe intervention (treatment/procedure/test):
Amantadine hydrochloride 2x/day
|
Describe control (treatment/procedure/test):
Placebo 2x/day |
Length of follow-up: 28 days
Loss-to-follow-up: Intervention: 2/38 (5%) Reasons: 1 lost to follow-up, 1 withdrew consent
Control: 2/38 (5%) Reasons: 2 lost to follow-up
Incomplete outcome data: As above
|
Outcome measures and effect size (include 95%CI and p-value if available):
Neuropsychiatric Inventory Irritability (NPI)
NPI-Irritability ≥2 point change I: 81% C: 44% P=0.0016
mean change in NPI-irritability I: -4.3 C: -2.6 P=0.0085
mean change in NPI-irritability distress I: -7.6 C: -5.8 P=0.25
Adverse effect: No significant difference (p>0.05) in incidence of the following adverse events between I and C: -tremors and shakes -change in appetite -gastrointestinal -aches and pains -sexual problems -disoriented -seizure -any adverse event
|
Author’s conclusion:
Amantadine 100mg every morning and at noon appears an effective and safe means of reducing frequency and severity of irritability and aggression among individuals with TBI and sufficient creatinine clearance. |
|
Hammond, 2015 |
Type of study: Multi-centre parallel-group randomized double blind placebo-controlled trial
Setting: Multi-centre Unclear whether patients were in care-centre or at home.
Country: USA
Source of funding: The participant institutions received funding for the project from the US Department of Education, Office of Special Education and Rehabilitative Services, National Institute on Disability and Rehabilitation In addition, Dr. Hammond received personal fees from several institutes. For the remaining authors, no competing financial interests exist. |
Inclusion criteria: -16-75 years old -sustained a nonpenetrating TBI at least 6 monts before enrolment -score of ≥6 on Observer-rated NPI-I Most Problematic -TBI was verified by record review and a clinician interview with a requirement to meet at least one out of six criteria -ability to comply with study protocol -negative pregnancy test -creatinine clearance of >60 -medical and neurological stability
Exclusion criteria: -inability to interact and communicate -threat of harm to self or other -diagnosis of other neurologic disorder -schizophrenia of psychosis -seizure in the month before enrolment -concomitant use of typical neuroleptic agents or monoamine oxidase inhibitors -treatment with amantadine during the month before enrolment -enrollment in the previous single-site amantadine irritability study
N total at baseline: Intervention: 82 Control: 86
Important prognostic factors2: Age at enrollment ± SD: I:40.18±12.67 C: 38.23±12.36 Age at injury ± SD: I:33.85±12.87 C: 31.88±12.07
Sex: I: 80.5% M C: 74.4% M (p=0.3473)
Groups comparable at baseline? The amantadine and placebo groups were well matched with respect to baseline factors with the exception of a small but statistically significant difference (p=0.0492) in mean baseline GOS-E. |
Amantadine, 100 mg twice daily (morning and noon) for 60 days
|
Placebo, 100 mg twice daily (morning and noon) for 60 days |
Length of follow-up: Day 28±3 (primary endpoint) and day 60±3 after baseline (long-term effect) (baseline=at least 6 months post-TBI)
Loss-to-follow-up: 28-day follow-up Intervention: 1 Reasons NR
Control: 0 Reasons NR
60-day follow-up Intervention: 2 Reasons: NR
Control: 1 Reasons: NR
Incomplete outcome data: 28-day follow-up: Intervention: n=2 (2.4%) Reasons: 1 lost to follow-up, 1 withdrew
Control: n=5 (5.8%) Reasons: 4 missed visit, 1 withdrew
60-day follow-up Intervention: n=7 (8.5%) Reasons: 2 lost to follow up, 1 missed visit, 4 withdrew
Control: n=4 (4.7%) Reaons: 1 lost to follow-up 1 missed visit, 2 withdrew
|
Neurobehavioral Functional Inventory rated by Observer Subdomain I: bad temper, rapid mood changes, sudden anger, impatientce, crankiness, argumentative. Rated: most abberant, most problematic
% improved by ≥3 points on ‘most problematic’ 28 days I: 66.3 C: 66.7 % difference (95%BI: -0.4 (-14.7-+13.9) p=0.9554 60 days I: 74.7 C: 68.3 % difference (95%BI): +6.4% (-7.2- +20%) p=.3777
% improved by ≥3 points on ‘most aberrant’ 28 days I: 70.4 C: 60.0 % difference (95%BI: -10.4 (-24.7-+3.9) p=0.;1672 60 days I: 68 C: 68.3 % difference (95%BI): -0.3% (-14.4 - +13.8%) p=0.9687
Neurobehavioral Functional Inventory rated by patient Subdomain I % improved by ≥3 points on ‘most problematic’ 28 days I: 51.3 C: 40.5 % difference (95%BI): +10.8 (-4.2 - +25.8) p=0.1662 60 days I: 60.5 C: 48.8 % difference (95%BI): +11.7% (-3.3 - +6.70%) p=0.1373
% improved by ≥3 points on ‘most aberrant’ 28 days I: 70.4 C: 60.0 % difference (95%BI: -10.4 (-24.7-+3.9) p=0.1672 60 days I: 60.5 C: 53.6 % difference (95%BI): 6.9% (-8 - +21.8%) p=0.3750
Adverse events Checken/ |
Author’s conclusion:
While observers in both groups reported large improvements, significant group differences were not found for the primary outcome (observer ratings) at either day 28 or 60. From the perspective of persons with TBI (before multiple comparison adjustment but not after) and their clinicians (based on a singular global outcome metric), pre-planned secondary analyses revealed amantadine 100 mg every morning and noon may reduce irritability and the perceived distress associated with irritability at 60 days posttreatment.
Other remarks: Subjective measures were used to assess aggressiveness. Some observers appeared more tolerant of iritability. QoL en fucntioneren nog niet gerapporteerd |
Notes:
- Prognostic balance between treatment groups is usually guaranteed in randomized studies, but non-randomized (observational) studies require matching of patients between treatment groups (case-control studies) or multivariate adjustment for prognostic factors (confounders) (cohort studies); the evidence table should contain sufficient details on these procedures
- Provide data per treatment group on the most important prognostic factors [(potential) confounders]
- For case-control studies, provide sufficient detail on the procedure used to match cases and controls
- For cohort studies, provide sufficient detail on the (multivariate) analyses used to adjust for (potential) confounders
Risk of bias table for intervention studies (randomized controlled trials)
|
Study reference
|
Describe method of randomisation1 |
Bias due to inadequate concealment of allocation?2
(unlikely/likely/unclear) |
Bias due to inadequate blinding of participants to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of care providers to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of outcome assessors to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to selective outcome reporting on basis of the results?4
(unlikely/likely/unclear) |
Bias due to loss to follow-up?5
(unlikely/likely/unclear) |
Bias due to violation of intention to treat analysis?6
(unlikely/likely/unclear) |
|
Baňos, 2010 |
“allocated via block randomization” |
Unclear |
Unlikely |
Unclear |
Unclear |
Unlikely |
Likely |
Unclear |
|
Hammond, 2014 |
Computer-generated block-randomization |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
|
Hammond, 2015 |
‘’computer-generated block randomization stratified for depression’’ |
Unlikely: group allocation was concealed. Allocation occurred through the data coordinating center web page. Study coordinators entered eligibility criteria, and if criteria were met, the data coordinating center sent the study coordinator and local pharmacist a study number that identified which study kit to dispense. |
Unlikely, placebo and amantadine pills were identical in taste and appearance. |
Unlikely, all observers, and personnel were blinded to group assignment. Compounding pharmacist and data coordinating center had access to blinding information |
Unlikely, observers were blinded. However, the outcome measure was quite subjective |
Unlikely Predefined outcome measures were reported. |
Unclear, reasons not reported. However, very low loss of follow-up. |
Likely: ‘ITT was followed’ however, outcome data are not measured on all participants |
- Randomisation: generation of allocation sequences have to be unpredictable, for example computer generated random-numbers or drawing lots or envelopes. Examples of inadequate procedures are generation of allocation sequences by alternation, according to case record number, date of birth or date of admission.
- Allocation concealment: refers to the protection (blinding) of the randomisation process. Concealment of allocation sequences is adequate if patients and enrolling investigators cannot foresee assignment, for example central randomisation (performed at a site remote from trial location) or sequentially numbered, sealed, opaque envelopes. Inadequate procedures are all procedures based on inadequate randomisation procedures or open allocation schedules..
- Blinding: neither the patient nor the care provider (attending physician) knows which patient is getting the special treatment. Blinding is sometimes impossible, for example when comparing surgical with non-surgical treatments. The outcome assessor records the study results. Blinding of those assessing outcomes prevents that the knowledge of patient assignement influences the proces of outcome assessment (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary.
- Results of all predefined outcome measures should be reported; if the protocol is available, then outcomes in the protocol and published report can be compared; if not, then outcomes listed in the methods section of an article can be compared with those whose results are reported.
- If the percentage of patients lost to follow-up is large, or differs between treatment groups, or the reasons for loss to follow-up differ between treatment groups, bias is likely. If the number of patients lost to follow-up, or the reasons why, are not reported, the risk of bias is unclear
- Participants included in the analysis are exactly those who were randomized into the trial. If the numbers randomized into each intervention group are not clearly reported, the risk of bias is unclear; an ITT analysis implies that (a) participants are kept in the intervention groups to which they were randomized, regardless of the intervention they actually received, (b) outcome data are measured on all participants, and (c) all randomized participants are included in the analysis.
Table of quality assessment for systematic reviews of RCT’s and observational studies
Based on AMSTAR checklist (Shea et al.; 2007, BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher et al 2009, PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
|
Study
|
Appropriate and clearly focused question?1
|
Comprehensive and systematic literature search?2
|
Description of included and excluded studies?3
|
Description of relevant characteristics of included studies?4 |
Appropriate adjustment for potential confounders in observational studies?5 |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7 |
Potential risk of publication bias taken into account?8 |
Potential conflicts of interest reported?9 |
|
Fleminger, 2006 |
Yes |
Yes |
Yes |
Yes |
Not applicable |
Yes |
Not applicable |
No |
Yes |
- Research question (PICO) and inclusion criteria should be appropriate and predefined
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCT’s)
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table etc.)
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (e.g. Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (e.g., funnel plot, other available tests) and/or statistical tests (e.g., Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld :
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2021 bepaalt het bestuur van de Nederlandse Vereniging van Revalidatieartsen of de modules van deze richtlijn nog actueel zijn. Besloten is om geen overkoepelend onderhoudsplan voor de hele richtlijn op te stellen, het ‘onderhoudsplan’ beperkt zich tot de bewuste module. In het format voor de uitgangsvraag is een tabel opgenomen onder Geldigheid en Onderhoud, die bij het uploaden van de richtlijn naar de Richtlijnendatabase op het tabblad Verantwoording wordt geplaatst. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging van Revalidatieartsen is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling van de richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van Medisch Specialisten (www.kennisinstituut.nl) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel
Deze richtlijn beoogt een leidraad te zijn met recente gegevens over interventies en behandeling kan leiden tot kwaliteitsverbetering in de zorg en als dusdanig ook een positief effect hebben voor de patiënt en zijn omgeving. Daarnaast is het nemen van adequate veiligheidsmaatregelen van belang om verdere schade aan patiënt en omgeving te voorkomen.
Doelgroep
Deze richtlijn is bedoeld voor revalidatieartsen, psychiaters, neurologen, psychologen, specialisten ouderengeneeskunde, huisartsen, artsen voor verstandelijk gehandicapten, verpleegkundigen neurologie, psychiatrisch verpleegkundigen en verpleegkundigspecialisten ggz.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2014 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met neuropsychiatrische gevolgen ten gevolge van niet-aangeboren hersenletsel te maken hebben.
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname.
De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
De klankbordgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De klankbordgroep heeft bijgedragen aan de totstandkoming van de integrale tekst van deze richtlijn.
Werkgroep
- Prof. dr. C.A.M. (Coen) van Bennekom, revalidatiearts (VRA), Revalidatiecentrum Wijk aan Zee, en UvA/AMC, Amsterdam (voorzitter)
- Dr. I.M.H. (Ingrid) Brands, revalidatiearts (VRA), Blixembosch Revalidatiecentrum, Eindhoven
- Drs. P.Q. (Petra) Ladenberg, specialist ouderengeneeskunde (Verenso), WoonZorgcentra Haaglanden, Den Haag
- Prof. dr. J. (Joukje) van der Naalt, neuroloog (NVN), Universitair Medisch Centrum, Groningen
- Drs. A.J.W. (Bert) ter Mors, psychiater (NVvP), Circuit Huize Padua - GGZ Oost Brabant
- Prof. dr. R.W.H.M. (Rudolf) Ponds, psycholoog (NIP), Revalidatiecentrum Adelante, Hoensbroek, en Maastricht Universitair Medisch Centrum.
- Drs. J. (Jan) Wiersma, psychiater (NVvP), Personal Brain Care (praktijk voor (neuro)psychiatrie, hersenen en gedrag), Arnhem.
- Mr. D.Y.A. (Diederik) van Meersbergen, jurist (KNMG), Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst Utrecht
Klankbordgroep
- Drs. W.G.M. (Wip) Bakx, revalidatiearts (VRA), Adelante, Hoensbroek, tot november 2015
- Drs. B. (Barber) Tinselboer, arts voor verstandelijk gehandicapten (NVAVG), 's Heeren Loo, Apeldoorn
- T.A. (Tim) van Nesselrooij, MANP, verpleegkundige (V&VN), UMC Utrecht
- Mw. A. Cremers, patiëntvertegenwoordiger, namens Hersenletsel.nl
Met ondersteuning van
- Dr. W.A. van Enst, senior-adviseur, Kennisinstituut van Medisch Specialisten, Utrecht
Belangenverklaringen
De KNMG-Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling” is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatie management, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
C.A.M. (Coen) van Bennekom |
Revalidatiearts |
Voorzitter Wetenschapscommissie VRA |
Geen |
Geen |
|
I.M.H. (Ingrid) Brands |
Revalidatiearts/onderzoeker Libra revalidatie & Audiologie, lokatie Blixembosch, Eindhoven |
Lid werkgroep Traumatisch Hersenletsel VRA, lid Concilium VRA, Lid Toetsingscommissie VRA. Allen onbetaald. |
Geen |
Geen |
|
W.G.M. (Wip) Bakx |
Opleider revalidatiegeneeskunde |
Lid Concilium VRA, onbetaald Lid Raad van Advies CVA-patiënten vereniging "Samen verder |
Geen |
Geen |
|
J. (Joukje) van der Naalt |
Neuroloog in het UMCG |
Geen |
Geen |
Geen |
|
A.J.W. (Bert) ter Mors |
Psychiater/programmaleider van het NAH Circuit Huize Padua, onderdeel van de GGZ Oost Brabant
|
Consulent Epilepsiecentrum Kempenhaeghe Heeze, betaald 1 dag per week gedetacheerd vanuit de GGZ Oost Brabant naar het Specialistisch Cognitief Revalidatie (SCR) programma van Revalidatiecentrum Blixembosch in Eindhoven. |
Geen |
Geen |
|
J. (Jan) Wiersma |
1) Werkzaam als ZGP in eigen praktijk (Personal Brain Care) en als (consulent-)psychiater bij diverse instellingen (onder andere Trajectum, Philadelphia, Intermetzo/Pluryn, ZoZijn). 2) Centrum voor Consultatie en Expertise (CCE) 4) Trajectum, daarbinnen ook werkzaam voor Kenniscentrum van Trajectum (tot 2016) |
Lid adviesraad patiëntenvereniging Hersenletsel.nl Lid werkgroep 'Hersenen en gedrag' (Trajectum) Docent bij onder andere ITON/VU (Instituut voor toegepaste neurowetenschappen) |
Onderzoek dat ik verricht voor het Kenniscentrum van Trajectum is gefinancierd vanuit een stichting (De Borg), een samenwerkingsverband van instellingen voor mensen met een verstandelijke beperking (tot 2016).
|
Geen |
|
R.W.H.M. (Rudolf) Ponds |
klinisch neuropsycholoog, hoogleraar en afdelingshoofd Medische Psychologie Maastricht Universitair Medisch Centrum, |
Voorzitter sectie Neuropsychologie NIP (tot 2015)
|
Geen |
Geen |
|
P.Q. (Petra) Ladenberg |
Specialist ouderengeneeskunde |
Geen |
Geen |
Geen |
|
D.Y.A. (Diederik) van Meersbergen |
Jurist Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst
|
Lid-jurist commissie Ethiek Sportgeneeskunde (onbetaald) |
Geen |
Geen |
|
B. (Barber) Tinselboer |
Arts voor verstandelijk gehandicapten |
Geen |
Geen |
Geen |
|
T.A. (Tim) van Nesselrooij |
Verpleegkundig Specialist Geestelijke Gezondheidszorg |
Voorzitter V&VN-werkgroep vrijheidsbeperkende interventies in ziekenhuizen (tot en met eind 2014), onbetaald. |
Geen |
Geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door vroegtijdig af te stemmen met de Patiëntenfederatie NPCF en de patiëntenvereniging Cerebraal. Door een fusie tussen Cerebraal, CVA-vereniging Samen Verder, en Afasievereniging tot Hersenletsel.nl kon er pas vanaf de ontwikkelfase worden samengewerkt. In de ontwikkelfase is een interview met een vertegenwoordiger van de patiëntenvereniging Hersenletsel.nl gehouden. De verkregen input is verwerkt bij het opstellen van informatie voor de patiënt. Deze is nadien nog gecontroleerd door de vertegenwoordiger van Hersenletsel.nl en een patiënt die de problematiek beschreven in de richtlijn zelf ervaart. Tijdens de oriënterende zoekactie werd gezocht op literatuur naar patiëntenperspectief (zie Strategie voor zoeken en selecteren van literatuur). De conceptrichtlijn wordt tevens voor commentaar voorgelegd aan Hersenletsel.nl.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn (module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten. Er zijn geen kwaliteitsindicatoren ontwikkeld bij deze richtlijn omdat de aanbevelingen veelal ter overweging zijn geformuleerd.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. De werkgroep beoordeelde de aanbevelingen uit de eerdere richtlijn (VRA, 2007) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door de Nederlandse Vereniging van Revalidatieartsen, de Nederlandse Vereniging voor Psychiatrie, Verenso, Revalidatie Nederland, Zorginstituut Nederland, de Nederlandse Vereniging voor Neurologie, Nederlands Instituut van Psychologen, de Hersenstichting en De Hoogstraat revalidatie, via een invitational conference. Een verslag hiervan kunt u vinden in Bijlage 1. Invitational conferenceVerslag invitational conference Richtlijn Neuropsychiatrische gevolgen na niet-aangeboren hersenletsel. De werkgroep stelde vervolgens een long list met knelpunten op en prioriteerde de knelpunten op basis van: (1) klinische relevantie, (2) de beschikbaarheid van (nieuwe) evidence van hoge kwaliteit, (3) en de te verwachten impact op de kwaliteit van zorg, patiëntveiligheid en (macro)kosten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als kritiek, belangrijk (maar niet kritiek) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de kritieke uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Deze richtlijn betreft een update van de richtlijn Neuropsychiatrische gevolgen na NAH (VRA, 2007). De versie uit 2007 had naar literatuur gezocht tot 2004. Zodoende is voor de huidige richtlijn gezocht naar wetenschappelijke studies vanaf het jaar 2004. In de richtlijn uit 2007 is zowel (experimenteel) vergelijkend onderzoek (RCT’s en CCT’s) als observationeel niet vergelijkend onderzoek (case-series) geïncludeerd. De huidige richtlijn is opgesteld conform GRADE-methodiek, waaruit wordt gegaan van vergelijkend onderzoek. De richtlijn uit 2007 is per hoofdstuk nagelopen op de in- en exclusiecriteria gesteld voor deze richtlijn (tenminste vergelijkend onderzoek). De resultaten van deze evaluatie zijn opgenomen in de studieselectietabel voor revisie van de richtlijn. De studies uit de richtlijn van 2007 die aan de inclusiecriteria voldeden zijn opgenomen in de literatuuranalyse van deze herzieningaangevuld met recente evidence verschenen in de periode tussen de laatste zoekactie (2004) en 2015.
Voor de herziening is er eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen [TRIP-database], systematische reviews [CDSR], en literatuur over patiëntenvoorkeuren en patiëntrelevante uitkomstmaten (patiëntenperspectief; [Medline]). Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen onder aanverwante producten.
Studieselectietabel voor revisie van de richtlijn
In onderstaand overzicht is per uitgangsvraag beschreven welke literatuur uit de richtlijn Neuropsychiatrische gevolgen na niet-aangeboren hersenletsel uit 2007 relevant was. Mogelijk relevante literatuur is nagegaan op inclusiecriteria voor de review van de richtlijn.
|
|
Systematische review opgenomen in nieuwe Richtlijn |
Literatuur opgenomen in richtlijn uit 2007 |
Inclusie voor revisie |
Reden voor exclusie |
|
Uitgangsvraag 1 Op welke wijze dient diagnostiek plaats van een neuro-psychiatrisch gevolg van NAH plaats te vinden gedurende de acute- en revalidatiefase? |
|
Over diagnostiek is voor 2004 geen literatuur gevonden |
- |
|
|
Uitgangsvraag 2 Op welke wijze dient de ernst van neuropsychiatrische gevolgen gemeten te worden bij mensen met NAH?
|
Ja, maar dekt niet alle literatuur |
|
- |
|
|
Uitgangsvraag 3 Agressie: niet-medicamenteuze behandeling in acute/subacute fase |
Ylvisaker, 2007 (voldeed niet alle inclusiecriteria, daarom vergeleken met vorige richtlijn) |
Fowler 1995 Pylar 1989 Mast 2005 |
Geen |
Fowler 1995, beschrijvend artikel op basis van case studies Pylar 1989, beschrijvend literatuur artikel Mast 2005, geen PDF beschikbaar |
|
Uitgangsvraag 4 Agressie: niet-medicamenteuze behandeling in chronische fase |
Nee |
Fluharty 2001 Hegel 2000 Persel 1997 Watson 2001 Alderman 2001 |
Geen |
Fluharty 2001, casestudy Hegel 2000, casestudy Persel 1997, casestudy Watson 2001, casestudy Alderman 2001, observationeel onderzoek. Er worden twee groepen vergeleken (gestructureerde revalidatieactiviteiten vs ongestructureerde activiteiten). Maar op basis van de PICO is deze studie geëxcludeerd. |
|
Uitgangsvraag 5 Agressie: medicamenteuze behandeling in acute/ subacute fase |
Ja, Fleminger 2006 (Cochrane review) |
n.v.t: systematische review |
n.v.t. |
|
|
Uitgangsvraag 6 Agressie: medicamenteuze behandeling in chronische fase |
Ja, Fleminger 2006 (Cochrane review) |
n.v.t: systematische review |
n.v.t. |
|
|
Uitgangsvraag 7 Denk en waarnemingsstoornissen: Medicamenteuze beleid |
Nee |
Schreiber 1998 McAllister & Ferrell 2002 |
Geen |
Schreiber 1998, casestudy McAllister & Ferrell 2002, is een literatuur review geen systematische review, wel mogelijk bruikbare verwijzingen. Er worden geen groepen met elkaar vergeleken |
|
Uitgangsvraag 7 Denk en waarnemingsstoornissen: Niet- medicamenteuze beleid |
Nee |
Geen literatuur bekend |
n.v.t. |
n.v.t. |
|
Uitgangsvraag 8 Apathie |
Nee |
Newburn 2005 Powell 1996 Van Reekum 1995 Kajs-Wyllie 2002 Lee, 2003
Over niet medicamenteuze behandelingen is voor 2004 geen literatuur gevonden
|
Geen |
Newburn 2005, N=3 Powell 1996, N=11 Van Reekum 1995, casestudy Kajs-Wyllie 2002, casestudy Lee 2003, is een literatuur review geen systematische review: beschrijft case reports. |
|
Uitgangsvraag 9 Stemmingsstoornissen
|
Ja, in de review |
n.v.t. in verband met reviews |
n.v.t. |
n.v.t. |
|
Uitgangsvraag 10 Wat is het beleid rondom seksuele gedragsproblemen bij mensen met NAH? |
n.v.t: geen eerdere vraag in richtlijndatabase |
n.v.t. |
n.v.t. |
n.v.t. |
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR – voor systematische reviews; Cochrane – voor gerandomiseerd gecontroleerd onderzoek; ROBINS-NRS – voor observationeel onderzoek; QUADAS II – voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidence-tabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, matig, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Matig |
|
|
Laag |
|
|
Zeer laag |
|
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de kritieke uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje Overwegingen.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje Overwegingen.
Het gebrek aan wetenschappelijk gefundeerde bewijskracht met betrekking tot de veelvoorkomende probleem van agitatie en agressie door hersenletsel maakt het onmogelijk om op basis daarvan een richtlijn te geven in de medicamenteuze behandeling ervan. Toch wordt medicatie in die situaties veel voorgeschreven. De werkgroep heeft besloten om de expertise van de werkgroep met name van de medisch specialisten vanuit de neurologie, psychiatrie en revalidatiegeneeskunde te beschrijven, zodat men dit als uitgangspunt kan nemen in de behandeling. Het is een handreiking voor de praktijk, waarbij de werkgroep zich realiseert dat er andere mogelijkheden zijn, maar dat de geschetste stappen in elk geval in de ervaring van de werkgroep effect kunnen hebben en ook leiden tot een zoveel mogelijk systematisch uitgevoerd medicatiebeleid. Tevens wil de werkgroep zo polyfarmacie, een probleem dat zich juist bij deze gedragsproblemen vaak voordoet, voorkomen.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag.
Indicatorontwikkeling
Gelijktijdig met het ontwikkelen van de conceptrichtlijn is afgewogen om interne kwaliteitsindicatoren te ontwikkelen. De werkgroep heeft daarbij geconstateerd dat ontwikkeling van kwaliteitsindicatoren op dit moment niet wenselijk is. Rede was dat de aanbevelingen in deze richtlijn veelal ter overweging zijn geformuleerd. Meten van navolging van zwak geformuleerde aanbevelingen geeft onvoldoende inzage in de kwaliteit van zorg. Meer informatie over de methode van indicatorontwikkeling is op te vragen bij het Kennisinstituut van Medisch Specialisten (secretariaat@kennisinstituut.nl).
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in de bijlage Kennislacunes beschreven (onder aanverwante producten).
Commentaar- en autorisatiefase
De conceptrichtlijn wordt aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren zullen worden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren wordt de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn zal aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties worden voorgelegd.
Literatuur
Brouwers MC, Kho ME, Browman GP, et al. AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348.
Medisch Specialistische Richtlijnen 2.0. Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site.html. 2012.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html. 2013.
Schünemann HJ, Oxman AD, Brozek J, et al. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008;336(7654). doi: 10.1136/bmj.a139. PubMed PMID: 18483053.
Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten.
Van Everdingen JJE, Burgers JS, Assendelft WJJ, et al. Evidence-based richtlijnontwikkeling. Bohn Stafleu Van Loghum. 2004.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
