Hoe wordt methylprednisolon (oraal of intraveneus) doelmatig voorgeschreven?
Uitgangsvraag
Hoe wordt methylprednisolon (oraal of intraveneus) doelmatig voorgeschreven bij een relapse?
Aanbeveling
Schrijf standaard, indien geïndiceerd bij een relapse, orale methylprednisolon voor aan patiënten met RRMS.
Intraveneuze toediening van methylprednisolon kan de voorkeur hebben bij comorbiditeit, indien extra monitoring gewenst is, uitgesproken invaliditeit, of andere patiëntkarakteristieken.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Uit de literatuursearch werden twee systematische reviews gevonden die op basis van vijf RCTs de orale toediening van methylprednisolon vergeleken met intraveneuze toediening, bij de behandeling van relapses bij patiënten met RRMS. De systematische reviews rapporteerden geen verschil in effectiviteit gemeten in EDSS afname of proportie van patiënten die een verbetering zagen of in drop outs. De bewijskracht hiervoor is redelijk.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Over het algemeen zullen patiënten de voorkeur hebben om thuis (oraal) behandeling te kunnen nemen. Dat kan anders liggen in geval van ernstige immobiliteit, ADL afhankelijkheid en uitgesproken comorbiditeit waarbij extra monitoring in het kader van veiligheid belangrijk is (zoals diabetes). Dit kan een reden zijn voor een klinische opname. Weeg in deze situatie de voor- en nadelen op individueel niveau goed af en neem hier ook de wens van patiënt in mee. Er zijn ook patiënten met angst voor naalden voor wie orale toediening juist een sterke voorkeur heeft. Tenslotte is een groot voordeel van orale behandeling dat het direct gestart kan worden en men niet afhankelijk is van de beschikbaarheid van een dagbehandelings- of klinisch bed.
Kosten (middelenbeslag)
De werkgroep is niet bekend met kosten-effectiviteitsstudies waarbij de orale toediening van methylprednisolon wordt vergeleken met intraveneuze toediening. Op basis van het gegeven dat solumedrol gepaard gaat met een dagopname (€290; Hakkaart-van Roijen, 2015) en de directe medicijnkosten (één dosis intraveneuze solumedrol: €34,89; één dosis oraal 100qmg methylprednisolon: €10,44 (FTK, Methylprednisolon, 2023; FTK, Methylprednisolon, 2023). , verwacht de werkgroep dat orale toediening kosten bespaart.
Aanvaardbaarheid, haalbaarheid en implementatie
In Nederland wordt sinds 1 februari 2021 orale methylprednisolon vergoed door alle zorgverzekeraars. Er zijn grootbereiders in Nederland die preparaten met 100 mg methylprednisolon produceren. Deze preparaten kunnen worden geleverd aan ziekenhuisapotheken zodat de indicatiestelling van het uitschrijven van zo’n kuur bij de MS neurologen liggen.
Er is voor orale methylprednisolon geen personeelsinzet nodig. Intraveneus methylprednisolon in dagbehandeling kan financieel gunstig voor het ziekenhuis zijn, zeker aangezien deze behandeling weinig belastend is voor het zorgpersoneel. De exacte opbrengsten voor de ziekenhuizen zijn niet bekend want dat zijn beschermde data van de ziekenhuizen zelf, die per ziekenhuis kunnen variëren.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Op basis van bovenstaande kunnen we concluderen dat oraal methylprednisolon even effectief is als iv methylprednisolon en even veilig. Oraal methylprednisolon is goedkoper dan iv methylprednisolon (€260 vs €540). Geschat wordt dat het aantal lifetime relapses dat behandeld wordt gemiddeld 3.5-4.5 is. Daarmee wordt over een lifetime 980-1260 euro per patiënt bespaard. Dit is een beperkte besparing ten opzichte van de winst die gemaakt kan worden op ziektemodulerende therapie. Maar naast doelmatigheid zal in het algemeen het ook de voorkeur van de patiënt hebben om thuis behandeld te kunnen worden.
Onderbouwing
Achtergrond
De behandeling van een relapse tijdens het beloop van multiple sclerose (MS) met methylprednisolon is een breed geaccepteerde en veel toegepaste therapie. In de regel wordt gekozen voor een kortdurende behandeling met een hoge dosis methylprednisolon die intraveneus wordt toegediend. Het is echter onvoldoende onderzocht of deze wijze van toediening superieur is aan orale therapie. Er is al langere tijd een discussie gaande of orale toediening net zo effectief en doelmatig zijn. Deze module evalueert de effectiviteit en doelmatigheid van beide toedieningsvormen.
Conclusies / Summary of Findings
1. Effectivity – Clinical improvement In EDSS score (4 weeks after treatment)
|
Moderate GRADE |
Use of oral methylprednisolone likely results in little to no difference in effectivity when compared with intravenous methylprednisolone in patients with RRMS.
Source: Burton, 2012 |
2. Effectivity – Proportion of patients experiencing improvement (4 weeks after treatment)
|
Moderate GRADE |
Use of oral methylprednisolone likely results in little to no difference in patients experiencing improvement when compared with intravenous methylprednisolone in patients with RRMS.
Source: Liu, 2017 |
3. Tolerability and safety – Drop-out for any reason (important)
|
Moderate GRADE |
Use of oral methylprednisolone likely results in little to no difference in drop out due to any reason when compared with intravenous methylprednisolone in patients with RRMS.
Sources: Alam 1993, Le Page 2015, Martinelli 2008, Ramo-Tello 2013 |
Samenvatting literatuur
Description of studies
Liu (2017) performed a systematic review and meta-analysis of 5 RCTs evaluating the clinical efficacy, safety and tolerability of oral methylprednisolone versus intravenous methylprednisolone for MS relapses. Various databases (PubMed, Cochrane Library, Medline, EMBASE and China Biology Medicine) were searched until 25 October 2016, without language restrictions. The proportion of patients who had improved by day 28 was chosen as the efficacy outcome. All five studies compared oral methylprednisolone and intravenous methylprednisolone. In short:
- Alam (1993): administering methylprednisolone for 5 days (both iv and oral 500 mg/d).
- Le Page (2015): administering methylprednisolone for 3 days (both iv and oral 1000 mg/d).
- Martinelli (2008): administering methylprednisolone for 5 days (iv 1000 mg/d and oral 500 mg/d).
- Ramo-Tello (2013): bioequivalent dose (1250 mg/d of oral methylprednisolone vs 1000 mg/d of intravenous methylprednisolone) for 3 days.
The four RCTs (Alam, 1993; Le Page, 2015; Martinelli, 2008; Ramo-Tello, 2013) included 326 patients in total, with 163 patients in the oral glucocorticoid group and 163 patients in the intravenous group. Study sample sizes ranged from 40 to 200 per study. In each study, the age among the oral and intravenous groups was comparable, ranging from 31 years to 42 years. Outcome measure analyzed was the proportion of patients experiencing improvement. An overview of the included RCTs is provided in Table 1.
Burton (2012) was a systematic review of RCTs published till then evaluating the clinical efficacy and safety of oral versus intravenous steroids for MS relapses. Various databases (Central, Medline, EMBASE, CINAHL, LILACS and Perdo) were searched until January 2012, without language restrictions. The degree of recovery from relapse at <6 weeks as measured by the mean change in Expanded Disability Status Scale (EDSS) was chosen as the efficacy outcome. Three of the included RCTs (Alam, 1993; Mertinello, 2008; Ramo-Tello, 2013) fulfilled all criteria for the present analysis. Outcome measure analyzed was clinical improvement in EDSS score. RCT Le Page (2015) was added as it fulfilled inclusion criteria and was published after Burton 2012.
Table 1 Study characteristics of four included RCTs in Liu (2017)
|
Study |
Number of patients (oMP/ ivMP) |
Mean/median age, years (oMP/ ivMP) |
Number of women (oMP/ ivMP) |
Duration of disease, years (oMP/ ivMP) |
Drug, route, dosage and duration |
Duration of follow-up |
Inclusion criteria |
|
|
oMP |
ivMP |
|||||||
|
Alam 1993 |
38 (18/20) |
41.3 / 41.6 |
11/16 |
3.8 / 6.5 |
500 mg/d of MP for 5 days |
500 mg/d for 5 days |
4 weeks |
1. Clinically definite MS; 2. Symptomatic deterioration within 4 weeks |
|
Martinelli 2008 |
40 (20/20) |
36 / 31 |
13/14 |
9.8 / 7.2 |
500 mg of MP BID for 5 days |
1000 mg/d of MP for 5 days |
4 weeks |
1. RRMS; 2. in relapse phase |
|
Ramo-Tello 2013 |
49 (25/24) |
39.5 / 37.7 |
17/19 |
Non |
1250 mg/d of MP for 3 days |
1000 mg/d of MP for 3 days |
12 weeks |
1. RRMS; 2. symptomatic deterioration within 15 days |
|
Le Page 2015 |
199 (100/99) |
35 / 34.7 |
74/74 |
6.2 / 5.7 |
1000 mg/d for 3 days |
1000 mg/d of MP for 3 days |
24 weeks |
1. RRMS; 2.symptomatic deterioration within 15 days |
|
Abbreviations: MP: methylprednisolone, ivMP: intravenous methylprednisolone, oMP: oral methylprednisolone, BID: twice a day. |
||||||||
Results
1. Effectivity – Clinical improvement In EDSS score (4 weeks after treatment)
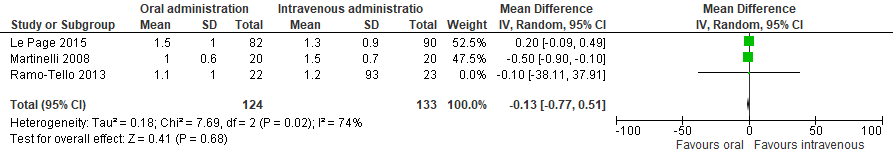
Degree of MS relapse recovery with steroid treatment as change in EDSS at four weeks was reported in three RCTs: Martinelli (2008), Ramo-Tello (2013) (both analyzed in Burton (2012)) and Le Page (2015). Unfortunately, Alam (1993) could not be included in the pooled analysis secondary to an absence of required data (standard error information). The pooled analysis resulted in a MD change in EDSS at 4 weeks of -0.13 (95%CI -0.77 to 0.51), see Figure 1.
Figure 1 Forest plot of oral versus intravenous methylprednisolone for MS relapses; improvement 4 weeks after treatment.
2. Effectivity – Proportion of patients experiencing improvement (4 weeks after treatment)
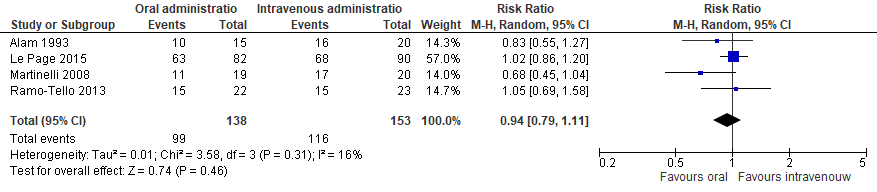
Results for this outcome were based on Liu 2017. All of the studies that were included reported the proportion of patients experiencing improvement with oral methylprednisolone versus intravenous methylprednisolone treatment at four weeks. There were 99 improvement events in 138 participants that occurred in the oral methylprednisolone group vs 116 improvement events in 153 participants in the intravenous methylprednisolone group. The RR was 0.94 (95%CI 0.79 to 1.11), which is not clinically relevant (see Figure 2).
Figure 2 Proportion of patients experiencing improvement of oral versus intravenous methylprednisolone for MS relapses; 4 weeks after treatment.
3. Tolerability and safety – Drop-out for any reason (important)
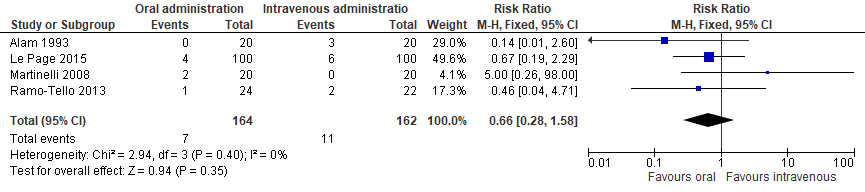
Drop out for any reason after treatment with oral or intravenous methylprednisolone was reported in four RCTS, see Figure 3. Seven out of 164 patients had dropped out after oral administration and 11 out of 162 after intravenous administration; a RR of 0.66 (95% CI 0.28 to 1.58) was observed, which is not clinically relevant.
Figure 3 Drop out due to any reason after oral versus intravenous administration of methylprednisolone for treatment of relapses of RRMS.
4. Tolerability and safety – stopping with medication because of side effects (crucial); 5. Tolerability and safety – Drop-out due to side effects (crucial); 6. Tolerability and safety – (serious) infections (important); 7. Tolerability and safety – Mortality (important); 8. Tolerability and safety – Malignity (important)
Outcomes were not reported in the included studies.
Level of evidence of the literature
1. Effectivity – Clinical improvement In EDSS score (4 weeks after treatment)
The level of evidence regarding the outcome measure effectivity was moderate as it was downgraded by one level because of study limitations (possible risk of bias because one study was not blinded and some studies were unclear in methods section).
2. Effectivity – Proportion of patients experiencing improvement (4 weeks after treatment)
The level of evidence regarding the outcome measure patients experiencing improvement was downgraded by one level because of study limitations (possible risk of bias because one study was not blinded and some studies were unclear in methods section).
3. Tolerability and safety – Drop-out for any reason (important)
The level of evidence regarding the outcome measure drop-out due to any reason was downgraded by one level because of study limitations (possible risk of bias because one study was not blinded and some studies were unclear in methods section).
4. Tolerability and safety – stopping with medication because of side effects (crucial); 5. Tolerability and safety – Drop-out due to side effects (crucial); 6. Tolerability and safety – (serious) infections (important); 7. Tolerability and safety – Mortality (important); 8. Tolerability and safety – Malignity (important)
Outcomes were not reported in the included studies, thus could not be graded.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question: What is the effectiveness of i.v. methylprednisolone compared to oral administration in RRMS patients with a relapse?
P: Patients with RRMS with a relapse
I: Intravenous administration of methylprednisolone
C: Oral administration of methylprednisolone
O: Effectivity: clinical (crucial) improvement in EDSS score (4 weeks after treatment);
Tolerability and safety: stopping with medication because of side effects (crucial), drop-out due to side effects (crucial), drop-out for any reason (important), (serious) infections (important), mortality (important), malignity (important)
Relevant outcome measures
The guideline development group considered clinical improvement in EDSS score (4 weeks after treatment), stopping with medication because of side effects, drop-out due to side effects as a critical outcome measure for decision making; and drop-out for any reason, (serious) infections, mortality, malignity as an important outcome measure for decision making.
Per outcome, the working group defined the following differences as a minimal clinically (patient) important differences.
- Effectivity:
- Clinical (crucial) improvement in EDSS score: 15% (non-inferiority margin)
- Tolerability and safety:
- Stopping with medication because of side effects: RR [0.80; 1.25]
- Drop-out due to side effects: RR [0.80; 1.25]
- Drop-out for any reason: RR [0.80; 1.25]
- (serious) infections: RR [0.80; 1.25]
- Mortality: RR [0.80; 1.25]
- Malignity: RR [0.80; 1.25]
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until 2 November 2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 121 hits. Studies for this module were selected based on the following criteria:
- systematic reviews (searched in at least two databases, and detailed search strategy, risk of bias assessment and results of individual studies available) or randomized controlled trials;
- full-text English language publication;
- adults aged ≥ 18 years;
- studies including ≥ 20 (ten in each study arm) patients; and
- studies according to the PICO that compared intravenous with oral administration of methylprednisolone.
Eight studies were initially selected based on title and abstract screening. After reading the full text, six studies were excluded (see the table with reasons for exclusion under the tab Methods), and two studies were included.
Results
Two systematic reviews (Liu, 2017; Burton, 2012) of 4 RCTs were included in the analysis of the literature. Important study characteristics and results are summarized in Table 1. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Burton JM, O'Connor PW, Hohol M, Beyene J. Oral versus intravenous steroids for treatment of relapses in multiple sclerosis. Cochrane Database Syst Rev. 2012 Dec 12;12:CD006921.
- FTK, Methylprednisolon, 2023. Farmacotherapeutisch Kompas: Methylprednisolon; corticosteroïden, systemisch H02AB04. Geraadpleegd op 28-03-2023. Link: https://www.farmacotherapeutischkompas.nl/bladeren/preparaatteksten/m/methylprednisolon#kosten
- Hakkaart-van Roijen, Leona, et al. "Kostenhandleiding." Methodologie van kostenonderzoek en referentieprijzen voor economische evaluaties in de gezondheidszorg In opdracht van Zorginstituut Nederland Geactualiseerde versie (2015): 12-64.
- Liu S, Liu X, Chen S, Xiao Y, Zhuang W. Oral versus intravenous methylprednisolone for the treatment of multiple sclerosis relapses: A meta-analysis of randomized controlled trials. PLoS One. 2017 Nov 27;12(11):e0188644. doi: 10.1371/journal.pone.0188644. PMID: 29176905; PMCID: PMC5703548.
Evidence tabellen
Risk of bias table for intervention studies (based on Liu, Figure 2) – deelvraag 2
|
Study reference
|
Was the allocation sequence adequately generated? |
Was the allocation adequately concealed? |
Blinding: Was knowledge of the allocated interventions adequately prevented? |
Was loss to follow-up (missing outcome data) infrequent?
|
Are reports of the study free of selective outcome reporting?
|
Was the study apparently free of other problems that could put it at a risk of bias? |
Overall risk of bias If applicable/necessary, per outcome measure
LOW Some concerns HIGH |
|
Alam, 1993 |
Unclear risk
Unclear, no information
|
Unclear risk
Unclear, no information
|
Low risk
Blinding methods sufficient
|
Unclear risk
Patients lost to follow-up/withdrawals documented although exact reasons not clear, use of ITT with published data possible |
Unclear risk
No clear evidence that data intentionally le undocumented although some endpoint data not reported |
High risk
A sample size calculation was provided but a power value not; non-inferiority design and methods was not employed |
Some concerns |
|
Le Page, 2015 |
Low risk
Randomization using a computer-generated randomization list
|
Low risk
Randomisation list was centralised by the pharmacist of the principal investigation centre who assigned the next number available on the list to each newly enrolled patient and informed the local centre’s pharmacist of the treatment group allocation. A nurse, separate from the one who gave the study drug, opened the box and prepared the infusion. |
Low risk
Patients, treating neurologists, investigators assessing outcomes, nurses administering medication, and personnel analysing the data were masked to treatment allocation. Both were administered at the same time.
|
Low risk
This was 14% in the oral group and 8% in the intravenous group
|
Low risk
All relevant outcomes reported
|
Low risk
A sample size calculation was provided; non-inferiority design and methods was not employed
|
Low risk |
|
Martinelli, 2008 |
Low risk
Randomization methods adequate
|
High risk
Concealment of allocation not used
|
Unclear risk
Unclear if tests of blinding performed
|
Low risk
Patients lost to follow-up/withdrawals documented, use of ITT with published data possible |
Low risk
No evidence data undocumented
|
Low risk
Sample size calculation provided and non-inferiority design and methods
|
High risk |
|
Ramo-Tello, 2014 |
Low risk
Randomization methods adequate
|
Low risk
Allocation concealment methdos adequate
|
Low risk
Blinding sufficient
|
Low risk
All data available was supplied
|
Low risk
Unpublised data at present, but all requested data was supplied
|
Unclear risk
Sample size calculation provided and non-inferiority design employed, but the results are not presented as such |
Low risk |
Table of excluded studies: deelvraag 2
|
Reference |
Reason for exclusion |
|
Barnes 1997 |
Excluded due to low dose of oral methylprednisolon |
|
Burton 2012 |
Overlap with Liu 2017 |
|
Burton 2009 |
Overlap with Liu 2017 and Burton 2012 |
|
Martinelli 2008 |
Included in Liu 2017 |
|
Michel 2022 |
Cost utility: overwegingen |
|
Ramo Tello 2013 |
Included in Liu 2017 |
|
Le Page 2015 |
Included in Liu 2017 |
|
Sharrack 2000 |
Patient group of Barnes 1997 that was included in Liu 2017 and Burton 2012 and 2009 |
|
Le Page 2016 |
Erratum of le page 2015 |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 11-12-2023
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de modules voor het addendum is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de indicatiestelling en monitoring van ziektemodulerende therapie bij mensen met MS (zie hiervoor de samenstelling van de werkgroep).
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende 2 jaar aan de totstandkoming van de richtlijn. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep
- Mevr. dr. B.A. de Jong, neuroloog, NVN (voorzitter)
- Mevr. B. Bakker, patiëntvertegenwoordiger, MS-patiënten Vereniging Nederland
- Dhr. drs. R. Haenen, revalidatiearts, VRA
- Mevr. K. Harrison, verpleegkundig specialist, V&VN
- Dhr. drs. B.J.A. van Hoeve, neuroloog, NVN
- Mevr. dr. E. Hoitsma, neuroloog, NVN
- Dhr. prof. dr. J. Killestein, neuroloog, NVN
- Dhr. drs. J.B. Masselink, ziekenhuisapotheker, NVZA
- Dhr. dr. B. Moraal, radioloog, NVVR
- Dhr. dr. J. Mostert, neuroloog, NVN
- Dhr. dr. J. Murk, arts-microbioloog, NVMM
- Mevr. M. Pippel, patiëntvertegenwoordiger, MS-patiënten Vereniging Nederland
- Dhr. dr. J. Smolders, neuroloog, NVN
- Dhr. dr. M.T. Wijburg, AIOS neurologie, NVN
- Mevr. Dr. A. Coumans, Gynaecoloog, NVOG
Met dank aan:
- Dhr. Dr. Ir. J.J.A. de Beer, zelfstandig richtlijnmethodoloog
- Mevr. dr. S. Huygens, gezondheidseconoom, Huygensandversteegh.com
- Dhr. dr. M. Versteegh, gezondheidseconoom, Huygensandversteegh.com
Met ondersteuning van:
- Mevr. dr. C.T.J. Michels, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Mevr. dr. M.L. Molag, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Achternaam werkgroeplid |
Hoofdfunctie |
Nevenwerkzaamheden |
Gemelde belangen |
BelandenCie |
|
Bakker |
MS Patiënt vertegenwoordiger MSVN |
Functionel tester software Thunderbyte AI |
geen |
Geen restrictie |
|
Coumans |
Gynaecoloog |
Geen |
geen |
Geen restrictie |
|
De Jong (voorzitter) |
Functie: neuroloog |
Voorzitter commissie Addendum MS richtlijn van NVN (onbetaald). Voorzitter commissie MS registratie van NVN (onbetaald). Lid van wetenschappelijk adviesraad van Prinses Beatrixfonds (onbetaald) Lid van het PROMS initiative, onderdeel van Global MSIF Movement (onbetaald) |
MS Centrum Amsterdam, Amsterdam UMC, locatie VUmc ontvangt financiële ondersteuning van: Bayer AG, Biogen, Roche, GlaxoSmithKline, Merck, Celgene BMS, Sanofi Genzyme, Novartis, TEVA, Stichting MS Research, NWO, ZonMw, Hersenstichting, Nationaal MS Fonds, Zorgverzekeraars Nederland (ZN) en Health~Holland (TKI*).
*TKI: Dit is een studie gesponsord door Sanofi, het gaat om een Bruton’s tyrosine kinase inhibitor: tolebrutinib (komt niet voor in richtlijn).
Dit zijn deels wel en niet persoonsgebonden subsidies (= deels contractonderzoek). Subsidies van instanties zoals MS research, ZonMw, hersenstichting zijn allemaal persoonsgebonden maar hierbij ik ben hierbij geen PI. Ik ben wel PI bij: - subsidie van ZN om onderzoek te doen met de landelijke MS registratie. - fase IV studie waarbij observationeel de kwaliteit en veiligheid van alemtuzumab (Sanofi Genzyme) gemonitord wordt (zit niet in adviesraad, krijg er geen geld voor). Studie gaat over post-surveillance en houdt geen relatie met indicatiestelling. - fase III studie naar tyrosine kinase inhibitors bij MS (dit middel staat niet in de richtlijn en komt naar verwachting niet op korte termijn op de markt).
Ontvangen onderzoekssubsidie van MS Vereniging Nederland in 2022: “Prevalentie van MS in Nederland” met een bedrag €60.167 Ontvangen onderzoekssubsidie van Stichting MS Research in 2016: "Improving cognitieve functioning among patients with multiple sclerosis by cognitive rehabilitation therapy or mindfulness based cognitive therapy: a dual-center, investigator-blinded, parallel group randomized controlled trial" met een bedrag van € 250.000.
|
Restrictie als TKIs ter sprake komt in een module. |
|
Haenen |
Functie: revalidatiearts |
Geen |
Geen |
Geen restrictie. |
|
Harrisson |
Functie: Verpleegkundig Specialist Werkgever: Tergooi ziekenhuis |
Richtlijn Revalidatie bij MS, vergoeding van gemaakte uren. |
Geen |
Geen restrictie. |
|
Hoitsma |
Functie: neuroloog |
Voorzitter landelijke MS werkgroep (onbetaald). |
Lokale onderzoeker bij (geen PI over gehele studies):
Betreft bij allen betaling onderzoeksactiviteiten. |
Geen restrictie. |
|
Killestein |
Functie: neuroloog (hoogleraar MS) |
Adviseur Springer Healthcare - Mednet Neurologie (betaald). Hoofdredacteur Tijdschrift voor Neurologie en Neurochirurgie (TNN), tot februari 2021, (betaald).
Voorzitter Horizonscan geneesmiddelen Zorginstituut Nederland. Werkgroep Neurologische aandoeningen inclusief gedrag (onbetaald). Lid Wetenschappelijke Adviesraad Stichting MS Research (onbetaald). Lid editorial board Neurology (onbetaald). Lid editorial board MS Journal (onbetaald).
|
MS Centrum Amsterdam, Amsterdam UMC, locatie VUmc ontvangt financiële ondersteuning van: Bayer AG, Biogen, Roche, GlaxoSmithKline, Merck, Celgene BMS, Sanofi Genzyme, Novartis, TEVA, Immunic Therapeutics, Stichting MS Research, NWO, ZonMw, Hersenstichting, Nationaal MS Fonds, Zorgverzekeraars Nederland (ZN) en Health~Holland (TKI)
1. Principle investigator NEXT-MS -natalizumab extended dosing bij MS -NCT04225312. Sponsor: Hersenstichting en Stichting MS Research. 2. Principle investigator DOT-MS - discontinuation of therapy in MS, NCT04260711- Sponsor: ZonMW en Stichting MS research 3. Principle investigator BLOOMS trial: efficacy, safety and cost-effectiveness of B cell tailored ocrelizumab versus standard ocrelizumab in RRMS - Sponsor: ZonMW en Treatmeds, moet nog starten. 4. Principle investigator Apps-MS studie - Sponsor: Stichting MS-Research en Health~Holland TKI. 5. Principle investigator Blood platelet-based liquid biopsies for optimization of diagnosis and treatment of patients with multiple sclerosis - Sponsor Merck. à Merck maakt medicatie die gebruikt wordt bij MS, Rebif en Mavencla. Betrfet onderzoek m.b.t. diagnostische biomarker (wel/geen MS). Geen enkele bemoeienis van Merck met de inhoud. 6. Deelname RELAMS - onderzoek naar relapses en pseudorelapses bij MS. 7. Deelname RAM-MS trial: Randomized Autologous heMatopoietic stem cell transplantation versus alemtuzumab, cladribine or ocrelizumab for patients with RRMS. EudraCT Number: 2017-001362-25 Sponsor: Stichting MS Research en Nationaal MS fonds. 8. Lid Steering Committee Ensemble trial Roche, vergoeding naar VUmc. 9. Lid Steering Committee Liberto trial Roche, vergoeding naar VUmc. 10. Lid Steering Committee NOVA trial Biogen, vergoeding naar VUmc. 11. Lid Adjudication Committee Immunic Calliper Phase II trial, vergoeding naar VUmc |
Geen restrictie. |
|
Masselink |
Functie: ziekenhuisapotheker Werkgever: Medisch Spectrum Twente |
Lid werkgroep neurologische aandoeningen (incl. gedrag) Horizonscan Geneesmiddelen, |
Geen |
Geen restrictie. |
|
Mostert |
Functie: neuroloog |
Lid hoofdredactieraad Tijdschrift voor Neurologie en Neurochirurgie (onbetaald).
Tot mei 2021: 1.5 jaar voorzitter en daarvoor 2 jaar secretaris van de landelijke MS werkgroep (onbetaald). |
Lokale onderzoeker bij (geen PI over gehele studies):
De financiering op contractbasis (per verrichting vergoeding). |
Bij wijzigingen, graag contact opnemen met belangencie (n.a.v. non-inferiority study) |
|
Murk |
Functie: arts-microbioloog Werkgever: Elisabeth-Tweesteden ziekenhuis Tilburg |
Redactielid tijdschrift infectieziekten (onbetaald)
Sectielid infectieziektenserologie SKML, coördinator rondzending H. pylori serologie (Nederlandse organisatie die externe kwaliteitsrondzendingen voor laboratoria organiseert) (onbetaald)
|
Ik werk als arts-microbioloog in vrije vestiging. Het verrichten van laboratoriumdiagnostiek is een onderdeel van de werkzaamheden waardoor een vrijgevestigde arts-microbioloog gefinancierd wordt. |
Geen restrictie. |
|
Pippel |
Functie: Gemeentesecretaris Werkgever: Gemeente Zandvoort |
Lid Adviesplatform MS vereniging |
Geen |
Geen restrictie. |
|
Smolders |
Neuroloog, 0.8 FTE afdeling Neurologie, Erasmus Medisch Centrum Rotterdam |
Bestuurslid MS werkgroep (onbetaald).
Kosteneffectiviteitsonderzoek MS in samenwerking met het bedrijf Huygens & Versteegh |
Onderzoek wordt gefinancierd door de MS research stichting (Voorschoten), het Nationaal MS fonds (Rotterdam) en de Erasmus Foundation (Rotterdam) Van de collectebusfondsen-studies ben ik PI. De bedrijven betreft onderzoeksprojecten met het centrum, waarbij ik niet als PI fungeer. Onderzoeksprojecten binnen MS centrum ErasMS worden gefinancierd door Merck (BTK inhibitor), Idorsia (preklinisch onderzoek compound), GSK (preklinisch onderzoek compound) en Roche (federated learning project).
In verleden:
|
Geen restrictie. |
|
Van Hoeve |
Functie: neuroloog Werkgever: ZorgSaam Zeeuws-Vlaanderen, Terneuzen |
Lid van MS zorg Zuid Zuid West, regionaal samenwerkingsverband tussen neurologen uit verschillende ziekenhuis, met MS als aandachtsgebied (onbetaald). |
April 2023: Binnenkort deelnemend centrum aan SPIN-P studie (gericht op o.a. etiologische/ prognostische factoren m.b.t. primair progressieve MS). Deelname Ectrims congres (oktober 2023) op uitnodiging Merck |
Geen restrictie. |
|
Wijburg |
Functie: AIOS Neurologie, Werkgever: Amsterdam UMC |
Geen |
Geen |
Geen restrictie.
|
|
Huygens (extern adviseur) |
Eigenaar Huygens & Versteegh B.V. |
Tijdelijk senior adviseur ziektemodellen Zorginstituut Nederland (betaald) |
Het ErasmuMC/iMTA MS model is ontwikkeld door Simone Huygens & Matthijs Versteegh met een onderzoeksgrant van ErasmusMC tijdens hun dienstverband bij iMTA Erasmus Universiteit Rotterdam. In hun Huygens & Versteegh B.V. maken zij melding van vergoedingen door IQVIA (niet MS gerelateerd), Beigene (niet MS gerelateerd), Optimax (niet MS gerelateerd), ErasmusMC (niet MS gerelateerd), ICER-US (MS gerelateerd, onafhankelijk expert advies of ICER-US rapport kosteneffectiviteit MS geneesmiddelen), EuroQoL (niet MS gerelateerd), iMTA (niet MS gerelateerd), Takeda (niet MS gerelateerd), Chiesi (niet MS gerelateerd) en Merck KGgA (MS gerelateerd, niet gerelateerd aan geneesmiddelen opgenomen in de richtlijn of het model (nieuwe moleculaire entiteit)). De werkzaamheden voor de richtlijn met het ErasmusMC/iMTA model zijn onbezoldigd uitgevoerd. |
Geen restrictie.
|
|
Versteegh (extern adviseur) |
Eigenaar Huygens & Versteegh B.V. |
Tijdelijk senior adviseur ziektemodellen Zorginstituut Nederland (betaald) Editorial board member Medical Decision Making (onbetaald) Lid EuroQoL research foundation (onbetaald maar met vergoeding reiskosten en congresbezoek) Columnist NTvG (onbetaald) |
Het ErasmuMC/iMTA MS model is ontwikkeld door Simone Huygens & Matthijs Versteegh met een onderzoeksgrant van ErasmusMC tijdens hun dienstverband bij iMTA Erasmus Universiteit Rotterdam. In hun Huygens & Versteegh B.V. maken zij melding van vergoedingen door IQVIA (niet MS gerelateerd), Beigene (niet MS gerelateerd), Optimax (niet MS gerelateerd), ErasmusMC (niet MS gerelateerd), ICER-US (MS gerelateerd, onafhankelijk expert advies of ICER-US rapport kosteneffectiviteit MS geneesmiddelen), EuroQoL (niet MS gerelateerd), iMTA (niet MS gerelateerd), Takeda (niet MS gerelateerd), Chiesi (niet MS gerelateerd) en Merck KGgA (MS gerelateerd, niet gerelateerd aan geneesmiddelen opgenomen in de richtlijn of het model (nieuwe moleculaire entiteit)). De werkzaamheden voor de richtlijn met het ErasmusMC/iMTA model zijn onbezoldigd uitgevoerd. |
Geen restrictie.
|
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door in de voorbereidende fase de MS-patiënten Vereniging Nederland te vragen om schriftelijke input omtrent knelpunten en aandachtspunten. Patiënten werden tevens in de werkgroep vertegenwoordigd door twee afgevaardigden van de MS-patiënten Vereniging Nederland. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan Patiëntenfederatie Nederland en MS-patiënten Vereniging Nederland. De eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met MS. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijnmodule (NVN, 2012; NVN, 2020) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen via een schriftelijke knelpunteninventarisatie. Een rapportage hiervan kan worden aangevraagd via de Richtlijnendatabase. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.