Pneumoperitoneum bij MIC
Uitgangsvraag
- Welke intra-abdominale druk bij een CO2 pneumoperitoneum heeft de voorkeur bij volwassenen?
- Bij welke intra-abdominale druk mag de hoofdtrocar worden ingebracht bij volwassenen?
- Geeft het gebruik van een diep neuromusculair blok chirurgische voordelen bij een lage druk pneumoperitoneum bij volwassenen?
Aanbeveling
Intra-abdominale druk
- Gebruik bij voorkeur een standaard intra-abdominale druk (12 tot 15 mmHg).
- Overweeg hier in overleg met de anesthesioloog van af te wijken, indien dit vanwege de comorbiditeit van de patiënt gewenst is.
Entree
- Verricht de entree bij voorkeur bij een standaard intra-abdominale druk (12 tot 15 mmHg).
- Kortdurend hyperextensie druk (> 15 mmHg) voor introductie van de trocars lijkt niet schadelijk voor ASA 1 tot 2 patiënten.
Neuromusculaire blokkade (NMB)
- Overweeg diepe NMB te kiezen om betere chirurgische condities te creëren indien gekozen is voor een lage intra-abdominale druk.
- Monitor hierbij spierverslapping peroperatief en reguleer op basis van deze metingen de diepte van het blok.
Algemeen
- Overleg bij ASA 3 tot 4 patiënten, afhankelijk van de comorbiditeit van de patiënt, met de anesthesioloog over de te verwachten druk die de patiënt kan accepteren.
Overwegingen
De onderstaande overwegingen en aanbevelingen gelden voor het overgrote deel van de populatie waarop de uitgangsvraag betrekking heeft.
Intra-abdominale druk
Bij het gebruik van pneumoperitoneum met lage intra-abdominale druk (8 tot 10 mmHg) is er mogelijk minder pijn postoperatief op dag 2 en 3. Ook worden er totaal minder mensen met pijn gezien bij het gebruik van lage druk.
Er zijn mogelijk kleine verschillen in cardiale en pulmonale functie, maar dit is niet klinisch relevant. Het gebruik van een lage intra-abdominale druk kan zorgen voor slechtere chirurgische condities (slechter zicht, moeilijker manoeuvreren). Slechtere chirurgische condities kunnen zorgen voor een langere operatieduur.
Complicaties komen weinig voor bij laparoscopie. In de beschreven onderzoeken wordt geen verschil gezien in complicaties tussen het gebruik van lage of standaard druk. De meeste studies hebben echter te weinig power voor de uitkomstmaat complicaties.
De werkgroep ziet geen reden om een lage intra-abdominale druk te verkiezen boven een standaard (12 tot 15 mmHg) druk. Chirurgische ervaring en voorkeur speelt hier een rol. De verwachte peroperatieve voordelen op de hemodynamiek en beademing zijn te gering en klinisch niet significant. Het geringe voordeel van minder postoperatieve pijn wordt door de werkgroep als niet klinisch relevant beschouwd. In overleg tussen operateur en anesthesioloog kan er gekozen worden voor lage of standaard druk gebaseerd op ervaring operateur en specifieke comorbiditeit van de patiënt.
Entreedruk
Een tijdelijk hyperextensie druk voor de entree (> 15 mmHg) lijkt geen nadelige effecten te hebben voor ASA 1 tot 2 patiënten. Men moet echter altijd bedacht zijn op mogelijk dalende cardiale output bij een hyperextensie druk.
Van 6 studies die complicaties beschreven introduceerden 2 studies bij lage druk en 1 studie bij een druk van 15 mmHg. Van de andere studies is dit niet bekend. In geen van de studies werd verschil gezien in complicaties.
Neuromusculaire blokkade
Door een diep neuromusculair blok toe te passen in combinatie met een lage intra-abdominale druk, kunnen de mogelijk slechtere chirurgische condities verbeterd worden. Deze condities zijn waarschijnlijk nog steeds slechter dan bij het gebruik van standaard druk. Er is geen verschil in postoperatieve pijn bij het gebruik van diepe neuromusculaire blokkade.
De werkgroep ziet geen reden om een diepe blokkade standaard aan te raden. Indien vanwege patient karakteristieken gekozen moet wordt voor een lage druk pneumoperitoneum, kan hierbij gekozen worden voor het toepassen van een diepe neuromusculaire blokkade voor betere chirurgische condities.
Algemeen
Bovenstaande overwegingen zijn gebaseerd op studies met ASA 1-2 patiënten. Bij ASA 3 tot 4 hangt het van de reden van de ASA 3 tot 4 classificatie af, of bepaalde drukken niet geaccepteerd worden door de patiënt. Afhankelijk van de comorbiditeit wordt geadviseerd preoperatief (Time-Out) met de anesthesioloog overlegd worden over de te verwachten druk die geaccepteerd kan worden door de patiënt.
Het bewijs van de literatuur is laag. Dit komt voornamelijk door de verschillende meetmethoden en meetmomenten, waardoor de resultaten beschrijvend neer zijn gezet. De werkgroep heeft wel vertrouwen in de resultaten.
Trombo-embolische events werden alleen indirect gemeten, hier wordt geen klinisch relevant verschil gezien. Er lijkt geen kortere opnameduur en er is ook niet duidelijk minder misselijkheid of braken bij het gebruik van een lage druk.
Onderbouwing
Achtergrond
Een belangrijk aspect bij minimaal invasieve chirurgie (MIC) is het aanleggen van een pneumoperitoneum. Het pneumoperitoneum is nodig om veilig de trocars in te brengen zonder de inwendige organen te beschadigen en een veilig werk- en zichtgebied te hebben tijdens de laparoscopische ingreep. Tijdens het aanleggen van het pneumoperitoneum is samenwerking tussen de anesthesioloog en de operateur belangrijk, vanwege de hemodynamische effecten zoals beschreven in de algemene inleiding.
Discussie ontstaat over de toegestane intra-abdominale druk tijdens het inbrengen van de trocars en welke druk wordt geaccepteerd tijdens de ingreep. Meestal wordt deze druk gesteld tussen de 12 en 15 mmHg (standaard intra-abdominale druk). Nadelige effecten van het aanleggen van het pneumoperitoneum zijn voor de patiënt de effecten van een verhoogde intra-abdominale druk op de hemodynamiek (verminderde veneuze terugvloed, daling hartminuut volume) en het effect op de beademingsdruk. Er wordt onderscheid gemaakt tussen een lage intra-abdominale druk (6 tot 10 mmHg) en een standaard intra-abdominale druk (12 tot 15 mmHg). Met een lage druk zouden er peroperatief mogelijk minder nadelige effecten zijn op de hemodynamiek en de beademing en minder schade optreden aan de buikwand waardoor er postoperatieve minder pijn aanwezig zou zijn. In de literatuur wordt gezocht naar de laatste literatuur waarin deze effecten worden geanalyseerd en de uitkomst wordt beschreven.
Conclusies / Summary of Findings
|
Laag GRADE |
Er is wellicht minder algemene pijn op dag één bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Dit verschil in pijn is echter niet klinisch relevant.
Bronnen: (Ozdemir, 2016; Topcu, 2014) |
|
Zeer laag GRADE |
Er is wellicht minder algemene pijn op dag twee bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Het bewijs is twijfelachtig.
Bronnen: (Ozdemir, 2016) |
|
Zeer laag GRADE |
Er is wellicht minder algemene pijn op dag drie bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Het bewijs is twijfelachtig.
Bronnen: (Ozdemir, 2016) |
|
Zeer laag GRADE |
Er is wellicht minder algemene pijn bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Het bewijs is echter twijfelachtig, en het verschil is vaak niet klinisch relevant.
Bronnen: (Ozdemir, 2016; Sattar, 2015; Zaman, 2015; Kundu, 2017; Matsazuki, 2017) |
|
Laag GRADE |
Er is wellicht minder schouderpijn op dag één bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Dit verschil in pijn is echter niet klinisch relevant.
Bronnen: (Ozdemir, 2016; Goel, 2019; Pulle, 2019) |
|
Laag GRADE |
Er is wellicht minder schouderpijn op dag drie bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Ozdemir, 2016) |
|
Zeer laag GRADE |
Er wellicht een lagere incidentie van schouderpijn bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Het bewijs is echter twijfelachtig.
Bronnen: (Ozdemir, 2016; Ali, 2016; Bhattacharjee, 2017; Mohammadzade, 2018; Nasajiyan, 2014; Pulle, 2019; Zaman, 2015) |
|
Zeer laag GRADE |
Er is geen eenduidige conclusie te trekken ten aanzien van abdominale pijn bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Het bewijs is tevens twijfelachtig.
Bronnen: (Radosa, 2019; Bhattacharjee, 2017; Mohammadzade, 2018) |
|
Laag GRADE |
Er is wellicht geen verschil in het gebruik van analgetica bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Ozdemir, 2016; Ali, 2016; Radosa, 2019; Kundu, 2017; Matsuzaki, 2017; Bhattacharjee, 2017) |
|
Laag GRADE |
Er is wellicht geen verschil in cardiale functie bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Ozdemir, 2016; Mohammadzade, 2018; Goel, 2019; Khan, 2015; Donmez, 2016; Bhattacharjee, 2017; Nematihonar, 2018) |
|
Laag GRADE |
Er is wellicht geen verschil in pulmonale functie bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Ozdemir, 2016; Khan, 2015; Goel, 2019; Nematihonar, 2018; Radosa, 2019) |
|
Zeer laag GRADE |
Er is wellicht geen verschil in trombo-embolische events bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Bewijs is echter twijfelachtig.
Bronnen: (Ozdemir, 2016; Donmez, 2016; Sharma, 2016) |
|
Laag GRADE |
Er is wellicht een kans dat het gebruik van lage intra-abdominale druk kan zorgen voor slechtere chirurgische condities.
Bronnen: (Ozdemir, 2016; Bhattacharjee, 2017; Mastuzaki, 2017; Neogi, 2019) |
|
Laag GRADE |
Er is wellicht een kans dat bij het gebruik van een lage intra-abdominale druk, de druk opgehoogd moet worden tijdens de procedure vanwege slechte chirurgische condities.
Bronnen: (Ozdemir, 2016; Bhattacharjee, 2017; Neogi, 2019; Pulle, 2019; Ozdemir, 2017) |
|
Zeer laag GRADE |
Er is wellicht geen verschil in complicaties bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk. Bewijs is echter twijfelachtig.
Bronnen: (Ozdemir, 2016; Bhattacharjee, 2017; Donmez, 2016; Matsuzaki, 2017; Neogi, 2019; Radosa, 2019; Sharma, 2016) |
|
Laag GRADE |
Er is wellicht geen verschil in postoperatief herstel bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Joshipura, 2009; Wallace, 1997; Barczynski, 2006; Bogani, 2014; Esmat, 2006; Koc, 2005; Sandhu, 2009; Sarli, 2000; Sood, 2006; Warle, 2013; Yasir, 2012; (11 studies uit Ozdemir, 2016); Radosa, 2019; Kundu, 2017; Matsuzaki, 2017; Topcu, 2014) |
|
Laag GRADE |
Er is wellicht geen verschil in misselijkheid en braken bij het gebruik van een lage intra-abdominale druk ten opzichte van een standaard intra-abdominale druk.
Bronnen: (Joshipura, 2009; Karagulle, 2009; Perrakis, 2003; Singla, 2014; Warle, 2013; (5 studies uit Ozdemir, 2016); Mohammadzade, 2018; Nasajiyan, 2014; Radosa, 2019) |
Hoge intra-abdominale druk versus standaard intra-abdominale druk
|
Zeer laag GRADE |
Er is wellicht geen verschil in hemodynamische kenmerken tussen een hoge intra-abdominale druk en een standaard druk. Het bewijs is echter twijfelachtig.
Bronnen: (Caesar, 2016; Hypolito, 2010; Hypolito, 2014) |
|
Zeer laag GRADE |
Er is wellicht betere kwaliteit van toegang bij gebruik van een hoge intra-abdominale druk, echter bewijs is twijfelachtig.
Bronnen: (Caesar, 2016) |
|
Zeer laag GRADE |
Er is wellicht geen verschil in pijn tussen een hoge intra-abdominale druk en een standaard druk. Het bewijs is echter twijfelachtig.
Bronnen: (Caesar, 2016) |
|
Zeer laag GRADE |
Er is wellicht geen verschil in misselijkheid tussen een hoge intra-abdominale druk en een standaard druk. Het bewijs is echter twijfelachtig.
Bronnen: (Caesar, 2016) |
|
Zeer laag GRADE |
Er zijn wellicht verhoogde trombo-embolische parameters bij gebruik van een hoge intra-abdominale druk, echter bewijs is twijfelachtig.
Bronnen: (Caesar, 2016) |
Neuromusculair blok
|
Laag GRADE |
Er zijn wellicht betere chirurgische condities bij het gebruik van een lage intra-abdominale druk gecombineerd met een diep NMB dan als dit gecombineerd wordt met een normaal NMB.
Bronnen: (Wei, 2020) |
|
Laag GRADE |
Er zijn wellicht slechtere chirurgische condities bij het gebruik van een lage intra-abdominale druk gecombineerd met een diep NMB dan bij een standaard intra-abdominale druk gecombineerd met diep NMB.
Bronnen: (Wei, 2020) |
|
Laag GRADE |
Er zijn wellicht slechtere chirurgische condities bij het gebruik van een lage intra-abdominale druk gecombineerd met een diep NMB dan bij een standaard intra-abdominale druk gecombineerd met een normaal NMB.
Bronnen: (Wei, 2020) |
|
Zeer laag GRADE |
Er is wellicht geen verschil in postoperatieve pijn tussen het gebruik van diep of normaal NMB, maar bewijs is twijfelachtig.
Bronnen: (Wei, 2020) |
Samenvatting literatuur
Lage intra-abdominale druk versus standaard intra-abdominale druk
Er werd een SR (Ozdemir-van Brunschot, 2016) als basis gebruikt. Deze systematisch review bood het meest complete overzicht van gewenste uitkomstmaten. In deze review zijn gerandomiseerde studies en cohort studies geïncludeerd die lage intra-abdominale druk vergelijken met standaard intra-abdominale druk.
Vanaf de zoekdatum van deze systematische review (september 2014) zijn aanvullende gerandomiseerde studies gezocht en beschreven. Behalve voor postoperatieve pijn kon er geen meta-analyse verricht worden door het grote verschil aan gebruikte meetmethoden en definities.
Voor de uitkomstmaten die niet benoemd werden in de systematische review (misselijk en braken en herstel) werden alle gerandomiseerde studies doorgenomen vanaf 2010 en de relevante geselecteerd. Tevens werden alle studies uit de systematische review doorgenomen voor deze uitkomstmaten.
Een lage intra-abdominale druk werd gedefinieerd als 6 tot 10 mmHg, een standaard intra-abdominale druk als een druk van 12 tot 15 mmHg.
Binnen de SR werd één studie genoemd met ASA 3 tot 4 patiënten. Deze studie vergeleek echter een intra-abdominale druk van 8 tot 12 mmHg met een abdominal wall lift technique en wordt voor deze richtlijn buiten beschouwing gelaten.
Acht studies includeerden alleen patiënten met ASA 1 tot 2 (Bhattacharjee, 2017; Matsuzaki, 2017; Nasajiyan, 2014; Nematihonar, 2018; Neogi, 2019; Pulle, 2019; Sattar, 2015; Topcu, 2014). Twee studies includeerden ASA 1 tot 3 (Donmez, 2016; Khan, 2015), vijf studies gaven ASA classificatie niet als in- of exclusiecriterium (Goel, 2019; Mohammadzade, 2018; Radosa, 2019; Sharma, 2016; Zaman, 2015) en één studie gaf expliciet aan dat ASA 3 en 4 patiënten niet geëxcludeerd werden (Kundu, 2017). Van de tien studies die niet specifiek ASA 1 tot 2 includeerden, geven twee studies een overzicht van ASA classificaties (Donmez, 2016; Radosa, 2019). Radosa (2019) includeerde 98% ASA 1 tot 2 patiënten en 2% ASA 3 tot 4 patiënten in de standaard druk groep en 97% ASA 1 tot 2 en 3% ASA 3 tot 4 in de lage druk groep (Radosa, 2019). Donmez (2016) includeerde 56% ASA 1 patiënten, 36% ASA 2 en 8% ASA 3 patiënten in de standaard druk groep en 48% ASA 1, 48% ASA 2 en 4% ASA 3 in de lage druk groep. De andere acht studies gaven hier geen informatie over (Goel, 2019; Kha,n 2015; Kundu, 2017; Mohammadzade, 2018; Sharma, 2016; Zaman, 2015).
In de SR keek men naar laparoscopische cholecystectomie (75,7%), laparoscopische hysterectomie (4,9%), laparoscopische nissen fundoplicatie (2,4%), laparoscopische donor nefrectomie (7,4%), laparoscopische colectomie (2.4%), laparoscopie van de onderbuik (2,4%), diagnostische laparoscopie (2,4%), laparoscopie-geassisteerde ventriculoperitoneale shunt plaatsing (2,4%).
De RCT’s bekeken laparoscopische cholecystectomie (Ali, 2016; Bhattacharjee, 2017; Donmez, 2016; Goel, 2019; Khan, 2015; Mohammadzade, 2018; Nasajiyan, 2014; Nematihonar, 2018; Neogi, 2019; Pulle, 2019; Sattar, 2015; Sharma, 2016; Zaman, 2015) (76.5%), gynaecologische laparoscopie (Kundu, 2017; Topcu, 2014) (11,8%), sub-totale hysterectomie met promonto-fixatie (Matsuzaki, 2017) (5,9%), hysterectomie (Radosa, 2019) (5,9%).
Intraperitoneale druk tijdens de entree
In vijf studies (Bhattacharjee, 2017; Khan, 2015; Radosa, 2019; Sharma, 2016; Topcu, 2014) werden de trocars ingebracht bij de lage druk, twee studies brachten de trocars in bij een standaard druk en verlaagden daarna de druk (Goel, 2019; Matsuzaki, 2017). Matsuzaki (2017) bracht de trocars in bij 15 mmHg en verlaagde daarna de druk naar 12 mmHg (standaard druk groep) of 8 mmHg (lage druk groep). Goel (2019) introduceerde de trocars bij 12 mmHg en verlaagde bij de lage druk groep de druk naar 8 mmHg. Eén studie (Kundu, 2017) vergeleek zes groepen, waarbij één groep een introductie bij lage druk had, en vijf groepen bij standaard druk. Negen studies (Ali, 2016; Donmez, 2016; Mohammadzade, 2018; Nasajiyan, 2014; Nematihonar, 2018; Neogi, 2019; Pulle, 2019; Sattar, 2015; Zaman, 2015) benoemden dit niet in de methoden. In de SR sprak men niet over verschillende entreedrukken.
Pijn
Systematische review(Ozdemir-van Brunschot, 2016)
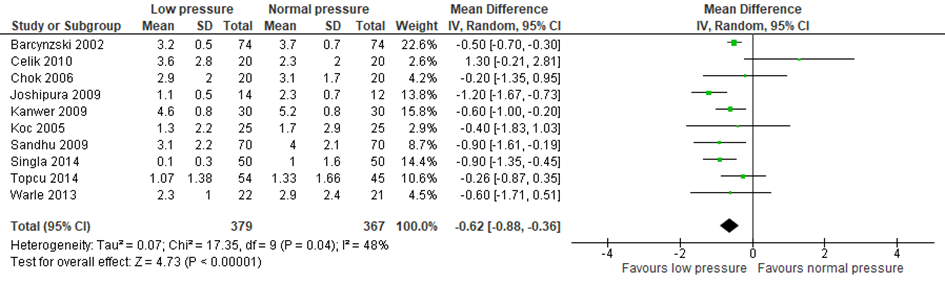
De meta-analyse toonde significant minder algemene pijn in de lage druk groep na 1 uur, na 1,2 en 3 dagen. Dit was echter alleen klinisch relevant (VAS reductie minimaal 1.0 tot 1.5) op dag 2 en 3. De meta-analyse toonde significant minder schouderpijn na dag 1 en 3, dit was alleen klinisch relevant op dag 3. Vijftien van de 19 RCT’s lieten een reductie zien in pijn in de lage druk groep. Eén RCT liet meer pijn zien in de lage druk groep.
Meerdere studies in de SR beschreven analgetica gebruik. Vijf studies beschrijven meer analgetica gebruik bij een standaard intra-abdominale druk ten opzichte van een lage druk (op sommige of alle postoperatieve momenten) (Barczyński, 2003; Esmat, 2006; Joshipura, 2009; Singla, 2014; Vijayaraghavan, 2014), terwijl tien studies geen verschil zien (Bogani, 2014; Chok, 2006; Kanwer, 2009; Karagulle, 2009; Koc, 2005; Perrakis, 2003; Sandhu, 2009; Wallace, 1997; Warle, 2013).
Zes studies beschreven de incidentie van schouderpijn, waarbij vijf studies (Barczyński, 2003; Bogani, 2014; Esmat, 2006; Sarli, 2000; Yasir, 2012) een hogere incidentie zien bij een standaard druk, één studie rapporteerde geen verschil(Chok, 2006).
RCT’s
Twaalf gerandomiseerde studies beschreven postoperatieve pijn (Ali, 2016; Bhattacharjee, 2017; Goel, 2019; Kundu, 2017; Matsuzaki, 2017; Mohammadzade, 2018; Nasajiyan, 2014; Pulle, 2019; Radosa, 2019; Sattar, 2015; Topcu, 2014; Zaman, 2015).
Algemene pijn
Topcu (2014) beschreef algemene pijn (VAS) op 6, 12 en 24 uur (Topcu, 2014). Deze studie vergeleek 8 mmHG met 12 mmHg en 15 mmHg. Zes uur postoperatief was er geen verschil in pijn. Twaalf uur postoperatief werd er een significant verschil gezien in het voordeel van lage intra-abdominale druk, ten opzichte van 12mmHg en 15 mmHg, echter niet klinisch relevant (-0.77). De waarden 24 uur postoperatief voor 8 mmHg en 12 mmHg zijn toegevoegd aan de meta-analyse. Hierbij was er een verschil tussen 8 mmHg en 15 mmHg (-1.34) en tussen 12 mmHg en 15 mmHg (-1.07).
Sattar (2015) en Zaman (2015) beschreef algemene pijn (VAS), als gemiddelde waarde van verschillende postoperatieve tijdsmomenten. Beide studies lieten een statistisch significant verschil zien (-0.62 en -4.8 respectievelijk), waarbij alleen Zaman (2015) een klinisch relevant verschil toonde. Matsazuki (2017) liet zien dat de kans op postoperatieve pijn (VAS> 30) 12 en 24 uur postoperatief statistisch significant kleiner was bij het gebruik van lage druk (OR 0.18 en OR 0.06 respectievelijk). Kundu (2017) vergeleek 6 groepen, waarbij 8 mmHg, 10 mmHg, 12 mmHg en 15 mmHg werd gebruikt, met verschillende entreedrukken. De eerste dag postoperatief zag men alleen een verschil tussen 12 mmHg en 15 mmHg, dit was echter niet klinisch relevant (-0.72).
Wanneer de data van de RCT (Topcu, 2014) aan de meta-analyse uit de systematische review werden toegevoegd (postoperatieve algehele pijn na één dag) bleef het verschil significant verschillend, maar wederom niet klinisch relevant (-0.62 (-0.88;-0.36)).
Figuur 1 Forest plot voor de vergelijking lage intraperitoneale druk versus normale intraperitoneale druk. Uitkomstmaat: algemene pijn
Schouderpijn
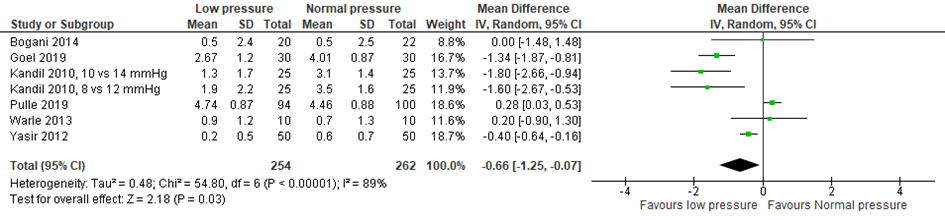
Zeven studies (Ali, 2016; Bhattacharjee, 2017; Mohammadzade, 2018; Nasajiyan, 2014; Pulle, 2019; Sattar, 2015; Zaman, 2015) beschreven het aantal mensen met schouder pijn bij het gebruik van lage druk, waarbij vijf studies (Ali, 2016; Bhattacharjee, 2017; Mohammadzade, 2018; Nasajiyan, 2014; Zaman, 2015) minder mensen met schouderpijn zien, één studie (Sattar, 2015) meer mensen en éen studie toonde geen verschil (Pulle, 2019).
Radosa (2019) en Bhattacharjee (2017) gebruikten de mediane waarde voor schouderpijn, waarbij er bij Radosa (2019) op alle momenten postoperatief (3, 24 en 48 uur) minder pijn werd gerapporteerd bij het gebruik van lage druk en bij Bhattacharjee (2017) bij 8 en 24 uur. Na 4 uur en 7 dagen werd in deze studie geen verschil gezien.
Ali (2016) zag 8 uur postoperatief statistisch significant en klinisch relevant lagere pijnniveaus bij het gebruik van lage druk (-1.03). Pulle (2019) zag 4 uur, 24 uur en 48 uur postoperatief geen verschil in schouderpijn. De data van 24 uur is toegevoegd aan de meta-analyse. Goel (2019) zag minder schouderpijn na 12 en 24 uur. 48 uur postoperatief werd geen verschil gezien. De data van 24 uur werd toegevoegd aan de meta-analyse.
Als de data van de twee RCT’s (Goel, 2019; Pulle, 2019) aan de meta-analyse uit de systematische review werden toegevoegd (postoperatieve schouderpijn na 1 dag), bleef het resultaat significant verschillend, maar wederom niet klinisch relevant (-0.66 (-1.25;-0.07)).
Figuur 2 Forest plot voor de vergelijking lage intraperitoneale druk versus normale intraperitoneale druk. Uitkomstmaat: schouderpijn
Abdominale pijn
Radosa (2019) gebruikte de mediane NRS voor abdominale pijn, waarbij op alle momenten postoperatief (3, 24 en 48 uur) minder pijn werd gezien bij het gebruik van lage druk. Bhattacharjee (2017) zag echter alleen een positief effect 4 uur postoperatief, en niet 8 uur, 24 uur en 7 dagen postoperatief. Mohammadzade (2018) zag 3, 6, 12 en 24 uur postoperatief minder mensen met abdominale pijn bij gebruik van de lage druk, terwijl 1 uur postoperatief geen verschil is.
Pijnmedicatie
Ali (2016) en Radosa (2019) zagen minder gebruik van pijnmedicatie in de lage druk groep, Bhattacharjee (2017) zag dit alleen 24 uur postoperatief, niet 4 uur, 8 uur en 7 dagen postoperatief. Kundu (2017) zag meer gebruik van niet-opioïde pijnstilling de 1e dag postoperatief in de 15 mmHg groep, maar bij opioid gebruik geen verschil. Matsuzaki (2017) zag geen verschil.
Cardiale functie
Systematische review (Ozdemir-van Brunschot, 2016)
Zeven van de acht studies lieten geen verschil zien in hartfrequentie, cardiale index en/of MAP (Dexter, 1999; Ekici, 2009; Eryılmaz, 2012; Kanwer, 2009; Sood, 2006; Wallace, 1997; Warle, 2013). Eén RCT(Umar, 2013) liet een significant lagere hartfrequentie en systolische bloeddruk zien in de lage druk groep. Deze studie vergeleek drie groepen (8 tot 10, 10 tot 12, en 14 mmHg). De range van hartfrequentie was 87 tot 128 versus 125 tot 140 versus 128 tot 143, en van de systolische bloeddruk 123 tot 128 versus 125 tot 140 versus 128 tot 143. Deze verlaging was niet klinisch relevant. Er is geen meta-analyse verricht.
RCT’s
Hartfrequentie
Vijf studies rapporteerden hartfrequentie (Bhattacharjee, 2017; Donmez, 2016; Goel, 2019; Khan, 2015; Mohammadzade, 2018). Mohammadzade (2018), Goel (2019) en Khan (2015) zagen een lagere hartfrequentie bij het gebruik van lage druk. Donmez (2016) zag geen tachycardie of bradycardie in beide groepen en Bhattacharjee (2017) zag geen verschil in hartfrequentie.
Bloeddruk
Khan (2014) (Khan, 2015) beschreef een lagere MAP bij gebruik van een lage druk, maar beide groepen vielen binnen de normaal waarden (range 76 tot 85 versus 74 tot 98). Nematihonar (2018) zag een hogere MAP bij het gebruik van een lage druk, maar in beide groepen vielen de waarden binnen de grenzen van de normaalwaarden (range 76 tot 95 versus 70 tot 95).
Donmez (2016) zag in beide groepen geen hypertensie of hypotensie, Bhattacharjee (2017) zag geen verschil in systolische en diastolische bloeddruk en Mohammadzade (2018) zag geen verschil in diastolische bloeddruk en een lagere systolische bloeddruk in de lage druk groep, maar deze waarden vielen binnen de normaalwaarden. Goel (2019) zag een lagere systolische en diastolische bloeddruk bij het gebruik van een lage druk, maar ook deze waarden vielen binnen de normaalwaarden.
Longfunctie
Systematische review (Ozdemir-van Brunschot, 2016)
EtCO2, pCO2, saturatie, pO2 en bloedgas analyses waren grotendeels vergelijkbaar, of er was geen klinisch relevant verschil in 8 studies. Postoperatieve longfunctie verschilde niet in drie RCT’s. Er werden geen mensen met pulmonaire comorbiditeit geïncludeerd. Er is geen meta-analyse verricht.
RCT’s
Eén studie (Khan, 2015) toonde een hogere saturatie bij het gebruik van een lage druk, maar beide groepen vielen binnen de normaal waarde. Drie studies (Goel, 2019; Khan, 2015; Nematihonar, 2018) beschreven EtCO2, waarbij twee studies (Goel, 2019; Khan, 2015) een lagere EtCO2 lieten zien, maar beide groepen vielen in de normaalwaarden en één studie (Nematihonar, 2018) toonde alleen aan het einde van de OK een lagere EtCO2. Twee studies (Nematihonar, 2018; Radosa, 2019) beschreven PaCO2, waarbij PaCO2 lager was bij het gebruik van de lage druk, maar beide groepen vielen binnen de normaalwaarden.
Trombo-embolische event
Systematische review (Ozdemir-van Brunschot, 2016)
Geen van de studies beschreef het vóórkomen van longembolie of veneuze trombose . Wel waren er studies die indirect het risico op trombo-embolische complicaties beschreven. Eén studie keek naar trombo-elastische parameters, zoals reactietijd, maximale amplitude, K-tijd. Alle parameters waren gelijk aan de preoperatieve waarden in beide groepen (Topal, 2011). Eén RCT’s keek naar de diameter van de vena iliaca, waar geen verschil tussen lage druk en standaard druk werd gemeten (Joshipura, 2009).
RCT’s
Twee studies beschreven indirect het tromboserisico (Donmez, 2016; Sharma, 2016). Donmez (2016) bekeek PT, APTT, TT, D-Dimeer en fibrinogeen en zag alleen 24 uur postoperatief lager D-dimeer bij het gebruik van lage druk. Eén uur postoperatief zag men geen verschil en 24 uur postoperatief werd ook voor de andere uitkomstmaten geen verschil gezien. In de conclusie schreven de auteurs dat er geen diep veneuze trombose of longembolie werd gezien, maar de follow-up periode werd niet duidelijk beschreven.
Sharma (2016) zag een verschil in PTI, maar geen verschil in PT, APTT en INR, waarbij zij concludeerden dat de verschillen gedurende de operatie minder uitgesproken zijn bij het gebruik van lage druk (Sharma, 2016).
Kwaliteit chirurgische condities
Systematische review (Ozdemir-van Brunschot, 2016)
Vier RCT’s beschreven perioperatieve chirurgische condities via een schaal. Drie RCT’s zagen geen verschil (Bogani, 2014; Joshipura, 2009; Warle, 2013), maar één RCT zag een significante daling in visibility, visibility at suction en de ruimte voor dissectie in de lage druk groep (Vijayaraghavan, 2014).
Acht studies beschreven het percentage van de ingrepen waarbij de lage druk opgehoogd moest worden vanwege moeilijkheden. De percentages verschilden van 4 tot 30% (Barczyński, 2003; Celik, 2010; Chok, 2006; Joshipura, 2009; Kanwer, 2009; Perrakis, 2003; Sandhu, 2009; Wallace, 1997). Sommige studies excludeerden patiënten als er een hogere druk nodig was (Ekici, 2009; Esmat, 2006; Kandil, 2010; Kanwer, 2009).
RCT’s
Drie studies(Bhattacharjee, 2017; Matsuzaki, 2017; Neogi, 2019) beschreven de chirurgische condities op basis van een schaal. Eén studie zag geen verschil tussen lage en standaard druk (Bhattacharjee, 2017), één studie (Matsuzaki, 2017) zag een nadeel voor de lage druk bij technische moeilijkheid en werkgebied, maar geen verschil voor zichtbaarheid en chirurgische pijn. Neogi (2019) zag op alle punten (gemak van poort insertie, zichtbaarheid, manipulatie van de trocar en gemak van dissectie) een nadeel voor lage druk. Pulle (2019) noteerde dat 7,4% van de operaties met een lage druk moeizaam waren door weinig ruimte.
Eén studie (Bhattacharjee, 2017) beschreef geen conversies van lage druk naar standaard druk, Neogi (2019) beschreef een conversie naar standaard druk in 20% van de gevallen door problemen met dissectie en Pulle (2019) beschreef conversie naar standaard druk in 6% van de gevallen. In de studie van Ozdemir (2017) werd de druk stapsgewijs opgehoogd bij problemen met chirurgische condities. In totaal werd 30% van de gevallen opgehoogd, maar 6% had voldoende aan ophoging naar 8 mmHg, 6% naar 10 mmHg en 18% werd opgehoogd naar 12 mmHg.
Veiligheid
Systematische review (Ozdemir-van Brunschot, 2016)
RCT’s lieten geen verschillen in grote complicaties zien. Er werden geen sterfgevallen gerapporteerd, maar slechts weinig studies rapporteerden deze uitkomstmaat.
RCT’s
Zes RCT’s beschreven complicaties en geen van allen zag verschil in complicaties tussen de lage en standaard druk (Bhattacharjee, 2017; Donmez, 2016; Matsuzaki, 2017; Neogi, 2019; Radosa, 2019; Sharma, 2016). Drie van deze studies introduceerden de trocars bij een lage druk in de desbetreffende groep, van twee studies werd geen andere introductiedruk genoemd en één studie introduceerde bij 15 mmHg en verlaagde daarna de druk naar 12 mmHg of 8 mmHg. Complicaties kwamen echter niet vaak voor en grotere patiëntaantallen zijn nodig om hier een betrouwbare uitspraak over te kunnen doen.
Herstel
Systematische review (Ozdemir-van Brunschot, 2016)
Herstel werd niet als uitkomstmaat beschreven in de SR. Sommige studies beschreven dit echter wel. Twee studies zagen een kortere opnameduur (Joshipura, 2009; Wallace, 1997), maar negen studies zagen geen verschil (Barczyński, 2003; Bogani, 2014; Esmat, 2006; Koc, 2005; Sandhu, 2009; Sarli, 2000; Sood, 2006; Warle, 2013; Yasir, 2012).
RCT’s
Vier gerandomiseerde studies beschreven herstel. Eén studies zag geen verschil in opnameduur (Topcu 2014), één studie zag een kortere opnameduur bij lagere druk (Radosa 2019). Eén studie die zes groepen vergeleek zag een verschil tussen 8 mmHg en 12 en 15 mmHg (2.4 versus 3.3 versus 3.3 dagen) (Kundu 2017). Eén studie zag geen verschil in opnameduur op de PACU, maar zag een beter algemeen herstel tot zeven dagen bij het gebruik van de lage druk (QoR-40) (Matsuzaki, 2017).
Misselijkheid en braken
Systematische review (Ozdemir-van Brunschot, 2016)
Misselijkheid en braken werd niet beschreven in de SR. Echter, vijf studies gaven dit wel als uitkomstmaat, waarbij geen verschil werd gezien (Joshipura, 2009; Karagulle, 2009; Perrakis, 2003; Singla, 2014; Warle, 2013).
RCT’s
Drie gerandomiseerde studies (Mohammadzade, 2018; Nasajiyan, 2014; Radosa, 2019) beschreven de frequentie van misselijkheid en braken postoperatief. Eén studie (Nasajiyan, 2014) zag geen verschil in misselijkheid en/of braken. Mohammadzade (2018) beschreef dat 3 en 12 uur postoperatief minder mensen misselijk waren bij het gebruik van lage druk, maar op 1, 6 en 24 uur was er geen verschil. Radosa (2019) zag dat er 24 uur postoperatief minder misselijkheid was bij het gebruik van lage druk, 3 en 48 uur postoperatief was er geen verschil. Braken was minder 3 en 24 uur postoperatief, 48 uur postoperatief was er geen verschil.
Hoge intra-abdominale druk
Hoge intra-abdominale druk werd gedefinieerd als een druk boven 15 mmHg. Dit werd soms (voornamelijk in de gynaecologie) gebruikt bij de gesloten entreetechniek met Veressnaald. Hiervoor werd vaak een hyperdistensiedruk van 20 tot 25 mmHg gebruikt. Na de entree werd de intra-abdominale druk weer teruggebracht naar de standaarddruk.
Er is was geen SR die het gebruik van hoge intra-abdominale druk beschreef. Enkele SR’s gaven aan dit te onderzoeken, maar dan betrof het een intra-abdominale druk van 14 of 15 mmHg.
Vanaf 2010 zijn vier artikelen gepubliceerd die het gebruik van hoge intra-abdominale druk beschreven. Caesar (2016) gebruikte deze druk de gehele ingreep, in twee studies werd hoge druk alleen bij het introduceren van de trocar gebruikt (Hypolito, 2014; Hypolito, 2010). Deze twee artikelen beschreven dezelfde RCT, maar bespreken verschillende uitkomstmaten. Diab (2019) beschreef niet duidelijk of dit kortdurend of de gehele ingreep gebruikt wordt (Diab, 2019).
De RCT’s bekeken laparoscopische cholecystectomie (Diab, 2019), Roux-en-Y procedures (Caesar, 2016) en niet verder gespecificeerde laparoscopische ingrepen (Hypolito, 2014; Hypolito, 2010).
Caesar (2016) vergeleek een standaard druk (12 mmHg) met een hoge intra-abdominale druk (18 mmHg). Pijn en misselijkheid postoperatief werden beschreven en men zag geen verschil gezien tussen de groepen. Ook werd de kwaliteit van toegang gemeten op een schaal van 0 tot 100, en zag men een significant betere kwaliteit bij de hoge intra-abdominale druk. Er werd niet naar hemodynamische gegevens gekeken.
Hypolito (2010 & 2014) beschreef in twee artikelen de resultaten van een gerandomiseerde studie (Hypolito, 2014; Hypolito, 2010). De studie vergeleek een voorbijgaand hoge druk van 20 mmHg (5 minuten voor trocar plaatsing), met een continue druk van 12 mmHg. Hemodynamische kenmerken werden beschreven en vergeleken binnen de groep op verschillende tijdspunten, waarbij de standaard druk als controlegroep gebruikt werd. De resultaten werden niet vergeleken tussen de groepen. De hartslag veranderde gedurende de ingreep alleen in de hoge druk groep, echter al deze waarden vielen binnen de normaalwaarden. De saturatie, MAP, EtCO2 en intratracheale druk veranderden in beide groepen gedurende de ingreep, maar alle waarden vielen binnen de normaalwaarden. De veranderingen hadden geen klinisch effect. Deze studie includeerde alleen ASA I en II patiënten.
Diab (2019) vergeleek een standaard druk (12 mmHg) met een hoge intraperitoneale druk (20 mmHg). Hemodynamische kenmerken werden beschreven. Op één van de vijf momenten was de PaO2 iets lager in de hoge druk groep, echter niet klinisch relevant. Ook is op één van de vijf testmomenten de MAP iets lager in de hoge druk groep (75 versus 65, gemeten 5 minuten na de het bereiken van de gewenste intra-abdominale druk). Op andere momenten en bij andere hemodynamische uitkomstmaten werd geen verschil gezien.
Chirurgische complicaties werden bij geen van de studies als uitkomstmaat beschreven.
De SR die geïncludeerd werd voor lage versus standaard druk, bevatte een RCT van Topal (2011) die ook een groep randomiseerde met hoge druk (16 mmHg) (Topal, 2011). Deze studie beschreef op trombo-embolische parameters. Bij het gebruik van een hoge intra-abdominale druk zou er verhoogde trombotische activatie zijn. Het is niet duidelijk of deze verhoogde activatie ook kan zorgen voor trombo-embolische events.
Literatuur 2011
In 2011 vond de werkgroep geen RCT’s of SR’s waarin de klinische implicaties van hyperdistensie werden beschreven. Er werd gebruik gemaakt van 1 prospectieve studie (Abu-Rafea, 2005) van 100 vrouwen (ASA 1 tot 2). Er werden geen klinisch relevante hemodynamische veranderingen gezien bij de hoge druk.
Neuromusculair blok
Uit bovenstaande literatuur bleek dat een lage intra-abdominale druk kan zorgen voor voordelen, maar ook voor nadelen, zoals slechtere chirurgische condities. Recente studies onderzochten of het gebruikt van een diep neuromusculair blok (NMB) dit zou kunnen verbeteren.
Voor een NMB wordt gebruik gemaakt van spierverslappers, zoals rocuronium. Voor intubatie worden spierverslappers gebruikt, maar als men een diep NMB wil, zal er continu een hogere dosering spierverslappers toegediend moeten worden. De diepte van een NMB kan worden beschreven door post tetanic count en door train of four.
Een nadeel van een diep NMB is het feit dat patiënten aan het eind van de operatie nog erg verslapt zijn, en daardoor langer geïntubeerd moeten blijven. Sinds de komst van antagonisten voor spierverslappers, zoals sugammadex, kan dit probleem worden weggenomen. Een voorwaarde hierbij is wel dat de mate van spierverslapping peroperatief gemeten wordt.
Voor deze literatuursamenvatting werd eerst gekeken naar de zoekopbrengst SR’s. Hieruit werd de meest recente gekozen. Daarna werd vanaf de zoekdatum van deze SR nog de subset RCT’s bekeken voor RCT’s gepubliceerd na de zoekdatum van de SR.
Een SR uit 2020 (Wei, 2020) vergeleek een laag pneumoperitoneum gecombineerd met een diep NMB met laag pneumoperitoneum gecombineerd met een matig NMB, standaard pneumoperitoneum met een diep en matig NMB. Er werden negen RCT’s geïncludeerd. Deze studies beschreven laparoscopische cholecystectomieen (45%), nefrectomieen (22%), hysterectomieen (11%), laparoscopische prostatectomieen (11%) en colorectale chirurgie (11%). De definitie van diep NMB was verschillend in de studies, vier studies definieerde diep NMB als een maximaal PTC van twee, drie studies als PTC< 5 en twee studies als PTC=1.
Chirurgische condities
Acht studies beschreven chirurgische condities. Alle gebruikte schalen werden geconverteerd naar de Leiden Surgical Rating Scale (L-SRS), met schaal 1 tot 5 (extreem slechte - optimale condities). Wanneer alle studies samen geanalyseerd werden, werd er geen verschil gevonden in chirurgische condities (-0.09 (-0.55; 0.37)). Echter, wanneer een subgroep analyse werd verricht, werd er wel verschil gezien. Als lage intra-abdominale druk + diep NMB werd vergeleken met lage intra-abdominale druk + matig NMB waren de chirurgische condities beter bij het gebruik van diep NMB (0.63 (0.06;1.19). Dit verschil achtte de werkgroep klinisch relevant.
Als lage intra-abdominale druk + diep NMB werd vergeleken met standaard intra-abdominale druk + diep of matig NMB, was het gebruik van lage intra-abdominale druk ondanks diep NMB slechter ten aanzien van chirurgische condities (-1.13 (-1.47; -0.79) en -0.87 (-1.30;-0.43), beide klinisch relevant.
Postoperatieve pijn
Vijf studies beschreven postoperatieve pijn in het eerste uur postoperatief. Er was geen significant verschil tussen de groepen.
Na deze SR verschenen er geen recentere RCT’s die een diep NMB met een matig NMB vergeleken bij een lage intra-abdominale druk.
Bewijskracht van de literatuur
De uitkomstmaten voor deze uitgangsvraag zijn voornamelijk beschrijvend opgeschreven. Dit maakt het uitvoeren van de GRADE-waardering lastiger, daarom deze zal ook beschrijvend uitgevoerd worden.
De bewijskracht voor de uitkomstmaat algemene pijn, VAS één dag postoperatief is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het feit dat het betrouwbaarheidsinterval de lijn van klinische relevantie eenmaal doorkruist (imprecisie).
De bewijskracht voor de uitkomstmaat algemene pijn, VAS twee dagen postoperatief is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het feit dat het betrouwbaarheidsinterval de lijn van klinische relevantie eenmaal doorkruist (imprecisie) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat algemene pijn, VAS drie dagen postoperatief is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het feit dat het betrouwbaarheidsinterval de lijn van klinische relevantie eenmaal doorkruist (imprecisie) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat algemene pijn is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat schouderpijn, VAS één dag postoperatief is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het feit dat het betrouwbaarheidsinterval de lijn van klinische relevantie eenmaal doorkruist (imprecisie).
De bewijskracht voor de uitkomstmaat schouder pijn, VAS drie dagen postoperatief is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); (imprecisie) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat schouderpijn pijn is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias); het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid), de kleine patiëntenpopulatie (imprecisie) en het feit dat er verschillende uitkomsten zijn op verschillende meetmomenten binnen studies (inconsistentie).
De bewijskracht voor de uitkomstmaat abdominale pijn is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat pijnmedicatie is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); het verschil in meetmethoden en meetmomenten van de uitkomstmaat en verschillende gemeten medicaties (indirectheid).
De bewijskracht voor de uitkomstmaat cardiale functie is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid).
De bewijskracht voor de uitkomstmaat longfunctie is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid).
De bewijskracht voor de uitkomstmaat trombo-embolische event is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid) en de indirecte manier van meten van trombose (indirectheid).
De bewijskracht voor de uitkomstmaat chirurgische condities, gemeten via een schaal is met twee niveaus verlaagd gezien belangrijke beperkingen in de onderzoeksopzet (twee niveaus voor ernstig risico op bias). De operateur, die op een subjectieve schaal de chirurgische condities meette, was vaak niet geblindeerd voor de intraperitoneale druk. Deze beperking kwam boven op de vaak voorkomende beperkingen in de randomisatie.
De bewijskracht voor de uitkomstmaat chirurgische condities, conversie naar normale druk is met twee niveaus verlaagd gezien belangrijke beperkingen in de onderzoeksopzet (twee niveaus voor ernstig risico op bias). De operateur, die op een subjectieve schaal de chirurgische condities meette, was vaak niet geblindeerd voor de intraperitoneale druk. Deze beperking kwam boven op de vaak voorkomende beperking in de randomisatie.
De bewijskracht voor de uitkomstmaat veiligheid is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); de kleine patiëntengroep voor de frequentie van deze uitkomstmaat (imprecisie, twee niveaus).
De bewijskracht voor de uitkomstmaat herstel is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het verschil in meetmethoden en meetmomenten van de uitkomstmaat (indirectheid).
De bewijskracht voor de uitkomstmaat misselijkheid en braken is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias); en het verschil in meetmomenten van de uitkomstmaat (indirectheid).
Hoge intra-abdominale druk versus normale druk
De bewijskracht voor de uitkomstmaat hemodynamische kenmerken is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias), de kleine patiëntenpopulatie en het feit dat de studies de twee groepen niet met elkaar vergeleken (imprecisie, twee niveaus).
De bewijskracht voor de uitkomstmaat kwaliteit van toegang is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias) en het feit dat maar een studie deze uitkomstmaat beschreef (imprecisie).
De bewijskracht voor de uitkomstmaat pijn is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias) en het feit dat maar een studie deze uitkomstmaat beschreef (imprecisie).
De bewijskracht voor de uitkomstmaat misselijkheid is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias) en het feit dat maar een studie deze uitkomstmaat beschreef (imprecisie).
De bewijskracht voor de uitkomstmaat trombo-embolische events is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias) en het feit dat maar een studie deze uitkomstmaat beschreef (imprecisie).
Neuromusculair blok
De bewijskracht voor de uitkomstmaat chirurgische condities is met twee niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risico op bias) en de kleine patiëntenpopulatie (imprecisie).
De bewijskracht voor de uitkomstmaat chirurgische condities is met drie niveaus verlaagd gezien beperkingen in de onderzoeksopzet (risk of bias), inconsistente uitkomsten (inconsistentie), het feit dat het betrouwbaarheidsinterval de grens van klinische betrouwbaarheid tweemaal overschrijdt en de kleine patiëntenpopulatie (imprecisie).
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
“Wat zijn de effecten van lage of hoge intraperitoneale druk versus standaard intraperitoneale druk op onder andere postoperatieve pijn en op (ernstige) ongewenste voorvallen en complicaties?” en bijbehorende PICO:
P: volwassenen met een indicatie voor laparoscopie;
I: lage of hoge intraperitoneale druk;
C: standaard intraperitoneale druk;
O: postoperatieve pijn, cardiale functie, longfunctie, veiligheid en chirurgische condities, trombo-embolische events, herstel, misselijkheid en braken.
P: volwassenen met een indicatie voor laparoscopie;
I: standaard neuromusculair blok;
C: diep neuromusculair blok;
O: complicaties, chirurgische condities, pijn.
Relevante uitkomstmaten
De werkgroep achtte postoperatieve pijn, cardiale functie, longfunctie, veiligheid en chirurgische condities voor de besluitvorming cruciale uitkomstmaten; en trombo-embolische events, herstel en misselijkheid en braken voor de besluitvorming belangrijke uitkomstmaten.
De werkgroep definieerde niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
Zoeken en selecteren (Methode)
In de databases Medline, Embase, Emcare, Web of Science en Cochrane Library is op 12 maart 2020 met relevante zoektermen gezocht naar complicaties van een lage, standaard en hoge intra-abdominale druk en het gebruik van een neuromusculair blok. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 53 SR’s en 419 RCT’s op. Studies werden geselecteerd op grond van de volgende selectiecriteria: de studie betreft een randomized controlled trial (RCT), systematic review (SR), de studiepopulatie bestaat uit volwassenen met een indicatie voor laparoscopie, de studie vergelijkt een standaard intra-abdominale druk met een hoge of een lage druk, of vergelijkt een diep neuromusculair blok met een matig neuromusculair blok en de studie beschrijft één of meer van de, voor deze richtlijn, relevante uitkomsten.
Op basis van titel en abstract werden in eerste instantie 28 SR’s voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 26 SR’s geëxcludeerd (zie exclusietabel) en 2 studies definitief geselecteerd (Wei 2020).
Voor de vergelijking lage versus standaard intra-abdominale druk werd een SR geïncludeerd met zoekdatum 2014 (D. M. Ozdemir-van Brunschot 2016). Alleen RCT’s gepubliceerd na 2014 werden voor deze vergelijking relevant geacht. De uitkomstmaten misselijkheid en braken en herstel werden echter niet besproken in de geïncludeerde SR. Alle RCT’s werden daarom doorgenomen om na te gaan of deze rapporteerden over misselijkheid en braken. Voor de vergelijking hoge versus lage intra-abdominale druk werd geen SR gevonden. RCT’s uit alle jaartallen werden hiervoor relevant geacht.
Voor de vergelijking diep versus matig neuromusculair blok werd een SR geïncludeerd met zoekdatum 2019. RCT’s voor deze vergelijking werden alleen relevant geacht vanaf deze datum. Op basis van titel en abstract werden in eerste instantie 78 RCT’s voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 57 studies geëxcludeerd (zie exclusietabel) en 21 studies definitief geselecteerd.
De SR die lage versus normale intra-abdominale druk, includeerde, naast RCT’s, ook een paar cohortstudies. Die studies zijn niet meegenomen in onze analyse. Alle RCT’s uit de SR zijn nogmaals doorgenomen om de evidence tabel aan te vullen en additionele uitkomstmaten mee te nemen (misselijkheid en braken, herstel). Als studies relevante uitkomstmaten beschreven die niet in de SR waren meegenomen, werden deze alsnog meegenomen in de evidence tabel.
Resultaten
Twee SR’s en 21 RCT’s zijn opgenomen in de literatuuranalyse. De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De informatie kwam uit de SR, de originele studies of uit andere twee systematische reviews, waarnaar de SR verwijst voor reeds uitgewerkte informatie (Gurusamy 2014; Hua 2014).
De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk-of-biastabellen. De risk of bias is overgenomen uit de systematische review zelf (Ozdemir-van Brunschot, 2016), en als deze studies ook beschreven werden in de Cochrane review, waar veel naar verwezen werd door de SR, is deze risk of bias beoordeling gebruikt (Gurusamy, 2014). Indien beide niet beschikbaar was, werd zelf een risk of bias beoordeling uitgevoerd. Vervolgens is van alle studies samen (SR en nieuwe RCT’s) een GRADE-beoordeling uitgevoerd.
Voor de SR over neuromusculaire blokkade is de risk of bias tabel uit de studie overgenomen (Wei, 2020), waarna zelf een GRADE-beoordeling is uitgevoerd. Aangezien de resultaten van alle geïncludeerde studies duidelijk zijn vermeld in de SR, is hier geen aparte evidence tabel van gemaakt.
Referenties
- Abu-Rafea, B., Vilos, G. A., Vilos, A. G., Ahmad, R., Hollett-Caines, J., & Al-Omran, M. (2005). High-pressure laparoscopic entry does not adversely affect cardiopulmonary function in healthy women. J Minim Invasive Gynecol, 12(6), 475-479. doi:10.1016/j.jmig.2005.07.393.
- Ali, I. S., Shah, M. F., Faraz, A., & Khan, M. (2016). Effect of intra-abdominal pressure on post-laparoscopic cholecystectomy shoulder tip pain: A randomized control trial. 66(10), S45-s49.
- Barczyński, M., & Herman, R. M. (2003). A prospective randomized trial on comparison of low-pressure (LP) and standard-pressure (SP) pneumoperitoneum for laparoscopic cholecystectomy. Surg Endosc, 17(4), 533-538. doi:10.1007/s00464-002-9121-2.
- Bhattacharjee, H. K., Jalaludeen, A., Bansal, V., Krishna, A., Kumar, S., Subramanium, R., . . . Misra, M. (2017). Impact of standard-pressure and low-pressure pneumoperitoneum on shoulder pain following laparoscopic cholecystectomy: a randomised controlled trial. 31(3), 1287-1295.
- Bogani, G., Uccella, S., Cromi, A., Serati, M., Casarin, J., Pinelli, C., & Ghezzi, F. (2014). Low versus standard pneumoperitoneum pressure during laparoscopic hysterectomy: prospective randomized trial. J Minim Invasive Gynecol, 21(3), 466-471. doi:10.1016/j.jmig.2013.12.091.
- Caesar, Y., Sidlovskaja, I., Lindqvist, A., Gislason, H., & Hedenbro, J. L. (2016). Intraabdominal Pressure and Postoperative Discomfort in Laparoscopic Roux-en-Y Gastric Bypass (RYGB) Surgery: a Randomized Study. 26(9), 2168-2172.
- Celik, A. S., Frat, N., Celebi, F., Guzey, D., Kaplan, R., Birol, S., & Memmi, N. (2010). Laparoscopic cholecystectomy and postoperative pain: is it affected by intra-abdominal pressure? Surg Laparosc Endosc Percutan Tech, 20(4), 220-222. doi:10.1097/SLE.0b013e3181e21bd1.
- Chok, K. S., Yuen, W. K., Lau, H., & Fan, S. T. (2006). Prospective randomized trial on low-pressure versus standard-pressure pneumoperitoneum in outpatient laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech, 16(6), 383-386. doi:10.1097/01.sle.0000213748.00525.1e.
- Dexter, S. P., Vucevic, M., Gibson, J., & McMahon, M. J. (1999). Hemodynamic consequences of high- and low-pressure capnoperitoneum during laparoscopic cholecystectomy. Surg Endosc, 13(4), 376-381. doi:10.1007/s004649900993.
- Diab, D. G., & Taman, H. I. (2019). The effect of different levels of elevated intraperitoneal pressure on the cerebral perfusion pressure during laparoscopic cholecystectomy. 23(1), 68-74.
- Donmez, T., Uzman, S., Yildirim, D., Hut, A., Avaroglu, H. I., Erdem, D. A., . . . Erozgen, F. (2016). Is there any effect of pneumoperitoneum pressure on coagulation and fibrinolysis during laparoscopic cholecystectomy? , 2016.
- Ekici, Y., Bozbas, H., Karakayali, F., Salman, E., Moray, G., Karakayali, H., & Haberal, M. (2009). Effect of different intra-abdominal pressure levels on QT dispersion in patients undergoing laparoscopic cholecystectomy. Surg Endosc, 23(11), 2543-2549. doi:10.1007/s00464-009-0388-4.
- Eryılmaz, H. B., Memiş, D., Sezer, A., & Inal, M. T. (2012). The effects of different insufflation pressures on liver functions assessed with LiMON on patients undergoing laparoscopic cholecystectomy. ScientificWorldJournal, 2012, 172575. doi:10.1100/2012/172575
- Esmat, M. E., Elsebae, M. M., Nasr, M. M., & Elsebaie, S. B. (2006). Combined low pressure pneumoperitoneum and intraperitoneal infusion of normal saline for reducing shoulder tip pain following laparoscopic cholecystectomy. World J Surg, 30(11), 1969-1973. doi:10.1007/s00268-005-0752-z.
- Goel, A., Gupta, S., Bhagat, T. S., & Garg, P. (2019). Comparative Analysis of Hemodynamic Changes and Shoulder Tip Pain Under Standard Pressure Versus Low-pressure Pneumoperitoneum in Laparoscopic Cholecystectomy. Euroasian J Hepatogastroenterol, 9(1), 5-8. doi:10.5005/jp-journals-10018-1287.
- Gurusamy, K. S., Vaughan, J., & Davidson, B. R. (2014). Low pressure versus standard pressure pneumoperitoneum in laparoscopic cholecystectomy. Cochrane Database Syst Rev(3), Cd006930. doi:10.1002/14651858.CD006930.pub3.
- Hua, J., Gong, J., Yao, L., Zhou, B., & Song, Z. (2014). Low-pressure versus standard-pressure pneumoperitoneum for laparoscopic cholecystectomy: a systematic review and meta-analysis. Am J Surg, 208(1), 143-150. doi:10.1016/j.amjsurg.2013.09.027.
- Hypolito, O., Azevedo, J. L., Gama, F., Azevedo, O., Miyahira, S. A., Pires, O. C., . . . Silva, T. (2014). Effects of elevated artificial pneumoperitoneum pressure on invasive blood pressure and levels of blood gases. 64(2), 98-104.
- Hypolito, O. H., Azevedo, J. L., de Lima Alvarenga Caldeira, F. M., de Azevedo, O. C., Miyahira, S. A., Miguel, G. P., . . . Azevedo, G. C. (2010). Creation of pneumoperitoneum: noninvasive monitoring of clinical effects of elevated intraperitoneal pressure for the insertion of the first trocar. 24(7), 1663-1669.
- Joshipura, V. P., Haribhakti, S. P., Patel, N. R., Naik, R. P., Soni, H. N., Patel, B., . . . Thakker, R. (2009). A prospective randomized, controlled study comparing low pressure versus high pressure pneumoperitoneum during laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech, 19(3), 234-240. doi:10.1097/SLE.0b013e3181a97012
- Kandil, T. S., & El Hefnawy, E. (2010). Shoulder pain following laparoscopic cholecystectomy: factors affecting the incidence and severity. J Laparoendosc Adv Surg Tech A, 20(8), 677-682. doi:10.1089/lap.2010.0112.
- Kanwer, D. B., Kaman, L., Nedounsejiane, M., Medhi, B., Verma, G. R., & Bala, I. (2009). Comparative study of low pressure versus standard pressure pneumoperitoneum in laparoscopic cholecystectomy--a randomised controlled trial. Trop Gastroenterol, 30(3), 171-174.
- Karagulle, E., Turk, E., Dogan, R., Ekici, Z., Sahin, D., & Moray, G. (2009). Effects of the application of intra-abdominal low pressure on laparoscopic cholecystectomy on acid-base equilibrium. Int Surg, 94(3), 205-211.
- Khan, F., Manzoor, A., & Jamal, S. (2015). Low pressure pneumoperitonium laparoscopic cholecystectomy: A comparison of intra-operative hemodynamic stability and physiological changes with standard pressure pneumoperitonium laparoscopic cholecystectomy. 40(3), 299-303.
- Koc, M., Ertan, T., Tez, M., Kocpinar, M. A., Kilic, M., Gocmen, E., & Aslar, A. K. (2005). Randomized, prospective comparison of postoperative pain in low- versus high-pressure pneumoperitoneum. ANZ J Surg, 75(8), 693-696. doi:10.1111/j.1445-2197.2005.03496.x.
- Kundu, S., Weiss, C., Hertel, H., Hillemanns, P., Klapdor, R., & Soergel, P. (2017). Association between intraabdominal pressure during gynaecologic laparoscopy and postoperative pain. 295(5), 1191-1199.
- Matsuzaki, S., Vernis, L., Bonnin, M., Houlle, C., Fournet-Fayard, A., Rosano, G., . . . Botchorishvili, R. (2017). Effects of low intraperitoneal pressure and a warmed, humidified carbon dioxide gas in laparoscopic surgery: a randomized clinical trial. 7(1), 11287.
- Mohammadzade, A. R., & Esmaili, F. (2018). Comparing Hemodynamic Symptoms and the Level of Abdominal Pain in High- Versus Low-Pressure Carbon Dioxide in Patients Undergoing Laparoscopic Cholecystectomy. 80(1), 30-35.
- Nasajiyan, N., Javaherfourosh, F., Ghomeishi, A., Akhondzadeh, R., Pazyar, F., & Hamoonpou, N. (2014). Comparison of low and standard pressure gas injection at abdominal cavity on postoperative nausea and vomiting in laparoscopic cholecystectomy. 30(5), 1083-1087.
- Nematihonar, B., Malekpour, N., Hashemian, M., Jalaeifar, A., Mirkheshti, A., & Sayadi, S. (2018). Research paper: Effects of low pressure of laparoscopic cholecystectomy on arterial pressure of carbon dioxide and mean blood pressure. 8(3), 95-99.
- Neogi, P., Kumar, P., & Kumar, S. (2019). Low-pressure Pneumoperitoneum in Laparoscopic Cholecystectomy: A Randomized Controlled Trial.
- Ozdemir-van Brunschot, D. M., van Laarhoven, K. C., Scheffer, G. J., Pouwels, S., Wever, K. E., & Warle, M. C. (2016). What is the evidence for the use of low-pressure pneumoperitoneum? A systematic review. 30(5), 2049-2065.
- Ozdemir-van Brunschot, D. M. D., Scheffer, G. J., van der Jagt, M., Langenhuijsen, H., Dahan, A., Mulder, J., . . . Warle, M. C. (2017). Quality of Recovery After Low-Pressure Laparoscopic Donor Nephrectomy Facilitated by Deep Neuromuscular Blockade: A Randomized Controlled Study. 41(11), 2950-2958.
- Perrakis, E., Vezakis, A., Velimezis, G., Savanis, G., Deverakis, S., Antoniades, J., & Sagkana, E. (2003). Randomized comparison between different insufflation pressures for laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech, 13(4), 245-249. doi:10.1097/00129689-200308000-00004.
- Pulle, M. V., Dey, A., Mittal, T., Mustafa, T., & Malik, V. K. (2019). Insufflation pressure and its effect on shoulder tip pain after laparoscopic cholecystectomy - A single-blinded, randomised study on 200 patients. 9(3), 98-101.
- Radosa, J. C., Radosa, M. P., Schweitzer, P. A., Radosa, C. G., Stotz, L., Hamza, A., . . . Solomayer, E. F. (2019). Impact of different intraoperative CO2 pressure levels (8 and 15 mmHg) during laparoscopic hysterectomy performed due to benign uterine pathologies on postoperative pain and arterial pCO(2): a prospective randomised controlled clinical trial. 126(10), 1276-1285.
- Sandhu, T., Yamada, S., Ariyakachon, V., Chakrabandhu, T., Chongruksut, W., & Ko-iam, W. (2009). Low-pressure pneumoperitoneum versus standard pneumoperitoneum in laparoscopic cholecystectomy, a prospective randomized clinical trial. Surg Endosc, 23(5), 1044-1047. doi:10.1007/s00464-008-0119-2.
- Sarli, L., Costi, R., Sansebastiano, G., Trivelli, M., & Roncoroni, L. (2000). Prospective randomized trial of low-pressure pneumoperitoneum for reduction of shoulder-tip pain following laparoscopy. Br J Surg, 87(9), 1161-1165. doi:10.1046/j.1365-2168.2000.01507.x.
- Sattar, Z., Ullah, M. K., Ahmad, M. S., Bashir, S., Chaudhry, S. M., & Zahid, I. A. (2015). Outcome comparison in patients undergoing laparoscopic cholecystectomy using low pressure and standard pressure pneumoperitoneum. 9(1), 76-79.
- Sharma, A., Dahiya, D., Kaman, L., Saini, V., & Behera, A. (2016). Effect of various pneumoperitoneum pressures on femoral vein hemodynamics during laparoscopic cholecystectomy. 68(2), 163-169.
- Singla, S., Mittal, G., Raghav, & Mittal, R. K. (2014). Pain management after laparoscopic cholecystectomy-a randomized prospective trial of low pressure and standard pressure pneumoperitoneum. J Clin Diagn Res, 8(2), 92-94. doi:10.7860/jcdr/2014/7782.4017.
- Sood, J., Jayaraman, L., Kumra, V. P., & Chowbey, P. K. (2006). Laparoscopic approach to pheochromocytoma: is a lower intraabdominal pressure helpful? Anesth Analg, 102(2), 637-641. doi:10.1213/01.ane.0000184816.00346.65.
- Topal, A., Celik, J. B., Tekin, A., Yüceaktaş, A., & Otelcioğlu, S. (2011). The effects of 3 different intra-abdominal pressures on the thromboelastographic profile during laparoscopic cholecystectomy. Surg Laparosc Endosc Percutan Tech, 21(6), 434-438. doi:10.1097/SLE.0b013e3182397863.
- Topcu, H. O., Cavkaytar, S., Kokanali, K., Guzel, A. I., Islimye, M., & Doganay, M. (2014). A prospective randomized trial of postoperative pain following different insufflation pressures during gynecologic laparoscopy. 182, 81-85.
- Umar, A., Mehta, K. S., & Mehta, N. (2013). Evaluation of hemodynamic changes using different intra-abdominal pressures for laparoscopic cholecystectomy. Indian J Surg, 75(4), 284-289. doi:10.1007/s12262-012-0484-x.
- Vijayaraghavan, N., Sistla, S. C., Kundra, P., Ananthanarayan, P. H., Karthikeyan, V. S., Ali, S. M., . . . Vikram, K. (2014). Comparison of standard-pressure and low-pressure pneumoperitoneum in laparoscopic cholecystectomy: a double blinded randomized controlled study. Surg Laparosc Endosc Percutan Tech, 24(2), 127-133. doi:10.1097/SLE.0b013e3182937980.
- Wallace, D. H., Serpell, M. G., Baxter, J. N., & O'Dwyer, P. J. (1997). Randomized trial of different insufflation pressures for laparoscopic cholecystectomy. Br J Surg, 84(4), 455-458.
- Warle, M. C., Berkers, A. W., Langenhuijsen, J. F., van der Jagt, M. F., Dooper, P. M., Kloke, H. J., . . . D'Ancona, F. C. (2013). Low-pressure pneumoperitoneum during laparoscopic donor nephrectomy to optimize live donors' comfort. 27(4), E478-483.
- Wei, Y., Li, J., Sun, F., Zhang, D., Li, M., & Zuo, Y. (2020). Low intra-abdominal pressure and deep neuromuscular blockade laparoscopic surgery and surgical space conditions: A meta-analysis. Medicine (Baltimore), 99(9), e19323. doi:10.1097/md.0000000000019323.
- Yasir, M., Mehta, K. S., Banday, V. H., Aiman, A., Masood, I., & Iqbal, B. (2012). Evaluation of post operative shoulder tip pain in low pressure versus standard pressure pneumoperitoneum during laparoscopic cholecystectomy. 10(2), 71-74.
- Zaman, M., Chowdhary, K., & Goyal, P. (2015). Prospective randomized trial of low pressure pneumoperitoneum for reduction of shoulder tip pain following laparoscopic cholecystectomy: A comparative study. 8(1), 13-15..
Evidence tabellen
Evidence table for systematic reviews (SRs)
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Ozdemir 2016
|
SR and meta-analysis of RCTs and cohort study’s
Literature search up to September 2014
A: Joshipura 2009 (22) B: Sefr 2003 (32) C: Vijayaragnavan 2014 (38) D: Wallace 1997 (39) E: Warle 2013 (40) F: Karagulle 2008 (25) G: Eryilmaz 2012 (6) H: Dexter 1999 (18) I: Ekici 2009 (19) J: Sood 2006 (34) K:Umar 2013 (37) L:Topal 2011 (35) M: Bogani 2014(14) N: Celik 2010(16) O:Chok 2006(17) P:Hasukic 2005(21) Q:Morino 1998(27) R: Sandhu 2009 (30) S: Sarli 2000(31) T: Koc 2005(26) U: Kanwer 2009 (24) V: Singla 2014 (33) W: Barcynski 2002 (2) X: Kandil 2010 (23) Y: Yasir (41) Z: Emad Esmat AA: Perrakis
Study design: RCT
Setting and Country: A: India B: Chech Republic C: India D: UK E: the Netherlands F: Turkey G: Turkey H: UK I:Turkey J: India K: India L: Turkey M: Italy N: Turkey O: China P: Bosnia Q: Italy R: Thailand S: Italy T: Turkey U: India V: India W: Poland X: Egypt Y: India Z: Egypt AA: Greece
|
Inclusion criteria SR: RCT and cohort studies (for our analysis only RCT) comparing low versus standard pressure PNP
23 studies included
Important patient characteristics at baseline:
N, mean age A: 26, 57 years B: 30, 54 years C: 43, 44.5 versus 40 D: 40, 58 years E: 20, 51.6 versus. 50.7 F: 45, 47 years G: 43, 51 years H: 23, 52 years I:52, 50.7 versus 51.6 years J:9, (25-60 yr) K: unknown L: 60, 42 years M:42. 44 versus 49yr N: 64, 44 O: 40, 47 years P: 50, 43 years Q:52, unknown R:140, 55 years S:90, 49 versus 47 T: 53, 47 years U: 60, age not stated V:100, 50 VS 53YR W: 20, 46 year X: 116, 42 year Y: 100, unknown Z:71, 47.8 versus 46.6 AA:40. 55 versus 58.50
Sex: A: 42.3% female B: 76.7% female C: 26/43 female D: 75% female E: 50% female F: 84.1% female G: 60.5% female H: 65% female I: 84% female J: 55% female K: unknown L: 21.7% M:100% female N: 100% female O: 60% female P: 90% female Q: unknown R: 79.3% female S:73% female T: 82% female U: not stated V:68% female W: 55% female X: 62% female Y:unknown Z:73% female AA:75% female
|
Describe intervention:
A: laparoscopic cholecystectomy low pressure 8 mm Hg (trocar insertion at 12 mm Hg) B: laparoscopic cholecystectomy low pressure 10 mmHg
C: laparoscopic cholecystectomy low 8 mmHg D: laparoscopic cholecystectomy low pressure 7.5 mmHg E: laparoscopic donor nephrectomy low pressure 7 mmHg F: laparoscopic cholecystectomy low pressure 8 mm Hg G: laparoscopic cholecystectomy low pressure 10 mmHg
H: laparoscopic cholecystectomy low pressure 7 mmHg I: laparoscopic cholecystectomy low pressure 7 mmHg J: laparoscopic removal pheochromocytoma low pressure 8-10 mmHg K: laparoscopic cholecystectomy low pressure 8-10 mmHg L: laparoscopic cholecystectomy low pressure 10 mm Hg M: laparoscopic hysterectomy low 8 mmHg N: laparoscopic cholecystectomy low pressure 8 mm Hg O: laparoscopic cholecystectomy low pressure 7 mm Hg P: laparoscopic cholecystectomy low pressure 7 mm Hg Q: laparoscopic surgery low pressure 10 mmHg R: laparoscopic cholecystectomy low pressure 7 mm Hg S: laparoscopic cholecystectomy low pressure 9 mm Hg T: laparoscopic cholecystectomy low pressure 10 mmHg U: laparoscopic cholecystectomy low pressure 10 mm Hg V: laparoscopic cholecystectomy low pressure 7-8 mm Hg W: Laparoscopic cholecystectomy. Low pressure 7 mm Hg X: low pressure cholecystectomy 8 or 10 mmHg Y: Laparoscopic cholecystectomy with low pressure (8mmHg) Z: Laparoscopic cholecystectomy with low pressure 10 mmHg AA: Laparoscopic cholecystectomy with low pressure 8 mmHg
|
Describe control:
A: laparoscopic cholecystectomy standard pressure 12 mm Hg B: laparoscopic cholecystectomy standard pressure 15 mmHg C: laparoscopic cholecystectomy standard pressure 12 mmHg D: laparoscopic cholecystectomy standard pressure 15 mmHg E: laparoscopic donor nephrectomy standard pressure 12 mmHg F: laparoscopic cholecystectomy standard pressure 12 mmHg AND 15 mmHg G: laparoscopic cholecystectomy standard pressure 14 mmHg H: laparoscopic cholecystectomy standard pressure 15 mmHg I: laparoscopic cholecystectomy standard pressure 15 mmHg J: laparoscopic removal pheochromocytoma standard pressure 15 mmHg K: laparoscopic cholecystectomy standard pressure 11-13 mmHg versus 14 L: laparoscopic cholecystectomy standard pressure 13 mm or 16 mm Hg (high pressure!) M: laparoscopic hysterectomy standard 12 mmHg N: laparoscopic cholecystectomy standard pressure 12 or 14 mm Hg O: laparoscopic cholecystectomy standard pressure 12 mm Hg
P: laparoscopic cholecystectomy standard pressure 14 mm Hg Q: laparoscopic surgery standard pressure 14 mm Hg R: laparoscopic cholecystectomy standard pressure 14 mm Hg S: laparoscopic cholecystectomy standard pressure 13 mm Hg T: laparoscopic cholecystectomy standard pressure 15 mm Hg U: :laparoscopic cholecystectomy standard pressure 14 mm Hg V: laparoscopic cholecystectomy standard pressure 12-14 mm Hg W: Laparoscopic cholecystectomy. Standard pressure 12 mm Hg (n = 10). X: standard pressure cholecystectomy 12 or 14 mmHg Y: Laparoscopic cholecystectomy with normal pressure (14mmHg) Z: Laparoscopic cholecystectomy with standard pressure 14 mmHg AA: Laparoscopic cholecystectomy with standard pressure 15 mmHg
|
End-point of follow-up:
A: 11 months B: surgery C: 24 hours D: 6 days E: 7 days F: 30 days G: 24 hours H: 7 days I: surgery J: return to normal activity K: surgery L: 24 hours M: 30-40 days N: 24hr O: 4 weeks P: 4 weeks Q: 72 hours R:24hr S:48hr T:24hr U:24hr V:24hr W: 7 days X: 10days Y: 1 day Z:48hr AA: 7 days
For how many participants were no complete outcome data available? (intervention/control) A: Postrandomisation dropouts: zero (0%). 4 patients conversion to normal pressure because of difficulty in performing safe dissection B: Postrandomisation dropouts: zero. C: 1 patient withdraw after surgery (standard group) D: Postrandomisation dropouts: zero. E: no dropouts F: Postrandomisation dropouts: one (2.2%) (low pressure group, conversion to open surgery). Successful completion of low pressure laparoscopic cholecystectomy: not stated G: Postrandomisation dropouts: not stated. H: Postrandomisation dropouts: three (13%) I: 14 dropouts due to protocol violations. 1 was increased to normal pressure. J: no K: unknown L: Successful completion of low pressure laparoscopic cholecystectomy: not stated. Postrandomisation dropouts: not stated. M:3 patients lost to follow up. N: Successful completion of low pressure laparoscopic cholecystectomy: 20/23 (87.0%). Postrandomisation dropouts: four (6.3%). O: Postrandomisation dropouts: zero. P: Postrandomisation dropouts: not stated Q:no dropouts stated R: Postrandomisation dropouts: zero (0%). Reasons for postrandomisation dropouts: not stated. Successful completion of low pressure laparoscopic cholecystectomy: 68/70 (97.1%) S: 4/94 withdrawn due to conversion T: Postrandomisation dropouts: three (5.7%). Reason for postrandomisation dropout: conversion to open cholecystectomy (group not stated). U: Postrandomisation dropouts: five (8.3%). Successful completion of low pressure laparoscopic cholecystectomy: 27/30 (90%) V: no dropouts W: no postrandomization dropouts X: Postrandomisation dropouts: 16 (13.8%). Reasons for postrandomisation dropouts: The laparoscopic procedure was converted to open cholecystectomy (two), refused to give informed consent (one), history of upper laparotomy (three), Grade III by American Society of Anesthesiology (two), the laparoscopic procedure was converted from low to higher pneumoperitoneum pressure (four), and participants had cirrhotic liver (four). Y: unknown Z: postrandomization dropouts: 6 due to conversion to open, 11 due to conversion from low to normal pressure. 3 due to acute cholecystitis and 1 due to postoperative bile leakage. AA: no postrandomization dropout
|
Outcome measure-1: Pain
A: overall pain: less pain in low pressure group at 4, 8 and 24 hours postoperative (all clinically relevant). 24h 1.1 versus 2.3 (p<0.001). more analgesic use (injection) in normal pressure group (0 versus 2, median) p= sign.) B: X C: analgesic requirements: 8mg versus 13 mg (p=0,001). Total number of demands 8 versus 18 (p=0.002). Overall pain (median): postoperative pain scores lower at 0,4,8,24h. 0h 3 versus 5 p=0.003, 4h 2 versus 4 p=0.000 7h 2 versus 3 p=0.001 24h: 1versus 3 (p=0.002). D: Percentage of biliairy symptom score: less pain at 6h, 24h. 6h: 37 versus 51 p=0.04. 24h: 16 versus 43, p=0.01). not at 144 h. no difference in morphine mg or analgesia requests E: cumulative opiate use 32 versus 41 mg (p=0.604) No difference at single time points (overall pain, superficial wound pain, deep pain, referred shoulder pain), only cumulative pain scores. Exact numbers available in meta-analysis. F: no patients needed additional analgesic administration. G: X H: X I:X J: X K: X L: X M: abdominal pain no difference. Shouldertip-pain: lower for low pressure at 1 and 3 hr, not at 24hr, clinically relevant. Incidence of shouldertip pain higher in normal pressure (5% versus 36%) at 1hr and at 3 hr (10 versus 41%). Recue analgesic requirements did not differ N: Overall pain: no difference VAS 1-24 hr. no difference analgesic injection mg. O: no difference in incidence in shouldertip pain. Overall pain: No difference in VAS day 1 and 3, no difference in analgesic consumption P:X Q:X R:analgesic consumption no difference. Overall pain: VAS no difference. Shoulder and back pain no difference (scale 0-1-2). S: incidence of shoulderpain different at 6,12,24,48 hr. not at 1,3 hours (less for low pressure). Postoperative iv ketoprofen requirements lower in low pressure in 24h postoperative. (27 versus 62 mg). Shoulder tip pain: VAS different at 12 and 24hr (3.5 versus 6 (from graph) and 0.5 versus 3.5 (from graph)) No difference in analgesia use. T: Overall pain: mcgill score: 6h, 24h no difference. Overall pain: VAS 6h and 24hr no difference. No difference in analgesic use. U: no difference in analgesic requirements. Overall pain: VAS 6h no difference. VAS 12h 54 versus 62, sign however not clinically relevant. VAS 24h no difference. V: more patients needing analgesia in normal pressure. Overall pain: Higher VAS in normal pressure, at all moments. However, not all clinically relevant. Analgesic consumption only higher in normal pressure 3-4 hr and 9-12 hr post-OR W: incidence shoulder tip pain 10% versus 24% (0.03). Shoulder tip pain: VAS different at 24,48,72,96 hours (difference not clinically relevant). Not at 4,8,12 hr and 5,6,7 days. Analgesic consumption different at day 3 and 4. X: Overall pain: lower pain with lower pressure at 12,14 hr and 3 days. Not at 7 and 10 days. Y: 10% versus 28% shouldertip pain (p=0.001). VAS 4.2 versus 4.43 (p=0.039) at 4h, not clinically relevant. At 8h and 24h no difference. Z: incidence shouldertip pain 16.2% versus 35.2% sign. VAS (scale 1-6): no difference at 2 hr and 48. At 6hr 2.0 versus 3.0, 12h 3.0 versus 3.9, 24h 1.29 versus 2.5, all sign. More analgesic use in standard pressure. (total 100 mg versus 550 mg) AA: no difference in pain score and analgesic consumption
Outcome measure-2: Pulmonary function A: EtCO2, pCO2, pO2, blood gas analyses pH, pCO2, HCO3-, BE no difference. pO2 sign difference at 30 min inflation (181.48 versus 206.27, p<0.001) and after deflation (231.69 versus 196.31, p<0.001)
B: pH, PaO2, PaCO2, HCO3-, BE no difference C: PEFR (peak expiration flow rate) no difference D: pCO2, EtCO2, median peak airway no difference. FVC and FEV1 no difference. PEFR recovery better at 6h, but not at 24h E: minute ventilation, EtCO2 no difference. Respiratory rate at pneumoperitoneum phase 15 versus 13 (p=0.008) (not clinically relevant). PIP pneumoperitoneum phase 19 versus 21 (p=0.003) (not clinically relevant) F: no differences in FVC, FEV1, FEV1/FVC, PEF, FEF. G: no difference peripheral O2, EtCO2 H: X I:X J:X K: EtCO2 difference between group 1 and 3 and group 2 and 3 all moments (between 2 and 3 only no significance 30 min after CO2 insufflation). All within normal limits L: X M:X N:X O:X P:X Q:X R:X S:X T:X U:X V:X W: X X: X Y:X Z: X AA: X
Outcome measure-3: Cardiac function A: X B: X C: X D: HR no difference. Cardiac index and stroke index: no significance difference but effect lasted longer (CI) and rise was slower (SI) E: HR, MAP no difference F: X G: no difference HR, MAP, H: HR, MAP no difference. Stroke volume and cardiac output: low pressure greater area under the curve (so larger stroke volume and cardiac output). I: MAP no difference J: HR no difference. MAP only difference at surgical manipulation tumor (114 versus 145), no difference at extubation afterwards. K: HR difference from 10 min after CO 2 insufflation until 10 min after exsufflation in comparison between group 1 and 3 and 2 and 3. Systolic blood pressure difference from 5 minutes after CO2 insufflation until end for comparison between group 1 and 3, for group 2 and 3 only 10 minutes after exsufflation. MAP: between group 1 and 3 difference from 5 minute after CO2 insufflation until the end, between group 2 and 3 only 10 min after exsufflation. However, all within normal limits L: X M:X N:X O:X P:X Q:X R:X S:X T:X U: systolic, diastolic BP and HR no difference. V:X W: X X:X Y:X Z: X AA:X
Outcome measure-4: thromboembolic complications A: no difference in 2D echocardiography and lower limb doppler findings in pre-operative and postoperative periods in either group B: X C: X D: X E: X F: X G: X H: X I: X J: X K: X L: No difference in Hb, Htc, thrombocyte, leukocyte, erythrocyte, PT, aPTT, INR, electrolyte
no difference in trombo-embolic parameters (alpha-angle, reaction time, k-time, maximum amplitude) between low and normal pneumoperitoneum pressure. Between high and low: lower reaction time in high pressure, increased MA in high pressure compared to low pressure intra-operative 30th minute and 24hr post-OR. A angle higher in high pressure. Postoperative K value lower in high pressure between high and normal: higher MA in high pressure 24hr post-OR. A angle higher in high pressure. Postoperative K value lower in high pressure. Conclusion: between normal and low no difference, between high and normal/low, increased trombotic activation. M:X N:X O:X P:X Q:X R:X S:X T:X U:X V:X W: X X:X Y:X Z:X AA:X
Outcome measure-5: Quality of Surgical conditions A: It was also observed that vision whereas dissection, space for dissection, and vision whereas use of suction were felt inadequate by all the surgeons with LPLC as compared with HPLC. However, the difference was not statistically significant (P>0.05). 4 patients conversion to normal pressure because of difficulty in performing safe dissection B: X C: visibility 2 versus 3 (p=0.000), visibility at suction 1 versus 2 (p=0.000), space for dissection 1 versus 3 (p=0.000) D: 5 patients of low group required insufflation to 15 mmHg because of dense adhesions around the gallbladder. E: difficulty (1-3). 1.6 versus 1.1 (p=0.111). progression (1-3) 1.4 versus 1.0 (p=0.068). 1 case converted to normal pressure due to lack of progression, not excluded F: X G: X H: X I: X J: X K:X L:X M: no difference in visualization of pelvic organs N: 1 patient low pressure to normal pressure due to lack of exposure. Excluded from analysis. O: 3 patients from low to standard due to poor visualization. P: X Q:X R: 2/70 patients were converted to 14 mmHg to create an feasible operative field due to obesity. S:X T:X U: 3 patients (10%) of low pressure to normal pressure V:X W: 1/70 standard pressure not successful, 4/70 low pressure not successful. (no difference). Change to 15 mmHg sign more in low pressure. X: 4 exclusions due to conversion from low to higher pneumoperitoneum pressure (four). Successful completion of low pressure not clearly stated. X:X Y:X Z:X AA: 2/20 patients in low pressure group converted to normal pressure to complete surgery.
Outcome measure-6: Safety A: no complication was identified in any patient on median follow up of 11 months B: ‘no complications related to surgery’ C: no difference in complications (bleeding and gallbladder perforation) D: ‘no intraoperative complications occurred’ E: 2 versus 1 (p=1.000) F: no complications developed related to anesthesia or surgery. During 30 day follow up no pulmonary or surgery related complications developed G: X H: one postoperative complication in each group. Low pressure 1 readmission with subhepatic abscess 7 days post-OR due to stone spillage. High pressure group: minor wound infection at umbilical ort site. I: there was no cardiac morbidity or mortality in the perioperative period J:X K:X L: no difference in intra-operative or post-operative complications M: no difference in postoperative (grade 2 or higher) or intra-operative complications N: There were no severe complications in either group. O: no complications after 4 weeks. No treatment related morbidity and mortality. P: no postoperative mortality Q: mortality and morbidity were nil R: There were no significant complications in either group, and duration of surgery was comparable in the two groups. S: no difference in bile spillage. No intra-operative or postoperative complications in either group. T: no severe complications in either group U:X V: no difference in bleeding or bile leek W: no major intraoperative complications. However, gallbladder perforation in 4 low pressure and 3 normal pressure. 2 wound infection in low pressure, 1 in normal pressure X:X Y:X Z:X AA: no difference
Outcome measure-7: nausea and vomiting A: vomiting 3 versus 1 B: X C: X D: X E: 24h cumulative nausea score 2.4 versus 4..1 p=0.358 (separate time moments also no difference) F: nausea, vomiting or both were not observed in all patients except in 1 G: X H: X I: X J: X K:X L:X M:X N:X O: x P:X Q:X R:X S:X T:X U:X V:no difference W: X X:X Y:X Z:X AA: no difference
Outcome measure-8 recovery
A: postoperative stay 27 versus 43 hours (p<0.05) B: X C: X D: 1.5 days versus 2 days (p=0.015) E: 4.5 versus 4.7 days (p=0.751) F: X G: X H: X I:X J: no difference in hospital stay and time needed to return to normal activity. K:X L:X M: no difference in hospital stay N:X O:X P:X Q:X R: length of stay no difference. S: no difference in length of hospital stay T: no difference in return to oral food and discharge U:X V:X W: no difference in hospitalization. QOL comparable in social and psychological domains, but sign. Different in physical domain. X:X Y: Length of stay (days) 1.1 versus 1.21 (p=0.589) Z: no difference in hospital stay (1.4 versus 1.7) AA:X
|
Facultative:
|
Evidence table for intervention studies (RCTs)
Risk of bias tabellen
Lage intra-abdominale druk versus standaard intra-abdominale druk
Hyperdistensie
GRADEpro tabellen
Vraagstelling: Hyperdistensie
|
Certainty assessment |
Impact |
Certainty |
Importantie |
||||||
|
Aantal studies |
Studieopzet |
Risk of bias |
Inconsistentie |
Indirect bewijs |
Onnauwkeurigheid |
Andere factoren |
|||
|
Hemodynamische kenmerken |
|||||||||
|
3 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig b,c |
niet gevonden |
Er wordt geen klinisch relevant verschil gezien tussen de groepen bij 1 studie. Bij 2 andere studies worden er geen vergelijking tussen de groepen gedaan, maar wel binnen de groep op bepaalde tijdspunten. In beide groepen zijn geen klinisch relevante verschillen |
⨁◯◯◯ |
CRUCIAAL |
|
Kwaliteit van toegang |
|||||||||
|
1 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig d |
niet gevonden |
Betere kwaliteit van toegang bij hoge druk (verschil 23 punten op schaal 1-100) |
⨁◯◯◯ |
CRUCIAAL |
|
Pijn |
|||||||||
|
1 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig d |
niet gevonden |
Geen verschil |
⨁◯◯◯ |
BELANGRIJK |
|
Misselijkheid |
|||||||||
|
1 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig d |
niet gevonden |
Geen verschil |
⨁◯◯◯ |
BELANGRIJK |
CI: Confidence interval
Explanations
a. Serious risk of bias due to randomization, allocation concealment, blinding and selective reporting
b. Kleine patientenpopulatie
c. Geen vergelijking tussen de groepen bij 2 studies
d. Eén studie
Vraagstelling: Low pressure versus Normal pressure voor Laparoscopy
|
Certainty assessment |
Aantal patiënten |
Effect |
Certainty |
Importantie |
||||||||
|
Aantal studies |
Studieopzet |
Risk of bias |
Inconsistentie |
Indirect bewijs |
Onnauwkeurigheid |
Andere factoren |
Low pressure |
Normal pressure |
Relatief |
Absoluut |
||
|
Algemene pijn - VAS 1 dag postoperatief |
||||||||||||
|
10 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig b |
niet gevonden |
379 |
367 |
- |
MD 0.62 lager |
⨁⨁◯◯ |
CRUCIAAL |
|
Algemene pijn - VAS 2 dagen postoperatief |
||||||||||||
|
2 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig b,c |
niet gevonden |
84 |
84 |
- |
MD 1.1 lager |
⨁◯◯◯ |
CRUCIAAL |
|
Algemene pijn - VAS 3 dagen postoperatief |
||||||||||||
|
3 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig b,c |
niet gevonden |
104 |
104 |
- |
MD 0.99 lager |
⨁◯◯◯ |
CRUCIAAL |
|
Algemene pijn |
||||||||||||
|
5 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig d |
ernstig c |
niet gevonden |
De resultaten zijn wisselend. 2 studies beschrijven een gemiddelde VAS score over de gehele opname. De studies tonen een significant verschil, echter maar bij 1 studie is dit verschil klinisch relevant. 1 studie beschrijft een significant kleinere kans op pijn bij lage druk. 1 studie ziet een significant lagere mediane pijnscore op alle tijdsmomenten. 1 studie vergelijkt meerdere drukken en ziet geen verschil tussen lage en standaard druk. |
⨁◯◯◯ |
CRUCIAAL |
|||
|
Schouderpijn - VAS 1 dag postoperatief |
||||||||||||
|
6 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig b |
niet gevonden |
224 |
232 |
- |
MD 0.51 lager |
⨁⨁◯◯ |
CRUCIAAL |
|
Schouderpijn - VAS 3 dagen postoperatief |
||||||||||||
|
3 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig c |
niet gevonden |
60 |
60 |
- |
MD 1.59 lager |
⨁⨁◯◯ |
CRUCIAAL |
|
Schouderpijn |
||||||||||||
|
15 |
gerandomiseerde trials |
ernstig a |
ernstig e |
ernstig d |
ernstig c |
niet gevonden |
De incidentie van pijn is waarschijnlijk hoger bij een standaard druk (10/13 studies). 2 studies beschrijven de mediane pijn, waarbij 1 studie op alle postoperatieve momenten lagere pijn ziet (3,24 en 48h) en 1 studie alleen bij 8 en 24h, bij 4h en 7 dagen niet. |
⨁◯◯◯ |
CRUCIAAL |
|||
|
Abdominale pijn |
||||||||||||
|
3 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig d |
ernstig c |
niet gevonden |
De resultaten ten aanzien van abdominale pijn zijn erg wisselend tussen minder pijn bij lage druk of geen verschil |
⨁◯◯◯ |
CRUCIAAL |
|||
|
Pijnmedicatie |
||||||||||||
|
20 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig f,g |
niet ernstig |
niet gevonden |
5 studies zien minder analgetica gebruik bij lage druk, 11 studies zien geen verschil. 2 studies tonen binnen de studie verschillende uitkomsten op verschillende momenten/soorten medicatie. |
⨁⨁◯◯ |
CRUCIAAL |
|||
|
Cardiale functie |
||||||||||||
|
14 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig h |
niet ernstig |
niet gevonden |
Over het algemeen wordt er geen verschil gezien tussen lage intra-abdominale druk en standaard druk. Een paar studies zien een significant verschil, maar dit is (vaak) niet klinisch relevant |
⨁⨁◯◯ |
CRUCIAAL |
|||
|
Longfunctie |
||||||||||||
|
12 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig h |
niet ernstig |
niet gevonden |
Het grootste deel van de studies toont geen verschil, of het verschil is niet klinisch relevant. |
⨁⨁◯◯ |
CRUCIAAL |
|||
|
Trombo-embolisch event |
||||||||||||
|
2 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
zeer ernstig d,i |
niet ernstig |
niet gevonden |
Voor het grootste deel van de trombotische parameters wordt geen verschil gezien. |
⨁◯◯◯ |
BELANGRIJK |
|||
|
Kwaliteit chirurgische condities - Schaal |
||||||||||||
|
7 |
gerandomiseerde trials |
zeer ernstig a,j |
niet ernstig |
niet ernstig |
niet ernstig |
niet gevonden |
4 studies zagen geen verschil in chirurgische condities, 2 studies zagen slechtere condities. 1 studie zag een nadeel bij technische moeilijkheid en werkgebied, maar geen verschil voor zichtbaarheid en chirurgische pijn. |
⨁⨁◯◯ |
CRUCIAAL |
|||
|
Kwaliteit chirurgische condities - Conversie naar standaard druk |
||||||||||||
|
12 |
gerandomiseerde trials |
zeer ernstig a,j |
niet ernstig |
niet ernstig |
niet ernstig |
niet gevonden |
In 4-30% van de gevallen moest de druk opgehoogd worden om de operatie af te kunnen maken. |
⨁⨁◯◯ |
CRUCIAAL |
|||
|
Veiligheid |
||||||||||||
|
20 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
zeer ernstig k |
niet gevonden |
Er wordt geen verschil in complicaties gezien |
⨁◯◯◯ |
CRUCIAAL |
|||
|
Herstel |
||||||||||||
|
15 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig d |
niet ernstig |
niet gevonden |
14 studies zagen geen verschil, 3 studies zagen een kortere opnameduur/algemeen herstel. |
⨁⨁◯◯ |
BELANGRIJK |
|||
|
Misselijkheid en braken |
||||||||||||
|
8 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
ernstig f |
niet ernstig |
niet gevonden |
Over het algemeen wordt er geen verschil gezien voor deze uitkomstmaat |
⨁⨁◯◯ |
BELANGRIJK |
|||
CI: Confidence interval; MD: Mean difference
Explanations
a. serious risk of bias
b. Het betrouwbaarheidsinterval doorkruist de lijn van klinische relevantie eenmaal
c. Kleine patientenpopulatie
d. Het verschil in meetmethoden en meetmomenten
e. Binnen studies verschillende uitkomsten op verschillende tijdsmomenten
f. verschillende meetmomenten
g. Verschillende medicaties
h. Verschillende uitkomstmaten, verschillende meetmomenten
i. Indirecte uitkomstmaat
j. chirurg vaak niet geblindeerd, terwijl hij wel subjectief de chirurgische condities beoordeelt
k. Studie vaak te weinig power om complicaties aan te kunnen tonen
Vraagstelling: Diepe NMB versus Normale NMB voor Laparoscopie
|
Certainty assessment |
Aantal patiënten |
Effect |
Certainty |
Importantie |
||||||||
|
Aantal studies |
Studieopzet |
Risk of bias |
Inconsistentie |
Indirect bewijs |
Onnauwkeurigheid |
Andere factoren |
Diepe NMB |
Normale NMB |
Relatief |
Absoluut |
||
|
Chirurgische condities - Lage IAP + diepe NMB versus lage IAP + normale NMB |
||||||||||||
|
6 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig b |
niet gevonden |
146 |
166 |
- |
SMD 0.63 SD hoger |
⨁⨁◯◯ |
|
|
Chirurgische condities - Lage IAP + diepe NMB versus standaard IAP + diepe NMB |
||||||||||||
|
3 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig b |
niet gevonden |
65 |
104 |
- |
SMD 1.13 SD lager |
⨁⨁◯◯ |
|
|
Chirurgische condities - Lage IAP + diepe NMB versus standaard IAP + normale NMB |
||||||||||||
|
2 |
gerandomiseerde trials |
ernstig a |
niet ernstig |
niet ernstig |
ernstig b |
niet gevonden |
32 |
73 |
- |
SMD 0.87 SD lager |
⨁⨁◯◯ |
|
|
Postoperatieve pijn |
||||||||||||
|
5 |
gerandomiseerde trials |
ernstig a |
ernstig c |
niet ernstig |
zeer ernstig b,d |
niet gevonden |
158 |
200 |
- |
SMD 0.14 SD lager |
⨁◯◯◯ |
|
CI: Confidence interval; SMD: Standardised mean difference
Explanations
a. Serious risk of bias due to randomization, blinding and allocation concealment
b. Kleine patientenpopulatie
c. Verschillende studies hebben voorkeur voor een andere techniek
d. Het betrouwbaarheidsinterval doorkruist de grens van klinische relevantie tweemaal
Reden voor exclusie na het lezen van het volledige artikel.
|
Auteur en jaartal |
Redenen van exclusie |
|
SR’s |
|
|
Bogani 2015 |
Alleen postoperatieve pijn en veiligheid als uitkomstmaat. SR Ozdemir vollediger |
|
Chen 2013 |
Expert consensus |
|
Cheng 2018 |
Geen relevante uitkomstmaat |
|
De Jong 2019 |
Weinig informatie over insufflatiedrukken |
|
Deffieux 2011 |
Geen informatie over insufflatiedruk |
|
Donatsky 2013 |
Recentere SR aanwezig |
|
Gurusamy 2014 |
Recentere SR aanwezig |
|
Hua 2014 |
Recentere SR aanwezig |
|
Kaloo 2019 |
Gasless, geen verschillende drukken |
|
Kundu 2017 |
Geïncludeerd als RCT |
|
Kyle 2016 |
Recentere SR aanwezig |
|
Kyle 2015 |
Protocol |
|
Lirk 2019 |
Algemene SR naar postoperatieve pijn, maar klein deel gaat over intra-abdominale druk |
|
Nygard 2019 |
Protocol |
|
Ott 2019 |
Geen systematische review |
|
Pucher 2013 |
NOTES procedure |
|
Ren 2014 |
Gasless |
|
Veekash 2010 |
Geen systematische review |
|
Vilos 2017 |
Guideline, recentere SR aanwezig |
|
Wood 2019 |
Review van SR en RCT’s. SR Ozdemir is uitgebreider |
|
Yu 2017 |
Cochrane review over soort gas |
|
Zhong 2014 |
Geen relevante uitkomstmaat |
|
Madsen 2015 |
Recentere SR aanwezig |
|
Bruintjes 2017 |
Recentere SR aanwezig |
|
Park 2018 |
Recentere SR aanwezig |
|
Boon 2019 |
Gebruik surgical rating scales |
|
RCT’s |
|
|
Bogani 2014-1 |
Combinatie van al reeds geïncludeerde RCT van Bogani |
|
Russo 2014 |
Observationele studie, geen verschillende drukken |
|
Trehan 2014 |
Is artikel van Bogani |
|
Yang 2014 |
Chinees artikel, uitkomstmaat niet relevant |
|
Zahedian 2014 |
Iraans artikel |
|
Angioli 2015 |
Geen RCT |
|
Cai 2015 |
Geen relevante uitkomstmaat |
|
Dey 2015 |
Geen vergelijking met lage intra-abdominale druk |
|
Kennedy 2015 |
Dierstudie |
|
Kopman 2015 |
SR, oudere zoekdatum dan Ozedemir 2016 |
|
Ozdemir 2015 |
Studieprotocol |
|
Chi 2016 |
Trial register |
|
Ctri 2016 |
Trial register |
|
Klappenbach 2016 |
Peer review report |
|
Shoar 2016 |
Geen relevante uitkomstmaat |
|
Dabrowski 2017 |
Observationele studie |
|
Kim 2017 |
Meerdere interventies, onduidelijk waar effect vandaan komt |
|
Madsen 2017 |
Geen relevante uitkomstmaat |
|
Sroussi 2017 |
Gebruik Airseal |
|
Shaozhuang Liu 2018 |
Trial register |
|
Depuydt 2018 |
Geen relevante uitkomstmaat |
|
Diana 2018 |
Dierstudie |
|
Dogan 2018 |
Geen relevante uitkomstmaat |
|
Luo 2018 |
Retroperitoneale chirurgie in laterale positie |
|
Rehman 2018 |
Geen relevante uitkomstmaat |
|
Rahul Sandhu 2019 |
Trial register |
|
Hsu 2019 |
Geen volledige procedure op lage druk |
|
Liu 2019 |
Warm CO2 |
|
Smith 2019 |
Trial register |
|
Moro 2019 |
Trial register |
|
Warle 2019 |
Trial register |
|
Yoo 2019 |
Trial register |
|
Pantoja 2019 |
Prospectief observationeel |
|
Yashwashi 2019 |
Geen relevante uitkomstmaat |
|
Madueke 2019 |
Gebruiken ook valveless, lastig te vergelijken |
|
Celik 2010 |
Geen misselijkheid of braken of herstel |
|
Jiang 2010 |
Geen misselijkheid of braken of herstel |
|
Kandil 2010 |
Geen misselijkheid of braken of herstel |
|
Kim 2010 |
Geen misselijkheid of braken of herstel |
|
Mulier 2010 |
Geen misselijkheid of braken of herstel |
|
NCT 2010 |
Geen misselijkheid of braken of herstel |
|
Cindea 2011 |
Geen misselijkheid of braken of herstel |
|
Gianotti 2011 |
Geen misselijkheid of braken of herstel |
|
Hussain 2011 |
Geen misselijkheid of braken of herstel |
|
Topal 2011 |
Geen misselijkheid of braken of herstel |
|
Aran 2012 |
Geen misselijkheid of braken of herstel |
|
El-Tahan 2012 |
Geen misselijkheid of braken of herstel |
|
Han 2012 |
Geen misselijkheid of braken of herstel |
|
Thomson 2012 |
Geen misselijkheid of braken of herstel |
|
Yasir 2012 |
Al in SR Ozdemir 2016 |
|
Chi 2013 |
Geen misselijkheid of braken of herstel |
|
Lindekaer 2013 |
Geen misselijkheid of braken of herstel |
|
Sesti 2013 |
Geen misselijkheid of braken of herstel |
|
Staehr-Rye 2013 |
Geen misselijkheid of braken of herstel |
|
Umar 2013 |
Geen misselijkheid of braken of herstel |
|
Warle 2013 |
Geen misselijkheid of braken of herstel |
|
Xiao 2013 |
Al in SR Ozdemir 2016 |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 16-08-2021
Beoordeeld op geldigheid : 16-08-2021
Frequentie van beoordeling op actualiteit: Eens per 5 jaar
Relevante factoren voor wijziging in aanbeveling: Geen factoren bekend
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). Patiënten participatie bij deze richtlijn werd medegefinancierd uit de Stichting Kwaliteitsgelden Patiënten Consumenten (SKPC) binnen het programma KIDZ.
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2018 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten die een laparoscopie ondergaan.
Werkgroep
- Prof. dr. F.W. (Frank Willem) Jansen, gynaecoloog, Leids Universitair Medisch Centrum, Leiden, NVOG (voorzitter)
- Drs. F.H.M.P. (Fokkedien) Tummers, arts-onderzoeker gynaecologie, Leids Universitair Medisch Centrum, Leiden, NVOG
- Drs. T.A. (Tammo) Brouwer, anesthesioloog, Zorggroep Noorderbreedte, Leeuwarden, NVA
- Dr. S.F.P.J. (Sjors) Coppus, gynaecoloog, Máxima MC, Eindhoven, NVOG
- Dr. A. (Ahmet) Demirkiran, gastro-intestinaal & bariatrisch chirurg, Rode Kruis Ziekenhuis, Beverwijk, NVVH
- Dr. W.A. (Werner) Draaisma, chirurg, Jeroen Bosch Ziekenhuis, ’s-Hertogenbosch, NVEC
- Dr. B.W. (Brunolf) Lagerveld, uroloog, OLVG, Amsterdam, NVU
- Ir. E.S. (Esther) van Schrojenstein Lantman, klinisch fysicus, Albert Schweitzer ziekenhuis, Dordrecht, NVKF
- Drs. K. (Klaartje) Spijkers, senior adviseur patiëntenbelang, Patiëntenfederatie Nederland, Utrecht
Met ondersteuning van
- Dr. M. (Marleen) van Son, adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf september 2020)
- Dr. L. (Laura) Viester, adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf september 2020)
- Dr. J. (Julitta) Boschman, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf juli 2019 tot september 2020)
- Dr. R. (Roy) Elbers, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (tot juni 2019)
- Dr. E. (Elvira) den Breejen, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (tot juni 2019)
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Brouwer |
Anesthesioloog - werkzaam te Medisch Centrum Leeuwarden (MC) (#werkgever) |
- |
Geen |
Geen |
|
Coppus |
Gynaecoloog Maxima Medisch Centrum Eindhoven/Veldhoven |
Bestuurslid Werkgroep Gynaecologische Endoscopie (onbetaald) |
Geen |
Geen |
|
Demirkiran |
Gastro-intestinaal en bariatrisch chirurg. |
Geen |
Geen |
Geen |
|
Draaisma |
Chirurg Jeroen Bosch Ziekenhuis |
Geen |
Geen |
Geen |
|
Jansen |
Gynaecoloog LUMC Professor in Gynaecology and Minimally Invasive Surgery Leiden University |
Professor in Gynaecology and Minimally Invasive Surgery TU Delft |
Geen |
Geen |
|
Lagerveld |
Uroloog OLVG Amsterdam |
Geen |
Geen |
Geen |
|
Schrojenstein - Lantman |
Klinisch Fysicus in het Albert Schweitzer Ziekenhuis (ASZ) (0,9 fte) |
Geen |
Geen |
Geen |
|
Spijkers |
Senior adviseur patiëntenbelang |
Voorzitter Stichting Samen voor Duchenne |
Geen |
Geen |
|
Tummers |
ANIOS Gynaecologie & Verloskunde, Groene Hart Ziekenhuis Gouda |
Onderzoeker LUMC, afdeling Gynaecologie, betaald |
Geen |
Geen |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door participatie van een afgevaardigde van Patiëntenfederatie Nederland in de werkgroep. Deze afgevaardigde heeft de werkgroep van input voorzien bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Methode ontwikkeling
Evidence based
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerden de werkgroep schriftelijk de knelpunten in de zorg voor patiënten met een indicatie voor een laparoscopie. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijn Minimaal Invasieve Chirurgie (NVOG, 2011) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door onder andere de Inspectie voor Gezondheidszorg en Jeugd, Lareb, het Nederlands Huisartsen Genootschap, de Nederlandse Vereniging voor Heelkunde, de Nederlandse Vereniging voor Klinische Fysica en de Nederlandse Vereniging voor Obstetrie en Gynaecologie. De ingebrachte knelpunten inclusief reactie van de werkgroep is opgenomen in de bijlagen.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij hanteerde de werkgroep een maximum van acht uitkomstmaten. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello, 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann HJ, Oxman AD, Brozek J, Glasziou P, Jaeschke R, Vist GE, Williams JW Jr, Kunz R, Craig J, Montori VM, Bossuyt P, Guyatt GH; GRADE Working Group. Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ. 2008 May 17;336(7653):1106-10. doi: 10.1136/bmj.39500.677199.AE. Erratum in: BMJ. 2008 May 24;336(7654). doi: 10.1136/bmj.a139.
Schünemann, A Holger J (corrected to Schünemann, Holger J). PubMed PMID: 18483053; PubMed Central PMCID: PMC2386626.
Wessels M, Hielkema L, van der Weijden T. How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. J Med Libr Assoc. 2016 Oct;104(4):320-324. PubMed PMID: 27822157; PubMed Central PMCID: PMC5079497.
Zoekverantwoording
SRs/Metaanalyses - totaal d.d. 12-3-2020: 58 referenties, afkomstig uit:
- PubMed: 45 - 5 uniek
- MEDLINE (OVID): 41 - 0 uniek
- Embase: 45 - 0 uniek
- Emcare: 26 - 0 uniek
- Web of Science: 26 - 0 uniek
- COCHRANE Library: 2 - 0 uniek
2. RCTs - totaal d.d. 12-3-2020: 419 referenties, afkomstig uit:
- PubMed: 232 - 23 uniek
- MEDLINE (OVID): 217 - 0 uniek
- Embase: 241 - 6 uniek
- Emcare: 128 - 0 uniek
- Web of Science: 175 - 5 uniek
- COCHRANE Library: 221 - 13 uniek
PubMed - http://www.ncbi.nlm.nih.gov/pubmed?otool=leiden
SRs
(("Laparoscopy"(mesh:noexp) OR "Laparoscopy"(majr) OR "Minimally Invasive Surgical Procedures"(Mesh:noexp) OR laparoscop*(tw) OR minimal invasiv*(tw) OR minimally invasiv*(tw)) AND ("Pneumoperitoneum, Artificial"(Mesh) OR "pneumoperitoneum"(tw) OR "pneumo peritoneum"(tw) OR pneumoperiton*(tw) OR "peritoneal cavity"(tw) OR "Peritoneum"(mesh) OR "peritoneum"(tw) OR "Insufflation"(mesh) OR "insufflation"(tw) OR "Neuromuscular Block"(tw) OR "Neuromuscular Blocking"(tw) OR "Neuromuscular Blockade"(tw) OR "Neuromuscular Blocking Agents"(Mesh) OR "Neuromuscular Blocking Agents"(Pharmacological Action)) AND ("Pressure"(Mesh:NoExp) OR "abdominal pressure"(tw) OR "abdominal pressures"(tw) OR "intraabdominal pressure"(tw) OR "intraabdominal pressures"(tw) OR "intraperitoneal pressure"(tw) OR "intraperitoneal pressures"(tw) OR "intra peritoneal pressure"(tw) OR "intra peritoneal pressures"(tw) OR "insufflation pressure"(tw) OR "insufflation pressures"(tw) OR "carbon dioxide pressure"(tw) OR "carbon dioxide pressures"(tw) OR "co2 pressure"(tw) OR "co2 pressures"(tw) OR "low pressure"(tw) OR "low pressures"(tw) OR "lower pressure"(tw) OR "lower pressures"(tw) OR "high pressure"(tw) OR "high pressures"(tw) OR "higher pressure"(tw) OR "higher pressures"(tw) OR "standard pressure"(tw) OR "standard pressures"(tw) OR "optimal pressure"(tw) OR "optimal pressures"(tw) OR "optimal insufflation pressure"(tw) OR "optimal insufflation pressures"(tw) OR "safe pressure"(tw) OR "safe pressures"(tw) OR "humidified carbon dioxide"(tw) OR "humidified co2"(tw) OR "heated carbon dioxide"(tw) OR "heated co2"(tw) OR "co2 insufflation"(tw) OR "co2 insufflations"(tw) OR "co2 insufflated"(tw) OR "carbon dioxide insufflation"(tw) OR "carbon dioxide insufflations"(tw) OR "carbon dioxide insufflator"(tw) OR "carbon dioxide insufflators"(tw) OR "port-entry"(tw) OR "creation"(tw) OR "surgical condition"(tw) OR "surgical conditions"(tw)) AND ("2010/01/01"(PDAT) : "3000/12/31"(PDAT)) NOT (("Child"(mesh) OR "Infant"(mesh) OR "Adolescent"(mesh) OR "Child"(ti) OR "children"(ti) OR "Infant"(ti) OR "Infants"(ti) OR Adolescen*(ti) OR pediatric*(ti) OR paediatric*(ti)) NOT ("Adult"(mesh) OR "adult"(tw) OR "adults"(tw))) AND english(la) NOT ("Animals"(mesh) NOT "Humans"(mesh)) NOT ("case reports"(ptyp) OR "case"(ti)) AND ("meta-analysis"(ptyp) OR "meta-analysis"(ti) OR "systematic"(sb) OR "Systematic Review"(pt) OR "systematic review"(ti) OR "meta-analysis"(pt) OR "meta-analysis"(ti) OR "systematic literature review"(ti) OR "this systematic review"(tw) OR "pooling project"(tw) OR ("systematic review"(tiab) AND "review"(pt)) OR "meta synthesis"(ti) OR meta-analy*(ti) OR "integrative review"(tw) OR "integrative research review"(tw) OR "rapid review"(tw) OR "umbrella review"(tw) OR "consensus development conference"(pt) OR "practice guideline"(pt) OR "drug class reviews"(ti) OR "cochrane database syst rev"(jour) OR "acp journal club"(jour) OR "health technol assess"(jour) OR "evid rep technol assess summ"(jour) OR "jbi database system rev implement rep"(jour) OR ("clinical guideline"(tw) AND "management"(tw)) OR (("evidence based"(ti) OR "Evidence-Based Medicine"(mesh) OR best practice*(ti) OR "evidence synthesis"(tiab)) AND ("review"(pt) OR "diseases category"(mesh) OR "behavior and behavior mechanisms"(mesh) OR "therapeutics"(mesh) OR "Surgical Procedures, Operative"(Mesh) OR "evaluation study"(pt) OR "validation study"(pt) OR "guideline"(pt) OR "pmcbook"(all fields))) OR (("systematic"(tw) OR "systematically"(tw) OR "critical"(tiab) OR ("study selection"(tw)) OR (("predetermined"(tw) OR "inclusion"(tw)) AND criteri*(tw)) OR exclusion criteri*(tw) OR "main outcome measures"(tw) OR "standard of care"(tw) OR "standards of care"(tw)) AND ("survey"(tiab) OR "surveys"(tiab) OR overview*(tw) OR "review"(tiab) OR "reviews"(tiab) OR search*(tw) OR handsearch*(tw) OR "analysis"(ti) OR critique*(tiab) OR apprais*(tw) OR ("reduction"(tw) AND ("risk"(mesh) OR "risk"(tw)) AND ("death"(mesh) OR "death"(tw) OR "Recurrence"(mesh) OR "recurrence"(tw)))) AND ("literature"(tiab) OR "articles"(tiab) OR "publications"(tiab) OR "publication"(tiab) OR "bibliography"(tiab) OR "bibliographies"(tiab) OR "published"(tiab) OR "pooled data"(tw) OR "unpublished"(tw) OR "citation"(tw) OR "citations"(tw) OR "database"(tiab) OR "internet"(tiab) OR "textbooks"(tiab) OR "references"(tw) OR "scales"(tw) OR "papers"(tw) OR "datasets"(tw) OR "trials"(tiab) OR meta-analy*(tw) OR ("clinical"(tiab) AND "studies"(tiab)) OR "treatment outcome"(mesh) OR "treatment outcome"(tw) OR "pmcbook"(all fields))))).
Trials
(("Laparoscopy"(mesh:noexp) OR "Laparoscopy"(majr) OR "Minimally Invasive Surgical Procedures"(Mesh:noexp) OR laparoscop*(tw) OR minimal invasiv*(tw) OR minimally invasiv*(tw)) AND ("Pneumoperitoneum, Artificial"(Mesh) OR "pneumoperitoneum"(tw) OR "pneumo peritoneum"(tw) OR pneumoperiton*(tw) OR "peritoneal cavity"(tw) OR "Peritoneum"(mesh) OR "peritoneum"(tw) OR "Insufflation"(mesh) OR "insufflation"(tw) OR "Neuromuscular Block"(tw) OR "Neuromuscular Blocking"(tw) OR "Neuromuscular Blockade"(tw) OR "Neuromuscular Blocking Agents"(Mesh) OR "Neuromuscular Blocking Agents"(Pharmacological Action)) AND ("Pressure"(Mesh:NoExp) OR "abdominal pressure"(tw) OR "abdominal pressures"(tw) OR "intraabdominal pressure"(tw) OR "intraabdominal pressures"(tw) OR "intraperitoneal pressure"(tw) OR "intraperitoneal pressures"(tw) OR "intra peritoneal pressure"(tw) OR "intra peritoneal pressures"(tw) OR "insufflation pressure"(tw) OR "insufflation pressures"(tw) OR "carbon dioxide pressure"(tw) OR "carbon dioxide pressures"(tw) OR "co2 pressure"(tw) OR "co2 pressures"(tw) OR "low pressure"(tw) OR "low pressures"(tw) OR "lower pressure"(tw) OR "lower pressures"(tw) OR "high pressure"(tw) OR "high pressures"(tw) OR "higher pressure"(tw) OR "higher pressures"(tw) OR "standard pressure"(tw) OR "standard pressures"(tw) OR "optimal pressure"(tw) OR "optimal pressures"(tw) OR "optimal insufflation pressure"(tw) OR "optimal insufflation pressures"(tw) OR "safe pressure"(tw) OR "safe pressures"(tw) OR "humidified carbon dioxide"(tw) OR "humidified co2"(tw) OR "heated carbon dioxide"(tw) OR "heated co2"(tw) OR "co2 insufflation"(tw) OR "co2 insufflations"(tw) OR "co2 insufflated"(tw) OR "carbon dioxide insufflation"(tw) OR "carbon dioxide insufflations"(tw) OR "carbon dioxide insufflator"(tw) OR "carbon dioxide insufflators"(tw) OR "port-entry"(tw) OR "creation"(tw) OR "surgical condition"(tw) OR "surgical conditions"(tw)) AND ("2010/01/01"(PDAT) : "3000/12/31"(PDAT)) NOT (("Child"(mesh) OR "Infant"(mesh) OR "Adolescent"(mesh) OR "Child"(ti) OR "children"(ti) OR "Infant"(ti) OR "Infants"(ti) OR Adolescen*(ti) OR pediatric*(ti) OR paediatric*(ti)) NOT ("Adult"(mesh) OR "adult"(tw) OR "adults"(tw))) AND english(la) NOT ("Animals"(mesh) NOT "Humans"(mesh)) NOT ("case reports"(ptyp) OR "case"(ti)) AND ("Clinical Trial"(pt) OR "clinical trial"(tiab) OR "clinical trials as topic"(mesh) OR "clinical trials"(tiab) OR "control groups"(mesh) OR "control group"(tiab) OR "control groups"(tiab) OR "controlled clinical trial"(pt) OR "controlled clinical trials as topic"(mesh) OR "cross-over studies"(mesh) OR "cross over study"(tiab) OR "cross over studies"(tiab) OR "double-blind method"(mesh) OR "double blind"(tiab) OR "placebos"(mesh) OR placebo*(tiab) OR placebos*(tiab) OR "pragmatic clinical trial"(pt) OR "RaCT"(tiab) OR "RaCTs"(tiab) OR "random allocation"(mesh) OR "randomised"(tiab) OR "randomized controlled trial"(pt) OR "randomized controlled trials as topic"(mesh) OR "randomized"(tiab) OR random*(tiab) OR "RCT"(tiab) OR "RCTs"(tiab) OR "Research Design"(MeSH:noexp) OR "Research design"(tiab) OR "Research designs"(tiab) OR "single blind"(tiab) OR "single-blind method"(mesh) OR ((single*(tiab) OR double*(tiab) OR triple*(tiab)) AND (blind*(tiab) OR mask*(tiab))) OR volunteer*(tiab) OR "trial"(ti) OR "trials"(ti))).
MEDLINE (OVID) - http://gateway.ovid.com/ovidweb.cgi?T=JS&MODE=ovid&NEWS=n&PAGE=main&D=prmz
SRs
(("Laparoscopy"/ OR exp *"Laparoscopy"/ OR "Minimally Invasive Surgical Procedures"/ OR laparoscop*.ti,ab,kf OR "minimal invasiv*".ti,ab,kf OR "minimally invasiv*".ti,ab,kf) AND (exp "Pneumoperitoneum, Artificial"/ OR "pneumoperitoneum".ti,ab,kf OR "pneumo peritoneum".ti,ab,kf OR pneumoperiton*.ti,ab,kf OR "peritoneal cavity".ti,ab,kf OR exp "Peritoneum"/ OR "peritoneum".ti,ab,kf OR exp "Insufflation"/ OR "insufflation".ti,ab,kf OR "Neuromuscular Block".ti,ab,kf OR "Neuromuscular Blocking".ti,ab,kf OR "Neuromuscular Blockade".ti,ab,kf OR exp "Neuromuscular Blocking Agents"/) AND ("Pressure"/ OR "abdominal pressure".ti,ab,kf OR "abdominal pressures".ti,ab,kf OR "intraabdominal pressure".ti,ab,kf OR "intraabdominal pressures".ti,ab,kf OR "intraperitoneal pressure".ti,ab,kf OR "intraperitoneal pressures".ti,ab,kf OR "intra peritoneal pressure".ti,ab,kf OR "intra peritoneal pressures".ti,ab,kf OR "insufflation pressure".ti,ab,kf OR "insufflation pressures".ti,ab,kf OR "carbon dioxide pressure".ti,ab,kf OR "carbon dioxide pressures".ti,ab,kf OR "co2 pressure".ti,ab,kf OR "co2 pressures".ti,ab,kf OR "low pressure".ti,ab,kf OR "low pressures".ti,ab,kf OR "lower pressure".ti,ab,kf OR "lower pressures".ti,ab,kf OR "high pressure".ti,ab,kf OR "high pressures".ti,ab,kf OR "higher pressure".ti,ab,kf OR "higher pressures".ti,ab,kf OR "standard pressure".ti,ab,kf OR "standard pressures".ti,ab,kf OR "optimal pressure".ti,ab,kf OR "optimal pressures".ti,ab,kf OR "optimal insufflation pressure".ti,ab,kf OR "optimal insufflation pressures".ti,ab,kf OR "safe pressure".ti,ab,kf OR "safe pressures".ti,ab,kf OR "humidified carbon dioxide".ti,ab,kf OR "humidified co2".ti,ab,kf OR "heated carbon dioxide".ti,ab,kf OR "heated co2".ti,ab,kf OR "co2 insufflation".ti,ab,kf OR "co2 insufflations".ti,ab,kf OR "co2 insufflated".ti,ab,kf OR "carbon dioxide insufflation".ti,ab,kf OR "carbon dioxide insufflations".ti,ab,kf OR "carbon dioxide insufflator".ti,ab,kf OR "carbon dioxide insufflators".ti,ab,kf OR "port-entry".ti,ab,kf OR "creation".ti,ab,kf) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab,kf OR "adults".ti,ab,kf)) AND english.la NOT ("case reports"/ OR "case".ti) AND ("meta-analysis"/ OR "meta-analysis".ti OR "Systematic Review"/ OR "systematic review".ti OR "meta-analysis"/ OR "meta-analysis".ti OR "systematic literature review".ti OR "this systematic review".ti,ab,kf OR "pooling project".ti,ab,kf OR ("systematic review".ti,ab AND "review"/) OR "meta synthesis".ti OR meta-analy*.ti OR "integrative review".ti,ab,kf OR "integrative research review".ti,ab,kf OR "rapid review".ti,ab,kf OR "umbrella review".ti,ab,kf OR "consensus development conference"/ OR "practice guideline"/ OR "drug class reviews".ti OR "cochrane database of systematic reviews".jn OR "acp journal club".jn OR health technol*.jn OR "evidence report technology assessment summary".jn OR "jbi database of systematic reviews and implementation reports".jn OR ("clinical guideline".ti,ab,kf AND "management".ti,ab,kf) OR (("evidence based".ti OR "Evidence-Based Medicine"/ OR best practice*.ti OR "evidence synthesis".ti,ab) AND ("review"/ OR exp "diseases (non mesh)"/ OR exp "behavior and behavior mechanisms"/ OR exp "therapeutics"/ OR exp "Surgical Procedures, Operative"/ OR exp "evaluation studies"/ OR exp "validation studies"/ OR exp "guideline"/ OR "pmcbook".af)) OR (("systematic".ti,ab,kf OR "systematically".ti,ab,kf OR "critical".ti,ab OR ("study selection".ti,ab,kf) OR (("predetermined".ti,ab,kf OR "inclusion".ti,ab,kf) AND criteri*.ti,ab,kf) OR exclusion criteri*.ti,ab,kf OR "main outcome measures".ti,ab,kf OR "standard of care".ti,ab,kf OR "standards of care".ti,ab,kf) AND ("survey".ti,ab OR "surveys".ti,ab OR overview*.ti,ab,kf OR "review".ti,ab OR "reviews".ti,ab OR search*.ti,ab,kf OR handsearch*.ti,ab,kf OR "analysis".ti OR critique*.ti,ab OR apprais*.ti,ab,kf OR ("reduction".ti,ab,kf AND ("risk"/ OR "risk".ti,ab,kf) AND ("death"/ OR "death".ti,ab,kf OR "Recurrence"/ OR "recurrence".ti,ab,kf))) AND ("literature".ti,ab OR "articles".ti,ab OR "publications".ti,ab OR "publication".ti,ab OR "bibliography".ti,ab OR "bibliographies".ti,ab OR "published".ti,ab OR "pooled data".ti,ab,kf OR "unpublished".ti,ab,kf OR "citation".ti,ab,kf OR "citations".ti,ab,kf OR "database".ti,ab OR "internet".ti,ab OR "textbooks".ti,ab OR "references".ti,ab,kf OR "scales".ti,ab,kf OR "papers".ti,ab,kf OR "datasets".ti,ab,kf OR "trials".ti,ab OR meta-analy*.ti,ab,kf OR ("clinical".ti,ab AND "studies".ti,ab) OR "treatment outcome"/ OR "treatment outcome".ti,ab,kf OR "pmcbook".af)))).
Trials
(("Laparoscopy"/ OR exp *"Laparoscopy"/ OR "Minimally Invasive Surgical Procedures"/ OR laparoscop*.ti,ab,kf OR "minimal invasiv*".ti,ab,kf OR "minimally invasiv*".ti,ab,kf) AND (exp "Pneumoperitoneum, Artificial"/ OR "pneumoperitoneum".ti,ab,kf OR "pneumo peritoneum".ti,ab,kf OR pneumoperiton*.ti,ab,kf OR "peritoneal cavity".ti,ab,kf OR exp "Peritoneum"/ OR "peritoneum".ti,ab,kf OR exp "Insufflation"/ OR "insufflation".ti,ab,kf OR "Neuromuscular Block".ti,ab,kf OR "Neuromuscular Blocking".ti,ab,kf OR "Neuromuscular Blockade".ti,ab,kf OR exp "Neuromuscular Blocking Agents"/) AND ("Pressure"/ OR "abdominal pressure".ti,ab,kf OR "abdominal pressures".ti,ab,kf OR "intraabdominal pressure".ti,ab,kf OR "intraabdominal pressures".ti,ab,kf OR "intraperitoneal pressure".ti,ab,kf OR "intraperitoneal pressures".ti,ab,kf OR "intra peritoneal pressure".ti,ab,kf OR "intra peritoneal pressures".ti,ab,kf OR "insufflation pressure".ti,ab,kf OR "insufflation pressures".ti,ab,kf OR "carbon dioxide pressure".ti,ab,kf OR "carbon dioxide pressures".ti,ab,kf OR "co2 pressure".ti,ab,kf OR "co2 pressures".ti,ab,kf OR "low pressure".ti,ab,kf OR "low pressures".ti,ab,kf OR "lower pressure".ti,ab,kf OR "lower pressures".ti,ab,kf OR "high pressure".ti,ab,kf OR "high pressures".ti,ab,kf OR "higher pressure".ti,ab,kf OR "higher pressures".ti,ab,kf OR "standard pressure".ti,ab,kf OR "standard pressures".ti,ab,kf OR "optimal pressure".ti,ab,kf OR "optimal pressures".ti,ab,kf OR "optimal insufflation pressure".ti,ab,kf OR "optimal insufflation pressures".ti,ab,kf OR "safe pressure".ti,ab,kf OR "safe pressures".ti,ab,kf OR "humidified carbon dioxide".ti,ab,kf OR "humidified co2".ti,ab,kf OR "heated carbon dioxide".ti,ab,kf OR "heated co2".ti,ab,kf OR "co2 insufflation".ti,ab,kf OR "co2 insufflations".ti,ab,kf OR "co2 insufflated".ti,ab,kf OR "carbon dioxide insufflation".ti,ab,kf OR "carbon dioxide insufflations".ti,ab,kf OR "carbon dioxide insufflator".ti,ab,kf OR "carbon dioxide insufflators".ti,ab,kf OR "port-entry".ti,ab,kf OR "creation".ti,ab,kf) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab,kf OR "adults".ti,ab,kf)) AND english.la NOT ("case reports"/ OR "case".ti) AND (exp "Clinical Trial"/ OR "clinical trial".ti,ab OR "clinical trials as topic"/ OR "clinical trials".ti,ab OR "control groups"/ OR "control group".ti,ab OR "control groups".ti,ab OR "controlled clinical trial"/ OR "controlled clinical trials as topic"/ OR "cross-over studies"/ OR "cross over study".ti,ab OR "cross over studies".ti,ab OR "double-blind method"/ OR "double blind".ti,ab OR "placebos"/ OR placebo*.ti,ab OR placebos*.ti,ab OR "pragmatic clinical trial"/ OR "RaCT".ti,ab OR "RaCTs".ti,ab OR "random allocation"/ OR "randomised".ti,ab OR "randomized controlled trial"/ OR "randomized controlled trials as topic"/ OR "randomized".ti,ab OR random*.ti,ab OR "RCT".ti,ab OR "RCTs".ti,ab OR "Research Design"/ OR "Research design".ti,ab OR "Research designs".ti,ab OR "single blind".ti,ab OR "single-blind method"/ OR ((single*.ti,ab OR double*.ti,ab OR triple*.ti,ab) AND (blind*.ti,ab OR mask*.ti,ab)) OR volunteer*.ti,ab OR "trial".ti OR "trials".ti)).
Embase (OVID) - http://ovidsp.ovid.com/ovidweb.cgi?T=JS&PAGE=main&MODE=ovid&D=oemezd
SRs
((exp *"Laparoscopy"/ OR *"Minimally Invasive Surgery"/ OR laparoscop*.ti,ab OR "minimal invasive".ti OR "minimally invasive".ti) AND (*"artificial pneumoperitoneum"/ OR *"pneumoperitoneum"/ OR "pneumoperitoneum".ti,ab OR "pneumo peritoneum".ti,ab OR pneumoperiton*.ti,ab OR "peritoneal cavity".ti,ab OR exp *"Peritoneum"/ OR "peritoneum".ti,ab OR exp *"Aeration"/ OR "insufflation".ti,ab OR *"Neuromuscular Blocking"/ OR "Neuromuscular Block".ti,ab OR "Neuromuscular Blocking".ti,ab OR "Neuromuscular Blockade".ti,ab OR exp *"Neuromuscular Blocking Agent"/) AND (exp *"Pressure"/ OR *"abdominal pressure"/ OR "abdominal pressure".ti,ab OR "abdominal pressures".ti,ab OR "intraabdominal pressure".ti,ab OR "intraabdominal pressures".ti,ab OR "intraperitoneal pressure".ti,ab OR "intraperitoneal pressures".ti,ab OR "intra peritoneal pressure".ti,ab OR "intra peritoneal pressures".ti,ab OR "insufflation pressure".ti,ab OR "insufflation pressures".ti,ab OR exp *"carbon dioxide tension"/ OR "carbon dioxide pressure".ti,ab OR "carbon dioxide pressures".ti,ab OR "co2 pressure".ti,ab OR "co2 pressures".ti,ab OR "low pressure".ti,ab OR "low pressures".ti,ab OR "lower pressure".ti,ab OR "lower pressures".ti,ab OR "high pressure".ti,ab OR "high pressures".ti,ab OR "higher pressure".ti,ab OR "higher pressures".ti,ab OR "standard pressure".ti,ab OR "standard pressures".ti,ab OR "optimal pressure".ti,ab OR "optimal pressures".ti,ab OR "optimal insufflation pressure".ti,ab OR "optimal insufflation pressures".ti,ab OR "safe pressure".ti,ab OR "safe pressures".ti,ab OR "humidified carbon dioxide".ti,ab OR "humidified co2".ti,ab OR "heated carbon dioxide".ti,ab OR "heated co2".ti,ab OR "co2 insufflation".ti,ab OR "co2 insufflations".ti,ab OR "co2 insufflated".ti,ab OR "carbon dioxide insufflation".ti,ab OR "carbon dioxide insufflations".ti,ab OR "carbon dioxide insufflator".ti,ab OR "carbon dioxide insufflators".ti,ab OR "port-entry".ti,ab OR "creation".ti,ab) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT (conference review or conference abstract).pt NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab OR "adults".ti,ab)) AND english.la NOT ("case report"/ OR "case".ti) AND (exp "meta analysis"/ OR "meta-analysis".ti OR "Systematic Review"/ OR "systematic review".ti OR "meta-analysis".ti OR "systematic literature review".ti OR "this systematic review".ti,ab OR "pooling project".ti,ab OR ("systematic review".ti,ab AND "review"/) OR "meta synthesis".ti OR meta-analy*.ti OR "integrative review".ti,ab OR "integrative research review".ti,ab OR "rapid review".ti,ab OR "umbrella review".ti,ab OR "consensus development conference"/ OR "practice guideline"/ OR "drug class reviews".ti OR "cochrane database of systematic reviews".jn OR "acp journal club".jn OR health technol*.jn OR "evidence report technology assessment summary".jn OR "jbi database of systematic reviews and implementation reports".jn OR ("clinical guideline".ti,ab AND "management".ti,ab) OR (("evidence based".ti OR "Evidence-Based Medicine"/ OR best practice*.ti OR "evidence synthesis".ti,ab) AND ("review"/ OR exp *"diseases"/ OR exp *"therapy"/ OR exp *"Surgery"/ OR exp "evaluation studies"/ OR exp "validation studies"/ OR exp "practice guideline"/ OR "pmcbook".af)) OR (("systematic".ti,ab OR "systematically".ti,ab OR "critical".ti,ab OR ("study selection".ti,ab) OR (("predetermined".ti,ab OR "inclusion".ti,ab) AND criteri*.ti,ab) OR exclusion criteri*.ti,ab OR "main outcome measures".ti,ab OR "standard of care".ti,ab OR "standards of care".ti,ab) AND ("survey".ti,ab OR "surveys".ti,ab OR overview*.ti,ab OR "review".ti,ab OR "reviews".ti,ab OR search*.ti,ab OR handsearch*.ti,ab OR "analysis".ti OR critique*.ti,ab OR apprais*.ti,ab OR ("reduction".ti,ab AND ("risk"/ OR "risk".ti,ab) AND ("death"/ OR "death".ti,ab OR "Recurrence"/ OR "recurrence".ti,ab))) AND ("literature".ti,ab OR "articles".ti,ab OR "publications".ti,ab OR "publication".ti,ab OR "bibliography".ti,ab OR "bibliographies".ti,ab OR "published".ti,ab OR "pooled data".ti,ab OR "unpublished".ti,ab OR "citation".ti,ab OR "citations".ti,ab OR "database".ti,ab OR "internet".ti,ab OR "textbooks".ti,ab OR "references".ti,ab OR "scales".ti,ab OR "papers".ti,ab OR "datasets".ti,ab OR "trials".ti,ab OR meta-analy*.ti,ab OR ("clinical".ti,ab AND "studies".ti,ab) OR "treatment outcome"/ OR "treatment outcome".ti,ab OR "pmcbook".af)))).
Trials
((exp *"Laparoscopy"/ OR *"Minimally Invasive Surgery"/ OR laparoscop*.ti,ab OR "minimal invasive".ti OR "minimally invasive".ti) AND (*"artificial pneumoperitoneum"/ OR *"pneumoperitoneum"/ OR "pneumoperitoneum".ti,ab OR "pneumo peritoneum".ti,ab OR pneumoperiton*.ti,ab OR "peritoneal cavity".ti,ab OR exp *"Peritoneum"/ OR "peritoneum".ti,ab OR exp *"Aeration"/ OR "insufflation".ti,ab OR *"Neuromuscular Blocking"/ OR "Neuromuscular Block".ti,ab OR "Neuromuscular Blocking".ti,ab OR "Neuromuscular Blockade".ti,ab OR exp *"Neuromuscular Blocking Agent"/) AND (exp *"Pressure"/ OR *"abdominal pressure"/ OR "abdominal pressure".ti,ab OR "abdominal pressures".ti,ab OR "intraabdominal pressure".ti,ab OR "intraabdominal pressures".ti,ab OR "intraperitoneal pressure".ti,ab OR "intraperitoneal pressures".ti,ab OR "intra peritoneal pressure".ti,ab OR "intra peritoneal pressures".ti,ab OR "insufflation pressure".ti,ab OR "insufflation pressures".ti,ab OR exp *"carbon dioxide tension"/ OR "carbon dioxide pressure".ti,ab OR "carbon dioxide pressures".ti,ab OR "co2 pressure".ti,ab OR "co2 pressures".ti,ab OR "low pressure".ti,ab OR "low pressures".ti,ab OR "lower pressure".ti,ab OR "lower pressures".ti,ab OR "high pressure".ti,ab OR "high pressures".ti,ab OR "higher pressure".ti,ab OR "higher pressures".ti,ab OR "standard pressure".ti,ab OR "standard pressures".ti,ab OR "optimal pressure".ti,ab OR "optimal pressures".ti,ab OR "optimal insufflation pressure".ti,ab OR "optimal insufflation pressures".ti,ab OR "safe pressure".ti,ab OR "safe pressures".ti,ab OR "humidified carbon dioxide".ti,ab OR "humidified co2".ti,ab OR "heated carbon dioxide".ti,ab OR "heated co2".ti,ab OR "co2 insufflation".ti,ab OR "co2 insufflations".ti,ab OR "co2 insufflated".ti,ab OR "carbon dioxide insufflation".ti,ab OR "carbon dioxide insufflations".ti,ab OR "carbon dioxide insufflator".ti,ab OR "carbon dioxide insufflators".ti,ab OR "port-entry".ti,ab OR "creation".ti,ab) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT (conference review or conference abstract).pt NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab OR "adults".ti,ab)) AND english.la NOT ("case report"/ OR "case".ti) AND (exp "Clinical Trial"/ OR "clinical trial".ti,ab OR "clinical trials".ti,ab OR "control group"/ OR "control group".ti,ab OR "control groups".ti,ab OR "controlled clinical trial"/ OR "cross over procedure"/ OR "cross over study".ti,ab OR "cross over studies".ti,ab OR "double blind procedure"/ OR "double blind".ti,ab OR exp "placebo"/ OR placebo*.ti,ab OR placebos*.ti,ab OR exp "pragmatic trial"/ OR "RaCT".ti,ab OR "RaCTs".ti,ab OR "randomization"/ OR "randomised".ti,ab OR exp "randomized controlled trial"/ OR "randomized".ti,ab OR random*.ti,ab OR "RCT".ti,ab OR "RCTs".ti,ab OR "Methodology"/ OR "Research design".ti,ab OR "Research designs".ti,ab OR "single blind".ti,ab OR "single blind procedure"/ OR ((single*.ti,ab OR double*.ti,ab OR triple*.ti,ab) ADJ5 (blind*.ti,ab OR mask*.ti,ab)) OR volunteer*.ti,ab OR "trial".ti OR "trials".ti)).
Emcare - http://ovidsp.ovid.com/ovidweb.cgi?T=JS&NEWS=n&CSC=Y&PAGE=main&D=emcr
SRs
((exp *"Laparoscopy"/ OR *"Minimally Invasive Surgery"/ OR laparoscop*.ti,ab OR "minimal invasive".ti OR "minimally invasive".ti) AND (*"artificial pneumoperitoneum"/ OR *"pneumoperitoneum"/ OR "pneumoperitoneum".ti,ab OR "pneumo peritoneum".ti,ab OR pneumoperiton*.ti,ab OR "peritoneal cavity".ti,ab OR exp *"Peritoneum"/ OR "peritoneum".ti,ab OR exp *"Aeration"/ OR "insufflation".ti,ab OR *"Neuromuscular Blocking"/ OR "Neuromuscular Block".ti,ab OR "Neuromuscular Blocking".ti,ab OR "Neuromuscular Blockade".ti,ab OR exp *"Neuromuscular Blocking Agent"/) AND (exp *"Pressure"/ OR *"abdominal pressure"/ OR "abdominal pressure".ti,ab OR "abdominal pressures".ti,ab OR "intraabdominal pressure".ti,ab OR "intraabdominal pressures".ti,ab OR "intraperitoneal pressure".ti,ab OR "intraperitoneal pressures".ti,ab OR "intra peritoneal pressure".ti,ab OR "intra peritoneal pressures".ti,ab OR "insufflation pressure".ti,ab OR "insufflation pressures".ti,ab OR exp *"carbon dioxide tension"/ OR "carbon dioxide pressure".ti,ab OR "carbon dioxide pressures".ti,ab OR "co2 pressure".ti,ab OR "co2 pressures".ti,ab OR "low pressure".ti,ab OR "low pressures".ti,ab OR "lower pressure".ti,ab OR "lower pressures".ti,ab OR "high pressure".ti,ab OR "high pressures".ti,ab OR "higher pressure".ti,ab OR "higher pressures".ti,ab OR "standard pressure".ti,ab OR "standard pressures".ti,ab OR "optimal pressure".ti,ab OR "optimal pressures".ti,ab OR "optimal insufflation pressure".ti,ab OR "optimal insufflation pressures".ti,ab OR "safe pressure".ti,ab OR "safe pressures".ti,ab OR "humidified carbon dioxide".ti,ab OR "humidified co2".ti,ab OR "heated carbon dioxide".ti,ab OR "heated co2".ti,ab OR "co2 insufflation".ti,ab OR "co2 insufflations".ti,ab OR "co2 insufflated".ti,ab OR "carbon dioxide insufflation".ti,ab OR "carbon dioxide insufflations".ti,ab OR "carbon dioxide insufflator".ti,ab OR "carbon dioxide insufflators".ti,ab OR "port-entry".ti,ab OR "creation".ti,ab) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT (conference review or conference abstract).pt NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab OR "adults".ti,ab)) AND english.la NOT ("case report"/ OR "case".ti) AND (exp "meta analysis"/ OR "meta-analysis".ti OR "Systematic Review"/ OR "systematic review".ti OR "meta-analysis".ti OR "systematic literature review".ti OR "this systematic review".ti,ab OR "pooling project".ti,ab OR ("systematic review".ti,ab AND "review"/) OR "meta synthesis".ti OR meta-analy*.ti OR "integrative review".ti,ab OR "integrative research review".ti,ab OR "rapid review".ti,ab OR "umbrella review".ti,ab OR "consensus development conference"/ OR "practice guideline"/ OR "drug class reviews".ti OR "cochrane database of systematic reviews".jn OR "acp journal club".jn OR health technol*.jn OR "evidence report technology assessment summary".jn OR "jbi database of systematic reviews and implementation reports".jn OR ("clinical guideline".ti,ab AND "management".ti,ab) OR (("evidence based".ti OR "Evidence-Based Medicine"/ OR best practice*.ti OR "evidence synthesis".ti,ab) AND ("review"/ OR exp *"diseases"/ OR exp *"therapy"/ OR exp *"Surgery"/ OR exp "evaluation studies"/ OR exp "validation studies"/ OR exp "practice guideline"/ OR "pmcbook".af)) OR (("systematic".ti,ab OR "systematically".ti,ab OR "critical".ti,ab OR ("study selection".ti,ab) OR (("predetermined".ti,ab OR "inclusion".ti,ab) AND criteri*.ti,ab) OR exclusion criteri*.ti,ab OR "main outcome measures".ti,ab OR "standard of care".ti,ab OR "standards of care".ti,ab) AND ("survey".ti,ab OR "surveys".ti,ab OR overview*.ti,ab OR "review".ti,ab OR "reviews".ti,ab OR search*.ti,ab OR handsearch*.ti,ab OR "analysis".ti OR critique*.ti,ab OR apprais*.ti,ab OR ("reduction".ti,ab AND ("risk"/ OR "risk".ti,ab) AND ("death"/ OR "death".ti,ab OR "Recurrence"/ OR "recurrence".ti,ab))) AND ("literature".ti,ab OR "articles".ti,ab OR "publications".ti,ab OR "publication".ti,ab OR "bibliography".ti,ab OR "bibliographies".ti,ab OR "published".ti,ab OR "pooled data".ti,ab OR "unpublished".ti,ab OR "citation".ti,ab OR "citations".ti,ab OR "database".ti,ab OR "internet".ti,ab OR "textbooks".ti,ab OR "references".ti,ab OR "scales".ti,ab OR "papers".ti,ab OR "datasets".ti,ab OR "trials".ti,ab OR meta-analy*.ti,ab OR ("clinical".ti,ab AND "studies".ti,ab) OR "treatment outcome"/ OR "treatment outcome".ti,ab OR "pmcbook".af)))).
Trials
((exp *"Laparoscopy"/ OR *"Minimally Invasive Surgery"/ OR laparoscop*.ti,ab OR "minimal invasive".ti OR "minimally invasive".ti) AND (*"artificial pneumoperitoneum"/ OR *"pneumoperitoneum"/ OR "pneumoperitoneum".ti,ab OR "pneumo peritoneum".ti,ab OR pneumoperiton*.ti,ab OR "peritoneal cavity".ti,ab OR exp *"Peritoneum"/ OR "peritoneum".ti,ab OR exp *"Aeration"/ OR "insufflation".ti,ab OR *"Neuromuscular Blocking"/ OR "Neuromuscular Block".ti,ab OR "Neuromuscular Blocking".ti,ab OR "Neuromuscular Blockade".ti,ab OR exp *"Neuromuscular Blocking Agent"/) AND (exp *"Pressure"/ OR *"abdominal pressure"/ OR "abdominal pressure".ti,ab OR "abdominal pressures".ti,ab OR "intraabdominal pressure".ti,ab OR "intraabdominal pressures".ti,ab OR "intraperitoneal pressure".ti,ab OR "intraperitoneal pressures".ti,ab OR "intra peritoneal pressure".ti,ab OR "intra peritoneal pressures".ti,ab OR "insufflation pressure".ti,ab OR "insufflation pressures".ti,ab OR exp *"carbon dioxide tension"/ OR "carbon dioxide pressure".ti,ab OR "carbon dioxide pressures".ti,ab OR "co2 pressure".ti,ab OR "co2 pressures".ti,ab OR "low pressure".ti,ab OR "low pressures".ti,ab OR "lower pressure".ti,ab OR "lower pressures".ti,ab OR "high pressure".ti,ab OR "high pressures".ti,ab OR "higher pressure".ti,ab OR "higher pressures".ti,ab OR "standard pressure".ti,ab OR "standard pressures".ti,ab OR "optimal pressure".ti,ab OR "optimal pressures".ti,ab OR "optimal insufflation pressure".ti,ab OR "optimal insufflation pressures".ti,ab OR "safe pressure".ti,ab OR "safe pressures".ti,ab OR "humidified carbon dioxide".ti,ab OR "humidified co2".ti,ab OR "heated carbon dioxide".ti,ab OR "heated co2".ti,ab OR "co2 insufflation".ti,ab OR "co2 insufflations".ti,ab OR "co2 insufflated".ti,ab OR "carbon dioxide insufflation".ti,ab OR "carbon dioxide insufflations".ti,ab OR "carbon dioxide insufflator".ti,ab OR "carbon dioxide insufflators".ti,ab OR "port-entry".ti,ab OR "creation".ti,ab) AND (2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020).yr NOT (exp "Animals"/ NOT exp "Humans"/) NOT (conference review or conference abstract).pt NOT ((exp "Child"/ OR exp "Infant"/ OR exp "Adolescent"/ OR "Child".ti OR "children".ti OR "Infant".ti OR "Infants".ti OR Adolescen*.ti OR pediatric*.ti OR paediatric*.ti) NOT (exp "Adult"/ OR "adult".ti,ab OR "adults".ti,ab)) AND english.la NOT ("case report"/ OR "case".ti) AND (exp "Clinical Trial"/ OR "clinical trial".ti,ab OR "clinical trials".ti,ab OR "control group"/ OR "control group".ti,ab OR "control groups".ti,ab OR "controlled clinical trial"/ OR "cross over procedure"/ OR "cross over study".ti,ab OR "cross over studies".ti,ab OR "double blind procedure"/ OR "double blind".ti,ab OR exp "placebo"/ OR placebo*.ti,ab OR placebos*.ti,ab OR exp "pragmatic trial"/ OR "RaCT".ti,ab OR "RaCTs".ti,ab OR "randomization"/ OR "randomised".ti,ab OR exp "randomized controlled trial"/ OR "randomized".ti,ab OR random*.ti,ab OR "RCT".ti,ab OR "RCTs".ti,ab OR "Methodology"/ OR "Research design".ti,ab OR "Research designs".ti,ab OR "single blind".ti,ab OR "single blind procedure"/ OR ((single*.ti,ab OR double*.ti,ab OR triple*.ti,ab) ADJ5 (blind*.ti,ab OR mask*.ti,ab)) OR volunteer*.ti,ab OR "trial".ti OR "trials".ti)).
Web of Science - http://isiknowledge.com/wos
SRs
((ti=("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive") AND ti=("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*") AND ts=("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation")) OR (ti=("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive") AND ts=("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*") AND ti=("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation"))) AND py=(2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020) AND la=english NOT ti=(("Child" OR "Infant" OR "Adolescent" OR "Child" OR "children" OR "Infant" OR "Infants" OR Adolescen* OR pediatric* OR paediatric*) NOT ("Adult" OR "adult" OR "adults")) NOT DT=(meeting abstract) NOT ti=("veterinary" OR "rabbit" OR "rabbits" OR "animal" OR "animals" OR "mouse" OR "mice" OR "rodent" OR "rodents" OR "rat" OR "rats" OR "pig" OR "pigs" OR "porcine" OR "horse" OR "horses" OR "equine" OR "cow" OR "cows" OR "bovine" OR "goat" OR "goats" OR "sheep" OR "ovine" OR "canine" OR "dog" OR "dogs" OR "feline" OR "cat" OR "cats") AND ts=("meta-analysis" OR "metaanalysis" OR "Systematic Review" OR "meta analysis" OR "systematic literature review" OR "this systematic review" OR "pooling project" OR "meta synthesis" OR "meta-analy*" OR "integrative review" OR "integrative research review" OR "rapid review" OR "umbrella review").
Trials
((ti=("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive") AND ti=("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*") AND ts=("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation")) OR (ti=("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive") AND ts=("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*") AND ti=("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation"))) AND py=(2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019 OR 2020) AND la=english NOT ti=(("Child" OR "Infant" OR "Adolescent" OR "Child" OR "children" OR "Infant" OR "Infants" OR Adolescen* OR pediatric* OR paediatric*) NOT ("Adult" OR "adult" OR "adults")) NOT DT=(meeting abstract) NOT ti=("veterinary" OR "rabbit" OR "rabbits" OR "animal" OR "animals" OR "mouse" OR "mice" OR "rodent" OR "rodents" OR "rat" OR "rats" OR "pig" OR "pigs" OR "porcine" OR "horse" OR "horses" OR "equine" OR "cow" OR "cows" OR "bovine" OR "goat" OR "goats" OR "sheep" OR "ovine" OR "canine" OR "dog" OR "dogs" OR "feline" OR "cat" OR "cats") AND (ts=("Clinical Trial" OR "clinical trial" OR "clinical trials" OR "control groups" OR "control group" OR "control groups" OR "controlled clinical trial" OR "cross-over studies" OR "cross over study" OR "cross over studies" OR "double blind procedure" OR "double blind" OR "placebos" OR placebo* OR placebos* OR "pragmatic clinical trial" OR "RaCT" OR "RaCTs" OR "randomization" OR "randomised" OR "randomized controlled trial" OR "randomized" OR random* OR "RCT" OR "RCTs" OR "Research Design" OR "Research designs" OR "single blind" OR "single blind procedure" OR ((single* OR double* OR triple*) AND (blind* OR mask*)) OR volunteer*) OR ti=("trial" OR "trials")).
Cochrane - http://www.cochranelibrary.com/
(("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive"):ti AND ("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*"):ti AND ("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation"):ti,ab,kw NOT (("child"OR "children" OR "Infant" OR "Infants" OR Adolescen* OR pediatric* OR paediatric*) NOT ("adult" OR "adults")):ti) OR (("Laparoscopy" OR "Minimally Invasive Surgery" OR laparoscop* OR "minimal invasive" OR "minimally invasive"):ti AND ("artificial pneumoperitoneum" OR "pneumoperitoneum" OR "pneumoperitoneum" OR "pneumo peritoneum" OR pneumoperiton* OR "peritoneal cavity" OR "Peritoneum" OR "peritoneum" OR "Aeration" OR "insufflation" OR "Neuromuscular Block*"):ti,ab,kw AND ("Pressure" OR "abdominal pressure" OR "abdominal pressure" OR "abdominal pressures" OR "intraabdominal pressure" OR "intraabdominal pressures" OR "intraperitoneal pressure" OR "intraperitoneal pressures" OR "intra peritoneal pressure" OR "intra peritoneal pressures" OR "insufflation pressure" OR "insufflation pressures" OR "carbon dioxide tension" OR "carbon dioxide pressure" OR "carbon dioxide pressures" OR "co2 pressure" OR "co2 pressures" OR "low pressure" OR "low pressures" OR "lower pressure" OR "lower pressures" OR "high pressure" OR "high pressures" OR "higher pressure" OR "higher pressures" OR "standard pressure" OR "standard pressures" OR "optimal pressure" OR "optimal pressures" OR "optimal insufflation pressure" OR "optimal insufflation pressures" OR "safe pressure" OR "safe pressures" OR "humidified carbon dioxide" OR "humidified co2" OR "heated carbon dioxide" OR "heated co2" OR "co2 insufflation" OR "co2 insufflations" OR "co2 insufflated" OR "carbon dioxide insufflation" OR "carbon dioxide insufflations" OR "carbon dioxide insufflator" OR "carbon dioxide insufflators" OR "port-entry" OR "creation"):ti NOT (("child"OR "children" OR "Infant" OR "Infants" OR Adolescen* OR pediatric* OR paediatric*) NOT ("adult" OR "adults")):ti).
AND la=english.
py=(2010 OR 2011 OR 2012 OR 2013 OR 2014 OR 2015 OR 2016 OR 2017 OR 2018 OR 2019).
NOT conference abstract.
