Voorlichting bij lichen planus
Aanbeveling
Geef iedere patiënt met lichen planus proactief en uitgebreid informatie over de aandoening en over de consequenties op de korte en lange termijn.
Wijs iedere patiënt met lichen planus op mogelijke uitingen van de ziekte op andere locaties. Raad patiënten aan om bij bezoek aan medisch specialisten te vermelden dat zij lichen planus hebben.
Ondersteun voorlichting schriftelijk, bijvoorbeeld middels een informatiefolder of verwijs naar de websites van de patiëntenvereniging en de beroepsverenigingen.*
Vraag gericht naar stemmingsklachten (somberheid, schuld, schaamte) en angstklachten, en bespreek verwijzing naar een psycholoog.
Vraag gericht naar de kwaliteit van leven bij patiënten met lichen planus
Genitale lichen planus
Bespreek mogelijke invloed op het seksueel functioneren en wijs patiënten met genitale lichen planus op de mogelijkheid van begeleiding/behandeling door een seksuoloog NVVS, en/of geregistreerd bekkenfysiotherapeut.
Bij chirurgisch ingrijpen dient een preoperatief consult bij een seksuoloog NVVS en/of geregistreerd bekkenfysiotherapeut plaats te vinden om vast te stellen of er sprake is van een realistisch verwachtingspatroon en om sensitisatie en/of bekkenbodemhypertonie (contra-indicaties voor een operatie) uit te sluiten.
Orale lichen planus
Besteed bij patiënten met orale lichen planus aandacht aan mondverzorging en bespreek de invloed op het oraal seksueel functioneren/zoenen. Wijs patiënten met oraal lichen planus op de mogelijkheid van begeleiding/behandeling door een seksuoloog NVVS.
Lichen planopilaris
Bespreek de invloed van het haarverlies op het dagelijks leven en geef informatie over de mogelijkheden voor een haarstuk.
Nagel lichen planus
Geef patiënten met nagel lichen planus gerichte adviezen over de verzorging van de nagels.
Besteed bij patiënten met nagel lichen planus aandacht aan de eventuele cosmetische bezwaren en camouflage opties.
* Nuttige websites
Medische verenigingen
Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV)
https://nvdv.nl/patienten/dermatologie/zoek-een-huidaandoening/lichen-planus
Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG)
https://www.degynaecoloog.nl/onderwerpen/lichen-planus/
Nederlandse Vereniging voor Bekkenfysiotherapie (NVFB)
https://www.bekkenfysiotherapie.nl/
Nederlandse Wetenschappelijke Vereniging voor Seksuologie (NVVS)
Nederlandse Vereniging voor Vulva Pathologie (NVvVP)
Patiëntenverenigingen
Lichen Planus Vereniging Nederland (LPVN)
https://www.lichenplanus.nl/publicaties
Koepelorganisatie Huid Nederland (voorheen: Huidpatiënten Nederland)
Onderbouwing
Achtergrond
De werkgroep is van mening dat voorlichting en begeleiding bij patiënten met LP belangrijke en onmisbare onderdelen van de behandeling vormen. Uitleg over de ziekte, het chronische karakter en het beloop horen standaard met iedere patiënt met LP besproken te worden. Voorlichting kan schriftelijk ondersteund te worden met de NVDV informatiefolder. Wijs de patiënt op het bestaan van zinvolle websites met informatie zoals van de patiëntenvereniging LP (www.lichenplanus.nl) en op de mogelijkheden van lotgenotencontact.
Naast het veroorzaken van lichamelijke klachten kan LP ook een grote impact hebben op het psychisch welbevinden. Het is belangrijk dat zorgverleners zich hiervan bewust zijn en hier tijdens het consult aandacht aan besteden. Indien er sprake is van klachten zoals somberheid, angst, slapeloosheid of depressie, is een verwijzing naar een psycholoog geïndiceerd.
Samenvatting literatuur
Orale lichen planus
De grootste ziektelast bij patiënten met orale LP bestaat uit pijn in de mondholte. Soms dag en nacht, vaak bij eten en drinken,bij mondverzorging en bij zoenen en orale seks. Aanwezige klachten, zoals pijn, kunnen de motivatie voor goede mondhygiëne nadelig beïnvloeden. Dit kan op de lange termijn uiteraard gevolgen hebben voor de kwaliteit van de dentitie. Bij bemoeilijkte mondhygiëne wordt patiënten geadviseerd regelmatig, bijvoorbeeld viermaal per jaar, de mondhygiënist of tandarts te bezoeken voor professionele gebitsreiniging.
Er is toenemend bewijs in de literatuur dat OLP samengaat met een verhoogd risico op het krijgen van een maligniteit in de mondholte. Alhoewel de kans op maligne ontaarding beperkt is, lijkt het toch verstandig de patiënt over dit aspect te informeren en te instrueren. De effectiviteit van regelmatige controles is nog niet bewezen. Toch lijkt het verstandig conform de huidige tendens in de literatuur patiënten zekerheidshalve jaarlijks te controleren. Deze controles kunnen verantwoord in de eigen tandheelkundige praktijk plaatsvinden. Bij elke verandering in het klinisch beeld, bij toename van klachten en/of bij twijfel, moet het voor de patiënt mogelijk zijn om op korte termijn door de behandelend specialist te worden gezien.
Aanbevelingen om de symptomen in de mond zoveel mogelijk te voorkomen:
- Vermijd stress – perioden van stress kunnen de OLP verergeren
- Vermijd pittige voeding – zeker wanneer er een opvlamming van OLP is, stimuleert dit de ‘genezing’ niet
- Gebruik een tandpasta met fluoride maar zonder menthol of natriumlaurylsulfaat (SLS)
- Vermijd langdurige blootstelling van de lippen aan de zon, dit kan de OLP op de lippen verergeren. Smeer met een lipcrème met hoge beschermingsfactor
- Probeer de mondhygiëne zo goed mogelijk uit te blijven voeren. Hoe schoner de mond hoe minder factoren die OLP kunnen verergeren
- Poetsen moet minstens één en maximaal tweemaal per dag gebeuren met een extra zachte handtandenborstel met kleine kop en afgeronde hoeken. Het gebruik van een elektrische tandenborstel is individueel verschillend. Er is een risico op een Köbner fenomeen gezien de draaisnelheid en hardheid van de borstel. Het gebruik hiervan moet in samenspraak met patiënt. Een laagdrempelige verwijzing mondhygiënist wordt geadviseerd. Interdentale reiniging moet ook dagelijks met zachte ragers van voldoende dikte plaatsvinden.
- Scherpe randjes kunnen OLP verergeren. Een bezoek aan de tandarts om die te elimineren is verstandig
- Gebruik een verzachtend mondspoelmiddel (zonder alcohol, zonder menthol). Gebruik indien dit vermengd moet worden met water, lauw water.
Instructies aanbrengen lokale behandeling
Om de medicatie het beste zijn werk te laten doen, is het belangrijk deze aan te brengen in een schone mond. Hiervoor kunnen de volgende stappen gevolgd worden:
- Tanden poetsen en tussen de tanden reinigen
- Mond spoelen met klein slokje lauw water
- Mond droog deppen met een gaasje, plekje voor plekje waar de zalf gesmeerd moet worden
- Medicatie aanbrengen
- Gedurende een half uur niet eten of drinken
Genitale lichen planus
In het genitale gebied komen drie vormen van lichen planus voor:
- De erosieve mucosale genitale variant. Glanzend erytheem met soms aan de rand een witte lijn of netwerk van Wickhamse striae en oppervlakkige erosies ter plaatse van de introïtus vaginae of de penis, die vaak pijn veroorzaken. Laesies zijn vaak scherp begrensd.
- De klassieke variant, vergelijkbaar met cutane LP, op de labia majora of op de penisschacht.
- De hypertrofische variant.
De grootste ziektelast bij patiënten met genitale LP bestaat uit branderige pijn aan het genitaal, en soms ook in de anale regio. De genitale huid met LP is kwetsbaar en gevoelig voor externe/mechanische irritatie. De pijnklachten verergeren door aanraken, bijvoorbeeld tijdens het vrijen, en zeker tijdens coïtus. Voorbeelden om dagelijkse irritatie te voorkomen zijn een aangepast fietszadel en het vermijden van te strakke kleding.
LP is een aandoening die ernstige consequenties kan hebben voor de kwaliteit van leven, en meer specifiek voor de kwaliteit van de seksualiteit en de (seksuele) relatie. Het is van belang dat de behandelaar hier aandacht aan besteedt. Het is van belang gericht hiernaar te vragen en de patiënt (en partner) te wijzen op de mogelijkheid van begeleiding/behandeling door psycholoog, seksuoloog NVVS en/of bekkenfysiotherapeut.
Seksuele gezondheid
De meeste volwassenen beschouwen seksuele gezondheid als een belangrijk aspect van hun kwaliteit van leven. Seksueel plezier, seksuele bevrediging en een positief seksueel zelfbeeld bevorderen lichamelijke en geestelijke gezondheid, geluk en kwaliteit van leven voor jong en oud. Dit geldt ook voor mensen met een medische aandoening.
Seksuele gezondheid wordt beïnvloed door zowel biologische, psychologische als sociale factoren. Dit uitgangspunt is gebaseerd op uitspraken van de World Health Organization (2010) en op het Bio-Psycho-Sociaal model. LP is een invaliderende ziekte die op vele manieren ingrijpt op het menselijk organisme (functies en anatomie), het menselijk handelen (activiteiten) en deelname aan het maatschappelijk leven (participatie). Wie LP beschouwt vanuit het allesomvattende perspectief van de ICF (International Classification of Functioning, Disability and Health) ziet dat vele symptomen direct of indirect van invloed zijn op de seksuele gezondheid van de patiënt en zijn/haar eventuele partner. Seksuele gezondheid wordt immers ook bepaald door factoren op het niveau van zowel lichaamsfuncties, activiteiten als participatie. LP als chronische ziekte kent over de tijd veranderingen in symptomatologie met tevens een grote invloed op de seksuele gezondheid. Aandacht voor de seksuele gezondheid is daarom gerechtvaardigd en wenselijk in zowel de acute/diagnostische fase als in de chronische/behandeling fase.
Naast seksuele functiestoornissen moet er oog zijn voor de invloed op de (seksuele) relatie. Wanneer seksuele gezondheid, waaronder het seksuele welbevinden van de patiënt met LP en diens eventuele partner, beschouwd wordt als een normaal aspect van het menselijke leven, dan betekent dit dat dit belangrijke aspect van kwaliteit van leven niet genegeerd, maar juist geadresseerd moet worden: de patiënt laten merken dat dit aspect niet veronachtzaamd wordt, en begrip ervoor dat de ziekte logischerwijs problemen met zich mee kan brengen op relationeel en seksueel vlak, die een uitdaging vormen voor de patiënt en diens eventuele partner. En niet voetstoots aannemen dat de patiënt daar, bijvoorbeeld gezien leeftijd of ziekte-ernst, niet mee bezig zal zijn. De patiënt moet in de gelegenheid worden gesteld aan te geven of zijn/haar seksuele gezondheid een bron van zorg is en zo ja, welke hulp dan in de rede ligt. Van de zorgverleners betrokken bij de behandeling van patiënten met LP mag verwacht worden dat ze hierin het voortouw nemen. Het bespreekbaar maken dient op een sensitieve wijze te gebeuren. Dit zou bijvoorbeeld volgens het PLISSIT-model (Annon, 1976) kunnen plaatsvinden. Het betekent op de eerste plaats simpelweg kenbaar maken dat men weet dat de seksuele gezondheid vragen/zorgen kan opleveren en dat men bereid is deze hulpvraag te onderkennen en desgewenst aandacht te geven. Afhankelijk van de aard en diepgang van de hulpvraag dient een passende discipline te worden ingeschakeld die een adequaat hulpaanbod kan formuleren. Voor complexe vraagstukken, waarin zowel biologische, psychologische als sociaal-relationele factoren interacteren, is verwijzing naar een gecertificeerd seksuoloog NVVS vereist. Om te voorkomen dat deze gedeelde verantwoordelijkheid onder disciplines resulteert in geen verantwoordelijkheid nemen, adviseren wij dat de gynaecoloog/uroloog/dermatoloog in ieder geval in de diagnostische/acute fase het thema seksuele gezondheid adresseert, en daarna op gezette tijden (proactief en structureel) gedurende de behandelfase aandacht aan seksuele gezondheid besteedt.
De volgende problemen kunnen een rol spelen:
Kwaliteit van leven: gêne, schaamte, zorgen, onzekerheid, somberheid, angst, depressie
Wanneer de huid is aangedaan, dan heeft dat significant meer invloed wanneer het gaat om een huidaandoening van het genitaal. [Hassanin 2018]. Afhankelijk van de precieze lokalisatie van LP in het genitaal (bij vrouwen meestal de vagina soms ook vulva en anus; bij mannen de glans penis) kunnen patiënten last hebben van (vulvovaginale of peniele) pijn in het genitaal en verergering van pijn bij zitten, lopen, fietsen, en vrijen. Ook kunnen er problemen met mictie en/of defecatie ontstaan. Strakzittende kleding kan de genitale irritatie of pijn verergeren. Uiteindelijk kunnen de langdurige (pijn)klachten, het ongemak in het dagelijks leven, verminderde mobiliteit, en onzekerheid over hoe om te gaan met de pijn en de beperkingen, leiden tot depressie en angst. [Akel 2020, Cheng 2017, Balieva 2017] Vrouwen met LP lijken hoger risico te lopen op een depressie dan mannen met LP. [Sawant 2015]
Seksualiteit: genitaalbeeld en zelfbeeld
Vrouwen en mannen ervaren moeite om over klachten aan het genitaal te praten, zowel met partners, vrienden, familieleden alsook met zorgverleners; dit leidt tot vertraging bij het stellen van de diagnose, maar ook tot langdurige onzekerheid en zorgen. Als de diagnose eenmaal gesteld is blijft het een lastig onderwerp om over te praten; dit werd bij vrouwen onderzocht. [Sadownik 2020]
Pijn bij vrijen
Het is evident dat patiënten met genitale LP last kunnen hebben van pijn bij het vrijen, zowel bij vrijen met een partner als bij masturberen. De huidafwijkingen in het anogenitale gebied maken eigenlijk ieder rechtstreeks fysiek contact in dat gebied pijnlijk, bijvoorbeeld bij manueel of oraal contact. Coïtus kan pijnlijk zijn (dyspareunie) – zowel voor vrouwen met vulvovaginale LP als voor mannen met peniele LP - of helemaal onmogelijk (apareunie) worden. Met name als bij vrouwen de vaginawanden erosief zijn en/of verkleefd wordt coïtus ondoenlijk door de pijn. Maar ook voor mannen met erosieve afwijkingen aan de glans penis kan coïtus te pijnlijk worden.
Soms kiezen vrouwen ervoor om ondanks pijn, toch (penetrerend) seksueel contact te hebben. Indien coïtus pijn doet, kan dat leiden tot reflectoir aanspannen van de bekkenbodem, waardoor coïtus nog meer bemoeilijkt wordt en de pijn toeneemt. Ook bij mannen met pijn kan reflectoire bekkenbodemhypertonie ontstaan.
Door pijn kan ook de seksuele opwinding afnemen, met als gevolg bij mannen verminderde erectie en bij vrouwen verminderde lubricatie en daardoor nog meer frictie/pijn. Indien er recidiverend pijnlijke coïtus(pogingen) plaatsvinden kan dat leiden tot sensitisatie (hypersensitiviteit van de vulva) en bekkenbodemhypertonie (met triggerpoints). De combinatie van vulvaire sensitisatie en bekkenbodemhypertonie wordt vulvodynie genoemd en kan naast LP bestaan.
Het is belangrijk na te gaan wat de oorzakelijke en onderhoudende factoren zijn van pijn bij het vrijen: de pijnlijke lichen planus laesies, de sensitisatie en/of de triggerpoints in de bekkenbodem.
Patiënten met orale lichen planus kunnen wegens de orale huidafwijkingen doorklachten van pijn en jeuk belemmeringen ervaren bij het zoenen en/of bij orale seks.
Vaginale adhesies
Vaginale erosieve laesies en vaginale adhesies kunnen leiden tot pijn (dyspareunie) en onmogelijkheid van coïtus (apareunie). Patiënte kan zelf thuis deze laesies insmeren met topicale medicatie, eventueel met pelottes waarop medicatie wordt aangebracht. Patiënte kan proberen met behulp van een pelotte met topicale medicatie (zie hiervoor de module Lokale behandeling) de vagina weer toegankelijk te maken. Soms worden adhesies operatief verwijderd. Het is belangrijk dit in goed overleg met de patiënte (en partner) te doen en te vermelden dat adhesies kunnen recidiveren. Met name ook om irreële verwachtingen te voorkomen is een preoperatief consult met de seksuoloog geïndiceerd. [Suzuki 2013] Pelottes kunnen postoperatief gebruikt worden voor het openhouden van de introïtus na operatie. Het is van belang patiënte goed te instrueren, dat zij dit voorzichtig doet en dat het van belang is, dat zij de bekkenbodem ontspant, zodat er geen onnodige irritatie van de introïtus ontstaat. Een bekkenfysiotherapeut kan patiënte leren de bekkenbodem te ontspannen en te instrueren hoe de pelottes ingebracht kunnen worden.
Bekkenbodemhypertonie
Uit de anamnese en/of uit het gynaecologisch onderzoek kan duidelijk worden dat de vrouw (reflectoir) vaginistisch reageert op penetratie(poging). Als dit secundair is aan de LP, dat wil zeggen dat de vrouw eerder in staat is geweest tot coïtus, maar dat nu niet meer kan omdat er een reflectoire vaginistische reactie optreedt, dan is het belangrijk dit aan haar (en haar partner) uit te leggen). Patiënte kan thuis gaan oefenen met het vaginaal inbrengen van haar eigen vinger(s) of van pelottes met oplopende omvang met behulp van ontspanningsinstructies. Belangrijk bij deze oefeningen is dat de vrouw de vagina niet ‘oprekt’ met vinger/pelotte, omdat daardoor irritatie (sensitisatie) van het vagina-epitheel ontstaat, wat nu juist voorkomen moet worden. Indien er behoefte is aan begeleiding kan zij verwezen worden naar:
- een seksuoloog (leren omgaan met de beperking(en) en/of behandelen van de vulvaire sensitisatie en bekkenbodemhypertonie met exposure behandeling) en/of
- een bekkenfysiotherapeut (patiënte bewust leren gebruik te maken van de ademhaling en bewustzijn van buik- en bekkenbodem tijdens pijnbeleving en andere ontspanningstechnieken).
De bekkenbodemhypertonie is soms niet alleen genitaal en reflectoir, maar kan in de gehele bekkenbodem min of meer permanent aanwezig met obstructieve symptomen in mictie en defecatie. [Lunsen & Ramakers 2002] Dit kan bij vrouwen en mannen voorkomen; de patiënt kan verwezen worden naar een geregistreerd bekkenfysiotherapeut. Deze kan met behulp van oefentherapie de patiënt(e)leren de bekkenbodem te relaxeren, eventueel ondersteund met triggerpointmassage en/of myofeedback.
Opwinding, lubricatie en erectie
Wanneer uit de anamnese is gebleken dat de vrouw of man reageert op (dreigende) penetratie met verminderde zin en opwinding en (elke vorm van) penetratie vermijdt als gevolg van angst voor pijn, kan verwijzing naar een seksuoloog overwogen worden. De seksuoloog zal met patiënt(e) (en partner) de mogelijkheid van seks zonder penetratie voor herstel van subjectieve en genitale opwinding bespreken. Om behalve pijnvrij (en dus voorlopig zonder coïtus), ook (weer) plezierig en lustvol te (leren) vrijen, wordt met patiënt(e) en partner besproken wat voor elk van beiden daarvoor nodig is. Daarbij zijn belangrijke aspecten: veiligheid, vertrouwen en intimiteit. Soms volstaat het coïtusverbod, en is het paar in staat tot plezierige, bevredigende seks zonder penetratie, soms vraagt het coïtusverbod juist extra begeleiding. Vanuit de gedachte dat seksueel verlangen kan ontstaan of toenemen op belonende (dus niet pijnlijke) ervaringen met seksuele opwinding, kunnen bijvoorbeeld naast het coïtusverbod streeloefeningen met de partner worden geadviseerd. Met name voor patiënten met langdurige dyspareunie, zal het belangrijkste advies zijn om vooral explorerend op zoek te gaan naar (nieuwe) niet-coïtale vormen van erotische stimulatie.
Timing seksuologische voorlichting en behandeling
Biedt seksuologische voorlichting en behandeling (sexual health care) aan zowel in de acute/diagnostische fase, als later in de chronische/behandeling fase.
Toelichting/argumentatie: behandeling van vragen/zorgen omtrent de seksuele gezondheid na de diagnose LP is niet tijdgebonden. Zorgprofessionals dienen zich te realiseren dat dergelijke vragen/zorgen zowel in de acute fase als in de chronische fase urgent kunnen zijn of worden. Dit is afhankelijk van de omstandigheden van de individuele patiënt en/of diens partner, en/of de levensfase. Vragen/zorgen kunnen zich voordoen met betrekking tot lichaamsfuncties, activiteiten en participatie. Het is vanwege al deze variabelen niet mogelijk één moment in de tijd aan te wijzen waarop seksuologische voorlichting en/of behandeling het beste aangeboden kan worden. Daarnaast is bekend dat gegeven informatie niet altijd beklijft in een stressvolle periode. Om die reden is het geen overbodigheid om op meerdere momenten na te gaan of de patiënt over adequate informatie beschikt. Tenslotte is het een feit dat patiënten over de volle breedte van hun leven een enorm adaptieproces (acceptatie en aanpassing) doormaken en dat zij gaande dit proces andere prioriteiten kunnen stellen en anders in staat kunnen zijn om informatie over hun seksuele gezondheid te verwerken.
Een ingang voor het gesprek over seksualiteit bij elke mannelijke en vrouwelijke patiënt met genitale LP biedt het volgende:
- Uit ervaring en uit onderzoek is bekend dat patiënten met (genitale) LP problemen kunnen ervaren bij seksualiteit. Of dat de partner vragen of zorgen heeft.
- Zijn er dingen die u wilt vragen of bespreken? (onzekerheid, gêne /schaamte, schuldgevoel naar partner, minder zin om te vrijen, minder/geen opwinding/orgasme, pijn bij vrijen)
- Zijn er dingen waar u zich zorgen over maakt? Of uw partner?
- Heeft u behoefte aan een gesprek met een seksuoloog?
Seksuologische voorlichting en behandeling
Allereerst is er een onderscheid tussen seksuologische voorlichting en seksuologische behandeling, hoewel in de praktijk beide aspecten in één en hetzelfde consult kunnen voorkomen. Seksuologische voorlichting aan mannen en vrouwen met lichen planus is feitelijk een vorm van psycho-educatie. In de voorlichting horen uitleg over seksuele problemen die zich kunnen voordoen evenals behandelmogelijkheden. Indien er sprake is van een partner is het belangrijk om deze in dit proces in overleg met de patiënt actief te betrekken.
Normen en waarden omtrent seksualiteit zijn zeer divers. Dit vraagt een open, flexibele en respectvolle bejegening van de zorgverleners.
Het initiatief moet liggen bij de zorgverlener. Indien seksuologische begeleiding is gewenst, richt deze in aan de hand van de vraag van de patiënt en/of de partner.
Seksuologische voorlichting en seksuologische behandeling is gebaseerd op het BPS-model (Biopsychosociaal). Er kan gebruik worden gemaakt van het PLISSIT model (zie pagina 129).
Verwijzing naar seksuoloog
De patiënt(e) met LP kan naar de seksuoloog verwezen worden voor alle vragen of problemen op het gebied van seksualiteit, zoals:
- negatief genitaal- of zelfbeeld: gêne, schaamte en schuldgevoel
- verstoorde seksuele respons: verminderde zin/opwinding/orgasme
- (angst voor) pijn bij vrijen, dyspareunie, apareunie of vulvodynie
- (seksuele) relatie- en communicatieproblemen
- preoperatief (verwachtingen) en zo nodig postoperatief bij adhesiolysis
De seksuoloog zal in een (naar beiden open) gesprek met de patiënt(e) en zijn/haar partner de vragen, problemen, onzekerheden, (verschillen in) wensen en verwachtingen van beiden ten aanzien van seksualiteit exploreren. Naast informatie en uitleg krijgen patiënten gerichte adviezen, zoals bijvoorbeeld over:
- vermindering van angst (voor de pijn) door (tijdelijk) een pijn- en coïtusverbod;
- stapsgewijze exposure met behulp van eigen vingers of pelottes met voldoende glijmiddel;
- vermindering van de angst voor seksueel contact door stapsgewijze exposure aan niet pijnlijke seksuele stimuli;
- (her)introduceren van voorwaarden voor zin en seksuele opwinding, eventueel met een vibrator ter verbetering van clitorale stimulatie;
- wensen en grenzen, en communicatie daarover;
- mictie en defecatie;
- belang van voldoende bekkenbodemrelaxatie bij coïtus;
- belang van voldoende seksuele opwinding/lubricatie bij coïtus. Eventueel kan een (hypoallergeen) lubricans geadviseerd worden, bijvoorbeeld het emolliens dat patiënt reeds gebruikt of een ander lubricans op basis van siliconen of olie. Emollientia waar vaseline in zit niet gebruiken in combinatie met condooms, want dat vermindert de betrouwbaarheid.
- begeleiding door een bekkenfysiotherapeut aan, indien de bekkenbodem hypertoon is en/of pijnlijke triggerpoints bevat en tot (obstructieve) symptomen leidt.
Verwijzing naar bekkenfysiotherapeut
De bekkenfysiotherapeut kan de volgende ondersteuning bieden:
- de patiënte leren bewust te worden van de bekkenbodem;
- de patiënte bewust maken van een ontspannen buik en buikademhaling;
- de patiënte leren de bekkenbodem te ontspannen en de coördinatie te verbeteren;
- de patiënte instrueren hoe de bekkenbodem in conditie wordt gehouden om mictie en defecatie op gang te houden;
- met behulp van perineummassage kan de relaxatie van spieren en de soepelheid van de huid verbeterd/ondersteund worden;
- met behulp van triggerpoint massage (drukpunt massage van pijnlijke plekken in de bekkenbodem) de (uitstralende) pijn verminderen;
- rectale ballontherapie kan gebruikt worden voor het leren ontspannen van de bekkenbodem;
- vaginale ballontherapie kan worden gebruikt voor het openhouden van de introïtus;
- de patiënte kan begeleid worden in het gebruik van pelottes;
- myofeedback kan ingezet worden om (visueel/auditief) inzicht te geven in zowel de aanspanning als de ontspanning van de bekkenbodem.
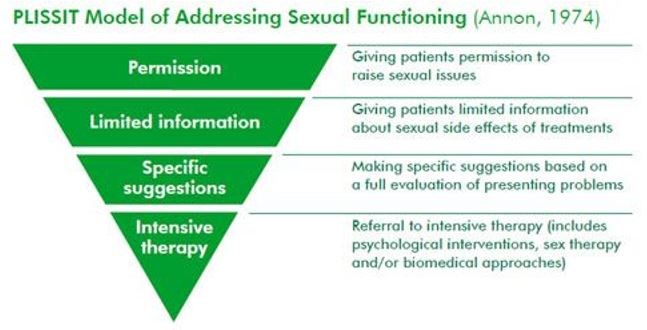
PLISSIT-model
Het PLISSIT-model (Annon, 1974) vormt het acroniem van Permission, Limited Information, Specific Suggestions en Intensive Therapy. Het is een stepped care model waarbij de interventies worden onderscheiden van eenvoudig (die door alle disciplines kunnen worden uitgevoerd) naar complex (die voorbehouden zijn aan medisch specialist en seksuoloog NVVS) en het verenigt zowel preventieve als curatieve elementen in zich.
- de eerste stap (Permission) kan door alle disciplines kan worden uitgevoerd (men laat merken het vanzelf sprekend te vinden dat patiënten vragen/zorgen ten aanzien van hun seksuele gezondheid kunnen hebben);
- de tweede stap (Limited Information) door disciplines die weet hebben van het ziektebeeld en die, zonder de persoon te hoeven kennen, informatie kunnen geven;
- de derde stap (Specific Suggestions) door die disciplines die, op basis van analyse van de bijzondere omstandigheden van de betreffende patiënt, een gericht advies kunnen geven;
- de vierde stap (Intensive Therapy) kan door specifieke zorgverleners worden uitgevoerd.
Het PLISSIT-model borgt structurele en proactieve multidisciplinaire aandacht voor seksualiteitsvraagstukken. Het wordt wereldwijd toegepast. Het bijzondere aan het model is dat het als organiserend model (wie doet wat) kan worden ingezet, maar ook als gefaseerd gespreksmodel (wanneer pak je wat op). Het geeft niet-seksuologen, die weinig beeld hebben bij de manier waarop je aandacht voor seksuele gezondheid kunt waarborgen, een goed idee hoe dit toch mogelijk is en waar mogelijkheden liggen vanuit de eigen discipline.
Nagel lichen planus (2021)
Lichen planus kan alle componenten van het nagelcomplex aantasten: de matrix, het nagelbed en de direct omgevende huid. Bij aantasting van het nagelbed zullen de nagels reeds bij geringe belasting loslaten en is kans op verlies van de nagels groot. Wanneer zowel nagelmatrix als nagelbed is er nauwelijks spraken van aanwezigheid van nagels.
Dit alles leidt tot veel klachten. Naast pijn, blijven haken door splijting van de nagels, losscheuren en dysfunctie met verminderd tastgevoel en verlies van fijne manipulatie, kan er ook sprake zijn van ernstige esthetische-cosmetische bezwaren die kunnen leiden tot schaamtegevoel en sociaal vermijdingsgedrag.
De begeleiding van patiënten met praktische adviezen t.a.v verzorging van de nagels en camouflage kunnen bijdragen aan vermindering van ziektelast en verbetering van de kwaliteit van leven.
Algemene adviezen
- Vermijdt beschadiging en irritatie: draag handschoenen bij werkzaamheden welke de nagels kunnen beschadigen en vermijdt direct huidcontact met agressieve stoffen en schoonmaakmiddelen.
- Manicuren:
- Mag door patiënt zelf gedaan worden maar wees terughoudend met vijlen en frezen en gebruik geen instrumenten om vuil onder de nagels te verwijderen. Gebruik een nagelborsteltje indien nodig.
- Houdt de nagels kort en vijl uitstekende nagelfragmenten voorzichtig weg om haken te vermijden. Eventuele scheuren in de nagels kunnen opgevuld worden met druppel seconde lijm.
- Duw de nagelriemen niet terug: dit kan leiden tot meer irritatie van de nagelplooi en draagt niet bij aan snellere groei noch zuurstofopname
- Verwijs eventueel naar een medisch pedicure voor behandeling of instructies t.a.v. zelfzorg.
Camouflage
Afhankelijk van de ernst en uitgebreidheid en mate van aantasting van de nagels kan camouflage toegepast worden. Dit is echter individueel sterk verschillend: effect op de nagels is afhankelijk van de mate van aantasting. Bij nagels die deels of geheel losliggen van het nagelbed worden deze technieken niet aangeraden.
Camouflage technieken
Voor alle onderstaande opties geldt dat deze aangebracht mogen worden indien met niet bekend is met allergie voor bestanddelen. “Verstikking “van het nagelbed is niet aan de orde want er is geen zuurstofopname door de nagel; oxygenatie gaat via arteriële bloedcirculatie.
- Nagellak
- Acrylnagels
- Gelnagels
- Gelnagellak
- Gelnagels en gelnagellak kunnen “bijgevuld” worden bij uitgroei. Houdt de nagel kort; de nagel mag nooit voorbij de top van de vinger reiken en de vrije rand moet bij voorkeur niet voelbaar zijn als je langs de vingertop omhoog wrijft.
Deze behandelingen hebben als nadeel dat de kunstnagels verwijderen moeten worden door professional middels vijlen. Dit kan weer leiden tot verdere beschadiging van de nagels.
Wat voor de ene patiënt effectief is, kan voor de ander averechts werken. En ook in de tijd kan de situatie en uitwerking van deze behandelingen verschillen. Het blijft een kwestie van trial and error: wat bij de ene patiënt goed werkt pakt bij de ander averechts uit.
Lichen planopilaris (2021)
Haarverlies, wat het gevolg kan zijn lichen planopilaris, kan zeer belastend zijn voor patiënten. Als patiënten het haarverlies willen verbergen zijn hiervoor meerdere opties. Naast een op maat gemaakt haarwerk of pruik kan de patiënt de kale plekken camoufleren met behulp van speciale haarverf of tatoeages. Dat laatste kan ook bij haarverlies van de wenkbrauwen een oplossing zijn. Haartransplantatie is ook een mogelijkheid. Voor invasieve behandelingen zoals tatoeages of haartransplantatie moet de ziekte wel uitgeblust zijn. Bij invasieve behandelingen is er altijd een kans op een recidief of het Köbner fenomeen en kan er dus opnieuw haarverlies optreden.
Referenties
- Akel R, Cohen CE, Fuller C. The Lady Garden Club: supporting women with vulval conditions and their partners J Eur Acad Dermatol Venereol. 2020 Jul;34(7):1579-1582.
- Balieva F, Kupfer J, Lien L, Gieler U, Finlay AY, Tomás-Aragonés L, Poot F, Misery L, Sampogna F, van Middendorp H, Halvorsen JA, Szepietowski JC, Lvov A, Marrón SE, Salek MS, Dalgard FJ. The burden of common skin diseases assessed with the EQ5D™: a European multicentre study in 13 countries. Br J Dermatol. 2017 May;176(5):1170-1178.
- Cheng H, Oakley A, Conaglen JV, Conaglen HM. Quality of Life and Sexual Distress in Women With Erosive Vulvovaginal Lichen Planus. J Low Genit Tract Dis. 2017 Apr;21(2):145-149
- Hassanin AM, Ismail NN, El Guindi A, Sowailam HA. The emotional burden of chronic skin disease dominates physical factors among women, adversely affecting quality of life and sexual function. J Psychosom Res. 2018 Dec;115:53-57.
- Lunsen van HW, Ramakers MJ. The hyperactive pelvic floor syndrome (HPFS): Psychosomatic and psychosexual aspects of hyperactive pelvic floor disorders with co-morbidity of uro-gynaecological, gastro-intestinal and sexual symptomatology. Acta Endosc 2002;32/3:275-85
- Sadownik LA, Koert E, Maher C, Smith KB. A Qualitative Exploration of Women's Experiences of Living With Chronic Vulvar Dermatoses. J Sex Med. 2020 Sep;17(9):1740-1750
- Sawant N, Vanjari NA, Khopkar U, Adulkar S. A study of depression and quality of life in patients of lichen planus. ScientificWorldJournal. 2015;2015:817481.
- Suzuki V, Haefner HK, Kraus-Piper C, O'Gara C, Reed BD. Postoperative sexual concerns and functioning in patients who underwent lysis of vulvovaginal adhesions. J Low Genit Tract Dis. 2013 Jan;17(1):33-7.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 04-03-2022
Beoordeeld op geldigheid : 17-12-2021
Algemene gegevens
De richtlijnontwikkeling werd gefinancierd vanuit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Deze richtlijn is een document met aanbevelingen ter ondersteuning van de dagelijkse praktijkvoering. De richtlijn is gebaseerd op wetenschappelijk onderzoek en discussie met input van experts uit verschillende vakgebieden en patiëntvertegenwoordigers. De richtlijn geeft aanbevelingen over begeleiding en behandeling van patiënten met lichen planus.
Doelgroep
De richtlijn is bestemd voor alle zorgverleners die betrokken zijn bij de zorg voor patiënten met lichen planus, zoals dermatologen, gynaecologen, urologen, apothekers, kinderartsen, MDL-artsen, huisartsen, tandartsen, MKA-chirurgen, pathologen, seksuologen, bekkenfysiotherapeuten, verloskundigen, psychologen, verpleegkundigen en mondhygiënisten. Voor patiënten werd informatie op www.thuisarts.nl en een patiëntenfolder ontwikkeld.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn werd in 2018 een multidisciplinaire werkgroep ingesteld.
Bij het samenstellen van de werkgroep werd rekening gehouden met de geografische spreiding van de werkgroepleden en met een evenredige vertegenwoordiging van academische en niet-academische achtergrond. De werkgroepleden hebben onafhankelijk gehandeld en geen enkel lid ontving gunsten met het doel de richtlijnen te beïnvloeden.
Naast de afgevaardigden van de verschillende beroepsgroepen is er ook een
patiëntenvertegenwoordiger betrokken geweest bij de ontwikkeling van de richtlijn. Voor een volledig overzicht van voorgaande werkgroepen en alle betrokken partijen wordt verwezen naar tabel 2 en tabel 6 in bijlage 1.
|
Werkgroepleden – 2021 |
Affiliatie en vereniging |
|
Drs. C.L.M. van Hees, voorzitter, dermatoloog |
Erasmus Medisch Centrum, Rotterdam, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
Drs. M.L. Bandell, gynaecoloog, seksuoloog NVVS/FECSM |
Albert Schweitzer Ziekenhuis, Dordrecht, Nederlandse Wetenschappelijke Vereniging voor Seksuologie (NVVS) |
|
E. Bol-van den Hil, mondhygiënist
|
Nederlandse Vereniging van Mondhygiënisten (NVM) |
|
C.W.L. van den Bos, bekkenfysiotherapeut, MSPT |
Nederlandse Vereniging voor Bekkenfysiotherapie (NVFB) |
|
Drs. T. Breedveld, tandarts |
Nederlandse Wetenschappelijke Vereniging van Tandartsen (NWVT) |
|
Dr. G.R. Dohle, uroloog |
Erasmus Medisch Centrum, Rotterdam, Nederlandse Vereniging voor Urologie (NVU) |
|
Dr. J.J.E. van Everdingen, dermatoloog n.p. |
Directeur NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
Drs. A. Glansdorp, huisarts en kaderhuisarts urogynaecologie |
Leiden, Nederlands Huisartsen Genootschap (NHG) |
|
S. Groot, patiëntvertegenwoordiger, voorzitter Lichen Planus Vereniging Nederland |
Lichen Planus Vereniging Nederland (LPVN) |
|
Dr. W.A. ter Harmsel, gynaecoloog |
Roosevelt Kliniek, Leiden, Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) |
|
J. Janssens, verpleegkundig specialist |
Bravis Ziekenhuis, Bergen op Zoom en Roosendaal, Verpleegkundigen en Verzorgenden Nederland (V&VN) |
|
Dr. M.J. ten Kate-Booij, gynaecoloog |
Erasmus Medisch Centrum, Rotterdam, Nederlandse Vereniging voor Obstetrie en Gynaecologie (NVOG) |
|
Dr. E.H. van der Meij, MKA-chirurg |
Nederlandse Vereniging voor Mondziekten, Kaak- en Aangezichtschirurgie (NVMKA) |
|
Drs. E.J. Mendels, dermatoloog
|
Sophia Kinderziekenhuis - Erasmus Medisch Centrum, Rotterdam, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
Dr. J.M. Oldhoff, dermatoloog |
Universitair Medisch Centrum Groningen, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
Drs. M.C. Raadgers, bekkenfysiotherapeut, bewegingswetenschapper |
Nederlandse Vereniging voor Bekkenfysiotherapie (NVFB) |
|
Drs. M.J. Ramakers, arts-seksuoloog NVVS/FECSM |
Nederlandse Wetenschappelijke Vereniging Voor Seksuologie (NVVS) |
|
Drs. L.M.T. van der Spek-Keijser, dermatoloog |
Bravis Ziekenhuis, Bergen op Zoom en Roosendaal, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
E. Swanborn, patiëntvertegenwoordiger, voorzitter stichting Lichen Sclerosus |
Stichting Lichen Sclerosus (SLS) |
|
Dr. R.A. Veenendaal |
Nederlandse Vereniging van Maag-Darm-Leverartsen (NVMDL) |
|
Drs. H. Vermaat, dermatoloog |
Spaarne Gasthuis, Haarlem, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV), Nederlandse Vereniging voor Vulva Pathologie (NVvVP) |
|
Drs. A.H.I. Witterland, ziekenhuisapotheker |
Nederlandse Vereniging van ZiekenhuisApothekers (NVZA) |
|
Drs S.A.A. Wolt-Plompen, kinderarts |
Universitair Medisch Centrum Utrecht, Nederlandse Vereniging voor Kindergeneeskunde (NVK) |
|
Ondersteuning werkgroep |
Vereniging |
|
S.L. Wanders, MSc, arts-onderzoeker (secretaris) vanaf juli 2021 |
Bureau NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
E. de Booij, MSc, arts-onderzoeker (secretaris) t/m juni 2021 |
Bureau NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
L.S. van der Schoot, MSc, arts-onderzoeker (secretaris) t/m november 2019 |
Bureau NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
M. Hofhuis, MSc, arts-onderzoeker (secretaris) t/m oktober 2019 |
Bureau NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
|
Dr. W.A. van Enst, epidemioloog |
Bureau NVDV, Utrecht, Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV) |
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in bijlage 2.
Inbreng patiëntenperspectief
In de huidige richtlijn wordt het belang onderschreven van het patiëntenperspectief in het algemeen en van behandeltevredenheid en kwaliteit van leven in het bijzonder. Veel van de aandachtspunten die de Lichen Planus Vereniging Nederland (LPVN) heeft aangedragen zijn verweven in deze richtlijn. Om het patiëntenperspectief meer kracht bij te zetten is er op verzoek van de LPVN een landelijk vragenlijstonderzoek uitgevoerd naar behandeltevredenheid en kwaliteit van leven bij patiënten met LP. In totaal werden 138 LP-patiënten door de LPVN aangeschreven voor deelname aan dit onderzoek, met een respons van 76,1% (88 patiënten). In dit onderzoek werden specifieke vragen gesteld over behandeltevredenheid. Bij de behandeling blijken patiënten effectiviteit het belangrijkste vinden, gevolgd door arts-patiënt relatie, veiligheid en informatieverschaffing. Ongeveer de helft van de patiënten (49,3%) is tevreden over de huidige behandeling, waarbij patiënten het meest tevreden waren over de arts-patiënt relatie, en het minst over effectiviteit van de behandeling. Tevens werden specifieke vragen gesteld over kwaliteit van leven. Uit het vragenlijstonderzoek kwam naar voren dat patiënten met LP een lichte tot middelmatige vermindering van kwaliteit van leven ervaren. De grootste vermindering wordt veroorzaakt door symptomen. Voor een volledig verslag van dit vragenlijstonderzoek zie bijlage 10. Tevens heeft de LPVN een lijst met aandachtspunten voor de zorgverlener aangedragen. Deze lijst geeft de zorgverlener in vogelvlucht een inzicht in de wensen van patiënten met lichen planus. Deze lijst met aandachtspunten is te vinden in bijlage 11.
Methode ontwikkeling
Evidence based
Werkwijze
Voor een overzicht van alle aspecten van de ontwikkeling van een richtlijn wordt verwezen naar bijlage 1.
