Screening psychische doelen
Uitgangsvraag
Op welke manier en met welke instrumenten dienen de psychische doelen voor het deelnemen aan hartrevalidatie gescreend te worden?
Aanbeveling
Maak bij screening van psychische doelen gebruik van een gevalideerd screeningsinstrument, bij voorkeur de BPSI, PHQ-9 of GAD-7. Dit screeningsinstrument kan aan de hartpatiënt worden voorgelegd door een verpleegkundige dan wel hartconsulent.
Verwijs bij een indicatie voor nieuwe sociale- en/of relationele stress, ten gevolge van hartproblematiek, op basis van het screeningsinstrument door naar een medisch maatschappelijk werker.
Verwijs bij een indicatie voor psychische problematiek op basis van de screeningsinstrumenten door naar een psycholoog of psychiater.
Maak als psycholoog of (bij ernstige problematiek en het voorschrijven van psychofarmaca) psychiater gedurende de intake onderscheid tussen;
(1) patiënten met risicofactoren als stress, woede en hostiliteit;
(2) patiënten met depressieve klachten;
(3) patiënten met angstklachten;
(4) patiënten met trauma ten gevolge van het doormaken van een cardiaal incident.
Deze groepen dienen onderscheiden te worden omdat er verschillend behandelaanbod is geïndiceerd.
Screen op een later tijdstip bij (vermoedelijke) aanwezigheid van psychische symptomen gedurende het hartrevalidatietraject, indien deze bij de start afwezig waren.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
De literatuursearch heeft één studie opgeleverd met betrekking tot nieuwe screeningsinstrumenten voor psychologische doelen (van den Houdt, 2022). Dit betreft een studie over de Comprehensive Psychosocial Screening Instrument (CPSI).
Systematische screening voor psychosociale risicofactoren (depressie, angst, stress, woede/hostiliteit, trauma) is van belang voor hartpatiënten, in die zin dat deze risicofactoren van invloed zijn op het ontstaan en de progressie van cardiovasculaire condities (Van den Houdt et al., 2022). Met behulp van klinische praktijkervaring, gedragen door de landelijke werkgroep cardiopsychologie, en overige literatuur is de in 2011 opgestelde lijst met screeningsinstrumenten voor psychische doelen herbeoordeeld en aangevuld. De beslisbomen zijn geüpdatet om op deze manier aan de hand van valide afkapwaarden zorg op maat te kunnen bieden.
Algemeen uitgangspunt – Het doel van een screeningsinstrument is dat deze handzaam is in het gebruik. In de praktijk komt dit neer op een screeningsinstrument dat in relatief korte tijd is in te vullen door de patiënt. Daarnaast dient deze gemakkelijk meetbaar en interpreteerbaar te zijn door de afnemer, in dit geval een verpleegkundige dan wel hartconsulent. Het gebruikte screeningsinstrument dient een betrouwbare en valide beoordeling te geven van de problemen op het gebied van psychisch welzijn, zodat de juiste zorg ingezet kan worden.
Gezien de relatie van scores op de Patient Health Questionnaire- 9 (PHQ-9), Breed Psychosociaal ScreeningsInstrument (BPSI) en Generalised Anxiety Disorder-7 item scale (GAD-7) met medische uitkomsten en het uitgebreide gebruik ervan in de populatie hartpatiënten, alsmede hun waarde als screener (korte afname, cut-offs) worden hieronder deze screeningsvragenlijsten nader beschreven en vergeleken. De HADS wordt niet besproken, omdat dit instrument copyright kent en dus kosten met zich meebrengt, en qua eigenschappen vergelijkbaar is met de PHQ-9 en GAD-7, welke gratis verkrijgbaar zijn.
Patient Health Questionnaire- 9 (PHQ-9)
De PHQ-9 meet de aanwezigheid en ernst van depressieve klachten gedurende de laatste twee weken. Het instrument is beschikbaar in het Nederlands (Persoons, 2003). Ter overweging zou in plaats van de PHQ-9 ook een verkorte versie, de PHQ-2, kunnen worden ingezet, aangevuld met een klinisch interview. De PHQ-2 bestaat uit de eerste twee items van de PHQ-9 en focust zich middels deze twee items op depressieve klachten gedurende de laatste twee weken.
Breed Psychosociaal ScreeningsInstrument (BPSI)
De ‘Comprehensive Psychosocial Screening Instrument’ is een acht-dimensionaal Nederlands instrument dat met 25 items alle psychologische risicofactoren meet, namelijk depressie, angst, werkstress, familiestress, Type D persoonlijkheid (bv. sociale inhibitie, negatieve affectiviteit), woede, vijandigheid en trauma. Voordeel is dat de depressie en angst score gebaseerd zijn op de PHQ-4, die is samengesteld uit de PHQ-2 en GAD-2 (Kroenke, 2009), en dat gevalideerde cut-offs bestaan voor de Nederlandse populatie.
Generalised Anxiety Disorder-7 item scale (GAD-7)
De GAD-7 item schaal meet angst met betrekking tot een gegeneraliseerde angststoornis d.m.v. symptomen van de afgelopen twee weken. Zoals de naam van deze screener aangeeft, bestaat deze uit zeven items met duidelijke afkapwaardes. Het instrument is beschikbaar in het Nederlands (Spitzer, 2006). Ter overweging zou in plaats van de GAD-7 ook een verkorte versie, de GAD-2, kunnen worden ingezet, aangevuld met een klinisch interview. De GAD-2 bestaat uit de eerste twee items van de GAD-7 en focust zich middels deze twee items op gegeneraliseerde angstklachten gedurende de laatste twee weken.
Een onderlinge vergelijking tussen de meetinstrumenten laat een goede correlatie zien tussen BPSI, PHQ-9/-2 en de GAD-7. Wanneer vergeleken werd met de PHQ-9/-2 werd een goede tot excellente specificiteit, sensitiviteit en NPV gemeten en een gemiddelde PPV. Wanneer vergeleken werd met de GAD-7 werd een goede sensitiviteit en specificiteit gemeten en een excellent niveau voor NPV, in tegenstelling tot de PPV die laag is (Van den Houdt, 2022). Hieruit blijkt dat de BPSI een vergelijkbare voorspeller is voor depressie en angst wanneer vergeleken wordt met de PHQ-9/-2 en GAD-7/-2.
De werkgroep adviseert het gebruik van een van bovenstaande screeningsinstrumenten voor de screening van angst en depressie, boven andere instrumenten (zoals HADS). De werkgroep is tevens van mening dat de brede screening met de BPSI de voorkeur heeft, omdat deze tevens screent voor werk- en familiestress, Type D persoonlijkheid, woede, hostiliteit, trauma. Alle vragenlijsten kunnen gemakkelijk digitaal worden afgenomen. Het handelen middels deze vragenlijsten wordt weergegeven in onderstaande beslisboom (Figuur 1).
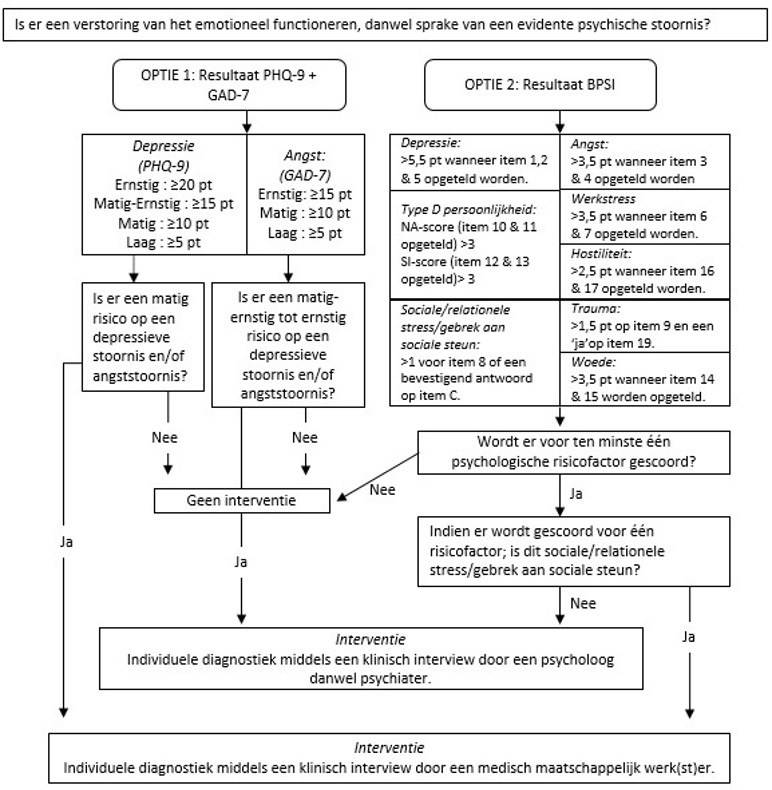
Figuur 1. Beslisboom Screening depressieve en/of angstsymptomen.
Screening voor specifieke problematiek
In aanvulling op de psychologische screening die hierboven wordt beschreven, verdienen een aantal meer specifieke screeners ook de aandacht. Zoals ook vermeld in de KNGF-richtlijn, is beweegangst een belangrijke barrière voor deelname aan en succes van een hartrevalidatie traject. De screening op beweegangst (scores van 29 of hoger op de TSK-NL Heart (Keessen et al., 2020)) en hart-gefocuste angst (d.m.v. CAQ, als positief op TSK-NL Heart) wordt aanbevolen in de KNGF-richtlijn. Deze aanbeveling wordt van harte door de huidige richtlijnwerkgroep overgenomen. Zodra er sprake is van hart-gefocuste angst in aanvulling op beweegangst zou de medisch psycholoog betrokken moeten worden.
Timing
Het is belangrijk om bewust om te gaan met de timing van psychosociale screening voor de bepaling of psychologische zorg nodig is. Als dit te vroeg na een acuut event zoals infarct of revascularisatie komt, zitten mensen midden in hun natuurlijke herstel, waardoor er een risico is op een te hoge doorverwijzing. Idealiter zou psychosociale screening plaats moeten vinden op vier tot zes weken na het doormaken van het acute event.
Subgroepen
Nadeel van de voorgestelde vragenlijsten is dat deze niet voor iedere subcultuur beschikbaar zijn in de moedertaal. Screening kan worden bemoeilijkt doordat een naaste of tolk vragen dient te vertalen, waarmee tevens de validiteit en betrouwbaarheid van de scores in twijfel getrokken kunnen worden. Klinisch interview met ondersteuning van een naaste die de Nederlandse taal beheerst of tolk kent dan de voorkeur.
In de praktijk wordt gezien dat patiënten problemen of veranderingen kunnen ervaren met betrekking tot seksualiteit. In de aanbevolen vragenlijsten zijn geen items opgenomen die ingaan op dit onderwerp. Eerder in het proces, bij het intakegesprek, dient dit onderwerp besproken te worden. Bij aanwezigheid van genoemde problemen kan vervolgens doorverwezen worden naar een seksuoloog (of psycholoog).
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Voor de patiënt is het belangrijkste doel van de screeningsprocedure psychische doelen dat behoeften op een adequate, betrouwbare maar ook minimaal invasieve manier in kaart worden gebracht. Dit betekent dat naast inventariserende vragen over psychische klachten (depressie, angst, stress, woede/hostiliteit, trauma) ook de aanbevolen screeningsinstrumenten kunnen worden gebruikt om na te gaan of er sprake van psychische klachten is.
Kosten (middelenbeslag)
Aan de door de werkgroep voorgestelde screeningsinstrumenten zijn geen licentiekosten verbonden. Screeningsinstrumenten zijn vrij toegankelijk voor alle betrokken zorgprofessionals. Tevens kan patiënt deze zelfstandig invullen, waarmee geen beroep wordt gedaan op de tijd van een zorgprofessional. Kanttekening is, dat als er tolk moet worden ingezet voor anderstaligen, dat dit dan geld kost.
Rationale van de aanbeveling: weging van argumenten voor en tegen de diagnostische procedure
De werkgroep is van mening dat het behandelend team gedurende het gehele hartrevalidatietraject alert dient te zijn op de aanwezigheid van psychische symptomen. Indien deze zich op enig moment voor doen, dient er door middel van een ‘stepped-care’ benadering gescreend te worden zodat er een passend behandelaanbod kan volgen.
Onderbouwing
Achtergrond
The current intake for the cardiac rehabilitation program includes all patients with different manifestations of coronary artery disease (CAD). Nowadays a screener (HADS, PHQ-9, GAD-7) is used and depending on the score, either a group module or an individual program is indicated. Sometimes a quality-of-life questionnaire is used but the actions taken in response to the questionnaire vary. Optimal conditions for screening would be screening as a primary prevention (routine screening) and harmonization of screening tools.
Screening tools should better align with treatment and therefore screening should include a broader range of psychological problems, like stress, anger/hostility, trauma. Clinical practice demonstrates that screening is often initiated too early, preventing natural recovery during treatment. The question is whether treatment would still be necessary when screening had been delayed. A few changes in the screening process could result in a more optimal inclusion of patients and better alignment with treatment options.
Samenvatting literatuur
For the summary of the literature, we have made use of the table attached to the 2011 Cardiac Rehabilitation guideline, which reviewed available assessment instruments for depression and anxiety (Welter 2010).
Description of studies
The Comprehensive Psychosocial Screening Instrument (CPSI; BPSI in Dutch) assesses depression, anxiety, Type D personality, work & family stress, hostility, anger ad trauma symptoms with 2-3 questions per construct (van den Houdt, 2022). The screener comes with validated cut-offs and is available in Dutch. Two validation studies (of which one in the Netherlands) investigated the performance of the screener in patients with heart disease and in the general population. In the Dutch study, comparing the screening results to results of valid instruments demonstrated adequate to good screener scale performances (van den Houdt, 2022; van den Houdt, 2023). Screening accuracy was best for depression, anxiety, and Type D personality, as indicated by the balance between sensitivity and specificity, and the screening cut-offs showed adequate to good ROC curves (95%CI bound of AUC >0.6). Negative predictive values (NPV; the chance a negative test result is true) were all good (75-89%) to excellent (90%). The positive predictive values (PPV; the chance a positive screen is true) were low (<50%) for some low prevalence constructs, as the PPV is directly related to prevalence, and acceptable for most constructs, when functioning in a stepped-care process where full diagnostic accuracy is reached during the follow-up interview.
The authors advice to use a different screener for social support, which is further described in the part on screening for social goals of this guideline.
Results
Next to the tables with screening instruments for social support from the guideline of 2011, one study was included in the analysis of the literature (van den Houdt, 2022).
Zoeken en selecteren
Tables with available screening instruments for depression and anxiety as developed in the previous guideline from 2011 were used as basis for the literature summary. A literature search was further used to screen for new available screening instruments in Dutch language for depression and anxiety since 2011.
Table 1 PICO
|
Patients |
Post-acute coronary syndrome patients with a recent percutaneous coronary intervention (PCI), myocardial infarction (MI) or coronary artery bypass grafting (CABG); cardiac arrest patients |
|
Intervention |
Screening for psychological risk factors: depression, anxiety (generic and regarding physical exercise, recurrence), chronic stress, (work-related, marital), type D personality, anger, hostility, vital exhaustion |
As the search was performed for potential new screening tools, only the focus of this literature analysis is on the tools, not on potentially relevant outcomes.
Search and select (Methods)
The databases Medline (via OVID), PsycINFO (via OVID) Embase (via Embase.com) were searched with relevant search terms from 2011 until 4 September 2023. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 5797 hits. Studies were selected based on the following criteria: new developed screening instruments, available in Dutch language, according to the PICO depicted above. One study was included in the literature summary.
Results
Next to the tables with screening instrument for depression and anxiety, one study (van den Houdt, 2022) was included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables.
Referenties
- Keessen P, den Uijl I, Visser B, van den Berg-Emons H, Latour CHM, Sunamura M, Jorstad HT, Ter Riet G, Scholte Op Reimer WJM, Kraaijenhagen RA, Ter Hoeve N. Fear of movement in patients attending cardiac rehabilitation: A validation study. J Rehabil Med. 2020 Feb 27;52(2):jrm00021. doi: 10.2340/16501977-2653. Erratum in: J Rehabil Med. 2020 Oct 19;52(10):jrm00114. PMID: 32030433.
- Kroenke K, Spitzer RL, Williams JB, Löwe B. An ultra-brief screening scale for anxiety and depression: the PHQ-4. Psychosomatics. 2009 Nov-Dec;50(6):613-21. doi: 10.1176/appi.psy.50.6.613. PMID: 19996233.
- Persoons P, Luyckx K, Desloovere C, Vandenberghe J, Fischler B. Anxiety and mood disorders in otorhinolaryngology outpatients presenting with dizziness: validation of the self-administered PRIME-MD Patient Health Questionnaire and epidemiology. Gen Hosp Psychiatry. 2003 Sep-Oct;25(5):316-23. doi: 10.1016/s0163-8343(03)00072-0. PMID: 12972222.
- Spitzer RL, Kroenke K, Williams JB, Löwe B. A brief measure for assessing generalized anxiety disorder: the GAD-7. Arch Intern Med. 2006 May 22;166(10):1092-7. doi: 10.1001/archinte.166.10.1092. PMID: 16717171.
- van den Houdt S, Albus C, Herrmann-Lingen C, Widdershoven J, Kupper N. Validity of a multidimensional comprehensive psychosocial screening instrument based on the ESC cardiovascular prevention guidelines - Evidence from the general and cardiovascular patient population. J Psychosom Res. 2022 Jun;157:110791. doi: 10.1016/j.jpsychores.2022.110791. Epub 2022 Mar 31. PMID: 35398675.
- van den Houdt S, Colberg J, Samel C, Herrmann-Lingen C, Kupper N, Albus C. Validity of a German Comprehensive Psychosocial Screening Instrument based on the ESC Cardiovascular Prevention Guidelines. Z Psychosom Med Psychother. 2023 Feb;69(1):76-97. doi: 10.13109/zptm.2023.69.1.76. PMID: 36927319.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 02-10-2024
Beoordeeld op geldigheid : 17-09-2024
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2020 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten met hart- en vaatziekten.
Werkgroep
- Prof. dr. A.W.J. (Arnoud) van ‘t Hof, cardioloog, werkzaam in het Maastricht Universitair Medisch Centrum te Maastricht en Zuyderland MC te Heerlen [NVVC] (voorzitter)
- Dr. T. (Tom) Vromen, cardioloog, werkzaam in het Máxima Medisch Centrum te Eindhoven [NVVC]
- Dr. M. (Madoka) Sunamura, cardioloog, werkzaam in het Franciscus Gasthuis & Vlietland en Stichting Capri Hartrevalidatie te Rotterdam [NVVC]
- Dr. V.M. (Victor) Niemeijer, sportarts, werkzaam in het Elkerliek ziekenhuis te Helmond [VSG]
- Dr. J.A. (Aernout) Snoek, sportarts, werkzaam in het Isalaziekenhuis te Zwolle [VSG]
- D.A.A.J.H. (Dafrann) Fonteijn, revalidatiearts, werkzaam in het Reade centrum voor revalidatie en reumatologie te Amsterdam [VRA]
- Dr. H.J. (Erik) Hulzebos, klinisch inspanningsfysioloog-fysiotherapeut, werkzaam in het Universitair Medisch Centrum Utrecht te Utrecht [KNGF]
- E.A. (Eline) de Jong, Gezondheidszorgpsycholoog, werkzaam in het VieCuri Medisch Centrum te Venlo en Venray [LVMP] (vanaf mei 2023)
- Dr. N. (Nina) Kupper, associate professor, werkzaam in de Tilburg Universiteit te Tilburg [LVMP] (vanaf juli 2022)
- S.C.J. (Simone) Traa, klinisch psycholoog, werkzaam in het VieCuri Medisch Centrum te Venlo [LVMP] (tot mei 2023)
- Dr. V.R. (Veronica) Janssen, GZ-psycholoog in opleiding tot klinisch psycholoog, werkzaam in het Leids Universitair medisch centrum te Leiden [LVMP] (tot maart 2022)
- I.G.J. (Ilse) Verstraaten MSc., beleidsadviseur, werkzaam bij Harteraad te Den Haag [Harteraad] (vanaf december 2021)
- H. (Henk) Olk, ervaringsdeskundige [Harteraad] (vanaf juni 2022)
- A. (Anja) de Bruin, beleidsadviseur, werkzaam bij Harteraad te Den Haag [Harteraad] (tot november 2021)
- Y. (Yolanda) van der Waart, ervaringsdeskundige [Harteraad] (tot maart 2022)
- K. (Karin) Verhoeven-Dobbelsteen, gedifferentieerde hart en vaat verpleegkundige werkzaam als hartrevalidatie verpleegkundige, werkzaam in het Bernhoven Ziekenhuis te Uden [NVHVV] (vanaf juni 2022)
- R. (Regie) Loeffen, gedifferentieerde hart en vaat verpleegkundige werkzaam als hartrevalidatie verpleegkundige, werkzaam in het Canisius Wilhelmina Ziekenhuis te Nijmegen [NVHVV] (vanaf juni 2022)
- M.J. (Mike) Kuyper, MSc, verpleegkundig specialist, werkzaam in de Ziekenhuisgroep Twente te Almelo [NVHVV] (tot juni 2022)
- K.J.M. (Karin) Szabo-te Fruchte, gedifferentieerde hart en vaat verpleegkundige werkzaam als hartrevalidatie verpleegkundige, werkzaam in het Medisch Spectrum Twente te Enschede [NVHVV] (tot juni 2022)
Meelezers:
- Drs. I.E. (Inge) van Zee, revalidatiearts, werkzaam in Revant te Goes [VRA]
- T. (Tim) Boll, GZ-psycholoog, werkzaam in het St Antonius Ziekenhuis te Nieuwegein [LVMP]
- K. (Karin) Keppel-den Hoedt, medisch maatschappelijk werker, werkzaam in de Noordwest Ziekenhuisgroep te Den Helder [BPSW] (vanaf mei 2023)
- C. (Corrina) van Wijk, medisch maatschappelijk werker, werkzaam in het rode Kruis Ziekenhuis te Beverwijk [BPSW] (tot mei 2023)
- D. Daniëlle Conijn, beleidsmedewerker en richtlijnadviseur Koninklijk Nederlands Genootschap Fysiotherapie [KNGF]
Meelezers bij de module Werkhervatting, vanuit de richtlijnwerkgroep Generieke module Arbeidsparticipatie:
- Jeannette van Zee (senior adviseur patiëntbelang, PFNL)
- Michiel Reneman (hoogleraar arbeidsrevalidatie UMCG)
- Theo Senden (klinisch arbeidsgeneeskundige)
- Asahi Oehlers (bedrijfsarts, namens NVAB)
- Frederieke Schaafsma (bedrijfsarts en hoogleraar AmsterdamUMC)
- Anil Tuladhar (neuroloog)
- Ingrid Fakkert (arts in opleiding tot verzekeringsarts)
Met ondersteuning van
- Dr. B.H. (Bernardine) Stegeman, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Drs. J.M.H. (Harm-Jan) van der Hart, junior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Mogelijke restrictie |
|
Van 't Hof (voorzitter) |
Hoogleraar Interventie Cardiologie Universiteit Maastricht |
|
|
Geen |
|
Fonteijn |
Revalidatiearts |
Geen |
Geen |
Geen |
|
Hulzebos |
Klinisch Inspanningsfysioloog - (sport)Fysiotherapeut |
|
Geen |
Geen |
|
Jong |
GZ-psycholoog, betaald, (poli-)klinische behandelcontacten binnen het ziekenhuis. |
Geen |
Geen |
Geen |
|
Kupper |
Associate professor bij Tilburg University (betaald) |
Associate editor bij Psychosomatic Medicine (betaald) |
Geen |
Geen |
|
Loeffen |
Hartrevalidatieverpleegkundige |
werkgroep hartrevalidatie NVHVV |
Geen |
Geen |
|
Niemeijer |
Sportarts Elkerliek Ziekenhuis Helmond |
Dopingcontrole official Dopingautoriteit 4u/mnd betaald (tot eind 2023) |
Geen |
Geen |
|
Olker |
Patiëntenvertegenwoordiger |
Geen |
Geen |
Geen |
|
Snoek |
Sportarts |
|
Geen |
Geen |
|
Sunamura |
Cardioloog |
Cardioloog, verbonden aan Stichting Capri Hartrevalidatie |
Geen |
Geen |
|
Verhoeven |
Hartrevalidatieverpleegkundige |
NVHVV voorzitter werkgroep Hartrevalidatie |
Geen |
Geen |
|
Verstraaten |
Beleidsadviseur Harteraad |
Geen |
Geen |
Geen |
|
Vromen |
Cardioloog |
Commissie Preventie en Hartrevalidatie NVVC (Onbetaald) Interdisciplinair Netwerk Hartrevalidatie (INH) (onbetaald) + Werkgroeplid KNGF Richtlijn hartrevalidatie 2024. |
Werkzaamheden voor PROFIT-trial, onderzoek naar het effect van hartrevalidatie/leefstijl bij stabiele angina pectoris. Onderzoek (maar niet mijn eigen bijdrage) gefinancierd door ZonMW |
Geen |
|
Werkgroepleden die niet langer meer participeren |
||||
|
De Bruin |
Beleidsadviseur |
Geen |
Geen |
Geen |
|
Janssen |
LUMC: GZ-psycholoog (0,4 fte) |
Docent NPi: cursus Hartrevalidatie |
CVON2016-12 (gaat over eHealth voor hartrevalidatie, sponsor: ZonMw en de Hartstichting) gepubliceerd Betrokken bij de ontwikkeling van een leidraad voor een online PEP-module Hartrevalidatie.
|
Geen |
|
Kuyper |
Verpleegkundig specialist cardiologie, Ziekenhuisgroep Twente (betaald, vast in loondienst) |
Werkgroeplid NVHVV (onbetaald) |
Geen |
Geen |
|
Szabo-te Fruchte |
Verpleegkundig coördinator hartrevalidatie |
Nederlandse Vereniging voor Hart- en Vaatverpleegkundigen (NVHVV) werkgroeplid hartrevalidatie |
Geen |
Geen |
|
Traa |
Klinisch psycholoog - psychotherapeut bi VieCuri Medisch Centrum, afdeling Medische Psychologie |
1 x per jaar docent RINO Zuid - GZ- & KP-opleiding |
Geen |
Geen |
Inbreng patiëntenperspectief
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door afgevaardigde patiëntenvereniging en patiëntvertegenwoordiger in de werkgroep. De conceptrichtlijn is tevens voor commentaar voorgelegd aan Harteraad en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Module |
Uitkomst raming |
Toelichting |
|
Module Screening psychische doelen |
geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (>40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel van de zorgaanbieders en zorgverleners al aan de norm voldoet en het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met hart- en vaatziekten. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijnmodule (NVVC, 2011) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen tijdens een invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 en R Studio werden gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Voor de volgende modules is gebruik gemaakt van ChatGPT voor het schrijven van de overwegingen:
- Module Diagnosegroepen;
- Module Screening van fysieke capaciteit en activiteit.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwaliteit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Algemene informatie
|
Cluster/richtlijn: NVVC Multidisciplinaire richtlijn Hartrevalidatie |
|
|
Uitgangsvraag/modules: Screening psychische doelen - Welke screeningsinstrumenten (kunnen) worden gebruikt binnen de hartrevalidatie? |
|
|
Database(s): Embase.com, Ovid/Medline |
Datum: 4 september 2023 |
|
Periode: vanaf 1999 |
Talen: geen restrictie |
|
Literatuurspecialist: Alies van der Wal |
Rayyan review: https://rayyan.ai/reviews/768081 |
|
BMI-zoekblokken: voor verschillende opdrachten wordt (deels) gebruik gemaakt van de zoekblokken van BMI-Online https://blocks.bmi-online.nl/ Bij gebruikmaking van een volledig zoekblok zal naar de betreffende link op de website worden verwezen. |
|
|
Toelichting: Voor deze vraag is gezocht op de elementen: ACS patiënten (PCI, MI of CABG), hartstilstand, hartrevalidatie Screeningsinstrumenten voor (bepaalde) psychologische risicofactoren Klinimetrie filter De sleutelartikelen worden gevonden met deze search, m.u.v. PMID 25059929. Deze komt niet door het klinimetrie filter. |
|
|
Te gebruiken voor richtlijnen tekst: Nederlands In de databases Embase.com, Ovid/Medline en Ovid/Psycinfo is op 4 september 2023 systematisch gezocht naar systematische reviews, clinical trials en observationele studies over screeningsinstrumenten voor psychologische risicofactoren bij post-ACS patiënten (die een PCI, MI of CABG hebben doorgemaakt) of patiënten die een hartstilstand hebben gehad. De literatuurzoekactie leverde … unieke treffers op.
Engels On the 4th of September 2023, a systematic search was performed in the databases Embase.com, Ovid/Medline and Ovid/Psycinfo for systematic reviews, clinical trials and observational studies about screening tools for psychological risk factors in post-ACS patients (who have experienced a PCI, MI or CABG) or patients who have experienced cardiac arrest. The search resulted in … unique hits. |
|
Zoekopbrengst
|
|
EMBASE |
OVID/MEDLINE |
OVID/PSYCINFO |
Ontdubbeld |
|
SR |
118 |
221 |
58 |
296 |
|
Observationele studies (incl. clinical trials) |
2882 |
3986 |
504 |
5501 |
|
Totaal |
3000 |
4207 |
562 |
5797* |
*in Rayyan
Zoekstrategie
Embase.com
|
No. |
Query |
Results |
|
#12 |
#10 OR #11 |
3000 |
|
#11 |
#6 AND (#8 OR #9) NOT #10 = observationeel |
2882 |
|
#10 |
#6 AND #7 = SR |
118 |
|
#9 |
'case control study'/de OR 'comparative study'/exp OR 'control group'/de OR 'controlled study'/de OR 'controlled clinical trial'/de OR 'crossover procedure'/de OR 'double blind procedure'/de OR 'phase 2 clinical trial'/de OR 'phase 3 clinical trial'/de OR 'phase 4 clinical trial'/de OR 'clinical trial'/exp OR 'pretest posttest design'/de OR 'pretest posttest control group design'/de OR 'quasi experimental study'/de OR 'single blind procedure'/de OR 'triple blind procedure'/de OR (((control OR controlled) NEAR/6 trial):ti,ab,kw) OR (((control OR controlled) NEAR/6 (study OR studies)):ti,ab,kw) OR (((control OR controlled) NEAR/1 active):ti,ab,kw) OR 'open label*':ti,ab,kw OR (((double OR two OR three OR multi OR trial) NEAR/1 (arm OR arms)):ti,ab,kw) OR ((allocat* NEAR/10 (arm OR arms)):ti,ab,kw) OR placebo*:ti,ab,kw OR 'sham-control*':ti,ab,kw OR (((single OR double OR triple OR assessor) NEAR/1 (blind* OR masked)):ti,ab,kw) OR nonrandom*:ti,ab,kw OR 'non-random*':ti,ab,kw OR 'quasi-experiment*':ti,ab,kw OR crossover:ti,ab,kw OR 'cross over':ti,ab,kw OR 'parallel group*':ti,ab,kw OR 'factorial trial':ti,ab,kw OR ((phase NEAR/5 (study OR trial)):ti,ab,kw) OR ((case* NEAR/6 (matched OR control*)):ti,ab,kw) OR ((match* NEAR/6 (pair OR pairs OR cohort* OR control* OR group* OR healthy OR age OR sex OR gender OR patient* OR subject* OR participant*)):ti,ab,kw) OR ((propensity NEAR/6 (scor* OR match*)):ti,ab,kw) OR versus:ti OR vs:ti OR compar*:ti OR ((compar* NEAR/1 study):ti,ab,kw) OR (('major clinical study'/de OR 'clinical study'/de OR 'cohort analysis'/de OR 'observational study'/de OR 'cross-sectional study'/de OR 'multicenter study'/de OR 'correlational study'/de OR 'follow up'/de OR cohort*:ti,ab,kw OR 'follow up':ti,ab,kw OR followup:ti,ab,kw OR longitudinal*:ti,ab,kw OR prospective*:ti,ab,kw OR retrospective*:ti,ab,kw OR observational*:ti,ab,kw OR 'cross sectional*':ti,ab,kw OR cross?ectional*:ti,ab,kw OR multicent*:ti,ab,kw OR 'multi-cent*':ti,ab,kw OR consecutive*:ti,ab,kw) AND (group:ti,ab,kw OR groups:ti,ab,kw OR subgroup*:ti,ab,kw OR versus:ti,ab,kw OR vs:ti,ab,kw OR compar*:ti,ab,kw OR 'odds ratio*':ab OR 'relative odds':ab OR 'risk ratio*':ab OR 'relative risk*':ab OR 'rate ratio':ab OR aor:ab OR arr:ab OR rrr:ab OR ((('or' OR 'rr') NEAR/6 ci):ab))) |
14761416 |
|
#8 |
'major clinical study'/de OR 'clinical study'/de OR 'case control study'/de OR 'family study'/de OR 'longitudinal study'/de OR 'retrospective study'/de OR 'prospective study'/de OR 'comparative study'/de OR 'cohort analysis'/de OR ((cohort NEAR/1 (study OR studies)):ab,ti) OR (('case control' NEAR/1 (study OR studies)):ab,ti) OR (('follow up' NEAR/1 (study OR studies)):ab,ti) OR (observational NEAR/1 (study OR studies)) OR ((epidemiologic NEAR/1 (study OR studies)):ab,ti) OR (('cross sectional' NEAR/1 (study OR studies)):ab,ti) |
6767914 |
|
#7 |
'meta analysis'/exp OR 'meta analysis (topic)'/exp OR metaanaly*:ti,ab OR 'meta analy*':ti,ab OR metanaly*:ti,ab OR 'systematic review'/de OR 'cochrane database of systematic reviews'/jt OR prisma:ti,ab OR prospero:ti,ab OR (((systemati* OR scoping OR umbrella OR 'structured literature') NEAR/3 (review* OR overview*)):ti,ab) OR ((systemic* NEAR/1 review*):ti,ab) OR (((systemati* OR literature OR database* OR 'data base*') NEAR/10 search*):ti,ab) OR (((structured OR comprehensive* OR systemic*) NEAR/3 search*):ti,ab) OR (((literature NEAR/3 review*):ti,ab) AND (search*:ti,ab OR database*:ti,ab OR 'data base*':ti,ab)) OR (('data extraction':ti,ab OR 'data source*':ti,ab) AND 'study selection':ti,ab) OR ('search strategy':ti,ab AND 'selection criteria':ti,ab) OR ('data source*':ti,ab AND 'data synthesis':ti,ab) OR medline:ab OR pubmed:ab OR embase:ab OR cochrane:ab OR (((critical OR rapid) NEAR/2 (review* OR overview* OR synthes*)):ti) OR ((((critical* OR rapid*) NEAR/3 (review* OR overview* OR synthes*)):ab) AND (search*:ab OR database*:ab OR 'data base*':ab)) OR metasynthes*:ti,ab OR 'meta synthes*':ti,ab |
958119 |
|
#6 |
#5 AND [1999-2023]/py |
3420 |
|
#5 |
#4 NOT ('conference abstract'/it OR 'editorial'/it OR 'letter'/it OR 'note'/it) NOT (('animal'/exp OR 'animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT ('human'/exp OR 'groups by age and sex'/exp)) NOT (('adolescent'/exp OR 'child'/exp OR adolescent*:ti,ab,kw OR child*:ti,ab,kw OR schoolchild*:ti,ab,kw OR infant*:ti,ab,kw OR girl*:ti,ab,kw OR boy*:ti,ab,kw OR teen:ti,ab,kw OR teens:ti,ab,kw OR teenager*:ti,ab,kw OR youth*:ti,ab,kw OR pediatr*:ti,ab,kw OR paediatr*:ti,ab,kw OR puber*:ti,ab,kw) NOT ('adult'/exp OR 'aged'/exp OR 'middle aged'/exp OR adult*:ti,ab,kw OR man:ti,ab,kw OR men:ti,ab,kw OR woman:ti,ab,kw OR women:ti,ab,kw)) |
3821 |
|
#4 |
#1 AND #2 AND #3 |
6126 |
|
#3 |
'intermethod comparison'/exp OR 'data collection method'/exp OR 'validation study'/exp OR 'feasibility study'/exp OR 'pilot study'/exp OR 'psychometry'/exp OR 'reproducibility'/exp OR reproducib*:ab,ti OR 'audit':ab,ti OR psychometr*:ab,ti OR clinimetr*:ab,ti OR clinometr*:ab,ti OR 'observer variation'/exp OR 'observer variation':ab,ti OR 'discriminant analysis'/exp OR 'validity'/exp OR reliab*:ab,ti OR valid*:ab,ti OR 'coefficient':ab,ti OR 'internal consistency':ab,ti OR (cronbach*:ab,ti AND ('alpha':ab,ti OR 'alphas':ab,ti)) OR 'item correlation':ab,ti OR 'item correlations':ab,ti OR 'item selection':ab,ti OR 'item selections':ab,ti OR 'item reduction':ab,ti OR 'item reductions':ab,ti OR 'agreement':ab,ti OR 'precision':ab,ti OR 'imprecision':ab,ti OR 'precise values':ab,ti OR 'test-retest':ab,ti OR ('test':ab,ti AND 'retest':ab,ti) OR (reliab*:ab,ti AND ('test':ab,ti OR 'retest':ab,ti)) OR 'stability':ab,ti OR 'interrater':ab,ti OR 'inter-rater':ab,ti OR 'intrarater':ab,ti OR 'intra-rater':ab,ti OR 'intertester':ab,ti OR 'inter-tester':ab,ti OR 'intratester':ab,ti OR 'interobeserver':ab,ti OR 'inter-observer':ab,ti OR 'intraobserver':ab,ti OR 'intertechnician':ab,ti OR 'inter-technician':ab,ti OR 'intratechnician':ab,ti OR 'interexaminer':ab,ti OR 'inter-examiner':ab,ti OR 'intraexaminer':ab,ti OR 'interassay':ab,ti OR 'inter-assay':ab,ti OR 'intraassay':ab,ti OR 'intra-assay':ab,ti OR 'interindividual':ab,ti OR 'inter-individual':ab,ti OR 'intraindividual':ab,ti OR 'intra-individual':ab,ti OR 'interparticipant':ab,ti OR 'inter-participant':ab,ti OR 'intraparticipant':ab,ti OR 'kappa':ab,ti OR 'kappas':ab,ti OR 'coefficient of variation':ab,ti OR repeatab*:ab,ti OR ((replicab*:ab,ti OR 'repeated':ab,ti) AND ('measure':ab,ti OR 'measures':ab,ti OR 'findings':ab,ti OR 'result':ab,ti OR 'results':ab,ti OR 'test':ab,ti OR 'tests':ab,ti)) OR generaliza*:ab,ti OR generalisa*:ab,ti OR 'concordance':ab,ti OR ('intraclass':ab,ti AND correlation*:ab,ti) OR 'discriminative':ab,ti OR 'known group':ab,ti OR 'factor analysis':ab,ti OR 'factor analyses':ab,ti OR 'factor structure':ab,ti OR 'factor structures':ab,ti OR 'dimensionality':ab,ti OR subscale*:ab,ti OR 'multitrait scaling analysis':ab,ti OR 'multitrait scaling analyses':ab,ti OR 'item discriminant':ab,ti OR 'interscale correlation':ab,ti OR 'interscale correlations':ab,ti OR (('error':ab,ti OR 'errors':ab,ti) AND (measure*:ab,ti OR correlat*:ab,ti OR evaluat*:ab,ti OR 'accuracy':ab,ti OR 'accurate':ab,ti OR 'precision':ab,ti OR 'mean':ab,ti)) OR 'individual variability':ab,ti OR 'interval variability':ab,ti OR 'rate variability':ab,ti OR 'variability analysis':ab,ti OR ('uncertainty':ab,ti AND ('measurement':ab,ti OR 'measuring':ab,ti)) OR 'standard error of measurement':ab,ti OR sensitiv*:ab,ti OR responsive*:ab,ti OR ('limit':ab,ti AND 'detection':ab,ti) OR 'minimal detectable concentration':ab,ti OR interpretab*:ab,ti OR (small*:ab,ti AND ('real':ab,ti OR 'detectable':ab,ti) AND ('change':ab,ti OR 'difference':ab,ti)) OR 'meaningful change':ab,ti OR 'minimal important change':ab,ti OR 'minimal important difference':ab,ti OR 'minimally important change':ab,ti OR 'minimally important difference':ab,ti OR 'minimal detectable change':ab,ti OR 'minimal detectable difference':ab,ti OR 'minimally detectable change':ab,ti OR 'minimally detectable difference':ab,ti OR 'minimal real change':ab,ti OR 'minimal real difference':ab,ti OR 'minimally real change':ab,ti OR 'minimally real difference':ab,ti OR 'ceiling effect':ab,ti OR 'floor effect':ab,ti OR 'item response model':ab,ti OR 'irt':ab,ti OR 'rasch':ab,ti OR 'differential item functioning':ab,ti OR 'dif':ab,ti OR 'computer adaptive testing':ab,ti OR 'item bank':ab,ti OR 'cross-cultural equivalence':ab,ti |
7862424 |
|
#2 |
('screening'/mj OR 'screening test'/exp/mj OR 'health survey'/exp/mj OR 'disease surveillance'/exp/mj OR 'questionnaire'/exp/mj OR 'interview'/exp/mj OR 'scale'/exp/mj OR 'index'/exp/mj OR 'inventory'/exp/mj OR 'checklist'/exp/mj OR 'assessment'/exp/mj OR screening:ti,ab,kw OR survey*:ti,ab,kw OR questionnaire*:ti,ab,kw OR scale*:ti,ab,kw OR subscale*:ti,ab,kw OR inventor*:ti,ab,kw OR 'diagnostic interview*':ti,ab,kw OR 'clinical interview*':ti,ab,kw OR checklist*:ti,ab,kw) AND ('anxiety disorder'/exp/mj OR 'anxiety'/exp/mj OR anxiety:ti,ab,kw OR panic*:ti,ab,kw OR distress*:ti,ab,kw OR 'depression'/exp/mj OR depress*:ti,ab,kw OR 'aggression'/exp/mj OR aggressi*:ti,ab,kw OR anger:ti,ab,kw OR hostility:ti,ab,kw OR 'mental stress'/exp/mj OR 'chronic stress'/exp/mj OR (((chronic OR work OR job OR marital) NEAR/3 stress*):ti,ab,kw) OR (((mental OR psychosoc*) NEAR/3 health):ti,ab,kw) OR 'psychosocial risk':ti,ab,kw OR psrf*:ti,ab,kw OR 'exhaustion'/exp/mj OR 'vital exhaust*':ti,ab,kw OR 'type d behavior'/exp/mj OR (('type d' NEAR/3 (behavi* OR personalit*)):ti,ab,kw)) OR 'mental disease assessment'/exp/mj OR 'anxiety assessment'/exp/mj OR 'depression assessment'/exp/mj OR (((psycholog* OR psychosoc* OR mental OR depress* OR anxiety OR panic* OR distress* OR aggressi* OR anger OR hostility OR 'chronic stress' OR 'work related stress' OR 'job stress' OR 'work stress' OR 'marital stress' OR 'vital exhaust*' OR 'type d') NEAR/4 (screen* OR survey* OR questionnaire* OR scale* OR subscale* OR inventor* OR 'diagnostic interview*' OR 'clinical interview*' OR checklist* OR instrument OR instruments OR measured OR measuring)):ti,ab,kw) |
570457 |
|
#1 |
'acute coronary syndrome'/exp/mj OR 'acute coronary syndrom*':ti,ab,kw OR 'ischemic heart disease'/exp/mj OR 'coronary artery insufficienc*':ti,ab,kw OR ((coronar* NEAR/3 ('heart disease*' OR insufficienc*)):ti,ab,kw) OR (((ischaemi* OR ischemi*) NEAR/3 ('heart disease*' OR 'cardia* disease*' OR cardiopath* OR myocard*)):ti,ab,kw) OR 'coronary artery disease'/exp/mj OR 'coronary artery disease*':ti,ab,kw OR 'coronary disease*':ti,ab,kw OR 'coronary atheroscleros*':ti,ab,kw OR 'coronary arterioscleros*':ti,ab,kw OR 'percutaneous coronary intervention'/exp/mj OR (('percutaneous coronary' NEAR/2 (intervention* OR revascularization*)):ti,ab,kw) OR 'coronary artery bypass graft'/exp/mj OR (((coronar* OR aortacoronar* OR aorticocoronar* OR aortocoronar*) NEAR/3 (bypass* OR shunt OR anastomos* OR graft*)):ti,ab,kw) OR 'angina pectoris'/exp/mj OR 'angina':ti,ab,kw OR 'angor pectoris':ti,ab,kw OR 'stenocardia*':ti,ab,kw OR 'heart arrest'/exp/mj OR 'asystol*':ti,ab,kw OR (((cardia* OR heart OR circulat* OR cardiopulmonar*) NEAR/3 (arrest OR standstill)):ti,ab,kw) OR 'heart infarction'/exp/mj OR (((cardia* OR heart OR myocard*) NEAR/2 (infarct* OR attack)):ti,ab,kw) OR 'cardiac patient'/exp/mj OR 'heart rehabilitation'/exp OR (((cardiac OR cardiopulmonar* OR cardiovasc* OR coronar* OR heart OR infarct OR myocard*) NEAR/3 (rehabilitation OR telerehabilitation)):ti,ab,kw) |
992310 |
Ovid/Medline
|
# |
Searches |
Results |
|
12 |
10 or 11 |
4207 |
|
11 |
(6 and (8 or 9)) not 10 = observationeel |
3986 |
|
10 |
6 and 7 = SR |
221 |
|
9 |
Case-control Studies/ or clinical trial, phase ii/ or clinical trial, phase iii/ or clinical trial, phase iv/ or comparative study/ or control groups/ or controlled before-after studies/ or controlled clinical trial/ or double-blind method/ or historically controlled study/ or matched-pair analysis/ or single-blind method/ or exp clinical trial/ or exp clinical trials as topic/ or (clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or controlled clinical trial or clinical trial).pt. or (clinic* adj trial*).tw. or (((control or controlled) adj6 (study or studies or trial)) or (compar* adj (study or studies)) or ((control or controlled) adj1 active) or "open label*" or ((double or two or three or multi or trial) adj (arm or arms)) or (allocat* adj10 (arm or arms)) or placebo* or "sham-control*" or ((single or double or triple or assessor) adj1 (blind* or masked)) or nonrandom* or "non-random*" or "quasi-experiment*" or "parallel group*" or "factorial trial" or "pretest posttest" or (phase adj5 (study or trial)) or (case* adj6 (matched or control*)) or (match* adj6 (pair or pairs or cohort* or control* or group* or healthy or age or sex or gender or patient* or subject* or participant*)) or (propensity adj6 (scor* or match*))).ti,ab,kf. or (confounding adj6 adjust*).ti,ab. or (versus or vs or compar*).ti. or ((exp cohort studies/ or epidemiologic studies/ or multicenter study/ or observational study/ or seroepidemiologic studies/ or (cohort* or 'follow up' or followup or longitudinal* or prospective* or retrospective* or observational* or multicent* or 'multi-cent*' or consecutive*).ti,ab,kf.) and ((group or groups or subgroup* or versus or vs or compar*).ti,ab,kf. or ('odds ratio*' or 'relative odds' or 'risk ratio*' or 'relative risk*' or aor or arr or rrr).ab. or (("OR" or "RR") adj6 CI).ab.)) |
6126015 |
|
8 |
Epidemiologic studies/ or case control studies/ or exp cohort studies/ or Controlled Before-After Studies/ or Case control.tw. or cohort.tw. or Cohort analy$.tw. or (Follow up adj (study or studies)).tw. or (observational adj (study or studies)).tw. or Longitudinal.tw. or Retrospective*.tw. or prospective*.tw. or consecutive*.tw. or Cross sectional.tw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ [Onder exp cohort studies vallen ook longitudinale, prospectieve en retrospectieve studies] |
4521965 |
|
7 |
meta-analysis/ or meta-analysis as topic/ or (metaanaly* or meta-analy* or metanaly*).ti,ab,kf. or systematic review/ or cochrane.jw. or (prisma or prospero).ti,ab,kf. or ((systemati* or scoping or umbrella or "structured literature") adj3 (review* or overview*)).ti,ab,kf. or (systemic* adj1 review*).ti,ab,kf. or ((systemati* or literature or database* or data-base*) adj10 search*).ti,ab,kf. or ((structured or comprehensive* or systemic*) adj3 search*).ti,ab,kf. or ((literature adj3 review*) and (search* or database* or data-base*)).ti,ab,kf. or (("data extraction" or "data source*") and "study selection").ti,ab,kf. or ("search strategy" and "selection criteria").ti,ab,kf. or ("data source*" and "data synthesis").ti,ab,kf. or (medline or pubmed or embase or cochrane).ab. or ((critical or rapid) adj2 (review* or overview* or synthes*)).ti. or (((critical* or rapid*) adj3 (review* or overview* or synthes*)) and (search* or database* or data-base*)).ab. or (metasynthes* or meta-synthes*).ti,ab,kf. |
690719 |
|
6 |
limit 5 to yr="1999 -Current" |
5348 |
|
5 |
4 not (comment/ or editorial/ or letter/) not ((exp animals/ or exp models, animal/) not (humans/ or exp Age Groups/)) not ((Adolescent/ or Child/ or Infant/ or adolescen*.ti,ab,kf. or child*.ti,ab,kf. or schoolchild*.ti,ab,kf. or infant*.ti,ab,kf. or girl*.ti,ab,kf. or boy*.ti,ab,kf. or teen.ti,ab,kf. or teens.ti,ab,kf. or teenager*.ti,ab,kf. or youth*.ti,ab,kf. or pediatr*.ti,ab,kf. or paediatr*.ti,ab,kf. or puber*.ti,ab,kf.) not (Adult/ or adult*.ti,ab,kf. or man.ti,ab,kf. or men.ti,ab,kf. or woman.ti,ab,kf. or women.ti,ab,kf.)) |
6216 |
|
4 |
1 and 2 and 3 |
6412 |
|
3 |
(instrumentation or methods).fs. or Validation Study/ or Comparative Study/ or exp Psychometrics/ or psychometr*.ti,ab,kf. or clinimetr*.mp. or clinometr*.mp. or exp Outcome Assessment, Health Care/ or outcome assessment.ti,ab,kf. or outcome measure*.mp. or exp Observer Variation/ or observer variation.ti,ab,kf. or exp Health Status Indicators/ or exp "reproducibility of results"/ or reproducib*.ti,ab,kf. or exp Discriminant Analysis/ or reliab*.ti,ab,kf. or unreliab*.ti,ab,kf. or valid*.ti,ab,kf. or coefficient.ti,ab,kf. or homogeneity.ti,ab,kf. or homogeneous.ti,ab,kf. or internal consistency.ti,ab,kf. or (cronbach* and (alpha or alphas)).ti,ab,kf. or (item and (correlation* or selection* or reduction*)).ti,ab,kf. or agreement.mp. or precision.mp. or imprecision.mp. or precise values.mp. or test-retest.ti,ab,kf. or (test and retest).ti,ab,kf. or (reliab* and (test or retest)).ti,ab,kf. or stability.ti,ab,kf. or interrater.ti,ab,kf. or inter-rater.ti,ab,kf. or intrarater.ti,ab,kf. or intra-rater.ti,ab,kf. or intertester.ti,ab,kf. or inter-tester.ti,ab,kf. or intratester.ti,ab,kf. or intra-tester.ti,ab,kf. or interobserver.ti,ab,kf. or inter-observer.ti,ab,kf. or intraobserver.ti,ab,kf. or intra-observer.ti,ab,kf. or intertechnician.ti,ab,kf. or inter-technician.ti,ab,kf. or intratechnician.ti,ab,kf. or intra-technician.ti,ab,kf. or interexaminer.ti,ab,kf. or inter-examiner.ti,ab,kf. or intraexaminer.ti,ab,kf. or intra-examiner.ti,ab,kf. or interassay.ti,ab,kf. or inter-assay.ti,ab,kf. or intraassay.ti,ab,kf. or intra-assay.ti,ab,kf. or interindividual.ti,ab,kf. or inter-individual.ti,ab,kf. or intraindividual.ti,ab,kf. or intra-individual.ti,ab,kf. or interparticipant.ti,ab,kf. or inter-participant.ti,ab,kf. or intraparticipant.ti,ab,kf. or intra-participant.ti,ab,kf. or kappa.ti,ab,kf. or kappa's.ti,ab,kf. or kappas.ti,ab,kf. or repeatab*.mp. or ((replicab* or repeated) and (measure or measures or findings or result or results or test or tests)).mp. or generaliza*.ti,ab,kf. or generalisa*.ti,ab,kf. or concordance.ti,ab,kf. or (intraclass and correlation*).ti,ab,kf. or discriminative.ti,ab,kf. or known group.ti,ab,kf. or factor analysis.ti,ab,kf. or factor analyses.ti,ab,kf. or factor structure.ti,ab,kf. or factor structures.ti,ab,kf. or dimension*.ti,ab,kf. or subscale*.ti,ab,kf. or (multitrait and scaling and (analysis or analyses)).ti,ab,kf. or item discriminant.ti,ab,kf. or interscale correlation*.ti,ab,kf. or error.ti,ab,kf. or errors.ti,ab,kf. or individual variability.ti,ab,kf. or (variability and (analysis or values)).ti,ab,kf. or (uncertainty and (measurement or measuring)).ti,ab,kf. or standard error of measurement.ti,ab,kf. or sensitiv*.ti,ab,kf. or responsive*.ti,ab,kf. or (limit and detection).ti,ab,kf. or minimal detectable concentration.ti,ab,kf. or interpretab*.ti,ab,kf. or ((minimal or minimally or clinical or clinically) and (important or significant or detectable) and (change or difference)).ti,ab,kf. or (small* and (real or detectable) and (change or difference)).ti,ab,kf. or meaningful change.ti,ab,kf. or ceiling effect.ti,ab,kf. or floor effect.ti,ab,kf. or item response model.ti,ab,kf. or irt.ti,ab,kf. or rasch.ti,ab,kf. or differential item functioning.ti,ab,kf. or dif.ti,ab,kf. or computer adaptive testing.ti,ab,kf. or item bank.ti,ab,kf. or cross-cultural equivalence.ti,ab,kf. |
11388232 |
|
2 |
((exp "Surveys and Questionnaires"/ or exp Interview, Psychological/ or (screening or survey* or questionnaire* or scale* or subscale* or inventor* or 'diagnostic interview*' or 'clinical interview*' or checklist*).ti,ab,kf.) and (exp Anxiety Disorders/ or Anxiety/ or (anxiety or panic* or distress*).ti,ab,kf. or exp Depressive Disorder/ or depress*.ti,ab,kf. or exp Aggression/ or aggressi*.ti,ab,kf. or anger.ti,ab,kf. or hostility.ti,ab,kf. or exp Stress, Psychological/ or exp Adjustment Disorders/ or ((chronic or work or job or marital) adj3 stress*).ti,ab,kf. or ((mental or psychosoc*) adj3 health).ti,ab,kf. or 'psychosocial risk'.ti,ab,kf. or psrf*.ti,ab,kf. or 'vital exhaust*'.ti,ab,kf. or exp Type D Personality/ or ('type d' adj3 (behavi* or personalit*)).ti,ab,kf.)) or exp Psychological Tests/ or ((psycholog* or psychosoc* or mental or depress* or anxiety or panic* or distress* or aggressi* or anger or hostility or 'chronic stress' or 'work related stress' or 'job stress' or 'work stress' or 'marital stress' or 'vital exhaust*' or 'type d') adj4 (screen* or survey* or questionnaire* or scale* or subscale* or inventor* or 'diagnostic interview*' or 'clinical interview*' or checklist* or instrument or instruments or measured or measuring)).ti,ab,kf. |
722510 |
|
1 |
Acute Coronary Syndrome/ or 'acute coronary syndrom*'.ti,ab,kf. or Myocardial Ischemia/ or 'coronary artery insufficienc*'.ti,ab,kf. or (coronar* adj3 ('heart disease*' or insufficienc*)).ti,ab,kf. or ((ischaemi* or ischemi*) adj3 ('heart disease*' or 'cardia* disease*' or cardiopath* or myocard*)).ti,ab,kf. or exp Coronary Artery Disease/ or 'coronary artery disease*'.ti,ab,kf. or 'coronary disease*'.ti,ab,kf. or 'coronary atheroscleros*'.ti,ab,kf. or 'coronary arterioscleros*'.ti,ab,kf. or exp Percutaneous Coronary Intervention/ or ('percutaneous coronary' adj2 (intervention* or revascularization*)).ti,ab,kf. or exp Coronary Artery Bypass/ or ((coronar* or aortacoronar* or aorticocoronar* or aortocoronar*) adj3 (bypass* or shunt or anastomos* or graft*)).ti,ab,kf. or exp Angina Pectoris/ or 'angina'.ti,ab,kf. or 'angor pectoris'.ti,ab,kf. or 'stenocardia*'.ti,ab,kf. or exp Heart Arrest/ or 'asystol*'.ti,ab,kf. or ((cardia* or heart or circulat* or cardiopulmonar*) adj3 (arrest or standstill)).ti,ab,kf. or exp Myocardial Infarction/ or ((cardia* or heart or myocard*) adj2 (infarct* or attack)).ti,ab,kf. or exp Cardiac Rehabilitation/ or ((cardiac or cardiopulmonar* or cardiovasc* or coronar* or heart or infarct or myocard*) adj3 (rehabilitation or telerehabilitation)).ti,ab,kf. |
704388 |
Ovid/PsycInfo
|
# |
Searches |
Results |
|
10 |
8 or 9 |
562 |
|
9 |
(5 and 7) not 8 = observationeel |
504 |
|
8 |
5 and 6 = SR |
58 |
|
7 |
Epidemiologic studies/ or case control studies/ or exp Cohort Analysis/ or Controlled Before-After Studies/ or Case control.tw. or cohort*.tw. or Cohort analy$.tw. or (Follow up adj (study or studies)).tw. or (observational adj (study or studies)).tw. or Longitudinal.tw. or Retrospective*.tw. or prospective*.tw. or consecutive*.tw. or Cross sectional.tw. or Cross-sectional studies/ or historically controlled study/ or interrupted time series analysis/ or exp clinical trial/ or (clinical trial, phase i or clinical trial, phase ii or clinical trial, phase iii or clinical trial, phase iv or controlled clinical trial or multicenter study or clinical trial).pt. or (clinic* adj trial*).tw. |
498497 |
|
6 |
((literature review or systematic review or meta analysis).md. or "literature review"/ or meta analysis/ or (((meta adj2 analy*) or metaanaly* or (synthes* adj2 (literature* or research* or studies or data)) or (pooled and analys*) or ((data adj1 pool*) and studies) or medline or medlars or embase or cinahl or scisearch or psychlit or psyclit or cinhal or cancerlit or cochrane or bids or pubmed or ovid or ((hand or manual or database* or computer*) adj1 search*) or (electronic adj1 (database* or data base or data bases))).ti,ab,id. or (review* or overview).ti. or (bibliograph* or relevant journals or ((review* or overview*) adj9 (systematic* or methodologic* or quantitativ* or research* or literature* or studies or trial* or effective*))).ab.)) not (((retrospective* or record* or case* or patient*) adj1 review*) or ((patient* or review*) adj1 chart*)).ti,ab,id. |
477685 |
|
5 |
limit 4 to yr="1999 -Current" |
1279 |
|
4 |
1 and 2 and 3 |
1560 |
|
3 |
(Validation Study or comparative study publication or comparative study research).mp. or exp Psychometrics/ or psychometr*.ti,ab,id. or clinimetr*.mp. or clinometr*.mp. or Outcome Assessment Health Care.mp. or outcome assessment.ti,ab,id. or outcome measure*.mp. or Observer Variation.mp. or Interobserver Variation.mp. or observer variation.ti,ab,id. or Health Status Indicators.mp. or reproducib*.ti,ab,id. or Discriminant Analysis.mp. or reliab*.ti,ab,id. or unreliab*.ti,ab,id. or valid*.ti,ab,id. or coefficient.ti,ab,id. or homogeneity.ti,ab,id. or homogeneous.ti,ab,id. or internal consistency.ti,ab,id. or (cronbach* and (alpha or alphas)).ti,ab,id. or (item and (correlation* or selection* or reduction*)).ti,ab,id. or agreement.mp. or precision.mp. or imprecision.mp. or precise values.mp. or test-retest.ti,ab,id. or (test and retest).ti,ab,id. or (reliab* and (test or retest)).ti,ab,id. or stability.ti,ab,id. or interrater.ti,ab,id. or inter-rater.ti,ab,id. or intrarater.ti,ab,id. or intra-rater.ti,ab,id. or intertester.ti,ab,id. or inter-tester.ti,ab,id. or intratester.ti,ab,id. or intra-tester.ti,ab,id. or interobserver.ti,ab,id. or inter-observer.ti,ab,id. or intraobserver.ti,ab,id. or intra-observer.ti,ab,id. or intertechnician.ti,ab,id. or inter-technician.ti,ab,id. or intratechnician.ti,ab,id. or intra-technician.ti,ab,id. or interexaminer.ti,ab,id. or inter-examiner.ti,ab,id. or intraexaminer.ti,ab,id. or intra-examiner.ti,ab,id. or interassay.ti,ab,id. or inter-assay.ti,ab,id. or intraassay.ti,ab,id. or intra-assay.ti,ab,id. or interindividual.ti,ab,id. or inter-individual.ti,ab,id. or intraindividual.ti,ab,id. or intra-individual.ti,ab,id. or interparticipant.ti,ab,id. or inter-participant.ti,ab,id. or intraparticipant.ti,ab,id. or intra-participant.ti,ab,id. or kappa.ti,ab,id. or kappa's.ti,ab,id. or kappas.ti,ab,id. or repeatab*.mp. or ((replicab* or repeated) and (measure or measures or findings or result or results or test or tests)).mp. or generaliza*.ti,ab,id. or generalisa*.ti,ab,id. or concordance.ti,ab,id. or (intraclass and correlation*).ti,ab,id. or discriminative.ti,ab,id. or known group.ti,ab,id. or factor analysis.ti,ab,id. or factor analyses.ti,ab,id. or factor structure.ti,ab,id. or factor structures.ti,ab,id. or dimension*.ti,ab,id. or subscale*.ti,ab,id. or (multitrait and scaling and (analysis or analyses)).ti,ab,id. or item discriminant.ti,ab,id. or interscale correlation*.ti,ab,id. or error.ti,ab,id. or errors.ti,ab,id. or individual variability.ti,ab,id. or (variability and (analysis or values)).ti,ab,id. or (uncertainty and (measurement or measuring)).ti,ab,id. or standard error of measurement.ti,ab,id. or sensitiv*.ti,ab,id. or responsive*.ti,ab,id. or (limit and detection).ti,ab,id. or minimal detectable concentration.ti,ab,id. or interpretab*.ti,ab,id. or ((minimal or minimally or clinical or clinically) and (important or significant or detectable) and (change or difference)).ti,ab,id. or (small* and (real or detectable) and (change or difference)).ti,ab,id. or meaningful change.ti,ab,id. or ceiling effect.ti,ab,id. or floor effect.ti,ab,id. or item response model.ti,ab,id. or irt.ti,ab,id. or rasch.ti,ab,id. or differential item functioning.ti,ab,id. or dif.ti,ab,id. or computer adaptive testing.ti,ab,id. or item bank.ti,ab,id. or cross-cultural equivalence.ti,ab,id. |
1261529 |
|
2 |
((exp Screening/ or Surveys/ or exp Questionnaires/ or exp Rating Scales/ or exp Symptom Checklists/ or exp Psychodiagnostic Interview/ or (screening or survey* or questionnaire* or scale* or subscale* or inventor* or 'diagnostic interview*' or 'clinical interview*' or checklist*).ti,ab,id.) and (exp Anxiety Disorders/ or exp Generalized Anxiety Disorder/ or exp Panic Attack/ or exp Panic Disorder/ or exp Anxiety/ or (anxiety or panic* or distress*).ti,ab,id. or exp Major Depression/ or exp Persistent Depressive Disorder/ or exp "Depression (Emotion)"/ or depress*.ti,ab,id. or exp Agitation/ or exp Anger/ or aggressi*.ti,ab,id. or anger.ti,ab,id. or hostility.ti,ab,id. or exp Psychological Stress/ or exp Adjustment Disorders/ or ((chronic or work or job or marital) adj3 stress*).ti,ab,id. or ((mental or psychosoc*) adj3 health).ti,ab,id. or 'psychosocial risk'.ti,ab,id. or psrf*.ti,ab,id. or 'vital exhaust*'.ti,ab,id. or ('type d' adj3 (behavi* or personalit*)).ti,id.)) or Mental Health Screening/ or exp Anxiety Screening/ or exp Depression Screening/ or exp Psychological Testing/ or ((psycholog* or psychosoc* or mental or depress* or anxiety or panic* or distress* or aggressi* or anger or hostility or 'chronic stress' or 'work related stress' or 'job stress' or 'work stress' or 'marital stress' or 'vital exhaust*' or 'type d') adj4 (screen* or survey* or questionnaire* or scale* or subscale* or inventor* or 'diagnostic interview*' or 'clinical interview*' or checklist* or instrument or instruments or measured or measuring)).ti,ab,id. |
497588 |
|
1 |
Acute Coronary Syndrome.mp. or 'acute coronary syndrom*'.ti,ab,id. or Myocardial Ischemia.mp. or 'coronary artery insufficienc*'.ti,ab,id. or (coronar* adj3 ('heart disease*' or insufficienc*)).ti,ab,id. or ((ischaemi* or ischemi*) adj3 ('heart disease*' or 'cardia* disease*' or cardiopath* or myocard*)).ti,ab,id. or Coronary Artery Disease.mp. or 'coronary artery disease*'.ti,ab,id. or 'coronary disease*'.ti,ab,id. or 'coronary atheroscleros*'.ti,ab,id. or 'coronary arterioscleros*'.ti,ab,id. or Percutaneous Coronary Intervention.mp. or ('percutaneous coronary' adj2 (intervention* or revascularization*)).ti,ab,id. or Coronary Artery Bypass Surgery.mp. or ((coronar* or aortacoronar* or aorticocoronar* or aortocoronar*) adj3 (bypass* or shunt or anastomos* or graft*)).ti,ab,id. or exp Angina Pectoris/ or 'angina'.ti,ab,id. or 'angor pectoris'.ti,ab,id. or 'stenocardia*'.ti,ab,id. or Cardiac Arrest.mp. or 'asystol*'.ti,ab,id. or ((cardia* or heart or circulat* or cardiopulmonar*) adj3 (arrest or standstill)).ti,ab,id. or exp Myocardial Infarctions/ or ((cardia* or heart or myocard*) adj2 (infarct* or attack)).ti,ab,id. or Cardiac rehabilitation.mp. or ((cardiac or cardiopulmonar* or cardiovasc* or coronar* or heart or infarct or myocard*) adj3 (rehabilitation or telerehabilitation)).ti,ab,id. |
17199 |
