Interventies gericht op sociale doelen
Uitgangsvraag
Interventies gericht op sociale doelen
Aanbeveling
Het is aan te bevelen om patiënten die weinig sociale steun ervaren, een interventie aan te bieden gericht op het vergroten van hun netwerk en/of verbetering van de aangeboden steun.
Het is sterk aan te bevelen de primaire mantelzorger te betrekken in de intake en daarop volgende hartrevalidatie van patiënten die een cardiaal incident hebben doorgemaakt.
Het is aan te bevelen om alleen als de primaire mantelzorger bezorgd en/of angstig is, een individuele interventie aan te bieden gericht op het ondersteunen van de mantelzorger.
Het is aan te bevelen patiënten die een cardiaal incident hebben doorgemaakt en hun primaire mantelzorger te wijzen op het bestaan van diverse mogelijkheden tot lotgenotencontact en ervaringsdeskundige interventies (o.a. patiëntenorganisatie).
Overwegingen
Er zijn bij deze uitgangsvraag geen overwegingen geformuleerd.
Onderbouwing
Achtergrond
In deze module gaat het over interventies in relatie tot de sociale doelen: interventies gericht op het verbeteren van het sociaal functioneren (doel 7), het vergroten van sociale steun (doelen 7, 8 en 10) en gericht op werkhervatting (doelen 7 en 8).
Conclusies
Interventies gericht op het verbeteren van sociale steun
- Sociale steun-interventies leiden tot reductie van angstsymptomen, hogere kwaliteit van leven, meer zelfvertrouwen en ervaren controle in het omgaan met de hartziekte, tevredenheid met de zorg bij zowel partner als patiënt en therapietrouw van de patiënt. (Niveau van bewijs 2)
- Als de primaire mantelzorger bij de ontslagplanning van de patiënt met hartfalen wordt betrokken, verhoogd dit de tevredenheid, het gevoel voorbereid te zijn en de acceptatie van de rol van mantelzorger. (Niveau van bewijs 2)
- Lotgenotencontacten en ervaringsdeskundige interventies hebben een positief effect op therapietrouw, vertrouwen, mate waarin invloed op de ziekte wordt ervaren, ervaren sociale steun en betere organisatie van zelfzorg. (Niveau van bewijs 3)
- Sociale steun-interventies (zoals die nu in de literatuur zijn verschenen) hebben geen significant positief effect op cardiale morbiditeit en mortaliteit, noch op zorgconsumptie van hartpatiënten. (Niveau van bewijs 2)
Voorspellers van significant positieve effecten van interventies zijn:
- Interventies geïnitieerd na de acute fase van het incident (na opname). (Niveau van bewijs 2)
- Langere duur van de interventies. (Niveau van bewijs 2)
- Face-to-face benadering, en niet-telefonische overdracht van de interventie. (Niveau van bewijs 2)
- Overeenkomsten in de achtergrond van participanten en/of hulpverleners met die van de patiënt en partner. (Niveau van bewijs 3)
Samenvatting literatuur
Interventies gericht op het verbeteren van sociaal functioneren
Sommige patiënten ervaren door het cardiaal incident ernstige beperkingen met betrekking tot hun sociaal functioneren. Dit vormt een indicatie voor individuele behandeling (begeleiding) door een maatschappelijk werker.
Interventies gericht op het vergroten van sociale steun
Interventies gericht op het vergroten van sociale steun betreffen: interventies die een onderdeel zijn van hartrevalidatie, het betrekken van de primaire mantelzorger bij de hartrevalidatie en interventies die buiten de hartrevalidatie worden aangeboden, bijvoorbeeld lotgenotencontact georganiseerd door patiëntenverenigingen, wijkgerichte interventies vanuit de GGD enz. Hieronder worden de belangrijkste effecten beschreven.
- Interventies die een onderdeel zijn van hartrevalidatie. In de literatuur worden de volgende vormen van interventies gevonden die specifiek zijn gericht op het bevorderen van sociale steun van hartpatiënten: educatie, counseling, discussiegroepen, bewegingsprogramma’s, telefonische contacten, huisbezoek, en reanimatietraining. Deze interventies worden uitgevoerd door verpleegkundigen, gedragsdeskundigen, maatschappelijk werkers, fysiotherapeuten en ergotherapeuten. De interventies variëren sterk, vooral met betrekking tot:
- De aanbieder van de interventie (zie hierboven)
- De vorm waarin de interventie aangeboden wordt (in groeps- of individuele sessies)
- De inhoud van de interventie (bijv. training van sociale en praktische vaardigheden, discussiegroepen, directe steun bieden, primaire mantelzorger bij de hartrevalidatie betrekken) (Van Horn 2002, Berkman 2003, Riegel 2004, Lett 2005, Burg 2005, Molloy 2005, Lesperance 2007, Cowan 2008, Moser 2008, Nissen 2008). De verschillende interventies om sociale steun te bevorderen leiden tot significante reductie in depressie, significante verhoging van de kwaliteit van leven, meer zelfvertrouwen en ervaren controle in het omgaan met de hartziekte (ook bij de partner). Bij de patiënten zelf leiden ze bovendien tot een significante verhoging van tevredenheid met de zorg die ontvangen wordt van de primaire mantelzorger en therapietrouw (Van Horn 2002, Berkman 2003, Molloy 2005, Moser 2008, Nissen 2008). De interventies verschillen nogal, maar tonen ondanks dat onderling weinig verschil in hun positieve effecten. Het lijkt niet veel uit te maken of een interventie het netwerk vergroot, of dat de patiënt geleerd wordt duidelijker om specifieke hulp te vragen. De veronderstelde effecten zijn dat patiënten leren om nieuwe relaties aan te gaan, meer afstand van hun ziekte te nemen, afstand te nemen van schadelijke sociale contacten en, met name voor de cognitieve interventies, dat patiënten leren om meer sociale steun waar te nemen. Er zijn aanwijzingen dat juist hartpatiënten met relatief weinig sociale steun (bijvoorbeeld geen partner) meer baat hebben bij een interventie met daarin een onderdeel gericht op het vergroten van sociale steun (Berkman 2003, Burg 2005, Smeulders 2009) maar er moet wel enige mate van sociale steun zijn om effectieve aangrijpingspunten te hebben (Burg 2005) Er worden (nog) geen effecten gevonden op cardiale morbiditeit en mortaliteit, wat kan samenhangen met een te korte follow-up en andere beperkingen van de studies (Berkman 2003, Lett 2005).
- Interventies door niet-professionals. Kleine studies naar interventies die door niet-professionals worden uitgevoerd (lotgenotencontact, interventies door leken) laten positieve effecten op ervaren gezondheid, vertrouwen, sociale steun, organisatie van de zelfzorg en therapietrouw zien (Riegel 2004, Hildingh 2004).
- Primaire mantelzorger bij hartrevalidatie betrekken. Een heel andere vorm van het bevorderen van sociale steun is het structureel betrekken van de primaire mantelzorger bij de hartrevalidatie. Uit een systematische review blijkt dat het structureel betrekken van de mantelzorger bij de planning van het ontslag uit het ziekenhuis een significant positief effect heeft op de tevredenheid, het gevoel voorbereid te zijn en de acceptatie van de rol van mantelzorger (Molloy 2005).
Alleen interventies in de herstelfase en niet in de acute fase zijn effectief met betrekking tot angst, zelfvertrouwen, ervaren invloed op de ziekte door zowel patiënt als mantelzorger, en bij de mantelzorger een toename van inzicht in de ziekte en beperkingen van de patiënt, therapietrouw, de relatie tussen de mantelzorger en patiënt en kwaliteit van leven van de mantelzorger (Van Horn 2002, Moser 2004, Nissen 2008). Het verschil in effectiviteit van de interventies in de acute fase en in de herstelfase kan verklaard worden door de ontvankelijkheid voor specifieke soorten steun van de patiënten en hun mantelzorger op dat moment. Het is ook mogelijk dat het positieve effect verklaard wordt doordat de interventies in de herstelfase altijd intensiever waren dan in de eerste fase (uitgebreider en niet telefonisch) (Van Horn 2002, Berkman 2003, Hildingh 2004, Riegel 2004, Lesperance 2007, Smeulders 2009).
Diversiteit
In de studies naar de effecten van sociale steun-interventies worden geen verschillen tussen mannelijke en vrouwelijke patiënten beschreven. Wel blijkt dat vrouwen meer negatieve gevolgen ondervinden van gebrek aan sociale steun (Van Horn 2002, Cowan 2008, Moser 2008, Nissen 2008).
Vertaalslag naar de klinische praktijk
De bevindingen uit de literatuur kunnen als volgt worden vertaald.
- Groepsinterventies. Indien uit de globale screening (als onderdeel van de beslisboom) blijkt dat de sociale steun wat verlaagd is, is deelname aan een van de groepsinterventies (welke mede afhankelijk zijn van de overige doelen die worden vastgesteld) geïndiceerd.
- Individuele begeleiding. Alleen indien de sociale steun erg laag1 is, is individuele behandeling geïndiceerd. Ook als sprake is van gebrekkig sociaal functioneren, is individuele behandeling geïndiceerd. Aan het begin van deze individuele behandeling moet door een deskundige professional (bijvoorbeeld maatschappelijk werker, psycholoog of ergotherapeut) vastgesteld worden wat het achterliggende probleem is, en hoe daaraan gewerkt kan worden. Het is enerzijds mogelijk dat het de patiënt ontbreekt aan inzicht en vaardigheden om hulp te vragen, bijvoorbeeld door gebrekkige acceptatie van de ziekte, of anderzijds door tekortschietende sociale vaardigheden (Hogan 2002). Hierin kan binnen de hartrevalidatie extra ondersteuning gegeven worden. Anderzijds is het mogelijk dat het sociale netwerk zwak is en er naar extra ondersteuning gezocht moet worden (Hogan 2002). Hierbij kan gedacht worden aan het versterken van banden met familie en bekenden, lotgenotencontact, of het tijdelijk aanbieden van meer professionele ondersteuning. Hogan en collega’s (Hogan 2002) hebben een uitgebreid overzicht gemaakt van alle mogelijke effectieve interventies met betrekking tot gebrek aan sociale steun waaronder interventies specifiek voor hartpatiënten. Voor de individuele behandeling tijdens hartrevalidatie kan gebruik gemaakt worden van een instrument dat zowel de deficiënties in sociale steun als de hulpbronnen uitgebreid in kaart brengt (Maastrichtse Sociale Netwerk Analyse Baars 1997). Tenslotte zijn er vooral voor de nazorgfase diverse mogelijkheden voor lotgenotencontact, al dan niet geleid door een ervaringsdeskundige of professional.
- Mantelzorger bij hartrevalidatie betrekken. Het verdient aanbeveling om altijd de primaire mantelzorger nauw bij de hartrevalidatie te betrekken (Piepoli 2010). De primaire mantelzorger heeft volgens de projectgroep een centrale rol in het verlenen van sociale steun. Uit de studies blijkt dat louter het betrekken van de primaire mantelzorger bij hartrevalidatie al een gunstig effect heeft op de kwaliteit van leven van de mantelzorger, naast andere gunstige effecten voor patiënt en mantelzorger. Omdat primaire mantelzorgers zelf last kunnen hebben van psychische symptomen die soms beter bespreekbaar zijn zonder de patiënt, moet het mogelijk blijven voor mantelzorgers om ook individuele gesprekken met een zorgverlener, bijvoorbeeld maatschappelijk werker of psycholoog, te kunnen hebben.
1. Aangezien in deze richtlijn geen aanbeveling wordt gegeven voor een meetinstrument voor sociale steun, wordt hier geen cutoff score genoemd. In de bij deze richtlijn behorende beslisboom zullen wel voorkeursinstrumenten met advisering voor cutoff scores worden opgenomen.
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-01-2011
Laatst geautoriseerd : 01-01-2011
Geplande herbeoordeling :
In oktober 2000 vroeg de Commissie Kwaliteit van de NVVC de revalidatiecommissie om de Richtlijnen Hartrevalidatie 1995/1996 te actualiseren. Immers, ervaring met hartrevalidatie en wetenschappelijk onderzoek hebben inmiddels geleid tot nieuwe inzichten. Uit het wetenschappelijk onderzoek blijkt dat ook patiënten met hartfalen, aangeboren hartafwijkingen en ritmestoornissen in aanmerking kunnen komen voor hartrevalidatie. Hetzelfde geldt voor patiënten die een harttransplantatie hebben ondergaan. De groep patiënten voor wie hartrevalidatie is bestemd, is daarmee vergroot. Ook de wetenschappelijke kennis over het belang van een gezonde leefstijl is toegenomen. Het veranderen van de leefstijl kan indien gecombineerd met medicamenteuze behandeling het atherosclerotische proces vertragen of zelfs terugdringen. Daarmee vermindert de kans op nieuwe vasculaire gebeurtenissen.
Begin 2008 initieerde de NVVC een subsidieaanvraag bij het Kennisbeleid Kwaliteit Curatieve Zorg (KKCZ)-programma van ZonMW om de Richtlijn Hartrevalidatie 2004 te herzien met betrekking tot psychische en sociale doelen. De richtlijn uit 2004 bood onvoldoende houvast om het verhoogde niveau van psychische symptomen, die voorkomen bij driekwart van de patiënten die voor hartrevalidatie in aanmerking komen, effectief te behandelen. Bovendien is de wetenschappelijke kennis over dergelijke psychische symptomen na een cardiaal incident en over de behandeling daarvan enorm toegenomen. Daarnaast waren er inmiddels richtlijnen met betrekking tot hartpatiënten voor bedrijfsartsen en voor verzekeringsartsen en was de wens ontstaan om de richtlijn voor de tweedelijns gezondheidszorg beter te laten aansluiten op deze nieuwe richtlijnen. Ook was er behoefte aan meer houvast met betrekking tot het bereiken van werkhervatting. Bij de herziening, die in oktober 2008 in het project Psychische en Arbeidsgerelateerde Aspecten van HartRevalidatie (PAAHR) van start ging, is besloten om de richtlijn niet alleen te herzien met betrekking tot werkhervatting maar ook met betrekking tot sociale steun. Uit de wetenschappelijke literatuur komt namelijk naar voren dat patiënten met weinig sociale steun een hogere cardiale morbiditeit en mortaliteit, een hogere kans op depressie en een lagere kwaliteit van leven hebben.
Algemene gegevens
De herzieningen uit 2011 zijn geautoriseerd / geaccepteerd door:
- De Hart&Vaatgroep
- NVHVV
- NVVA
Doel en doelgroep
Doel
De Richtlijn Hartrevalidatie is in 1996 voor het eerst verschenen. In 2004 werd het nut ervan als volgt omschreven:
Richtlijnen leveren op drie niveaus een belangrijke bijdrage aan het verbeteren van de zorg voor hartpatiënten:
- Ze bieden een onderbouwing van het nut van hartrevalidatie.
- Ze leiden tot standaardisatie van de zorg bij hartrevalidatie, naast een op het individu toegesneden aanpak.
- Ze benadrukken het belang van een multidisciplinaire aanpak voor hartrevalidatie, waarbij hartrevalidatie zich niet beperkt tot training, maar ook psychische counseling en secundaire preventie omvat.
Er is inmiddels overtuigend bewijs voor de positieve effecten van hartrevalidatie in termen van verminderde morbiditeit, mortaliteit, verbeterde kwaliteit van leven en kosteneffectiviteit. Ades 1997, Oldridge 1997, Lowensteyn 2000, Papdakis 2005, Lee 2007, Piepoli 2010 Richtlijnen bevorderen de implementatie van hartrevalidatie.
Recent heeft de Cardiac Rehabilitation Section van de European Association of Cardiovascular Prevention and Rehabilitationeen position paperopgesteld waarin zij praktische aanbevelingen geeft met betrekking tot de kerncomponenten van hartrevalidatie Piepoli 2010. De huidige richtlijn sluit aan bij deze aanbevelingen, maar is gebaseerd op nieuwe literatuurstudies.
Doelgroep
Het proces van hartrevalidatie is een bij uitstek multidisciplinaire aangelegenheid. Bij de hartrevalidatie zijn vele zorgverlenende deskundigen betrokken, zoals cardiologen, revalidatieartsen, huisartsen, bedrijfsartsen, inspanningsfysiologen, verpleegkundigen, diëtisten, psychologen, maatschappelijk werkers, fysiotherapeuten, bewegingsagogen, ergotherapeuten, psychiaters, verzekeringsartsen en arbeidsdeskundigen. Alle betrokkenen kunnen gebruik maken van deze richtlijn. Ook patiëntenverenigingen kunnen baat hebben bij de informatie in deze richtlijn, hoewel voor patiënten een specifieke patiëntenrichtlijn ontwikkeld zal worden (zie www.hartenvaatgroep.nl).
Samenstelling werkgroep
Auteurs herziening 2011 met betrekking tot psychische en sociale doelen (naast oorspronkelijke auteurs richtlijn 2004)
- Inleiding: Richtlijn 2004: drs. P.J. Senden; herziening 2011: mw. dr. A.E. de Rijk
- Kosteneffectiviteit herziening 2011: drs. A.M.W. van Stipdonk, mw. dr. S. Evers
- Doorverwijzing naar de cardioloog: Richtlijn 2004: dr. J. Brügemann, drs. H.J. van Exel; herziening 2011: drs. A.M.W. van Stipdonk, mw. dr. P.M.J.C. Kuijpers, mw. dr. A.E. de Rijk, prof. dr. A. Gorgels en projectgroep PAAHR
- Revalidatie op maat (de doelen): Richtlijn 2004: mw. dr. M. Chatrou, mw. J.A. Lestra, drs. M.W.A. Jongert,dhr. H. Koers, dhr. S. van der Voort; herziening 2011: mw. dr. A.E. de Rijk, drs. A.M.W. van Stipdonk en projectgroep PAAHR
- Revalidatie op maat (hulpmiddelen indicatiestelling): Richtlijn 2004: mw. dr. M. Chatrou, mw. prof. dr. Th. van Elderen, mw. J.A.Lestra, drs. M.W.A. Jongert, dhr. H. Koers, mw. drs. A.M. Strijbis, dhr. S. van der Voort; herziening 2011: mw. dr. A.E. de Rijk, drs. A.M.W. van Stipdonk, mw. dr. P.M.J.C. Kuijpers en projectgroep PAAHR
- Interventies: Richtlijn 2004: mw. dr. M. Chatrou, drs. J.L. van Dijk, dr. J.J. van Dixhoorn,mw. J.A. Lestra, dhr. H. Koers, drs. M.W.A. Jongert, dhr. S. van der Voort; herziening 2011: drs. A.M.W. van Stipdonk, mw. dr. A.E. de Rijk, mw. dr. P.M.J.C. Kuijpers, projectgroep PAAHR (par. 5.3); mw. dr. A.E. de Rijk, drs. A.M.W. van Stipdonk, mw. dr. P.M.J.C. Kuijpers, drs. J. van Dijk en overige leden projectgroep PAAHR (par. 5.4)
- Hartfalen: Richtlijn 2004: drs. P.J. Senden
- Bijzondere diagnosegroepen: Richtlijn 2004: dr. J. Brügemann; herziening 2011: drs. A.M.W. van Stipdonk,mw. dr. P.M.J.C. Kuijpers, prof. dr. A. Gorgels, mw. dr. A.E. de Rijk en projectgroep PAAHR
- Klinische hartrevalidatie: Richtlijn 2004: dr. J. Brügemann, drs. M.H. Oosterwijk
- Overgang naar nazorg: (in 2011 toegevoegd) mw. dr. A.E. de Rijk, drs. A.M.W. van Stipdonk, mw. dr.P.M.J.C. Kuijpers, mw. dr. M. Bouma en projectgroep PAAHR
- Implementatie: (in 2011 toegevoegd) mw. dr. A.E. de Rijk
Werkgroep PAAHR (Psychische en Arbeidsgerelateerde Aspecten van
HartRevalidatie) ten behoeve van de herziening 2011 met betrekking tot psychische en sociale doelen
- dhr. H. Koers, fysiotherapeut, KNGF-VHVL, Amersfoort (lid PAAHR vanaf 2008)
- drs. A.M.T.M. Derks, revalidatiearts, VRA, Utrecht (lid PAAHR vanaf 2008)
- dhr. dr. C.H.Z. Kuiper, lector participatie, ergotherapeut, Ergotherapie Nederland, Utrecht(lid PAAHR vanaf 2008)
- mw. drs. I. van den Broek, adviseur belangenbehartiging, De Hart&Vaatgroep,Soesterberg (lid PAAHR vanaf 2008)
- dhr. mr. J.A.M. Wijnekus, arbeidsdeskundige NVAA, Nijkerk (lid PAAHR vanaf 2008)
- mw. drs. G. Casteelen, psychiater, NVVP, Utrecht (lid PAAHR vanaf 2009)
- dhr. dr. R.A. Kraaijenhagen, cardioloog, NVVC, Utrecht (lid PAAHR vanaf 2008)
- mw. drs. E.H.N. Stoffers, adviseur, Huis voor de zorg, Sittard (lid PAAHR vanaf 2008)
- dhr. dr. P.R.J. Falger, GZ-psycholoog, Maastricht University, Maastricht (lid PAAHR vanaf2008)
- mw. ir. K.T. Idema, adviseur belangenbehartiging, De Hart&Vaatgroep, Soesterberg (lidPAAHR vanaf 2008 tot 2009)
- mw. E.R. Geleijnse, maatschappelijk werker Capri Hartrevalidatie Rotterdam, NVMW/LOMH, Utrecht (lid PAAHR vanaf 2008)
- mw. C.E. Muller-Grijzenhout, verpleegkundig coördinator hartrevalidatie, Sint FranciscusGasthuis, Rotterdam (lid PAAHR vanaf 2009)
- mw. J.J. Doornenbal, gedifferentieërd hart- en vaatverpleegkundige en verpleegkundig coördinator hartrevalidatie, Academisch Medisch Centrum, Amsterdam (lid PAAHR vanaf 2009)
Namens de revalidatiecommissie (richtlijn 2004):
- drs. P.J. Senden, cardioloog, Meander Medisch Centrum, Amersfoort (voorzitter revalidatiecommissie vanaf 1997)
- mw. drs. A.M. Strijbis, secretaris, Nederlandse Hartstichting, Den Haag (lid revalidatiecommissie vanaf 1998)
Werkgroep bijzondere diagnosegroepen (richtlijn 2004)
- dr. J. Brügemann, cardioloog, Academisch Ziekenhuis Groningen, Groningen (lid revalidatiecommissie vanaf 1997)
- drs. H.J. van Exel, cardioloog, Rijnlands Revalidatiecentrum, Leiden (lid revalidatiecommissie vanaf 2001)
- mw. E. Schück, verpleegkundige, Isala Klinieken locatie Weezenlanden, Zwolle (lid revalidatiecommissie van 1999 t/m 2002)
- Adviseurprof. dr. W.A. Helbing, kindercardioloog, Erasmus Medisch Centrum/ Sophia Kinderziekenhuis, Rotterdam
Werkgroep psychosociale ondersteuning en secundaire preventie (richtlijn 2004)
- drs. E.L.D. Angenot, revalidatiearts, Revalidatiecentrum Amsterdam, Amsterdam (lidrevalidatiecommissie van 1996 t/m 2002)
- mw. dr. M. Chatrou, psycholoog, Máxima Medisch Centrum, Eindhoven (lid revalidatiecommissie vanaf 2001)
- drs. J.L. van Dijk, bedrijfsarts, Achmea-Arbo, Amsterdam (lid revalidatiecommissie vanaf2001)
- mw. E.R. Geleijnse, maatschappelijk werkster, Rotterdamse Stichting voorCardiologische Revalidatie (lid revalidatiecommissie van 1994 t/m 2002)
- mw. dr. I.M. Hellemans, cardioloog, Alant Cardio, (lid revalidatiecommissie vanaf 1997)
- drs. J.A.M. Hoevenaar, huisarts, Elsendorp (lid revalidatiecommissie vanaf 2001)
- mw. J.A. Iestra, diëtist, Universitair Medisch Centrum, Utrecht (lid revalidatiecommissievanaf 1999)
- drs. H.C.A.M. Kruijssen, cardioloog, Academisch Ziekenhuis Rotterdam, Rotterdam (lidrevalidatiecommissie vanaf 1984)
- drs. E.C. de Melker, cardioloog, Sint Lucas Andreas ziekenhuis, Amsterdam (lid revalidatiecommissie vanaf 2001)
- mw. P.M. Muns, maatschappelijk werker, Universitair Medisch Centrum, Utrecht (lidrevalidatiecommissie vanaf 2003)
- Adviseurs
- mw. ir. S.J. van Dis, epidemioloog, Nederlandse Hartstichting, Den Haag drs. F. Duysens, psycholoog, Centrum voor Hart- en Longrevalidatie Rijnlands Revalidatiecentrum, Leiden
- mw. prof. dr. Th. van Elderen, psycholoog, Klinische en Gezondheidspsychologie, Universiteit Leiden (lid revalidatiecommissie van 1992 t/m 2000) mw. drs. I. Kersten, psycholoog, Sint Lucas Andreas Ziekenhuis, Amsterdam dhr. H. Koers, fysiotherapeut/ manueel therapeut, Groene Hart Ziekenhuis, Gouda (lid revalidatiecommissie van 1994 t/m 2000)
- mw. A.B. Nieuwveld, verpleegkundig consulent cardiologie, Isala Klinieken locatie Weezenlanden, Zwolle
Werkgroep lichamelijke activiteit en hartfalen (richtlijn 2004)
- drs. E.L.D. Angenot, revalidatiearts, Revalidatiecentrum Amsterdam (lid revalidatiecommissie van 1996 t/m 2002)
- dr. J. Brügemann, cardioloog, Academisch Ziekenhuis Groningen, Groningen (lid revalidatiecommissie vanaf 1997)
- drs. W.A.J. Bruggeling, cardioloog, Amphiaziekenhuis locatie Pasteurlaan, Oosterhout (lidrevalidatiecommissie vanaf 2001)
- drs. H.J. van Exel, cardioloog, Centrum voor Hart- en Longrevalidatie RijnlandsRevalidatiecentrum, Leiden (lid revalidatiecommissie vanaf 2001)
- drs. J.A.M. Hoevenaar, huisarts, Elsendorp (lid revalidatiecommissie vanaf 2001)
- drs. P.J. Senden, cardioloog, Meander Medisch Centrum, Amersfoort (voorzitter revalidatiecommissie vanaf 1997)
- drs. E.P. Viergever, cardioloog, Groene Hart Ziekenhuis, Gouda (lid revalidatiecommissievanaf 2001)
- dhr. S. van der Voort, fysiotherapeut, Hart-, Long-, Vaatrevalidatie Zonnestraal,Ziekenhuis Hilversum (lid revalidatiecommissie vanaf 2001)
- Adviseursmw. dr. H.J.G. van den Berg-Emons, bewegingswetenschapper, Erasmus Medisch Centrum, Rotterdam
- dr. J.J. van Dixhoorn, arts/ ontspanningstherapeut, Kennemer Gasthuis, locatie Deo, Haarlem
- drs. E. Hulzebos, fysiotherapeut/gezondheidswetenschapper, Universitair Medisch Centrum, Utrecht drs. M.W.A. Jongert, inspanningsfysioloog, TNO Preventie en Gezondheid, Leiden dhr. H. Koers, fysiotherapeut/ manueel therapeut, Gouda (lid revalidatiecommissie van
- 1994 t/m 2000) mw. P.M. Rijke-van Zeijl, diëtist, Leids Universitair Medisch Centrum mw. dr. M.L. Zonderland, medisch fysioloog, Universitair Medisch Centrum, Utrecht
Met dank voor hun deskundige advies (richtlijn 2004)
- drs. A.M.T.M. Derks, revalidatiearts, Stichting Revalidatie Limburg, RevalidatiecentrumHoensbroeck, Hoensbroek (lid revalidatiecommissie vanaf 2003)
- dr. J.W. Deckers, cardioloog, coördinator richtlijnen NVVC
- mw. dr. I.C. van Gelder, cardioloog, Academisch Ziekenhuis Groningen, Groningen
- drs. R. Goud, medisch informatiekundige, Academisch Medisch Centrum, Amsterdam
- prof. dr. D.E. Grobbee, klinisch epidemioloog, Julius Centrum voor Gezondheidsweten-schappen en Eerstelijns Geneeskunde, Universitair Medisch Centrum, Utrecht
- mw. C.J. Koppelaar, verpleegkundig onderzoeker, Erasmus Medisch Centrum,Rotterdam (lid revalidatiecommissie vanaf 2003)
- prof. dr. ir. D. Kromhout, directeur sector Voeding en Consumenten VeiligheidRijksinstituut voor Volksgezondheid en Milieu (RIVM), Bilthoven
- prof. dr. J. Perk, cardioloog, streekziekenhuis Oskarshamn, Zweden, lid van “3rd JointEuropean Societies Task Force on Preventive Cardiology”
- dr. A. Vermeulen, cardioloog, niet praktiserend (lid revalidatiecommissie vanaf 1984)
- mw. drs. M.H.L. van der Wal, verpleegkundige, onderzoeker COACH (lid revalidatiecommissie van 1995 t/m 1998)
Commentatoren herziening 2011
- drs. J. Brügemann, cardioloog, Thoraxcentrum / Cardiologie, Universitair MedischCentrum Groningen, Groningen
- drs. G.A.H.M Castermans, huisarts, vertegenwoordiger RHZ Hart en Vaatcentrum AZM,lid werkgroep Vasculair Risicomanagement, Stichting RHZ Heuvelland, Maastricht
- mw. Y.M.C.H. Curfs, ergotherapeut, Adelante zorggroep, Hoensbroek
- De Hart&Vaatgroep, Soesterberg
- Ergotherapie Nederland, Utrecht
- drs. A.H.M. van Erp, psycholoog en programmacoördinator ‘Hart voor Mensen’,Nederlandse Hartstichting, Den Haag
- drs. H.J. van Exel, cardioloog, centrum voor Hart- en Longrevalidatie, Rijnlands
- Revalidatie Centrum, Leiden (lid commissie Cardiovasculaire Preventie en Hartrevalidatie van de Nederlandse Vereniging voor Cardiologie)
- mw. dr. J. Fleer, psycholoog en onderzoeker, Universitair Medisch Centrum Groningen,afdeling Gezondheidswetenschappen, sectie Gezondheidspsychologie, Groningen
- mw. drs. M.M. van Engen-Verheul, gezondheidswetenschapper en promovenda, VakgroepKlinische Informatiekunde, Academisch Medische Centrum Amsterdam
- mw. dr. I.M. Hellemans, cardioloog (lid commissie Cardiovasculaire Preventie enHartrevalidatie van de Nederlandse Vereniging voor Cardiologie)
- Huis voor de Zorg, Sittard
- mw. dr. A. Huizing, gezondheidswetenschapper en cöordinator eerstelijnsketen DBC,stichting RHZ Heuvelland, Maastricht
- H.M.C. Kemps, cardioloog, Cardiologie, Maxima Medisch Centrum, Veldhoven (lid commissie Cardiovasculaire Preventie en Hartrevalidatie van de Nederlandse Vereniging voor Cardiologie)
- mw. drs. A.B.A. Klabbers, gezondheidswetenschapper en promovenda, vakgroep Sociale
- Geneeskunde / onderzoeksschool CAPHRI, Faculty of Health, Medicine & Life Sciences, Universiteit Maastricht, Maastricht
- mw. prof. mr. S. Klosse, jurist en hoogleraar Sociaal Recht, Faculteit der
- Rechtsgeleerdheid, Capaciteitsgroep Publiekrecht, Universiteit Maastricht, Maastricht
- Kwaliteitsbureau Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde, Utrecht
- prof. dr. C.M.J.G. Maes, psycholoog en hoogleraar Gezondheidspsychologie, InstituutPsychologie, Faculteit der Sociale wetenschappen, Universiteit Leiden
- Nederlands Huisarts Genootschap, Utrecht
- Nederlands Instituut van Psychologen, Amsterdam
- Nederlandse Vereniging van Revalidatie Artsen (VRA), Utrecht
- Nederlandse Vereniging voor Hart en Vaat Verpleegkundigen, Woerden
- dr. N.B. Peek, medisch informaticus en projectleider CARDSS, Vakgroep KlinischeInformatiekunde, Academisch Medische Centrum Amsterdam, Amsterdam
- drs. R.Y. Schouten, psycholoog en projectmanager ‘Hart voor Mensen’, NederlandseHartstichting, Den Haag
- prof. dr. A. Honig, psychiater, afdeling psychiatrie, Sint Lucas Andreas Ziekenhuis,Amsterdam
- prof. dr. P. de Jonge, vakgroep Medische psychologie en Neuropsychologie, Faculteit
- Sociale Wetenschappen, Tilburg University, Tilburg
- Nederlandse Vereniging van Maatschappelijk Werkers, Utrecht
- Nederlandse Vereniging voor Verzekeringsgeneeskunde, Utrecht
- Prof. dr. A.H. Schene, psychiater, afdeling Psychiatrie, Academisch Medisch CentrumAmsterdam
Met dank voor hun deelname aan interviews over hartrevalidatie (herziening 2011)
- Respondenten en hun partners die deelnamen aan de achterbanconsultatie in het kadervan PAAHR door de Hart&Vaatgroep
- Het hartrevalidatieteam van het Maastricht Universitair Medisch Centrum + (MUMC+)
Methode ontwikkeling
Evidence based
Implementatie
Ter bevordering van de implementatie van deze richtlijn, zijn de volgende implementatiehulpmiddelen ontwikkeld:
- Algoritmen, gebaseerd op algoritmen gepubliceerd bij de Europese richtlijn (aangepast na de update) (zie bijlagen “Flowchart”);
- Indicatoren (te vinden op de website van de NVU) (zie bijlage Indicatoren);
- Een vormgegeven samenvatting (aangepast na de update) (zie bijlage Samenvattingskaart);
- Een samenvatting voor patiënten (aangepast na de update) (zie bijlage Samenvatting voor Patiënten);
- Een artikel voor de Prostaatkankerstichting
Tevens is een artikel voor het Tijdschrift voor Urologie geschreven. Daarnaast adviseert de Werkgroep om lokale behandelprotocollen zoveel mogelijk te baseren op deze Richtlijn, rekening houdende met de lokale situatie.
Werkwijze
Wetenschappelijke onderbouwing
De conclusies en aanbevelingen in deze richtlijn zijn onderbouwd met wetenschappelijk onderzoek. Bij de herziening in 2004 heeft de revalidatiecommissie de onderzoeksresultaten gewogen en afhankelijk van de mate van bewijskracht is aan de conclusies en aanbevelingen een niveau van bewijskracht toegekend. Daarbij is een indeling in drie niveaus gehanteerd (A, B en C).
Daarnaast kan over een conclusie of aanbeveling meer of minder consensus bestaan over het nut/de effectiviteit van behandelen. Aan het niveau van bewijskracht is een indeling in twee klassen (I en II) toegevoegd over de mate van acceptatie van behandelen. Klasse II is onderverdeeld in a en b, hetgeen een extra aanduiding is voor de mate van acceptatie bij een verdeelde mening. Deze indeling in niveaus en klassen is in overeenstemming met de criteria van de European Society of Cardiology.
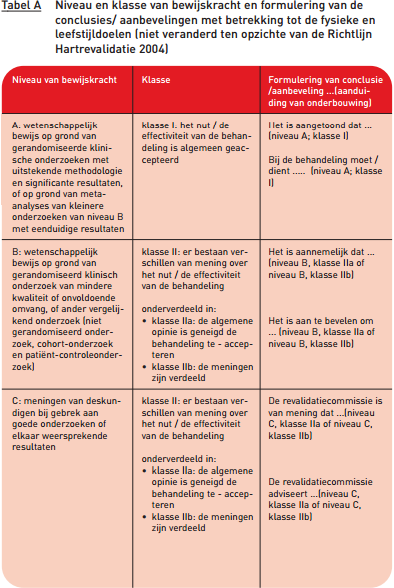

De formulering van de conclusies en aanbevelingen is aangepast aan het niveau van uit wetenschappelijk onderzoek verkregen bewijskracht (zie tabel A).
Voor de delen herzien in 2011 is uitgegaan van nieuwe standaarden voor richtlijnontwikkeling. CBO 2007 Eerst zijn knelpunten geformuleerd en geprioriteerd. Naar aanleiding daarvan zijn uitgangsvragen voor de literatuurstudies geformuleerd. In de literatuurstudies is de literatuur stapsgewijs geselecteerd (zie ‘Werkwijze project PAAHR’ op https://www.nvvc.nl/richtlijnen/bestaande-richtlijnen#risicomanagement). Aan de conclusies uit de wetenschappelijke literatuur is een niveau van bewijskracht toegekend, dat aangeeft hoe goed de conclusie door het wetenschappelijke onderzoek wordt onderbouwd. Als bijvoorbeeld de uitkomsten tegenstrijdig zijn, dan is een conclusie daaruit minder goed onderbouwd dan bij uitkomsten die overeenkomen. Hiertoe is eerst de methodologische kwaliteit van individuele kwantitatieve studies bepaald (A1, A2, B, C of D; waarbij A voor de hoogste kwaliteit staat en D voor de laagste kwaliteit) (zie bijlage Kwaliteitscriteria). Vervolgens zijn conclusies opgesteld op basis van meerdere studies en is daar een bepaald niveau van bewijskracht aan toegekend. Die niveaus van bewijskracht zijn weergegeven in tabel B. In vergelijking met de niveaus zoals gehanteerd in 2004, hebben de niveaus gehanteerd in 2011 dus alleen betrekking op de conclusies uit de literatuur en niet op de aanbevelingen die daaruit afgeleid zijn.
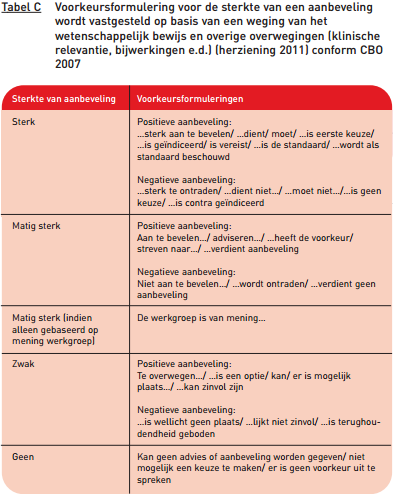
Aanbevelingen zijn gevormd op basis van 1) de conclusies uit de wetenschappelijke literatuur en 2) overige overwegingen van de projectgroep. Voorbeelden van overige overwegingen zijn: klinische relevantie, schade of bijwerkingen, de beschikbaarheid van voorzieningen, de kosten van zorg, de organisatie van zorg, patiëntenperspectief, professioneel perspectief, juridische aspecten, en ethische aspecten. De formulering van de aanbevelingen geeft de sterkte van de aanbeveling weer, dit is weergegeven in tabel C. CBO 2007
Kosteneffectiviteit hartrevalidatie
Al langere tijd is bekend dat de meeste economische evaluaties van hartrevalidatie laten zien dat hartrevalidatie een kosteneffectieve behandeling is. Oldridge 1998, Ades 2001, Piepoli 2010 In het kader van de vernieuwing van de richtlijn in
2011, is een literatuuronderzoek uitgevoerd naar de effecten van hartrevalidatie
en interventies met betrekking tot de psychische en sociale doelen in het bijzonder.
In totaal zijn 24 studies gevonden met betrekking tot kosteneffectiviteit van hartrevalidatie. Op basis van vijf systematische reviews Ades 1997, Oldridge 1997,
Lowensteyn 2000, Papdakis 2005, Lee 2007 en een meer recente studie Kruse 2006 van matige tot goede kwaliteit kan geconcludeerd worden dat zowel hartrevalidatie in multidisciplinaire vorm (met name secundaire preventie en bewegingsprogramma’s) als ook bewegingsprogramma’s kosteneffectief zijn voor patiënten met coronaire hartziekten. Dit wordt vooral verklaard door vermindering van het aantal cardiovasculaire opnames en een kortere opnameduur.
Er zitten echter beperkingen aan deze conclusie. De studies zijn erg divers met betrekking tot:
- onderzochte indicatoren voor kosteneffectiviteit (cardiovasculaire en andereheropnames; jaren tot overlijden; bezoek eerste hulp en polikliniek; behandelingen; functioneel herstel en kwaliteit van leven; stijging van levensverwachting in aantal jaren goede gezondheid (Quality Adjusted Life Years, QALYs))
- berekende kosten (directe, tijdgebonden kosten evaluatie van alle separatekostenposten, alleen kosten interventies en kosten specifieke uitkomstmaat).
Deze diversiteit vermindert de vergelijkbaarheid van de studies. Oldridge 1997, Papadakis 2005, Lee 2007 Voorts zijn in de bepaling van de kosteneffectiviteit maatschappelijke kosten (kosten door verminderde hervatting van betaald werk wanneer er geen revalidatie plaatsvond) niet meegenomen.
Voor de overige interventies en de meer uitgebreide multidisciplinaire interventies zijn onvoldoende kwalitatief goede studies gevonden om de kosteneffectiviteit goed te kunnen beoordelen. Begeleiding bij psychische symptomen en bij arbeidsre-integratie leiden tot matige kosteneffectiviteit, maar waarschijnlijk worden de effecten onderschat door een te korte follow-up en andere methodologische beperkingen Southard 2003, Yu 2004, Briffa 2005, Turner 2008
Hierover is wel meer bekend bij patiënten met hartfalen. Bij deze groep blijkt dat een uitgebreide multidisciplinaire aanpak met psychosociale begeleiding en ontslagbegeleiding kostenbesparend is, met name door vermindering van het aantal opnames, en verkorting van de opnameduur van nieuwe opnames. Rich 1995, Riegel 2000, O’Connell 2001, Kasper 2002, Capomolla 2002, Krumholz 2002, Turner 2008 Er zijn geen betrouwbare gegevens gevonden met betrekking tot patiënten die een omleidingsoperatie (Coronary Artery Bypass Grafting (CABG), ook wel genoemd: bypassoperatie) hebben ondergaan. Penque 1999 Bij de specifiekere groep van hartpatiënten met depressieve symptomen en/of angstsymptomen zijn er bemoedigende resultaten met betrekking tot kosteneffectiviteit van hartrevalidatie, zowel hartrevalidatie in het algemeen als hartrevalidatie met interventies specifiek gericht op deze symptomen. Oldridge 1993, O’Connor 2001, Lee 2007 Uit meerdere studies blijkt dat hartpatiënten (zowel patiënten met coronaire hartziekten als met hartfalen) met een hoog risico op complicaties (in termen van behandelingen en heropnames) meer baat hebben bij hartrevalidatie. Hierdoor is de kosteneffectiviteit bij hartpatiënten met een laag risico minder of niet kosteneffectief. Riegel 2000, O’Connell 2001, Hall 2002, Kaspar 2002 Dit onderstreept het belang van screening (zie ook Revalidatie op maat (hulpmiddelen indicatiestelling)).
Noord-Amerikaanse studies geven aanwijzingen voor de kosteneffectiviteit van poliklinische hartrevalidatie versus klinische hartrevalidatie Rich 1995, Robertson 2001, Naylor 2004, Lee 2007, Taylor 2007, Turner 2008. Hierbij moet opgemerkt worden dat de patiëntenpopulaties voor klinische hartrevalidatie verschillen van die in Nederland, waar klinische hartrevalidatie alleen voor complexe gevallen geïndiceerd is.
Concluderend zijn er voldoende aanwijzingen dat de in deze richtlijn beschreven hartrevalidatie kosteneffectief is, hoewel meer onderzoek wenselijk is.
Hoe is deze richtlijn opgebouwd?
Deze richtlijn volgt min of meer chronologisch het traject van zorg voor hartrevalidatie zoals dat grafisch is weergegeven in de figuurmodel voor Hartrevalidatie in de Inleiding.
De doorverwijzing door de cardioloog wordt in de module Doorverwijzing Cardioloog beschreven. Alle patiënten moeten door een cardioloog naar hartrevalidatie worden doorverwezen. In de module Doorverwijzing Cardioloog wordt beschreven welke patiënten voor hartrevalidatie in aanmerking komen.
Welke doelen kunnen worden vastgesteld bij een individuele patiënt, wordt in de module Revalidatie op maat (doelen) beschreven. Hartrevalidatie kent vier hoofddoelen: (1) fysieke doelen, (2) psychische doelen, (3) sociale doelen en (4) beïnvloeden van risicogedrag (leefstijldoelen). Hartrevalidatie wordt op maat aangeboden. Dat betekent dat per patiënt vastgesteld wordt wat de doelen voor die patiënt zijn, en welke interventies aangeboden worden.
Hoe de doelen bij een individuele patiënt vastgesteld worden, wordt in de module Revalidatie op maat (hulpmiddelen indicatiestelling) beschreven. Daarin komen de volgende hulpmiddelen bij de indicatiestelling aan bod: het intakegesprek, de beslisboom en het multidisciplinair overleg. De beslisboom is een hulpmiddel om aan de hand van screening vast te kunnen stellen welke interventies geïndiceerd zijn.
De interventies die binnen hartrevalidatie aangeboden kunnen worden, worden per hoofddoel beschreven in de module Interventies. Binnen hartrevalidatie worden groepsinterventies aangeboden, maar het is ook mogelijk om patiënten door te verwijzen voor individuele behandeling. Nadere diagnostiek kan onderdeel uitmaken van de individuele behandeling. Screening, zoals beschreven in de module Revalidatie op maat (doelen), geeft slechts aan of er een verhoogde kans is op bijvoorbeeld een depressieve stoornis. Met diagnostiek kan vastgesteld worden welke aandoening een patiënt heeft en hoe de individuele behandeling vorm moet krijgen. In de module Interventies wordt ook beschreven hoe de evaluatie van de interventies die zijn aangeboden binnen hartrevalidatie moet plaatsvinden.
De module Hartfalen is gewijd aan hartfalen. De module Bijzondere diagnosegroepen is gewijd aan bijzondere diagnosegroepen en de module Klinische Hartrevalidatie aan klinische hartrevalidatie.
Tenslotte wordt in de module 'Overgang naar zorg' de nazorg beschreven. Hierin staat, conform de transmurale afspraken, de overdracht naar de huisarts centraal.
De referenties zijn weergegeven in een digitale referentielijst die te vinden is op de website van de NVVC (https://www.nvvc.nl/richtlijnen/bestaande-richtlijnen#risicomanagement). De bijlage Afkortingen en begrippen bevat een lijst met afkortingen en begrippen.
Hoewel we ons ervan bewust zijn dat de vrouwelijke hartpatiënt meer aandacht behoeft, zullen patiënten in deze richtlijn als ‘hij’ worden aangeduid. Daar waar ‘hij’ of ‘zijn’ staat, kan met evenveel reden ‘zij’ of ‘haar’ gelezen worden, tenzij specifiek is aangegeven dat de gegevens alleen op mannen betrekking hebben.
Als de gegevens specifiek op vrouwen betrekking hebben, is dat ook aangegeven.
We volgen hiermee de keuze die in de Richtlijn Hartrevalidatie 2004 is gemaakt.
