Preoperatieve diagnostische testen lage rugpijn
Uitgangsvraag
Welke preoperatieve diagnostische testen kunnen de uitkomst van geïnstrumenteerde wervelkolomchirurgie bij de indicatie chronische lage rugpijn voorspellen?
Aanbeveling
Preoperatieve diagnostische testen
Beeldvorming middels röntgenfoto en/of MRI wordt aanbevolen als diagnosticum in de evaluatie van patiënten met chronische lage rugklachten, doch dient niet gebruikt te worden als voorspeller voor het klinische resultaat van spondylodese.
Provocatieve discografie heeft vanwege de lage specificiteit geen meerwaarde in het preoperatieve onderzoek voor lumbale spondylodese bij chronische lage rugklachten. Daarnaast kan discografie mogelijk discusdegeneratie induceren. De werkgroep raadt het gebruik van provocatieve discografie voor de indicatiestelling tot een lumbale spondylodese af.
Facetgewricht blokkades worden niet aanbevolen als voorspeller voor de uitkomst van lumbale spondylodese bij patiënten met chronische lage rugklachten.
Thoracolumbosacrale immobilisatie middels een korset, al dan niet met pijp, wordt niet aanbevolen als voorspeller voor de uitkomst van lumbale spondylodese bij patiënten met chronische lage rugklachten.
Overwegingen
De werkgroep heeft voor de diagnose chronische lage rugpijn geen specifieke preoperatieve diagnostische test kunnen vinden die het effect van een geïnstrumenteerde spinale chirurgische interventie betrouwbaar kan voorspellen. In het diagnostische traject dient een conventionele röntgenopname (staand in twee richtingen, antero-posterieur en lateraal) en/of een MRI vervaardigd te worden om degeneratieve kenmerken aan te tonen dan wel uit te sluiten. Met een röntgenfoto kunnen tevens spondylolisthesis, scoliose/deformiteit, anomalieën zoals (hemi)lumbalisatie/-sacralisatie en facet-arthrose gedetecteerd worden, en met MRI kunnen kanaalstenose en hernia nuclei pulposi (HNP) worden gevisualiseerd.
De meerwaarde van flexie/extensie-opnames in het diagnostische proces of als voorspeller van klinisch resultaat na spondylodese is niet aangetoond.
Onderbouwing
Achtergrond
Het klinische resultaat van (geïnstrumenteerde-) spinaalchirurgie is afhankelijk van een groot aantal factoren. Met name in de preoperatieve work-up kunnen algemene en diagnostische onderzoeken en maatregelen bijdragen aan het maken van een keuze voor een bepaalde ingreep alsmede aan het resultaat hiervan. In Nederland is er een grote variatie in de manier waarop deze preoperatieve work-up bij patiënten met chronische lage rugpijn in de klinische praktijk plaatsvindt (Willems, 2011). Daarnaast blijkt de voorspellende waarde van diverse diagnostische testen voor het klinische resultaat van spondylodese zeer beperkt te zijn (Willems, 2013). Op basis van literatuur en consensus van de werkgroep leden wordt een aanbeveling gegeven voor het gebruik van preoperatieve testen ter optimalisering van het klinische succes van geïnstrumenteerde spinaal chirurgie bij de indicatie chronische lage rugpijn.
De uitkomst van geïnstrumenteerde spinale chirurgie is sterk afhankelijk van de juiste patiëntenselectie. Op dit moment zijn er nog geen gevalideerde tools voorhanden die de uitkomst van chirurgische interventies voor bijvoorbeeld chronische lage rugklachten kunnen voorspellen (Van Hooff, 2014). Anamnese en lichamelijk onderzoek kunnen wel psychosociale factoren identificeren die tot chronische pijn kunnen leiden, maar kunnen niet de uitkomst van een spondylodese voorspellen (Carragee, 2005).
Conclusies / Summary of Findings
|
Laag |
Algemene degeneratieve kenmerken bij MRI-diagnostiek zijn geen voorspeller voor de uitkomst van een lumbale spondylodese operatie.
Bronnen (Willems, 2013) |
|
Laag |
Provocatie-discografie is niet in staat om de uitkomst van een lumbale spondylodese operatie betrouwbaar te voorspellen
Bronnen (Willems, 2013) |
|
Laag |
Proeffacetblokkade is geen voorspeller voor de uitkomst van een lumbale spondylodese operatie
Bronnen (Willems, 2013) |
|
Laag |
Een thoraco-lumbo-sacrale immobilisatie (korset met pijp) is een onvoldoende voorspeller gebleken voor de uitkomst van een lumbale spondylodese operatie
Bronnen (Willems, 2013) |
|
Laag |
Externe transpediculaire fixatie is geen voorspeller voor de uitkomst van een lumbale spondylodese operatie
Bronnen (Willems, 2013) |
Samenvatting literatuur
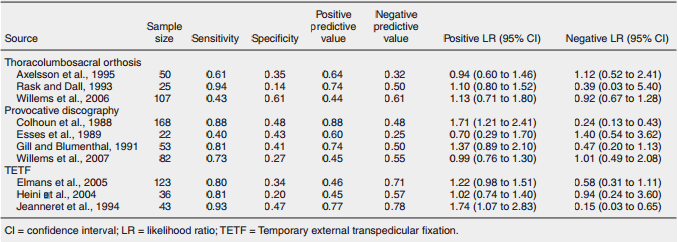
Het ontbreekt in Nederland aan consensus over de preoperatieve work-up en indicatiestelling voor lumbale spondylodese bij chronische lage rugpijn (Willems, 2011). Een systematische literatuuranalyse uit 2013 kon geen diagnostische testen identificeren die de uitkomst van een spondylodese bij de indicatie chronische lage rugklachten betrouwbaar kan voorspellen (Willems, 2013). Deze review was gebaseerd op een vijftal in de klinische praktijk veel gebruikte preoperatieve testen: beeldvorming middels MRI, provocatieve discografie, diagnostische facetgewricht infiltraties, immobilisatie middels gips korset en tijdelijke externe transpediculaire fixatie. Daar waar een aantal testen nog een acceptabele sensitiviteit bezaten (derhalve correct identificeren van de patiënten die baat hebben bij een spondylodese), bleek de specificiteit voor alle testen onder de maat, hetgeen betekent dat patiënten die geen baat van een spondylodese hebben, met deze testen niet geïdentificeerd kunnen worden en derhalve onnodige chirurgie niet hiermee voorkomen kan worden. Er werd dan ook geconcludeerd dat geen van de genoemde onderzoeken van toegevoegde waarde was voor standaard gebruik in de preoperatieve work-up in de klinische praktijk. Er werden geen studies gevonden die verschillende van deze diagnostische testen combineerden.
Preoperatieve diagnostische testen bij chronische lage rugklachten
Beeldvorming middels MRI: Met een MRI kunnen anatomische afwijkingen en degeneratieve processen in de wervelkolom aangetoond worden (Gilbert, 2004). Bij ernstige discusdegeneratie worden frequent veranderingen in de aangrenzende dekplaten gezien die door Modic in drie types worden onderverdeeld (Modic, 1988). De betekenis hiervan is onderwerp van discussie. Zo beschrijft Wolfer (2008) aan de ene kant een correlatie tussen Modic veranderingen en lage rugpijn, en vinden anderen (Carragee, 2004) dat deze afwijkingen ook bij asymptomatische patiënten kunnen voorkomen. Vanwege de slechte kwaliteit van de studies werden er in de systematic review van Willems (2013) geen studies geïdentificeerd die de waarde van de MRI als voorspeller van de uitkomst van lumbale spondylodese konden kwantificeren in sensitiviteit en specificiteit.
Provocatieve discografie: Provocatieve discografie wordt als de meest specifieke diagnostiek beschouwd voor zowel discogene rugpijn als de mate van discus degeneratie (Zhou, 2006; Carragee, 2004; Pauza, 2001). Discografie is echter een invasief en vaak pijnlijk onderzoek met inherente risico’s als infectie en versnelde degeneratie. Momenteel wordt in de klinische praktijk discografie met name gezien als onderzoek om mogelijk discogene rugpijn te objectiveren middels provocatie, en is de beeldvorming die daarbij tevens plaatsvindt van ondergeschikt belang. In het algemeen wordt discografie afgeraden indien er geen kenmerken van discusdegeneratie zichtbaar zijn bij beeldvorming (Resnick, 2005). Discografie is niet in staat gebleken om de uitkomst van een lumbale spondylodese operatie consistent en betrouwbaar te voorspellen (Willems, 2013). Naast de matige specificiteit is ook beschreven dat discografie, bij een normale discus, degeneratie kan induceren (Gruber, 2012). Derhalve wordt routinematig gebruik van provocatieve discografie als voorbereiding of indicatiestelling bij een lumbale spondylodese niet aanbevolen.
Diagnostische facetgewricht infiltraties: Facetinfiltraties en denervaties worden verricht om facetpijn aan te tonen of om deze te behandelen. Omdat anamnese, lichamelijk onderzoek en aanvullend onderzoek niet pathognomonisch zijn voor het onderscheid tussen discogene en facet gerelateerde klachten, worden ook facet proefblokkades uitgevoerd bij de indicatiestelling voor lumbale spondylodese operaties. Uit verschillende publicaties lijkt het aannemelijk dat een proeffacetblokkade een toegevoegde waarde heeft bij de diagnostiek van facetpijn (Wilde, 2007). Een proeffacetblokkade is echter geen voorspeller voor de uitkomst van een lumbale spondylodese gebleken (Willems, 2013). Zie ook Richtlijn Wervelkolom gerelateerde pijnklachten van de lage rug 2011.
Thoracolumbosacrale orthesen (TLSO) of gipskorset met pijp kunnen gebruikt worden om de uitkomst te voorspellen van een spondylodese. Een aanzienlijke verlichting van de pijn in een TLSO suggereert een gunstige uitkomst voor een dergelijke ingreep in vergelijking met conservatieve behandeling (Willems, 2006). Een negatieve testuitslag heeft echter geen waarde in de chirurgische besluitvorming. Bewijs uit een cohortstudie, niet opgenomen in deze review, suggereert dat de test geen waarde heeft in patiënten die een eerdere spinale ingreep hebben gehad, en dat de test alleen is geassocieerd met een gunstig resultaat bij patiënten met chronische lage rugklachten zonder voorafgaande spinale chirurgie. In de systematische literatuuranalyse van Willems in 2013 is thoraco-lumbo-sacrale immobilisatie middels korset geen duidelijke voorspeller gebleken.
Tijdelijke externe transpediculaire fixatie: tijdelijke externe transpediculaire fixatie ter voorspelling van het effect van een spondylodese is in het verleden in een aantal gespecialiseerde wervelkolomcentra toegepast. In 2005 rapporteerde Elmans dat de tijdelijke fixatie geen betrouwbare test is voor de uitkomst van lumbale spondylodese. Ook in de systematische literatuuranalyse blijkt deze techniek niet in staat het effect van een dergelijke ingreep betrouwbaar te voorspellen (Willems, 2013). Gezien de invasiviteit met relatief grote kans op complicaties wordt deze diagnostische test afgeraden voor gebruik in de klinische praktijk.
Tabel 1 Samenvatting sensitiviteit en specificiteit van preoperatieve diagnostische testen als predictor voor het klinische resultaat van spondylodese bij chronische lage rugpijn (Willems, 2013). Van MRI en facetblokkades werden geen studies gevonden waaruit sensitiviteit en specificiteit bepaald konden worden.
Zoeken en selecteren
In de databases PubMed (1966 tot November 2010), EMBASE (1974 tot November 2010), en referentielijsten werd met relevante zoektermen gezocht naar preoperatieve diagnostische testen voor chirurgische ingrepen bij lage rugpijn en/of beenpijn zonder beperking van taal of publicatiestatus.
Gezien de beperkte literatuur over dit onderwerp heeft de commissie zich gebaseerd op deze systematische review.
Relevante uitkomstmaten
De werkgroep achtte pijnbeleving (VAS) en functioneren (Oswestry Disability Index (ODI); SF-36; EQ-5D) voor de besluitvorming kritieke uitkomstmaten. Als belangrijke uitkomstmaat/en bijdragende factor voor bij de klinische besluitvorming tot operatie werd psychosociaal functioneren gekozen.
Bewijskracht
Voor de beantwoording van deze vraag werd gebruik gemaakt van een review van diagnostische testen, gezien beperkingen in de uitvoering van deze diagnostische testen heeft deze de bewijskracht laag.
Referenties
- Carragee EJ, Barcohana B, Alamin T, et al. Prospective controlled study of the development of lower back pain in previously asymptomatic subjects undergoing experimental discography. Spine 2004:29(10),1112-7.
- Carragee EJ. Clinical practice. Persistent low back pain. N Engl J Med. 2005;352:18911898.
- Djurasovic M, Carreon LY, Crawford CH, et al. The influence of preoperative MRI findings on lumbar fusion clinical outcomes. Eur Spine J. 2012;21(8):1616-23.
- Gilbert FJ, Grant AM, Gillan MG, et al. Does early imaging influence management and improve outcome in patients with low back pain? A pragmatic randomised controlled trial. Health Technol Assess. 2004;8(17):iii, 1-131. Review. PubMed PMID: 15130462.
- Gruber HE, Rhyne AL, Hansen KJ, et al. Deleterious effects of discography radiocontrast solution on human annulus cell in vitro: changes in cell viability, proliferation, and apoptosis in exposed cells. Spine J. 2012;12(4):329-35.
- Hooff ML, Van Loon J, Van Limbeek J, et al. The Nijmegen Decision Tool for Chronic Low Back Pain. Development of a Clinical Decision Tool for Secondary or Tertiary Spine Care Specialists. 2014;9(8):1-12.
- Modic MT, Steinberg PM, Ross JS, et al. Degenerative disk disease: assessment of changes in vertebral body marrow with MR imaging. Radiology 1988a;166:193-199.
- Pauza KJ. PASSOR (Physiatric Association of Spine, Sports and Occupational Rehabilitation of the American Academy of Physical Medicine and Rehabilitation). Educational guidelines for the performance of spinal injection procedures. June 2001. Updated May 2008. Available at URL address:
- Resnick DK, Choudhri TF, Dailey AT, et al. Guidelines for the performance of fusion procedures for degenerative disease of the lumbar spine. Part 6: magnetic resonance imaging and discography for patient selection for lumbar fusion. J Neurosurg Spine. 2005;2(6):662-9. PubMed PMID: 16028734.
- Wilde VE, Ford JJ, McMeeken JM. Indicators of lumbar zygapophyseal joint pain: survey of an expert panel with the Delphi technique. Phys Ther. 2007;87(10):1348-61.
- Willems PC, Elmans L, Anderson PG, et al. The value of a pantaloon cast test in surgical decision making for chronic low back pain patients: a systematic review of the literature supplemented with a prospective cohort study. Eur Spine J. 2006;15(10):1487-94.
- Willems PC, de Bie R, Oner C, et al. Clinical decision making in spinal fusion for chronic low back pain. Results of a nationwide survey among spine surgeons. BMJ Open. 2011;1(2).
- Willems PC, Staal JB, Walenkamp GH, et al. Spinal fusion for chronic low back pain: systematic review on the accuracy of tests for patient selection. Spine J. 2013;13(2):99-109.
- Wolfer LR, Derby R, Lee JE, et al. (2008). Systematic Review of Lumbar Provocation Discography in Asymptomatic Subjects with a Meta-analysis of False-positive Rates. Pain Physician. 4:513-38.
- Zhou YL, Abdi S. Diagnosis and minimally invasive treatment of lumbar discogenic pain- a review of the literature. Clin J Pain. 2006;22:468-81.
Evidence tabellen
Table of quality assessment
Risk of bias table for intervention studies (randomized controlled trials)
Research question: Voor welke patiënten met chronische lage rugpijn en met degeneratieve kenmerken bestaat een operatieve indicatie? Review 1 discogene lage rugpijn
|
Study reference
(first author, publication year) |
Describe method of randomisation1 |
Bias due to inadequate concealment of allocation?2
(unlikely/likely/unclear) |
Bias due to inadequate blinding of participants to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of care providers to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of outcome assessors to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to selective outcome reporting on basis of the results?4
(unlikely/likely/unclear) |
Bias due to loss to follow-up?5
(unlikely/likely/unclear) |
Bias due to violation of intention to treat analysis?6
(unlikely/likely/unclear) |
|
Brox, 2003 en 2010 |
Patients received treatment assignments from an independent unit at Unifob Health, University of Bergen, that was not involved in the treatment. Computer-generated randomly permuted blocks were used and allocation was concealed. The project coordinator telephoned the unit at unifob health and reported an identification number and was phoned back in order to inform the patient about the assigned intervention. |
likely |
likely, not possible |
likely, not possible |
unlikely |
Unlikely; baseline characteristics of patients who withdrew or crossed-over seem comparable. |
unlikely |
likely |
|
Fairbank, 2005 |
Randomisation was generated centrally by computer program, with minimisation for various potential confounding factors: age, smoking, litigation, Oswestry score, clinical classification, and planned use of the Graf procedure |
unlikely |
likely, not possible |
likely, not possible |
unlikely |
unlikely |
unlikely |
unlikely |
|
Fritzell, 2001 |
After inclusion in the study the patients were randomized blindly into one of four treatment groups using a computer-generated random list in which the individual numbers were kept in sealed envelopes outside the participating departments. |
unlikely |
likely, not possible |
likely, not possible |
unlikely |
unlikely |
unlikely |
unlikely |
- Randomisation: generation of allocation sequences have to be unpredictable, for example computer generated random-numbers or drawing lots or envelopes. Examples of inadequate procedures are generation of allocation sequences by alternation, according to case record number, date of birth or date of admission.
- Allocation concealment: refers to the protection (blinding) of the randomisation process. Concealment of allocation sequences is adequate if patients and enrolling investigators cannot foresee assignment, for example central randomisation (performed at a site remote from trial location) or sequentially numbered, sealed, opaque envelopes. Inadequate procedures are all procedures based on inadequate randomisation procedures or open allocation schedules..
- Blinding: neither the patient nor the care provider (attending physician) knows which patient is getting the special treatment. Blinding is sometimes impossible, for example when comparing surgical with non-surgical treatments. The outcome assessor records the study results. Blinding of those assessing outcomes prevents that the knowledge of patient assignement influences the proces of outcome assessment (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary.
- Results of all predefined outcome measures should be reported; if the protocol is available, then outcomes in the protocol and published report can be compared; if not, then outcomes listed in the methods section of an article can be compared with those whose results are reported.
- If the percentage of patients lost to follow-up is large, or differs between treatment groups, or the reasons for loss to follow-up differ between treatment groups, bias is likely. If the number of patients lost to follow-up, or the reasons why, are not reported, the risk of bias is unclear
- Participants included in the analysis are exactly those who were randomized into the trial. If the numbers randomized into each intervention group are not clearly reported, the risk of bias is unclear; an ITT analysis implies that (a) participants are kept in the intervention groups to which they were randomized, regardless of the intervention they actually received, (b) outcome data are measured on all participants, and (c) all randomized participants are included in the analysis.
Evidence table for systematic review of RCTs and observational studies (intervention studies)
Research question: Voor welke patiënten met chronische lage rugpijn en met degeneratieve kenmerken bestaat een operatieve indicatie? Review 1 discogene lage rugpijn
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Ibrahim, 2006
Ad review 1 |
SR and meta-analysis of RCTs
Literature search up to October 2005
A: Fairbank, 2005 B: Fritzell, 2001 C: Brox, 2003 D: Ekman, 2005
Setting and Country: A: B: C: D:
Source of funding: unknown
|
Inclusion criteria SR: RCTs that compared surgical with non-surgical treatment: spinal fusion with or without instrumentation or physical therapy with or without cognitive therapy and that described the Oswestry index as outcome measure
Exclusion criteria SR: RCTs with unique primary outcomes where pooling was not possible
4 studies included
Important patient characteristics at baseline:
N, mean age A: 284 patients, 18-55 yrs B: 289 patients, 25-65 yrs C: 60 patients, 18-55 yrs D: 106 patients, 18-55 yrs
Type of back pain: A: >24 months back pain B: >24 months back pain C: >12 months back pain D: Isthmic spondylolisthesis (will therefore be excluded from further analysis)
Groups comparable at baseline? Group D not |
Describe intervention:
A: spinal fusion with some cases of flexible stabilisation B: posterolateral fusion with or without pedicle screws C: posterolateral fusion with pedicle screws
|
Describe control:
A: intensive rehabilitation and cognitive therapy B: physical therapy C: physical and cognitive therapy
|
End-point of follow-up:
A: 2 years B: 2 years C: 1 year
For how many participants were no complete outcome data available? (intervention/control) A: 19% B: 2% C: 3%
|
Outcome measure-1 Defined as.Oswestry Disability Score (ODI).
Effect measure: mean differenceI: 4,13 in favour of surgery (95% CI [-0,82; 9,08], P=0,10 Heterogeneity (I2): 44%
Outcome measure-2 Complication rate Effect measure: mean difference 13% (95% CI 6-20%) Heterogeneity (I2): 66%..
|
Facultative:
Brief description of author’s conclusion: Surgical fusion for low back pain favoured a marginal improvement in the ODI compared to non-surgical intervention. This difference in ODI was not statistically significant and is of minimal clinical importance. Surgery was found to be associated with a significant risk of complications.
Sensitivity analyses (including study D that recruited patients with isthmic spondylolisthesis); Effect measure: mean difference: 3,9 in favour of surgery (95% CI [0,17; 7,62], P=0,04 Heterogeneity (I2): 21%
Any by imputed results of study A: Effect measure: mean differenceI: 4,11 in favour of surgery (95% CI [0,46; 7,76], P=0,03 Heterogeneity (I2): 22% |
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies [cohort studies, case-control studies, case series])1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy – otherwise the evidence table for studies of diagnostic test accuracy should be used.
Research question:: Voor welke patiënten met chronische lage rugpijn en met degeneratieve kenmerken bestaat een operatieve indicatie?
Review 1 discogene lage rugpijn
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3
|
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Brox, 2010 |
Type of study: RCT
Setting: four university hospitals
Country: Norway
Source of funding: unknown |
Inclusion criteria: agen 25-60 yrs with chornic low back pain for at least a year, Oswestry disability index score greater than 30, and disc degeneration at L4-L5.
Exclusion criteria: widespread myofascial pain, spinal stenosis with reduced walking distance and neurological sings, disc herniation or lateral recess stenosis with clinical signs of radiculopathy, inflammatory diseases, previous spinal fracture, previous fusion surgery of the spine, pelvic pain, generalised disc degeneration on plain radiographic examination, ongoing somatic and psychiatric disease, registered medicine abuseand reluctance to accept one of the interventions.
N total at baseline: Intervention: 66 Control: 58
Important prognostic factors2: For example age ± SD: I: 42,7 ± 8,0 C:43,9 ± 7,3
Sex: I: 41 % M C: 50 % M
Groups comparable at baseline? Yes, |
Describe intervention (treatment/procedure/test):
Posterolateral fusion with transpedicular screws of the L4-L5 and/or L5-S1 segment. Autologous bone was used in all cases. |
Describe control (treatment/procedure/test):
The cognitive intervention and exercises consisted of 1 week plus 2 weeks in the outpatient clinic at the study centre interrupted by 2 weeks at home. Specialists in physical medicine and physiotherapists gave the intervention. In addition, patients met a peer for exchanging experiences. |
Length of follow-up: 4 years
Loss-to-follow-up: Intervention: N (%) 6 (8%) Reasons (describe) 1 died, 1 withdrew; 88% had undergone surgery
Control: 14% N (%) 9 (14%) Reasons (describe): 3 withdrew, 3 did not have allocated treatment, 3 had undergone surgery
Incomplete outcome data: Intervention: N (%) 3 (5%) Reasons (describe): 2 died, 1 withdrew
Control: N (%) 23 (40%) Reasons (describe) 1 withdrew, 4 did not answer follow-up questionnaire, 14 had undergone surgery, 4 had undergone re-surgery |
Outcome measures and effect size (include 95%CI and p-value if available):
Pain and disability (Oswestry index, mean change): I: preoperative 44,5 ± 10,7 Postoperative 29,7 ± 20,5, change 14,4 ± 15,6 C: preoperative 43,4 ± 11,1 Postoperative 27,0 ± 19,4, change 16,4 ± 15,25
Pain (VAS): I: preoperative 62,8 ± 14,5, postoperative 42,2 ± 23,9, change 20,6 ± 19,2 C: preoperative 64,2 ± 12,5, postoperative 44,7 ± 22,8, change 19,5 ± 17,7
Functional (SF-36) not reported
Functional EQ-5D: not reported
Quality of life: not reported
Psychosocial functioning HSCL-25: not reported |
In Brox 2003 slechts 64 patiënten beschreven en 1 jaar follow-up. |
|
Fairbank, 2005 |
Type of study: RCT
Setting: 15 secondary care orthopaedic and rehabilitation centres
Country: UK
Source of funding: The Medical Research Council supported the trial financially and was represented on the steering committee. The NHS (326) or private patient insurance (23) funded the treatment of patients.MRC grant number G94431172. |
Inclusion criteria: clinician and patient were uncertain which of the study treatment strategies was best. Patients had to be aged between 18 and 55, with more than a 12 month history of chronic low back pain (with or without referred pain) and irrespective of whether they had had previous root decompression or discectomy
Exclusion criteria: surgeon considered that any medical or other reasons made one of the trial interventions unsuitable. These included infection or other comorbidities (inflammatory disease, tumours, fractures), psychiatric disease, inability or unwillingness to complete the trial questionnaires, or pregnancy. If patients had had previous surgical stabilisation surgery of the spine they were also excluded.
N total at baseline: Intervention: 176 Control: 173
Important prognostic factors2: Age (distribution shown)
Sex: I: 44.9 % M C: 53.8 % M
Groups comparable at baseline? yes |
Describe intervention (treatment/procedure/test):
Spinal stabilisation surgery—The particular technique used for spinal fusion was left to the discretion of the operating surgeon. This allowed choice of the most appropriate surgical approach, implant (if any), interbody cages, and bone graft material for that patient. A small number of surgeons used flexible stabilisation of the spine (the Graf or Global technique). This was recorded for each patient before randomisation. |
Describe control (treatment/procedure/test):
Intensive rehabilitation programme—Each centre was modelled on a daily outpatient programme of education and exercise running on five days per week for three weeks continuously. Further details of the programme are reported elsewhere.15 Most centres offered 75 hours of intervention (range 60-110 hours), with one day of follow-up sessions at one, three, six, or 12 months after treatment. The rehabilitation programmes were led by physiotherapists but included clinical psychologists in all but one centre, as well as medical support. The daily exercises were individually tailored and paced to increase repetitions and duration, aiming to build on the participants’ baseline ability. They included stretching of major muscle groups, spinal flexibility exercises, general muscle strengthening, spine stabilisation exercises, and cardiovascular endurance exercise using any mode of aerobic exercise (treadmill walking, step-ups, cycling, rowing). All but one centre included daily sessions of hydrotherapy.We used principles of cognitive behaviour therapy to identify and overcome fears and unhelpful beliefs that many patients develop when in pain. |
Length of follow-up: 2 years
Did not receive allocated treatment: I: 37 (21%) C: 22 (13%)
Loss-to-follow-up: Intervention: N (%) 10 (6%) Reasons: unknown
Control: N (%) 10 (6%) Reasons: unknown
Incomplete outcome data: Intervention: N (%) 38 (22%) Reasons: unknown
Control: N (%) 27 (16%) Reasons: unknown
|
Outcome measures and effect size (include 95%CI and p-value if available):
Pain and disability (Oswestry index): I:preoperative 46.5 ± 14.6, postoperative 34.0 ± 21.2, change 12.5 ± 17.9 C:preoperative 44.8 ± 14.8, postoperative 36.1 ± 20.6, change 8.7 ± 17.7
Pain (VAS): I: preoperative 28.6 ± 17.3, postoperative 48.1 ± 26.4, change -19.5 ± 21.9 C:preoperative 30.0 ± 16.0, postoperative 44.9 ± 25.1, change -14.9 ± 20.6
Functional (SF-36) General Health I: preoperative 47.6± 20.5 postoperative 57,7 ± 23,6, change -10.1 ± 22,1 C: preoperative 46,5 ± 22 Postoperative 53,8 ± 24,5, change -7.3 ± 23.3
Fysical health I: preoperative 33.6 ± 19, postoperative 50,0 ± 28.2, change -16.4 ± 23.6 C: preoperative 39.5 ± 22.1, postoperative 49,8 ± 28,7, change -10.3 ± 25.4
Functional EQ-5D: not reported
Quality of life: not reported
Psychosocial functioning HSCL-25: not reported |
|
|
Fritzell, |
Type of study: RCT
Setting: multicenter study
Country: Sweden
Source of funding: Acromed Corporation, Raynham, Massachusetts, USA, and Ossano Scandinavica AB, Stockholm, Sweden
|
Inclusion criteria: 25–65 y, with severe CLBP, pain duration >2 years, back pain more pronounced than leg pain, no signs of nerve root compression. Pain interpreted as emanating from L4–L5 and/or L5–S1 using the patients’ history, physical examination, and radiographic signs. The patient must have been on sick leave (or have had “equivalent” major disability) for >1 year, and nonsurgical treatment efforts should have been unsuccessful. Degenerative changes at L4–L5 and/or L5–S1 (“spondylosis”) on plain radiographs and/or computed tomography (CT), and/or magnetic resonance imaging (MRI). The presence of a herniated disc was allowed in the absence of clinical signs of nerve root compression. Understanding Swedish.
Exclusion criteria: psychiatric illness, previous spine surgery, specific radiologic findings, such as spondylolisthesis, new or old fractures, infection, inflammatory process, or neoplasm, arthritic hip joints and also anamnestic and radiologic signs of spinal stenosis.
N total at baseline: Intervention: 222 Control: 72
Important prognostic factors2: Age I: 43 (25-64) C: 44 (26-63)
Sex: I: 49.5 % M C: 48.6 % M
Groups comparable at baseline? yes |
Describe intervention (treatment/procedure/test):
Group 1 (surgical group) ● Group 1a (n=73) posterolateral fusion (PLF). These patients wore a rigid plastic brace during the first 5 postoperative months. ● Group1b (n=74). PLF as in Group 1a, and in addition an internal fixation device, the Variable Screw Placement (VSP), with pedicle screws and plates manufactured by DePuy Acromed (Raynham, MA). A reinforced canvas corset was used for 5 postoperative months. ● Group1c (n=75). The “circumferential” group. As in Group 1b, with additional interbody bone graft either as an anterior lumbar interbody fusion (ALIF) or a posterior lumbar interbody fusion (PLIF), according to the preference of the surgeon. A reinforced canvas corset was used as in Group 1b. |
Describe control (treatment/procedure/test):
(n=72) The main component was physical therapy, which could be supplemented with other forms of treatment, such as information and education, treatment aimed at pain relief (TENS, acupuncture, injections), cognitive and functional training, and coping strategies. Thus, the treatment could vary within broad but commonly used limits reflecting the nonsurgical treatment policy in the society. |
Length of follow-up: 2 years
Did not receive allocated treatment: I: 18 (%) C: 7 (%)
Loss-to-follow-up: Intervention: 3 Control: N (%) Reasons (describe): 2 died within 2 years, 3 patients refused examination
|
Outcome measures and effect size (include 95%CI and p-value if available):
Pain and disability (Oswestry index, mean change): I: preoperative 47.3 ± 11.4, postoperative 35.7 ± 18.6, change 11.6 ± 14.7 C: preoperative 48.4 ± 11.9, postoperative 45.6 ± 16.1, change 3.2 ± 14
Pain (VAS): I:preoperative 64.2 ± 14.3, postoperative 43.2± 25.2, change 21± 19.8 C: preoperative 62.6 ± 14.3, postoperative 58.3± 18.8, change 4.3± 8
Functional (SF-36) not reported
Functional EQ-5D: not reported
Quality of life: not reported
Psychosocial functioning HSCL-25: not reported
|
|
Notes:
- Prognostic balance between treatment groups is usually guaranteed in randomized studies, but non-randomized (observational) studies require matching of patients between treatment groups (case-control studies) or multivariate adjustment for prognostic factors (confounders) (cohort studies); the evidence table should contain sufficient details on these procedures
- Provide data per treatment group on the most important prognostic factors [(potential) confounders]
- For case-control studies, provide sufficient detail on the procedure used to match cases and controls
- For cohort studies, provide sufficient detail on the (multivariate) analyses used to adjust for (potential) confounders
Evidence Table
Tabel Exclusie na het lezen van het volledige artikel
|
H4.1 Indicatie chirurgie |
|
||
|
PICO |
Referenties geselecteerde systematic review |
Selectie? En Eventueel reden exclusie |
|
|
P: Discogene lage rug- en/of beenpijn (aspecifieke kenmerken) I1: operatie C1: pijninterventie (onder andere infiltraties); C2: conservatieve behandeling O: pijnbeleving (VAS); functioneren (ODI; SF-36; EQ-5D); kwaliteit van leven; psychosociaal functioneren; |
(72) Jacobs WC, van der Gaag NA, Kruyt MC, Tuschel A, de KM, Peul WC, et al. Total disc replacement for chronic discogenic low back pain: a Cochrane review. [Review]. Spine 2013 Jan 1;38(1):24-36. (615) Ibrahim T, Tleyjeh IM, Gabbar O. Surgical versus non-surgical treatment of chronic low back pain: a meta-analysis of randomised trials.[Erratum appears in Int Orthop. 2009 Apr;33(2):589-90]. Int Orthop 2008 Feb;32(1):107-13. |
(72) Ja, PICO gericht op operatie Search t/m dec 2011 [operatietype spondylodese] |
|
|
(615) Ja, operatie vergeleken met C2 fysiotherapie. Bevat 3 RCTs: Conclusie updaten met nieuwe RCTs. Search t/m oktober 2005. [operatietype fusie] [Monique aan het updaten] |
|||
|
Referentie |
Inclusie? |
Opmerkingen |
|
|
Lenné R, Hedlund R. Early rehabilitation targeting cognition, behavior, and motor function after lumbar fusion: a randomized controlled trial. Spine 2010 Apr 15;35(8):848-57. |
nee |
Geen vergelijking met operatie techniek |
|
|
Aoki Y, Yamagata M, Ikeda Y, Nakajima F, Ohtori S, Nakagawa K, et al. A prospective randomized controlled study comparing transforaminal lumbar interbody fusion techniques for degenerative spondylolisthesis: unilateral pedicle screw and 1 cage versus bilateral pedicle screws and 2 cages. Journal of Neurosurgery: Spine 2012 Aug;17(2):153-9. |
|
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Arnold PM, Robbins S, Paullus W, Faust S, Holt R, McGuire R. Clinical outcomes of lumbar degenerative disc disease treated with posterior lumbar interbody fusion allograft spacer: a prospective, multicenter trial with 2-year follow-up. American journal of orthopedics 2009 Jul;38(7):E115-E122. |
|
Date: 2014-07-11 11:32 GMT+02:00 Subject: Re: svp opvragen voor NOV wervel 4.1 mark arts aspecifieke... To: Marja Molag <m.molag@kims.orde.nl>
Hai Marja,
Ik heb alleen het eerste artikel niet bij de RU of Picarta kunnen vinden. De rest vond ik allemaal bij de RU en staan dus ook op PP.
Wil je dat ik het ene artikel opvraag bij de KB? |
|
|
Aronsohn J, Chapman K, Soliman M, Shah T, Costandi S, Michael R, et al. Percutaneous microdiscectomy versus epidural injection for management of chronic spinal pain. Proceedings of the Western Pharmacology Society 2010;53:16-9. |
Nee |
Hernia |
|
|
Blumenthal S, McAfee PC, Guyer RD, Hochschuler SH, Geisler FH, Holt RT, et al. A prospective, randomized, multicenter Food and Drug Administration investigational device exemptions study of lumbar total disc replacement with the CHARITE artificial disc versus lumbar fusion: part I: evaluation of clinical outcomes.[Erratum appears in Spine. 2005 Oct 15;30(20):2356]. Spine 2005 Jul 15;30(14):1565-75. |
|
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Brox JI, Reikeras O, Nygaard O, Sorensen R, Indahl A, Holm I, et al. Lumbar instrumented fusion compared with cognitive intervention and exercises in patients with chronic back pain after previous surgery for disc herniation: a prospective randomized controlled study. Pain 2006 May;122(1-2):145-55. |
Nee |
Hernia |
|
|
Brox JI, Nygaard OP, Holm I, Keller A, Ingebrigtsen T, Reikeras O. Four-year follow-up of surgical versus non-surgical therapy for chronic low back pain. Annals of the Rheumatic Diseases 2010 Sep;69(9):1643-8. |
Ja |
|
|
|
Carreon LY, Glassman SD, Djurasovic M, Campbell MJ, Puno RM, Johnson JR, et al. RhBMP-2 versus iliac crest bone graft for lumbar spine fusion in patients over 60 years of age: a cost-utility study. Spine 2009 Feb 1;34(3):238-43. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Chaloupka R, Krbec M, Cienciala J, V, Repko MF, Valis P. TWO YEAR CLINICAL RESULTS OF 360 DEGREE FUSION OF LUMBAR SPONDYLOLISTHESIS MANAGED BY TRANSPEDICULAR FIXATION AND PLIF OR ALIF TECHNIQUE EuroSpine 2006. 8th Annual Meeting of the European Spine Society, 25-28 October 2006, Istanbul, Turkey-Abstracts P11. European Spine Journal 2006;15:S506-S507. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Choi UY, Park JY, Kim KH, Kuh SU, Chin DK, Kim KS, et al. Unilateral versus bilateral percutaneous pedicle screw fixation in minimally invasive transforaminal lumbar interbody fusion. Neurosurgical Focus 2013 Aug;35(2):E11. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Dai LY, Jiang LS. Single-level instrumented posterolateral fusion of lumbar spine with beta-tricalcium phosphate versus autograft: a prospective, randomized study with 3-year follow-up. Spine 2008 May 20;33(12):1299-304. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Davis R, Errico T, Bae H, Auerbach J. Decompression and coflex interlaminar stabilization compared with decompression and instrumented spinal fusion for spinal stenosis and low-grade degenerative spondylolisthesis: two-year results from the prospective, randomized, multicenter, food and drug administration investigational device exemption trial. Spine 2013 Aug 15;38(18):1529-39. |
Nee |
|
|
|
Delamarter R, Zigler JE, Balderston RA, Cammisa FP, Goldstein JA, Spivak JM. Prospective, randomized, multicenter Food and Drug Administration investigational device exemption study of the ProDisc-L total disc replacement compared with circumferential arthrodesis for the treatment of two-level lumbar degenerative disc disease: results at twenty-four months. Journal of Bone & Joint Surgery - American Volume 2011 Apr 20;93(8):705-15. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Delamarter RB, Zigler JE. Results from the prospective, randomized, multicenter IDE study of 2-level Prodisc-L: Randomized patients vs. Continued access patients at 2 years. Spine journal 2010;Conference: 25th Annual Meeting of the North American Spine Society, NASS Miami, FL United States. Conference Start: 20101005 Conference End: 20101009. Conference Publication:13S. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Delawi D, Dhert WJ, Rillardon L, Gay E, Prestamburgo D, Garcia-Fernandez C, et al. A prospective, randomized, controlled, multicenter study of osteogenic protein-1 in instrumented posterolateral fusions: report on safety and feasibility. Spine 2010 May 20;35(12):1185-91. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Dimar JR, Glassman SD, Burkus KJ, Carreon LY. Clinical outcomes and fusion success at 2 years of single-level instrumented posterolateral fusions with recombinant human bone morphogenetic protein-2/compression resistant matrix versus iliac crest bone graft. Spine 2006 Oct 15;31(22):2534-9. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Dong J, Rong L, Feng F, Liu B, Xu Y, Wang Q, et al. Unilateral pedicle screw fixation through a tubular retractor via the Wiltse approach compared with conventional bilateral pedicle screw fixation for single-segment degenerative lumbar instability: a prospective randomized study. Journal of Neurosurgery: Spine 2014;20(1):53-9. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Ekman P, Moller H, Hedlund R. The long-term effect of posterolateral fusion in adult isthmic spondylolisthesis: a randomized controlled study. Spine Journal: Official Journal of the North American Spine Society 2005 Jan;5(1):36-44. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Fernández-Fairen M, Sala P, RamÃrez H, Gil J. A prospective randomized study of unilateral versus bilateral instrumented posterolateral lumbar fusion in degenerative spondylolisthesis. Spine 2007 Feb 15;32(4):395-401. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
||
|
Gornet MF, Burkus JK, Dryer RF, Peloza JH. Lumbar disc arthroplasty with Maverick disc versus stand-alone interbody fusion: a prospective, randomized, controlled, multicenter investigational device exemption trial. Spine 2011 Dec 1;36(25):E1600-E1611. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Guyer RD, McAfee PC, Banco RJ, Bitan FD, Cappuccino A, Geisler FH, et al. Prospective, randomized, multicenter Food and Drug Administration investigational device exemption study of lumbar total disc replacement with the CHARITE artificial disc versus lumbar fusion: five-year follow-up. Spine Journal: Official Journal of the North American Spine Society 2009 May;9(5):374-86. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Hallett A, Huntley JS, Gibson JN. Foraminal stenosis and single-level degenerative disc disease: a randomized controlled trial comparing decompression with decompression and instrumented fusion. Spine 2007 Jun 1;32(13):1375-80. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Hellum C, Johnsen LG, Storheim K, Nygaard OP, Brox JI, Rossvoll I, et al. Surgery with disc prosthesis versus rehabilitation in patients with low back pain and degenerative disc: two year follow-up of randomised study. BMJ 2011;342:d2786. |
Nee |
Discusprothese
|
|
|
Hellum C, Gunnar Johnsen L, Storheim K, Nygaard Ãy, Ivar Brox J, Rossvoll I, et al. Surgery with disc prosthesis versus rehabilitation in patients with low back pain and degenerative disc: two year follow-up of randomised study. BMJ: British Medical Journal (Overseas & Retired Doctors Edition) 2011 Jun 4;342(7809):1249. |
Nee |
dubbel |
|
|
Hoy K, Bunger C, Niederman B, Helmig P, Hansen ES, Li H, et al. Transforaminal lumbar interbody fusion (TLIF) versus posterolateral instrumented fusion (PLF) in degenerative lumbar disorders: A randomized clinical trial with 2-year follow-up. European Spine Journal 2013;22:2022-9. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Johnsen LG, Brinckmann P, Hellum C, Rossvoll I, Leivseth G. Segmental mobility, disc height and patient-reported outcomes after surgery for degenerative disc disease: a prospective randomised trial comparing disc replacement and multidisciplinary rehabilitation. Bone & Joint Journal 2013 Jan;95-B(1):81-9. |
Nee |
Zelfde trial als Hellum, focus op uitkomst mobiliteit |
|
|
Kanayama M, Hashimoto T, Shigenobu K, Yamane S, Bauer TW, Togawa D. A prospective randomized study of posterolateral lumbar fusion using osteogenic protein-1 (OP-1) versus local autograft with ceramic bone substitute: emphasis of surgical exploration and histologic assessment. Spine 2006 May 1;31(10):1067-74. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Kim K, Lee S, Lee Y, Bae S, Suk K. Clinical outcomes of 3 fusion methods through the posterior approach in the lumbar spine. Spine 2006 May 20;31(12):1351-7. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Kumar K, Taylor RS, Jacques L, Eldabe S, Meglio M, Molet J, et al. Spinal cord stimulation versus conventional medical management for neuropathic pain: a multicentre randomised controlled trial in patients with failed back surgery syndrome. Pain 2007;132:179-88. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
McAfee PC, Cunningham B, Holsapple G, Adams K, Blumenthal S, Guyer RD, et al. A prospective, randomized, multicenter Food and Drug Administration investigational device exemption study of lumbar total disc replacement with the CHARITE artificial disc versus lumbar fusion: part II: evaluation of radiographic outcomes and correlation of surgical technique accuracy with clinical outcomes. Spine 2005 Jul 15;30(14):1576-83. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
McKenna PJ, Freeman BJ, Mulholland RC, Grevitt MP, Webb JK, Mehdian SH. A prospective, randomised controlled trial of femoral ring allograft versus a titanium cage in circumferential lumbar spinal fusion with minimum 2-year clinical results. European Spine Journal 2005 Oct;14(8):727-37. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Michielsen J, Sys J, Rigaux A, Bertrand C. The effect of recombinant human bone morphogenetic protein-2 in single-level posterior lumbar interbody arthrodesis. Journal of Bone & Joint Surgery - American Volume 2013 May 15;95(10):873-80. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Musluman AM, Yilmaz A, Cansever T, Cavusoglu H, Colak I, Genc HA, et al. Posterior lumbar interbody fusion versus posterolateral fusion with instrumentation in the treatment of low-grade isthmic spondylolisthesis: midterm clinical outcomes. Journal of Neurosurgery Spine 2011 Apr;14(4):488-96. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
North RB, Kidd DH, Farrokhi F, Piantadosi SA. Spinal cord stimulation versus repeated lumbosacral spine surgery for chronic pain: a randomized, controlled trial. Neurosurgery 2005;56(1):98-106. |
Nee |
Heroperaties en spinal cord stimulation |
|
|
Ohtori S, Koshi T, Yamashita M, Yamauchi K, Inoue G, Suzuki M, et al. Surgical versus nonsurgical treatment of selected patients with discogenic low back pain: a small-sized randomized trial. Spine 2011 Mar 1;36(5):347-54. |
Nee |
De work-up wijkt af, dit gebeurde middels discografie, bovendien kleine subgroepen. |
|
|
Peng B, Zhang Y, Hou S, Wu W, Fu X. Intradiscal methylene blue injection for the treatment of chronic discogenic low back pain. European Spine Journal 2007 Jan;16(1):33-8. |
Nee |
Injectie methyleen blauw, geen operatie |
|
|
Putzier M, Hoff E, Tohtz S, Gross C, Perka C, Strube P. Dynamic stabilization adjacent to single-level fusion: part II. No clinical benefit for asymptomatic, initially degenerated adjacent segments after 6 years follow-up. European Spine Journal 2010 Dec;19(12):2181-9. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Radcliff K, Hwang R, Hilibrand A, Smith HE, Gruskay J, Lurie JD, et al. The effect of iliac crest autograft on the outcome of fusion in the setting of degenerative spondylolisthesis: a subgroup analysis of the Spine Patient Outcomes Research Trial (SPORT). Journal of Bone & Joint Surgery, American Volume 2012 Sep 19;94(18):1685-92. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Resnick DK. Evidence-based spine surgery. Spine 2007 May 16;32(11S):S15-S19. |
Nee |
Ook in koepel search gevonden, daar niet geselecteerd. |
|
|
Siewe J, Otto C, Knoell P, Koriller M, Stein G, Kaulhausen T, et al. Comparison of standard fusion with a "topping off" system in lumbar spine surgery: a protocol for a randomized controlled trial. BMC Musculoskeletal Disorders 2011;12:239. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Soegaard R, Bunger CE, Christiansen T, Hoy K, Eiskjaer SP, Christensen FB. Circumferential fusion is dominant over posterolateral fusion in a long-term perspective: cost-utility evaluation of a randomized controlled trial in severe, chronic low back pain. Spine 2007 Oct 15;32(22):2405-14. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Tepper G, Wolf SB, Feldman L, Secter M. ARTIFICIAL LUMBAR DISC REPLACEMENT VS CIRCUMFERENTIAL FUSION FOR THE TREATMENT OF DISCOGENIC PAIN: A PROSPECTIVE RANDOMIZED STUDY EuroSpine 2006. 8th Annual Meeting of the European Spine Society, 25-28 October 2006, Istanbul, Turkey-Abstracts SP# 35. European Spine Journal 2006;15:S502. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Thalgott JS, Fogarty ME, Giuffre JM, Christenson SD, Epstein AK, Aprill C. A prospective, randomized, blinded, single-site study to evaluate the clinical and radiographic differences between frozen and freeze-dried allograft when used as part of a circumferential anterior lumbar interbody fusion procedure. Spine 2009 May 20;34(12):1251-6. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Tosteson AN, Tosteson TD, Lurie JD, Abdu W, Herkowitz H, Andersson G, et al. Comparative effectiveness evidence from the spine patient outcomes research trial: surgical versus nonoperative care for spinal stenosis, degenerative spondylolisthesis, and intervertebral disc herniation. Spine 2011 Nov 15;36(24):2061-8. |
Nee |
Andere patiëntengroep |
|
|
Vaccaro AR, Lawrence JP, Patel T, Katz LD, Anderson DG, Fischgrund JS, et al. The safety and efficacy of OP-1 (rhBMP-7) as a replacement for iliac crest autograft in posterolateral lumbar arthrodesis: a long-term (<GT>4 years) pivotal study. Spine 2008 Dec 15;33(26):2850-62. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Weinstein JN, Lurie JD, Tosteson TD, Hanscom B, Tosteson ANA, Blood EA, et al. Surgical versus nonsurgical treatment for lumbar degenerative spondylolisthesis. New England Journal of Medicine 2007 May 31;356(22):2257-70. |
Nee |
Andere patiëntengroep |
|
|
Weinstein JN, Lurie JD, Tosteson TD, Zhao W, Blood EA, Tosteson AN, et al. Surgical compared with nonoperative treatment for lumbar degenerative spondylolisthesis. four-year results in the Spine Patient Outcomes Research Trial (SPORT) randomized and observational cohorts. Journal of Bone & Joint Surgery, American Volume 2009 Jun;91(6):1295-304. |
Nee |
Andere patiëntengroep |
|
|
Xie Y, Ma H, Li H, Ding W, Zhao C, Zhang P, et al. Comparative study of unilateral and bilateral pedicle screw fixation in posterior lumbar interbody fusion. Orthopedics 2012 Oct;35(10):852. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Xue H, Tu Y, Cai M. Comparison of unilateral versus bilateral instrumented transforaminal lumbar interbody fusion in degenerative lumbar diseases. Spine Journal: Official Journal of the North American Spine Society 2012 Mar;12(3):209-15. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Yue JJ, Mo FF. Clinical study to evaluate the safety and effectiveness of the Aesculap Activ-L artificial disc in the treatment of degenerative disc disease. BMC Surgery 2010;10:14. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Zhang K, Sun W, Zhao CQ, Li H, Ding W, Xie YZ, et al. Unilateral versus bilateral instrumented transforaminal lumbar interbody fusion in two-level degenerative lumbar disorders: a prospective randomised study. International Orthopaedics 2014 Jan;38(1):111-6. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Zigler J, Delamarter R, Spivak JM, Linovitz RJ, Danielson GO, III, Haider TT, et al. Results of the prospective, randomized, multicenter Food and Drug Administration investigational device exemption study of the ProDisc-L total disc replacement versus circumferential fusion for the treatment of 1-level degenerative disc disease. Spine 2007 May 15;32(11):1155-62. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
|
Zigler JE, Delamarter RB. Five-year results of the prospective, randomized, multicenter, Food and Drug Administration investigational device exemption study of the ProDisc-L total disc replacement versus circumferential arthrodesis for the treatment of single-level degenerative disc disease. Journal of Neurosurgery Spine 2012 Dec;17(6):493-501. |
Nee |
Geen vergelijking operatie met pijninterventie of fysiotherapie |
|
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 29-05-2017
Beoordeeld op geldigheid : 22-04-2017
Uiterlijk in 2021 bepaalt het bestuur van de NOV of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De NOV is als houder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van deze richtlijn. De andere aan deze richtlijn deelnemende wetenschappelijk verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de eerstverantwoordelijke over relevante ontwikkelingen binnen hun vakgebied.
Algemene gegevens
De richtlijnontwikkeling werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
Doel en doelgroep
Doel van de richtlijn
Het doel van deze richtlijn is het ontwikkelen van een eenduidige indicatiestelling voor geïnstrumenteerde wervelkolomchirurgie (operaties met gebruik van spinale implantaten) en het beoordelen van de effectiviteit van dergelijke ingrepen bij degeneratieve aandoeningen van de thoracolumbosacrale wervelkolom. Deze ingrepen beogen correctie en/of stabilisatie van de wervelkolom, al dan niet gepaard met neurologische decompressie. In de praktijk betreft het voornamelijk patiënten met degeneratieve scoliose, spondylolysis/spondylolisthesis, of patiënten met chronische lage rug- en/of beenpijn verondersteld te zijn veroorzaakt door discusdegeneratie en/of facetartrose die op beeldvorming werd geconstateerd.
Deze richtlijn beoogt een bijdrage te leveren aan het verhogen van de kwaliteit van zorg met betrekking tot de geïnstrumenteerde operatieve behandeling van degeneratieve wervelkolomaandoeningen. Daarbij is tevens het doel om middels heldere, eenduidige indicatiestelling ongewenste praktijkvariatie terug te dringen.
Afbakening van de richtlijn
De richtlijn richt zich op alle patiënten:
- van 18 jaar en ouder;
- met langer dan drie maanden bestaande rug- en/of beenpijn op basis van degeneratieve aandoeningen van de thoracolumbosacrale wervelkolom;
- bij wie conservatieve behandeling, indien geïndiceerd, met multidisciplinaire gestructureerde oefenprogramma’s inclusief psychologische screening en eventuele pijninterventies, onvoldoende baat heeft gehad;
- die door hun klachten dermate ernstig zijn geïnvalideerd dat ze gemotiveerd zijn om een wervelkomingreep met bijbehorende herstelfase en revalidatie te doorlopen.
Specifiek gaat het in deze richtlijn om de volgende patiëntencategorieën:
- lumbale spondylolysis / laaggradige (graad I of II) spondylolisthesis: patiënten met degeneratieve spondylolisthesis, spondylolysis of spondylolytische spondylolisthesis. Laaggradige lumbale spondylolisthesis kan gepaard gaan met rugpijn en/of radiculaire of niet-radiculaire beenpijn of neurogene claudicatie;
- adulte deformiteiten: het betreft hier patiënten met degeneratieve scoliose op basis van progressie van een reeds bestaande idiopathische scoliose, dan wel patiënten met een nieuw ontstane “De Novo” scoliose van de lumbale wervelkolom; daarnaast patiënten met een alignementsstoornis of deformiteit van de wervelkolom na trauma, tumor, infectie of chirurgie aan de wervelkolom in het verleden;
- chronische lage rug- en/of beenpijn: patiënten met lage rugpijn bij facetarthrosis of discusdegeneratie op röntgenfoto en/of MRI (osteofyten, discusversmalling, black discs, Modic veranderingen, annulus scheuren).
Instrumentatie betekent hier het gebruik van spinale implantaten. Hieronder vallen schroef-/haak- en staafconstructies, intervertebrale cages, discusprotheses en interspinosale spacers.
Deze richtlijn gaat niet over patiënten die geïnstrumenteerde chirurgie van de thoracolumbosacrale wervelkolom ondergaan wegens een tumor, infectie, fractuur of een congenitale afwijking. Zoals reeds vermeld zal voor ongeïnstrumenteerde operatieve behandeling bij HNP en lumbale kanaalstenose een separaat, hieraan gekoppelde richtlijn worden ontwikkeld, welke start in 2015. Ook operatieve behandeling van de cervicale wervelkolom valt buiten de huidige richtlijn.
Beoogde gebruikers van de richtlijn
Deze richtlijn is geschreven voor alle leden van de beroepsgroepen die betrokken zijn bij de zorg voor patiënten met degeneratieve aandoeningen van de wervelkolom, voor patiënten en voor beleidsmedewerkers in de gezondheidszorg: In het bijzonder is de richtlijn opgesteld voor orthopedisch chirurgen en neurochirurgen die zich bezighouden met de operatieve behandeling van degeneratieve aandoeningen van de wervelkolom. Daarnaast biedt de richtlijn houvast voor anesthesiologen en andere (para)medici die betrokken zijn bij de zorg voor patiënten met degeneratieve aandoeningen van de wervelkolom.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2013 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met aspecifieke degeneratieve rugklachten, spondylolisthesis en scoliose te maken hebben (zie hiervoor de samenstelling van de werkgroep).
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep werkte gedurende drie jaar aan de totstandkoming van de richtlijn. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
- Dr. P.C. Willems, orthopedisch chirurg, Maastricht universitair medisch centrum, namens de Nederlandse Orthopaedische Vereniging (NOV), (voorzitter)
- Drs. E.A. Hoebink, othopedisch chirurg, Amphia ziekenhuis Breda, namens de NOV
- Prof. dr. B.J. van Royen, othopedisch chirurg, VUMC Amsterdam, namens de NOV
- Dr. G.J. Bouma, Amsterdam Medisch Centrum UvA, namens de Nederlandse Vereniging voor Neurochirurgie (NVvN)
- Dr. M.P. Arts, MC Haaglanden, namens de NVvN
- Dr. J.M.A. Kuijlen, Universitair Medisch Centrum Groningen, namens de NVvN
- Dhr. L. Voogt, namens de Nederlandse Vereniging voor Rugpatiënten
- Drs. M.A.M.B. Terheggen, Rijnstate ziekenhuis Arnhem, namens de Nederlandse Vereniging voor Anesthesiologie
- Dr. H. van de Meent, Radboud Universitair Medisch Centrum Nijmegen namens de Vereniging van Revalidatieartsen
- Dr. T. Hoogeboom, IQ Healthcare Nijmegen, namens het Koninklijk Nederlands Genootschap voor Fysiotherapie
- Dr. C.G.J. Saris, Radboud Universitair Medisch Centrum Nijmegen, namens de Nederlandse Vereniging voor Neurologie
Met ondersteuning van:
- Dr. M.L. Molag, adviseur, Kennisinstituut van Medisch Specialisten Utrecht
Met dank aan:
- Dr. W.H.G. Jacobs, epidemioloog, Dutch Spine Society
Belangenverklaringen
De werkgroepleden hebben schriftelijk verklaard of ze in de laatste vijf jaar een (financieel ondersteunde) betrekking onderhielden met commerciële bedrijven, organisaties of instellingen die in verband staan met het onderwerp van de richtlijn. Tevens is navraag gedaan naar persoonlijke financiële belangen, belangen door persoonlijke relaties, belangen door middel van reputatiemanagement, belangen vanwege extern gefinancierd onderzoek, en belangen door kennisvalorisatie. Een overzicht van de ingevulde belangenverklaringen vindt u bij de verantwoording.
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door deelname van een vertegenwoordiger van patiëntenvereniging de Wervelkolom aan de werkgroep. Er werd reeds een focusgroep gehouden met rugpatiënten tijdens de ontwikkeling van de richtlijn Wervelkolom gerelateerde pijnklachten, een belangrijk uitgangspunt voor de huidige richtlijn. Afgesproken werd om voor deze richtlijn geen nieuwe focusgroep te houden. De conceptrichtlijn zullen we tijdens de commentaarfase laten lezen door rugpatiënten via de Wervelkolom om op die manier hun input op de aanbevelingen te kunnen gebruiken. De verslagen van de invitational conference en focusgroep zijn besproken in de werkgroep en de belangrijkste knelpunten zijn verwerkt in de richtlijn. Het verslag is te vinden in de bijlage.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen volgens het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwalititeit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II) (www.agreecollaboration.org), dat een internationaal breed geaccepteerd instrument is en op ‘richtlijnen voor richtlijn’ voor de beoordeling van de kwaliteit van richtlijnen.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen tijdens een invitational conference met de Vereniging van Scoliosepatiënten, patiëntenvereniging de Wervelkolom, zorgverzekeraars, Inspectie voor de Gezondheidszorg en Zorginstituut Nederland en door een focusgroepbijeenkomst met patiënten. Een verslag hiervan kunt u vinden onder aanverwante items.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang als cruciaal, belangrijk en onbelangrijk.
Als relevante uitkomstmaten waarop studies zullen worden geselecteerd en beoordeeld heeft de werkgroep gekozen:
- pijn middels een Visual Analogue Scale (VAS-beenpijn, VAS-rugpijn);
- functionele beperkingen middels gevalideerde vragenlijsten, zoals Oswestry Disability Index (ODI), Quebec Back Pain Disability Scale (QBPDS) of Roland Morris Disability Questionnaire (RMDQ);
- kwaliteit van Leven middels EuroQoL, EQ5D, SF-36;
- patiënt-tevredenheid.
De werkgroep wil benadrukken dat een deel van de vastgestelde conclusies sterk samenhangt met de door de werkgroep vastgestelde klinisch relevante verschillen tussen groepen patiënten die in studies zijn vergeleken. Klinisch relevante verschillen werden door de werkgroep vastgesteld op basis van een consensus—artikel van Ostelo (Ref Ostelo, Spine 2008). De resultaten kunnen uiteraard anders uitpakken als deze grenzen tussen succes en falen iets hoger of lager worden gelegd.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen en naar systematische reviews in Medline, Cochrane en Cinahl. Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens werd aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekactie of gebruikte trefwoorden van de zoekactie en de gehanteerde selectiecriteria zijn te vinden in de module van desbetreffende uitgangsvraag.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld door de adviseur en medisch specialist, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (bias) te kunnen inschatten.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij voldoende overeenkomsten tussen de studies werden de gegevens ook opgenomen in een meta-analyse.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) voor interventievragen:
de kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor Grading Recommendations Assessment, Development and Evaluation (zie http://www.gradeworkinggroup.org/) (Atkins, 2004).
B) voor vragen over waarde diagnostische tests, schade of bijwerkingen, etiologie en prognose:
bij dit type vraagstelling kan GRADE (nog) niet gebruikt worden. De bewijskracht van de conclusie is bepaald volgens de gebruikelijke EBRO-methode (Van Everdingen, 2004).
Formuleren van de conclusies
Voor vragen over waarde diagnostische tests, schade of bijwerkingen, etiologie en prognose is het wetenschappelijke bewijs samengevat in een of meerdere conclusies, waarbij het niveau van het meest relevante bewijs is weergegeven.
Bij interventievragen verwijst de conclusie niet naar één of meer artikelen, maar wordt getrokken op basis van alle studies samen (body of evidence). Hierbij maakten de werkgroepleden de balans op van elke interventie. Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen.
Overwegingen
Voor een aanbeveling zijn naast het wetenschappelijke bewijs ook andere aspecten belangrijk, zoals de expertise van de werkgroepleden, patiëntenvoorkeuren, kosten, beschikbaarheid van voorzieningen of organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven een antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module ‘Organisatie van zorg bij spinaalchirurgie’.
Indicatorontwikkeling
De werkgroep kiest ervoor om aan te sluiten bij de Kwaliteitsindicatoren die door het DICA worden uitgevraagd in het kader van de Dutch Spine Registry.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is, dat is aangegeven waar van toepassing.
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen voorgelegd voor commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de betrokken (wetenschappelijke) verenigingen voorgelegd voor autorisatie en door hen geautoriseerd.
Literatuur
- Appraisal of Guidelines for Research & Evaluation II, www.agreecollaboration.org.
- Atkins D, Best D, Briss PA, et al. Grading quality of evidence and strength of recommendations. BMJ 2004;328(7454):1490.
- Van Everdingen JJE, Burgers JS, Assendelft WJJ, et al. Evidence-based richtlijnontwikkeling. Bohn Stafleu Van Loghum, 2004.
Zoekverantwoording
Zoekverantwoording ‘koepelsearch’ gericht op indicatiestelling en type chirurgische ingreep (28-01-2014)
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
2000-jan. 2014
Engels, Nederlands Duits, Frans, |
1 "Intervertebral Disc Degeneration"/ [term in 2010 ingevoerd, tot 2009 Intervertebral Disc Displacement] (1218) 2 Intervertebral Disc Displacement/ (15062) 3 limit 2 to yr="1952 - 2009" (13454) 4 (degenerati* or degrad*).ti,ab. (373900) 5 3 and 4 (1779) 6 Spondylosis/ (826) 7 (spondylosis or "spinal arthrosis" or "facet joint arthrosis" or "zygapophyseal arthrosis").ti,ab. (2315) 8 1 or 5 or 6 or 7 (5749) 11 Chronic Disease/ and Low Back Pain/ (2041) 12 (chronic adj3 "low back pain").ti,ab. (3982) 13 (discogenic adj3 "low back pain*").ti,ab. (264) 14 11 or 12 or 13 (4823) 16 ((Spinal adj3 deformit*) or ((Spinal or lumbar) adj3 stenosis)).ti,ab. (6978) 17 (Sagittal adj3 (balance or imbalance)).ti,ab. (663) 18 (Recurren* adj3 "disc herniation*").ti,ab. (242) 19 16 or 17 or 18 (7720) 21 Scoliosis/ (13452) 22 scolios?s.ti,ab. (13453) 23 21 or 22 (17097) 30 ("Progressive idiopathic scoliosis" or ("De novo" adj3 scoliosis)).ti,ab. (80) 32 exp spondylolysis/ or spondylolisthesis/ [ spondylolisthesis is een narrower term van spondylolysis dus eigenlijk volstaat exp spondylolysis] (3950) 33 (spondylolisthes?s or spondylisthes?s or spondylolys?s).ti,ab. (3766) 34 32 or 33 (5064) 37 Radiculopathy/ (3456) 38 ('radicular symptoms' or 'radicular pain' or radiculopathy or 'disc herniation' or sciatica or ischias).ti,ab. (11072)
40 "Prostheses and Implants"/ or Implants, Experimental/ or Prosthesis Implantation/ or (prosthes?s or implant*).ti,ab. (322549) 41 (surgery or surgical or surgeon* or operati*).ti,ab. or surgery.fs. (2398548) 42 (Instrumentation or "instrumented spinal fusion*").ti,ab. (23972) 43 ((Interspin* adj3 device*) or spacer).ti,ab. (19088) 44 (screw* or rod* or cage* or DIAM or IDET or fusion).ti,ab. (306106) 45 Bone Screws/ or Spinal Fusion/ (30184) 46 Decompression, Surgical/ or exp Diskectomy/ or Laminectomy/ or Total Disc Replacement/ (19363) 47 (Decompression* or Diskectom* or Laminectom* or "Disc Replacement").ti,ab. (31808) 48 Arthroplasty, Replacement/ (3988) 49 limit 48 to yr="2000 - 2011" (3105)
50 40 or 41 or 42 or 43 or 44 or 45 or 46 or 47 or 49 (2871605) 53 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (194928)
78 8 or 14 or 19 or 23 or 30 or 34 or 37 or 38 (46399) 79 50 and 78 (23524) 80 limit 79 to yr="2000 -Current" (14403) 81 53 and 80 (734) 82 limit 81 to (dutch or english or french or german) (713) – 691 uniek |
899 |
|
Embase (Elsevier)
|
('intervertebral disc degeneration':ab,ti OR 'intervertebral disk degeneration'/exp/mj OR 'spondylosis'/exp/mj OR spondylosis:ab,ti OR 'spinal arthrosis':ab,ti OR 'facet joint arthrosis':ab,ti OR 'zygapophyseal arthrosis':ab,ti OR ('low back pain'/exp/mj AND 'chronic disease'/exp/mj) OR ((discogenic OR chronic) NEAR/3 'low back pain'):ab,ti OR (spinal NEAR/3 deformit*):ab,ti OR ((spinal OR lumbar) NEAR/3 stenosis):ab,ti OR (sagittal NEAR/3 (balance OR imbalance)):ab,ti OR (recurren* NEAR/3 'disc herniation'):ab,ti OR 'scoliosis'/exp/mj OR scoliosis:ab,ti OR 'progressive idiopathic scoliosis':ab,ti OR ('de novo' NEAR/3 scoliosis):ab,ti OR 'spondylolysis'/exp/mj OR 'spondylolisthesis'/exp/mj OR spondylolisthes?s OR spondylisthes?s OR spondylolys?s OR 'radiculopathy'/exp/mj OR 'radicular symptoms':ab,ti OR 'radicular pain':ab,ti OR radiculopathy:ab,ti OR 'disc herniation':ab,ti OR sciatica:ab,ti OR ischias:ab,ti)
AND ('orthopedic prosthesis'/exp/mj OR surgery:ab,ti OR surgical:ab,ti OR surgeon*:ab,ti OR operati*:ab,ti OR surgery.lnk OR instrumentation:ab,ti OR 'instrumented spinal fusion':ab,ti OR (interspin* NEAR/3 device*):ab,ti OR spacer:ab,ti OR screw*:ab,ti OR rod*:ab,ti OR cage*:ab,ti OR diam:ab,ti OR idet:ab,ti OR fusion:ab,ti OR 'bone screw'/exp OR 'spine fusion'/exp/mj OR 'spinal cord decompression'/exp/mj OR 'intervertebral diskectomy'/exp/mj OR 'laminectomy'/exp/mj OR 'total disc replacement'/exp/mj OR decompression*:ab,ti OR diskectom*:ab,ti OR laminectom*:ab,ti OR 'disc replacement':ab,ti)
AND ([dutch]/lim OR [english]/lim OR [french]/lim OR [german]/lim) AND [embase]/lim AND [2000-2014]/py
AND ('meta analysis'/de OR cochrane:ab OR embase:ab OR psychlit:ab OR cinahl:ab OR medline:ab OR (systematic NEAR/1 (review OR overview)):ab,ti OR (meta NEAR/1 analy*):ab,ti OR metaanalys*:ab,ti OR 'data extraction':ab OR cochrane:jt OR 'systematic review'/de) 425 referenties – 168 uniek |
|
|
Cochrane (Wiley) |
#1 'intervertebral disc degeneration':ab,ti,kw or spondylosis:ab,ti,kw or 'spinal arthrosis':ab,ti or 'facet joint arthrosis':ab,ti or 'zygapophyseal arthrosis':ab,ti or ('low back pain':kw and 'chronic disease':kw) or ((discogenic or chronic) near/3 'low back pain'):ab,ti or (spinal near/3 deformit*):ab,ti or ((spinal or lumbar) near/3 stenosis):ab,ti or (sagittal near/3 (balance or imbalance)):ab,ti or (recurren* near/3 'disc herniation'):ab,ti or scoliosis:ab,ti,kw or 'progressive idiopathic scoliosis':ab,ti or ('de novo' near/3 scoliosis):ab,ti or spondylolisthes?s:kw or spondylisthes?s:kw or spondylolys?s:kw or 'radicular symptoms':ab,ti or 'radicular pain':ab,ti or radiculopathy:ab,ti,kw or 'disc herniation':ab,ti or sciatica:ab,ti or ischias:ab,ti #2 orthopedic prosthesis:kw or surgery:ab,ti or surgical:ab,ti or surgeon*:ab,ti or operati*:ab,ti or instrumentation:ab,ti or 'instrumented spinal fusion':ab,ti or (interspin* near/3 device*):ab,ti or spacer:ab,ti or screw*:ab,ti or rod*:ab,ti or cage*:ab,ti or diam:ab,ti or idet:ab,ti or fusion:ab,ti or bone screw:kw or spine fusion:kw or 'spinal cord decompression':kw or 'intervertebral diskectomy':kw or 'laminectomy':kw or 'total disc replacement':kw or decompression*:ab,ti or diskectom*:ab,ti or laminectom*:ab,ti or 'disc replacement':ab,ti #3 #1 and #2 104, 40 uniek |
|
Database: Medline (OVID) 2000 – [28 januari, 2014]
Aantal hits: 899
Zoekverantwoording search Discogene rugpijn (aspecifieke degeneratieve kenmerken) (01-05-2014)
|
Database |
Zoektermen |
Totaal |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
1 "Intervertebral Disc Degeneration"/ [term in 2010 ingevoerd, tot 2009 Intervertebral Disc Displacement] (1362) 2 Intervertebral Disc Displacement/ (15231) 3 limit 2 to yr="1952 - 2009" (13497) 4 (degenerati* or degrad*).ti,ab. (385872) 5 3 and 4 (1793) 6 (discogenic adj3 "low back pain*").ti,ab. (270) 7 ((discogenic adj3 pain) or (lumbar adj disc deterioration) or (painful adj annular disruptions) or (disc adj3 disruption) or (lumbar adj discogenic adj pain)).ti,ab. (773) 8 Radiculopathy/ (3532) 9 ('radicular symptoms' or 'radicular pain' or radiculopathy or 'disc herniation' or sciatica or ischias).ti,ab. (11314) 10 1 or 5 or 6 or 7 or 8 or 9 (16182) 11 "Prostheses and Implants"/ or Implants, Experimental/ or Prosthesis Implantation/ or (prosthes?s or implant*).ti,ab. (330286) 12 (surgery or surgical or surgeon* or operati*).ti,ab. or surgery.fs. (2450228) 13 (Instrumentation or "instrumented spinal fusion*").ti,ab. (24546) 14 ((Interspin* adj3 device*) or spacer).ti,ab. (19565) 15 (screw* or rod* or cage* or DIAM or IDET or fusion).ti,ab. (315525) 16 Bone Screws/ or Spinal Fusion/ (30836) 17 Decompression, Surgical/ or exp Diskectomy/ or Laminectomy/ or Total Disc Replacement/ (19828) 18 (Decompression* or Diskectom* or Laminectom* or "Disc Replacement").ti,ab. (32415) 19 Arthroplasty, Replacement/ (4134) 20 limit 19 to yr="2000 - 2011" (3111) 21 11 or 12 or 13 or 14 or 15 or 16 or 17 or 18 or 20 (2936553) 22 (meta-analysis/ or meta-analysis as topic/ or (meta adj analy$).tw. or ((systematic* or literature) adj2 review$1).tw. or (systematic adj overview$1).tw. or exp "Review Literature as Topic"/ or cochrane.ab. or cochrane.jw. or embase.ab. or medline.ab. or (psychlit or psyclit).ab. or (cinahl or cinhal).ab. or cancerlit.ab. or ((selection criteria or data extraction).ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (206537) 23 (randomized controlled trial/ or randomized controlled trials as topic/ or Random Allocation/ or Double-Blind Method/ or Single-Blind Method/ or randomized controlled trial.pt. or random*.ti,ab. or (clinic* adj trial*).tw. or ((singl* or doubl* or treb* or tripl*) adj (blind$3 or mask$3)).tw. or Placebos/ or placebo*.tw.) not (animals/ not humans/) (974197) 24 10 and 21 (8695) 25 limit 24 to (yr="2005 -Current" and (dutch or english)) (4043) 26 22 and 25 (282) – 271 uniek 27 23 and 25 (532) 28 27 not 26 (416) – 402 uniek |
909 Trials (IN RM-bestand) 469 reviews (NIET) |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
1 MeSH descriptor: [Intervertebral Disc Degeneration] explode all trees #2 MeSH descriptor: [Intervertebral Disc Displacement] explode all trees #3 #2 Publication Date from 1952 to 2009 #4 (degenerati* or degrad*):ti,ab #5 #3 and #4 #6 (discogenic near/3 "low back pain*"):ti,ab #7 ((discogenic near/3 pain) or (lumbar near/3 disc deterioration) or (painful near annular disruptions) or (disc near/3 disruption) or (lumbar near discogenic near pain)):ti,ab #8 MeSH descriptor: [Radiculopathy] explode all trees #9 ('radicular symptoms' or 'radicular pain' or radiculopathy or 'disc herniation' or sciatica or ischias):ti,ab #10 #1 or #5 or #6 or #7 or #8 or #9 #11 (prosthes?s or implant* or surgery or surgical or surgeon* or operati* or Instrumentation or "instrumented spinal fusion*" or (Interspin* near/3 device*) or spacer or screw* or rod* or cage* or DIAM or IDET or fusion or Decompression* or Diskectom* or Laminectom* or "Disc Replacement"):ti,ab #12 #10 and #11 Publication Date from 2005 to 2014 392 referenties, uniek: 16 SR en 124 Trials |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|
|
Database: Medline (OVID), Cochrane, Cinahl 2005– [01-05-2014]
Aantal hits: 909 (Mogelijke RCTs)
