Overige therapieresistente aandoeningen bij ECT
Uitgangsvraag
De wetenschappelijke literatuur is onderzocht met behulp van de volgende uitgangsvragen:
- Kan ECT geïndiceerd zijn bij een therapieresistent delier?
- Kan ECT geïndiceerd zijn bij de ziekte van Parkinson, met of zonder depressieve episode?
- Kan ECT geïndiceerd zijn bij een therapieresistente status epilepticus?
Aanbeveling
Bij een patiënt met een zeer ernstig, therapieresistent delier, die premorbide bekend is met weinig beperkingen en/of somatische aandoeningen, is ECT een behandeloptie om de delirante episode te doorbreken.
Bij een patiënt met de ziekte van Parkinson, waarbij de motorische symptomatologie therapieresistent is voor reguliere anti-Parkinsonbehandeling, kan ECT een behandeloptie zijn om de motoriek te verbeteren.
Bij een patiënt met een therapieresistente status epilepticus, van wie premorbide weinig beperkingen en/of somatische aandoeningen bekend zijn, is ECT een behandeloptie om de status epilepticus te doorbreken.
Het verdient aanbeveling om patiënten met therapieresistente delieren, ziekte van Parkinson en therapieresistente status epilepticus door te verwijzen naar een ziekenhuis of UMC dat ECT in een dagelijkse frequentie en buiten kantoortijden kan bieden.
Overwegingen
Aanvullend op de praktijkoverwegingen die in de inleiding zijn vermeld gelden bij de indicatie voor ECT bij de overige therapieresistente aandoeningen (delier, ziekte van Parkinson, status epilepticus) de volgende praktijkoverwegingen.
Kwaliteit van het bewijs
De kwaliteit van het wetenschappelijke bewijs bij de therapieresistente overige aandoeningen is zeer gering. Echter, in de praktijk kan de psychiater geconfronteerd worden patiënten die lijden aan een zeer therapieresistente aandoening, waarvoor in de literatuur wel enkele positieve ervaringen met ECT zijn beschreven.
Balans tussen de gewenste en ongewenste effecten
Vanwege de zeer ernstige toestand waarin therapieresistente patiënten met een delier, ziekte van Parkinson of status epilepticus zich bevinden, zal de psychiater moeten afwegen of het risico op overlijden of zeer ernstige complicaties opweegt tegen het risico om verdere behandeling (zoals met ECT) achterwege te laten. Het risico van de bijwerkingen van een ECT-kuur weegt, bij dergelijke uiterst therapieresistente patiënten met bewustzijnsdaling of onbehandelbare motorische ontregeling, niet op tegen het vaak (zeer) hoge risico om snel te gaan overlijden als er niet iets gebeurt om de toestand van de patiënt te doorbreken.
Patiëntenperspectief
In de beschreven therapieresistente toestanden zijn er voor de patiënten eigenlijk geen andere alternatieven meer. Meestal is de patiënt zelf niet (goed) in staat om aan te geven wat zij/hij wil, omdat het bewustzijn is gedaald. Naasten van de patiënt zullen dan in overleg met de behandelend psychiater en meestal intensivist/neuroloog moeten beslissen of de optie van ECT wordt toegepast.
Professionele perspectief
Vanuit het standpunt van de professional kan worden betoogd dat in dergelijke uiterst therapieresistente ernstige situaties, waarbij het alternatief het overlijden van de patiënt is, een afweging wordt gemaakt of verder ingrijpen zinvol is. Indien de patiënt voorheen redelijk gezond functioneerde en de duur van de therapieresistente episode met bewustzijnsdaling niet te lang heeft geduurd, dan kan het toepassen van ECT worden overwogen. In de praktijk is namelijk bekend dat patiënten met een redelijk adequate premorbide situatie gunstig uit de ernstige episode met bewustzijnsdaling gehaald kunnen worden met een ECT-kuur.
Middelenbeslag
De beschreven therapieresistente toestanden komen in de praktijk zo weinig voor dat er geen reden is om aan te nemen dat behandeling van deze indicaties zal leiden tot een toename in middelenbeslag. Wel kan worden beargumenteerd dat door het doorbreken van een episode met een ernstige, therapieresistente bewustzijnsdaling (zoals bij delier of status epilepticus) de behandelkosten zullen worden verlaagd. Bij therapieresistente motorische ontregeling bij de ziekte van Parkinson zou de mate van invaliditeit van de patiënt na een ECT-kuur kunnen dalen, waardoor ook minder middelen noodzakelijk zijn.
Organisatie van zorg
In de huidige situatie worden de indicaties voor deze overige therapieresistente aandoeningen in zeer uitzonderlijke gevallen gesteld. Veelal is er bij professionals werkzaam op de SEH en/of intensive care van ziekenhuizen geen kennis over de mogelijkheid om in deze situaties ECT toe te passen. Ook neurologen die therapieresistente patiënten met de ziekte van Parkinson behandelen, hebben weinig kennis van de mogelijkheden van ECT op therapieresistente motorische symptomen. Een belangrijk organisatorisch punt bij deze complexe en ernstig zieke patiëntengroep is dat ECT soms dagelijks (ook buiten kantoortijden) moet worden toegepast. Dit kan logistiek een uitdaging zijn, als de capaciteit voor spoedeisende zorg (zoals de anesthesiologische als ECT-psychiatrische kennis en vaardigheden) beperkt is, en/of er onvoldoende ervaring is met dergelijke patiënten. Patiënten worden dan bij voorkeur overgebracht naar een ziekenhuis of UMC die dergelijke zorg wel kan bieden.
Maatschappelijk perspectief
Vanuit maatschappelijk oogpunt zijn er weinig argumenten om de indicatiestelling te ondersteunen, omdat deze indicaties zeer zelden voorkomen.
Onderbouwing
Achtergrond
In de dagelijkse ECT-praktijk komen zeer zelden bepaalde specifieke aandoeningen voor waarbij ECT overwogen kan worden, omdat er meestal geen andere behandelopties meer zijn. Dit betreft therapieresistente episoden met bewustzijnsdaling (delier of status epilepticus) of onbehandelbare motorische ontregelingen bij de ziekte van Parkinson. In de volgende modules worden de verschillende aandoeningen besproken aan de hand van uitgangsvragen, waarbij het profiel van de verschillende patiëntengroepen ook wordt meegenomen bij het zoeken in de literatuur naar bewijskracht.
Conclusies / Summary of Findings
Uitgangsvraag 1. Kan ECT geïndiceerd zijn bij een therapieresistent delier?
|
XΟΟΟ |
Er zijn voorzichtige aanwijzingen dat ECT effectief is bij de behandeling van een therapieresistente delirante episode. (Kramp e.a., 1981; Nielsen e.a., 2014; Van den Berg e.a., 2016; Kranaster e.a., 2017) |
Uitgangsvraag 2. Kan ECT geïndiceerd zijn bij de ziekte van Parkinson, met of zonder depressieve episode?
|
XΟΟΟ† |
Er zijn voorzichtige aanwijzingen dat ECT effectief is bij de behandeling van een depressieve episode bij patiënten met de ziekte van Parkinson. (Moellentine e.a., 1998) |
|
XXΟΟ† |
Er zijn aanwijzingen dat ECT effectief is bij de behandeling van de motorische symptomen bij de ziekte van Parkinson.
(Fregni e.a., 2005) |
|
XΟΟΟ† |
Er zijn voorzichtige aanwijzingen dat de effecten van ECT op de motoriek snel optreden en gedurende weken tot maanden na stoppen van ECT kunnen aanhouden.
(Lebensohn & Jenkins, 1975) |
|
XΟΟΟ† |
Er zijn voorzichtige aanwijzingen dat ECT effectief is bij vervolgbehandeling van de motorische en depressieve symptomen bij patiënten met de ziekte van Parkinson. (Fall & Granerus, 1999) |
|
XΟΟΟ† |
Er zijn voorzichtige aanwijzingen dat bij ECT bij patiënten met de ziekte van Parkinson er een verhoogd risico is op valincidenten en het ontstaan van een delier tijdens ECT. (Moellentine e.a., 1998; De Carle & Kohn, 2000) |
Uitgangsvraag 3. Kan ECT geïndiceerd zijn bij een therapieresistente status epilepticus?
|
XΟΟΟ |
Er zijn voorzichtige aanwijzingen dat ECT effectief kan zijn om een therapieresistente status epilepticus te doorbreken. (Zeiler e.a., 2016; Pinchotti e.a., 2018) |
Samenvatting literatuur
Per uitgangsvraag wordt een samenvatting van de gevonden literatuur gegeven. De literatuur bestaat bij deze uitzonderlijke situaties uit casuïstische mededelingen, waarvan de wetenschappelijke bewijskracht laag is.
Uitgangsvraag 1. Kan ECT geïndiceerd zijn bij een therapieresistent delier?
In de wetenschappelijke literatuur wordt melding gemaakt van succesvolle toepassing van ECT bij patiënten met een delier (Kramp e.a., 1981; Van den Berg e.a., 2016). Het betreft enkele gevalsbeschrijvingen, waarbij de patiënten niet reageerden op de standaardbehandeling. Er zijn geen gecontroleerde studies.
Uitgangsvraag 2. Kan ECT geïndiceerd zijn bij de ziekte van Parkinson, met of zonder depressieve episode?
Er zijn geen gerandomiseerde onderzoeken gevonden. In diverse gevalsbeschrijvingen wordt de effectiviteit van ECT bij depressie bij de ziekte van Parkinson gerapporteerd (Williams et al, 2017).
In een retrospectief onderzoek werden 25 patiënten met de ziekte van Parkinson met een comorbide depressie vergeleken met 25 gematchte patiënten met alleen een depressie (Moellentine e.a., 1998). Beide groepen verbeterden significant wat betreft de psychiatrische symptomatologie en in de groep met de ziekte van Parkinson ook wat betreft de motorische verschijnselen.
In een meta-analyse over het effect van ECT op de motorische symptomen van de ziekte van Parkinson werden 5 kleine onderzoeken met een totaal van 49 patiënten geïncludeerd (Fregni e.a., 2005). De gepoolde effectmaat was 1,68. Daarmee was ECT duidelijk effectiever dan de andere toegepaste vorm van elektrische stimulatie, de transcraniële magnetische stimulatie.
De verbeteringen door ECT op de motoriek treden meestal snel op en kunnen weken tot maanden aanhouden (Lebensohn & Jenkins, 1975). Klinische ervaring leert dat na stoppen van de ECT soms kan worden volstaan met een lagere dosering van de antiparkinsonmedicatie (Lebensohn & Jenkins, 1975). In een enkele gevalsbeschrijving is ECT als vervolg- of onderhoudsbehandeling voor de ziekte van Parkinson effectief gebleken, zowel wat betreft het stabiliseren van de depressie als van de motorische verschijnselen (Fall & Granerus, 1999).
Wat betreft de bijwerkingen van ECT zijn er aanwijzingen dat patiënten met de ziekte van Parkinson een iets grotere kans hebben om tijdens de ECT-kuur een delier te ontwikkelen (Moellentine e.a., 1998) of te vallen (De Carle & Kohn, 2000).
Uitgangsvraag 3. Kan ECT geïndiceerd zijn bij een therapieresistente status epilepticus?
ECT kan de insultdrempel van de hersenen verhogen (Van Waarde e.a., 2013) waardoor ECT mogelijk zou kunnen werken als anti-epilepticum. In de literatuur zijn enkele gevalsbeschrijvingen van patiënten met medicatieresistente epilepsie waarbij ECT werd toegepast. Kamel e.a. (2009) beschreef negen casus van patiënten met een medicatieresistente status epilepticus of frequente insulten. Bij alle patiënten werd de status epilepticus doorbroken of verminderde de epileptische aanvalsfrequentie. Een andere review analyseerde 14 publicaties betreffende 19 patiënten met een onbehandelbare status epilepticus (Zeiler e.a., 2016); bij 11 werd de status epilepticus met ECT doorbroken, maar keerde na 2 weken tot 3 maanden terug. Recent werd een casus gepubliceerd waarin ECT succesvol was bij een patiënt met een zeer therapieresistente status epilepticus (Pinchotti e.a., 2018). Er zijn geen gecontroleerde studies beschreven naar de effectiviteit van ECT bij een therapieresistente status epilepticus.
Referenties
- Berg, K.S., Marijnissen, R.M., Waarde, J.A. van. (2016). Electroconvulsive Therapy as a Powerful Treatment for Delirium: A Case Report. J ECT, 32, 65-6.
- Borisovskaya, A., Bryson, W.C., Buchholz, J., Samii, A., Borson, S. (2016). Electroconvulsive therapy for depression in Parkinson’s disease: systematic review of evidence and recommendations. Neurodegener Dis Manag, 6, 161-176.
- Carle, A.J. de, & Kohn, R. (2000). Electroconvulsive therapy and falls in the elderly. The Journal of ECT, 16, 252-257.
- Cumper, S.K., Ahle, G.M., Liebman, L.S., Kellner, C.H. (2014). Electroconvulsive therapy (ECT) in Parkinsons’s disease: ECS and dopamine enhancement. J ECT, 30, 122-124.
- Fall, P.A., & Granerus, A.K. (1999). Maintenance ECT in Parkinson’s disease. Journal of Neural Transmission, 106, 737-741.
- Fregni, F., Simon, D.K., Wu, A., e.a. (2005). Non-invasive brain stimulation for Parkinson’s disease: a systematic review and meta-analysis of the literature. Journal of Neurology, Neurosurgery, and Psychiatry, 76, 1614-1623.
- Gangadhar BN, Kapur RL, Kalyanasundaram S. Comparison of electroconvulsive therapy with imipramine in endogenous depression: a double blind study. Br J Psychiatry 1982; 141: 367–71.
- Kamel, H., Brock Cornes, S., Hegde, M., Hall, S.E., Josephson, S.A. (2010). Electroconvulsive Therapy for Refractory Status Epilepticus: A Case Series. Neurocrit Care, 12, 204–210.
- Kramp, P., Bolwig, T.G. (1981). Electroconvulsive therapy in acute delirious states. Compr Psychiatry, 22, 368–371.
- Kranaster, L., Aksay, S.S., Bumb, J.M., Janke, C., Sartorius, A. (2017). The “Forgotten” Treatment of Alcohol Withdrawal Delirium With Electroconvulsive Therapy: Successful Use in a Very Prolonged and Severe Case. Clin Neuropharm, 40, 183–184.
- Lebensohn, Z.M., & Jenkins, R.B. (1975). Improvement of Parkinsonism in depressed patients treated with ECT. The American Journal of Psychiatry, 132, 283-285.
- May PR. Treatment of schizophrenia, PG: Science House, 1968 NO: ~. science house 1968
- McDonald IM, Perkins M, Marjerrison G, Podilsky M. A controlled comparison of amitriptyline and electroconvulsive therapy in the treatment of depression. Am J Psychiatry 1966; 122:14, 27–31.
- Moellentine C., Rummans T, Ahlskog JE, Harmsen WS, Suman VJ, O'Connor MK, Black JL, Pileggi T. Effectiveness of ECT in Patients With Parkinsonism. J Neuropsychiatry Clin Neurosci. 1998;10:187-93.
- Nielsen, R.M., Olsen, K.S., Lauritsen, A.O., et al. (2014). Electroconvulsive therapy as a treatment for protracted refractory delirium in the intensive care unit–five cases and a review. J Crit Care, 29, 881–886.
- Pinchotti, D.M., Abbott, C., Quinn, D.K. (2018). Targeted Electroconvulsive Therapy for Super Refractory Status Epilepticus: A Case Report and Literature Review Psychosomatics, 59, 302–305.
- Sarita E, Janakiramaiah N, Gangadhar BN, Subbakrishna DK, Rao K. Efficacy of combined ECT after two weeks of neuroleptics in schizophreina: a double blind controlled study. NIMHANS J 1998;243-251.
- Semkovska, M, McLoughlin, DM. Objective Cognitive Performance Associated with Electroconvulsive Therapy for Depression: A Systematic Review and Meta-Analysis, Biological Psychiatry 2010; 68:6, 568-577
- Sinclair DJM, Zhao S, Qi F, Nyakyoma K, Kwong JSW, Adams CE. Electroconvulsive therapy for treatment-resistant schizophrenia. Cochrane Database of Systematic Reviews 2019, Issue 3. Art. No.: CD011847. DOI: 10.1002/14651858.CD011847.pub2
- Tørring, N, Sanghani, SN, Petrides, G, Kellner, CH, Østergaard, SD. The mortality rate of electroconvulsive therapy: a systematic review and pooled analysis. Acta Psychiatr Scand 2017; 135:5, 388 - 397
- The UK ECT Review Group. Efficacy and safety of electroconvulsive therapy in depressive disorders: a systematic review and meta-analysis, The Lancet 2003, 361:9360, 799-808
- Verwijk E, Comijs, HC, Kok RM, Spaans, H, Stek, ML, Scherder EJA. Neurocognitive effects after brief pulse and ultrabrief pulse unilateral electroconvulsive therapy for major depression: A review, Journal of Affective Disorders 2012, 140:3, 233-243
- Williams, N. R., B. S. Bentzley, G. L. Sahlem, J. Pannu, J. E. Korte, G. Revuelta, E. B. Short, and M. S. George. 2017. 'Unilateral ultra-brief pulse electroconvulsive therapy for depression in Parkinson's disease', Acta Neurologica Scandinavica, 135: 407-11.
- Zeiler, F.A., Matuszczak, M., Teitelbaum, J., Gillman, L.M., Kazina, C.J. (2016). Electroconvulsive therapy for refractory status epilepticus: A systematic review. Seizure, 35, 23–32.
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 30-09-2021
Beoordeeld op geldigheid : 01-08-2021
Uiterlijk in 2026 bepaalt de Nederlandse Vereniging voor Psychiatrie (NVvP) in samenspraak met de betrokken partijen of deze richtlijn nog actueel is. Zo nodig wordt een nieuwe werkgroep geïnstalleerd om de richtlijn te herzien. De geldigheid van de richtlijn komt eerder te vervallen wanneer nieuwe ontwikkelingen aanleiding geven een vervroegd herzieningstraject te starten. In beide gevallen is de huidige richtlijn geldig tot het daadwerkelijk verschijnen van de definitieve herziene versie.
Algemene gegevens
Op initiatief van de Nederlandse Vereniging voor Psychiatrie (NVvP) is door de werkgroep Richtlijn Elektroconvulsietherapie (ECT) een update ontwikkeld van de multidisciplinaire richtlijn uit 2010. De ontwikkeling van de module werd methodologisch en organisatorisch ondersteund door het Trimbos-instituut.
Doel en doelgroep
De module is ontwikkeld als hulpmiddel. De Richtlijn ECT geeft aanbevelingen en handelingsinstructies voor de indicaties van ECT, technische aspecten, anesthesiologische zorg, vervolgbehandeling na ECT en organisatie van zorg.
De module geeft aanbevelingen ter ondersteuning van de praktijkvoering van alle professionals die betrokken zijn bij het bieden van ECT aan de groepen patiënten die deze nodig hebben. Op basis van de resultaten van wetenschappelijk onderzoek en overige overwegingen geeft de module een overzicht van goed (‘optimaal’) handelen als waarborg voor kwalitatief hoogwaardige zorg. De module kan tevens richting geven aan de onderzoeksagenda voor wetenschappelijk onderzoek op het gebied van ECT.
Vanuit de multidisciplinaire ontwikkelprocedure poogt de richtlijn een positief effect te hebben op de multidisciplinaire samenwerking in de dagelijkse praktijk. Daarnaast moet de richtlijn gezien worden als een leidende tekst, waarvan een vertaling kan plaatsvinden naar lokale zorgprogramma’s en protocollen. Het opstellen van lokale zorgprogramma’s en protocollen op basis van deze module wordt door de werkgroep aangemoedigd, omdat het voor de implementatie van de in de richtlijn beschreven optimale zorg bevorderlijk is.
Indien de aanbevelingen uit deze richtlijn in de concrete situatie niet aansluiten bij de wensen of behoeften van de patiënt voor wie ECT wordt overwogen of overwogen zou moeten worden, dan moet het mogelijk zijn beredeneerd af te wijken van de richtlijn, tenzij de wensen of behoeften van de patiënt naar de mening van de psychiater hem/haar kunnen schaden dan wel geen toegevoegde waarde hebben.
Afbakening
Deze module betreft indicaties, technische aspecten, anesthesiologische zorg, vervolgbehandeling en zorgorganisatie rond het aanbieden van ECT aan patiënten met een depressieve-, een suïcidale-, een manische-, een katatone-, of een psychotische episode, een episode met bewustzijnsdaling, of een motorisch ontregelde episode.
Met uitzondering van de module over ECT bij adolescenten, zijn studies over personen vanaf 18 jaar meegenomen. In de module is gezocht systematische reviews en meta-analyses met een publicatiedatum van 2008 tot en met 1 maart 2019. Nog niet gepubliceerde onderzoeken zijn niet meegenomen (wel onderzoeken 'in press'). Zie voor meer informatie over de afbakening van de module in de bijlagen. Per module is een bijlage opgenomen met toelichting over de gebruikte reviewstrategie (reviewprotocollen per uitgangsvraag).
Samenstelling werkgroep
De Multidisciplinaire Richtlijn ECT is ontwikkeld door de werkgroep ECT, in opdracht van de Nederlandse Vereniging voor Psychiatrie.
De werkgroep, onder voorzitterschap van prof. dr. Walter van den Broek, psychiater en opleider psychiatrie bij het Erasmus Medisch Centrum in Rotterdam, bestond uit: psychiaters, verpleegkundigen, verpleegkundig specialisten GGZ, anesthesiologen, een klinisch neuropsycholoog en een ervaringsdeskundige, die door de beroepsverenigingen en patiëntenvereniging werden afgevaardigd.
Voorafgaande aan het ontwikkeltraject werden kennismakingsgesprekken gevoerd met verscheidene kandidaatleden voor de werkgroep. Uit deze groep belangstellenden werden de huidige werkgroep leden geselecteerd. Naast de werkgroep is een groep van adviseurs samengesteld, die werd gevraagd voorafgaand aan de commentaarfase schriftelijk en telefonisch te reageren op onderdelen van de concepttekst. De werkgroep werd methodologisch en organisatorisch ondersteund door het technisch team van het Trimbos-instituut. Dit technisch team bestond uit een projectleider, literatuur reviewers, een gezondheidseconoom, een notulist en een projectassistente. Onderstaande schema's geven een overzicht van de samenstelling van de werkgroep, de adviesgroep en het ondersteunend technisch team.
Leden werkgroep
|
|
Naam |
Organisatie |
Beroepsvereniging |
|
1. |
Walter van den Broek |
Erasmus MC |
Psychiater, NVvP |
|
2. |
Jeroen van Waarde |
Rijnstate |
Psychiater, NVvP |
|
3. |
Martijn van Noorden |
LUMC |
Psychiater, NVvP |
|
4. |
Harm Pieter Spaans |
Parnassia |
Psychiater, NVvP |
|
5. |
Pascal Sienaert |
Upcku Leuven |
Psychiater, VVP België |
|
5. |
Mark Koning |
Rijnstate |
Anesthesioloog-Intensivist, NVA |
|
6. |
Nick Koning |
Rijnstate |
Anesthesioloog, NVA |
|
7. |
Lianneke Egberink |
GGz InGeest |
Verpleegkundig specialist GGz, V&VN |
|
8. |
Franklin Dik |
GGz Rivierduinen |
Verpleegkundig specialist GGz, V&VN |
|
9. |
Esmée Verwijk |
AMC |
Klinisch neuropsycholoog, NIP |
|
10. |
Hector van den Boorn |
AMC |
Clientvertegenwoordiger, MIND |
Leden Adviesgroep
|
Module |
Naam |
Organisatie |
Beroep |
|
Indicatie voor ECT |
Eric van Exel |
GGzIngeest |
Psychiater, voorzitter WEN |
|
Technische aspecten |
Metten Somers |
UMCU |
Psychiater, voorzitter WEN |
|
Hans Warning |
UMCG |
Verpleegkundig specialist psychiatrie |
|
|
Anesthesiologische zorg |
Theo Groenland |
Park Medisch Centrum |
Anesthesioloog |
|
Zorgorganisatie |
Judith Godschalx |
Spaarne Gasthuis |
Psychiater |
|
Bijwerkingen (verschillende modules) |
Mike van Kessel |
Antes |
Psycholoog |
Methodologische ondersteuning
|
Naam
|
Ondersteuning |
|
Danielle van Duin |
Projectleider, Trimbos-instituut |
|
Matthijs Oud |
Reviewer, Trimbos-instituut |
|
Egbert Hartstra |
Reviewer, Trimbos-instituut |
|
Ben Wijnen |
Gezondheidseconoom, Trimbos-instituut |
|
Diana de Ruijter Korver |
Projectassistent, Trimbos-instituut |
In totaal kwam de werkgroep ECT voorafgaand aan de commentaarfase 7 keer bijeen in een periode van 13 maanden (januari 2019 – februari 2020). In deze periode werden de stappen van de methodiek voor evidence-based richtlijnontwikkeling (EBRO) doorlopen. Op systematische wijze werd literatuuronderzoek gedaan, waarna de reviewers een selectie maakten in de gevonden onderzoeken (zie voor informatie over de selectiecriteria: de per module bijgevoegde reviewprotocollen). De reviewers beoordeelden de kwaliteit en inhoud van de aldus verkregen literatuur en verwerkten deze in evidence tabellen, Risk of bias tabellen, forest plots, GRADE profielen en beschrijvingen van de wetenschappelijke onderbouwing en wetenschappelijke (gewogen) conclusies. Leden van de werkgroep gingen op basis van de gevonden literatuur met elkaar in discussie over praktijkoverwegingen en aanbevelingen. De werkgroepleden schreven samen met het technisch team van het Trimbos-instituut de concepttekst, die ter becommentariëring openbaar is gemaakt. De ontvangen commentaren zijn verzameld in een commentaartabel, die tijdens een werkgroepbijeenkomst is besproken. Na het verwerken van de op deze bijeenkomst voorgestelde wijzigingen is de definitieve richtlijn ter autorisatie aangeboden aan de betrokken beroepsverenigingen en patiëntorganisatie.
Inbreng patiëntenperspectief
Zie het verslag van de patiënt focusgroep bijeenkomst in de bijlagen.
Methode ontwikkeling
Evidence based
Implementatie
Recent onderzoek laat zien dat er bij trajecten rond kwaliteitsstandaarden voornamelijk aandacht is voor de ontwikkeling van de kwaliteitstandaard. Planmatige opgezette en onderbouwde invoering komt maar heel beperkt van de grond. Hierop dient gericht te worden aangestuurd door financiers, zodat hier al bij de start geld voor beschikbaar is. De Regieraad voor richtlijntrajecten onderschrijft dan ook een programmatische aanpak van de ontwikkeling, invoering én evaluatie van kwaliteitsstandaarden inclusief (financiële en organisatorische) middelen, om het gebruik van de standaarden te stimuleren, monitoren en evalueren[1]. TNO, CBO en het Trimbos-instituut besloten deze opdracht samen uit te voeren, met als doel de complementaire inzichten en expertise te vertalen in een gemeenschappelijke visie op richtlijnen en andere kwaliteitsstandaarden. Dit resulteerde in een praktisch instrument voor een analyse van richtlijntrajecten: Kwaliteit Richtlijnontwikkeling, Invoering en Evaluatie (KRIE).
Werkwijze
De multidisciplinaire richtlijn ECT is ontwikkeld volgens de methodiek van de evidence based richtlijnontwikkeling (EBRO).
Uitgangsvragen
De module is ontwikkeld op geleide van uitgangsvragen, die gebaseerd zijn op knelpunten die worden ervaren rondom indicaties, technische aspecten, anesthesiologische zorg, vervolgbehandeling, en organisatie van zorg bij ECT.
De module is geen leerboek waarin zoveel mogelijk beschikbare kennis over een onderwerp wordt opgenomen, maar een document met praktische aanbevelingen rondom knelpunten uit de praktijk. Dat betekent dat praktijkproblemen zoveel als mogelijk uitgangspunt zijn van de teksten in de module. Dat betekent ook dat méér aandacht gegeven wordt aan de wijze waarop die praktijkproblemen worden opgelost, dan aan degene door wie die problemen worden aangepakt of opgelost. De module is een document waarin staat hoe indicatiestelling, technische uitvoering, anesthesiologische begeleiding, vervolgbehandeling bij ECT er inhoudelijk uitziet. Daarnaast worden in een apart module aanbevelingen gedaan voor de organisatie van zorg bij ECT en over de kosteneffectiviteit en budget impact van het aanbieden van ECT. In deze module worden de hieronder beschreven ‘klinische uitgangsvragen’ behandeld in de verschillende modules.
Uitgangsvragen in de richtlijn ECT zijn:
|
Module |
Uitgangsvragen |
|
Indicaties voor ECT |
Stemmingsstoornissen
Primair psychotische stoornissen
Overige therapieresistente aandoeningen
|
|
Technische Aspecten van ECT |
|
|
Anesthe-siologische zorg |
|
|
Vervolg behandeling na ECT |
|
|
Organisatie van zorg |
|
|
Perspectief patiënten en naasten |
|
|
Economische analyse ECT |
volwassenen (18+) met een therapieresistente psychotische episode? |
Zoekstrategie
Om de klinische uitgangsvragen te beantwoorden is, in overleg met de werkgroepleden, op systematische wijze literatuuronderzoek verricht en is een selectie gemaakt binnen de gevonden onderzoeken volgens vooraf vastgestelde selectiecriteria. Er is gezocht naar bestaande (buitenlandse) evidence-based richtlijnen voor ECT, systematische reviews en meta-analyses. In de literatuur searches is gezocht naar literatuur in de Engelse, Nederlandse, Franse, en Duitse taalgebieden. Voor het zoeken naar publicaties is gebruik gemaakt van de volgende informatiebronnen:
- Psychological Information Database (PsycINFO)
- PubMed
- Cumulative Index to Nursing and Allied Health Literature (CINAHL)
- Excerpta Medica database (Embase)
Selectiestrategie
Bij de selectie van artikelen zijn de volgende criteria gehanteerd:
- Geeft het onderwerp van het gevonden onderzoek voldoende antwoord op de uitgangsvraag: worden de binnen GRADE vastgestelde kritische en belangrijke uitkomstmaten in het onderzoek geëvalueerd? (zie voor meer informatie over GRADE verderop in deze module);
- Sluit de doelgroep van het gevonden onderzoek voldoende aan bij de doelgroep van de module?;
- Is er sprake van een meta-analyse of systematic-review van randomised controlled trials (RCT), cohort onderzoeken, cross-sectioneel onderzoek, patiëntcontrole onderzoek of wetenschappelijke verantwoord kwalitatief onderzoek? Bij een longitudinaal onderzoek: Is er sprake van een voldoende lange follow-up periode?;
Zie voor meer informatie over de zoekstrategie de bijlagen per module en voor meer informatie over de selectiecriteria per uitgangsvraag de reviewprotocollen in de bijlagen per module.
Beoordeling van de kwaliteit van het bewijs
Studies werden indien mogelijk door twee personen beoordeeld op het risico op bias met behulp van de Cochrane Collaboration Risico van Bias Assessment Tool (Higgins 2008). Elke studie werd gewaardeerd op de wijze van randomisatie en toewijzing; blindering van de deelnemers, beoordelaars, en therapeuten; gehanteerde methode om met uitval van deelnemers om te gaan; en of alle uitkomsten zijn gerapporteerd. Risico op bias kon als hoog (serieuze kans op beïnvloeding van het resultaat), laag (waarschijnlijk geen invloed op het resultaat), of onduidelijk worden beoordeeld. Indien een geselecteerde studie al een risico op bias analyses had uitgevoerd is deze overgenomen.
Voor het bewijs rondom interventies is daarna het bewijs van de onderzoeken per uitkomstmaat gegradeerd met behulp van GRADE[1]. De kwaliteit van het bewijs kent daarbij vier niveaus, te weten; zeer laag, laag, matig en hoog. In deze module is gekozen om de GRADE niveaus weer te geven met behulp van de volgende neutrale en internationaal toepasbare weergave:
|
Hoog |
XXXX |
|
Matig |
XXXO |
|
Laag |
XXOO |
|
Zeer laag |
XOOO |
Het studiedesign bepaalt de uitgangspositie van de kwaliteit van bewijs. Gerandomiseerde, gecontroleerde studies (RCT's) hebben over het algemeen meer bewijskracht dan observationele studies. Daarom is hun uitgangspositie hoog, terwijl de uitgangspositie van observationele studies laag is. De kwaliteit van het bewijs per uitkomstmaat wordt, behalve door de methodologische kwaliteit van de individuele onderzoeken, ook bepaald door andere factoren, zoals de mate van consistentie van de gevonden resultaten uit de verschillende onderzoeken en de precisie van de gevonden uitkomst (zie tabel 1).
Tabel 1 GRADE Factoren voor downgraden en upgraden
Het niveau van de kwaliteit van het bewijs (zeer laag, laag, matig en hoog) verwijst naar de mate van vertrouwen dat men heeft in de schatting van het effect van een behandeling.
|
We downgraden het niveau van de kwaliteit van bewijs van studies met een hoge uitgangspositie (RCT’s), bij:
|
We upgraden het niveau van de kwaliteit van bewijs van observationele studies bij:
|
|
|
|
|
|
|
|
|
|
|
Samenvatten van resultaten
Van elk artikel is een samenvatting gemaakt, waarin de belangrijkste kenmerken van het onderzoek zijn opgenomen (bij een RCT zijn dat bijvoorbeeld het doel van het onderzoek, het onderzoeksdesign, patiëntkenmerken, interventies, uitkomstmaten en de resultaten). Bij de uitgangsvragen over interventies is waar mogelijk voor elke kritische uitkomstmaat een meta-analyse uitgevoerd, om de omvang van het klinisch effect van de interventie samen te vatten. De data uit oorspronkelijke onderzoeken worden hiervoor verwerkt in een forest plot, welke een grafische weergave van de meta-analyse geeft (zie tabel 2 voor een voorbeeld van een forest plot). In het geval dat een geselecteerde studie een meta-analyses betrof, is gebruik gemaakt van de al uitgevoerde meta-analyses uit de desbetreffende publicatie.
Tabel 2 Voorbeeld van een forest plot met toelichting
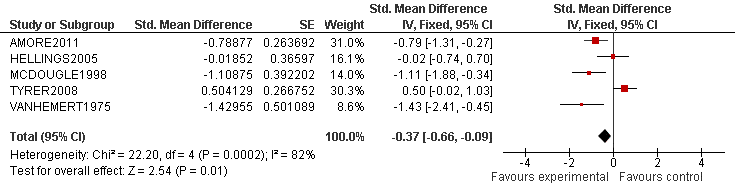
De verticale lijn is de lijn van geen effect.
- Elke blokje geeft de puntschatting van het interventie effect van een onderzoek aan
- De grootte van het blokje correspondeert met het gewicht van het onderzoek binnen de meta-analyse
- De horizontale lijn is een weergave van het betrouwbaarheidsinterval (95% BI)
- De diamant is een weergave van het overall effect (gemiddeld gewogen effect)
- De significantie van het overall effect wordt onderaan de plot gegeven (z-score en p-waarde)
- De I2 geeft de mate van heterogeniteit van de studies aan (consistentie van de resultaten)
Wanneer er onvoldoende data beschikbaar waren om een meta-analyse uit te voeren, stelden de reviewers in enkele gevallen een narratieve (beschrijvende) review van het beschikbare bewijs op (zonder ‘gepoolde’ resultaten en berekening van mate van heterogeniteit, maar met een beschrijving van de kwaliteit). De kwaliteitsbeoordeling en een samenvattende beschrijving van de verschillende onderzoeken die zijn geselecteerd vanuit de systematische literatuur search worden voor elke uitgangsvraag beschreven onder het kopje ‘wetenschappelijke onderbouwing’.
Conclusies
De formulering van de conclusies, gebaseerd op de studies uit de systematische literatuur search, is afgestemd op het GRADE niveau (zie tabel 3). Deze formulering sluit ook aan bij de ‘levels of evidence’ welke indeling (niveau 1 t/m 4) voorheen werd gebruikt in onder andere de multidisciplinaire richtlijn Schizofrenie.
Tabel 3 Formulering conclusies n.a.v. GRADE niveau
|
GRADE |
Levels of evidence |
Formulering conclusies |
|
XXXX |
Niveau 1 |
“Het is aangetoond dat…” |
| XXXO |
Niveau 2 |
“Het is aannemelijk dat…” |
|
XXOO |
Niveau 3 |
“Er zijn aanwijzingen dat…” |
|
XOOO |
Niveau 4 |
“Er zijn voorzichtige aanwijzingen dat…” |
Conversie van levels of evidence naar GRADE
In de huidige richtlijn is er gekeken of de uitgangsvragen in de modules Indicaties, Technische en verpleegkundige aspecten en Anesthesiologische zorg beantwoord kunnen worden aan de hand van recent uitgevoerde systematische reviews en meta-analyses (en de losse randomized controlled trials daarbinnen). In het geval dat er geen recente systematische reviews en/of meta-analyses zijn gevonden zijn in de huidige richtlijn de conclusies uit de vorige richtlijn Elektroconvulsietherapie (2de herziene versie; NVvP, 2010) omgezet van ‘levels of evidence’ naar ‘GRADE’. Kort samengevat worden conclusies getrokken op basis van bewijs waarvan de sterkte wordt aangegeven doormiddel van niveau 1 (sterk) t/m niveau 4 (zwak) (zie tabel 4). Deze niveaus worden bepaald aan de hand van de methodologische kwaliteit van de individuele onderzoeken waar de conclusies op gebaseerd zijn (zie tabel 2). In de GRADE methode wordt kwaliteit van het bewijs gerangschikt in vier niveaus, te weten; zeer laag, laag, matig en hoog (zie tabel 5). Bij het omzetten van ‘levels of evidence’ naar ‘GRADE’ kwam deze rangschikking als volgt tot stand.
Conclusies met de niveaus 3 of 4 werden omgezet naar ‘zeer laag’. Wanneer een niveau 3 conclusie gebaseerd was op observationele studies (methodologische kwaliteitsniveau B), werd er gekeken of er stapsgewijs geüpgraded kon worden. Dit werd gedaan in het geval dat de observationele studie een groot effect liet zien, wanneer mogelijke confounders het ware effect verminderd hadden, en wanneer er bewijs is van een verband tussen de dosering en de respons.
Bij niveau 2 conclusies is er gekeken naar de methodologische kwaliteit van de individuele onderzoeken. In het geval dat dit een non-RCT/observationele studie betrof was het GRADE startpunt ‘zeer laag’ en werd er gekeken of er stapsgewijs geüpgraded kon worden. Wanneer het een RCT betrof was het GRADE startpunt ‘hoog’. Vervolgens werd op basis van de full tekst gedowngraded voor risk of bias (tekortkoming[en] in de studie), inconsistentie van de resultaten, indirect bewijs, onnauwkeurigheid van de resultaten en publicatie bias.
Bij niveau 1 conclusies werd er gekeken naar de methodologische kwaliteit van de individuele onderzoeken. Wanneer dit een RCT was (methodologische kwaliteitsniveau A2) was het GRADE startpunt ‘hoog’ en werd de full tekst gebruikt om GRADE uit te voeren. In het geval van een narratieve review werd er in de referentielijst van de review gezocht naar relevante RCTs, wanneer deze er niet waren was het GRADE startpunt ‘zeer laag’ en werd er gekeken of er geüpgraded kon worden op basis van individuele observationele studies. Wanneer er wel een relevante RCT was gebruikt was het GRADE startpunt ‘hoog’ en werd op basis van de full tekst GRADE uitgevoerd. Als de niveau 1 conclusie gebaseerd was op een systematische review/meta-analyse (methodologische kwaliteitsniveau A1) werd alle informatie van de relevante RCTs uit de full tekst gehaald en waar nodig aangevuld met informatie uit de originele artikelen. De GRADE score was in deze gevallen ‘hoog’ en de standaard GRADE methode werd uitgevoerd om het uiteindelijke kwaliteitsniveau van het bewijs te bepalen.
De conclusies afkomstig uit de vorige richtlijn Elektroconvulsietherapie waarvan de levels of evidence zijn omgezet naar GRADE worden in de modules aangeduid met een †.
Tabel 4 Levels of evidence zoals gebruikt in de vorige Richtlijn Elektroconvulsietherapie (2de herziene versie, NVvP, 2010)*
|
Level of evidence |
Conclusie gebaseerd op** |
|
Niveau 1 |
onderzoek van niveau A1 of ten minste twee onafhankelijk van elkaar uitgevoerde onderzoeken van niveau A2 |
|
Niveau 2 |
één onderzoek van niveau A2 of ten minste twee onafhankelijk van elkaar uitgevoerde onderzoeken van niveau B |
|
Niveau 3 |
één onderzoek van niveau B of C |
|
Niveau 4 |
mening van deskundigen |
*Tabel is een aangepaste versie zoals weergegeven in Richtlijn Elektroconvulsietherapie (2de herziene versie, NVvP 2010) ** Zie tabel 5 voor overzicht van bepaling methodologische kwaliteit van individuele onderzoeken.
Tabel 5 Bepaling van de methodologische kwaliteit van individuele onderzoeken zoals gebruikt in de Richtlijn Elektroconvulsietherapie (2de herziene versie, NVvP, 2010)*
|
Interventie |
Diagnostische accuratesse-onderzoek |
Schade of bijwerkingen, etiologie, prognose |
|
A1: Systematische review van ten minste twee onafhankelijk van elkaar uitgevoerde onderzoeken van A2-niveau |
|
|
|
A2: Gerandomiseerd dubbelblind vergelijkend klinisch onderzoek van goede kwaliteit van voldoende omvang |
Onderzoek ten opzichte van een referentietest (een ‘gouden standaard’) met tevoren gedefinieerde afkapwaarden en onafhankelijke beoordeling van de resultaten van test en gouden standaard, betreffende een voldoende grote serie van opeenvolgende patiënten die allen de index- en referentietest hebben gehad |
Prospectief cohort-onderzoek van voldoende omvang en follow-up, waarbij adequaat gecontroleerd is voor ‘confounding’ en selectieve follow-up voldoende is uitgesloten |
|
B: Vergelijkend onderzoek, maar niet met alle kenmerken als genoemd onder A2 (hieronder valt ook patiëntcontrole-onderzoek, cohortonderzoek) |
Onderzoek ten opzichte van een referentietest, maar niet met alle kenmerken die onder A2 zijn genoemd |
Prospectief cohort-onderzoek, maar niet met alle kenmerken als genoemd onder A2, of retrospectief cohort-onderzoek of patiënt-controleonderzoek |
|
C: Niet-vergelijkend onderzoek |
|
|
|
D: Mening van deskundigen |
|
|
*Tabel is een aangepaste versie zoals weergegeven in Richtlijn Elektroconvulsietherapie (2de herziene versie, NVvP, 2010)
Praktijkoverwegingen
Naast de wetenschappelijke onderbouwing, waarin vanuit de systematische literatuursearch de conclusies zijn getrokken op basis van het best beschikbare bewijs, is voor elke uitgangsvraag expert kennis verzameld. Hiervoor hebben de leden van de werkgroep gebruik gemaakt van een GRADE checklist ‘Van bewijs naar aanbeveling’, waarmee systematisch wordt nagegaan of er relevante praktijkoverwegingen zijn voor een aantal vooraf bepaalde factoren, waaronder: balans tussen gewenste en ongewenste effecten, patientenperspectief, middelenbeslag en maatschappelijk perspectief. Deze overwegingen werden onderbouwd vanuit ‘grijze literatuur’ (studies, rapporten en andere teksten die niet vanuit de systematische literatuursearch en -selectie zijn verwerkt in de wetenschappelijke conclusies). De aanbevelingen werden gebaseerd op de combinatie van de wetenschappelijke conclusies en de praktijkoverwegingen.
Aanbevelingen
Aanbevelingen kunnen gegradeerd worden als ‘sterk’ (onvoorwaardelijk) of ‘zwak’ (voorwaardelijk). Wanneer de kwaliteit van het bewijs voor de positieve en negatieve effecten van een interventie hoog is, kan dit leiden tot een sterke aanbeveling, en omgekeerd, wanneer de bewijskracht laag tot zeer laag is, kan dit een zwakke aanbeveling opleveren. Een zwakke aanbeveling geeft meer ruimte om af te wijken en aandacht te schenken aan alternatieven die passen bij de behoeften van de patiënt, terwijl bij een sterke aanbeveling die ruimte beperkt is. Echter, de kracht van het wetenschappelijke bewijs is niet de enige factor die de sterkte van de aanbevelingen bepaalt. De aanbevelingen zijn gebaseerd op wetenschappelijk bewijs enerzijds, en overige overwegingen, zoals praktijkervaringen van de werkgroepleden, ervaringen en voorkeuren van patiënten, kosten, beschikbaarheid en organisatorische aspecten, anderzijds.
Voor de formulering van ‘sterke’ (onvoorwaardelijke) en ‘zwakke’ (voorwaardelijke) aanbevelingen is de volgende indeling aangehouden (zie tabel 6):
Tabel 6 GRADE Voorkeursformulering sterke / zwakke aanbevelingen
|
Gradering aanbeveling |
Betekenis |
Voorkeursformulering |
|
STERK VOOR |
De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] aan. |
|
ZWAK VOOR |
De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen). |
|
ZWAK TEGEN |
De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen). |
|
STERK TEGEN |
De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
We bevelen [interventie] niet aan. |
Methode: economische analyse
Het doel van de economische evaluatie was om bij te dragen aan de ontwikkeling van de richtlijn door het leveren van bewijs over de kosteneffectiviteit van ECT. Dit werd bereikt door het uitvoeren van een systematische literatuur search naar bestaand economisch bewijs. Systematische literatuur searches naar economisch bewijs zijn uitgevoerd voor ECT bij therapieresistente depressie.
Zoekstrategie
Er werd een systematische literatuur zoekstrategie uitgevoerd om al het relevante bewijs te identificeren. Zoekstrategieën werden beperkt tot economische onderzoeken en Health Technology Assessment Reports, en uitgevoerd in de volgende databases:
- Health Technology Assessment (HTA) database
- NHS Economic Evaluation Database (NHS EED)
- EMBASE
- PsychINFO
- CINAHL
- PubMed
- Cochrane Database of Systematic Reviews (CDSR)
Daarnaast werd Google en Google Scholar doorzocht op onderzoeken welke mogelijk ontbraken in de elektronische databases. Verder werd literatuur in eerdere richtlijnen gecheckt. Enig relevant bewijs vanuit de klinische literatuursearch werd in deze periode aan de Health Economist beschikbaar gesteld. De HTA en NHS EED databases zijn relatief beperkt in omvang, waardoor werd gekozen voor een brede zoekstrategie gebaseerd op een klinische Cochrane review van Peng et al. (2014) gecombineerd met een zoekstrategie van Wilczynski et al. (2004) die speciaal ontwikkeld is voor het identificeren van economische studie.
Selectiestrategie
De volgende selectiecriteria zijn toegepast om vanuit de resultaten van economische searches onderzoeken te selecteren voor nadere evaluatie:
- Richten op patiënten met depressie.
- Volledige economische evaluatie (d.w.z. dat tenminste twee behandelingen met elkaar vergeleken werden in termen van kosten en effecten) gebaseerd op een klinische studie of een modelleringsstudie.
- ECT als een van de armen in de studie.
- Selectiecriteria rond soorten klinische condities, gebruikers van zorg en interventies die worden beoordeeld waren identiek aan die in de klinische literatuur reviews.
- Een voorwaarde voor inclusie van onderzoeken was dat deze voldoende details beschreven over methoden en resultaten en dat de gegevens en de resultaten van het onderzoeken extraheerbaar waren. Dit om het mogelijk te maken om de methodologische kwaliteit van het onderzoeken te beoordelen. Poster presentaties en abstracts werden geëxcludeerd.
Beschrijving van de resultaten en conclusies
Het economisch bewijs dat is geselecteerd in deze module is apart weergegeven.
Literatuur
Gevers, J.K.M., & Aalst, A. van (1998). De rechter en het medisch handelen (3e druk). Deventer: Kluwer.
Higgins, J.P.T., Green, S., & Cochrane Collaboration (2008). Cochrane handbook for systematic Reviews of interventions. Chichester, England/Hoboken, NJ: Wiley-Blackwell.
[1] GRADE: Grading of Recommendations Assessment, Development and Evaluation
[2] Het blinderen van deelnemers en therapeuten is in deze richtlijn niet meegenomen in de beoordeling van studies rond psychosociale interventies, omdat blinderen van de deelnemers en therapeuten niet goed mogelijk is bij deze interventies.
