Volaire versus dorsale benaderingswijze bij distale radiusfractuur
Uitgangsvraag
Welke operatietechniek heeft de voorkeur bij patiënten die zich presenteren met een distale radiusfractuur en bij wie wordt gekozen voor een open repositie en interne fixatie: volaire benadering of dorsale benadering?
Aanbeveling
Kies voor een volaire en/of dorsale benadering op basis van:
- de preoperatieve CT-scan; en/of
- het type fractuur zoals beschreven in het ‘four corner concept’ en/of biomechanische aspecten.
Wees ervan bewust dat bij zowel de volaire als de dorsale benadering de schroeven niet door de cortex steken en corrigeer dit indien nodig (bij voorkeur per-operatief) om secundaire wekendelenschade te voorkomen.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Op basis van de beschikbare literatuur is het onduidelijk of er een voorkeur is voor een volaire of dorsale benadering bij de open repositie en interne fixatie voor de chirurgische behandeling van distale radius fracturen bij volwassenen. Voor de PROMs, range of motion, pijn, radiologische uitkomsten, peesrupturen en re-interventies is het onduidelijk wat het effect van volaire of dorsale benadering is op deze uitkomstmaten. Derhalve is er op basis van deze resultaten geen duidelijke voorkeur voor een benaderingswijze aan te geven.
De geïncludeerde studies bevatten kleine patiënten aantallen en hadden meerdere beperkingen. Zeven van de acht studies waren retrospectief, één studie (Abe, 2017) was prospectief. De studies verschillen onderling in de inclusiecriteria van het type distale radiusfractuur, waardoor het lastig blijft ze onderling te vergelijken. Kumar (2016) beschreef bijvoorbeeld alleen patiënten met een dorsaal geanguleerde distale radius fractuur, patiënten met een volair verplaatste distale radius fractuur werden uitgesloten. Yu (2011) beschreef een mix van patiënten met een AO-classificatie vallend in de categorie A, B en C. Chou (2011) en Sa-ngasoongsong (2019) includeerden alleen patiënten met een AO type C 3 fractuur, daar waar Disseldorp (2016) een vaste beschrijving van de verplaatsing van de intra-articulaire fractuur aan hield. Matschke (2010) en Wichlas (2014) includeerden zowel AO type B als C fracturen.
De indicatie voor het verwijderen van het osteosynthesemateriaal werd niet altijd even duidelijk benoemd, deels werd elke vorm van verwijderen gezien als een complicatie (Yu, 2011), daar waar Sa-ngasoongs (2019) dit definieerde als ‘any surgical procedure at the same surgical site performed after the index operation, including implant removal’ en Kumar (2016) het verwijderen van osteosynthesemateriaal als een reïnterventie beschreef. In de studie van Abe (2017) werd het verwijderen juist als ‘standard care’ beschreven en derhalve is deze studie niet meegenomen in de analyse van de vraag of het verwijderen van het osteosynthese materiaal een complicatie was.
Uit de literatuuranalyse blijkt dat er een zeer lage bewijsgraad is voor de uitkomstmaat peesrupturen. Het is onduidelijk of er meer peesrupturen zijn bij de volaire benadering in vergelijking met de dorsale benadering. Het moge duidelijk zijn dat secuur opereren en het plaatsen van schroeven die niet door de cortex steken, bijdraagt aan het voorkomen van peesrupturen. De kans dat bij een volaire plaat osteosynthese de schroeven aan de dorsale zijde wat uitsteken en vervolgens de extensorpezen beschadigen is iets groter dan andersom, omdat de extensorpezen dichter tegen de cortex aanliggen in vergelijking met de flexorpezen en per stuk fragieler zijn dan de flexorpezen. Om peesrupturen te voorkomen en ervoor te zorgen dat de gebruikte schroeven niet te lang zijn, kan de operateur bij gebruik van de volaire benadering per-operatief met behulp van doorlichting een dorsal tagential view (skyline opname) maken, waarop goed te zien is of de volair ingebrachte schroeven door de dorsale cortex steken. Ook kan een per-operatieve 3D opname of een controle CT-scan post-operatief, bij zowel de volaire als de dorsale benadering, worden overwogen ter controle van de positie van de schroeven. Mochten er één of meerdere schroeven uitsteken dan verdient het de aanbeveling dit te corrigeren.
Complicaties als CTS (carpaal tunnel syndroom) en CRPS (complex regionaal pijnsyndroom) zijn niet meegenomen in de literatuuranalyse omdat deze ook ten gevolge van het primaire trauma kunnen ontstaan en derhalve lastig zijn toe te kennen aan de vorm van de operatieve benadering.
Complicaties als infecties, neuropathie, tendinitis en non-union werden in enkele studies als secundaire uitkomstmaat beschreven, ze zijn echter niet meegenomen in de primaire literatuuranalyse en derhalve niet verder meegenomen in deze analyse.
Geen van de studies corrigeerde in de analyses voor mogelijke confounders. Daarnaast vond er ook geen blindering plaats voor het beoordelen van de subjectieve uitkomstmaten. De overall bewijskracht voor zowel de cruciale als de belangrijke uitkomstmaten was zeer laag.
Naar aanleiding van de analyse van de genoemde studies kunnen we concluderen dat er op dit moment geen evidence is voor een betere uitkomst van de volaire benadering ten opzichte van de dorsale benadering, bij de open repositie en interne fixatie van distale radius fracturen. De uitkomsten van de studies varieerden en op basis van het feit dat we te maken hebben met een zeer lage GRADE betekent dit dat we geen richting kunnen geven aan het effect van de volaire benadering versus de dorsale benadering.
Kijkend naar de radiologische uitkomsten zien we evenmin een voorkeur voor een volaire of een dorsale benadering. Het vertalen van de radiologische uitkomsten naar de klinische relevantie blijft echter lastig te bepalen. Zo kan een minimale dislocatie geen enkele invloed hebben op de uiteindelijke functie en kan een perfect gereponeerde pols verstijven met verlies aan functie.
Er zijn echter ook andere overwegingen die kunnen bijdragen aan de keuze tussen volaire of dorsale benadering.
De keuze voor een volaire danwel dorsale benadering is op dit moment grotendeels operateur afhankelijk en vaak gebaseerd op basis van ervaring met een bepaalde toegang en met een bepaald type implantaat. De aanbevelingen zoals opgesteld in deze richtlijn zal op deze besluitvorming weinig invloed hebben. In hoeverre het fractuur type en de mate én richting van dislocatie (naar volair of naar dorsaal) hierbij een rol speelt is op basis van de gebruikte literatuur onduidelijk.
Om hier meer richting aan te geven verwijst de werkgroep graag naar het artikel van Brink en Rikli (J Wrist Surg, 2016). In dit artikel wordt het ‘four-corner concept’ beschreven, afgeleid van eerdere literatuur over het ‘three-column model’ van Rikli en Reganzonni (JBJS, 1996) en de ‘four-part’ classificatie van Melone (Orthop Clin North Am, 1984).
Op basis van een CT-scan kunnen distale radius fracturen het beste worden ingedeeld in 4 ‘corners’, ieder met specifieke eigenschappen aangaande mobiliteit van de fractuur, stabiliteit en kans op dislocatie in een bepaalde richting. Waarbij de radiale corner het meest geneigd is te disloceren naar proximaal, de dorsale corner vaak bestaat uit multiple kleine fragmenten en naar dorsaal disloceert, de volaire corner naar proximaal en volair disloceert en de ulnaire corner kan disloceren ten opzichte van de radius. Het bepalen van een ‘key-corner’, de corner die het meest gedisloceerd is en daarmee een carpale subluxatie naar volair of dorsaal kan veroorzaken, wordt daarmee bepalend voor de benadering (volair of dorsaal) en het soort reductie en fixatie. Het is in deze essentieel dat de corner die het meest gedisloceerd is en de carpale subluxatie veroorzaakt dus specifiek benaderd, gereponeerd en gefixeerd wordt.
Het herkennen en beschrijven van de fractuur aan de hand van dit concept helpt meedenken in de besluitvorming over de meest passende benadering bij de diverse types distale radius fracturen. Denk hierbij dat het lastig voor te stellen is om een dorsale key corner, waarbij de fractuur en de carpus naar de dorsale zijde zijn gedisloceerd, vanaf volair te fixeren. Immers vanuit een biomechanisch oogpunt is deze angulatie naar dorsaal het best te reponeren en fixeren door middel van dorsale buttressing. Omgekeerd geldt dat bij volair geanguleerde fracturen vaak het beste gekozen kan worden voor een volaire benadering en buttressing. Voor de comminutieve distale radius fracturen zonder een duidelijke verplaatsing van de carpus lijken beide benaderingen even goed. Tot slot zal in voorkomende gevallen gekozen moeten worden voor een gecombineerde volaire en dorsale benadering (sandwich techniek), als blijkt dat er zowel aan de volaire als aan de dorsale zijde een dusdanige comminutieve zone zit dat enkel één van beide benaderingen niet voldoende zal zijn voor het op hoogte brengen van de distale radius.
Key fragmenten, angulatie, comminutie en biomechanische keuzes spelen allen een rol bij de keuze voor een volaire of dorsale benadering bij de operatieve behandeling van de distale radius fractuur, waarbij tevens het type fractuur en type osteosynthesemateriaal, maar ook andere factoren als co-morbiditeit en botkwaliteit een rol spelen.
Bij de operatieve behandeling van de distale radius fracturen is het dus essentieel dat de behandelaar kennis van en ervaring met alle benaderingswijzen heeft, om deze fracturen adequaat te kunnen behandelen.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Het belangrijkste doel van de operatieve behandeling van de distale radius fractuur is het verkrijgen van een zo een optimaal mogelijke (intra-articulaire) stand, waarbij men ervanuit gaat dat dit leidt tot een zo een goed mogelijk herstel van de functie met zo min mogelijk pijn. Voor de patiënt geldt echter vaak maar één ding en dat is weer zo snel mogelijk dezelfde polsfunctie terugkrijgen als voor de breuk. Het type interventie (volair of dorsaal) is daarbij voor de patiënt niet op waarde in te schatten en hij/zij laat die besluitvorming dan vaak ook over aan de operateur, erop vertrouwend dat deze voor de meest optimale ingreep kiest. Voor beide benaderingen geldt eenzelfde procedure dat wil zeggen een operatieve ingreep, meestal onder narcose in een dagopname, met aansluitend nog een korte periode van gips of een brace (maximaal 2 weken), waarna een vergelijkbaar revalidatie traject en periode zal volgen.
Kosten (middelenbeslag)
Het verschil in kosten tussen een plaat osteosynthese via een volaire of een dorsale benadering zijn minimaal en wegen daarom niet mee bij de besluitvorming. De ingreep qua condities blijft hetzelfde; een operatieve ingreep in dagopname en een min of meer gelijke nabehandeling. Het verschil in materiaalkosten is verwaarloosbaar. Dit aspect is dan ook in geen van de studies meegenomen.
Aanvaardbaarheid, haalbaarheid en implementatie
Zowel de volaire als de dorsale benadering van de open repositie en interne fixatie van de distale radius fractuur zijn veel gebruikte hedendaagse aanvaarde technieken in de operatieve behandeling van deze fractuur. Door de betere ontwikkeling van de platen, denk aan de low profile plate voor de dorsale plaat, maar ook de VA-techniek (variable angle), zijn deze platen meer ‘custom made’ geworden en beter toepasbaar voor de behandeling van een uitgebreid scala aan distale radius fracturen, waaronder de lastige comminutieve intra-articulaire (type C) fracturen. De operatiesets die hiervoor nodig zijn, zijn al in vrijwel alle ziekenhuizen aanwezig, daar waar ze zouden moeten behoren tot een standaarduitrusting van ieder ziekenhuis die deze ingrepen uitvoert. Dit vergt geen uitgebreide investeringen.
Alle patiënten met een distale radius fractuur, bij wie er wordt gekozen voor een operatieve behandeling komen in principe in aanmerking voor één van deze technieken. De keuze van de te kiezen operatietechniek zal niet afhangen van toegang tot de medische zorg, geringe gezondheidsvaardigheden, sociale klassen, opleidingsniveau, inkomen, migratie-achtergrond etc. Wel zal de operateur, zoals bij elke te plannen operatieve ingreep kijken naar zaken als co-morbiditeit, het te verwachten resultaat van de operatie (denk aan mogelijke terughoudendheid bij ernstige osteoporose) en de functie van het gewricht voor het trauma (denk aan een a-functionele arm bij bijvoorbeeld een hemiparese of een demente patiënt met een lage ADL functie tevoren). De operateur zal in samenspraak met de patiënt en/of familie deze afwegingen bespreken.
Indien er wordt besloten tot een operatieve ingreep dan is het van belang dat de operateur beide benaderingen beheerst. Kennis van de anatomie van de pols, de fractuur types en het fractuurgedrag zijn voorwaarden om te komen tot een goede besluitvorming in de operatie indicatiestelling en begeleiding van en voorlichting voor de patiënt. Daarnaast kan het per-operatief voorkomen dat de repositie via de ene benadering niet goed lukt en men de andere benadering alsnog moet toepassen.
Eén of meerdere dedicated chirurgen met expertise (traumachirurg, orthopedisch chirurg) per ziekenhuis zijn hiervoor nodig, ongeacht het type ziekenhuis (zie ook de module 'Organisatie van zorg'). De ingreep zelf is over het algemeen een laag risico ingreep, die in een dagopname onder narcose of zelfs onder lokale anesthesie plaats vindt.
Rationale van de aanbevelingen
Op basis van de beschikbare literatuur is het onduidelijk of er een voorkeur is voor een volaire of dorsale benadering voor de chirurgische behandeling van distale radius fracturen bij volwassenen. Verwacht mag worden dat de operateur beide benaderingen beheerst en kennis heeft van de anatomie van de pols, de fractuur types en het fractuurgedrag. Dit zijn voorwaarden om te komen tot een goede besluitvorming in de operatie indicatiestelling, de uitvoering van de operatieve ingreep en begeleiding van en voorlichting voor de patiënt. Het subluxeren van de carpus naar volair of dorsaal dient te worden meegenomen in deze besluitvorming. Het specifieke fractuur type en welke anatomische kolommen/corners betrokken zijn, kan het beste worden bepaald aan de hand van een pre-operatieve CT-scan van de pols. Pas dan kan een goede pre-operatieve planning worden gemaakt. In voorkomende gevallen is een gecombineerde benadering noodzakelijk.
Op basis van de beschikbare literatuur is het onduidelijk of er een voorkeur is voor een volaire of dorsale benadering voor de chirurgische behandeling van distale radius fracturen bij volwassenen en de kans op het ontstaan van een peesruptuur. Het optreden van peesrupturen heeft niets met de benadering te maken, doch zeer waarschijnlijk wel met de lengte van de gebruikte schroeven, indien deze te ver door de cortex steken. Hierbij dient opgemerkt te worden dat de extensorpezen dichter tegen de cortex aanliggen en fragieler zijn dan de flexorpezen en dientengevolge mogelijk meer ad risk zijn bij een volaire benadering.
Onderbouwing
Achtergrond
Indien er een indicatie is gesteld tot het operatief behandelen van de distale radiusfractuur, dan zijn hiervoor meerdere operatieve mogelijkheden. Als er wordt gekozen voor een open repositie en interne fixatie (bijvoorbeeld bij de comminutieve intra-articulaire distale radius fractuur), dan kan dit zowel via een volaire als een dorsale benadering gebeuren. De keuze tussen beide benaderingen is vaak meer afhankelijk van de voorkeur en de ervaring van de operateur, dan dat er een goede onderbouwing is. Beide technieken hebben voor- en nadelen; een voorbeeld van een complicatie die vaak wordt toegeschreven aan de volaire benadering is de verhoogde kans op extensorpeesletsel door te lange schroeven. Daarentegen is de kans op adhesieve vergroeiingen van de extensorpezen aan het osteosynthesemateriaal een nadeel van de dorsale benadering, waardoor er vaker een indicatie is voor het verwijderen van het osteosynthesemateriaal met aanvullende tenolyse.
De vraag die zich voordoet is dan ook; wat zijn de voor- en nadelen van de open repositie en interne fixatie van de distale radius fractuur middels de volaire benadering afgezet tegen de dorsale benadering. Wat is de meest gewenste benadering bij welke fractuur - dit kan ook een gecombineerde volaire en dorsale benadering zijn - en wat zijn de verschillen in uitkomsten (herstel, functionaliteit, complicaties) bij de verschillende type distale radius fracturen.
Conclusies / Summary of Findings
|
Very low GRADE |
It is uncertain whether an operative treatment via a volar approach and locking plate fixation results in better functional outcomes compared to a dorsal approach, for the treatment of distal radial fractures in adult patients
Sources: (Abe, 2017; Chou, 2011; Disseldorp, 2016; Kumar, 2016; Matschke, 2011; Sa-ngasoongsong, 2019) |
|
Very low GRADE |
It is uncertain whether an operative treatment via a volar approach and locking plate fixation results in more tendon ruptures compared to a dorsal approach, for the treatment of distal radial fractures in adult patients.
Sources: (Abe, 2017; Chou, 2011; Disseldorp, 2016; Matschke, 2011; Sa-ngasoongong, 2019; Wichlas, 2014; Yu, 2011) |
|
Very low GRADE |
It is uncertain whether an operative treatment via a volar approach and locking plate fixation results in less pain compared to a dorsal approach, for the treatment of distal radial fractures in adult patients.
Sources: (Matschke, 2011) |
|
Very low GRADE |
It is uncertain whether an operative treatment via a volar approach and locking plate fixation results in less reinterventions compared to a dorsal approach, for the treatment of distal radial fractures in adult patients.
Sources: (Kumar, 2016; Sa-ngasoongsong, 2019) |
|
Very low GRADE |
It is uncertain whether an operative treatment via a volar approach and locking plate fixation results in better radiographic outcomes compared to a dorsal approach, for the treatment of distal radial fractures in adult patients.
Sources: (Chou, 2011; Disseldorp, 2016; Kumar, 2016; Matschke, 2011; Sa-ngasoongsong, 2019; Wichlas, 2014) |
Samenvatting literatuur
Description of studies
The nonblinded, prospective, nonrandomized study of Abe (2017) compared the functional outcomes and complications of volar and dorsal plating for the management of intra-articular distal radius fractures, with special regard to indications for dorsal plating. 38 patients were treated with a dorsal approach and 74 patients with a volar approach. No patients were lost to follow-up. The average follow-up length for the dorsal plate group was 13.0 ± 5.5 months and 12.6 ± 5.5 months for the volar group.
The retrospective, nonrandomized, single-surgeon study of Chou (2011) evaluated clinical outcomes of dorsal and volar locking plate fixation for AO type C3 dorsally comminuted distal radius fractures. 22 patients were treated with dorsal locking plates, and the 19 other patients with volar locking plates. The mean follow-up period was 38 months for the dorsal group and 36 months for the volar group.
Disseldorp (2016) aimed to evaluate differences in complication rates between volar and dorsal plate for the treatment of distal radius fractures in adult patients. The study was conducted in the Netherlands. 214 patients were included in this retrospective study with a minimum of 2 years of follow-up. 123 patients were treated with dorsal plate fixation and 91 patients with volar plate fixation.
Kumar (2016) performed a retrospective study that assessed clinical outcomes, radiological assessment for anatomical reduction and complications in patients with dorsally displaced distal radius fracture fixed with either dorsal or volar plating. The study was conducted in the United Kingdom. The study comprised a total of 71 patients. 44 patients were treated with the dorsal approach and 27 patients with volar approach. Patients were followed for 20-50 weeks postoperative.
Matschke (2010) compared retrospective data from 305 patients regarding radiological and functional outcomes between volar and dorsal surgical fixation from distal radius fractures using low-profile, fixed-angle implants. The study was conducted in Germany. 266 patients received volar plate and 39 received dorsal plate fixation. Patients were examined at 6 months, 1- and 2-years follow-up.
The study of Sa-Ngasoongsong (2019) aimed to evaluate the differences in long-term functional outcomes and radiographic fracture healing between volar and dorsal approached distal radius fractures. A retrospective case-control study with a 1:2 allocation ratio was conducted in 84 patients with distal radius fractures who underwent either dorsal locking plating (n=28) or volar locking plating (n=56). The average follow-up length was 9 (± 4.7) months.
Wichlas (2014) retrospectively evaluated patients with distal radius fractures that were operatively treated with a locking plate. The study was conducted in Germany. Fractures were further subdivided into volar and dorsal plate osteosynthesis groups. 225 patients received a volar approach, whereas 60 were treated with the dorsal locking plate approach. The mean follow-up time was 33.2 months (SD 17.2).
Yu (2011) included 100 patients, comprising 104 plating cases (57 dorsal, 47 volar) to examine the complication rates of low-profile dorsal plates compared with volar locking plates. The overall follow-up length was 44 ± 21 months (range 12-80 months). 17 patients were lost to follow-up.
Quality assessment
All of the studies had risk of bias due to the lack of adequately adjustment for prognostic factors and for the lack of blinding of the outcome assessment since all studies had subjective outcome measures.
Results
PROMs
DASH
Three studies (Abe, 2017; Disseldorp, 2016; Matschke, 2011) reported outcomes regarding the Disabilities of the Arm, Shoulder, and Hand (DASH) questionnaire. The DASH questionnaire comprises 30 items and focuses on two components, disability and symptoms of the upper extremity. It is scored from zero (good status) to 100 (poor status).
One study (Disseldorp, 2016) reported the DASH-scores and the other study (Abe, 2017) reported the Quick DASH-scores. Given that normative data for these scoring instruments are sufficiently similar, the MD’s of these scores were pooled across the relevant studies (figure 1). The pooled DASH score at final follow-up was -1.37 (95% CI -5.74 to 2.99) favouring volar locking plate fixation. This is not a clinically relevant difference.
Matschke (2011) reported a mean score. At 1 year the mean DASH score was 8.7 in the volar group and 13.1 in the dorsal group and 8.6 in the volar group and 4.9 in the dorsal group after 2 years.
Figure 1 DASH-scores for the treatment of volar locking plate fixation versus dorsal locking plate fixation
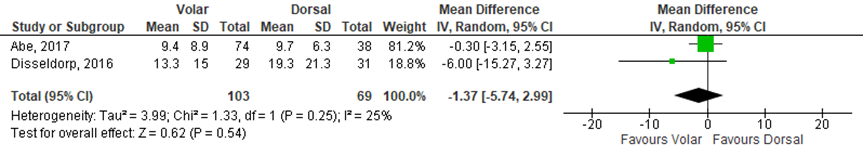
Z: p-value of overall effect; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval
Level of evidence of the literature
The level of evidence regarding the outcome measure DASH comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision).
PRWE
The PRWE was reported in three studies (Disseldorp, 2016; Kumar, 2016; Sa-ngasoongsong, 2019). It is designed to measure wrist pain and disability in daily life on a fifteen-item questionnaire. The PRWE is scored from zero (minimum pain and disability) to 100 (maximum pain and disability). Due to heterogeneity the results could not be pooled.
Sa-ngasoongsong (2019) reported a median (range) of 4.0 (0 to 63) for the volar and 2.3 (0 to 44.5) for the dorsal group. Disseldorp (2016) found a mean (SD) score of 16.5 (17.1) on the PRWE for the volar group and 21.7 (27.0) for the dorsal group. In the study of Kumar (2016), the volar group had a median of 15 (range 0 to 45.5) and the dorsal group had a median of 21.5 (range 0 to 97). These differences are not clinically relevant.
Level of evidence of the literature
The level of evidence regarding the outcome measure PRWE comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias), because of a small number of included patients (imprecision), and heterogeneity of the results (inconsistency).
MHOQ
The MHOQ was not reported in one of the studies.
Range of motion
Four studies reported the range of motion. However, the outcome was reported in different ways.
Abe (2017), Disseldorp (2016) and Matschke (2011), reported the range of motion in degrees at respectively 1, 2 and more than 2 years. The pooled differences between the groups are shown in figure 2. The mean difference of flexion was 10.34 (95% CI 4.30 to 16.39) in favour of the volar locking plate fixation. This is not a clinically relevant difference. The mean difference of extension was 8.14 (95% CI 4.05 to 12.22) in favour of volar locking plate fixation. This is not a clinically relevant difference. The ulnar- and radial deviation was only reported in the studies of Matschke (2011) and Disseldorp (2016), whereas Abe (2017) reported the radial-ulnar deviation arc. The radial-ulnar deviation arc was 45.1 (SD 9.6) in the volar locking plate fixation group and 43.7 (SD 6.5) in the dorsal locking plate fixation group. This is not a clinically relevant difference.
Figure 2 Range of motion in degrees of the injured side for the treatment of volar locking plate fixation versus dorsal locking plate fixation
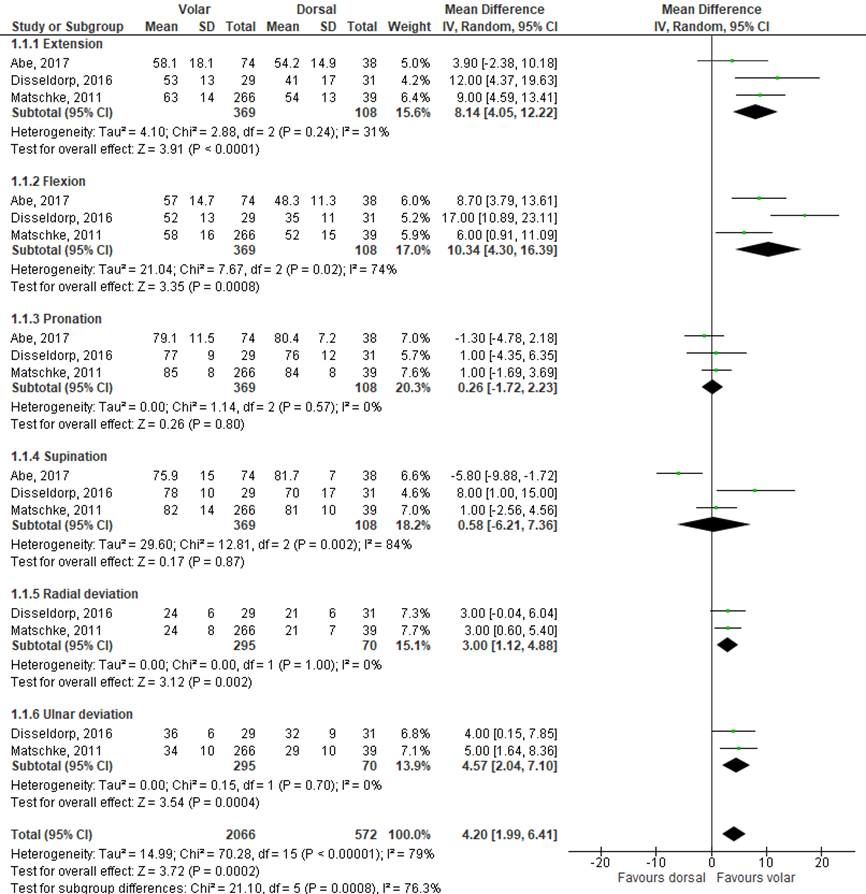
Z: p-value of overall effect; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval
In addition, Chou (2011) reported range of motion at more than 2 years (table 1). The study expressed range of motion as a percentage of the uninjured, contralateral side. The differences are in favour of the dorsal group. These differences are not clinically relevant.
Table 1 range of motion. Source: Chou (2011)
|
Range of motion (% compared to contralateral wrist) |
Volar group % |
Dorsal group % |
|
Rang of flexion-extension |
89% |
92% |
|
Range of extension |
92% |
97% |
|
Range of flexion |
85% |
87% |
|
Range of supination-pronation |
97% |
98% |
Level of evidence of the literature
The level of evidence regarding the outcome measure range of motion comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision).
Complications
Tendon ruptures
Seven studies (Abe, 2017; Chou, 2011; Disseldorp, 2016; Matschke, 2011; Sa-ngasoongsong, 2019; Wichlas, 2014; Yu, 2011) reported the number of tendon ruptures. The results of these studies were pooled (figure 3). The pooled overall risk difference was 0.00 (95% CI -0.02 to 0.02) favoring none of the groups. This is not a clinically relevant difference.
Figure 3 tendon ruptures complications for the treatment of volar locking plate fixation versus dorsal locking plate fixation
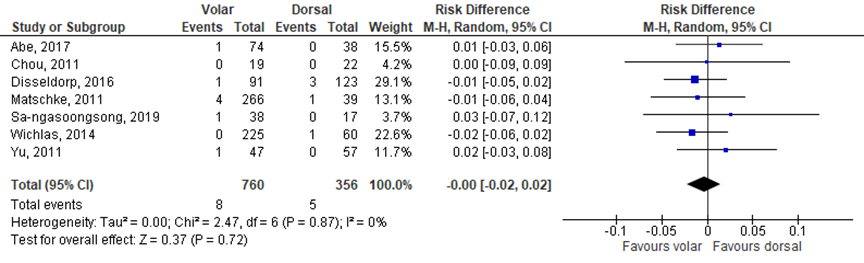
Z: p-value of overall effect; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval
Level of evidence of the literature
The level of evidence regarding the outcome measure tendon ruptures comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision).
Pain
Pain was assessed in one study (Matschke, 2011). Matschke (2011) reported VAS-scores from zero (no pain) to 10 (maximum pain) and scored pain during rest and during movement of the wrist. The study reported a median VAS-score of 0.8 in rest and 1.1 during movement in the volar locking plate fixation group after one year. For the dorsal locking plate fixation group, a median VAS-score of 1.0 was reported in rest and a score of 1.3 during movement of the wrist after one year. After two years this was 0.7 versus1.1 in the volar group and 0.4 versus 0.6 in the dorsal group. These differences are not clinically relevant.
Level of evidence of the literature
The level of evidence regarding the outcome measure pain comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision).
Reintervention
Reintervention was reported in three studies (Kumar, 2016; Sa-ngasoongsong, 2019, Yu, 2011). Reintervention in the study of Yu (2011) was defined as ‘screw removals and plate removals’, surgical removal of any part of the hardware was considered a complication. The definition of reintervention in the study of Kumar (2016) was ‘plate removal’ and Sa-ngasoongsong reported reintervention as ‘any surgical procedure at the same surgical site performed after the index operation, including implant removal’. The results of these studies were pooled and presented in figure 4. The pooled overall risk ratio was 0.78 (95% CI 0.38 to 1.56) favouring the volar locking plate fixation. This is a clinically relevant difference.
Figure 4 reintervention for the treatment of volar locking plate fixation versus dorsal locking plate fixation
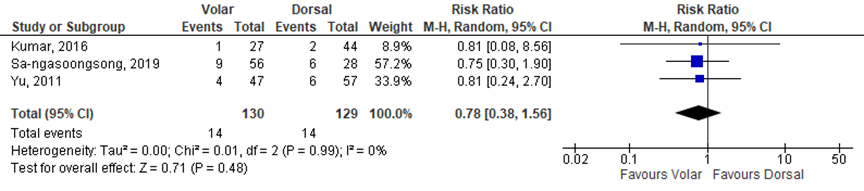
Z: p-value of overall effect; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval
Level of evidence of the literature
The level of evidence regarding the outcome measure range of reintervention comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision).
Radiographic outcomes
Six studies (Chou, 2011; Disseldorp, 2016; Kumar, 2016; Matschke, 2011; Sa-ngasoongsong, 2019; Wichlas, 2014) reported radiographic outcomes.
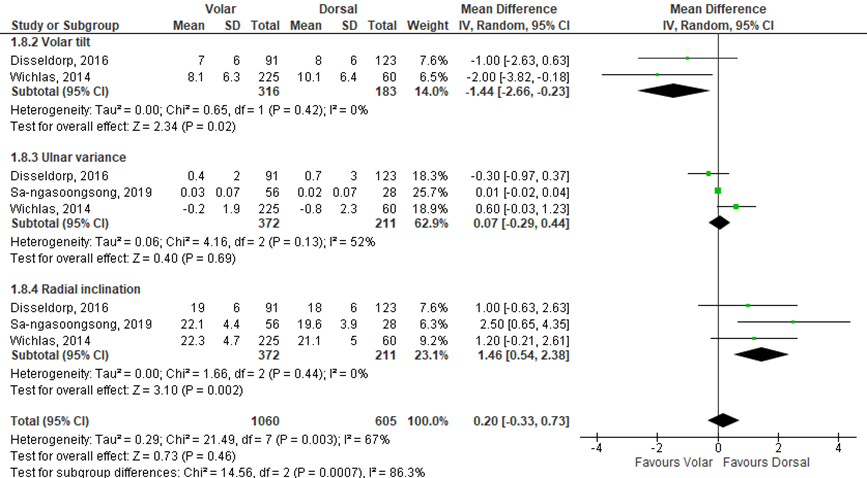
Three studies reported a mean (SD) for radial inclination and volar tilt in degrees and ulnar variance in millimeters. These results of these studies were pooled (figure 5). The mean difference of volar tilt was -1.44 (95% CI -2.66 to -0.23) favouring the volar locking plate fixation. This is not a clinically relevant difference. The mean difference of ulnar variance was 0.07 (95% CI -0.29 to 0.44) favouring the dorsal locking plate fixation. This is not a clinically relevant difference. The mean difference for radial inclination was 1.46 (95% CI 0.54 to 2.38) favouring the dorsal locking plate fixation. This is not a clinically relevant difference.
Chou (2011) reported a mean degree (range) for radial tilt and found a mean of 7 (3 to 11) for the volar group and a mean of 6 (0 to 9) for the dorsal group. The mean radial inclination in the volar locking plate fixation group was 20 (8 to 26) and 21 (11 to 24) degrees for the dorsal locking plate fixation group. Ulnar variance had a mean score of 0.3 (-1 to 4) mm for the volar group and -0.1 (-2 to 3) mm for the dorsal group. The differences were in favour of the volar locking plate fixation group. These differences are not clinically relevant.
Matschke (2011) reported a mean radial angle of 23.6 degrees in the volar locking plate fixation group and a mean radial angle of 24.1 in the dorsal locking plate fixation group. The mean volar tilt in the volar group was 3.0 and 9.1 for the dorsal group. Ulnar variance (mean) was 3 mm for the volar group and 4 mm for the dorsal group. The differences were in favour of the volar locking plate fixation group. These differences are not clinically relevant.
Kumar (2016) also only reported a mean (range) for radial inclination and found a mean of 23.22 for the volar group and 21.32 for the dorsal locking plate fixation group in favour of the volar locking plate fixation group. This is not a clinically relevant difference. The mean volar inclination angle reported in this study was 6.7 for the volar group and 4.23 for the dorsal locking plate fixation group in favour of the dorsal locking plate fixation group. This is not a clinically relevant difference.
Figure 5 radiographic outcomes for the treatment of volar locking plate fixation versus dorsal locking plate fixation
Z: p-value of overall effect; df: degrees of freedom; I2: statistical heterogeneity; CI: confidence interval
Level of evidence of the literature
The level of evidence regarding the outcome measure radiographic outcomes comes from observational studies and therefore starts low. The level of evidence was downgraded from low to very low, because of study limitations because of a lack of blinding of outcome assessment and lack of adequate adjustment for confounders (risk of bias) and because of a small number of included patients (imprecision) and heterogeneity of the results (inconsistency). Resulting in a level of evidence of very low.
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question:
What is the (non)-effectiveness of the volar approach compared to the dorsal approach in the treatment of patients with an intra- or extra-articular distal radius fracture?
P: patients with an intra- or extra-articular distal radius fracture;
I: volar approach;
C: dorsal approach;
O: PROMs, range of motion, complications (tendon ruptures), pain, reintervention (removing the metal work or revision) and radiographic parameters.
Relevant outcome measures
The guideline development group considered PROMs as a critical outcome measure for decision making; and range of motion, complications, pain, reintervention and radiographic parameters as important outcome measures for decision making.
The working group defined PROMs (Patient Reported Outcome Measures) as follows: Michigan Hand Outcomes Questionnaire (MHOQ), Patient Rated Wrist Evaluation (PRWE) and (Quick) Disability of the Arm, Shoulder and Hand (DASH) score. Other outcome measures were not defined a priori, but used the definitions used in the studies.
The working group defined a difference of 25% for dichotomous outcomes, 10.8 points on the DASH and 11.5 points on the PRWE-score (Walenkamp, 2015), 10% for continuous outcomes, 20mm or 2 points for VAS-scales and 20 degrees for extension, flexion, pronation and supination (range of motion) as a minimal clinically important difference.
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms in the period from 2004 until February 10th 2020. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 195 hits. Studies were selected based on the following criteria: RCTs or observational studies comparing volar locking plate fixations with dorsal locking plate fixation (low profile dorsal plates) in the treatment of patients (adults) with a distal radius fracture (DRF) and a minimum follow up of 1 year. Studies with a follow-up length less than 1 year and studies that included patients with an age < 18 year were excluded. Eventually, 14 studies were initially selected based on title and abstract screening. After reading the full text, six studies were excluded and eight observational studies were included. No RCTs were included.
Results
Eight studies were included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Abe Y, Tokunaga S, Moriya T. Management of Intra-Articular Distal Radius Fractures: Volar or Dorsal Locking Plate-Which Has Fewer Complications? Hand (NY). 2017 Nov;12(6):561-567. doi: 10.1177/1558944716675129. Epub 2016 Oct 28. PubMed PMID: 29091491; PubMed Central PMCID: PMC5669324.
- Brink P, Rikli D. Four-Corner Concept: CT-Based Assessment of Fracture Patterns in Distal Radius. J Wrist Surg. 2016 May;5(2):147-51. doi: 10.1055/s-0035-1570462. Epub 2016 Jan 25. PubMed PMID 27104082.
- Chou YC, Chen AC, Chen CY, Hsu YH, Wu CC. Dorsal and volar 2.4-mm titanium locking plate fixation for AO type C3 dorsally comminuted distal radius fractures. J Hand Surg Am. 2011 Jun;36(6):974-81. doi: 10.1016/j.jhsa.2011.02.024. Epub 2011 May 6. PubMed PMID: 21549526.
- Disseldorp DJ, Hannemann PF, Poeze M, Brink PR. Dorsal or Volar Plate Fixation of the Distal Radius: Does the Complication Rate Help Us to Choose? J Wrist Surg. 2016 Aug;5(3):202-10. doi: 10.1055/s-0036-1571842. Epub 2016 Feb 11. PubMed PMID: 27468370; PubMed Central PMCID: PMC4959891.
- Kumar S, Khan AN, Sonanis SV. Radiographic and functional evaluation of low profile dorsal versus volar plating for distal radius fractures. J Orthop. 2016 Jul 19;13(4):376-82. doi: 10.1016/j.jor.2016.06.017. eCollection 2016 Dec. PubMed PMID: 27504057; PubMed Central PMCID: PMC4957577.
- Matschke S, Wentzensen A, Ring D, Marent-Huber M, Audigé L, Jupiter JB. Comparison of angle stable plate fixation approaches for distal radius fractures. Injury. 2011 Apr;42(4):385-92. doi: 10.1016/j.injury.2010.10.010. Epub 2010 Dec 8. PubMed PMID: 21144514.
- Melone C. Articular fracture of the distale radius. Orthop Clin North Am. 1984 Apr;15(2):217-36. PMID 6728444.
- Rikli D, Reganzonni P. Fractures of the distal end of the radius treated by internal fixation and early function. A preliminary report of 20 cases. J Bone Joint Surg. 1996 Jul;78(4):588-92. PMID 8682826.
- Sa-Ngasoongsong P, Rohner-Spengler M, Delagrammaticas DE, Babst RH, Beeres FJP. Comparison of fracture healing and long-term patient-reported functional outcome between dorsal and volar plating for AO C3-type distal radius fractures. Eur J Trauma Emerg Surg. 2019 Feb 27. doi: 10.1007/s00068-019-01100-w. (Epub ahead of print) PubMed PMID: 30810768.
- Wichlas F, Haas NP, Disch A, Machó D, Tsitsilonis S. Complication rates and reduction potential of palmar versus dorsal locking plate osteosynthesis for the treatment of distal radius fractures. J Orthop Traumatol. 2014 Dec;15(4):259-64. doi: 10.1007/s10195-014-0306-y. Epub 2014 Jul 16. PubMed PMID: 25027735; PubMed Central PMCID: PMC4244564.
- Yu YR, Makhni MC, Tabrizi S, Rozental TD, Mundanthanam G, Day CS. Complications of low-profile dorsal versus volar locking plates in the distal radius: a comparative study. J Hand Surg Am. 2011 Jul;36(7):1135-41. doi: 10.1016/j.jhsa.2011.04.004. PubMed PMID: 21712136.
Evidence tabellen
Evidence table for intervention studies
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Matschke, 2011 |
Type of study: Retrospective study
Setting and country: a Klinik fur Unfallchirurgie und Orthopaedie, Germany
Funding and conflicts of interest: none |
Inclusion criteria:
Patients aged between 21 and 80 years, who provided written informed consent prior to study participation, were originally recruited as part of two larger prospective multicentre case series for the evaluation of LCP DR 2.4 mm and 3.5 mm implants (Synthes GmbH, Oberdorf, Switzerland) in the fixation of distal radius fractures.
Exclusion criteria:
-
N total at baseline:
Intervention: 266 Control: 39
Important prognostic factors: For example age ± SD: I: 54 C: 51
Sex: I: 33% M C: 44% M
Groups comparable at baseline?
yes
|
Describe intervention (treatment/procedure/test):
Volar locking compression plate
|
Describe control (treatment/procedure/test):
Dorsal locking compression plate |
Length of follow-up: 6 months, 1 and 2 years.
Loss-to-follow-up:
None in both groups
|
Outcome measures and effect size (include 95%CI and p-value if available):
Radiographic outcomes 2 years
Volar group: Radial angle: 23.6* Palmar tilt 3.0 Ulnar variance: 3 mm
Dorsal group: Radial angle: 24.1* Palmar tilt: 9.1 Ulnar variance: 4 mm
Reintervention
Volar: not reported Dorsal: not reported
Complications
Tendon ruptures Volar: n = 4 Dorsal: n = 1
Functional outcome measures 1 year
Pain (VAS-score during rest versus motion) Volar: 0.8 versus 1.1 Dorsal: 1.0 versus 1.3 P=value: not reported
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
DASH Volar: 8.7 Dorsal: 13.1 p-value: 0.004 niet significant? zie tekst
Range of motion:
palmar flexion: Volar: 59 ± 15 Dorsal: 49 ± 13 p-value: not reported
Dorsal extension: Volar: 64 ± 16 Dorsal: 56 ± 17
Radial deviation: Volar: 23 ± 8 p-value: not reported
Ulnar deviation: Volar: 33 ± 10 Dorsal: 28 ± 9 p-value: not reported
Pronation angle: Volar: 85 ± 9 Dorsal: 84 ± 7 p-value: not reported
Supination angle: Volar: 84 ± 9 79 ± 9 p-value: not reported
Functional outcome measures 2 years
Pain (VAS-score during rest versus motion) Volar: 0.7 versus 1.1 Dorsal: 0.4 versus 0.6 P=value: not reported
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
DASH Volar: 8.6 Dorsal: 4.9 p-value: not reported
Range of motion:
palmar flexion: Volar: 58 ± 16 Dorsal: 52 ± 15 p-value: not reported
Dorsal extension: Volar: 63 ± 14 Dorsal: 54 ± 13
Radial deviation: Volar: 24 ± 8 p-value: not reported
Ulnar deviation: Volar: 34 ± 10 Dorsal: 29 ± 10 p-value: not reported
Pronation angle: Volar: 85 ± 8 Dorsal: 84 ± 8 p-value: not reported
Supination angle: Volar: 82 ± 14 Dorsal: 81 ± 10 p-value: not reported |
Studie rapporteert wel complicaties van de operatie, maar geen reinterventie cijfers. Er wordt ‘loss of reduction, screw loosening, plate/screw pull out, other implant/surgery problems’ gerapporteerd.
Mean baseline DASH = 3.1 for volar group and 1.0 for dorsal group.
VAS baseline: Volar: 4.0 Dorsal: 5.2
Mean ROM measurements for the contralateral (healthy) side: dorsal extension (volar approach) = 69 10 and (dorsal approach) = 63 14; palmar flexion (volar approach) = 68 12 and (dorsal approach) = 63 15; radial deviation (volar approach) = 25 8 and (dorsal approach) = 26 8; ulnar deviation (volar approach) = 37 9 and (dorsal approach) = 31 8; pronation angle (volar approach) = 86 6 and (dorsal approach) = 87 3; supination angle (volar approach) = 86 7 and (dorsal approach) = 87 4. % = % of contralateral wrist
|
|
Sa-ngasoongsong, 2019 |
Type of study:
Retrospective, age-matched, case-control study.
Setting and country:
Department for orthopaedic and trauma surgery, luzerner kantonsspital, spitalstrasse 6000 lucerne, switserland
Funding and conflicts of interest:
none |
Inclusion criteria:
(1) age greater than 18 years, (2) a diagnosis of a closed AO C3-type DRF, (3) definitive operative fixation performed within 2 weeks after injury, and (4) having postoperative radiographs at minimum of 3 months follow-up.
Exclusion criteria:
(1) history of previous fracture or surgery on the operative wrist, (2) polytrauma, (3) receiving surgical treatment with combined volar and dorsal approaches, and (4) having a concomitant condition that affected fracture healing or functional recovery on the injured limb, such as systemic skeletal disease (e.g. hyperparathyroidism), history of alcohol and drug abuse, motor dysfunction disorder (e.g. central motor disorder, myasthenia gravis), vascular insufficiency, or additional fracture on the injured limb.
N total at baseline: Intervention: 56 Control: 28
Important prognostic factors: For example age ± SD: Average age study sample: 59 ± 12
Sex: I: 30% M C: 36% M
Groups comparable at baseline?
Yes
|
Describe intervention (treatment/procedure/test):
Volar locking plate (VLP
|
Describe control (treatment/procedure/test):
Dorsal locking plate (DLP) |
Length of follow-up: 6 weeks, 3, and 12 months
Loss-to-follow-up:
None in both groups
|
Radiographic outcomes 2 years
Volar group: Radial inclination: 19.6 ± 3.9* Sagittal tilt: 6.1 ± 7.1 Calibrated ulnar variance: 0.02 ± 0.07 Calibrated articular gap: 0.00 ± 0.01
Dorsal group: Radial inclination: 22.1 ± 4.4* Sagittal tilt: 3.5 ± 5.5 Calibrated ulnar variance: 0.03 ± 0.07 Calibrated articular gap: 0.00 ± 0.01
Reintervention
Volar: 9 (24%) Dorsal: 6 (35%) p-value: 0.51
Complications
Sample size: Volar: n = 38 Dorsal: n = 17
Tendon ruptures Volar: 1 FPL em FDP dig 2 Dorsal: 0
Total complications Volar: niet genoemd Dorsal: niet genoemd
Functional outcome measures
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE (total score) Volar: 4.0 (0-63) Dorsal: 2.3 (0-44.5) p-value: 0.70
Quick DASH Volar: not reported Dorsal: not reported p-value: not reported
Range of motion: not reported |
|
|
Abe, 2017 |
Type of study:
Nonblinded, prospective, nonrandomized study
Setting and country:
Chiba Rosai Hospital, Japan
Funding and conflicts of interest:
none |
Inclusion criteria for the dorsal plaing:
(1) dorsal shear fractures; (2) dorsal die-punch fractures, or fracture patterns in which an indirect reduction from the volar approach cannot be obtained; (3) fractures with associated scapholunate ligament injury; and (4) fracture patterns in which the volar margin was distal to the watershed line with significant dorsal comminution requiring bone (substitute) grafting.
Exclusion criteria: Previous trauma distal to the upper limb, rheumatoid artritis, osteoarthritis wrist -
N total at baseline: Intervention: 74 Control: 38
Important prognostic factors: For example age ± SD: I: 57.7 C: 59.0
Sex: I: n = 14 M C: n = 27 M
Bone graft: I: n = 6 of 4 ? staat wisselend in de tekst C: n = 9
Groups comparable at baseline?
Yes
|
Describe intervention (treatment/procedure/test):
Volar locking plate
|
Describe control (treatment/procedure/test):
Dorsal locking plate, according to all inclusion criteria
3 dorsal shear 22 dorsal die-punch 2 associated SL injury 11 volar margin distal to watershed line |
Length of follow-up:
Volar group: 12.6 ± 5.5 Dorsal group: 13.0 ± 5.5
None of the groups had patients lost to follow-up.
|
Reintervention
Volar: not reported, 59 implant removal as a standard, Dorsal: not reported, 30 implant removal as a standard, not due to complications p-value: not reported
Complications
Tendon ruptures Volar: n = 1 (1.4%) FPL rupture Dorsal: n = 0 p-value: 1.00
Total complications: Volar: n = 13 (17.6%) Dorsal: n = 3 (7.9%)
Functional outcome measures
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
Quick DASH Volar: 9.4 ± 8.9 Dorsal: 9.7 ± 6.3 p-value: 0.85
Range of motion:
palmar flexion: Volar: 57.0 ± 14.7 Dorsal: 48.3 ± 11.3 p-value: 0.002*
Dorsal extension: Volar: 58.1 ± 18.1 Dorsal: 54.2 ± 14.9 p-value 0.26
Radial-ulnar deviation arc: Volar: 45.1 ± 9.6 p-value: 0.43
Pronation angle: Volar: 79.1 ± 11.5 Dorsal: 80.4 ± 7.2 p-value: 0.25
Supination angle: Volar: 75.9 ± 15.0 Dorsal: 81.7 ± 7.0 p-value: 0.20 |
|
|
Yu, 2011 |
Type of study:
Retrospective cohort comparison study
Setting and country:
the Beth Israel Deaconess Medical Center and the Harvard Medical School, Boston, MA.
Funding and conflicts of interest:
none |
Inclusion criteria:
Patients included in the study met a 2-year exclusion criterion: plating must have been performed before June 2006 to ensure sufficient time for identification and treatment of complications. Only patients treated during fracture fixation or malunion osteotomy with either a low-profile dorsal plate or volar locking plate were included in this study
Exclusion criteria:
(1) patients with a fracture that necessitated treatment with both external fixation and plating, (2) patients who never had a postoperative follow-up visit, (3) patients who were deceased at the time of phone follow-up, and (4) patients who had undergone volar and dorsal plating for a single distal radius fracture
N total at baseline: Intervention: 47 Control: 57
Important prognostic factors: For example age ± SD: I: 56 (range 19-84) C: 51 (range 19-85 Sex: I: % M C: % M
Groups comparable at baseline?
Yes |
Describe intervention (treatment/procedure/test):
Volar locking plate
|
Describe control (treatment/procedure/test):
Dorsal locking plate |
Length of follow-up:
Volar group: 38 months (range 12-72) Dorsal group: 49 (range 13-80)
Loss-to-follow-up: Intervention: N = 6
Control: N = 12
|
Reintervention
Removing Hardware (due to discomfort) Volar: n = 4 Dorsal: n = 6 p-value: > 0.99 Complications
Tendon rupture: Volar: 1 FPL Dorsal: 0
Functional outcome measures
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
Quick DASH Volar: not reported Dorsal: not reported p-value: not reported
|
|
|
Wichlas, 2014 |
Type of study:
Retrospective study
Setting and country:
Berlin-Brandenburg Center of Regenerative Therapies, Charite´,Universita¨tsmedizin Berlin, Berlin, Germany
Funding and conflicts of interest:
none |
Inclusion criteria:
-
Exclusion criteria:
-
N total at baseline: Intervention: 225 Control: 60
Important prognostic factors: For example age ± SD: I: 55.4 ± 18.0 C: 50.7 ± 16.3
Type C fracturen: I: 56% C: 95%
Groups comparable at baseline? The groups differed in fracture types. The dorsal approach group consisted of 95 % (57 fractures) type C fractures, with more than half being (53.3 %) complex C3 fractures.
|
Describe intervention (treatment/procedure/test):
Volar locking plate
|
Describe control (treatment/procedure/test):
Dorsal locking plate |
Length of follow-up: Mean follow-up for both groups was 33.2 months (SD 17.2)
Loss-to-follow-up:
No lost to follow-up
|
Radiographic outcomes
Volar group preoperative: Radial inclination: 15.1 ± 8.7* Volar tilt: -13.4 ± 1.2* Ulnar variance: 1.63 ± 2.72 mm
Volar group postoperative: Radial inclination: 22.3 ± 4.7* Volar tilt: 8.1 ± 6.3* Ulnar variance: -0.2 ± 1.9 mm
Dorsal group preoperative: Radial inclination: 15.7 ± 10.8* Volar tilt: -12.8 ± 2.1 Ulnar variance: 0.88 ± 3.12 mm
Dorsal group postoperative: Radial inclination: 21.1 ± 5.0* Volar tilt: 10.1 ± 6.4* Ulnar variance: -0.8 ± 2.3 mm
Reintervention
Volar: not reported Dorsal: not reported
Complications
Tendon ruptures Volar: n = 0 Dorsal: n = 1 EPL p-value: -
Functional outcome measures 1 year
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
Quick DASH Volar: not reported Dorsal: not reported p-value: not reported |
|
|
Chou, 2011 |
Type of study:
Retrospective nonrandomized, single-surgeon study
Setting and country:
The department of Orthopedics, Chang Gung Memorial Hospital, Chang Gung University, Toyuan, Taiwan
Funding and conflicts of interest:
Not reported |
Inclusion criteria:
AO C3 unstable fractures of the distal radius with a greater than 20° joint surface dorsal tilt, or (2) AO C3 unstable fractures of the distal radius with major dorsal cortical comminution or displacement.
Exclusion criteria:
Patients with concomitant ipsilateral upper extremity injuries, neurovascular injuries, intercarpal injuries, and premorbid conditions precluding surgical intervention were excluded. Patients with bilateral distal radius fractures were also excluded from this study owing to the lack of comparison data from the healthy contralateral wrist
N total at baseline: Intervention: 19 Control: 22
Important prognostic factors: For example age ± SD: I: 52 (29-75) C: 50(24-66) p-value: 0.371
Sex: I: 52 % M C: 68 % M
Groups comparable at baseline?
|
Describe intervention (treatment/procedure/test):
Volar locking plate n = 19
|
Describe control (treatment/procedure/test):
Dorsal locking plate n = 22 |
Length of follow-up:
Volar group:36 months (range 25-51) Dorsal group: 38 months (range 24-53)
Loss-to-follow-up:
No lost to follow-up
|
Radiographic outcomes
Volar group preoperative: Radial inclination: -24* (-4 to -56) Volar tilt: 11* (0-18) Ulnar variance: 2.7 (1-6) mm
Volar group final assessment: Radial inclination: 7 (3-11)* Volar tilt: 20 (8-26) Ulnar variance: 0.3 (-1 to 4)mm
Dorsal group preoperative: Radial inclination: -23 (-2 to -66)* Volar tilt: 11 (-2 to 21)* Ulnar variance: 3.2 (-1 to 7)mm
Dorsal group final assessment: Radial inclination: 6 (0-10)* Volar tilt: 21 (11-24)* Ulnar variance: -0.1 (-2 to 3)mm
Reintervention
Volar: not reported Dorsal: not reported
Complications
Tendon ruptures Volar: n = 0 Dorsal: n = 0 p-value: -
Functional outcome measures at 1 year
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE Volar: not reported Dorsal: not reported p-value: not reported
Quick DASH Volar: not reported Dorsal: not reported p-value: not reported
Range of motion (compared to contralateral wrist %)
Range of flexion-extension Volar: 89% Dorsal: 92%
Range of extension Volar: 92% Dorsal: 97%
Range of flexion Volar: 85% Dorsal: 87%
Range of supination-pronation Volar: 97% Dorsal: 98% |
Unclear at what moment tendon ruptures were reported.
Four patients in group 2 experienced transient median nerve numbness, but this subsided within 1 month without surgical intervention in all patients. One patient in group 1 had type 1 complex regional pain syndrome. This patient was referred to a special rehabilitation service, and the symptoms resolved within 3 months. No patient reported weather-related symptoms in the treated wrist.
|
|
Disseldorp, 2016
|
Type of study:
Retrospective cohort study
Setting and country:
Department of Trauma Surgery, Maastricht University Medical Centre in Maastricht (MUMC)
Funding and conflicts of interest:
None. |
Inclusion criteria:
loss of angulation > 15 degrees, radial shortening of at least 5 mm, comminution, intra-articular gap > 2 mm, and loss of reduction > 15 degrees after closed reduction and during follow-up
Exclusion criteria:
bilateral fractures, previous fractures of the wrist at the ipsilateral or contralateral arm, other fractures at the ipsilateral arm (except for distal ulnar fractures), and fractures associated with neurovascular injury. Patients who had local disorders (e.g., tumors, Paget disease) and motor function disorders (e.g., central motor disorder, myasthenia gravis) were also excluded.
N total at baseline: Intervention: 91 Control: 123
Important prognostic factors: For example age ± SD: I: 57.2 (range 18-83) C: 58.2 (range 18-83) p-value: 0.95
Sex: I: 17.5% M C: 28.5% M p-value: 0.07
Groups comparable at baseline?
Yes
|
Describe intervention (treatment/procedure/test):
Volar locking plate
|
Describe control (treatment/procedure/test):
Dorsal locking plate |
Length of follow-up: Volar group: 50 months (range 24-108) Dorsal group: 47 months (range 24-99)
Loss-to-follow-up:
No lost to follow-up
|
Radiographic outcomes
Volar group (tussen haakjes = versus contralateral side): Radial inclination: 19 ± 6 (21 ± 3)* Radial height (mm) 12 ± 4 (13 ± 2) Ulnar variance (mm): 0.4 ± 2 (-0.4 ± 1) Palmar tilt: 7 ± 6 (13 ± 3)*
Dorsal group: Radial inclination: 18 ± 6 (22 ± 4) Radial height (mm): 12 ± 3 (13 ± 2) Ulnar variance (mm): 0.7 ± 3 (-0.5 ± 2) Palmar tilt: 8 ± 6 (12 ± 3)*
Reintervention
Volar: not reported Dorsal: not reported
Complications
Tendon(re) ruptures Volar: n = 1 (1.1%) Dorsal: n = 3 (2.4%)
Functional outcome measures
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE (total) (n = 29 versus n = 31) Volar: 16.5 ± 17.1 Dorsal: 21.7 ± 27.0 p-value: 0.38
DASH (n = 29 versus n = 31) Volar: 13.3 ± 15.0 Dorsal: 19.3 ± 21.3 p-value: 0.21
Range of motion (degrees) (n = 29 and n = 31)
Palmar flexion (degrees) Volar: 52 ± 13 (59 ± 14) p-value: 0.03 Dorsal: 35 ± 11 (50 ± 17) p-value: 0.00)
Dorsal extension Volar: 53 ± 13 (60 ± 12) p-value: 0.01 Dorsal: 41 ± 17 (51 ± 13) p-value: 0.00
Ulnar deviation Volar: 36 ± 6 (38 ± 7) p-value: 0.07 Dorsal: 32 ± 9 (38 ± 9) p-value: 0.00
Radial deviation Volar: 24 ± 6 (26 ± 6) p-value: 0.12 Dorsal: 21 ± 6 (24 ± 6) p-value: 0.01
Pronation Volar: 77 ± 9 (75 ± 13) p-value: 0.14 Dorsal: 76 ± 12 (80 ± 8) p-value: 0.27
Supination Volar: 78 ± 10 (79 ± 11) p-value: 0.37) Dorsal: 70 ± 17 (79 ± 12 p-valu: 0.01 |
|
|
Kumar, 2016 |
Type of study:
Retrospective study
Setting and country:
Department of Orthopaedics, Hillingdon Hospital NHS Trust, Pield Heart Lane, Uxbridge U88 3NN, United Kingdom.
Funding and conflicts of interest:
None. |
Inclusion criteria:
Patients with dorsally angulated or displaced distal radius fractures, who underwent fixation of their fractures with either dorsal or volar locking plate.
Exclusion criteria:
(1) Volar angulated and displaced distal radius fractures (2) Conservatively treated distal radius fractures (3) Paediatric age group (4) Associated radius ulna shaft fracture.
N total at baseline: Intervention: n = 27 Control: n = 44
Important prognostic factors: For example age ± SD: I: 54 (range 23-91) C: 60 (range 17-86)
Sex: I: n = 4 males C: n = 8 males
Groups comparable at baseline?
Yes
|
Describe intervention (treatment/procedure/test):
Volar locking plate
|
Describe control (treatment/procedure/test):
Dorsal locking plate |
Length of follow-up: 20-50 weeks
Loss-to-follow-up:
No loss to follow-up
|
Radiographic outcomes
Pre-operative Volar group: Radial inclination: 12.74 (-7 to 24)* Volar inclination angle: 19.37 (0-49)*
Dorsal group: Radial inclination: 13.45 (2-22) Volar inclination: 19.05 (3-43)
Post-operative Volar group: Radial inclination: 23.22 Volar inclination: 6.7
Dorsal group: Radial inclination: 21.32 Volar inclination: 4.23
Reintervention
Volar: n = 1 Dorsal: n = 2 p-value: not reported
Complications
Tendon ruptures not reported
Functional outcome measures
MHOQ Volar: not reported Dorsal: not reported p-value: not reported
PRWE (n = 24, I: 8; C: 16) Volar: 15 (range 0-45.5) Dorsal: 21.5 (range 0-97) p-value:
Quick DASH Volar: not reported Dorsal: not reported p-value: not reported
|
|
Risk of bias table for intervention studies (observational: non-randomized clinical trials, cohort and case-control studies)
|
Study reference
(first author, year of publication) |
Bias due to a non-representative or ill-defined sample of patients?
(unlikely/likely/unclear) |
Bias due to insufficiently long, or incomplete follow-up, or differences in follow-up between treatment groups?
(unlikely/likely/unclear) |
Bias due to ill-defined or inadequately measured outcome ?
(unlikely/likely/unclear) |
Bias due to inadequate adjustment for all important prognostic factors?
(unlikely/likely/unclear) |
|
Matschke, 2011 |
Unlikely
|
Unlikely |
Likely (soft outcome, geen blindering)
|
Likely (geen statistische analyses uitgevoerd
|
|
Sa-ngasoongsong |
Unlikely |
Unlikely |
Likely (soft outcome, geen blindering)
|
Likely (geen statistische analyses uitgevoerd
|
|
Abe, 2017 |
Unlikely
Selection from same population |
Unlikely
No statistical significant difference in follow-up length between both groups. |
Likely (soft outcome, geen blindering) |
Likely (geen statistische analyses uitgevoerd
|
|
Yu, 2011 |
Unlikely |
Unlikely
|
Likely (soft outcome, geen blindering)
|
Likely (geen statistische analyses uitgevoerd
|
|
Wichlas, 2014 |
Unlikely |
Unlikely
|
Likely (soft outcome, geen blindering)
|
Likely (geen statistische analyses uitgevoerd
|
|
Chou, 2011 |
Unlikely |
Unlikely |
Likely (soft outcome, geen blindering)
|
|
|
Disseldorp, 2016 |
Unlikely |
Unlikely |
Likely (soft outcome, geen blindering)
|
Likely (geen statistische analyses uitgevoerd |
|
Kumar, 2016 |
Unlikely |
Unlikely |
Likely (soft outcome, geen blindering)
|
Unclaear
|
Table of excluded studies
|
Author and year |
Reason for exclusion |
|
Chappuis, 2011 |
Voldoet niet aan PICO: andere vergelijking. De studie vergelijkt een dorsale pin fixatie met volaire plaat fixatie |
|
Wei, 2013 |
Review hanteert inclusiecriteria die niet overeenkomen met de selectiecriteria: onder andere niet-Nederlandse/niet-Engelse studies werden geïncludeerd, studies met verouderde PI-platen werden geïncludeerd. |
|
Chen, 2015 |
Voldoet niet aan PICO: andere vergelijking. Studie vergelijkt verouderde PI-plaat. |
|
Ruch, 2006 |
Voldoet niet aan PICO: andere vergelijking. Studie vergelijkt verouderde PI-plaat. |
|
Tsang, 2014 |
Voldoet niet aan selectiecriteria: Follow-up < 1 jaar |
|
Rein, 2007 |
Voldoet niet aan PICO: andere vergelijking. Studie vergelijkt verouderde PI-plaat. |
Verantwoording
Beoordelingsdatum en geldigheid
Publicatiedatum : 18-08-2021
Beoordeeld op geldigheid : 02-08-2021
Algemene gegevens
De ontwikkeling/herziening van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
De richtlijn is ontwikkeld in samenwerking met:
- Nederlandse Orthopaedische Vereniging
- Nederlandse Vereniging voor Plastische Chirurgie
- Nederlandse Vereniging voor Radiologie
- Nederlandse Vereniging van Spoedeisende Hulp Artsen
- Nederlandse Vereniging van Revalidatieartsen
- Koninklijk Nederlands Genootschap voor Fysiotherapie
- Nederlandse Vereniging voor Handtherapie
- Osteoporose Vereniging
Doel en doelgroep
Doel
Deze multidisciplinaire richtlijn bevat aanbevelingen ter ondersteuning van de dagelijkse praktijk voor hulpverleners die zich bezighouden met diagnostiek en behandeling van patiënten met een distale radius fractuur. De aanbevelingen zijn opgesteld op basis van de huidige wetenschappelijke inzichten. De knelpunten die behandelaars ervaren in de dagelijkse zorgpraktijk bij patiënten met een distale radius fractuur dienen als uitgangspunt bij de ontwikkeling van deze richtlijn.
Ter bevordering van de implementatie wordt geadviseerd om deze richtlijn aanknopingspunt te laten zijn voor lokale behandelprotocollen voor patiënten met een distale radius fractuur. Daarnaast kan de richtlijn gebruikt worden bij het geven van voorlichting aan patiënten met een distale radius fractuur.
Doelgroep
Deze richtlijn is bedoeld voor alle zorgverleners die betrokken zijn bij de zorg voor volwassen patiënten met een intra- of extra-articulaire distale radiusfractuur.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2019 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met een distale radius fractuur.
Werkgroep
- Dr. P.F.W. Hannemann, chirurg, werkzaam in het Maastricht UMC te Maastricht, (voorzitter), NVvH
- Dr. N.W.L. Schep, chirurg, werkzaam in het Maasstad Ziekenhuis te Rotterdam, NVvH
- Dr. D.I. Vos, chirurg, werkzaam in het Amphia ziekenhuis te Breda, NVvH
- Dr. R.L.M. Deijkers, orthopaedisch chirurg, werkzaam in het HagaZiekenhuis te Den Haag, NOV
- Dr. J.W. Colaris, orthopaedisch chirurg, werkzaam in het Erasmus UMC te Rotterdam, NOV
- Drs. J. van Loon, plastisch chirurg, werkzaam bij Blooming plastisch chirurgie te Haarlem, NVPC
- Drs. S. Bollen, radioloog, werkzaam in Het Groene Hart Ziekenhuis te Gouda,NVvR
- Drs. G.J.P. Smits, SEH-arts, werkzaam in het Catharina Ziekenhuis te Eindhoven, NVSHA
- Drs. K.S. van Wonderen, AIOS SEH, werkzaam in het St. Antonius ziekenhuis te Nieuwegein, NVSHA
- Dr. G. Zemack, revalidatiearts, werkzaam bij Libra revalidatie audiologie te Eindhoven, NVR
- Dr. F.J.B. Lötters, fysiotherapeut en docent fysiotherapie, werkzaam bij het Hand & Pols Centrum te Dordrecht en Hogeschool Leiden, KNGF, NVvHandtherapie
- H.J.G. van den Broek, voorzitter Osteoporose Vereniging te Haarlem.
Met ondersteuning van
- Drs. T. Geltink, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. S.N. Hofstede, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Hannemann |
Traumachirurg/hand- en polschirurg (FESSH) Maastricht Universitair Medisch Centrum Maastricht |
Plaatsvervangend opleider heelkunde regio VIII (onbetaald); Course director CASH 3 cursus hand- en polschirurgie (onbetaald); Faculty lid AO (betaald); Faculty lid IBRA (betaald); Course director IBRA hand and wrist courses (betaald); Fellowship director IBRA upper limb training center MUMC Maastricht (betaald); Ontwikkeling course modules upper extremity IBRA (betaald); Faculty lid Esser Master class (onbetaald); ATLS instructor (betaald) Opleider HAIO’s (onbetaald) |
Begunstigde ZonMW subsidie aangaande onderzoek naar correctie osteotomie van de distale radius
Begunstigde Inscite subsidie (extern gefinancierd) voor onderzoek naar artrose van het polsgewricht |
Geen actie. De onderwerpen van de gesubsidieerde studies vallen buiten de afbakening van de richtlijn. |
|
Bollen |
Radioloog Groene Hart Ziekenhuis Gouda |
Geen |
Geen |
Geen actie. |
|
Deijkers |
Orthopedisch Chirurg HagaZiekenhuis Den Haag. |
Voorzitter Hand en Pols Werkgroep van de NOV (onbetaald); Organisator A&A Hand and Wrist Course Utrecht (onbetaald); Instructeur Dutch Wrist Arthroscopy Course (DWAC) (onbetaald); Voorzitter Commissie Certificering Subspecialisatie Handchirurgie van de Nederlandse Vereniging voor Handchirurgie (onbetaald) |
Geen |
Geen actie. |
|
van de Broek |
Voorzitter Osteoporose Vereniging (onbezoldigd)
|
Bestuurslid Energiek Heusden (energie coöperatie,(onbetaald); DGA eigen holding BV (pensioenrechten, betaald) |
Geen |
Geen actie. |
|
Van Loon |
Plastisch chirurg RKZ Beverwijk |
CFO Beverwijk Skin and Scar Company, Haarlem (betaald) |
Geen |
Geen actie. |
|
Colaris |
Orthopedisch chirurg - traumatoloog /hand- en polschirurg (FESSH) |
NOV bestuurslid (onkostenvergoeding); Bestuurslid Orthopedische Traumatologie Portefeuillehouder CCOC (onbetaald); Bestuurslid werkgroep hand-pols NOV (onbetaald); Bestuurslid werkgroep AI NOV (onbetaald); Bestuurslid Zuid West Overleg Traumatologie (onbetaald); Bestuurslid en co-founder BIG hand event (onbetaald); Faculty AO (betaald); Faculty OTC (betaald); Faculty Dutch wrist course (onbetaald); Faculty Esser Master Class (onbetaald) |
ZonMw subsidie voor uitwerking CAST-studie waarbij gereponeerde distale radiusfracturen ofwel in circulair gips ofwel in een gipsspalk worden geïmmobiliseerd. |
Geen actie. |
|
Zemack |
Revalidatiearts, Libra Revalidatie & Audiologie, Eindhoven, Tilburg en Weert. |
Voorzitter van de geaccrediteerde Werkgroep Trauma Revalidatie (WTR) van de VRA (Nederlandse Vereniging van Revalidatieartsen) (onbetaald) |
Geen |
Geen actie. |
|
Smits |
SEH-arts KNMG, Catharinaziekenhuis Eindhoven. |
PhD candidate, TU/e (onbetaald); Docent spoedzorg, Schola Medica Utrecht (betaald) |
Geen |
Geen actie. |
|
Lötters |
Hand-/fysiotherapeut, Bewegingswetenschapper bij Hand en Pols Revalidatie Nederland, locaties Den Haag en Dordrecht |
Docent bij de opleiding fysiotherapie bij de Hogeschool Leiden. |
Geen |
Geen actie. |
|
Schep |
Traumachirurg/hand- en polschirurg (FESSH), Maasstad Ziekenhuis Rotterdam, tevens werkzaam in het Spijkenisse Medisch Centrum |
Bestuurslid Ned. Ver. Handchirurgie (onbetaald); Bestuurslid Big Hand Event (onbetaald); Instructeur Dutch Wrist Ascopie course (onbetaald); Consultant Synthes, Arthrex: betrokken bij cursussen (betaald); Chairman diverse AO cursussen (onkosten vergoeding); Instructeur IBRA course (onkosten vergoeding); Instructeur CASH cursus handfracturen (onkosten vergoeding); Editor boek Leidraad chirurgie co- assistent revenuen; Consultant KLS Martin (betaald) |
Echtgenote heeft een medisch congres bureau. Geen relatie met deze richtlijn; Begunstigde diverse Zonmw subsidies voor onderzoek naar handfracturen, geen relatie met deze richtlijn; Meerdere publicaties aangaande de distale radius die ook in deze richtlijn aan bod komen.
|
Geen actie. |
|
Vos |
Traumachirurg Amphia Ziekenhuis Breda |
Lid klachten-commissie, Jeroen Bosch ziekenhuis den Bosch, (betaald); Lid kwaliteitsvisitatie commissie NVvH (onkostenvergoeding); ATLS instructor (betaald); AO faculty (betaald); consultant Operace Johnson & Johnson (betaald) |
Geen |
Geen trekker of meelezer bij uitgangsvragen over platen. |
|
Van Wonderen |
AIOS SEH bij st. Antoniusziekenhuis te Nieuwegein/Utrecht |
geen |
Geen |
Geen actie. |
Inbreng patiëntenperspectief
Voor de totstandkoming van deze richtlijn is aandacht besteed aan het patiëntenperspectief door uitnodigen van Patiëntenfederatie Nederland en patiëntenvereniging Osteoporose Vereniging voor de invitational conference en door middel van het aanstellen van een afgevaardigde van patiëntenvereniging Osteoporose Vereniging als lid van de werkgroep. Aanvullend zijn er door de Patiëntenfederatie Nederland patiëntervaringen verzameld door een vragenlijst uit te sturen onder het Zorgpanel van de Patiëntenfederatie. Het verslag hiervan (zie de bijlagen) is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Osteoporose Vereniging en de Patiëntenfederatie en de daarbij aangeleverde commentaren zijn bekeken en verwerkt.
Methode ontwikkeling
Evidence based
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met een distale radius fractuur. De werkgroep beoordeelde de aanbeveling(en) uit de eerdere richtlijnmodules (Nederlandse Vereniging voor Heelkunde, 2010) op noodzaak tot revisie. Tevens zijn er knelpunten aangedragen door de Beroepsvereniging Verzorgenden Verpleegkundigen (V&VN), de Nederlandse Vereniging van Revalidatieartsen (VRA), het Koninklijk Nederlands Genootschap voor Fysiotherapie (KNGF), de Nederlandse Vereniging voor Handtherapie (NVHT) en de Nederlandse Vereniging voor Heelkunde (NVvH) via een schriftelijke invitational conference. Daarnaast is er een enquête uitgezet onder het Zorgpanel van de Patiëntenfederatie. Het rapport hiervan is opgenomen in de bijlagen.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvragen behorende bij de uitgangsvragen inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt gerelateerd) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder ‘Onderbouwing’. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello, 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE-gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module 'Organisatie van zorg'.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
|
Database |
Zoektermen |
Totaal |
|
Medline (OVID)
2004-feb 2020
Engels |
1 Radius Fractures/ (8994) 2 (((distal adj3 (radius or radial)) or wrist or colles or smith*) adj3 fracture*).ti,ab,kf. (7045) 3 1 or 2 (12054) 7 (dorsal adj3 (plate* or plating or osteosynthesis or approach*)).ti,ab,kf. or (dorsal.ti,ab,kf. and (bone plates/ or exp Fracture Fixation, Internal/)) or dlp.ti,ab,kf. (4152) 8 (volar or vlp).ti,ab,kf. (8460) 9 3 and 7 and 8 (366) 10 limit 9 to (english language and yr="2004 -Current") (285) 11 (meta-analysis/ or meta-analysis as topic/ or (metaanaly* or metanaly* or meta-analy*).ti,ab,kf. or ((systematic* or scoping or evidence based) adj3 (review* or overview*)).ti,kf. or ((evidence or research) adj3 synthesis).ti,kf. or systematic review.pt. or (prisma or (("structured literature" or comprehensive or "quantitative literature" or evidence-based) adj2 (search or review)) or "systematic search" or ((systemic or systematized) adj3 review) or "systematic research synthesis" or (review* adj3 independent*)).ti,ab,kf. or (((quantitative or rapid or short or critical* or structured or comparative or comparitive or evidence or comprehensive) adj3 (review* or overview*)).ti. and search.ab.) or "Review Literature as Topic"/ or cochrane.jw. or (cochrane or embase or medline or cinahl or cinhal or cancerlit).ab. or (("selection criteria" or "data extraction").ab. and "review"/)) not (Comment/ or Editorial/ or Letter/ or (animals/ not humans/)) (353285) 12 10 and 11 (8) 13 (exp randomized controlled trial/ or randomized controlled trials as topic/ or random*.ti,ab. or rct?.ti,ab. or ((pragmatic or practical) adj "clinical trial*").ti,ab,kf. or ((non-inferiority or noninferiority or superiority or equivalence) adj3 trial*).ti,ab,kf.) not (animals/ not humans/) (1169829) 14 10 and 13 (35) 15 ((exp cohort studies/ or Cross-sectional studies/ or multicenter study.pt. or (cohort or "Follow up" or followup or observational or prospective* or longitudinal* or retrospective* or consecutive* or "Cross sectional" or crosssectional or multicent* or "multi-cent*").ti,ab,kf.) and ((group* or subgroup*).ti,ab,kf. or (versus or versus or compar*).ab,kf.)) or (versus or versus or compar*).ti. or controlled clinical trial/ or clinical trial, phase ii/ or clinical trial, phase iii/ or clinical trial, phase iv/ or exp Case-Control Studies/ or Comparative Study/ or historically controlled study/ or ((case adj1 (matched or control*)) or ((control or controlled) adj1 (clinical or trial or study or active)) or (control* adj1 (arm* or cohort* or sham or matched or historic or healthy or normal or (usual adj2 care) or "standard care")) or placebo* or ((two or three) adj1 arm*) or ((single or double or triple or assessor) adj1 (blind* or masked)) or (matched adj1 pair*) or propensity or nonrandom* or non-random* or quasi-experimental).ti,ab,kf. (4758492) 16 10 and 15 (160) 17 12 or 14 (38) 18 16 not 17 (132) |
195 |
|
Embase (Elsevier) |
(((('distal radius fracture'/exp/mj OR ((distal NEAR/3 (radius OR radial) NEAR/3 fracture*):ti,ab) OR (((wrist OR colles OR smith*) NEAR/3 fracture*):ti,ab)) NOT 'conference abstract':it AND (english)/lim AND ((embase)/lim OR (pubmed-not-medline)/lim) AND (2004-2020)/py) AND ((((dorsal NEAR/3 (plate* OR plating OR approach* OR osteosynthesis)):ti,ab) OR dlp:ti,ab) OR (dorsal:ti,ab AND ('plate fixation'/exp OR 'bone plate'/exp OR 'osteosynthesis'/exp))) AND (volar:ti,ab OR vlp:ti,ab OR 'volar plate fixation'/exp)) AND (('meta analysis'/exp OR 'meta analysis (topic)'/exp OR 'systematic review (topic)'/exp OR metaanaly*:ti,ab OR 'meta analy*':ti,ab OR metanaly*:ti,ab OR 'systematic review'/de OR 'cochrane database of systematic reviews'/jt OR prisma:ti,ab OR prospero:ti,ab OR (((systemati* OR scoping OR umbrella OR 'structured literature') NEAR/3 (review* OR overview*)):ti,ab) OR ((systemic* NEAR/1 review*):ti,ab) OR (((systemati* OR literature OR database* OR 'data base*') NEAR/10 search*):ti,ab) OR (((structured OR comprehensive* OR systemic*) NEAR/3 search*):ti,ab) OR (((literature NEAR/3 review):ti) AND (search*:ab OR database*:ab OR 'data base*':ab)) OR (('data extraction':ti,ab OR 'data source*':ti,ab) AND 'study selection':ti,ab) OR ('search strategy':ti,ab AND 'selection criteria':ti,ab) OR ('data source*':ti,ab AND 'data synthesis':ti,ab) OR medline:ab OR pubmed:ab OR embase:ab OR cochrane:ab OR (((critical OR rapid) NEAR/2 (review* OR overview* OR synthes*)):ti) OR ((((critical* OR rapid*) NEAR/3 (review* OR overview* OR synthes*)):ab) AND (search*:ab OR database*:ab OR 'data base*':ab)) OR metasynthes*:ti,ab OR 'meta synthes*':ti,ab) NOT (('animal'/de OR 'animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp) NOT ('conference abstract':it OR 'conference review'/it OR 'editorial'/it OR 'letter'/it OR 'note'/it))) OR (('randomized controlled trial'/exp OR 'randomized controlled trial (topic)'/exp OR random*:ti,ab OR rct*:ti,ab OR (((pragmatic OR practical) NEAR/1 'clinical trial*'):ti,ab) OR ((('non inferiority' OR noninferiority OR superiority OR equivalence) NEAR/3 trial*):ti,ab)) NOT (('animal experiment'/exp OR 'animal model'/exp OR 'nonhuman'/exp) NOT 'human'/exp) NOT ('conference abstract':it OR 'conference review'/it OR 'editorial'/it OR 'letter'/it OR 'note'/it))) (27) > 5 uniek (('cohort analysis'/de OR 'major clinical study'/de OR 'clinical study'/de OR 'family study'/de OR 'longitudinal study'/de OR 'retrospective study'/de OR 'prospective study'/de OR cohort:ti,ab OR 'follow up':ti,ab OR followup:ti,ab OR observational:ti,ab OR prospective*:ti,ab OR longitudinal*:ti,ab OR retrospective*:ti,ab OR consecutive*:ti,ab OR 'cross sectional':ti,ab OR crosssectional:ti,ab OR multicent*:ti,ab OR 'multi-cent*':ti,ab) AND (group*:ti,ab OR subgroup*:ti,ab OR versus:ab OR versus:ab OR compar*:ab) OR versus:ti OR versus:ti OR compar*:ti OR 'clinical trial'/de OR 'adaptive clinical trial'/exp OR 'controlled clinical trial'/de OR 'multicenter study'/exp OR 'phase 2 clinical trial'/exp OR 'phase 3 clinical trial'/exp OR 'phase 4 clinical trial'/exp OR 'case control study'/de OR 'comparative study'/exp OR ((case NEAR/1 (matched OR control*)):ti,ab) OR (((control OR controlled) NEAR/1 (clinical OR trial OR study OR active)):ti,ab) OR ((control* NEAR/1 (arm* OR cohort* OR sham OR matched OR historic OR healthy OR normal OR usual OR 'standard care')):ti,ab) OR placebo*:ti,ab OR (((two OR three) NEAR/1 arm*):ti,ab) OR (((single OR double OR triple OR assessor) NEAR/1 (blind* OR masked)):ti,ab) OR ((matched NEAR/1 pair*):ti,ab) OR propensity:ti,ab OR nonrandom*:ti,ab OR 'non random*':ti,ab OR 'quasi experimental':ti,ab) (89) > 25 uniek |
|
