Behandeling – niet of minimaal verplaatste taille fracturen
Uitgangsvraag
Hoe dient de acute niet of minimaal verplaatste taillefractuur van het scaphoïd te worden behandeld?
Aanbeveling
Behandel een niet of minimaal verplaatste fractuur van de taille van het scaphoïd met een onderarm gips (bij voorkeur zonder duim) gedurende 4-6 weken.
Overweeg snelle chirurgische behandeling vanwege evident voordeel van vroeg functioneel nabehandelen, met name op basis van werk/sport/hobby/bijkomend letsel.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Chirurgische versus niet-chirurgische behandeling
Ter ondersteuning van het beantwoorden van de uitgangsvraag werd een systematische review verricht naar de (on)gunstige effecten van een chirurgische behandeling vergeleken met een niet-chirurgische behandeling van patiënten met een niet of minimaal verplaatste acute taillefractuur van het scaphoïd. Voor de cruciale uitkomstparameter ‘patiënt gerapporteerde uitkomst van de hand-pols functie’, gemeten met de PRW(H)E, is er waarschijnlijk geen klinisch relevant verschil in effect tussen beide behandelmethoden. De bewijskracht hiervoor is redelijk. Gemeten met de DASH lijkt er alleen een klinisch relevant effect te zijn na 6 weken ten faveure van de chirurgische behandeling, maar niet na langere follow-up duur dan 6 weken (lage bewijskracht). Voor de cruciale uitkomst union na 52 weken en union na 3 maanden zijn de effecten onduidelijk vanwege een zeer lage bewijskracht doordat de studies niet geblindeerd uitgevoerd werden en inconsistente resultaten en brede betrouwbaarheidsintervallen gerapporteerd werden. De overall bewijskracht voor het effect van een chirurgische behandeling versus een niet- chirurgische behandeling is daardoor ook zeer laag.
Belangrijke uitkomstmaten kunnen beperkt richting geven aan de besluitvorming voor gebruik van chirurgische versus niet-chirurgische behandelmethoden. Er lijkt sprake van een snellere terugkeer naar werk bij een chirurgische behandeling ten opzichte van een gipsbehandeling. Het is onduidelijk of er verschil bestaat in de effecten van chirurgische versus niet-chirurgische behandeling met betrekking tot het optreden van complicaties.
Eén van de doelstellingen bij chirurgische fixatie is om snel functioneel na te kunnen behandelen, waar dit niet mogelijk is bij een behandeling met gips. Echter zien we dit in de huidige evidence voor chirurgische behandeling van niet of minimaal verplaatste scaphoïdfractuur alleen terug in de DASH score na 6 weken, maar niet in de PRW(H)E score. Wel is er een snellere hervatting van werkzaamheden gerapporteerd na chirurgische behandeling. De plaats van chirurgische behandeling van niet of minimaal verplaatste scaphoïdfracturen zal derhalve in beginsel geïndiceerd zijn wanneer er sprake is van een vertraagde genezing of waarbij een snelle functionele inzetbaarheid van hand en pols gewenst is. Het is voor te stellen dat patiënten die wél hun werk kunnen verrichten zonder gips maar uitdrukkelijk gehinderd zijn met een onderarmgips, baat zouden hebben bij vroege chirurgische behandeling.
Wanneer we kijken naar complicaties treden deze na chirurgische behandeling relatief weinig op en zijn deze tevens mild van aard. Deze complicaties zijn naar mening van de werkgroep ook niet het voornaamste bezwaar tegen chirurgische behandeling. Het voornaamste bezwaar zit meer in de gelijkwaardigheid tussen een chirurgische en niet- chirurgische behandeling met betrekking tot fractuurgenezing en functionele uitkomsten. Alleen return to work/sports is iets beter na chirurgische behandeling.
Niet-chirurgische behandeling bestaat uit gipsimmobilisatie gedurende 4-6 weken middels onderarm gips zonder de duim. Literatuur laat zien dat immobilisatie in een onderarmsspalk zonder duim leidt tot grotere kans op union van de fractuur dan immobilisatie in een onderarmspalk met duim (Buijze, 2014). Daarnaast zijn er duidelijke aanwijzingen in de literatuur dat immobilisatie van niet-verplaatste taille fracturen gedurende 4 weken veilig is en niet leidt tot een hoger percentage aan non-unions (Gheogegan, 2009). Daarnaast leidt een kortere periode van immobilisatie tot minder ongemak bij de patiënt en kan het de duur van arbeidsongeschiktheid verkorten. Chirurgische behandeling bestaat uit (percutane) schroeffixatie.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Gezien de gelijkwaardigheid ten aanzien van het behalen van het hoofddoel van de behandeling (union van de fractuur), de gelijkwaardige functionele uitkomsten op termijn en optreden van complicaties, zal de arts de minst invasieve behandeling adviseren. De gipsbehandeling van 4-6 weken leidt bij de meeste patiënten tot ongemak en bij een substantieel deel ook tot het niet of niet volledig kunnen uitvoeren van zijn of haar werk. In dat kader zijn er vanuit patiënt perspectief situaties denkbaar waarbij er zwaarwegende argumenten zijn om een niet of minimaal verplaatste scaphoïdfractuur wel chirurgisch te behandelen. Hierdoor zou een patiënt mogelijk weer eerder kunnen beginnen met sport of werk ten opzichte van gipsimmobilisatie. Met deze patiënten kan een operatie worden besproken en een persoonlijke afweging gemaakt worden (shared-decision making). Met een operatie kan de pols eerder bewogen worden, maar vanwege de pijn en onzekerheid na de operatie vaak ook nog enkele weken slechts beperkt ingezet worden. Daarbij kan een operatie ook stijfheid induceren wat het gebruik van de pols verder beperkt. Het is voor de patiënt belangrijk dat deze afweging, mits geïndiceerd, in een vroeg stadium van de behandeling met de patiënt wordt gemaakt. Zie verder Module Informatievoorziening vanuit de behandelaar in het kader van samen beslissen.
Kosten (middelenbeslag)
Waar wat betreft uitkomsten de chirurgische en niet-chirurgische behandeling gelijkwaardig zijn, zijn de directe kosten van de chirurgische behandeling een veelvoud van die van de niet-chirurgische behandeling. Ook vanuit dit perspectief zou alleen voor chirurgische behandeling moeten worden gekozen wanneer de maatschappelijke baten, door bijvoorbeeld het eerder kunnen oppakken van werk of sport, de extra zorgkosten kunnen verantwoorden.
Aanvaardbaarheid, haalbaarheid en implementatie
In de meeste ziekenhuizen is de primaire behandeling met gipsimmobilisatie van niet of minimaal verplaatste scaphoïdfracturen reeds gemeengoed. Op het vlak van implementatie verwachten we hierbij geen problemen omdat er binnen de organisatie niets veranderd hoeft te worden. Wel zal de geadviseerde kortere immobilisatieduur van 4 tot 6 weken tijd kosten om te implementeren omdat dit momenteel niet overal gebruikelijk is.
De arts die de behandelopties met de patiënt bespreekt moet voldoende thuis zijn in de materie wanneer er een afweging gemaakt wordt tussen chirurgische en niet-chirurgische behandeling, zeker vanwege het feit dat de verschillen in uitkomsten relatief klein zijn.
Implementatie van operatie in de subgroep die baat heeft bij chirurgische behandeling zal eveneens geen problemen opleveren, daar deze behandeling bij de verplaatste en proximale pool fracturen van het scaphoïd al op eenzelfde manier wordt toegepast. De werkgroep schat in dat het relatief eenvoudig haalbaar en implementeerbaar is.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
De uitkomsten gemeten in ’patient reported outcome measurements en percentage union zijn gelijk in beide groepen, deze bevindingen vormen de twee meest krachtige bewijsstukken om in principe voor niet-chirurgische behandeling te kiezen bij een niet of minimaal verplaatste scaphoïdfractuur. Vanwege een low grade bewijs in het voordeel van chirurgische behandeling wanneer het gaat om sneller return to work, kan in uitzonderlijke gevallen bij evident voordeel ten opzichte van (een beperkte) immobilisatie duur, toch overwogen worden te kiezen voor chirurgische behandeling. De directe kosten van chirurgische behandeling bedragen een veelvoud van de niet-chirurgische behandeling. Er zal bij keuze voor een chirurgische behandeling sprake moeten zijn van evident voordeel voor de patiënt.
Onderbouwing
Achtergrond
Er bestaat geen duidelijke consensus over hoe niet of minimaal verplaatste taille fracturen van het scaphoïd behandeld zouden moeten worden. Er zijn aanwijzingen dat vroege chirurgische behandeling leidt tot sneller herstel en betere functionele uitkomst op korte termijn (3-6 maanden) t.o.v. een gipsbehandeling (Li, 2018). Voor de lange termijn zijn er geen aanwijzingen voor verschil in herstel (Dias, 2020a). Herstel wordt hierbij gedefinieerd als zowel radiologische genezing van de fractuur alsook optimalisatie van functionele uitkomsten. Vroege chirurgische behandeling van niet of minimaal verplaatste scaphoïdfracturen biedt directe voordelen voor de patiënt, zoals het niet hoeven ondergaan van “langdurige” immobilisatie en het sneller hervatten van werk en hobby’s (Bond, 2001; Dias, 2005; Dias, 2020b; McQueen, 2008; Saeden, 2001; Vinnars, 2007). Uiteraard bestaat er wel een significant verhoogde kans op complicaties na chirurgische behandeling (Hinde, 2021). Aanvullend is het onduidelijk hoe de eventuele chirurgische of niet-chirurgische behandeling zelf er specifiek het beste uit kan zien. Bij chirurgische behandeling gaat het dan met name om de chirurgische benadering, bij niet-chirurgische behandeling over de duur van immobilisatie.
Conclusies / Summary of Findings
Crucial outcome measures
|
Moderate GRADE |
Surgical treatment probably results in no clinically relevant difference in PRW(H)E-score when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: Dias, 2008; Dias, 2020a/2020b; Vinnars, 2008. |
|
Low GRADE |
The evidence suggests that surgical treatment only results in an increase in DASH-score at 6 weeks, but not at longer follow-up when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: Clementson, 2015, Vinnars 2008 |
|
Very low GRADE |
The evidence is very uncertain about the effect of surgical treatment on union after 3 months when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: Adolfsson, 2018; Clementson, 2014. |
|
Very low GRADE |
The evidence is very uncertain about the effect of surgical treatment on union after 52 weeks when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: Dias, 2020a/2020b. |
Important outcome measures
|
Low GRADE |
The evidence suggests that surgical treatment does reduce time to return to work when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: Bond, 2001; Dias, 2005; Dias, 2020a; McQueen, 2008; Saeden, 2001; Vinnars, 2007. |
|
Very low GRADE |
The evidence is very uncertain about the effect of surgical treatment on complications (wound infections, hypertrophic scar, hardware removal) when compared with non-surgical treatment in patients with an acute non-displaced /minimally displaced scaphoid waist fracture.
Source: McQueen, 2008. |
Samenvatting literatuur
Description of studies
Li (2018) conducted a systematic review to compare surgical treatment (open reduction and percutaneous internal fixation) with non-surgical treatment (plaster casts or braces) in patients with acute (<2 weeks old) non-displaced or minimally displaced (<1 mm) scaphoid waist fractures. RCTs and cohort studies being reported in PubMed, Embase and Cochrane library between 1946 and February 2018 were included. A total of 14 studies were included in meta-analyses. Ten RCTs (Adolfsson, 2001; Bond, 2001; Clementson, 2014; Clementson, 2015; Dias, 2005; Dias, 2008; McQueen, 2008; Saeden, 2001; Vinnars, 2007; Vinnars, 2008) met the inclusion criteria described under search and select. These 10 studies included 395 patients (reported mean age varied between 24 and 37 years for total study population or group and in most studies about 85% was male). Endpoint of follow-up varied from 24 weeks to 13 years.
Dias (2020a, 2020b) described the SWIFFT trial that was an RCT comparing surgical treatment (percutaneous or open fixation) with non-surgical intervention (below-elbow cast with or without inclusion of the thumb for 6-10 weeks) in patients having a clear bicortical scaphoid fracture with a step or gap less than 2mm. The surgical treatment group included 219 patients (mean age 32.9 years, SD 13.2; 82% male) and the non-surgical group included 220 patients (mean age 32.9 years, SD 12.2; 83% male). Effects of the intervention were evaluated at 6, 12, 26 and 52 weeks.
Results
Patient reported wrist-hand function (PRW(H)E, MHQ, DASH) – Crucial outcome measure
Long term (≥ 1 year), PRW(H)E
Dias (2008), Dias (2020a, 2020b) and Vinnars (2008) reported the patient reported wrist evaluation (PRW(H)E). PRW(H)E scores can range from 0-100 and higher scores represent greater pain and disability. Follow-up time in the included studies was respectively 93 months, 52 weeks and eight to thirteen years. The meta-analysis is shown in figure 1.
The pooled mean difference between the surgical treatment (N 261) and non-surgical treatment (N 247) was -1.25 points (95%CI -3.74 to 1.23). This difference was in favor of the surgical intervention group, but not clinically relevant.
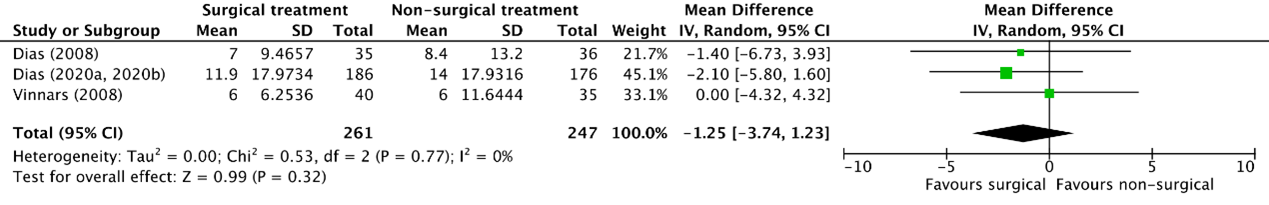
Figure 1: meta-analysis of effect of surgical versus non-surgical treatment on long term patient reported wrist/hand evaluation PRW(H)E)
Long term (≥ 1 year), DASH
Clementson (2015) and Vinnars (2008) reported the disability of arm, shoulder and hand (DASH) after 52 weeks, four to eight years (Clementson, 2015) and eight to thirteen years (Vinnars, 2008). DASH scores can range from 0-100 and higher scores represent poor function. The DASH score reported by Vinnars (2008) was measured in the same population as the PRW(H)E score reported by Vinnars (2008 (surgical treatment score: mean difference (MD) 3, 95%CI 2-5; non-surgical treatment: MD 4, 95%CI 1-8; standardized mean difference (SMD) 0.14, 95%CI -0.59 to 0.32). Clementson (2015) reported that no differences were found in DASH scores between surgical and non-surgical treatment at 52 weeks and four to eight years follow-up (MD not reported, p>0.05; N surgical 14; N non-surgical 24). Overall reported differences in ≥ 1 year DASH scores were not clinically relevant.
Short term (<1 year), PRW(H)E
Dias (2020a, 2020b) reported the PRW(H)E at 6, 12 and 26 weeks (see table 1). Differences were in favor of the surgical intervention group, but not clinically relevant.
Table 1: effect of surgical versus non-surgical treatment on PRW(H)E <1 year (Dias, 2020a, 2020b)
|
Dias (2020a, 2020b) |
Surgical treatment |
Non-surgical treatment (mean score, 95%CI) |
Mean difference (95%CI) |
|
6 weeks |
35.6 (32.6 to 38.6), n 176 |
39.8 (36.8 to 42.8), n 172 |
-4.2 (-8.5 to 0.1) |
|
12 weeks |
21.0 (18.1 to 24.0), n 178 |
26.6 (23.6 to 29.6), n 163 |
-6.5 (-9.8 to 1.4) |
|
26 weeks |
16.3 (13.5 to 18.9), n 156 |
16.5 (13.8 to 19.3), n 146 |
-0.3 (-4.1 to 3.6) |
Short term (<1 year), DASH
Clementson (2015) reported the DASH at 6, 10, 14 and 26 weeks (see table 2). Differences at 6 and 10 weeks were in favor of the surgical intervention group, but only clinically relevant at 6 weeks. No differences at 14 and 26 weeks were reported.
Table 2: effect of surgical versus non-surgical treatment on DASH <1 year (Clementson, 2015)
|
Clementson (2015) |
Surgical treatment |
Non-surgical treatment (mean score, SD) |
p |
|
6 weeks |
10 (NR), n 14 |
27 (NR), n 24 |
p 0.001 |
|
10 weeks |
9 (NR), n 14 |
18 (NR), n 24 |
p 0.025 |
|
14 weeks |
NR, n 14 |
NR, n 24 |
p>0.05 |
|
26 weeks |
NR, n 14 |
NR, n 24 |
p>0.05 |
NR: not reported
None of the included studies reported short term or long term data on the MHQ.
Union after 3 months, measured with CT – Crucial outcome measure
Union after 3 months
Adolfsson (2001) and Clementson (2014) reported union measured with CT after respectively 16 and 14 weeks. An overview of the results per study is shown in table 3. Adolfsson (2001) reported more unions in the surgical group compared to the non-surgical group, while Clementson (2014) reported the opposite. However, the differences reported by Adolfsson (2001) were clinically relevant, while the difference reported by Clementson (2014) was not. Overall the reported differences were inconclusive.
Union after 52 weeks, measured with CT
Dias (2020a, 2020b) reported union after 52 weeks. The results are shown in table 3. Dias (2020a, 2020b) reported more unions in the surgical group compared to the non-surgical group. These differences were clinically relevant.
Table 3: effect of surgical versus non-surgical treatment on union after three months
|
|
Surgical treatment (union/total) |
Non-surgical treatment (union/total) |
RR (95%CI) |
|
3 months |
|||
|
Adolfsson (2001) |
22/23 (96%) |
22/26 (85%) |
1.13 (0.94 to 1.36), |
|
Clementson (2014) |
14/15 (93%) |
23/23 (100%) |
0.93 (0.78 to 1.09) |
|
52 weeks |
|||
|
Dias (2020a, 2020b) |
93/219 (42%) |
72/220 (33%) |
1.30 (1.02 to 1.66) |
|
Dias (2020a, 2020b) |
93/164 (57%) |
72/140 (52%) |
1.10 (0.89 to 1.36) |
Return to work/sport/hobby – important outcome measure
Bond (2001), Dias (2005), Dias (2020b), McQueen (2008), Saeden (2001) and Vinnars (2007) reported time to return to work/employment loss of days. Data are presented in Table 6. As not all relevant data were available, we were not able to present a meta-analyses for all included studies.
Table 6: effect of surgical versus non-surgical treatment on return to work in weeks
|
Return to work in weeks |
Surgical treatment |
Non-surgical treatment |
MD (95% CI) |
SMD (95% CI) |
|
Bond (2001) |
Mean 8 |
Mean 15 |
-7.00 (-7.50 to -6.5) |
-9.77 (-12.30 to -7.24) |
|
Dias (2005) |
Mean 5 |
Mean 6 |
-1 (95%CI not available) |
not available |
|
Dias (2020a) |
Mean 0.8 |
Mean 2.6 |
-1.8 (-2.59 to -1.01) |
-0.45 (-0.65 to -0.25) |
|
McQueen (2008) |
Mean 6.4 |
Mean 15.5 |
-9.1 (95%CI not available) |
not available |
|
Saeden (2001) |
Mean 6 |
Mean 15 |
-9.00 (-12.73 to -5.27) |
-1.22 (-1.77 to -0.68) |
|
Vinnars (2007) |
Median 5.6 |
Median 10.6 |
-5 (95%CI not available) |
not available |
All studies reported shorter time to return to work in favor of the surgical treatment group. In all studies, this difference was clinically relevant.
Complications (wound infections, hypertrophic scar, hardware-removal) – important outcome measure
McQueen (2008) was the only study that reported complications as an outcome measure for the surgical treatment group. Two out of 30 cases (7%) reported breakage of the cannulated screwdriver, but it was unclear whether hardware removal was performed. No infections were reported.
Other studies (Bond, 2001; Dias, 2005; Dias, 2008; Saeden, 2001; Vinnars, 2007) did report wound infections, hypertrophic scars and/or hardware removal in the surgical treatment group (see table 6), however accurate assessment of the complication rate was not reported. Therefore, these studies were not graded.
Table 6: reported wound infections, hypertrophic scars and hardware removal in surgical treatment
|
Complications |
Surgical treatment (n/N) |
Type of complications |
|
Accurate assessment reported |
||
|
McQueen (2008) |
0/30 |
- |
|
Accurate assessment not reported |
||
|
Bond (2001) |
1/11 (9%) |
1x hardware removal |
|
Dias (2005) |
8/44 (18%) |
1x wound infection 4x Sensitive and hypertrophic scar |
|
Saeden (2001) |
2/32 (6%) |
2x hardware removal |
|
Vinnars (2007) |
6/26 (23%) |
6x hardware removal |
Level of evidence of the literature
The level of evidence regarding the outcome measure patient reported wrist-hand function PRW(H)E (long-term and short-term) started at high grade (because the included studies were RCTs) and was downgraded by one level to moderate grade because of risk of bias (one level, lack of blinding).
The level of evidence regarding the outcome measure patient reported wrist-hand function DASH (long-term and short-term) started at high grade (because the included studies were RCTs) and was downgraded by two levels to low grade because of risk of bias (one level, lack of blinding) and imprecision (one level, not reported confidence intervals).
The level of evidence regarding the outcome measure union after 3 months started at high grade (because the included studies were RCTs) and was downgraded by three levels to very low grade because of risk of bias (one level, lack of blinding), inconsistency (one level) and imprecision (one level, confidence intervals crossing one border of clinical relevance).
The level of evidence regarding the outcome measure union after 52 weeks started at high grade (because the included studies were RCTs) and was downgraded by three levels to very low grade because of risk of bias (one level, lack of blinding), and imprecision (two levels, confidence intervals crossing the borders of clinical relevance).
The level of evidence regarding the outcome measure return to work started at high grade (because the included studies were RCTs) and was downgraded by two levels to low grade because risk of bias (one level, lack of blinding) and imprecision (one level, not reported confidence intervals).
The level of evidence regarding the outcome measure complications started at high grade because the included study was an RCT and was downgraded by three levels to very low grade because risk of bias (one level, lack of blinding) and imprecision (two levels, low number of events and small sample size).
Zoeken en selecteren
A systematic review of the literature was performed to answer the following question: What are the benefits and risks of surgical stabilization of a scaphoid fracture versus stabilization of a scaphoid fracture by plaster cast in patients with acute non- or minimally displaced waist fractures of the scaphoid bone?
P: Patients (18 years or older) with a proven non-displaced or minimally displaced fracture of the scaphoid waist that was less than 6 weeks old
I: Surgical stabilization of the scaphoid bone
C: Stabilization of the scaphoid bone by plaster cast
O: Patient reported wrist/hand function (Patient Related Wrist/Hand Evaluation (PRW(H)E), Michigan Hand outcome Questionnaire (MHQ), Disability of the Arm, Shoulder and Hand (DASH)), union (after three months, measured with CT), return to work/sport/hobby, complications (wound infections, hypertrophic scar, hardware-removal)
Relevant outcome measures
The guideline development group considered patient reported wrist-hand function (PRW(H)E, MHQ, DASH) and union after three months as critical outcome measures for decision making; and functional outcome (wrist range flexion/extension of motion), return to work/sport/hobby and complication as important outcome measures for decision making.
A priori, the working group did not define the outcome measures listed above but used the definitions used in the studies.
The working group defined the following minimal clinically (patient) important difference:
- PRW(H)E: mean difference (MD): 26.14 points (for scaphoid osteosynthesis according to Hoogedam, 2022)
- DASH: mean difference (MD): 10.9 points (for distal radius according to Walenkamp, 2015)
-
Union: 0.91 ≥ RR (relative risk) ≥ 1.1
- Return to work/sport/hobby: standardized mean difference (SMD) 0.2
-
Complications: 0.91 ≥ RR (relative risk) ≥ 1.1
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms until 26 January 2022. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 213 hits. The search was combined for different types of scaphoid fractures. Studies were selected based on the following criteria:
- Randomized controlled trial (RCT) or systematic review of RCTs in case of non-displaced or minimally-displaced (as defined by the individual studies) waist fractures
- Observational studies, RCTs or systematic reviews in case of other types of scaphoid fractures.
- Patients were 18 years or older and had acute scaphoid fractures that were less than 6 weeks old.
- Non-surgical treatment with plaster casts was compared with surgical fixation of the scaphoid bone.
- At least one of the following outcome measures was reported: PRW(H)E, MHQ, DASH, union (after three months, measured with CT), return to work/sport/hobby, wound infections, hypertrophic scare, hardware-removal.
A total of 41 studies were initially selected based on title and abstract screening. After reading the full text, 38 studies were excluded (see the table with reasons for exclusion under the tab Methods), and three studies were included. All these studies included non-displaced or minimally displaced scaphoid waist fractures.
Results
One systematic review (Li, 2018) and one study described in two papers (Dias, 2020a; Dias, 2020b) were included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Adolfsson L, Lindau T, Arner M. Acutrak screw fixation versus cast immobilisation for undisplaced scaphoid waist fractures. J Hand Surg Br. 2001 Jun;26(3):192-5. doi: 10.1054/jhsb.2001.0558. PMID: 11386765.
- Bond CD, Shin AY, McBride MT, Dao KD. Percutaneous screw fixation or cast immobilization for nondisplaced scaphoid fractures. J Bone Joint Surg Am. 2001 Apr;83(4):483-8. doi: 10.2106/00004623-200104000-00001. PMID: 11315775.
- Buijze GA, Goslings JC, Rhemrev SJ, Weening AA, Van Dijkman B, Doornberg JN, Ring D; CAST Trial Collaboration. Cast immobilization with and without immobilization of the thumb for nondisplaced and minimally displaced scaphoid waist fractures: a multicenter, randomized, controlled trial. J Hand Surg Am. 2014 Apr;39(4):621-7. doi: 10.1016/j.jhsa.2013.12.039. Epub 2014 Feb 28. PMID: 24582846.
- Clementson M, Jørgsholm P, Besjakov J, Björkman A, Thomsen N. Union of Scaphoid Waist Fractures Assessed by CT Scan. J Wrist Surg. 2015 Feb;4(1):49-55. doi: 10.1055/s-0034-1398472. PMID: 25709879; PMCID: PMC4327725.
- Clementson M, Jørgsholm P, Besjakov J, Thomsen N, Björkman A. Conservative Treatment Versus Arthroscopic-Assisted Screw Fixation of Scaphoid Waist Fractures--A Randomized Trial With Minimum 4-Year Follow-Up. J Hand Surg Am. 2015 Jul;40(7):1341-8. doi: 10.1016/j.jhsa.2015.03.007. Epub 2015 Apr 22. PMID: 25913660.
- Dias JJ, Brealey SD, Fairhurst C, Amirfeyz R, Bhowal B, Blewitt N, Brewster M, Brown D, Choudhary S, Coapes C, Cook L, Costa M, Davis T, Di Mascio L, Giddins G, Hedley H, Hewitt C, Hinde S, Hobby J, Hodgson S, Jefferson L, Jeyapalan K, Johnston P, Jones J, Keding A, Leighton P, Logan A, Mason W, McAndrew A, McNab I, Muir L, Nicholl J, Northgraves M, Palmer J, Poulter R, Rahimtoola Z, Rangan A, Richards S, Richardson G, Stuart P, Taub N, Tavakkolizadeh A, Tew G, Thompson J, Torgerson D, Warwick D. Surgery versus cast immobilisation for adults with a bicortical fracture of the scaphoid waist (SWIFFT): a pragmatic, multicentre, open-label, randomised superiority trial. Lancet. 2020(a) Aug 8;396(10248):390-401. doi: 10.1016/S0140-6736(20)30931-4. PMID: 32771106.
- Dias J, Brealey S, Cook L, Fairhurst C, Hinde S, Leighton P, Choudhary S, Costa M, Hewitt C, Hodgson S, Jefferson L, Jeyapalan K, Keding A, Northgraves M, Palmer J, Rangan A, Richardson G, Taub N, Tew G, Thompson J, Torgerson D. Surgical fixation compared with cast immobilisation for adults with a bicortical fracture of the scaphoid waist: the SWIFFT RCT. Health Technol Assess. 2020 (b) Oct;24(52):1-234. doi: 10.3310/hta24520. PMID: 33109331; PMCID: PMC7681317.
- Dias JJ, Dhukaram V, Abhinav A, Bhowal B, Wildin CJ. Clinical and radiological outcome of cast immobilisation versus surgical treatment of acute scaphoid fractures at a mean follow-up of 93 months. J Bone Joint Surg Br. 2008 Jul;90(7):899-905. doi: 10.1302/0301-620X.90B7.20371. PMID: 18591600.
- Dias JJ, Wildin CJ, Bhowal B, Thompson JR. Should acute scaphoid fractures be fixed? A randomized controlled trial. J Bone Joint Surg Am. 2005 Oct;87(10):2160-8. doi: 10.2106/JBJS.D.02305. PMID: 16203878.
- Geoghegan JM, Woodruff MJ, Bhatia R, Dawson JS, Kerslake RW, Downing ND, Oni JA, Davis TR. Undisplaced scaphoid waist fractures: is 4 weeks' immobilisation in a below-elbow cast sufficient if a week 4 CT scan suggests fracture union? J Hand Surg Eur Vol. 2009 Oct;34(5):631-7. doi: 10.1177/1753193409105189. PMID: 19959447
- Hoogendam L, Koopman JE, van Kooij YE, Feitz R, Hundepool CA, Zhou C, Slijper HP, Selles RW, Wouters RM; , and the Hand-Wrist Study Group. What Are the Minimally Important Changes of Four Commonly Used Patient-reported Outcome Measures for 36 Hand and Wrist Condition-Treatment Combinations? Clin Orthop Relat Res. 2022 Jun 1;480(6):1152-1166. doi: 10.1097/CORR.0000000000002094. Epub 2021 Dec 27. PMID: 34962496; PMCID: PMC9263468.
- Li H, Guo W, Guo S, Zhao S, Li R. Surgical versus nonsurgical treatment for scaphoid waist fracture with slight or no displacement: A meta-analysis and systematic review. Medicine (Baltimore). 2018 Nov;97(48):e13266. doi: 10.1097/MD.0000000000013266. PMID: 30508914; PMCID: PMC6283056.
- McQueen MM, Gelbke MK, Wakefield A, Will EM, Gaebler C. Percutaneous screw fixation versus conservative treatment for fractures of the waist of the scaphoid: a prospective randomised study. J Bone Joint Surg Br. 2008 Jan;90(1):66-71. doi: 10.1302/0301-620X.90B1.19767. PMID: 18160502.
- Saedén B, Törnkvist H, Ponzer S, Höglund M. Fracture of the carpal scaphoid. A prospective, randomised 12-year follow-up comparing operative and conservative treatment. J Bone Joint Surg Br. 2001 Mar;83(2):230-4. doi: 10.1302/0301-620x.83b2.11197. PMID: 11284571.
- Vinnars B, Ekenstam FA, Gerdin B. Comparison of direct and indirect costs of internal fixation and cast treatment in acute scaphoid fractures: a randomized trial involving 52 patients. Acta Orthop. 2007 Oct;78(5):672-9. doi: 10.1080/17453670710014383. PMID: 17966028.
- Vinnars B, Pietreanu M, Bodestedt A, Ekenstam Fa, Gerdin B. Nonoperative compared with operative treatment of acute scaphoid fractures. A randomized clinical trial. J Bone Joint Surg Am. 2008 Jun;90(6):1176-85. doi: 10.2106/JBJS.G.00673. PMID: 18519309.
- Walenkamp MM, de Muinck Keizer RJ, Goslings JC, Vos LM, Rosenwasser MP, Schep NW. The Minimum Clinically Important Difference of the Patient-rated Wrist Evaluation Score for Patients With Distal Radius Fractures. Clin Orthop Relat Res. 2015 Oct;473(10):3235-41. doi: 10.1007/s11999-015-4376-9. Epub 2015 Jun 4. Erratum in: Clin Orthop Relat Res. 2015 Sep;473(9):3063. PubMed PMID: 26040969; PubMed Central PMCID: PMC4562929.
Evidence tabellen
Evidence tables for systematic review of RCTs and observational studies (intervention studies)
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Li, 2018
study characteristics and results are extracted from the SR (unless stated otherwise by ‘*’) |
SR and meta-analysis of RCTs and cohort studies; Only RCTs are extracted in this evidence table.
Literature search up to February 2018
A: Adolfsson 2001 B: Bond 2001 C: Saeden 2001 D: Dias 2005 E: Vinnars 2007 F: Vinnars 2008 G: Dias 2008 H: McQueen 2008 I: Clementson 2015 J: Clementson 2014
Study design: All studies: RCT (parallel)
Setting and Country: Not reported
Source of funding and conflicts of interest: |
Inclusion criteria SR: 3) Patients in the surgical treatment group underwent open reduction and percutaneous internal fixation; whereas those in the nonsurgical treatment group received different types and lengths of plaster or braces to fix the fracture.
Exclusion criteria SR: 5) case reports, cadaver research, and biomechanical research.
10 RCTs and 4 (not extracted) cohort studies included
Important patient characteristics at baseline:
N(treatment/control);, mean age A: 25/28; 31 years (range 15-75)* B: 11/14; 24 years (range 18-34)* C: 32/30; I*: 29 years (SD 13); C*: 37 years (SD 20) D: 44/44; 29.5 years (range 16-61)* E: 26/26; I*: 32 years (range 20-61); C*: 29 years (range 18-61) F*: 43/32; I: 3 (SD 12.9) ;C:30 (SD 11.3) G: 35/36; I*: 29,3 (16-50); C*: 31,4 (16-61) H: 30/30; 29.4 (17-65)* I: 14/24; I*: range 18-63), C*: range 18-62) J: 15/23; not reported
Sex: A*: 14 women, 38 men) B*: 3 women, 22 men C*: 49 male D*: 9 women, 79 male E*: 36 male G*: 62 male, 9 female H*: 50 male; 10 female J: not reported
Groups comparable at baseline? C*: no differences G*: no differences H*: no differences I*: no differences J: not reported |
A: Percutaneous screw fixation B: Percutaneous internal fixation with screw C: Openly fixated with screw D: Openly fixated with screw without a cast E: Openly fixated with screw F: Openly fixated with screw G: Openly fixated with screw H: Percutaneously fixated with screw I:Wrist arthroscopy and percutaneous antegrade screw fixation J: Arthroscopically assisted screw fixation |
A: Short arm cast B: Long arm thumb spica cast à short arm thumb spica cast C: Short arm thumb spica cast D: Short arm cast E: Short arm thumb spica cast F: Short arm thumb spica cast G: Short arm cast H: Short arm cast I: Short arm thumb spica cast J: Short arm thumb spica cast |
End-point of follow-up:
A: >24 weeks B: 24-27 months C: 12 years D: 1 year E: 6 months (until healing, removal of casts, and return to work) F: 8-13 years G: 93 months H: 52 weeks I: 4-8 years J: 1 year
For how many participants were no complete outcome data available? A*: C: 6 patients B: Not reported C: Not reported E: Not reported F*: I: 3 patients C: 7 patients G*:71 patients of the original follow-up were assessed by questionnaire, but nine of the 71 patietns were unable to attend the follow-up clinic for examination. H: not reported J: not reported |
Wrist-hand function Defined as PRWHEmean(95%CI)
F*: I: 6 (3-8) G*: I: 7.0 (SEM 1.6) C: 8,4 (SEM 2.2)
Hand-fingers function
Not reported
Disability of arm, shoulder and hand (DASH) SMD (95%CI), random effects model
F: 0,14 (-0,59, 0,32) 6 weeks* C: 18
Union Measured after 4 months with CT (n/N) A*: radiologically and clinically united fractures after 16 weeks: C: 22/26 J*: CT 14 weeks
Alternative outcome for union: Time to union: SMD (95%CI) SMD, random effects model B: -8,05 (-10,51 to -5,59) H: -0391 (-1,47, -0,36)
A: 3,38 (0,14 to 79,00) J: 4,50 (0,20, 103,71)
Return to work/sport/hobby Convalescence SMD SMD (95%CI) SMD, random effects model C: -1,26 (-1,90, -0,61) C*: 15 weeks (SD 10) D: -0,20 (-0,62, 0,23) E: -0,41 (-0,96, 0,14) H: -1,17 (-1,73, -0,61)
Complications (wound infection, hypertrofic scarf, hardware-removal)
B*: I: 1 (hardware-removal); C*: I: 2 (2 hardware removal) D*: C: N/A E*: 6x hardware removal
|
Brief description of author’s conclusion: union and convalescence, and open reduction can reduce the incidence of nonunion. On the basis of this conclusion, chief physicians can consider which treatment to use according to the patient’s clinical situation and their subjective intention.”
Personal remarks on study quality, conclusions, and other issues (potentially) relevant to the research question:
Vinnars 2997&2008: the annotated article included the scaphoid’s waist, proximal and distal fractures
Convalescence, based on Bond (201), Saeden (2001), Dias (2005), Arora (2007), McQueen (2006), Schadel (2010), Lin (2014), Vinnars (2007) GRADE Moderate, SMD(95%CI) -2,09 (-3,06 to --1,11); the sensitivity analysis did not find any sources of heterogeneity; the subgroup analysis of surgical methods demonstrated that the convalescence was shorter in the percutaneous fixation group than in the nonsurgical group SMD (95%CI) -4,26 (-6,15 to -2,35). There was no significant difference in the convalescence between the open reduction fixation group and nonsurgical treatment group SMD(95%CI) -0,58 (-1,18 to 0,01)
JADAD-scores A: 3 B: 5 C: 3 D: 5 E 4 F: 5 G: 5 H: 5 I: 5 J: 5
Included cohortstudies not extracted in this table: Arora (2007) Schadel (2010) Lin (2014) |
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea 2007, BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher et al 2009,PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Li, 2018 |
Yes |
Yes |
No |
Yes (but incomplete) |
Not applicable (only RCTs extracted) |
Yes |
Yes |
Yes |
No |
- Research question (PICO) and inclusion criteria should be appropriate and predefined
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCTs)
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table etc.)
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (e.g. Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (e.g., funnel plot, other available tests) and/or statistical tests (e.g., Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Evidence table for intervention studies (randomized controlled trials and non-randomized observational studies [cohort studies, case-control studies, case series])1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy – otherwise the evidence table for studies of diagnostic test accuracy should be used.
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3 |
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Dias 2020a |
Type of study: RCT
Setting and country:
Funding and conflicts of interest: Research (NIHR) Health Technology Assessment (HTA) programme (project number 11/36/37); Assessment programme; does consultancy work for Heraeus Medical and X-Bolt outside of the submitted work; and reports grants from the National Institute for Health Research (NIHR), Heraeus Medical, and X-Bolt; and reports receiving charitable grants for other research into musculoskeletal trauma outside of the submitted work. CH is a member of the NIHR Health Technology Assessment commissioning board. AR reports receiving educational and research funds from DePuy outside the scope of the submitted work and reports grants from the NIHR during the conduct of the study. All other authors declare no competing interests. Institute for Health Research (NIHR) Health Technology Assessment (HTA) programme, related to the current work. A. Rangan reports receipt of institutional grants/grants pending from NIHR, ORUK, H2020, and DePuy Johnson & Johnson Ltd, and payment for lectures including service on speakers bureaus from DePuy Johnson & Johnson Ltd, all outside the submitted work. M. L. Costa reports receipt of institutional research grant from NIHR, EU, RCS England, and Industry, all outside the submitted work. J. J. Dias reports receipt of institutional research grant from NIHR HTA, outside the submitted work. M. Costa is a National Institute for Health Research (NIHR) Senior Investigator. The views expressed in this article are those of the author(s) and not necessarily those of the NIHR, or the Department of Health and Social Care. |
Inclusion criteria: -skelletally mature, aged 16 years or older
Exclusion criteria:
N total at baseline: Intervention: 219 Control: 220
Important prognostic factors2: For example age ± SD: I: 32.9 (13,2) C:32,9 (12.2)
Sex: I: 82% M C: 83% M
Groups comparable at baseline? similar, except for ethnicity, education, and smoking status |
percutaneous or open surgical fixation
|
below-elbow cast immobilisation for 6–10 weeks, with or without inclusion of the thumb |
Length of follow-up: 52 weeks
Loss-to-follow-up: See missing data
Incomplete outcome data: Valid PRWE data were provided by 348 (79%) of 439 participants at 6 weeks’ follow-up, 341 (78%) at 12 weeks’ follow-up, 302 (69%) at 26 weeks’ follow-up, and 362 (82%) at 52 weeks’ follow-up. The primary analysis (all timepoints) included 408 (93%) participants (203 participants in the surgery group and 205 participants in the cast immobilisation group) with a valid PRWE score for at least one follow-up timepoint and with complete covariate data.
Total cost data were based on a relatively small number of patients with complet resonses
Intervention: N=16 Reasons: 7 withdrawn; 7 did not provide responses to at least one follow-up questionnaire; 2 had missing covariate data Reasons for withdrawal: 2 did not longer wanted to take part of the study; 4 no fracture present on CT scan; 1 unhappy with treatment allocation
Control: N=15 Reasons: 1 had no valid follow-up data at 6, 12, 26 or 52 weeks; 7 had withdrawn; 7 did not provide responses to at least one follow-up questionnaire Reasons for withdrawal: did not longer wanted to take part of the study; 1 no fracture present at CT scan; 2 unhappy with treatment allocation; 1 emigration |
Outcome measures and effect size (include 95%CI and p-value if available):
PRWHE Analysis of complete, multiply imputed datasets for the primary outcome produced similar results to that of the primary analysis population
6 weeks
12 weeks
26 weeks
52 weeks C 14.0 ( 11.3 to 16.6), n 176
MHQ Not reported
Union (4 month CT) 12 weeks, radiographic
52 weeks, CT
Return to sport/work/hobby 52 weeks
Complications (wound infection, hypertrofic scar, hardware-removal I 4 (nerve problems); 2 (infection); 3 (complex regional pain syndrome) C 1 (nerve problems; 1 infections;
|
Authors’ conclusion: treatment is as effective as surgical fixation, provided that suspected non-unions are identified early and fixed |
Risk of bias table for intervention studies (randomized controlled trials; based on Cochrane risk of bias tool and suggestions by the CLARITY Group at McMaster University)
|
Study reference
(first author, publication year) |
Was the allocation sequence adequately generated?
Definitely yes Probably yes Probably no Definitely no |
Was the allocation adequately concealed?
Definitely yes Probably yes Probably no Definitely no |
Blinding: Was knowledge of the allocated interventions adequately prevented?
Were patients blinded?
Were healthcare providers blinded?
Were data collectors blinded?
Were outcome assessors blinded?
Were data analysts blinded? Definitely yes Probably yes Probably no Definitely no |
Was loss to follow-up (missing outcome data) infrequent?
Definitely yes Probably yes Probably no Definitely no |
Are reports of the study free of selective outcome reporting?
Definitely yes Probably yes Probably no Definitely no |
Was the study apparently free of other problems that could put it at a risk of bias?
Definitely yes Probably yes Probably no Definitely no |
Overall risk of bias If applicable/necessary, per outcome measure
LOW Some concerns HIGH |
|
Dias 2020a |
Definitely yes;
Reason: An independent randomisation remote service randomly assigned patients |
Definitely yes;
Reason: An independent randomisation remote service randomly assigned patients |
Definitely no;
Reason: masking participants or clinicians was not possible |
Probably yes;
Reason: Relatively low percentages; imputation for primary analysis did not show different outcome |
Definitely yes;
Reason: All relevant outcomes were reported |
Definitely yes;
Reason: No other problems noted |
Some concerns |
Table of excluded studies
|
Reference |
Reason for exclusion |
|
Goffin JS, Liao Q, Robertson GA. Return to sport following scaphoid fractures: A systematic review and meta-analysis. World J Orthop. 2019 Feb 18;10(2):101-114. doi: 10.5312/wjo.v10.i2.101. PMID: 30788227; PMCID: PMC6379737. |
SR: Only two included studies do meet selection criteria current review; more relevant reviews available |
|
Al-Ajmi TA, Al-Faryan KH, Al-Kanaan NF, Al-Khodair AA, Al-Faryan TH, Al-Oraini MI, Bassas AF. A Systematic Review and Meta-analysis of Randomized Controlled Trials Comparing Surgical versus Conservative Treatments for Acute Undisplaced or Minimally-Displaced Scaphoid Fractures. Clin Orthop Surg. 2018 Mar;10(1):64-73. doi: 10.4055/cios.2018.10.1.64. Epub 2018 Feb 27. PMID: 29564049; PMCID: PMC5851856. |
SR: review with more recent /complete search available |
|
Dunn J, Kusnezov N, Fares A, Mitchell J, Pirela-Cruz M. The Scaphoid Staple: A Systematic Review. Hand (N Y). 2017 May;12(3):236-241. doi: 10.1177/1558944716658747. Epub 2016 Jul 7. PMID: 28453341; PMCID: PMC5480657. |
SR: No quality assessment included |
|
Alnaeem H, Aldekhayel S, Kanevsky J, Neel OF. A Systematic Review and Meta-Analysis Examining the Differences Between Nonsurgical Management and Percutaneous Fixation of Minimally and Nondisplaced Scaphoid Fractures. J Hand Surg Am. 2016 Dec;41(12):1135-1144.e1. doi: 10.1016/j.jhsa.2016.08.023. Epub 2016 Oct 1. PMID: 27707564. |
SR: Only two included studies doe meet selection criteria current review; more relevant reviews available |
|
Shen L, Tang J, Luo C, Xie X, An Z, Zhang C. Comparison of operative and non-operative treatment of acute undisplaced or minimally-displaced scaphoid fractures: a meta-analysis of randomized controlled trials. PLoS One. 2015 May 5;10(5):e0125247. doi: 10.1371/journal.pone.0125247. PMID: 25942316; PMCID: PMC4420279. |
SR: More recent search available |
|
Alshryda S, Shah A, Odak S, Al-Shryda J, Ilango B, Murali SR. Acute fractures of the scaphoid bone: Systematic review and meta-analysis. Surgeon. 2012 Aug;10(4):218-29. doi: 10.1016/j.surge.2012.03.004. Epub 2012 May 15. PMID: 22595773. |
SR: More recent search available |
|
Singh HP, Taub N, Dias JJ. Management of displaced fractures of the waist of the scaphoid: meta-analyses of comparative studies. Injury. 2012 Jun;43(6):933-9. doi: 10.1016/j.injury.2012.02.012. Epub 2012 Mar 15. PMID: 22424701. |
SR: No quality assessment included; No studies included that compared surgical vs. non-surgical treatment |
|
Ibrahim T, Qureshi A, Sutton AJ, Dias JJ. Surgical versus nonsurgical treatment of acute minimally displaced and undisplaced scaphoid waist fractures: pairwise and network meta-analyses of randomized controlled trials. J Hand Surg Am. 2011 Nov;36(11):1759-1768.e1. doi: 10.1016/j.jhsa.2011.08.033. PMID: 22036276. |
SR: More recent search available |
|
Symes TH, Stothard J. A systematic review of the treatment of acute fractures of the scaphoid. J Hand Surg Eur Vol. 2011 Nov;36(9):802-10. doi: 10.1177/1753193411412151. Epub 2011 Jun 23. PMID: 21700649. |
SR: More recent search available |
|
Buijze GA, Doornberg JN, Ham JS, Ring D, Bhandari M, Poolman RW. Surgical compared with conservative treatment for acute nondisplaced or minimally displaced scaphoid fractures: a systematic review and meta-analysis of randomized controlled trials. J Bone Joint Surg Am. 2010 Jun;92(6):1534-44. doi: 10.2106/JBJS.I.01214. PMID: 20516332. |
SR: More recent search available |
|
Suh N, Benson EC, Faber KJ, Macdermid J, Grewal R. Treatment of acute scaphoid fractures: a systematic review and meta-analysis. Hand (N Y). 2010 Dec;5(4):345-53. doi: 10.1007/s11552-010-9276-6. Epub 2010 Jun 4. PMID: 22131912; PMCID: PMC2988115. |
SR: More recent search available |
|
Modi CS, Nancoo T, Powers D, Ho K, Boer R, Turner SM. Operative versus nonoperative treatment of acute undisplaced and minimally displaced scaphoid waist fractures--a systematic review. Injury. 2009 Mar;40(3):268-73. doi: 10.1016/j.injury.2008.07.030. Epub 2009 Feb 4. PMID: 19195652. |
SR: More recent search available |
|
Majeed H. Non-operative treatment versus percutaneous fixation for minimally displaced scaphoid waist fractures in high demand young manual workers. J Orthop Traumatol. 2014 Dec;15(4):239-44. doi: 10.1007/s10195-014-0293-z. Epub 2014 Apr 30. PMID: 24781245; PMCID: PMC4244556. |
SR: More recent review available |
|
Adolfsson L, Lindau T, Arner M. Acutrak screw fixation versus cast immobilisation for undisplaced scaphoid waist fractures. J Hand Surg Br. 2001 Jun;26(3):192-5. doi: 10.1054/jhsb.2001.0558. PMID: 11386765. |
Included in review |
|
Bhandari M, Hanson BP. Acute nondisplaced fractures of the scaphoid. J Orthop Trauma. 2004 Apr;18(4):253-5. doi: 10.1097/00005131-200404000-00014. PMID: 15087974. |
SR: More recent review available |
|
Bond CD, Shin AY, McBride MT, Dao KD. Percutaneous screw fixation or cast immobilization for nondisplaced scaphoid fractures. J Bone Joint Surg Am. 2001 Apr;83(4):483-8. doi: 10.2106/00004623-200104000-00001. PMID: 11315775. |
Included in review |
|
Chen AC, Chao EK, Hung SS, Lee MS, Ueng SW. Percutaneous screw fixation for unstable scaphoid fractures. J Trauma. 2005 Jul;59(1):184-7. doi: 10.1097/01.ta.0000171525.62755.33. PMID: 16096561. |
No comparative study |
|
Clementson M, Jørgsholm P, Besjakov J, Thomsen N, Björkman A. Conservative Treatment Versus Arthroscopic-Assisted Screw Fixation of Scaphoid Waist Fractures--A Randomized Trial With Minimum 4-Year Follow-Up. J Hand Surg Am. 2015 Jul;40(7):1341-8. doi: 10.1016/j.jhsa.2015.03.007. Epub 2015 Apr 22. PMID: 25913660. |
Included in review |
|
Davis EN, Chung KC, Kotsis SV, Lau FH, Vijan S. A cost/utility analysis of open reduction and internal fixation versus cast immobilization for acute nondisplaced mid-waist scaphoid fractures. Plast Reconstr Surg. 2006 Apr;117(4):1223-35; discussion 1236-8. doi: 10.1097/01.prs.0000201461.71055.83. PMID: 16582791. |
Modeling study |
|
Dias JJ, Dhukaram V, Abhinav A, Bhowal B, Wildin CJ. Clinical and radiological outcome of cast immobilisation versus surgical treatment of acute scaphoid fractures at a mean follow-up of 93 months. J Bone Joint Surg Br. 2008 Jul;90(7):899-905. doi: 10.1302/0301-620X.90B7.20371. PMID: 18591600. |
Included in review |
|
Dias JJ, Wildin CJ, Bhowal B, Thompson JR. Should acute scaphoid fractures be fixed? A randomized controlled trial. J Bone Joint Surg Am. 2005 Oct;87(10):2160-8. doi: 10.2106/JBJS.D.02305. PMID: 16203878. |
Included in review |
|
McQueen MM, Gelbke MK, Wakefield A, Will EM, Gaebler C. Percutaneous screw fixation versus conservative treatment for fractures of the waist of the scaphoid: a prospective randomised study. J Bone Joint Surg Br. 2008 Jan;90(1):66-71. doi: 10.1302/0301-620X.90B1.19767. PMID: 18160502. |
Included in review |
|
Saedén B, Törnkvist H, Ponzer S, Höglund M. Fracture of the carpal scaphoid. A prospective, randomised 12-year follow-up comparing operative and conservative treatment. J Bone Joint Surg Br. 2001 Mar;83(2):230-4. doi: 10.1302/0301-620x.83b2.11197. PMID: 11284571. |
Included in review |
|
Vinnars B, Ekenstam FA, Gerdin B. Comparison of direct and indirect costs of internal fixation and cast treatment in acute scaphoid fractures: a randomized trial involving 52 patients. Acta Orthop. 2007 Oct;78(5):672-9. doi: 10.1080/17453670710014383. PMID: 17966028. |
Included in review |
|
Vinnars B, Pietreanu M, Bodestedt A, Ekenstam Fa, Gerdin B. Nonoperative compared with operative treatment of acute scaphoid fractures. A randomized clinical trial. J Bone Joint Surg Am. 2008 Jun;90(6):1176-85. doi: 10.2106/JBJS.G.00673. PMID: 18519309. |
Included in review |
|
Clementson M, Jørgsholm P, Besjakov J, Björkman A, Thomsen N. Union of Scaphoid Waist Fractures Assessed by CT Scan. J Wrist Surg. 2015 Feb;4(1):49-55. doi: 10.1055/s-0034-1398472. PMID: 25709879; PMCID: PMC4327725. |
Included in review |
|
Arora R, Gschwentner M, Krappinger D, Lutz M, Blauth M, Gabl M. Fixation of nondisplaced scaphoid fractures: making treatment cost effective. Prospective controlled trial. Arch Orthop Trauma Surg. 2007 Jan;127(1):39-46. doi: 10.1007/s00402-006-0229-z. Epub 2006 Sep 27. PMID: 17004075. |
No RCT (waist fracture) |
|
Bhat AK, Acharya AM, Manoh S, Kamble V. A Prospective Study of Acute Undisplaced and Minimally Displaced Scaphoid Fractures Managed by Aggressive Conservative Approach. J Hand Surg Asian Pac Vol. 2018 Mar;23(1):18-25. doi: 10.1142/S2424835518500029. PMID: 29409429. |
No comparison |
|
Böhler L, Trojan E, Jahna H. The results of treatment of 734 fresh, simple fractures of the scaphoid. J Hand Surg Br. 2003 Aug;28(4):319-31. doi: 10.1016/s0266-7681(03)00077-9. PMID: 12849942. |
No comparison |
|
Drác P, Manák P, Labónek I. Percutaneous osteosynthesis versus cast immobilisation for the treatment of minimally and non-displaced scaphoid fractures. Functional outcomes after a follow-up of at least 12 month. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub. 2005 Jun;149(1):149-51. PMID: 16170402. |
No RCT (mostly waist fractures) |
|
Fyllos A, Komnos G, Koutis A, Bargiotas K, Varitimidis S, Dailiana Z. Comparison of Minimally Invasive Operative Treatment with Conservative Treatment for Acute, Minimally Displaced Scaphoid Fractures at 12 Months' Follow-up. J Wrist Surg. 2021 Jun;10(3):216-223. doi: 10.1055/s-0040-1722333. Epub 2021 Jan 23. PMID: 34109064; PMCID: PMC8169166. |
No RCT (waist fracture) |
|
Papaloizos MY, Fusetti C, Christen T, Nagy L, Wasserfallen JB. Minimally invasive fixation versus conservative treatment of undisplaced scaphoid fractures: a cost-effectiveness study. J Hand Surg Br. 2004 Apr;29(2):116-9. doi: 10.1016/j.jhsb.2003.10.009. PMID: 15010155. |
No RCT (waist fracture) |
|
Sahu, R. L. (2018). Results of Herbert screw fixation in scaphoid fracture: A prospective study. Sports Orthopaedics and Traumatology, 34(1), 45-53. |
Wrong P - > 50% of intervention group includes non-unions |
|
Grewal R, Lutz K, MacDermid JC, Suh N. Proximal Pole Scaphoid Fractures: A Computed Tomographic Assessment of Outcomes. J Hand Surg Am. 2016 Jan;41(1):54-8. doi: 10.1016/j.jhsa.2015.10.013. PMID: 26710735. |
No comparison |
|
Grewal R. Surgery versus cast immobilisation for acute scaphoid fractures. Lancet. 2020 Aug 8;396(10248):362-363. doi: 10.1016/S0140-6736(20)31381-7. PMID: 32771092. |
Comment |
|
Ram AN, Chung KC. Evidence-based management of acute nondisplaced scaphoid waist fractures. J Hand Surg Am. 2009 Apr;34(4):735-8. doi: 10.1016/j.jhsa.2008.12.028. PMID: 19345880; PMCID: PMC4407494. |
Narrative review |
|
Wong K, von Schroeder HP. Delays and poor management of scaphoid fractures: factors contributing to nonunion. J Hand Surg Am. 2011 Sep;36(9):1471-4. doi: 10.1016/j.jhsa.2011.06.016. Epub 2011 Jul 31. PMID: 21803508. |
No comparison |
|
Hinde S, Richardson G, Fairhurst C, Brealey SD, Cook L, Rangan A, Costa ML, Dias JJ. Cost-effectiveness of surgery versus cast immobilization for adults with a bicortical fracture of the scaphoid waist : an economic evaluation of the SWIFFT trial. Bone Joint J. 2021 Jul;103-B(7):1277-1283. doi: 10.1302/0301-620X.103B7.BJJ-2020-2322.R2. PMID: 34192942. |
Wrong outcome |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 05-11-2024
Algemene gegevens
De ontwikkeling van deze richtlijn werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Kwaliteitsgelden Medisch Specialisten (SKMS).
De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2021 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de diagnostiek en behandeling van acute scaphoïdfracturen.
Werkgroep
dr. S.D. (Simon) Strackee* (voorzitter, tot maart 2022), Plastisch, reconstructief en handchirurg, NVPC
dr. P.F.W. (Pascal) Hannemann (voorzitter, vanaf mei 2022), traumachirurg / hand-polschirurg, NVvH
dr. J. (Jan) Debeij, Plastisch hand-, pols- en elleboogchirurg, Epidemioloog B, NVPC
drs. R.S. (Robert) de Wijn, Plastisch chirurg, NVPC
dr. J.S. (Sebastiaan) Souer, Orthopedisch chirurg, NOV
dr. M. (Mark) van Heijl, Traumachirurg, NVvH
dr. R.M. (Robbert) Wouters, Assistant Professor/Universitair Docent, NVHT/KNGF
drs. M. (Murat) Özdemir, MSK Radioloog, NVvR
drs. O.B. (Odile) Thole, SEH-arts, NVSHA
*overleden
Klankbordgroep
K. (Karin) den Hertog, gipsverbandmeester, VGN
T. (Thomas) Jonkergouw, PFN (tot mei 2023)
M. (Maike) Broere, PFN (vanaf mei 2023)
Met ondersteuning van
Dr. J. (José) Maas, adviseur, Kennisinstituut van Medisch Specialisten
Drs. T. (Tessa) Geltink, adviseur, Kennisinstituut van Medisch Specialisten (tot oktober 2022)
Dr. L.M. (Lisette) van Leeuwen, adviseur, Kennisinstituut van Medisch Specialisten (vanaf oktober 2022 tot november 2023)
Dr. J.G.M. (Jacqueline) Jennen, adviseur, Kennisinstituut van Medisch Specialisten (vanaf november 2023 tot juni 2024)
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
Strackee (overleden, voorzitter tot maart 2022)
*Overleden op 05-03-2022 |
Plastisch, reconstructief en Handchirurg. Amsterdam Universitair Medisch Centrum, Locatie AMC
|
Plastisch chirurg betaald AMC |
Samenwerking onderzoeksgroep Pols imaging AMC met P. Honigman Universiteit Basel in het kader van Academische promotie Universiteit van Amsterdam. Het onderwerp is ontwikkeling van een scaphoïd prothese. Dit onderzoek is deels gefinancierd door Medartis AG Basel
Samenwerking onderzoeksgroep Pols imaging AMC met M. Hafeli Chur in het kader van Academische promotie Universiteit van Amsterdam. Het onderwerp is ontwikkeling van een Lunatum prothese. Dit onderzoek is deels gefinancierd door Medartis AG Basel |
Geen actie |
|
Hannemann (voorzitter vanaf mei 2022)
|
Traumachirurg / Hand-polschirurg Maastricht UMC |
* Plaatsvervangend opleider heelkunde regio VIII (onbetaald) |
* ZonMW - Onderzoek naar nut van autologe bottransplantatie bij de correctie osteotomie van de distale radius (projectleider) * Inscite - Onderzoek naar duurzame oplossing voor behandeling van posttraumatische artrose van de pols
Aangevuld mei 2022: |
Geen actie |
|
Heijl, van
|
* Traumachirurg Hand en pols Centrum Diakonessenhuis Utrecht/ Zeist/ Doorn (0,8 fte) |
* Lid commissie hand- en polsletsel Nederlandse Vereniging voor Traumachirurgie (onbetaald) |
* ZonMw - Operatief versus conservatief skiduimen - Projectleider * Innovatiefonds zorgverzekeraars - Development of Hand Surgery Outcome Application with integrated VR-glove - Projectleider * Operatief versus conservatief proximale humerusfracturen - Projectleider * ZonMw - Cast immobilisation versus Luceme cast in patients with metacarpal fractures - Geen projectleider * ZonMW - Optimalisatie prehospitale triage (take off grant) - Projectleider * Defensie - Ontwikkeling field triage decision aid - Geen projectleider |
Geen actie |
|
Souer
|
Orthopedisch chirurg, handchirurg (FESSH), Xpert Clinics Amsterdam |
* Secretaris Werkgroep hand en pols NOV (onbetaald) *Fellowship director Nationale Hand en Pols Fellowship |
*Werkzaam in ZBC op gebied hand en pols. Geen financieel voordeel bij advies dat voorkomt uit deze richtlijn * Erasmus MC - Machine learning prognostic models for outcome of thumb osteoarthritis and carpal tunnel syndrome * Xpert Clinics - Psychosocial aspects of hand conditions |
Geen actie |
|
Özdemir
|
Radioloog in het Martini ziekenhuis Groningen vanaf september 2022 tot heden. MSK radioloog te LUMC Leiden t/m januari 2022. NWZ februari 2022 t/m augustus 2022.
|
Geen |
Ik doe onderzoek in de HORNA en CHENA studies. Studie gefinancierd door industrie (Enzalutamide). Geen enkele relatie met richtlijn scaphoïd |
Geen actie |
|
Wijn, de
|
Plastisch chirurg in het Rode kruis Ziekenhuis, Spaarne gasthuis en Blooming |
* Congrescommissie NVPC (onbetaald) |
Geen
|
Geen actie |
|
Wouters
|
Postdoctoraal onderzoeker Erasmus MC Plastische Chirurgie/Revalidatie
Aangevuld 14-12-2023: Assistant professor, afdelingen Plastische, Reconstructieve en Handchirurgie en Revalidatiegeneeskunde, Erasmus MC Rotterdam. |
Eindredacteur Ned Tijdsch Handtherapie
Aangevuld 14-12-2023: Bestuurslid Nederlandse Vereniging Handtherapie (onbetaald)
|
ZonMw - THETA study - betreft doelmatigheidsonderzoek rondom de niet-chirurgische behandeling CMC-1 artrose – Projectleider
Aangevuld 14-12-2023: *ZonMw – Uitkomstinformatie in de dagelijkse zorg (Projectleider) *ZonMw/NWO – Veni: Predicting individualized clinically relevant outcomes: a new method for decision support using routine outcome measurements (Projectleider) *EU Horizon: PREPARE: Personalized rehabilitation via novel AI patient stratification strategies. |
Geen actie |
|
Thole
|
AIOS spoedeisende hulp bij Albert Schweitzer Ziekenhuis
Aangevuld 23-12-2023 Spoedeisende hulp arts in het St Antonius Ziekenhuis (Utrecht en Nieuwegein) |
Tot 23-12-2023: Lid PVC (plenaire visitatie commissie) voor opleiding SEH (onbetaald)
Aangevuld 23-12-2023: Project Zinnige Zorg urineweginfecties en onderste luchtweginfecties (onbetaald) |
Geen
|
Geen actie |
|
Debeij
|
Plastisch chirurg HAGA hand-, pols- en elleboogcentrum, betaald
Tot 01-01-2024: Xpert Clinics hand-, pols- en elleboogchirurg, betaald |
Richtlijn scaphoïdfractuur |
*Congrescommissie Nederlandse vereniging voor handchirurgie. Course director Esser masterclass artrose en fracturen. |
Geen actie |
|
Jonkergouw (tot mei 2023) |
Junior adviseur patiëntbelang - Patiëntenfederatie Nederland |
Geen |
Geen |
Geen actie |
|
Broere (volgt Jonkergouw op vanaf mei 2023) |
Junior adviseur patiëntbelang - Patiëntenfederatie Nederland |
Geen |
Geen |
Geen actie |
|
Den Hertog
|
Gipsverbandmeester |
Bestuurslid VGN voorzitter commissie professionaliteit |
Geen |
Geen actie |
|
Maas |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
|
Geltink |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
|
Leeuwen, van |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
|
Jennen |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen actie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door zitting van een afgevaardigde van de Patiëntenfederatie Nederland in de klankbordgroep. De Patiëntenfederatie Nederland werd uitgenodigd voor de schriftelijke knelpunteninventarisatie. Het verslag hiervan (zie aanverwante producten) is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Wkkgz & Kwalitatieve raming van mogelijke substantiële financiële gevolgen
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst raming |
Toelichting |
|
Behandeling – niet – of minimaal verplaatste taille fracturen |
Geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft, het geen toename in het aantal in te zetten voltijdsequivalenten aan zorgverleners betreft en het geen wijziging in het opleidingsniveau van het zorgpersoneel betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met acute scaphoïdfracturen. Er zijn knelpunten aangedragen door relevante partijen middels een schriftelijke knelpunteninventarisatie. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk op basis van hun relatieve belang bij de besluitvorming rondom aanbevelingen. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4.1 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
De beoordelingen van de literatuur en de conclusies zijn gedaan op basis van de GRADE systematiek.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (ofwel gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs, de belangrijkste overwegingen en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt)organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de concept richtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt)organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwaliteit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
