Indicatiestelling vrouwen met obesitas en een kinderwens bij chirurgische behandeling van obesitas
Uitgangsvraag
Kan een vrouw met een kinderwens metabole chirurgie voor de behandeling van (ernstige) obesitas ondergaan?
Aanbeveling
Aanbeveling 1
Bespreek anticonceptie, fertiliteit en zwangerschap bij vrouwen in de vruchtbare levensfase die metabole chirurgie overwegen.
Aanbeveling 2
Verwijs vrouwen met actuele kinderwens en metabole chirurgie in de voorgeschiedenis naar de gynaecoloog voor een specialistisch preconceptie consult.
Overwegingen
De onderstaande overwegingen en aanbevelingen gelden voor het overgrote deel van de populatie waarop de uitgangsvraag betrekking heeft.
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Op basis van de literatuur lijkt het erop dat voor een aantal cruciale uitkomstmaten er klinisch relevante effecten zijn zowel in het voordeel als in het nadeel van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas.
Het aantal gevallen van pre-eclampsie en zwangerschapsgerelateerde hypertensieve aandoeningen lijkt lager tijdens de zwangerschap bij vrouwen die metabole chirurgie hebben ondergaan dan bij vrouwen met (ernstige) obesitas die geen behandeling kregen. De bewijskracht voor deze uitkomstmaten is volgens de GRADE-classificatie in beide gevallen ‘laag’.
Daarnaast laat de literatuur ook zien dat het aantal gevallen van foetale groeirestrictie tijdens de zwangerschap hoger lijkt te zijn bij vrouwen die metabole chirurgie hebben ondergaan, vergeleken met vrouwen met (ernstige) obesitas die geen behandeling kregen. De bewijskracht voor deze uitkomstmaat is volgens de GRADE-classificatie ‘laag’.
De literatuur laat verder geen (klinisch relevant) effect zien van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas op het vóórkomen van perinatale sterfte, IUVD en partus prematurus. De bewijskracht voor deze uitkomstmaten is volgens de GRADE-classificatie in alle gevallen ‘zeer laag’.
Er werden geen studies gevonden waarin het effect van metabole chirurgie op het vóórkomen van HELLP-syndroom tijdens de zwangerschap werd beschreven voor vrouwen die metabole chirurgie hadden ondergaan vergeleken met vrouwen met (ernstige) obesitas die geen behandeling kregen.
De overall bewijskracht voor alle cruciale uitkomstmaten is gegradeerd als zeer laag. Dit komt doordat er louter observationele studies werden gevonden.
Op basis van de literatuur lijkt het erop dat voor een aantal belangrijke uitkomstmaten er klinisch relevant effecten zijn in het voordeel van metabole chirurgie ten opzichte van een conservatieve behandeling van (ernstige) obesitas.
Het aantal gevallen van macrosomie en diabetes gravidarum lijkt lager tijdens de zwangerschap bij vrouwen die metabole chirurgie hebben ondergaan dan bij vrouwen met obesitas die geen behandeling kregen. De bewijskracht voor deze uitkomstmaten is volgens de GRADE-classificatie in beide gevallen ‘laag’.
De literatuur laat geen (klinisch relevant) effect zien van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas op het vóórkomen van sectio caesarea, NICU-opname, aangeboren afwijkingen, Apgar score < 7 na 5 minuten, geboortetrauma, wondinfecties, endometritis, trombo-embolische processen en fluxus postpartum. De bewijskracht voor deze uitkomstmaten is volgens de GRADE-classificatie in alle gevallen ‘zeer laag’.
Er werd geen literatuur gevonden waarin het effect van metabole chirurgie op het vóórkomen van asfyxie, pH arteria umbilicalis, geboortetrauma, doorgaande zwangerschap, miskraam, levende geboorte, fertilieitsbevorderende behandeling/ spontane zwangerschap werd beschreven voor vrouwen die metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die geen behandeling kregen.
Twee studies die niet werden geincludeerd op basis van methodologische tekortkomingen (Christolfini, 2014; Consalvo, 2017), rapporteerden een grotere kans op zwangerschap na metabole chirurgie in vergelijking met vrouwen met obesitas die geen behandeling kregen. Gezien de slechte kwaliteit van deze beide observationele studies, blijft het effect van metabole chirurgie op fertiliteits uitkomsten, zowel bij vrouwen met obesitas en infertiliteit als voor diegenen zonder infertiliteit, onduidelijk.
Analoog aan de Preconceptie Indicatielijst (PIL) en de Zorgstandaard integrale geboortezorg is het belangrijk dat vrouwen met een metabole operatieve ingreep in de voorgeschiedenis naar de gynaecoloog worden verwezen voor een specialistisch preconceptie consult. De werkgroep verwijst voor de inhoud van het specialistisch preconceptie consult naar de PIL.
Extra aandacht voor ernstige hypoglycemieen die kunnen optreden bij zwangere vrouwen die een metabole operatieve ingreep hebben ondergaan is geadviseerd (Rottenstreich, 2018b).
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers)
Voor vrouwen met ernstige obesitas in de vruchtbare levensfase kan een metabole operatieve ingreep impact hebben op hun anticonceptie en zwangerschap. Er zijn de voordelen van een metabole operatieve ingreep voor de kans op hypertensieve zwangerschapsaandoeningen en zwangerschapsdiabetes, en nadelen voor de kans op een kind dat te klein is voor de duur van de zwangerschap. Deze voor- en nadelen kunnen voor individuele vrouwen een verschillende waarde hebben. Hierin is dus bij uitstek ruimte voor gezamenlijke besluitvorming ten aanzien van het wel of niet ondergaan van een metabole operatieve ingreep.
Kosten (middelenbeslag)
Er is geen duidelijkheid over de kosten specifiek voor deze behandeling gerelateerd aan de zwangerschap. Er is een kans op kostenbesparing omdat er mogelijk minder complicaties zijn. Daar tegenover staat dat er ook bepaalde risico’s zijn die mogelijk extra kosten met zich meebrengen. Voor deze aannamen zijn geen gegevens met hoge bewijskracht.
Aanvaardbaarheid voor de overige relevante stakeholders
Er zijn voor dit aspect geen noemenswaardige bezwaren vanuit het veld, die van invloed zijn op de besluitvorming met betrekking tot vrouwen met ernstige obesitas en een kinderwens. Het verwijzen van vrouwen met een actieve kinderwens voor een specialistisch preconceptieconsult is nog niet overal routine.
Haalbaarheid en implementatie
Er is weinig inzicht in de haalbaarheid en kwaliteit van de informatie over fertiliteit of zwangerschap aan vrouwen met ernstige obesitas die metabole chirurgie overwegen, en de rol die deze uitkomsten spelen in de counseling over dit besluit.
In de Preconceptie Indicatie Lijst (PIL) worden mogelijke belemmerende factoren voor implementatie benoemd, zoals awareness van de verschillende zorgverleners en bij vrouwen met een actuele of toekomstige kinderwens. Daarnaast is de bekostiging van het specialistisch preconceptieconsult nog niet optimaal geregeld.
Rationale/ balans tussen de argumenten voor en tegen de interventie
Aanbeveling-1
Op basis van de literatuur lijkt er voor de volgende uitkomstmaten een mogelijk voordeel van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas te zijn: pre-eclampsie, zwangerschapsgerelateerde hypertensieve aandoeningen, macrosomie en diabetes gravidarum. Daarnaast lijkt op basis van de literatuur er een mogelijk nadeel van metabole chirurgie vergeleken met conservatieve behandeling van (ernstige) obesitas te zijn voor de uitkomstmaat foetale groeirestrictie. Op basis van de literatuur is het onduidelijk wat het effect is van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas voor reproductieve uitkomsten. Door de lage of zeer lage bewijskracht is het niet mogelijk om een richting aan te geven in de aanbeveling. Het is belangrijk om de mogelijke voor- en nadelen van metabole chirurgie vergeleken met een conservatieve behandeling van (ernstige) obesitas met de patiënt te bespreken.
Aanbeveling-2
Analoog aan de PIL is een specialistisch preconceptie consult aanbevolen bij vrouwen met metabole chirurgie in de voorgeschiedenis.
Onderbouwing
Achtergrond
Vrouwen met ernstige obesitas hebben een hogere kans op complicaties tijdens de zwangerschap dan vrouwen met een gezond gewicht: de kans op diabetes gravidarum, hypertensieve zwangerschapsaandoeningen, vroeggeboorte en geboortetrauma zijn groter. Ook hebben kinderen van moeders met obesitas later zelf meer kans op obesitas. Metabole chirurgie leidt tot gewichtsverlies, waarmee waarschijnlijk sommige zwangerschapscomplicaties (diabetes, macrosomie) minder waarschijnlijk zijn. Er zijn ook complicaties die juist vaker op zouden kunnen treden (spontane vroeggeboorte, groeirestrictie). In deze module wordt uitgezocht of vrouwen met ernstig overgewicht in de vruchtbare leeftijd, in het bijzonder vrouwen met een kinderwens, gebaat zijn bij metabole chirurgie ten opzichte van een conservatieve behandeling van het overgewicht (leefstijlaanpassingen of afwachtend beleid/geen behandeling van het overgewicht).
Conclusies / Summary of Findings
Uitkomstmaat 1. Partus prematurus
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van partus prematurus (gedefinieerd als een geboorte < 37 weken) bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Adams, 2015; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a) |
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van partus prematurus (gedefinieerd als een geboorte < 32 weken) bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Rottenstreich, 2018a) |
Uitkomstmaat 2. Foetale groeirestrictie
|
Laag GRADE |
Het aantal gevallen van foetale groeirestrictie tijdens de zwangerschap (gedefinieerd als geboortegewicht <10e percentiel, ≤ 10e percentiel of onbekende definitie) lijkt hoger bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen (OR 1,86; 95%BI 1,25 tot 2,77).
Bronnen: (Adams, 2015; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 3. Macrosomie
|
Laag GRADE |
Het aantal gevallen van macrosomie (gedefinieerd als geboortegewicht > 4000 gram, ≥ 4000 gram, > 4500 gram of onbekende definitie) lijkt lager bij neonaten van vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met neonaten van vrouwen met obesitas die zwanger werden en geen behandeling kregen (OR 0,30; 95%BI 0,17 tot 0,51).
Bronnen: (Adams, 2015; Burke, 2010; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 4. Neonatale intensive care unit (NICU) - opname
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van een NICU opname van de neonaat bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (De Alencar Costa, 2016; Lesko, 2012; Rottenstreich, 2018) |
Uitkomstmaat 5. Aangeboren afwijkingen
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van aangeboren afwijkingen van de neonaat bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Adams, 2015; De Alencar Costa, 2016; Neovius, 2019; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 6. Apgarscore < 7 na 5 minuten
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van een Apgarscore < 7 na 5 minuten van de neonaat bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 7. Perinatale sterfte
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van perinatale sterfte bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Adams, 2015; Burke, 2010; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 8. Intra- uteriene vruchtdood (IUVD)
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van IUVD bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Adams, 2015; Burke, 2010; Johansson, 2015) |
Uitkomstmaat 9. Sectio caesarea
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van sectio caesarea bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Adams, 2015; Burke, 2010; de Alencar Costa, 2016; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 10. Diabetes gravidarum
|
Laag GRADE |
Het aantal gevallen van diabetes gravidarum lijkt lager bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen (OR 0,27; 95%BI 0,15 tot 0,48).
Bronnen: (Adams, 2015; Burke, 2010; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008) |
Uitkomstmaat 11. Zwangerschaps-gerelateerde hypertensieve aandoeningen
|
Laag GRADE |
Het aantal gevallen van zwangerschaps-gerelateerde hypertensieve aandoeningen lijkt lager bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen (OR 0,26; 95%BI 0,17 tot 0,41).
Bronnen: (Adams, 2015; Bennett, 2010; Lesko, 2012; Rottenstreich, 2018a) |
Uitkomstmaat 12. Pre-eclampsie
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van ernstige pre-eclampsie bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Bennet, 2010; Rottenstreich 2018; Weintraub, 2008) |
Uitkomstmaat 13. Trombo-embolische processen
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van trombo-embolische processen bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Rottenstreich, 2018a) |
Uitkomstmaat 14. Fluxus postpartum
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van fluxus postpartum bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Burke, 2010; Lesko, 2012; Rottenstreich, 2018a) |
Uitkomstmaat 15. Endometritis
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van endometritis bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Lesko, 2012) |
Uitkomstmaat 16. Wondinfecties
|
Zeer laag GRADE |
Het is onduidelijk wat het effect is van metabole chirurgie op het vóórkomen van wondcomplicaties bij vrouwen die zwanger werden nadat ze metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas die zwanger werden en geen behandeling kregen.
Bronnen: (Lesko, 2012) |
Uitkomstmaat 17. Overige uitkomsten
|
- GRADE |
Het is onbekend wat het effect is van metabole chirurgie vergeleken met geen behandeling of leefstijl interventies op het vóórkomen van de volgende uitkomstmaten:
|
Uitkomstmaat 18. Reproductieve uitkomsten
|
- GRADE |
Het is onbekend wat het effect is van metabole chirurgie vergeleken met geen behandeling of leefstijl interventies op het vóórkomen van de volgende uitkomstmaten: doorgaande zwangerschap, miskraam, levende geboorte, fertiliteitsbevordende behandeling/spontane zwangerschap. |
Samenvatting literatuur
De systematische review van Galazis (2014) vergeleek perinatale en maternale uitkomsten van zwangerschappen die plaatsvond na metabole chirurgie vergeleken met een controlegroep (zwangerschap zonder voorafgaande metabole chirurgie). Er was systematisch gezocht in relevante databases tot juni 2014. Galazis (2014) includeerde zeventien observationele studies die rapporteerden over zwangerschapsuitkomsten bij vrouwen na metabole chirurgie vergeleken met vrouwen met obesitas of vrouwen gematcht op BMI zonder metabole chirurgie voorafgaand aan de zwangerschap. Er werden geen taalrestricties gehanteerd. Zeven studies (Dixon, 2005; Ducarme, 2007; Lapolla, 2010; Kjaer, 2013; Roos, 2013; Skull, 2004; Wittgrove, 1998) hiervan beschreven uitkomsten op basis van de ‘gastric banding’ techniek (> 10% van de geïncludeerde patiënten onderging deze techniek). Aangezien deze techniek niet meer wordt gebruikt, werden deze studies geëxcludeerd voor de analyse van deze module. Twee studies onderzochten de uitkomsten in dezelfde groep vrouwen (gepaarde data in plaats van twee patiëntengroepen) en zodoende werden deze studies ook geëxcludeerd (Amsalem, 2013; Aricha-Tamir, 2012). Tot slot werden vier studies geëxcludeerd doordat vrouwen in de controlegroep gematcht waren op basis van de BMI voorafgaand aan de zwangerschap, in plaats van de BMI voorafgaand aan metabole chirurgie (Belogolovkin, 2012; Josefsson, 2011; Santulli, 2010; Shai, 2014). De vier overgebleven studies uit het review van Galazis (2014) werden geïncludeerd voor deze module (Bennett, 2010; Burke, 2010; Lesko, 2012; Weintraub, 2008).
De literatuur met betrekking tot perinatale en maternale uitkomsten werd vervolgens geüpdatet met één studie uit het review van Kwong (2013) die niet in het review van Galazis (2014) zat (Johansson, 2015) en met drie studies die gepubliceerd waren sinds het review van Galazis (2014) (Adams, 2015; De Alencar Costa, 2016; Rottenstreich, 2018a). Er werden geen studies geïncludeerd die reproductieve uitkomstmaten rapporteerden.
In de studie van Johannson wordt een populatie uit de Swedish medical birth registry beschreven (periode 2006 tot 2011), in de studie van Neovius wordt dezelfde registratie gebruikt voor de periode 2007 tot 2014. Door de overlap kunnen niet beide studies voor eenzelfde uitkomstmaat worden meegenomen.
In totaal werden negen studies opgenomen in de literatuuranalyse (Adams, 2015; Bennett 2010, Burke 2010; De Alencar Costa, 2016; Johansson, 2015; Neovius, 2019; Lesko, 2012; Rottenstreich, 2018a; Weintraub 2008)
Resultaten
In alle onderstaande meta-analyses worden ongecorrigeerde Odds Ratio’s (OR’s) gerapporteerd.
Perinatale uitkomsten
Uitkomstmaat 1. Partus prematurus
Vijf studies beschreven de uitkomst partus prematurus (Adams, 2015; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a). Vier studies hadden partus prematurus gedefinieerd als een geboorte na een zwangerschapsduur < 37 weken (Adams, 2015; De Alencar Costa, 2016; Johansson, 2015; Rottenstreich, 2018), één studie beschreef geen definitie (Lesko, 2012). Het was in alle gevallen onbekend of het om een spontane vroeggeboorte of om een iatrogene vroeggeboorte ging.
Bij 187 van de 1624 vrouwen (12%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd een partus prematurus gerapporteerd, vergeleken bij 332 van de 3440 van de vrouwen (10%) met obesitas die zwanger werden en geen behandeling ondergingen (OR 0,96; 95%BI 0,65 tot 1,42) (Figuur 1).
Eén studie rapporteerde over het vóórkomen van partus prematurus na een zwangerschap van < 32 weken. Rottenstreich (2018a) rapporteerde dit bij 1 van de 119 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan ten opzichte van 0 van de 119 vrouwen (0%) in de controlegroep (OR 3,03; 95%BI 0,12 tot 75,02).
Figuur 1 Meta-analyse uitkomstmaat ‘partus prematurus’ op basis van ongecorrigeerde data
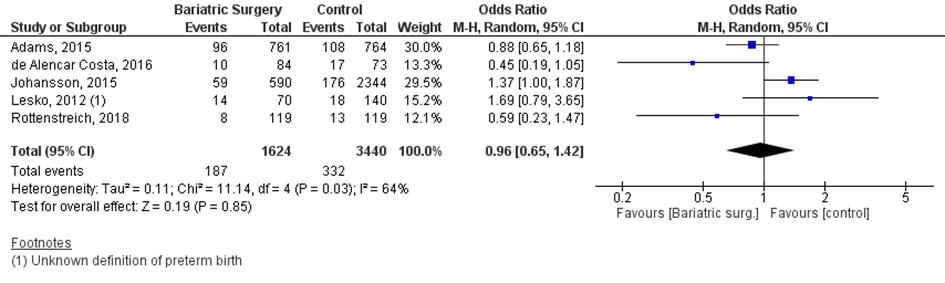
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst partus prematurus (gedefinieerd als geboorte bij < 37 weken) is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 0,96; 95%BI 0,65 tot 1,42)). Zodoende kwam de bewijskracht uit op zeer laag.
De bewijskracht voor de uitkomst partus prematurus (gedefinieerd als geboorte bij < 32 weken) is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het effect omvat de waarde van geen (klinisch relevant) effect (OR 3,03; 95%BI 0,12 tot 75,02)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 2. Foetale groeirestrictie
Zes studies beschreven de uitkomstmaat foetale groeirestrictie (Adams, 2015; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008). Twee studies (Johansson, 2015; Rottenstreich, 2018) definieerden foetale groeirestrictie als een geboortegewicht <10e percentiel; Adams (2015) definieerde dit als een geboortegewicht ≤ 10e percentiel; Lesko (2012) en Weintraub (2008) definieerden deze uitkomst niet.
Bij 232 van de 2134 vrouwen (11%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd foetale groeirestrictie tijdens de zwangerschap gerapporteerd, vergeleken bij 276 van de 3733 vrouwen met obesitas (7%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,86; 95%BI 1,25 tot 2,77) (Figuur 2).
Figuur 2 Meta-analyse uitkomstmaat ‘foetale groeirestrictie’ op basis van ongecorrigeerde data
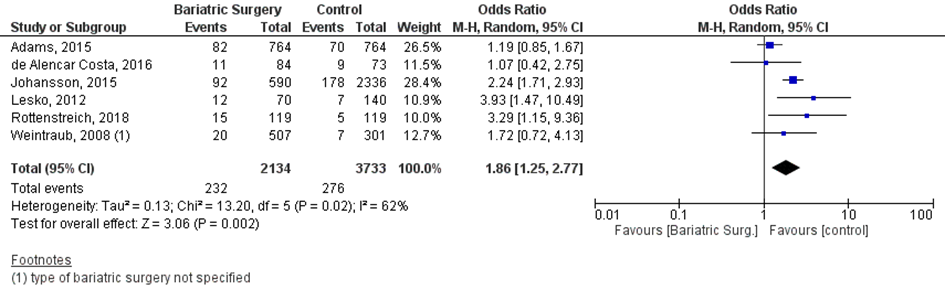
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval.
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. Het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van een klinisch relevant effect (OR 1,86; 95%BI 1,25 tot 2,77). De bewijskracht voor de uitkomst foetale groeirestrictie wordt niet verder verlaagd vanwege het risico op bias door het gebruik van ongecorrigeerde data. De werkgroep verwacht dat de vrouwen in de observationele studies die metabole chirurgie hebben ondergaan vermoedelijk minder risico hadden op foetale groeirestrictie (bijvoorbeeld in verband met meer co-morbiditeit zoals diabetes, of een hogere BMI) dan vrouwen met obesitas die geen metabole chirurgie hadden ondergaan. Daardoor vermoedt de werkgroep dat de data, indien ze in gecorrigeerde vorm zouden worden weergegeven, mogelijk een groter effect zouden laten zien dan in ongecorrigeerde vorm. Deze afweging is toegepast op alle uitkomsten waarvan de effectmaat klinisch relevant werd geacht, en statistisch significant verschillend was van de controlegroep. Hierdoor bleef de bewijskracht laag.
Uitkomstmaat 3. Macrosomie
Zeven studies beschreven de uitkomst macrosomie (Adams, 2015; Burke, 2010; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008). Vier studies definieerden macrosomie als een geboortegewicht van > 4000 gram (Adams, 2015; De Alencar Costa, 2016; Lesko, 2012; Rottenstreich, 2018a); Johansson (2015) definieerde dit als een geboortegewicht > 4500 gram; Weintraub (2008) definieerde dit als een geboortegewicht ≥ 4000 gram; Burke (2010) rapporteerde geen definitie van macrosomie.
Bij 123 van de 2488 vrouwen (5%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd macrosomie van de neonaat gerapporteerd, vergeleken bij 454 van de 4079 vrouwen met obesitas (11%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,30; 95%BI 0,17 tot 0,51) (Figuur 3).
Figuur 3 Meta-analyse uitkomstmaat ‘macrosomie’ op basis van ongecorrigeerde data
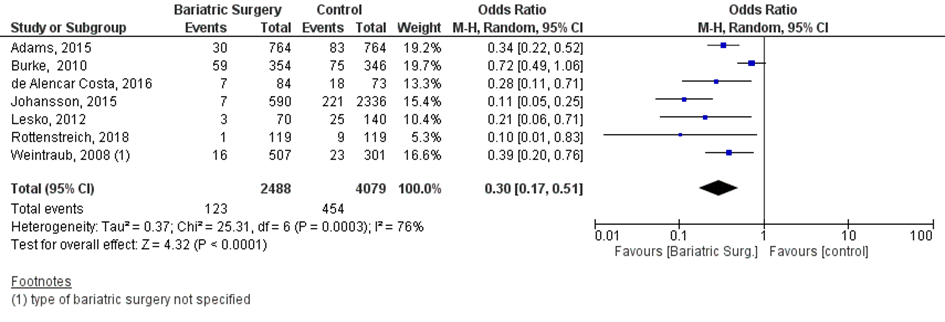
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. Het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van een klinisch relevant effect (OR 0,30; 95%BI 0,17 tot 0,51). De werkgroep verwacht dat de vrouwen in de observationele studies die metabole chirurgie hebben ondergaan vermoedelijk minder risico hadden op foetale groeirestrictie (bijvoorbeeld in verband met meer co-morbiditeit zoals diabetes, of een hogere BMI) dan vrouwen met obesitas die geen metabole chirurgie hadden ondergaan. Daardoor vermoedt de werkgroep dat de data, indien ze in gecorrigeerde vorm zouden worden weergegeven, mogelijk een groter effect zouden laten zien dan in ongecorrigeerde vorm. Deze afweging is toegepast op alle uitkomsten waarvan de effectmaat klinisch relevant werd geacht, en statistisch significant verschillend was van de controlegroep. Hierdoor bleef de bewijskracht laag.
Uitkomstmaat 4. Neonatale intensive care unit (NICU) - opname
Drie studies beschreven de uitkomst NICU-opname (De Alencar Costa, 2016; Lesko, 2012; Rottenstreich, 2018a).
Bij 13 van de 273 vrouwen (5%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd een NICU opname van de neonaat gerapporteerd, vergeleken bij 28 van de 332 vrouwen met obesitas (8%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,74; 95%BI 0,36 tot 1,50) (Figuur 4).
Figuur 4 Meta-analyse uitkomstmaat ‘NICU opname’ op basis van ongecorrigeerde data
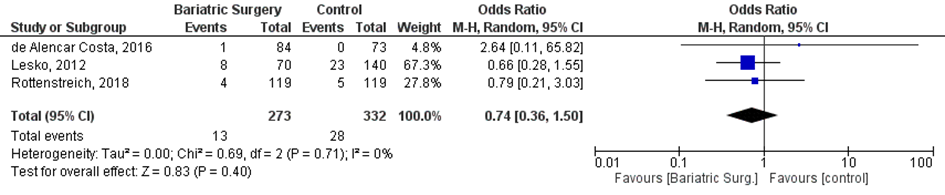
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst NICU opname is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 0,74; 95%BI 0,36 tot 1,50)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 5. Aangeboren afwijkingen
Vijf studies beschreven de uitkomst aangeboren afwijkingen (Adams, 2015; De Alencar Costa, 2016; Neovius, 2019; Rottenstreich, 2018a; Weintraub, 2008). Geen van de studies rapporteerde een definitie.
Bij 155 van de 3926 vrouwen (4%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd een aangeboren afwijking van de neonaat gerapporteerd, vergeleken bij 1534 van de 31361 vrouwen met obesitas (5%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,19; 95%BI 0,56 tot 2,53) (Figuur 5).
Figuur 5 Meta-analyse uitkomstmaat ‘aangeboren afwijkingen’ op basis van ongecorrigeerde data
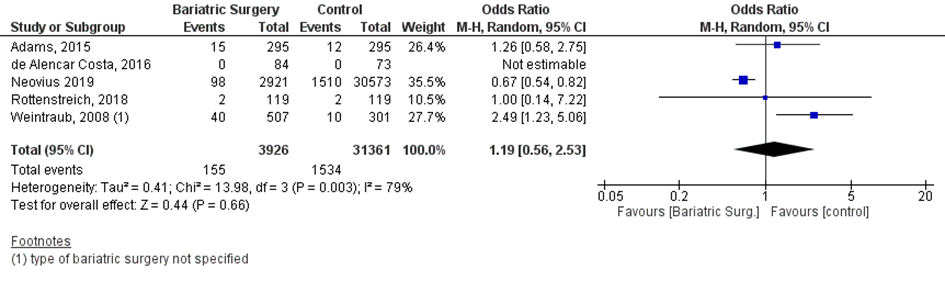
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst aangeboren afwijkingen is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 1,22; 95%BI 0,61 tot 2,44)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 6. Apgarscore < 7 na 5 minuten
Twee studies beschreven de uitkomst Apgarscore < 7 na 5 minuten (Rottenstreich, 2018a; Weintraub, 2008).
Bij 7 van de 626 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd een Apgarscore van < 7 na 5 minuten van de neonaat gerapporteerd, vergeleken bij 2 van de 420 vrouwen met obesitas (0,5%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,99; 95%BI 0,47 tot 8,37) (Figuur 6).
Figuur 6 Meta-analyse uitkomstmaat ‘Apgarscore < 7 na 5 minuten’ op basis van ongecorrigeerde data
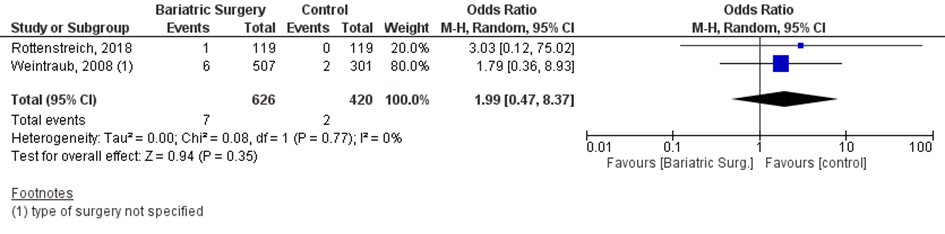
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst Apgarscore < 7 na 5 minuten is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 1,99; 95%BI 0,47 tot 8,37)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 7. Perinatale sterfte
Zes studies beschreven de uitkomst ‘perinatale sterfte’ (Adams, 2015; Burke, 2010; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018; Weintraub, 2008). Tabel 1 presenteert een overzicht van de gehanteerde definities in het Engels.
Bij 27 van de 1941 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd perinatale sterfte gerapporteerd, vergeleken bij 32 van de 3557 vrouwen met obesitas (1%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,31; 95%BI 0,50 tot 3,43) (Figuur 7).
Tabel 1 Gehanteerde definities voor de uitkomst perinatale sterfte
|
Auteur (jaartal) |
Definitie in het Engels |
|
Adams (2015) |
‘Fetal death’: geen nadere definitie (lijkt te refereren aan neonatal death) |
|
Burke (2010) |
‘Fetal demise’: geen nadere definitie |
|
Johansson (2015) |
Stillbirth + neonatal death: - ‘Stillbirth (fetal death at ≥22 completed weeks of gestation on or after July 1, 2008 (97% of pregnancies ending in fetal death) and at ≥28 weeks before July 1, 2008 (<3% of pregnancies ending in fetal death))’ - ‘Neonatal death’: death <28 days of live birth |
|
Lesko (2012) |
‘Perinatal mortality’: geen nadere definitie |
|
Rottenstreich (2018a) |
‘Stillbirth or neonatal mortality’: geen nadere definitie |
|
Weintraub (2008) |
‘Perinatal mortality’: geen nader definitie |
Figuur 7 Meta-analyse uitkomstmaat ‘perinatale sterfte’ op basis van ongecorrigeerde data
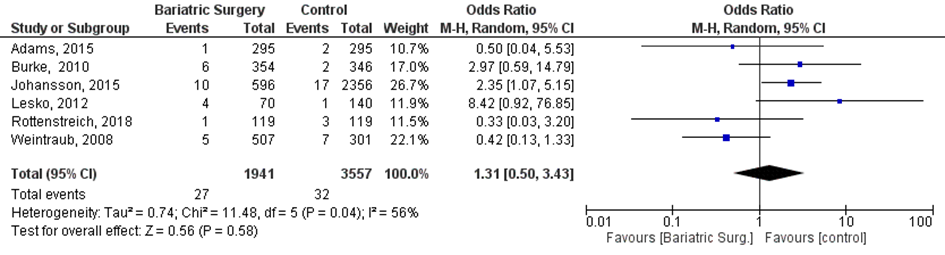
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst perinatale sterfte is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 1,31; 95%BI 0,50 tot 3,43)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 8. Intra- uteriene vruchtdood (IUVD)
Drie studies beschreven de uitkomst ‘Intra- uteriene vruchtdood (IUVD)’ (Adams, 2015; Burke, 2010; Johansson, 2015). Tabel 2 presenteert een overzicht van de gehanteerde definities in het Engels.
Bij 13 van de 1245 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd IUVD gerapporteerd, vergeleken bij 16 van de 2997 vrouwen met obesitas (1%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,88; 95%BI 0,85 tot 4,16) (Figuur 8).
Tabel 2 Gehanteerde definities voor de uitkomst intra- uteriene vruchtdood (IUVD)
|
Auteur (jaartal) |
Definitie in het Engels |
|
Adams (2015) |
‘Fetal death’: geen nadere definitie (lijkt te refereren aan neonatal death) |
|
Burke (2010) |
‘Fetal demise’: geen nadere definitie |
|
Johansson (2015) |
Stillbirth: ‘Stillbirth (fetal death at ≥22 completed weeks of gestation on or after July 1, 2008 (97% of pregnancies ending in fetal death) and at ≥28 weeks before July 1, 2008 (< 3% of pregnancies ending in fetal death))’ |
Figuur 8 Meta-analyse uitkomstmaat ‘perinatale sterfte’ op basis van ongecorrigeerde data
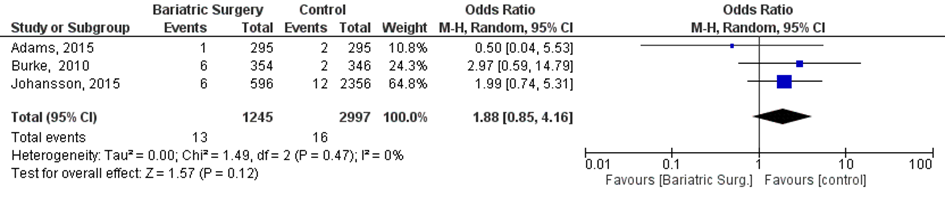
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst IUVD is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 1,88; 95%BI 0,85 tot 4,16)). Hiermee kwam de bewijskracht uit op zeer laag.
Maternale uitkomsten
Uitkomstmaat 9. Sectio caesarea
Zes studies beschreven de uitkomstmaat sectio caesarea (Adams, 2015; Burke, 2010; de Alencar Costa, 2016; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008). Bij vijf van de zes studies was het onbekend wat de indicatie was voor de sectio caesarea; de indicaties in de studie van Rottenstreich (2018a) worden hieronder apart beschreven.
Bij 501 van de 1429 vrouwen (35%) die zwanger werden nadat ze metabole chirurgie ondergingen werd een sectio caesarea uitgevoerd, vergeleken bij 507 van 1274 vrouwen met obesitas (40%) die zwanger werden en geen behandeling ondergingen (OR 0,83; 95% BI 0,51 tot 1,33) (Figuur 9).
In de studie van Rottenstreich (2018a) werd bij 42 van de 119 vrouwen (35%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan een sectio caesarea gerapporteerd, vergeleken met 56 van de 119 vrouwen met obesitas (47%) die zwanger werden en geen behandeling kregen. De volgende indicaties voor de sectio caesarea werden gerapporteerd bij vrouwen die metabole chirurgie hadden ondergaan vergeleken met vrouwen met obesitas: 2 of meer sectio’s in de voorgeschiedenis (36 versus 27%); weigeren van trial of labor after caesarean (TOLAC) (24 versus 23%); niet vorderende ontsluiting (0 versus 4%); foetale nood (29 versus 30%); overige reden (niet gespecificeerd) (12 versus 16%).
Figuur 9 Meta-analyse uitkomstmaat ‘sectio caesarea’ op basis van ongecorrigeerde data
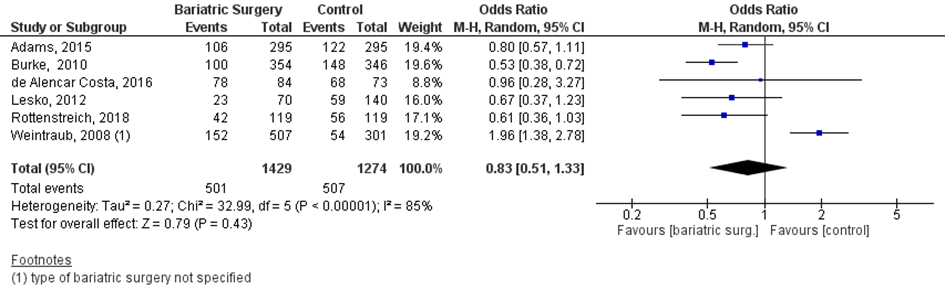
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomstmaat sectio caesarea is voor de vergelijking tussen metabole chirurgie en geen behandeling met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval omvat de waarde van geen (klinisch relevant) effect (OR 0,83; 95% BI 0,51 tot 1,33)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 10. Diabetes gravidarum
Acht studies beschreven de uitkomst diabetes gravidarum (Adams, 2015; Burke, 2010; De Alencar Costa, 2016; Johansson, 2015; Lesko, 2012; Rottenstreich, 2018a; Weintraub, 2008). Omdat de studies van Bennet (2010) en Burke (2010) dezelfde populatie beschreven, werd alleen de studie van Burke (2010) geïncludeerd in de meta-analyse. In een sensitiviteitsanalyse werd nagenoeg hetzelfde gepoolde effect gevonden wanneer de studie van Benett (2010) werd meegenomen in plaats van de studie van Burke (2010) (data niet getoond). Bij 97 van de 2007 vrouwen (5%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd diabetes gravidarum gerapporteerd, vergeleken bij 368 van de 3568 vrouwen met obesitas (10%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,27; 95%BI 0,15 tot 0,48) (Figuur 10).
Figuur 10 Meta-analyse uitkomstmaat ‘diabetes gravidarum’ op basis van ongecorrigeerde data
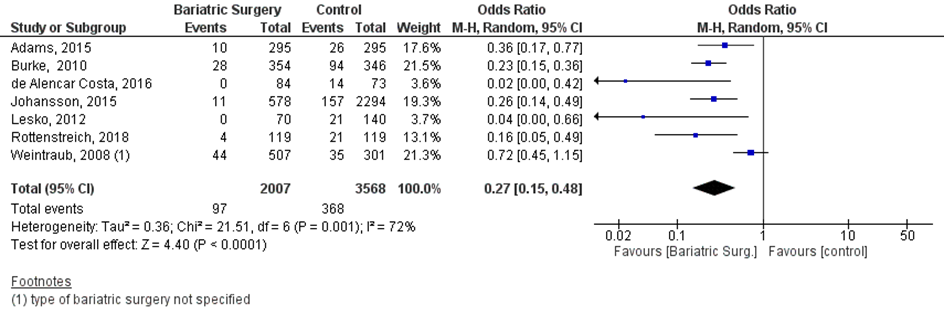
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. Het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van een klinisch relevant effect (OR 0,27; 95%BI 0,15 tot 0,48). De werkgroep verwacht dat de vrouwen in de observationele studies die metabole chirurgie hebben ondergaan vermoedelijk minder risico hadden op foetale groeirestrictie (bijvoorbeeld in verband met meer co-morbiditeit zoals diabetes, of een hogere BMI) dan vrouwen met obesitas die geen metabole chirurgie hadden ondergaan. Daardoor vermoedt de werkgroep dat de data, indien ze in gecorrigeerde vorm zouden worden weergegeven, mogelijk een groter effect zouden laten zien dan in ongecorrigeerde vorm. Deze afweging is toegepast op alle uitkomsten waarvan de effectmaat klinisch relevant werd geacht, en statistisch significant verschillend was van de controlegroep. Hierdoor bleef de bewijskracht laag.
Uitkomstmaat 11. Zwangerschaps-gerelateerde hypertensieve aandoeningen
Vier studies beschreven de uitkomst ‘zwangerschaps-gerelateerde hypertensieve aandoeningen’ (Adams, 2015; Bennett, 2010; Lesko, 2012; Rottenstreich, 2018a). Het was onbekend hoe deze uitkomstmaat was gedefinieerd in de studies.
Bij 27 van de 800 vrouwen (3%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werden zwangerschaps-gerelateerde hypertensieve aandoeningen gerapporteerd, vergeleken bij 101 van de 823 vrouwen met obesitas (12%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,26; 95%BI 0,17 tot 0,41) (Figuur 11).
Figuur 11 Meta-analyse uitkomstmaat ‘zwangerschaps-gerelateerde hypertensieve aandoeningen’ op basis van ongecorrigeerde data
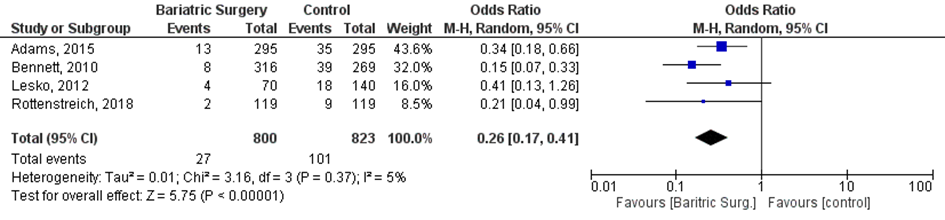
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. Het 95% betrouwbaarheidsinterval rondom het poolde effect omvat de waarde van een klinisch relevant effect (OR 0,26; 95%BI 0,17 tot 0,41). De bewijskracht voor de uitkomst zwangerschaps-gerelateerde hypertensieve aandoeningen wordt niet verder verlaagd vanwege het risico op bias door het gebruik van ongecorrigeerde data. De werkgroep verwacht dat de data, indien ze in gecorrigeerde vorm zouden worden weergegeven, mogelijk een groter effect zouden laten zien doordat vrouwen die metabole chirurgie hebben ondergaan vermoedelijk méér risicofactoren hadden dan vrouwen met obesitas die geen metabole chirurgie hadden ondergaan in de studies. Hierdoor bleef de bewijskracht laag.
Uitkomstmaat 12. Pre-eclampsie
Vijf studies rapporteerden de uitkomstmaat pre-eclampsie (Bennet, 2010; De Alencar Costa, 2013; Lesko, 2012; Rottenstreich 2018a; Weintraub, 2008). In Tabel 3 staat een overzicht van de gehanteerde definities per studie, er werd in de studies geen nadere toelichting gegeven op deze definities. Er werden twee meta-analyses uitgevoerd: 1) meta-analyse met totaal aantal gevallen van ‘pre-eclampsie’, ongeacht de gehanteerde definitie (Figuur 12); 2) meta-analyse met totaal aantal gevallen van ‘ernstige pre-eclampsie’ (Figuur 13).
Tabel 3 Gehanteerde definities voor de uitkomst pre-eclampsie
|
Auteur (jaartal) |
Definitie ‘pre-eclampsie’ |
|
Bennet (2010) |
‘milde pre-eclampsie’ (losse aantallen) 1,2 |
|
|
‘ernstige pre-eclampsie’ (losse aantallen) 1,2 |
|
De Alencar Costa (2013) |
‘pre-eclampsie’ 1,2 |
|
Lesko (2012) |
‘pre-eclampsie’ 1,2 |
|
Rottenstreich (2018) |
‘pre-eclampsie’ (losse aantallen) 1,2 |
|
|
‘ernstige pre-eclampsie’ (losse aantallen) 1,2 |
|
Weintraub (2008) |
‘hypertensieve aandoeningen (totaal aantal milde of ernstige pre-eclampsie en chronische hypertensie)’ 1 |
|
|
‘ernstige pre-eclampsie’ (losse aantallen) 2 |
|
1) meta-analyse met totaal aantal gevallen van ‘pre-eclampsie’, ongeacht gehanteerde definitie. 2) meta-analyse met totaal aantal gevallen van ‘ernstige pre-eclampsie’. |
|
Bij 75 van de 1096 vrouwen (7%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd pre-eclampsie gerapporteerd, vergeleken bij 152 van de 902 vrouwen met obesitas (17%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,35; 95%BI 0,14 tot 0,84) (Figuur 12). Doordat de studie van Weintraub (2008) gebruik maakte van een gecombineerde uitkomstmaat waarin, naast milde en ernstige pre-eclampsie, ook chronische hypertensie was meegenomen, worden de resultaten van deze studie getoond in een subgroep analyse van Figuur 12. De resultaten van de subgroep analyses wijzen in dezelfde richting als het overall gepoolde resultaat.
Figuur 12 Meta-analyse uitkomstmaat ‘pre-eclampsie’ op basis van ongecorrigeerde data
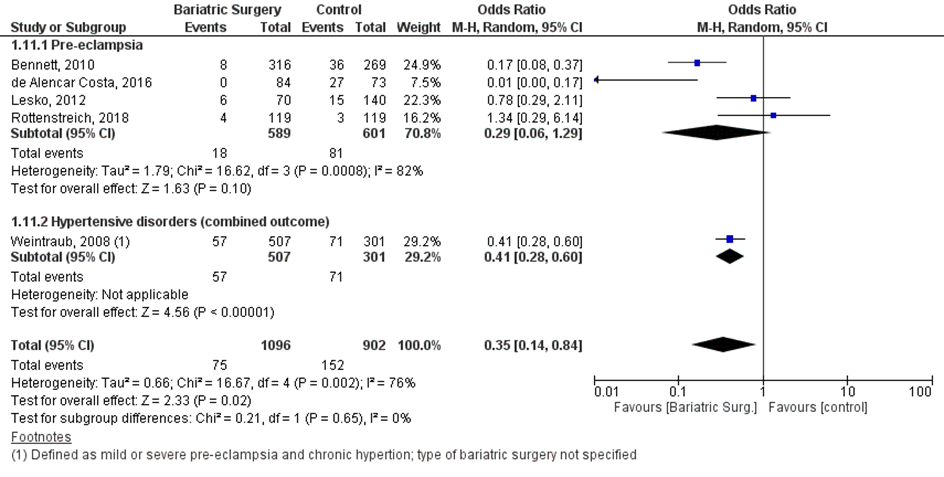
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bij 10 van de 942 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd ernstige pre-eclampsie gerapporteerd, vergeleken bij 27 van de 689 vrouwen met obesitas (4%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,32; 95%BI 0,09 tot 1,10) (Figuur 13).
Figuur 13 Meta-analyse uitkomstmaat ‘ernstige pre-eclampsie’ op basis van ongecorrigeerde data
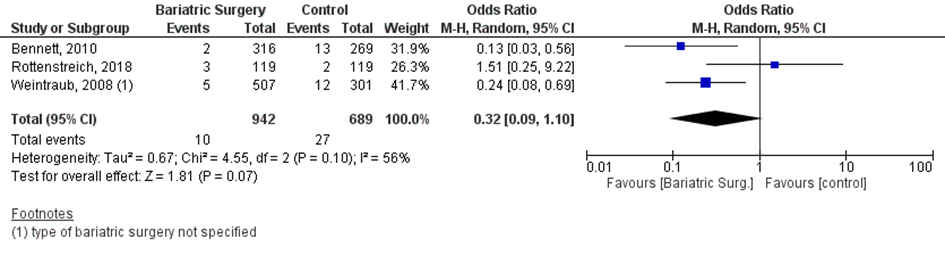
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. Het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van een (mogelijk) klinisch relevant effect (OR 0,35; 95%BI 0,14 tot 0,84). De werkgroep verwacht dat de vrouwen in de observationele studies die metabole chirurgie hebben ondergaan vermoedelijk minder risico hadden op foetale groeirestrictie (bijvoorbeeld in verband met meer co-morbiditeit zoals diabetes, of een hogere BMI) dan vrouwen met obesitas die geen metabole chirurgie hadden ondergaan. Daardoor vermoedt de werkgroep dat de data, indien ze in gecorrigeerde vorm zouden worden weergegeven, mogelijk een groter effect zouden laten zien dan in ongecorrigeerde vorm. Deze afweging is toegepast op alle uitkomsten waarvan de effectmaat klinisch relevant werd geacht, en statistisch significant verschillend was van de controlegroep. Hierdoor bleef de bewijskracht laag.
De bewijskracht voor de uitkomst ernstige pre-eclampsie is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 0,32; 95%BI 0,09 tot 1,10)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 13. Trombo-embolische processen
Eén studie rapporteerde de uitkomstmaat trombo-embolische processen (Rottenstreich, 2018a). Deze uitkomstmaat was niet nader gedefinieerd.
Bij 0 van de 119 vrouwen (0%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werden trombo-embolische processen gerapporteerd, vergeleken bij 0 van de 119 vrouwen met obesitas (0%) die zwanger werden en geen behandeling hadden ondergaan (OR kan niet worden berekend).
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst trombo-embolische processen is met één niveau verlaagd vanwege imprecisie (er werden geen events gerapporteerd). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 14. Fluxus postpartum
Drie studies beschreven de uitkomstmaat fluxus postpartum (Burke, 2010; Lesko, 2012; Rottenstreich, 2018). Lesko (2010) en Rottenstreich (2018a) definieerden deze uitkomstmaat als een geschat bloedverlies van > 500 mL bij een vaginale bevalling (onbekend of dit spontane en/of geïnduceerde vaginale bevallingen betrof) of een geschat bloedverlies van > 1000 mL bij een bevalling middels sectio caesarea; Burke (2010) rapporteerde geen definitie van fluxus postpartum.
Bij 7 van de 543 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd postpartum fluxus gerapporteerd, vergeleken bij 27 van de 605 vrouwen met obesitas (4%) die zwanger werden en geen behandeling hadden ondergaan (OR 0,67; 95%BI 0,16 tot 2,87) (Figuur 14).
Figuur 14 Meta-analyse uitkomstmaat ‘fluxus postpartum’ op basis van ongecorrigeerde data
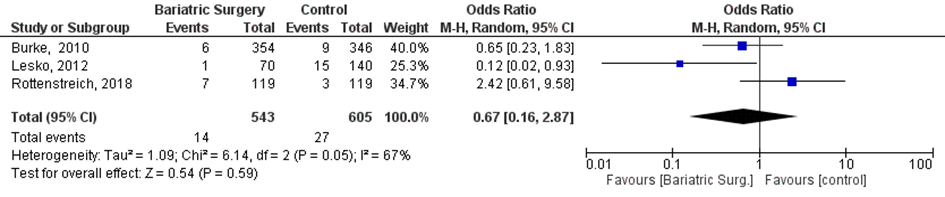
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst fluxus postpartum is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 0,67; 95%BI 0,16 tot 2,87)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 15. Endometritis
Eén studie rapporteerde de uitkomstmaat endometritis (Lesko, 2012). Deze uitkomstmaat was niet nader gedefinieerd door Lesko (2012).
Bij 2 van de 140 vrouwen (1%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werd endometritis gerapporteerd, vergeleken bij 0 van de 70 vrouwen met obesitas (0%) die zwanger werden en geen behandeling hadden ondergaan (OR 2,55; 95%BI 0,12 tot 53,73).
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst endometritis is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 2,55; 95%BI 0,12 tot 53,73)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 16. Wondinfecties
Eén studie rapporteerde de uitkomstmaat wondcomplicaties, waar het aantal wondinfecties onderdeel van was (Lesko, 2012). Deze uitkomstmaat was gedefinieerd als het aantal wondseromen, wondediscenties en wondinfecties gediagnosticeerd in een intramurale setting of in het ziekenhuis.
Bij 6 van de 140 vrouwen (4%) die zwanger werden nadat ze metabole chirurgie hadden ondergaan werden wondcomplicaties gerapporteerd, vergeleken bij 3 van de 70 vrouwen met obesitas (4%) die zwanger werden en geen behandeling hadden ondergaan (OR 1,00; 95%BI 0,24 tot 4,12).
Bewijskracht van de literatuur
Observationele studies beginnen op een laag niveau van bewijskracht. De bewijskracht voor de uitkomst wondcomplicaties is met één niveau verlaagd vanwege imprecisie (het 95% betrouwbaarheidsinterval rondom het gepoolde effect omvat de waarde van geen (klinisch relevant) effect (OR 1,00; 95%BI 0,24 tot 4,12)). Hiermee kwam de bewijskracht uit op zeer laag.
Uitkomstmaat 17. Overige uitkomsten
Er werden geen studies gevonden waarin het effect van metabole chirurgie ten opzichte van conservatieve behandeling werd vergeleken op de volgende perinatale uitkomsten: asfyxie, pH arteria umbilicalis, geboortetrauma; en maternale uitkomsten: HELLP-syndroom.
Uitkomstmaat 18. Reproductieve uitkomsten
De volgende uitkomstmaten werden niet gerapporteerd: doorgaande zwangerschap, miskraam, levende geboorte, fertiliteitsbevorderende behandeling/spontane zwangerschap.
Zoeken en selecteren
Om de uitgangsvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Wat zijn de (on)gunstige effecten van metabole interventies versus conservatieve (geen behandeling of leefstijlaanpassingen) bij vrouwen in de fertiele levensfase ter verbetering van de perinatale, maternale en reproductieve uitkomst?
P (Patiënten): vrouwen in de vruchtbare leeftijd met een kinderwens en ernstige obesitas (BMI ≥ 40 kg/m2 of BMI ≥ 35 kg/m2 met co-morbiditeit(en));
I (Interventie): metabole chirurgie (sleeve gastrectomie of gastric bypass);
C (Comparison): conservatieve behandeling van het overgewicht (geen behandeling of leefstijlinterventies);
O (Outcomes): perinatale uitkomsten: partus prematurus, foetale groeirestrictie, macrosomie, neonatal intensive care unit (NICU) opname, aangeboren afwijkingen, asfyxie, pH arteria umbilicalis, Apgarscore < 7 na 5 minuten, geboortetrauma (humerus en/-of claviculafractuur), perinatale sterfte en intra- uteriene vruchtdood (IUVD); Maternale uitkomsten: sectio caeserea, diabetes gravidarum, zwangerschaps-gerelateerde hypertensie, pre-eclampsie, Hemolysis Elevated Liver enzymes and Low Platelets (HELLP) syndroom, wondinfecties, endometritis, trombo-embolische processen, fluxus postpartum).Reproductieve uitkomsten: miskraam, doorgaande zwangerschap, levend geborenen, fertiliteitsbevorderende behandeling/spontane zwangerschap.
Relevante uitkomstmaten
De werkgroep achtte IUVD, perinatale sterfte, foetale groeirestrictie, partus prematurus, zwangerschaps-gerelateerde hypertensieve aandoeningen, pre-eclampsie en HELLP syndroom voor de besluitvorming cruciale uitkomstmaten; en sectio caesarea, macrosomie, NICU opname, aangeboren afwijkingen, asfyxie, pH arteria umbilicalis, Apgarscore < 7 na 5 minuten, geboortetrauma (humerus en/-of claviculafractuur), diabetes gravidarum, wondinfecties, endometritis, trombo-embolische processen, fluxus postpartum, miskraam, doorgaande zwangerschap, levende geboorte en fertiliteitsbevorderende behandeling/spontane zwangerschap voor de besluitvorming belangrijke uitkomstmaten.
Voor de uitkomstmaat foetale groeirestrictie werden de in de studies gebruikte definities overgenomen voor ‘small for gestational age’ (percentiel afkappunt voor een te laag geboortegewicht, gecorrigeerd voor de duur van de zwangerschap) of een definitie op basis van 2 standaard deviaties onder het gemiddelde geboortegewicht. Voor de uitkomstmaat macrosomie werden de in de studies gebruikte definities overgenomen voor ‘large for gestational age’ (percentiel afkappunt voor een te hoog geboortegewicht, gecorrigeerd voor de duur van de zwangerschap) of een definitie op basis van een geboortegewicht >4000 gram. Voor de overige uitkomstmaten definieerde de werkgroep niet a priori de uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
De werkgroep definieerde voor de uitkomstmaten IUVD en perinatale sterfte elk statistisch significant verschil als een klinisch relevant verschil. De werkgroep hanteerde voor alle overige uitkomstmaten een klinisch relevant verschil volgens de default grenzen (25%) van de GRADE Working Group (Schünemann, 2013).
Zoeken en selecteren (Methode)
In de databases Medline (via OVID), Embase (via Embase.com) en de Cochrane Library (via Wiley) is met relevante zoektermen gezocht naar systematische reviews, gerandomiseerde studies en observationeel onderzoek. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 597 treffers op. Studies werden geselecteerd op grond van de volgende selectiecriteria: studies waarin een vorm van bariatrisch chirurgie (sleeve gastrectomie of een gastric bypass) werd vergeleken met een conservatieve behandeling (leefstijlaanpassingen of geen behandeling) en rapportage van minstens één van de uitkomstmaten. Studies waar verschillende vormen van metabole chirurgie werden toegepast werden geïncludeerd wanneer niet meer dan 10% van de interventiegroep met een maagband was behandeld. Observationele studies waarin vrouwen die metabole chirurgie hadden ondergaan werden vergeleken met een controlegroep werden geïncludeerd indien de patiënten in de controlegroep gematcht waren op basis van het preoperatieve BMI van de vrouwen of wanneer de controlegroep bestond uit vrouwen met (ernstige) obesitas (BMI ≥ 40 kg/m2 of BMI ≥ 35 kg/m2 met co-morbiditeit(en)).
Op basis van titel en abstract werden in eerste instantie 37 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 29 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording) en acht studies geselecteerd. Na afronding van de literatuuranalyse verscheen er een nog een studie (Neovius, 2019) die gedeeltelijk de populatie uit een reeds geïncludeerde studie (Johansson, 2015) beschreef. Neovius, 2019 is achteraf nog toegevoegd aan de literatuuranalyse.
Negen onderzoeken zijn opgenomen in de literatuuranalyse. De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk of bias tabellen.
Referenties
- Adams TD, Hammoud AO, Davidson LE, Laferrère B, Fraser A, Stanford JB, Hashibe M, Greenwood JL, Kim J, Taylor D, Watson AJ, Smith KR, McKinlay R, Simper SC, Smith SC, Hunt SC. Maternal and neonatal outcomes for pregnancies before and after gastric bypass surgery. Int J Obes (Lond). 2015 Apr;39(4):686-94.
- Belogolovkin V, Salihu HM, Weldeselasse H, Biroscak BJ, August EM, Mbah AK, Alio AP. Impact of prior bariatric surgery on maternal and fetal outcomes among obese and non-obese mothers. Arch Gynecol Obstet. 2012 May;285(5):1211-8.
- Bennett WL, Gilson MM, Jamshidi R, Burke AE, Segal JB, Steele KE, Makary MA, Clark JM. Impact of bariatric surgery on hypertensive disorders in pregnancy: retrospective analysis of insurance claims data. BMJ. 2010 Apr 13;340:c1662.
- Burke AE, Bennett WL, Jamshidi RM, Gilson MM, Clark JM, Segal JB, Shore AD, Magnuson TH, Dominici F, Wu AW, Makary MA. Reduced incidence of gestational diabetes with bariatric surgery. J Am Coll Surg. 2010 Aug;211(2):169-75.
- Christofolini J, Bianco B, Santos G, Adami F, Christofolini D, Barbosa CP. Bariatric surgery influences the numbr and quality of oocytes in patients submitted to assisted reproduction techniques. Obesity (Silver Spring). 2014 Mar;22(3):939-42.
- Consalvo V, Canero A, Salsano V. Bariatric Surgery and Infertility: A Prospective Study. Surg Technol Int. 2017 Dec 22;31:327-330.
- de Alencar Costa LA, Araujo Júnior E, de Lucena Feitosa FE, Dos Santos AC, Moura Júnior LG, Costa Carvalho FH. Maternal and perinatal outcomes after bariatric surgery: a case control study. J Perinat Med. 2016 May 1;44(4):383-8.
- Galazis N, Docheva N, Simillis C, Nicolaides KH. Maternal and neonatal outcomes in women undergoing bariatric surgery: a systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2014 Oct;181:45-53.
- Johansson K, Cnattingius S, Näslund I, Roos N, Trolle Lagerros Y, Granath F, Stephansson O, Neovius M. Outcomes of pregnancy after bariatric surgery. N Engl J Med. 2015 Feb 26;372(9):814-24.
- Josefsson A, Blomberg M, Bladh M, Frederiksen SG, Sydsjö G. Bariatric surgery in a national cohort of women: sociodemographics and obstetric outcomes. Am J Obstet Gynecol. 2011 Sep;205(3):206.e1-8.
- Kwong W, Tomlinson G, Feig DS. Maternal and neonatal outcomes after bariatric surgery; a systematic review and meta-analysis: do the benefits outweigh the risks? Am J Obstet Gynecol. 2018 Jun;218(6):573-580.
- Lesko J, Peaceman A. Pregnancy outcomes in women after bariatric surgery compared with obese and morbidly obese controls. Obstet Gynecol. 2012 Mar;119(3):547-54.
- Neovius M, Pasternak B, Näslund I, Söderling J, Johansson K, Stephansson O. Association of Maternal Gastric Bypass Surgery With Offspring Birth Defects. JAMA. 2019 Oct 15;322(15):1515-1517. doi: 10.1001/jama.2019.12925. PubMed PMID: 31613339; PubMed Central PMCID: PMC6802422.
- Preconceptie Indicatie Lijst (PIL) ‘Multidisciplinaire samenwerkingsafspraken’. College Perinatale Zorg (2018).
- Rottenstreich A, Elchalal U, Kleinstern G, Beglaibter N, Khalaileh A, Elazary R. Maternal and Perinatal Outcomes After Laparoscopic Sleeve Gastrectomy. Obstet Gynecol. 2018a Mar;131(3):451-456.
- Rottenstreich A, Elazary R, Ezra Y, Kleinstern G, Beglaibter N, Elchalal U. Hypoglycemia during oral glucose tolerance test among post-bariatric surgery pregnant patients: incidence and perinatal significance. Surg Obes Relat Dis. 2018b Mar;14(3):347-353. doi: 10.1016/j.soard.2017.11.031. Epub 2017 Dec 8. PubMed PMID: 29306610.
- Santulli P, Mandelbrot L, Facchiano E, Dussaux C, Ceccaldi PF, Ledoux S, Msika S. Obstetrical and neonatal outcomes of pregnancies following gastric bypass surgery: a retrospective cohort study in a French referral centre. Obes Surg. 2010 Nov;20(11):1501-8.
- Shai D, Shoham-Vardi I, Amsalem D, Silverberg D, Levi I, Sheiner E. Pregnancy outcome of patients following bariatric surgery as compared with obese women: a population-based study. J Matern Fetal Neonatal Med. 2014 Feb;27(3):275-8.
- Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
- Weintraub AY, Levy A, Levi I, Mazor M, Wiznitzer A, Sheiner E. Effect of bariatric surgery on pregnancy outcome. Int J Gynaecol Obstet. 2008 Dec;103(3):246-51.
Evidence tabellen
Tabel voor systematische review
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Galazis, 2014
Study characteristics and results were extracted from the original studies
NA: not available BS: Bariatric surgery
|
SR and meta-analysis of observational studies
Literature search up to June, 2014 (Galazis), updated with Johansson, 2015 (included in the SR of Kwong, 2018 and with 3 studies from our literature search: study F,G,H)
A: Burke, 2010 B: Johansson, 2015 C: Bennett, 2010 D: Lesko, 2012 E: Weintraub, 2008 F: Adams, 2015 G: De Alencar Costa, 2016 H: Rottenstreich, 2018
Study design: A: Case-control, retrospective B: Cohort, retrospective C: Cohort, retrospective D: Case-control, retrospective E: Cohort, retrospective F Cohort, retrospective G: retrospective cross-sectional study H: retrospective case-control
Setting and Country: A: USA, ‘Blue Cross’ insurance data B: Sweden, Swedish Medical Birth Register C: USA, ‘Blue Cross’ insurance data D: USA, E: Israel, regional hospital F: single centre in Utah, USA G: private health facilities in Fortaleza-CE, Brazil H: 2 university hospitals, Israel
Source of funding: (commercial / non-commercial / industrial co-authorship) A: commercial and non-commercial B: commercial C: commercial (unrestricted grants from commercial parties; authors had no competing interests) D: None E: Not reported F: Non-commercial G: None H: Not reported
|
Inclusion criteria SR: Observational studies reporting on pregnancy outcome in firstly, women after BS compared to obese or BMI-matched women with no BS and secondly, women after BS compared to the same or different women before BS. No language restrictions were made.
Important patient characteristics at baseline:
N, mean age (sd) A: C: 346, age at time of delivery: 31.1 (4.5) I: 354, 32,5 (5.4) B: I: 596, 31 (5); C: 2356, 31 (5) p=0.19 C: I: 316, 32.4 (4.0); C: 269, 31.3 (4.4) p<0.002 age at delivery D: I: 70, 33.2; C: 140 (30.5) G: I: 507, 31.3 (5.1); C: 301, 26.5 (4.3) E: I: 764; 27.6 (5.2); C: 764; 27.5 (5.2) p=0.19 F: 72; 36 years; C: 63; 46 years p=0.282 G: n; median (IQR): I: 119; 32 (29-36); C: 119; 32 (28-34) p=0.12
Mean time between surgery and delivery A: months (SD) C: 18.5 (10.2) I: 20.0 (10.3) p=0.003 B: years (SD) I: 2 (1); C: 2 (1) C: months: I: 23.6 (9.5); C: 17.9 (9.1) p<0.001 D: NA E: ? F: years: mean (SD) 4.2 (3.2); C: 4.2 (3.2) G: NA H: 508 days (range 372-954)
Type of operation n (%) A: C: bypass: 261 (75); adjustable band: 32 (9). I: bypass: 309 (87); adjustable band: 10 (3). P<0.001 B: I: 98% gastric bypass; 2% gastric banding. C: not applicable C: I: 279 (88.3%) gastric bypass; 4 (1.3%) adjustable gastric banding; 33 (10.4%) other); C; 198 (73.6%) gastric bypass; 35 (13%) adjustable gastric banding; 36 (13.4%) other (6.7% of total patientgroup received gastric banding). D: 9 (14.3%) laparoscopic banding; 60 (85.7%) open or laparoscopic Roux-en-Y gastric bypass; one: procedure not specified. Of total patients, 2.6% received laparoscopic banding E: not specified (mainly restrictive surgery, but also malabsorptive procedures open/laparoscopic) F: 100% Roux en Y gastric bypass G: 100% Roux en Y gastric bypass H: 100% laparoscopic sleeve gastrectomie
Pre-surgery BMI: A: not available B: (after matching) mean (SD) I: 43.7 (5.4) C: 41.8 (4.8) p<0.001 C: NA D: I: 49.31; C: not applicable E: F: not available (only pre-pregnancy BMI: I: 28.6 (5.7); C: 40.0 (6.8) p<0.0001) G: only pre-pregnancy BMI: I: 26.5 (4.2); C: 34.6 (3.3) H: median (IQR): I: 41.7 (39.9-44.4); prepregnancy BMI: I: 28.9 (26.6-32.0). Not available for Controlgroup
Smoking status: A: not available B: non smoker N (%) I: 513 (85.1) C: 2064 (87.6) C: NA D: NA E: not available F: n (%): I: 62 (8.1); C: 70 (9.2) p=0.88 G: I: n=3; C: n=1 H: I: 4 (3.4); C: 2 (1.7) p=0.68
Groups comparable at baseline? Difficult to estimate since studies report different baseline characteristics. Comparability of groups was taken into account in the Risk of Bias assessment
|
Describe intervention:
A: delivery after bariatric surgery B: women who gave birth after bariatric sugery C: Pregnancies after bariatric surgery D: pregnant women who had undergone bariatric surgery E: deliveries after bariatric surgery F: Mothers who had Roux en Y gastric bypass G: Obese women>18 year who had bariatric surgery (Roux en Y gastric bypass) before their pregnancy H: pregnant women with prior laparoscopic sleeve gastrectomy
|
Describe control:
A: obese patients with a delivery before bariatric surgery B: 5 matched controls per case: pregnancies in women without a history of bariatric surgery, matched on age, parity, presurgery BMI, early-pregnancy smoking status, educational level and delivery year C: women who underwent surgery after delivery D: we summed the 2 control groups; 2 matched controls per case: patients whose pre-pregnancy or pre-surgery BMIs were within 6 of the mean BMI of bariatric surgery patients before they underwent surgery, without pre-existing chronic hypertension or diabetes E: deliveries before bariatric surgery F: ‘Group 2’: mothers matched on pre-pregnancy BMI, age, race, parity. G: obese women without surgery, matched on ‘as many variables as possible’ H: Pregnant women who had not undergone bariatric surgery, matched on pre-surgery BMI, maternal prepregnancy age, parity, delivery history, year of delivery
|
Time-interval cohort:
A: cohort between 2002 and 2006 B: cohort between 2006 and 2011 C: cohort between 2002-2006 D: December 1 2005 to December 1 2009 E: 1988-2006 F: 1989-2011 G: 1998-2013 H: 2006-2016
For how many participants were no complete outcome data available? (intervention/control) A: not applicable B: if no matched controls were available, data were excluded C: NA D: 29% of patients had no presurgery BMI available. E: NA F: NA G: NA H: NA
|
Outcome measure-1: Gestational Diabetes Mellitus
Effect measure: OR (95% CI): A: 0.23 (0.15 to 0.36) B: 0.26 (0.14 to 0.49) C: 0.43 (0.28 to 0.66) D: 0.05 (0.0 to 0.84) E: 0.72 (0.45 to 1.15) F: I: 0/84; c: 14/73 (not possible to calculate OR) G:0.02 (0.0 to 0.42) H: 0.16 (0.05 to 0.49)
Outcome measure-2: all hypertensive disorders (pre-eclampsia or gestational hypertension)
A: NA B: NA C:0.15 (0.07 to 0.33) D: 0.64 (0.31 to 1.32) E: 0.41 (0.28 to 0.6) F: I: 0/84; c: 27/73 (not possible to calculate OR) G: 0.01 (0.00 to 0.17) H: 0.47 (0.17 to 17.03)
Outcome measure-3 Pre-term delivery (<37 weeks of gestation) A: NA B: 1.33 (1.01 to 1.76) C: NA D: 2.07 (1.15 to 3.74) E: NA F: 0.89 (0.69 to 1.15) G: 0.51 (0.25 to 1.05) H: 0.62 (0.26 to 1.43)
Outcome measure-4 NICU (neonatal intensive care unit admission) A: NA B: NA C: NA D: 1.04 (0.45 to 2.37) E: NA F: I: 1/84 C: 0/73 (not possible to calculate OR) G: 2.64 (0.11 to 65.82) H: 0.79 (0.21 to 3.03)
Outcome measure-5: Large neonates (composite measure of macrosomia (birth weight >4 kg), large for gestational age. A: 0.72 (0.49 to 1.06) B: 0.11 (0.05 to 0.25) C: NA D: 0.25 (0.07 to 1.15) E: 0.39 (0.2 to 0.76) F: 0.34 (0.22 to 0.52) G: 0.28 (0.11 to 0.71) H: 0.10 (0.01 to 0.83)
Outcome measure-6: Small neonates (intrauterine growth restriction; low birth weight; small for gestational age)
A: NA B: 2.24 (1.71 to 2.93) C: NA D: 2.84 (1.31 to 6.18) E: 1.72 (0.72 to 4.13) F: 1.19 (0.85 to 1.67) G: 1.07 (0.42 to 2.75) H: 3.29 (1.15 to 9.36)
Outcome measure-7: Neonatal deaths (stillbirth or neonatal death)
A: 2.79 (0.59 to 14.70) B: 2.35 (1.07 to 5.15) C: NA D: 16.91 (1.86 to 153.78) E: 0.42 (0.13 to 1.33) F: NA G: NA H: 0.33 (0.03 to 3.2)
Outcome measure-8 malformations
A: 0.24 (0.03 to 2.18) B: 0.66 (0.37 to 1.18) C: NA D: 0.49 (0.06 to 1.05 E:2.49 (1.23 to 5.06) F: I: 0/84; C: 0/73 (not possible to calculate OR) G: NA H: 1.00 (0.14 to 7.22) |
Facultative:
Brief description of author’s conclusion
Personal remarks on study quality, conclusions, and other issues (potentially) relevant to the research question:
Risk of bias Newcastle-Ottawa Scale (extracted from Galazis, 2014) A: 7/10 B: 9/9 (extracted from Kwong, 2018) C: 7/10 E: 10/10 F: 9/10 G: - H: -
Sensitivity analyses (excluding small studies; excluding studies with short follow-up; excluding low quality studies; relevant subgroup-analyses);
We included crude ORs in our analysis, (adjusted ORs could not be extracted since we did not have the original data). Study’s that did not correct for confounding were estimated as high risk of bias.
Clinical heterogeneity: the subgroup ‘’not further specified’’ contains data from studies who did not specify surgery type.
|
Tabel voor RCT’s en observationele studies
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3
|
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Christofolini, 2014 |
Type of study: Retrospective case-control
Setting: Single-centre, medical record data between February 2008 and October 2011
Country: Brazil
Source of funding: none |
Inclusion criteria: -at least one cycle of controlled ovarion hyperstimulation
Exclusion criteria: -for controls: any previous surgery for weight reduction
N total at baseline: Intervention: 29 Control: 57
Important prognostic factors2: For example age ± SD: 35.0 ± 3.6
BMI (kg/m2): median (25-75th percentile) I: 26.6 (22.8-35.8); C: 32.8 (30.1- 46.2) (not clear if BMI was measured before or after surgery)
Infertility causes I:24,1% idiopathic infertility; 3,4% ovulatory causes 34.4% male factor C: 0% idiopathic infertility 21% ovulatory causes 40.3% male factor
Groups comparable at baseline? No, causes for infertility were different |
Intervention: Patients who had undergone restrictive and/or malabsorptive bariatric surgery, submitted to assisted reproduction techniques
|
Control: Obese patients (BMI> 30 kg/m2) submitted to assisted reproduction techniques
|
Length of follow-up: Not reported
Loss-to-follow-up:
Incomplete outcome data: Not reported
|
Outcome measures and effect size:
Pregnancy rates: RR: 1.82 (95%CI: 0.82 to 4.07) (control-group as reference category) Favouring bariatric surgery
|
The outcome pregnancy was not specified, i.e. whether all pregnancy’s resulted in a live birth |
|
Consalvo, 2017 |
Type of study: Prospective cohort study
Setting: Multi-centre (two clinics)
Country: France
Source of funding: None |
Inclusion criteria: -nulliparous women -women aged 18-40 years -women willing to become pregnant -women with indications for bariatric surgery (BMI>40 or >35 with at least one comorbidity, failure of conservative treatment for 2 years) -womens who gave their consent for scientific purpose
Exclusion criteria: -infertility (menopause, hysterectomy) -contra-indication to bariatric surgery
N total at baseline: Intervention: 27 Control: 23
Important prognostic factors2: For example age ± SD: I: 32.6 ± 6.37 C: 30.4 ± 5.7 (p=0.17)
Mean initial BMI ± SD I: 41 ±4 C: 40 ± 4.8 (p=0.43)
Groups comparable at baseline? Yes, groups seem comparable at baseline |
Describe intervention (treatment/procedure/test):
Bariatric surgery with an uneventful postoperative period (no pregnancy’s within one year) and an excessive weight loss percentage of 70% one year post-surgery (if this was not the case, patients were excluded afterwards)
|
Describe control (treatment/procedure/test):
No bariatric surgery during study period (24 months), follow-up was given monthly for 6 months and every three months for the additional 18 months. During each control, anthropometrics, parameters, blood analysis and comorbidities were checked |
Length of follow-up: 2 years
Loss-to-follow-up: Intervention: 1 N (%) Reasons (describe): EWL < 10% because of failure of surgery (gastric band was removed and a Roux-en Y gastric bypass was performed 6 months later)
Control: N (%): 1 Reasons (describe): missed follow-up at one month and went to another hospital
Incomplete outcome data: Not applicable
|
Outcome measures and effect size (include 95%CI and p-value if available):
Confirmed pregnancy: I: 18/27 patients C: 1/23 patients RR: 15.33 (95%CI: 2.213 to 106.26) |
3 pregnancy’s in the intervention group were diagnosed as pregnant before the recommended time of 12 months after surgery. All three pregnancies were uneventful |
Risk of bias tabel
Risk of bias table for systematic reviews of RCTs and observational studies
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/notapplicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Galazis, 2014 |
Yes |
Yes |
Yes |
No, relevant confounders not reported |
No |
Yes |
Unclear, studies report different baseline characteristics. Assessment of statistical heterogeneity was done in the SR. |
Yes |
No, not reported for the included studies in the SR |
- Research question (PICO) and inclusion criteria should be appropriate and predefined.
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched.
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons.
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported.
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCTs).
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table et cetera).
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (for example Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (for example funnel plot, other available tests) and/or statistical tests (for example Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Risk of bias table for intervention studies (observational: non-randomized clinical trials, cohort and case-control studies)
|
Study reference
(first author, year of publication) |
Bias due to a non-representative or ill-defined sample of patients?1
(unlikely/likely/unclear) |
Bias due to insufficiently long, or incomplete follow-up, or differences in follow-up between treatment groups?2
(unlikely/likely/unclear) |
Bias due to ill-defined or inadequately measured outcome ?3
(unlikely/likely/unclear) |
Bias due to inadequate adjustment for all important prognostic factors?4
(unlikely/likely/unclear) |
|
Adams, 2015 |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
|
De Alencar Costa, 2016 |
Unlikely |
Unlikely |
Unlikely |
Likely |
|
Johansson, 2015 |
Unlikely |
Unlikely |
Unlikely |
Unlikely |
|
Rottenstreich, 2018 |
Unlikely |
Unlikely |
Unlikely |
Likely |
- Failure to develop and apply appropriate eligibility criteria: a) case-control study: under- or over-matching in case-control studies; b) cohort study: selection of exposed and unexposed from different populations.
- 2 Bias is likely if: the percentage of patients lost to follow-up is large; or differs between treatment groups; or the reasons for loss to follow-up differ between treatment groups; or length of follow-up differs between treatment groups or is too short. The risk of bias is unclear if: the number of patients lost to follow-up; or the reasons why, are not reported.
- Flawed measurement, or differences in measurement of outcome in treatment and control group; bias may also result from a lack of blinding of those assessing outcomes (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary.
- Failure to adequately measure all known prognostic factors and/or failure to adequately adjust for these factors in multivariate statistical analysis.
Tabel Exclusie na het lezen van het volledige artikel:
|
Auteur en jaartal |
Redenen van exclusie |
|
Ahmed, 2016 |
Geen systematische review |
|
Butterworth, 2016 |
Verkeerde patiëntengroep |
|
Cadth, 2014 |
Geen systematische review |
|
Christolfini, 2014 |
Voldoet niet aan PICO |
|
Consalvo, 2017 |
Incorrecte selectie van patiënten |
|
Ducarme, 2007 |
>10% gastric banding |
|
Edison, 2016 |
>10% gastric banding |
|
Ginsberg, 2009 |
Geen systematische review (narrative review) |
|
Grzegorczyk, 2017 |
Conference abstract |
|
Guelinckx, 2009 |
Geen systematische review (narrative review) |
|
Hammeken, 2017 |
Includeert ook non-obese vrouwen in de controlegroep |
|
Josefsson, 2013 |
Includeert ook non-obese vrouwen in de controlegroep |
|
Kjaer, 2013 |
Includeert ook non-obese vrouwen in de controlegroep (gematct op pre-pregnancy BMI). |
|
Kjaer, 2013 |
Geen systematische review (narrative review) |
|
Kjaer, 2013 |
Geen analyse van onze uitkomstmaten (timing uitkomstmaten, zie UV4) |
|
Kwong, 2018 |
Includeert alleen cohortstudies |
|
Lesko, 2012 |
Geincludeerd in Galazis (2014) |
|
Magdaleno, 2012 |
Keuze voor systematische review van Galazis (2014) i.v.m. verouderde search |
|
Maggard, 2008 |
Geen vergelijkende studies geïncludeerd/niet vergeleken met obese controlegroep |
|
Mahawar, 2017 |
Geen systematische review (narrative review) |
|
Milone, 2016 |
Geen vergelijkende studies geïncludeerd |
|
Opray, 2015 |
Includeert alleen RCT’s (te strikte inclusiecriteria) |
|
Parent, 2017 |
Includeert ook non-obese vrouwen in de controlegroep |
|
Parent, 2017 |
Dubbele |
|
Sheiner, 2004 |
Non-obese vergelijkingsgroep |
|
Shelleke, 2008 |
Is een boek. Geen vergelijkende studies geïncludeerd/niet vergeleken met obese controlegroep |
|
Sim, 2014 |
Niet de juiste vergelijking/geen vergelijkende studies |
|
Whyte, 2014 |
Conference abstract |
|
Yi, 2015 |
Includeert alleen cohortstudies |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 28-10-2020
Voor het beoordelen van de actualiteit van deze richtlijn is de werkgroep niet in stand gehouden. Uiterlijk in 2025 bepaalt het bestuur van de Nederlandse Vereniging voor Heelkunde of de modules van deze richtlijn nog actueel zijn. Op modulair niveau is een onderhoudsplan beschreven. Bij het opstellen van de richtlijn heeft de werkgroep per module een inschatting gemaakt over de maximale termijn waarop herbeoordeling moet plaatsvinden en eventuele aandachtspunten geformuleerd die van belang zijn bij een toekomstige herziening (update). De geldigheid van de richtlijn komt eerder te vervallen indien nieuwe ontwikkelingen aanleiding zijn een herzieningstraject te starten.
De Nederlandse Vereniging voor Heelkunde is regiehouder van deze richtlijn en eerstverantwoordelijke op het gebied van de actualiteitsbeoordeling. De andere aan deze richtlijn deelnemende wetenschappelijke verenigingen of gebruikers van de richtlijn delen de verantwoordelijkheid en informeren de regiehouder over relevante ontwikkelingen binnen hun vakgebied.
|
Module |
Regiehouder(s) |
Jaar van autorisatie |
Eerstvolgende beoordeling actualiteit richtlijn |
Frequentie van beoordeling op actualiteit |
Wie houdt er toezicht op actualiteit |
Relevante factoren voor wijzigingen in aanbeveling |
|
Indicatiestelling vrouwen met kinderwens |
NVvH |
2020 |
2025 |
1x per 5 jaar |
NVOG |
nvt |
Algemene gegevens
De richtlijnontwikkeling werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS) en/of andere bron. De financier heeft geen enkele invloed gehad op de inhoud van de richtlijn.
Doel en doelgroep
Doel
Doel van deze herziening is om tot een richtlijn te komen waarin de meest recente kennis omtrent de chirurgische zorg voor patiënten met obesitas is vastgelegd.
Doelgroep
Deze richtlijn is geschreven voor alle leden van de beroepsgroepen die betrokken zijn bij de zorg voor patiënten met obesitas.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijn is in 2017 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen die betrokken zijn bij de zorg voor patiënten met ernstige obesitas (zie hiervoor de samenstelling van de werkgroep).
De werkgroepleden zijn door hun beroepsverenigingen gemandateerd voor deelname. De werkgroep is verantwoordelijk voor de integrale tekst van deze richtlijn.
Werkgroep
- Dr. F.J. Berends, chirurg, Nederlandse Vereniging voor Heelkunde (voorzitter)
- Dr. I.F. Faneyte, chirurg, ZiekenhuisGroep Twente, Almelo/Hengelo, Nederlandse Vereniging voor Heelkunde
- Dr. R. Schouten, chirurg, Flevoziekenhuis, Almere, Nederlandse Vereniging voor Heelkunde
- Dr. F.M.H. van Dielen, chirurg, Máxima Medisch Centrum, Veldhoven/Eindhoven, Nederlandse Vereniging voor Heelkunde
- Prof. dr. L.W.E. van Heurn, hoogleraar kinderchirurgie, chirurg, Amsterdam UMC locatie AMC, Amsterdam, plaats, Nederlandse Vereniging voor Heelkunde
- Dr. S. Bouma- de Jongh, kinderarts, De Kinderartsenpraktijk, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. A.C.E. Vreugdenhil, kinderarts, MUMC+, Maastricht, Nederlandse Vereniging voor Kindergeneeskunde
- Dr. A.P. van Beek, internist, UMCG, Groningen, Nederlandse Internisten Vereniging
- Dr. J.S. Burgerhart, internist i.o., Erasmus MC, Rotterdam tot 31 december 2019, vanaf 1 januari 2020 internist-vasculair geneeskundige, Ziekenhuis St Jansdal, Harderwijk, Nederlandse Internisten Vereniging
- Dr. M.J.M. Groenen, MDL-arts, Rijnstate, Arnhem, Nederlandse Vereniging van Maag-Darm-Leverartsen
- Dr. S.V. Koenen, gynaecoloog, Elisabeth-TweeSteden-Ziekenhuis, Tilburg, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Drs. M.S.Q. Kortenhorst, gynaecoloog i.o. UMC Utrecht, Utrecht, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Dr. R.C. Painter, gynaecoloog, Amsterdam UMC, locatie AMC, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- Dr. J.O.E.H. van Laar, gynaecoloog, Máxima Medisch Centrum, Veldhoven/Eindhoven, Nederlandse Vereniging voor Obstetrie en Gynaecologie
- N.G. Cnossen, patiëntvertegenwoordiger, Nederlandse Stichting Over Gewicht
- Dr. C. Hinnen, klinisch psycholoog, LUMC, Leiden, Nederlands Instituut van Psychologen
- E. Govers BSc., diëtist, Amstelring, Amsterdam, Nederlandse Vereniging van Diëtisten
Klankbordgroep
- Prof. dr. E.F.C. van Rossum, internist, Erasmus MC, Rotterdam, Nederlandse Internisten Vereniging
Met ondersteuning van
- Dr. A. Bijlsma, adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf oktober 2018)
- Dr. J. Buddeke, adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf oktober 2018)
- Dr. W.A. van Enst, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (tot oktober 2018)
- Dr. S.N. Hofstede, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf oktober 2018)
- Drs. A.A. Lamberts, senior adviseur, Kennisinstituut van de Federatie Medisch Specialisten (vanaf oktober 2018)
- J.C.F. Ket, medisch informatiespecialist, Van Dusseldorp, Delvaux & Ket
- I. van Dusseldorp, medisch informatiespecialist, Van Dusseldorp, Delvaux & Ket
- E. Delvaux, medisch informatiespecialist, Van Dusseldorp, Delvaux & Ket
Belangenverklaringen
De KNMG-code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement, kennisvalorisatie) hebben gehad. Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in de onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van Medisch Specialisten.
|
Achternaam WG-lid |
Hoofdfunctie |
Nevenwerkzaamheden |
Persoonlijke financiële belangen |
Persoonlijke relaties |
Extern gefinancierd onderzoek |
Intellectuele belangen en reputatie |
Overige belangen |
Getekend op |
Actie (voorstel) |
|
Berends (voorzitter) |
Freelance chirurg |
Consultant Johnson & Johnson tot september 2018 (betaald) |
De firma Johnson & Johnson heeft een "baratric and metabolic board" waarvan ik lid ben. (Betaald) |
geen |
geen |
|
geen |
24-11-2017 |
Geen. Er staan geen producten van Johnson in deze richtlijn. |
|
Hinnen |
Oncologisch centrum, LUMC, afdeling medische psychologie en ziekenhuis-psychiatrie, MC Slotervaart |
Bestuur Nederlandse Behavioral Medicine Federatie (onbetaald) |
geen |
geen |
geen |
geen |
geen |
31-10-2017 |
Geen |
|
Schouten |
Chirurg, Flevoziekenhuis te Almere |
geen |
geen |
geen |
geen |
geen |
geen |
8-11-2017 |
Geen |
|
Groenen |
Maag Darm Leverarts, werkzaam in Rijnstate Ziekenhuis te Arnhem |
Concilium Gastroenterolgicum, onbetaald |
geen |
geen |
Betrokken bij onderzoek betreffende Chronische darmontsteking (Crohn en Colitis Ulcerosa) waarbij ondersteuning door industrie. |
geen |
geen |
9-11-2017 |
Geen, gefinancierde onderzoeken/ training gaan niet over obesitas |
|
Faneyte |
Chirurg 75% ZiekenhuisgroepTwente |
geen |
geen persoonlijke financiële belangen behoudens eigen werk als vrijgevestigd bariatrisch chirurg |
geen |
geen |
geen |
geen |
9-11-2017 |
Geen |
|
Govers |
Diëtist, Stichting Amstelring (inmiddels niet meer werkzaam) |
Voorzitter Kenniscentrum Diëtisten Overgewicht en Obesitas, Amsterdam, |
geen |
geen |
geen |
geen |
- |
26-11-2017 |
Geen |
|
Van Laar |
gynaecoloog |
Assistant professor TU/e |
geen |
geen |
geen |
geen |
geen |
1-12-2017 |
Geen |
|
Koenen |
Gynaecoloog, UMC Utrecht (vanaf 1 januari 2018 ETZ, Tilburg) 1,0 FTE werkzaam |
Voorzitter Werkgroep Otterlo NVOG (werkgroep die verantwoordelijk is voor richtlijnen over de Verloskunde). Onbetaald |
geen |
geen |
geen |
geen |
nee |
12-12-2017 |
Geen |
|
Painter |
Gynaecoloog, Afdeling Verloskunde, AMC, Amsterdam 0,9 FTE |
• Affiliatie: Gynaecoloog Amsterdam UMC • lid van de werkgroep modulaire richtlijn Zwangerschap en Obesitas (NVOG). • vice voorzitter van de NVOG Pijler FMG Wetenschapscommissie • voorzitter SIG NVOG Diabetes, Obesitas en Zwangerschap • lid van de Koepel Wetenschap NVOG • lid van de RIVM Commissie Programma Nationale Hielprik Screening (namens de NVOG) • lid stuurgroep James Lind Alliance PSP 'Hyperemesis Gravidarum' |
geen |
geen |
CVON/ Nederlandse Hartstichting, WOMB project (hoofdaanvrager prof Roseboom) AMC-VuMc Alliantie OiO (mede aanvrager dr AE Budding) |
Lid Wetenschappelijke Advies Raad Stichting ZEHG (Hyperemesis Gravidarum patiënten vereniging) |
geen |
29-11-2017 |
Geen, de onderzoeken betreffen onderwerpen die buiten de afbakening van de richtlijn vallen. |
|
Kortenhorst |
Gynaecoloog-in-opleiding Wilhelmina Kinderziekenhuis |
geen |
geen |
geen |
geen |
geen |
geen |
1-12-2017 |
Geen |
|
Cnossen |
Ervaringsdeskundige werkgroep bariatrie van de Nederlandse stichting Over Gewicht -(Onbetaald) |
geen |
geen |
geen |
geen |
geen |
geen |
19-1-2018 |
Geen |
|
Burgerhart |
internist- vasculair geneeskundig i.o. in opleiding Erasmus MC Rotterdam t/m 31-12-2019. Vanaf 1-1-2020 internist-vasculair geneeskundige, Ziekenhuis St Jansdal, Harderwijk |
geen |
geen |
geen |
geen |
geen |
geen |
18-5-2018 |
Geen |
|
Heurn |
Kinderchirurg, hoogleraar kinderchirurgie AMC en VUMC |
geen |
geen |
geen |
geen |
Hoofdonderzoeker BASIC trial: onderzoek naar bariatrische |
geen |
28-2-2018 |
Geen, onderzoek wordt op dit moment gefinancierd door het ziekenhuis zelf. Funding wordt nog wel gezocht. Resultaten nog niet bekend |
|
Beek |
internist-endocrinoloog (100%) in het UMC Groningen. |
geen |
geen |
geen |
Select studie. Effecten op cardiovasculaire uitkomsten bij patiënten met overgewicht of obesitas (Novo Nordisk). Het betreft een multicenter trial waarbij in totaal 17500 patiënten worden geïncludeerd. Mijn centrum zal 25 patiënten includeren en NL in totaal 250. Ik ben National Leader in deze studie die is gestart 24-10-2018. Uitkomsten worden verwacht in 2023. Geen belangen verstrengeling zowel inhoudelijk (resultaten nog niet bekend) als financieel. |
geen |
geen |
13-7-2018 |
Geen
Uitkomsten van de studie worden verwacht in 2023. Redelijkerwijs zal deze studie dus geen belangenverstrengeling opleveren omdat er geen uitkomsten nog van de studie zijn. |
|
Dielen |
Bariatrisch chirurg |
0.0 fte aanstelling in het Mumc+ als gastoperateur voor de BASIC trial. Betaald |
geen |
geen |
geen |
Gastroperateur van de BASIC trial en derhalve hierbij actief betrokken. - Principal investigator van een internationale multicenter prospectief gerandomiseerde studie gastric sleeve versus. gastric bypass in adolescenten. (TEEN-Best). Voorlopige startdatum 1 september 2018 |
geen |
6-3-2018 |
Geen, onderzoek wordt op dit moment gefinancierd door het ziekenhuis zelf. Funding wordt nog wel gezocht. Resultaten nog niet bekend |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een afgevaardigde van de Stichting Over Gewicht (voorheen Nederlandse Obesitas Vereniging) plaats te laten nemen in de werkgroep. De volgende patiëntenorganisaties zijn uitgenodigd voor de Invitational conference: Patiëntenfederatie Nederland, Hart en Vaatgroep, Diabetesvereniging en Stichting Over Gewicht. Een verslag van deze bijeenkomst is besproken in de werkgroep en de belangrijkste knelpunten zijn verwerkt in de richtlijn. Tijdens de oriënterende zoekactie (uitgevoerd op 18 december 2017) werd gezocht op literatuur naar patiëntenperspectief (zie Strategie voor zoeken en selecteren van literatuur). De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Patiëntenfederatie Nederland, Hart en Vaatgroep, Diabetesvereniging en Stichting Over Gewicht.
Methode ontwikkeling
Evidence based
Implementatie
In de verschillende fasen van de richtlijnontwikkeling is rekening gehouden met de implementatie van de richtlijn (module) en de praktische uitvoerbaarheid van de aanbevelingen. Daarbij is uitdrukkelijk gelet op factoren die de invoering van de richtlijn in de praktijk kunnen bevorderen of belemmeren. Het implementatieplan is te vinden bij de aanverwante producten.
Werkwijze
AGREE
Deze richtlijn is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010), dat een internationaal breed geaccepteerd instrument is. Voor een stap-voor-stap beschrijving hoe een evidence-based richtlijn tot stand komt wordt verwezen naar het stappenplan Ontwikkeling van Medisch Specialistische Richtlijnen van het Kennisinstituut van de Federatie Medisch Specialisten.
Knelpuntenanalyse
Tijdens de voorbereidende fase inventariseerden de voorzitter van de werkgroep en de adviseur de knelpunten. Tevens zijn er knelpunten aangedragen door verschillende stakeholders tijdens een Invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
Uitgangsvragen en uitkomstmaten
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de voorzitter en de adviseur concept-uitgangsvragen opgesteld. Deze zijn met de werkgroep besproken waarna de werkgroep de definitieve uitgangsvragen heeft vastgesteld. Vervolgens inventariseerde de werkgroep per uitgangsvraag welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Strategie voor zoeken en selecteren van literatuur
Er werd eerst oriënterend gezocht naar bestaande buitenlandse richtlijnen (GIN-database), systematische reviews, literatuur over patiëntvoorkeuren en patiëntrelevante uitkomstmaten (Medline, Comet-initiative en COSMIN database). Vervolgens werd voor de afzonderlijke uitgangsvragen aan de hand van specifieke zoektermen gezocht naar gepubliceerde wetenschappelijke studies in (verschillende) elektronische databases. Tevens is aanvullend gezocht naar studies aan de hand van de literatuurlijsten van de geselecteerde artikelen. In eerste instantie werd gezocht naar studies met de hoogste mate van bewijs. De werkgroepleden selecteerden de via de zoekactie gevonden artikelen op basis van vooraf opgestelde selectiecriteria. De geselecteerde artikelen werden gebruikt om de uitgangsvraag te beantwoorden. De databases waarin is gezocht, de zoekstrategie en de gehanteerde selectiecriteria zijn te vinden in de module met desbetreffende uitgangsvraag. De zoekstrategie voor de oriënterende zoekactie en patiëntenperspectief zijn opgenomen onder aanverwante producten.
Kwaliteitsbeoordeling individuele studies
Individuele studies werden systematisch beoordeeld, op basis van op voorhand opgestelde methodologische kwaliteitscriteria, om zo het risico op vertekende studieresultaten (risk of bias) te kunnen inschatten. Deze beoordelingen kunt u vinden in de Risk of Bias (RoB) tabellen. De gebruikte RoB instrumenten zijn gevalideerde instrumenten die worden aanbevolen door de Cochrane Collaboration: AMSTAR - voor systematische reviews; Cochrane - voor gerandomiseerd gecontroleerd onderzoek; Newcastle-Ottowa - voor observationeel onderzoek; QUADAS II - voor diagnostisch onderzoek.
Samenvatten van de literatuur
De relevante onderzoeksgegevens van alle geselecteerde artikelen werden overzichtelijk weergegeven in evidencetabellen. De belangrijkste bevindingen uit de literatuur werden beschreven in de samenvatting van de literatuur. Bij een voldoende aantal studies en overeenkomstigheid (homogeniteit) tussen de studies werden de gegevens ook kwantitatief samengevat (meta-analyse) met behulp van Review Manager 5.
Beoordelen van de kracht van het wetenschappelijke bewijs
A) Voor interventievragen (vragen over therapie of screening)
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie (Schünemann, 2013).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk* |
|
|
Laag |
|
|
Zeer laag |
|
*in 2017 heeft het Dutch GRADE Network bepaalt dat de voorkeursformulering voor de op een na hoogste gradering ‘redelijk’ is in plaats van ‘matig’
B) Voor vragen over diagnostische tests, schade of bijwerkingen, etiologie en prognose
De kracht van het wetenschappelijke bewijs werd eveneens bepaald volgens de GRADE-methode: GRADE-diagnostiek voor diagnostische vragen (Schünemann, 2008), en een generieke GRADE-methode voor vragen over schade of bijwerkingen, etiologie en prognose. In de gehanteerde generieke GRADE-methode werden de basisprincipes van de GRADE-methodiek toegepast: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van bewijskracht op basis van de vijf GRADE-criteria (startpunt hoog; downgraden voor risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias).
Formuleren van de conclusies
Voor elke relevante uitkomstmaat werd het wetenschappelijk bewijs samengevat in een of meerdere literatuurconclusies waarbij het niveau van bewijs werd bepaald volgens de GRADE-methodiek. De werkgroepleden maakten de balans op van elke interventie (overall conclusie). Bij het opmaken van de balans werden de gunstige en ongunstige effecten voor de patiënt afgewogen. De overall bewijskracht wordt bepaald door de laagste bewijskracht gevonden bij een van de cruciale uitkomstmaten. Bij complexe besluitvorming waarin naast de conclusies uit de systematische literatuuranalyse vele aanvullende argumenten (overwegingen) een rol spelen, werd afgezien van een overall conclusie. In dat geval werden de gunstige en ongunstige effecten van de interventies samen met alle aanvullende argumenten gewogen onder het kopje 'Overwegingen'.
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals de expertise van de werkgroepleden, de waarden en voorkeuren van de patiënt (patient values and preferences), kosten, beschikbaarheid van voorzieningen en organisatorische zaken. Deze aspecten worden, voor zover geen onderdeel van de literatuursamenvatting, vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk. De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen.
Randvoorwaarden (Organisatie van zorg)
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijn is expliciet rekening gehouden met de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, menskracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van een specifieke uitgangsvraag maken onderdeel uit van de overwegingen bij de bewuste uitgangsvraag. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van Zorg.
Kennislacunes
Tijdens de ontwikkeling van deze richtlijn is systematisch gezocht naar onderzoek waarvan de resultaten bijdragen aan een antwoord op de uitgangsvragen. Bij elke uitgangsvraag is door de werkgroep nagegaan of er (aanvullend) wetenschappelijk onderzoek gewenst is om de uitgangsvraag te kunnen beantwoorden. Een overzicht van de onderwerpen waarvoor (aanvullend) wetenschappelijk van belang wordt geacht, is als aanbeveling in het aanverwante product Kennislacunes beschreven.
Commentaar- en autorisatiefase
De conceptrichtlijn werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijn aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijn werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Brouwers, M. C., Kho, M. E., Browman, G. P., Burgers, J. S., Cluzeau, F., Feder, G., ... & Littlejohns, P. (2010). AGREE II: advancing guideline development, reporting and evaluation in health care. Canadian Medical Association Journal, 182(18), E839-E842.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. https://richtlijnendatabase.nl/over_deze_site/richtlijnontwikkeling.html
Kennisinstituut. Ontwikkeling van Medisch Specialistische Richtlijnen: stappenplan. Kennisinstituut van Medisch Specialisten. 2015
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Schünemann, H. J., Oxman, A. D., Brozek, J., Glasziou, P., Jaeschke, R., Vist, G. E., ... & Bossuyt, P. (2008). Rating Quality of Evidence and Strength of Recommendations: GRADE: Grading quality of evidence and strength of recommendations for diagnostic tests and strategies. BMJ: British Medical Journal, 336(7653), 1106.
Wessels, M., Hielkema, L., & van der Weijden, T. (2016). How to identify existing literature on patients' knowledge, views, and values: the development of a validated search filter. Journal of the Medical Library Association: JMLA, 104(4), 320.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.
