Anterieure Cervicale Discectomie met Prothese (ACDP)
Uitgangsvraag
Wat is de plaats van ACDP (Anterieure Cervicale Discectomie met Prothese) in vergelijking met ACDF (Anterieure Cervicale Discectomie en Fusie) als chirurgische behandeling bij patiënten met CRS?
Aanbeveling
Implanteer geen discusprothese (ACDP) bij patiënten met CRS, indien een chirurgische behandeling geïndiceerd is.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
Het doel van deze uitgangsvraag was om te achterhalen wat de effectiviteit is van ACDP in vergelijking met ACDF bij patiënten met CRS. In totaal is er één systematische review (met acht RCTs) en zijn er vijf RCTs gevonden die ACDP vergeleken met ACDF. De studies hadden methodologische beperkingen en spreidingsmaten werden nauwelijks gerapporteerd waardoor de klinische relevantie niet kon worden beoordeeld. De bewijskracht voor de kritieke uitkomstmaten (nek pijn en functioneren) was laag. Dit betekent dat andere studies kunnen leiden tot nieuwe inzichten. Daarom kunnen er op basis van de literatuur geen harde conclusies worden geformuleerd.
Bij zowel ACDF als ACDP wordt de totale discus vervangen voor een prothese. Bij ACDF wordt een fusie van twee segmenten nagestreefd, terwijl er bij ACDP een prothese wordt geplaatst, die de normale beweeglijkheid van een niet degeneratief segment nabootst. Dit heeft als theoretisch voordeel dat de normale biomechanica van de nek behouden zou blijven en daarmee versnelde degeneratie van boven en onderliggende segmenten voorkomen zou kunnen worden. In de literatuur komt dit voordeel echter niet naar voren. Meerdere RCT’s laten zowel op korte, als lange termijn geen voordeel zien van de discusprothese boven de cage-plaatsing en fusie (Donk, 2017; Goedmakers, 2019; Vleggeert-Lankamp, 2019). Dit geldt voor alle meegenomen uitkomstmaten, namelijk nek pijn, disability, re-operaties en adjacent segment disease (ASD).
Van ASD wordt juist een verschil verwacht ten gunste van de discusprothese. Dat dit verschil in de literatuur niet wordt gevonden, kan komen door een verschijnsel wat heterotope ossificatie wordt genoemd, waardoor bot ter plaatse van de discusprothese de mobiliteit van de discusprothese wegneemt en het voordeel verloren gaat. Heterotope ossificatie wordt in de literatuur gevonden bij ongeveer driekwart van de patiënten (Coric, 2018; Goedmakers, 2019; Yang, 2018). Mogelijkerwijs speelt de manier van implantatie hierbij een rol. Het wegnemen van osteofyten kan leiden tot aviveren van bot en daarmee fusie en heterotope ossificatie in de hand werken. Er zijn geen studies die deze theorie ondersteunen. Daarnaast blijft de vraag bestaan of ASD een daadwerkelijk bestaande entiteit is, of eerder een radiologische diagnose of zelfs een normale ontwikkeling van de degeneratie. In deze gevallen zou het voorkomen van ASD klinisch zinloos zijn. Helaas zijn de studiepopulaties in de gevonden RCT’s te klein om hier uitspraken over te kunnen doen. Of discusprotheses voordelen hebben bij subgroepen patiënten, bijvoorbeeld jongere patiënten, komt eveneens niet uit de literatuur naar voren.
Waarden en voorkeuren van patiënten (en evt. hun verzorgers)
Het is wenselijk dat de pijn in de nek zo minimaal mogelijk is en dat de nek zo maximaal mogelijk functioneel is. Qua ervaren pijn, hersteltijd en/of complicaties laat de literatuur geen klinisch relevante verschillen zien. Voor patiënten is dan ook een goede en volledige toelichting van de operatie essentieel.
Kosten (middelenbeslag)
Over de kosteneffectiviteit van ACDF in vergelijking met ACDP bestaat in de literatuur discussie (Schuermans, 2022). De initiële chirurgische kosten zijn hoger bij ACDP dan bij ACDF, door verschil in kosten van het gebruikte implantaat. In theorie zou het gebruik van een discusprothese op lange termijn kosteneffectief kunnen worden, als het gebruik van de discusprothese adjacent segment disease (ASD) voorkomt en daarmee leidt tot minder re-operaties. Tevens zou de discusprothese voordeliger zijn als het zou leiden tot een betere kwaliteit van leven. De literatuur over de kosteneffectiviteit van ACDF in vergelijking met ACDP is schaars en heterogeen.
Schuermans (2022) stelt dat er geen verschil in QALY´s bestaat tussen de ACDF en ACDP, maar dat de geïncludeerde studies erg heterogeen zijn en hierdoor geen conclusies kunnen worden getrokken over de kosteneffectiviteit, zeker op lange termijn. De auteurs pleitten voor nieuwe kosteneffectiviteitsstudies.
Heijdra Suasnabar (2023) stelt in een studie naar kosteneffectiviteit van ACDP in vergelijking met ACDF, dat ACDF resulteerde in een betere kosteneffectiviteit van ACDF, gezien de lagere initiële kosten van operatie en gelijke uitkomsten bij 2-jaar follow up duur. Gezien deze studie zich baseerde op de data van de NECK- trial (Vleggeert-Lankamp, 2019) en de 5-jaars follow-up van deze trial geen andere uitkomsten lieten zien (Goedmakers, 2019), zowel ten aanzien van klinische/radiologische uitkomsten als ten aanzien van het aantal re-operaties, verwacht de werkgroep geen ander beeld van de kosteneffectiviteit op deze 5-jaars cijfers zouden worden gebaseerd.
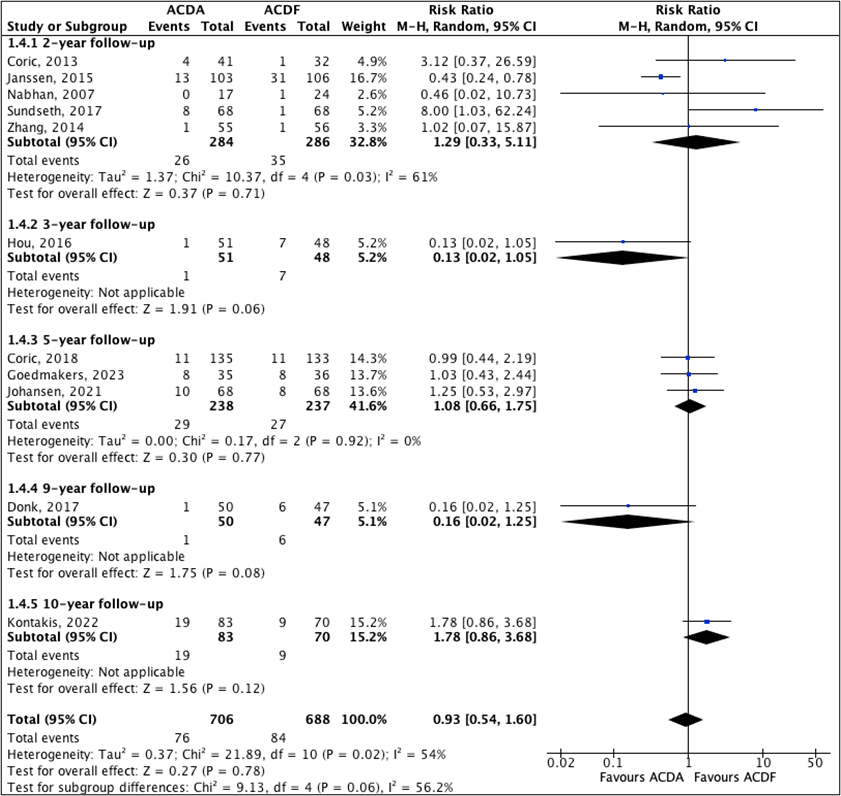
Zes studies rapporteerde re-operatiecijfers (Coric, 2018; Donk, 2017; Goedmakers, 2019; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022). Gepoolde data tonen geen voordeel van ACDP boven ACDF op het gebied van re-operaties. Ook de RCT´s met langere follow-up tonen geen voordeel van ACDP ten opzichte van ACDF, iets wat wel nodig zou zijn om de discusprothese kosteneffectief te maken (Donk, 2017; Kontakis, 2022). Kontakis (2022) is de enige RCT die 10-jaars resultaten heeft gepubliceerd. In deze studie ondergingen 19 patiënten in de ACDP groep en 9 in de ACDF groep een re-operatie. De meeste re-operaties gebeurde binnen 5 jaar na de initiële operatie in de ACDP groep, wegens loslating en subsidence van het implantaat. Dit kan de data mogelijk onterecht negatief kleuren op het gebied van re-operaties bij ACDP patiënten. Echter ondergingen in totaal 8 patiënten in de ACDP groep en 7 patiënten in de fusie groep een operatie vanwege ASD in deze studie, waardoor ook hier geen voordeel van de ACDP boven de ACDF wordt gezien. Donk (2017) liet met een gemiddelde follow up van 9 jaar, re-operatie zien wegens ASD bij 5 patiënten van de ACDF groep en in geen een patiënt in de ACDA groep, dit verschil was niet statistisch significant.
In de literatuur wordt dus geen klinisch voordeel van ACDP boven ACDF gezien dat kan compenseren voor de hogere kosten van ACDP in vergelijking met de ACDF.
Aanvaardbaarheid, haalbaarheid en implementatie
De werkgroep verwacht een brede acceptatie van deze aanbeveling omdat de aanbeveling aansluit bij de huidige klinische praktijk in Nederland.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Gezien de huidige literatuur bestaat er geen klinisch voordeel van het plaatsen van een kostbare discusprothese (ACDP), dus adviseert de werkgroep geen discusprothese te implanteren bij patiënten met CRS. De anterieure cervicale discectomie en fusie (ACDF) heeft de voorkeur indien tot een anterieure discectomie besloten wordt in deze patiëntengroep.
Onderbouwing
Achtergrond
De vaakst uitgevoerde chirurgische behandeling van degeneratieve cervicale problematiek is de anterieure discectomie met of zonder cage plaatsing, ook wel Anterieure Cervicale Discectomie en Fusie (ACDF) genoemd (Broekema, 2020; Saifi, 2018; Weiss, 2020). Deze chirurgische behandeling heeft als doel een benige fusie te bereiken tussen twee wervels. Hierdoor verdwijnt de beweeglijkheid uit het segment. Dit leidt tot een toename van biomechanische belasting van de nog beweeglijke segmenten boven en onder het geopereerde niveau, wat in theorie tot versnelde degeneratie van deze niveaus (adjacent segment disease, ASD) kan leiden. Om ASD te voorkomen zijn cervicale discus protheses geïntroduceerd die de beweeglijkheid van het geopereerde niveau trachten te behouden. Deze anterieure discectomie met prothese (ACDP) wordt in het buitenland, in tegenstelling tot de Nederlandse praktijk, veelvuldig aangeboden aan patiënten in plaats van een ACDF. De Nederlandse terughoudendheid is gelieerd aan meerdere factoren. Ten eerste, het ontstaan van ASD wordt vaak als een radiologische diagnose beschouwd, waarbij onduidelijk is of deze entiteit leidt tot een hogere incidentie van symptomatologie. Ten tweede, eerdere studies toonden geen betere klinische uitkomst op korte termijn aan (Goedmakers, 2019). Het is onduidelijk of het gebrek aan klinisch relevante meerwaarde op korte termijn ook stand houdt op lange termijn, gezien het optreden van ASD mogelijk pas na meerdere jaren klinisch relevant wordt. In deze module wordt de meerwaarde van de ACDP in vergelijking met ACDF als chirurgische behandeling bij patiënten met CRS geëvalueerd.
Conclusies / Summary of Findings
1. Neck pain (crucial)
|
Low GRADE |
ACDA may result in little to no difference in neck pain when compared to ACDF in patients with cervical radiculopathy.
Source: Goedmakers, 2019*; Coric, 2018; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022. *Including: Coric, 2013; Hou, 2016; Janssen, 2015; Nabhan, 2007; Park, 2008; Sala, 2015; Sundseth, 2017; Zhang, 2014. |
2. Disability (crucial)
|
Low GRADE |
ACDA may result in little to no difference in disability when compared to ACDF in patients with cervical radiculopathy.
Source: Goedmakers, 2019*; Coric, 2018; Donk, 2017; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022. *Including: Coric, 2013; Hou, 2016; Janssen, 2015; Park, 2008; Sundseth, 2017; Zhang, 2014. |
3. Reoperation rate (important)
|
Very low GRADE |
The evidence is very uncertain about the effect of ACDA on reoperation rate when compared with ACDF in patients with cervical radiculopathy.
Source: Goedmakers, 2019*; Coric, 2018; Donk, 2017; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022. *Including: Coric, 2013; Hou, 2016; Janssen, 2015; Nabhan, 2007; Sundseth, 2017; Zhang, 2014. |
4. ASD (important)
|
Very low GRADE |
The evidence is very uncertain about the effect of ACDA on ASD when compared with ACDF in patients with cervical radiculopathy.
Source: Goedmakers, 2019*; Coric, 2018; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022. *Including: Hou, 2016; Janssen, 2015; Nabhan, 2007; Zhang, 2014. |
5. Heterotopic ossification (important)
|
Very low GRADE |
The evidence is very uncertain about the effect of ACDA on heterotopic ossification when compared with ACDF in patients with cervical radiculopathy.
Source: Coric, 2018. |
Samenvatting literatuur
Description of studies
Goedmakers (2019) conducted a systematic review to compare the outcome of fusion versus prosthesis in patients that primarily suffer from radiculopathy. Authors searched PubMed, EMBASE, Web of Science, COCHRANE, CENTRAL and CINAHL databases on 2 August 2016, and repeated the literature search in August 2017. An adjusted version of the checklist for cohort studies of the Dutch Cochrane Center was used for quality assessment. Goedmakers (2019) included eight radiculopathy studies: Coric (2013), Hou (2016), Janssen (2015), Nabhan (2007), Park (2008), Sala (2015), Sundseth (2017), and Zhang (2014). These studies were all included in our literature analysis as well. A total of 777 participants were included, with sample sizes ranging from 41 to 209. The cervical disc arthroplasty (ACDA) group consisted of 388 patients (mean age: 45 years, 46% male) and the anterior cervical discectomy and fusion (ACDF) group consisted of 389 patients (mean age: 45 years, 49% male). Follow-up varied from one to seven years. One study (Sundseth, 2017) was judged at low risk of bias, whereas the other seven studies were judged at intermediate risk of bias.
Coric (2018) published five year outcome data of a prospective randomized multicenter study (Coric, 2011), which was designed to evaluate the safety and efficacy of total disc replacement compared with ACDF in the treatment of spondylosis with radiculopathy. A total of 269 patients with symptomatic, single-level, cervical disc disease from C3 to C7 with radiculopathy were included. Patients were randomly assigned to either the ACDA or ACDF group. Outcomes reported were neck pain, disability, reoperation rate, heterotopic ossification, and ASD.
Donk (2017) conducted an RCT with nine years follow-up investigating the efficacy of anterior cervical discectomy (ACD), ACDF with cage, or ACDA treatment in patients with radiculopathy. A total of 142 patients with monoradicular signs and/or symptoms in the arm due to a herniated cervical disc were included. Patients were randomly assigned to one of the following three surgical options: fusion by cage stand-alone (ACDF), arthroplasty (ACDA) or no implant at all (ACD). In order to answer the clinical question of this module, only results from ACDA and ACDF groups were extracted. Outcomes reported were neck pain, disability, and reoperation rate.
Goedmakers (2023) reported five year outcome data of a trial (Vleggeert-Lankamp, 2019) to evaluate long-term outcomes in patients with cervical radiculopathy undergoing ACDA, ACDF or ACD treatment. A total of 109 patients with cervical radiculopathy caused by a single-level cervical disc herniation were included. Patients were randomized to one of the following treatments: ACDA, ACDF with intervertebral cage, or ACD without cage. To answer the clinical question of this module, only results from ACDA and ACDF groups were extracted. Outcomes reported were neck pain, disability, reoperation rate, and ASD.
Johansen (2021) reported five year follow-up data of a randomized clinical trial (Sundseth, 2017) to evaluate clinical outcomes at five years for arthroplasty versus fusion in patients who underwent surgical treatment for cervical radiculopathy. A total of 136 patients with C6 or C7 radiculopathy were included. Patients were randomized to one of the following two surgical treatments: arthroplasty or fusion using a stand-alone cage. Outcomes reported were neck pain, disability, reoperation rate, and ASD.
Kontakis (2022) reported ten-year outcomes of a randomized trial (Skeppholm, 2015) to investigate whether artificial disc replacement (ADR) surgery results in better long-term clinical outcomes compared to fusion surgery in patients with degenerative cervical radiculopathy. In total, 153 patients with symptoms of radiating arm pain for at least three months and correlative findings on MRI at one or two cervical levels were included. Patients were randomized to either ACDA or ACDF treatment. Outcomes reported were neck pain, disability, reoperation rate, and ASD.
Table 1 shows the study characteristics of the included studies.
Table 1: Description of included studies
|
Study |
Design |
Intervention |
Comparison |
Outcomes of interest reported |
Follow-up |
||
|
Characteristics |
Type |
Characteristics |
Type |
||||
|
Goedmakers, 2019 |
|||||||
|
-Coric, 2013 |
RCT |
n = 41 Mean age: 49.5 Men (%): 39 |
ACDA Bryan, KineFlexIC |
n = 32 Mean age: 49.3 Men (%): 44 |
ACDF PEEK cage without plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
5 years |
|
-Hou, 2016 |
RCT |
n = 51 Mean age (SD): 46.3 (7.8) Men (%): 58.8 |
ACDA Mobi-C |
n = 48 Mean age (SD): 48.5 (8.3) Men (%): 58.3 |
ACDF Autograft alone |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
5 years |
|
-Janssen, 2015 |
RCT |
n = 103 Mean age (SD): 42.1 (8.42) Men (%): 45 |
ACDA ProDisc-C |
n = 106 Mean age (SD): 43.5 (7.15) Men (%): 46 |
ACDF Plate fixation |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
7 years |
|
-Nabhan, 2007 |
RCT |
n = 21a Mean age: 44b Men (%): 56.1b |
ACDA ProDisc-C |
n = 20a Mean age: 44b Men (%): 56.1b |
ACDF Plate fixation |
Neck pain (VAS), Reoperation rate, ASD |
3 years |
|
-Park, 2008 |
Retrospective |
n = 21 Mean age: 45 Men (%): 52.4 |
ACDA Mobi-C |
n = 32 Mean age: 47 Men (%): 62.5 |
ACDF PEEK cage without plate |
Neck pain (VAS), Disability (NDI), ASD |
1 year |
|
-Sala, 2015 |
Prospective cohort study |
n = 28 Mean age: 41 Men (%): 25 |
ACDA Prestige ST, Bryan or ProDisc-C |
n = 27 Mean age: 41 Men (%): 33.3 |
ACDF PEEK cage without plate |
Neck pain (VAS), ASD |
2 years |
|
-Sundseth, 2017 |
RCT |
n = 68 Mean age: 44.7 Men (%): 47.1 |
ACDA Discover |
n = 68 Mean age: 43.4 Men (%): 45.6 |
ACDF PEEK cage without plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
2 years NORCAT trial |
|
-Zhang, 2014 |
RCT |
n = 55 Mean age: 44.8 Men (%): 45.5 |
ACDA Mobi-C |
n = 56 Mean age: 46.7 Men (%): 46.4 |
ACDF Securing with a plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
4 years |
|
Coric, 2018 |
RCT |
n = 136 Mean age (SD): 43.7 (7.76) Men (%): 37.5
Affected level: C3-4: 7 (5.1%) C4-5: 9 (6.6%) C5-6: 83 (61.0%) C6-7: 37 (27.2%) |
ACDA KineFlexIC |
n = 133 Mean age (SD): 43.9 (7.39) Men (%): 44.4
Affected level: C3-4: 3 (2.3%) C4-5: 6 (4.5%) C5-6: 83 (62.4%) C6-7: 41 (30.8%) |
ACDF Structural allograft and an anterior plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, Heterotopic ossification, ASD |
5 years |
|
Donk, 2017 |
RCT |
n = 50 Mean age (SD): 44.1 (6.4) Men (%): 48
Affected level: C4-5: 0 C5-6: 21 (42%) C6-7: 29 (58%) |
ACDA Bryan |
n = 47 Mean age (SD): 43.1 (7.5) Men (%): 53
Affected level: C4-5: 2 (4.3%) C5-6: 19 (40.4%) C6-7: 26 (55.3%) |
ACDF Cage stand-alone filled with autologous bone |
Neck pain (VAS), Disability (NDI), Reoperation rate |
9 years |
|
Goedmakers, 2023 |
RCT |
n = 35 Mean age (SD): 46.5 (8.7) Men (%): 49 Mean pain duration (SD): 44.2 (64.3) weeks
Affected level: C5-6: 19 (54.3%) C6-7: 16 (45.7%) C7-T1: 0 |
ACDA ActivC |
n = 36 Mean age (SD): 47.5 (8.0) Men (%): 39 Mean pain duration (SD): 55.4 (90.4) weeks
Affected level: C5-6: 19 (52.8%) C6-7: 16 (44.4%) C7-T1: 1 (2.8%) |
ACDF PEEK cage without plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
5 years |
|
Johansen, 2021 |
RCT |
n = 68 Mean age (SD): 44.7 (7.2) Men (%): 47.1
Affected level: C5-6: 38 (55.9%)
Duration of neck pain No neck pain: 3 (4.5%) <3 mo: 4 (6.1%) 3 mo – 1 y: 27 (40.9%) 1-2 y: 11 (16.7%) >2 y: 21 (31.8%) |
ACDA Discover |
n = 68 Mean age (SD): 43.4 (6.8) Men (%): 45.6
Affected level: C5-6: 36 (52.9%)
Duration of neck pain No neck pain: 2 (3.0%) <3 mo: 3 (4.5%) 3 mo – 1 y: 28 (41.8%) 1-2 y: 19 (28.4%) >2 y: 15 (22.4%) |
ACDF Stand-alone cage |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
5 years NORCAT trial |
|
Kontakis, 2022 |
RCT |
n = 83 Mean age (SD): 46.9 (6.8) Men (%): 50.6 |
ACDA Discover |
n = 70 Mean age (SD): 47.0 (6.9) Men (%): 47.1 |
ACDF Autologous graft and plate |
Neck pain (VAS), Disability (NDI), Reoperation rate, ASD |
10 years |
Abbreviations: ACDA = anterior cervical disc arthroplasty; ACDF = anterior cervical discectomy and fusion; ASD = adjacent segment disease; NRS = numeric rating scale; RCT = randomized controlled trial; SD = standard deviation; VAS = visual analogue scale. a 41 patients in total, division between groups not clear. b Mean value for all participants.
Results
1. Neck pain (critical)
All studies included in Goedmakers (2019) reported on neck pain, assessed by using either visual analogue scale (VAS) or numeric rating scale (NRS) (see Table 1). Goedmakers (2019) presented study results at two years of follow-up, except for one study (Hou, 2016) because for this study only three-year follow-up data was available. In addition, Coric (2018), Goedmakers (2023), Johansen (2021), and Kontakis (2022) reported on VAS neck pain, and Johansen (2021) reported on NRS neck pain (Table 1). Data could not be pooled due to the heterogeneity in reporting of the data (median/mean) and missing dispersion measures (SE/SD). Results on neck pain are displayed in Table 2.
Table 2: Results on neck pain at baseline and follow-up.
|
Reference |
Neck pain |
|||||
|
Baseline |
Follow-up |
MD (95%CI) between groups at follow-up |
||||
|
ACDA |
ACDF |
Period |
ACDA |
ACDF |
||
|
Coric, 2013 |
8a |
8a |
2 years |
1.5a |
1a |
Not estimable |
|
Hou, 2016 |
7.1b |
7.6b |
3 years |
0.4b |
0.5b |
Not estimable |
|
Janssen, 2015 |
7.3 ± 1.95c |
6.6 ± 2.17c |
2 years |
2.8c |
2.3c |
Not estimable |
|
Nabhan, 2007 |
6.0 ± 1.2 |
6.2 ± 0.9 |
2 years |
1.8 ± 0.5 |
2.7 ± 0.4 |
-0.90 (-1.18 to -0.62) |
|
Park, 2008 |
4.85 |
6.11 |
2 years |
1.9 |
2 |
Not estimable |
|
Sala, 2015 |
10 |
10 |
2 years |
2 |
3 |
Not estimable |
|
Sundseth, 2017 |
7.0d |
7.0d |
2 years |
3.0d |
3.0d |
Not estimable |
|
Zhang, 2014 |
6.7 |
6.6 |
2 years |
1.8b |
1.7b |
Not estimable |
|
Coric, 2018 |
7.71c |
7.57c |
5 years |
2.08c |
2.42c |
Not estimable |
|
Donk, 2017 |
4.76 ± 2.96c |
3.95 ± 2.60c |
5 years |
2.30b,c |
1.50b,c |
Not estimable |
|
Goedmakers, 2023 |
5.0 ± 2.7c |
5.3 ± 2.6c |
5 years |
1.7 ± 2.5c |
1.9 ± 2.4c |
-0.20 (-1.46 to 1.06) |
|
Johansen, 2021 |
7a,d |
7a,d |
5 years |
2a,d |
2a,d |
Not estimable |
|
Kontakis, 2022 |
5.7 (5.11 to 6.29)c,e |
5.81 (5.24 to 6.39)c,e |
10 years |
3.18 (2.55 to 3.81)c,e |
2.88 (2.20 to 3.57)c,e |
0.30 (-0.61 to 1.21) |
Values are mean (± SD) VAS scores unless stated otherwise. Abbreviations: ACDA = anterior cervical disc arthroplasty; ACDF = anterior cervical discectomy and fusion; MD = mean difference. a Authors reported median scores; b The value is estimated from the figure in articles; c VAS score was based on the 100- or 20-point VAS and modified (divided by 10 or 2) to fit this comparison; d Article reported NRS values for neck pain instead of VAS; e Authors reported mean (95%CI)
2. Disability (critical)
Six studies included in Goedmakers (2019) reported on disability by using NDI (Table 1). Goedmakers (2019) presented study results at two years of follow-up, except for one study (Hou, 2016) because for this study only three year follow-up data was available. In addition, Coric (2018), Donk (2017), Goedmakers (2023), Johansen (2021), and Kontakis (2022) reported on NDI scores. Data could not be pooled due to missing dispersion measures (SE/SD). Results on disability are presented in Table 3.
Table 3: Results on disability at baseline and follow-up.
|
Reference |
Baseline |
|
Follow-up |
MD (95%CI) between groups at follow-up |
|||
|
ACDA |
ACDF |
Period |
ACDA |
ACDF |
|||
|
Coric, 2013 |
62.4 |
61.3 |
2 years |
18.7 |
23.9 |
Not estimable |
|
|
Hou, 2016 |
37a |
37.5a |
3 years |
19a |
18a |
Not estimable |
|
|
Janssen, 2015 |
53.9 ± 15.1 |
52.3 ± 14.5 |
2 years |
21.88 |
22.53 |
Not estimable |
|
|
Park, 2008 |
45.8b |
46.9b |
2 years |
20.1b |
16.7b |
Not estimable |
|
|
Sundseth, 2017 |
45.7 |
51.2 |
2 years |
25.0 |
21.2 |
Not estimable |
|
|
Zhang, 2014 |
37.4 |
37.8 |
2 years |
19.0 |
19.3 |
Not estimable |
|
|
Coric, 2018 |
62.8 |
61.8 |
5 years |
18.5 |
23.0 |
Not estimable |
|
|
Donk, 2017 |
37.6 ± 15.0b |
37.6 ± 14.8b |
9 years |
13.4a,b |
14.4a,b |
Not estimable |
|
|
Goedmakers,2023 |
55.5 ± 14.0 |
51.2 ± 10.7 |
5 years |
15 ± 14 |
13 ± 15 |
2.00 (-5.41 to 9.41) |
|
|
Johansen, 2021 |
45.9 (43.3 to 48.4)c |
51.3 (48.1 to 54.4)c |
5 years |
22.2 (18.0 to 26.3)c |
21.3 (17.0 to 25.6)c |
0.90 (-4.93 to 6.73) |
|
|
Kontakis, 2022 |
64.1 (60.4 to 67.7)c |
61.4 (57.8 to 65.0)c |
10 years |
25.3 (20.6 to 30.0)c |
22.4 (16.8 to 28.0) |
2.90 (-4.29 to 10.09) |
|
Values are mean (± SD) NDI scores unless stated otherwise. Abbreviations: ACDA = anterior cervical disc arthroplasty; ACDF = anterior cervical discectomy and fusion; MD = mean difference. a The value is estimated from the figure in articles; b NDI score was based on the 50-point NDI scale and modified (multiplied by 2) to fit this comparison; c Authors reported mean (95%CI)
3. Reoperation rate (important)
Six studies included in Goedmakers (2019), and Coric (2018), Donk (2017), Goedmakers (2023), Johansen (2021), and Kontakis (2022) reported on reoperation rate. The pooled data show reoperations in 11% (76/706) of patients in the ACDA group and in 12% (84/688) of patients in the ACDF group. Figure 1 shows an overall risk ratio of 0.93 (95%CI 0.54 to 1.60), favoring ACDA. This difference is not clinically relevant.
Figure 1: The effect of ACDA on reoperation rate with subgroups for follow-up.
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: confidence interval.
4. Adjacent Segment Disease (important)
No studies reported on radiologically evaluated Adjacent Segment Disease (ASD) based on Yang (2018). Four studies included in Goedmakers (2019) reported on the incidence of clinically evaluated ASD (Jansen, 2015; Hou, 2016; Nabhan, 2007; Zhang, 2014). Additionally, Coric (2018), Goedmakers (2023), Johansen (2021), and Kontakis (2022) reported on ASD. Results of Coric (2018) and Kontakis (2022) could not be pooled due to the heterogeneity in reporting about ASD.
Coric (2018) reported on superior and inferior level ASD after five years of follow-up, assessed by a scale ranging from 0 to 3 indicating none, mild, moderate, or severe ASD. Results are displayed in Table 4.
Table 4: Results on ASD after five years of follow-up.
|
ASD |
ACDA (n=136) |
ACDF (n=133) |
|
|
Superior level |
No |
34.3% |
6.8% |
|
Mild |
18.6% |
23.7% |
|
|
Moderate |
30.0% |
37.3% |
|
|
Severe |
17.1% |
32.2% |
|
|
Inferior level |
No |
15.1% |
13.2% |
|
Mild |
30.2% |
15.8% |
|
|
Moderate |
30.2% |
42.1% |
|
|
Severe |
24.5% |
28.9% |
|
Values are percentage of patients in each ASD group. Abbreviations: ACDA = anterior cervical disc arthroplasty; ACDF = anterior cervical discectomy and fusion; ASD = adjacent segment disease.
Kontakis (2022) reported on ASD, defined as clinical adjacent-segment pathology (CASP) and radiographic adjacent-segment pathology (RASP). Authors reported CASP in 8 out of 83 (9.6%) patients in the ACDA group and in 7 out of 70 (10%) patients in the ACDF group. Risk ratio was 0.96 (95%CI 0.37 to 2.53) in favor of ACDA treatment, which was not considered clinically relevant. Also, RASP progressed from grade 2.6 at baseline to grade 3.8 after 10 years in the ACDA group compared with 2.7 to 3.6 in the ACDF group.
The pooled data show ASD in 1.8% (6/329) of patients in the ACDA group and in 4.4% (15/318) of patients in the ACDF group. Figure 2 shows an overall risk ratio of 0.52 (95%CI 0.21 to 1.31), favoring ACDA. This difference is clinically relevant.
Figure 2: The effect of ACDA on ASD incidence with subgroups for follow-up.
Z: p-value of the pooled effect; df: degrees of freedom; I2: statistic heterogeneity; CI: confidence interval.
5. Heterotopic ossification (important)
Goedmakers (2019) did not report on HO. Four studies reported on radiologically evaluated heterotopic ossification (HO) in the ACDA group based on Yang (2018). Hou (2016) and Park (2008) reported no participants with HO in the intervention group, whereas Zhang (2014) reported a HO incidence of 32.7% (18/55 participants) in the intervention group. Coric (2013), Janssen (2015), Nabhan (2007), and Sala (2015) did not report on radiologically evaluated HO.
One study (Coric, 2018) reported on HO, defined as different stages of ossification (adapted from the McAfee scale). Preoperatively, 26.4% of patients had no HO, 44.2% of patients had mild HO, 14.7% of patients had moderate HO, and 14.7% had severe HO. At 5-year follow-up, 37.7% of patients had no HO, 27.5% of patients had mild HO, 8.7% of patients had moderate HO, 23.2% of patients had severe HO, and 2.9% of patients had bridging HO.
Level of evidence of the literature
1. Neck pain
The level of evidence regarding neck pain was downgraded by two levels to low because of study limitations (risk of bias: -1) and the lack of reporting (means and) dispersion measures (imprecision: -1).
2. Disability
The level of evidence regarding disability was downgraded by two levels to low because of study limitations (risk of bias: -1) and the lack of reporting (means and) dispersion measures (imprecision: -1).
3. Reoperation rate
The level of evidence regarding reoperation rate was downgraded by three levels to very low because of study limitations (risk of bias: -1), conflicting results (inconsistency: -1) and because the confidence interval is crossing both borders of clinical relevance (imprecision: -1).
4. ASD
The level of evidence regarding ASD was downgraded by three levels to very low because of study limitations (risk of bias: -1) and because the confidence interval is crossing both borders of clinical relevance (imprecision: -2).
5. Heterotopic ossification
The level of evidence regarding heterotopic ossification was downgraded by three levels to very low because of study limitations (risk of bias: -1) and the low number of included patients and the lack of reporting dispersion measures (imprecision: -2).
Zoeken en selecteren
An international group of experts performed a systematic review concerning clinical outcomes (Goedmakers, 2019). The systematic review provided a detailed search strategy with search date (August 2017), searched six databases, provided clear in- and exclusion criteria, a clear description of the included studies, performed a risk of bias assessment per study, and graded the level of evidence per outcome measure. Additionally, Yang (2018) performed a systematic review concerning radiological outcomes using the same search strategy. For the outcomes heterotopic ossification (HO) and adjacent segment disease (ASD) we used the results of Yang (2018), which were radiologically confirmed. Because of these publications, the working group decided to update the search of the systematic review.
A systematic review of the literature (published after August 2017) was performed to answer the following question: What is the effectiveness of prosthesis after anterior cervical discectomy (ACDP) in comparison to anterior cervical discectomy with fusion - with or without a cage (ACDF) in patients with CRS?
P: Patients with cervical radiculopathy with anterior discectomy with or without disc placement
I: Anterior cervical discectomy with prosthesis (ACDP)
C: Anterior cervical discectomy with fusion - with or without cage (ACDF)
O: Neck pain (VAS), disability (NDI), reoperation rate, heterotopic ossification (HO), adjacent segment disease (ASD)
Relevant outcome measures
The guideline development group considered neck pain and disability as critical outcome measures for decision making, and reoperation rate, heterotopic ossification and ASD as important outcome measures for decision making.
The working group did not define the other outcome measures above but used the definitions used in the studies.
The working group defined a 10% difference for continuous outcome measures (weighted mean difference), 10% for dichotomous outcome measures informing on relative risk (0.91 ≥ RR ≥ 1.1), and standardized mean difference (≤-0.5 SMD ≥0.5) as minimal clinically (patient) important differences. This decision was based on the minimal important change scores described in the article by Ostelo (2008), in accordance with the Dutch Lumbosacral Radicular syndrome guideline (NVN, 2020).
Search and select (Methods)
The databases Medline (via OVID) and Embase (via Embase.com) were searched with relevant search terms from 2 August 2016 until 13 April 2023. The detailed search strategy is depicted under the tab Methods. The systematic literature search resulted in 190 hits. Studies were selected based on the following criteria:
- Systematic reviews (searched in at least two databases, and detailed search strategy, risk of bias assessment and results of individual studies available) or randomized controlled trials;
- Studies performed in adults (> 18 years);
- Studies with >20 participants (10 participants per arm);
- Full-text English or Dutch language publication; and
- Studies according to the PICO.
Initially, 24 studies were selected based on title and abstract screening. After reading the full text, 19 studies were excluded (see the table with reasons for exclusion under the tab Methods), and five studies (Coric, 2018; Donk, 2017; Goedmakers, 2023; Johansen, 2021; Kontakis, 2022) were included additional to Goedmakers (2019).
Results
Six studies were included in the analysis of the literature. Important study characteristics and results are summarized in the evidence tables. The assessment of the risk of bias is summarized in the risk of bias tables.
Referenties
- Coric D, Nunley PD, Guyer RD, Musante D, Carmody CN, Gordon CR, Lauryssen C, Ohnmeiss DD, Boltes MO. Prospective, randomized, multicenter study of cervical arthroplasty: 269 patients from the Kineflex|C artificial disc investigational device exemption study with a minimum 2-year follow-up: clinical article. J Neurosurg Spine. 2011 Oct;15(4):348-58. doi: 10.3171/2011.5.SPINE10769. Epub 2011 Jun 24. Erratum in: J Neurosurg Spine. 2012 Mar;16(3):322. PMID: 21699471.
- Donk RD, Verbeek ALM, Verhagen WIM, Groenewoud H, Hosman AJF, Bartels RHMA. What's the best surgical treatment for patients with cervical radiculopathy due to single-level degenerative disease? A randomized controlled trial. PLoS One. 2017 Aug 29;12(8):e0183603. doi: 10.1371/journal.pone.0183603. PMID: 28850600; PMCID: PMC5574537.
- Goedmakers CMW, de Vries F, Bosscher L, Peul WC, Arts MP, Vleggeert-Lankamp CLA. Long-term results of the NECK trial-implanting a disc prosthesis after cervical anterior discectomy cannot prevent adjacent segment disease: five-year clinical follow-up of a double-blinded randomised controlled trial. Spine J. 2023 Mar;23(3):350-360. doi: 10.1016/j.spinee.2022.11.006. Epub 2022 Nov 15. PMID: 36396007.
- Goedmakers CMW, Janssen T, Yang X, Arts MP, Bartels RHMA, Vleggeert-Lankamp CLA. Cervical radiculopathy: is a prosthesis preferred over fusion surgery? A systematic review. Eur Spine J. 2020 Nov;29(11):2640-2654. doi: 10.1007/s00586-019-06175-y. Epub 2019 Oct 22. PMID: 31641906.
- Heijdra Suasnabar JM, Vleggeert-Lankamp CLA, Goedmakers CMW, de Vries F, Arts MP, van den Akker-van Marle ME. Cost effectiveness of implanting a prosthesis after anterior cervical discectomy for radiculopathy: results of the NECK randomized controlled trial. Spine J. 2023 Jun;23(6):851-858. doi: 10.1016/j.spinee.2023.02.003. Epub 2023 Feb 11. PMID: 36774997.
- Johansen TO, Sundseth J, Fredriksli OA, Andresen H, Zwart JA, Kolstad F, Pripp AH, Gulati S, Nygaard ØP. Effect of Arthroplasty vs Fusion for Patients With Cervical Radiculopathy: A Randomized Clinical Trial. JAMA Netw Open. 2021 Aug 2;4(8):e2119606. doi: 10.1001/jamanetworkopen.2021.19606. PMID: 34351401; PMCID: PMC8343489.
- Kontakis M, Marques C, Löfgren H, Mosavi F, Skeppholm M, Olerud C, MacDowall A. Artificial disc replacement and adjacent-segment pathology: 10-year outcomes of a randomized trial. J Neurosurg Spine. 2021 Dec 17;36(6):945-953. doi: 10.3171/2021.9.SPINE21904. PMID: 34920425.
- Schuermans VNE, Smeets AYJM, Boselie AFM, Zarrouk O, Hermans SMM, Droeghaag R, Curfs I, Evers SMAA, van Santbrink H. Cost-effectiveness of anterior surgical decompression surgery for cervical degenerative disk disease: a systematic review of economic evaluations. Eur Spine J. 2022 May;31(5):1206-1218. doi: 10.1007/s00586-022-07137-7. Epub 2022 Feb 28. PMID: 35224672.
- Skeppholm M, Lindgren L, Henriques T, Vavruch L, Löfgren H, Olerud C. The Discover artificial disc replacement versus fusion in cervical radiculopathy--a randomized controlled outcome trial with 2-year follow-up. Spine J. 2015 Jun 1;15(6):1284-94. doi: 10.1016/j.spinee.2015.02.039. Epub 2015 Feb 28. PMID: 25733022.
- Vleggeert-Lankamp CLA, Janssen TMH, van Zwet E, Goedmakers CMW, Bosscher L, Peul W, Arts MP. The NECK trial: Effectiveness of anterior cervical discectomy with or without interbody fusion and arthroplasty in the treatment of cervical disc herniation; a double-blinded randomized controlled trial. Spine J. 2019 Jun;19(6):965-975. doi: 10.1016/j.spinee.2018.12.013. Epub 2018 Dec 21. PMID: 30583108.
- Weiss HK, Yamaguchi JT, Garcia RM, Hsu WK, Smith ZA, Dahdaleh NS. Trends in National Use of Anterior Cervical Discectomy and Fusion from 2006 to 2016. World Neurosurg. 2020 Jun;138:e42-e51. doi: 10.1016/j.wneu.2020.01.154. Epub 2020 Jan 28. PMID: 32004744; PMCID: PMC7895490.
- Yang X, Janssen T, Arts MP, Peul WC, Vleggeert-Lankamp CLA. Radiological follow-up after implanting cervical disc prosthesis in anterior discectomy: a systematic review. Spine J. 2018 Sep;18(9):1678-1693. doi: 10.1016/j.spinee.2018.04.021. Epub 2018 May 8. PMID: 29751126.
Evidence tabellen
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C)
|
Follow-up |
Outcome measures and effect size |
Comments |
|
Goedmakers 2019
PS., study characteristics and results are extracted from the SR (unless stated otherwise) |
SR and meta-analysis of RCTs and cohorts
Literature search up to August 2017
A: Coric, 2013 B: Hou, 2016 C: Janssen, 2015 D: Nabhan, 2007 E: Park, 2008 F: Sala, 2015 G: Sundseth, 2017 H: Zhang, 2014
Study design: A: RCT B: RCT C: RCT D: RCT E: Retrospective F: Prospective cohort G: RCT H: RCT
Setting and Country: Not reported.
Source of funding and conflicts of interest: The majority of studies received industry sponsoring and authors reported extensive disclosures. |
Inclusion criteria SR: - The study compares ACDF to ACDA in one-level anterior discectomy. - The study includes at least twenty patients in each treatment arm. - The study provides follow-up data for at least 2 years. - The study measures primary or secondary outcome in either the NDI or VAS neck pain. - The study only includes patients suffering from radiculopathy, excluding patients suffering from myelopathy. - The article is not a meeting abstract.
Exclusion criteria SR: Not specifically reported.
8 studies included
Important patient characteristics at baseline: N, mean age ± SD A: ACDA: 41, 49,5 ACDF: 32, 49,3 B: ACDA: 51, 46,3 ± 7,8 ACDF: 48, 48,5 ± 8,3 C: ACDA: 103, 42,1 ± 8,4 ACDF: 106, 43,5 ± 7,1 D: ACDA: 21*, 44a ACDF: 20*, 44a E: ACDA: 21, 45 ACDF: 32, 47 F: ACDA: 28, 41 ACDF: 27, 41 G: ACDA: 68, 44,7 ACDF: 68, 43,4 H: ACDA: 55, 44,8 ACDF: 56, 46,7
Sex (%Male): A: ACDA: 39% ACDF: 44% B: ACDA: 58,8% ACDF: 58,3% C: ACDA: 45% ACDF: 46% D: ACDA: 56,1%a ACDF: 56,1%a E: ACDA: 52,4% ACDF: 62,5% F: ACDA: 25% ACDF: 33,3% G: ACDA: 47,1% ACDF: 45,6% H: ACDA: 45,5% ACDF: 46,4%
* 41 patients in total, division between groups is not clear a Mean value for all participants
Groups comparable at baseline? Yes |
Describe intervention: A: ACDA; Bryan, KineFlexIC prosthetic device B: ACDA; Mobi-C prosthetic device C: ACDA; ProDisc-C prosthetic device D: ACDA; ProDisc-C prosthetic device E: ACDA; Mobi-C prosthetic device F: ACDA; Prestige ST, Bryan or ProDisc-C prosthetic device G: ACDA; Discover prosthetic device H: ACDA; Mobi-C prosthetic device |
Describe control: A: ACDF with plate fixation B: ACDF methods using autograft C: ACDF with plate fixation D: ACDF with plate fixation E: PEEK cage without plate fixation F: PEEK cage without plate fixation G: PEEK cage without plate fixation H: ACDF with plate fixation
|
Endpoint of follow-up: A: 5 years B: 5 years C: 7 years D: 3 years E: 1 year F: 2 years G: 2 years H: 4 years
For how many participants were no complete outcome data available? The only thing that is reported is that outcome reporting on the level of reoperation is rather incomplete.
|
Disability Defined as neck disability index (NDI) (0-100) A: ACDA: 18,7 ACDF: 23,9 B: ACDA: 19a,c ACDF: 18a,c C: ACDA: 21,88 ACDF: 22,53 D: ACDA: NA ACDF: NA E: ACDA: 20,1e ACDF: 16,7e F: ACDA: NA ACDF: NA G: ACDA: 25,0 ACDF: 21,2 H: ACDA: 19,0 ACDF: 19,3
Neck pain Defined as visual analogue scale (VAS) (0-10) neck pain A: ACDA: 1,5d ACDF: 1d B: ACDA: 0,4a,c ACDF: 0,5a,c C: ACDA: 2,8b ACDF: 2,3b D: ACDA: 1,8 ± 0,5 ACDF: 2,7 ± 0,4 E: ACDA: 1,9 ACDF: 2 F: ACDA: 2 ACDF: 3 G: ACDA: 3,0f ACDF: 3,0f H: ACDA: 1,8a ACDF: 1,7a
NA: information not available a The value is estimated from the figure in articles. b VAS score was based on the 100- or 20-point VAS and modified (divided by 10 or 2) to ft this comparison. c Three-year follow-up results, as the two-year follow-up was not available. d Authors reported the median VAS scores. e NDI score was based on the 50-point NDI scale and modified (multiplied by 2) to fit this comparison. f Article reported NRS values for neck pain instead of VAS.
Reoperation rate Defined as the number of reoperations A: ACDA: 4/41 ACDF: 1/32 B: ACDA: 1/51 ACDF: 7/48 C: ACDA: 13/103 ACDF: 31/106 D: ACDA: 0/17 ACDF: 1/24 E: ACDA: NA ACDF: NA F: ACDA: NA ACDF: NA G: ACDA: 8/68 ACDF: 1/68 H: ACDA: 1/55* ACDF: 1/56* * Concerning the same patient
Complications Defined as ASD incidence A: ACDA: NA ACDF: NA B: ACDA: 1/51 ACDF: 7/48 C: ACDA: 1/103 ACDF: 2/106 D: ACDA: 0/17 ACDF: 1/24 E: ACDA: NA ACDF: NA F: ACDA: NA ACDF: NA G: ACDA: NA ACDF: NA H: ACDA: 1/55* ACDF:1/56* * Concerning the same patient |
Risk of bias (high, some concerns or low): Tool used by authors: Adjusted version of the checklist for cohort studies of the Dutch Cochrane Center
A: Some concerns B: Some concerns C: Some concerns D: Some concerns E: High risk of bias F: Some concerns G: Low risk of bias H: High risk of bias
Author’s conclusion: The results of ACDF and ACDA do not differ in the treatment of cervical radiculopathy.
Limitations: - The majority of included studies used a combined success score to define which treatment arm performed better. This included an evaluation conducted by the investigator for muscle strength, sensory assessments and reflex assessments, which are prone to bias (not mentioned if these investigators were blinded).
Level of evidence: Disability: Low (risk of bias, inconsistency, no dispersion measures reported in majority of studies)
Neck pain: Moderate (risk of bias, no dispersion measures reported in majority of studies)
Reoperation rate: Not reported.
Complications: Not reported.
No heterogeneity tests were performed because the data were not pooled. |
|
Coric, 2018 |
Type of study: RCT
Setting and country: Multicenter study in the USA
Funding and conflicts of interest: SpinalMotion Inc. Conflicts of interests are declared. |
Inclusion criteria: - Failure of at least 6 months of nonoperative care or progressive symptoms, signs of nerve root compression, and a score of at least 40 on the NDI
Exclusion criteria: - Severe facet degeneration - Bridging osteophytes - Prior cervical fusion - Severe myelopathy
N total at baseline: Intervention: 136 Control: 133
Important prognostic factors2: Age ± SD: I: 43.7 (7.76) C: 43.9 (7.39)
Sex (%male): I: 37.5% C: 44.4%
Groups comparable at baseline? Yes |
Describe intervention: ACDA KineFlexIC prosthetic device |
Describe control: ACDF Structural allograft and an anterior plate |
Length of follow-up: 5 years
Loss-to-follow-up: Intervention: 31.6% Reasons not reported
Control: 37.6% Reasons not reported
Incomplete outcome data: Not reported, except loss to follow-up as reported above.
|
Outcome measures and effect size Neck pain (VAS) I: 2.08 C: 2.42
Disability (NDI) I: 18.5 C: 23.0
Reoperation rate I: 11/135 C: 11/133
Heterotopic ossification No: 37.7% Mild: 27.5% Moderate: 8.7% Severe: 23.2% Bridging: 2.9% |
Author’s conclusion: This study confirms ACDA as a viable alternative to ACDF for the treatment of single-level radiculopathy. |
|
Donk, 2017 |
Type of study: RCT
Setting and country: Canisius Wilhelmina Hospital, Department of Neurosurgery, Nijmegen, the Netherlands
Funding and conflicts of interest: No funding No competing interests exist. |
Inclusion criteria: - Adults between 18-55 years - Monoradicular signs and/or symptoms in the arm due to a herniated cervical intervertebral disc and/or an osteophyte at MRI.
Exclusion criteria: - History of any cervical spine surgery.
N total at baseline: Intervention: 50 Control: 47
Important prognostic factors2: Age ± SD: I: 44.1 (6.4) C: 43.1 (7.5)
Sex (%male): I: 48% C: 53%
Groups comparable at baseline? Yes |
Describe intervention: ACDA Bryan prosthetic device |
Describe control: ACDF Cage stand-alone filled with autologous bone |
Length of follow-up: 9 years
Loss-to-follow-up: Intervention: 1/50 Reason: decreased due to cause unrelated to trial
Control: 1/47 Reason: contact was lost
Incomplete outcome data: Not reported, except loss to follow-up as reported above. |
Outcome measures and effect size Neck pain (VAS) I: 2.30 C: 1.50
Disability (NDI) I: 13.4 C: 14.4
Reoperation rate I: 1/50 C: 6/47
|
Author’s conclusion: No difference between the surgical modalities for treating single-level degenerative disc disease could be detected. |
|
Goedmakers, 2023 |
Type of study: RCT
Setting and country: Multicenter study in the Netherlands
Funding and conflicts of interest: Grant Braun Medical; Grant CSRS-Europe. One or more of the authors declare financial or professional relationships on ICMJE-TSJ disclosure forms. |
Inclusion criteria: - Patients aged 18-65 years - Radicular signs and symptoms in one or both arms for at least 8 weeks - Conservative therapy failed - MRI confirmed single level cervical disc herniation, with or without accompanying osteophyte, at one level.
Exclusion criteria: - Previous cervical surgery - Absence of motion - Increased anteroposterior translation - Very narrow intervertebral space - Severe segmental kyphosis - Neck pain only or symptoms and signs of myelopathy.
N total at baseline: Intervention: 35 Control: 36
Important prognostic factors2: Age ± SD: I: 46.5 (8.7) C: 47.5 (8.0)
Sex (%male): I: 49% C: 39%
Groups comparable at baseline? Yes |
Describe intervention: ACDA ActivC prosthetic device
|
Describe control: ACDF PEEK cage without plate |
Length of follow-up: 5 years
Loss-to-follow-up: 20 Reason: one patient died, no other reasons mentioned.
Incomplete outcome data: 2 (additional surgery on the cervical spine) Reason: 1 patient changed phone numbers and could not be contacted. |
Outcome measures and effect size Neck pain (VAS) I: 1.7 (2.5) C: 1.9 (2.4)
Disability (NDI) I: 15 (14) C: 13 (15)
Reoperation rate I: 8/35 C: 8/36
ASD I: 3/35 C: 3/36
|
Author’s conclusion: Implanting a disc prosthesis cannot prevent adjacent level disease. |
|
Johansen, 2021 |
Type of study: RCT
Setting and country: 5 neurosurgical departments in Norway
Funding and conflicts of interest: Unconditional grant from DePuy Synthes Spine. No conflicts of interest reported. |
Inclusion criteria: - Age between 25 and 60 years - Clinical C6 or C7 radiculopathy with corresponding radiological findings - NDI ≥30% - No response to non-operative treatment - No clinical improvement during six weeks prior to surgery
Exclusion criteria: - Significant spondylosis involving more than one level - Adjacent level ankylosis - Intramedullary changes on MRI - Myelopathy
N total at baseline: Intervention: 68 Control: 68
Important prognostic factors2: Age ± SD: I: 44.7 (7.2) C: 43.4 (6.8)
Sex (%male): I: 47.1% C: 45.6%
Groups comparable at baseline? Yes |
Describe intervention: ACDA Discover prosthetic device |
Describe control: ACDF Stand-alone cage |
Length of follow-up: 5 years
Loss-to-follow-up: Intervention: 7/68 Reasons: not reported
Control: 11/68 Reasons: not reported
Incomplete outcome data: Intervention: 2 Reasons: attended follow-up without returning questionnaire (n=1), did not attend follow-up (n=1).
Control: 2 Reasons: attended follow-up without returning questionnaire (n=2).
|
Outcome measures and effect size Neck pain (VAS) I: 2 C: 2
Disability (NDI) I: 22.2 (18.0 to 26.3) C: 21.3 (17.0 to 25.6)
Reoperation rate I: 10/68 C: 8/68
ASD I: 0/68 C: 1/68
|
Author’s conclusion: This study found similar efficacy and reoperation rates after arthroplasty versus fusion. Both treatment options are equally good for treating cervical radiculopathy. |
|
Kontakis, 2022 |
Type of study: RCT
Setting and country: Multicenter trial at three Swedish study centers.
Funding and conflicts of interest: DePuy Synthes provided an unrestricted grant. No conflicts of interest reported.
|
Inclusion criteria: - Age between 25-60 years - Symptoms of radiating arm pain for ≥3 months - Correlative findings on MRI at 1 or 2 cervical levels - Eligibility for both treatments - Ability to read and understand Swedish.
Exclusion criteria: - Previous cervical spine surgery - >2 cervical levels requiring treatment - Severe facet arthropathy symptoms or marked radiological signs of myelopathy - Drug abuse - Dementia or expected poor compliance - Cervical malformation or marked instability - History of severe cervical trauma - Pregnancy - Rheumatoid arthritis, - Malignancy - Active infection or other systemic disease - Known allergy to an implant material or NSAIDs.
N total at baseline: Intervention: 83 Control: 70
Important prognostic factors2: Age ± SD: I: 46.9 (6.8) C: 47.0 (6.9)
Sex (%male): I: 50.6% C: 47.1%
Groups comparable at baseline? Yes |
Describe intervention: ACDA Discover prosthetic device |
Describe control: ACDF Autologous graft and plate |
Length of follow-up: 10 years
Loss-to-follow-up: 10 participants Reasons not reported
Incomplete outcome data: Not reported, except loss to follow-up as above.
|
Outcome measures and effect size Neck pain (VAS) I: 3.18 (2.55 to 3.81) C: 2.88 (2.20 to 3.57)
Disability (NDI) I: 25.3 (20.6 to 30.0) C: 22.4 (16.8 to 28.0)
Reoperation rate I: 19/83 C: 9/70
ASD CASP I: 8/83 C: 7/70 RASP I: 3.8 C: 3.6 |
Author’s conclusion: Patient-reported outcome measures were similar for both treatment groups but there were more reoperations in the arthroplasty group due to implant loosening.
|
Risk of bias table
|
Study reference
|
Was the allocation sequence adequately generated? |
Was the allocation adequately concealed? |
Blinding: Was knowledge of the allocated interventions adequately prevented? Were patients/healthcare providers/ data collectors/outcome assessors/data analysts blinded? |
Was loss to follow-up (missing outcome data) infrequent? |
Are reports of the study free of selective outcome reporting? |
Was the study apparently free of other problems that could put it at a risk of bias? |
Overall risk of bias If applicable/ necessary, per outcome measure |
|
Coric, 2018 |
Probably yes
Reason: Randomization using a 1:1 ratio |
No information |
Probably no
Reason: Single-blinded (only participants) |
Probably no
Reason: Percentage of patients lost to follow-up increased by the 5-year follow-up. Follow-up rates are similar to those of another study with a follow-up period of 5 years. |
Definitely yes
Reason: Registered at ClinicalTrials.gov (NCT00374413). Primary and secondary outcomes are reported as pre-specified in the register. |
Definitely yes
Reason: No other problems noted. |
SOME CONCERNS |
|
Donk, 2017 |
Probably yes
Reason: Randomization using a 1:1:1 ratio |
Definitely yes
Reason: Closed envelopes were used, which were delivered by an independent co-worker. |
Definitely no
Reason: Double-blind trial, but participants were not blinded. |
Probably yes
Reason: Two patients were lost to follow-up. Missing data were not imputed. |
Definitely yes
Reason: Trial is registered (ISRCTN41681847). Primary and secondary outcomes are reported as pre-specified in the register, except for short-term outcomes at 3 months and 1 year. |
Probably no
Reason: - Trial was ended before reaching the calculated sample size. - Protocol deviation by adapting the maximum age. |
HIGH |
|
Goedmakers, 2023 |
Definitely yes
Reason: Randomization in a 1:1:1 ratio using variable block sizes. Allocation was stratified by center. |
Definitely yes
Reason: Prepared, opaque, coded and sealed envelopes were used. After induction of anaesthesia, the envelope was opened. Patients and research nurses were blinded to the allocated treatment. |
Definitely yes
Reason: Double-blind trial, patients, nurses and researchers remained blinded for two years. After follow-up of two years, patients were unblinded. |
Definitely yes
Reason: Numbers of participants lost to follow-up are equal between the different treatment groups. Groups were compared based on an ITT analysis. |
Probably yes
Reason: Trial is registered (NTR1289), but not available. |
Definitely yes
Reason: No other problems noted. |
LOW |
|
Johansen, 2021 |
Definitely yes
Reason: Web-based randomization |
Definitely yes
Reason: Central allocation |
Probably yes
Reason: Single-blinded trial, patients were blinded until 2- or 5-year follow-up, surgical team was blinded until nerve root decompression was completed. |
Probably yes
Reason: Numbers of participants lost to follow-up are equal between the different treatment groups. No imputation methods used. |
Definitely yes
Reason: Trial is registered at ClinicalTrials.gov (NCT00735176). Primary and secondary outcomes are reported as pre-specified in the register. |
Probably yes
Reason: The surgeon’s opinion may have influenced the decision whether to reoperate because no well- or predefined criteria were composed beforehand. |
LOW |
|
Kontakis, 2022 |
Probably no
Reason: Randomization, not further stated |
No information |
Probably yes
Reason: Both the participant and surgeon were blinded until decompression was completed and the instruments to perform surgery were prepared. |
Definitely no
Reason: Participants were lost to follow-up at 10 years. |
Definitely yes
Reason: Trial is registered (ISRCTN44347115). Primary and secondary outcomes are reported as pre-specified in the register. |
Definitely yes
Reason: No other problems noted. |
HIGH |
Table of excluded studies
|
Reference |
Reason for exclusion |
|
Vleggeert-Lankamp CLA, Janssen TMH, van Zwet E, Goedmakers CMW, Bosscher L, Peul W, Arts MP. The NECK trial: Effectiveness of anterior cervical discectomy with or without interbody fusion and arthroplasty in the treatment of cervical disc herniation; a double-blinded randomized controlled trial. Spine J. 2019 Jun;19(6):965-975. doi: 10.1016/j.spinee.2018.12.013. Epub 2018 Dec 21. PMID: 30583108. |
5-year follow-up data is available and included (Goedmakers, 2023) |
|
Gutman G, Rosenzweig DH, Golan JD. Surgical Treatment of Cervical Radiculopathy: Meta-analysis of Randomized Controlled Trials. Spine (Phila Pa 1976). 2018 Mar 15;43(6):E365-E372. doi: 10.1097/BRS.0000000000002324. PMID: 28700452. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
Latka D, Kozlowska K, Miekisiak G, Latka K, Chowaniec J, Olbrycht T, Latka M. Safety and efficacy of cervical disc arthroplasty in preventing the adjacent segment disease: a meta-analysis of mid- to long-term outcomes in prospective, randomized, controlled multicenter studies. Ther Clin Risk Manag. 2019 Mar 28;15:531-539. doi: 10.2147/TCRM.S196349. PMID: 30992666; PMCID: PMC6445235. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
MacDowall A, Skeppholm M, Lindhagen L, Robinson Y, Olerud C. Effects of preoperative mental distress versus surgical modality, arthroplasty, or fusion on long-term outcome in patients with cervical radiculopathy. J Neurosurg Spine. 2018 Oct;29(4):371-379. doi: 10.3171/2018.2.SPINE171378. Epub 2018 Jul 13. PMID: 30004317. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
Badhiwala JH, Platt A, Witiw CD, Traynelis VC. Cervical disc arthroplasty versus anterior cervical discectomy and fusion: a meta-analysis of rates of adjacent-level surgery to 7-year follow-up. J Spine Surg. 2020 Mar;6(1):217-232. doi: 10.21037/jss.2019.12.09. PMID: 32309660; PMCID: PMC7154351. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
Yang X, Janssen T, Arts MP, Peul WC, Vleggeert-Lankamp CLA. Radiological follow-up after implanting cervical disc prosthesis in anterior discectomy: a systematic review. Spine J. 2018 Sep;18(9):1678-1693. doi: 10.1016/j.spinee.2018.04.021. Epub 2018 May 8. PMID: 29751126. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
Katsuura Y, York PJ, Goto R, Yang J, Vaishnav AS, McAnany S, Albert T, Iyer S, Gang CH, Qureshi SA. Sagittal Reconstruction and Clinical Outcome Using Traditional ACDF, Versus Stand-alone ACDF Versus TDR: A Systematic Review and Quantitative Analysis. Spine (Phila Pa 1976). 2019 Oct 1;44(19):E1151-E1158. doi: 10.1097/BRS.0000000000003077. PMID: 31261280. |
Less complete/in accordance with PICO compared to Goedmakers (2019)
|
|
Ghobrial GM, Lavelle WF, Florman JE, Riew KD, Levi AD. Symptomatic Adjacent Level Disease Requiring Surgery: Analysis of 10-Year Results From a Prospective, Randomized, Clinical Trial Comparing Cervical Disc Arthroplasty to Anterior Cervical Fusion. Neurosurgery. 2019 Feb 1;84(2):347-354. doi: 10.1093/neuros/nyy118. PMID: 29635520. |
Wrong population (patients with myelopathy included; no subgroups) |
|
Goedmakers CMW, Bartels RHMA, Donk RD, Arts MP, van Zwet EW, Vleggeert-Lankamp CLA. The Clinical Relevance of the Cervical Disc Prosthesis: Combining Clinical Results of Two RCTs. Spine (Phila Pa 1976). 2022 Jan 1;47(1):67-75. doi: 10.1097/BRS.0000000000004113. PMID: 34474447. |
Used data of two RCTs published prior to 2017 (search date Goedmakers, 2019) |
|
Gornet MF, Lanman TH, Burkus JK, Dryer RF, McConnell JR, Hodges SD, Schranck FW. Two-level cervical disc arthroplasty versus anterior cervical discectomy and fusion: 10-year outcomes of a prospective, randomized investigational device exemption clinical trial. J Neurosurg Spine. 2019 Jun 21:1-11. doi: 10.3171/2019.4.SPINE19157. Epub ahead of print. PMID: 31226684. |
Wrong population (patients with myelopathy included; no subgroups) |
|
Gornet MF, Lanman TH, Burkus JK, Hodges SD, McConnell JR, Dryer RF, Copay AG, Nian H, Harrell FE Jr. Cervical disc arthroplasty with the Prestige LP disc versus anterior cervical discectomy and fusion, at 2 levels: results of a prospective, multicenter randomized controlled clinical trial at 24 months. J Neurosurg Spine. 2017 Jun;26(6):653-667. doi: 10.3171/2016.10.SPINE16264. Epub 2017 Mar 17. PMID: 28304237. |
Wrong population (patients with myelopathy included; no subgroups) |
|
Lanman TH, Burkus JK, Dryer RG, Gornet MF, McConnell J, Hodges SD. Long-term clinical and radiographic outcomes of the Prestige LP artificial cervical disc replacement at 2 levels: results from a prospective randomized controlled clinical trial. J Neurosurg Spine. 2017 Jul;27(1):7-19. doi: 10.3171/2016.11.SPINE16746. Epub 2017 Apr 7. PMID: 28387616. |
Published prior to search date of Goedmakers (2019) |
|
MacDowall A, Skeppholm M, Lindhagen L, Robinson Y, Löfgren H, Michaëlsson K, Olerud C. Artificial disc replacement versus fusion in patients with cervical degenerative disc disease with radiculopathy: 5-year outcomes from the National Swedish Spine Register. J Neurosurg Spine. 2018 Nov 2;30(2):159-167. doi: 10.3171/2018.7.SPINE18657. PMID: 30485205. |
Wrong design (cohort) |
|
Rožanković M, Marasanov SM, Vukić M. Cervical Disk Replacement With Discover Versus Fusion in a Single-Level Cervical Disk Disease: A Prospective Single-Center Randomized Trial With a Minimum 2-Year Follow-up. Clin Spine Surg. 2017 Jun;30(5):E515-E522. doi: 10.1097/BSD.0000000000000170. PMID: 28525471. |
Published prior to search date of Goedmakers (2019) |
|
Sasso WR, Smucker JD, Sasso MP, Sasso RC. Long-term Clinical Outcomes of Cervical Disc Arthroplasty: A Prospective, Randomized, Controlled Trial. Spine (Phila Pa 1976). 2017 Feb 15;42(4):209-216. doi: 10.1097/BRS.0000000000001746. PMID: 28207654. |
Published prior to search date of Goedmakers (2019) |
|
Spivak JM, Zigler JE, Philipp T, Janssen M, Darden B, Radcliff K. Segmental Motion of Cervical Arthroplasty Leads to Decreased Adjacent-Level Degeneration: Analysis of the 7-Year Postoperative Results of a Multicenter Randomized Controlled Trial. Int J Spine Surg. 2022 Feb;16(1):186-193. doi: 10.14444/8187. Epub 2022 Feb 17. PMID: 35177528; PMCID: PMC9519082. |
Wrong outcome (adjacent level degeneration) |
|
Sundseth J, Fredriksli OA, Kolstad F, Johnsen LG, Pripp AH, Andresen H, Myrseth E, Müller K, Nygaard ØP, Zwart JA; NORCAT study group. The Norwegian Cervical Arthroplasty Trial (NORCAT): 2-year clinical outcome after single-level cervical arthroplasty versus fusion-a prospective, single-blinded, randomized, controlled multicenter study. Eur Spine J. 2017 Apr;26(4):1225-1235. doi: 10.1007/s00586-016-4922-5. Epub 2016 Dec 23. PMID: 28012081. |
Included in Goedmakers (2019) |
|
Yang W, Si M, Hou Y, Nie L. Superiority of 2-Level Total Disk Replacement Using a Cervical Disk Prosthesis Versus Anterior Cervical Diskectomy and Fusion. Orthopedics. 2018 Nov 1;41(6):344-350. doi: 10.3928/01477447-20180815-01. Epub 2018 Aug 21. PMID: 30125034. |
Wrong population (patients with myelopathy included; no subgroups) |
|
Yang X, Donk R, Arts MP, Bartels RHMA, Vleggeert-Lankamp CLA. Prosthesis in Anterior Cervical Herniated Disc Approach Does Not Prevent Radiologic Adjacent Segment Degeneration. Spine (Phila Pa 1976). 2020 Aug 1;45(15):1024-1029. doi: 10.1097/BRS.0000000000003453. PMID: 32675601; PMCID: PMC7373492. |
Wrong population (patients with myeloradiculopathy included; no subgroups) |
Verantwoording
Beoordelingsdatum en geldigheid
Laatst beoordeeld : 01-07-2024
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodules is in 2022 een multidisciplinaire werkgroep ingesteld, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de ‘samenstelling van de werkgroep’) die betrokken zijn bij de zorg voor patiënten met een CRS.
WERKGROEP
- Mevr. dr. Carmen Vleggeert-Lankamp (voorzitter), neurochirurg, NVvN
- Dhr. dr. Ruben Dammers, neurochirurg, NVvN
- Mevr. drs. Martine van Bilsen, neurochirurg, NVvN
- Dhr. drs. Maarten Liedorp, neuroloog, NVN
- Mevr. drs. Germine Mochel, neuroloog, NVN
- Mevr. dr. Akkie Rood, orthopedisch chirurg, NOV
- Dhr. dr. Erik Thoomes, fysiotherapeut en manueel therapeut, KNGF/NVMT
- Dhr. prof. dr. Jan Van Zundert, hoogleraar Pijngeneeskunde, NVA
- Dhr. Leen Voogt, ervaringsdeskundige, Nederlandse Vereniging van Rugpatiënten ‘de Wervelkolom’
KLANKBORDGROEP
- Mevr. Elien Nijland, ergotherapeut/handtherapeut, EN
- Mevr. Meimei Yau, oefentherapeut, VvOCM
Met ondersteuning van:
- Mevr. dr. Charlotte Michels, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Mevr. drs. Beatrix Vogelaar, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Naam lid werkgroep |
Hoofdfunctie |
Nevenwerkzaamheden |
Gemelde belangen |
Ondernomen actie |
|
Carmen Vleggeert-Lankamp (voorzitter) |
Neurochirurg, Leiden Universitair Medisch Centrum, Leiden
|
* Medisch Manager Neurochirurgie Spaarne Gasthuis, Hoofdorp/ Haarlem, gedetacheerd vanuit LUMC (betaald) * Boardmember Eurospine, chair research committee |
*Niet anders dan onderzoeksleider in projecten naar etiologie van en uitkomsten in het CRS. |
Geen actie |
|
Akkie Rood |
Orthopedisch chirurg, Sint Maartenskliniek, Nijmegen |
Lid NOV, DSS, NvA |
Geen |
Geen actie |
|
Erik Thoomes |
Fysio-Manueel therapeut / praktijkeigenaar, Fysio-Experts, Hazerswoude |
*Promovendus / wetenschappelijk onderzoeker Universiteit van Birmingham, UK,School of Sport, Exercise and Rehabilitation Sciences, |
Geen |
Geen actie |
|
Germine Mochel |
Neuroloog, DC klinieken (loondienst) |
Lid werkgroep pijn NVN Lid NHV en VNHC |
*Dienstverband bij DC klinieken, alwaar behandeling/diagnostiek patiënten CRS
|
Geen actie |
|
Jan Van Zundert |
*Anesthesioloog-pijnspecialist. |
Geen |
Geen financiering omtrent projecten die betrekking hebben op cervicaal radiculair lijden (17 jaar geleden op CRS onderwerk gepromoveerd, nadien geen PhD CRS-projecten begeleidt).
|
Geen actie |
|
Leen Voogt |
*Ervaringsdeskundige CRS. *Voorzitter Nederlandse Vereniging van Rugpatiënten 'de Wervelkolom' (NVVR) |
Vrijwilligerswerk voor de patiëntenvereniging (onbetaald). |
Geen |
Geen actie |
|
Maarten Liedorp |
Neuroloog in loondienst (0.6 fte), ZBC Kliniek Lange Voorhout, Rijswijk |
*lid oudergeleding MR IKC de Piramide (onbetaald) |
Geen |
Geen actie |
|
Martine van Bilsen |
Neurochirurg, Radboudumc, Nijmegen |
Geen |
Geen |
Geen actie |
|
Ruben Dammers |
Neurochirurg, ErasmusMC, Rotterdam |
Geen |
Geen |
Geen actie |
|
Naam lid klankbordgroep |
Hoofdfunctie |
Nevenwerkzaamheden |
Gemelde belangen |
Ondernomen actie |
|
Meimei Yau |
Praktijkhouder Yau Oefentherapeut, Oefentherapeut Mensendieck, Den Haag. |
Geen |
Kennis opdoen, informatie/expertise uitwisselen met andere disciplines, oefentherapeut vertegenwoordigen. KP register |
Geen actie |
|
Vera Keil |
Radioloog, AmsterdamUMC, Amsterdam. Afgevaardigde NVvR Neurosectie |
Geen |
Als radioloog heb ik natuurlijk een interesse aan een sterke rol van de beeldvorming. |
Geen actie |
|
Elien Nijland |
Ergotherapeut/hand-ergotherapeut (totaal 27 uur) bij Treant zorggroep (Bethesda Hoogeveen) en Refaja ziekenhuis (Stadskanaal) |
Voorzitter Adviesraad Hand-ergotherapie (onbetaald) |
|
Geen actie |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een afgevaardigde van de Nederlandse Vereniging van Rugpatiënten ‘de Wervelkolom’ te betrekken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen (zie kop ‘Waarden en voorkeuren van patiënten’). De conceptrichtlijn is tevens voor commentaar voorgelegd aan de Nederlandse Vereniging van Rugpatiënten ‘de Wervelkolom’ en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst (zie het stroomschema op de Richtlijnendatabase).
Uit de kwalitatieve raming blijkt dat er waarschijnlijk geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
Module |
Uitkomst raming |
Toelichting |
|
Anterieure Cervicale Discectomie met Prothese (ACDF versus ACDP) |
Geen financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbeveling(en) breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het overgrote deel (±90%) van de zorgaanbieders en zorgverleners al aan de norm voldoet en het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen financiële gevolgen verwacht. |
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met CRS. Tevens zijn er knelpunten aangedragen door Ergotherapie Nederland, het Nederlands Huisartsen Genootschap, Nederlandse Vereniging van Ziekenhuizen, Nederlandse Vereniging van Revalidatieartsen, Vereniging van Oefentherapeuten Cesar en Mensendieck, Zorginstituut Nederland, Zelfstandige Klinieken Nederland, via enquête. Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. Indien mogelijk werd de data uit verschillende studies gepoold in een random-effects model. Review Manager 5.4 werd gebruikt voor de statistische analyses. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
GRADE |
Definitie |
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE methodiek.
Formuleren van aanbevelingen
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
NHG, 2018. NHG-Standaard Pijn (M106). Published: juni 2018. Laatste aanpassing: Laatste aanpassing: september 2023. Link: https://richtlijnen.nhg.org/standaarden/pijnhttps://richtlijnen.nhg.org/standaarden/pijn
NVN, 2020. Richtlijn Lumbosacraal Radiculair Syndroom (LRS). Beoordeeld: 21-09-2020. Link: https://richtlijnendatabase.nl/richtlijn/lumbosacraal_radiculair_syndroom_lrs/startpagina_-_lrs.html
Radhakrishnan K, Litchy WJ, O'Fallon WM, Kurland LT. Epidemiology of cervical radiculopathy. A population-based study from Rochester, Minnesota, 1976 through 1990. Brain. 1994 Apr;117 ( Pt 2):325-35. doi: 10.1093/brain/117.2.325. PMID: 8186959.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbook.html.
Zoekverantwoording
Zoekacties zijn opvraagbaar. Neem hiervoor contact op met de Richtlijnendatabase.